В странах с развивающейся экономикой карцинома, то есть злокачественное образование молочных желез, — самая частая опухоль, несущая опасность для жизни женщины. В государствах с развитой системой здравоохранения, где имеется система профилактики заболевания, например, в США, эта опухоль занимает сейчас 2-е место по встречаемости среди населения женского пола, а на 1-е выходит рак легкого.
Часто карцинома в начале заболевания никак себя не проявляет. Неприятные ощущения в молочной железе обычно сопровождают другие заболевания. Нередко опухоль обнаруживается сначала на рентгеновском снимке – маммограмме, а уже затем определяется пациенткой или медицинским работником.
Распознавание карциномы основано на осмотре, маммографии или ультразвуковом исследовании (УЗИ) и на пункционной биопсии. Улучшение информированности общества и оптимизация скрининга приводят к большей выявляемости карциномы на раннем этапе, когда операция имеет наивысшую эффективность. Эти факторы приводят к постепенному удлинению продолжительности жизни пациенток с опухолевым заболеванием.
Главные способы лечения карциномы грудной железы – хирургический и лучевой. Они нередко дополняются гормональными лекарствами и химиотерапией. При ранней стадии рака нередко проводится только операция и местное облучение тканей железы.
При наличии микрометастазов используется адъювантная терапия. Она может вызвать снижение смертности на 30-70%.
За прошедшие три десятилетия постоянное изучение карциномы помогло лучше понять заболевание. Появились целенаправленные и менее токсичные методы терапии.
По-прежнему важную роль играет обучение пациентов, периодическое прощупывание молочных желез и ежегодное рентгенологическое исследование.
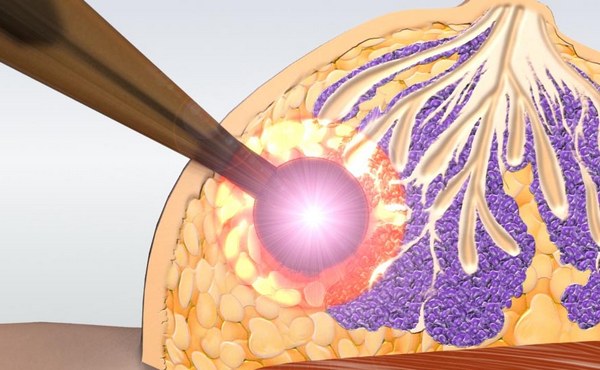
Женские молочные железы расположены на передней поверхности грудной клетки. Они лежат на большой грудной мышце и удерживаются связками, прикрепляющимися к грудине. Железа включает около 20 долей, располагающихся секторально. Жировая ткань, покрывающая доли, создает форму груди. В каждой доле имеется большое количество мелких долек, заканчивающихся железами, способными секретировать молоко при соответствующей гормональной стимуляции.
Грудь, как и любой орган, состоит из множества микроскопических клеток. Они упорядоченно размножаются: новые клетки заменяют погибшие. При раке клетки размножаются бесконтрольно, их становится больше, чем в норме. Во время своей жизнедеятельности они выделяют большое количество отравляющих веществ, отрицательно влияющих на состояние всего организма. Опухолевые клетки по сосудам распространяются в другие органы, где также образуют очаги карциномы со сходным микроскопическим строением.
Рак железы чаще всего начинается изнутри молочных долек (дольковая карцинома) или протоков, через которые выводится молоко (протоковая карцинома). Иногда развивается бифазная карцинома молочной железы, при которой микроскопические свойства объединяют инвазивную дольковую и инвазивную протоковую формы.
Что такое карцинома молочной железы?
Это опухоль груди со злокачественным течением, характеризующаяся изменениями органа на уровне клеток. Они приводят к неконтролируемому размножению и практически бессмертию клеток, выстилающих дольки и протоки железы.
Изучение генетики этих клеток подтвердило, что имеются молекулярные подтипы болезни с определенными особенностями развития и проявлениями. Число молекулярных подтипов еще не установлено, но они, как правило, соотносятся с наличием рецепторов эстрогенов (РЭ), рецепторов прогестерона (РП) и рецептора 2 типа человеческого эпидермального фактора роста (ЭФР 2).
Такой взгляд на патологию – не как на совокупность случайных мутаций, а как на набор отдельных болезней, имеющих разное происхождение – изменил представления о причинах карциномы, типоспецифических провоцирующих факторах и значительно повлиял на формирование современных представлений о лечении заболевания.
В зависимости от генетических нарушений различают 4 основных подтипа болезни:
p, blockquote 18,0,0,0,0 —>
- Люминальная А.
- Люминальная В.
- Базальная.
- ЭФР 2-положительная.
Люминальная А:
p, blockquote 19,0,0,0,0 —>
- самый частый подтип;
- менее агрессивная;
- хороший прогноз;
- хороший ответ на гормоны;
- учащается с возрастом;
- РЭ + и/или РП +, ЭФР -.
Люминальная В:
p, blockquote 20,0,0,0,0 —>
- похожа на подтип А, но с худшим прогнозом;
- более часто РП -;
- РЭ + и/или РП +, ЭФР +.
p, blockquote 21,0,0,0,0 —>
- агрессивный подтип;
- высокая частота деления клеток;
- появляется до 40 лет;
- ЭФР +.
ЭФР 2 – положительная:
p, blockquote 22,0,0,0,0 —>
- довольно редкий, агрессивный подтип;
- появление до 40 лет.
Базальный подтип имеет сходные свойства с опухолью яичников, в том числе и на генетическом уровне. Это означает, что у них может быть общая причина. Существуют убедительные данные, что пациенты с базальной опухолью поддаются такой же терапии, как и при раке яичников.
Типы опухоли
p, blockquote 24,0,1,0,0 —>
- Инвазивная протоковая карцинома молочной железы – склонна к мигрированию по лимфатическим путям, составляет ¾ всех случаев рака. За прошедшую четверть века частота развития болезни увеличилась в два раза и сейчас достигла 2,8 случаев на 100 тысяч женщин. Наиболее опасный возраст – от 40 до 50 лет.
- Инфильтративная дольковая карцинома молочной железы имеется в 15% случаев прорастающей (распространяющейся) опухоли.
- Медуллярная карцинома молочной железы характерна для молодых пациенток, регистрируется в 5% случаев.
- Муцинозная карцинома молочной железы диагностируется менее чем в 5% случаев заболевания.
- Тубулярная карцинома молочной железы бывает в 1-2% всех злокачественных образований органа.
- Папиллярная карцинома молочной железы наблюдается в возрасте более 60 лет и составляет 1-2%.
- Метапластическая карцинома диагностируется редко, после 60 лет и наиболее характерна для представительниц негроидной расы.
- Болезнь Педжета развивается в среднем в 60 лет и составляет до 4% всех случаев.
При инвазивной карциноме раковые клетки прорастают за границы долек или протоков и проникают в близлежащие ткани. Они могут попадать в лимфатические узлы, а оттуда распространяться по всему организму, образуя метастазы. Неинвазивная карцинома еще не распространилась на окружающие ткани, ее еще называют раком «на месте», или in situ. В дальнейшем она превращается в инвазивный рак.
Для оценки агрессивности патологические ткани предложена гистологическая классификация, в которой используется обозначение g (Х-4), где gX – сложно определить структуру клеток, g1 и g2 – высокодифференцированные, постепенно увеличивающиеся опухоли, g3 и g4 – низкодифференцированные агрессивные образования.
Имеются факторы, увеличивающие вероятность заболевания. Они были выявлены с помощью крупных эпидемиологических исследований.
Инвазивная карцинома молочной железы преимущественно наблюдается у пожилых женщин. Заболеваемость имеет два пика: в 50 и 70 лет. Низкодифференцированная карцинома молочной железы развивается у более молодых пациенток, а опухоли, чувствительные к гормонам, растут постепенно и проявляются в более старшем возрасте.
Признанный фактор риска – наличие болезни у кровных родственниц. Если больны мать или сестра, вероятность опухоли у женщины возрастает в 4 раза, особенно если болезнь у родственницы была определена в возрасте до 50 лет. Если же больны 2 и больше ближайших родственниц, риск возрастает в 5 раз.
Если у ближайшей родственницы имеется рак яичников, вероятность карциномы удваивается. В этих случаях определяются молекулярные нарушения – изменения в генах brca 1 и brca2.
Также вероятность возникновения онкопатологии связана с наличием мутации таких генов, как PTEN, ТР53, MLH1, MLH2, CDH1 или STK11.
Генетическое исследование для выявления риска карциномы – быстро развивающееся направление, которое должно шире внедряться в нашей стране по примеру крупнейших государств. Оно включает определение вероятности болезни, генетическую консультацию и генетическое исследование для выявления опасных мутаций. На основе этих данных строятся современные представления о лечении и профилактике карциномы.
p, blockquote 35,0,0,0,0 —>
- первая беременность в возрасте после 30 лет;
- бездетность;
- раннее менархе;
- раннее прекращение менструаций.
Также на частоту опухоли влияет повышенный уровень женских гормонов, в частности, эстрадиола.
У женщин, использующих оральные контрацептивы, возможность карциномы груди выше на 25%. При их отмене риск постепенно снижается и спустя 10 лет сравнивается с общим по популяции.
Научные данные говорят о неблагоприятном влиянии заместительной гормонотерапии в постменопаузальном периоде. Риск увеличивается одновременно с продолжительностью применения. Наиболее высок он для таких форм, как дольковая, смешанная и протоковая — дуктальная карцинома молочной железы. С другой стороны, после ампутации матки применение эстрогенов в постменопаузе вызывает даже незначительное снижение риска. Поэтому назначение заместительной терапии гормонами должно быть строго индивидуальным.
Считается, что комбинированные препараты эстрогена и прогестерона не должны использоваться у пациенток с отягощенным семейным анамнезом или перенесших такую опухоль, как инфильтрирующая карцинома молочной железы. Довольно часто в этом случае возникает проблема лечения пациенток, страдающих от тяжелых проявлений климакса.
Более безопасны в этом отношении вагинальные формы эстрогенов. Доказательств безопасности и эффективности препаратов цимицифуги, витамина Е, пищевых добавок в этом отношении нет.
Перенесенная инвазивная карцинома молочной железы неспецифического типа в несколько раз повышает возможность появления рака в другой железе. Дольковое образование in situ (неинвазивная карцинома молочной железы) увеличивает риск до 10 раз.
Гиперплазия, папилломы увеличивают возможность болезни в 2 раза. Если же очаги гиперплазии имеют атипию (неправильно сформировавшиеся клетки), вероятность опухоли увеличивается в 5 раз, прежде всего у молодых пациенток, и в 10 раз при нескольких атипичных очагах, подтвержденных биопсией железы.
Мастопатия, фиброаденома, фиброзно-кистозные изменения и другие доброкачественные изменения не увеличивают риск карциномы.
Заболеваемость карциномой сильно различается в развивающихся странах и государствах с сильной экономикой. Общая закономерность такова, что в более бедных странах люди придерживаются питания, богатого злаковыми культурами, растениями, с малым уровнем животных жиров, калорийности и спиртных напитков. Это помогает защититься от рака многих органов: молочных желез, кишечника, простаты (у мужчин).
В постменопаузе увеличивается роль таких факторов риска, как:
p, blockquote 45,0,0,0,0 —>
- увеличение веса на 20 кг по сравнению с тем, что был в 18 лет;
- западный тип питания (высокая калорийность за счет жиров и очищенных углеводов, то есть сахара);
- гиподинамия;
- употребление спиртного.
Увеличивают вероятность опухоли груди:
p, blockquote 46,0,0,0,0 —>
- активное и пассивное курение;
- употребление жареных продуктов;
- действие пестицидов, ионизирующей радиации и пищевых эстрогенов;
- лучевая терапия по поводу других опухолей.
Первый признак карциномы — уплотнение в железе. Большинство таких участков не являются злокачественными, однако при их появлении пациентка должна обратиться к врачу.
Среди ранних признаков карциномы можно отметить следующие:
p, blockquote 50,0,0,0,0 —>
- плотный узел в железе;
- ограниченная подвижность его в ткани;
- при сдвигании кожи обнаруживается втяжение ее над опухолью;
- безболезненность поражения;
- округлые образования в подмышечной впадине.
Медицинскую консультацию также необходимо получить при наличии таких симптомов:
p, blockquote 51,0,0,0,0 —>
- болезненность в области груди или под мышкой, не связанная с менструальным циклом;
- изъязвление или сильное покраснение кожного покрова, вид «апельсиновой корочки»;
- высыпания в околососковой области;
- отечность или опухоль в одной из подмышечных областей;
- чувство утолщения тканей груди;
- ненормальное отделяемое из соска, иногда кровянистое;
- нарушение формы сосковой зоны, его втяжение;
- изменение размеров или форм груди;
- отслоение, шелушение кожного покрова железы и ареолы.
Карцинома обычно распознается во время скрининга или при появлении симптомов. Если женщина обнаружила у себя один из перечисленных выше признаков, она должна обратиться к врачу-маммологу или гинекологу. После необходимого обследования специалист решит, нужна ли пациентке консультация онколога.
p, blockquote 54,0,0,0,0 —>
- Осмотр. Врач осматривает обе груди пациентки, обращая внимание на уплотнения и другие нарушения, такие как втянутый сосок, выделения из него или изменения кожи. При этом пациентке предлагают поставить руки на пояс, затем завести их за голову. Проверяются подмышечные области, зоны над и под ключицами.
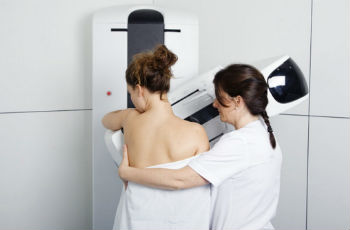
- Рентгенологические исследование – маммография. Обычно она используется для скрининга карциномы в возрасте от 40 лет. В некоторых случаях маммография дает ложноположительные результаты, то есть обнаруживает очаги, на самом деле являющиеся безвредными образованиями.
- Для повышения диагностической точности наряду с обычной двухмерной сейчас в крупных центрах применяют трехмерную маммографию. Этот метод более чувствителен и позволяет избежать ложноположительных данных.
- Ультразвуковое исследование более информативно у женщин до 40 лет. Оно помогает отличить карциному от другого образования, например, кисты.
- Биопсия. Если обнаружены патологически измененные ткани, они удаляются хирургическим путем и отправляются в лабораторию для анализа. Если клетки оказываются злокачественными, специалисты лаборатории определяют тип рака и степень его злокачественности. Для повышения точности диагностики лучше брать образцы из нескольких участков опухоли.
- Магнитно-резонансная томография помогает определить стадию заболевания и оценить поражение лимфоузлов и отдаленных органов.
Стадия новообразования определяется в зависимости от размера опухолевого узла, его инвазивности, поражения лимфатических узлов и распространения в другие органы. Стадия описывается согласно классификации TNM, где T – описание образования, N – вовлечение лимфатических узлов, М – метастазы.
В частности, при 2 степени имеется опухолевое образование с поражением подмышечных лимфоузлов. В 3 стадии определяются крупные размеры образования. В 4 стадии есть метастазы. В зависимости от определенной стадии назначается лечение.
В лечении пациентки с карциномой принимают участие многие специалисты. В такую команду входит онколог, хирург, радиотерапевт, рентгенолог, специалист по гистологическим исследованиям, пластический хирург. Нередко в лечении участвуют психолог, диетолог, физиотерапевт.
При выборе наилучшего метода лечения учитываются такие факторы:
p, blockquote 60,0,0,0,0 —>
- тип карциномы;
- стадия опухоли, то есть ее распространенность и метастазирование;
- чувствительность раковых клеток к гормонам;
- возраст и состояние пациентки;
- предпочтения и пожелания пациентки.
Лечение карциномы молочной железы включает такие варианты:
p, blockquote 61,0,0,0,0 —>
- лучевое лечение (радиотерапия);
- хирургическое вмешательство (операция);
- биологическая терапия (таргетные, лекарственные средства целенаправленного действия);
- гормональные средства;
- химиотерапия.
p, blockquote 62,0,0,0,0 —>
- лампэктомия: извлечение опухоли и небольшого участка здоровой ткани вокруг нее; используется при небольшом размере образования; это органосохраняющая операция;
- мастэктомия – удаление груди; простая форма вмешательства сопровождается удалением долей и протоков, участков жира, соска и части кожного покрова; при расширенной удаляются также часть мышц и подмышечные лимфоузлы;
- биопсия узла – хирургическое удаление одного из лимфатических узлов и определение в нем раковых клеток; при их обнаружении может выполняться подмышечная лимфодиссекция – удаление всех подмышечных лимфоузлов;
- реконструктивная хирургия груди – ряд операций, направленных на воссоздание первоначальной формы железы, может проводиться одновременно с мастэктомией с использованием имплантов.
Многие онкологи считают диффузные формы рака (отечно-инфильтративную, панцирную, маститоподобную) неоперабельными. В этом случае на первый план выходит радиотерапия.
Врачи применяют дозы контролируемой радиации, направленные на карциному для разрушения ее клеток. Лечение назначается после удаления железы или химиотерапии для борьбы с оставшимися вокруг злокачественными клетками. Как правило, радиотерапию проводят спустя 4 недели после первичного вмешательства. Длительность воздействия составляет несколько минут, необходимо до 30 сеансов.
p, blockquote 66,0,0,0,0 —>
- действие на оставшуюся ткань органа после частичного удаления железы;
- действие на грудную стенку после удаления железы;
- увеличенные дозировки используются при большом размере органа;
- облучение лимфоузлов под мышками.
Неблагоприятные эффекты радиотерапии включают слабость, потемнение и раздражение кожи грудной клетки, лимфедему (лимфатический застой из-за повреждения соответствующих сосудов).
Для уничтожения злокачественных клеток назначаются цитостатические препараты. Адъювантная химиотерапия назначается при высоком риске рецидива опухоли или ее распространении в других частях организма.
Если опухоль большая, химиотерапию проводят до операции с целью уменьшить размер очага. Это неоадъювантная химиотерапия. Это лечение также назначается при метастазах, для уменьшения некоторых симптомов, а также для прекращения выработки эстрогенов.
Химиотерапия при инвазивной карциноме может вызвать тошноту, рвоту, отсутствие аппетита, слабость, выпадение волос, увеличение восприимчивости к инфекциям. У женщин может наступить ранний климакс. Многие из этих эффектов облегчаются лекарствами.
Это лечение помогает при РЭ- и РП-положительных формах карциномы. Цель лечения – предотвращение рецидива. Терапия назначается после операции, но иногда используется и до нее для уменьшения размера образования.
Если пациентка по состоянию здоровья не может перенести операцию, химио- или лучевую терапию, гормональное лечение может стать единственным видом помощи, который она получает.
Гормональная терапия не влияет на опухоли, не чувствительные к гормонам, то есть не имеющие РЭ или РП.
Лечение длится до 5 лет после операции и может включать:
p, blockquote 74,0,0,1,0 —>
- Тамоксифен, который предотвращает связывание эстрогена с РЭ в раковых клетках. Неблагоприятные эффекты: нарушение цикла, приливы, ожирение, тошнота и рвота, боли в суставах и голове, слабость.
- Ингибиторы ароматазы применяются у женщин в постменопаузе. Ароматаза способствует выработке эстрогенов в женском организме после завершения менструаций, а эти препараты (Летрозол, Экземестан, Анастрозол) блокируют ее действие. Неблагоприятные эффекты: тошнота и рвота, слабость, сыпь на коже, боль в конечностях и голове, приливы, потливость.
- Агонист гонадотропин-рилизинг фактора гозерелин подавляет функцию яичников. Месячные у пациентки прекращаются, но после завершения лечения этим препаратом возобновляются. Неблагоприятные эффекты: перепады настроения, проблемы со сном, потливость и приливы.
Таргетная терапия – это новое направление в лечении с использованием таргетных (целевых) препаратов:
p, blockquote 75,0,0,0,0 —>
- Трастузумаб (Герцептин) – это антитело, присоединяющееся к клеткам, имеющим ЭФР, и разрушающее их. Используется при ЭФР-положительных опухолях. Неблагоприятные эффекты: кожные высыпания, головные боли и/или патология сердца.
- Лапатиниб — этот препарат нацелен на белок ЭФР 2. Он также используется для лечения метастатического рака и при неэффективности Герцептина. Неблагоприятные эффекты: боли в конечностях, кожная сыпь, язвы во рту, повышенная утомляемость, диарея, рвота и тошнота.
- Бевацизумаб (Авастин) останавливает рост кровеносных сосудов в опухоли вызывая нехватку в ней питательных веществ и кислорода. Неблагоприятные эффекты: застойная сердечная недостаточность, гипертония, поражение почек и сердца, образование тромбов, головные боли, язвы в полости рта. Он не одобрен для такого использования, однако иногда все же назначается. Вопрос о его применении при карциноме остается спорным.
Существуют некоторые исследования, показывающие, что прием низких доз Аспирина может приостановить рост карциномы. Хотя результаты обнадеживающие, работа находится на очень ранней стадии, и еще не доказана эффективность такого лечения у людей.
Способы снижения риска появления карциномы:
p, blockquote 79,0,0,0,0 —>
- женщины, употребляющие не более одной порции спиртного в день или вообще не пьющие, менее подвержены риску заболеть;
- физические тренировки 5 дней в неделю снижают вероятность рака, однако если все же сохраняется избыточный вес, положительный эффект нагрузок исчезает;
- у женщин, употребляющих жирную морскую рыбу не менее раза в неделю или принимающих добавки с содержанием омега-3 жирных кислот, риск карциномы груди снижается на 14%;
- некоторые гормональные препараты в постменопаузе способны уменьшить вероятность болезни; это необходимо обсудить с лечащим врачом;
- нормальная масса тела – фактор снижения риска, поэтому диета при карциноме молочной железы направлена на снижение веса до нормы;
- у женщин с высоким риском, в том числе подтвержденным генетически, может назначаться профилактический прием лекарств (в частности, Тамоксифена) или даже проводиться удаление груди;
- грудное вскармливание ребенка в течение полугода снижает риск этого заболевания или отдаляет его развитие на несколько лет.
Достаточно важное значение придается ежегодному медосмотру и проведению профилактической маммографии у женщин старше 40 лет, хотя целесообразность этих мер широко обсуждается во врачебном сообществе.
Если у больной с карциномой возникает беременность, на ранних сроках часто показано прерывание. При более позднем сроке и жизнеспособности плода проводят досрочное родоразрешение. Затем лечение опухоли продолжают по обычным протоколам.
Показатели смертности от рака молочной железы постоянно снижаются. Это связано с прогрессом в ранней диагностике и совершенствованием способов лечения. Наибольшее снижение смертности регистрируется у женщин до 50 лет.
Факторы, от которых зависит прогноз болезни:
p, blockquote 84,0,0,0,0 —>
- состояние подмышечных лимфоузлов;
- размер опухоли;
- прорастание в лимфатические и/или кровеносные сосуды;
- возраст пациента;
- гистологический класс онкопатологии;
- подтип (тубулярная, муцинозная или папиллярная карцинома);
- ответ на терапию;
- статус РЭ/РП;
- наличие гена ЭФР 2.
Вовлеченность подмышечных лимфоузлов – показатель того, что опухоль распространяется в соседние органы. Если они не поражены, 10-летняя выживаемость равна 70%. При вовлечении лимфоузлов частота 5-летнего рецидива выглядит так:
p, blockquote 85,0,0,0,0 —>
- от 1 до 3 узлов – 30-40%;
- от 4 до 9 узлов – 44-70%;
- более 9 узлов – 72-82%.
Опухоли, имеющие рецепторы к эстрогенам и/или прогестерону, как правило, развиваются медленнее и реагируют на гормональную терапию. Эти рецепторы определяются с помощью иммуногистохимического анализа.
Ранее наличие ЭФР 2 считалось предвестником более агрессивного течения и худшего прогноза независимо от других факторов. Сейчас прогноз улучшился в связи с использованием целевых препаратов, действующих на ЭФР 2 (Трастузумаб, Пертузумаб, Лапатиниб, Трастузумаб-энтансин).
У 10-20% женщин с неинвазивной карциномой через 15 лет возникает инвазивный рак — неспецифическая карцинома молочной железы.
Инфильтративный протоковый – самый частый тип опухоли. Он склонен к распространению по лимфатическим сосудам. Инфильтративный дольковый рак тоже распространяется в лимфоузлы, однако у него есть склонность и к отдаленным метастазам. Тем не менее, его прогноз сопоставим с таковым при протоковой карциноме.
Медуллярная (аденогенная) карцинома молочной железы и атипичный медуллярный рак часто имеют неблагоприятный прогноз в связи с высокой степенью злокачественности.
Пациенты с муцинозной и трубчатой карциномой имеют хороший прогноз: их 10-летняя выживаемость составляет 80%. Вследствие этого больных с таким типом опухоли лечат с использованием органосохраняющих операций и облучения.
Кистозно-папиллярный рак растет медленно, с хорошими шансами на излечение. Однако прогноз ухудшается при микропапиллярной инвазивной дольковой карциноме, так как она нередко метастазирует в лимфоузлы.
При метапластическом раке трехлетняя выживаемость без рецидива составляет всего 15-60%. Прогноз ухудшается при большом размере опухоли.
Заболеваемость мужчин в 100 раз меньше, чем женщин. Опухоль может возникнуть на фоне увеличения желез (гинекомастии), но это не обязательное условие. Микроскопические характеристики рака такие же, как у женщин.
Население мало осведомлено о возможности такого заболевания. Поэтому мужчины нередко обращаются за помощью уже в запущенных случаях. Из-за этого у половины больных к моменту распознавания опухоли имеются язвы на коже груди, метастазы в лимфоузлы и отдаленные органы.
Клинические проявления характеризуются наличием за соском плотного образования, которое рано прорастает сквозь кожный покров и изъязвляется. Для лечения применяют операцию, облучение, химиопрепараты.
Большинство карцином у мужчин имеют рецепторы к эстрогенам и прогестерону, поэтому в течение 2 лет после операции пациентам назначают антиэстрогеновые препараты. При прогрессировании болезни показано удаление яичек с последующей терапией кортикостероидами или другими гормональными средствами.
p, blockquote 98,0,0,0,0 —> p, blockquote 99,0,0,0,1 —>
источник
С каждым годом число женщин, у которых регистрируется рак молочной железы, прогрессивно растет. Это обусловлено многими факторами, а самое главное – поздней диагностикой болезни. Карцинома молочной железы занимает лидирующие позиции в структуре онкологической заболеваемости среди женщин. Несмотря на это, с опухолью можно справиться, выявив ее на начальной стадии развития.
Данное заболевание представляет собой злокачественную опухоль, которая формируется из железистой ткани, отличается интенсивным ростом и способностью к метастазированию.
В структуре злокачественных болезней пятая часть отводится поражению молочных желез. Чаще всего оно регистрируется после 55-ти лет, хотя все чаще патология касается более молодых женщин (35-45 лет).
Рак молочных желез опасен своими осложнениями, среди которых акцентировать внимание стоит на:
- кровотечение, особенно при распаде опухолевого конгломерата;
- воспаление новообразования с окружающими тканями;
- метастазирование в регионарные лимфоузлы и отдаленные органы с развитием полиорганной недостаточности;
- плеврит, для которого характерно накопление жидкости в плевральной полости, одышка и выраженная дыхательная недостаточность.
При поражении лимфоузлов возможно замедление оттока крови и лимфы (лимфостаз) из верхней конечности, в результате чего нарастает отек и уменьшается двигательная активность руки.
На сегодняшний день до конца не выяснены истинные причины возникновения данной патологии. Можно лишь выделить некоторые факторы, которые предрасполагают этому и увеличивают риск развития недуга:
- раннее начало менструации (до 12-ти лет);
- поздний климакс (позже 55-ти лет);
- бесплодие;
- поздняя первая беременность и роды (после 30-ти лет);
- отсутствие периода лактации;
- длительный прием гормональной заместительной терапии;
- генетическая предрасположенность;
- неправильное питание со злоупотреблением жиров;
- гормональная дисфункция, в том числе ожирение;
- радиация;
- курс лучевой терапии при раке легкого.
Для своевременного выявления изменений в онкологическую сторону, всем женщинам очень важно проводить самообследование. Необходимо регулярно прощупывать ткани молочных желез, оценивая их размер, симметричность, состояние кожных покровов и сосков. Кроме того, требуется уделять особое внимание регионарным лимфоузлам.
В связи с этим, первым признаком рака может стать выявление уплотнения в железе, что является причиной незамедлительного обращения к врачу. Если очаг имеет воспалительный компонент, есть вероятность повышения температуры до 37,5 0 С.
Чтобы вовремя обнаружить болезнь, необходимо внимательно относится к своему здоровью, и знать клинические проявления злокачественного образования молочных желез. К ним относится:
- уплотнение тканей железы при прощупывании, которое имеет бугристую поверхность, каменистую плотность, неподвижность и отличается спаянностью с окружающими структурами;
- втяжение соска, кровянистые выделения из него;
- «лимонная корка» над опухолью;
- покраснение кожных покровов в области онкологического очага;
- появление язвенных дефектов;
- деформация железы (изменение размера, формы);
- уплотнение надключичных и подмышечных лимфоузлов;
- болевые ощущения в железе, не связанные с менструальным циклом;
- отечность кожи, подкожной клетчатки руки.
Когда распространяются метастазы в другие органы, в зависимости от их локализации, появляется боль в костях, желтуха, головные боли, межменструальные кровянистые выделения из половых путей, одышка и кровохарканье.
При обращении к врачу анализируются жалобы женщины, и проводится объективное обследование, при котором прощупывается ткань молочных желез. На основании полученных результатов при обнаружении уплотнения подозревается наличие онкологического новообразования, назначается дальнейшее обследование.
Из инструментальных методов применяется рентгенография желез в двух проекциях (маммография). Стоит заметить, что эта методика используется как скрининг для раннего выявления опухоли у женщин после 45-ти лет.
В более раннем возрасте применяется УЗИ , оно считается менее агрессивным, чем рентгеновские лучи. УЗИ также достаточно информативное инструментальное обследование.
Цитологическая диагностика проводится на основании анализа качественного состава клеток опухоли или лимфоузла.
Что касается гистологической диагностики , она считается наиболее информативной. На основании ее результатов устанавливается окончательный диагноз. Гистологическая картина материала, взятого при биопсии, свидетельствует о злокачественной трансформации клеток, что подтверждает рак, или же о доброкачественности новоформирования.
Кроме того, опухоль исследуется на предмет гормонзависимости . От этого зависит лечебная тактика. При выявлении зависимости, необходимо назначение блокаторов данного гормона.
Особое внимание следует уделить поиску онкогена HER-2/neu , выявляемого в 15-30% новообразований. Его наличие ухудшает прогноз и повышает вероятность рецидива.
С целью выявления злокачественного образования и отдаленных метастазов применяется КТ, МРТ и рентгенография грудной клетки.
Лечебная тактика зависит от стадии злокачественного новообразования, его локализации, возраста женщины и наличия сопутствующей патологии.
Хирургическое вмешательство выполняется в объеме мастэктомии (удаления железы), возможно с фасцией грудной мышцы и лимфоузлами.
Частичное иссечение сектора или квадранта железы при раке повышает риск повторного развития патологии. Неблагоприятный прогноз отмечается при:
- возрасте до 35-ти лет;
- выраженной злокачественности процесса (определяется при гистологическом обследовании);
- вовлечении в онкологический очаг лимфоузлов;
- выявлении HER-2/neu.
Помимо операции широко применяется химиотерапия, которая помогает замедлить распространение метастазов и угнетает опухолевый рост. Ее использование эффективно как до хирургического вмешательства, чтобы уменьшить размеры очага, так и после – с целью уменьшения риска рецидива.
На поздних стадиях онкологические лекарства необходимы для улучшения качества жизни, так как полное выздоровление уже невозможно.
Что касается лучевой терапии, то она рациональна в послеоперационном периоде. Применяется для снижения риска повторного развития онкологии.
Гормонотерапия эффективна, когда выявлена эстрогенная чувствительность. В таком случае применяются антиэстрогеновые лекарственные средства или удаляются яичники. Чтобы снизить активность онкогена, назначается его ингибитор (“Герцептин“).
Если заболевание диагностировано на 4 стадии, когда опухоль неоперабельна, лечение направлено не на выздоровление, а на увеличение продолжительности жизни. На данной этапе могут применяться все вышеперечисленные методики, кроме операции. При выраженном болевом синдроме назначаются ненаркотические или наркотические анальгетики.
Статистические данные показывают, что на этапе отдаленных метастазов диагностируется более 11% случаев рака грудной железы. На третьей стадии выявляется около 25%, на начальных – 60%.
Чтобы оценить эффективность лечения используется показатель «пятилетней выживаемости», указывающий на количество женщин, которые выжили в течение 5-ти лет после постановки диагноза. Средняя выживаемость составляет 50-60%.
При 1-ой степени показатель достигает 90%, при 2-ой степени – 60%, однако на поздней стадии (3 и 4) выживаемость не превышает 35%.
Карцинома молочной железы может быть полностью излечена, если будет диагностирована на начальной стадии. В связи с этим, женщинам не рекомендуется пренебрегать профосмотрами и своевременно обращаться к врачу при появлении первых волнующих признаков.
источник
«Результаты УЗИ молочных желез выявили образование, подозрительное на онкологию», «результаты маммографии не позволяют однозначно исключить наличие злокачественного образования», «биопсия показала наличие раковых изменений в молочной железе и требуется расширенное обследование». Это лишь немногие из самых страшных слов, которые женщина может услышать от своего врача.
Молочные железы состоят из трех основных типов тканей — жировой, соединительной и железистой. Раком молочной железы (РМЖ) называют злокачественные опухоли, развивающиеся именно из клеток железистой ткани. Вопреки расхожему мнению, РМЖ заболевают как женщины, так и мужчины, однако у женщин он встречается примерно в 100 раз чаще.
Рак груди развивается так же, как и любая другая злокачественная опухоль в организме. Одна или несколько клеток железистой ткани в результате произошедшей в них мутации начинают аномально быстро делиться. Из них образуется опухоль, способная прорастать в соседние ткани и создавать вторичные опухолевые очаги — метастазы.
Мутации, которые приводят к РМЖ, бывают наследственными и приобретенными.
Распространенными наследственными генетическими причинами рака молочной железы становятся мутации в генах BRCA1 и BRCA2. Носительницы мутации BRCA1 имеют риск заболеть раком молочной железы 55–65%, а носительницы BRCA2 — 45%. Такие генетические дефекты передаются по наследству от родителей детям, они становятся причиной рака молочной железы примерно в 15% случаев.
Намного чаще опухоль возникает из-за приобретенных мутаций: они возникают в клетках молочной железы и не передаются по наследству. Например, в 20% случаев увеличено количество копий гена, кодирующего HER2 — белок-рецептор, который находится на поверхности клеток и стимулирует их размножение.
«Молекулярно-генетический портрет» опухоли имеет важное значение при выборе оптимального лечения.
Чаще всего опухоли молочных желёз развиваются из клеток молочных протоков — в этом случае врачи говорят о протоковом раке молочной железы или протоковой карциноме. Довольно часто злокачественные опухоли вырастают из клеток долек молочной железы, этот тип рака называют инвазивной лобулярной карциномой (инвазивный рак молочной железы). Стоит отметить, что рост опухоли возможен и из других клеток железистой ткани.
К сожалению, полной информации о причинах возникновения рака молочной железы у ученых пока нет. Существует список факторов риска, влияющих на вероятность появления опухоли, однако у некоторых болезнь диагностируют при отсутствии этих факторов, другие же остаются здоровыми при наличии сразу многих из них. Тем не менее, ученые все же связывают развитие рака груди с определенными обстоятельствами, наиболее часто предваряющими его появление. К ним относятся:
- Возраст. Большинство случаев РМЖ приходятся на женщин в возрасте 55 лет и старше.
- Наследственность. Если РМЖ диагностирован у кого-то из близких родственников, риск повышается вдвое.
- Рак молочной железы в анамнезе.
- Повышенная плотность ткани молочной железы по результатам маммографии.
- Некоторые доброкачественные новообразования в молочной железе.
- Раннее начало менструаций — до 12 лет.
- Поздняя менопауза — после 55 лет.
- Отсутствие детей или поздние (после 35 лет) первые роды.
- Воздействие радиации, например, в ходе лучевой терапии, проводимой для лечения другого типа рака.
- Курение и злоупотребление алкоголем. Если женщина ежедневно потребляет 28–42 г этилового спирта, ее риски повышаются на 20%.
- Лишний вес и низкая физическая активность.
- Использование гормональных препаратов: оральные контрацептивы, заместительная гормональная терапия в постменопаузе.
- Травмы молочных желез.
- Сахарный диабет.
- Работа по графику с ночными сменами.
Довольно часто на ранних стадиях рак молочной железы протекает бессимптомно. Но в ряде случаев признаки, указывающие на наличие заболевания, все же есть, и их можно заметить.
В первую очередь, к симптомам, которые должны насторожить, относят уплотнения в молочных железах, рядом с ними или в подмышечной впадине. В 9 случаях из 10 уплотнения бывают доброкачественными, однако установить это наверняка можно только на осмотре у маммолога.
К симптомам рака молочной железы относят:
- Отвердение кожи
- Участок втяжения кожи
- Эрозия кожи
- Покраснение кожи
- Выделения из соска
- Деформация молочной железы по типу ряби
- Припухлость кожи
- Увеличенные в размерах вены
- Втяжение соска
- Нарушение симметрии молочных желез
- Симптом лимонной корки
- Пальпируемый узел внутри молочной железы.
При появлении указанных симптомов, а также любых других изменений в молочных железах (например, необычных или болезненных ощущений) нужно немедленно проконсультироваться с маммологом.
В Европейской клинике ведёт консультативный приём и выполняет операции известный российский хирург-маммолог, доктор медицинских наук Сергей Михайлович Портной (автор более 300 печатных работ, член правления Российского общества онкомаммологов, автор трех патентов на изобретения).
Сергей Михайлович выполняет весь объем оперативных вмешательств на молочной железе, включая органосохраняющие и реконструктивные пластические операции.
Самостоятельно проверять грудь на наличие узелков или каких-либо других изменений стоит раз в месяц, по окончании менструации. Домашнюю диагностику удобнее всего проводить, принимая ванну или находясь под душем. О любых изменениях, которые удалось обнаружить, стоит как можно быстрее рассказать врачу.
Порядок проведения самообследования молочных желез:
- Разденьтесь выше пояса и встаньте перед зеркалом.
- Поднимите руки вверх и заведите их за голову. Внимательно осмотрите грудь. Повернитесь правым, левым боком.
- Ощупайте молочные железы в положении стоя сложенными указательным, средним и безымянным пальцем. Начинайте с верхней наружной части груди и двигайтесь по часовой стрелке.
- Сожмите сосок двумя пальцами. Проверьте, выделяется ли из него что-нибудь.
- Снова ощупайте молочные железы — теперь в положении лежа.
70% случаев рака молочной железы выявляются пациентами самостоятельно в результате самообследования груди.
О роли биопсии в диагностике рака молочной железы рассказывает врач Европейской клиники Портной С.М.:
Для подтверждения или исключения диагноза в первую очередь проводится мануальное обследование груди. Затем, при наличии подозрений или в качестве скрининговой процедуры, может быть назначена маммография, рентгенологическое исследование молочных желез. Как правило, женщинам до 35 лет ее выполнение не рекомендуется, в молодости ткань молочных желез особенно чувствительна к радиоактивному облучению.
Ультразвуковое исследование (УЗИ) молочных желез позволяет оценить структуру их ткани и отличить, например, опухоль от кисты, наполненной жидкостью.
Если результаты маммографии или УЗИ указывают на наличие новообразований в молочной железе, врач, как правило, назначает биопсию, лабораторное исследование образца тканей из молочной железы. Биопсия позволяет выяснить, является ли опухоль злокачественной, а также определить ее тип и стадию. Кроме того, исследование биопсийного материала дает ответ на вопрос, является ли опухоль гормонозависимой, что также влияет на схему лечения.
При необходимости могут использоваться и другие диагностические методы, например, магнитно-резонансная томография (МРТ).
После постановки диагноза основной задачей лечащего врача является определение стадии онкологического заболевания, то есть размера опухоли, ее расположения, наличия метастазов и агрессивности. От этих факторов зависит прогноз лечения и подбор оптимальных методов терапии. Как правило, для уточнения стадии проводятся анализы крови, маммография другой молочной железы, сканирование костей, а также компьютерная или позитронно-эмиссионная томография. В некоторых случаях определить стадию опухоли можно только при проведении операции.
Стратегия лечения рака молочной железы зависит от многих факторов — типа рака, стадии, чувствительности клеток опухоли к гормонам, а также общего состояния здоровья пациентки.
Основной метод лечения рака груди — хирургическая операция. Если болезнь удалось диагностировать на ранней стадии, хирург может выполнить лампэктомию, удаление тканей опухоли и небольшой части окружающей ее здоровой ткани. При более крупных опухолях молочная железа удаляется целиком (такая операция называется мастэктомией), равно как и ближайшие к ней лимфатические узлы. Если по оценке врача риск развития рака во второй молочной железе достаточно высок, пациентке может быть рекомендовано удаление обеих молочных желез сразу.
Чтобы разобраться, распространились ли раковые клетки в лимфатические узлы, и определиться с объемом хирургического вмешательства, может быть проведена сентинель-биопсия, или биопсия сторожевого лимфоузла. Во время операции в опухоль вводят радиофармпрепарат или флуоресцентный краситель — это помогает визуализировать лимфоузел, который первым принимает лимфу от ткани молочной железы. Его удаляют и проводят гистологическое исследование. Если в сторожевом лимфоузле не обнаруживают опухолевых клеток, можно ограничиться удалением очага в молочной железе. В противном случае показано иссечение регионарных лимфоузлов.
Лучевую терапию (то есть воздействие на опухоль ионизирующим излучением) при раке молочной железы, как правило, используют после проведения хирургической операции. Терапия проводится с целью уничтожения раковых клеток, которые могли остаться в организме.
Химиотерапия, то есть использование препаратов, убивающих раковые клетки, может проводиться после операции по удалению опухоли, как и лучевая терапия. В некоторых случаях химиотерапию проводят до оперативного лечения для того, чтобы уменьшить размер слишком крупной для удаления опухоли.
В Европейской клинике для лечения рака молочной железы применяются наиболее современные, оригинальные европейские и американские химиопрепараты. У нас есть возможность составить «молекулярный отпечаток» опухоли, подобрать на основании его анализа наиболее эффективные и безопасные комбинации лекарств.
Для лечения рака молочной железы, чувствительного к гормонам, используют гормональную терапию — к ней относится несколько разных методов, останавливающих выработку гормонов в организме или блокирующих их поступление к опухоли. Гормональная терапия позволяет снизить вероятность рецидива опухоли, а также, в случае выявления неоперабельной опухоли, помогает контролировать ее рост.
Для лечения рака молочной железы применяют также таргетную терапию — препараты, поступающие непосредственно к тканям опухоли и минимально воздействующие на здоровые клетки организма. Таргетную терапию используют либо отдельно, либо в комбинации с другими методами лечения — в зависимости от того, какая схема лучше всего подойдет пациенту.
Если рак молочной железы диагностирован на ранних стадиях (0-I), пятилетняя выживаемость приближается к 100%. То есть, можно сказать, что удается вылечить практически всех женщин. Далее, в зависимости от стадии, прогноз относительно пятилетней выживаемости ухудшается:
- На II стадии — 93%.
- На III стадии — 72%.
- На IV стадии — 22%.
Совокупность имеющихся в арсенале онкологов методов лечения рака молочной железы позволяет в большинстве случаев добиться ремиссии заболевания или, как минимум, продлить жизнь с сохранением ее качества. Однако следует помнить, что эффективность лечения в целом напрямую зависит от того, было ли лечение начато своевременно, то есть на ранних стадиях заболевания.
Максимальная эффективность противоопухолевого лечения достигается только в том случае, если оно проводится в соответствии с международными протоколами, при этом учитываются индивидуальные особенности каждого пациента. Именно так назначают лечение онкологи Европейской клиники.
источник
Врачи называют несколько возможных причин возникновения рака молочной железы. Однако даже при том, что у женщины имеется один или несколько факторов риска, она может оставаться здоровой, и наоборот, рак иногда возникает, когда никаких предпосылок для заболевания нет. Вероятность излечения зависит от вида и стадии развития опухоли. Карцинома молочной железы – это одна из разновидностей рака, при которой отсутствует такой явный симптом, как боль. Опухоль можно обнаружить с помощью УЗИ и маммографии.
Содержание:
- Карцинома и ее виды
- Разновидности инвазивной карциномы и их симптомы
- Причины возникновения карциномы груди
- Диагностика рака молочных желез
- Лечение карциномы груди
- Системные методы лечения
- Хирургические методы лечения
- Лучевая терапия
- Нетрадиционное лечение
- Профилактика
Карцинома (аденокарцинома, как ее еще называют) – это злокачественная опухоль, возникающая в железистой ткани молочной железы. Она развивается в протоках, дольках или поражает сосок и область вокруг него. Злокачественное новообразование может возникать как в одной железе, так и сразу в обеих.
Различают следующие виды этого заболевания:
- Неинвазивная карцинома. Опухоль развивается внутри протоков или долек и не выходит за их пределы. Это так называемая 0 стадия развития рака молочной железы. Если опухоль удается обнаружить на этой стадии, то она практически всегда излечима. Опасность в том, что она может быстро перейти в следующую, более тяжелую форму, при которой поражаются кровеносные и лимфатические сосуды, жировая прослойка.
- Инвазивная карцинома. Опухоль распространяется на соседние ткани. Через кровь раковые клетки попадают в другие органы. Возникают метастазы. Вероятность излечения зависит от стадии, на которой обнаружено заболевание, от степени поражения тканей. Различают 4 стадии развития такой опухоли. На 1 и 2 ее размер составляет 2-5 см, она распространяется лишь на подмышечные лимфатические узлы. На 3 и 4 стадии размер опухоли больше 5 см, она затрагивает кожу и мышцы железы, а на последней стадии – и другие органы. Инвазивная карцинома встречается у 80% женщин, заболевших раком молочной железы.
Существует несколько разновидностей инвазивной карциномы молочной железы:
Протоковая. Она развивается внутри млечного протока из клеток эпителиальной ткани. Если ее не начать лечить на ранней стадии, она прорастает в соседние ткани груди. Такая инвазивная (инфильтрирующая) форма у женщин обнаруживается чаще всего, так как при ней появляются явные симптомы: спаянные с кожей уплотнения без четких границ, втянутый сосок. По периметру опухоли появляются мелкие кальцинаты (отложения солей кальция). Размеры опухоли могут быстро увеличиваться, скорость распространения зависит от степени ее агрессивности, которая рассчитывается по результатам биопсии.
Дольковая. Карцинома формируется из эпителия млечных долек. Инвазивная форма, при которой такая опухоль развивается в соседние области груди, называется лобулярной карциномой.
Чаще всего при наличии у женщины такой опухоли в верхней наружной части молочной железы нащупывается уплотнение. Иногда процесс возникает одновременно в обеих железах, может быть также многоочаговым. Тогда уплотнения появляются в разных частях груди.
Происходит изменение состояния кожи над уплотнениями: она краснеет или темнеет, приобретает вид лимонной корки. Нередко карциноме груди сопутствуют также опухоли матки и придатков.
Тубулярная. Клетки опухоли представляют собой трубочки из эпителия, окруженные фиброзной тканью. Возникая в дольках железы, такая опухоль обычно прорастает в жировую ткань. Ее величина не превышает 2 см, она растет медленно, поэтому заметить ее образование непросто. Нередко при диагностике ее путают с подобного вида доброкачественными новообразованиями (например, при аденозе молочной железы).
Эта форма рака является наименее опасной. В большинстве случаев она излечима.
Медуллярная. При этой форме раковые клетки образуют слизь, заполняющую протоки и дольки. Опухоль обычно округлая, ее клетки хорошо видны под микроскопом при гистологическом исследовании ткани. В 50-90% случаев излечение возможно. Эта форма карциномы встречается редко, чаще всего поражает женщин после 60 лет.
Рак Педжета. Опухоль возникает в соске и вокруг него. На пораженной поверхности появляются язвочки, сосок и ареола изменяют форму и очертание, кожа на них краснеет и шелушится. Из сосков выделяется жидкость. В них ощущается боль и жжение.
В целом, характерными симптомами при карциноме молочной железы являются:
- уплотнения в груди, причем они малоподвижны, так как срастаются с поверхностью железы;
- изменение цвета и структуры кожи (покраснение, появление синего или желтого оттенка, шелушение, изъязвление, втягивание отдельных участков);
- асимметрия сосков, отличие молочных желез по форме;
- увеличение лимфоузлов под мышками;
- выделения из сосков.
Поскольку главным провоцирующим фактором заболевания раком молочной железы является нарушенный гормональный фон в организме, то риск его возникновения повышен у некоторых категорий женщин. Например, больше шансов заболеть раком груди у нерожавших, у тех, которые не кормили грудью. Отсутствие половой жизни и беременности в репродуктивном возрасте, раннее половое созревание (до 10-летнего возраста), первая беременность после 35 лет, раннее (до 40 лет) или позднее (после 55 лет) начало климакса – все это факторы, повышающие риск возникновения карциномы молочных желез.
Нарушения могут возникать, если для устранения недомоганий при климаксе используются гормональные препараты долгое время. Гормональная контрацепция без контроля врача также может привести к возникновению опухоли молочных желез. Такое заболевание становится результатом воздействия радиоактивного излучения (проживание в районах с повышенной радиацией или контакт с радиоактивными веществами по работе), плохой экологии.
Возникновению гормональных нарушений способствуют заболевания щитовидной железы, а также сахарный диабет, неправильный обмен веществ, ожирение. Некоторые доброкачественные опухоли имеют свойство перерождаться в рак молочной железы (например, фиброзно-кистозная мастопатия, листовая фиброаденома). Карцинома молочной железы может образоваться и у женщин с опухолевыми заболеваниями половых органов.
Предупреждение: После излечения от рака груди через некоторое время может возникнуть повторный процесс. Поэтому женщина, перенесшая любую форму этого заболевания, должна регулярно, не реже, чем 1 раз в полгода, проходить повторное обследование.
Немаловажную роль играет наследственность. Если у кровных родственниц уже был рак молочной железы, то их сестрам и дочерям необходимо внимательнее отнестись к контролю (особенно самоконтролю) состояния молочных желез, избегать факторов риска.
Маммография. Метод обычно применяется для обследования женщин в возрасте 40 лет и старше. В случае подозрений на онкологию маммография делается и женщинам более молодым. С помощью этого метода можно не только обнаружить опухоль в молочных железах, но и заметить степень ее распространения, изучить четкость границ, оценить размеры.
Такое обследование должна проходить каждая женщина после 40-45 лет 1 раз в год. Особенно это касается женщин из группы риска. А для тех, кто уже сталкивался с подобным заболеванием, а также для женщин, имеющих заболевания половых органов, маммографию необходимо делать 2 раза в год.
УЗИ – метод, позволяющий отличить карциному от доброкачественных новообразований по структуре опухоли (форме, четкости границ).
Дуктография. Рентген с применением контрастного вещества, которым заполняются млечные протоки. Метод дает возможность обнаружить протоковую карциному, определить участок закупорки протока опухолью.
Биопсия. Является одним из наиболее важных методов диагностики карциномы молочной железы. Этот метод позволяет не только обнаружить атипичные клетки, но и оценить вероятность прорастания опухоли в соседние ткани (определить так называемую агрессию). Различают высоко дифференцированный, умеренно дифференцированный, низко дифференцированный и недифференцированный процессы развития опухоли. Последние из них имеют наибольшую способность прорастать в другие ткани. Чем выше степень дифференцирования, тем больше скорость роста раковых клеток и их отличие от нормальных.
Отбор ткани для исследования берется с помощью иглы путем протыкания кожи и тканей в пораженном участке железы. Иногда для отбора пробы делается надрез.
Так как карцинома груди является гормонозависимой опухолью, то для оценки скорости ее развития делается анализ крови на эстрогены и прогестерон. При подозрениях на образование метастаз в других органах назначается рентген, КТ, МРТ, сцинтиграфия (рентген костей).
При выборе метода лечения учитывается вид карциномы, размеры и место расположения опухоли, степень ее распространения, стадия рака, наличие метастаз. Используются методы двух типов: местные (хирургическое удаление опухоли и облучение), а также системные (химиотерапия, гормонотерапия, иммунотерапия).
Они обычно применяются как дополнение к более радикальным методам.
Химиотерапия. Используются специальные препараты, предотвращающие деление раковых клеток, рост и распространение опухоли. Назначая химиотерапию, учитывают стадию развития, размеры и агрессивность опухоли, ее распространенность на лимфатические узлы, а также возраст пациентки, наличие отклонений в работе других органов, гормональный состав крови. Проводится гинекологическое обследование для изучения состояния яичников, всей репродуктивной системы.
Изучив общее состояние здоровья женщины, врач назначает препарат с учетом всех его побочных действий, чтобы осложнения при лечении были минимальными, а производимый эффект – максимальным. Контролируя состояние больной в ходе лечения, врач изучает чувствительность опухоли к данному препарату, подбирает индивидуально дозы, комбинирует различные средства.
Для химиотерапии используются эпирубицин, фторурацил, циклофосфамид. Их принимают циклами с небольшими перерывами. Количество циклов зависит от производимого эффекта и состояния пациентки.
Гормонотерапия. Учитывая зависимость роста опухоли от уровня эстрогенов в организме, врач назначает средства, подавляющие выработку гормонов. К ним относится, например, тамоксифен. Для борьбы с ростом карциномы молочной железы или предотвращения ее рецидива после операции по удалению железы этот препарат необходимо принимать годами. При этом у него есть такие серьезные побочные действия, как атипичное перерождение клеток эндометрия, возникновение опухолей матки, тромбоз кровеносных сосудов. Поэтому после определенного курса лечения врач назначает другие, более мягкие средства, такие как летрозол, экземестан, аромазин, фемара.
Популярным является препарат «Золадекс». Он аналогичен по составу лютеинизирующему гормону гипофиза. Назначением этого гормона в организме является снижение уровня эстрогенов, вырабатываемых яичниками во 2 фазе менструального цикла. Препарат действует так же.
Во время его применения у женщины возникают недомогания, как при климаксе. Но как только прием лекарства заканчивается, функционирование яичников восстанавливается. Этот метод является альтернативой применявшемуся раньше способу лечения рака молочной железы путем удаления яичников, эффективность которого была невелика.
Иммунотерапия. Возникновение карциномы молочной железы связано с разрушением иммунной системы организма. Благодаря этому происходит злокачественное перерождение тканей. Для уничтожения раковых клеток назначаются биологические препараты, содержащие антитела к этим клеткам, способствующие подавлению их роста. Такими препаратами являются герцептин, интерферон. Врач составляет индивидуальную схему их приема.
На начальной стадии некоторые врачи применяют также препараты негормонального происхождения, но способные подавлять рост злокачественных клеток. Например, мебендазол (противоглистное средство), метформин (сахароснижающий препарат при диабете), итраконазол (противогрибковое лекарство), лозартан (от гипертонии), доксициклин (антибиотик), фспирин (жаропонижающее). Конечно, они все не предназначены для самолечения.
Противоопухолевыми свойствами обладают вещества, содержащиеся в некоторых ядовитых растениях (грибах, паслене и других). Они используются при изготовлении некоторых лекарств. Например, арглабин изготавливается из горькой полыни.
Полное или частичное оперативное удаление железы применяется в тех случаях, когда опухоль растет, велика опасность возникновения метастаз. Операция проводится таким образом, чтобы максимально сохранить молочную железу и оставить возможность пластического восстановления.
Иногда в профилактических целях даже при отсутствии метастаз удаляются ближайшие к очагу лимфатические узлы, чтобы предотвратить рецидивы.
Применяются следующие хирургические методы:
- Лампэктомия. Удаляется сама опухоль, а также прилегающие к ней ткани железы.
- Простая мастэктомия. Молочная железа удаляется полностью, однако подмышечные лимфоузлы сохраняются.
- Модифицированная радикальная мастэктомия. Железа полностью удаляется. Кроме того, убираются ближайшие к ней лимфатические узлы.
- Радикальная мастэктомия. Кроме удаления всей молочной железы, делается также резекция мышц под грудью.
- Подкожная мастэктомия. Все ткани молочной железы удаляются, но сохраняется сосок, что позволяет в дальнейшем реставрировать железу.
С помощью гамма-лучей или направленного пучка электронов оказывается воздействие на раковые клетки. Такое лечение проводится иногда перед хирургической операцией для получения более эффективного результата.
После удаления опухоли или резекции пораженных тканей груди облучение назначается для предотвращения повторного возникновения опухоли. В современной лучевой терапии для полного контроля процесса используется компьютерная томография. При этом облучение производится более точно, что позволяет избежать осложнений.
Применяются и другие методы разрушения клеток карциномы:
- Криотерапия – обработка опухоли хладоагентами (жидким азотом, например).
- Брахитерапия – введение в опухолевую ткань радиоактивных веществ.
- Радиохирургия – разрушение раковой опухоли ионизирующим излучением. При этом не повреждаются здоровые ткани.
После любого вида такого лечения женщина должна постоянно находиться под наблюдением врача, каждые 5-12 месяцев проходить обследование. При обнаружении рецидивов или метастаз облучение и химиотерапию повторяют.
При лечении рака важную роль играет лечебное питание, позволяющее смягчить воздействие на другие органы, справиться с осложнениями.
Кроме традиционных методов лечения рака молочной железы, существуют также так называемые альтернативные методы, способствующие, как считается, уменьшению роста новообразования, разрушению раковых клеток. К ним относятся иглоукалывание, йога, специальный массаж с лечебными травами, гомеопатическое лечение, применение биологически активных добавок к пище, народные средства.
Иногда по совету знакомых женщины, надеясь вылечить рак, прибегают к таким способам, как гипноз, мануальное воздействие, голодание, а также лечение содой, чистотелом, болиголовом.
Предупреждение: Используя методы нетрадиционной медицины, женщина должна будет сознательно отказаться от традиционного лечения. При этом чаще всего теряется единственная возможность спасти свою жизнь, так как раковая опухоль молочных желез быстро переходит в следующую стадию. Нетрадиционные методы оказывают в основном психологическое воздействие, их лечебный эффект не доказан никакими научными исследованиями.
Зная о причинах возникновения карциномы молочной железы, женщина может постараться устранить хотя бы часть из них, например, использовать контрацепцию, чтобы избежать абортов. Необходимо советоваться с врачом, прежде чем покупать противозачаточные таблетки.
Родить ребенка лучше в молодом возрасте. Необходимо вовремя обращаться к гинекологу при обнаружении симптомов неблагополучия в половой сфере. Надо своевременно лечить мастопатию и другие предраковые заболевания молочных желез. Сигареты, жаренная пища – это источники канцерогенов.
Очень важно проводить 1 раз в месяц осмотр и прощупывание груди, чтобы не пропустить начала злокачественного процесса. После 45 лет и даже раньше, если есть хоть какие-то факторы риска, надо делать маммографию или УЗИ молочных желез, чтобы вовремя заметить малейшую патологию.
источник