Существуют всевозможные формы онкологических заболеваний у женщин в грудной зоне. По статистике 15% женщин в возрасте от 35 лет страдают инфильтрирующей карциномой молочной железы. Выявить данное заболевание возможно при собственном изучении груди и обнаружении патологий либо у врача. Если замечены признаки болезни — необходимо обратиться к врачу.
Карцинома молочной железы — это одна из разновидностей ракового заболевания, внешний вид опухоли напоминает облик краба. При отсутствии лечения может привести и к смертельному исходу. Раковые образования появляются в ходе изменения и размножения клеток эпителия, которые входят в состав проточных и долевых тканей молочной железы. Мутации могут проявлять себя активно в период менопаузы у женщины.
Многие женщины испытывают страх и боятся обращаться к врачам своевременно, особенно, если что — то заподозрили аномальное в строении собственной груди. Это крайне опасные действия, так как инфильтрирующая карцинома в запущенных формах может переходить в воспалительный активный рак молочной железы. Не всегда удаётся сохранить жизнь больному.
Выделяют два типа: инвазивная и неинвазивная.
Неинвазивная карцинома располагается в одной и долек молочной железы либо в млечном потоке, считается злокачественной опухолью, которая не успела поразить окружающие ткани. Имеет умеренный процесс развития, легко поддается лечению. Такую степень развития образований называют «рак на месте». Инвазивная или инфильтрирующая карцинома представляет собой процесс, поражающий вокруг расположенные ткани — более агрессивная степень развития, которая требует сложного интенсивного лечения.
Прединвазивной протоковой карциномой называют инфильтративную карциному молочной железы, которая не вышла за пределы млечных протоков, но активно развивается. Протоковая инфильтративная карцинома — процесс, при котором патогенные клетки попадают в кровь и лимфу, насыщая весь организм. Это злокачественный процесс, который уже перешёл на поражение жировых клеток и связочных тканей грудной молочной железы — называют инфильтрирующей карциномой неспецифического типа.
Основные гистологические формы:
- Дольковая — паразитирует на дольковых тканях, отличается скоростью развития патологического процесса. Зачастую проявляется у женщин более зрелого возраста.
- Протоковая — может быть инфильтрирующей и неинфильтрирующей. Располагается на стенках млечных протоков, может достигать десяти сантиметров в диаметре, имеет плотную структуру.
- Муцинозная — менее распространенная форма, имеет слизистую структуру, за счёт которой закупоривает стенки млечных протоков, приникая дальше в соседние ткани. Чаще всего встречается у женщин в возрастной категории 60 плюс
Инфильтрированная микропапиллярная карцинома достаточно редкая форма рака. Ориентировочно может проявляться от одного до восьми процентов от всех типов рака. Её некая уникальность объясняется тем, что кластеры опухолевых клеток, плотной структуры, располагаются в сосудистых оболочках. Развивается метастазным способом и имеет агрессивный характер, в сравнении с протоковой карциномой. Редкие случаи, когда такой тип проявляет себя в индивидуальном формате.
Классификация инфильтративной карциномы молочной железы сформирована в зависимости от скорости развития атипичных клеток. Высокодифференцированные клетки обозначаются g1 и g2 — в этом случае развитие опухоли происходит постепенно. Низкодифференцированные клетки g3 и g4 обозначают агрессивно развивающие патологии — высокую скорость попадания атипичных клеток в другие органы и ткани. Инфильтрирующая карцинома неспецифического типа g2 может перерасти в прогрессирующий рак. Многое зависит от организма, причин возникновения, последующего лечения.
- Нулевая — не имеет внешних признаков, может быть выявлена за счёт маммограммы. Имеет характер неинвазивной опухоли мелкого размера, расположенной в млечном потоке. Поддаётся быстрому лечению с дальнейшей профилактикой и наблюдением.
- Первая — размер опухоли не более двух сантиметров, отсутствуют повреждения соседних тканей и образования отдельных метастаз. На первой стадии инфильтрационный характер клеток ещё себя не проявляет. При правильном лечении большой процент избавления от опухоли без последствий.
- Инфильтрирующая карцинома молочной железы 2 степени — образования до пяти сантиметров, поражает лимфатические узлы в подмышечной области, затрагивает жировые ткани и дальше не распространяется. Процесса метастазирования не наблюдается на второй стадии.
- Третья — метастазы поражают лимфатические узлы, атипичные клетки размножаются с высокой скоростью, поражение может захватывать и внешний покров кожи, что явно видно человеческому глазу. На этой стадии метастазы ещё не достигли соседних органов. Гарантии на полное выздоровление не превышают 10%.
- Четвертая — на четвёртой стадии карцинома молочной железы уже распространяется на соседние органы, имеет не очень благоприятный прогноз. Могут страдать кости, ткани и даже зона мозга. Выживаемость пациентов на четвёртой стадии не превышает 10% за последние несколько лет.
Достаточно сложно определить истинные причины появления карциномы молочной железы. В основном это совокупность многих факторов, которые привели к болезни.
Что может быть основой для появления карциномы молочной железы:
- Наличие подобного заболевания у родственников — наследственность. Учёными доказано генетическая передача рака существует — не стоит этот фактор игнорировать и чаще проходить диагностику.
- Регулярный приём гормональных препаратов продолжительный период — от пяти лет и более.
- Период менопаузы.
- Отсутствие половой жизни на протяжении долгого периода.
- Патологии репродуктивных органов у женщины, вызывающие бесплодие.
- Уже пережитая карцинома молочной железы — рецидив при подобных заболеваниях очень вероятен.
- Регулярный приём оральных контрацептивов на протяжении пяти и более лет.
- Поздняя беременность, когда организм уже не выдерживает изменений.
- Беременность, которая была прервана абортом или выкидышем — трансформации в молочной железе при беременности резко оборваны, за счёт этого могут возникать патологические процессы.
- Мастопатия (кисты) — скопление измененных клеток могут создать предпосылку для формирования атипичных тканей с последующим развитием.
- Отлучения ребенка от груди в первые месяцы после родов — в молочной железе могут образовываться уплотнения.
- Фиброаденома и онкологические заболевания.
Карцинома молочной железы может возникать также у женщин, не входящих в зону риска.
Вследствие сохранения собственной безопасности и здоровья, стоит периодически обращаться к маммологу и делать ультразвуковое исследование груди.
Симптоматика, которая может проявляться по разному у женщин в зависимости от форм и стадий развития карциномы.
Клинические проявления при наличии опухоли в груди:
- При ощупывании молочной железы, нахождение бугров или шариков, которые не сопровождаются болевыми ощущениями (могут располагаться как возле сосков, лимфоузлов, в других частях груди).
- Изменение кожного покрова — дряблость, сморщенность, потеря эластичности, изменения цвета, приобретение желтоватых или синеватых оттенков, явное шелушение.
- Деформация формы и контуров одной из груди.
- Боли в лимфоузлах, воспаление в виде увеличения и дискомфорт при ощупывании подмышечной зоны.
- Выделение из сосков сукровицы, желтоватой жидкости или гнойных элементов.
- Обнаружение воспалительных процессов, связанных с простудой или по другим причинам.
Для того, чтобы врач назначил лечение, необходимо пройти диагностику заболевания.
- Осмотр у маммолога, пальпация — сопровождается первичным заключением и направлением на дальнейшие обследования.
- Прохождение маммографии, что позволяет определить локацию опухоли, её тип и стадию, на которой находится образование.
- УЗИ (ультразвуковое исследование) — с его помощью изучается структура и характер новообразования.
- Проведение биопсии с последующим анализом поможет определить характер, структуру, уровень скорости развития клеток. В основном биопсию проводят несколько раз, беря образец с разных частей молочной железы для более точного анализа и установки диагноза.
- Дуктография — основана на введении препарата, что позволяет определить состояние протоков груди.
В зависимости от результатов пройденных процедур с целью получения точного диагноза, назначается лечение.
- Химиотерапия — применения медикаментозного активного лечения с целью замедления или остановки размножения атипичных клеток и распространения их по организму.
- Хирургия — в зависимости от степени и формы рака операции могут иметь разный характер и последствия, вплоть до удаления молочной железы. В этом случае проводится пластические операции по восстановлению строения груди с помощью имплантов.
- Применение цитостатических препаратов — по своей сути и механизму действия способ схож с химиотерапией, но считается более мягким, за счёт незначительного травмирования здоровых тканей.
- Радиотерапия или облучение — проводится после основной операции по удалению злокачественной опухоли.
Карцинома молочной железы на поздних стадиях не всегда поддаётся лечению и может привести к сокращению человеческой жизни. Своевременная реакция на возникшую проблему, диагностика и грамотный диагноз поможет увеличить шансы на выздоровление и предотвратить нежелательные последствия.
источник
Одно из самых распространенных злокачественных заболеваний у женщин – это рак молочной железы. Прогноз заболевания основывается на гистологическом строении опухоли. Папиллярный рак является редким вариантом инфильтрующей карциномы – встречается в 1,7% случаев рака молочной железы. Прогноз выживаемости при таком виде рака высокий – пятилетняя выживаемость составляет от 80 до 90%, десятилетняя около 65%. Папиллярный рак очень редко дает рецидивы, редко метастазирует в отдаленные органы и ткани.
Лечение папиллярного рака сложное. При определении типа опухоли следует дифференцировать папиллярный рак от внутрипротоковой папилломы. Папиллярная карцинома молочной железы относится к редким злокачественным новообразованиям. В онкологическом отделении Юсуповской больницы работают высококвалифицированные врачи-онкологи, опыт которых позволяет эффективно лечить самые сложные случаи рака. В больнице проводятся диагностические исследования, позволяющие определить размеры опухоли, её локализацию, наличие метастазов, тип новообразования.
Папиллярная карцинома характеризуется ростом опухоли в просвет млечного протока. Такой тип рака чаще всего встречается у женщин после 60 лет. Опухоль локализуется в области соска и околососковой зоны, вызывает выделения из соска. При папиллярном раке узлообразование на ощупь мягкое, возможно образование кист внутри опухолевых узлов, кисты содержат кровянистую жидкость. Поражение метастазами встречается у 1% женщин. На развитие злокачественного новообразования оказывают влияние различные негативные факторы:
- Раннее половое развитие.
- Курение.
- Наследственная предрасположенность.
- Ожирение.
- Сахарный диабет.
- Гипертоническая болезнь.
- Поздняя менопауза, наступившая после 55 лет.
- Алкоголизм.
- Наркозависимость.
- Длительное употребление гормонов.
- Отсутствие родов, поздние роды, отказ от кормления.
- Хронические воспалительные процессы в молочной железе.
Существуют благоприятные и неблагоприятные формы папиллярного рака в отношении прогноза выживаемости. Более агрессивная форма – это папиллярный рак, развивающийся из клеток млечных протоков. Опухоль, развивающаяся из эпителия кистозной капсулы или папилломы менее злокачественная, имеет благоприятный прогноз. Лечение агрессивной, более злокачественной формы рака проходит с применением всех видов противоопухолевой терапии.
Симптомы папиллярного рака маловыраженные на начальной стадии развития. Женщинам следует обращать внимание на изменения, происходящие в области молочной железы, соска и кожного покрова:
- В молочной железе появляются уплотнения без четких границ, разного размера. Уплотнение может быть одиночное или появляются множественные узлы.
- Кожа на груди приобретает вид лимонной корочки, в месте локализации опухоли часто отмечается покраснение.
- Молочная железа увеличивается в размере, кожа в области поражения втягивается, меняет цвет, структуру.
- Изменяется положение соска, форма груди, появляется непропорциональность молочных желез.
- Из соска идут кровянистые или прозрачные выделения.
- Появляется боль в области поражения молочной железы.
- В подмышечной области наблюдается покраснение кожи, болезненность, увеличение лимфатических узлов.
Выраженные симптомы при папиллярном раке появляются на поздних стадиях развития заболевания.
При лечении папиллярного рака молочной железы с помощью органосохраняющей операции учитывается стадия развития опухоли, степень ее распространения, а также стремление избежать выраженного косметического дефекта, нарушений функциональности органа. Лечение папиллярного рака может проходить различными методами, метод лечения зависит от многих факторов, которые учитывает врач. Для лечения папиллярного рака используют разные методы: химиотерапию, лучевую, гормональную терапию, определенные виды хирургического вмешательства. Врач тщательно проводит удаление пораженных тканей, чтобы избежать рецидива заболевания, выполняет лимфодиссекцию.
При появлении симптомов дискомфорта, узелковых образований, уплотнений в тканях молочной железы следует безотлагательно обращаться к врачу-маммологу или онкологу за консультацией. Обращение к врачу на ранней стадии развития злокачественного заболевания улучшает прогноз выживаемости женщины. В Юсуповской больнице пациентки смогут получить весь спектр услуг по диагностике и лечению опухолей молочной железы в онкологическом отделении.
источник
Гистологическое строение опухоли из нейроэндокринных клеток одинаковое независимо от органа поражения.
Они могут иметь типичный карциноидный или недифференцированный вид.
В раке недифференцированного нейроэндокринного типа отмечают способность к слизепродуцированию, что может затруднить диагностику этого гистологического варианта.
Выявление белков-маркеров, характерных для нейроэндокринной дифференцировки, в отдельных клетках рака не дает оснований для выделения такого случая в группу нейроэндокринных опухолей. Для постановки диагноза необходимо доказать продукцию нейроэндокринных гранул у 50% и выше клеточной популяции рака.
Нейроэндокринные опухоли диагностируют у 2-5% пациенток с раком молочной железы (РМЖ). В клинике нейроэндокринного рака крайне редко отмечают проявление синдрома нейроэндокринной секреции, в то же время при лабораторных исследованиях определяют повышенный уровень в крови хромогранина А.
В зависимости от вида роста и степени анаплазии клеток выделяют солидный нейроэндокринный рак, мелко/овсяноклеточный рак, нейроэндокринный крупноклеточный рак.
Солидный нейроэндокринный рак характеризуется сплошным типом роста с гнездными или трабекулярными структурами, с тонкими фиброваскулярными перегородками. Редко можно отметить образование структур типа розеток или палисадов. В соседних участках можно видеть внутрипротоковый папиллярный или дольковый рак. Митотическая активность клеток возрастает в альвеолярных участках рака.
Мелко/овсяноклеточный РМЖ по морфологической характеристике и иммунофенотипу неотличим от мелко/овсяноклеточного рака легкого. Часто отмечают метастазирование по ходу лимфатических сосудов.
Нейроэндокринный крупноклеточный рак построен из крупного или среднего размера клеток, расположенных хаотично. В опухоли выражен полиморфизм клеток и высокий уровень митотической активности.
Окраска по Гримелиусу выявляет аргирофильные гранулы, однако при оценке этой реакции необходимо учитывать только клетки с темными гранулами. Доказательством нейроэндокринной дифференцировки является позитивная реакция с антителами, выявляющими хромогранин и синаптофизин.
Для недифференцированных форм рака характерен хромогранин А, для более зрелых опухолей — хромогранин Б. Только 16% случаев нейроэндокринного рака дают окраску на синаптофизин. Мелкоклеточные варианты в 100% случаев экспрессируют нейронспецифическуто энолазу, но только в 50% — хромогранин А и синаптофизин, в 20% — стиреоидтрансформирующий фактор-1 (TTF-1).
Иногда трудно бывает отличить первичную нейроэндокринную опухоль молочной железы от метастаза. Для первичного поражения молочной железы типичным является позитивная реакция опухолевых клеток к цитокератину 7 и негативная к цитокератину 20, также характерно наличие в близлежащих тканях внутрипротокового рака.
Важна также информация о наличии рецепторов эстрогена и прогестерона в ядрах клеток рака. При нейроэндокринных раках в 100% клеток сохраняется экспрессия Е-кадгерина, что позволяет дифференцировать его от долькового рака.
Прогноз зависит исключительно от степени атипии клеток, причем следует учитывать, что мелкоклеточные варианты всегда рассматривают как недифференцированные (фото 72).
Фото 72. Нейроэндокринный (овсяноклеточный) рак молочной железы из мелких клеток, недифференцированный тип. Гематоксилин-эозин, х 100
Специфических генных аномалий при нейроэндокринных раках не выявлено.
Это форма РМЖ с более благоприятным прогнозом. Составляет 1-2% в структуре рака молочной железы. Термин не следует использовать для определения инвазивного РМЖ, утратившего папиллярное строение в своем инвазивном компоненте, даже при условии сохранения его в небольших неинвазивных участках рака. Среди пациенток с этим раком преобладают женщины в постменопаузальный период.
Опухоль характеризуется прежде всего мягкой консистенцией, но не такой как консистенция медуллярного рака. Структура опухоли более рыхлая, напоминающая рак мочевого пузыря. В случае внутрикистозной локализации опухоли можно четко выявить папиллярный тип роста.
Характерным микроскопическим признаком данной опухоли является образование сосочковых структур. Это классические папиллярные структуры, более грубые или более нежные в зависимости от степени развития стромы. По периферии инвазивного папиллярного рака отмечают поля солидного роста.
У клеток опухоли апокриновый тип строения с более или менее выраженной цитоплазмой. В Уз случаев выявляют инвазию лимфатических сосудов. В 23% случаев отмечено вовлечение в опухолевый процесс кожи или соска, но без педжетоидной трансформации.
Результаты разных исследований отмечают разную выживаемость. Достоверно прогнозировать клиническое течение рака только на основании гистологического строения опухоли невозможно, и лишь наличие метастазов в аксиллярных лимфатических узлах позволяет создать предварительную картину выживаемости (фото 73-75).
Фото 73. Инвазивный папиллярный рак молочной железы. Гематоксилин-эозин, х 100
Фото 74. Инвазивный папиллярный рак молочной железы. Гематоксилин-эозин, х 100
Фото 75. Инвазивный папиллярный рак молочной железы. Гематоксилин-эозин, х 100
Характеризуется наличием мелких гнезд опухолевых клеток, лежащих в ячейках светлой стромы. Анализ показывает большую склонность к инвазии стенки сосудов.
Частота заболеваемости этим видом рака составляет менее 2%, хотя в 3-6% случаев инвазивного РМЖ также можно выявить участки микропапиллярного роста.
Типичным является расположение мелких желез как бы в пустоте, клеточный полиморфизм слабо выражен, нехарактерны некрозы и лимфоидная инфильтрация стромы (фото 76).
Фото 76. Инвазивный микропапиллярный рак молочной железы. Опухолевые клетки с признаками апокринизации. Гематоксилин-эозин, х 200
Довольно часто в инвазивном микропапиллярном раке выявляют инвазию стенки сосудов (60%). В 72-77% первично выявленного рака отмечают наличие метастазов в периферических лимфатических узлах (фото 76).
Л.М. Захарцева, М.В. Дятел, А.В. Григорук
источник
Инвазивная микропапиллярная карцинома груди имеет лучшую долгосрочную выживаемость, чем инвазивная протоковая карцинома груди, несмотря на ее агрессивные клинические проявления: сравнение, основанное на большой базе данных населения и анализе случай-контроль
Существуют противоречия в сравнении общей выживаемости между инвазивной микропапиллярной карциномой молочной железы (IMPC) и инвазивной протоковой карциномой ( >
Инвазивная микропапиллярная карцинома (IMPC) является относительно редким гистологическим подтипом инвазивного рака молочной железы, что составляет приблизительно 1,0-8,4% всех случаев рака молочной железы 1, 2, 3, 4, 5. Впервые это было описано Сирианкгул и Тавассоли в 1993 году перечисленные в гистологической классификации опухолей молочной железы Всемирной организации здравоохранения (ВОЗ) 2003 г. как подтип инвазивной карциномы 6, 7. Эта форма рака молочной железы, будь то в чистом виде или смешанная с другими типами, определяется его уникальной гистологией состоящий из плотных кластеров опухолевых клеток, часто расположенных вокруг центральной сосудистой лумы, содержащейся в кистообразных пространствах 8. Патологически он известен своей высокой склонностью к метастазированию лимфоузлов (LVI), лимфатических узлов (LN), демонстрируя более агрессивное поведение, чем инвазивные протоковые карциномы (IDC) 7, 9. Таким образом, обычно предполагается, что IMPC имеет неблагоприятный прогноз по сравнению с IDC.
Были проведены некоторые исследования, оценивающие прогноз IMPC 3, 4, 10, 11, 12, 13, 14, 15, 16, и некоторые противоречия все еще существуют при сравнении выживаемости, связанной с раком молочной железы (BCSS) и общей выживаемости (ОС ) между IMPC и IDC, вероятно, из-за низкой распространенности IMPC и неадекватного контроля. Среди предыдущих исследований, Chen et al. объявила аналогичную BCSS и ОС между IMPC и IDC на основе случаев в период с 2001 по 2008 год из базы данных наблюдения, эпидемиологии и конечных результатов (SEER) 3, 4. В исследовании выше были случаи с метастатическим заболеванием, а также ранним раком молочной железы. Кроме того, исследование не включало информацию о химиотерапии. Это был важный фактор, связанный с прогнозом IMPC, который показал высокую агрессивную клиническую характеристику.
Таким образом, мы также провели ретроспективное исследование, в котором были зарегистрированы только метастатические случаи, диагностированные между 2001 и 2013 годами, с более длительным наблюдением, чтобы сравнить долгосрочный результат выживания между IMPC и IDC на основе базы данных SEER 18 и, кроме того, анализ случай-контроль чтобы сбалансировать последствия различий в исходных условиях.
В этом ретроспективном исследовании использовались данные, полученные из баз данных реестра SEER 18 Национального института рака, которые были выпущены в ноябре 2016 года. Мы идентифицировали случаи IMPC с Международной классификацией болезней для онкологии, код третьего издания (ICD-O-3) 8507 и IDC случаев с кодом ICD-O-3 от 8500. Критерии поиска были ограничены пациентами, которые были женщинами, и имели гистологически подтвержденную инвазивную карциному. Пациенты с более чем одним первичным раком, имеющие метастазическое заболевание при постановке диагноза, диагностированы только при смерти или вскрытии, стадии Tis или T0, неизвестном состоянии стадии T или N-стадии или рецептора эстрогена (ER) / прогестерона (PR) или пациентах без хирургического вмешательства были исключены. Поскольку IMPC был впервые зарегистрирован в SEER в 2001 году, мы выбрали случаи IMPC и IDC, диагностированные между 1 января 2001 года и 31 декабря 2013 года. SEER 18 предоставил скорректированный критерий AJCC 6-го издания для случаев, диагностированных в период с 1998 по 2003 год, из полученных критериев AJCC 6-го издания для случаев в период с 2004 по 2009 год и полученных AJCC 7-й версии критериев для случаев в период с 2010 по 2013 год. Borderline ER или PR статус считался положительным, поскольку положительность ER / PR была определена как> 1% положительной в настоящее время. Плохо дифференцированные и анапластические гистологические оценки считались болезнью III степени.
Мы получили разрешение на доступ к файлам пользовательских данных программы SEER с дополнительными полями лечения, такими как лучевая терапия и химиотерапия. Полученное согласие не требовалось, поскольку личная идентификационная информация не была задействована. Это исследование было рассмотрено и одобрено Управлением по изучению акушерства и гинекологии больницы Фудана.
Сравнение характеристик между IMPC и IDC проводили с использованием теста Хи-квадрата Пирсона. Последующее обрезание было 31 декабря 2014 года. ОС была рассчитана с момента постановки диагноза рака молочной железы до момента смерти по любой причине или последнего наблюдения с пациентами, которые все еще живы при последней цензуре. BCSS был рассчитан с момента постановки диагноза рака молочной железы до момента смерти от рака молочной железы с пациентами, умершими от других причин или еще живыми, на последнем этапе цензуры. Чтобы уменьшить влияние исходных различий у пациентов и клинических характеристик по подтипам гистологии для различий в результатах, метод сопоставления оценки склонности применялся с каждым пациентом IMPC, согласованным с одним пациентом IDC, который показал сходные характеристики в плане года диагностики, гистологического класса, опухоли этап размера, этап узла, статус ER и т. д. Результаты выживания оценивались с использованием метода предельных значений продукта Каплана-Мейера и сравнивались по группам с использованием статистики логарифмического ранжирования. Скорректированные коэффициенты риска (HR) с 95% доверительными интервалами были рассчитаны с использованием модели пропорциональных рисков Кокса для оценки многофакторной зависимости различных характеристик пациентов и опухолей и результатов выживания. Двусторонний P
Кривые выживаемости Kaplan-Meier BCSS и OS стратифицированы гистологическим типом IMPC (n = 984) и >
Проведенный 1: 1 сопоставленный анализ случай-контроль был проведен из-за большой базовой разницы между IMPC и >
Кривые выживаемости Kaplan-Meier BCSS и OS стратифицированы гистологическим типом IMPC и >
В целом 68 IMPC потеряли в полностью подобранном исследовании выше, среди которых 39 случаев (57,4%) принадлежали к III стадии AJCC. Чтобы избежать основополагающих предубеждений, 68 случаев IMPC были дополнительно 1: 1 сопоставлены с >
Сравнение клинических характеристик между IMPC и IDC при анализе, сопоставленном
Одномерный и многомерный анализ прогностических факторов анализируемого случая IMP и IDC
В анализе подгруппы, основанной на частично сопоставленной когорте исследований, у IMPC был лучший BCSS и ОС по сравнению с >
Кривые выживаемости Kaplan-Meier для BCSS и OS для IMPC и IDC, стратифицированные стадией AJCC в анализе случай-контроль ((A) BCSS на этапе I; (B) OS на этапе I; (C) BCSS на стадии II; ( D) ОС на этапе II; (E) BCSS на этапе III; (F) OS на стадии III).
Кривые выживаемости Kaplan-Meier BCSS и OS для IMPC и IDC стратифицированы гистологическим классом при анализе случай-контроль ((A) BCSS в I классе (B) ОС в I классе (C) BCSS в II классе; D) ОС в II классе; (E) BCSS в III классе; (F) OS в III классе).
Кривые выживаемости Kaplan-Meier BCSS и ОС для IMPC и IDC, стратифицированные по статусу ER / PR при анализе случай-контроль ((A) BCSS в положительном состоянии ER, (B) OS в положительном состоянии ER; (C) BCSS в ER отрицательный статус, (D) OS в отрицательном состоянии ER, (E) BCSS в положительном состоянии PR, (F) OS в положительном состоянии PR (G) BCSS в отрицательном состоянии PR (H) OS в отрицательном состоянии PR).
IMPC — редкий гистологический тип, который, по-видимому, более агрессивен по сравнению с другими раками молочной железы из-за его повышенной вероятности инвазии лимфоузлов и метастазов в лимфатические узлы 10, 12. Но по прогнозу IMPC по сравнению с IDC по-прежнему существуют разногласия. Насколько нам известно, наше исследование является первым подтверждением того, что IMPC имеет лучшую долгосрочную общую выживаемость, чем IDC, которая имеет самый большой размер выборки на сегодняшний день с относительно длительным периодом наблюдения как для исследования большой базы данных населения, так и для дальнейшее исследование случай-контроль.
IMPC показал более высокий уровень неблагоприятных прогностических факторов, таких как больший размер опухоли, большая доля узлового поражения, большее количество положительных лимфатических узлов и повышенная частота LVI по сравнению с IDC, что было связано с прогнозом 9, 10, 17 , 18. В нашем исследовании процент метастазов в лимфатических узлах (51,3%), опухоли размером более 2 см (41,6%) и стадии III (22,6%) был значительно выше, чем у IDC, что привело к увеличению процента химиотерапии. Но в предыдущих исследованиях частота участия лимфатических узлов достигала 60-90% 1, 3, 18, 19, 20, 21 и Shi et al. сообщили о 51,3% случаев IMPC, представленных на стадии III AJCC 16. Относительно более низкий процент в нашем исследовании может быть результатом эффективности скрининга рака молочной железы и улучшения ранней диагностики. Из-за агрессивных клинических проявлений больные IMPC подверглись мастэктомии в нашем исследовании. Но многие пациенты IMPC, которые не были пригодны для БКС, могли пойти на реконструкцию, что привело к очевидной более высокой скорости восстановления груди по сравнению с IDC. Это отразилось на улучшении модальности локорегиона, а также на возрастающих эстетических потребностях.
Из-за агрессивных и отчетливых клинико-патологических характеристик IMPC результаты выживаемости IMPC были признаны хуже, чем показатели >
Затем возникает вопрос, влияет ли LRR на долгосрочное выживание. В >
Согласно анализу подгруппы, основанному на анализе случай-контроль, статистически значимой разницы в BCSS и ОС между IMPC и IDC на стадии I AJCC и гистологическим показателем I не было. Вероятно, из-за относительно хорошего результата выживаемости IDC в этих случаях выживаемость преимущество IMPC может быть не столь очевидным. Но на более поздних стадиях и гистологических классах преимущество в выживании IMPC стало настолько очевидным.
Наше исследование показало, что показатель положительности ER и PR составил 88,0% и 75,7% соответственно, что значительно выше, чем показатель IDC, что соответствовало большинству литературы 2, 3, 9, 12, 24. обычно приписывается высокой степени положительности ER 3, 4. Но согласно анализу подгруппы, основанному на анализе случай-контроль, IMPC показал лучшие BCSS и ОС в каждом статусе ER и PR. Таким образом, могут быть важные механизмы, лежащие в основе улучшения выживаемости IMPC, а не более высокая доля позитивности гормонального рецептора.
Недавнее исследование профиля экспрессии различных специальных типов рака молочной железы предложило уникальный профиль молекулярных генетических заболеваний для ИМПК 25. Другие молекулярно-генетические исследования показали, что IMPC имеет различные молекулярно-генетические профили, поддерживая утверждение о том, что они представляют собой отдельный патологический объект 26, 27. И IMPCs не были определены сильно повторяющимися мутациями во многих генах, протестированных при раке молочной железы 28. Некоторые генетические события могут играть важную роль в его уникальных патологических особенностях и клинических проявлениях. Корреляционные исследования должны быть сосредоточены на этом подмножестве пациентов для выяснения генетических и биологических различий, которые способствуют лучшей общей выживаемости, несмотря на агрессивный LRR.
Мы признаем несколько ограничений этого исследования. Во-первых, это исследование было ретроспективным исследованием, и внутренние дефекты существовали в любом ретроспективном исследовании, несмотря на то, что у нас был большой размер выборки. И исследование было основано на единой большой базе данных о населении. Во-вторых, мы не смогли получить информацию о статусе опухолей HER2 до 2010 года, и нам также не удалось получить информацию о эндокринной терапии, что было важным методом лечения IMPC с высокой позитивностью ER / PR, их влияние на выживание не могло оцениваться. В-третьих, поскольку база данных SEER не предоставила информацию о LRR, что является важной характеристикой IMPC, этот результат выживания не может быть проанализирован дальше. И, наконец, база данных не указывала долю компонента IMPC в каждом поражении. Однако до сих пор не достигнуто консенсус относительно доли компонента IMPC в опухоли, которая необходима для его патологического диагноза. Не было статистически значимой разницы между чистым IMPC и смешанным IMPC, с точки зрения среднего возраста пациентов, среднего размера опухоли, наличия высокосортной опухоли, метастазов подмышечных лимфатических узлов, локальной частоты рецидивов или общей выживаемости 2.
IMPC имеет лучший долгосрочный результат выживания со статистической значимостью по сравнению с IDC в BCSS и OS, несмотря на его высокоагрессивное клиническое представление, такое как больший размер опухоли, более высокая склонность к метастазированию лимфатических узлов и продвинутая стадия опухоли. Генетическое профилирование и биологические различия, которые способствуют лучшей выживаемости, требуют дальнейших исследований.
источник
Статистические исследования показывают, что количество пациентов с онкологическими заболеваниями ежегодно становится больше. Среди женщин, карциномы молочной железы считаются одним из наиболее диагностируемых видов патологии. Прогнозы при карциноме МЖ зависят непосредственно от разновидности и степени патологии на момент обнаружения. Если карцинома только начала формироваться, она неплохо поддается терапии. Однако длительное время заболевание может не проявляться, из-за чего пациентки обращаются за медицинской помощью слишком поздно.
По мере роста карциномы, возникающие клинические проявления схожи с другими заболеваниями молочной железы. Способы лечения заболевания определяются только после установления точного диагноза. Чтобы вовремя распознать патологию и своевременно начать терапию, следует заранее ознакомиться с возможными причинами заболевания и его симптомами.
Карцинома, формирующаяся в ткани молочной железы — это опухолевое образование, которое имеет злокачественную природу и возникает из железистых клеток органа. Карцинома очень агрессивно развивается и рано пускает метастазы. Из всех случаев женских раковых опухолей, данная патология встречается практически в каждом пятом случае. При этом чаще онкопатологии подвергаются женщины после пятидесяти пяти лет.
Досконально выяснить причины, из-за которых возникает карцинома груди, ученым пока не удалось.
Врачи выделяют некоторые факторы, способные спровоцировать развитие данной патологии в области грудной железы:
- преждевременное начало полового созревания (до 8 лет у девочек);
- запоздалый климакс (после 55 лет);
- поздняя первая беременность (после 30 лет);
- раннее прекращение лактации;
- длительный и бесконтрольный прием гормональных препаратов;
- наследственность;
- злоупотребление нездоровой пищей;
- нарушения гормонального статуса;
- негативное воздействие окружающей среды;
- бесплодие;
- лучевое облучение, которое может использоваться во время лечения других болезней.
Специалисты склоняются к мнению, что основной причиной возникновения патологии данной локализации являются гормональные расстройства в женском организме. Поэтому карцинома может возникнуть после проведения операции по удалению матки. Подобная операция напрямую связана с нарушением гормональной секреции в грудных клетках, что приводит к формированию злокачественных новообразований. В группу повышенного риска карцином груди попадают женщины в постклимактерическом периоде.
В зависимости от возможности прорастания, выделяют инвазивную и неизнвазивную формы рака молочных желез. Инвазивная карцинома имеет в строении атипичные эпителиальные клетки и характеризуется острым течением с быстрым поражением соседних органов и тканей.
- Лобулярная — дольковая карцинома чаще формируется в верхне-наружной части молочной железы и может быстро расходиться на здоровые ткани. Нередко этот вид карцином формируется сразу в двух грудях и очень трудно поддается лечению.
- Проточная карцинома — самая распространенная разновидность, поражающая железы груди. Инвазивную протоковую карциному диагностируют примерно в 80% случаев. Местом формирования опухоли являются протоки, через них молоко поступает от долек к соскам. Такие карциномы способны достигать десяти сантиметров в диаметре, у них овальная форма и плотная структура.
- Папиллярный рак — такая опухоль чаще выявляется у женщин пожилого возраста. В основном новообразование локализуется около сосков и имеет вид кисты диаметром до 3 сантиметров. Содержимое новообразования кровянистое и рыхлое.
- Тубулярный рак — образование имеет однослойную структуру и размер до двух сантиметров. Такая опухоль не вызывает серьезных разрушений и неплохо поддается терапии, поэтому прогнозы чаще благоприятные.
- Метапластический рак — размеры и форма новообразований различаются, при этом содержимое опухоли содержит разные виды метапластических участков.
- Рак Педжета — заболевание встречается нечасто, при этом местом локализации обычно являются соски и ареолы грудных желез. С патологией чаще встречаются пациентки старше 50 лет. По мере развития опухоль вызывает деформацию соска и распространяется на окружающие структуры.
- Муцинозная — с муцинозной карциномой молочной железы наиболее часто сталкиваются женщины пожилого возраста. По мере развития опухоль продуцирует слизь, которая закупоривает протоки и заполняет собой мягкие ткани долек молочных желез.
- Цистаденокарцинома — образование этого вида поражает грудь нечасто. Это железистая опухоль, формирующуюся из клеток эпителия. По мере развития новообразование приобретает вид кисты с полостью.
- Плоскоклеточная карцинома — патология представляет собой опухолевое образование, имеющее злокачественную природу. Такой вид патологии возникает на слизистых и коже груди. Карцинома развивается из кератоцитов вследствие воздействия различных онкогенных факторов. Чаще данный вид опухолей диагностируется после 50 лет.
Неинвазивная карцинома железы груди также может формироваться в протоках и дольках, однако данный тип опухоли не поражает ткани за пределами первичной локализации. Опухоль очень хорошо поддается терапии и чаще обладает благоприятным прогнозом. Выявление незнвазивной формы карциномы чаще является случайностью, когда пациентки проходят профилактический осмотр.
Текущая стадия заболевания может быть установлена только после полного обследования специалистом.
Развитие патологии грудной железы проходит следующие этапы:
- Нулевая стадия — новообразование небольших размеров образуется в дольке или протоке грудной железы. Это преинвазивная форма карциномы, во время которой еще не поражаются ближайшие ткани и лимфатические узлы. Выявить заболевание можно только при проведении профилактического ультразвукового исследования.
- Первая — опухоль увеличивается до 2 см в диаметре, но еще пока не распространяет метастазы. Прогнозы при выявлении болезни благоприятные.
- Вторая — размеры карциномы достигают 5 см. Наблюдается поражение лимфатических узлов в подмышечной области, но карцинома еще не распространяет метастазы.
- Третья — размер карциномы превышает пять сантиметров в диаметре, опухоль распространяет метастазы в лимфоузлы. Возможна спаянность лимфоузлов.
- Четвертая — заключительный этап, на котором патология полностью поражает железу и лимфоузлы. Метастазы распространяются по кровеносным и лимфатическим сосудам, поражают отдаленные органы, пациент находится в крайне тяжелом состоянии.
Эффективность лечения зависит от вида и стадии рака на момент диагностирования. К сожалению, выявить патологию на начальных этапах развития удается лишь изредка, в случае, когда женщина проходит плановое обследование.
На первых стадиях патологии клиническая симптоматика несет неспецифический характер, из-за чего больные могут долгое время не придавать этому значение.
- появление уплотнения в области сосков — размеры плотного узла могут иметь разные размеры, при этом болевой синдром отсутствует;
- изменения кожи пораженного органа — кожа становится красновато-синюшного цвета и начинает морщиться;
- асимметрия — пораженная грудь изменяет форму, но ее размеры особо не меняются;
- увеличение лимфоузлов — лимфатические узлы увеличиваются не сильно, однако вместе с их ростом появляется болевой синдром;
- из сосков выделяется жидкость;
- появление болей в груди, не связанных с менструальным циклом.
При появлении первых признаком патологии необходимо сразу обратиться за медицинской помощью. Уплотнения или плотные опухолевые новообразования в груди могут указывать на разные заболевания, поэтому не стоит затягивать с обращением в больницу.
Когда возникают признаки, указывающие на развитие карциномы в области молочных желез, необходимо обратиться к гинекологу или врачу-маммологу. В первую очередь доктор проведет внешний осмотр и пальпацию пораженной железы.
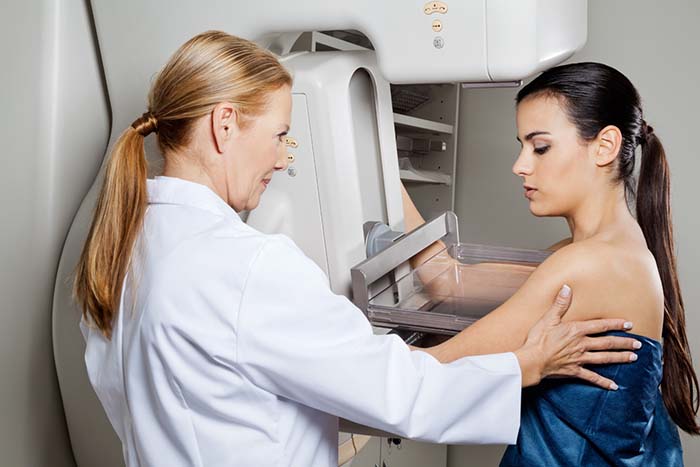
В процессе диагностики карциномы молочной железы необходимо провести ряд специальных исследований:
- Маммография — при помощи сложного оборудования проводится скрининговое изучение, позволяющее выявить любые аномальные изменения мягких тканей на клеточном уровне. В некоторых случаях может давать ложноположительные результаты.
- Ультразвуковое исследование — позволяет дифференцировать карциному от других схожих образований, например, кисты.
- Биопсия — при выявлении патологических изменений в мягких тканях грудной железы, необходимо взять образцы из пораженной области для гистологического и цитологического анализа. Повысить точность результатов можно, если биоматериал для анализа брать из разных очагов патологии.
- Магнитно-резонансная томография — необходима для определения стадии карциномы, а также чтобы оценить степень поражения лимфоузлов и отдаленных органов.
Оптимальная тактика дальнейшей терапии выстраивается на основании результатов, полученных после проведения всех методов диагностики.
Для лечения карцином молочной железы могут использоваться разные методы, в зависимости от размеров вкупе со стадией развития патологии. На выбор тактики влияет наличие или отсутствие метастазирования и другие факторы течения онкопатологии.
- хирургическое вмешательство;
- химиотерапия;
- лучевая терапия;
- медикаментозное лечение;
- биологическая терапия;
- гормональная терапия;
- нетрадиционное лечение.
Сколько проживет человек, зависит не только от стадии развития рака, но и от правильности выбора способа терапии. Самая большая эффективность лечения наблюдается при комбинированной терапии из несколько методик.
Операция может быть проведена разными методами, начиная с частичной резекции пораженной железы, заканчивая полным удалением органа.
Существуют такие виды хирургического вмешательства:
- Квадрантэктомия — проводят иссечение тканей пораженной части железы от соска и до края, вместе с лимфатическими узлами и здоровыми мягкими тканями;
- Лампэктомия — удаляется только область с новообразованием, при этом иссекается минимальное количество здоровых тканей железы. Данный метод применяется только для удаления неинвазивных форм патологии, размер которых не превышает 4 сантиметра.
- Мастэктомия — может проводиться по методу Маддена, Пейти и Холстеда. В первом случае удаляется только железа и прилегающие лимфоузлы. В случае метода Пейти также удаляют малую грудную мышцу, а при способе Холстеда удалению подлежит еще и большая грудная мышца.
Химическая терапия подразумевает применение специальных препаратов, действие которых направлено на торможение роста новообразования, а также на предотвращение метастазирования. Медикаменты могут применять в таблетках, либо посредством внутривенного вливания. Химиотерапия назначается в предоперационный период, для уменьшения размеров карциномы, а также после оперативного вмешательства, чтобы снизить риск рецидива патологии.
Облучение чаще всего используется при комплексном лечении. Воздействие ионов на клетки карциномы помогает значительно увеличить эффективность хирургического вмешательства. Также значительно повышается продолжительность и качество жизни при паллиативном лечении, если рак был выявлен на поздних стадиях развития.
Способы таргетной терапии являются новым направлением в лечении рака, когда используются специальные препараты, воздействующие непосредственно на клетки опухоли.
К таргетным лекарствам относят:
- Трастузумаб — присоединяется к клеткам опухоли и разрушает их. Побочными эффектами могут быть кожные высыпания, головные боли и сердечные болезни.
- Лапатиниб — назначается к метастатическим опухолям. Побочными реакциями могут быть кожные сыпи, язвы в ротовой полости и боли в руках и ногах.
- Бевацизумаб — тормозит рост кровеносных сосудов новообразования, следствием чего возникает нехватка кислорода и других веществ, необходимых для ее существования. Назначается препарат редко, так как у него большое количество побочных эффектов.
Специалист может назначить препараты для таргетного лечения только после проведения ряда исследований.
Метод подразумевает воздействие на концентрацию эстрогенов в крови. При комплексном лечении помогает уменьшить размеры опухоли, а после проведения операции предотвратить ее повторное возникновение. Чаще пациентам назначают препарат тамоксифен, однако гормоны, содержащиеся в нем, могут повлечь некоторые побочные эффекты.
Среди них – появление опухолей матки, атипичная трансформация клеток эндометрия или тромбоз кровеносных сосудов.
Помимо традиционных методов лечения, пациенты нередко применяют альтернативные способы, позволяющие уменьшить рост опухоли и вызвать разрушение раковых клеток. К таким способам можно отнести иглоукалывание, использование травяных отваров или биологически активных добавок в пищу.
Подобная терапия не может полностью излечить больного от патологии, поэтому следует строго соблюдать назначения врачей.
Карцинома молочной железы склонна к быстрому развитию и метастазированию в ближайшие лимфатические узлы: в подмышечных впадинах, области под ключицей, парастернальные. После того как злокачественные опухоли попадут в лимфу, они начнут распространяться по всему организму. Также осложнением может стать гематогенное распространение клеток рака, после поражению будут подвержены важные для жизни органы: печень, головной мозг, легкие и т.д.
Наиболее благоприятный прогноз для жизни женщины возможен только при ранней диагностике патологии на начальной стадии развития. В таком случае пятилетний прогноз наблюдается у 95% больных. При позднем выявлении дольковой или протоковой карциномы молочной железы, прогноз пятилетней выживаемости наблюдается только в 30% случаев. Риск рецидива после лечения на первых стадиях наблюдается в 45%, если терапия проводилась на третьей и четвертой стадии, рецидив наблюдается в 75% случаев.
Гарантировано предотвратить появление рака невозможно, однако снизить риск заболеваемости можно, если придерживаться некоторых правил:
- избегать переизбытка веса;
- избавиться от вредных привычек, таких как злоупотребление алкоголя и курение;
- придерживаться здорового питания;
- регулярно принимать витамин D.
Всем женщинам необходимо 1 раз в год проходить медицинское обследование не только если есть проблемы со здоровьем, но и в качестве профилактики. Чем раньше будет выявлена патология, тем выше шансы на полное выздоровление с минимальными последствиями.
источник
В странах с развивающейся экономикой карцинома, то есть злокачественное образование молочных желез, — самая частая опухоль, несущая опасность для жизни женщины. В государствах с развитой системой здравоохранения, где имеется система профилактики заболевания, например, в США, эта опухоль занимает сейчас 2-е место по встречаемости среди населения женского пола, а на 1-е выходит рак легкого.
Часто карцинома в начале заболевания никак себя не проявляет. Неприятные ощущения в молочной железе обычно сопровождают другие заболевания. Нередко опухоль обнаруживается сначала на рентгеновском снимке – маммограмме, а уже затем определяется пациенткой или медицинским работником.
Распознавание карциномы основано на осмотре, маммографии или ультразвуковом исследовании (УЗИ) и на пункционной биопсии. Улучшение информированности общества и оптимизация скрининга приводят к большей выявляемости карциномы на раннем этапе, когда операция имеет наивысшую эффективность. Эти факторы приводят к постепенному удлинению продолжительности жизни пациенток с опухолевым заболеванием.
Главные способы лечения карциномы грудной железы – хирургический и лучевой. Они нередко дополняются гормональными лекарствами и химиотерапией. При ранней стадии рака нередко проводится только операция и местное облучение тканей железы.
При наличии микрометастазов используется адъювантная терапия. Она может вызвать снижение смертности на 30-70%.
За прошедшие три десятилетия постоянное изучение карциномы помогло лучше понять заболевание. Появились целенаправленные и менее токсичные методы терапии.
По-прежнему важную роль играет обучение пациентов, периодическое прощупывание молочных желез и ежегодное рентгенологическое исследование.
Женские молочные железы расположены на передней поверхности грудной клетки. Они лежат на большой грудной мышце и удерживаются связками, прикрепляющимися к грудине. Железа включает около 20 долей, располагающихся секторально. Жировая ткань, покрывающая доли, создает форму груди. В каждой доле имеется большое количество мелких долек, заканчивающихся железами, способными секретировать молоко при соответствующей гормональной стимуляции.
Грудь, как и любой орган, состоит из множества микроскопических клеток. Они упорядоченно размножаются: новые клетки заменяют погибшие. При раке клетки размножаются бесконтрольно, их становится больше, чем в норме. Во время своей жизнедеятельности они выделяют большое количество отравляющих веществ, отрицательно влияющих на состояние всего организма. Опухолевые клетки по сосудам распространяются в другие органы, где также образуют очаги карциномы со сходным микроскопическим строением.
Рак железы чаще всего начинается изнутри молочных долек (дольковая карцинома) или протоков, через которые выводится молоко (протоковая карцинома). Иногда развивается бифазная карцинома молочной железы, при которой микроскопические свойства объединяют инвазивную дольковую и инвазивную протоковую формы.
Что такое карцинома молочной железы?
Это опухоль груди со злокачественным течением, характеризующаяся изменениями органа на уровне клеток. Они приводят к неконтролируемому размножению и практически бессмертию клеток, выстилающих дольки и протоки железы.
Изучение генетики этих клеток подтвердило, что имеются молекулярные подтипы болезни с определенными особенностями развития и проявлениями. Число молекулярных подтипов еще не установлено, но они, как правило, соотносятся с наличием рецепторов эстрогенов (РЭ), рецепторов прогестерона (РП) и рецептора 2 типа человеческого эпидермального фактора роста (ЭФР 2).
Такой взгляд на патологию – не как на совокупность случайных мутаций, а как на набор отдельных болезней, имеющих разное происхождение – изменил представления о причинах карциномы, типоспецифических провоцирующих факторах и значительно повлиял на формирование современных представлений о лечении заболевания.
В зависимости от генетических нарушений различают 4 основных подтипа болезни:
p, blockquote 18,0,0,0,0 —>
- Люминальная А.
- Люминальная В.
- Базальная.
- ЭФР 2-положительная.
Люминальная А:
p, blockquote 19,0,0,0,0 —>
- самый частый подтип;
- менее агрессивная;
- хороший прогноз;
- хороший ответ на гормоны;
- учащается с возрастом;
- РЭ + и/или РП +, ЭФР -.
Люминальная В:
p, blockquote 20,0,0,0,0 —>
- похожа на подтип А, но с худшим прогнозом;
- более часто РП -;
- РЭ + и/или РП +, ЭФР +.
p, blockquote 21,0,0,0,0 —>
- агрессивный подтип;
- высокая частота деления клеток;
- появляется до 40 лет;
- ЭФР +.
ЭФР 2 – положительная:
p, blockquote 22,0,0,0,0 —>
- довольно редкий, агрессивный подтип;
- появление до 40 лет.
Базальный подтип имеет сходные свойства с опухолью яичников, в том числе и на генетическом уровне. Это означает, что у них может быть общая причина. Существуют убедительные данные, что пациенты с базальной опухолью поддаются такой же терапии, как и при раке яичников.
Типы опухоли
p, blockquote 24,0,1,0,0 —>
- Инвазивная протоковая карцинома молочной железы – склонна к мигрированию по лимфатическим путям, составляет ¾ всех случаев рака. За прошедшую четверть века частота развития болезни увеличилась в два раза и сейчас достигла 2,8 случаев на 100 тысяч женщин. Наиболее опасный возраст – от 40 до 50 лет.
- Инфильтративная дольковая карцинома молочной железы имеется в 15% случаев прорастающей (распространяющейся) опухоли.
- Медуллярная карцинома молочной железы характерна для молодых пациенток, регистрируется в 5% случаев.
- Муцинозная карцинома молочной железы диагностируется менее чем в 5% случаев заболевания.
- Тубулярная карцинома молочной железы бывает в 1-2% всех злокачественных образований органа.
- Папиллярная карцинома молочной железы наблюдается в возрасте более 60 лет и составляет 1-2%.
- Метапластическая карцинома диагностируется редко, после 60 лет и наиболее характерна для представительниц негроидной расы.
- Болезнь Педжета развивается в среднем в 60 лет и составляет до 4% всех случаев.
При инвазивной карциноме раковые клетки прорастают за границы долек или протоков и проникают в близлежащие ткани. Они могут попадать в лимфатические узлы, а оттуда распространяться по всему организму, образуя метастазы. Неинвазивная карцинома еще не распространилась на окружающие ткани, ее еще называют раком «на месте», или in situ. В дальнейшем она превращается в инвазивный рак.
Для оценки агрессивности патологические ткани предложена гистологическая классификация, в которой используется обозначение g (Х-4), где gX – сложно определить структуру клеток, g1 и g2 – высокодифференцированные, постепенно увеличивающиеся опухоли, g3 и g4 – низкодифференцированные агрессивные образования.
Имеются факторы, увеличивающие вероятность заболевания. Они были выявлены с помощью крупных эпидемиологических исследований.
Инвазивная карцинома молочной железы преимущественно наблюдается у пожилых женщин. Заболеваемость имеет два пика: в 50 и 70 лет. Низкодифференцированная карцинома молочной железы развивается у более молодых пациенток, а опухоли, чувствительные к гормонам, растут постепенно и проявляются в более старшем возрасте.
Признанный фактор риска – наличие болезни у кровных родственниц. Если больны мать или сестра, вероятность опухоли у женщины возрастает в 4 раза, особенно если болезнь у родственницы была определена в возрасте до 50 лет. Если же больны 2 и больше ближайших родственниц, риск возрастает в 5 раз.
Если у ближайшей родственницы имеется рак яичников, вероятность карциномы удваивается. В этих случаях определяются молекулярные нарушения – изменения в генах brca 1 и brca2.
Также вероятность возникновения онкопатологии связана с наличием мутации таких генов, как PTEN, ТР53, MLH1, MLH2, CDH1 или STK11.
Генетическое исследование для выявления риска карциномы – быстро развивающееся направление, которое должно шире внедряться в нашей стране по примеру крупнейших государств. Оно включает определение вероятности болезни, генетическую консультацию и генетическое исследование для выявления опасных мутаций. На основе этих данных строятся современные представления о лечении и профилактике карциномы.
p, blockquote 35,0,0,0,0 —>
- первая беременность в возрасте после 30 лет;
- бездетность;
- раннее менархе;
- раннее прекращение менструаций.
Также на частоту опухоли влияет повышенный уровень женских гормонов, в частности, эстрадиола.
У женщин, использующих оральные контрацептивы, возможность карциномы груди выше на 25%. При их отмене риск постепенно снижается и спустя 10 лет сравнивается с общим по популяции.
Научные данные говорят о неблагоприятном влиянии заместительной гормонотерапии в постменопаузальном периоде. Риск увеличивается одновременно с продолжительностью применения. Наиболее высок он для таких форм, как дольковая, смешанная и протоковая — дуктальная карцинома молочной железы. С другой стороны, после ампутации матки применение эстрогенов в постменопаузе вызывает даже незначительное снижение риска. Поэтому назначение заместительной терапии гормонами должно быть строго индивидуальным.
Считается, что комбинированные препараты эстрогена и прогестерона не должны использоваться у пациенток с отягощенным семейным анамнезом или перенесших такую опухоль, как инфильтрирующая карцинома молочной железы. Довольно часто в этом случае возникает проблема лечения пациенток, страдающих от тяжелых проявлений климакса.
Более безопасны в этом отношении вагинальные формы эстрогенов. Доказательств безопасности и эффективности препаратов цимицифуги, витамина Е, пищевых добавок в этом отношении нет.
Перенесенная инвазивная карцинома молочной железы неспецифического типа в несколько раз повышает возможность появления рака в другой железе. Дольковое образование in situ (неинвазивная карцинома молочной железы) увеличивает риск до 10 раз.
Гиперплазия, папилломы увеличивают возможность болезни в 2 раза. Если же очаги гиперплазии имеют атипию (неправильно сформировавшиеся клетки), вероятность опухоли увеличивается в 5 раз, прежде всего у молодых пациенток, и в 10 раз при нескольких атипичных очагах, подтвержденных биопсией железы.
Мастопатия, фиброаденома, фиброзно-кистозные изменения и другие доброкачественные изменения не увеличивают риск карциномы.
Заболеваемость карциномой сильно различается в развивающихся странах и государствах с сильной экономикой. Общая закономерность такова, что в более бедных странах люди придерживаются питания, богатого злаковыми культурами, растениями, с малым уровнем животных жиров, калорийности и спиртных напитков. Это помогает защититься от рака многих органов: молочных желез, кишечника, простаты (у мужчин).
В постменопаузе увеличивается роль таких факторов риска, как:
p, blockquote 45,0,0,0,0 —>
- увеличение веса на 20 кг по сравнению с тем, что был в 18 лет;
- западный тип питания (высокая калорийность за счет жиров и очищенных углеводов, то есть сахара);
- гиподинамия;
- употребление спиртного.
Увеличивают вероятность опухоли груди:
p, blockquote 46,0,0,0,0 —>
- активное и пассивное курение;
- употребление жареных продуктов;
- действие пестицидов, ионизирующей радиации и пищевых эстрогенов;
- лучевая терапия по поводу других опухолей.
Первый признак карциномы — уплотнение в железе. Большинство таких участков не являются злокачественными, однако при их появлении пациентка должна обратиться к врачу.
Среди ранних признаков карциномы можно отметить следующие:
p, blockquote 50,0,0,0,0 —>
- плотный узел в железе;
- ограниченная подвижность его в ткани;
- при сдвигании кожи обнаруживается втяжение ее над опухолью;
- безболезненность поражения;
- округлые образования в подмышечной впадине.
Медицинскую консультацию также необходимо получить при наличии таких симптомов:
p, blockquote 51,0,0,0,0 —>
- болезненность в области груди или под мышкой, не связанная с менструальным циклом;
- изъязвление или сильное покраснение кожного покрова, вид «апельсиновой корочки»;
- высыпания в околососковой области;
- отечность или опухоль в одной из подмышечных областей;
- чувство утолщения тканей груди;
- ненормальное отделяемое из соска, иногда кровянистое;
- нарушение формы сосковой зоны, его втяжение;
- изменение размеров или форм груди;
- отслоение, шелушение кожного покрова железы и ареолы.
Карцинома обычно распознается во время скрининга или при появлении симптомов. Если женщина обнаружила у себя один из перечисленных выше признаков, она должна обратиться к врачу-маммологу или гинекологу. После необходимого обследования специалист решит, нужна ли пациентке консультация онколога.
p, blockquote 54,0,0,0,0 —>
- Осмотр. Врач осматривает обе груди пациентки, обращая внимание на уплотнения и другие нарушения, такие как втянутый сосок, выделения из него или изменения кожи. При этом пациентке предлагают поставить руки на пояс, затем завести их за голову. Проверяются подмышечные области, зоны над и под ключицами.
- Рентгенологические исследование – маммография. Обычно она используется для скрининга карциномы в возрасте от 40 лет. В некоторых случаях маммография дает ложноположительные результаты, то есть обнаруживает очаги, на самом деле являющиеся безвредными образованиями.
- Для повышения диагностической точности наряду с обычной двухмерной сейчас в крупных центрах применяют трехмерную маммографию. Этот метод более чувствителен и позволяет избежать ложноположительных данных.
- Ультразвуковое исследование более информативно у женщин до 40 лет. Оно помогает отличить карциному от другого образования, например, кисты.
- Биопсия. Если обнаружены патологически измененные ткани, они удаляются хирургическим путем и отправляются в лабораторию для анализа. Если клетки оказываются злокачественными, специалисты лаборатории определяют тип рака и степень его злокачественности. Для повышения точности диагностики лучше брать образцы из нескольких участков опухоли.
- Магнитно-резонансная томография помогает определить стадию заболевания и оценить поражение лимфоузлов и отдаленных органов.
Стадия новообразования определяется в зависимости от размера опухолевого узла, его инвазивности, поражения лимфатических узлов и распространения в другие органы. Стадия описывается согласно классификации TNM, где T – описание образования, N – вовлечение лимфатических узлов, М – метастазы.
В частности, при 2 степени имеется опухолевое образование с поражением подмышечных лимфоузлов. В 3 стадии определяются крупные размеры образования. В 4 стадии есть метастазы. В зависимости от определенной стадии назначается лечение.
В лечении пациентки с карциномой принимают участие многие специалисты. В такую команду входит онколог, хирург, радиотерапевт, рентгенолог, специалист по гистологическим исследованиям, пластический хирург. Нередко в лечении участвуют психолог, диетолог, физиотерапевт.
При выборе наилучшего метода лечения учитываются такие факторы:
p, blockquote 60,0,0,0,0 —>
- тип карциномы;
- стадия опухоли, то есть ее распространенность и метастазирование;
- чувствительность раковых клеток к гормонам;
- возраст и состояние пациентки;
- предпочтения и пожелания пациентки.
Лечение карциномы молочной железы включает такие варианты:
p, blockquote 61,0,0,0,0 —>
- лучевое лечение (радиотерапия);
- хирургическое вмешательство (операция);
- биологическая терапия (таргетные, лекарственные средства целенаправленного действия);
- гормональные средства;
- химиотерапия.
p, blockquote 62,0,0,0,0 —>
- лампэктомия: извлечение опухоли и небольшого участка здоровой ткани вокруг нее; используется при небольшом размере образования; это органосохраняющая операция;
- мастэктомия – удаление груди; простая форма вмешательства сопровождается удалением долей и протоков, участков жира, соска и части кожного покрова; при расширенной удаляются также часть мышц и подмышечные лимфоузлы;
- биопсия узла – хирургическое удаление одного из лимфатических узлов и определение в нем раковых клеток; при их обнаружении может выполняться подмышечная лимфодиссекция – удаление всех подмышечных лимфоузлов;
- реконструктивная хирургия груди – ряд операций, направленных на воссоздание первоначальной формы железы, может проводиться одновременно с мастэктомией с использованием имплантов.
Многие онкологи считают диффузные формы рака (отечно-инфильтративную, панцирную, маститоподобную) неоперабельными. В этом случае на первый план выходит радиотерапия.
Врачи применяют дозы контролируемой радиации, направленные на карциному для разрушения ее клеток. Лечение назначается после удаления железы или химиотерапии для борьбы с оставшимися вокруг злокачественными клетками. Как правило, радиотерапию проводят спустя 4 недели после первичного вмешательства. Длительность воздействия составляет несколько минут, необходимо до 30 сеансов.
p, blockquote 66,0,0,0,0 —>
- действие на оставшуюся ткань органа после частичного удаления железы;
- действие на грудную стенку после удаления железы;
- увеличенные дозировки используются при большом размере органа;
- облучение лимфоузлов под мышками.
Неблагоприятные эффекты радиотерапии включают слабость, потемнение и раздражение кожи грудной клетки, лимфедему (лимфатический застой из-за повреждения соответствующих сосудов).
Для уничтожения злокачественных клеток назначаются цитостатические препараты. Адъювантная химиотерапия назначается при высоком риске рецидива опухоли или ее распространении в других частях организма.
Если опухоль большая, химиотерапию проводят до операции с целью уменьшить размер очага. Это неоадъювантная химиотерапия. Это лечение также назначается при метастазах, для уменьшения некоторых симптомов, а также для прекращения выработки эстрогенов.
Химиотерапия при инвазивной карциноме может вызвать тошноту, рвоту, отсутствие аппетита, слабость, выпадение волос, увеличение восприимчивости к инфекциям. У женщин может наступить ранний климакс. Многие из этих эффектов облегчаются лекарствами.
Это лечение помогает при РЭ- и РП-положительных формах карциномы. Цель лечения – предотвращение рецидива. Терапия назначается после операции, но иногда используется и до нее для уменьшения размера образования.
Если пациентка по состоянию здоровья не может перенести операцию, химио- или лучевую терапию, гормональное лечение может стать единственным видом помощи, который она получает.
Гормональная терапия не влияет на опухоли, не чувствительные к гормонам, то есть не имеющие РЭ или РП.
Лечение длится до 5 лет после операции и может включать:
p, blockquote 74,0,0,1,0 —>
- Тамоксифен, который предотвращает связывание эстрогена с РЭ в раковых клетках. Неблагоприятные эффекты: нарушение цикла, приливы, ожирение, тошнота и рвота, боли в суставах и голове, слабость.
- Ингибиторы ароматазы применяются у женщин в постменопаузе. Ароматаза способствует выработке эстрогенов в женском организме после завершения менструаций, а эти препараты (Летрозол, Экземестан, Анастрозол) блокируют ее действие. Неблагоприятные эффекты: тошнота и рвота, слабость, сыпь на коже, боль в конечностях и голове, приливы, потливость.
- Агонист гонадотропин-рилизинг фактора гозерелин подавляет функцию яичников. Месячные у пациентки прекращаются, но после завершения лечения этим препаратом возобновляются. Неблагоприятные эффекты: перепады настроения, проблемы со сном, потливость и приливы.
Таргетная терапия – это новое направление в лечении с использованием таргетных (целевых) препаратов:
p, blockquote 75,0,0,0,0 —>
- Трастузумаб (Герцептин) – это антитело, присоединяющееся к клеткам, имеющим ЭФР, и разрушающее их. Используется при ЭФР-положительных опухолях. Неблагоприятные эффекты: кожные высыпания, головные боли и/или патология сердца.
- Лапатиниб — этот препарат нацелен на белок ЭФР 2. Он также используется для лечения метастатического рака и при неэффективности Герцептина. Неблагоприятные эффекты: боли в конечностях, кожная сыпь, язвы во рту, повышенная утомляемость, диарея, рвота и тошнота.
- Бевацизумаб (Авастин) останавливает рост кровеносных сосудов в опухоли вызывая нехватку в ней питательных веществ и кислорода. Неблагоприятные эффекты: застойная сердечная недостаточность, гипертония, поражение почек и сердца, образование тромбов, головные боли, язвы в полости рта. Он не одобрен для такого использования, однако иногда все же назначается. Вопрос о его применении при карциноме остается спорным.
Существуют некоторые исследования, показывающие, что прием низких доз Аспирина может приостановить рост карциномы. Хотя результаты обнадеживающие, работа находится на очень ранней стадии, и еще не доказана эффективность такого лечения у людей.
Способы снижения риска появления карциномы:
p, blockquote 79,0,0,0,0 —>
- женщины, употребляющие не более одной порции спиртного в день или вообще не пьющие, менее подвержены риску заболеть;
- физические тренировки 5 дней в неделю снижают вероятность рака, однако если все же сохраняется избыточный вес, положительный эффект нагрузок исчезает;
- у женщин, употребляющих жирную морскую рыбу не менее раза в неделю или принимающих добавки с содержанием омега-3 жирных кислот, риск карциномы груди снижается на 14%;
- некоторые гормональные препараты в постменопаузе способны уменьшить вероятность болезни; это необходимо обсудить с лечащим врачом;
- нормальная масса тела – фактор снижения риска, поэтому диета при карциноме молочной железы направлена на снижение веса до нормы;
- у женщин с высоким риском, в том числе подтвержденным генетически, может назначаться профилактический прием лекарств (в частности, Тамоксифена) или даже проводиться удаление груди;
- грудное вскармливание ребенка в течение полугода снижает риск этого заболевания или отдаляет его развитие на несколько лет.
Достаточно важное значение придается ежегодному медосмотру и проведению профилактической маммографии у женщин старше 40 лет, хотя целесообразность этих мер широко обсуждается во врачебном сообществе.
Если у больной с карциномой возникает беременность, на ранних сроках часто показано прерывание. При более позднем сроке и жизнеспособности плода проводят досрочное родоразрешение. Затем лечение опухоли продолжают по обычным протоколам.
Показатели смертности от рака молочной железы постоянно снижаются. Это связано с прогрессом в ранней диагностике и совершенствованием способов лечения. Наибольшее снижение смертности регистрируется у женщин до 50 лет.
Факторы, от которых зависит прогноз болезни:
p, blockquote 84,0,0,0,0 —>
- состояние подмышечных лимфоузлов;
- размер опухоли;
- прорастание в лимфатические и/или кровеносные сосуды;
- возраст пациента;
- гистологический класс онкопатологии;
- подтип (тубулярная, муцинозная или папиллярная карцинома);
- ответ на терапию;
- статус РЭ/РП;
- наличие гена ЭФР 2.
Вовлеченность подмышечных лимфоузлов – показатель того, что опухоль распространяется в соседние органы. Если они не поражены, 10-летняя выживаемость равна 70%. При вовлечении лимфоузлов частота 5-летнего рецидива выглядит так:
p, blockquote 85,0,0,0,0 —>
- от 1 до 3 узлов – 30-40%;
- от 4 до 9 узлов – 44-70%;
- более 9 узлов – 72-82%.
Опухоли, имеющие рецепторы к эстрогенам и/или прогестерону, как правило, развиваются медленнее и реагируют на гормональную терапию. Эти рецепторы определяются с помощью иммуногистохимического анализа.
Ранее наличие ЭФР 2 считалось предвестником более агрессивного течения и худшего прогноза независимо от других факторов. Сейчас прогноз улучшился в связи с использованием целевых препаратов, действующих на ЭФР 2 (Трастузумаб, Пертузумаб, Лапатиниб, Трастузумаб-энтансин).
У 10-20% женщин с неинвазивной карциномой через 15 лет возникает инвазивный рак — неспецифическая карцинома молочной железы.
Инфильтративный протоковый – самый частый тип опухоли. Он склонен к распространению по лимфатическим сосудам. Инфильтративный дольковый рак тоже распространяется в лимфоузлы, однако у него есть склонность и к отдаленным метастазам. Тем не менее, его прогноз сопоставим с таковым при протоковой карциноме.
Медуллярная (аденогенная) карцинома молочной железы и атипичный медуллярный рак часто имеют неблагоприятный прогноз в связи с высокой степенью злокачественности.
Пациенты с муцинозной и трубчатой карциномой имеют хороший прогноз: их 10-летняя выживаемость составляет 80%. Вследствие этого больных с таким типом опухоли лечат с использованием органосохраняющих операций и облучения.
Кистозно-папиллярный рак растет медленно, с хорошими шансами на излечение. Однако прогноз ухудшается при микропапиллярной инвазивной дольковой карциноме, так как она нередко метастазирует в лимфоузлы.
При метапластическом раке трехлетняя выживаемость без рецидива составляет всего 15-60%. Прогноз ухудшается при большом размере опухоли.
Заболеваемость мужчин в 100 раз меньше, чем женщин. Опухоль может возникнуть на фоне увеличения желез (гинекомастии), но это не обязательное условие. Микроскопические характеристики рака такие же, как у женщин.
Население мало осведомлено о возможности такого заболевания. Поэтому мужчины нередко обращаются за помощью уже в запущенных случаях. Из-за этого у половины больных к моменту распознавания опухоли имеются язвы на коже груди, метастазы в лимфоузлы и отдаленные органы.
Клинические проявления характеризуются наличием за соском плотного образования, которое рано прорастает сквозь кожный покров и изъязвляется. Для лечения применяют операцию, облучение, химиопрепараты.
Большинство карцином у мужчин имеют рецепторы к эстрогенам и прогестерону, поэтому в течение 2 лет после операции пациентам назначают антиэстрогеновые препараты. При прогрессировании болезни показано удаление яичек с последующей терапией кортикостероидами или другими гормональными средствами.
p, blockquote 98,0,0,0,0 —> p, blockquote 99,0,0,0,1 —>
источник