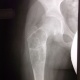
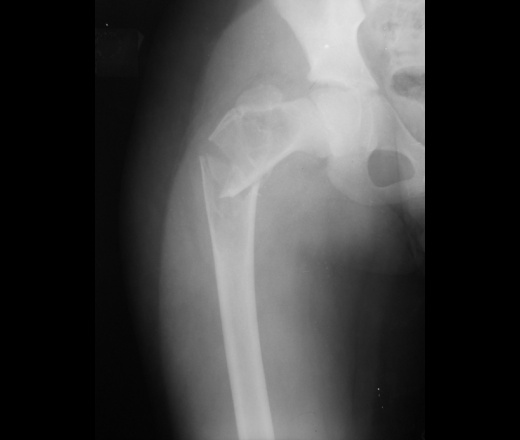
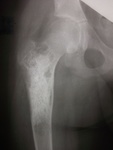
Аневризматическая киста кости – довольно редко встречающаяся опухолеподобная патология костного аппарата. Само слово «аневризматическая» начали использовать Йоффе и Лихтенштейн несколько десятилетий тому назад, правда сама патология уже была диагностирована многими авторами с использованием разных наименований.
По определению Всемирной организации здравоохранения АКК относится к остеолитическим повреждениям, которые состоят из полостей, наполненных кровью, разделенных соединительной тканью в виде перегородкок, содержащих костные пластинки, либо формирующуюся костную ткань.
Первичные формы АКК следует отличать от вторичных — они появляются на фоне патологических процессов в кости. Примерно третья часть от всего количества анеризматических костных кист начинает развиваться параллельно с гигантоклеточной опухолью, называемой остеобластомой или хондробластомой.
Аневризматическая костная киста (АКК) зачастую развивается в крупных трубчатых костях. Страдает часть кости, прилегающая к хрящу и называемая метафизом. В процессе увеличения образования, корка кости начинает раздвигаться, а сама опухоль увеличивается к середине трубчатой кости (диафизу). Поражение позвоночника встречается относительно редко.
Костный мозг, расположенный рядом со стенками новообразования, начинает замещаться фиброзной тканью. Полость кисты заполнена серозным, иногда кровяным жидким содержимым. Многие медики считают, что АКК – это завершающая стадия фиброзной опухоли, подвергшейся расщеплению с формированием полости (иногда формируется несколько полостей, разделенных перегородками). Некоторыми из специалистов допускается вероятность, при которой фиброзная опухоль и АКК являются окончательными проявлениями какой-то общей патологии, аналогичной с распространенной в среде костных болезней фиброзной остеодистрофии.
Аневризматическая костная киста формируется с раннего детства, но течение ее очень медленное. Первые клинические признаки заболевание проявляются обычно в отроческом или юношеском возрасте АКК диагностируется, в основном, у детей с 5 лет или подростков до 16 лет. Четкая зависимость от пола не доказана, но некоторые специалисты полагают, что АКК формируется преимущественно у девочек.
Формирование АКК у девочек-подростков связывают с половым развитием и началом менструального периода. В этом возрасте начинается активная выработка гормонов, которая может приводить к временным сбоям механизма свертываемости крови, что снижает снабжение костных структур кровью.
В подростковом возрасте аневризмальная киста кости практически не проявляется, а обнаруживается при профилактических осмотрах с применением рентгена. Однако при активном формировании образования, когда его размеры достигают больших значений, болезнь сопровождает отек конечности, боль без явной локализации. Визуальный осмотр позволяет определить увеличение подкожных сосудов, покраснение кожи с некоторым повышением температуры, скованность в ближайших к пораженной кости суставах.
При поражении позвоночника, как правило, киста образуется в грудном или шейном отделе. Поясница и крестец страдают в меньшей степени. Аневризмальная костная киста может формироваться на одном или нескольких, иногда на 5-6-ти соседних позвонках. При этом часто наблюдаются неврологические симптомы из-за сдавливания АКК нервных корешков.
Распространенным клиническим проявлением АКК в большом числе случаев становятся ничем не спровоцированные переломы или трещины костей, охваченных патологическим процессом. Чаще всего именно при лечении переломов и диагностируют данный недуг. Нередко, после срастания костей, наступает исцеление. При АКК крупных размеров кость начинает довольно сильно деформироваться и искривляться. При пальпации явно ощущается утолщение деформированной костной ткани в месте формирования большой АКК. Утолщение на ощупь безболезненно.
В процессе формирования аневризмальной кисты кости большую роль играет стойкое нарушение локального питания кровью костной ткани. Из-за дефицита питательных веществ и кислородного голодания клетки-остеоциты начинают отмирать, костные структуры постепенно разрушаются. Увеличивается количество ферментных веществ, усиливающих распад белка-коллагена, что ведет к ослаблению костной ткани в этом месте. Через некоторое время в кости появляется полость, наполненная серозным содержимым или кровью. Она постепенно разрастается под гидростатическим и осмотическим давлением жидкости. Костные клетки медленно разрушаются.
Толчок развитию патологического процесса может дать механическая травма. В некоторых случаях причину развития АКК следует искать в воспалительных заболеваниях опорно-двигательного аппарата, остеоартрите или ревматическом артрите.
АКК обычно подразделяют на две формы: центральную и эксцентрическую. При центральной форме кистообразное образование располагается в середине кости. При эксцентрической – патологический процесс охватывает еще и близлежащие костные структуры.
Течение обеих форм характеризуется теми же фазами, что и солитарная КК. В активном формировании образования начинается быстрое разрушение костных структур, пациент ощущает довольно сильную боль. В это время клиническая картина наиболее выражена. В период отграничения симптомы стихают, а процесс разрушения кости замедляется, пока не останавливается совсем.
В фазе восстановления образовавшаяся полость начинает постепенно зарастать, а на месте АКК в конце концов остается маленькая полость, либо место с повышенной плотностью костной ткани, хорошо заметное на рентгеновском снимке. На рентгенограмме АКК видна как местное вздутие кости, имеющее ячеистую структуру.
Врач-рентгенолог определяет довольно большой очаг диаметром несколько сантиметров, который выходит за границы кости. Хорошо видна полость и разрушенная костная структура.
Для диагностики АКК рентгенологические исследования являются приоритетными. Для подтверждения диагноза лечащий врач может назначить ультразвуковое исследование, компьютерную томографию и ангиографию. В некоторых случаях результаты исследований дополняют пункционной трепанобиопсией пораженного участка, с изучением внутриполостного содержимого.
Лечат АКК обычно неинвазивными способами. Терапией занимаются врачи-травматологи или врачи-ортопеды. При наличии сопутствующих переломов проводят иммобилизацию пораженной кости с помощью гипсовых повязок.
В условиях дневного стационара проводятся пункции образования с откачиванием содержимого и введением лечебных препаратов, которые препятствуют ослаблению костных структур (препараты, содержащие витамин D, лекарства на основе бисфосфонатов).
В некоторых случаях в АКК вводятся гормональные средства, лекарства, подавляющие активность ферментов, гемостатические лекарства. По завершению медикаментозного курса при условии остановки активного роста АКК, может назначаться массаж, лечебная гимнастика, физиотерапия.
В отдельных ситуациях может потребоваться хирургическое вмешательство:
- когда АКК активно растет;
- если опухоль сдавливает сосуды или нервы;
- если имеет место стойкое нарушение двигательных функций конечности.
Продолжительность консервативной терапии занимает от нескольких месяцев до одного года. При правильно выбранной тактике лечения, эффект хороший или удовлетворительный.
Отдельно следует сказать о лечении АКК позвоночника. Встречается она у людей молодого возраста, причем чаще всего у представительниц слабого пола. При активном росте АКК возрастает риск перелома позвоночника, образующаяся в позвонке полость сильно его ослабляет, из-за чего он просто не способен справиться с нагрузками. По мере развития, аневризматическая костная киста входит в позвоночный канал, что сильно усложняет консервативную терапию.
В таких случаях прибегают к внутриопухолевому кюретированию, при котором жидкость отсасывают из полости. Вероятность рецидива довольно высока. Несмотря на то, что медицине известны случаи самостоятельного рассасывания небольших аневризматических кист позвоночника, большинство специалистов сходятся во мнении, что эффективным способом избавления от АКК может быть только хирургическое вмешательство.
Процедура эта довольна сложная и рискованная, с возможным возникновением обильного кровотечения или поражением спинного мозга, однако в большинстве случаев удается достичь полного исцеления от недуга. Нередко оперативное вмешательство сочетают с курсом радиотерапии.
Многое зависит от возраста больного, наличия сопутствующих хронических заболеваний и тяжести патологического процесса. Исход у болезни, как правило, благоприятный. Подвижность суставов вблизи пораженного участка, при адекватном лечении, восстанавливается. Пациент становится полностью трудоспособным. Чем раньше будет диагностирована аневризматическая костная киста, и начато ее лечение, тем меньше вероятность возникновения рецидивов. Самоизлечение маловероятно, но не исключено. необходимость оперативного вмешательства наступает только в тяжелых случаях при больших размерах опухоли.
источник
Киста — это доброкачественное опухолеобразное новообразование, которое появляется на внутренних органах и любых тканях организма, и содержит в себе жидкое или полужидкое наполняющее. Киста не переходит в злокачественную опухоль, более того, она может самостоятельно рассосаться.
Причин появления кист множество, в основном они появляются в ослабленных органах и тканях, где происходили воспалительные процессы или нарушения питания. Костная киста возникает обычно в детском возрасте, а во взрослом встречается крайне редко. Лечат ее консервативным и хирургическими методами, в зависимости от состояния пациента и запущенности случая.

В полости активизируют работу ферменты, которые под давлением в ограниченном пространстве начинают разрушать костную ткань дальше. Как следствие, могут возникать патологические переломы без ведомой причины, в этом случае кость разрушается еще сильнее. Что интересно, патологические переломы в таком случае становятся обычно первым симптомом заболевания, так как ранее болезнь протекает безболезненно.
Точная причина костной кисты до сих пор человечеству не известна. Да и мнение специалистов по этому поводу сильно разниться, одни считают, что новообразование возникает в следствие дистрофических изменений костной ткани, и является лишь симптомов этой патологии, другие же предполагают, что заболевание провоцирует травма или другие причины. К сожалению, до сих ни одна из теорий полностью не доказана.
Считается что возникновение кисты могут спровоцировать следующие факторы:
- травмы, переломы;
- несбалансированное питание;
- авитаминоз;
- воспалительные процессы в организме;
- большая нагрузка на кости и суставы, например, при занятиях профессиональным спортом.
Из вышесказанного следует, что спровоцировать кисту может общее ослабление организма ребенка, поэтому необходимо ему обеспечить достаточное сбалансированное питание и постараться уберечь от тяжелых травм, так как они могут вызывать осложнения.
Аневризмальная и солитарная кисты сильно отличаются друг от друга, первая обычно появляется у девушек до 20 лет, а вторая у мальчиков. К тому же, аневризматическая костная киста встречается значительно реже, чем солитарная, и поражает кости таза и позвоночника, а солитарная — трубчатые кости. Оба заболевания крайне редко поражают взрослых людей и чаще всего обнаруживают остаточное полости кисты, после болезни, перенесенной в детском возрасте.
Как правило, аневризматическая киста кости возникает вследствие травмы, она сразу четко себя проявляется, появляются сильные отеки, которые постепенно нарастают. На коже видна ярко выраженная венозная сетка, сильно нарушается двигательная активность суставов, которые располагаются вблизи пораженной кости. Заболевание может поражать позвоночник, в таком случае могут появляться проблемы со стороны невралгии, например, боли, защемления, невозможность двигать конечностями или шеей.

Важно отметить, что перелом при кисте не всегда похож на обычный травматический, боль может быть слабо выраженной и похожей на сильный ушиб. Ребенок может не жаловаться на боль, а лишь менять позу стоя и хромать при движении, поджимать руку к телу.
Аневризмальную кисту, как правило, диагностировать легче на запущенной стадии, тогда она ярко себя проявляет. К тому же ее можно быстро соотнести с недавно полученной травмой, что нельзя сделать с солитарной кистой. Аневризмальаня киста развивается медленно, начиная с раннего детства, а проявляет себя обычно в подростковом возрасте.
Оба вида кист протекают в трех клинических фазах, на первой происходит нарушение питание и образование полости, на второй дальнейшее разрушение ткани, с нарушением подвижности, на третьем этапе процесс разрушение приостанавливается и костная ткань начинает постепенно восстанавливаться.

К тому же, возрастает риск, что консервативные методы не окажут необходимого эффекта и придется проводить хирургическую операцию. Важно отметить, что при своевременном обращении к врачу и проведении адекватной терапии необходимость хирургической операции снижается в несколько раз.
Симптомы аневризмальной кисты:
- Отек, который усиливается с течением времени;
- Покраснение мягких тканей вокруг больного места;
- Кожа может казаться горячей вокруг больного места;
- Боль, особенно при надавливании. Если боль невыносима, врача нужно посетить немедленно;
- Боль может усиливаться при физических нагрузках;
- Хромота, плохая подвижность сустава, который находится рядом с больным местом;
- При прощупывании кости кажется увеличенной в больном месте;
- При нажатии кость может вминаться внутрь;
- Если поражен позвоночник, могут быть неврологические боли в любых частях тела, в зависимости от того, какой позвонок пострадал.
- При переломах позвоночника может встречаться паралич;
- При кисте позвоночника может появляться сильное вздутие.
Важно отметить, что ребенок не всегда может пожаловаться на боль, поэтому при появлении какого-либо отека нужно всегда показать ребенка врачу, чтобы исключить или подтвердить наличие серьезной патологии. К тому же, при аневризмальной кисте симптомы могут на время стихать, после того, как проходит обострение, но разрушение костной ткани все время продолжается.
Аневризмальную кисту очень сложно диагностировать на ранней стадии, так как она просто напросто себя никак не проявляется. Поэтому к врачу обращаются обычно при обострении в возрасте от 10 до 16 лет. Занимаются лечением этого заболевания травматологи и ортопеды, поэтому к ним необходимо обращаться в первую очередь.
Врач обычно осматривает пациента, яркая клиническая картина, такая как отек и боль, венозная сетка и нарушение двигательной активности, обычно говорят о возможности новообразования в костной ткани.
Для подтверждения диагноза назначают ряд анализов и обследований:
- анализы крови и мочи;
- пункция и анализ жидкости из кисты;
- рентгенография;
- МРТ и КТ;
- кистография;
- кистобарометрия.
Также врач обращает на внешние проявления заболевания, так у пациента может сильно меняться поза, конечности в этом случае кажутся асимметричными, мышцы могут спазмироваться. При аневризмальной кисте обычно нарушается двигательная активность сустава, поэтому ребенку становится тяжело и больно передвигаться. Кроме того, такое заболевание проявляет себя выраженной венозной сеткой на поверхности кожи.
Все эти методы являются эффективными способами установить точный диагноз, чаще всего пункции достаточно, так как в жидкости содержится большое количество ферментов, которые и подтверждают наличие кисты. КТ, МРТ, рентгенография и кистография помогают увидеть четкие границы новообразования и его размеры.
Осложнить постановку диагноза может тот факт, что аневризмальная киста может быть схожа с доброкачественным опухолями костной ткани, который требуют совершенно другого лечения. Поэтому проводить диагностику и назначать терапию в этом случае может только опытный и квалифицированный специалист.При неправильной постановке диагноза значительно возрастает риск осложнений и рецидивов заболевания.
Как правило, аневризмальную кисту лечат консервативным методом, при помощи лекарственной пункции. В осложненных случаях, или, если болезнь появилась у взрослого человека, может быть показана краевая резекция — хирургическая операция, при которой кисту полностью удаляют, а полученную пустоту заполняют специальным материалом. В таком случае полное выздоровление наступает не ранее чем через 4 месяца. Ребенку хирургическую операцию могут назначить, если заболевание протекает крайне тяжело или консервативный методы не оказали должного эффекта.

Проводит процедуру врач, первым делом он вводить внутрикостную местную анестезию, которая полностью избавляет от болевых ощущений при процедуре. Следующим этапом врач берет большой шприц с длинной иглой и вводить ее в кисту, чтобы взять на анализ жидкость, которая содержится в ней. После взятия биологического материала полость кисты хорошо промывают антисептическим раствором и заполняют лекарством. Через несколько недель процедуру повторяют.
Ничего страшного в лекарственной пункции нет, она безболезненна и не приносит никаких неприятных ощущений, так как в процессе ее выполнения используются эффективные обезболивающие.
Лечение народными средствами аневризмальной кисты противопоказано. Дело в том, что точная причина возникновения заболевания не известна, поэтому нельзя с точностью предположить, как на кисту подействуют растительные или другие компоненты гомеопатических средств.
Также стоит отметить, что аневризматическая костная киста находится глубоко в костной ткани, так далеко вещества из примочек, мазей и других народных средств добраться просто не смогут. Поэтому народные методы не только опасны при лечение костной кисты, но и совершенно бесполезны, никакого положительного эффекта они принести не могут.
Проводить лечение костной кисты необходимо под присмотром опытного врача, ни о каком самолечении не может идти и речи. Все терапия должна проводиться исключительно по назначению. Если у пациента возникло большое жаление провести эксперимент и опробовать на себе то или иное народное средство, перед употребление нужно обязательно проконсультироваться со своим врачом, так как некоторые медицинские препараты могут вступать в реакцию с веществами, которые содержатся в травяных настоях.
Также хочется напомнить, что аневризматическая костная киста — это новообразование неизвестной этиологии, другими словами это опухоль, причины которой не установлены. Если на опухоль воздействуют какие-либо обстоятельства, она имеет свойство трансформироваться в злокачественную, в таком случае могут наступить непоправимые изменения в здоровье человека.
Долгой реабилитации обычно не требуется, если помог консервативный метод лечения. Пациенту назначают физиопроцедуры, направленные на то, чтобы ускорить восстановление пораженных тканей и вернуть двигательную активность. Также врач всегда назначает лечебно-физкультурный комплекс, выполнять который необходимо ежедневно в течение нескольких месяцев.
Упражнения в лечебной физкультуре щадящие, нужны они для того, чтобы укрепить атрофированные мышцы и вернуть активность суставом. Первые занятия всегда проводятся под присмотром специалиста, через несколько недель врач может разрешить заниматься в домашних условиях, но необходимо внимательно отнестись к этому этапу лечения и правильно выполнять все рекомендации.
Реабилитация после оперативного вмешательства занимает несколько месяцев, так как костная ткань восстанавливает длительное время. В период реабилитации пациенту показан постельный режим, особенно, если операция проводилась на позвоночнике. Постепенно больное место будут разрабатывать, чему поможет лечебная физкультура и физиотерапевтическое лечение. Реабилитация после операции всегда трудная и требует большой концентрации пациента и ответственного отношения ко всем мероприятиям.
Аневризмальная костная киста встречается редко и рецидивирует в 50% случаев. Лечение обычно проходит без хирургического вмешательства, а двигательная активность полностью восстанавливается. Но точные прогноз может дать только специалист, который лечит пациента на данный момент, так как тяжесть заболевания может быть разной.Обычно прогноз на лечения зависит от того, как быстро диагностировали болезнь и начали правильную эффективную терапию.
Стоит отметить, что аневризматическая костная киста по своей сути граничит с серьезной опухолью, которую необходимо удалять хирургическим путем, этим заболевание и опасно. Кроме того, болезнь коварна, она развивается долгие годы, разрушая костную ткань и никак себя не проявляя. А признаки возникают уже тогда, когда киста достигает больших размеров и начинает беспокоить окружающие ткани. Иногда полость кисты таза была настолько большой, что достигала 20 сантиметров в диаметре.
Так как причина возникновения болезни не известна, предсказать ее появление невозможно. Чтобы снизить риск и ускорить диагностику, в случае появление аневризмальной кисты, необходимо с самого рождения показывать ребенка врачу педиатру и проходить узких специалистов. Посещение ортопеда и хирурга должно стать обязательной ежегодной процедурой, а при любых травмах нужно сводить ребенка к травматологу.
Не менее важной мерой профилактики является беседа с ребенком о его личной безопасности. Нужно стараться оберегать детей от различного вида травм, следить за тем, с кем и где ребенок проводит время и контролировать его. А если ребенок занимается каким-либо видом спорта, нужно обязательно его показывать ортопеду каждый 6 месяцев, чтобы исключить травмы суставов и костей из-за больших нагрузок.
Очень важно обращаться к врачу, если на коже у ребенка заметен даже небольшой отек или прощупывается шишка на кости, если ребенок жалуется на болевые ощущения, особенно при движении и утром после сна. Многие родители считают, что жалобы ребенка — это попытка остаться дома и не идти в школу, так как в выходные дни ребенок не говорит о боли. Дети часто скрывают свою болезнь, чтобы провести время с друзьями, поэтому оставлять такую ситуацию без проверки нельзя, нужно обязательно посетить специалиста, чтобы убедиться в отсутствии серьезных заболеваний.
Важно помнить, что своевременная диагностика любого заболевания опорно-двигательного аппарата — это 50% успеха при лечении. Поэтому нельзя пренебрегать посещением врача, если есть жалобы на боль в теле, костях и суставах, это опасно серьезными осложнениями и рецидивами заболевания.
источник
Формально выделены из кист костей в 1942 г. H.L. Jaffe и L. Lichtenstein, но были известны и описаны G. Engel (1864), Van Arsdale (1894), J. Ewing (1940) и др. По поводу патогенеза аневризмальных кист костей также существуют многочисленные теории. К сожалению, многие авторы ставят знак равенства между этиологическими причинами и патогенетическими процессами. J.L. Biesecker, R.C. Marcove, A.G. Huvos, V. Mike (1970) среди 66 больных с аневризмальными кистами у 21 больного в полости кисты или непосредственно рядом с ней обнаружили разнообразные патологические процессы: неоссифицирующуюся фиброму, хондробластому, гигантоклеточную опухоль, остеобластому, фиброзную дисплазию, однокамерную кисту и т.д., что, по мнению авторов, свидетельствует об их тесной связи и вторичном происхождении аневризмальных кист. L. Lichtenstein (1950, 1977), J.L. Biesecker и соавт. (1970) и др. связывали возникновение кист с местным нарушением кровообращения, наличием местного повышения венозного давления, что объясняли наличием в этой области артериовенозных шунтов как на поверхности, так, возможно, и внутри кости.
Однако, по сообщению D.J. Ruiter и соавт. (1975), жидкость из кисты обладает резко повышенной фибринолитической активностью, что, несомненно, имеет важное значение в возникновении и разрушении тканей.
Работами большого числа исследователей (А.П. Бережной, A.M. Герасимова, Н.И. Аржакова, Л.М. Буркова, С.М. Топорова, Л.Н. Фурцева) показано, что наряду с нарушением синтеза фибриногена и фибринолизом повышен уровень энзимов, разрушающих углеводный компонент внеклеточного матрикса — на фоне коллагенолиза и т.д. Несомненным является и то, что местно разыгрывается сложный биохимический процесс и что в патогенезе аневризмальных кист принимают участие сосудистые образования, поскольку в начальном периоде существования аневризмальной кисты ее полость заполнена кровью, а в более поздние периоды обнаруживаются бурая жидкость со следами гемосидерина и большие организующееся сгустки крови.
Во время нескольких операций, которые производились нами в начальных стадиях формирования аневризмальной кисты кости, т.е. когда появляются локальные боли, небольшая припухлость и уплотнение ткани, а на рентгенограмме видна лишь поверхностная узурация кортикального слоя кости, мы обнаруживали артериальный сосуд, начинавший активно кровоточить, когда вскрывался патологический очаг. Недостаточная коагуляция этого сосуда у одного больного не остановила патологического процесса в плечевой кости, и через 4 нед мы его оперировали повторно, причем за этот сравнительно короткий срок деструкция кости значительно увеличилась, образовалась большая полость с соединительнотканной капсулой, сгустками крови и жидкой кровью, вытекавшей из того же артериального сосуда, который мы коагулировали при первой операции. Как отмечает Л.М. Буркова (1990), при пункции агрессивной аневризмальной кисты из нее вытекает жидкая кровь, причем она не свертывается, а давление достигает 50 мм рт.ст. Потеря крови и ее способности к свертыванию в полости аневризмальной кисты не могут быть объяснены с позиций артериовенозных фистул.
В работах последних лет, посвященных моделированию и ремоделированию костной ткани, есть указания, что этот процесс протекает иногда очень активно и происходят значительные биохимические сдвиги; эти процессы должны учитываться исследователями, занимающимися кистами костей.
Клиника. Мы наблюдали больных с аневризмальными кистами костей. Если говорить о терминологии, то правильнее было бы говорить о псевдоаневризмальных кистах, поскольку аневризма подразумевает наличие целости сосудистой стенки. Встречались аневризмальные кисты длинных трубчатых костей, чаще располагавшиеся в метафизарных, но нередко и диафизарных отделах. Однако несколько чаще поражались, особенно у детей, плоские кости. При аневризмальной кисте чаще был разрушен кортикальный слой на большом протяжении, реже наблюдались центрально расположенные аневризмальные кисты.
А.П. Бережной, анализируя свой материал, касающийся аневризмальных кист костей, отметил преобладание больных женского пола — 72 пациентки, или 63,8 % (из ИЗ больных), и 41 больной мужского пола — 36,2 %. Длинные трубчатые кости были поражены только у 36,2 % больных, позвонки — у 35,3 % и кости таза — у 24,8 %. Эксцентрически расположенных кист было 58 %, центрально расположенных — 42 %.
Из приведенных А.П. Бережным (1985) данных следует, что наиболее часто у девочек аневризмальные кисты возникают в период менархе. Нам не удалось найти в литературе указаний, возникают ли они чаще во время менструаций, когда происходят изменения в свертывающей системе крови. М.В. Волков, А.П. Бережной и Т.Т. Постерникова (1980) отметили, что аневризмальные кисты бедренной кости у девочек наблюдаются в 5 раз чаще, чем у мальчиков.
При аневризмальной кисте можно почти всегда отметить острое или подострое начало. Ее появление сопровождается локальными болевыми ощущениями, припухлостью или увеличением плотности тканей, иногда местным повышением температуры, появлением расширенных венозных сосудов. Все это говорит о каком-то остром процессе, нисколько не похожем по своей клинической картине на проявления солитарной юношеской кисты. Патогенез аневризмальной кисты также совершенно отличен от патогенеза юношеской, поэтому рассматривать их вместе не следует.
Вслед за острым периодом возникновения аневризмальной кисты наступает чаще всего период стабилизации процесса, когда часто определяются обширный очаг разрушения кости и мягкотканная капсула, окружающая остатки произошедшего кровоизлияния, разрушения костной ткани, т.е. эта капсула окружает фибринозные сгустки и жидкую часть — желтоватую или окрашенную гемосидерином жидкость. Симптомов активности процесса в этот период, как правило, не бывает. При развитии аневризмальной кисты в плоских костях, богатых спонгиозой костях таза, позвонках киста нередко достигает громадной величины — реже при поражении позвонков, чаще — костей таза (рис. 11.3).
Рис. 11.3. Аневризмальная киста, деформирующая заднюю поверхность шеи (а). Разрушение остистого отростка и частично дужки V шейного позвонка (б).
Рентгенологическая картина аневризмальных кист неоднозначна. При поражении длинных костей в метафизарной области или в диафизарном отделе сначала в остром периоде — это небольших размеров деструктивный литический процесс, уничтожающий кортикальный слой кости, постепенно, в течение 2—6 нед, разрушающий всю спонгиозу метафизарной области, но не достигающий зоны роста, при поражении диафиза доходящий до противоположного кортикального слоя. Периостальные структуры иногда обызвествляются, в связи с чем первые авторы дали этому процессу название «оссифицирующаяся субпериостальная аневризма», т.е. в острой стадии есть и внекостный и внутрикостный компоненты. Через месяц внекостный компонент часто исчезает, иногда же остается резкое вздутие кости, что особенно характерно для позвоночника и костей таза. Диагноз иногда бывает труден, приходится проводить дифференциальную диагностику, трепанобиопсию. Иногда помогает компьютерная томография.
Лечение. Основным методом лечения у детей следует считать консервативный (см. раздел 11.1). У взрослых хороший эффект мы отмечали при хорошо выполненной краевой резекции с удалением всей капсулы кисты и электрокоагуляцией стенок. Некоторые авторы считают целесообразным применять метод криотерапии. Лучевое лечение мы рекомендовать не можем, особенно у детей, за исключением случаев, когда имеется поражение труднодоступных для лечащего врача областей костей таза и нескольких позвонков; некоторые авторы используют при этом предоперационную лучевую терапию.
Мы произвели 37 краевых резекций с коагуляцией стенок полости: после удаления капсулы тщательно заполняли полость аутоаллотрансплантатами и наблюдали только один рецидив процесса — скорее это был продолженный рост кисты из-за неправильной техники операции.
С.Т.Зацепин
Костная патология взрослых
источник
Пациент 11 лет, в 2011 получил травму правой ноги, при рентгенологическом обследовании, поставлен диагноз патологический перелом.
Прошу помочь, есть ли рецидив? Гистологическое исследование от 30.11.2011: В препаратах стенка солитарной костной кисты, представленной слабо васкуляризованной соеденительной тканью с разбросанными единичными гигантскими клетками типа остеокластов, наличием своеобразных костных балок, очаговых кровоизлияний, скопление гемосидерина. Заключение: Солитарная костная киста.
Это уже 2012 год, состояние после операции, полость заполнена ChronOS.
А это уже декабрь 2012года. Прошу Вашего мнения, есть ли рецидив?
Выполнено КТ, данные за рецидив кисты, но как-то невнятно.
Ортопед который оперировал, сказал, что все хорошо, никакого рецидива нет. Я то же склоняюсь к рецидиву, если дать нагрузку на конечность, то произойдет повторный перелом. Не знаю, что и делать.
Трудно сказать. Вроде бы на рецидив похоже, но, с другой стороны, кажется, что началась оссификация. Пациент в настоящее время на костылях? Или просто соблюдает щадящий режим?
Несмотря на рост самой кости в динамике, заметить появление новых ячеек кистозного поражения кости в перицементарной зоне несложно. Чёт в заставке на картинку какой-то коллега отображается, у меня одного чтоли?
Verem plus uno esse non potest.
Красота. В Мурманской области сделали бы протез. Цемента бы положили хоть килограмм, но протез главное. За протез доплата.
А тут сделано правильно. ИМХО. Очень мне нравится результат.
None are more hopelessly enslaved than those who falsely believe they are free
. В Мурманской области сделали бы протез.
Эндопротезирование у детей — вопрос скользкий.
Очень мне нравится результат.Дмитрий вы считаете, что рецидива кисты нет? Да протез это сильно. Не в Мурманскую область мы не поедем!
Ехать сюда незачем: холодно и прочее. Эндопротезирование во всех случаях (как панацея) я не поддерживаю, но не мне решать — так что кто подумал иначе, иначе думать не надо.
Кисту надо снова заполнять. Это нормально, что с первого раза не получилось. Я бы взял порошковый остеоматрикс. Хоть кто-то может спорить, что нужна аутокость или иное по-убеждениям и опыту. Сама тактика здесь верна.
None are more hopelessly enslaved than those who falsely believe they are free
Гистологическое исследование от 30.11.2011: В препаратах стенка солитарной костной кисты, представленной слабо васкуляризованной соеденительной тканью с разбросанными единичными гигантскими клетками типа остеокластов, наличием своеобразных костных балок, очаговых кровоизлияний, скопление гемосидерина. Заключение: Солитарная костная киста.
Это заключение одного морфолога. или кто ещё из морфологов смотрел?
источник
Аневризмальная костная киста (АКК) — это доброкачественное экспансивное опухолеподобное поражение костей неясной этиологии, состоящее из многочисленных сосудистых пространств заполненных кровью, в основном диагностирующееся у детей и подростков.
Аневризмальные костные кисты преимущественно встречаються у детей и подростков, 80% пациентов с аневризмальными костными кистами это лица моложе 20 лет [8].
Клиническая картина обычно проявляется болевым синдромом с постепенным началом. Заболевание может приводить к патологическим переломам. Аневризмальная костная киста может пальпироваться в виде припухлости в области поражения. АКК может вызывать ограничения движения. Во всех случаях лабораторные тесты остаются в пределах нормы.
Аневризмальные костные кисты состоят из расширенных сосудистых пространств различного размера, заполненных кровью или сходной с сывороткой крови жидкостью, разделенных соеденительнотканными перегородками содержащими трабекулы кости или остеоид с гигантскими остеокластами. Полости не выстланы эндотелием. Тонкоигольная аспирационная биопсия обычно не несет диагностической ценности, поскольку получает в аспирате только свежую кровь [7].
Хотя большинство АКК является первичным поражением, до трети аневризматических костных кист вторичны к сопутствующихм патологическим процессам (напр. хондробластома, фиброзная дисплазия, гигантоклеточная опухоль [4], остеосаркома).
Вариант АКК — гигантоклеточная репаративная гранулема встречается в трубчатых костях врехних и нижних конечностей, а так же костях черепа. Периодически они встречаются в костях аппендикулярного скелета и известны как солидные аневризматические костные кисты. Гистологически эти две сущности идентичны [6].
Типично локализуюся эксцентрично в метафизах длинных трубчатых костей, прилегая к незакрывшимся зонам роста. Хотя АКК были описаны в большинстве костей, более часто они локализуются в [4,8]
- длинные трубчатые кости: 50-60%, обычно в области метафизов
- нижние конечности: 40%
- большеберцовая и малоберцовая кости: 24%, преимущественно проксимально
- бедренная кость: 13%, преимущественно проксимально
- верхние конечности: 20%
- нижние конечности: 40%
- позвоночнике и крестце: 20-30%
- особенно в задних элементах, в 40% случаев с распространением на тело позвонка [8]
- костях черепа
- эпифизах, апофизах: редко, но необходимо помнить о них
Рентгенографически аневризмальная костная киста — это четко отгранченное экспансивное остеолитическое поражение со склерозированными краями. КТ выявляет аналогичные изменения с лучшей визуализацией нарушения кортикального слоя и распространение в мягкие ткани. Кроме того КТ позволяет выявить уровни жидкости, которые распознаются сложнее чем при МРТ, однако узкая ширина окна позволяет их вявить [3].
МРТ позволяет визуализируовать уровни жидкости, а визуализация солидного компонента позволяет предположить вторичность АКК.
Кисты имеют различную интенсивность МР сигнала с кольцевидными зонами пониженного сигнала на Т1 и Т2 последовательностях. Локальные зоны высокого сигнала по Т1 и Т2 предположительно представляют собой зоны содержащие гемоглобин на разных стадиях распада.
Важно помнить что наличие уровней жидкости хотя и является характерной особенностью аневрезматических костных кист, но так же встречаются при других доброкачественных и злокачественных поражениях (напр. гигантоклеточная опухоль (ГКО), хондробластома, простая костная киста и остеосаркома).
- T1 (К+): перегородки могут усиливаться при введении контраста [12]
Лечатся оперативно, рецидивируют в
Редко встречается спонтанная регрессия [13,14].
Патологии для дифференциального диагноза зависят от модальности.
Для рентгенографии (и в меньшей степени КТ) — это литические поражения костей ГИМН ЭПОХ ФА.
Для МРТ дифференфиальный рад значительно короче, особенно с учетом возраста, локализации и данных рентгенографии. Основные заболеваня включают поражения с уровнями жидкости внутри и помимо АКК включают хондробластому, фиброзную дисплазию, гигантоклеточную опухоль [4] и остеосаркому.
Как самостоятельная нозологическая форма это заболевание выделено в 1942 г. H. Jaffe и L. Lichtenstein.
источник
Аневризмальная киста кости.
Преимущественно патология поражает детей, подростков и молодых взрослых, значительно чаще женского пола. Почти 90% больных АКК моложе 20 лет, однако новообразование редко встречается у детей до 5 лет.
Аневризмальная киста кости представляет собой поражение кости, состоящее из крупных тонкостенных полостей, заполненных кровью и сообщающихся между собой, имеющих в стенках тканевые фрагменты, напоминает заполненную кровью губку. Разделяющие полости стенки состоят из фибробластов, гигантских остеокластоподобных клеток и грубоволокнистой кости. Примерно в 1/3 случаев в стенках кист обнаруживаются характерные сетчато-кружевные хондроидные структуры.
Аневризмальная киста кости может развиться после травмы, а в 1/3 случаев сопровождает доброкачественные опухоли: наиболее часто (19-30% случаев) ГКО, реже — хондробластому, хондромиксоидную фиброму, остеобластому, солитарную кисту, ФД, ЭГ, а также злокачественные опухоли костей: остеосаркому, фибросаркому и даже метастаз рака. В таких случаях АКК называют вторичной, противопоставляя ее первичной АКК, при которой не обнаруживается предшествующих поражений кости, хотя теоретически кровоизлияние может полностью разрушить ткань такого поражения. На основании этих данных сложилось представление о том, что АКК возникает вследствие внутрикостных кровоизлияний, обусловленных травмой или сосудистыми изменениями в предшествующей опухоли. Это представление восходит к работам одного из родоначальников учения об АКК H.L. Jaffe (1958). С.Т. Зацепин (2001) фактически рассматривает АКК как псевдоаневризму, выделяя в ее течении:
- острую стадию с очень быстрым увеличением размеров вследствие внутрикостного кровоизлияния и с разрушением костной ткани;
- хроническую стадию, когда процесс стабилизируется и наступают репаративные изменения.
По M.J. Kransdorf и соавт. (1995), развитие АКК отражает всего лишь неспецифические патофизиологические механизмы, а основная задача клинициста — распознавание предсуществующих поражений, когда это возможно. Если такие поражения не обнаруживаются, АКК подлежит лечению кюретажем и костной трансплантацией. При выявлении более агрессивных поражений лечение должно быть направлено на них. Иначе говоря, при остеосаркоме с вторичной АКК нужно лечить остеосаркому, а при ГКО с вторичной АКК с большей вероятностью можно ожидать локальных рецидивов.
Хотя АКК не считается истинной опухолью и не метастазирует, а в редких случаях даже подвергается спонтанному регрессу после биопсии, ее быстрый рост, обширная деструкция кости и распространение в прилежащие мягкие ткани требуют агрессивной терапии. Не менее чем в 10-20% случаев наблюдаются однократный или повторные рецидивы после операции. Нужно упомянуть также хороший эффект лучевой терапии, после которой рост АКК прекращается и развиваются восстановительные процессы.
Солидный вариант аневризмальной кисты кости — это поражения, которые содержат сетчато-кружевной хондроидный материал, наблюдаемый в обычных АКК, но без типичных кистозных полостей. Это вариант составляет 5-7,5% случаев всех АКК. Отмечено его сходство с гигантоклеточной репаративной гранулемой челюстей, а также гигантоклеточной гранулемой длинных костей и мелких костей стоп и кистей. Все они расцениваются как реакция на внутрикостное кровоизлияние. Клинические и визуализационные проявления классической АКК и солидного варианта не различаются.
Преобладает поражение длинных костей: из них наиболее часто АКК располагается в большеберцовой, бедренной и плечевой костях. Частая локализация — позвоночник (от 12 до 30% случаев) и тазовые кости. Эти три главные локализации составляют не менее 3/4 случаев АКК. На долю костей стоп и кистей приходится примерно 10% случаев. Большинство пациентов обращается с болью и припухлостью, отмечаемыми не дольше чем 6 мес.
В позвоночнике чаще поражаются грудной и поясничный отделы. АКК обычно располагается в задних отделах позвонка: в ножке и пластине дуги, в поперечных и остистых отростках. Часто формируется паравертебральный мягкотканный компонент, что может приводить к атрофии прилежащего позвонка или ребра от давления. Тела позвонков вовлекаются в процесс реже, а их изолированное поражение встречается и вовсе редко.
В большинстве случаев вторичных АКК визуализационная картина типична для исходного поражения. Первичная АКК проявляется дефектом костной ткани, часто эксцентрически расположенным, со вздутым «баллонирующим» кортикальным слоем и нередко с нежным трабекулярным рисунком. Примерно в 15% случаев на рентгенограммах выявляется хлопьевидное уплотнение внутри поражения (минерализованный хондроид в стенке кисты), и в некоторых случаях оно может симулировать хрящевой опухолевый матрикс.
В длинных костях преобладает поражение метафизов, реже наблюдается диафизарная локализация и совсем редко — эпифизарная. Наиболее типично эксцентрическое или краевое (при исходной интракортикальной или субпериостальной локализации АКК) положение деструктивного фокуса со значительным вздутием и резким истончением кортикального слоя.
При краевом расположении аневризмальной кисты кости на первом плане в рентгенологической картине находится мягкотканное образование с пенетрацией кортикального слоя, следами периостальной скорлупы и треугольником Кодмена, что напоминает злокачественную опухоль. Сходство могут довершать трабекулы, распространяющиеся перпендикулярно оси кости в мягкие ткани. Однако мягкотканный компонент соответствует по протяженности длине поражения кости и покрыт хотя бы частично периостальной костной скорлупой. Для начального периода характерна динамичность рентгенологической картины с очень быстрым, как ни при какой другой костной опухоли, ростом. В этой стадии внутренний контур становится размытым, позднее может стать четким, иногда окаймлен склеротическим ободком. В подобных случаях картина достаточно показательна и часто позволяет уверенно диагностировать аневризмальную кисту кости.
При поражении позвонка на рентгенограммах обнаруживаются костная деструкция и вздутие. Иногда отмечаются поражения смежных позвонков, крестца и таза.
Картина аневризмальной кисты кости при остеосцинтиграфии неспецифична и соответствует кистозному характеру поражения (накопление РФП по периферии при слабой активности в центре поражения). КТ наиболее полезна для оценки размеров и локализации внутрикостного и внекостного компонентов в анатомически сложных областях. При КТ и МРТ обнаруживаются четко очерченный фокус поражения (часто с дольчатыми очертаниями), вздутие кости и септы, отграничивающие отдельные полости кисты. При МРТ на Т2-взвешенном изображении выявляются также солитарный или множественные уровни между слоями жидкости с различной плотностью или магнитно-резонансным сигналом, что обусловлено оседанием продуктов распада гемоглобина. Хотя на Т1-взвешенном изображении такие уровни выявляются реже, повышенный сигнал на Т1-взвешенном изображении как под уровнями, так и над ними подтверждает наличие метгемоглобина в жидкости. Горизонтальные уровни могут наблюдаться и при вторичных аневризмальных кист кости в различных опухолях. Вокруг поражения и по ходу внутренних септ часто обнаруживается тонкая четко очерченная кайма сниженного сигнала, вероятно обусловленная фиброзной тканью. После введения контрастного средства наблюдается усиление сигнала внутренних септ.
При больших кистах и их поверхностном расположении возможны признаки отека окружающих мягких тканей по данным МРТ. Значение МРТ заключается в том, что она позволяет:
- установить диагноз в случаях с неопределенной или подозрительной картиной на рентгенограммах (до 40% случаев);
- планировать биопсию солидного компонента, когда это вмешательство является решающим в дифференциальной диагностике;
- раньше выявлять послеоперационные рецидивы.
В костях кистей и стоп АКК характеризуется центральным расположением в кости и симметричным вздутием, и ее приходится дифференцировать с энхондромой и костной кистой, при которых обычно меньше выражено вздутие, а также с бурой опухолью, сопровождающей гиперпаратиреоидную остеодистрофию, и другими поражениями. При вовлечении эпифиза аневризмальной кисты кости может напоминать ГКО, отличаясь от нее большей степенью вздутия, а у детей также периостальной реакцией у краев фокуса поражения. Тем не менее, точное разграничение АКК и ГКО может вызвать трудности. При этом нужно учитывать, что АКК чаще всего встречается в несозревшем скелете, тогда как ГКО почти без исключений — после завершения роста костей.
При поражении позвонка характерна рентгенологическая картина АКК, когда опухоль ограничена только поперечным или остистым отростком позвонка, хотя сходные изменения могут вызвать остеобластома и гемангиома. Труднее отличить от злокачественных опухолей другие локализации аневризмальной кисты кости, сопровождающиеся выраженным мягкотканным компонентом, — в костях таза, ребрах, лопатке и грудине.
При МРТ наряду с кистозным может обнаруживаться также солидный компонент, что не опровергает диагноз первичной АКК, но требует дифференциальной диагностики с телеангиэктатической остеосаркомой и вторичной АКК.
источник
Владельцы патента RU 2562514:
Изобретение относится к травматологии и ортопедии и может быть применимо для хирургического лечения аневризмальных кист костей у детей. Выполняют краевую резекцию пораженной кости над очагом поражения. Полученный участок кортикальной пластинки обрабатывают фрезой от оболочек кисты, оболочки кисты и мелкие костные перегородки удаляют при помощи ложек Фолькмана. В полость под ростковую пластинку под контролем электронно-оптического преобразователя укладывают имплантаты с разной скоростью биодеструкции, сначала укладывают имплантаты на основе морского коралла в виде чипсов Bone Medik-S, плотно утрамбовывают компактором, затем дистальнее по отношению к зоне роста укладывают губчатые имплантаты «Остеоматрикс» в виде чипсов, предварительно смоченные стерильным физиологическим раствором, чипсы плотно утрамбовывают компактором. Заполненную полость укрывают оставленным участком кортикальной пластинки, плотно ушивают надкостницу, рану ушивают послойно. Способ позволяет уменьшить риск рецидива. 1 з.п. ф-лы, 5 ил.
Изобретение относится к медицине, а именно к ортопедии, и предназначено для лечения аневризмальной кисты длинных трубчатых костей.
Известен способ хирургического лечения аневризмальной кисты длинных трубчатых костей, включающий трепанацию кости и краевую резекцию кисты, при этом осуществляют интрамедуллярный блокирующий остеосинтез, остеопластику дефекта аллоплантом в виде «вязанки дров», что предотвращает опасность патологического перелома, дает возможность полной нагрузки на конечность, способствует уменьшению сроков нетрудоспособности, медицинской и социальной реабилитации (патент РФ №2386408).
Способ предполагает повторное хирургическое вмешательство для удаления металлоконструкции и не подходит для лечения кист, расположенных в непосредственной близости к зоне роста.
Известен способ лечения костных кист, при котором воздействие на костную кисту осуществляют сверхвысокочастотным электромагнитным полем в режиме деструкции при частоте 10-1000 МГц, температуре 41-45°C, в течение 1-10 мин (патент РФ №2230510).
Недостаток способа заключается в длительной иммобилизации и сохранении опасности возникновения патологического перелома.
Известен способ хирургического эндоскопического лечения кист костей у детей, согласно которому выполняют острым троакаром три перфорационных отверстия в кортикальной пластинке кости на уровне проксимального и дистального отделов полости кисты. Вводят через любое из трех перфорационных отверстий эндоскоп, оснащенный системой промывания полости кости с кистой, и оптику визуального наблюдения. Проводят промывание полости кости с кистой. Вводят под оптическим контролем через второе перфорационное отверстие механический шейвер и выполняют удаление части оболочек кисты и мелких костных перегородок до здоровой кости. После удаления из второго перфорационного отверстия механического шейвера его вводят в третье перфорационное отверстие и выполняют удаление оболочек кисты и мелких костных перегородок до здоровой кости. После удаления механического шейвера из третьего перфорационного отверстия в него вводят аблатор и выполняют в непосредственной близости от зоны роста кости щадящую деструкцию оболочек кисты, а также коагулируют кровеносные сосуды кисты и зоны активной кровоточивости. Удаляют аблатор из перфорационного отверстия. Образовавшуюся после удаления кисты полость в кости промывают через все перфорационные отверстия с использованием эндоскопа. Заполняют полость с использованием эндоскопа пластическим материалом имплантата под контролем в режиме реального времени с использованием электронного оптического преобразователя (патент РФ №2402297).
Способ предусматривает заполнение полости кисты имплантатом в виде геля с очень быстрыми сроками резорбции, что не исключает рецидива заболевания в случаях близкого расположения патологического очага по отношению к ростковой зоне. В способе отсутствует возможность полной визуализации патологической полости,
Способ выбран нами в качестве прототипа.
Задачей изобретения является создание способа хирургического лечения аневризмальных кист костей у детей.
Техническим результатом решения задачи является снижение вероятности рецидива аневризмальной кисты кости после хирургического лечения.
Технический результат достигается тем, что при хирургическом лечения аневризмальных кист костей у детей выполняют краевую резекцию пораженной кости, оболочки кисты и мелкие костные перегородки удаляют при помощи ложек Фолькмана, под ЭОП-контролем полость кисты тщательно обрабатывают фрезами до здоровой костной ткани, производят тщательный гемостаз. В полость, под ростковую пластинку укладывают имплантат на основе морского коралла BoneMedik-S, остальную полость заполняют губчатыми имплантатами в виде чипсов из биокомпозиционного материала на основе ксеноколлагена, сульфатированных гликозоаминогликанов и гидрокси-аппатита — «Остеоматрикс». В случаях, когда требуется придание прочности оперируемому сегменту дополнительно используют кортикальные имплантаты «Остеоматрикс».
Способ осуществляют следующим образом. Проводят рентгенографию в стандартных проекциях. В случае расположения очага поражения в непосредственной близости от ростковой пластинки, выполняют компьютерную томографию с внутривенным контрастированием для определения активности кисты кости. При высокой степени накопления контраста в полости кисты требуется снижение активности логического процесса в полости кисты путем серии лечебно-диагностических пункций или выполнения эмболизации питающего сосуда. По достижении снижения активности литического процесса выполняется оперативное лечение.
Под общим наркозом производят разрез кожи в проекции очага поражения костной ткани, осуществляют доступ к пораженной кости, надкостницу рассекают и отсепаровывают распатором на всем протяжении очага поражения. При помощи осцилляторной пилы выполняют краевую резекцию пораженной кости над очагом поражения, полученный участок кортикальной пластинки при его достаточной толщине обрабатывают фрезой от оболочек кисты и используют в дальнейшем для пластики дефекта. Оболочки кисты и мелкие костные перегородки удаляют при помощи ложек Фолькмана, производят тщательный гемостаз коагулятором. Далее под контролем электронно-оптического преобразователя полость кисты тщательно обрабатывают фрезами до здоровой костной ткани без повреждения зоны роста. Производится тщательный гемостаз. Образованная полость промывается 50-100 мл 3% раствора перекиси водорода, 150-200 мл физиологического раствора, осушается. В полость под ростковую пластинку под контролем электронно-оптического преобразователя укладывают имплантат на основе морского коралла в виде чипсов Bone Medik-S, плотно утрамбовывают компактором. Остальную полость заполняют губчатыми имплантатами «Остеоматрикс» в виде чипсов, предварительно смоченных стерильным физиологическим раствором, чипсы плотно утрамбовывают компактором. В случаях, когда требуется придание прочности оперируемому сегменту дополнительно используют кортикальные имплантаты «Остеоматрикс». Заполненную полость укрывают оставленным участком кортикальной пластинки, плотно ушивают надкостницу. Рану ушивают послойно.
Существенными признаками, характеризующими предложенный способ хирургического лечения кист костей у детей, являются:
выполнение краевой резекции пораженной кости над очагом поражения, обработка участка кортикальной пластинки фрезой от оболочек кисты, удаление оболочек кисты и мелких костных перегородок при помощи ложек Фолькмана, обработка полости кисты фрезами до здоровой костной ткани без повреждения зоны роста, укладка имплантатов на основе морского коралла в виде чипсов Bone Medik-S в полость под ростковую пластинку под контролем электронно-оптического преобразователя, заполнение губчатыми имплантатами «Остеоматрикс» остальной полости.
Кремнийсодержащий костный заменитель на основе кораллового гидроксиапатита производства BoneMedik (Корея) используется в качестве губчатого костного заменителя или вживляющего костного материала для восстановления костных повреждений (Патент номер US 7,008,450). (http://medika.nsk.ru/index.php/katalog/item/bonemedik).
Биопластический материал нового поколения «Остеоматрикс» разработан в ЦИТО им. Н.Н. Приорова совместно с фирмой ООО «Конектбиофарм» на основе костного алло-коллагена, костных алло-сГАГ и гидроксиапатита. Используется для заполнения объема костного дефекта или полости. Имеет высокую биосовместимость и биоинтеграцию в костную ткань пациента, за счет сохраненных — природной архитектоники костного матрикса и его коллагенового и минерального компонентов, а также за счет крайне низкой антигенности самого материала (http://bone-surgery.ru/osteomatriks/).
Благодаря тому, что коралл является пористой структурой, в него с легкостью врастают кровеносные сосуды и ткани. Структура коралла по содержанию минералов схожа с человеческой губчатой костью; макро- и микропоры также схожи с трехмерной структурой человеческой губчатой кости.
Известно, что литические процессы в полости аневризмальной кисты кости снижаются по мере отхождения очага от зоны роста кости. При расположении кисты в непосредственной близости к зоне роста риск рецидива заболевания после хирургического лечения очень высок в связи с высокими логическими свойствами ее содержимого. Имплантат на основе морского коралла имеет самые длительные сроки своей полной перестройки в организме. За счет этого достигается его устойчивость к воздействию литических ферментов содержимого кисты кости, и использование его для пластики у зоны роста предотвращает рецидив заболевания.
Мальчик С., 9 лет, поступил в отделение с диагнозом: Аневризмальная киста в верхней трети правой плечевой кости, рецидив после оперативного лечения (краевая резекция пораженной кости, аллопластика). По данным рентгенологических методов исследования имеется дефект костной ткани размером 80×50×30 мм в верхней трети правой плечевой кости, примыкающий непосредственно к зоне роста (фиг. 1). Отмечается укорочение правой плечевой кости на 2 см, ограничение объема движений в правом плечевом суставе. Пациенту проведена диагностическая пункция — выявлена высокая активность патологического процесса. Проведена эмболизация питающих сосудов, после снижения активности кисты пациенту выполнена операция: краевая резекция правой плечевой кости в верхней трети, удаление патологической ткани, послойная пластика дефекта. Под общим наркозом выполнен разрез кожи 6 см в проекции очага поражения костной ткани, осуществлен доступ к правой плечевой кости в верхней трети, надкостница рассечена и отсепарована распатором на всем протяжении очага поражения. При помощи осцилляторной пилы выполнена краевая резекция пораженной кости над очагом поражения. Оболочки кисты и мелкие костные перегородки удалены при помощи ложек Фолькмана, производен тщательный гемостаз коагулятором. Далее под контролем электронно-оптического преобразователя полость кисты тщательно обработана фрезами до здоровой костной ткани без повреждения зоны роста. Тщательный гемостаз. Образованная полость промыта 100 мл 3% раствора перекиси водорода, 200 мл физиологического раствора, осушена. В полость под ростковую пластинку под контролем электронно-оптического преобразователя уложен имплантат на основе морского коралла в виде чипсов Bone Medik-S, плотно утрамбован компактором (фиг. 2). Остальная полость заполнена губчатыми имплантатами «Остеоматрикс» в виде чипсов, предварительно смоченными стерильным физиологическим раствором, чипсы плотно утрамбованы компактором. Для придания прочности оперируемому сегменту дополнительно уложены кортикальные имплантаты «Остеоматрикс» (фиг.3). Надкостница плотно ушита. Рана ушита послойно. На контрольных рентгенографических снимках пластика костного дефекта удовлетворительная (фиг. 4). Контрольные осмотры проводились через 3-9-12 месяцев после операции. Через 3 месяца на рентгенограммах отмечаются признаки органотипической перестройки трансплантата «Остеоматрикс». Через год после оперативного вмешательства на контрольных рентгенограммах рецидива нет (фиг. 5). Функция оперированной конечности восстановлена.
Девочка М., 6 лет, поступила в отделение с диагнозом: аневризмальная киста в верхней трети левой бедренной кости. Отмечается укорочение левой нижней конечности и ограничение движений в левом тазобедренном суставе. Выполнены рентгенограммы пораженной кости в 2-х проекциях, компьютерная томография с внутривенных контрастированием, определены размеры кисты и высокая степень активности процесса. Для снижения активности кисты выполнена ангиография питающих сосудов кисты и их эмболизация. Через неделю после эмболизации пациентке выполнена операция: краевая резекция левой бедренной кости в верхней трети, удаление патологической ткани, послойная пластика дефекта. Под общим наркозом выполнен разрез кожи 7 см в проекции очага поражения костной ткани по наружной поверхности левого бедра, осуществлен доступ к левой бедренной кости в верхней трети, надкостница рассечена и отсепарована распатором на всем протяжении очага поражения. При помощи осцилляторной пилы выполнена краевая резекция пораженной кости над очагом поражения. Оболочки кисты и мелкие костные перегородки удалены при помощи ложек Фолькмана, произволен тщательный гемостаз коагулятором. Далее под контролем электронно-оптического преобразователя полость кисты тщательно обработана фрезами до здоровой костной ткани без повреждения зоны роста. Тщательный гемостаз. Образованная полость промыта 100 мл 3% раствора перекиси водорода, 200 мл физиологического раствора, осушена. В полость под ростковую пластинку под контролем электронно-оптического преобразователя уложен имплантат на основе морского коралла в виде чипсов Bone Medik-S, плотно утрамбован компактором. Остальная полость заполнена губчатыми имплантатами «Остеоматрикс» в виде чипсов, предварительно смоченными стерильным физиологическим раствором, чипсы плотно утрамбованы компактором. Для придания прочности оперируемому сегменту дополнительно уложены кортикальные имплантаты «Остеоматрикс». Надкостница плотно ушита. На контрольных рентгенографических снимках пластика костного дефекта удовлетворительная. Контрольные осмотры проводились через 3-6-9 месяцев после операции. Через 3 месяца на рентгенограммах отмечаются признаки органотипической перестройки трансплантата «Остеоматрикс». Через 9 месяцев после оперативного вмешательства на контрольных рентгенограммах рецидива нет.
Способ позволяет снизить вероятность рецидива заболевания и избежать повторных оперативных вмешательств. Особенно при близком ее расположении относительно зоны роста кости.
1. Способ хирургического лечения аневризмальных кист костей у детей, включающий проведение манипуляций под контролем электронно-оптического преобразователя и замещение дефекта кости пластическими материалами имплантата, отличающийся тем, что выполняют краевую резекцию пораженной кости над очагом поражения, полученный участок кортикальной пластинки обрабатывают фрезой от оболочек кисты, оболочки кисты и мелкие костные перегородки удаляют при помощи ложек Фолькмана, в полость под ростковую пластинку под контролем электронно-оптического преобразователя укладывают имплантаты с разной скоростью биодеструкции, сначала укладывают имплантаты на основе морского коралла в виде чипсов Bone Medik-S, плотно утрамбовывают компактором, затем дистальнее по отношению к зоне роста укладывают губчатые имплантаты «Остеоматрикс» в виде чипсов, предварительно смоченные стерильным физиологическим раствором, чипсы плотно утрамбовывают компактором, заполненную полость укрывают оставленным участком кортикальной пластинки, плотно ушивают надкостницу, рану ушивают послойно.
2. Способ по п. 1, отличающийся тем, что при необходимости, для придания большей прочности оперируемому сегменту дополнительно используют кортикальные имплантаты «Остеоматрикс».
источник