Комплекс Денди-Уокера это полная или частичная агенезия червя мозжечка, вращение мозжечка против часовой стрелки с расширением IV желудочка на фоне расширения задней черепной ямки за счет смещения намета вверх.
Существует 2 вида аномалии, объединенных в название комплекс.
- мальформация Денди-Уокера (классическая):
-
- Полная или частичная агенезия червя и вращение гемисфер против часовой стрелки;
-
- Кистозное расширение IV желудочка;
-
- Увеличение задней черепной ямки со смещением намета, поперечных синусов и стока вверх.
вариант Денди-Уокера (изолированная нижняя гипоплазия):
-
- Полная или частичная агенезия червя и вращение гемисфер против часовой стрелки.
-
- Небольшое расширение IV желудочка.
-
- Небольшое увеличение задней черепной ямки.
-
- В 20% случаев имеется стеноз водопровода.
-
- Намет не смещен.
-
- Микрогнотия.
В том числе в комплекс Денди-Уокера включены 2 аномалии:
киста сумки Блейка — представляет собой кистозную структуру, которая является задним нижним мозжечковым парусом, выпячивающимся в большую затылочную цистерну, сообщающуюся с четвертым желудочком, без его обструкции. Это вызвано эктазией мешка Блейка, вторично по отношению к атрезии отверстия Можанди.
вентрикулоцеле IV желудочка — большая киста задней черепной ямки, которая деформирует и приводит к расщеплению чешую затылочной кости с образованием затылочного энцефалоцеле.
Комплекс Денди-Уокера сочетается с такими аномалиями, как:
Megalo cisterna magna — вращение червя вверх и назад, то есть против часовой стрелки — основной признак аномалии, отличающий ее от кисты, а архноидальные кисты обладают масс-эффектом и сдавливают мозжечек, без его ротации.
Внутричерепная гипертензия из-за гидроцефалии и мозжечковые знаки: нистагм, астазия, абазия, атаксия. Лечение оперативное, для купирования гидроцефалии осуществляется катетеризация IV желудочка.
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник
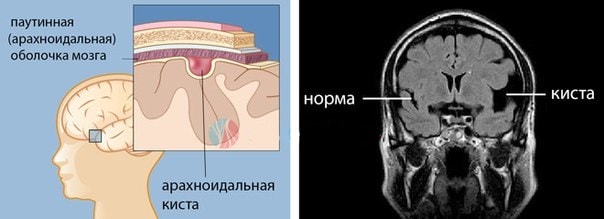
Арахноидальная киста — ликворная киста, стенки которой сформированы паутинной оболочкой. Арахноидальные кисты располагаются между поверхностью мозга и паутинной (арахноидальной) оболочкой.
Врожденные пороки мозгового черепа, Акроцефалия, Брахицефалия, Долихоцефалия, нарушение структуры мозгового черепа, аномально раннее срастание родничков и черепных швов.
Агенезия мозолистого тела, может быть полная или частичная. Часто сопровождается врожденной липомой и расширением желудочковой системы.
Нейрофиброматоз II типа (NF2) — наследственное заболевание с аутосомно-доминантным типом передачи, которое наследуется или возникает спонтанно, характеризующееся образованием множественных доброкачественных опухолей, преимущественно шванном и менингиом, локализующихся в центральной нервной системе и по ходу периферических нервов
Порэнцефалия (porencephalia, греческий: poros — проход, отверстие, пора + enliephalos — головной мозг) — патологическое кистозное расширение полости желудочка головного мозга разной величины, сообщающееся с субарахноидальным пространством. В действительности граница между порэнцефалией и шизэнцефалией смазана
Шизэнцефалия — расщепление коры головного мозга линейной формы или широким (но не обширным) проходом, которое распространяется от желудочков к субарахноидальному пространству
Септооптическая дисплазия — сочетанная гипоплазия зрительных нервов и отсутствие или гипогенезия прозрачной перегородки, в 2/3 случаев сопровождающаяся гипоталамо-гипофизарной дисфункцией
источник
Обычно арахноидальная киста головного мозга не вызывает какой-либо характерной симптоматики, при этом ее развитие происходит медленно не нарушая жизнедеятельность человека. Арахноидальная киста возникает вследствие травматизма мозга или воспалительных процессов (инфекционных или вирусных), в виде шара содержащего цереброспинальную жидкость.
Наличие ярко выраженной симптоматики встречается только в 20% больных, в остальных случаях заболевание можно выявить только при проведении случайного обследования, когда больной обращается за медицинской помощью по другим причинам. Узнать подробнее, что такое арахноидальная киста головного мозга можно, детально ознакомившись с ее разновидностями, симптоматикой и способами лечения.
В медицине выделяют два основных вида новообразования:
- Первичное — врожденная киста, формирующаяся внутриутробно. Провоцирующими факторами чаще выступают воспалительные процессы, но иногда заболевание возникает вследствие родового травматизма. Чаще такие патологии диагностируют у новорожденных, если их матери во время беременности злоупотребляли спиртным, курили или употребляли наркотики.
- Вторичное — это приобретенное новообразование, возникающее вследствие развития других патологий или хирургических манипуляций. Его появление может быть спровоцировано сильным ударом в голову, кровоизлиянием в мозг и других подобных повреждений. Если новообразование образуется посредством физического воздействия, его стенки формируются из рубцевых тканей. Когда провоцирующим фактором является другая причина, то в стенках новообразования содержатся ткани паутинной оболочки.
По своей структуре новообразования бывают:
- простыми — сформированными только из спинномозговой жидкости;
- сложными— структура содержит разные типы тканей.
Исходя из локализации, болезнь может поражать:
- правую или левую височные доли;
- теменную или лобную области головы;
- зону мозжечка;
- спинномозговой канал;
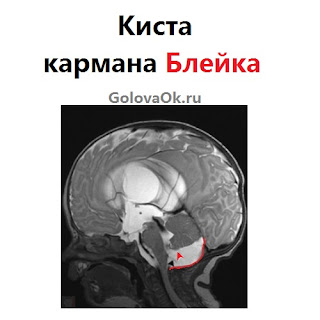
- заднюю черепную ямку (киста кармана Блейка);
- спинной мозг, в частности поясничный отдел.
Позднее лечение арахноидальной кисты головного мозга может повлечь весомые осложнения и последствия, поэтому стоит заранее ознакомиться с его характерными проявлениями.
Эти новообразования формируются между твердой и мягкой мозговыми оболочками. В раннем возрасте киста может стать причиной задержки умственного развития ребенка или возникновения у него синдрома гиперподвижнсоти. Рост арахноидальной кисты головного мозга у взрослых людей оказывает значительное давление на серое вещество.
Важно! Главной опасностью заболевания является то, что развитие кисты оказывает значительное давление на мозговые центры и провоцирует отмирание клеток, вследствие чего есть большой риск возникновения злокачественной опухоли и летального исхода.
Клинические проявления новообразования возникают по мере его роста. Первыми признаками арахноидальной кисты обычно выступают головные боли, нарушения чувствительности кожи и наличие шума в ушах. По мере роста образования, если не проводить адекватное лечение, оно может стать причиной:
- параличей;
- эпилептических припадков;
- частичной потери слуха и зрения.
Клиническая симптоматика в первую очередь зависти от локализации новообразования.
При небольшом размере наличие кисты в головном мозге никак не отражается на жизнедеятельности человека. Но если новообразование стремительно развивается, клинические проявления бывают такими:
- постоянные мигрени;
- дезориентация;
- частые головокружения;
- нарушения сна;
- слабость в мышцах;
- тремор конечностей;
- тошнота с порывами рвоты;
- хромота;
- непроизвольное вздрагивание конечностей.
Если имеются хотя бы несколько из выше перечисленных признаков, следует обязательно пройти медицинское обследование, чтобы наверняка подтвердить или исключить возможность патологии.
У новорожденного ребенка новообразование может быть обусловлено разными патологиями, поэтому проявления его бывают полностью разными. Точной симптоматики, указывающей на это заболевание у детей, нет, но подозрения могут вызвать такие состояния:
- слабость в конечностях;
- потеря ориентации во взгляде;
- рвота после кормления;
- интенсивная пульсация родничка.
Важно! Диагностика и лечение арахноидальной кисты у детей должна проводиться в самые ранние сроки, так как новообразование может негативно сказаться на умственном развитии, вследствие чего в дальнейшем ребенок будет отставать от своих сверстников.
Для точного диагностирования болезни необходимо проведение ряда специфических исследований:
- анализ крови на уровень холестерина;
- допплерография сосудистой системы;
- измерение артериального давления;
- выявления инфекционных поражений.
Главным методом диагностики арахноидальной кисты головного мозга является проведение магнитно-резонансной томографии (МРТ). Для определения места расположения новообразования пациенту вводят специальные контрастные вещества, накапливающиеся в кисте, за счет чего ее можно обнаружить.
После установления точного диагноза «арахноидальные изменения ликворокистозного характера» способы лечения в первую очередь зависят от размеров арахноидальной кисты и динамики ее прогрессирования. Когда обнаруживают небольшое медленнорастущее новообразование, пациенту назначается регулярное наблюдение, и лечение главной причины его возникновения. После устранения провоцирующих заболевание факторов наблюдается рассасывание кисты. Стремительно растущая киста больших размеров несет серьезную угрозу для здоровья и жизни пациента, поэтому ее терапия может быть проведена посредством комплекса медикаментозной терапии и оперативного вмешательства.
Если во время диагностики были выявлены средние размеры новообразования, его терапия может проводиться без оперативного вмешательства, только посредством медикаментозных препаратов. В таком случае лечение назначается индивидуально для каждого пациента, при этом могут использоваться такие лекарства:
- противовирусные препараты (Амиксин, Пирогенал);
- средства, стимулирующие метаболические процессы (Глиатилин, Актовегин);
- рассасывающие спайки (Карипатин, Лонгидаз);
- иммуномодуляторы (Тимоген, Виферон).
Во время прохождения курса медикаментозной терапии важно строго соблюдать все назначения и рекомендации лечащего врача и не откланяться от поставленного графика приема препаратов.
Иногда пациенты, стремящиеся скорее выздороветь, обращаются к средствам народной медицины. К наиболее распространенным рецептам относят следующие:
- Настойка болиголовы — для приготовления настойки необходимо взять 100 г семян растения или его измельченных стеблей, после добавить их в 0,5 оливкового масла и настаивать в течение трех недель в темном месте. Перед использованием масло необходимо несколько раз процедить через марлю. Применяется средство через нос по 2 капли по 3 раза в сутки. Период лечения этим средством составляет 79 дней. Настойка хорошо устраняет головные боли.
- Настойка из корня кавказской диоскореи — 200 г корня растения нужно измельчить и залить 0,7 л водки, после чего настоять в течение 5 дней в прохладном месте, после чего настой нужно слить и заново залить 0,7 водки, после чего оставить на 5 дней. После первый собранный настой и второй необходимо смешать и употреблять по две чайные ложки три раза в течение дня перед едой. Средство оказывает благоприятное действие на работу головного мозга, расширяя и очищая сосуды. Лечение проводится в течение 2-3 месяцев.
- Дрожжевая смесь с целебными травами — 1 ст. ложку столовых дрожжей нужно смешать с высушенным девясилом (40 г) и залить 3 л кипяченой воды. Смесь нужно настаивать два дня, после чего принимать по пол стакана четыре раза в сутки. Средство уменьшает воспаление и нормализует внутричерепное давление.
Важно! Лечение арахноидальной кисты головного мозга народными средствами должно обязательно быть согласовано с лечащим доктором. Попытки самолечения в домашних условиях могут не только не принести ожидаемого результата, но и усугубить положение.
При диагностике стремительно растущей кисты пациентам назначается экстренная операция по удалению новообразования. Операция может проводиться посредством следующих методик:
- пункция — содержимое кистозного образования устраняется через специальные проколы;
- шунтирование — в полость кисты внедряется дренажная трубка, через которую выводится ее содержимое;
- эндоскопический метод — способ подразумевает удаление кистозной капсулы при помощи специального оборудования (эндоскопа);
- трепанация черепа — радикальное хирургическое вмешательство, в процессе которого вскрывается черепная коробка и удаляется кистозное новообразование.
Оперативное лечение арахноидальной кисты головного мозга является наиболее результативным способом устранения новообразования, но в процессе проведения операции есть риск инфицирования или повреждения соседних мозговых тканей.
Если диагностировать развитие арахноидальной кисты удалось на ранних стадиях, прогноз для пациентов благоприятный. Если же опухоль достигла внушительных размеров, она оказывает давление на мозговые центы, вследствие чего возможны такие осложнения как слуховые и зрительные расстройства. В запущенных случаях возможен разрыв кисты, который может повлечь летальных исход.
Определенных профилактических мер для предотвращения появления арахноидальной кисты не существует. Но для поддержания общего состояния мозга можно воспользоваться следующими советами:
- вести здоровый и активный образ жизни;
- придерживаться правильного питания;
- избавиться от вредных привычек.
Так как на ранних стадиях развития заболевание не вызывает выраженных симптомов, чтобы своевременно выявить наличие кисты и пройти соответствующее лечение, нужно регулярно проходить медицинское обследование.
источник
В 90 % случаев киста кармана Блейка не имеет симптомов (статистика из медицинской практики). Ребенок не отстает в развитии или достигает нормального уровня в течение первых 5 лет жизни.
При умеренном размере кисты, отсутствии патологий червя и полушарий мозжечка, четвертого желудочка возможны такие последствия:
- Размер большой цистерны мозга превысит норму.
- Персистирующий карман Блейка (киста сохранится после рождения, возможно, на всю жизнь).
Если регресса кисты не произойдет, последует увеличение четвертого и боковых желудочков из-за атрезии (отсутствия) выходного отверстия. Подобная картина будет наблюдаться до открытия отверстия Люшка в конце 4 месяца вынашивания плода. Отток цереброспинальной жидкости из желудочков в цистерны головного мозга стабилизируется. Компрессия мозжечка из-за увеличенных желудочков сохранится, но не повлияет на жизнь.
При больших размерах кисты или сочетании с другими пороками развития ЦНС могут возникнуть клинические симптомы.
- задержка психоречевого развития;
- нарушения координации, мелкой моторики;
- слабоумие;
- головные боли, головокружения.
Быстро прогрессирующая гидроцефалия может спровоцировать компрессию и атрофию ткани мозга.
Обнаружение кистозного образования в области задней черепной ямки (ранний признак кисты кармана Блейка) возможно на первом УЗИ при беременности. Оно проводится в 1 триместре (в 12 недель). Недостаток первичной диагностики заключается в том, что невозможно уточнить вид патологии.
Если при осмотре аксиального среза головы будет выявлена киста, есть вероятность наличия гипоплазии мозжечка и синдрома Денди-Уокера, что указывает на возможный неблагоприятный прогноз для жизни плода. Также можно предположить образование кист в ретроцеребеллярном или арахноидальном пространстве за мозжечком, в том числе кисты кармана Блейка, при которой возможно благоприятное течение аномалии, отсутствие симптомов или исчезновение образования до рождения.
На первом УЗИ врачам не всегда удается уточнить диагноз. На следующем плановом УЗИ, которое проводится на 19-22 неделе вынашивания плода, при условии, что киста еще не рассосалась, сложностей в постановке дифференциального диагноза нет.
Нейросонографические признаки кист кармана Блейка:
- тетравентрикулярная гидроцефалия;
- скопление жидкости в области задней черепной ямки;
- увеличение большой цистерны головного мозга;
- расширение 4 желудочка без сообщения с большой цистерной;
- нормальное развитие червя мозжечка без смещения;
- умеренная компрессия полушарий мозжечка;
- переднее смещение ствола мозга по отношению к скату черепа.
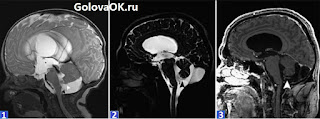 |
| Т2-взвешенное МРТ изображение кисты Блейка в сагиттальной плоскости |
Киста расположена ниже мозжечка, провоцирует компрессию его червя. Сосудистое сплетение 4 желудочка в структуре кисты и тонкая мембрана отделяют образование от субарахноидального пространства.
 |
| Схожий случай на МРТ |
Обратите внимание на то, как просматривается киста на изображениях по номерам:
- Т1-взвешенное сагиттальное изображение отображает выраженную гидроцефалию с выпячиванием нижней стенки 3 желудочка без сужения сильвиевого водопровода и смещения мозжечка.
- Т2-взвешенное осевое изображение демонстрирует сдавление мозжечка с двух сторон.
- Т2-изображение в той же плоскости показывает увеличение боковых желудочков мозга.
Симптоматическое лечение проводится одним из хирургических методов:
- Эндоскопическая вентрикулостомия — малоинвазивное оперативное вмешательство, предусматривает создание отверстия в 4 желудочке для оттока ликвора без имплантации искусственных конструкций.
- Вентрикулоперитонеальное шунтирование (ВПШ) или кистоперитонеальное шунтирование (КПШ) для создания дополнительных путей оттока ликвора.
- Лапароскопическая фенестрация с иссечением стенок кисты.
- Декомпрессивная краниотомия выполняется при сдавлении ствола головного мозга и смещении других структур. Обычно используется в сочетании с другими хирургическими методами для устранения причины компрессии — кисты Блейка, других образований.
В медицинской практике известны случаи обращения в больницы с последующим обнаружением кисты кармана Блейка не только родителей с младенцами, но и людей во взрослом и пожилом возрасте, однако они крайне редки. Симптомы и осложнения различной интенсивности возникают только в 10 % из всех случаев диагностики кисты у плода на пренатальном скрининге.
источник
Арахноидальная киста головного мозга – доброкачественные новообразования в форме пузыря, расположенные между оболочками мозга и наполненные спинномозговой жидкостью. В большинстве случаев патология протекает бессимптомно, обнаруживается случайно во время проведения МРТ. Однако, образование большого размера будет оказывать давление на ткани мозга, приводя к прогрессированию неприятной симптоматики. Стоит детальнее рассмотреть, что такое арахноидальная киста, ее причины, симптомы и тактику лечения.
Выделяют следующие типы новообразований в зависимости от локализации:
- Арахноидальная киста. Образование расположено между оболочками головного мозга. Чаще диагностируется у пациентов мужского пола. При отсутствии роста новообразования лечение не требуется. В детском возрасте может вызывать появление гидроцефалии, увеличение размеров черепа.
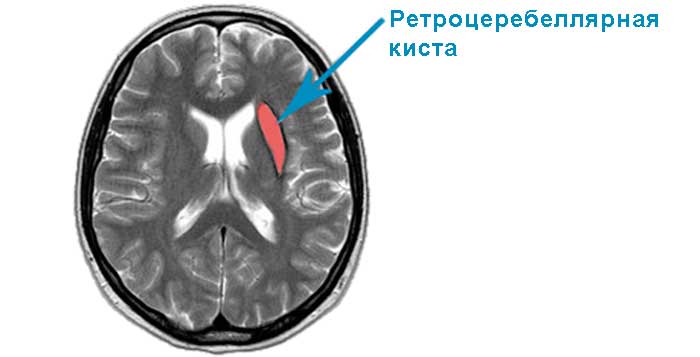
- Ретроцеребеллярная арахноидальная киста головного мозга. Характерно развитие патологического образования в толще органа. Основные причины: инсульт, энцефалит, нарушение кровоснабжения. Ретроцеребеллярная киста может приводить к разрушению нейронов головного мозга.
- Субарахноидальная киста головного мозга. Это врожденное патологическое образование, которое обнаруживают случайно. Заболевание может вызывать судороги, шаткость походки, пульсацию внутри головы.
- Арахноидальная ликворная киста головного мозга. Образование развивается у пациентов с атеросклеротическими и возрастными изменениями.
В зависимости от причин развития патология бывает:
- первичная (врожденная). Образуется во время внутриутробного развития плода или вследствие удушения у ребенка во время родов. Примером такого образования является киста кармана Блейка;
- вторичная. Патологическое образование развивается на фоне перенесенных заболеваний или воздействия факторов внешней среды.
Согласно клинической картине заболевания выделяют:
- прогрессирующие образования. Характерно нарастание клинической симптоматики, что связано с увеличением размеров арахноидального образования;
- замершие новообразования. Имеют латентное течение, не увеличиваются в объеме.
Определение типа кисты головного мозга по данной классификации имеет первостепенное значение для выбора эффективной тактики терапии.
Врожденная (киста головного мозга у новорожденных) формируются на фоне нарушений процессов внутриутробного развития головного мозга. Провоцирующие факторы:
- внутриутробное инфицирование плода (герпес, токсоплазмоз, цитомегаловирус, краснуха);
- интоксикация (прием алкоголя, курение, использование препаратов с тератогенным эффектом, наркомания);
- облучение;
- перегревание (частое пребывание на солнце, посещение бани, сауны).
Арахноидальная киста основной пазухи может развиваться на фоне синдрома Марфана (мутации соединительной ткани), гипогенезии мозолистого тела (отсутствие перегородок в данной структуре).
Вторичные образования развиваются вследствие таких состояний:
- черепно-мозговые травмы;
- операции на головном мозге;
- нарушения мозгового кровообращения: инсульт, ишемическая болезнь, рассеянный склероз;
- дегенеративные процессы в мозге;
- инфекционные заболевания (менингит, менингоэнцефалит, арахноидит).
Арахноидальная киста в височной области нередко развивается вследствие развития гематомы.
В 80% случаев арахноидальная киста головного мозга не приводит к развитию неприятных симптомов. Для патологии характерно наличие неспецифической симптоматики, что осложняет диагностику. Проявления заболевания определяются локализацией патологического образования, его размерами.

- Головокружение. Это наиболее частый симптом, который не зависит от времени суток или факторов воздействия.
- Тошнота и рвота.
- Судороги (непроизвольное сокращение и подергивание мускулатуры).
- Головная боль. Характерно развитие резкого и интенсивного болевого синдрома.
- Возможно нарушение координации (шатающаяся походка, потеря равновесия).
- Пульсация внутри головы, ощущение тяжести или сдавливания.
- Галлюцинации.
- Спутанность сознания.
- Обмороки.
- Снижение остроты зрения и слуха.
- Онемение конечностей или отдельных участков тела.
- Нарушение памяти.
- Шум в ушах.
- Тремор рук и головы.
- Нарушение сна.
- Нарушение речи.
- Развитие параличей и парезов.
При прогрессировании заболевания развивается общемозговая симптоматика, которая связана с вторичной гидроцефалией (нарушением оттока ликвора).
При кисте лобной доли могут развиваться такие симптомы:
- снижение интеллектуального уровня;
- болтливость;
- нарушение походки;
- речь становится нечленораздельной;
- губы вытягиваются в форме трубочки.
При арахноидальной кисте мозжечка отмечается следующая симптоматика:
- гипотония мускулатуры;
- нарушения вестибулярного аппарата;
- шаткость походки;
- непроизвольные движения глаз;
- развитие паралича.
Стоит отметить, что киста мозжечка может быть достаточно опасным новообразованием.
Арахноидальное новообразование в основании мозга может спровоцировать развитие таких признаков:
- нарушение функционирования органов зрения;
- косоглазие;
- неспособность двигать глазами.
Врожденное арахноидальное образование у детей может вызывать такие симптомы:
- пульсирование родничка;
- снижение тонуса конечностей;
- дезориентированный взгляд;
- обильное срыгивание после кормления.
Арахноидальная киста задней черепной ямки провоцирует развитие таких признаков:
- постоянная головная боль;
- параличи одной половины тела;
- психические расстройства;
- частые и сильные судороги.
Киста височной доли характеризуется развитием симптомов «лобной психики»: пациенты не критично относятся к собственному самочувствию, развивается плаксивость, появляются слуховые и зрительные галлюцинации.
Во время обычного осмотра врача выявить арахноидальную опухоль невозможно. Симптоматика может лишь указывать на развитие патологических образований, поэтому станет поводом для проведения аппаратного обследования:
- МРТ или КТ. Позволяют определить наличие кисты, оценить ее размеры, локализацию.
- Ангиография с контрастом. Помогает исключить наличие злокачественных образований – рак способен накапливать контрастные вещества.
- Исследование крови на наличии инфекций.
- Определение уровня холестерина в кровяном русле.
- Ультразвуковая допплерография, которая позволяет оценить проходимость сосудов.
- ЭКГ и УЗИ сердца. Развитие сердечной недостаточности может спровоцировать ухудшение мозгового кровообращения.
Замершие образования: арахноидальная киста левой височной доли, киста гиппокампа, задней черепной ямки, основания мозга, мозжечка не требуют лечения, не вызывают болезненных ощущений. Однако пациенты нуждаются в определении первопричин, чтобы предупредить развитие новых образований.
Консервативное лечение арахноидальной кисты головы требуется только при прогрессирующем типе образования. Лекарственные препараты назначают с целью купирования воспаления, нормализации мозгового кровообращения, восстановления поврежденных нейронов. Продолжительность курса определяется индивидуально. Применяют такие лекарственные средства:
- Лонгидаз, Карипатин для рассасывания спаек;
- Актовегин, Глиатилин для восстановления метаболических процессов в тканях;
- Виферон, Тимоген для нормализации иммунитета;
- Пирогенал, Амиксин – противовирусные препараты.
Лечить арахноидальное образование хирургическим путем начинают только при неэффективности консервативных методик. Существуют такие показания к проведению оперативного вмешательства:
- риск разрыва образования;
- нарушение психического состояния;
- частые судороги и эпилептические припадки;
- повышение внутричерепного давления;
- усиление очаговых симптомов.
Применяют следующие методы оперативной терапии при арахноидальных кистозных образованиях:
- Дренирование. Метод игольной аспирации позволяет эффективно удалить жидкость из ликворной опухоли левой и правой доли.
- Шунтирование. Методика предполагает дренирование образования, чтобы обеспечить отток жидкости.
- Фенестрация. Предполагает иссечение патологического образования при помощи лазера.
- Трепанация черепа. Это радикальная и эффективная процедура. Метод высоко травматичен, поэтому может приводить к развитию опасных последствий.
- Эндоскопия. Это малотравматичная методика, которая позволяет удалить содержимое кистозной полости посредством проколов.
Профилактика первичного арахноидального образования заключается в соблюдении здорового образа жизни женщиной во время беременности. Чтобы предотвратить развитие вторичных образований нужно:
- поддерживать уровень холестерина в норме;
- следить за уровнем артериального давления;
- при развитии инфекционных или аутоиммунных заболеваний нужно своевременное лечение;
- следить за самочувствием после травм головного мозга.
Арахноидальная киста – опасное заболевание, которое имеет тяжелые последствия при отсутствии терапии. Если пациент обратился к врачу сразу после определения новообразования, придерживается всех рекомендаций, то прогноз оптимистичен. В ином случае ликворная киста правой височной доли, арахноидальная киста шишковидной железы или другой части головного мозга со временем вызовет неприятные симптомы, осложнения (судороги, эпилепсия, потеря чувствительности), летальный исход.
источник

► Синдром Денди-Уокера — это порок развития головного мозга, для которого характерна триада признаков:
■ гипоплазия червя (и полушарий) мозжечка;
■ расширение III желудочка до формирования кисты задней черепной ямки из-за ее увеличения, связанного со смещением вверх латеральных синусов и мозжечкового намета);
■ внутренняя гидроцефалия.
Специалисты пренатальной функциональной диагностики выделяют полную и неполную, а также закрытую и открытую формы синдрома Денди-Уокера. Полная форма характеризуется агенезией червя мозжечка и наличием явной коммуникации между IV желудочком и кистой в области большой цистерны. Неполная форма — это частичная агенезия нижней части червя мозжечка, в связи с чем коммуникация IV желудочка с кистой большой цистерны прослеживается не на всем протяжении червя. Открытая и закрытая формы различаются наличием или отсутствием окклюзии отверстий Люшке и Мажанди и сообщением желудочка с подпаутинным пространством.
[ анатомическая схема синдрома Денди-Уокера ]
В 1989 г. A.J. Barkovich и соавт. предложили классификацию ликворных скоплений в задней черепной ямке, основанную на данных магнитно-резонансной томографии (МРТ). Согласно этой классификации, они описывают понятие «комплекс Денди-Уокера», которое включает четыре разновидности аномалии:




до уровня СI-СII снизу.
Церебральные аномалии, связанные с синдромом Денди-Уокера, могут включать явления дисплазии (нейрональная гетеротопия, шизэнцефалия, дисгенезия мозолистого тела, голопрозэнцефалия и стеноз сильвиева водопровода; иногда может полностью отсутствовать червь мозжечка). Теперь эти находки принято расценивать как вариант синдрома Денди-Уокера.
Согласно современным представлениям, этиология синдрома Денди-Уокера чрезвычайно гетерогенна, так как в его возникновении принимают участие разные факторы: наследственные (хромосомные и генные) и экзогенные – тератогены (предполагается, что определенную роль играют и такие факторы как вирусная инфекция [ЦМВ, краснуха], алкоголь, диабет беременной). В 1/3 – 1/2 случаев синдром Денди-Уокера сочетается с различными врожденными синдромами (см. таблицу).
Среди основных гипотез возникновения синдрома Денди-Уокера можно выделить следующие: остановка эмбрионального развития в процессе формирования ромбовидного мозга, атрезия выходного отверстия из IV желудочка при отсроченном открытии отверстия Мажанди, возникновение сосудистого сплетения IV желудочка в середине тонкой крыши ромбовидного мозга.
Синдром Денди-Уокера характеризуется выраженным клиническим полиморфизмом: от практически нормального постнатального развития (имеются данные о том, что нормальное когнитивное развитие зарегистрировано у 50 % детей с синдромом Денди-Уокера; описаны случаи выявления синдрома Денди-Уокера у взрослых при плановом обследовании) до тяжелой инвалидности и даже гибели ребенка (как правило, постнатальное развитие детей имеет более серьезное отклонение в неврологическом статусе). Перинатальные исходы во многом зависят от глубины поражения ЦНС (нарастающая гидроцефалия), а также от наличия сочетанной патологии, которая в 60 — 75% случаев сопровождает данный синдром. По данным литературы, показатели постнатальной заболеваемости и смертности выше в тех ситуациях, когда синдром диагностирован в пренатальном периоде.
В случае серьезных отклонений в неврологическом статусе при наличии у ребенка Денди-Уокера в клинической картине на первый план выступают симптомы гидроцефалии в виде увеличения окружности головы, выбухания большого родничка. У новорожденного отмечается повышенная возбудимость (в т.ч. гиперрефлексия), выражена глазная симптоматика (спонтанный нистагм, косоглазие), эпизоды апноэ, парез лицевого нерва. Однако в этот ранний период жизни выявить мозжечковые симптомы не удается. Неврологические дисфункции у обычно обусловлены компрессией мозговых структур. Череп новорожденных увеличивается в размерах быстрее в окципитальной, чем во фронтальной области. Также для детей с синдромом Денди-Уокера характерен быстрый рост окружности головы в течение первых 2 месяцев жизни и расхождение черепных швов больше сзади или спереди (в такой же последовательности происходит истончение костей черепа).
Несмотря на грубый дефицит ткани червя и полушарий мозжечка, выраженные признаки атаксии совсем не являются облигатными для аномалии Денди-Уокера (наблюдаются лишь в трети случаев). Чаще выявляется недостаточность высших психических функций, к которым, в частности, относятся не только известные когнитивные нарушения, но и выявляемая у больных общая двигательная неловкость. Наибольший интерес привлекает сочетание гипоплазии червя мозжечка с различными аутистическими проявлениями, которые наблюдаются примерно в 25% случаев аномалии Денди-Уокера. В литературе последних 15 — 20 лет делаются попытки связать детский аутизм напрямую с патологией самого мозжечка и его связей с ассоциативными зонами коры большого мозга.
Изменения, характерные для синдрома Денди-Уокера можно выявить при нейросонографии (УЗИ головного мозга) в рамках пренатального скрининга. Несмотря на совершенствование пренатальной УЗ-диагностики, которая позволяет выявлять синдром Денди-Уокера уже с 15-16 недель гестации (согласно данным некоторых авторов, наиболее ранняя пренатальная диагностика аномалии Денди-Уокера была осуществлена при трансвагинальной эхографии в 12 — 14 недель беременности), в ряде случаев авторы отмечают объективные сложности визуализации тонких структур головного мозга в ранние сроки беременности. В частности, размер IV желудочка до 22 недель беременности не превышает 1 мм (!) и лишь к сроку доношенной беременности увеличивается до 3 — 4 мм.
Для своевременного установления диагноза «синдром (аномалия) Денди-Уокера» рекомендуется следующий план обследования ребенка:
■ проведение магнитно-резонансной томографии головного мозга с сагиттальным и аксиллярным обзором IV желудочка;
■ поиск других аномалий развития головного мозга;
■ офтальмологическое обследование;
■ эхокардиография;
■ кариотипирование при наличии других пороков развития;
■ консультация нейрохирурга.
Лечение. В случае отсутствия гидроцефалии и признаков внутричерепной гипертензии — наблюдение педиатра и невролога ( ! при необходимости — нейрохирурга). При наличии симптомов внутричерепной гипертензии — шунтирующие операции. С 1983 г. проводятся попытки внутриутробного шунтирования (постановка вентрикуло-амниотического шунта).

статья «Клинический случай наследственной гидроцефалии (синдром Денди — Уокера)» Ю.В. Черненков — ФГБОУ ВО «Саратовский ГМУ им. В.И. Разумовского» Минздрава России, проректор по науке, заведующий кафедрой госпитальной педиатрии и неонатологии, профессор, доктор медицинских наук; В.Н. Нечаев — ФГБОУ ВО «Саратовский ГМУ им. В.И. Разумовского» Минздрава России, доцент кафедры госпитальной педиатрии и неонатологии, кандидат медицинских наук; Ю.В. Лысова — ФГБОУ ВО «Саратовский ГМУ им. В.И. Разумовского» Минздрава России, ординатор кафедры госпитальной педиатрии и неонатологии (Саратовский научно-медицинский журнал. 2016. Т. 12, № 4) страницы: [1] [2] [3] [4];
статья «Аномалия Денди-Уокера — редкая причина сирингомиелии у взрослых» Евзиков Г.Ю., Башлачев М.Г., Белозерских К.А., Парфенов В.А.; Кафедра нервных болезней и нейрохирургии ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России, Москва (журнал «Неврология, нейропсихиатрия, психосоматика» №9(3), 2017) [читать]
источник
Арахноидальная киста головного мозга – доброкачественные новообразования в форме пузыря, расположенные между оболочками мозга и наполненные спинномозговой жидкостью. В большинстве случаев патология протекает бессимптомно, обнаруживается случайно во время проведения МРТ. Однако, образование большого размера будет оказывать давление на ткани мозга, приводя к прогрессированию неприятной симптоматики. Стоит детальнее рассмотреть, что такое арахноидальная киста, ее причины, симптомы и тактику лечения.
Выделяют следующие типы новообразований в зависимости от локализации:
- Арахноидальная киста. Образование расположено между оболочками головного мозга. Чаще диагностируется у пациентов мужского пола. При отсутствии роста новообразования лечение не требуется. В детском возрасте может вызывать появление гидроцефалии, увеличение размеров черепа.
- Ретроцеребеллярная арахноидальная киста головного мозга. Характерно развитие патологического образования в толще органа. Основные причины: инсульт, энцефалит, нарушение кровоснабжения. Ретроцеребеллярная киста может приводить к разрушению нейронов головного мозга.
- Субарахноидальная киста головного мозга. Это врожденное патологическое образование, которое обнаруживают случайно. Заболевание может вызывать судороги, шаткость походки, пульсацию внутри головы.
- Арахноидальная ликворная киста головного мозга. Образование развивается у пациентов с атеросклеротическими и возрастными изменениями.
В зависимости от причин развития патология бывает:
- первичная (врожденная). Образуется во время внутриутробного развития плода или вследствие удушения у ребенка во время родов. Примером такого образования является киста кармана Блейка;
- вторичная. Патологическое образование развивается на фоне перенесенных заболеваний или воздействия факторов внешней среды.
Согласно клинической картине заболевания выделяют:
- прогрессирующие образования. Характерно нарастание клинической симптоматики, что связано с увеличением размеров арахноидального образования;
- замершие новообразования. Имеют латентное течение, не увеличиваются в объеме.
Определение типа кисты головного мозга по данной классификации имеет первостепенное значение для выбора эффективной тактики терапии.
Врожденная (киста головного мозга у новорожденных) формируются на фоне нарушений процессов внутриутробного развития головного мозга. Провоцирующие факторы:
- внутриутробное инфицирование плода (герпес, токсоплазмоз, цитомегаловирус, краснуха);
- интоксикация (прием алкоголя, курение, использование препаратов с тератогенным эффектом, наркомания);
- облучение;
- перегревание (частое пребывание на солнце, посещение бани, сауны).
Арахноидальная киста основной пазухи может развиваться на фоне синдрома Марфана (мутации соединительной ткани), гипогенезии мозолистого тела (отсутствие перегородок в данной структуре).
Вторичные образования развиваются вследствие таких состояний:
- черепно-мозговые травмы;
- операции на головном мозге;
- нарушения мозгового кровообращения: инсульт, ишемическая болезнь, рассеянный склероз;
- дегенеративные процессы в мозге;
- инфекционные заболевания (менингит, менингоэнцефалит, арахноидит).
Арахноидальная киста в височной области нередко развивается вследствие развития гематомы.
В 80% случаев арахноидальная киста головного мозга не приводит к развитию неприятных симптомов. Для патологии характерно наличие неспецифической симптоматики, что осложняет диагностику. Проявления заболевания определяются локализацией патологического образования, его размерами.

- Головокружение. Это наиболее частый симптом, который не зависит от времени суток или факторов воздействия.
- Тошнота и рвота.
- Судороги (непроизвольное сокращение и подергивание мускулатуры).
- Головная боль. Характерно развитие резкого и интенсивного болевого синдрома.
- Возможно нарушение координации (шатающаяся походка, потеря равновесия).
- Пульсация внутри головы, ощущение тяжести или сдавливания.
- Галлюцинации.
- Спутанность сознания.
- Обмороки.
- Снижение остроты зрения и слуха.
- Онемение конечностей или отдельных участков тела.
- Нарушение памяти.
- Шум в ушах.
- Тремор рук и головы.
- Нарушение сна.
- Нарушение речи.
- Развитие параличей и парезов.
При прогрессировании заболевания развивается общемозговая симптоматика, которая связана с вторичной гидроцефалией (нарушением оттока ликвора).
При кисте лобной доли могут развиваться такие симптомы:
- снижение интеллектуального уровня;
- болтливость;
- нарушение походки;
- речь становится нечленораздельной;
- губы вытягиваются в форме трубочки.
При арахноидальной кисте мозжечка отмечается следующая симптоматика:
- гипотония мускулатуры;
- нарушения вестибулярного аппарата;
- шаткость походки;
- непроизвольные движения глаз;
- развитие паралича.
Стоит отметить, что киста мозжечка может быть достаточно опасным новообразованием.
Арахноидальное новообразование в основании мозга может спровоцировать развитие таких признаков:
- нарушение функционирования органов зрения;
- косоглазие;
- неспособность двигать глазами.
Врожденное арахноидальное образование у детей может вызывать такие симптомы:
- пульсирование родничка;
- снижение тонуса конечностей;
- дезориентированный взгляд;
- обильное срыгивание после кормления.
Арахноидальная киста задней черепной ямки провоцирует развитие таких признаков:
- постоянная головная боль;
- параличи одной половины тела;
- психические расстройства;
- частые и сильные судороги.
Киста височной доли характеризуется развитием симптомов «лобной психики»: пациенты не критично относятся к собственному самочувствию, развивается плаксивость, появляются слуховые и зрительные галлюцинации.
Во время обычного осмотра врача выявить арахноидальную опухоль невозможно. Симптоматика может лишь указывать на развитие патологических образований, поэтому станет поводом для проведения аппаратного обследования:
- МРТ или КТ. Позволяют определить наличие кисты, оценить ее размеры, локализацию.
- Ангиография с контрастом. Помогает исключить наличие злокачественных образований – рак способен накапливать контрастные вещества.
- Исследование крови на наличии инфекций.
- Определение уровня холестерина в кровяном русле.
- Ультразвуковая допплерография, которая позволяет оценить проходимость сосудов.
- ЭКГ и УЗИ сердца. Развитие сердечной недостаточности может спровоцировать ухудшение мозгового кровообращения.
Замершие образования: арахноидальная киста левой височной доли, киста гиппокампа, задней черепной ямки, основания мозга, мозжечка не требуют лечения, не вызывают болезненных ощущений. Однако пациенты нуждаются в определении первопричин, чтобы предупредить развитие новых образований.
Консервативное лечение арахноидальной кисты головы требуется только при прогрессирующем типе образования. Лекарственные препараты назначают с целью купирования воспаления, нормализации мозгового кровообращения, восстановления поврежденных нейронов. Продолжительность курса определяется индивидуально. Применяют такие лекарственные средства:
- Лонгидаз, Карипатин для рассасывания спаек;
- Актовегин, Глиатилин для восстановления метаболических процессов в тканях;
- Виферон, Тимоген для нормализации иммунитета;
- Пирогенал, Амиксин – противовирусные препараты.
Лечить арахноидальное образование хирургическим путем начинают только при неэффективности консервативных методик. Существуют такие показания к проведению оперативного вмешательства:
- риск разрыва образования;
- нарушение психического состояния;
- частые судороги и эпилептические припадки;
- повышение внутричерепного давления;
- усиление очаговых симптомов.
Применяют следующие методы оперативной терапии при арахноидальных кистозных образованиях:
- Дренирование. Метод игольной аспирации позволяет эффективно удалить жидкость из ликворной опухоли левой и правой доли.
- Шунтирование. Методика предполагает дренирование образования, чтобы обеспечить отток жидкости.
- Фенестрация. Предполагает иссечение патологического образования при помощи лазера.
- Трепанация черепа. Это радикальная и эффективная процедура. Метод высоко травматичен, поэтому может приводить к развитию опасных последствий.
- Эндоскопия. Это малотравматичная методика, которая позволяет удалить содержимое кистозной полости посредством проколов.
Профилактика первичного арахноидального образования заключается в соблюдении здорового образа жизни женщиной во время беременности. Чтобы предотвратить развитие вторичных образований нужно:
- поддерживать уровень холестерина в норме;
- следить за уровнем артериального давления;
- при развитии инфекционных или аутоиммунных заболеваний нужно своевременное лечение;
- следить за самочувствием после травм головного мозга.
Арахноидальная киста – опасное заболевание, которое имеет тяжелые последствия при отсутствии терапии. Если пациент обратился к врачу сразу после определения новообразования, придерживается всех рекомендаций, то прогноз оптимистичен. В ином случае ликворная киста правой височной доли, арахноидальная киста шишковидной железы или другой части головного мозга со временем вызовет неприятные симптомы, осложнения (судороги, эпилепсия, потеря чувствительности), летальный исход.
источник
1 Исследование головного мозга плода. Аномалии мозолистого тела. Для враче УЗД 1 уровня, занимающихся скринингом плода. Апрель Николаев Николай. Если мы не будем знать на что смотреть, то мы ничего не найдем.
2 Изучение головного мозга плода. Пороки ЦНС занимают одно из первых мест среди всех врожденных пороков плода, но выявление некоторых пороков ЦНС бывает затруднено и проявляются они после родов. Часто бывает, что жизненный прогноз для детей благоприятный, но качество жизни неудовлетворительное. УЗИ головного мозга проводится как в 1 триместре, так и во 2 и 3 триместрах. Скрининговое исследование в 1 триместре проводится в нед беременности. Его цель исключить грубые пороки развития плода, в частности патологию ЦНС.
3 Аксиальный срез в 1 триместре Симтом «бабочки»
4 Аномалии ЦНС, выявляемые в 1 триместре при аксиальном срезе. Гидроцефалия, голопрозэнцефалия, кисты сосудистых сплетений, аномалии костей черепа.
5 Исследование 4 желудочка мозга в 11 нед норма мм., в 14 нед мм Вид «осьминожки». Красный цвет — талямусы со стволом мозга (верхняя ножка) и 4 желудочек (нижняя ножка). Две «подушки осьминожки»: Желтый цвет большая цистерна гол. мозга. Синий цвет воротниковое пространство.
6 Аномалии, выявляемые в 1 триместре при сагиттальном срезе. Синдром Арнольда Киари, расщелины позвоночника рахисхиз и spina bifida. Синдром Денди -Уокера, киста кармана Блейка, субарахноидальные кисты Расширена верхняя ножка (ствол) Расширена большая цистерна
7 Исследование ЦНС во 2-3 триместрах беременности.
8 Аксиальные плоскости сканирования: трансвентрикулярная, трансталямическа(горизонтальные), трансмозжечковая
9 Аксиальное сечение срединная межполушарная линия (М- эхо) и симметричые полушария мозга норма М-эхо отражение УЗ сигналов от межполушарной щели, серпа мозга и ППП(оценивать) Ширина бок желудочков во 2 триместре 6мм, расширение начинается с задних рогов (порог 10мм) Лобные рога располагаются под углом к М- эхо. Сосудистые сплетения: исключить кисты, оценить форму, допускается свободная анэхогенная зона между сосуд сплетением и медиальной стенкой не более 3мм.
10 Патология: изменение формы головы и целостности костей черепа Соотношение БПР/ЛЗР = 71-87% (цефалический индекс (ЦИ))- долихоцефалия — Думай о генетическом заболевании, трисомии, цефалоцеле, Форма головы: лимонообразная, клубничкообразная, скафоцефалия, изменение формы под датчиком.
11 Форма передних рогов бок.желудочков в аксиальной плоскости бумеранг Вверх направлены и отклонены под углом передние рога Широко расставленные, вертикальная ориентация лат желудочков (шлем викинга)
12 Форма и положение боковых желудочков Норма! «Х» образная форма Патология: широко расставленные, вертикальной ориентации каплевидной формы желудочки, параллельное расположение. Надо думать: агенезия мозолистого тела.
13 полость прозрачной перегородки (ППП) образование, расположенное под мозолистым телом, между листками прозрачной перегородки (которые являются медиальными стенками боковых желудочков), содержат жидкость глию. ППП является буфером между бок. желудочками. Полость квадратной формы, прерывает среднюю линию в передней трети Колено мозолистого тела фронтальные рога
14 Правильный уровень сканирования. Вы должны отличать ППП от свода мозолистого тела ППП, стенки бок.желудочков. Ножки свода моз. тела Что это. Это АМТ, агенезия ППП?
15 ПРИЧИНЫ отсутствия полости прозрачной перегородки Первичные (индуцированы аномалиями развития) — голопрозэнцефалия — агенезия мозолистого тела — кортикальная мальформация (шизэнцефалия) септо-оптическая дисплазия Вторичные — гидроцефалия, Порэнцефалия Гидроанэнцефалия
16 Нормальная ППП Дифф. Диагностика при патологии ППП отсутствует ППП с единым желудочком отсутствует ППП с разделенными желудочками Алобарная голопрозэнцефалия, лобарная ГПЭ — агенезия МТ
17 срез через мозжечок оцениваем Форму, размеры мозжечка Определяем червя мозжечка -Измеряем глубину большой цистерны -Оцениваем ножки мозга
18 Норма: диаметр = сроку во 2 триместре кроме агенезии мозжечка (с-м Денди- Уокера) Думай : это гипоплазия мозжечка (симметричная или ассиметричная), ромбэнцефалосинапсис
19 Большая цистерна (правильно выбирать срез при измерении) 5мм 6мм Это норма! Мы должны применять базисные срезы головного мозга!!
20 Большая цистерна Патология! Но мы должны исследовать в коронарном и сагиттальном срезах. Подумай: мега цистерна, арахноидальная киста, с-м ДУ, персистирующая киста Блейка, гипоплазия, опухоль, спина бифида
21 Для врачей УЗД 1 уровня советы: При выявлении аномального мозга при базисных сканированиях, необходимо детализировать, провести углубленную (расширенную) нейросонографию, исследовать МРТ или искать помощь у других специалистов. МАГНИТО- РЕЗОНАНСНАЯ ТОМОГРАФИЯ
22 Аксиальные (основные) Коронарные Сагиттальные Фетальная нейросонография (расширенное изучение головного мозга плода) Дополнительные срезы для исследования головного мозга. (Коронарные и сагиттальные)
23 Средне-коронарная группа трансталямический срез Межуполушарная щель Талямусы (зрительные бугры) Междужелудочковые отверстия (Монро) Полости боковых желудочков 3 й желудочек Тело мозолистой связки
24 Взаиморасположение мозговых структур на СРЕДИННЫХ коронарных срезах 1 3 желудочек 2 ППП 3- мозолистое тело 4 боковой желудочек 5 хвостатое ядро 6 ножка свода мозга 7 — талямус
25 Передние рога бок. желудочков расположены далеко друг от друга или расходятся? бумеранг Шлем викинга Идущие под углом вверх бок желудочки передних рогов Прямые, параллельно идущие вверх передние рога Это агенезия мозолистой связки (тела)
26 Передние рога лат желудочков разделены перегородкой на коронарном срезе, но нет ли здесь изменений ППП? Это норма Это патология. Нужна помощь. Думаю: дифф.д-з срединных аномалий: ГПЭ, Аг.ПП, Септо — Оптическая дисплазия
27 Сагиттальные срезы. Косой латеральный сагиттальный Срединный (средне-сагиттальный)
28 Средне сагиттальный срез Мозолистое тело -ППП -3й желудочек/талямус (зрит.бугор) -Мозговой стебель? -Мост -Тенториум (тент, накидка, плащ) -Червь -4й желудочеке -Б.цистерна
29 Срединное сечение визуализация МТ зависит от срока беременности 22 нед все видно 18 нед Мозолимтое тело четко не визуализируется
30 СРЕДНЕ-САГИТТАЛЬНОЕ СЕЧЕНИЕ Анатомия мозолистого тела Тело колено ППП (полость Верге?) клюв Ножки свода Сплениум (валик) талямусы Четырех холмие
31 аномалии мозолистого тела. норма Это частичная агенезия или гипогенезия моз тела АГЕНЕЗИЯ МОЗОЛИСТОГО ТЕЛА
32 норма Видим всю перикалезную артерию в медиальной проекции? Это частичная или тотальная агенения моз тела
33 Аномалии мозолистого тела Дисплазия, гипоплазия, агенезия мозолистого тела.
34 Симптомы агенезии мозолистого тела у ребенка. Кровоизлияние в области полушарий мозга; Порэнцефалия; Атрофия зрительных и слуховых нервов; (слепота и глухота) Липомы различного характера; Шизэнцефалия; Кисты и новообразования в области соединения полушарий; Расщепление позвоночника; Дефекты органов зрения; Микроэнцефалия; Припадки; Синдром расщепления; Торможение психомоторного развития; Лицевой дизморфизм; Отклонения в развитии ЖКТ, наличие опухолей в нем; Лакунарные трансформации на глазном дне; Ранее половое созревание и так далее. Синдром Айкарди эпилептич. приступы, задержка психомоторного развития, лицевой дизморфиз Лечение агенезии мозолистого тела сводится к минимизации серьезной симптоматики и ликвидации инфантильных спазмов.
35 Мозолистое тело (corpus callosum) Сплетение нервных волокон в головном мозге, соединяющее правое и левое полушария (самая большая спайка). Волокна в мозолистом теле в основном проходят в поперечном направлении, связывая симметричные места противоположных полушарий.
36 Функции мозолистого тела. Связывает и проводит нервные импульсы через симметричные места противоположных полушарий, что обеспечивает координированную работу полушарий мозга. МТ необходимо для эффективной функции сознания. Для психосоциальной адаптации человека в обществе. МТ важная система переработки информации в механизмах обучения. Повреждение МТ может привести к глубоким нервным и психическим расстройствам.
37 История Исследование мозолистого тела Р. Сперри в 1981г получил Нобелевскую премию за изучение функции мозолистого тела. (способ лечения эпилепсии перерезка мозолистого тела). Различия в отношении между сознательным и бессознательным. 1992г,. Журнал «Science» Интеллектуальное различие между мужчиной и женщиной (диморфизм половой) зависит от размера мозолистого тела. 1997г Бишоп и Вальстен «женщины имеют более широкий валик, чем мужчины, и потому думают иначе, необоснованно, не логично»
38 Причины патологии мозолистого тела 1. В большинстве случаев гетерогенна. 2. Может быть наследственная (генетические факторы) изменения передаются по аутосомно-рецессивному или по Х- сцепленному доминантному типу; 3. Может быть вызвана инфекцией на недели беременности, что приводит к нарушению развития мозга плода. 4. Является частью хромосомных заболеваний (18ХХХ и 8ХХХ) у 20% случаев. 5. Являются частью сочетанных аномалий (Денди Уокера, ВПС) в 50% случаев. 6. Входит в состав многих синдромов.(грейга, Смита-Лемли Опица, Гольдерхара, Фринкса) генные мутации.
39 Косвенные признаки агенезии МТ при УЗИ (аксиальные срезы). Норма: правильная форма ППП, изогнутые боковые желудочки, лобные рога расположены под углом к ППП, нетрасширения задних рогов боковых желудочков. Не визуализируется ППП, широко раставленные, прямолинейные боковые желудочки, острые, параллельные лобные рога, расширенные задние рога боковых желудочков.
40 15% плодов с умеренной вентрикуломегалией имеют АМТ Каплевидная форма желудочков при агенезии мозолистого тела 50% плодов с АМТ имеет умеренную вентрикуломегалию
41 Медиальная стенка полушария Разделенные полушария Серп мозга III жел. 3 желудочек смещен кпереди и к лобной части.
42 Агенезия мозолистого тела (коронарное сечение) 3 Жел. 3 Жел. 3 Жел.
43 признак АМТ : широко расставленные и параллельные фронтальные рога
44 Комплекс АМТ в 3 триместре: сосуды и извилины Малоизвитые Радиальные извилины Радиальные сосуды (отсутствует часть основной артерии, питающей мозолистое тело)
45 Проблемы диагностики частичной АМТ Возможны недоразвитие части мозолистого тела -Полностью отсутствует тело или валик. -Аномальная форма, истончение МТ — уменьшение толщины
46 Прогноз при агенезии мозолистого тела Часто сочетанные аномалии: ЦНС, ВПС, МПС (50%) или генные и хромосомные (20%) прогноз неблагоприятный. При изолированной форме потенциально нормальное развитие в % случаев (Р.Пулли 1993) прогноз благоприятный. * При нормальном физическом развитии у 70% детей наблюдаются пороки психомоторного и интеллектуального развития. Изменения строения МТ могут быть как индивидуальные особенности организма и психическое развитие детей может быть не нарушено.
47 Данные литературы о прогнозе при АМТ. Наиболее полными и объективными данными к настоящему времени следует считать результаты, полученные английскими специалистами, проследившими перинатальные исходы 138 случаев пренатальной ультразвуковой диагностики АМТ. Согласно их данным, ХА были обнаружены у 32 (23,2%) плодов и преимущественно представлены трисомией 18 (22 случая). Даже при отсутствии ХА у большинства плодов были выявлены различные сочетанные аномалии, в связи с чем беременность была прервана в 93 случаях (88%), из 35 оставшихся плодов в 4 наблюдениях зарегистрирована внутриутробная гибель, один ребенок умер в неонатальном периоде. Среди 30 детей, развитие которых было проконтролировано в течение 2 лет и более, выраженные нарушения развития отмечены у 50% детей. Эти данные позволяют по-новому взглянуть на перинатальные исходы в случаях дородовой диагностики АМТ. Т. Гофман, К. Николайдес (Стокгольм, 2004), Иван Тимор (США, Москва 2013г), М.В.Медведев (2013г)
48 Остерегайтесь однозначно давать заключение родителям и о прогнозе развития будущего ребенка при подозрении на АМТ.
49 Пример из практики. Из анамнеза: 7 лет назад поставили диагноз агенезия мозолистого тела в 35 нед. ведущими специалистами УЗД города и области. Диагноз после родов не подтвердился (со слов). Данная беременность вторая — срок 21 неделя. Подозрение на АМТ.
51 Беременная консультировалась в Киеве диагноз АМТ не подтвердили.
53 Очень сложно давать заключение родителям и о прогнозе развития будущего ребенка при подозрении на АМТ. Необходимо динамическое наблюдение, МРТ. Спасибо за внимание!
источник