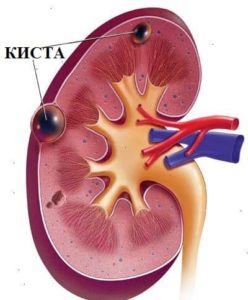
Согласно статике у 25% жителей планеты в возрасте от 42 лет, имеется минимум одна киста почки, размеры которой достигают более 10 мм. Чем старше становится человек – тем выше у него вероятность столкнуться с данной проблемой.
Однако далеко не всегда наличие кист требует медицинского вмешательства. Только восьми из ста пациентов необходима терапия. Одним из способов вылечить кисту является проведение пункции с последующим склерозированием.
Пункция кисты почек, что это? Это процедура, в ходе которой хирург прокалывает образование и извлекает из него содержимое, которое впоследствии отправляется в лабораторию.
Важно сказать, что еще не так давно пункция являлась процедурой, после которой у пациентов в 50-60% случаев развивался рецидив, так как оставшаяся в организме капсула заново наполнялась жидкостью. Происходило это в самые короткие сроки.
Решить эту проблему помогло склерозирование – процедура, во время которой в пустую капсулу кисты, вводится лекарственный препарат. Благодаря склерозанту, клетки, которые производят жидкость кисты, отмирают, а стенки капсулы склеивается.
Данные действия выполняются под ультразвуковой или рентгеновской визуализацией, поэтому процедура считается абсолютно безопасной. Во время проведения лечебных манипуляций пациент не ощущает какой-либо дискомфорт, так как ему предварительно дается наркоз.
Пункция кисты почки обычно назначается, если пациент жалуется на такие симптомы:
- боль или дискомфорт в области расположения почки;
- изменение характеристик урины;
- нарушение мочеиспускания;
- гипертония.
Кроме этого процедура проводится пациентам, у которых размер опухоли достигает 5 см и больше. Пункция является обязательной для пациентов, у которых началось малигнизация кисты.
Если у пациента нет никаких неприятных симптомов, и размер его кисты не превышает 5 см – пункция не делается. В таких случаях пациент должен находиться под наблюдением. Проведение в этом случае УЗИ 1 раз в полгода-год поможет контролировать течение патологического процесса.
Как и любая другая медицинская процедура, пункция также имеет свои противопоказания. В данном случае к таким можно перечислить:
- Тяжелое течение сахарного диабета.
- Нахождение опухоли в лоханках органа или в районе синуса. В этом случае чрезкожный доступ к образованию становится затруднительным.
- Тяжелые заболевания органов сердечно-сосудистой и дыхательной систем.
- Аллергия на препараты, которые будут использоваться перед процедурой.
- Кальциноз, склероз стенок кисты. В этом случае стенки кисты становятся слишком плотными и не могут склеиться после склерозирования. Такая процедура будет неэффективна.
- Период менструации у женщин.
- Наличие любых инфекционных болезней. Выполнение пункции возможно только после полного выздоровления.
- Высокая температура тела пациента.
- Наличие помимо кисты некоторых других опухолей почки.
- Размер образования больше 70 мм. В этом случае риск рецидива заметно повышается.
- Наличие патологий, которые повышают риск кровотечения, разрыва почки.
- При наличии сообщения между кистой и системой почек. В этом случае при введении склерозанта значительно увеличивается риск поражения самого фильтрационного органа.
- Наличие множественных опухолей или одной, но многокамерной. Чтобы добиться хорошего результата, нужно эвакуировать жидкость из каждой кисты, после чего провести скерозирование каждого образования. В данном случае сделать это качественно невозможно и кист почек пункция будет неэффективной.
Во время подготовки к операции специалист должен максимально точно определить размер опухоли и место ее локализации. Врач делает УЗИ и определяет расстояние от кожи пациента до центра опухоли. После этого расстояние отмечается на игле. Для наибольшего удобства на иглу устанавливается ограничитель. Это поможет избежать травм самой почки и соседних органов, близлежащих тканей.
Перед операцией пациенту нужно отказаться от препаратов, которые способствуют разжижению крови. Важно помнить, что любая операция, даже такая малотравматичная как пункция – это все равно стресс для организма, поэтому пациенту следует беречься от простуд и переохлаждений.
Из рациона необходимо убрать выпечку, овощи и фрукты. Вечером накануне процедуры желательно отказаться от ужина и очистить кишечник при помощи клизмы. В целом же последний прием пищи и напитков должен происходить не позже чем за 8 часов до процедуры.
Перед операцией с лобка нужно состричь или сбрить волосы, снять пирсинг с пупка (если такой имеется) и принять душ.
Если пациент страдает варикозом – ему нужно взять с собой компрессионный трикотаж. Его, возможно, придется надеть перед операцией. В некоторых случаях специалисты советуют использовать его и после операции.
Если пациент принимает какие-либо лекарственные препараты, он об этом обязательно должен сообщить врачу.
При наличии сильной тревоги, об этом также нужно оповестить лечащего специалиста. Для улучшения эмоционального состояния пациенту могут быть назначены седативные лекарства, транквилизаторы.
Примерно за 2 недели до операции желательно отказаться от курения. Это приведет к активному питанию тканей кислородом и быстрому восстановлению организма. Чтобы ускорить процесс выздоровления можно также начать прием витаминно-минеральных комплексов.
Перед операцией уролог может назначить антибиотики. Это поможет избежать инфицирования.
Положение тела во время операции будет напрямую зависеть от того, где именно находится опухоль. Например, если образование расположено на задней поверхности фильтрационного органа пациент будет лежать на животе.
При кисте левой почки, находящейся на передней стенке, пациент будет лежать на правом боку. Если у пациента опухоль на правой почке – перед процедурой его попросят лечь на левый бок.
Место, в котором будет делаться прокол, обрабатывается при помощи обеззараживающих лекарств. После того как анестезия подействует, в выбранной области производится небольшой разрез. Для наибольшего удобства кожные покровы и мягкие ткани раздвигаются, фиксируются при помощи зажимов. Далее специалист прокалывает кисту иглой и откачивает из нее жидкость.
Обычно извлеченная жидкость имеет светло-желтый цвет, однако если киста малигнизировалась – она может приобрести алый или бурый оттенок. Данная жидкость в дальнейшем будет отправлена на цитологческий и биохимический анализ.
После того, как жидкость из кисты будет извлечена, ее стенки спадут. В завершение в капсулу опухоли будет введено контрастное вещество. Таким образом, можно проверить, имеет ли она сообщение с лоханкой или чашечками. Если капсула кисты изолирована от каких-либо структур фильтрационного органа – врач начинает введение склерозирующих препаратов.
Если у пациента нет нагноения – в капсулу опухоли вводится склерозирующий препарат.
Обычно в роли такого выступает этиловый спирт. Объем склерозирующего средства равняется 25% объема откачанной в ходе процедуры кистозной жидкости.
После введения в капсулу средство находится в ней не более 20 минут, после чего его извлекают. То, сколько именно препарат будет находиться в полости кисты, зависит от специфики заболевания.
Если после эвакуации кистозного содержимого в нем была обнаружена кровь или гной, специалист осуществит промывание и санацию внутренней части опухоли. Далее в кисту вставится дренаж. Он будет находиться в теле пациента до 5-ти суток. Такой перерыв в терапии даст возможность устранить воспаление. Всего склерозирование кисты почки выполняется 4 раза. Препарат вводится в капсулу на 2-3 часа. После выполнения описанных выше действий дренаж извлекается.
После процедуры пациент на протяжении 2-3 дней продолжает находиться в больнице под наблюдением специалистов.
Если за этот период не возникнут осложнения – его выпишут домой.
Спустя 2 недели после операции пациент должен прийти на УЗ-исследование. Это необходимо, чтобы врач проконтролировал процесс рубцевания, вовремя обнаружил рецидив.
Если после процедуры опухоль продолжит увеличиваться, за ней будут наблюдать в течение 2-х месяцев. Какое-либо лечение при этом назначаться не будет.
Если киста продолжит увеличиваться на протяжении полугода, операция будет проведена повторно.
При правильном проведении операции неприятных последствий можно избежать.
Лишь у некоторых больных наблюдались такие осложнения:
- позывы на рвоту;
- нарушение ориентации в пространстве;
- увеличение температуры тела;
- появление гематомы в области проведения манипуляций;
- слабость;
- изменение оттенка мочи.
Все вышеперечисленные симптомы обычно проходят в течение 12-ти часов. Если по истечении этого времени неприятная симптоматика не исчезнет – об этом нужно сообщить лечащему врачу.
Дата обновления: 08.09.2018, дата следующего обновления: 08.09.2021
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
источник
В большинстве случаев кистозные образования имеют доброкачественный характер. Опасность возникает при увеличении размеров новообразования и сдавливания близлежащих тканей, нарушения функционирования пораженного органа. Крупные образования подлежат удалению.
Наиболее распространенным и эффективным методом борьбы с новообразованиями является пункция.
Пункция кисты почки — это метод оперативного лечения, позволяющий безопасно и безболезненно устранить опухоль и получить материал для исследования на наличие раковых клеток.
Процедура проводится хирургом в стационаре, под контролем УЗИ. Суть операции заключается в выкачивании внутрикистозной жидкости через прокол кожи, с помощью специальной иглы.
Не требуют вмешательства небольшие образования (до 5 см), которые не нарушают функции почек и не оказывают негативного влияния на работу всего организма.
Удаление кисты показано в том случае, если:
- Патология вызывает болезненные ощущения – тупые или режущие боли в спине, подреберье, почечные колики;
- Повышенные показатели АД, не поддающиеся нормализации длительное время;
- Развитие патологий мочеполовой системы – примеси крови и гноя в моче, затрудненное болезненное мочеиспускание;
- Размеры новообразования достигает 5 см и более;
- Начало процесса трансформации новообразования в злокачественную опухоль.
Пунктирование имеет множество преимуществ:
- Минимальная травматизация органов и тканей, поскольку для процедуры достаточно одного прокола специальной иглой,
- Скорость выполнения операции — продолжительность 30 минут;
- Высокая точность выполнения – манипуляции проводятся под контролем УЗИ;
- Минимальная вероятность осложнений.
Чтобы предотвратить повторное кистообразование, выполняют склерозирование кисты почки.
Процедура заключается во введении склерозирующего вещества (этилового спирта) в освобожденное от жидкости новообразование. В результате, стенки капсулы склеиваются между собой, клетки погибают, и прекращают вырабатывание внутрикистозной жидкости. В дальнейшем новообразование не прогрессирует, не представляет угрозы перерождения в злокачественную опухоль.
Проведение пункции кисты почки под контролем УЗИ является самым современным и точным методом лечения пациентов, так как позволяет качественно выполнить процедуру и не допустить серьезных ошибок — повреждений почек, сосудов и соседних тканей.
УЗИ почек позволяет выделить ряд противопоказаний:
- Обширные многокамерные образования. Необходимо удаление жидкости и склерозирование в каждом отделе опухоли, что сложно выполнить данным методом;
- Утолщение капсульных из-за скопления кальция, в виде отложения солей (кальциноз), в результате, стенки новообразования не «склеиваются» и процедура оказывается бесполезной;
- Затрудненность чрескожного доступа из-за локализации опухоли в лоханках почки или в области синуса;
- Сообщение образования с внутрипочечной системой делает невозможной процедуру склерозирования, из-за риска повреждения всего органа;
- Размер формирования от 7-8см, повышает вероятность рецидива заболевания.
Киста на почке у новорожденных малышей или детей старшего возраста диагностируется одинаково, с помощью ультразвуковой диагностики. Методы лечения такие же, как у взрослых, направленны на прекращение роста и удаление образований – медикаментозная терапия, пунктирование, операция. Противопоказания для всех одинаковы.
При подготовке к операции, на основании результатов диагностики пациента, определяются точные размеры и место расположения новообразования. Для предотвращения в процессе процедуры травмирования почки, соседних органов и тканей, определяется глубина вхождения иглы с помощью измерения расстояния от кожи до центра опухоли, посредством УЗИ.
На игле отмечается необходимое расстояние и ставится ограничитель, который позволит контролировать глубину ввода.
В зависимости от локализации опухоли, положение больного во время операции различается. Если образование расположено на задней поверхности почки, то пациент находится в горизонтальном положении, лежа на животе.
При необходимости проведения пункции кисты левой почки, расположенной на передней стенке, положение больного должно быть лежа, на правом боку. И, наоборот, при пунктировании кисты правой почки, положение пациента, лежа на левом боку.
Пунктирование проходит под местной анестезией и под контролем УЗИ.
Завершив подготовку, проводится пункция кисты на почке. Обрабатывается место прокола антисептическими средствами, и вводятся обезболивающие препараты. На коже делают надрез, ткани раздвигаются и фиксируются. Пункция выполняется иглой с наконечником, который хорошо визуализируется на мониторе аппарата УЗИ, для максимальной точности, выкачивается внутрикапсульная жидкость.
Данная техника обеспечивает более легкое восстановление и заживление поврежденных тканей и уменьшает период реабилитации.
После проведения пункции образования почки, жидкость отправляют на медицинское исследование (цитологию и биохимический анализ) для определения причин вызвавших образование и исключения наличия раковых клеток.
Пункция новообразования почки, после удаления жидкости из образования, может спровоцировать воспалительный или гнойный процесс. Если этого не произошло, в освободившуюся полость вливают склерозирующее вещество (этиловый спирт) на короткое время, приблизительно от 5 до 20 минут, в зависимости от сложности ситуации.
По истечении необходимого времени, вещество извлекают, стенки капсулы склеиваются между собой.
При обнаружении в жидком содержимом гноя или крови, полость промывают и помещают дренаж на 3-5 суток, пока не закончится воспалительный процесс. Далее проводят склерозирование не менее 4 раз, оставляя в полости вещество на несколько часов, дренаж удаляют.
Пункция почечного новообразования — это небольшая операция, которая проводится амбулаторно в соответствии с необходимыми правилами и требованиями хирургического вмешательства. После проведения процедуры, пациент на несколько дней остается в стационаре под наблюдением врачей, для предотвращения ухудшения состояния и развития неожиданных обострений. Пункция, как и любое хирургическое вмешательство, имеет риск развития осложнений.
Выделяют следующие опасные последствия:
- Кровоизлияние в полость почки или новообразования;
- Развитие воспалительного, гнойного процесса;
- Аллергическая реакция на склерозирующее вещество;
- Пиелонефрит;
- Повреждение почки и поражение соседних органов.
При поликистозе или новообразовании, превышающем 7 см, процедура мало эффективна.
Любая операция, даже самая незначительная, сопровождается нарушением целостности тканей и вмешательством в работу внутренних органов. Период восстановления после операции может длиться около месяца, в зависимости от особенностей организма. Реабилитация после пункции требует менее продолжительное время, нежели другие виды хирургического вмешательства.
Уже через несколько дней после процедуры, пациента выписывают из больницы. Спустя 2 недели, ему рекомендуется пройти ультразвуковое исследование, с целью контроля процесса заживления тканей и повторного кистообразования.
На раннем этапе восстановления после пункции возможно повышение температуры тела, болезненные ощущения в области прокола на животе. Для снятия неприятных ощущений назначают обезболивающие препараты. В некоторых случаях у пациентов наблюдается слабость, тошнота, вздутие живота. Через несколько дней симптомы самостоятельно проходят.
В восстановительный период пациенту рекомендуется избегать любых физических нагрузок, соблюдать постельный режим и правильное питание. В рационе должны присутствовать преимущественно легкоусвояемые продукты: нежирный кефир, сухари, супы, бульоны, отварное мясо и рыба.
Повторное развитие патологии встречается крайне редко и зависит от индивидуальных особенностей организма каждого человека.
источник
Почечные кистозные образования доброкачественного характера в большинстве случаев не нуждаются в медикаментозном лечении. Для их удаления применяется пункция кисты почки ― метод оперативной терапии патологии. Пунктирование признано быстрым и безболезненным способом устранения образования и предупреждения рецидива. Как любое хирургическое вмешательство процедура имеет противопоказания, и может привести к осложнениям.

Пункция кистозного образования почки проводится с применением местного обезболивания.
Особенность метода заключается в прокалывании кисты под контролем УЗИ, и устранении специальным шприцем ее содержимого. Процедура требует выполнения одного маленького разреза на коже, и является наименее травматичным способом устранения опухоли. Жидкость, извлеченную из образования, исследуют на угрозу злокачественного перерождения. Образовавшаяся полость со временем наполнится соединительной тканью, что грозит повторным возникновением патологии. Чтобы предупредить рецидив, киста почки заполняется специальным веществом, склеивающим ее стенки, например, спиртом, который спустя несколько минут тоже извлекается.
Если кистозное образование небольшое, и его наличие не влияет на работу органа, удаление не проводится. Хирургическое вмешательство назначают, если:
- опухоль причиняет сильную боль;
- возникла гипертензия;
- нарушен отток мочи;
- киста больше 5 см;
- начался процесс злокачественного перерождения.
Хирургическое вмешательство проводят только после обследования и выявления всех свойств кисты. Положение пациента во время операции зависит от того, в какой части почки находится опухоль. Обычно человек лежит на животе или на боку. Область прокола обрабатывают обеззараживающими растворами, вводится обезболивающее средство. Весь процесс контролируется посредством ультразвукового оборудования. На игле для прокола кисты имеется датчик, который видно на экране УЗ-аппарата.
Точное место и глубина введения иглы устанавливается на основании результатов обследования. На ней устанавливается ограничитель, чтобы предупредить более глубокий прокол, и повреждение почечной ткани и крупных артерий. На выбранной области делается маленький разрез. Кожу и мягкие ткани раздвигают и закрепляют зажимами. Далее проводится прокол почки и кисты, с извлечением внутрикистозной жидкости.
При выявлении поликистоза или крупного образования более 7 см, проведение процедуры не эффективно.
При отсутствии гнойного процесса, после пункции в полость кисты вводится специальное вещество. Обычно предпочтение отдается этиловому спирту. Количество склерозирующего средства равно ¼ части объема отобранной из образования жидкости. Препарат должен находиться внутри опухоли 5—20 мин., затем его также извлекают. Время ожидания зависит от специфики патологии. Благодаря этой процедуре, клетки, вырабатывающие жидкость кисты, отмирают, стенки кистозной капсулы спадают и «склеиваются». При этом пациент испытывает жгучую боль.
Если в изъятой кистозной жидкости выявлена кровь или гной, проводится промыв и санация полости опухоли. На 3―5 суток пациенту устанавливают дренаж. Этот перерыв в лечении направлен на устранение воспалительного процесса. Процедуру склерозирования повторяют 4 раза. Препарат вводят в капсулу кисты не менее чем на 2 часа. После проведения всех необходимых действий дренаж убирают.
Пункция почки, как и любое хирургическое вмешательство, грозит развитием осложнений. Повреждение почечной паренхимы и артерий благодаря ультразвуковому оборудованию исключается. Образование кровоподтека на месте введения иглы и повышение температуры тела считается нормой, эти явления быстро исчезают. Выделяют следующие опасные последствия пункции:
- кровотечение внутри кистозной капсулы или всего органа;
- развитие воспаления, нагноения;
- аллергия на склерозирующий препарат;
- пиелонефрит;
- прокол или разрыв почки, поражение соседних органов.
Прокол кисты позволяет быстро избавиться от патологии. Но операцию не назначают, если присутствуют следующие факторы:
- Поликистоз, многокамерное образование. Для достижения необходимого результата нужно проколоть и провести склерозирование каждого отдела опухоли, а это сложно.
- Повышенная плотность кистозной капсулы на фоне кальциноза или склероза. При этом опухоль не «склеится», пункция не эффективна.
- Расположение опухоли в лоханке или в районе синуса. Это делает чрескожный доступ затруднительным.
- Сообщение кисты со всем органом. Склерозирование противопоказано из-за риска поражения всей почки.
- Размер опухоли более 7 см. Велик риск повторного развития патологии.
Повторное образование кисты в почке после операции диагностируется редко. Вероятность рецидива зависит от особенностей организма пациента.
Изобретение относится к медицине и может быть использовано для склеротерапии кист печени и почек. Производят пункцию кистозной полости и аспирацию содержимого под ультразвуковым контролем. В полость кисты вводят 96% этанол. В течение 6-12 месяцев определяют темп роста кистозной полости. При увеличении ее объема на 20% и более от исходного размера вводят спирт в объеме 80% от удаленного содержимого кисты. Время выдержки этанола 20-30 мин. Объем удаленного спирта — не более 50% от введенного. Способ предупреждает рецидивирование кисты.
Изобретение относится к медицине и может быть использовано в терапии и хирургии, отделениях лучевой диагностики, где внедрены методики малоинвазивных вмешательств под УЗ-контролем.
Известен способ склеротерапии кист печени и почек, когда применяется пункция кисты под УЗ-контролем, полная аспирация содержимого и введение 96% этанола в объеме 50-100% от удаленного содержимого. Временная экспозиция составляет 5-10 минут, затем спирт полностью эвакуируется (Лотов А.Н. Малоинвазивные вмешательства под УЗ-контролем при хирургических заболеваниях органов гепатопанкреатодуоденальной зоны. Докторская диссертация, ММА им. И.М. Сеченова, 1998 г., 465 с.; Игнашин Н.С. и соавторы. УЗ-диапевтика урологических заболеваний, Ставрополь 1991 г. , 203 с.; Игнашин Н.С., Демин А.И. «Ультрасонография и компьютерная томография в диагностике и лечении урологических заболеваний», Видар, 1997 г., 260 с.).
Недостатком способа является то, что критерием программы склеротерапии является только объем удаленной жидкостной фракции из полости кисты. Не учитывается особенности темпа роста данного очага. Это приводит к высокому риску рецидива кисты и, в конечном итоге, к отсутствию эффекта от манипуляции.
Дифференцированного подбора режима склеротерапии спиртом кист печени и почек под УЗ-контролем исходя из темпов роста в доступной нам литературе нет.
Сущность предлагаемого способа состоит в том, что у больного в течение 6-12 месяцев определяют темп роста кистозной полости, и при увеличении ее объема на 20% и более от исходного размера под УЗ-контролем осуществляют пункцию кистозной полости и аспирацию ее содержимого, после чего вводят 96% этанол в объеме 80% от удаленного содержимого кисты и через 20-30 минут этанол удаляют в объеме не более 50% от введенного.
Темп роста кистозной полости зависит от 2-х основных патофизиологических механизмов наполнения полости жидкостной фракцией: 1) количества эпителиальных клеток внутренней выстилки кисты и объема продуцируемой ими жидкости (для истинных кист); 2) количество и общий объем артериальных, венозных сосудов в паренхиме печени или почек вокруг кисты, степени кровяного давления в этих сосудах, скорости работы Na, К-насоса, клеточной мембраны, эффективности осмотического механизма пропотевания плазмы из сосуда в клеточную полость (для приобретенных кист).
Оценка высокого темпа роста как 20% и более от исходного объема за период наблюдения 6-12 месяцев основывается на базисных принципах патологической физиологии, где срабатывают одновременно два механизма наполнения кисты (см. выше).
Введение 96% этанола в полость кисты в объеме 80% от исходного основано на том, что этого количества спирта достаточно для расправления складок эндотелия кисты и демукозации внутренней поверхности кисты.
Увеличение объема водимого спирта более 80% нецелесообразно из-за опасности проявления осложнений в виде перфорации полости и резко выраженной интоксикации и воспаления. Депонирование этанола в полости в объеме до 50% от введенного при высоком темпе роста кисты позволяет пролонгировать воздействие 96% спирта на клетки эндотелия кисты и вызывает более грубый соединительно-тканный рубец в зоне капсулы кисты, что препятствует фенестрации капсулы и прекращает пропотевание плазмы из близлежащих сосудов в полость кисты. Время выдержки 2-30 минут обусловлено оптимальной длительностью воздействия этанола на ткани.
Способ осуществлялся следующим образом.
В течение 6-12 месяцев определяют темп роста кистозной полости по данным УЗД. Темп роста разделяют: на медленный (увеличение до 10,0% от исходного), средний (15,0%) и высокий (20,0% и более). Темп роста определяют в пересчете на 12 месяцев в виде сравнения объемов кистозной полости при УЗИ ежемесячно. После чего проводят пункцию кистозной полости иглами G 20-18 с полной аспирацией содержимого кисты.
Больной К. 59 лет. Находился на диспансерном наблюдении уролога по поводу хронического пиелонефрита. Проводилось плановое лечение 2 раза в год. При УЗИ в течение 3-х лет наблюдалась поверхностная киста правой почки, имеющая тенденцию к увеличению (увеличилась на 30,0% за 8 месяцев). Последние 6 месяцев пациент предъявлял жалобы на ноющие боли в правой половине спины, боли по ходу правого мочеточника, наблюдалось учащенное болезненное мочеиспускание, никтурия. Объективно: при методической пальпации органов брюшной полости в правом подреберье пальпировалось увеличенная болезненная почка. Симптомов раздражения брюшины не выявлено. Симптом поколачивания по спине справа положительный. Общий анализ крови без патологии. Общий анализ мочи: уд. вес. 1018, белок 0,083 г/л, плоский эпителий, ед. в п/з, лейкоциты 5-10 в п/з, оксалаты, слизь, бактерии в незначительном количестве. Биохимический анализ крови: без патологии. Анализ мочи по Нечипоренко в норме. Анализ мочи по Зимницкому: ДД — 800 мл, СД — 1200 мл, уд. вес от 1013 до 1031. Заключение: адаптационная, концентрационная и фильтрационная функции почек не изменены.
УЗИ почек: левая почка 107х56х42мм, рено-кортикальный индекс 1:2, толщина паренхимы 16 мм, ч.л.с. не расширена. Правая почка: контуры неровные, размеры почки увеличены (169х105х126 мм). В срединном сегменте почки определяется однокамерная киста с тонкой капсулой анэхогенной структуры размером 72 мм в диаметре. Киста деформирует ворота почки и группу средних чашечек.
С учетов клиники, данных жалоб и анамнеза выставлен диагноз: врожденная киста правой почки с высоким темпом роста. На врачебном консилиуме определена тактика дальнейшего лечения: МИМ в виде склеротерапии 96% этанолом. На первом этапе после пункции удалено 170 мм светло-желтой жидкости, прозрачной, без запаха. На срочном цитологическом исследовании клеточных элементов не найдено. На втором этапе введено 110 мм 96% этанола. Экспозиция спирта составила 20 минут. Процесс аспирации и инфузии спирта видеоархивировался. Во время биопсии прогностически неблагоприятных УЗ-критериев не выявлялось (наличие гипоэхогенных зон и статичных участков внутренней структуры). Манипуляция протекала с незначительным болевым синдромом, купировавшимся самостоятельно. Второй УЗ-период протекал без осложнений.
После манипуляции прошло 9 лет. Эхоструктура очага не изменилась, его размер 15 мм в диаметре. При проведении контрольной динамической сцинтиграфии функция правой почки улучшилась.
Клиническое течение пиелонефрита изменилось, обострения наблюдаются один раз в год. Они купируются медикаментозным лечением в амбулаторных условиях. Данные клинический пример наглядно показывает эффективность методики склеротерапии при кистах почек.
Больной Ш. 26 лет. После огнестрельного ранения в зоне равой поясничной области было проведено оперативное лечение паранефральной гематомы. Через 2 месяца после операции появились жалобы на боли в правой поясничной области и по ходу мочеточника, дизурические явления. При контрольном УЗ-исследовании определялась кистозная полость до 35 мм в диаметре в нижнем полюсе правой почки. Через месяц размер кисты составлял 58 мм в диметре (на 44% увеличился объем от исходного), решено провести склеротерапию кисты 96% этанолом под УЗ-контролем. На 1 этапе во время пункции удалено 60 мл жидкости с геморрагическим компонентом. На 2 этапе введено 50 мл 96% этанола (80% от удаленного). Экспозиция составляла 30 минут для образования выраженной воспалительной реакции капсулы кисты. Затем удалено 25 мл этанола (50% от веденного). Остаточная полость составляла 22 мм в диаметре. Больной находился под наблюдением в течение 2-х лет. Признаков рецидива кисты нет. Остаточная полость при УЗ-исследовании в размерах не изменилась. Клинических проявлений со стороны почек нет.
Пять лет проводилось динамическое наблюдение за единичной кистой правой доли печени до 40 мм в диаметре, изменения размеров кистозной полости и УЗ-структуры выявлено не было. После автомобильной аварии в течение 6 месяцев размер кисты увеличился до 65 мм, появились единичные включения в полости. Было решено провести склеротерапию кисты.
При лабораторных исследованиях изменений в биохимических и общих анализах выявлено не было. При сцинтиграфии наблюдается дефект накопления препарата.
На 1 этапе проведена пункция кисты правой доли печени под УЗ-контролем, удалено 56 мл прозрачной жидкости с геморрагическим компонентом, киста спалась до 29 мм в диаметре. На 2 этапе введено 40 мл 96% раствора этанола. Через 30 минут аспирировано 20 мл этилового спирта.
Остаточная полость составила 25 мл. Больной находится под динамическим наблюдением 1,5 года, признаков рецидива кисты нет.
Предложенный способ применялся у 76 больных (40 человек — кисты почек, 36 больных — кисты печени). Рецидив наблюдался у 3-х больных с высоким темпом роста очага. Во всех остальных случаях манипуляция была успешной. В течение 5-8 лет наблюдения рецидивов выявлено не было.
Таким образом, предложенный способ склеротерапии 96% раствором этанола неосложненных кист печени и почек под УЗ-контролем является высокоэффективной малоинвазивной методикой лечения данной патологии и может быть применен в качестве альтернативы хирургическому лечению этих больных.
Способ склеротерапии кист печени и почек, включающий пункцию кистозной полости, аспирацию ее содержимого под УЗ-контролем и введение 96% этанола в полость кисты с последующим его удалением, отличающийся тем, что в течение 6-12 месяцев определяют темп роста кистозной полости и при увеличении ее объема на 20% и более от исходного размера вводят спирт в объеме 80% от удаленного содержимого кисты, время выдержки этанола 20-30 мин, объем удаленного спирта — не более 50% от введенного.
Во время проведения пункции кисты врач под контролем УЗИ прокалывает кожу над почкой, вводит иглу в кисту и вытягивает из новообразования жидкость. Внутрикистозное содержимое исследуют для определения природы новообразования, исключения наличия раковых клеток. Пустое место, образовавшееся после удаления кисты, постепенно заполняется соединительной тканью. Преимущества данного метода:
- малоинвазивность;
- эффективность;
- процедура проводится быстро;
- дешевизна метода;
- низкая вероятность осложнений.
Наряду с преимуществами, у метода существует недостаток — киста появляется снова. Чтобы этого не допустить, после извлечения жидкости из кисты в нее вводят слерозирующее вещество (например, спирт). Благодаря этому стенки новообразования «склеиваются» и не выделяют больше жидкости, заполняющей кисту. Таким образом, рецидив исключается. В качестве еще одного недостатка отмечается опасность инфицирования почки.
Если киста небольшого размера, не вызывает нарушений в работе почек и других патологий, то в ее лечении нет необходимости. Удаление новообразования требуется в случае, если:
- киста провоцирует сильные боли;
- развилась гипертензия, и АД не удается нормализовать лекарственными препаратами;
- нарушился отток мочи или возникли другие урологические патологии;
- новообразование достигло большого размера;
- выявлено начало процесса перерождения кисты в злокачественную опухоль.
Пунктирование проводится после проведения всех необходимых исследований, определения свойств патологии. В зависимости от места расположения образования пациент ложится набок или на живот. Процедура проводится под местной анестезией. Место прокола обеззараживают антисептическими растворами и обкалывают обезболивающими препаратами. Пункция кисты почки проводится под контролем УЗИ. Игла, предназначенная для введения в новообразование, оснащена специальным наконечником, который виден на экране аппарата УЗИ для максимальной точности.
В рамках подготовки к пунктированию на основании результатов диагностики определяется место прокола и глубина, чтобы не повредить паренхиму почки и крупные кровеносные сосуды. На игле делают специальную отметку, глубже которой ее нельзя вводить. Так предупреждаются осложнения процедуры. После завершения подготовки хирург делает маленький надрез на коже, ткани раздвигаются и фиксируются зажимом. Производится прокол специальной иглой и извлекается внутрикистозная жидкость.
Пункция проводится под «местным наркозом», контролируя процесс УЗИ или КТ.
Если патологии не сопутствует воспаление или гнойный процесс, после извлечения кистозной жидкости в освободившееся пространство вливается склерозирующее вещество. Чаще всего применяется этиловый спирт, объем которого составляет 4-ю часть объема извлеченной жидкости. Введенное средство находится в полости новообразования 5—20 минут, в зависимости от особенностей патологии, а затем извлекается. Таким образом, клетки, выделяющие кистозную жидкость, умирают и полость «склеивается». Для пациента этот этап процедуры сопровождается жгучей болью.
Во время изъятия кистозной жидкости может быть обнаружено наличие в ней гноя или крови. Зачастую это наблюдается, если причиной возникновения образования стала травма. В этом случае, после извлечения кистозной жидкости ставят дренаж, полость промывают, санируют. Дренаж не удаляют в течение 3—5-ти суток, пока не пройдет воспаление. Склерозирование выполняют 4 раза, оставляя в полости введенное средство на 2—3 часа. По завершении всех манипуляций дренаж удаляют.
Пункция кисты почки — своего рода операция, которая проводится в соответствии со всеми правилами хирургического вмешательства. Пункцию делают в условиях амбулатории, после чего пациент на 2—3 дня остается в стационаре. Обычно итогом данного вида терапии является быстрое восстановление состояние пациента и полное выздоровление. Может наблюдаться повышение температуры и наличие гематомы на месте прокола, но эти явления быстро проходят. Благодаря контролю УЗИ во время процедуры исключаются серьезные ошибки, прокол лоханок или крупных сосудов. В некоторых случаях возможны такие осложнения:
- кровотечение в полость почки или кисты;
- развитие гнойного воспалительного процесса при инфекционном поражении новообразования или всего органа;
- нарушение целостности почки и окружающих ее органов;
- аллергическая реакция на склерозирующее вещество;
- развитие пиелонефрита.
При поликистозе или наличии крупной кисты (более 7 см) процедура малоэффективна.
Процедура имеет следующие противопоказания:
- Наличие множественных кистозных образований, многокамерные новообразования. Чтобы процедура была результативной, необходимо удалить жидкость и склерозировать каждое новообразование или его отсек. В данном случае это сложная задача.
- Уплотнение стенок кисты (склероз, кальциноз). Из-за повышенной плотности полость новообразования не «склеивается». Процедура безрезультатна.
- Образование размещено в лоханках почки или в области синуса. Это затрудняет чрескожный доступ.
- Новообразование сообщается с внутрипочечной системой. Склерозирование невозможно во избежание повреждения всего органа, так как вещество распространится на всю почку.
- Большой размер кисты. Если новообразование больше 7,5—8 см, высока вероятность рецидива патологии.
При отсутствии осложнений после пункции кисты почки пациента через 2—3 дня выписывают из больницы. Спустя 2 недели после процедуры проводится контрольное УЗИ. Оценивается процесс рубцевания, возникновение повторного процесса. Если выделение кистозной жидкости продолжается, в течение 2-х месяцев применяется выжидательная тактика. Если процесс продолжается более полугода, проводится повторная пункция. Стоит отметить, что повторное развитие патологии встречается крайне редко и зависит от индивидуальных особенностей организма.
Пункция кисты почки — это врачебная манипуляция, которая подразумевает прокол образования, отсасывание из него жидкостного содержимого, которое затем отправляется на экспертизу, и часто введение склерозанта. Выполняется эта процедура при помощи специальной иглы под контролем ультразвуковой или рентгеновской визуализации органа. «>
Это важно! Пункция кисты почки с отсасыванием ее содержимого более чем в половине случаев в скором времени приводила к повторному ее появлению. Так как это было лишь частью решения проблемы: содержимое удалялось, а стенки, выстланные выделяющими жидкость клетками, оставались, что и обусловливало развитие рецидивов. На данный момент проблема повторного наполнения единожды дренированной кисты пропала, благодаря применению метода склерозирования полости.
Склерозирование полости в процессе пункции почки проводится путем введения чистого этанола (96%) в количестве, составляющем приблизительно четверть объема извлеченной жидкости, также применяется сочетание спирта с антибиотиками или антисептиками, через 7−15 минут лекарственное средство из кисты отсасывается.
Это важно! Некоторые специалисты рекомендуют более длительное время экспозиции склерозанта (до 2 часов). Также по данным исследований ряда авторов проведение через 12 часов повторной пункции почки с введением этанола или другого склерозирующего вещества дает гораздо более выраженный эффект и снижает вероятность рецидива кисты.
Процедура пункции кисты почки проводится под местным обезболиванием и занимает в целом немногим более получаса. Пациента просят прилечь на здоровый бок либо на живот, место будущей пункции обрабатывается антисептиком и обкалывается анестезирующим препаратом. Специальной пункционной иглой прокалывается кожа и подлежащие ткани, а затем она под контролем УЗ-аппарата (рентгеновской установки) вводится в кисту и через нее извлекается содержимое полости. Обычно, жидкость, получаемая в ходе пункции почки, имеет соломенно-желтый оттенок, но, если киста переродилась в злокачественную опухоль, то пунктат может иметь красноватый или даже бурый цвет. «>
Часть полученной жидкости отправляется на цитологическое и биохимические исследования. После эвакуации содержимого кисты ее стенки спадаются, а в полость вводится контрастное вещество, чтобы проверить: не сообщается ли она с чашечками или лоханкой почки. В случае, когда полость изолирована от других почечных структур, проводится введение склерозирующих медикаментов.
В ряде случаев выполнение пункции почки не может быть осуществлено из-за наличия противопоказаний:
- Множественные или многокамерные кисты — для достижения положительного результата от пункции почки необходимо удалить содержимое и склерозировать все кисты или все камеры одного образования, но при таком течении этой почечной патологии процедуру сложно произвести в требуемом объеме;
- Кальциноз или склероз стенки кисты — из-за уплотнения кистозной оболочки после удаления жидкости она не спадается, поэтому проведение пункции в данном случае не эффективно;
- Парапельвикальное расположение кисты — при такой локализации образования чрезкожный доступ к нему затруднен;
- Киста, сообщающаяся с полостной системой почки — введение склерозирующих веществ невозможно, в виду того, что они распространятся по полостной системе, повреждая ее;
- Диаметр её превышает 75−80 мм — при таких размерах вероятность ее рецидива после пункции весьма высока.
Это важно! Чем больше размер кисты, тем меньше эффективность от склеротерапии. Это утверждение касается образований, диаметр которых перевалил за 7 сантиметров.
В этих случаях проведение пункции с введением этанола может быть неэффективным или не доступным из-за локализации образования, поэтому проводятся альтернативные методы ее лечения, такие как лапароскопическая операция или удаление через открытый доступ.
Пункция почки — процедура, которая выполняется в амбулаторных условиях и в большинстве случаев не требует стационарного наблюдения. Последствия пункции встречаются редко, так как способности современных УЗ-аппаратов позволяют избежать большинства вероятных ошибок при проведении манипуляции, таких как повреждение крупных кровеносных сосудов и/или чашечно-лоханочной системы почки.
Вероятность развития инфекционных осложнений при этой процедуре также низка, так как после проведения пункции пациенту назначается прием профилактического курса антибактериальных препаратов.
Иногда больные могут отмечать такие последствия пункции почки как тошнота, повышение температуры, появление гематомы в месте прокола, покраснение мочи, но обычно все эти явления кратковременны и не требуют специфического лечения.
Это важно! После проведенной пункции и склеротерапии кисты вероятность полного излечения составляет 74−100%, если же процедура была выполнена дважды (вторая через 12 часов после первой), то эта цифра достигает 94%.
источник
Кисты почек — наиболее распространенные доброкачественные образования почек. Они могут быть одиночными (солитарными) или множественными, врожденными или приобретенными, поражать одну или обе почки, а также сочетаться с кистами в других органах (печень, поджелудочная железа и др.).
Степень поражения почек варьирует от ничтожной при мелких солитарных кистах до тотальной при поликистозе почек, нередко приводящим к тяжелой почечной недостаточности и гемодиализу.
Крупные кисты нередко являются причиной болей в области почки за счет сдавления как самой почки, так и прилежащих органов. Одним из признаков кисты почки является эритроцитурия (появление эритроцитов в анализе мочи). У пациентов с крупными или множественными кистами почек часто развивается вторичная артериальная гипертензия (повышение артериального давления).
Поэтому, точная диагностика и, главное, своевременное лечение кист почек позволяет предотвратить осложнения и добиться максимального результата.
Киста почки представляет собой полость (пузырек), наполненный жидкостью. В большинстве случаев кисты почек не вызывают болей и обнаруживаются случайно при УЗИ. Важную роль в диагностике кист почек играет компьютерная томография с внутривенным контрастированием. КТ почек позволяет не только уточнить количество и размеры кист, но и выявить предопухолевые изменения или опухоль в стенке кисты.
В зависимости от особенностей строения (по данным компьютерной томографии с внутривенным усилением) и вероятности опухолевого перерождения кисты почек делятся на 5 классов (классификация кист почек по Bosniak):
Как видно из таблицы, в большинстве случаев при кистах почек достаточно наблюдения за размерами и структурой кисты с помощью ежегодного контрольного УЗИ.
Поскольку кисты почек не являются тканевым образованием, воздействовать на них с помощью медикаментов бесполезно. Таким образом, остается только хирургическое лечение кист почек, вариантами которого являются следующие (приведены в порядке возрастания сложности и радикальности):
- пункция кисты почки под УЗ-контролем со склерозированием ее стенки;
- лапароскопическое иссечение стенок кисты почки (лапароскопия кисты почки);
- лапароскопическая резекция пораженного участка почки;
Показанием к хирургическому лечению кисты почки является крупный размер (более 5-7 см), быстрый рост кисты, клинические проявления, вызванные кистой (боли в области почки, эритроцитурия, повышение артериального давления).
Также, обязательному хирургическому лечению подлежат кисты, относящиеся к категории III и IV по классификации Bosniak.
Пункция и склерозирование кисты почки под УЗ-контролем — идеальный метод лечения тонкостенных одиночных кист.
Процедура проста, эффективна и безопасна, проводится под местной анестезией и требует лишь минимального наблюдения в стационаре в течение суток.
Пункция кисты подразумевает проведение в ее полость под контролем ультразвука тонкой иглы, аспирацию содержимого (опорожнение кисты) и введение склерозирующего препарата, который вызывает склеивание стенок кисты и предотвращает повторное накопление жидкости (рецидив кисты).
При рецидивных кистах почек, а также при многокамерных или толстостенных кистах (когда пункция и склерозирование под ультразвуковым контролем будут неэффективны), мы выполняем лапароскопическое иссечение стенок кисты почки (лапароскопия кисты почки). Эта операция выполняется под наркозом через три небольших прокола в животе.
Преимуществом лапароскопического иссечения кист почек (лапароскопии кист почек) является отсутствие рецидивов.
Срок госпитализации при этой операции составляет от 3 до 5 дней.
Если киста подозрительна на малигнизацию (озлокачествление), то зачастую приходится выполнять лапароскопическую резекцию почки (или даже лапароскопическую нефрэктомию, то есть удаление почки).
Обращаясь ко мне с такой проблемой, как кисты почек, Вы можете быть уверены в правильной и своевременной диагностике и адекватном лечении, включая современные высокотехнологические малоинвазивные процедуры.
источник
В случае отсутствия каких-либо симптомов все же возможно провести медикаментозное лечение кисты почки без операции, с регулярными обследованиями на УЗИ. Однако если оно продолжит расти, врач будет рекомендовать удаление кисты на почке одним из существующих способов.
Подготовка к операции
До того, как будет осуществлена операция по удалению кисты почки, важно полностью отказаться от использования любых препаратов, которые разжижают кровь. К тому же стоит избегать даже малейших переохлаждений. Причиной тому то, что любая операция является большим стрессом для организма и в частности для нервной системы. Если говорить том, как лечить кисту почки у женщин, то операцию лучше проводить в середине цикла.
Также нужно сдать определенные анализы и провести ряд исследований. Так необходимо:
- Предварительно сдать все нужные анализы крови и мочи;
- Сделать ЭКГ и УЗИ почки;
- Получить заключение терапевта и других специалистов.
Примерно за несколько дней до того, как будет начата операция, необходимо начать соблюдать определенную диету. Для этого нужно полностью исключить мучные продукты и фрукты.
К тому же за 8 часов до проведения хирургического вмешательства нельзя ни пить, ни есть.
Виды операций
Всего есть несколько различных способов, которыми может быть удалена киста почки. Сама процедура её устранения проводится во время открытой операции. Но последние годы от такой методики постепенно начинают отходить. Сегодня же все большое стараются использовать уже лапароскопическое удаление кисты почки, а также иные малоинвазивные способы вмешательства. Во время такой операции осуществляют склеивание стенок патологии, а также могут просто сшивать их.
Всего бывает несколько типов операций по способу их проведения:
Процедура выбора наиболее оптимального лечения — это прерогатива лечащего врача, который исходит из показаний серии УЗИ, а также целого ряда иных анализов. В некоторых случаях может потребоваться консультация у нескольких специалистах..
Подобная процедура осуществляется под контролем УЗИ и сама по себе является самой малотравматичной из всех возможных. При этом удаления кисты почки не осуществляется, а только высасывают её содержимое. Используется такой способ для устранения простых образований, которые не имеют предпосылок к озлокачествлению.
Для проведения данного хирургического вмешательства нужна медицинская бригада. После того, как будет изучен снимок и выбрано место для прокола, расположенное само близко к нахождению патологии. Самого пациента укладывают на бок таким образом, чтобы больная сторона была вверху. Чтобы ему было удобно в этом положении находиться, его обкладывают валиками. Во время процедуры чаще всего применяется местная анестезия. Сама операция проводится следующим образом:
- Сначала рассекаются мягкие ткани;
- Далее кисту прокалывают иглой и выводят через дренажную трубку её содержимое;
- Потом вводят в полость образования этиловый спирт и через определенное время его также выводят;
- В конце операции накладывается шок на рассечение ткани.
Во время операции используется чаще всего общий наркоз. Самый первый прокол делают возле пупка, через который будет нагнетаться газ непосредственно в саму брюшную полость. Это позволяет создать там удобное пространство для манипуляций. Остальные несколько мест проколов будут ставиться, исходя из общей клинической картины, а проводятся под контролем лапароскопа.
За счет введенных в полость инструментов, проводятся манипуляции, в процессе чего будет удалена киста почки. При наличии необходимости хирург проведет прокол стенки патологии, после чего делает аспирацию. За счет использования энодожниц осуществляется иссечение самой кисты. Проколы после лапароскопии зашиваются при помощи эндошва. При этом рецидив после такого удаления появляется крайне редко.
Зачастую проведение такого вмешательства по устранению кисты почки операция проходит под общим наркозом пациента. Сам эндоскоп вводится врачом непосредственно через уретру. Врач проводит данный инструмент к почке, для осуществления иссечения кисты. При этом ткани патологического образования не удаляются, а проводится процедура марсупиализации. Если все проходит хорошо, то патология рубцуется и далее никак себя не проявляет. Такая операция не оставляет каких-либо шрамов или рубцов на теле и имеет наименьший шанс на возможный рецидив кисты.
После удаления содержимого патологического образования, орган иссекается, пока не будут обнаружены стенки аномалии. Кисту не удаляют, а пришивают рассасывающейся нитью. Также в новообразование может закачиваться метиловый краситель. Это позволит определить, где находятся тонкие участки стенок патологии. Их тоже иссекают, после чего сшивают.
Восстановительный период
Важно! После проведения открытого типа хирургического вмешательства, назначают еще и ношение бандажа. При этом в первую неделю пациенту также прописывают обезболивающие препараты, а также противовоспалительные. Контролируют состояние пациента после операции в течение полугода.
источник
Системные состояния (артериальная гипертензия, ожирение, сахарный диабет ) способствуют прогрессированию заболевания. Они приводят к нарушению кровоснабжения и питания органов мочевыделительной системы и, как следствие, – к разрастанию менее требовательной к доступу кислорода соединительной ткани. Некоторые разновидности патологии обусловлены не возникновением и ростом кистозного образования, а локализованным процессом разрушения почечной ткани (при абсцессе, карбункуле ).
Большой размер кисты почки способствует нарушению уродинамики из-за уменьшения объема лоханки или частичного сдавления мочеточника. При этом к симптомам присоединяется снижение количества выделяемой мочи, частые позывы к мочеиспусканию, гематурия. Боли начинают иррадиировать в область паха и половых органов. Задержка и нарушение образования мочи становятся причиной интоксикации организма, что проявляется слабостью, повышенной утомляемостью, иногда – отеками. Явления почечной недостаточности (задержка жидкости, запах аммиака изо рта) возникают в случае двухстороннего поражения почек или наличия только одного органа.
Резкое повышение температуры, озноб, лихорадка, усиление болей при кисте в почке часто свидетельствуют о присоединении вторичной бактериальной инфекции и нагноении новообразования. Сильная болезненность в области поясницы, особенно появившаяся внезапно, на фоне физической нагрузки, указывает на возможность разрыва кистозной стенки. Разрыв может сопровождаться повреждением кровеносных сосудов с развитием кровоизлияния в почку и ишемией ее тканей. Признаком кровотечения является внезапно возникающая макрогематурия, в редких случаях кровь накапливается в забрюшинном пространстве.
Обнаружение кисты почки усложняется из-за длительного периода бессимптомного течения патологии. В результате заболевание нередко выявляется случайно. Первыми признаками являются неспецифические изменения в общем анализе мочи. необъяснимый подъем артериального давления. При помощи разнообразных диагностических техник врач-уролог может не только подтвердить наличие новообразования, но и определить его тип, размер и локализацию, а также оценить функциональную активность мочевыделительной системы. С этой целью назначаются следующие исследования:
При наличии солитарной интрапаренхиматозной или субкапсулярной кисты размером до 5 сантиметров лечение не требуется – достаточно наблюдения у специалиста для контроля заболевания. Необходимость в лечебных мероприятиях возникает при появлении характерной симптоматики (болей в пояснице, нарушений мочеиспускания и др.), увеличении размеров кистозного пузыря. Лечение также показано при многокамерном характере кисты (по причине риска малигнизации), ее расположении у ворот и в области лоханки почки. Обычно устранение кистозного образования производится пункционными и эндоскопическими техниками, к которым относятся:
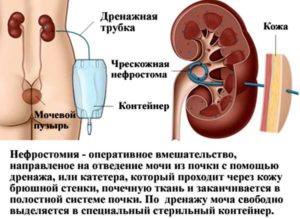
Чрескожная пункционная аспирация почечной кисты . Заключается во введении иглы в кистозную полость с дальнейшим отсасыванием (аспирацией) содержимого. В результате объем кисты резко уменьшается, новообразование склерозируется. Методика применяется при наличии однокамерной кисты размером не более 6 сантиметров. Отмечается достаточно высокое количество рецидивов.
При наличии крупных кист и значительном повреждении почки прибегают к резекции или нефрэктомии (при условии нормальной функциональности второго органа). Вспомогательное лечение включает симптоматические мероприятия – прием болеутоляющих средств, гипотензивных препаратов (ингибиторов АПФ), антибиотиков при инфекционных осложнениях.
Склеротерапия применяется в случае простой кисты почки с ровными контурами, состоящей из 1 камеры и имеющей размер до 5 см. Операцию осуществляют путем пункции в поясничной области и проведения иглы в кисту под КТ или УЗИ наблюдением. Склерозирующий препарат (йодсодержащие вещества, спирт и др.) вводят после полного отсасывания содержимого кисты. Его выдерживают в кисте, а затем удаляют и извлекают иглу. В результате склеротерапии полость кисты зарастает соединительной тканью и облитерируется. Утолщение и нечеткий контур стенок кисты, неоднородность ее содержимого, наличие включений и камер являются противопоказанием для склеротерапии.
Киста почки — доброкачественное, тонкостенное, объёмное образование, развивающееся из паренхимы почки и содержащее, как правило, серозную жидкость. Киста почки представляет собой шаровидную полость. Чаще всего у пациентов диагностируют одиночные кисты почек, диаметром до 3 см, располагающиеся субкапсулярно в паренхиме почки. Кисты примерно с одинаковой частотой встречаются и в правой, и в левой почках. Крупные одиночные кисты, синусные кисты почек, множественные кисты почек встречаются достаточно редко.
Простая киста почки не имеет типичных клинических признаков, а у 70% больных протекает бессимптомно, годами и даже десятилетиями не вызывает никаких клинических проявлений. Именно поэтому на основании только клинических симптомов её невозможно достоверно диагностировать. Нередко простую кисту случайно обнаруживают при обследовании больного по поводу заболевания, не имеющего к ней никакого отношения (другие урологические или неврологические заболевания и прочее). При увеличении размеров кисты и сжатии паренхимы почки или мочевыделительной системы появляются характерные клинические проявления.
Наиболее характерными симптомами простой кисты почки являются:
Интенсивность боли зависит от размеров кисты, её локализации, от состояния связочного аппарата почки. Пальпируемое образование в области почки может служить лишь предположительным признаком простой кисты, так как за кисту можно принять истинную опухоль почки или нижний сегмент смещённой почки.
Диагноз кисты почки ставится на основании жалоб пациента, клинической картины и данных инструментального исследования. При подозрении на кисту почки необходимо выполнить ультразвуковое исследование почек, внутривенную экскреторную пиелографию и радиоизотопную сцинтиграфию почек.
При определении показаний к операции (особенно в случае многокамерной кисты или наличии перегородок) и выборе методики хирургической операции при кисте почки, помимо УЗИ и экскреторной пиелографии, необходимо провести компьютерную томографию органов забрюшинного пространства с контрастированием для исключения онкологического заболевания.
Терапевтических методов лечения кисты почки не существует. До середины 90-х гг. до широкого внедрения в медицину методов эндоскопической хирургии почек, больные с одиночной или множественными кистами почки пребывали под динамическим наблюдением и получали только симптоматическое лечение. В случае небольших одиночных кист пациентам выполнялась операция по склерозированию кисты почки под контролем УЗИ. При быстром росте кисты почки пациентам проводилась открытая операция на почке.
Поскольку, в отличие от опухоли, киста почки — доброкачественное заболевание, за кистой в 70% случаев можно осуществлять наблюдение, не прибегая к активным хирургическим действиям. Больным, у которых киста почки не превышает 5 см в диаметре, находится на периферии почки и не вызывает нарушений кровообращения почки и оттока мочи, требуется, как правило, динамическое наблюдение с применением ультразвукового исследования 1 раз в 6–12 месяцев.
Хирургическое лечение кисты почки не проводится в тех случаях, когда киста не беспокоит больного, не вызывает нарушения оттока мочи из почки, а также при тяжелых сопутствующих состояниях больного и нарушениях свертывания крови.
Показания к оперативному лечению при кисте почки:
При хирургическом лечении кисты почки могут быть выполнены разные по объему вмешательства:
Пункция почки в настоящее время является первым этапом в лечении простых одиночных (солитарных) неосложненных кист почки диаметром до 3–5 см и располагающихся субкапсулярно в паренхиме почки. В настоящее время чрескожнаялечебно-диагностическая пункция кисты почки проводится только со склерозированием, поскольку пункция кисты почки без использования склерозирующего средства в большинстве случаев ведет к рецидиву кисты и необходимости повторного вмешательства. В некоторых случаях может отмечаться даже увеличение объёма кисты по сравнению с исходным размером. Чрескожная лечебно-диагностическая пункция кисты почки проводится под контролем УЗИ, эвакуация содержимого и введение в её полость склеивающего вещества.
Введение в полость кисты склерозанта значительно уменьшает частоту рецидивов (до 2%) в течение года после чрескожнойлечебно-диагностической пункции кисты почки. В течение трех лет рецидив кисты после склерозирования отмечается у 7–15% больных.
Необходимо учитывать, что даже при небольших размерах одиночных кист почки технически далеко не все кисты можно пунктировать, что определяется локализацией кисты в почке.
В настоящее время в США и Европе основным способом лечения кист и опухолей почек является лапароскопическая эндовидеохирургическая операция. Лапароскопическая хирургия кист почек является современным и малотравматичным способом радикального удаления кист.
Лапароскопическая методика лечения солитарной (одиночной) кисты почки имеет большие преимущества, как перед пункционными методами, так и перед открытыми операциями.
Рис. 1. Количество проколов брюшной стенки места введения троакаров при иссечении кисты справа. Положение пациентки и операционной бригады.
С одной стороны, выполняется радикальная операция — иссечение кисты с гистологическим исследованием, а с другой, — сохраняется принцип малоинвазивности (на брюшной стенке остаются 3 разреза по 5 мм). Лапароскопический доступ позволяет удалить кисту почки любого размера и локализации. Увеличенное изображение на мониторе дает возможность видеть тонкие анатомические образования почки, что делает операцию деликатной и безопасной, а использование современных ультразвуковых хирургических ножниц и аппарата дозированного элекротермическиго лигирования тканей «Liga sure» (США) — проводить иссечение кисты бескровно.
При больших кистах (диаметром более 5 см), с преимущественно интрапаренхиматозным положением (большая часть которых расположена внутри почки), необходимо проводить иссечение «крыши» кисты (верхней её части). При этом внутренняя часть кисты обрабатывается аргон-усиленной плазмой (аппарат Force Triad, США) для профилактики рецидива кисты.
К открытому оперативному лечению простых кист почки прибегают только при появлении осложнений. таких как нагноение или разрыв кисты, злокачественное перерождение её, при кистах, приведших к значительной или полной потере паренхимы почки и гипертензии. Кроме того, из ранее существовавшего большого списка показаний к открытой операции при простых кистах почек остались также сопутствующие урологические заболевания, при которых необходимо проведение открытой операции, например, некоторые клинические формы мочекаменной болезни, стриктура лоханочно-мочеточниковогосегмента. Открытое оперативное лечение кисты почки заключается в нефрэктомии, резекции почки, вылущивании кисты или иссечении её свободной стенки.
Иногда путают множественные кисты с врожденным поликистозом почек, лечение этих заболеваний значительно отличается друг от друга.
Поликистоз почки — это врожденное заболевание почек, которое, как правило, передается по наследству. Впервые заболевание проявляется уже в детстве или молодом возрасте, протекает постепенно с медленным нарастанием. Внезапная манифестация возникает крайне редко, на фоне простуды или ослабления организма. В случае острого начала, поликистоз почки проявляется резким подъемом артериального давления и нарушением выделительной функции почек. При обследовании нередко обнаруживаются почки огромных размеров с перерожденной почечной тканью (паренхимой), которую сдавили множественные кисты.
При врожденном поликистозе почек целесообразность иссечения кист сомнительна. Больным с поликистозом почки необходимо проводить хирургическое лечение только в случаях нагноения кист. В целом, для них предпочтительно терапевтическое симптоматическое (паллиативное) лечение, чтобы ограничить рост кист, сохранить функцию почки и на максимально долгий срок отложить необходимость в проведении постоянного гемодиализа и в трансплантации почки. Даже мелкие одиночные кисты почки могут быть причиной развития злокачественной артериальной гипертонии, не поддающейся консервативному лечению. Крупные кисты могут вызвать атрофию паренхимы почки и хроническую почечную недостаточность.
Если желаете поделиться данными этой статьи с друзьями, опубликуйте ссылку на него на своей странице, выбрав кнопку нужной соцсети:
Киста почки является одним из самых распространенных состояний в нефрологии. Предполагается, что кистозные изменения различной степени выраженности возникают почти у четверти людей в возрасте старше 45 лет. Особенно предрасположены к развитию патологии мужчины, страдающие ожирением. артериальной гипертензией. инфекционными заболеваниями мочевыделительной системы, уролитиазом. Нарушения работы почек выявляются лишь у трети больных, в остальных случаях наблюдается бессимптомное течение. К отдельному типу относятся врожденные разновидности кист, которые обнаруживаются у детей.
Кистозные образования в почках представляют собой достаточно разнородную группу патологических состояний. Непосредственной причиной заболевания считаются нарушения роста эпителиальной и соединительной (межуточной) тканей, обусловленные повреждением или воспалительными процессами. Развитие некоторых кистозных разрастаний объясняется врожденными аномалиями мочевыделительной системы или генетическими особенностями организма. Основными предрасполагающими факторами являются:
Возрастные изменения. Появление кист у лиц старше 45 лет объясняется увеличением нагрузки на выделительную систему и механизмом «накопления нарушений». Последний возникает вследствие незначительных по выраженности, но множественных патологических процессов, усиливающих влияние друг друга.
Развитие «истинной», наиболее распространенной кисты почки происходит в результате повреждения канальцев нефрона. Воспалительный или склеротический процесс, травмы органа ведут к изоляции фрагмента канальца от остальной части начальных отделов мочевыделительных путей. При определенных условиях наблюдается не склерозирование изолированного участка, а бурное разрастание канальцевого эпителия, в результате чего формируется небольшой (порядка 1-3 миллиметров) пузырек. Он наполнен жидкостью, по своему составу сходной с первичной мочой или фильтрованной плазмой крови. При дальнейшем делении клеток соединительной и эпителиальной тканей происходит рост кисты, иногда достигающей в размере 10-15 сантиметров.
Рост новообразования сопровождается компрессией окружающих структур, иногда это стимулирует развитие вторичных кистозных разрастаний. При значительном размере кисты затрудняется отток мочи, сдавливаются кровеносные сосуды, питающие почку, раздражаются нервные пучки. Это становится причиной ряда местных и общих симптомов – болей, колебаний артериального давления, интоксикации организма. Иногда наблюдается малигнизация клеток эпителия стенок новообразования.
Существует несколько вариантов классификации кистозных пузырей в почках, основывающихся на их структуре, локализации, происхождении, характере содержимого. Традиционно к данной патологии относят состояния, фактически не являющиеся кистой – например, дермоидные опухоли, абсцессы в почках, которые имеют схожие черты строения, но другую этиологию. Особенно высокой клинической значимостью обладает классификация, созданная с учетом структуры образования и включающая следующие варианты:
- Солитарная киста. Является самым распространенным типом заболевания, обнаруживается в 70-80% случаев. Представляет собой однокамерную тонкостенную полость, наполненную серозной жидкостью. Размеры могут варьироваться от нескольких миллиметров до 10-12 сантиметров.
- Мультилокулярная киста. Камера новообразования разделена перегородками на отдельные участки. Имеет преимущественно наследственный характер. Озлокачествляется чаще других кист.
- Поликистоз. Диагностируется при образовании множества кист различной формы и размеров, часто поражающих обе почки. Обычно является результатом врожденных аномалий мочевыделительной системы, диагностируется у детей.
Локализация кистозных полостей может различаться – под капсулой органа (субкапсулярная), в толще его тканей (интрапаренхиматозная), в области ворот или лоханок почек. Расположение, характер и размер кисты являются основными характеристиками, влияющими на выбор методики лечения и прогноз заболевания.
Патология часто протекает бессимптомно, что обусловлено медленным ростом новообразования – ткани почек успевают адаптироваться к его наличию без заметной потери функциональности. При росте киста начинает оказывать давление на кровеносные сосуды и стимулировать юкстагломерулярный аппарат. Это проявляется увеличением и нестабильностью уровня артериального давления, что приводит к головным болям, сердцебиениям, кардиалгии. Местные симптомы – боли в поясничной области – развиваются при декомпенсации функции почки или при компрессии близлежащих нервных стволов.
Одним из наиболее частых осложнений кисты почки считается ее инфицирование с развитием нагноения, протекающего по типу абсцесса или тяжелого пиелонефрита. Значительную роль в проникновении патогенных микроорганизмов играют нарушения уродинамики – рефлюкс и застой мочи. Также возможен разрыв кисты с излитием ее содержимого в чашечно-лоханочную систему или в забрюшинное пространство. Он может сопровождаться почечным кровотечением, инфицированием мочевыделительных путей или возникновением шока. В отдаленной перспективе существует риск злокачественного перерождения кистозных образований.
Прогноз кисты почки зависит от характера новообразования, его размеров и локализации. В большинстве случаев выявляются относительно небольшие однокамерные кистозные пузырьки с медленным ростом. Их наличие практически бессимптомно, характеризуется благоприятными перспективами. Лечение таких форм патологии не требуется, необходимо только периодическое обследование у нефролога для своевременного обнаружения возможных осложнений. При многокамерных и поликистозных формах прогноз ухудшается, поскольку увеличивается риск малигнизации и ХПН. Однако при радикальном лечении данных типов патологии рецидивы и осложнения регистрируются крайне редко. Специфической профилактики кисты почки не существует, рекомендации сводятся к своевременному лечению воспалительных заболеваний мочевыделительной системы, контролю артериального давления и периодическому медицинскому обследованию у уролога после достижения 40 лет.
Киста почки – это патологическое образование на почке, окруженное соединительной тканью и наполненное жидкостью. Данная патология является наиболее распространенным заболеванием почек. Она может находиться на поверхности органа или внутри него. Киста оказывает негативное влияние на функции почек. Врожденная патология встречается крайне редко (около 1,1% детей), а с возрастом частота заболевания увеличивается до 25%. Чаще всего данное заболевание встречается у взрослых людей. Часто болезнь протекает бессимптомно и проблему выявляют только после того, как она достигла больших размеров.
Патология оказывает негативное действие на почечную ткань. Поэтому опасность представляет не образование, а то, какие оно вызывает последствия. Почки выполняют важную функцию в организме и любые негативные изменения, которые в них происходят, могут спровоцировать серьезные заболевания. Склонность кисты к рассасыванию очень низкая и для того чтобы предотвратить негативные последствия данная проблема должна находиться под строгим медицинским контролем.
Нарушения функций почек может вызвать сильную отечность, а со временем организм начинает не справляться с увеличенной нагрузкой и тогда начинаются перепады давления. В этом случае наибольшая опасность заключается в риске развития инфарктов (геморрагических, ишемических). Также повышается нагрузка на кровеносные сосуды.
Частая проблема при данной патологии – перерастяжение паренхиматозной ткани. Она, в свою очередь, провоцирует раздражение нервных окончаний, и оказывает давление на соседние органы. Нередко у пациентов наблюдаются кровянистые сгустки в моче, поэтому часто у них возникает анемия. В области кистозного образования создаются благоприятные условия для патогенной микрофлоры, что может стать причиной пиелонефрита.
Данная проблема возникает как сопутствующее заболевание основной болезни. Плохая экология, нервные стрессы, неправильное питание и нездоровый образ жизни создают благоприятные условия для прогрессирования болезни.
В зависимости от этиологии кистозного образования их принято разделять на врожденные и приобретенные. Рассмотрим некоторые из них. Всемирная организация здравоохранения выделяет несколько категорий:
Данную разновидность относят к простым. Синусная киста появляется в результате увеличения просвета в лимфатических сосудах, проходящие сквозь синус почек, находящиеся рядом с лоханкой. Нарушение встречается в основном у женщин от 45 лет. Причина возникновения такого заболевания до сих пор неизвестна.
Данное образование еще называют парапельвикальной. Измеряется оно как в миллиметрах, так и в сантиметрах. Опухоль заполняется желтоватой жидкостью, имеющей в своем составе примесь крови. Могут быть обнаружены случайно. До 5 см стараются не трогать, более крупные требуют оперативного вмешательства.
Имеет небольшие размеры. Особых осложнений не вызывает. Больной может и не подозревать о наличии такой проблемы в почках. При лечении используется пункция.
Данный вид патологии характерен для мужчин. В жидкости кисты имеется примесь крови, из-за чего полость имеет бурый или серый цвет. Иногда в жидкости таких патологий может быть гной. По форме капсула может быть эллипсовидной или шарообразной. Кисты могут быть единичными или множественными.
Наличие более пяти образований представляет собой множественные кисты. Иногда это заболевание принимают за поликистоз. Но это две совершенно разных патологий. Они наполнены плазмой крови, а полости при поликистозе содержат мочу. Многочисленные патологии не соединены между собой, в то время как поликистозные покрыты общей оболочкой. В отличие от поликистоза кисты редко вызывают серьезные осложнения.
Они встречаются очень редко. Часто при такой патологии паренхиматозный орган представляет собой одну большую кисту. Орган значительно увеличен в размерах и легко прощупывается. Иногда часть органа остается без патологических изменений и даже частично выполняет свои функции. В таких случаях моча, вырабатываемая почками, скапливается в полостях кисты.
При такой патологии может нарушаться строение второй почки. В большинстве случаев мультикистозное поражение обеих почек приводит пациента к летальному исходу. Лечение осуществляется только с помощью оперативного вмешательства и удаления пораженного органа. При нагноении операция проводится экстренно.
Под действием определенных негативных факторов еще во время внутриутробного развития у плода могут образоваться кисты. Проблема встречается у 5% новорожденных детей. У 25% малышей она двусторонняя, при которой поражены обе части органа. Важно своевременно выявить патологию для того, чтобы своевременно принять меры по ее ликвидации и предотвратить развитие онкологического процесса. Мальчики более склонны к появлению данной проблемы, чем девочки.
Наиболее распространенные причины патологии: врожденное заболевание, родовая травма, герпес. Опасность проблемы заключается в том, что может произойти поражение не только почки, но еще и печени. Тяжелые случаи могут привести к летальному исходу.
В старшем возрасте у детей развивается почечная недостаточность.
В большинстве случаев врачи принимают решение удалить опухоль для предотвращения рака. Иногда патология остается без изменений и в течение всей жизни человека никак себя не проявляет. К увеличению могут привести стафилококки, энтеробактерии, инфекционные заболевания.
Иногда у детей встречаются псевдокисты. У таких небольших образований отсутствует эпительная выстилка. Они могут проходить самостоятельно в течение первого года жизни.
Часто такие кисты у детей проходят бессимптомно и о них узнают во время планового УЗИ. В редких случаях патология дает о себе знать и проявляется повышением температуры тела, отставанием в росте, анемией и увеличением количества эритроцитов в моче. Проблема кистозного поражения почек у ребенка достаточно распространенна. Поэтому во многих медицинских учреждениях при выписке из роддома проводят плановое УЗИ.
Для беременных такая опухоль, несмотря на то, что она в большинстве случаев доброкачественная, представляет большую опасность. Потому что опухоли больших размеров могут спровоцировать кровотечения и выкидыш. К сожалению, четкой симптоматики данной патологии нет и ее сложно определить. Как правило, она выявляется у женщин при проведении обследования на УЗИ. Поэтому беременным женщинам очень внимательно стоит относиться к своему здоровью и немедленно обратиться к специалисту при наличии следующих тревожных симптомов:
Стоит помнить, что чем раньше будет выявлена киста, тем больше шансов предотвратить негативные последствия и сохранить беременность.
Болезнь имеет неярко выраженные симптомы. Основным симптомом данного заболевания является боль. Именно с такой жалобой чаще всего пациенты обращаются за медицинской помощью. Боль может быть периодической, а может быть постоянной. Еще одним ярко выраженным симптомом является артериальная гипертензия. При данной проблеме большинство гипотензивных препаратов неэффективно.
Также важным диагностическим фактором является периодическое появление кровянистых сгустков или красный оттенок мочи. Такие понятия, как симптомы и лечение имеют прямую связь. Поэтому так важно внимательно изучить клиническую картину и признаки болезни.
Наиболее опасным осложнением заболевания считают разрыв капсулы. К такому последствию может привести сильное негативное воздействие на образование. В случае нарушения целостности образования часть или все его содержимое выходит в брюшную полость, что провоцирует воспалительные процессы (перитонит). Решение проблемы осуществляется с помощью оперативного вмешательства.
Также серьезным осложнением патологии является нагноение. У пациентов повышается температура тела, появляется общая слабость и острая боль в пояснице. Кроме того, может произойти интоксикация всего организма. Такое осложнение чаще всего встречается при двусторонней кисте. В этом случае хирургическое вмешательство проводится с последующей антибактериальной терапией. Ну и самым опасным осложнением является перерождение в раковое образование.
Диагностика патологии почек проводится с применением традиционных методов. Для получения четкой и полной картины проводят КТ, УЗИ и МРТ. С помощью этих методов обследования врач может точно определить месторасположение опухоли и ее структуру.
С целью исключения злокачественного процесса пациентам проводят радиоизотопное исследование (урографию, допплерографию, сцинтиграфию и ангиографию). Обязательно проводится общий анализ крови и мочи.
Проведение диагностики может отличаться в зависимости от характера образования:
На основании данных полученных во время проведения диагностики заболевания подбирают оптимальную терапию для определенного пациента.
Борьба с кистозными образованиями может проводиться с применением разных терапевтических методов.
Особенность данного заболевания заключается в том, что избавиться от него с помощью медикаментов невозможно. Все лекарственные препараты способны только облегчить состояние пациента и снизить симптоматику болезни. Но ни одно лекарство не способно полностью ликвидировать проблему.
Для лечения используют антимикробные, обезболивающие и понижающие давление медикаменты. Также применяют средства для снижения симптоматики мочекаменной болезни. Длительность лечения определяет врач индивидуально каждому пациенту в зависимости от его состояния и общей клинической картины. Некоторым пациентам назначают гемодиализ для поддержания работы почек.
Проводят комплексные мероприятия по снижению отечности тканей. С этой целью пациентам назначают мочегонные средства, и ограничение употребления соли. Пациентам, у которых наблюдаются кровотечения разной степени, приписывают постельный режим.
Многочисленные кисты больших размеров можно вылечить только оперативным методом. Какой вид оперативного вмешательства применить определяет врач, ориентируясь на локализацию образования. Для удаления патологии, расположенной на задней стенке почки, применяют малоинвазивное оперативное вмешательство через разрез на кожу. На коже делают небольшой разрез, в который вставляют эндоскоп. Процедура проводится под рентген контролем. После операции пациенты несколько дней находятся под наблюдением врачей в стационаре.
Многие скептики не доверяют народным методам лечения. Но, несмотря на это, лечение народными средствами пользуется большой популярностью среди врачей и пациентов.
При правильном выборе средств можно быстро облегчить состояние пациента и снизить симптоматику. Для того чтобы народные средства оказали эффективную помощь при их использовании необходимо соблюдать некоторые правила:
Одним из самых эффективных средств для лечения патологий в домашних условиях является лопух. Это растение обладает мощным противоопухолевым действием. Из корней растения готовят отвар, который принимают по одному стакану (в течения дня выпивают маленькими глотками). Также можно делать компрессы с этим растением. К пояснице прикладывают листья лопуха (на 10 часов).
Для очищения почек используют петрушку. Из нее делают некрепкий отвар, который пьют в течение дня вместо обычной воды.
Народная медицина не менее эффективная, чем другие методы борьбы с кистой почек. Более того, она не только эффективно помогает решить проблему, но и оказывает благотворное влияние на весь организм, очищает его от токсинов и шлаков.
Не всем пациентам показано оперативное вмешательство. Основными показаниями для поведения такого лечения являются:
С целью определения характера образования пациенту делают пункцию. Данная малоинвазивная процедура проводится под контролем УЗИ. С помощью тонкой иглы врач прокалывает поверхность кисты и берет часть ее тканей на анализ. Пункция позволяет определить природу образования исключить или подтвердить онкологию и подобрать оптимальное лечение для определенного пациента.
Небольшие образования поддают склерозированию. Данная процедура проводится под контролем ультразвука. В кисту вводят длинную иглу небольшого диаметра и вытягивают все содержимое полости. Затем в очищенное образование вводят специальное вещество для склеивания его стенок. На сегодняшний день это наиболее эффективный и щадящий метод устранения кист. Процедура достаточно простая и безболезненная. Многих пациентов отпускают домой сразу после ее проведения.
Эффективным методом удаления множественных и больших образований является лапароскопия. На сегодняшний день это наиболее прогрессивный и щадящий способ устранения опухолей. В брюшной полости делают небольшие отверстия, в которые вводят инструменты и лапароскоп.
Эффективность любого метода лечения напрямую зависит от того какое у пациента питание. В первую очередь необходимо свести к минимуму употребление соли. Пациентам с данным заболеванием нужно тщательно контролировать употребление жидкости. Потому что большое количество воды создает дополнительную нагрузку на орган, что в данном случае категорически противопоказано.
Также необходимо снизить употребление белковой пищи, излишки которой в организме преобразовываются в ядовитые вещества. Диетический рацион предусматривает полный запрет на шоколад, кофе, морепродукты. О таких вредных привычках как курение и злоупотребление алкоголем придется навсегда забыть.
Профилактические мероприятия предусматривают соблюдение следующих рекомендаций:
Несвоевременная терапия любых заболеваний приводит к серьезным осложнениям. Поэтом нужно внимательно относиться к своему здоровью и начинать лечить болезни как можно раньше.
Видео передачи «жить здорово» про кисту:
Оставьте комментарий 2,280
Во время проведения пункции кисты врач под контролем УЗИ прокалывает кожу над почкой, вводит иглу в кисту и вытягивает из новообразования жидкость. Внутрикистозное содержимое исследуют для определения природы новообразования, исключения наличия раковых клеток. Пустое место, образовавшееся после удаления кисты, постепенно заполняется соединительной тканью. Преимущества данного метода:
Наряду с преимуществами, у метода существует недостаток — киста появляется снова. Чтобы этого не допустить, после извлечения жидкости из кисты в нее вводят слерозирующее вещество (например, спирт). Благодаря этому стенки новообразования «склеиваются» и не выделяют больше жидкости, заполняющей кисту. Таким образом, рецидив исключается. В качестве еще одного недостатка отмечается опасность инфицирования почки.
Если киста небольшого размера, не вызывает нарушений в работе почек и других патологий, то в ее лечении нет необходимости. Удаление новообразования требуется в случае, если:
Пункция кисты почки предусматривает строгое соблюдение требований.
Пунктирование проводится после проведения всех необходимых исследований, определения свойств патологии. В зависимости от места расположения образования пациент ложится набок или на живот. Процедура проводится под местной анестезией. Место прокола обеззараживают антисептическими растворами и обкалывают обезболивающими препаратами. Пункция кисты почки проводится под контролем УЗИ. Игла, предназначенная для введения в новообразование, оснащена специальным наконечником, который виден на экране аппарата УЗИ для максимальной точности.
В рамках подготовки к пунктированию на основании результатов диагностики определяется место прокола и глубина, чтобы не повредить паренхиму почки и крупные кровеносные сосуды. На игле делают специальную отметку, глубже которой ее нельзя вводить. Так предупреждаются осложнения процедуры. После завершения подготовки хирург делает маленький надрез на коже, ткани раздвигаются и фиксируются зажимом. Производится прокол специальной иглой и извлекается внутрикистозная жидкость.
Пункция проводится под «местным наркозом», контролируя процесс УЗИ или КТ.
Если патологии не сопутствует воспаление или гнойный процесс, после извлечения кистозной жидкости в освободившееся пространство вливается склерозирующее вещество. Чаще всего применяется этиловый спирт, объем которого составляет 4-ю часть объема извлеченной жидкости. Введенное средство находится в полости новообразования 5—20 минут, в зависимости от особенностей патологии, а затем извлекается. Таким образом, клетки, выделяющие кистозную жидкость, умирают и полость «склеивается». Для пациента этот этап процедуры сопровождается жгучей болью.
Во время изъятия кистозной жидкости может быть обнаружено наличие в ней гноя или крови. Зачастую это наблюдается, если причиной возникновения образования стала травма. В этом случае, после извлечения кистозной жидкости ставят дренаж, полость промывают, санируют. Дренаж не удаляют в течение 3—5-ти суток, пока не пройдет воспаление. Склерозирование выполняют 4 раза, оставляя в полости введенное средство на 2—3 часа. По завершении всех манипуляций дренаж удаляют.
Иногда при пункции возникает угроза разрыва почки.
Пункция кисты почки — своего рода операция, которая проводится в соответствии со всеми правилами хирургического вмешательства. Пункцию делают в условиях амбулатории, после чего пациент на 2—3 дня остается в стационаре. Обычно итогом данного вида терапии является быстрое восстановление состояние пациента и полное выздоровление. Может наблюдаться повышение температуры и наличие гематомы на месте прокола, но эти явления быстро проходят. Благодаря контролю УЗИ во время процедуры исключаются серьезные ошибки, прокол лоханок или крупных сосудов. В некоторых случаях возможны такие осложнения:
При поликистозе или наличии крупной кисты (более 7 см) процедура малоэффективна.
Пункция почек имеет ряд противопоказаний, которые нужно учитывать.
источник