Пациентки считают приговором анэхогенное новообразование в парной женской половой железе. Патогенное образование — не диагноз, а свидетельствование о не отражении ультразвуковых волн на придатках. Анэхогенные кисты считаются нормой, но кисты низкой эхогенности свидетельствуют о патологическом процессе.
Эхогенность используется на УЗИ-диагностике всего организма. На включениях низкой эхогенности нет звука при направлении датчиком. Морфологические данные исследуемого органа играют важную роль. В исследуемом органе есть жидкость, воздух, ткани плотные — понижена эхогенность. На ультразвуковом исследовании тела отображаются темным пятном. Включения с повышенной эхогенностью изображены светлым цветом. Образования в яичниках:
- желтое тело;
- фолликулярная, эндометриоидная, серозная киста;
- эмбрион
После УЗИ женщине необходимо обратиться к гинекологу, чтобы исключить поводы для переживаний.
На основании ультразвукового исследования доктор показывает пациентке отражение на спектрограмме. Изучая образования детально, проводят дополнительные исследования для раскрытия полной картины о состоянии яичников.
Анэхогенная киста яичника — темное круглое пятно, видимое доктором на экране монитора. Кистомы — полости со скопившимся экссудатом, мешающие функционировать женским парным железам, нарушающие гормональный баланс.
- недостаток эстрогена;
- воспалительные заболевания матки, яичников;
- болезни инфекционного характера;
- неполноценность маточных придатков;
- операционные последствия на прямой кишке, мочевом пузыре, влагалище;
- спаечный процесс
Анэхогенная полость в яичнике имеет разные размеры. Работа здорового яичника во время менструального цикла: после менструации в одном, двух яичниках растут фолликулы. В первые 14 дней анэхогенное тело в яичнике, имеющее размер 1-3 мм, увеличивается до 7-8 мм. Доминантный фолликул с выходящей яйцеклеткой вырастает 16-30 мм. Выпуская яйцеклетку, анэхогенная структура делается меньше, превращаясь в специфическую железу внутренней секреции. Желтое тело не работает, рвется за 2-3 дня до менструации, жидкость уходит. С первого до последнего дня месячных у здоровой женщины в яичнике нет анэхогенности. С наступлением беременности, на одном яичнике круглое желтое тело принимают за анэхогенное образование.
Из-за нарушения гормонального фона снижаются функции яичников. Появляются анэхогенные образования — кисты яичников с толстыми стенками, круглыми, овальными включениями. Анэхогенность содержит жидкий экссудат, кровь добавляется к нему. Анэхогенное полостное образование с паутинообразной, сетчатой структурой содержит перегородки неправильного внешнего вида, области высокой плотности — кровяные сгустки — разных величин, форм.
- одиночная;
- множественная;
- однокамерная — простой пузырек с отсутствием перегородок;
- многокамерная — менее безопасна
- Эндометриоидная с неоднородной структурой, твердым внешним слоем, длительно сохраняющая первоначальные параметры, увеличивающаяся каждый менструальный цикл.
- Фолликулярная — образование происходит из фолликула. Структурный компонент яичника не лопнул вовремя — сформировалось аваскулярное образование. Проявляется неправильной работой гормонов. Функции яичников нарушает нехватка прогестерона, эстрогена, яйцеклетка не выходит в маточную трубу из яичника, не получается забеременеть. Капсулы с жидкой массой исчезают самостоятельно или приходится лечится медикаментами.
- Серозная — одно- многокамерная кистома доброкачественного характера. Подозревая злокачественную опухоль, нужна консультация онколога. Пузырь формируется серозной тканью. Прозрачная жидкость заполняет капсулу.
- Паровариальная малоподвижная, плотная кистома с тонкими камерами, прозрачной жидкостью, содержащей белок, располагается по периметру яичника. Прорастая между маткой и железой, провоцируется острая боль в нижней части живота.
- Киста желтого тела образовывается скоплением жидкости, кровяных выделений на месте разорвавшегося фолликула. Гормоны вырабатываются неправильно, жидкость наполняет желтое тело.
Полостное образование исчезает спустя 2-3 менструальных цикла. При обнаружении кровеносных сосудов в кистах, женщина проходит дополнительное обследование, исключая злокачественность. Доброкачественную опухоль легко дифференцируют с онкологией. Кистомы, отображающиеся на ультразвуке с низкой частотой, без кровеносных сосудов. Размер патологий — 25-100 мм. 20% пациенток имеет злокачественные опухоли в парных женских половых железах.
Подозревая злокачественность, проводят дополнительные обследования.
Тератома, служащая инфекцией, злокачественной опухолью, оказывается анэхогенным образованием.
- Анэхогенные элементы однородной структуры
- Однородные образования низкой эхогенности
- Сетчатые гладкие типы диаметром 10-15 мм
- Структурные элементы средней анэхогенности
Женщины детородного возраста склонны к появлению кисты яичника. У девочек до прихода месячных, у женщин климактерического периода кистомы образуются реже. Особь женского пола периода менопаузы должна понимать, что полостным образованиям требуется более серьезное внимание, нежели у молодых женщин. Во время климакса чаще развивается рак яичников. Включения, образованные в яичнике, внимательно исследуются.
Женщины не допускают мысли о появлении кисты. Небольшие кистомы бессимптомны. Увеличиваясь, у женщины:
- давление, тяжесть в области малого таза;
- болит в правой, левой частях живота во время усиления физических нагрузок, полового акта;
- фальшивые дефекационные позывы;
- болезненности при мочеиспускании, частые позывы в туалет по-маленькому;
- при перекруте, разрыве в животе, паху появляются схваткообразные боли, поднимается температура тела, рвет, тошнит.
- врожденные, дермоидные кисты;
- дисфункции гормонального фона;
- эпителиальные новообразования;
- поликистоз, эндометриоз;
- карциномы
Созревшая яйцеклетка вышла из яичника, на УЗИ видно анэхогенное включение, заметно желтое тело. При задержке месячных подозревают беременность. Плод растет и развивается за счет лютеинового тела, которое активничает до 12-16 недель. Затем плацента защищает эмбрион.
Редко диагностируется дермоидная киста. Матка увеличивается, оказывая давление на соседние органы, которые смещаются. Существует опасность перекрута ножки кисты, некроза, разрыва оболочки.
При установлении стремительно растущей онкологии принимают решение оперировать. Вылущивают кисту, принимая во внимание разновидность, размер, срок беременности. Лапароскопический метод используют до 20 недели. После середины «интересного положения» применяют лапаротомию.
Диагностируя эндометрит, проблему удаляют пока ребенок не родился. Проводя кесарево сечение, операции совмещают.
Гинекологом принимается решение о лечении лекарственными препаратами, операции по итогам УЗИ, вспомогательных обследований.
Выявленное желтое тело не требует лечения. Со временем анэхогенность уходит, сменяют которую месячные, беременность. Эндокринная железа вырабатывает гормоны до формирования плаценты.
- Выжидание — за лютеиновой, фолликулярной кистами следят несколько месяцев, оценивая динамику. Иногда капсула с жидкостью рассасывается сама. При не исчезновении назначают гормональное лечение.
- Лечение медикаментами — назначение ОК помогает выработать нужные гормоны. Грамотный доктор назначает современные препараты с минимальной дозой гормонов, нормализующих яичниковое функционирование. Медикаментозную эффективность подтверждает рассасывание недуга.
- Уничтожение кистомы в яичнике — аспирация проводится специальным инструментом с насадкой для прокола. Содержимое исследуется гистологически, вводят этанол. Метилкарбинол разрушает кисту.
- Хирургическая операция — не исчезающие полости с жидким содержимым влияют на менструальный цикл. Эндометрит, дермоидная полость — трудноизлечиваемые кисты. Гинеколог направляет на удаление.
Сделав ультразвуковое исследование матки и придатков, делается заключение, ставится предварительный диагноз.
Не нужно предполагать, какие женские заболевания таит в себе организм. Посещение гинеколога не стоит откладывать в долгий ящик. Важно знать о наличии, отсутствии анэхогенного образования в яичнике. Если диагноз уточнен, лечащий врач объяснит, какое лечение необходимо.
источник
Частота опухолей (однородных и неоднородных образований) в яичнике составляет от 19 до 25 процентов от всех новообразований половых органов у женщин. При диагностировании истинной опухоли в этой области выступает показанием к проведению срочного обследования и направления в стационар на возможное хирургическое лечение.
Наиболее распространенными кистами яичников являются фолликулярные образования и кисты желтого тела. Разберем их более подробно.
- Фолликулярная киста является однокамерным жидкостным образованием, развивающееся из-за ановуляции доминантной яйцеклетки.
- Киста желтого тела является скоплением серозной жидкости в области овулировавшего фолликула.
Диагностика кисты яичников основана на бимануальном обследовании, ультразвуковом исследовании с дальнейшим допплерографическим обследованием тока крови в стенке и самой опухоли, магниторезонансная и компьютерная томография, также проводится лечебно-диагностическая лапароскопия. Помимо того, возможно выявление в сыворотке крови онкомаркеров СА19-9, СА-125.
Для дифференциального диагностирования жидкостных новообразований яичников важную роль играет ультразвуковое исследование. По периферии фолликулярные кисты яичников всегда обладают яичниковой тканью. Диаметр кист находится в рамках от 30 до 100 миллиметров. Фолликулярная киста, как правило, является одиночным образованием с тонкой капсулой, а также однородным анэхогенным содержимым. За кистой всегда есть акустический эффект усиления УЗ сигнала. Часто они сочетаются с симптомами гиперплазии эндометрия.
В большинстве случаев фолликулярные кисты самопроизвольно исчезают на протяжении 2-3 месячных циклов, потому при их диагностировании в процессе УЗИ следует динамическое наблюдение с обязательным проведением эхобиометрией кисты. Подобная тактика вызвана необходимостью профилактики вероятного перекрута яичника.
Желтое тело к началу следующих месячных регрессирует. На эхограмме киста желтого тела располагается сбоку, сзади или выше матки. Размер кист колеблется в рамках 30-65 миллиметров в диаметре. Выделяются четыре типа внутренней структуры данного вида кисты:
- Анэхогенное однородное образование;
- Анэхогенное однородное образование с многочисленными или единичными неполными или полными перегородками, имеющими неправильную форму;
- Анэхогенное однородное образование с пристеночными сетчатыми или умеренной плотности гладкими структурами, диаметр которых составляет 10-15 миллиметров;
- неоднородное образование в яичнике, в структуре которого выявляется зона средне- и мелкосетчатого строения средней эхогенности, расположенное пристеночно (кровяные сгустки).
На эхограммах эндометриоидные кисты выявляются новообразованиями умеренно овальной либо округлой формы размером 8-12 миллиметров в диаметре, с гладкой внутренней поверхностью. Эхографические отличительные признаки эндометриоидных кист заключаются в высоком уровне эхопроводимости, неравномерно утолщенных стенках кистозного новообразования (от 3 до 6 миллиметров) с внутренней гипоэхогенной структурой, которая содержит многочисленные точечные компоненты — мелкодисперсную взвесь. Размер эндометриоидной кисты увеличивается на 5-15 миллиметров после месячных. Эндометриоидная киста дает эффект двойного контура, а также дистального усиления, т.е. усиления дальнего контура.
Надо отметить, что патогномоничные особенности дермоидной кисты заключается в неоднородности ее структуры и отсутствии динамики ультразвукового изображения кисты. В полости такого неоднородного образования в яичнике нередко визуализируются структуры, которые характерны для скоплений жировой ткани, волос (поперечная исчерченность), а также элементов костей. Типичным эхографическим показателем дермоидных кист выступает наличие расположенного эксцентрично гиперэхогенного округлого образования в полости кисты.
Крупные эндометриоидные и дермоидные неоднородные образования яичников подлежат обычно оперативному лечению.
Лечебная тактика при диагностировании кист желтого тела, а также небольших (до 5 сантиметров) фолликулярных кист является выжидательной, так как большинство таких образований на протяжении нескольких месячных циклов подвержены обратному развитию самостоятельно, или на фоне гормональной терапии. Образование больше 5 сантиметров в диаметре обычно становятся толерантными к гормональной терапии из-за наличия деструктивных изменений в их внутреннем строении, возникшем в результате повышенного давления в кисте.
Когда жидкостное новообразование сохраняется неизменным или увеличивается в размере на фоне гормональной терапии, тогда показано проведение оперативного вмешательства–лапароскопической цистэктомии или резекции яичника в пределах здоровых тканей.
После операции всем пациенткам показано использование комбинированных оральных контрацептивов на протяжении 6- 9 месяцев. Из физиотерапевтических методик лечения используют ультразвук, озокерит, грязи, сульфидные воды. С немного меньшей эффективностью воздействует электрофорез цинка, СМТ гальваническим или флюктуирующим током. Желательно провести три курса электрофореза и два курса воздействия другими факторами.
источник
В яичнике созревает яйцеклетка, которая выбрасывается в момент овуляции в брюшную полость, а затем по маточной трубе спускается в полость матки и синтезируются гормоны, поступающие непосредственно в кровь. Генеративная функция.
- Эхогенность средняя, эхоструктура неоднородная.
- Если же оно описывается как структура с неровными контурами, это. Даже если структура яичника неоднородна, но данная женщина .
- Часто на яичнике или в малом тазу выявляют отдельные аморфные эхоструктуры. Паренхима андростером в основном неоднородная за счёт появления в них участков.
- УЗИ яичников воспаление кисты и образования. Поэтому структура яичника в норме неоднородная, однородная структура яичника .
Яичники являются местом, где развиваются и созревают женские половые клетки — ооциты. Гормональная функция. Основными гормонами яичника являются эстрогены, прогестерон и андрогены. Из андрогенов (тестостерона и андростендиона) в клетках доминантного фолликула образуются эстрогены (эстрадиол и эстрон соответственно). Прогестерон вырабатывается в клетках желтого тела.
Эхоструктура по сравнению с предыдущим периодом практически не меняется (рис. В репродуктивном возрасте эхографические размеры яичников . Расположение и визуализация яичников в малом тазу зависит от эхографического доступа.
Эстрогены обладают широким спектром биологического действия: способствуют росту и развитию наружных и внутренних половых органов, в пубертатном периоде стимулируют рост молочных желез, рост и созревание костей, обеспечивают формирование скелета и перераспределение жировой ткани по женскому типу. Андрогены способствуют росту и созреванию костей, оволосению лобка и подмышечных впадин. Эстрогены и прогестерон вызывают циклические изменения в слизистой оболочке матки и влагалища, эпителии молочных желез. Прогестерону принадлежит определяющая роль в подготовке матки и молочных желез к беременности, родам и лактации. Секреция эстрогенов и прогестерона в первые 6—8 нед. Помимо половых гормонов в яичнике образуются ингибин, релаксин, окситоцин, простагландины.
Наиболее частой причиной направления на УЗИ является выявление при гинекологическом осмотре опухолевидного образования в области придатков воспалительного или невоспалительного характера. Воспаление яичника (оофорит), которое может сочетаться с воспалением маточной трубы (сальпингоофорит) и сопровождается формированием опухолевидного конгломерата — тубоовариального образования, сопровождающийся нарушением кровообращения и болями.
В некоторых случаях развивается картина острого живота. Кисты и другие опухолевидные процессы яичников нередко сочетаются с нарушением менструального цикла, аменореей, дисфункциональными маточными кровотечениями, бесплодием, избыточное оволосением (гирсутизмом), ожирением, а также потливостью, приливами жара к голове и верхней половине туловища, сердцебиением и другими признаками, свойственными климактерическому синдрому. Нарушение полового созревания и бесплодие, синдромах гиперторможения яичников на фоне препаратов для гормональной контрацепции. Подозрение на рак яичника.
Ультразвуковая оценка яичников. Расположение. Яичники определяются в непосредственной близости от матки в виде небольших, овальной формы, эхоплотных (светлых) образований средней интенсивности с характерными бесструктурными включениями, представляющими эхографическое изображение фолликулярного аппарата. Правый и левый яичники чаще всего расположены ассиметрично по отношению к матке, как правило в 2. Нередко один из яичников прилегает к боковой поверхности матки или находится за ней. Такое положение, может рассматриваться, как признак воспалительного процесса, но встречается и у здоровых женщин.
Форма Чаще всего встречается вытянутая овальная (эллипсоидная) форма яичников, изменения формы говорят о затруднениях визуализации или патологических процессах. Контуры. Контуры четкие, ровные, обусловлены белочной оболочкой (капсулой) яичника. Следует отметить, что у здоровых женщин эта капсула не визуализируется, утолщение капсулы имеет важное диагностическое значение при некоторых заболеваниях, бесплодии. Размеры. Яичник взрослой женщины имеет длину 2,5—3,5 см, ширину 1,5—2,5 см, толщину 1—1,5 см, массу 5—8 г.
Правый яичник всегда больше левого. Объем яичника в норме не превышает 9 см. Однако в зависимости от фазы менструального цикла их размеры могут варьироваться. К середине цикла они увеличиваются, после прекращения менструаций размеры яичников уменьшаются. Имеют важнейшее значение размеры яичников у девочек, к 1.
Эхогенность смешанная Структура. В зрелом яичнике выделяют три четко разграниченные части: ворота, корковое и мозговое вещество. В корковом слое, занимающем большую часть яичника располагаются фолликулы (различной степени зрелости и атретические), желтые и беловатые тела. Поэтому структура яичника в норме неоднородная, однородная структура яичника характерна для возрастных (менопаузальных) изменений и патологии. В менопаузе плотность яичника увеличивается, а структура становится однородной, соответсвенно уменьшаются их размеры, поэтому изображение яичников у женщин в этом периоде не всегда удается получить, что является вариантом нормы. Придаток яичника (epoophoron) и околояичник (paroophoron) на УЗИ не визуализируются.
В норме, в ряде случаев удается получить изображение собственных яичниковых связок, которые располагаются между углом матки и яичником в виде цилиндрической структуры низкой эхоплотности. Оценка наличия жидкости в позадиматочном пространстве, в зависимости от периода цикла, используется для регистрации свершившейся овуляции. Фолликулярный аппарат. УЗИ дает уникальную возможность проследить за физиологическими изменениями, протекающими в яичниках во время менструального цикла — за созреванием фолликула, овуляцией, возникновением, развитием и регрессом желтого тела. Фолликулометрия, анализ динамики созревания фолликула, регистрация овуляции и качественная оценка подготовленности эндометрия (внутреннего слоя матки) имеют первостепенное значение при определении факторов бесплодия. В первые дни после месячных, в ранней фазе менструального от 1.
Основная их масса вскоре претерпевает изменения. С 8 по 1. 2 день удается идентифицировать доминантный фолликул, размер которого превышает в этот период 1. Развитие остальных фолликулов в данный период останавливается. Доминантный фолликул продолжает увеличиваться в среднем на 2- 3 мм в день и к моменту овуляции его диаметр достигает 1.
В течение одного менструального цикла заканчивает развитие только один фолликул, его называют доминантным. Фолликулы, не достигшие преовуляторной стадии, подвергаются обратному развитию (атрезии).
На месте овулировавшего фолликула формируется желтое тело, цвет которого обусловлен лютеинизацией гранулезных клеток — накоплением в них липидных включений. Если оплодотворение не произошло, желтое тело замещается соединительной тканью, в результате чего образуется беловатое тело. В репродуктивном периоде жизни (1. Овуляция происходит в середине менструального цикла — в большинстве случаев на 1. В постменопаузе размеры яичника уменьшаются, масса его составляет около 3 г, белочная оболочка сморщивается, корковое вещество истончается, интерстициальные клетки замещаются соединительной тканью.
В связи с постепенным угасанием гормональной функции яичников наличие единичных, маленьких фолликулов в течение первых 5 лет после прекращения менструаций не должно расцениваться как нарушение. После 5 лет менопаузы фолликулы не выявляются, а их обнаружение должно вызывать определенную настороженность. Кисты и другие опухолевидные процессы. Фолликулярная киста яичника.
Формируется в результате скопления фолликулярной жидкости в неовулировавшем фолликуле, чаще наблюдается в периоде полового созревания и у молодых женщин. Представляет собой тонкостенное однокамерное образование, диаметр которого редко превышает 8 см. Небольшие фолликулярные кисты обладают умеренной гормональной активностью. Фолликулярная киста диаметром до 4—6 см клинически часто не проявляются и большинстве случаев. в течение полутора — двух месяцев происходит ее обратное развитие. При гормонально- активных кистах возможны гиперэстрогения и обусловленные ею нарушения менструального цикла: ациклические маточные кровотечения у женщин репродуктивного возраста или преждевременное половое развитие у девочек первого десятилетия жизни. При диаметре фолликулярной кисты 8 см и более может произойти перекрут ножки кисты, сопровождающийся нарушением кровообращения и некрозом ткани яичника, и (или) разрыв кисты. В этих случаях развивается картина острого болевого синдрома.
Киста желтого тела Формируется на месте нерегрессировавшего желтого тела, в центре которого в результате нарушения кровообращения накапливается жидкость с небольшой примесью крови. Диаметр кисты обычно не превышает 6—8 см.
Киста желтого тела, как правило, протекает бессимптомно и подвергается обратному развитию в течение 2—3 месяцев. Осложнениями являются перекрут ножки кисты и разрыв кисты в результате кровоизлияния в ее полость, сопровождающиеся картиной острого живота. Простая киста яичника.
Кистозные образования, внутренняя поверхность которых лишена эпителиальной выстилки, — могут развиваться из фолликулярных кист яичника и небольших кистом. Диаметр простых кист яичника обычно не превышает 6—1. Клинически они не проявляются. Поверхностные эпителиальные кисты — включения Представляют собой напряженные, жидкостные образования из покрывающего яичник эпителия, возникающие в старческом возрасте. Размеры их не превышают 2—3 см.
Клинически эти кисты не проявляются и лечения не требуют. Ультразвуковые признаки. На УЗИ все кисты представляют собой анэхогенное /темное/, округлое образование с тонкой стенкой и однородным содержимым. Дополнительными критериями ультразвукового заключения. Иногда в кисте желтого тела и лютеоме выявляется мелкодисперсная взвесь (кровь). Киста имеет четкую связь с телом яичника. Определить происхождение кисты на ультразвуковом исследовании часто не представляется возможным и истинный диагноз устанавливают только при гистологическом исследовании.
Поэтому вне зависимости от мнения врача ультразвуковой диагностики все кисты требуют динамического наблюдения, обследования на онкомаркеры и обязательного контроля. Критерии ультразвуковой идентификации рака яичников Ультразвуковые признаки в присутствии которых, возникает подозрение на злокачественное образование разнообразны и дискутабельны. Несмотря на то, что единой позиции по данному вопросу нет, существует общепринятые изменения, характерные для малигнизации — .
Хронические заболевания: Гастродуоденит. ВСД, если это считается заболеванием. Также есть индивидуальная непереносимость препарата церукал, не знаю, насколько это важно в данном случае.
Помогите, пожалуйста, понять, действительно ли необходима операция и насколько срочно?
Мне 30 лет, ранее гинекологических патологий не было, беременностей не было, венерических заболеваний не было.
Яичники: D — яичник четко не лоцируется, в его проекции лоцируется жидкостное образование 9,5 х 5,4 см, с густой эховзвесью, с плотной капсулой, аваскулярное (эндометриоидная киста?).
S — 3,2 х 2,0 х 1,9 см. V 6,1 см — в срезе 5-6 фолликулов в среднем 0,8 см.
Матка смещена влево. Контуры ровные, структура неоднородная. М-эхо 8,4 мм неравномерной эхогенности /это на следующий день после м-эхо 6,5, что узиста насторожило, говорит, слишком много/.
Правый яичник: четко не лоцируется, в его проекции однокамерное образование вытянутой формы 10,5 х 5,9 х 7,5 см с мелкой взвесью (эндометриоидная киста?), сосуды лоцируются по периферии, R (или это Ri, почерк непонятный) — 0,72.
За две недели до этого (на 18 день м. Ц.) было УЗИ, размеры образования на месте правого яичника были 9,5 на 5,6 см, по периферии образования яичниковая ткань не лоцировалась.
Гинеколог провела лечение от бактериального вагиноза, два приведенных выше описания УЗИ — уже после этого лечения. Далее врачом никаких гормонов назначено не было, сразу было выдано направление на оперативное лечение (лапароскопию). Принципиально важно понять, правильно ли поступил врач, не назначив гормоны, а сразу отправив на операцию? Будет ли это действительно лапароскопия при таких размерах образования или всё-таки лапаротомия? И целесообразно ли подождать ещё цикл и снова сделать УЗИ или откладывать операцию нельзя? (Ранее УЗИ ОМТ делалось около 3 лет назад, тогда всё было в норме, никаких симптомов необычных с тех пор не было и нет до сих пор, менструации регулярные, всегда с менархе были длительными, обильными и болезненными. Но вот при пальпации во время последнего осмотра были боли справа, то есть эта киста при её прощупывании болит, в остальном ничего необычного.)
Очень прошу помочь, трудно принять решение, страшно за правый яичник, который, вероятно, не удастся сохранить. Детей нет, а без него вероятность их появления сводится к минимуму. Заранее спасибо!
Киста яичника у женщин – это заполненное жидкостью выпячивание, образующееся на поверхности одного или обоих яичников женщин в большинстве случаев из фолликула. Анатомически киста выглядит как тонкостенная полость в виде мешочка. Размеры этого образования колеблются от нескольких до 15-20 сантиметров в диаметре.
В 90 % случаев киста является функциональной, или фолликулярной. Причиной её появления является «перезревание» фолликула – специального образования, в котором развивается женская половая клетка. Все дело в том, что каждый менструальный цикл один из двух яичников в норме производит одну яйцеклетку, которая, созрев, должна выйти из фолликула в маточную трубу, а разорванный фолликул становится желтым телом. производящим гормон прогестерон. В этом суть овуляции.
Киста образуется, если фолликул не разрывается, а наполняется жидкостью и остается в яичнике. Иногда его размеры начинают создавать неудобство, заслоняя выход в маточную трубу и причиняя дискомфорт. Но чаще всего фолликулярная киста рассасывается уже во время следующей менструации, не оставляя каких-либо видимых следов.
Функциональная киста также может провоцироваться расширением желтого тела. Она имеет те же принципы образования, и называется кистой желтого тела.
Еще одной разновидностью функциональной кисты является геморрагическая киста, когда внутри фолликула или желтого тела разрываются кровеносные сосуды и происходит кровоизлияние, сопровождающееся болевыми ощущениями.
Существуют также дизонтогенетическая киста, образующаяся в результате нарушений роста и развития яичников в период полового созревания, а также киста-опухоль. которая даёт начало раку яичников.
Обычно киста яичника не даёт о себе знать и уменьшается до полного исчезновения за несколько месячных циклов. Обнаружить её можно с помощью УЗИ органов малого таза. Лишь иногда появление кисты знаменуется одним или несколькими из следующих симптомов:
боли внизу живота, подчас очень сильные и острые;
Для диагностики данной патологии используют:
1. КТ (компьютерная томография) и МРТ (магнитно-резонансная томография).
2. Трансвагинальное обследование ультразвуком.
3. Лапароскопия, с попутным удалением кисты при обнаружении.
4. Анализ гормонов: ЛГ и ФСГ, эстроген и тестостерон.
5. Пункция дугласова кармана (заднего свода влагалища) при подозрении на внутренне кровотечение вследствие разрыва кисты.
6. Анализ на онкомаркер СА-125 для исключения рака яичника.
7. Также обязательным являются анализы на беременность, не только потому что лечение беременных и небеременных отличается, а ещё чтобы исключить внематочную беременность, симптомы которой сходны с симптомами кисты яичника.
К сожалению, физиологические механизмы появления кисты яичника ещё до конца не изучены. Большинство врачей склоняются к мнению, что патология имеет место при гормональных сбоях. воспалительных процессах и апоптозе (программируемой смерти клеток).
По статистике, формирование кисты яичника происходит у 7 % половозрелых женщин, в том числе после менопаузы. Появление этой патологии связано с менструальным циклом и не зависит от возраста и здоровья женщины, поэтому логично, что после менопаузы киста яичника – очень редкое явление. Тем не менее, влияние кисты на организм женщины по своему характеру различно и зависит от многих факторов. Например, кисты, появляющиеся из-за приёма препаратов, стимулирующих работу яичников, несмотря на большое количество, проходят за несколько менструальных циклов без последствий.
В случае, когда киста подкрепляется факторами риска: стрессом. половыми инфекциями, искусственным прерыванием беременности, ожирением, курением, ранним менархе, поздним наступлением менопаузы, возможны такие последствия, как опухолевые процессы, снижение репродуктивной функции вплоть до бесплодия. невынашивание.
Поэтому можно сделать вывод, что риск появления кисты повышается вследствие:
нерегулярных менструальных циклов;
появления ранних менструаций (в возрасте ранее 11 лет)
гормональных нарушений (например, гипотиреоза);
Опубликовано: 15 октября 2014 в 10:28
Диффузия поджелудочной железы может быть выявлена при проведении ее ультразвукового исследования. Проявляется она как неравномерное распределение импульсов ультразвука по тканям паренхимы и называется также диффузно повышенной эхогенностью.
Диффузную поджелудочную железу можно выявить при ультразвуковом обследовании на любой стадии панкреатита или сахарного диабета, назначаемом для уточнения диагноза или для контроля над ходом лечения. Но особенно актуально обнаружение диффузии поджелудочной железы при профилактических осмотрах и исследованиях, позволяющих с помощью ультразвука выявить угрозу развития панкреатита, а также некротических изменений тканей паренхимы. При этом человек может чувствовать себя вполне здоровым и до определенного времени не иметь никаких проблем с пищеварением.
Как правило, после проведения УЗИ и выявления диффузно повышенной эхогенности тканей поджелудочной железы, делается соответствующая запись в истории болезни, но при этом окончательный диагноз больному не ставится. Лечащий врач, возможно к большому неудовольствию больного, назначает дополнительное обследование.
Возникает закономерный вопрос: почему нельзя диагностировать какое-либо заболевание на основании выявленной диффузии поджелудочной железы? Ответ на него предельно прост: диффузия паренхимы это не диагноз. Диффузно повышенная эхогенность всего лишь свидетельствует о неоднородности тканей поджелудочной железы, причиной которой может быть как воспаление в ней, так и чрезмерное разрастание жировой ткани, возникающее при сахарном диабете, наличие кальцификатов в ее протоках, а также различных опухолей, кист и псевдокист.
Однако, диффузия паренхимы является основанием для начала более тщательного медицинского обследования, проведения лабораторных исследований и сигналом для больного о необходимости начать здоровый образ жизни.
Следует заметить, что ультразвуковое исследование, основанное на выявлении диффузной неоднородности тканей, помогает не только обнаружить начало заболевания, но и уточнить уже существующий диагноз. Так, например, можно обнаружить диффузию паренхимы, вызванную расширением протоков и сделать вывод о ее чрезмерной активности, характерной для хронического панкреатита. Также она может свидетельствовать о некротических изменениях паренхимы, и недостаточной выработке панкреатических соков.
Это значит, что обнаружение диффузии поджелудочной железы расценивается врачом как сигнал тревоги, означающий, что здоровье пациента в опасности, а также помогает в контроле над ходом лечения.
Место работы: ЛП – 2, Барановичский пассажирский участок, комплектовщица
Производственные и бытовые вредности: отсутствуют
Семейное положение: замужем
Дата поступления: 21.03.2010
На момент поступления больная предъявляла жалобы на периодические боли в левой подвздошной области тянущего характера.
На момент курации больная предъявляет жалобы на тянущие боли в области послеоперационной раны, чувство дискомфорта в области дренажной трубки, повышение температуры тела до 37,50 С.
а) менструальная функция: менструации с 18 лет, установились сразу, продолжительностью 3–5 дней, через каждые 30 дней. Менструации необильные, безболезненные. До начала, после начала половой жизни, после родов никаких изменений в характере менструаций не отмечает. Последние менструации 6.02.2010
б) секреторная функция: бели отсутствуют.
в) половая функция: начало половой жизни в 20 лет. Замужем. Либидо, оргазм присутствуют. Половая жизнь регулярная. Случайные половые связи отрицает. В период с 1992 года по 2002 год стояла внутриматочная спираль.
г) детородная функция: было 3 беременности, 2 закончились родами, 1 – абортом. Первая беременность протекала тяжело, сопровождалась тяжелым гестозом, неоднократно была угроза прерывания беременности. В связи с первичной слабостью родовых сил, роды закончились операцией кесарево сечение. Вторая беременность протекала нормально, закончилась также выполнением операции кесарево сечение. Последняя беременность закончилась абортом 2 февраля 2010 года по медицинским показаниям.
д) функции смежных органов: мочевая система: частота мочеиспускания – 3–4 раза в день, болезненности, рези не отмечает. Цвет мочи соломенно-желтый, примеси крови в моче нет, диурез в норме. Кишечник: частота стула 1 раз в день, болезненности, поносов, запоров, кровотечений нет.
Родилась 3 августа 1971 года в д. Сидовичи Гродненского района в семье рабочих. Была вторым ребенком, есть старший брат. Родилась в срок, вскармливалась грудным молоком матери. Росла и развивалась в соответствии с полом и возрастом. В детстве болела простудными заболеваниями. В школу пошла в 6 лет, не отставала в умственном и физическом развитии от сверстников. После окончания школы поступила в СПТУ-141 г. Гродно.
В 1991 году вышла замуж. С 1991 года проживает в г. Гродно. С 1995 года и до сегодняшнего дня работает комплектовщицей в ЛП-2 «Барановичский пассажирский участок».
Проживает с семьей в 3-х комнатной квартире с удобствами. Питается 3 раза в день, 1-ые блюда, овощи и фрукты в рационе присутствуют регулярно.
С 13 лет страдает хроническим гастритом, принимает омепразол. С 15 болеет мочекаменной болезнью. На протяжении последних 5 лет страдает артериальной гипертензией, принимает периодически эналаприл 5 мг. Перенесла 2 операции кесарево сечения в 1991 году и 2002 году. В 1991 году было выполнено переливание крови, реакций не отмечалось. Болезнь Боткина, туберкулез и венерические заболевания больная отрицает.
Наследственность отягощена: бабушка по материнской линии умерла от рака желудка, мама умерла от инфаркта миокарда
Аллергологический анамнез: аллергическая реакция в виде отека Квинке на анальгин.
5. Анамнез данного заболевания
Считает себя больной с октября 2009, когда впервые на профилактическом осмотре было выявлено объемное образование в левом яичнике. В декабре 2009 года было выполнено УЗИ органов малого таза, которое подтвердило наличие жидкостного образования в левом яичнике. Был выставлен диагноз: «Киста левого яичника». 21.03.2010 года поступила в гинекологическое отделение ГКБ №4 г. Гродно для планового оперативного лечения.
6. Объективное исследование
а) общие данные наружного исследования: рост – 164 см, вес – 102 кг, конституция гиперстеническая. Положение тела пассивное, кожа бледно-розовая. Склеры, слизистые чистые. Подкожная жировая клетчатка чрезмерно развита, мышцы, скелет без видимой патологии; зев чистый, розового цвета, язык обложен у корня серым налетом.
б) ориентировочное исследование нервной системы: дермографизм красный, нестойкий, разлитой, зрачковый рефлекс в норме, выражение лица обычное, состояние психики без особенностей.
в) органы грудной клетки: сердце – тоны ритмичные, приглушенные, пульс 76 ударов в минуту, удовлетворительного напряжения и наполнения, АД 95/60; легкие – при сравнительной перкуссии над всей поверхностью легких определяется легочной звук, границы легких в пределах нормы, при аускультации выявлено везикулярное дыхание над всей исследуемой поверхностью, хрипов нет; грудные железы – правильной формы, при пальпации безболезненные, узлы и уплотнения не пальпируются, околососковые ореолы без особенностей, соски цилиндрической формы, выпуклые.
г) желудочно-кишечный тракт: живот не вздут, округлой формы, при пальпации болезненный в области послеоперационной раны. При поверхностной и глубокой пальпации по методу Образцова – Стражеско патологии со стороны желудка, печени, кишечника не выявлено, селезенка не пальпируется.
д) мочевая система: симптом поколачивания отрицательный с обеих сторон. Наружное отверстие мочеиспускательного канала и отверстия парауретральных желез без особенностей.
7. Гинекологическое исследование
а) Наружный осмотр. Наружные половые органы развиты правильно. Оволосение по женскому типу. Состояние уретры и парауретральных ходов без особенностей. Бортолиниевы железы не пальпируются. Большие половые губы прикрывают малые. При раздвигании половой щели слизистая оболочка бледно-розового цвета, влажная.
б) Исследование с помощью влагалищных зеркал: влагалище узкое, слизистая бледная, складчатость выражена удовлетворительно, разрастаний, рубцов нет. Шейка матки цилиндрической формы, зев в виде кружочка, канал шейки матки закрыт. Выделения слизистого характера.
в) Бимануальное исследование. Влагалище свободное. Своды влагалища глубокие. Тело матки находится в положении anteflexio, не увеличено, подвижное, безболезненное при пальпации. Шейка матки чистая. Шейка матки цилиндрической формы. Канал закрыт. Правый придаток – нормальных размеров, однородной структуры. Слева пальпируется образование жидко-эластической консистенции, чувствительное при пальпации, размером 6,0Ч8,0 см.
8. Лабораторные и инструментальные методы исследования
Матка: в положении anteflexio. Размеры 53Ч46Ч56 мм. Контуры четкие, ровные, структура однородная. Полость матки не расширена. Отражение от эндометрия умеренное. М-эхо – 6 мм.
Яичники: правый – 32Ч20 мм, мелкофолликулярной структуры. В области проекции левого яичника лоцируется объемное образование размером 83Ч54 мм, состоящее из неоднородной гиперэхогенной структуры, в нижнем полюсе из жидкостного компонента с гиперэхогенной исчерченостью.
2. Исследование отделяемого мочеполовых органов от 21.03.2010:
Бактериальная флора – палочки, кокки
Дрожжеподобные грибы – есть
Внутриклеточные и внеклеточные Гр(–) диплококки – не обнаружены
УЗИ ОМТ на 6 день м. Ц. Врач описал так:
Матка в обычном положении 5,3 х 3,6 х 4,7 см, не увеличена. Контуры четкие, ровные. Миометрий неоднородный. Полость матки не расширена. М-эхо 6,5 мм, соответствует дню менструального цикла. Контур ровный, четкий. Эндометрий однородный. Шейка матки не увеличена. Кровоток в норме. Ц/канал не расширен.
Свободной жидкости в малом тазу нет.
На следующий день решила сходить к другому УЗИсту, поскольку первый советовал немедленную операцию.
Полость матки не расширена.
Левый яичник: смещен кзади, 3,8 х 2,3 х 2,8 см, с разновеликими фолликулами.
Заключение: Аденомиоз, далее неразборчивая аббревиатура из 4 букв, эндометриоидная (?) киста справа.
Отправлено 30 Июнь 2009 — 07:11
Добрый вечер Екатерина Дмитриевна. Меня зовут Ильмира ,мне 25 лет. абортов не делала и не рожала. У меня двухстороние эндометриозные кисты яичников. Внутренний эндометриоз.Началось с того, что начал болеть левый яичник, сидеть не могла я загибалась от боли. Врач мой ставила такой диагноз обострение хронич. 2-х стр, назначала уколы горячие не помню только какие, но мне они не помогли( дата посещения врача 31.08.2007 г)
Первое узи сделала сама без направления врача 21.11.2007. размеры матки длина 43, переднее- задний 39, ширина 42, контуры матки ровные. ТОлщина М-эхо 4,5 мм 1 фаза м. цикла. Структура миометрия — необочные узловых образований нет. Правый яичник расположение типичное
размеры 31/16 норм, контуры ровные, структура обычная
левый яичник расположение типичное размеры 44,5 /26 мм, контуры ровные структура с средней эхогенности образованиями 17х12 мм и 19х16 мм с мелкодисперсной связью. Рядом с ячников апэхогенное образование 16/11 мм
Заключение эхопризнаки эндометриозных кист левого яичника и паравариальной китсы слева. пришла с заключением врач мне ничего не назанчала никаких препаратов. В январе была задержка м. цикла. пришли только в феврале.
2 узи сделала 18 января 2008 г матка расположена в ретроflexio. контуры четкие ровные. стурктура миометрия умеренно диффузно неоднородная. размеры матки длина 42 мм, передне — задний 40 мм, ширина 48 мм, шейка матки: цервикальный канал щелевидно расширен с незначительным количеством жидкостного содержимого. полость матки закрыта, м- эхо 9 мм, гиперэхогенной структуры, 2 фаза м. цикла. яичники слева- сбоку от матки. размеры 44*31 мм, содержит жидкостное образование 16*12 и 2 образования неоднородной структуры 12*10 и 9 мм диаметром. к левому яичнику прилежит (возможно исходит из него ) жидкостное образование 16 мм в диаметре, параовариальная киста. справа- прилежит к матке размерами 46*28 мм, содержит жидкостное образование размерами 36*23*38 мм с внутренней перегородкой (китса желтого тела?) в полости малого таза определяется незначительной количество жидкости. заключение Эхопризнаки кистозных образований яичников с обеих сторон. Назначил врач лидаза и лангидаза и ддт на низ живота. после курса лечения сделала повтрное
3 узи 24.03.2008 заключение размеры матки длина 4,8. передне- задний 4,0. ширина 4,5 норма, контуры ровные, структура миометрия обычная.
правый яичник расположен атипичное за маткой, размеры 3,4х2,0 норма, контуры ровные, структура обычная левый яичник расположен типичное, размеры 3,6х2,8 норма, структура измененнная 2 изоэхогенных образования с неоднородной внутренний структурой 2,3 х 1,4 см 1,3х1.0 см, у нижнего анэхогенное образование 1,6х1,8 см. заключение кисты в левом яичнике (эндометриозные) параовариальная киста слеваю. врач снова ничего не назначила. боли прекратились, написала здорова.
4 узи 30 января 2009 года боли вернулись в левом яичнике. матка расположена в антеflexio. контуры ровные. четкие, структура миометрия диффузно неоднороданя. эхогенность миометрия повышена, форма шаровидная, стенки утолщены. размеры длина 42 мм, передне — задний 42. 6 мм, ширина 44 мм. шейка матки. неоднородной структуры виз-ся единичные включения. церкавильный канал е расширен. полость матки не расширена, м- эхо — 4мм, соотвествует фазе 1 цикла. яичники слева- вблизи от матки. размеры 39х29 мм, еонтуры неровные. структура неоднородная, фолликулы до 9 мм, а также структура 11х15 мм, справа к зади от матки. размеры 52х 24 содержание неоднородное с эхопозитивные включениями и структурой до 24 мм.
в полости малого таза свободная жидкость не определяется. заключение эндометриодная киста правого яичника. эндометрииз левого яичника. диффузное изменение в матке внутренний эндометриоз. спайки в малом тазу
Все узисты которые мне делали заключение говорили что нужно удалять кисты, последний узист дал телефон клиники. я ездила на консул. мне дали список анализов на операцию, хотела сделать весной.
я пришла к своему врачу за направлением на операцию, сказал что торопиться не стоит и положила в больницу на стационарное лечение. сняли восполение, но боли не ушли все также левый яичник давал о себе знать. назачала врач дюфастон 20 мг со 2 дня по 25 день м. цикла пила 3 месяца, и уколы химотрипсин 10 уколов, после того как прошла курс лечения сделала повторное узи картина такая же без изменений.
дата прохождения узи 24.06.2009 г
матка расположена в центре, размеры длина 54, предне -задний 42, ширина 42 округлой формы, шейки матки без особенностей, контуры ровные, толщина маточного м -эхо 13 мм стуртура. миометрия неоднородная гиперэхогенными включениями. правый яичник расположен в 32.6
левый яичник расположен 40х 26.5 кистозное образ-е. заключение двусторонние эндометриозные кисты яичников. внутренний эндометриоз.
теперь врач сказал что нужно будет делать операцию осенью, назначала дюфастон пить или депо -провера. у читала инструкцию депо-провера от него столько побочных эффектов. я не хочу их колоть, и лучше пить дюфастон? и сказал врач что лапра мне не пойдет так как спайки в малом тазу, нужно делать полосную и могут левый яичник удалить. Как вы считайте что лучше сейчас принимать из лекарственного препарата и какую выбрать операцию лапру или полосную. м. цикл проходит болезнено. но приходят во время. Спасибо
источник
Киста эндоцервикса — это новообразование доброкачественного характера на слизистом покрове шейки матки. Также известна как наботова и ретенционная. Патология широко распространена среди женщин 30-45 лет, встречаются и у нерожавших, реже — в постменопаузе. Редко наботова киста проходит самостоятельно, при больших размерах или множественных образованиях необходимо хирургическое лечение.
Чаще всего наботовы кисты протекают бессимптомно, их выявляют при плановых осмотрах или при УЗИ, если они расположены в глубине цервикального канала. Многие женщины, услышав слова «киста эндоцервикса» сразу же настораживаются, путают с образованиями на яичниках. Однако патология не грозит серьезными нарушениями или последствиями. По МКБ-10 кисты эндоцервикса имеют код N83, относятся к невоспалительным заболеваниям половых органов.
Для удобства описания патологических процессов часть шейки матки, которая видна при осмотре в гинекологических зеркалах, называется экзоцервиксом, а все, что недоступно глазу — эндоцервиксом.
Внутренняя поверхность цервикального канала выстлана эпителиальными клетками (наботовы железы), которые способны синтезировать секрет. Они формирует слизистую пробку в обычном состоянии и при беременности. Наботовы железы могут закупориваться, накапливая внутри себя секрет, который продолжает синтезироваться, но не может выходить. Это ведет к расширению протока, увеличению железы в размерах и она трансформируется в капсулу с жидкостью. Это и есть киста эндоцервикса — наботова или ретенционная.
Подобные новообразования имеют доброкачественную природу, могут появляться в разном количестве и достигать размеров от 1-2 мм до 5-6 см и более. Выделяют следующие виды кист эндоцервикса:
- единичные — такие кисты эндоцервикса встречаются чаще всего, склонны к увеличению в размерах;
- множественные — могут располагаться группами или одиночно, чаще имеют небольшие размеры.
Образование ретенционных кист происходит под влиянием следующих факторов:
- воспаление — особую роль играют цервициты, кольпиты, поражения вирусом папилломы человека, цитомегаловирусом, герпесом;
- повреждение — разрывы после родов, прижигание, оперативные вмешательства на шейке матке.
Мелкие кисты эндоцервикса часто образуются вследствие рубцевания внутреннего слоя после лечения эрозии шейки матки. Заметными они становятся не сразу, а через несколько месяцев.
Эндометриоидные кисты чаще образуются по причине многочисленных абортов и родов, гинекологических манипуляций (например, после взятия биопсии, диагностических выскабливаний, удаления полипов, установки внутриматочной спирали).
Кисты эндоцервикса шейки матки небольшого размера могут существовать незаметно и обнаруживаться только во время профилактического обследования. Новообразования большого размера дают о себе знать следующими симптомами:
- распирающие и тянущие боли внизу живота;
- кровотечение;
- боли и мазня после интимных отношений;
- бесплодие.
При возникновении любых жалоб следует обратиться к врачу для детального обследования и установления диагноза. Только специалист может определить, нужно ли лечение и в каком объеме.
Признаки кист эндоцервикса неспецифические, поэтому для постановки точного диагноза необходимо комплексное обследование.
- Гинекологический осмотр . Кисты выглядят как образования светлого-серого или бардового цвета округлой формы. Однако их можно заметить только при расположении на экзоцервиксе. Диагностика кист эндоцервикса таким способом невозможна.
- Кольпоскопия . Помогает выявить даже мелкие наботовы кисты (но расположенные на наружной поверхности шейки), провести диагностику с эндометриоидными.
- Ультразвуковое исследование . Во время УЗИ шейки матки кисты видны как одиночные или множественные анэхогенные образования от 1-2 мм до 5-6 см в диаметре и более.
- Цитологический мазок . Помогает исключить воспаление, наличие злокачественных клеток в области кист.
Допустимые (нормальные) размеры кист эндоцервикса — в пределах 1-2 см. Такие кистозные образования, которые не беспокоят женщину, не требуют консервативного и оперативного лечения. Достаточно регулярно наблюдаться у специалиста, вести здоровый образ жизни.
Если образования достигают больших размеров или осложняются, они подлежат удалению. Для этого используются следующие методы.
- Радиоволновое удаление . Кистозная капсула прокалывается, проводится ее дренирование и удаляется жидкость — вязкое густое содержимое, при присоединении воспаления с неприятным запахом. Капсула остается или выжигается.
- Лазерное удаление . Используется в случаях, если кисты расположены вблизи экзоцервикса и хорошо видны при осмотре с помощью зеркал.
- Криотерапия . На кисты воздействуют жидким азотом.
- Удаление скальпелем . Проводится иссечение части шейки матки вместе с наботовыми кистами.
При небольших размерах кист можно использовать народные средства в качестве основной терапии или профилактики дальнейшего увеличения размеров образований. Однако перед лечением в домашних условиях следует проконсультироваться с врачом.
- Чеснок . Рекомендуется взять зубчик и обернуть его бинтом таким образом, чтобы получился тампон. Вводить во влагалище на ночь на протяжении месяца.
- Яйца и тыквенные семечки . Взять желтки восьми вареных яиц и измельчить до состояния порошка. Добавить 20 г измельченных тыквенных семечек и 0,5 л подсолнечного масла. Поместить смесь на водяную баню на четверть часа, регулярно перемешивать. Принимать по одной неполной столовой ложке перед завтраком на протяжении недели.
- Листья лопуха . 100 г свежих листьев следует измельчить и отжать через марлю сок. Полученную жидкость пить по одной чайной ложке дважды в день курсом в месяц.
- Настой из трав . Цветки ромашки, листья крапивы, чистотела, облепихи, подорожника, шиповника взять по 5 г и запарить кипятком. Настаивать семь-восемь часов. Принимать дважды в день по 10 мл на протяжении 14 дней.
- Сливочное масло и мед . Ингредиенты взять в пропорции 3/1. Сформировать из получившейся массы свечи, которые в дальнейшем следует хранить в холодильнике. Использовать по одной свече во влагалище перед сном на протяжении семи дней.
Даже если кисты эндоцервикса имеют небольшие размеры, не беспокоят женщину, они требуют контроля. Большие новообразования опасны, так как могут быть причиной бесплодия — они перекрывают цервикальный канал, тем самым создавая механическую преграду для проникновения сперматозоидов.
Киста эндоцервикса — доброкачественное новообразование, капсула с жидкостью, которая образуется вследствие закупорки желез слизистой шейки матки. При маленьких размерах такие кисты протекают бессимптомно, при больших — беспокоят болью, выделениями, возможны другие осложнения. В первом варианте лечение кист эндоцервикса может не применяться, во втором — терапия подбирается индивидуально для каждого случая после тщательного обследования.
источник
Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
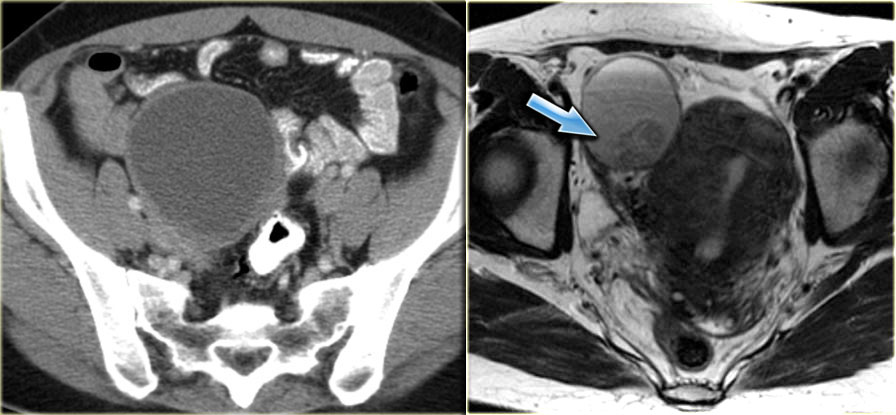
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
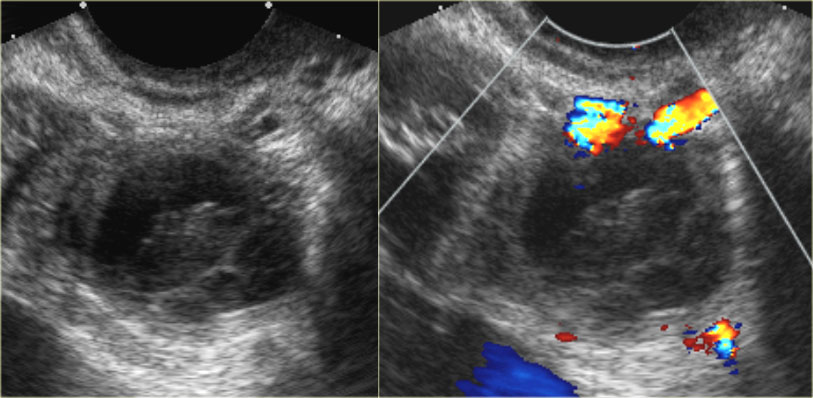
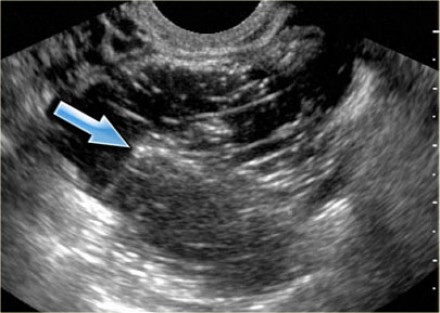
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
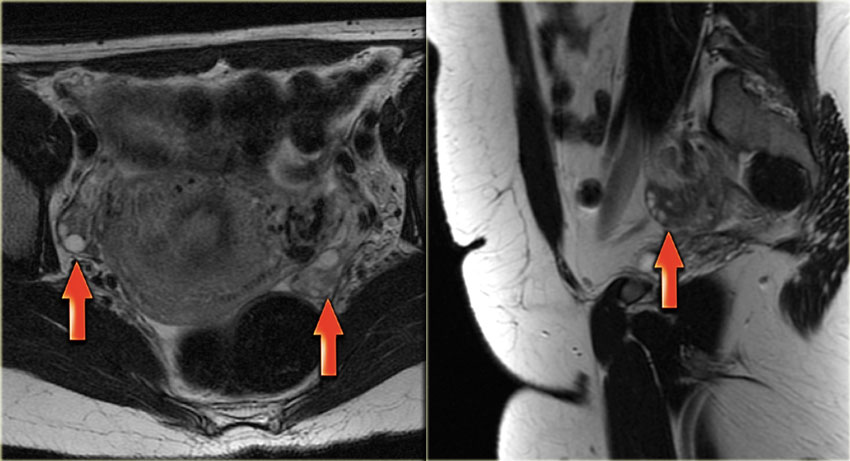
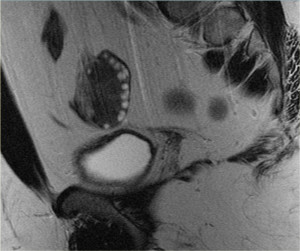
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
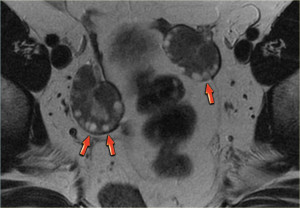
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
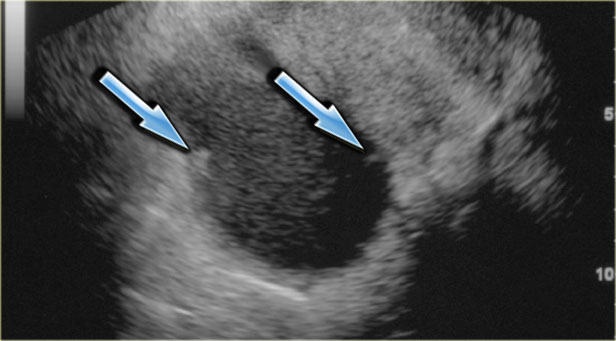
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник