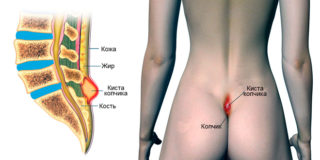
Киста копчика (эпителиальный копчиковый ход) является врожденным пороком развития. Фактически это небольшое углубление, канал в месте перехода спины в ягодицы, которое покрыто обычной кожей. Киста может никак себя не проявлять, однако при воспалении больной будет ощущать постоянные боли, и его будут беспокоить гнойные выделения из эпителиального хода.
Операция на кисту копчика является единственным методом лечения. Она может протекать планово или экстренно, в зависимости от того, на какой стадии находится заболевание. Гораздо благоприятнее первый вариант, поэтому при подозрении на кисту копчика, лучше не откладывать визит к специалисту.
Эпителиальный копчиковый ход оперируют чаще всего под местной или спинальной анестезией. Пациент во время процедуры находится в сознании. Общий наркоз применяется по особым показаниям или личной просьбе пациента (в частных клиниках – за дополнительную плату).
Вид операции при кисте копчика зависит от того, на какой стадии пациент обратился к врачу. Ранняя диагностика дает возможность провести быструю операцию с низким риском осложнений. При гнойных и осложненных кистах, а также свищах (перфорациях в кишечник или другие внутренние органы) проводятся многоэтапные хирургические вмешательства. Практически при любом типе операции в рану укладывают дренажную трубку, что призвано предотвратить скопление жидкости.
Это самый простой и быстрый вид оперативного лечения. Он проводится планово при неосложненных кистах. Противопоказанием к проведению данной операции являются рубцы или деформации межягодичной области, а также скопление в зоне эпителиального хода инфильтрата (жидкости).
Операция проводится при положении пациента лежа на животе. При этом его ноги должны быть слегка разведены в стороны, чтобы облегчить врачу доступ к кисте. В отверстие хода хирург вводит краситель (метиленовый синий). Это необходимо для того, чтобы обнаружить все ответвления канала.
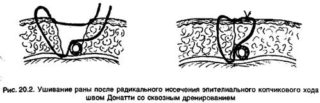
После этого вся область – ход и окружающие его ткани, иссекаются. Для разреза используется скальпель или электронож. Второй вариант предпочтительнее, поскольку является малокровным. Рана зашивается наглухо. Эффективность операции – 58-88%. Риск осложнений – 9-31%.
Метод применяется при глубоких и обширных кистах, вырезать полностью которые может быть опасно для пациента. Также метод применяется при остром воспалении, которое сопровождается опухолью области канала, что требует немедленного хирургического вмешательства.
Ход иссекается по краю и задней стенке. Края кисты подшиваются ко краям раны в “шахматном порядке”. Швы снимают через 1.5-2 недели. Прогноз после операции хороший. Несмотря на долгий восстановительный период, полное выздоровление наступает у 93% больных.
Данный вид вмешательства проводится при абсцессе (образовании гнойной полости). На первом этапе операции дренируют кисту. Для этого абсцесс вскрывают и откачивают гной при помощи шприца. После этого пациент в течение недели находится в больнице для наблюдения. Они принимает препараты для снятия воспаления.
После этого производят непосредственно рассечение хода. Его осуществляют так называемым “экономным” способом, т.е. с захватом минимального объема тканей.
Проводится при множественных кистах копчика, свищах, рецидивах. Эпителиальный ход рассекают со всеми его ответвлениями, отверстиями и полостями, а также окружающей его подкожной клетчаткой единым блоком. После этого выкраивают лоскуты ткани, направив скальпель под углом 60° к раневой поверхности.
Их используют для закрытия полости, образованной от удаления кисты. Лоскуты сшивают с краем раны.
Операция проводится при неосложненных кистах со свищом, при негнойном воспалении. Собственно разреза скальпелем не происходит. Канал подкрашиваются метиленовым синим, в него вводится зонд от одного отверстия до второго.
При помощи электрического тока происходит иссечение кисты. Швы при таком способе не накладываются.

Суть операции остается прежней, однако вместо ножа используется излучение. По заявлению врачей, пациент может покинуть больницу уже в день проведения процедуры.
Важно! По данному виду вмешательства пока не проведено серьезных исследований в России. Поэтому при решении осуществить удаление кисты копчика лазером необходимо убедиться, что проводить операцию будет опытный проктолог. Если есть возможность, лучше настоять на госпитализации, чтобы пробыть хотя бы сутки под наблюдением врачей.
К сожалению, различные неприятные последствия довольно часто возникают после операции. Согласно статистике, около трети вмешательств сопровождаются осложнениями, по неофициальным данным, абсолютно успешно процедура проходит в одном случае из десяти.
К самым частым последствиям относят:
- Воспаление. Оно сопровождается выделением из раны гноя и повышением температуры. При воспалительном процессе необходимо продлить госпитализацию до его завершения. Лечение может сводиться к приему антибиотиков и усиленному дренированию раны. Как отмечает экспертная группа Ассоциации проктологов России, “недопустимо назначение антибактериальной терапии без проведения диагностических мероприятий и ревизии раны”. Это означает, что при воспалении важно сначала определить возбудителя, а потом назначать лечение.
- Рецидив. Если в ходе операции киста была удалена не полностью, то эпителиальный ход может появиться заново. В этом случае будет необходимо повторное хирургическое вмешательство.
- Злокачественное перерождение тканей.Важно! Клетки хода имеют тенденцию к пролиферации (разрастанию). Поэтому все удаленные ткани в обязательном порядке отправляются на исследование.
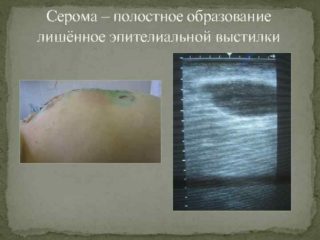
- Серома – скопление жидкого (серозного) содержимого в области операции. Она проникает туда из поврежденных лимфатических сосудов. Обычно заметной серома становится на 2-5 день после операции. Она возникает, если не было установлено дренажной трубки. Возможны небольшие выделения из раны без неприятного запаха, болезненность области вокруг раны при надавливании. Серома, как правило, проходит в результате стандартной антисептической обработки.
- Гематома – внутреннее кровоизлияние. Обычно не имеет серьезных последствий и проходит самостоятельно. Она возникает в результате недостаточного гемостаза (остановки кровотечения) в ходе операции.
- Некроз краев раны. В повышенную группу риска данного осложнения входят лица, страдающие сахарным диабетом, повышенным давлением, курящие пациенты. При неглубоком некрозе (омертвении) тканей возможно их восстановление при условии тщательного соблюдении стерильности. В противном случае необходимо очищение раны и повторное наложение швов.
- Грубые рубцы. Они портят внешний вид пациента, могут доставить дискомфорт при ношении некоторых видов одежды. Снизить риск их формирования поможет применение специальных гелей после заживления раны (например, контратубекс). Наибольшая вероятность образования рубцов наблюдается при использовании метода пластики лоскутов ткани.
- Кровотечение, требующее хирургического вмешательства. Это осложнение напрямую связано с халатностью оперирующего врача.
- Несостоятельность швов. В данном случае имеет место неправильно выбранная тактика вмешательства, показано повторное ушивание раны.
Первые сутки пациент проводит в дневном стационаре, вставать не разрешается. Возможны проблемы с мочеиспусканием, в таком случае используется катетер. Если операция проводилась под общим наркозом, пациенту будут задавать вопросы, проверяя его адекватность и окончание действия анестезии.
Все время пребывания в больнице ему будут менять повязки и обрабатывать антисептиком на йодной или спиртовой основе. Также показано местное применение мазей, ускоряющих репаративные процессы (заживление). В некоторых случаях благоприятно действует УФ-облучение, микроволновая терапия.
На следующий день после операции пациенту можно начинать вставать и потихоньку передвигаться. Срок госпитализации составляет несколько дней. Пациент будет периодически ходить на перевязки, получать обезболивающие и антибактериальные препараты.
После снятия швов необходим гигиенический душ в области межягодичной складки. Один раз в неделю в течение полугода нужно будет проводить депиляцию этой области.

Некоторые мучаются месяцами и даже годами, сталкиваются с проблемами со сном, болезненностью в сидячем положении. Операцию пациенты, как правило, переносят хорошо, даже если пользуются услугами бесплатной медицины. Восстановительный период может быть очень тяжелым.
Вероятность осложнений во многом зависит от квалификации хирурга. Поэтому больные стараются заранее найти хорошего специалиста, и настаивают на операции именно у него. Врачи советуют обращаться только к проктологу, хотя вмешательство может осуществить и пластический хирург, его квалификации и знаний бывает недостаточно.
Многие отмечают сильный дискомфорт после операции, который может длиться до 1-2 месяцев. Им нельзя сидеть, а походы в туалет становятся самым настоящим мучением. Многим сложно передвигаться, больно лежать на спине. Однако после окончания восстановительного периода пациенты отмечают в своих отзывах, что они не жалеют о проведенной операции, пишут об улучшении качества жизни.
После выписки многим пациентам нужна помощь. Душ необходимо принимать ежедневно, после чего в начале восстановительного периода проводится перевязка раны или ее обработка, что довольно сложно осуществить самостоятельно.
Многие отмечают, что и во время пребывания в палате часто требуется помощник. Некоторые могут есть только лежа, другие – не в состоянии сами даже сменить себе белье. Практически все отмечают, что болезненные ощущения после операции бывают очень сильными, настолько, что даже мощные анальгетики не действуют. В этот период очень важна поддержка и помощь родственников.
Удаление кисты копчика может быть осуществлено бесплатно в больнице по направлению из поликлиники. В этом случае, как правило, приходится ждать своей очереди. В экстренном порядке ее проводят сразу же после обращения пациента. В поликлинике или больнице возможно вскрытие кисты при наличии гнойного процесса.
В частных клиниках стоимость операции по удалению кисты копчика составляется порядка 25 000 рублей. В цену включено пребывание в стационаре и наркоз. При осложнениях и необходимости длительной госпитализации стоимость может превысить 100 000 рублей. Использование лазера повышает цену до 150 000 – 200 000 рублей. Вскрытие кисты обойдется в 2 000 – 4 000 рублей.
Иссечение эпителиального копчикового хода – операция, которая может сопровождаться различными осложнениями. Однако на данный момент активно ведется разработка и поиск универсальных методик. Врачи дискутирует о выборе лучшего шовного материала, тактики удаления тканей. Поэтому при необходимости проведения операции стоит обратиться к специалисту, который имеет опыт в проведении в подобных вмешательств и заинтересован в использовании самых последних научных достижений.
Видео: киста копчика в программе “Жить здорово!”
источник
Киста копчика – это патология, которая закладывается еще в эмбриональной стадии развития человека, а проявиться может через много лет после рождения. Эпителиальный копчиковый ход — это углубление в части спины, соединяющейся с ягодицами. Сверху она покрыта кожей, внутри – пустая полость, в которой со временем могут скапливаться гнойные выделения, развиваются воспалительные процессы.
Противопоказания к проведению процедуры затрагивают состояние других органов и систем. Проводить хирургическое вмешательство нельзя при повреждениях печени, онкологических заболеваниях, патологиях сердца и кровеносной системы. Тяжелые состояния, характерные для иммунодефицитов, служат противопоказанием к вмешательству.
К любой операции пациент готовиться заранее: проходит обследование у врача, а также УЗИ, МРТ, КТ, рентген для определения объемов воспаления. Накануне человек не ужинает, утром нельзя пить и завтракать. Непосредственно перед операцией больному измеряют пульс и давление, взвешивают.
Если в области копчика, где будет проводиться операция, есть волосы, их сбривают. Обязательно делают очистительную клизму.

- возможность проведения процедуры в день обращения пациента;
- нет потребности в общем наркозе;
- отсутствует болезненность, не появляются гематомы и кровь;
- риск вторичных воспалений сведен к нулю, как и рецидив заболевания;
- после операции не нужно накладывать швы, лазерная хирургия оставляет незначительный след;
- заживление ран занимает в десятки раз меньше времени;
- двигаться можно уже через 2-4 часа после лечения.
Общий период реабилитации сводится к нескольким неделям. Если лечить кисту традиционным методом, потребуется 6-12 месяцев.
Инвазивное вмешательство требуется при тяжелых формах кисты копчика, а также при вовлечении большого количества окружающих тканей. Если эффективность лазера еще в полной мере не доказана в России, то среди радикальных методик есть 100% результативные. Удаляет кисты хирург-проктолог, вмешательство длится не дольше 60 минут даже в тяжелых случаях. Анестезия используется спинальная либо внутривенная.
Радикальное лечение необходимо, так как болезнь осложнена отеками, воспалением и выделением экссудата, который требует удаления большего количества окружающих тканей.
После операции остается открытая рана, которая очень долго заживает. Поэтому процесс разделяют на несколько этапов, первый из которых проходит так:
- Шприцем удаляют гной, вскрывают абсцесс.
- Устанавливают дренаж – резиновую трубку, чтобы гной лучше выделялся.
- Назначают интенсивную терапию антибиотиками.
Как только воспаление утихнет, удаляют оставшиеся свищевые ходы и кисту. Успешный результат встречается в 87% случаев.
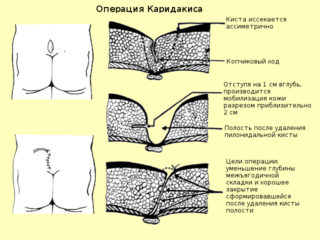
Закрытая техника – это самая простая операция, которую проводят при отсутствии воспаления и отеков, а также если нет костной деформации. При своевременной диагностике нарушения врач назначит плановое вмешательство и быстро удалит аномалию без риска осложнений.
Для точности процедуры сначала в отверстия вводят специальный краситель, выявляя все эпителиальные разрастания. Затем электроножом или скальпелем иссекают кисту, свищевые каналы и клетчатку. Рану зашивают и ставят дренажную трубку, через которую выходит сукровица. Через 10-14 суток швы снимают. Однако минус подобной операции – высокий риск рецидива.
Синусэктомию проводят, если отсутствует нагноение и разветвления кисты. В отверстие вводят зонд с ножом, а затем электрокоагуляционным методом иссекают ход или полость кисты, прижигая кровоточащие сосуды. После операции швы не накладываются, а специфический уход не требуется. Риск осложнений после вмешательства очень низкий. В 93% случаев патология проходит навсегда.
В течение 2-3 суток пациенту нельзя сидеть – он лежит на боку. Через 3-4 дня можно вставать и ходить. Хирург дает точные рекомендации, что делать можно, а что нет. Как только рана очистится и зарастет, начинается послеоперационный период восстановления. На 4-5 неделе пациента выписывают.
Кисты обрабатывают этим способом, если есть острое воспаление с глубоким поражением тканей, множественные свищи. Поврежденные ткани полностью вырезаются, а оставшиеся клетки иссекаются электроножом или скальпелем. Затем полость промывают. Разрез подшивают к крестцово-копчиковой зоне, создавая дренажный канал.
В 90-93% случаев после марсупиализации пациент полностью восстанавливается, хотя реабилитация сопровождается болью.
- Повторное образование кисты – происходит из-за неполного удаления больных тканей.
- Усиливается воспаление, выделяется гной, возникает температура, что указывает на повторное развитие аномалии.
- Возникновение онкологического рецидива.
- Серома – в области открытой раны скапливается серозное вещество, оно проникает в лимфососуды. Осложнение обнаруживают на 2-5 день после операции. Избавиться от него достаточно просто – нужно регулярно обрабатывать область вмешательства антисептиком.
- Гематома – несерьезное осложнение, сопровождаемое болью, но быстро проходящее.
- Некроз кожи вокруг раны – чаще всего развивается из-за диабета, устраняется повторным очищением и тщательным уходом.
Дискомфорт после любой операции частично сохраняется в течение первого месяца. В течение нескольких недель больно ходить в туалет, поэтому требуется соблюдение жидкой диеты – пища должна быть легкой, не повышающей плотность стула.
В течение первых суток пациент соблюдает постельный режим, на следующий день самостоятельно начинает ходить на перевязки. Присаживаться можно только на 5-7 день, а начинать ходить – на 8-9 сутки. После 4-5 дня, если отсутствуют обильные выделения из раны, перевязки делают через день.
Длительность восстановления зависит от ответственности пациента и соблюдения им врачебных предписаний. В течение нескольких месяцев нельзя заниматься физическими нагрузками. Активный спорт и труд может вызвать осложнения. Пациенту запрещено сидеть или лежать в одном положении в течение длительного времени.
Первый этап реабилитации длится 21-30 дней, затем больной возвращается к привычной жизни. Сколько будет заживать открытая рана, зависит от многих факторов. Но во всех случаях этот срок измеряется не одной неделей.

- лежать необходимо осторожно, не перекручиваться, не дергаться;
- минимальные физические нагрузки без поднятия тяжестей должен разрешить доктор;
- после операции нужно тщательно следить за гигиеной, промывать шов только детским мылом без жестких мочалок;
- область разреза должна быть очищена от волос;
- если беспокоит боль, принимают обезболивающие препараты;
- дл профилактики осложнений в долгосрочной перспективе принимают витамины;
- нельзя носить стесняющую одежду – она должна быть мягкой, изготовленной из натуральных тканей.
Пациент должен систематически посещать врача – не реже 1 раза в месяц. В идеальных условиях полное восстановление наступает через 1,5 месяца, однако профилактические меры нужно соблюдать 6-12 месяцев.
Пациенту в течение всей жизни рекомендуют придерживаться принципов правильного питания для исключения повышенной нагрузки на прооперированную область. Рацион должен состоять из овощей, фруктов и продуктов с высоким содержанием белка: мясо, яйца, молочка. Следует забыть о вредных привычках.
В большинстве случаев отзывы об операциях при кисте копчика носят положительный характер: пациенты хорошо их переносят и восстанавливаются в течение 1-2 месяцев при радикальном вмешательстве. Однако некоторые отмечают, что невозможность сидеть и лежать в удобной позе заметно осложняет восстановление.
Самостоятельно перевязать рану и принять душ после выписки из больницы становится затруднительно, требуется помощь родственников или близких людей.
После восстановления все пациенты отмечают, что не жалеют об операции.
Некоторым удается записаться на бесплатное лечение по месту жительства – через направление от поликлиники. Иногда нужно дожидаться очереди в течение нескольких месяцев. Если пациент испытывает мучительные боли, операцию могут провести экстренно.
В частных клиниках цена услуги зависит от статуса заведения и города, в котором оно находится. В среднем, вмешательство стоит 25 000 рублей с учетом наркоза. Если требуется тяжелая операция, стоимость с пребыванием в стационаре составляет около 100 000 рублей. Цена удаления кисты копчика лазерным способом увеличивается до 150 000 – 200 000 рублей.
Врач-травматолог- ортопед, вертебролог первой категории
Специализируется на травмах позвоночник, таза, онкологии.
- Дегенеративные заболевания позвоночника;
- травма позвоночника;
- воспалительные заболевания позвоночника;
- деформации позвоночника;
- онкология.
Образование:
- 2007 — Военно-медицинская академия им. С.М. Кирова
- 2008 — Военно-медицинская академия им. С.М. Кирова
- 2013 — Российская медицинская академия последипломного образования
Повышение квалификации:
- 2012 — Участвовал в обучающем курсе по теме «Сколиоз. Традиционная хирургия и передовые технологии», г. Адана, Турция
- 2013 — Провел обучающий цикл «Минимально-инвазивные технологии в хирургии позвоночника», Польша г. Варшава
- 2014 — Принимал участие в обучающем курсе по использованию современного навигационного оборудования в хирургии позвоночника, Германия, Фрайбург
- 2014 — Тематическое усовершенствование по теме «Лечение травм и заболеваний позвоночника» на базе Российской медицинской академии последипломного образования
- 2015 — Курс повышения квалификации по специальности «Хирургия»
Опыт работы:
- 2008-2010 гг. – Медицинская служба в ВС РФ, врач хирург
- 2011-2015 гг. – Центральная Клиническая Больница РАН, врач травматолог-ортопед (вертебролог)
- 2015- н.в. — Нувель Клиник, вертебролог, нейрохирург, ортопед, травматолог
источник
Киста копчика представляет собой довольно-таки распространенную патологию, которая выявляется в равной степени как у мужчин, так и женщин в возрасте 18-30 лет. Носит она врожденный характер, часто подвергается воспалению и нагноению. Поэтому, чтобы избежать возникновения серьезных осложнений, врачи советуют проводить операцию по иссечению данного образования сразу же после его обнаружения. Однако, прежде чем говорить о том, как проходит операция по удалению кисты копчика , необходимо пару слов сказать о том, что это вообще за патология и к каким негативным последствиям она может привести, если не заниматься ее лечением.
Принято считать, что копчиковая киста является врожденной патологией, которая представлена в виде небольшой трубки, внутренние стенки которой выстелены эпителием. Эта трубка не тесной связи с костными структурами копчика или крестца. Возникает она в результате нарушения редукции связок и мышц остаточного хвоста еще в момент эмбрионального развития. При этом сохраняется так называемая рудиментарная мышца, которая препятствует закрытию синусного хода. Таким образом в слоях кожи образуется отверстие – свищевой ход, в котором и начинает формироваться киста.
Однако есть мнение, что данная патология может возникать и на фоне воздействия на организм других факторов, не имеющих отношения к аномалиям физического развития. Среди них:
- травмы копчика;
- инфекции;
- переохлаждения;
- несоблюдение правил личной гигиены;
- сидячий образ жизни;
- ослабленный иммунитет;
- опрелости и т.д.
То есть, получается, что эта патология может носить как врожденный, так и приобретенный характер. При этом необходимо отметить, что причиной возникновения кисты копчика может являться и наследственная предрасположенность. Так, например, если у кого-то из членов семьи уже имеется это заболевание, то вероятность его возникновения у его детей довольно высокая.
Копчиковые кисты в медицине называют по-разному:
- пилонидальная киста – развивается в межъягодичной складке в результате аномального врастания волосков под кожу;
- дермоидная киста – возникает в поверхностных слоях кожи при смещении элементов зародышевых листков, которые включают в себя волосяные фолликулы, сальные железы, частички эктодермы и т.д.;
- свищ копчика – образуется в результате длительного (хронического) воспалительного процесса в кистозном образовании;
- эпителиальный копчиковый ход (ЭКХ) – формируется в результате аномального нарушения развития плода, возникает в подкожных слоях кожи и представляет собой трубку (ход), внутренние стенки которого выстланы эпителием.
Коварство копчиковой кисты в том, что она на протяжении долгих лет может вообще себя никак не беспокоить больного. Более того, он даже может и не подозревать о наличии у себя этой патологии. И только ближе к 30-40 годам из-за постоянных микротравм и чрезмерных нагрузок, в кисте начинает развиваться воспаление, приводящее к появлению выраженной симптоматической картине, которая может включать в себя:
- боли в области поясницы и копчика;
- отечность мягких тканей;
- покраснение кожи в проекции нахождения кисты;
- болезненные ощущения тупого или острого характера (зависит от тяжести болезни) в области копчика во время сидения или быстрой ходьбы, бега.
Очень важно своевременно обратиться за помощью к врачу. Если этого не делать, воспалительные процессы обостряются, киста начинает нагневать и риски развития абсцесса повышаются в несколько раз. При этом клиническая картина дополняется такими симптомами, как гнойные выделения из копчикового свища, повышение температуры тела и признаки общей интоксикации организма (головные боли, тошнота, слабость и т.д.).
Необходимо понимать, насколько серьезной является эта патология и к каким последствиям она может привести, если своевременно не сделать иссечение кисты копчика . Копчиковые кисты не обладают способностью саморассасываться, а потому никакие народные и медикаментозные методы лечения в данном случае не помогут. Они лишь поспособствуют временному облегчению состояния больного, но вот избавиться от кисты – нет.
Воспалительные процессы в кисте быстро принимают хроническую форму и могут легко спровоцировать появление таких осложнений, как:
- воспаление мягких тканей вокруг кисты (флегмона), не имеющего четких границ с последующим развитием некроза;
- инфицирование тканей;
- вскрытие оболочки кисты с дальнейшим распространением ее гнойного содержимого в анальное отверстие и малый таз;
- инфицированию крови с развитием сепсиса;
- развитие гнойных процессов в костных структурах копчика и крестца.
Важно! В некоторых случаях копчиковые кисты могут провоцировать развитие плоскоклеточного рака, избавиться от которого очень сложно.
Учитывая высокие риски возникновения всех этих осложнений, при появлении первичных симптомов кисты копчика, необходимо сразу же обращаться к врачу.
Удаление копчиковой кисты проводится непосредственно в период затишья симптомов. Для этого перед операцией пациенту назначается противовоспалительная и антибактериальная терапия. Как только состояние больного улучшается, назначается день операции, за сутки до которого человеку необходимо:
- отказаться от употребления какой-либо пищи (разрешается пить только воду);
- провести процедуру по удалению волосяного покрова в области крестца и копчика;
- сделать очистительную клизму или выпить слабительное средство.
источник
Позвоночник подвержен образованию доброкачественных опухолей наравне с другими структурами организма. При отсутствии терапии пациент будет ощущать боль, а новообразование постепенно перерастет в раковую опухоль. Поэтому не стоит медлить с диагностикой и лечением. Избавиться от проблемы поможет лазерная операция по удалению кисты копчика. Сегодня она считается самым распространенным и высокоэффективным методом лечения, поскольку после ее проведения рецидивов практически не бывает.
Копчиковая дермоидная киста – новообразование в подкожной полости (эпителиальный копчиковый ход ЭКХ), сформированное в верхнем сегменте межъягодичной складки. Причиной его образования может стать множество факторов, начиная от генетической предрасположенности и заканчивая скопившейся жидкостью, провоцирующей воспалительный процесс, перерастающий в формирование свища.
К возникновению копчиковой кисты приводят:
- регулярное ношение обтягивающей одежды;
- малоподвижный образ жизни;
- иммунодефицит;
- излишняя телесная масса;
- инфекционные заболевания;
- гиперактивный рост волосяного покрова в области копчика;
- переохлаждение;
- травмы.
Чаще всего с патологией сталкиваются представители мужского пола до 30 лет, но в порядке исключения подвергаются заболеванию женщины, дети и пенсионеры.
На начальном этапе развития больной может даже не знать об имеющейся патологии, но когда она обостряется, возникает ряд симптомов, таких как пульсирующий болевой синдром в области позвоночника при физических нагрузках и смене положения.
Дополнительно могут присутствовать:
- воспалительный процесс, провоцирующий повышение субфебрильной температуры, отечность в месте локализации кисты;
- подкожное уплотнение – оно может передвигаться и напоминает инородный предмет, располагается между ягодицами (вверху);
- краснота, выделение бесцветной жидкости или гнойниковой субстанции;
- зарубцевавшиеся или открытые вторичные отверстия, служащие для выведения инфильтратов.
Киста может находиться на легкой и тяжелой стадии развития. В первом случае пациент может ощущать болевой синдром, но игнорировать его. На осложненной стадии он обязательно обратится в больницу, но тогда терапия будет сложной, поскольку патология будет связана с развитием свищей и абсцессов. Признаками осложнения являются острые режущие боли, отечность, гиперемия.
Цель и суть метода, какую проблему решает
Лазерное удаление копчиковой кисты проводится для предупреждения перехода кисты в злокачественную опухоль. Кроме того, после оперативного вмешательства пациент сможет вернуться к обычной жизни, перестанет испытывать боль, исчезнут нагноения и инфильтраты.Копчиковая киста не лечится медикаментозным путем, только хирургическим или лазерным. Второй вид терапии намного эффективней, поскольку сокращает реабилитационный период и предотвращает рецидив. Во время терапии специалисты удаляют нагноения и само новообразование, вырезая его лазером. Дополнительным преимуществом процедуры является то, что терапия препятствует появлению инфекции.
Лечение лазером бывает 2 видов:
Они отличаются между собой принципом проведения и длительностью реабилитационного периода.
Удаление кисты копчика лазером безоперационным закрытым методом представляет собой разрезание крестцово-копчикового сегмента и удаление новообразования. Этот способ наиболее распространен, поскольку большая часть пациентов своевременно обращается к врачу. Реабилитационный период после проведения терапии и риск рецидива минимальны.
Этот метод применяется при наличии осложняющих обстоятельств. Тогда делают глубокий внешний разрез, удаляют патологическую опухоль, сшивают рану ко дну (для обеспечения дренажного эффекта). Обычно терапия проходит успешно, но реабилитационный период затягивается до 2–3 месяцев.
Проходить лечение лазерным методом разрешено большинству нуждающимся в процедуре пациентам, но при индивидуальных особенностях организма и попутных патологиях больному могут отсрочить терапию или вовсе ее запретить.
Не удаляют кисту лазером при:
- сердечно-сосудистых заболеваниях (в тяжелой форме);
- печеночной недостаточности во избежание перегрузки органа медикаментами;
- патологиях иммунной и кроветворительной системы (тромбофлебите, тромбозе и пр.);
- онкологических заболеваниях.
Также избегают проведения терапии, если пациент находится в тяжелом состоянии. Тогда врачи стабилизируют пациента в реанимации больницы, а затем прибегают к удалению кисты.
В периоды обострения кисты операции не делаются, поэтому врачи стараются снизить негативное влияние спазмолитиками и, дождавшись ремиссии, приступают к терапии.
Необязательно ложиться в больницу за 2–3 недели до оперативного вмешательства, поскольку все необходимые манипуляции осуществляют накануне терапии.
- плановом исследовании инструментальными и лабораторными методами;
- голодании в течение 12 часов до операции;
- выбривании копчика;
- клизмировании.
Получив полные сведения о патологии, и подготовив оперируемый участок, приступают к удалению болезнетворной копчиковой кисты. Удаление выполняется примерно в течение 2–4 часов, после чего наступает реабилитационный период.
На первый взгляд лазерная терапия – не сложна процедура, но она имеет свои особенности проведения.
Операцию проводят по такой схеме:
- Изначально вводят внутривенный или спинальный наркоз.
- Делают надрез в области копчика лазером.
- Удаляют патологическое образование, вместе с первичными отверстиями, разветвлениями.
- Обычно лазерная терапия не требует наложения швов, но если рана глубокая, ее сшивают.
На этом лечение заканчивается. Когда наркоз пройдет, пациента переводят в общую палату и наблюдают за его состоянием.
Как удаляют кисту копчика безоперационным методом, смотрите в видео:
Лазерная терапия не требует длительного реабилитационного периода.
Однако в первые сутки пациенту запрещаются какие-либо физические нагрузки, показан сугубо постельный режим. На 2 день ему разрешается вставать с постели и самостоятельно перемещаться.
- поднимать тяжести;
- заниматься спортом;
- посещать сауну, бассейн, баню.
Возвращаться к привычному образу жизни можно, когда боль полностью прошла, рана зажила и лечащий врач разрешил увеличение нагрузок (после контрольного клинического исследования). Также пациенту показан отказ от синтетической тесной одежды и диета. Ее соблюдение – залог успешного лечения, ведь после операции назначают антибиотики (для предотвращения инфекции), а они влияют на функциональность пищеварительного тракта.
При недостаточной квалификации специалиста возможны послеоперационные последствия, приводящие к развитию нового эпителиального хода (кисты). В лучшем случае придется воспользоваться услугами другого хирурга, а в худшем – повторное оперативное вмешательство пройдет с осложнениями.
После неправильно проведенного удаления кисты возможно развитие таких попутных патологий:
- шовное расхождение;
- кровотечение;
- воспаление;
- некроз тканей;
- гематома;
- серома;
- рубцевание (грубое);
- перерождение кисты в злокачественную опухоль.
Перед тем, как согласиться на операцию, изучите лицензию врача и почитайте отзывы на форуме. Это позволит обезопасить себя от повторной терапии и избежать осложнений. Также обязательно соблюдайте врачебные рекомендации. Правильный уход за прооперированной областью и щадящий образ жизни позволит сохранить целостность швов и избежать попадания инфекции в рану.
Цена на удаление копчиковой кисты медицинским лазером зависит от города, в котором вы собираетесь оперироваться, репутации клиники (областная, частная, государственная), профессионализма врача. Соответственно, стоимость терапии у врача высшей квалификации, имеющего докторскую степень и работающего в частном учреждении Москвы, намного дороже, чем у высокоспециализированного хирурга государственной больницы, например, Нижнего Новгорода.
Самые популярные населенные пункты, где проводят удаление копчиковой кисты:
- Украина (Киев, Харьков, Донецк (Дон. область), Николаев, Одесса);
- Россия (Новосибирск, Санкт-Петербург (Питер), Челябинск, Хабаровск, Краснодар, Ростов, Самара, Тюмень, Омск, Владивосток, Владимир, Волгоград, Воронеж, Екатеринбург, Кемерово, Москва, Н. Новгород.
Хорошо проявили себя белорусские медицинские центры, а также расположенные в Казани, Минске, Улан-Удэ, Ейске.
Таблица 1. Популярные клиники и стоимость операции
Клиника Адрес Стоимость процедуры, руб. Клиника «Семейная» на Большой Серпуховской г. Москва, ул. Большая Серпуховская, д. 30
16 000 Клиника «Семейная» на Университетском проспекте г. Москва, (перпендикулярно Ленинскому проспекту)
45 000 «БалтМед» в Галерном проезде В.О. г. Санкт-Петербург, 8 000 ГКБ №31 в Санкт-Петербурге. г. Санкт-Петербург, 12 000 «Глобал Клиник» Н.Новгород, ул. Полтавская, д.39. 18 000 Медицинский центр «Арт-Мед» на улице Петрищева в Дзержинске Нижегородская область, Дзержинск, улица Петрищева, 35, 3 помещение; вход со двора 13 000 ГБУЗ ЦОСМП «Челябинский государственный институт лазерной хирургии» Челябинск, пр-т Победы, 287 11 000 Выбирайте клинику не только, отталкиваясь от цены, но и отзывов на форуме. Строго соблюдайте врачебные рекомендации и своевременно приходите на прием, чтобы исключить возникновение осложнений.
У меня брат моряк, в очередном рейсе столкнулся с проблемой нагноения кисты копчика. Дотерпел, приехал домой, сделал хирургическую операцию, длительное время еще ходил на перевязки. Вроде полегчало, прошло полгода, опять ушел в рейс, и опять случилась та же проблема. По приезду домой нашел хорошую клинику в другом городе, поехал, опять сделали хирургическую операцию, опять же таки длительный и болезненный процесс заживления. Но после второй операции прошло уже шесть лет и пока не беспокоит (надеемся, что и не начнет). Поэтому, прежде чем идти в больницу, почитайте все о этой клинике и опыте хирургов. А лучше не болейте и будьте здоровы!
У меня такая проблема была. Я сначала просто выдавливала гной и все. На следующий месяц все опять надувалось. Не говорила никому, т.к. боялась операции, а только на работу устроилась. Потом все притихло, и я про нее забыла. А вот когда забеременела, на 12 неделе все возобновилось, и причем начало распространяться. У меня папа хирург, поэтому я ему показала. Оказалось, что либо вырезать, пока еще не много, либо дальше ждать, и размер вырезаемого участка увеличится, да и срок был такой, что ждать некуда было. Сделали мне операцию с местной анестезией. Чисто попу не чувствовала, чтобы вред как можно меньше был для плода. На следующий день домой отвезли, через неделю швы сняли. Мне обезболивающие нельзя было пить даже особо, т.к. беременная была. А ничего, все было в порядке и терпимо. Но месяц нужно дома побыть, т.к. сидеть потом будет долго еще больно. Операция пустяковая, но главное, чтобы врач нормальный, чтобы все чисто удалил и гноя не оставил. Так что врача хорошего ищите, и все ок будет, пустяк просто неприятный, и чем раньше сделаете операцию, тем лучше.
Сделали неделю назад операцию, анестезия была – лидокаин. Конечно, неприятно, но терпимо. Ожидал, что будет хуже! Скажу так, самое плохое – это после операции сидеть нельзя долго, а так даже не болит! Сделали за 45 минут, медсестры развлекали, включали музыку в операционной, и смотрел ютуб. Мой совет, делайте, лучше не тяните с этим! Мучился я с этим около 15 лет! И даже не представляю, что когда все заживет, буду сидеть с комфортом, как все.
источник
Киста копчика является новообразованием в подкожной полости крестцово-копчикового отдела. В результате формирования опухоли формируется характерное уплотнение, провоцирующее боль и воспаление. В результате принимается решение удалить опухоль, что требует удаление копчика в целом. Далее подробно будут представлены способы удаления опухоли и копчика в целом.
Киста копчика по факту образуется не в кости позвоночника, а в подкожной части в области расположения пояснично-крестцовых позвонков. Формируется опухоль в межъягодичной складке, состоит из жидкости и доставляет дискомфорт больному. Причинами выделяют факторы от генетической предрасположенности до скоплений жидкости, в том числе лимфомы, которая приводит к развитию воспалительного процесса с последующим переходом в свищ.
К основным причинам формирования кисты копчика относят следующие факторы:
- предпочтение обтягивающему белью, которое надевается регулярно – происходит застой лимфы;
- малоподвижный образ жизни;
- плохой иммунитет;
- лишний вес;
- инфекционные патологии;
- резкий рост волос в нижней части спины;
- переохлаждение;
- механическое повреждение копчика, в том числе и травмы спины.
В большинстве случаев патология развивается у мужчин не старше 30 лет, что связано с небрежным отношением к своему здоровью.
Операция кисты копчика требует обязательной предварительной диагностики, где задействуются следующие способы:
- общие анализы крови и мочи – позволяет определить воспалительный процесс и возможное образование злокачественной опухоли;
- УЗИ органов малого таза и новообразования в области поясницы;
- КТ и МРТ – позволяет определить распространение кисты в области позвоночника.
Нередко киста «произрастает» в межпозвоночную область, в результате чего становится неоперабельной. Важно исключить подобные осложнения своевременно, для чего при первых проявлениях симптоматики обратиться к врачу и пройти представленное обследование.
Удаление или резекция копчика производится следующими способами:
- Полное удаление с зашиванием раны – используется при неосложненных кистах, планово и после обследования. Пациента укладывают на живот и вводят в область хода нервов специальный обезболивающий раствор. Для операции применяется скальпель или электронож, которым удаляется сама опухоль и ход кисты.
- Марсупиализация – этот способ предусматривает удаление кисты, которая распространилась глубоко в межпозвоночные диски и удаление ее может негативно сказаться на здоровье человека. Ход кисты иссекается по краю и задней стенке. После операции края зашивают по ране, которые снимают в дальнейшем через 2 недели. Операция влечет длительное восстановление, но после нее больным становится значительно лучше.
- Двухэтапная операция – используется только при развитии абсцесса. Первый этап влечет вскрытие кисты с дренированием раны, и только после снятия воспаления проводят второй этап операции – иссечение кисты.
- Хирургическое вмешательство с пластикой кожного покрова – применяется при многочисленных кистах копчика. В результате приходится проводить иссечение кожных покровов в соответствии с распространением ответвлений кисты. После хирурги приступают к выкраиванию лоскутков для зашивания крупной раны.
- Синусэктомия – представленное хирургическое вмешательство не требует проведения разреза кожных покровов. Здесь делается два отверстия и вставляется дренаж от одного конца к другому, через который выводится собранная жидкость в кисте.
- Лазерный способ – предлагается в большинстве столичных частных клиник. Метод заключается в применении лазера для удаления кисты, в результате чего пациента отпускают сразу в день операции. Цена в Москве около 100 тыс. рублей.
Выбор метода определяет лечащий врач, который проводит предварительное обследование больного. По результатам полученных анализов выбирается способ иссечения. Пациент вправе выбрать стандартную резекцию или отправиться в частную клинику для платной операции.
Отзывы об операции на удаление кисты копчика в большей степени положительны, хотя имеются и негативные комментарии, которые основываются на длительном восстановительном процессе. Несмотря на подобные негативные комментарии, врачи отмечают положительную динамику в 93% случаев.
Проведение операции проводится с соблюдением следующих правил:
- Предварительно требуется снять воспаление, и только на этапе ремиссии врачи проводят операцию. Нередко приходится оперировать больного в период обострения заболевания, поскольку болевой синдром мешает передвижению и доставляет прочий дискомфорт.
- Вылечить кисту копчика без оперативного вмешательства невозможно. Важно обратиться к врачу сразу при возникновении болевого синдрома в области поясницы и копчика. Раннее иссечение копчика способствует снижению риска развития осложнений.
- Оперируют кисту копчика только хирурги-проктологи, у которых имеется соответствующее образование, а в частной клинике лицензия на осуществление представленной деятельности.
- Сложные операции проводятся под общим наркозом. Если производится стандартная резекция кисты копчика, достаточно местной анестезии.
- В зависимости от проблемы и объема работы операции длится от 20 минут до 1 часа.
- Восстановление в среднем длится до 3 недель, но особенно сложные случаи требуют нескольких месяцев.
Проведение операции по удалению кисты копчика – это сложная операция, требующая не только тщательной подготовки, но и соблюдения рекомендаций в восстановительный период. Иссечение копчика избавит больного от болевых ощущений.
К операции приступают только в соответствии со следующими показаниями:
- воспалительный процесс, что приводит к повышению местной температуры;
- наличие уплотнение в области между ягодицами;
- покраснение и выделение белой жидкости;
- наличие открытых ран, которые были сформированы для дренирования скопившегося гноя.
Даже в частных клиниках пациент пройдет комплексное обследование, чтобы назначение операции проводилось в соответствии с негативным состоянием больного.
Несмотря на пользу и необходимость хирургического вмешательства, операции запрещены при наличии следующих противопоказаний:
- сердечно-сосудистые заболевания;
- заболевания печени – важно учитывать, поскольку в период восстановления потребуется принимать большое количество лекарств;
- патологии кровеносной системы – наличие тромбов или варикоза;
- наличие заболевания онкологического характера.
Запрещены любые хирургические вмешательства даже при местной анестезии, если пациент находится в тяжелом состоянии. Важно стабилизировать работу организма, чтобы операция не повлекла многочисленных осложнений.
Чтобы максимально уменьшить последствия удаления свища на копчике, необходимо соблюдать рекомендации во время восстановительного периода:
- в течение первых суток пациент лежит в стационаре – ему нельзя вставать, проводится курс антибиотиков во избежание заражения;
- если у больного проблемы с мочеиспусканием, применяют катетер;
- в первую неделю проводят перевязки, удаляют выходящий экссудат;
- пораженную область смазывают мазью, чтобы помочь ране быстрее зажить;
- нередко используют микротоковую терапию, УФ-облучение, что помогает расхождению лимфы по пораженному участку;
- встает больной на следующий день, а уже через неделю может быть выписан.
В редких случаях оставляют больного на 10 дней, что связано с использованием определенного материала для зашивания раны. Такие нитки не рассасываются и требуют устранения через 10 дней.
Иссечение копчика – операция сложная, но только при условии допущенного осложнения. Тянуть с патологией копчика нельзя, можно спровоцировать проникновение экссудата в межпозвоночные диски, отчего образуются свищи и прочие осложнения.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
источник
Вопросы задавать можно только после регистрации. Войдите или зарегистрируйтесь, пожалуйста.
Всем здравствуйте. У меня это заболевание передалось от матери, как вы знаете — это наследственное заболевание, и даже если у Ваших родителей он никогда не воспалялся это не значит, что ЭКХ у них нет. ЕСТЬ! Живу я в Москве, врачи здесь высшей категории и для них ЭКХ — как посрать сходить. Когда я лежала, в палате ещё трое были с этой же хнёй, но в основном с геморроями, конечно. Так вот, началась моя история в сентябре 2018. Взял меня брат ночную Москву посмотреть на машине, катались мы часа 3 не меньше, по приходу домой пошли спать. Утром почувствовав боль в копчике, не придала этому значения, посчитав. что отсидела. День второй — появилось покраснение, боль не стихает. Всё ещё надеюсь, что пройдёт. День третий (воскресенье) — опухлом и появилась твердая шишка. Почитав в интернете болезнь моей матери, поняла, что она настигла и меня. Утром понедельника бегом в поликлинику к дежурному терапевту. Диагноз — нагноившаяся киста копчика, на скорой повезли в больницу. Собрали анализы, оформили в палату. Спустя два часа вскрыли абсцесс под местной анастезией, засунули салфетку и отпустили в палату. Сидеть можно, лежать на спине можно.Рана оставалась открытой, первые 2 перевязки крайне болезненные, остальные нет. Через пять дней осведомили о том, что через месяц рана должна зажить и предстоит плановая операция — полное иссечение (удаление) ЭКХ. Выписали также на 5 день. Первую внебольничную перевязку делала в поликлинике, она оказалась легче легкого и далее я уже делала её две недели дома сама. Делается она так, рана промывается перекисью, ( я ещё брызгала в рану Амброксал) на стерильную повязку намазывается левомеколь и чуть пришмякивающим движением (чтоб зашла мазь в рану) кладется в разрез. Далее заклеиваем пластырем и радуемся жизни. Через две недели перевязок я записалась к местному хирургу, чтоб он посмотрел как протекает процесс заживления, рана зажила как на собаке, остался только маленький рубец. Он выписал мне направление в больницу на плановую операцию, я пришла в больницу и врач удостоверившись, что всё зажило, вручил мне внушительный список анализов. Собрав их бесплатно ( но пришлось побегать по врачам) за 1,5 месяца я легла таки в больницу на плановую операцию 8 ноября 2018 года. Хренакнув в вечер первого дня мне две клизмы, отправили утром второго дня в 9:00 на операцию. Сделали спинальную анастезию, сама операция длилась 30 минут, и шов 10 см, сделали с подшиванием ко дну. От наркоза оклималась через 3 часа. Пролежала я в больнице 5 дней, на пятый также и выписали. В течении пяти дней делали абсолютно безболезненные перевязки, кололи обезболивающие и антибиотики. Выписали 13 ноября и на 23-26 ноября назначили снятие швов. Перевязки делали в поликлинике (кроме сб и вс, там уж сама делала, выбора не было), сказали, что сама я могу занести вторичную инфекцию и лучше с этим не шутить. Делается перевязка так — протирается всё перекисью, потом на стерильную салфетку наливаем Бетадин (172р за 30 мл в аптеке) и прикладываем ко шву сверху можно положить чистую стерильную салфетку, заклеиваем пластырем и все. Шов болел, до снятия пить антибиотики Новиган или Ибупрофен. СИДЕТЬ КАТЕГОРИЧЕСКИ НЕЛЬЗЯ 3 НЕДЕЛИ ПОСЛЕ ОПЕРАЦИИ РОВНО! Сняли швы, всё тип-топ, боли нет, но врач порекомендовал в течении полугода делать 1 раз в неделю примочки с Бетадином к этому месту, чтобы кожа не нагнаивалась и разглаживалась смягчая рубец. РЕЦИДИВ ПОСЛЕ ИССЕЧЕНИЯ ЭКХ ИСКЛЮЧЕН! Села через 3 недели сразу же и забыла об этом навсегда, не считая сбора анализов (1,5 месяца), на полное излечение ( вырезку абсцесса+восстановление и удаление ЭКХ + восстановление) мне понадобилось 1 месяц. Забыла как страшный сон эту болячку! Всём здоровья и удачи!
Люди,подскажите кто-нибудь,больно ли делать перевязки после удаления нагноения кисты? Больно ли когда в рану пихают марлю и когда её вытаскивают?
Первые 2 перевязки БОЛЬНО! потом — нет
Буду рад, если посоветуете клинику в Москве. Для меня неважно является ли клиника частной или государственной, главное чтобы сделали операцию качественно.
ГКБ Номер 51 на Филевском Парке
Ребят . Посоветуйте пожалуйста платную клинику в Санкт -Петербурге где можно удалить кисту копчика радикально и не под общим наркозом ?В государственых больницах не хочу делать .Так как не доверяю и там делают только под общим .
Я тоже боялся, не доверял. По-ходу под общим оказалось даже лучше. Проспал пол дня — выспался замечательно, никакой боли. Только после пару часов голова болела, как с бодуна, к вечеру прошла и уже вставал в туалет. Я бы на Вашем месте больше не доверял платным клиникам — искал платную тоже в СПб, у всех такие отзывы (за исключением тех, что пишут их маркетолухи), что уж лучше в обычную больницу в платную палату, если хотите, или врачам заплатите.
Скажите, плиз, кому делали операцию с ушиванием раны — как долго остаётся дискомфорт при лежании на спине? Около месяца прошло. Шов зарос практически, никаких выделений нету, сидеть нормально. Но когда ложишься на спину — ощущение что шишка в районе шва. Скоро иду к участковому хирургу (не к тому который делал), но не уверен, что он опытный, поэтому решил тут спросить.
Здравствуйте. Никак не могу заставить мужа обратиться к врачу. Сразу скандал начинает. Очевидно, что это киста копчика и беспокоит она его очень давно. Гной периодически выходит, рана на припухлости затягивается, то заново опухает и так по кругу. При чем когда опухает он не может толком сидеть — больно. Сегодня опять речь завели, говорит после нового года пойдет. Как уговаривать — ума не приложу. Боится операции как огня. Периодически обрабатываем мирамистином и ихтиолкой. Хотя опять же это самолечение и вряд ли помогает. Не знаю что делать с ним
Здравствуйте. В среду (05.12.2018) перенес операцию по удалению кисты копчика. В больнице делали перевязки с Левомеколь. Вчера выписали, но до сих пор(5 день после операции ) держится температура 37.5 и постоянно ноет копчик. Сегодня был у хирурга по месту жительства. Она сказала что заживать будет долго, так как рана глубокая (5-6 см). И что температура — это нормально. Ну и сделали перевязку, которая была ужасно больная. Но я все равно переживаю. Вдруг какую либо инфекцию занесли, так как в моем городе эту операцию мне делал мягко говоря, не очень хороший хирург(( подскажите, была ли в кого либо температура? Спасибо.
Здравствуйте. В среду (05.12.2018) перенес операцию по удалению кисты копчика. В больнице делали перевязки с Левомеколь. Вчера выписали, но до сих пор(5 день после операции ) держится температура 37.5 и постоянно ноет копчик. Сегодня был у хирурга по месту жительства. Она сказала что заживать будет долго, так как рана глубокая (5-6 см). И что температура — это нормально. Ну и сделали перевязку, которая была ужасно больная. Но я все равно переживаю. Вдруг какую либо инфекцию занесли, так как в моем городе эту операцию мне делал мягко говоря, не очень хороший хирург(( подскажите, была ли в кого либо температура? Спасибо.
Не переживайте, это нормально. У вас разрез в теле, как-никак.)
Другое дело, если температура не перестаёт расти и уходит за 38 градусов.Расскажу свою историю, хоть она и похожа на многие другие.) Будет огромный длиннопост, но я разделю его на подтемы, чтобы каждый мог найти информацию, которая его интересует.
В больнице со мной лежала Светлана — женщина с тем же диагнозом, что и у всех нас. Она никак не может лечь на плановую операцию — ЭКХ постоянно воспаляется до того, как появляется такая возможность. Она говорила, что перечитала весь этот форум и очень интересовалась моим состоянием, но её выписали до того, как у меня накопился соответствующий опыт. Поэтому, Светлана, если читаете это, вам привет! 🙂 Надеюсь, информация будет полезной.ПРЕДЫСТОРИЯ, ИЛИ КАК Я УЗНАЛА СВОЙ ДИАГНОЗ
Я из Иркутска, мне 23. Операцию по радикальному иссечению ЭКХ делали методом полного зашивания раны.
В течение нескольких последних лет периодически начинал болеть копчик. Думала, ну, наверное отсидела (я веду не очень активный образ жизни в плане физических нагрузок, много сижу за компьютером), либо подкожник, может, какой. Проблемы с кожей у меня есть, и прыщички иногда вылазят в самых неожиданных местах, поэтому я бы не удивилась подобному. Мазала мазью Вишневского, либо не мазала вовсе. Копчик беспокоил не сильно, то есть боли не доходили до того, что я не могла двигаться или мне было дискомфортно спать на спине, но на стуле сидеть, откинувшись на спинку и закинув ноги куда-нибудь на возвышенность, стало больновато. Однако это проходило примерно за неделю, и затем я надолго об этом забывала.
Осенью снова воспалился копчик, и когда я было подумала, что через недельку всё пройдёт (и оно прошло), через какое-то время я начала замечать влагу в области копчика. Сначала решила, что просто вспотела, но когда это повторилось, моё паучье чутьё начало подсказывать мне, что что-то не так.) Жидкость, которая выделялась, была прозрачной и не имела запаха, была скользкой, но быстро высыхала и становилась липкой. «Так», — подумала я. — «А вот это уже странно. На копчике не должно быть никаких выделений, а на пот это не похоже».
Последним звоночком (а скорее набатом) стало то, что всё повторилось снова неожиданно раньше того, когда я ожидала следующего рецидива (обычно это повторялось через пару месяцев как минимум). При этом в этот раз появился натуральный фурункул. Дней пять я ждала, пока он пройдёт,но даже после того, как он вроде бы прошёл, я снова поняла, что есть выделения в области копчика.
Я бросилась искать информацию в интернете и довольно быстро узнала про ЭКХ. Симптомы совпали, и новость о том, что это лечится только хирургически с помощью радикального иссечения, меня совершенно не обрадовали. Это было раннее утро воскресенья, когда я слишком долго засиделась за компом, и тут отец начал вставать на работу, поэтому я решила не ложиться и сразу же ехать с ним в поликлинику к хирургу, чтобы тот меня осмотрел и подтвердил или опроверг диагноз.
Поликлиника находится на Пушкина, 8а (железнодорожная поликлиника), а осмотром занимался хирург Воронцов А.В.. Хирург диагноз подтвердил и выписал направление на консультацию к проктологу в городской больнице. Как потом выяснилось в регистратуре, по полису эта больница принимает только пациентов из одной конкретной поликлиники (кажется, 12-й, но я уже не помню точно), к тому же отзывы на неё были не очень. Решив, что раз уж всё равно платить деньги, то лучше обратиться в более хорошую больницу. Таким образом я отправилась в железнодорожную больницу на Образцова, 27 на консультацию (1000р стоит для нежелезнодорожников) к заведующему отделением гнойной хирургии и проктологии Калиниченко А.В.. Врач молодой, но уже заведующий отеделением, так что вероятно он очень хороший профессионал, но при личном общении показался человеком эксцентричным. В том смысле, что он меня осмотрел, диагноз подтвердил, рассказал о том, какие в моём случае возможны способы операции и какие при них сроки заживления и вероятности рецидива. Это, конечно, хорошо, но он, во-первых, не сделал никакой записи в карту, а, во-вторых, листочек, на котором он всё это расписывал и который был моим единственным вещественным подтверждением тому, что я вообще была у него на приёме, он порвал, сказав, что это его интеллектуальная собственность. Что это вообще было? Демонстрация? Шутка? Этот момент показался мне очень странным. Как бы то ни было, врач сказал мне сходить взят направление конкретно к ним в больницу и сдать все анализы.
Спустя примерно месяц после этого, пока ЭКХ был в ремиссии, я отправилась к хирургу в поликлинике, описала ему ситуацию, он выписал направление на анализ мочи, крови (8 разных анализов, среди которых были общий анализ крови, на группу крови, на ВИЧ, на гепатиты), а также ЭКГ и флюорографию. Всё это я сдала на следующий день и через 5 дней снова пришла за результатами и направлением. Результаты были хорошие, направление получила, и в тот же день (10.12.18) я легла в больницу.ПОСТУПЛЕНИЕ В СТАЦИОНАР, ПОДГОТОВКА К ОПЕРАЦИИ
Далее история о том, что происходило в больнице.
При поступлении в стационар необходимо заполнить кучу бумаг вроде разрешения на запись операции на видео и присутствия на ней студентов в образовательных целях, соглашение на обработку данных и на разглашение третьим лицам, а также, что мне не понравилось, соглашение с тем, что с тобой якобы уже была проведена консультация хирурга и анестезиолога, и ты предупреждён обо всех последствиях, сообщил им обо всех аллергиях и т.п. Это мне категорически не нравится, но делать нечего. Мне как нежелезнодорожнице пришлось побегать по кабинетам с целью заключить договор на оказание платных услуг, но в итоге мне сделали по полису.
Отделение чистое, всё новое. В каждой палате есть холодильник, свой туалет и душ, лампа над каждой постелью, нет плесени, штукатурка и краска со стен и потолка не отваливаются. Встречаются тараканчики, но их не много, по крайней мере не так много, как в городских больницах.Итак, на следующий день, на вторник, мне назначили ректороманоскопию, поэтому с обеда понедельника было сказано ничего не есть, только пить воду, а утром, в 6:00 сделать микроклизму (Микролакс).
Во вторник состоялась процедура. Подробнее про неё вы можете прочитать в интернете, но скажу одно — это было самое болезненное, что происходило со мной в больнице. Поза для процедуры очень неудобная: на гинекологическом кресле встаёшь на колени и локти, прижимаясь грудью к креслу и отклячивая задницу — в этой позе ОЧЕНЬ неудобно чувствовать боль, и хотя может сама боль не такая уж и сильная, но ты перед ней бессилен — ничего не можешь сжать, ни на что не можешь отвлечься, только стонать от боли. Я правда скорее пищала, нежели стонала или ойкала, чем раздражала врача, проводившего процедуру, на что он мне сказал «Не пищите, женщина!» 😀 Радует в этой процедуре одно — она длится очень быстро, минут 5 (я имею в виду непосредственно все манипуляции). Как только из тебя достают все шайтан-машины, боль моментально проходит, хотя ещё некоторое время чувствуешь странные ощущения в попе.))
Кстати, эта процедура проводится для того, чтобы исключить другие болезни вроде остеомиелита, а также узнать, не уходят ли свищи из ЭКХ в кишечник. Боялась лишь одного, что Микролакс прочистит всё недостаточно хорошо, и процедуру придётся повторять. А то Микролакс не подействовал на меня. Слава богу, обошлось.))
После осмотра врач назначил операцию на следующий день, поэтому я позавтракала, а на обед снова разрешили только суп без хлеба, затем снова пить воду и не есть. После 6 утра дня операции воду тоже не пить. Кстати лечащим врачом, делавшим мне операцию, был бородатый дяденька в возрасте Зайчук И.П.. Сам врач мне понравился, хороший профессионал, сделал всё аккуратно, но лично мне не хватало от него внимания. Возможно, эгоистично надеяться, что с тобой будут возиться, но я как-то надеялась, что хоть какие-то консультации он проведёт перед операцией и после выписки, а то чтобы задать ему разные важные вопросы вроде того, можно ли мочить рану или сидеть на подушке-бублике, приходилось поджидать его у ординаторской после операций.
Вечером пришёл анестезиолог. Имени я его не знаю, но очень классный молодой парень с юмором.) Спросил про аллергии, про то, были ли операции до этого (в моём случае нет), послушал, осмотрел спину, сообщил, что будем делать спинальную анестизию.
Часов в 5-6 наказали выпить 5 ложек касторки (лайфхак: не глотайте касторку сразу, а зажержите её во рту, затем запейте тёплой водой, и вместе с этой водой проглатите), с касторки меня не пронесло нифига, она вообще никакого воздействия не оказала.))) Часов в 7 пригласили на клизму, затем ещё через час сделали вторую. Также необходимо полностью побриться, сделав себе «тотальное бикини».)))) Лучше взять зеркало и сделать это тщательно, но самому, потому что если что-то не удастся сбрить, медсестра, которая делает клизмы, поправит, конечно, но на сухую. Вся задница в крови была.)
Перед сном медсестра принесла маленькую таблеточку, сказала «Чтобы спать лучше, перед операцией нужно выспаться». Я была спокойна как удав, поэтому таблетка эта мне, на мой взгляд, была не нужна, но я её всё равно выпила.))И вот день операции. 12.12.18. В шесть утра снова пригласили на клизму (уже третью!), а ещё через какое-то время вставили в задницу резиновый шланг длиной сантиметров 20 и сказали посидеть в позе орла минут 5-10, затем вынуть его, промыть и отнести в кабинет обеззараживаться. Таким образом, по ощущениям, вымыли просто всё: после трёх клизм выходит одна вода. Однако я была рада такому исходу, поскольку уже начиталась, как некоторые вынуждены готовиться к операциям Фортрансом. Спустя некоторое время ко мне пришла медсестра и замотала ноги эластичным бинтом (во избежание тромбоза), также можно купить самому компрессионные чулки).
В 9:25 за мной приехала каталка. Сказали полностью раздеться (не знаю, как тут некоторым разрешают оставить футболку, в операционной всё должно быть мега-стерильно), лечь и накрыться своим одеялом. Привезли в операционную, я перелезла на операционный стол, где мне вкололи в вену катетер для подключния систем. Перед тем, как сделать это, медсестра сказала «Не смотрите сюда».)) Видимо, игла довольно острая. Меня предупредили, что может быть больно, и это было больно, но не больнее той чёртовой ректороманоскопии!)) Так, может на уровень больнее того, как при взятии крови из вены. Затем посадили на операционном столе, сказали скинуть ножки вниз, положить руки на колени и выгнуть спину слегка колесом. Анестезиолог пытался успокоить меня, сказав, что «Не переживайте, я столько голых женщин видел», но я и так была спокойна, так что шутливо парировала «Хвастаетесь?», после чего мы немного посмеялись.)
Сначала сделали один укол, он самую чуточку болезненный, чувствуешь небольшое ощущение распирания, видимо это лидокаин. Затем вкололи непосредственно анестезию, что было не больно. Как анестезиолог и описывал, по ощущениям похоже на то, что тебя слегка толкают в спину. Затем он сказал посидеть чуть-чуть и сообщить, в какую ногу пойдёт тепло. Не знаю, на что это влияет, но у меня оно пошло сначала в левую.) После этого меня уложили на спину, и анестезиолог, взяв иглу, начал слегка тыкать меня начиная от плеча и спускаясь к ногам. Задача пациента — сказать ему, когда укол перестаёт ощущаться болезненно. В определённый момент он начинает ощущаться примерно как когда тебя тыкают остро заточенным карандашом — значит, анестезия подействовала как надо. Затем меня развернули на бок, подключили к одной руке датчик температуры, а вторую руку подвесили и нацепили на неё манжетку для измерения давления, в нос вставили катетеры с медицинским кислородом. Персонал очень внимательный, под голову подкладывали подушечку и постоянно спрашивали «Так удобно? А так?», когда руку с манжеткой подвешивали, тоже интересовались, удобно ли мне. Когда становится удобно, выерхнюю часть тела накрывают чем-то тёплым, и начинается операция.
Во время операции ты всё слышишь, но меня не особо интересовало, что там делает врач. Я только почувствовала запах палёного. Думала, коагулятором прижгли, а как потом выяснилось, это был сургитрон. При этом врачи только первый разрез делают сургитроном, чтобы сразу прижечь сосуды, а так говорят сургитрон — просто коммерческий ход, и на успех операции или восстановление не влияет, поэтому после первого разреза продолжают операцию классическими скальпелями.
Реакция на спинальную анестезию у многих людей, в том числе и у меня — ощущение, что тебя морозит. Ух, как меня колотило!) Зуб на зуб не попадал, было холодно, при этом я видела датчик на собственном пальце с абсолютно нормальной температурой. Пару раз чуть не прикусила язык, поэтому попросила что-нибудь, что можно закусить — дали небольшую циллиндрическую пластиковую штучку с отверстием в центре.
Операция закончилась очень быстро, даже полчаса не прошло. Зашили наглухо, даже дренаж не ставили. Как оказалось, киста была маленькой и вырезать там толком нечего было (думаю, это в значительной степени связано с тем, что я не затягивала с операцией и отправилась на неё при первой же возможности после того, как узнала диагноз). Уложили меня на спину, перекинули на каталку и увезли в реанимацию. В реанимации подключили систему с рингера-ацетатом и, наверное, с глюкозой. Всё ещё морозило. Когда сняли систему, смогла спрятать руку под одеяло, укутаться в него, как в кокон, и тогда постепенно согрелась.) В реанимации лежат до тех пор, пока не отойдут ноги. Я провела там примерно 2 часа, после чего медсестра попросила согнуть колени, и когда они начинают хотя бы чуть-чуть дрожать при попытке их согнуть, значит наркоз отходит, и можно увозить. Когда столько часов лежишь, единственным развлечением остаётся трогание собственного тела, которое кажется чужим. Трогаешь собственную ногу, но такое ощущение, будто трогаешь чужого человека.)) Чувствуешь рукой, что кожа, что тёплая, но нога ничего не чувствует, как бы ты её не тыкал и не хлопал.)
Когда задрожали колени, укатили в палату. В те сутки нельзя вставать, нельзя есть, только пить воду. В туалет — только в судно. Может стать проблемой, если у вас слабый мочевой пузырь. Как я уже сказала, вставать нельзя, зато вертеться на кровати — как хотите! Очень не завидую тем людям с этого форума, кого обязали лежать лишь в одной позе или, что ещё хуже, исключительно на животе.ПОСЛЕ ОПЕРАЦИИ
Два раза в день приходит медсестра и вкалывает обезболивающее и антибиотики (мне кололи амикацин и цефотаксим в течение 5-ти дней). Благодарна богу, что мне не больно было лежать на спине и что даже без обезболивающего мне было не больно.
На следующий день после операции утром пришёл врач и разрешил ходить и кушать. Садиться вот действительно нельзя.
Ну и всё, с того дня можно было кушать всё, что хочешь, но я конечно боялась жёсткой и крепящей пищи, поэтому питалась в основном йогуртами, кефирами, ряженками, постепенно начала и нормально питаться в столовой (кстати в столовой кормят вкусно, а ещё в столовой стоит микроволновка). С желудком, как и у многих здесь, были проблемы. Долго не получалось сходить в туалет, стула не было дней 5. По совету медсестёр пила и вазелиновое масло, и ела привезённую родителями свёклу с черносливом, и даже Форлакса (не путать с Фортрансом)) два пакета выпила — ничего особо не помогло. Потом получилось само, но ещё чуть-чуть, и без помощи врачей бы не обошлось.
Со следующего дня после операции нужно было каждый день раз в день ходить на перевязки. Перевязки делали так: берут хирургический пинцет, кусочек турунды, вымачивают её в бетадине и промазывают шов, затем берут длинный кусочек турунды, снова вымачивают в бетадине и прокладывают вдоль шва, а сверху заклеивают большим пластырем Cosmopor.
Через неделю, в четверг 20.12.2018 сняли швы. Это не больно, лишь чуток неприятно. Я сначала думала, что пока швы наложены, края раны слегка срастаются вместе, и затем нужно быть аккуратным, чтобы они не разошлись, а медсестра, которая делала перевязки, затем объяснила, что когда швы снимают, края раны расходятся. Наверное, для многих это покажется очевидной информацией, но для меня это было открытием.)) В тот момент я поняла, что нет смысла так аккуратничать (в разумных пределах, конечно же) и что уже разошедшееся разойтись не может.)))
На следующий день после снятия швов, 21.12.2018 меня выписали, и с 24.12.2018 я формально наблюдаюсь в поликлинике, но у другого хирурга, т.к. Воронцов в отпуске. Перед выпиской оперировавший врач сказал, что мочить рану нельзя, сидеть можно на унитазе и на подушке-бублике (на чём я и сижу), также можно садиться на одну сторону.ПОСЛЕ ВЫПИСКИ
В поликлинику ездить далеко, поэтому я договорилась с медсестрой, что буду ездить к ней на перевязки не каждый день, а пару раз в неделю для контролных перевязок, остальные делает дома каждый день мама. В поликлинике мне обрабатывают рану перекисью водорода или хлоргексидином (на удивление мне не больно, ничего не жжёт), затем турунду смачивают в бетадине и пропитывают мазью левомеколь, закладывают её глубоко в рану и так же заклеивают Cosmopor’ом. Женщина, делавшая мне перевязки в больнице, правда, говорит, что лучше после снятия швов использовать диоксидин, а не бетадин, т.к. он без йода и не щиплется (мне не больно, поэтому без разницы, но кто-то может иметь это в виду). А врач говорил, что с мазями надо делать перевязки только тогда, когда рана зарубцуется. Хирург в поликлинике другого мнения, сказал сразу делать с левомеколем, но пока вроде всё идёт хорошо (тьфу-тьфу-тьфу).
Вот такая моя история. Если есть вопросы, постараюсь на них ответить, хотя надеюсь, что рассказала всё достаточно подробно. Может, даже слишком подробно.
источник






 источник
источник 

