Гистология кисты яичника необходима для изучения структуры новообразования. Такое исследование позволяет с высокой точностью определить тип патологии, назначить эффективный способ лечения. Оно требуется при затруднении в постановке диагноза или при подозрении на течение злокачественного процесса в придатках.
Гистология изучает клеточное строение тканей. В гинекологии она распространена в связи с высокой информативностью. Такая диагностика применяется для исследования придатков, матки, ее шейки, фаллопиевых труб и других органов мочеполовой системы.
Гистология яичника и его кисты позволяет выявить следующие виды патологий:
- воспалительный процесс;
- нарушение местного кровоснабжения;
- кровоизлияние в полость кисты или придатка;
- тип новообразования;
- наличие злокачественных клеток;
- мутации структурных тканей яичника.
По результатам гистологии кисты яичника определяют причину возникновения патологии, допустимый способ ее устранения. Устанавливается прогноз выздоровления, который зависит от наличия злокачественного процесса и степени поражения тканей придатка.
Гистологические исследования отличаются способом забора материала. При кисте придатка применяются следующие методы:
| Вид исследования | Описание процедуры |
|---|---|
| Эксцизионное | Иссечение тканей в ходе выполнения основной операции |
| Пункционное | Забор части новообразования или его содержимого с помощью иглы |
| Гистология удаленного яичника и его кисты | Извлечение тканей любым удобным способом после завершения хирургического вмешательства |
| Щипцовое | Отделение кусочка образования с помощью специальных щипцов |
| Аспирационное | Отсасывание содержимого патологии шприцом |
Результаты гистологии после удаления кисты яичника или самого придатка необходимы для исключения течения злокачественного процесса.
После получения биологического материала проводится само исследование. Для этого используется один из видов микроскопии:
- световая;
- ультрафиолетовая;
- люминесцентная;
- поляризационная;
- в темном поле;
- в падающем свете;
- фазово-контрастная;
- электронная.
Чаще всего гистология проводится методом световой микроскопии. Тем не менее самым современным считается электронное исследование, оценивающее строение клеточных структур в мельчайших деталях.
Гистология кисты яичника может проводиться до, после или во время хирургической операции по удалению новообразования. Этапы получения биоматериала:
| Этап | Описание |
|---|---|
| Фиксация | Обработка ткани специальными веществами, предупреждающими распад клеточных структур |
| Проводка | Уплотнение материала путем его обезвоживания |
| Заливка | Пропитка фрагмента кисты парафином для последующего выполнения среза |
| Резка | Получение тонких срезов биоматериала с помощью микротома |
| Окраска | Помещение объекта в специальные стекла, сохраняющие его в нужной форме |
| Заключительный этап | Помещение объекта в специальные стекла, сохраняющие его в нужной форме |
| Микроскопия биоматериала | Оценка состояния клеточных структур |
Выполнением исследования занимаются врачи гистологи или патоморфологи. После окончания всех манипуляций они готовят заключение, на основе которого лечащий врач определяет диагноз.
Выделяется три основных вида новообразований, которые можно обнаружить при проведении гистологического анализа. Патологии могут иметь следующий характер:
- доброкачественные;
- пограничные;
- злокачественные.
Пограничные новообразования представляют опасность тем, что способны спровоцировать развитие онкологического процесса в яичнике.
Чаще всего кисты носят доброкачественный характер. Они, в свою очередь, подразделяются на следующие категории:
| Виды кистозных образований | Причины появления |
|---|---|
| Фолликулярные | Образуются из неразорвавшегося в момент овуляции фолликула |
| Кисты желтого тела | Следствие нарушений второй половины менструального цикла |
| Дермоидные | Появляются еще в утробе, содержат костные и мягкие ткани, ногти, волосы |
| Параовариальные | Часто имеет ножку, что представляет особую опасность при физической активности пациентки |
| Эндометриоидные | Результат длительного течения эндометриоза, в их капсуле находится бурая жидкость со сгустками крови |
При обнаружении при гистологическом исследовании данных видов кист яичника оперативное вмешательство не требуется. Оно необходимо при наличии пограничных или злокачественных патологий. В последнем случае рекомендуется удаление пораженного придатка или сразу всех половых органов.
Фолликулярные кисты яичника не требуют гистологии, как и кисты желтого тела. Обычно такие образования исчезают самостоятельно или под воздействием медикаментов.
При необходимости срочного получения результатов гистология может быть проведена за несколько часов. Информативность такой диагностики может быть снижена за счет недостатка времени для полноценного проведения всех ее этапов.
В заключении, подготавливаемом проводившим исследование специалистом, описываются все обнаруженные отклонения от норм. В бланке результатов указывается следующее:
- возраст женщины;
- тип биоматериала;
- место и время забора ткани;
- используемые для исследования растворы;
- способ проведения гистологии;
- тип кисты;
- наличие злокачественных клеток и их количество;
- характер структуры тканей яичника – при их биопсии одновременно с новообразованием.
Заключение обычно представлено на латинском языке. Расшифровкой гистологии кисты яичника после операции и получения результата исследования занимается лечащий врач.
На бланке гистологического исследования не дается рекомендаций по схеме лечения и не устанавливается диагноз. Данный вид диагностики совместно с другими обследованиями анализируется гинекологом, который и определяет вид терапии.
Ошибочное получение результата допустимо для всех видов лабораторных исследований. Тем не менее гистология отличается высокой точностью и редко дает ложную информацию. Вероятность ошибки велика при несоблюдении правил транспортировки биоматериала, неаккуратном обращении с ним в лаборатории, неверном проведении биопсии.
Перед диагностикой пациентка должна пройти специальную подготовку, меры которой устанавливаются врачом. Ей следует соблюдать специальную диету, отменить прием всех медицинских препаратов. Приходить на обследование нужно в определенный день менструального цикла. В случае невыполнения требований вероятно получение ложного результата.
Большинство видов исследуемых патологий определяются как доброкачественные. Гистология кисты яичника показала следующие результаты:
- диагностике подвергалось около 60% женщин с бесплодием;
- у 40% пациенток присутствовали частые боли внизу живота;
- треть обследуемых не ощутила улучшений после медикаментозной терапии болезней половых органов;
- нарушения менструального цикла более распространены среди женщин с опухолями яичников;
- межменструальные маточные кровотечения отмечались у 10% пациенток;
- функциональные образования были обнаружены в трети случаев;
- эндометриоидные кисты яичника при гистологии встречались не чаще, чем у 13% обследуемых;
- на долю доброкачественных опухолевидных патологий приходится 25%;
- частота выявления рака – 2-7%.
Вероятность обнаружения онкологии выше при длительном течении кисты яичника.
Гистологию придатков необходимо проходить своевременно. Это позволит более точно назначить схему лечения и ускорить процесс выздоровления.
Гистология кисты яичников – вид исследования, который рекомендуется проводить при неинформативности других методов. Он позволяет с высокой точностью определить вид новообразования. Лечение, назначенное по результатам данного обследования, обладает более высокой эффективностью, чем терапия, основанная на итогах инструментальной диагностики.
источник
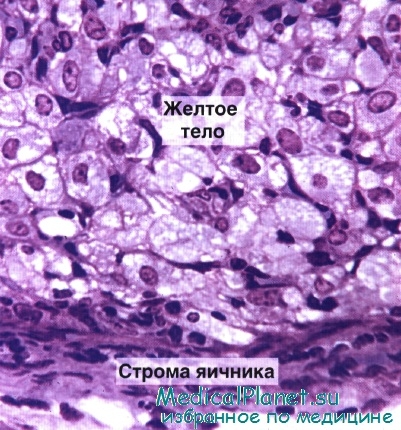
После овуляции гранулезные клетки и клетки внутреннего слоя теки овулировавшего фолликула реорганизуются и образуют временную эндокринную железу — желтое тело, которое погружено в корковое вещество.
Вследствие выделения фолликулярной жидкости при овуляции стенка фолликула спадается и становится складчатой. Некоторое количество крови изливается в полость фолликула, где она свертывается; в дальнейшем в нее врастает соединительная ткань. Эта соединительная ткань с остатками кровяных сгустков, которые постепенно удаляются, становится центральной частью желтого тела.
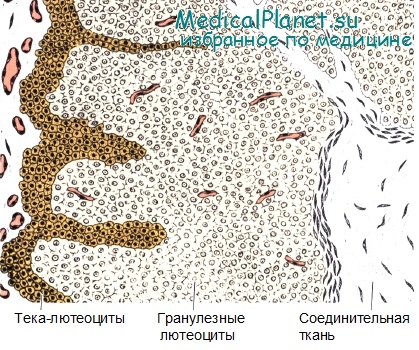
Хотя гранулезные клетки после овуляции не делятся, они резко увеличиваются в размере (диаметр составляет 20—35 мкм). Эти клетки — гранулезные лютеоциты — образуют около 80% паренхимы желтого тела и приобретают характеристики клеток, секретирующих стероиды. Они отличаются от аналогичных клеток в преовуляторном фолликуле, где они имеют строение клеток, секретирующих белок.
Клетки внутреннего слоя теки также участвуют в образовании желтого тела, превращаясь в тека-лютеоциты. Эти клетки сходны по строению с гранулезными лютеоцитами, но имеют меньшие размеры (диаметр около 15 мкм) и окрашиваются более интенсивно. Они располагаются в складках стенки желтого тела.
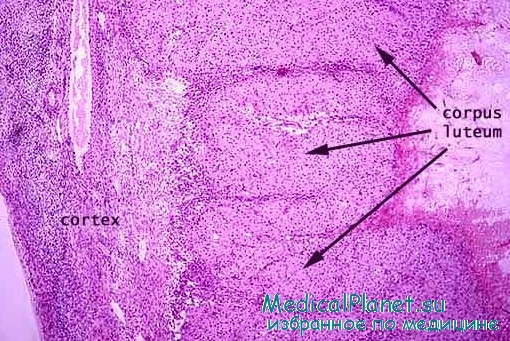
Кровеносные капилляры и лимфатические сосуды, которые ранее располагались только во внутреннем слое теки, начинают врастать внутрь желтого тела и образуют в нем обширную сосудистую сеть.
Реорганизация овулировавшего фолликула и развитие желтого тела обусловлены выделением ЛГ перед овуляцией. Под влиянием стимуляции ЛГ клетки желтого тела изменяют свой ферментный состав и начинают секретировать прогестерон и эстрогены.
Судьба желтого тела зависит от того, развивается ли беременность. После стимуляции ЛГ желтое тело запрограммировано на секрецию в течение 10-12 сут. Если беременность не наступает, то желтое тело не получает дополнительной гормональной стимуляции, и его клетки дегенерируют механизмом апоптоза.
Одним из последствий снижения секреции прогестерона является менструация, которая представляет собой удаление части слизистой оболочки матки. Эстрогены, вырабатываемые активным желтым телом, угнетают выделение гипофизом ФСГ. Однако после дегенерации желтого тела концентрация стероидов в крови падает, и происходит выделение ФСГ, который обусловливает рост другой группы фолликулов, начинающий следующий менструальный цикл.
Желтое тело, которое существует лишь в течение части менструального цикла, — это менструальное желтое тело. Остатки его клеток фагоцитируются макрофагами. В этот участок в дальнейшем внедряются соседние фибробласты, которые образуют рубцовую плотную соединительную ткань, известную как беловатое тело (corpus albicans) из-за большого количества коллагена.
Если наступает беременность, слизистая оболочка матки не должна отторгаться. Если это произойдет, имплантирующийся эмбрион погибнет, и беременность прервется. Чтобы этого не случилось, желтое тело получает сигнал от имплантирующегося эмбриона посредством гормона, который известен как хорионический гонадотропин человека (ХГч) и секретируется трофобластом эмбриона.
По своему действию ХГч сходен с ЛГ. Таким образом, ХГч «спасает» желтое тело от дегенерации, обусловливает дальнейший рост этой эндокринной железы и стимулирует секрецию прогестерона (который будет сохранять и поддерживать слизистую оболочку матки в течение всей беременности). Помимо поддержания нормального состояния слизистой оболочки матки, прогестерон стимулирует также секрецию маточных желез, которая, как предполагают, играет важную роль в питании эмбриона до начала функционирования плаценты.
Такое активно функционирующее желтое тело беременности сохраняется в течение 4—5 мес, потом оно дегенерирует и замещается беловатым телом, которое значительно крупнее, чем менструальное беловатое тело.
источник
Киста яичника — образование, возникшее вследствие накопления секрета в ткани яичника, это доброкачественное образование яичника. Различают: кисту желтого тела, дермоидную, фолликулярную, эндометриоидную (см. Эндометриоз). Кисты яичника обычно состоят из одной или нескольких камер, наполненных светлой, прозрачной жидкостью, напоминающей воду (серозная киста яичника). В дермоидных кистах, вместо жидкости или наряду с ней, имеется кашицеобразная масса, состоящая из дериватов зародышевых листков (кожа, волосы, зубы, иногда кости).
Само определение киста происходит от греческого слова kystis — что означает пузырь. Точнее ее назвать довольно трудно. Киста яичника являет собой патологическую пустоту в организме, заполненную жидким содержимым. Стенка ее состоит из маленького слоя клеток, которые продуцируют жидкость, и киста становится больше. Киста яичника является доброкачественным новообразованием в организме, врач наблюдает за ней, и, если она не оказывает никакого давления на иные органы, ее не беспокоят. Если опасность влияния кисты яичника на здоровые органы остается, проводится пункция или назначается хирургическое вмешательство.
Киста яичника бывает врожденной (к примеру, дермоидная киста), но большинство из них появляется на протяжении жизни. Содержимое кисты формируется двумя способами: либо при закупорке выводного протока желез и скоплении секрета, либо при формировании жидкостью ранее не существовавшей полости.
Кисту яичника необходимо удалять по следующим причинам:
1) часто инфицируются;
2) изредка становятся злокачественными.
3) самостоятельно не пропадают, наоборот, как правило увеличиваются в размерах;
4) некоторые кисты могут быть причиной бесплодия
Кистозному изменению может подвергнуться практически любая ткань организма. Кисты яичника не бывают больших размеров, так как отсутствует пролиферация клеточных элементов, а скопление жидкости происходит пассивно. Жалоб больные зачастую не предъявляют, менструальный цикл не изменен. Так что клинические выявления кист яичников минимальны – они могут сводиться к болевым ощущениям внизу живота в середине цикла или во время месячных. Изредка эти болевые ощущения иррадиируют в паховую область или бедро по его передней поверхности.
Киста яичника очень часто наблюдается у молодых женщин, значительно реже она отмечается у женщин после 50 лет.
Новообразований может быть как одно — киста, так и несколько — кистома яичника. Кистома как правило носит доброкачественный характер, но может выявиться и раком. Кистомы яичника необходимо удалять хирургически.
• киста желтого тела
• фолликулярная киста
• параовариальная киста
• эндометриоидная
• серозная киста
• муцинозная
• дермоидная
Фолликулярная киста яичника и киста желтого тела зачисляются к функциональным образованиям, которые формируются в самом яичнике. Стенки доброкачественных новообразований образуются из сильно растянутой оболочки фолликула или желтого тела. Причина их формирования– гормональный дисбаланс. Обычно, такие образования не бывают обширных размеров и растут в сторону брюшной полости.
Параовариальная киста яичника образовывается из придатка, который расположен над яичником и представляет собой однокамерное новообразование овальной или округлой формы, наполненное прозрачной жидкостью. Стенки такой кисты прозрачные и тонкие, имеющие сеть мелких кровеносных сосудов. Очень часто опухоль диагностируется у женщин 20-40 лет. Размер новообразования может быть самым разным: от маленького до огромного. Обычно яичник не привлекается в патологический процесс.
Причина появления кисты желтого тела заключается в том, что после овуляции не происходит наполнение фолликула клетками желтого тела. Вместо этого фолликул увеличивается и заполняется жидкостью. Киста желтого тела отмечается достаточно редко. Она являет собой опухоль с утолщенными стенками, заполненную жидкостью желтого цвета, к ней может добавляться кровь. Обычно такое новообразование бывает только с одной стороны.
Появляется, как правило, у больных с установившимся двухфазным менструальным циклом. По организации они очень схожи с нормальным желтым телом яичника, имеют складчатую внутреннюю поверхность желтого цвета. Состав их может быть или темно-желтым прозрачным, или геморрагическим. Стенка кисты по своему строению представлена клетками желтого тела и фиброзной ткани, которая выстилает кисту внутри.
Кисты желтого тела можно причислить к дисгормональным заболеваниям, развивающимся на фоне нестандартной продукции гонадотропных гормонов во второй половине менструального цикла. Но все-таки они могут сформироваться и на фоне воспалительного процесса в яичниках, когда затрудняется отток жидкости из центральной части желтого тела в связи с нарушением функции кровеносной и лимфатической систем. Размеры этих кист как правило маленькие — до 5 см в диаметре. Клетки кист желтого тела, как и клетки фолликулярных кист, производят женские половые гормоны. Главный секрет желтого тела — прогестерон, поэтому кисты желтого тела, в отличие от фолликулярных кист, приводят к нарушениям менструального цикла за счет продления эффектов прогестерона. Иногда кисты желтого тела могут провоцировать маточные кровотечения за счет неравномерного отторжения эндометрия.
Киста желтого тела диагностируется на ультразвуковом исследовании на ранних сроках беременности (как анэхогенное однородное новообразование круглой формы с четкими ровными контурами). Диаметр может быть до 40-50 мм, а изредка и 60-90 мм.
Как правило после 14-16 недель киста подвержена обратному развитию, потом что гормональную функцию берет на себя плацента.
Как правило, киста желтого тела не представляет для будущей мамы никакой угрозы, скорее даже наоборот — отсутствие кисты с ранних сроков беременности может являться неблагоприятным симптомом (угроза прерывания беременности по причине гормональной недостаточности.
Главными клиническими признаками функциональных кист желтого тела яичников является нарушение менструального цикла, чаще в форме задержки менструаций. Могут возникнуть жалобы на боли в нижних отделах живота на стороне локализации образования разной интенсивности.
В случаях диагностирования кисты докторская тактика носит выжидательный характер. В эмбриональном или неонатальном периоде жизни девочки, в нечастых случаях высокого риска гипоплазии легкого, вследствие сдавливания его опухолью, нужно производить аспирацию содержимого кисты под контролем ультразвукового исследования.
Фолликулярная киста и киста желтого тела может никак себя не проявлять и быть обнаружена при ультразвуковом исследование или, но редко, при осмотре врачем.
Главными симптомами функциональной кисты яичника могут быть:
• нарушение менструального цикла (бывает при фолликулярной кисте) в виде длительных и обильных менструаций и маточных кровотечений
• боль внизу живота
• воспалительный процесс в области придатков
Фолликулярная киста яичника располагается спереди или сбоку матки, обычно не превышает 10 см. в размерах, при пальпации слабоболезненная.
Параовариальная киста яичника может развиваться бессимптомно, женщина может не испытывать никаких болезненных или негативных ощущений, менструальный цикл не изменяется. Однако, если киста довольно больших размеров, то появляются следующие признаки:
• частые позывы к мочеиспусканию (при сдавливании мочевого пузыря)
• боль внизу живота
• симптом “острого живота” (в случае перекрута ножки кисты)
Образование не бывает больших размеров; жалоб больные не предъявляют, менструальный цикл не нарушен. При перекруте или кровоизлиянии кист возникают симптомы «острого живота» (см. Апоплексия яичника).
Многие женщины боятся хирургического вмешательства, тем самым подвергая себя большой опасности:
При диагностировании кисты яичника женщине необходимо пройти необходимое обследования и курс лечения (при функциональных кистах) или удалить новообразование хирургически. Без должного лечения возможны различные осложнения, требующие незамедлительного оперативного вмешательства:
Перекрут ножки кисты приводит к нарушению кровообращения кисты, развитию ее некроза и воспалению брюшины (перитонит). Симптомы такого осложнения: резкая боль внизу живота, рвота, тошнота, высокая температура тела.
Нагноение кисты выявляется в виде болей внизу живота и высокой температуры тела.
Вероятно нагноение кисты или разрыв ее капсулы, но это бывает довольно редко. Главные симптомы: резкие острые боли в животе, шок, внутреннее кровотечение.
Любая киста, каково бы не было ее происхождение (кроме функциональных кист), может превратиться в злокачественную опухоль
Такие состояния требуют скорейшей госпитализации и проведения операции, а это уже будет иметь более серьезные последствия, чем плановое хирургическое лечение.
Киста может осложниться разрывом, нагноением, перекрутом ножки кисты. При этом возникают следующие симптомы:
- интенсивная, внезапная боль внизу живота, провоцирующим фактором может быть половой акт или физическое напряжение
- повышение температуры тела до 38-39С
- тошнота или рвота, не приносящая облегчения
- учащенное сердцебиение (тахикардия)
- напряжение передней брюшной стенки
Для диагностики применяются следующие методы:
- Гинекологический осмотр – при осмотре врач-гинеколог может определить болезненность внизу живота или увеличенные придатки
- УЗИ – самый распространенный и информативный метод, особенно при использовании трансвагинального и трансабдоминального датчика
- Пункция заднего свода влагалища – позволяет определить наличие крови или жидкости в брюшной полости, чаще всего применяется при осложненных кистах
- Лапароскопия – используется при подозрении на разрыв кисты или перекрут ножки кисты, позволяет кроме диагностики осуществить и хирургическое вмешательство
- Определение опухолевых маркеров-антигенов (антиген-125)
- Компьютерная томография – позволяет отличить кисту от новообразований яичников.
Общий анализ крови и мочи для выявления кровопотери, воспаления - Тест на беременность, для исключения внематочной беременности.
Лечение необходимо верно подобрать, для чего нужно учитывать как этиологию и форму болезни, так и индивидуальные особенности организма. Для того, чтобы назначить более результативное лечение, профессиональный врач, во-первых, обращается к способам исследования пациента, к которым, кроме осмотра и анализа жалоб, относят и лабораторную диагностику. При помощи ультразвукового исследования и лапароскопии врач получает все необходимые данные для назначения адекватного данному случаю лечения кисты яичника.
Кисты яичника, вызванные гормональным дисбалансом, требуют его восстановления, для лечения применяют оральные контрацептивы, назначение которых во избежание побочных эффектов должно осуществляться только врачом. Если есть необходимость, назначают противовоспалительные препараты. Женщины находятся под наблюдением в течение 2-3 менструальных циклов, если за это время опухоль яичника не исчезла, то необходимо хирургическое вмешательство.
Если же речь идет о иных видах новообразований – показано удаление, потому что в этом случае существует опасность возникновения злокачественных новообразований. Благодаря применению современных достижений медицины, такого рода операции практически не влекут за собой осложнений, минимально влияют на здоровые ткани и не оказывают влияния на будущую беременность или роды.
Если врачом было назначено именно удаление кисты яичника, не стоит его опасаться или избегать, подвергая себя опасности формирования гнойных форм кисты, усложненного течения (перекрут ножки кисты, разрыв капсулы), онкологических болезней и других серьезных последствий.
При неосложненных кистах применяются монофазные и 2-х фазные оральные контрацептивы. Назначаются витамины А, Е, В1, В6, К, аскорбиновая кислота. В некоторых случаях эффективно применение иглорефлексотерапии, гомеопатических препаратов.
Для пациентов с повышенной массой тела рекомендуется диетотерапия, лечебная физкультура и бальнеотерапия. Жировая ткань является депо андрогенов, нарушающее метаболизм гормонов.
Динамика лечения контролируется с помощью УЗИ, при неэффективности консервативного лечения применяется хирургическое.
При дермоидных, эндометриоидных, муцинозных кистах применяется только хирургическое лечение.
При осложненных кистах яичников должна быть оказана неотложная хирургическая помощь, при возникновении внезапной острой боли в области живота необходимо вызвать бригаду скорой помощи.
В детском, подростковом и детородном возрасте производится резекция яичника, с сохранением неизмененного участка. В предменопаузальный период проводят удаление матки (гистерэктомия) с придатками или удаление яичников (овариоэктомия). Операции могут быть проведены как обычным способом, так и эндоскопически. После хирургического вмешательства проводят восстановительное лечение.
Лечение кисты прописывается по результатам диагностических обследований:
• УЗИ с использованием влагалищного датчика
• осмотр гинеколога
• лапароскопия
Лечение кисты желтого тела и фолликулярной проводится оральными контрацептивами, которые прописываются только индивидуально. При правильно подобранном лекарстве новообразование рассасывается на протяжении трех месяцев, если за это время никаких нарушений не произошло, то кисту яичника удаляют хирургически.
Все остальные кисты подлежат хирургическому лечению. Самой распространенной операцией является лапароскопия, позволяющая благодаря многократному увеличению и применению специальных инструментов удалять только кисту, при этом минимально травмируя здоровые ткани. После данной операции не остается послеоперационного рубца (операция выполняется через небольшой надрез), а реабилитационный период более короткий, по сравнению с иными видами хирургических вмешательств. Принимая во внимание, что лапароскопия — органосохраняющая операция, после нее больная может забеременеть и родить.
Консервативное наблюдение больных возможно только при небольших размерах кист и отсутствии их роста. Во всех остальных случаях — лечение оперативное.
Лапароскопические вмешательства при кистах яичников являются «золотым стандартом» проведения операций, так как сопровождаются минимальной травмой брюшной стенки и не приводят к образованию спаек в области малого таза.
Показаниями к оперативному лечению являются: любое образование в яичнике (опухоль, киста), существующее в течение 3-х месяцев и не подвергшееся обратному развитию самостоятельно или под действием гормональной, или противовоспалительной терапии, опухоль или киста, которые появились в период менопаузы, развитие осложнений, таких, как, «перекрут» ножки кисты, кровоизлияние в кисту, разрыв кисты, нагноение кисты, а также подозрение на злокачественность процесса.
Объем проводимой операции решается индивидуально: как на этапе обследования, так и во время вмешательства — цистэктомия (вылущивание кисты, неизмененная ткань яичника остается интактной), резекция части яичника, овариэктомия (удаление всего яичника), аднексэктомия (удаление придатков матки (яичник + маточная труба) со стороны поражения). Длительность операции составляет от 15 до 40 минут.
При доброкачественной гистологии кисты операция заканчивается. Если есть подозрение на злокачественность, объем оперативного вмешательства расширяется – от удаления придатков и гистологического исследования другого яичника до удаления матки с придатками и большим сальником, что также выполняется лапароскопическим доступом.
Особенностью техники проводимых оперативных вмешательств является: минимальное использование электрохирургии для иссечения кисты (не вызывает ожога ткани яичника, тем самым не нарушается в дальнейшем его функция), работа 2-х мм инструментами (уменьшает травму тканей), использование современных противоспаечных гелей производства США (снижение риска образования спаек) и полная санация всех заболеваний органов малого таза во время операции.
Врач должен стремиться выполнить выполнить органосохраняющую операцию (максимально сохранить здоровую ткань яичника, в любом объеме), так как от функции яичников зависит гормональный фон женщины и сохраняется способность к деторождению.
Следует отметить, что иногда из-за тяжести процесса (большие размеры кисты) не остается здоровой ткани в яичнике, поэтому приходится удалять его целиком. Но даже удаление одного из яичников в репродуктивном периоде не несет за собой существенных гормональных нарушений в дальнейшем, не вызывает нарушений менструальной функции и сохраняет женщине возможность родить здорового ребенка.
После операции на коже живота остаются 3 разреза длиной 5 – 10 мм. Пациенты с первого дня начинают вставать с постели и принимать жидкую пищу. Выписка из стационара проводится на 1 – 6 день, в зависимости от тяжести заболевания и объема выполненного оперативного вмешательства. Восстановление трудоспособности на 10 – 14-й день после операции. Половая жизнь нежелательна в течение месяца. В дальнейшем необходимо динамическое наблюдение гинеколога и УЗИ – через 1, 3 и 6 месяцев, далее – 1 раз в полгода. Как правило, пациенткам репродуктивного периода на 3 – 6 месяцев после операции назначается минимальная гормонотерапия для нормализации функций яичников. После любого вмешательства на яичнике может сдвинуться менструальный цикл, часто кровянистые выделения начинаются после операции. Это абсолютно нормально и не опасно. Пациенткам рекомендуется воздержание от половой жизни в течение 1 месяца после операции.
Через 3 недели пациенткам разрешается посещение бассейна, через 1,5 – 2 месяца – возврат к обычной физической активности.
Беременность разрешается через 2 – 3 месяцев после операции.
На следующий день после операции разрешаем приём бульона, кефира, йогуртов; на 2-ые сутки можно добавить суп, паровую куриную котлету, творог; после появления стула рекомендуется постепенное расширение пищевого рациона.
Нужно ли при планировании беременности вместе с кистой удалять весь яичник?
Нет, удаляется только сама киста.
Можно ли узнать до операции, является ли киста злокачественным образованием?
К сожалению, нет. Существуют исследования, позволяющие с той или иной степенью достоверности предположить доброкачественность или злокачественность процесса (например, УЗИ – исследование или анализ крови на онкомаркеры), но точно определить характер процесса может только гистологическое исследование удалённого образования.
Как самочувствие пациентки после лапароскопии и нужно ли дополнительное лечение?
Операция переносится пациентками легко, т.к. травма передней брюшной стенки и кровопотеря минимальны. Больная выписывается, как правило, на следующий день после операции (по своему желанию), дома продолжает приём антибактериальных, обезболивающих препаратов. При выписке пациентке даются подробные рекомендации о приёме лекарств и контроле за процессом послеоперационной реабилитации.
Когда после лапароскопии можно мыться?
Принимать душ можно после снятия швов (5 – 7 сутки после операции), до этого момента пациентке рекомендуется не мочить наклейки.
Обязательно ли принимать гормональные препараты после операции на кисте яичника?
Как правило, с целью улучшения репаративных процессов, нормализации гормонального статуса и профилактики обострения воспалительных процессов, пациенткам назначаются оральные контрацептивны на 4 – 6 месяцев после получения результатов гистологического заключения.
источник
Женская половая система состоит из женских половых желез (яичников), органов половых путей (яйцеводы, матка, влагалище), наружных половых органов) и добавочных желез (больших желез преддверия – бартолиниевых и молочных).
В отличие от мужской, женская половая система обеспечивает не только образование женских половых клеток и гормонов, но и создает условия для процесса оплодотворения, вынашивания, рождения плода и вскармливания потомства.
Яичники выполняют следующие основные функции:
1. Генеративная – образование женских половых клеток (яйцеклеток).
2. Эндокринная – образование женских половых гормонов (эстрогенов и прогестерона).
Яичник – паренхиматозный орган, имеющий овальную форму, массой 5-7г. Строма представлена соединительнотканной капсулой, окружающей яичник снаружи – белочной оболочкой, покрытой мезотелием. От неё в глубь органа отходят прослойки соединительной ткани, которые в центре органа образуют скопление – мозговое вещество, с крупными кровеносными сосудами. Паренхима состоит, в зависимости от фазы полового цикла, из фолликулов на разных стадиях развития, желтых и белых тел. Они располагаются на периферии яичника и образуют корковое вещество.
Различают 5 разновидностей фолликулов:
Примордиальные фолликулы состоят из овоцита 1 порядка, находящегося в стадии диплотены профазы мейоза (своеобразной стадии покоя) и окруженного одним слоем плоских фолликулярных клеток. Эти фолликулы наиболее многочисленны и расположены под капсулой. Образование их начинается с третьего месяца эмбрионального развития. Девочка рождается с несколькими тысячами (до 400 тыс.) таких фолликулов.
Первичные (растущие) фолликулы крупнее примордиальных. Их фолликулярный эпителий становится кубическим, располагается одним или несколькими слоями. В первичных фолликулах вокруг овоцита образуется блестящая оболочка, состоящая из мукопротеинов и гликозамигликанов, секретируемых как овоцитом, так и фолликулярными клетками. По мере роста фолликула окружающая соединительная ткань уплотняется, давая начало внешней оболочке фолликула (теке). После полового созревания каждый месяц несколько первичных фолликулов под действием фолликулостимулирующего гормона гипофиза вступают в период большого роста и превращаются во вторичные фолликулы.
Вторичные фолликулы (пузырчатые) имеют многочисленные фолликулярные клетки с расположенными между ними полостями, заполненными фолликулярной жидкостью. Последняя продуцируется фолликулярными клетками и содержит женские половые гормоны эстрогены (эстрадиол, эстрон и эстриол), обусловливающие развитие вторичных половых признаков (увеличение размеров таза, рост молочных желез, матки, придатков, волос в области лобка, начало менструаций), а также изменения в половых путях в первой половине менструального цикла.
По современным представлениям, эстрогены синтезируются фолликулярными клетками под действием фолликулостимулирующего гормона из их предшественников, андрогенов. Последние синтезируются из холестерина интерстициальными клетками внутреннего слоя теки (текальные эндокриноциты) под действием лютеинизирующего гормона гипофиза, а затем диффундируют через базальную мембрану к фолликулярным клеткам, где превращаются в эстрогены.
Из нескольких вступивших в стадию роста фолликулов зрелости достигает только один.
Третичный фолликул зрелый, граафов пузырёк – это фолликул, достигший максимального развития. В нём мелкие полости, заполненные фолликулярной жидкостью, сливаются в одну большую полость. Её стенка образована фолликулярным эпителием, лежащим на базальной мембране и образующим зернистый слой, и двухслойной соединительнотканной оболочкой – текой. В зрелом фолликуле овоцит достигает максимальных размеров (до 150 мкм), смещается к периферии фолликулярной полости, прилегая к его стенке и образуя яйценосный бугорок. Он окружен лучистым венцом, состоящим из блестящей оболочки, окруженной 1-2 слоями фолликулярных клеток. Последние имеют длинные отростки, проходящие через блестящую оболочку к овоциту. По ним от фолликулярных клеток поступают питательные вещества, из которых в цито плазме овоцитов синтезируются желточные включения. Незадолго до овуляции овоцит завершает 1-е деление мейоза и из него образуются овоцит 2-го порядка и редукционное тельце (остаётся под блестящей оболочкой).
Во внешней оболочке фолликула (теке) различают внутренний и внешний слои. Внутренний слой теки содержит многочисленные гемокапилляры, коллагеновые во локна и клетки текоциты (интерстициальные клетки). Внешний слой представлен плотной соединительной тканью.
Фолликул, достигший зрелости, начинает выделять гонадокринин, вызывающий гибель других растущих фолликулов, которые превращаются в атретические.
Атретические фолликулы возникают вследствие редукции (атрезии) растущих фолликулов. Вначале атрезии погибает овоцит, а его блестящая оболочка сморщивается, утолщается и длительное время сохраняется в центре формирующегося атретического тела. Фолликулярные клетки некоторое время сохраняются и продолжают секретировать эстрогены. Клетки внутреннего слоя теки разрастаются и более длительно секретируют предшественники эстрогенов – андрогены.
Овуляция – это процесс выхода в брюшную полость овоцита II порядка, окруженного лучистым венцом, в результате разрыва стенки третичного фолликула и белочной оболочки яичника. Вышедший овоцит попадает в воронку яйцевода, окружающую яичник, и вступает в третью фазу овогенеза – созревание. В этот момент овоцит 2-го порядка находится в метафазе 2-го деления мейоза и завершает его только в случае оплодотворения, когда в него проникает головка сперматозоида и центриоли. В результате образуется зрелый овоцит с гаплоидным набором хромосом и второе редукционное тельце, которое располагается под блестящей оболочкой, рядом с первым. Затем мужской и женский пронуклеусы сливаются и образуется зигота. Следовательно, яйцеклетка как самостоятельная клетка у человека не существует. Если оплодотворение не произошло, овоцит 2-го порядка в яйцеводах погибает. При овуляции, когда стенка фолликула разрывается, происходит разрыв кровеносных сосудов теки и кровоизлияние в полость фолликула – геморрагическое тело.
После овуляции из остатков зрелого фолликула (остается тека, выстланная изнутри фолликулярными клетками) развивается желтое тело, играющее роль временной эндокринной железы.
Желтое тело в своем раз витии проходит 4 стадии. В первой стадии, пролиферации и васкуляризации, излившаяся в результате разрыва при овуляции теки в полость фолликула кровь замещается соединительной тканью. Оставшиеся фолликулярные клетки зернистого слоя интенсивно делятся. Между ними разрастаются кровеносные капилляры. Во вторую стадию железистого метаморфоза фолликулярные клетки накапли вают пигмент лютеин и превращаются в лютеоциты. В третью стадию – расцвета – они начинают продуцировать гормон прогестерон, который подготавливает слизистую оболочку матки к приёму зародыша. Продолжительность этой стадии различна. Если оплодотворения не произошло, то стадия расцвета ограничивается 12-14 днями. Такое тело получило название менструального. При наступлении беременности желтое тело сохраняется в течение первой половины беременности и называется желтым телом беременности. Однако в обоих случаях затем наступает 4-я стадия, обратного развития, когда жёлтое тело погибает, железистые клетки (лютеоциты) атрофируются и замещаются плотной соединительной (рубцовой) тканью и образуется белое тело.
Желтое тело – паренхиматозный орган. Оно окружено соединительнотканной капсулой, от которой внутрь органа отходят прослойки рыхлой соединительной ткани, несущие кровеносные сосуды и нервы. Паренхима органа образована эндокринными клетками – лютеоцитами. Они отличаются большими размерами и округлой формой. В центре жёлтого тела находится участок плотной соединительной ткани.
источник
Киста жёлтого тела яичника – функциональное ретенционное образование яичниковой ткани, формирующееся на месте нерегрессировавшего желтого тела. Киста жёлтого тела яичника протекает практически бессимптомно; в редких случаях сопровождается незначительной болезненностью внизу живота, нарушением менструального цикла, осложненным течением. Диагностика включает осмотр гинеколога, УЗИ, допплерографию, лапароскопию. Киста желтого тела яичника может регрессировать самостоятельно в течение 3-х менструальных циклов; при осложнениях показана кистэктомия, резекция или удаление яичника.
Желтое тело – циклически образующаяся в яичнике железа, которая возникает на месте овулировавшего граафова пузырька (фолликула) и продуцирует гормон прогестерон. Название железе дал липохромный пигмент, присутствующий в ее клетках и придающий им желтоватую окраску. Желтое тело развивается в яичнике во вторую (лютеиновую) фазу менструального цикла. В стадии расцвета желтое тело достигает размера 1,5-2 см и одним полюсом возвышается над поверхностью яичника. В случае отсутствия оплодотворения желтое тело в конце лютеиновой фазы подвергается инволютивному развитию и прекращает продукцию прогестерона. При наступлении беременности желтое тело не исчезает, продолжает увеличиваться и функционировать еще в течение 2-3-х месяцев и носит название желтого тела беременности.
Лютеиновая киста яичника формируется из не подвергшегося регрессии желтого тела, в котором вследствие нарушения кровообращения происходит накопление жидкости серозного или геморрагического характера. Величина кисты желтого тела яичника обычно составляет не более 6-8 см. Киста желтого тела яичника встречается у 2-5% женщин репродуктивного возраста после установления двухфазного менструального цикла.
Клиническая гинекология дифференцирует кисты желтого тела, развившиеся вне беременности (из атрезированного фолликула), а также кисты желтого тела, возникающие на фоне беременности. Киста желтого тела яичника чаще односторонняя, однополостная; имеет капсулу, выстланную изнутри зернистыми лютеиновыми клетками, заполнена красновато-желтым содержимым. Самостоятельное исчезновение кисты желтого тела яичника происходит в течение 2-3х менструальных циклов или во II триместре беременности.
Причины формирования кисты желтого тела яичника до конца неясны. Считается, что образование кисты желтого тела вызвано гормональным дисбалансом и нарушением кровообращения и лимфооттока в тканях яичника. Риск образования лютеиновой кисты повышается на фоне приема препаратов для стимуляции овуляции при бесплодии или подготовке к ЭКО (например, кломифена цитрата) и препаратов экстренной контрацепции.
Не исключается вероятность образования кисты желтого тела яичника под влиянием тяжелых физических и психических нагрузок, вредных условий производства, нарушения питания (монодиет), частых оофоритов и сальпингоофоритов, абортов. Все эти факторы могут приводить к эндокринному дисбалансу, а, следовательно, и формированию кисты желтого тела яичника.
Симптоматика при кисте желтого тела яичника слабо выражена. Часто лютеиновые кисты развиваются в течение 2-3 месяцев, после чего самопроизвольно и внезапно подвергаются инволюции.
Киста желтого тела яичника, выявленная в ходе ведения беременности, не представляет угрозы для женщины и плода. Напротив, отсутствие желтого тела беременности на ранних сроках может вызвать самопроизвольное прерывание беременности ввиду гормональной недостаточности. Обратное развитие кисты желтого тела яичника при беременности также чаще всего происходит спонтанно к 18-20 нед. гестации: к этому времени сформировавшаяся плацента полностью берет на себя гормонопродуцирующие функции желтого тела.
Иногда киста желтого тела яичника может вызывать незначительную болезненность, чувство тяжести, распирания, дискомфорта в животе на стороне развития. Лютеиновая киста, продуцирующая прогестерон, может вызывать задержку менструации либо, напротив, затяжные менструации, обусловленные неравномерным отторжением эндометрия. Лютеиновые кисты яичника никогда не малигнизируются.
Наиболее часто симптоматика развивается при осложненном течении кисты желтого тела яичника – перекруте ножки, кровоизлиянии в ее полость или апоплексии яичника. Во всех этих случаях наблюдается клиническая картина острого живота – схваткообразные острые боли, имеющие разлитой характер, рвота, напряжение и резкая болезненность живота, положительные перитонеальные симптомы, задержка газов и стула, исчезновение перистальтических шумов, интоксикация и др.
Диагностирование кисты желтого тела яичника осуществляется с учетом анамнеза, жалоб, данных гинекологического исследования, УЗИ, лапароскопии. Влагалищное исследование позволяет выявить сбоку от матки или позади нее тугоэластическое образование, имеющее ограниченную подвижность и чувствительность при пальпации.
Эхоскопически киста желтого тела определяется в виде анэхогенного однородного образования круглой формы от 4 до 8 см в диаметре, с ровными четкими контурами, иногда с мелкодисперсной взвесью внутри. Для точного распознавания лютеиновой кисты производится динамическое УЗИ в первую (фолликулярную) фазу менструального цикла. Проведение цветовой допплерографии (ЦДК) направлено на исключение васкуляризации внутренних структур кисты и дифференциацию ретенционного образования от истинных опухолей яичника.
Как и при других выявленных опухолях и кистах яичника, показано исследование онкомаркера СА-125. Для исключения или подтверждения беременности проводится определение хорионического гонадотропина, тест на беременность. В случаях, когда кисту желтого тела сложно дифференцировать от других новообразований (кистомы яичника, текалютеиновых кист яичников при хорионэпителиоме и пузырном заносе и др.) и внематочной беременности, требуется проведение диагностической лапароскопии.
Пациенткам с небольшой и клинически не проявляющейся кистой желтого тела яичника показано наблюдение гинеколога, ультразвуковой динамический контроль и ЦДК в течение 2-3 менструальных циклов. За этот период киста может подвергнуться регрессии и полностью исчезнуть.
Симптоматические и рецидивирующие кисты желтого тела яичника также могут рассасываться под влиянием консервативной противовоспалительной терапии, подбора и назначения гормональных контрацептивов, проведения бальнеотерапии (лечебных ванн и влагалищных орошений), пелоидотерапии, лазеротерапии, СМТ-фореза, электрофореза, ультрафонофореза, магнитотерапии. На период лечения кисты желтого тела яичника ограничиваются физические нагрузки, половая активность во избежание перекрута или разрыва опухолевидного образования. Если в течение 4-6 недель лютеиновая киста не рассасывается, решается вопрос о ее оперативном удалении.
Плановое вмешательство по поводу кисты желтого тела чаще всего ограничивается лапароскопическим вылущиванием кисты в пределах неизмененных овариальных тканей и ушиванием ее стенки либо резекцией яичника. В случае развития осложнений (некротического изменения тканей яичника, кровотечения и др.) показана лапаротомия с оофорэктомией в экстренном порядке.
Предупреждению образования функциональных кист яичников способствует своевременное и полноценное лечение воспалений органов репродуктивной системы, а также коррекция нарушенного гормонального баланса. Наблюдение гинеколога-эндокринолога и УЗИ-контроль при выявлении кисты желтого тела яичника позволяет вовремя принять необходимые меры и не допустить осложнений. Киста желтого тела яичника не представляет угрозы для развивающейся беременности. При спонтанном регрессе или плановом удалении кисты желтого тела яичника прогноз благоприятный.
источник
После овуляции гранулезные клетки и клетки внутреннего слоя теки овулировавшего фолликула реорганизуются и образуют временную эндокринную железу — желтое тело, которое погружено в корковое вещество.
Вследствие выделения фолликулярной жидкости при овуляции стенка фолликула спадается и становится складчатой. Некоторое количество крови изливается в полость фолликула, где она свертывается; в дальнейшем в нее врастает соединительная ткань. Эта соединительная ткань с остатками кровяных сгустков, которые постепенно удаляются, становится центральной частью желтого тела.
Хотя гранулезные клетки после овуляции не делятся, они резко увеличиваются в размере (диаметр составляет 20—35 мкм). Эти клетки — гранулезные лютеоциты — образуют около 80% паренхимы желтого тела и приобретают характеристики клеток, секретирующих стероиды. Они отличаются от аналогичных клеток в преовуляторном фолликуле, где они имеют строение клеток, секретирующих белок.
Клетки внутреннего слоя теки также участвуют в образовании желтого тела. превращаясь в тека-лютеоциты. Эти клетки сходны по строению с гранулезными лютеоцитами, но имеют меньшие размеры (диаметр около 15 мкм) и окрашиваются более интенсивно. Они располагаются в складках стенки желтого тела.
Кровеносные капилляры и лимфатические сосуды, которые ранее располагались только во внутреннем слое теки, начинают врастать внутрь желтого тела и образуют в нем обширную сосудистую сеть.
Реорганизация овулировавшего фолликула и развитие желтого тела обусловлены выделением ЛГ перед овуляцией. Под влиянием стимуляции ЛГ клетки желтого тела изменяют свой ферментный состав и начинают секретировать прогестерон и эстрогены.
Часть желтого тела. Гранулезные лютеоциты, которые составляют большинство его клеток, происходят из слоя гранулезы. Они крупнее и окрашиваются светлее, чем тека-лютеоциты, развивающиеся из внутреннего слоя теки.
Судьба желтого тела зависит от того, развивается ли беременность. После стимуляции ЛГ желтое тело запрограммировано на секрецию в течение 10-12 сут. Если беременность не наступает, то желтое тело не получает дополнительной гормональной стимуляции, и его клетки дегенерируют механизмом апоптоза.
Одним из последствий снижения секреции прогестерона является менструация, которая представляет собой удаление части слизистой оболочки матки. Эстрогены, вырабатываемые активным желтым телом, угнетают выделение гипофизом ФСГ. Однако после дегенерации желтого тела концентрация стероидов в крови падает, и происходит выделение ФСГ, который обусловливает рост другой группы фолликулов, начинающий следующий менструальный цикл.
Желтое тело. которое существует лишь в течение части менструального цикла, — это менструальное желтое тело. Остатки его клеток фагоцитируются макрофагами. В этот участок в дальнейшем внедряются соседние фибробласты, которые образуют рубцовую плотную соединительную ткань, известную как беловатое тело (corpus albicans) из-за большого количества коллагена.
Небольшой участок желтого тела. Большая часть представленных клеток являются гранулезными лютеоцитами. Окраска: парарозанилин—толуидиновый синий.
Если наступает беременность. слизистая оболочка матки не должна отторгаться. Если это произойдет, имплантирующийся эмбрион погибнет, и беременность прервется. Чтобы этого не случилось, желтое тело получает сигнал от имплантирующегося эмбриона посредством гормона, который известен как хорионический гонадотропин человека (ХГч) и секретируется трофобластом эмбриона.
По своему действию ХГч сходен с ЛГ. Таким образом, ХГч «спасает» желтое тело от дегенерации, обусловливает дальнейший рост этой эндокринной железы и стимулирует секрецию прогестерона (который будет сохранять и поддерживать слизистую оболочку матки в течение всей беременности). Помимо поддержания нормального состояния слизистой оболочки матки, прогестерон стимулирует также секрецию маточных желез, которая, как предполагают, играет важную роль в питании эмбриона до начала функционирования плаценты.
Такое активно функционирующее желтое тело беременности сохраняется в течение 4—5 мес, потом оно дегенерирует и замещается беловатым телом, которое значительно крупнее, чем менструальное беловатое тело.
unayzat. пишет 30 мая 2014, 16:46
Вопрос серьезный, поэтому не поленитесь ПЕРЕПИСАТЬ и прислать ПОЛНЫЕ тексты результатов ВСЕХ обследований и протоколов вмешательств (не присылайте сканы. на этом портале бОльшая часть графических файлов не доходит, а если доходит, то не открывается).
Здравствуйте! Я здала анализы на гормоны. Показатели: ЛГ — 1,86; Пролактин- 458; Тестостерон- 1,53; ФСГ — 2,16; Эстрадиол — 339; Кортизол — 386; Прогестерон — 7,85. И сделала Узи генеталий. Результат: Тело матки в anteflexio. Размеры матки: длина 5,2см. толщина 3,5мс. ширина 4,2см. Миометрий неоднородной эхо-структуры. Полость матки не расширена. М-эхо 0,9 см. неоднородный. Шейка матки 3,5 см. обычной эхо-структуры. Правый яичник 3,5см.*2,4см.*2,1см. Объем яичника 9,2 см3, желтое тело в правом яичнике — 19мм и содержит фолликул — 10мм.
Левый яичник 3,2см.*2,1см.*1,8см. Объем яичника 6,3 см3, содержит анэхогенное округлое образование диаметром 17мм, с мелкодисперсной взвесью, с гиперэхогенными вкл-ми.
Позади матки виз-ся незнач. кол-во свободной жид-ти
Заключение: УЗ- картина гиперплазии эндометрия, кистозно-измененного левого яичника ( эндометриозная киста?)
По этим данным врач назначила лапороскопию. Операцию проводила заслуженный врач РД Алиева Х.Г.
Выписка после лапороскипии:
Обнаружено: Передно — маточное пространство — без паталогий; Позади маточное пространство — без паталогий; в брюшных корманах — эндометриоз: крестцово — маточные связки- видны, без потологий. Матка — видна, правильная, без потологий.
Правые придатки матки: яичник виден, размеры 4*5*6, киста ( размеры 2*1), спайки, маточная труба просматривается на всем протежении, форма не изменена, фибрии выражены. Цвет трубы нормальный. Раствор индокармина проник в трубу и излился в брюшное полость. Широкая маточная связка без потологии.
Левые придатки матки: яичник виден, размеры 6*5*6 см. без потологии, киста (размеры 4*3см.), спайки, маточная труба просматривается на всем протежении, форма не изменена, фибрии выражены. Цвет трубы нормальный. Раствор индокармина проник в трубу и излился в брюшное полость. Широкая маточная связка без потологии.
Выставлен клинический диагноз: Бесплодие 1 эндокринил. двухсторонние кисты яичников НЭ2ст.
Заключение гистологии: 15572-77: Обнаруженныкусочки яичника с фиброзом белочной оболочки. Структура яичника нарушена. Корковый и мозговой слой гиперплазирована. Определяется киста желтого тела, фоликульные кисты, белые тела, примордиальные фолликулы не обнаружены.
Рекомендовано лечение: Триосульфат 100*50мл. физ раствора. внутривенно капельно 10 дней. Индометациновые свечи 1раз в день в прямую кишку до наступления очередного цикла. Золадекс 3,6 мг * 3 по схеме. И после 3 укола золадекса поехать в Пятигорск на родоновые ванны.
Каждый месяц наши яичники уподобляются игроку в русскую рулетку: убьет или пронесет? Инкубатором для роста кисты рискует стать каждая из нас. Можно ли это предупредить, стоит ли вообще вмешиваться во внутренние дела организма, рассказывает Екатерина Уткина, акушер-гинеколог, кандидат медицинских наук.
– Что такое киста? Откуда она берется?
– Если коротко, то киста означает пузырь. Еще во время внутриутробного развития девочки в ее яичниках закладывается около двух миллионов мельчайших пузырьков – фолликулов. В каждом из них – зачаточная яйцеклетка. К моменту половой зрелости в яичниках остается всего 200 — 400 тысяч фолликулов. Под действием непосредственных руководителей яичников – гормонов один или несколько зачаточных фолликулов начинает созревать и расти. Наиболее активная яйцеклетка превращается в зрелый фолликул. Под влиянием половых гормонов – эстрогенов, андрогенов и прогестерона – увеличившийся фолликул разрывается, и яйцеклетка выходит в брюшную полость. Первая фаза менструального цикла так и называется фолликулярной. С помощью жидкости из фолликула яйцеклетка попадает в маточную трубу, где все готово для оплодотворения.
На месте разорвавшегося фолликула образуется желтое тело, названное так из-за содержащегося в нем желтого пигмента. Его задача – поддержка беременности до тех пор, пока плацента не станет функционировать самостоятельно. Если оплодотворение не произошло, желтое тело живет в яичнике 10 — 14 дней. После чего наступает менструация. Ее первый день – это начало роста новых яйцеклеток, начало нового цикла. Так происходит в норме.
Исключением становится момент, когда овуляция не происходит, фолликула же, несмотря на это, продолжает расти. В итоге – образуется киста.
Кисты желтого тела появляются, как правило, у больных с установившимся менструальным циклом. Эти кисты, как и желтое тело яичника, имеют складчатую внутреннюю поверхность желтого цвета. Они могут сформироваться из-за гормонального сбоя либо на фоне воспалительного процесса в яичниках. Киста представляет собой пустоту, заполненную жидким содержимым.
– А жидкость откуда?
– Стенка кисты состоит из клеток, которые и вырабатывают жидкость. Она прозрачная, напоминает воду. С увеличением ее количества растут и размеры кисты. Правда, особняком стоят дермоидные кисты, их содержимое состоит из так называемых зародышевых листков – кожи, волос, зубов, редко костей.
Наиболее часто киста встречается у молодых женщин, реже диагностируется у женщин после 50 лет. У каждой третьей пациентки при осмотре наблюдается увеличение яичников. Особенность кисты яичника в том, что она может как появиться незаметно, так и исчезнуть.
– Тогда зачем вмешиваться во внутреннюю жизнь органа?
– Киста яичника обычно доброкачественная. Их существует несколько видов и каждая со своими особенностями и опасностями. Самые миролюбивые из них – киста желтого тела и фолликулярная. Они формируется в самом яичнике. Чаще наблюдаются во время полового созревания и у молодых женщин. Диаметр кисты обычно не превышает 6 — 8 сантиметров. Как правило, их появление и рост протекают бессимптомно, и они пропадают из поля зрения в течение 2 — 3 месяцев. Поэтому их еще называют функциональными или временными, так как с наступлением очередного менструального цикла они сначала сокращаются в размерах, теряют форму, а затем и вовсе пропадают. Но на протяжении всего процесса необходимо наблюдаться у гинеколога.
– Зачем, если у них мирный характер?
– Если в течение трех месяцев киста не исчезает и не обнаруживает никаких тенденций к уменьшению, начинается лечение. Во-первых, кисты желтого тела могут спровоцировать маточные кровотечения из-за неравномерного отторжения эндометрия.
Во-вторых, не исключено и такое осложнение, как перекрут ножки кисты и разрыв в результате ее кровоизлияния. В-третьих, не стоит исключать и риск перерождения в злокачественность. Это характерно для любого вида кист. В этих случаях обязательно оперативное лечение.
Есть и еще один аспект проблемы: при своевременно сделанной операции выше вероятность провести ее в щадящем режиме по отношению к здоровым тканям яичника, минимально травмировать фолликулярный аппарат яичника. Поэтому мнение о том, что небольшие по размеру кисты можно просто наблюдать, дожидаясь их увеличения, – опасное заблуждение. Кисты могут воспаляться, нагнаиваться, разрываться. Для их удаления используют, как правило, лапароскопическую операцию.
– Что она собой представляет?
– Это наиболее щадящий оперативный метод, при котором разрез брюшной стенки минимален, а диагностические возможности значительны. Благодаря многократному увеличению и применению специальных инструментов удаляется только киста с мизерной травмой здоровых тканей. Так как операцию выполняют через небольшой надрез, то после нее не остается послеоперационного рубца. Реабилитационный период более короткий по сравнению с иными видами хирургических вмешательств. Пациенты с первого дня встают с постели и принимают жидкую пищу.
Выписывают их из стационара на 1 — 6-й день в зависимости от тяжести заболевания и объема выполненного оперативного вмешательства. Восстановление трудоспособности – на 10 — 14-й день после операции. Потом, правда, может сдвинуться менструальный цикл. Но это абсолютно нормально и не опасно. Учитывая, что лапароскопия – органосохраняющая операция, она не влияет на наступление беременности и роды.
– А другие кисты также опасны?
– В яичнике наряду с функциональными могут образовываться также и истинные кисты. Существует несколько вариантов: дермоидная, муцинозная, эндометриоидная, параовариальная, серозная. Они различаются строением, скоростью роста, склонностью к злокачественности. Если некоторые практически не представляют опасности, то другие, наоборот, агрессивны. Среди гормонально-активных кист встречаются и такие, которые выделяют в больших количествах женские гормоны. В результате у девочек начинается преждевременное половое созревание. А у женщин детородного возраста изменяется менструальный цикл, возникают беспорядочные кровотечения, связанные с избыточным ростом слизистой оболочки матки, ведь женские гормоны способствуют развитию этой ткани. У пожилых женщин организм как бы омолаживается, возвращаются месячные. Такой вариант кисты тоже представляет серьезную опасность. И не стоит уповать на чудеса.
О, сколько кист на наши органы!
Киста образуется не только на яичниках. Она диагностируется в любых органах. По механизму формирования кисты делят на ретенционные, рамоляционные, паразитарные, травматические, дизонтогенетические, опухолевые.
Дизонтогенетические – врожденные, возникают как проявления порока развития какого-либо органа. Появляются на ранних этапах формирования организма. Чаще всего наблюдаются кисты шеи, легких, печени, почек, поджелудочной и щитовидной желез.
Опухолевые – образуются в массе опухолевой ткани. Чаще всего встречаются в железистых органах: яичниках, щитовидной, поджелудочной, предстательной железах, почках.
Паразитарные – представляют собой пузырчатую стадию развития некоторых паразитов – чаще это эхинококковые или альвеококковые кисты.
Ретенционные – образуются при затруднении или полном прекращении оттока жидкости из органа. Например, при закупорке протока какой-нибудь железы продолжает вырабатываться секрет, который скапливается, – образуется киста, заполненная этим секретом. Такие кисты чаще всего бывают в сальных, слюнных, молочных железах, поджелудочной, щитовидной железах, почках, печени, яичниках, предстательной железе. Стенки ретенционной кисты выстланы эпителием соответствующей железы или ее протоков.
Рамоляционные – появляются в плотном органе при размягчении части его тканей в результате воспаления, травмы, кровоизлияния, омертвления вследствие нарушения кровоснабжения (например, после инфаркта) и других причин. При этом часть поврежденной ткани отмирает, и на данном участке образуется кистозная полость. Так возникают кисты костей, головного и спинного мозга, печени, почек, легких, поджелудочной, щитовидной, предстательной желез, яичников.
Травматические – диагностируются в результате смещения эпителиальных (внутренних покровных) тканей. Чаще всего это кисты суставов и позвоночника, появляются в поджелудочной железе, печени, кистях рук.
– Так какая киста на что способна?
– Параовариальная чаще всего диагностируется у женщин репродуктивного возраста, до 30 лет. Эта киста образуется из придатка, расположенного над яичником и представляет собой новообразование овальной или округлой формы, наполненное прозрачной жидкостью. Ее диаметр может достигать 20 сантиметров. Маточная труба часто растянута, как бы распластана по поверхности кисты. Из-за особенностей такого расположения для этой кисты характерны малоподвижность и медленный рост. Соответственно перекрут ножки и острые боли в животе, как правило, не свойственны. Однако если киста довольно больших размеров, то отмечаются частые позывы к мочеиспусканию, так как она давит на стенки мочевого пузыря, и боль внизу живота.
– Не могу удержаться и не расспросить подробнее о кисте с зубами и волосами.
– До конца неизвестно, из-за чего возникают дермоидные кисты. Опухоли эти врожденные. Они доброкачественные и действительно состоят из зародышевой ткани – кожи, жировой ткани, волос, нервной ткани, костей, зубов. Все это сформировано в слизеобразную массу и покрыто очень плотной капсулой. Опухоль, как правило, обнаруживается у молодых женщин и девушек в период полового созревания. Такая киста растет медленно, как правило, больших размеров не достигает. Но опасна своей онкогенностью.
– Как и эндометриоидные кисты?
– Эндометриоидная киста проявляется постоянной, ноющей болью внизу живота, усиливающейся накануне и во время менструации. Эти кисты еще называют «шоколадными». Эндометриомы возникают в результате эндометриоза яичника. Ежемесячные небольшие кровотечения из очага эндометриоза приводят к образованию в яичнике полости, заполненной кровью, со временем она сгущается, темнеет и напоминает по цвету жидкий шоколад. Это наиболее распространенный тип кисты. Для него характерны спаечные процессы в малом тазу, которые приводят к бесплодию, а также нарушению работы кишечника и мочевого пузыря, в частности запорам и учащенному мочеиспусканию. У эндометриоидной кисты высок риск разрыва, поэтому ее необходимо удалять хирургически. Кстати, данная киста способна перерождаться в злокачественные опухоли яичников. В этом она схожа с муцинозной. В отличие от большинства кист, она достигает больших размеров, часто состоит из нескольких камер, заполненных слизью.
– Выходит, что появление кисты можно вычислить по тянущей боли внизу живота?
– Не всегда. В большинстве случаев это заболевание протекает бессимптомно, менструальный цикл не изменен. Тупые, ноющие боли могут появляться внизу живота, отдавать в прямую кишку, поясницу в середине цикла или во время месячных. Из-за отсутствия клинических проявлений заболевание на ранних стадиях развития практически не выявляется, а на поздних опухоль плохо поддается лечению. Поэтому женщинам стоит один — два раза в год проходить гинекологические осмотры.
Да и тянуть с операцией по удалению кисты не стоит, потому что есть риск злокачественных новообразований, которые быстро растут и легко переходят на соседние ткани и органы. К счастью, кисты яичников оказываются «злыми» нечасто.
– Неужели никаких иных симптомов, кроме болей во время месячных?
– Куда без них! Но организм о том, что у него не все в порядке, подает позывные с опозданием, как правило, уже на стадии зрелости кисты. Стоит обратить внимание на увеличение живота, которое вызвано большими размерами образования и накоплением в брюшной полости жидкости. Хотя обычно киста яичника небольшая, но случается, что она достигает величины детского мячика. Если опухоль сдавливает сосуды нижней конечности, то не исключено появление варикозного расширения вен. Почти во всех случаях женщина ощущает давящее ощущение полноты. Кисты яичников могут вызывать болезненные ощущения при сексуальном контакте, мочеиспускании.
Из-за сдавливания соседних органов могут отмечаться и постоянные боли внизу живота. Происходит это еще и потому, что киста держится за яичник с помощью ножки, через которую питается, снабжается кровью. Если ножка перекручивается, то начинает болеть низ живота, возможны рвота, тошнота, резкая бледность, снижение артериального давления, вплоть до состояния обморока.
Некоторые женщины жалуются на очень болезненные менструации как особенность своего организма: «У меня всегда так». Хотя это один из возможных симптомов развития кисты.
– Можно ли вообще отловить эту незваную гостью?
– При осмотре врач, как правило, определяет увеличенные придатки. Но самый информативный метод – УЗИ плюс анализы крови и мочи, исследование гормонального фона в организме, а также онкомаркеры СА-125. Не стоит опасаться повышенных показателей. Они могут реагировать таким образом на эндометриоз, воспаление придатков или доброкачественные кисты яичника. Компьютерная томография или магнитно-резонансная томография позволяет до операции уточнить доброкачественность образования, его расположение, размеры, структуру, контуры, содержимое. Новообразований может быть как одно – киста, так и несколько – кистома яичника. Если в яичнике выявляют жидкость, что характерно для опухолевидных процессов, то для уточнения диагноза проводится пункция. Процедура безболезненная, но с высокой вероятностью помогает определить тип лечения – хирургический или консервативный.
– В каких случаях назначают консервативное лечение, а в каких операцию?
– Результаты диагностического исследования как раз и указывают на то, как лечить кисту яичника – медикаментозно или хирургически. Как правило, фолликулярные кисты поддаются лекарственной коррекции. Помимо оральных контрацептивов назначают витаминный комплекс, пациенткам с повышенной массой тела рекомендуют диету и лечебную физкультуру. Но гормональная терапия возможна только при функциональных кистах яичника, причем в отсутствии таких осложнений, как нагноение, разрыв капсулы, бесплодие. При них прямое показание – лапароскопия.
При дермоидных, эндометриоидных, муцинозных кистах – только хирургическое вмешательство. Процесс лечения зависит от выраженности симптомов, риска озлокачествления, возраста, необходимости сохранить репродуктивную функцию. При удалении доброкачественной опухоли здоровую ткань стараются оставить, сохранить женщине яичник и возможность беременности. Но и оставшаяся здоровая ткань яичника может со временем заболеть, измениться, особенно в случаях с кистами большого размера.
Объем операции зависит и от состояния процесса. Ведь УЗИ не показывает, из каких клеток состоит киста. Она может быть доброкачественной, пограничной и злокачественной. По УЗИ они выглядят одинаково. Уже в процессе операции, по результатам гистологии, выясняется качество клеток. Исходя из этого, доктор определяет: либо это будет резекция части яичника, овариэктомия (удаление всего яичника), аднексэктомия (удаление придатков матки). К примеру, овариоэктомию проводят при опухолях яичника на ножке, при объемной кисте, практически поглотившей весь яичник. Но удаление одного из яичников не вызывает существенных гормональных нарушений, а также менструальной функции и сохраняет женщине возможность родить здорового ребенка.
В случае если гистология выявит злокачественную опухоль, открытой операции не миновать, так как есть опасность разнести больные клетки на другие органы и ткани. Но это встречается нечасто.
Правда, медицинская статистика отмечает, что женщины, у которых один раз образовывалась киста, оказываются в группе риска и спустя определенное время киста может появиться вновь.
Народные средства для борьбы с кистой яичника
Настойка из грецких орехов. Вытащите ядра из 14 орехов, разбейте скорлупу молотком и сложите в литровую банку. Налейте пол-литра водки, закройте крышкой поплотнее и поставьте в теплое темное место на 7 дней. Затем перелейте в бутылку и – в холодильник. Настой пить по утрам натощак по 1 столовой ложке, пока не закончится.
Настой из гриба чаги. Гриб обмывают холодной водой. Замачивают в холодной кипяченой воде (в пропорции 1:5). Зрелая, настоящая чага тонет. Настаивают 5 — 8 часов до размягчения. Измельчают. Затем одну часть гриба залить 5 частями воды, оставшейся после замачивания гриба, и нагреть до 50° С. Настаивать в течение 48 часов. Воду слить, осадок отжать. За полчаса до еды принимать по 30 граммов.
При лечении чагой показана только молочно-растительная диета, злаки, отруби, много моркови и свеклы. Жиры, мясо, копчености исключить, особенно консервы.
Во время лечения чагой противопоказаны антибиотики, аспирин. Нельзя вводить внутривенно глюкозу.
Лечение препаратами чаги проводят курсами по 3 — 5 месяцев с недельными перерывами между курсами.
– Отчего появляется киста яичника?
– Это связано с индивидуальными особенностями яичников, их работой. Но причина появления до сих пор неизвестна, есть версия о нарушении соотношения гормонов гипофиза, регулирующих работу яичников, выделение которых, в свою очередь, контролируется центральной нервной системой. Существует и теория о том, что некоторые кисты заложены в организме женщины еще в процессе ее рождения, но проявляют себя в случае наступления сбоя, например, воспаления органов малого таза.
Считается, что провоцируют их появление и постоянные стрессы, и диеты для похудания, и половые инфекции, а также гормональные перестройки организма в разные периоды жизни женщины.
Некоторые ученые объясняют увеличение заболеваний кистозными опухолями яичников пренебрежением к детородной функции. Если на протяжении веков женщина рожала в среднем пять раз и больше, а значит и разрывы оболочки яичника для выхода яйцеклетки (менструации) случались редко, по подсчетам исследователей около 30 — 40 раз, то современная женщина рожает 1 — 2 детей. Что это значит? Яичник травмируется в 10 раз чаще, переживая за свою жизнь 300 — 400 менструаций, увеличивается количество опухолей. Для организма такой стиль поведения – стресс. Слишком мало прошло времени, чтобы перестроиться на столь малопродуктивную функцию, как одни роды за всю жизнь.
Не последним фактором является и наследственность. Она определяет риск развития опухолей яичников, в особенности злокачественных.
Среди причин развития кисты яичника также раннее начало менструации, гипотиреоз, эндокринные нарушения, аборты, избыточный или недостаточный вес.
– Киста лечится гирудотерапией, физиотерапией?
– Не стоит терять времени. Эти процедуры для уже появившейся кисты бесполезны. Более того, женщина, наблюдаемая по поводу кисты, должна избегать тепловых процедур на низ живота. При усилении кровообращения в органах малого таза, в том числе и в яичниках не исключены ускоренный рост кисты и даже ее разрыв. Нельзя делать ряд грязевых процедур, проводить обертывания, в том числе и водорослевые. Они оказывают не только термическое, но и сдавливающее воздействие, которое может губительно отразиться на здоровье, особенно если киста крупных размеров. Не рекомендуется посещение сауны, особенно поход в парилку. Ведь во время долгого пребывания во влажном и горячем воздухе организм перегревается еще больше, чем в сауне. Горячую ванну лучше заменить теплым душем. Нежелательно пребывание на солнце, злоупотребление загаром.
– А спортом можно заниматься, ведь организм во время занятий тоже нагревается, потеет?
– Спортом при кисте яичника заниматься можно, за исключением нагрузки на прямые и косые мышцы живота – это, в частности, подъем туловища из положения лежа и подъем ног из положения лежа, следует осторожно относиться к упражнениям на пресс с наклонами туловища вниз. Они могут способствовать не только увеличению кист, но и их перекруту.
В женском организме постоянно происходят различные изменения, и на определенном этапе может случиться сбой даже при соблюдении всех предосторожностей и рекомендаций врачей. Некоторые патологии женской половой сферы трудно поддаются объяснению, а при их лечении возникают некоторые трудности. Нередко во время ультразвукового исследования пациент слышит от специалиста такой диагноз, как «киста яичника». Конечно же, женщина старается узнать, что такое — киста желтого тела, почему она образуется и может ли негативно отразиться на вынашивании плода.
В организме здоровой женщины каждый месяц наступает овуляция. которая представляет собой разрыв фолликула яичника и выход половой клетки. На месте лопнувшего фолликула появляется временная железа внутренней секреции, которая получила название желтое тело. В женском организме процесс ее появления регулируется таким половым гормоном, как прогестерон.
При отсутствии беременности происходит уменьшение размеров желтого тела и примерно через две недели после выхода яйцеклетки из яичника оно полностью исчезает. На его месте начинается рубцевание ткани, и появляется тело яичника белого цвета. В том случае, если произошло успешное зачатие, то функционирование желтого тела продолжается до 12-15 недели. После этого срока происходит его рубцевание, а всю его функции возлагает на себя такой новый орган, как плацента.
Под воздействием определенных факторов может не происходить уменьшения желтого тела в размерах, а наоборот, в нем начинает скапливаться жидкость. Такое патологическое состояние организма развивается довольно редко и получило название киста желтого тела. Нормой считается размер желтого тела до 30 мм в диаметре и в случае его превышения специалисты говорят о появлении кисты.
До сегодняшнего дня не удалось установить точные причины, которые вызывают формирование кисты в яичнике. Специалисты утверждают, что чаще всего появление и развитие таких образований в женском организме приходит по причине изменения гормонального фона, а также при нарушениях кровообращения и лимфооттока в тканях яичника.
Образование лютеиновой кисты может происходить под воздействием следующих факторов:
Как распознать заболевание
Воздействие всех этих факторов на женский организм приводит к тому, что возникают различные нарушения гормонального характера и это заканчивается образованием кисты. Часто она появляется у женщин во время беременности. но не оказывает негативного воздействия на развитие будущего ребенка.
Часто киста не сопровождается появлением ярко выраженной симптоматики, и лишь в редких случаях у женщины может отмечаться появление следующих симптомов:
Часто такие опухолевидные образования постепенно уменьшаются в размерах, и исчезают у небеременных женщин. Вместе с исчезновением кисты тела уходят и все болевые ощущения, и неприятные симптомы.
В некоторых случаях лютеиновые кисты вызывают развития различных осложнений, среди которых модно выделить:
При развитии таких патологических состояний у женщины может появляться следующая симптоматика:
Разрыв яичника и перекрут ножки кисты могут вызывать кровотечение, а также провоцировать развитие инфекционно — воспалительного процесса в области малого таза. Кроме этого, перекрут ножки может вызывать некроз и воспаление тканей, расположенных рядом с яичником яичник.
При таком патологическом состоянии женского организма требуется экстренное хирургическое вмешательство, что поможет спасти жизнь пациентке. При развитии внутрибрюшного кровотечения возможно проведение как консервативного, так и оперативного лечения.
В том случае, если размер кистозного образования не превышает 40 мм в диаметре, то никакое лечение не проводится. Обычно такие кисты рассасываются самостоятельно за несколько менструальных циклов. К помощи консервативного лечения специалисты прибегают в тех случаях, когда от пациентки поступают жалобы на сильные болевые ощущения в области локализации образования и при серьезных нарушениях менструальной функции. Кроме этого, консервативная терапия применяется, когда диаметр рецидивирующих кист у женщин превышает 40 мм.
Традиционное лечение кисты желтого тела направлено на решение следующих задач:
Рецепты народной медицины
- восстановление недостаточного количества витаминов и микроэлементов в женском организме
- нормализация процессов обмена и работы таких органов, как печень, почки и желудочно-кишечный тракт
- восстановление нормального гормонального фона
- устранение гинекологических патологий хронического характера
Специалистом могут назначаться определенные виды консервативной терапии, которые ускоряют процесс рассасывания кисты. На основании проведенных анализов и изучения анамнеза устанавливаются причины, которые вызвали гормональный сбой в организме либо воспалительный процесс. После этого назначается противовоспалительное лечение и подбираются контрацептивы гормонального характера. Кроме этого, хороший результат дает проведение рассасывающей бальнеотерапии, то есть проводятся орошения с применением различных лечебных трав.
При лечении кисты желтого тела полностью исключаются любые тепловые физиопроцедуры, а предпочтение отдается таким методам как:
При появлении каких-либо осложнений лечение кистозных образований проводится с помощью лапароскопии. Кроме этого, важное место в лечении женщины принадлежит приему различных витаминных комплексов и соблюдению лечебной диеты.
При проведении лечения кисты не запрещается жить половой жизнью, однако следует соблюдать определенную осторожность. Это связано с тем, что может произойти разрыв кистозного образования либо перекрут его ножки. Кроме этого, следует отказаться от различных физических упражнений, которые требуют резкого сокращения мышц.
К проведению оперативного вмешательства обычно прибегают через три месяца после образования кисты. Это связано с тем, что к этому времени киста должна хотя бы уменьшиться в размерах либо подвергнуться регрессии. В том случае, если такие процессы отсутствуют, то специалистом принимается решение о проведении хирургического вмешательства.
На самом деле операция помогает предупредить возникновение маточных кровотечений по причине неравномерного отторжения эндометрия при кисте желтого тела. Кроме этого, одним из самых сложных осложнений считается перекрут либо разрыв яичника, что может привести к летальному исходу. Специалисты не исключают возможность перерождения кистозного образования в злокачественную опухоль, хотя такой риск минимален.
В том случае, если пациентке назначено хирургическое вмешательство, не стоит откладывать его на долгий срок. Дело в том, что при своевременном проведении операции отмечается минимальное травмирование фолликулярного аппарата яичника и не нарушаются его здоровые ткани. В тяжелых ситуациях, когда возникают осложнения в виде некроза тканей яичника либо кровотечения, проводится экстренная лапаротомия с удалением яичника.
Киста во время беременности
Основной задачей желтого тела в организме женщины является производство такого полового гормона, как прогестерон. Именно благодаря прогестерону в организме создаются идеальные условия для наступления беременности и нормального ее течения. В случае отсутствия зачатия и не наступления беременности наблюдается снижение функционирования желтого тела и к концу менструального цикла оно постепенно исчезает. При успешном зачатии желтое тело еще в течение нескольких недель продолжает производить гормон, после чего эта функции возлагается на плаценту. Во время беременности желтая киста может появляться по следующим причинам:
В некоторых случаях кистозное образование во время беременности может носить врожденных характер, то есть у женщины уже с самого рождения присутствует склонность к ее появлению. Стать пусковым механизмом в такой ситуации может стать гормональный сбой в организме при беременности либо развитие воспалительного процесса в придатках.
Чаще всего такое образование в яичниках не вызывает появления ярко выраженных симптомов и диагноз киста желтого тела ставится будущей мамочке во время прохождения ультразвукового исследования. В некоторых случаях женщина может испытывать дискомфорт и чувство давления в нижней области живота, а также болевые ощущения при половом контакте.
Специалисты говорят о том, что чаще всего желтая киста никак не мешает развитию беременности. Лечение таких образований во время беременности имеет некоторые отличия, и обычно врач наблюдает за кистой в течение нескольких месяцев. Киста не представляет угрозы для развивающегося плода, однако за ней необходимо постоянно наблюдать и контролировать ее размеры с помощью ультразвукового исследования. В том случае, если кистозное образование начинает расти, то специалистом принимается решение об ее удалении, что позволяет избежать различных проблем и осложнений в будущем.
Нередко кистозное образование желтого тела самостоятельно исчезает без какого-либо лечения к 20 неделе беременности, когда производство прогестерона начинает контролировать такой орган, как плацента. В том случае, если беременность наступила уже при имеющейся кисте, то такое образование самостоятельно купируется ко времени окончательного формирования плаценты.
При отсутствии инволюции во время беременности может назначаться хирургическое вмешательство. Такое лечение показано и в том случае, когда происходит разрыв кистозного образования либо его перекручивание.
Обычно во время беременности удаление кисты желтого тела проводят с помощью такого метода хирургического вмешательств, как лапароскопия. Такая операция считается наиболее щадящей, и избавиться от кисты удается посредством трех небольших проколов на передней брюшной стенке. При выполнении такого хирургического вмешательства используется анестезия, а ее травматичность настолько низкая, что уже нас следующий день пациентку выписывают домой.
На первый взгляд желтая киста яичника может показаться безобидным образованием, однако, это совершенно не так. Особую опасность представляют осложнения, которые могут возникать при отсутствии эффективного лечения. Своевременное выявления такой патологии и раннее начало консервативной терапии позволяет избавиться от такого образования в яичнике и не нарушить рядом расположенные здоровые ткани.
Авг 11, 2016 Виолетта Лекарь
Склерокистозные яичники (поликистозные яичники, синдром Штейна-Левенталя)—относительно редкое заболевание молодых женщин. Характерно двустороннее увеличение яичников (в 2—6 раз), наличие мелких кист (0,5—1 см), на разрезе ткань белого цвета с желтоватыми вкраплениями; ановуляция (проявления: аменорея, опсоменорея или ациклические кровотечения, а также бесплодие). Гирсутизм отмечают в 50% наблюдений. Белочная оболочка резко утолщена, корковый слой—с развитием волокнистой соединительной ткани. Количество примордиальных и зреющих фолликулов уменьшено или с дистрофическими изменениями. Желтые тела отсутствуют. Выражена атрезия фолликулов, особенно кистозная. Кистозно-атрезирующие фолликулы—с гиперплазией, а иногда и с лютенизацией theca interna. Последнюю наблюдают и вокруг фолликулов, претерпевающих облитерационную атрезию. Нередки многочисленные фиброзные тела и склерозированные кровеносные сосуды, в том числе в поверхностных отделах коркового слоя. Эндометрий часто с пролиферативными изменениями. Гиперплазия эндометрия, в том числе и атипическая, встречается у каждой пятой больной. Гистологическое заключение о склерокистозных яичниках делают с учетом клинической картины, макроскопических особенностей (в частности, принимают во внимание величину яичников), результатов гистологического исследования.
Нормальный менструальный цикл. «свежее» желтое тело (установленное во время операции) нехарактерны для этой патологии. При истинных склерокистозных яичниках после их клиновидной резекции восстанавливаются нормальный менструальный цикл, циклические изменения эндометрия, генеративная функция.
Среди кист яичников различают эндометриоидные, фолликулярные кисты, кисты желтого и белого тел, текалютеиновые и инклюзионные кисты.
Фолликулярная киста встречается в любом возрасте, но наиболее часто—в репродуктивном периоде и в пременопаузе. У девочек до 15 лет она составляет не менее 1/3 всех кист и опухолей яичников, встречающихся в этой возрастной группе.
Фолликулярная киста — полостное, тонкостенное и однокамерное образование, гладкое как с наружной, так и с внутренней сторон. Чаще бывает односторонней, величиной 3—7 см в диаметре, редко—больше. Соединительнотканная стенка фолликулярных кист, размеры которых не превышают 4 см, выстлана многорядным фолликулярным эпителием (гранулезой), под которым располагаются клетки theca interna; последняя иногда гиперплазирована. При активной гранулезе и/или theca interna фолликулярная киста может проявлять гормональную активность; об этом свидетельствуют насыщенность эстрогенами жидкого светлого содержимого такой кисты, гиперплазия эндометрия и маточные кровотечения, а у девочек—преждевременное половое созревание. В редких случаях киста выстлана лютеинизированной гранулезой. В кистах большого размера фолликулярный эпителий может быть представлен однорядным кубическим или низким призматическим эпителием, а иногда вследствие выраженных дистрофических изменений и слущивания он отсутствует. Дистрофическим изменениям могут подвергаться и клетки theca interna. При отсутствии последней истинное происхождение кистозного образования (фолликулярная киста или кистозная опухоль) определить трудно—такие кисты по терминологии, приводимой в Международной гистологической классификации опухолей яичников, называют простыми. Фолликулярная киста образуется из кистозно-атрезирующегося фолликула, от которого ее и следует дифференцировать.
Киста желтого тела встречается значительно реже, как правило, в репродуктивном периоде. Она может возникнуть как в менструальном желтом теле, так и в желтом теле беременности. Величина кисты 3-7 см. Внутренняя поверхность ее нередко бывает желтого цвета. Содержимое кисты светлое, а при кровоизлияниях геморрагическое. Фиброзная стенка кисты выстлана слоем гранулезолютеиновых клеток со свойственной для желтого тела фестончатостью, с небольшими скоплениями текалютеиновых клеток. При длительном существовании кисты желтого тела у больной отмечают менометроррагии, децидуообразную реакцию эндометрия. Кисты желтого тела большого размера гормонально инертны. Полагают, что образование кисты желтого тела связано с дефектами лимфатической и кровеносной его системы, результатом чего может быть накопление жидкости в центральной части желтого тела.
В стадии регрессии содержимое кисты рассасывается, стенки полости спадаются и на месте слоя гранулезолютеиновых клеток образуется белое тело; в редких случаях сохраняется полость, которую именуют кистой белого тела.
Текалютеиновые кисты чаще бывают двусторонние и множественные, содержат светлую или бледно-желтого цвета жидкость. Величина их различна.
Внутренняя поверхность кист желтого цвета выстлана слоем текалютеиновых клеток, над которыми нередко располагается гранулеза, но без лютеинизации. Приводимое в Международной гистологической классификации опухолей яичников название этих кист «множественные фолликулярные кисты и желтые тела» (по нашему мнению, малоудачный термин) обусловлено их происхождением из кистозно-атрезирующихся фолликулов, множественностью кист (хотя они бывают и одиночные) и микроскопическими их особенностями. Текалютеиновые кисты встречают при трофобластических болезнях беременности, реже—при нормальной многоплодной беременности в сочетании с сахарным диабетом, при преэклампсии, эклампсии и эритробластозе, а также у плода и новорожденного.
У новорожденных они могут достигать 8—12 см и вследствие сдавления соседних органов вести к кишечной непроходимости.
Возникновение текалютеиновых кист связывают с хорионическим гонадотропином, большое количество которого определяют при трофобластических болезнях беременности. Однако текалютеиновые кисты (односторонние, одиночные и однокамерные) могут возникать и вне беременности, в частности, при применении препаратов кломифена (клостилбегита), хорионического гонадотропина и др. индуцируя овуляцию.
Эндометриоз и эндометриондные кисты яичников относят к наружному эндометриозу. Встречают часто (особенно эндометриондные кисты) обычно у молодых женщин. Эндометриоз—мелкие и крупные очаговые эндометриондные гетеротопии (не кисты), локализуются на поверхности или в корковом слое яичника, гистологически имеют те же признаки, что и эндометриоз других органов и тканей. В различные фазы менструального цикла в эндометриоидной ткани, иногда имеющей типичный вид слизистой оболочки тела матки, наблюдают морфологические изменения, сходные с изменениями в эндометрии. В эндометриоидной ткани могут встречаться мелкие (до 0,3 см) кисты, обычно заполненные кровянистым содержимым; выстилающий их эпителий типично эндометриальный. Более крупные эндометриондные кисты при длительном их существовании (10 см в диаметре, реже более) имеют характерный вид: толстая капсула нередко с многочисленными, преимущественно плотными спайками на наружной поверхности и геморрагическим дегтеобразного вида содержимым. Эндометриондные кисты выстланы цилиндрическим или кубическим эпителием» под которым обнаруживают цитогенную строму, выраженное микрососудистое русло, круглоклеточный инфильтрат из плазмоцитов и лимфоцитов. В цитогенной ткани можно встретить (но не всегда) единичные железы или небольшие группы их. В толще стенки кист бывают свежие и старые кровоизлияния, склеротические изменения, которые обычно локализуются под слоем псевдоксантомных клеток, местами встречаются макрофаги, гемосидерин, пигментсодержащие макрофаги.
Оглавление темы «Опухоли яичников.»:
Желтое тело. Механизмы формирования и регресса
Научный центр акушерства, гинекологии и перинатологии РАМН
(дир. — акад. РАМН, проф. В.И. Кулаков), Москва, 2000
Желтое тело следует рассматривать как последнюю стадию дифференцировки примордиального фолликула и как один из главных эндокринных компонентов яичника. Желтое тело — преходящая структура, периодически формирующаяся и подвергающаяся инволюции.
Процесс формирования, функционирования и регресса желтого тела находится под строгим контролем гипофиза, яичников, иммунной системы и факторов роста. Физиологическая целесообразность желтого тела заключается в секреции стероидов и пептидов, которые совершенно необходимы для пролонгирования беременности (1).
С гистологической точки зрения в формировании и развитии желтого тела различают четыре стадии — стадию пролиферации и васкуляризации (ангиогенез), железистого метаморфоза или собственно лютеинизации, стадию расцвета и обратного развития или регресса (2). Еще до разрыва овуляторного фолликула и выхода яйцеклетки клетки гранулезы начинают увеличиваться в размерах и приобретают характерный вакуолизированный вид, в них накапливается пигмент желтого тела — лютеин, который и определяет в последующем новый этап эволюционного преобразования первичного фолликула в самостоятельную анатомическую единицу — желтое тело, а процесс этой трансформации принято именовать лютеинизацией (3).
Разрыв стенки овулирующего фолликула представляет собой сложный многокаскадный процесс, суть которого сводится к созданию определенных условий, в результате которых происходит прогрессирующая дегенерация клеток верхушки преовуляторного фолликула. Этап декомпозиции первично сводится к постепенному изменению основной межклеточной субстанции соединительной ткани с одновременной диссоциацией фибриллярных и клеточных компонентов. Дегенеративные изменения протекают в поверхностном эпителии, клетках теки и гранулезы, в фиброцитах кортикальной области фолликула. Диссоциация волокон и клеток и деполяризации межклеточной основной субстанции в соединительной ткани белочной оболочки усиливается за счет инфильтрации жидкостью перифолликулярных зон (4). Механизм разрушения коллагенового слоя стенки фолликула — гормонально-зависимый процесс, в основе которого лежит адекватность фолликулярной фазы. Предовуляторный выброс ЛГ стимулирует повышение концентрации прогестерона к моменту овуляции. Благодаря первому пику прогестерона повышается эластичность фолликулярной стенки; ФСГ, ЛГ и прогестерон совместно стимулируют активность протеолитических ферментов. Активаторы плазминогена, секретируемые клетками гранулезы, способствуют образованию плазмина. Плазмин вырабатывает различные коллагеназы. Простагландины Е2 и F2α способствуют вытеснению скопления клеточной массы ооцита. Для того, чтобы не произошла преждевременная лютеинизация неовулирующего фолликула, яичник должен секретировать определенное количество активина (3).
Полость совулировавшего фолликула спадается, а стенки его собираются в складки. Вследствие разрыва сосудов в момент овуляции в полость постовуляторного фолликула происходит кровоизлияние. В центре будущего желтого тела появляется соединительно-тканный рубец — стигма. Согласно воззрениям последних 25 лет, овуляция не является совершенно необходимым условием для лютеинизации фолликула, т.к. желтые тела могут развиваться и из неовулировавших фолликулов (5).
В течение первых трех дней после овуляции клетки гранулезы продолжают увеличиваться в размерах (с 12-15 до 30-40 m).
Стадия васкуляризации характеризуется быстрым размножением эпителиальных клеток гранулезы и интенсивным врастанием между ними капилляров. Сосуды проникают в полость постовуляторного фолликула со стороны thecae internae в лютеиновую ткань в радиальном направлении. Каждая клетка желтого тела богато снабжена капиллярами. Соединительная ткань и кровеносные сосуды, достигая центральной полости, заполняют ее кровью, окутывают последнюю, ограничивая от слоя лютеиновых клеток. В желтом теле — один из самых высоких уровней кровотока в организме человека. Формирование этой уникальной сети кровеносных сосудов заканчивается в течение 3 — 4 дней после овуляции и совпадает с периодом расцвета функции желтого тела (6).
Ангиогенез состоит из трех фаз: фрагментации существующей базальной мембраны, миграции эндотелиальных клеток и их пролиферации в ответ на митогенный стимул. Ангиогенная активность находится под контролем основных факторов роста: фактора роста фибробластов (FGF), эпидермального фактора роста (EGF), фактора роста тромбоцитов (PDGF), инсулин подобного фактора роста-1 (IGF-1), а также цитокинов, таких как тумор некротического фактора (TNF) и интерлейкинов (IL1-6) (7).
Между 8 и 9 днями после овуляции отмечается пик васкуляризации, который ассоциируется с пиком секреции прогестерона и эстрадиола.
Процесс ангиогенеза способствует превращению аваскуляризированной гранулезы в обширно васкуляризированную лютеиновую ткань, что крайне важно в связи с тем, что стероидогенез (выработка прогестерона) в яичнике зависит от поступления в нее с током крови холестерина (ХС) и липопротеидов низкой плотности (ЛПНП). Васкуляризация гранулезы необходима для того, чтобы ХС и ЛПНП достигли желтых клеток и обеспечили доставку субстрата, необходимого для синтеза прогестерона. Регуляция связывания рецепторов ЛПНП осуществляется благодаря постоянному уровню ЛГ. Стимуляция рецепторов ЛПНП возникает в клетках гранулезы уже на ранних этапах лютеинизации в ответ на овуляторный выброс ЛГ (8).
Иногда врастание сосудов в первичную полость может привести к кровотечению и острому хирургическому вмешательству по поводу «апоплексии яичника». Подобный риск внутрияичникового кровотечения повышается на фоне терапии антикоагулянтами и у больных с геморрагическими синдромами. Единственным эффективным методом лечения подобных повторяющихся состояний является подавление овуляции современными КОК.
С момента продукции желтым телом прогестерона можно говорить о стадии расцвета желтого тела, продолжительность которого ограничивается 10-12 днями в случае, если не произошло оплодотворение. С этого периода желтое тело представляет собой временно существующую железу внутренней секреции диаметром 1,2-2 см.
Таким образом, процесс лютеинизации способствует превращению фолликула из эстроген-секретирующего органа, регулируемого преимущественно ФСГ, в орган, чьей функцией в основном является секреция прогестерона, который находится под контролем ЛГ (9).
Если не произошло оплодотворение яйцеклетки, т.е. беременность не наступила, желтое тело переходит в стадию обратного развития, что сопровождается менструацией. Лютеиновые клетки подвергаются дистрофическим изменениям, уменьшаются в размерах, при этом наблюдается пикноз ядер. Соединительная ткань, врастая между распадающимися лютеиновыми клетками, замещает их и желтое тело постепенно превращается в гиалиновое образование — белое тело (corpus albicans). Молекулярно-биологические исследования последних лет показали значение апоптоза в процессе регресса желтого тела (10).
С точки зрения гормональной регуляции период регресса желтого тела характеризуется выраженным снижением уровней прогестерона, эстрадиола и ингибина А. Падение уровня ингибина А устраняет его блокирующий эффект на гипофиз и секрецию ФСГ. В то же время прогрессирующее снижение концентрации эстрадиола и прогестерона способствует быстрому повышению частоты секреции ГнРГ и гипофиз освобождается от торможения отрицательной обратной связи. Снижение уровней ингибина А и эстрадиола, а также возрастание частоты импульсов секреции ГнРГ обеспечивают преобладание секреции ФСГ над ЛГ. В ответ на повышение уровня ФСГ окончательно формируется пул антральных фолликулов, из которых в дальнейшем будет выбран доминантный фолликул.
Простагландин F2α, окситоцин, цитокины, пролактин и радикалы О2 обладают лютеолитическим эффектом, поэтому становится понятным частое развитие недостаточности желтого тела у пациенток с острыми и хроническими воспалительными процессами придатков (11, 12).
Клеточный состав желтого тела неоднороден. Оно состоит из нескольких типов клеток, часть из которых транзитом попадает из кровяного русла. Это прежде всего паренхиматозные клетки (текалютеиновые и гранулезолютеиновые), фибробласты, эндотелиальные и иммунные клетки, макрофаги, перициты (13).
В желтом теле выделяют лютеиновые и паралютеиновые клетки. Истинные лютеиновые клетки расположены в центре желтого тела, имеют в основном гранулезное происхождение и продуцируют прогестерон и ингибин А. Паралютеиновые клетки расположены по периферии желтого тела, имеют текальное происхождение и в основном секретируют андрогены (14).
Различают два типа желтых клеток: большие и маленькие. Большие клетки продуцируют пептиды, они активнее малых участвуют в процессе стероидогенеза, и в них в большей степени синтезируется прогестерон. Возможно, в процессе жизнедеятельности желтого тела маленькие клетки становятся большими, т.к. последние по мере старения желтого тела теряют способность к стероидогенезу.
Наиболее известными продуктами секреции желтого тела являются стероиды — и прежде всего прогестерон, эстрогены и в меньшей степени андрогены. Однако в последние годы идентифицированы и некоторые другие вещества, образующиеся в процессе жизнедеятельности желтого тела: пептиды (окситоцин и релаксин), ингибин и члены его семейства, эйкозаноиды, цитокины, факторы роста и кислородные радикалы. Таким образом, становится очевидным, что рассматривать желтое тело только как источник секреции прогестерона и эстрогенов, регулируемый исключительно за счет обратной связи ЛГ, в настоящее время не совсем верно (1).
Желтое тело секретирует до 25 мг прогестерона в сутки. В связи с тем, что стероиды и прогестерон, в частности, образуются из холестерина, регуляция поглощения последнего, его мобилизация и сохранение играют интегральную роль в процессе стероидогенеза. Желтое тело может синтезировать холестерин de novo, главным источником которого является его поглощение из плазмы. Транспорт холестерина в клетку осуществляется за счет уникального липопротеинового рецептора. Гонадотропины стимулируют формирование липопротеиновых рецепторов в клетках желтого тела и таким образом обеспечивают механизм его регуляции (15).
Прогестерон обладает многоплановым воздействием, при этом его местное и центральное влияние направлено на блокаду роста новых фолликулов, так как в фазе расцвета желтого тела организм запрограммирован на воспроизводство, в связи с чем выход из примордиального пула новых фолликулов нецелесообразен. На уровне эндометрия прогестерон осуществляет секреторную трансформацию последнего, подготавливая его к имплантации. При этом в миометрии снижается порог возбудимости мышечных волокон, что в совокупности с повышением тонуса гладкомышечных волокон шейки матки способствует вынашиванию беременности. Снижение уровня простагландинов под влиянием прогестерона обеспечивает безболезненное отторжение эндометрия во время менструации, и объясняет симптомы дисменореи у пациенток с недостаточностью функции желтого тела. Прогестерон является предшественником стероидных гормонов плода во время беременности.
Пептиды, секретируемые желтым телом, оказывают разнообразные эффекты. Так, окситоцин способствует регрессу желтого тела. Релаксин, в основном продуцируемый желтым телом беременности, оказывает токолитическое воздействие на миометрий.
Ингибин-гетеродимерный протеин вместе с активином и Мюллеровой ингибирующий субстанцией (MIS), относится к семейству TGFβ-пептидов. Ингибин и активин обычно расцениваются соответственно как ингибиторы и стимуляторы секреции ФСГ. Данные последних лет показывают, что они также могут играть роль в паракринной регуляции функции яичников. У приматов продукция ингибина А — приоритетная функция желтого тела. Фактически в желтом теле у женщины продуцируется больше ингибина А, чем в антральном и доминантном фолликуле. В течение менструального цикла наблюдаются синхронные изменения уровней циркулирующих ингибина А и прогестерона (16).
У нечеловекообразных приматов удаление желтого тела приводит к резкому падению уровней ингибина и прогестерона в плазме, что подтверждает роль желтого тела как ведущего источника ингибина А.
Одной из функций ингибина А желтого тела является блокирование секреции ФСГ во время лютеиновой фазы. Снижение секреции ингибина в процессе регрессии желтого тела вызывает повышение уровня плазменного ФСГ, которое необходимо для последующего развития фолликула.
Ингибин стимулирует продукцию андрогенов клетками желтого тела человека. В то же время он не повышает секрецию прогестерона гранулезо-лютеиновыми клетками. Активин ингибирует секрецию гранулёзо-лютеиновыми клетками прогестерона, а также синтез андрогенов в тека-клетках (17).
Условием формирования полноценного желтого тела является адекватная ФСГ-стимуляция, постоянная поддержка ЛГ, адекватное число гранулезных клеток в преовуляторном фолликуле с высоким содержанием рецепторов к ЛГ.
ЛГ стимулирует образование андрогенов в тека-клетках, совместно с ФСГ способствует овуляции, осуществляет в процессе лютеинизации ремоделирование гранулезных клеток в текалютеиновые и в конечном итоге стимулирует синтез прогестерона в желтом теле.
Анализируя сложные закономерности фолликулогенеза и выбора доминантного фолликула, а также механизм формирования желтого тела можно с уверенностью говорить о том, что овуляция и лютеинизация — это последовательно повторяющиеся процессы дегенерации и роста. Существует точка зрения о том, что во время овуляции и прежде всего во время разрыва стенки овулирующего фолликула происходит имитация воспалительной реакции. Желтое тело подобно «птице феникс» образуется в процессе воспаления из постовуляторного фолликула, чтобы, кратковременно просуществовав и пройдя все те же стадии развития, что и антральный фолликул, в конце этого пути подвергнуться регрессу.
Процесс лютеинизации связан с гипертрофией паренхиматозных клеток и ремоделированием матрикса. Регресс желтого тела, безусловно, связан с активацией иммунной системы, выбросом воспалительных цитокинов, свободных кислородных радикалов и икозаноидных продуктов, что обуславливает увеличение риска возникновения гинекологической патологии в результате регулярно повторяющихся овуляций и формирований желтых тел, не трансформирующихся в желтые тела беременности. Поэтому не удивительно, что частота риска развития рака яичника коррелирует с частотой овуляторных менструальных циклов и увеличивается на фоне стимуляции суперовуляции (18, 19). Единственным, с нашей точки зрения, действенным методом профилактики неопластических процессов яичника является длительное подавление биологически нецелесообразной овуляции без последующего оплодотворения с помощью низкодозированных оральных контрацептивов.
источник