Одна из самых частых проблем в зачатии — фолликулярная киста яичника. Попробуем понять как добиться беременности
В клинической практике фолликулярная киста встречается достаточно часто. По своему гистологическому типу она не относится к злокачественным и онкогенным опухолям, которые несут серьезную опасность для организма. В медицинской литературе фолликулярную кисту рассматривают как функциональное новообразование, которое рассасывается в большинстве случаев самостоятельно. Однако, не у всех пациенток имеется положительная динамика поэтому врачи осуществляют диагностическое наблюдение за структурой.
Является патологией невоспалительной природы, о чем говорит код №83.0 МКБ-10. Это значит, что этимология ее появления напрямую не связана с инфекциями, бактериями, хотя органические заболевания малого таза оказывают влияние на ее прогрессирование.
С биологической точки зрения блокирует наступление овуляции, так как доминантный фолликул не лопается и продолжает прогрессировать в размерах или оставаться неизменным в диаметре. Он перерождается в кисту, если его размеры превышают 25 мм.
По своей структуре киста наполнена жидкостным содержимым и прилегает к правому или левому яичнику. УЗИ картина обычно показывает ее как гипоэхогенное образование с ровными краями и однородной структурой.
Наличие подобного новообразования подразумевает, что лютеиновая фаза менструального цикла не наступила, а желтое тело не образовалось, хотя далеко не все так однозначно, так как фолликул может лопнуть в соседнем яичнике.
Точно неизвестно, что может спровоцировать рост кисты, но ученые считают, что всему виной гормональные нарушения и органические заболевания, которые не всегда можно отследить и заметить.
Есть несколько вероятных причин, которые способствуют развитию патологии:
- Отсутствие овуляции в предыдущем менструальном цикле.
- Заболевания органов малого таза (аднексит, оофорит, цервицит, эндометриоз).
- Дисфункция яичников после абортов и операций.
- Миома матки.
- Гормональные нарушения.
- Патологии щитовидной железы.
- Стресс.
- Бесконтрольный прием гормональных препаратов.
- Наступление менархе.
- Перименопауза.
- ИППП.
Это только возможные причины недуга, так как прямая связь возникновения кисты с выше указанными состояниями не доказана. Вполне вероятно, что они могут стать обычными катализаторами роста фолликулярной опухоли.
Согласно опросу пациенток, это функциональное новообразование в большинстве случаев протекает бессимптомно. На УЗИ очень часто оно обнаруживается случайно в ходе обычного профилактического осмотра.
Если размеры кисты достаточно большие или она продолжает расти, то женщина уже чувствует тревожную симптоматику, которая включает в себя следующие клинические признаки:
- Задержка менструации.
- Межменструальные кровотечения.
- Боли с правой или левой стороны, чувство тяжести и дискомфорта.
- Обильные, болезненные или затяжные месячные.
- Возникновение болевых ощущений после секса, резких движений, подъема тяжестей и физической нагрузки.
- Астенический синдром.
Симптомы проявляются у всех пациенток индивидуально в зависимости от размеров кистозного образования. В любом случае нужно незамедлительно обратиться к врачу, так как существует высокий риск осложнений в виде разрыва опухоли или ее перекрута.
Если это все же произошло, то у женщины наблюдается острая и невыносимая боль в животе, тошнота, рвота, головокружение и резкий подъем температуры. В подобной ситуации нужно сразу вызывать скорую помощь, так как необходимо срочное хирургическое вмешательство.
В общем смысле кистозное образование растет в результате воздействия двух факторов:
- Усиленное кровоснабжение яичников.
- Гормональный дисбаланс.
В первом случае интенсивный кровоток возникает вследствие хронического воспаления придатков, маточных труб. В свою очередь чрезмерное кровоснабжение органов малого таза провоцирует появление застойных процессов. Для роста кистозного образования такая клиническая картина весьма «благоприятна».
Однако, помимо органических заболеваний повышенное кровоснабжение яичников вызывает:
Все эти состояния способствуют неправильному созреванию фолликулов.
Гормональные нарушения – вторая причина роста опухолей. Дело в том, что некоторые гормоны продуцируются в недостаточном или чрезмерном количестве. Это вызывает разные клинические последствия.
Серьезная эндокринная перестройка наблюдается в период менструации и овуляции. Если фолликулостимулирующий гормон (ФСГ) в 1 фазу цикла сильно повышен, а лютеин одновременно понижен, то начинается рост фолликулярной кисты.
В норме на 11-16 день менструального цикла доминантный фолликул разрывается. Оттуда выходит зрелая яйцеклетка и направляется в фаллопиевы трубы. На месте лопнувшей капсулы образуется желтое тело, секретирующее гормон прогестерон.
Таким образом организм женщины готовится к зачатию и последующей беременности. В случае фолликулярной кисты такая клиническая картина практически невозможна.
Росту новообразования сопутствуют определенные факторы. Фолликулы созревают не в полной мере, а яйцеклетка в капсуле не развивается. При достижении максимальных размеров доминантный фолликул не разрывается. В полости капсулы начинает скапливаться жидкостное содержимое, которое усиленно продуцирует эстроген.
Оно увеличивается за счет секреции гранулезных клеток. Вдобавок в фолликул проникает кровь, что неминуемо вызывает рост новообразования. Овуляция в таком случае не наступает, но в редких случаях она возможна, если фолликул овулировал на соседнем яичнике.
Чаще всего доминантный фолликул формируется на правом яичнике, но не исключено, что процесс фолликулогенеза затронул левую пару органа. В любом случае кистозные образования ничем не отличаются друг от друга. Их локализация не играет такую существенную роль.
Размеры кисты могут быть разного диаметра, что обычно фиксируется на УЗИ. Если опухоль выросла на левом яичнике, то есть некоторая вероятность, что фолликул овулирует на правом. Это значит, что наступит овуляция, но кистозное образование на левом органе от этого сразу не исчезнет.
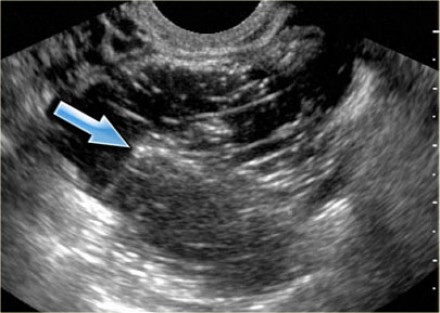
На УЗИ-изображении фолликулярная киста определяется как гипоэхогенное образование с анэхогенным содержимым. Форма опухоли всегда четкая и округлая с очерченными границами, которые соприкасаются со стромой яичника. Новообразование по своей структуре однокамерное с ровной поверхностью.
Новообразование на правом яичнике в клинической практике встречается чаще всего. В такой ситуации вероятность овулирования левого доминантного фолликула совсем низка.
По гистологическим характеристикам фолликулярная киста правого яичника ничем не отличается от такого же новообразования на левой паре органа. На УЗИ-картине опухоль определяется как затемненное пятно с ровными контурами и жидкостным содержимым.
Форма кисты всегда симметричная и круглая. Кровоснабжение в данном участке выдает усиленные эхо-сигналы. Врач в таком случае подозревает наличие кистозного образования. Размеры опухоли при этом могут сильно варьироваться в зависимости от причины, вызвавшей такую патологию.
Диагностика патологии не представляет трудностей. На обычном гинекологическом осмотре выявить кистозное образование практически невозможно за исключением очень крупных новообразований, которые легко прощупываются пальцами. Стандартом диагностических мероприятий являются следующие процедуры:
- УЗИ органов малого таза.
- КТ, МРТ органов малого таза.
- Гормональный скрининг.
Чаще всего кисту выявляют при помощи УЗИ, так как это наиболее безопасный и доступный метод исследования. При помощи УЗИ-диагностики можно легко увидеть размеры, форму, расположение и структуру новообразования. Лабораторные анализы проводятся как вторичный метод исследования после готового заключения УЗИ, КТ или МРТ.
Только после прохождения всех диагностических процедур можно говорить о тактике лечения.
В большинстве случаев рассасывается самостоятельно через 1-4 месяца. Особенное лечение при таком диагнозе не требуется. Врачи используют «выжидательную позицию», то есть осуществляют динамическое наблюдение за новообразованием.
Для этих целей женщина проходит контрольное УЗИ через 3 месяца после постановки диагноза. Если опухоль регрессирует, то за ней продолжают наблюдение.
В качестве профилактических мер женщина не должна поднимать тяжести, заниматься интенсивными физическими нагрузками. В случае больших размеров кисты необходимо придерживаться полового покоя.
При прогрессировании и неизменном состоянии новообразования назначается лечение, которое может состоять из следующих мер:
- Прием гормональных препаратов (КОК), противовоспалительных лекарств, витаминов.
- Осуществление физиотерапевтических процедур.
- Проведение лапароскопии.
Гормональные препараты выписываются только после получения результатов лабораторных анализов, а остальные терапевтические мероприятия назначаются в зависимости от клинической картины пациентки.
Лапароскопия – это «крайняя мера», заключающаяся в хирургическом удалении кисты. Она проводится в случае неэффективности гормональной коррекции или усиленного роста кистозного образования.
При диаметре опухоли от 60 до 100 мм существуют все риски ее перекрута или разрыва. В данном случае оперативное вмешательство с дальнейшим гистологическим исследованием биоматериала – оптимальный вариант лечения.
Врач при такой операции может сделать резекцию:
- Только новообразования, не трогая ткань яичника (кистэктомия).
- Новообразования и пораженной стромы яичника (органосохраняющая операция).
- Кисты вместе с яичником (запущенные случаи).
Фолликулярные кисты, несмотря на то, что они не относятся к онкогенным опухолям, имеют склонность к серьезным осложнениям. Негативные последствия возможны, если диаметр кистозного образования превышает 60 мм.
В гинекологической практике это в первую очередь следующие состояния:
Если такие последствия все же произошли, то пациентку необходимо немедленно госпитализировать.
Симптоматику разрыва и апоплексии тяжело не заметить, так как для таких патологий характерна:
- Острая боль по типу «кинжальной» в нижней части живота.
- Рвота.
- Тошнота.
- Обморок.
- Слабость.
- Головокружение.
- Гипотония.
- Повышение температуры.
Содержимое новообразования лопается, а вытекшая жидкость оказывается в брюшной полости. Если вовремя не остановить этот процесс, то начнется перитонит, а затем и разрыв яичника. Вероятность летального исхода весьма высока. Скорую помощь необходимо вызывать незамедлительно.
Зачать ребенка при наличии фолликулярной кисты практически невозможно. Овуляция просто не наступает, а яйцеклетка не созревает. Она остается неразвитой внутри капсулы, которая в дальнейшем наполняется жидкостью.
В редких случаях бывает, что в соседнем яичнике начинается созревать доминантный фолликул, который потом и овулирует.
Зачатие при такой клинической картине возможно, но при наличии кистозного образования выносить плод нельзя, так как высока вероятность разрыва кисты, выкидыша, внематочной беременности и т.д.
В любом случае перед планированием ребенка нужно решить вопрос с опухолевым образованием, а также пройти курс гормональной терапии, если имеются серьезные нарушения в этой сфере.
В итоге получается, что фолликулярная киста – неопасная опухоль яичника, которая часто остается незамеченной, так как рассасывается самостоятельно. Однако, при серьезных эндокринных патологиях происходит ее увеличение в размерах.
Это тревожный знак, означающий осложнение заболевания. В таком случае диагностическое наблюдение — недостаточная мера, так как требуется серьезная коррекция, включая терапевтические и в крайних случаях хирургические мероприятия. Если врач и пациентка с должным вниманием отнесутся к лечению фолликулярной кисты, то прогноз недуга будет очень благоприятным.
источник
Девочки, зацепил мой глаз этот фолликул в ПЯ. Или не фолликул. Короче делаю последние два цикла УЗИ очень часто, и вижу в одном и том же месте одинакового размера фолликул. Посмотрите на фото, самый большой. Может это эндометроидная киста? Размер не меняется, всегда 7 мм, ну плюс — минус. Как-то ссыкатно ))) вообще эндометриоз мне никогда не ставили, но прям не даёт покоя мне этот фолликул или киста. Врач сказала, что я сумасшедшая и это обычный, но почему он не меняется не объяснила 🙁
Эндометриозные очаги гиперэхогенные. А у вас — анэхогенное образование.
Вообще ничего не понимаю в слове гиперэхогенное и анэхогенное ))) это что значит ?)) извините за тупой вопрос, просто хочется разбираться :))
Коротко: эндометриозная киста выглядит по-другому. Это просто спящий фолликул
О, вот так уже понятнее ))) спасибо ? а почему он всегда в одном размере тогда и не меняется ?:(
На мой взгляд форма разная. размер примерно одинаковый. но структура разная. просто на приблизительно одном месте два фолликула было.
Спасибо 🙂 то я наверное своим непрофессиональным взглядом смотрю и ничего не понимаю )) ещё раз большое спасибо ?
Ох, Наталья, отключить бы тебе интернет и доступ к узи)) Хватит уже выдумывать! На море съездила, пора уже ляльку делать))
Пора ))) только найти бы мою овуляцию в следующем цикле ))))
Спасибо, Златочка :))) я уже вроде подуспоклилась, наверное правда фолликул, которому просто нравится в том месте расти ))) может это вообще разные, а я думаю, что один и тот же
Возможно нравится ему там 🙂 да) и все))
Наверно вам скучно и вы решили придумать проблему ???. Не выдумывайте никакая эта не эк. Обычный фолликул. Потому что у эк и кжт разная эхогенность. И эк находится на яичнике) а не в нем) Кровотока нет у эк. Вообщем не парьтесь. Поверьте мне. 4 эк удалила)))
Вот Ваш комментарий прямо обнадёживает ))) я просто ищу причины, почему в этом Правом яичнике никогда не был замечен ДФ )) и вот решила обдумать этот вариант с эк ?? а на самом деле, наверное надо начинать планировать уже и не забивать себе голову ерундой )))
Вот вот. Нечего голову забивать))) на самом деле так бывает. Что допустим дф только ив левоп яичнике. Короче не парьтесь)))
Скажите, вы имели смотрю опыт с эк? может поможете мне разобраться?)))
На яичниках ?! Ничего себе, я этого не знала… почему же тогда часто путают кисту ЖТ и эндометроидную . Киста ЖТ же точно в яичнике ..
Потому что врачи такие! ?. Ктсиа жт выпирает на поверхности яичника вот и путают наверное по этому! Но она все равно другая по своей структуре нежели эндометриоидная !
Тю, так тогда все вопросы отпадают ))) этот фолликул вроде прямо в яичнике находится, да ?)
Ну судя по моим фото — он именно внутри ))
Но судя по картинке думаю, что да, внутри он !?
Оль, мы прям с тобой в одних постах сидим ?? такие проженные. Вот только что почти тоже самое написала)))
Скажите, а вы уже имели опыт с такой кистой? у меня узист сегодня не могла разобрать
С какой имено кистой? Если с кистой желтого тела -то на этом я собаку съела! ?. 3 года почти в каждом цикле, с эндометриоидной кистой -нет! Самый лучший способ отличить эти кисты -это найти профессионального узи врача с современным аппаратом узи, сделать узи с цдк. Одно из отличий кисты желтого тела от эндометриоидной в том, что в кисте желтого тела есть кровотк. Так и скажите врачу: посмотрите узи с цдк. Посмотрите образование на наличие кровотка! .
Я делала две недели назад узи, все было хорошо, были мелкие кисты в разрезе маленькие… Начала мазать дивигель и типа уже эк образовалась, эндометриоз… ну это бред… узистка сама разобраться не могла, говорит такого не может быть… есть рядом доминант фолликул… Я ей сразу сказала, что наращиваю эндометрий, спросила может это от дивигеля такие признаки… она не знает, сказала в динамике смотреть будем фолликулометрию… но заключение фигню эту написала… Я 100500 узи уже сделала, никогда не было ни эк, ни эндометриоза… промазала неделю дивигель и прям эндометриоз появился с кистой за неделю?
источник
Большинство кист в яичниках доброкачественные. При семейных формах рака яичников или молочной железы риск злокачественной патологии повышается. Внематочную беременность, гидросальпинкс, тубоовариальный абсцесс можно ошибочно расценить как кисту яичника.
Если доминантный фолликул или желтое тело не регрессируют вовремя, образуется функциональная киста. Формальным признаком перехода фолликула в кисту служит размер более 30 мм. Такие кисты реагируют на циклические гормональные изменения и во время месячных самоликвидируются. При гормональной дисфункции киста может сохраняться несколько циклов.
Нажимайте на картинку, чтобы увеличить.
Рисунок. На УЗИ простые кисты яичника (1, 2, 3): анэхогенное образование с тонкими, гладкими стенками, без внутренних включений, акустическое усиление позади, размер более 30 мм.
Фолликулярная киста возникает при ановуляторном цикле. Фиброзная капсула кисты состоит из текаткани фолликула, активный гранулезный эпителиий внутри вырабатывает фолликулярную жидкость. В длительно существующих кистах гранулезная выстилка атрофируется, тогда стенка состоит только из соединительной ткани — ретенционная киста без эпителиальной выстилки. Такая киста не изменяется под действием гормонов и не способна самоликвидироваться.
На УЗИ фолликулярные кисты чаще однокамерные, округлые или овальные, контур четкий и ровный, стенка очень тонкая (1-2 мм), содержимое анэхогенное, акустическое усиление позади; размер не более 10 см; по периферии можно увидеть нормальную ткань яичника.
- Простые кисты до 3 см в репродуктивном возрасте являются нормой → не требуют наблюдения;
- Простые кисты до 7 см у молодых женщин → УЗИ-контроль после месячных;
- Простые кисты до 7 см в постменопаузе почти наверняка доброкачественные → УЗИ-наблюдение;
- Простые кисты более 7 см трудно полностью оценить с помощью УЗИ → рекомендуют МРТ.
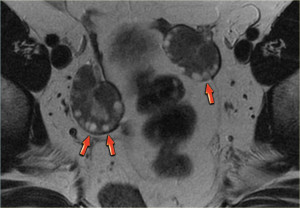
Рисунок. Пациентка с жалобами на тянущие боли внизу живота. На УЗИ справа и слева от матки бессосудистое анэхогенное, тонкостенное образование с акустическим усилением позади, размер ≈30 мм; по периферии серповидной формы нормальная ткань яичника. Заключение: Фолликулярная киста в обоих яичниках. Через 6 недель кисты самоликвидировались.
Киста желтого тела отличается от нормального желтого тела большим размером — до 4-5 см в диаметре. В стенке кисты желтого тела текалютеиновые и лютеиновые клетки. Лютеиновые клетки проходят все стадии развития желтого тела — пролиферация, васкуляризация, расцвет и обратное развитие. Таким образом, киста желтого тела является функционирующим кистозным желтым телом.
Рисунок. На УЗИ киста желтого тела имеет характерные признаки — толстая стенка и «огненное кольцо» при ЦДК (1, 2). Обратите внимание, на УЗИ киста желтого тела (2) и внематочная беременность (3) похожи.
Рисунок. На УЗИ в матке плодное яйцо (1). В левом яичнике анэхогенное образование округлой формы, с толстой стенкой (2). В правом яичнике анэхогенное, тонкостенное образование, овальной формы, размер ≈30 мм (3). Заключение: Беременность. Киста желтого тела в левом яичнике. Фолликулярная киста в правом яичнике.
Геморрагическая киста яичника образуется при кровоизлиянии в фолликулярную кисту или желтое тело. Может быть острая боль внизу живота или бессимптомное течение. Большинство геморрагических кист самопроизвольно рассасываются перед или во время месячных.
- Бессимптомные геморрагические кисты менее 5 см у молодых женщин → не требуют наблюдения;
- Геморрагические кисты более 5 см у молодых женщин → УЗИ-контроль после месячных;
- Геморрагические кисты в ранней менопаузе и спустя 5 лет от последней менструации → рекомендуют МРТ.
Рисунок. На УЗИ геморрагические кисты яичников: однокамерное образование с гиперэхогенными включениями — мелкодисперсная взвесь (1), сетка из нитей фибрина (2); тромб может имитировать опухоль (3). Кровоток в просвете кисты всегда отсутствует.
Рисунок. На УЗИ геморрагические кисты яичников: иногда можно видеть уровни (1) и ажурную сетку из нитей фибрина (2). Геморрагическая киста желтого тела имеет толстую стенку и может походить на солидную опухоль, ЦДК покажет характерное «огненное кольцо» по периферии и отсутствие кровотока внутри (3).
Под влиянием большого количества хорионического гонадотропина (ХГ) нормальную паренхиму яичников практически полностью замещают кисты размером 10-40 мм. При исследовании под микроскопом находят атрезированные фолликулы в окружении текалютеиновых клеток.
Текалютеиновые кисты часто обнаруживают при многоплодной беременности, пузырном заносе и хорионэпителиоме. Лечение кломифеном или гонадотропинами может провоцировать развитие текалютеиновых кист. Текалютеиновые кисты исчезают самостоятельно после нормализации гормонального фона.
Рисунок. Пациентка получает гонадотропин по поводу бесплодия. УЗИ на 15-е день менструального цикла: оба яичника увеличены до 7 см; множественные анэхогенные образования с толстыми стенками, размер 20-40 мм — текалютеиновые кисты. Заключение: Синдром гиперстимуляции яичников. Женщины с синдромом поликистозных яичников имеют высокий риск гиперстимуляции яичников при ЭКО.
При сочетании гиперандрогении и хронической ановуляции говорят о синдроме поликистозных яичников (СПКЯ). У пациентов с СПКЯ олигоменорея, бесплодие, гирсутизм и ожирение. Требуется исключить другие причины — врожденная гиперплазия надпочечников, синдром Кушинга, андрогенсекреторная опухоль.
Гормональный профиль при СПКЯ: лютеинизирующий гормон (ЛГ) — ↑, фолликулостимулирующий гормон (ФСГ) — норма или ↓; ЛГ/ФСГ > 2:1 или > 3:1 (норма в пременопаузу 1:1); анти-мюллеровский гормон (AMH) — ↑.
УЗИ критерии поликистозных яичников: процесс всегда двусторонний; яичники увеличены > 10 см³; в каждом яичнике более 25 (критерии Роттердама более 12) фолликулов; размер фолликулов от 2 до 9 мм. Другие морфологические особенности:
- наружные отделы коркового слоя склерозированы — гиперэхогенная «скорлупа»;
- центральная зона расширена, гиперэхогенная, дольчатого строения за счет фиброзно-склеротических тяжей;
- между склерозированной капсулой и мозговым веществом располагаются небольшие фолликулы, часто по типу «жемчужного ожерелья»;
- наружный слой большинства фолликулов гиперплазирован — фолликулярный гипертекоз.
Во время овуляции доминантный фолликул должен прорваться и освободить яйцеклетку. При СПКЯ патологическая «скорлупа» препятствует полноценной овуляции и наступлению беременности. Предполагают возможность подкапсульной овуляции, когда фолликулярная жидкость не покидает пределов яичника. Некоторые авторы считают термин склерокистоз яичников более точным.
При функциональных поликистозных яичниках фиброзная капсула отсутствует, объем мозгового вещества не меняется, ановуляция происходит из-за гормональных нарушений фолликулогенеза, а после гормональной коррекции наступает беременность. При СПКЯ гормонотерапия неэффективная, беременность наступает только после каутеризации яичников.
Рисунок. Пациентка с жалобами на олигоменорею и неспособность к зачатию. На УЗИ оба яичника увеличены, гиперэхогенная капсула, мозговая зона расширена, гиперэхогенная, по периферии анэхогенные округлые образования, размером 3-8 мм. Заключение: Эхо-картина может соответствовать склерокистозу (синдром поликистозных яичников).
Нефункциональные кисты не реагируют на циклические гормональные изменения. Такие кисты могут происходить из тканей яичника, например, эндометриома, или имеют не яичниковое происхождение, например, параовариальные и перитонеальные кисты.
После перенесённых операций, эндометриоза или инфекции возможно развитие спаечного процесса. Если яичники оказываются запаянными, то фолликулярная жидкость, которая обычно утилизируется брюшиной, скапливается между спаек.
На УЗИ серозоцеле яичника — это одно- или многокамерное образование неправильной формы, чаще анэхогенное, но при кровоизлияниях может появиться взвесь и нити фибрина; яичник заключен внутрь или располагаться на периферии.
Рисунок. Кистозное образование неправильной формы в нижней части ограниченное дном матки (1) и левым яичником (3, 4). В просвете кисты несколько тонких ровных перегородок (4). Паренхима обоих яичников не изменена (2, 3, 4). Заключение: Серозоцеле левого яичника.
Надъяичниковый придаток представляет собой эмбриональный остаток первичной почки, располагающийся в широкой маточной связке между трубой и яичником. Эпоофорон состоит из 5-16 канальцев, сливающихся в общий канал, рудиментарный вольфов ход.
Киста надъяичникового придатка, или паровариальная киста, представляет собой продукт задержки секрета в просвете канальцев надъяичникового придатка. Размеры подобной кисты колеблются от крайне незначительных до 15-20 см в (диаметре). Поверхность кисты гладкая, форма овальная или округлая, содержимое прозрачное, водянистое. Тонкая стенка кисты состоит из соединительной ткани с примесью мышечных и эластичных волокон; внутренняя поверхность покрыта цилиндрическим или плоским эпителием.
Развитие паровариальной кисты обычно не сопровождается никакими болезненными симптомами. При больших размерах кисты могут возникнуть боли, альгодисменорея, учащение мочеиспускания (вследствие смещения и сдавления соседних органов). [Учебник гинекологии В.И. Бодяжина, К.Н. Жмакин, 1958]
Рисунок. Эмбриональные остатки эпоофрона в широкой связке матки.
На УЗИ параовариальные кисты — это анэхогенные тонкостенные образования заключенные между листками широкой связки матки, размер обычно менее 5 см; над кистой располагается маточная труба, рядом нормальный яичник. Чтобы отличить параовариальную кисту от фолликулярной, попробуйте датчиком отделить кисту от яичника.
Рисунок. Пациентка с жалобами на боль внизу живота. На УЗИ отдельно от левого яичника определяется однокамерная тонкостенная анэхогенная полость с усилением сигнала позади, объем 22,7 см³ (1, 2, 3). Левый яичник не изменен (4). Заключение: Параовариальная киста слева.
Воспаление маточных труб сопровождается экссудацией жидкости в просвет — гидросальпинкс. На УЗИ между маткой и нормальным яичником определяется вытянутой формы одно- или многокамерное анэхогенное образование с тонкими стенками. При хроническом сальпингите стенка маточных труб утолщена, по периферии гиперэхогенные мелкие (2-3 мм) структуры по типу «бисера»; в просвете неоднородная взвесь.
Рисунок. Женщина с жалобами на тянущие боли внизу живота, появились нескольких дней. Матка и правый яичник удалены 4 года назад. На УЗИ левый яичник соприкасается с анэхогенной трубчатой структурой с неполными перегородками. Заключение: Гидросальпинкс слева.
Рисунок. На УЗИ между маткой и яичником определяется многокамерная анэхогенная структура, стенки толстые с мелкими гиперэхогенными включениями по типу «бисера», в просвете мелкодисперсная взвесь и уровни. Заключение: Хронический сальпингит.
Эндометриоз яичника может представлять собой поверхностные образования в виде мелких кист или же более крупную (до 10-15 см в диаметре) кисту с содержимым шоколадного цвета. На гладкой внутренней поверхности стенки такой кисты находят уплотнения, которые при микроскопическом исследовании оказываются участками ткани, подобной эндометрию. [Учебник гинекологии В.И. Бодяжина, К.Н. Жмакин, 1958]
Эндометриоидная киста яичника на УЗИ — это округлое гипоэхогенное образование с двойным контуром, толщина стенок 2-8 мм; внутренняя структура неоднородная мелкоячеистая, ячейки вытянутые или округлые, могут занимать только часть полости; в просвете нет плотных включений и кровотока; капсула может содержать гиперэхогенные очаги. Эндометриоидная киста увеличивается во время месячных за счет притока свежей крови, в менопаузу и при гормонотерапии подвергается обратному развитию.
Рисунок. Пациентка продолжительное время жалуется на боли внизу живота, усиливающиеся во время месячных. На УЗИ округлые гипоэхогенные образования без внутреннего кровотока в правом (1) и левом (2, 3) яичниках, размер 3,5 и 2,6 см. На стенке кисты левого яичника (2) отчетливо видно гиперэхогенное включение — эктопическая ткань эндометрия. Диагноз: Эндометроидные кисты яичников.
Наиболее принято название зрелой тератомы — дермоидная киста (дермоид). При микроскопии обнаруживают исключительно зрелые ткани, что указывает на доброкачественность. Опасен перекрут ножки.
Обычно дермоид бывает одиночный, но в 15% возникает в обоих яичниках. Как казуистическое наблюдение в одном яичнике описано 10, а во втором — 11 дермоидных кист. Рост этих кист медленный, в основном за счет отделяемого секрета. Размеры их колеблются от булавочной головки до 15-20 см в диаметре. Форма округлая или овальная; поверхность гладкая или бугристая; цвет белый или слегка желтоватый; консистенция часто неравномерная; в одних местах эластическая, в других плотная до каменистости. При разрезе кисты извлекается ее густое, похожее на сало содержимое; изредка это содержимое представляется в виде шариков (дермоид с шариками). Вместе с салом в кисте обнаруживают пучки волос. Внутренняя стенка поверхности кисты на значительном протяжении гладкая; в одном участке ее обычно определяется выступ так называемый головной, или паренхиматозный, бугорок. В бугорке часто находят зубы (изредка до 300), кости, например верхнюю челюсть, части органов (кишечной трубки), зачатки глаз, ушей, шитовидной железы.
Микроскопически стенка кисты состоит из плотной, местами гиалинизированной соединительной ткани. Внутренняя поверхность кисты лишена эпителиального покрова или выстлана многослойным плоским эпителием; в отдельных участках цилиндрическим однослойным мерцательным или секреторным эпителием. Головной бугорок кисты покрыт кожей с волосами и сальными железами; под кожей находится слой жировой ткани и плотная соединительная ткань с разнообразными включениями. Чаще всего это ткани и органы головного конца зародыша: элементы центральной нервной системы, узлы типа межпозвоночных или периферических вегетативных, мякотные и безмякотные нервы, зачатки глаз, органов дыхания, пищеварения, мочеотделения, щитовидной железы, соединительная ткань, хрящ, кость. Описан (Репин, 1894) случай, когда головной бугорок имел признаки уродливого гомункулуса. Ни разу в бугорке не были обнаружены зачатки половых желез и половые клетки. [Учебник гинекологии В.И. Бодяжина, К.Н. Жмакин, 1958]
Рисунок. В головном бугорке зрелой тератомы кожа с волосами, костный фрагмент челюсти с хорошо развитыми зубами (2, 3).
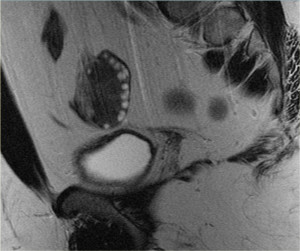
Рисунок. На УЗИ дермоидная киста яичника: позади головного бугорка определяется акустическая тень, что указывает на наличие компонентов костной плотности.
Цистаденома — это доброкачественная опухоль из тела яичника. Такие кисты часты располагаются над маткой, при длинной ножке и отсутствии спаек легко смещаются, растут постепенно и могут достигать 30 кг. Цистаденомы яичников различают по структуре стенки: серозная, муцинозная, папиллярная.
Серозная цистаденома чаще поражает только один яичник, обычно однокамерная, правильной формы, имеет плотную капсулу 1-4 мм, внутренняя и наружная поверхность гладкая, содержимое анэхогенное. Внутренняя поверхность выстлана эпителием яичника или трубным эпителием. Когда выстилка атрофируется, киста перестает расти — ретенционная киста без эпителия. Серозная цистаденома не представляет опасности в плане малигнизации, однако может сдавливать окружающие ткани.
Рисунок. Молодая женщина с жалобами на маточные кровотечения и чувство распирания внизу живота. На УЗИ анэхогенные многокамерные образования с тонкими и гладкими перегородками исходят из правого (1) и левого (2) яичников, размер 10х7 и 7х6 см. Заключение: Серозная цистаденома.
Муцинозная цистаденома яичника многокамерная, в просвете крупных кист располагаются более мелкие; контур волнистый, местами крупнобугристый; стенки тонкие, гладкие; содержимое анэхогенное или гипоэхогенное. Внутренняя выстилка похожа на эпителий шейки матки и вырабатывает слизь. Риск малигнизации муцинозной цистаденомы 15 %.
Рисунок. На УЗИ многокамерная кистозная масса с волнистым контуром, содержимое гипо- и анэхогенное, стенки местами утолщены — солидные компоненты. Заключение: Муцинозная цистаденома.
Цистаденофиброма яичника развивается, когда в серозной или муцинозной цистаденоме появляются сосочковые разрастания. Риск малигнизации цистаденофибромы 50%, второе её название – пограничная цистаденома. Женщинам с цистаденофибромой, назначают анализы крови на онкомаркеры (СА-125, HE4) и МРТ. Лечение только хирургическое.
Рисунок. Пациентка с жалобами на тянущие боли внизу живота. На УЗИ в позадиматочном пространстве и над маткой мнококамерное анхогенное с гладкими стенками образование, акустическое усиление позади, размер более 10 см (1, 2). На КТ из правого яичника исходит многокамерное кистозное образование (5). При контрастном исследовании определяютяс солидные компоненты. Заключение по результатам гистологии: Серозная цистаденофиброма.
Простые кисты яичников, даже у женщин в менопаузе, почти всегда доброкачественные. Сложные кисты также чаще всего доброкачественные, но должна присутствовать настороженность, особенно в отношении женщин после менопаузы. На базе кистом может развиваться рак яичников.
- Размер более 7 см;
- Стенки кисты толстые и неровные, с развитой сосудистой сетью (кроме кисты желтого тела);
- Перегородки внутри кисты более 3 мм толщиной, с активным кровотоком;
- Внутри кисты определяются солидные массы массы с кровотоком;
- Асцит, лимфаденопатия и метастазы.
Рисунок. Женщина 50-ти лет с жалобами на маточные кровотечения. На УЗИ в малом тазу многокамерное кистозное образование с толстыми, неровными перегородками, внутри солидные компоненты с активным кровотоком. CA125 повышен до 125 Ед/мл (норма до 35 Ед/мл). Заключение по результатам гистологии: Рак яичников (серозная цистаденокарцинома).
Берегите себя, Ваш Диагностер!
источник
Фолликулярная киста — причины и симптомы. Лечение фолликулярной кисты медикаментозными и народными средствами
Если у вас диагностировали фолликулярный кистоз яичника – это не приговор. Образование очень распространено у женщин, в злокачественную опухоль перейти не может и часто даже не вредит здоровью. Тем не менее, наблюдать и лечить эту проблему нужно, подробнее о ней читайте ниже.
Фолликулярная киста – это доброкачественная опухоль, которая формируется внутри яичника. Образовывается она из фолликула, который не овулировался в течение последнего менструального цикла. Встречается в основном у девочек, женщин в репродуктивном возрасте – от 12-ти до 50-ти лет, реже – при менопаузе или патологически, с рождения. Внутри новообразования – гладкая однокамерная полость, заполненная насыщенной эстрогенами жидкостью, снаружи её размеры колеблются от 2-х до 10-ти см.
Во время менструации фолликул должен разорваться, выпустив яйцеклетку наружу. Если разрыва не произошло – яйцеклетка остается внутри, со временем погибает, а фолликул увеличивается, образуя кисту. Часто это связано с гормональными сбоями, но бывает, что виной более серьезные проблемы. Можно выделить такие причины возникновения фолликулярной кисты яичника:
Нарушение гормонального фона в организме.
Перенапряжения физического или психического характера.
Падения, негативное воздействие внешних факторов.
Половые инфекции, воспаления.
Сейчас наличие кистозного образования при беременности – не редкость, зачастую оно ничем не угрожает протеканию срока и рассасывается само, или подвергается лапароскопическому удалению на 17-18 месяце. Если до зачатия опухоль не пропадает в течении 2-х и больше месяцев – тогда она становится причиной временного бесплодия, но если во втором, здоровом яичнике, овуляция происходит естественно – оплодотворение может произойти.
После самого зачатия образование возникает крайне редко, фолликулярная киста и беременность несовместимы, ведь желтое тело, которое становится кистой, в это время выполняет другую функцию и преобразоваться не может. Поэтому, если во время беременности вам поставили диагноз – кистоз, скорее всего, произошла ошибка, и стоит более детально изучить новообразование.
Образования небольшого размера, около 4 см, протекают бессимптомно – их обнаруживают случайно при обследовании или УЗИ. Крупные кисты более болезненны, могут вызывать неприятные ощущения и провоцировать опасности для половой системы и плодородия женщины. При возникновении каких-либо признаков стоит немедленно обратиться к гинекологу и понять, чем они вызваны. Какие симптомы фолликулярной кисты яичника вы можете у себя обнаружить:
отсутствие месячных, их задержка;
кровяные выделения между менструациями, после полового акта;
боль, появление чувства тяжести, давления внизу живота, увеличение артериального давления;
усиление боли во второй фазе менструального цикла (14 дней после окончания выделений) во время физической нагрузки, полового акта, резких движений.
пониженная или повышенная температура тела.
При постоянной физической активности или беременности может произойти разрыв фолликулярной кисты, перекрут ножки или апоплексия яичника: эти случаи могут сопровождаться внутренним брюшным кровотечением и следующим за ним воспалительным процессом – перитонитом. Признаки осложнения – резкая боль внизу живота и в паху, головокружение, тошнота и рвота, слабость, тахикардия, заметная бледность кожных покровов. С такими симптомами нужно немедленно обращаться за помощью к врачу, так как возможны самые тяжелые последствия, в том числе летальный исход.
Причины ее формирования самые разные: ранний или поздний климакс, у девочек – несвоевременное начало периода полового созревания, реакция на полученную травму, нарушение развития эмбриональных тканей. Фолликулярная киста левого яичника становится причиной того, что женщина чувствует ноющую и тянущую боль в нижней части живота с левой стороны. В целом, главным поводом для заболевания становится резкий гормональный всплеск в организме.
есть мнение, что из-за того, что правый яичник прямо соединен артерией с главной аортой, он является более активным и чаще производит доминантные фолликулы, которые часто становятся кистой. Фолликулярная киста правого яичника ощущается тяжестью, болью справа, встречается так же часто, как и с левой стороны. Но локализация не связана ни с чем конкретно, образования появляются в ответ на нервный всплеск в коре головного мозга, психоэмоциональное нарушение, длительный стресс, могут располагаться с любой стороны.
Образование маленьких размеров зачастую обнаруживается случайно, при плановом обследовании у врача, или бесследно пропадает само в течение 2-3-х менструальных циклов. Если же пациентка обратилась с конкретными жалобами, у нее наблюдается ановуляторный цикл, возможно, ее беспокоит крупная киста, которой необходимо интенсивное лечение и терапия. Для определения причин новообразования может понадобиться сдать анализы крови на гормоны – эстроген, прогестерон, гормоны гипофиза ЛГ и ФСГ. Для диагностики фолликулярной кисты применяют такие методы:
пальпация брюшной полости;
влагалищное или ректоабдоминальное исследование;
микробиологическое исследование мазка из влагалища.
Как лечить фолликулярную кисту яичника и какие могут быть трудности при этом? Современная медицинская аппаратура позволяет избавиться от проблемы просто, если она обнаружена своевременно и протекает без осложнений. Способы различаются в зависимости от степени болезни, размеров образования, состояния пациентки. Лечение фолликулярной кисты яичника происходит так:
Пациентку с кистой маленького размера держат под наблюдением, регулярно обследуют на УЗИ. При этом назначают препараты для восстановления гормонального баланса, прекращения воспалений, если они обнаружены; в некоторых случаях витаминотерапию и занятия у физиотерапевта. Если такая опухоль не рассосалась сама, а увеличилась, то переходят к следующей стадии лечения.
Крупный кистозный фолликул яичника (около 8 см и больше) или такой, что существует более 3-х месяцев, подлежит хирургическому удалению. В некоторых случаях он может задевать маточную трубу, поэтому вмешательство необходимо. Есть два типа операций –лапаротомия и лапароскопия, более подходящий вариант назначает хирург, советуясь с пациенткой. При этом удаляют только кисту либо часть яичниковой ткани вместе с ней, или весь пораженный яичник, если риск осложнений слишком велик.
Как вылечить фолликулярную кисту яичника самостоятельно, без вмешательства хирургов и гинекологов? С крупными образованиями народная медицина вряд ли справится, но облегчить симптомы при небольшой кисте может. Методы лечения фолликулярной кисты яичника народными средствами:
- Фитотерапия – сборы лекарственных растений могут оказаться полезны при любых заболеваниях и кистоз – не исключение. Такое лечение длится не меньше месяца, но воздействует на организм более мягко, чем гормональные препараты. Помогают такие наборы, как ромашка, мать-и мачеха, донник; чистотел (отдельно); пион, лопух, золотой ус.
- Трава Боровая матка – ее применение в гинекологии широкое, она помогает при зачатии и лечении гормональных дисбалансов.
- Настойка сока чистотела и прополиса: 75 мл настойки прополиса смешать со стаканом сока чистотела, принимать по 1 чайной ложке до приема пищи в течение месяца.
- Калина и мед: свежевыжатый сок калины смешать с жидким цветочным медом, принимать утром и вечером по 1 чайной ложке.
- Корень одуванчика и свежий сок лопуха.
- Также эффективными могут быть гомеопатические средства, которые по причине их антинаучного свойства относят к народным.
Женщинам, которые уже избавились от проблемы, часто требуется пройти курс терапии – профилактики рецидива заболевания. После хирургического вмешательства регулярный осмотр у врача обязателен. Для самостоятельной профилактики фолликулярной кисты яичника можно использовать такие средства:
- Прием препарата Дюфастон при гормональных нарушениях, проводится по рекомендации врача.
- Принимать витамины, есть свежие сезонные фрукты и овощи.
- Сохранять спокойствие в стрессовых ситуациях, практиковать йогу, медитацию.
- Регулярно заниматься спортом, оставаться активной.
- Принимать ванны с температурой воды не выше 39 градусов.
- Не находиться долгое время под открытым солнцем, не загорать и не посещать солярий.
Узнайте также, что такоеэндометриоидная киста яичника — лечение без операции народными и медикаментозными средствами.
Анна, 35 лет У меня киста 5 см, не знаю можно ли вылечить без операции, очень боюсь делать. Гомеопатию пробовала сейчас, а еще с другими болезнями – без изменений, наверное просто не верю сама. А как лечить во время месячных, если они идут нерегулярно, вот последний месяц вообще без них был? Жду, что врач скажет анализы сдала уже, на прием сходила.
Катерина, 32 года Знакомая проблема. Всем, кто сильно боится или переживает могу сказать – ничего не бойтесь, идите к гинекологу! Сейчас это лечится очень просто, препараты и оборудование есть в каждом городе. Главное – вовремя обратиться, если не хотите воспаления или удаления всей матки. Я пролечила и уже забыла о проблеме!
Виктория, 36 лет У моей дочери редкий случай, киста появилась еще в утробе из-за стресса, который у меня был. Случилось горе, умерла моя мама, естественно, я перенервничала. И вот такую проблему доченьке подарила. Врачи сказали пока наблюдать, что еще не опасно и скорее всего само пройдет скоро.
источник
Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
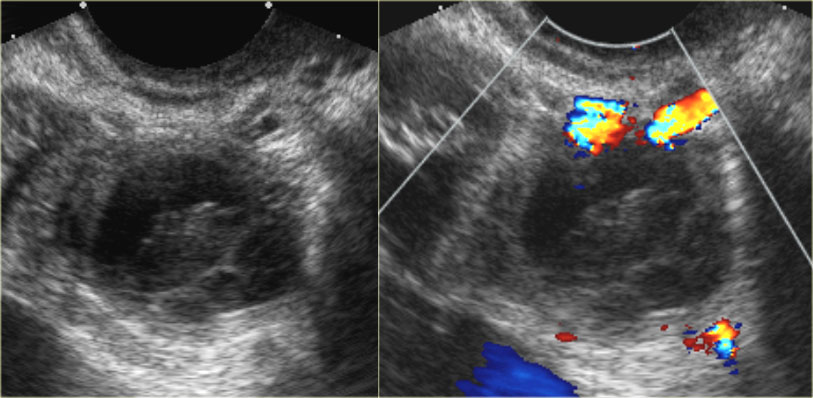
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
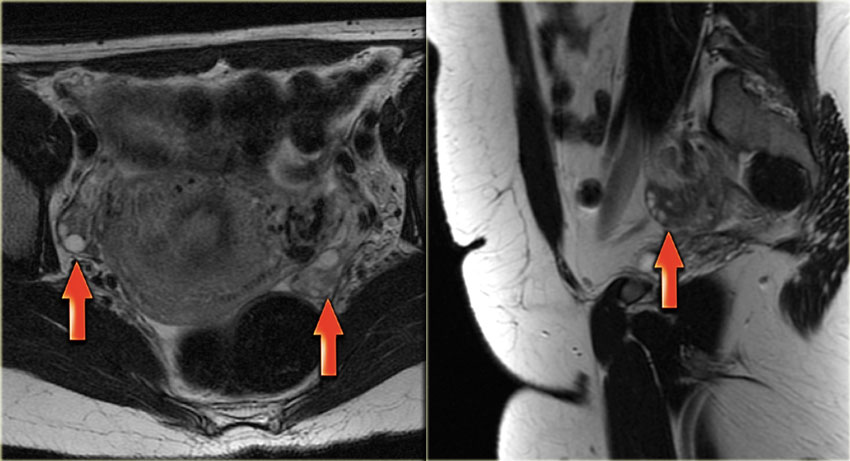
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
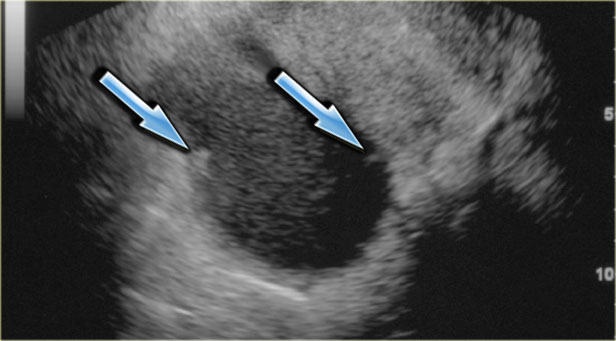
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
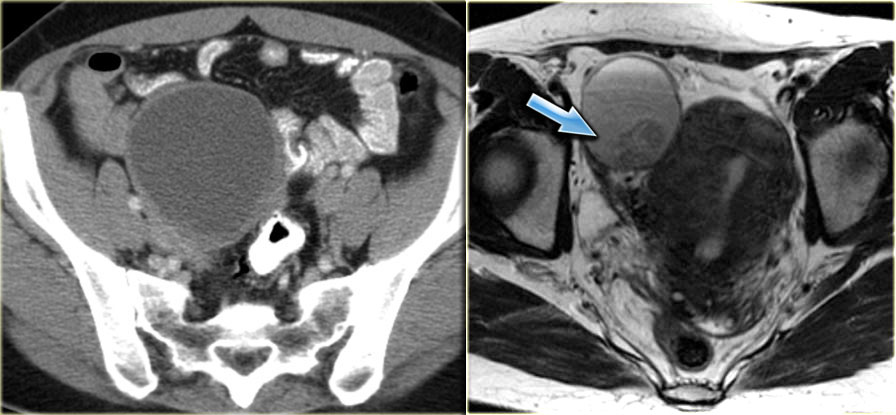
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник