Своевременная операция по удалению кисты поджелудочной железы – это не только возможность избавиться от болезненных приступов, но и профилактика онкологических заболеваний. Ведь любая киста может со временем превратиться в злокачественную опухоль. Как определить у себя проблемы с поджелудочной железой, и в каких случаях можно обойтись консервативным лечением?
Поджелудочная железа активно участвует в процессе пищеварения, вырабатывая необходимые для него ферменты. Наличие кисты на ней негативно влияет на секреторную функцию, из-за чего человек начинает испытывать проблемы с ЖКТ. Первичные симптомы это спазмы после употребления тяжелой, жирной или острой пищи.
Постепенно боли появляются все чаще и проявляются сильнее. Это опоясывающие приступы, от которых человека буквально сгибает пополам. К этому добавляются и другие симптомы: тошнота и рвота, вздутие живота и диарея. Но даже если стул нормальной консистенции, он очень жирный и с резким зловонным запахом.
Если не обратиться к врачу на этой стадии, состояние начнет ухудшаться. Общая слабость будет присутствовать постоянно, в левом подреберье появится тяжесть, кожа и глазные склеры могут пожелтеть, участится мочеиспускание. В экстренных случаях, когда киста очень крупная либо прорвалась, может наступить кома.
Кстати! Выпячивание живота спереди под грудиной – еще один признак наличия крупной кисты в поджелудочной железе. При надавливании на выпуклость пациент испытывает боль.
Не всегда кисту поджелудочной железы нужно удалять хирургическим методом. Например, псевдокиста, которые возникает как осложнение после острого панкреатита, несколько дней беспокоит пациента приступообразными болями. Потом они стихают, и кистозное образование разрешается само без какого-либо лечения. Если же киста является следствием хронического панкреатита, то она не пройдет, а будет постоянно увеличиваться.
Важным показанием к хирургическому удалению являются и размеры кисты. Считается, что операция необходима, если образование более 5 см, потому что это 25% от длины поджелудочной железы. Также кисту нужно срочно удалять, если она имеет опухолевый характер, который предварительно определяется по УЗИ или МРТ.
Кстати! Тяжелые симптомы не являются абсолютным показанием к удалению кисты, потому что они могут носить временный характер. В таком случае боли купируются спазмолитиками, а работа ЖКТ поддерживается диетой.
В зависимости от характера кистозного образования (простое или осложненное свищами, перфорацией, малигнизацией) и его расположения, различают два способа хирургического лечения: резекция и дренирование.
Очень редко (примерно 17% случаев) киста локализуется в головке органа. Это тот участок, который прилегает к двенадцатиперстной кишке, поэтому кистозное образование может сдавливать и ее. И если давление слишком сильное, операцию могут назначить при трехсантиметровой кисте. Удалить одно только кистозное образование недостаточно, потому что, во-первых, сохранится риск рецидива, а, во-вторых, головка уже поражена, и уже не сможет нормально функционировать.
Если это спокойное кистозное образование с невоспаленным содержимым, а сама головка при этом не поражена, проводят дренирование по одной из трех методик.
- Цистоеюанастомоз. Накладывается искусственное соединение между кистой и тощей кишкой. Но из кисты предварительно удаляют содержимое, иссекая ее по нижнему краю. После этого разрез такой же длины делают и в тощей кишке. Два полученных отверстия сшивают между собой так, чтобы они сообщались между собой.
- Цистогастроанастомоз. Соединяют кисту с одной из стенок желудка по тому же принципу, что и при цистоеюанастомозе.
- Цистодуоденоанастомоз. Соединяют кисту с одной из стенок двенадцатиперстной кишки.
Цели этих операций: создать сообщение кистозного образования с одним из выводящих органов, чтобы патологическое содержимое не скапливалось, а сразу выходило наружу. Преимущество внутреннего дренирования заключается в возможности сохранить поджелудочную железу. Но есть и недостатки. Не исключается рефлюкс – заброс содержимого кишки в полость кисты. Это чревато нагноениями и воспалениями. А если плохо будут наложены швы, возможно свободное вытекание содержимого в брюшную полость.
Запущенная киста головки поджелудочной железы может удаляться по методике Уиппла. Это так называемая панкреатодуоденальная резекция, которая требует иссечения головки и прилегающих к ней участков двенадцатиперстной кишки, желудка и желчного пузыря. Делается это открытым способом или путем лапароскопии. После операции обязательно устанавливается дренаж.
Хвостовые кисты встречаются примерно в 38% случаев. И из-за удаленного расположения хвоста поджелудочной от важных органов ЖКТ оптимальным методом хирургического лечения является резекция кистозного образования вместе с частью железы. В 90% случаев киста хвоста поджелудочной железы задевает селезенку, поэтому ее тоже удаляют. Операция носит название спленэктомия.
Для такого вмешательства лучше использовать лапароскопический метод. Если же он невозможен из-за противопоказаний или ввиду отсутствия необходимого оборудования, проводят открытую резекцию. Послеоперационная установка дренажа обязательна.
Самая частая локализация кист на поджелудочной железе – ее тело (45% случаев). При этом страдает желудок и ободочная кишка, потому именно на них давят крупные кистозные образования. Если состояние запущено, приходится полностью удалять орган. Если же кистозное образование ничем не осложнено, возможно проведение дренирования.
Первые 10 дней в больнице все пациенты получают антибактериальную и противовоспалительную терапию. При сильных болях дополнительно назначают анальгетики и спазмолитики. При полной резекции поджелудочной железы требуется еще и инсулинотерапия, а также назначение ферментов, которые человек будет принимать пожизненно.
Кстати! Легче всего послеоперационный период переносят пациенты, у которых была киста на хвосте поджелудочной железы. В двух других случаях реабилитация длительная и сложная.
Осложнения после удаления кистозного образования поджелудочной железы не исключаются. Это могут быть:
- кровотечения;
- воспалительные процессы в брюшной полости;
- травматизация близлежащих органов с развитием частичного некроза тканей;
- повреждение нервных стволов;
- развитие заболеваний: сахарный диабет, тромбоэмболия.
Вероятность развития таких осложнений повышена у людей с избыточным весом, с патологиями сердца и сосудов, а также у тех, кто злоупотребляет алкоголем. Также негативные последствия могут возникнуть спустя месяцы и годы после операции, если пациент не соблюдает диету или медикаментозное лечение. Симптомы будут те же самые: спазмы, нарушение стула, рвота. Но привести это может к более серьезным последствиям, чем при наличии кисты.
Независимо от вида вмешательства, функции поджелудочной железы будут частично нарушены. Поэтому пациенту придется выдерживать диету. В первые сутки показано лечебное голодание, затем постепенно добавляются морсы, соки, каши, перетертые блюда. Ближайший месяц питание будет со строгими ограничениями: ничего острого, жирного, жареного, копченого, пряного. Исключается алкоголь.
Профилактика кист поджелудочной железы заключается в правильном питании. Вредная пища (ее характеристики перечислены выше) допускается, но в разумных пределах. Также нужно прислушиваться к своему организму и, в частности, к желудку. Если периодически начинают мучить боли в области эпигастрия, нужно сразу обращаться к врачу. Возможно, получится купировать патологию (в т.ч. кистозное новообразование) на раннем этапе, избавившись от нее консервативно.
источник
Панкреатит часто осложняется дополнительными заболеваниями. Одним из них является киста поджелудочной железы, лечение которой затруднено генетическими нарушениями в органе (и всем организме). Количество выявлений увеличилось с возникновением новых методов диагностики (томография магниторезонансная и компьютерная, УЗИ).
Панкреатит осложняется капсулами с жидкостью в 18%, остальные случаи возникновения обусловлены травмами, требуют операции. Пятая часть пациентов вылечивается народными методами или самопроизвольно. Остальным больным доставляет дискомфорт киста поджелудочной железы, операция которой считалась единственным решением (дренирование). Операция считается сложной, грозит перитонитом, абсцессами брюшной полости, нагноениями, кровотечением.
В восьмидесяти случаях врачи рекомендуют удаление кисты поджелудочной железы, предупреждая о возможных последствиях. Сложность вмешательства хирургов в процесс лечения вынудила искать новые методы. Выходом стали несколько способов, не требующих вскрытия кожного покрова (операции):
- дренирование через кожу – обязательно совмещается с контролем органа при помощи УЗИ (либо рентгенотелевидения)
- пункция через кожу с аспирацией – производится иглой при контроле методом ультразвуковых исследований
В обоих случаях анестезия локальная, капсула прокалывается иглой 1,7 мм, содержимое эвакуируется. Канал пункции бужируют, ставят трехмиллиметровый дренаж. Недостаток способа – опасность ранения пограничных органов, сообщение забрюшного и внутреннего пространства. Устраняют недостаток контрастированием, когда пациент выпивает стакан сульфата бария, позволяющего четко различить соседние органы.
Безопасное удаление кисты на поджелудочной железе возможно не всегда, поэтому, гастроэнтерологи рекомендуют отвары и настои трав. Чаще используют подмарник, коровяк, тысячелистник, донник, лопух. Все они принимаются больными перед едой, отвары отстаиваются, используются процеженными. Дозировка составляет столовую ложку. Комплексная методика использует народный рецепт:
- чистотел, календула, тысячелистник в одинаковых частях настаивают 120 минут (месяц лечения 50 г в день)
- после окончания предыдущего лечения сразу начинают новое – календула, подорожник (стрелки), пижма по предыдущему рецепту, но, полгода подряд
Замедляет рост капсул с жидкостью настой из стручков фасоли, рыльцев кукурузы, листьев земляники, черники и брусники. Полумесячный курс безопасен для любого возраста, перерыв равен сроку лечения, которое повторяют многократно.
Когда речь идет об удалении кисты поджелудочной железы, то в первую очередь нужно выбрать метод хирургического лечения. Это зависит от ее величины, и месте расположения. Радикальную консервативную операцию — резекцию поджелудочной железы — проводят в месте, пораженном кистой. Лечить таким образом можно при условии, что новообразование имеет относительно малый размер и по природе своей является истинной. При этом место расположения опухоли должно быть в отделах поджелудочной железы, называемых дистальными.
Если новообразование распознано как псевдокиста, данное хирургическое вмешательство проводить нельзя, потому что внешняя часть таких образований сформирована близлежащими внутренними органами. К операциям дренирующего характера прибегают в случаях возникновения на органе особого типа навообразования — псевдокисты. Если она находится в хвостовом отделе органа, то делают цистогастростомию. В случаях появления новообразований маленького размера лечение кисты поджелудочной железы осуществляется путем трансдуоденальной цистодуоденостомии. Она проводится при образовании опухоли в головке органа. Если произошел разрыв и есть вероятность возникновения гнойного перитонита, проводят марсупиализацию. Это дренирование при помощи ее подшивания к брюшине. К такому типу операции прибегают крайне редко.
Киста поджелудочной железы — патологическое состояние, при котором в паринхематозном слое органа образуются полостные структуры, заполненные панкреатическим секретом и тканевым детритом. В кистозных полостях клетки поджелудочной некротизируются (погибают), замещаясь на фиброзные ткани. Кисты несут серьезную опасность для здоровья из-за риска перерождения в злокачественные структуры; формироваться могут у мужчин и женщин, дети не являются исключением.
Поджелудочная железа несет важную роль в расщеплении и последующем усвоении белков, углеводов, жиров. Орган имеет альвеолярное строение, предрасполагающее к возникновению кист. Образование в железе кистозных структур не является нормой и обусловлено врожденными сбоями в формировании органа, либо вторичными факторами.
Механизм возникновения основан на разрушении собственных тканей органа. Под влиянием негативных факторов в паринхематозном слое поджелудочной образуются скопления погибших тканей, организм отграничивает патологический участок от здоровых — образуется капсула из соединительных или фиброзных клеток. Капсула постепенно заполняется зернистым содержимым и секретом — так появляется киста.
Общие причины появления патологии:
- врожденная закупорка протоков железы;
- наличие камней;
- панкреатиты — острые, хронические, алкогольные;
- панкреонекроз;
- травмы органа;
- эндокринные недуги — ожирение, диабет;
- заражение паразитами.
- Истинные (врожденные) — полостные структуры в железе присутствуют с рождения, механизм формирования заложен во внутриутробном периоде. Врожденные кисты не увеличиваются в размерах, их полость состоит сплошь из клеток плоского эпителия. Появление истинных кист из-за непроходимости протоков поджелудочной приводит к воспалению с образованием фиброзной ткани — такая патология носит название «кистозный фиброз», или поликистоз.
- Ложные (псевдокисты) — полостные образования, появившиеся на фоне воспалительных процессов в поджелудочной, травм и иных факторов вторичного характера.
Патологические полости могут образовываться в разных участках поджелудочной — на головке, теле и хвосте. По статистике, киста головки диагностируется редко, в 15% от всех случаев; 85% приходится на кистозное поражение тела и хвоста органа. Почти в 90% случаев кисты носят вторичный характер и развиваются на фоне перенесенных панкреатитов. 10% случаев связаны с травмированием органа.
Атлантская классификация применяется по отношению к кистозным образованиям, появившимся после острого панкреатита:
- острые кисты — появляются быстро, не имеют четко сформированных стенок, в качестве полости могут выступать протоки железы, паринхематозный слой или клетчатка;
- подострые (хронические) — развиваются из острых по мере формирования стенок полостей из фиброзной и грануляционной тканей;
- абсцесс — гнойное воспаление структуры, полость наполняется серозным содержимым.
С точки зрения течения патологии кисты бывают:
- осложненные наличием свищей, крови, гноя или перфорацией;
- неосложненные.
Симптомы кисты поджелудочной железы заметны не всегда. Клинические проявления обусловлены размером полостей, их локализацией, происхождением. При наличии единичных кистозных образований в железе размером до 50 мм явные признаки отсутствуют — киста не давит на протоки и соседние органы, не пережимает нервные окончания — больной не испытывает дискомфорта.
Наличие крупных множественных полостей дает яркие клинические проявления, классический признак — боль. По характеру боли можно определить степень кистозного поражения:
- при формировании ложных кист на фоне панкреатита боль сильная и резкая, охватывает область поясницы и левый бок;
- нетерпимые боли, появившиеся внезапно, могут указывать на разрыв или нагноение полости, особенно если у больного повышается температура;
- наличие кисты, сдавливающей солнечное сплетение, дает знать о себе жгучей болью, отдающей в спину.
Помимо болей патология проявляется прочими симптомами:
- тошнота и рвота;
- расстройство стула, включая стеаторею (капли жира в кале);
- нарушение пищеварения, плохое усвоение питательных веществ и потеря веса;
- понижение аппетита;
- повышение температуры до субфебрильных цифр.
Киста поджелудочной железы особенно опасна возможностью перерождения в раковую опухоль. По строению кистозные полости могут быть доброкачественными и злокачественными. Рак поджелудочной — тяжелое практически неизлечимое состояние, для которого характерно стремительное течение с обширным метастазированием. Доброкачественные кисты не менее опасны из-за риска разрыва и последующего развития перитонита.
Образование свищей — еще одно серьезное осложнение. При прободении кистозных образований появляются полные и неполные свищи — патологические ходы, сообщающиеся с внешней средой или прочими органами. Наличие свищей повышает риск занесения инфекции и развития бактериальных процессов.
Большие кисты давят на сосуды и протоки железы и соседние органы брюшной полости, вызывая негативные последствия:
- развитие механической желтухи при локализации кист в головке;
- отечность на ногах при сдавливании воротной вены;
- дизурические расстройства при давлении на область мочевыводящих путей;
- непроходимость кишечника при сдавливании просвета в кишечных петлях (редкое состояние, возникающее при наличии крупных панкреатических кист).
Врач, занимающийся обследованием и лечением лиц с подозрением на кисту поджелудочной — гастроэнтеролог. При первичном обращении обязателен сбор анамнеза, выяснение жалоб пациента и осмотр с пальпацией. При пальцевом обследовании брюшной области можно прощупать выпячивание с четкими границами. Полное обследование включает совокупность лабораторных и инструментальных методов.
Перечень лабораторных анализов включает изучение крови, включая биохимию. При наличии патологии будут выявлены сдвиги в СОЭ и показаниях билирубина (увеличение), лейкоцитоз, повышенная активность щелочной фосфотазы. Анализ мочи может косвенно показывать признаки воспаления при осложненных кистах — в урине обнаруживают общий белок и лейкоциты.
Достоверную информацию при подтверждении патологии несут инструментальные способы:
- УЗИ позволяет определить размеры кистозных полостей, их количество, наличие осложнений;
- МРТ дает возможность наглядно и точно оценить размеры, взаимосвязь кистозных структур с протоками железы;
- сцинтиграфия (радионуклидная визуализация) используется как дополнительный метод для уточнения расположения патологической полости в паринхеме железы;
- эндоскопическая ретроградная холангиопанкретография как высокоточный метод дает детальные подробности о полостной структуре, ее строении и связи с протоками; но несет высокий риск инфицирования при проведении обследования;
- обзорная рентгенограмма брюшной полости используется для выявления границ полостей.
При неясности строения внутреннего слоя кистозных образований обязательно проведение биопсии тканей поджелудочной для подтверждения или опровержения злокачественности. Биопсия проводится под контролем эхографии или во время КТ. Дифференциальная диагностика при биопсии позволяет своевременно выявлять онкологию и предотвратить рост раковых клеток.
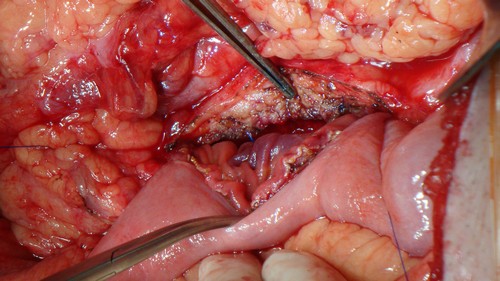
Лечение кисты поджелудочной железы проводится путем хирургических вмешательств. Медикаментозное лечение при подтвержденных множественных кистах неэффективно. Операция не показана при единичных небольших (до 30–50 мм кистах) кистах, если они не влияют на соседние органы и не вызывают негативной симптоматики. Удаление кисты злокачественного характера даже при малых размерах обязательно в целях предотвращения метастазирования.
В хирургической гастроэнтерологии применяют 3 способа по борьбе с кистой поджелудочной:
- удаление патологических очагов — резекция;
- дренирование кисты (наружное и внутреннее);
- лапароскопия.
При иссечении удаляют тело кисты и прилегающую часть поджелудочной. Объем иссечения зависит от размера полости, состояния паринхематозного слоя железы — выполняют резекцию головки, дистальную, панкреатодуоденальную.
Внутренний дренаж кисты проводится через анастомоз между телом кисты и желудком, ДПК или тонкой кишкой. Внутреннее дренирование является безопасным и физиологичным методом, улучшающим состояние больного — обеспечивается пассаж содержимого полости, исчезают боли, вероятность рецидива минимальна.
Наружное дренирование кисты проводится при осложненном течении патологии:
- скоплении гнойного экссудата;
- несформировавшихся кистозных полостях;
- повышенной васкуляризации (образовании новых сосудов) в стенках кисты;
- общем тяжелом состоянии.
При наружном дренировании могут возникнуть негативные последствия в виде образования свищей, увеличения кист в размерах, роста новых образований. Изредка развивается сепсис. В любом случае наружное и внутреннее дренирование производится только при доброкачественных структурах.
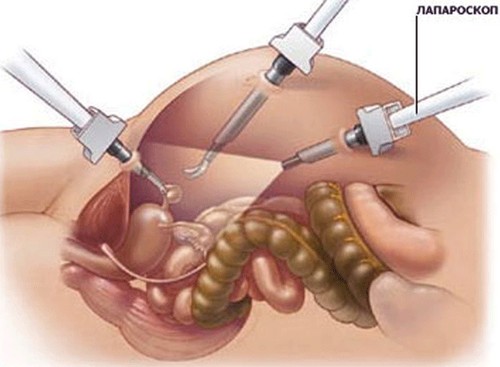
Лапароскопия относится к щадящим методам, ее преимущество — в отсутствии обширных операционных разрезов и быстром восстановлении больного. Лапароскопия подходит для удаления объемных единичных кистозных структур. Суть такого малоинвазивного вмешательства — во введении в проблемные очаги пункционной иглы с отсасыванием содержимого.
Терапия с помощью лекарственных средств направлена на коррекцию основного заболевания. При наличии панкреатита обязательно назначение ферментов для обеспечения адекватного пищеварения и снятия нагрузки с поджелудочной. Для снятия болевого синдрома применяют спазмолитики и анальгетики. Обязателен контроль уровня глюкозы в крови, при его нарушении назначают соответствующие препараты.
Соблюдение диеты при кистозном поражении основано на максимальном щажении поджелудочной. Правильно организованное питание позволяет снизить риск рецидивов болезни и поддержать ферментативные возможности железы. Принципы питания при кисте поджелудочной:
- дробное питание через равные временные интервалы (3–4 часа);
- вся пища тщательно протирается и измельчается;
- способы приготовления — варка, запекание, тушение;
- отказ от жирного и жареного;
- ограничение в хлебе и кондитерских изделиях;
- основа рациона — белковая пища (белки растительного происхождения не должны составлять более 30% от суточной дозы).
Больным категорически запрещено кушать жирное мясо, грибы, фасоль. Самые полезные продукты — молочные с низкой жирностью, мясо курицы и индейки, яйца в отварном виде, овощи после термической обработки. Из напитков полезны неконцентрированные соки, кисели и компоты. Диета — пожизненная, малейшее послабление может спровоцировать ухудшение состояния.
Прогноз на выживаемость зависит от первопричин патологии, течения и адекватности терапии. Болезнь характеризуется высоким уровнем осложнений — у 10–50% больных течение недуга сопровождается онкологией, инфицированием и внутренними кровоизлияниями. После резекции есть вероятность роста новых кист. При соблюдении врачебных рекомендаций, регулярном наблюдении и приеме ферментов есть шанс на сохранение нормальной продолжительности жизни.
Для профилактики рецидива и поддержания стабильного состояния больные должны:
- придерживаться диеты;
- отказаться от спиртных напитков;
- своевременно реагировать на проблемы с ЖКТ.
Кистозное поражение поджелудочной — редкий недуг, при отсутствии надлежащего лечения последствия бывают плачевными. Возможности современной медицины позволяют успешно побороть болезнь и дать возможность больным жить полноценно. Главное — ранняя диагностика и грамотно подобранный метод избавления от кист.
Киста поджелудочной железы представляет собой образование, наполненное ферментным содержимым. Основными причинами ее возникновения является повреждение при травме или воспалительном процессе.
Симптоматика зависит от локализации и размера образования. Диагностика включает проведение УЗИ, КТ, МРТ. После него назначается консервативное или хирургическое лечение.
Классификация кист на поджелудочной железе проводится по характеру течения, локализации и внутренней структуре. Их появление может наблюдаться в различных участках органа, в связи с этим выделяют три вида:
- Киста головки. Встречается реже остальных, образуется в полости сальниковой сумки. Осложнением может быть пережатие двенадцатиперстной кишки.
- Киста хвоста располагается на узком конце поджелудочной железы. Ее забрюшинная локализация не оказывает негативное воздействие на смежные ткани.
- Опухоль, локализующаяся на теле органа, относится к самым распространенным образованиям этого типа. Наличие такой кисты чревато изменением положения желудка и ободочной кишки.
Строение образования имеет четкую связь с причинами его появления. По структуре различаются:
- Ложная киста, которая появляется после перенесенного заболевания. У нее отсутствует железистый слой эпителия.
- Истинная киста, которая возникает на этапе формирования органа в утробе матери. Диагностируется крайне редко, обладает эпителиальным ярусом.
Если образование является следствием панкреатита, то по характеру течения, согласно Атлантской классификации, различают:
- Острое. Опухоль в этом случае не имеет четкой структуры стенок.
- Подострое, которое ограничивается своими фиброзными или грануляционными контурами.
- Абсцесс, который отличается наличием гнойного экссудата в полости.
Истинная форма образования характерна для внутриутробных патологий органа. Ее отличают незначительные размеры, отсутствие жалоб, эпителиальный слой внутри строения. Обнаружить такую кисту можно при проведении УЗИ.
Иногда истинный вид может перейти в ложную форму. Это происходит, когда первичная киста появляется при закупорке протоков в утробе. Отделяемый секрет накапливается, вызывая хроническое воспаление. В таких условиях образуется фиброзная ткань, этот процесс получил название муковисцидоз.
Причины появления псевдокисты заключаются в нарушении функционирования органа.
- Воспалительные процессы, например, панкреатит, панкреонекроз. Относится к наиболее распространенным факторам, более 80% случаев ложных образований происходит после появления панкреатита.
- Панкреолитиаз, когда камни перекрывают протоки.
- Травмирование органа. 14% ложных кист образуется по этой причине. Из них 85% травмируют тело и хвост железы, а 15% приходится на головку.
- Неправильное питание. Злоупотребление жирной, острой пищей приводит к ожирению, что вызывает нарушение липидного обмена.
- Нездоровый образ жизни, особенно пристрастие к алкоголю.
- Опухоли на органе.
- Наличие гельминтной болезни, в частности, цистицеркоза и эхинококкоза.
- Проведенное хирургическое вмешательство на любом органе ЖКТ.
- Сахарный диабет.
Симптомы могут проявляться в виде легкого дискомфорта или выраженного болевого синдрома, это зависит от размеров и локализации образования. Маленькие кисты не причиняют сильных проблем, так как не сдавливают органы, исключением является множественные образования.
Если размеры опухоли значительны, то пациент ощущает:
- Приступ панкреатита в острой форме. Приступообразные опоясывающие боли увеличиваются после принятия пищи или алкогольных напитков, причем прием спазмолитиков и НПВС не приносит облегчение. К этому состоянию может присоединяться рвота, метеоризм, диарея. Через месяц пациенту становится лучше до наступления рецидива.
- Очередная вспышка отличается интенсивностью и продолжительностью.
- Озноб, может повышается температура тела.
- Общую слабость, характеризующуюся усталостью, апатичностью.
- Появляется тяжесть, преимущественно в левом подреберье.
- Изменяется кожа лица, приобретая желтый оттенок.
- Учащается мочеиспускание, мучает жажда.
Признаки могут иметь визуальное отображение. В этом случае под грудиной просматривается выпячивание стенки. Чаще всего это указывает на большое образование, расположенное на головке железы.
Характер симптоматики может говорить о локализации образования. Если оно расположено на головке органа и передавливает желчевыводящие протоки, то пациента мучают позывы тошноты и рвоты, желтушность покровов.
Когда происходит вовлечение в процесс главного протока железы, наблюдается расстройство пищеварения, диарея, выраженный болевой синдром. Слабость с повышением температуры говорит о развитии абсцесса из-за присоединения инфекции.
Помимо сбора анамнеза и сдачи анализов, для выявления патологии проводится инструментальное обследование, которое включает:
- УЗИ брюшной полости. Этот метод позволяет определить присутствие кисты, ее размер, расположение и форму. Здоровая поджелудочная железа представлена черным бугристым эхогенным образованием. Наличие кисты можно определить по более светлому округлому участку на теле органа. Если образование имеет свои стенки, то они представлены четким контуром со сглаженными краями.
- МРТ помогает дифференцировать кисту от иных патологий со смежной симптоматикой.
- КТ.
- ЭРХПГ позволяет рассмотреть стенки протоков через специальный эндоскоп и взять пункцию для биохимического, микробиологического и цитологического анализа. Несмотря на свою информативность, такая диагностика проводится очень редко, так как имеет высокий риск инфицирования пациента.
Лабораторные исследования редко показывают патологические данные, но помогают определить скрытое кровотечение в зоне кисты.
Киста на поджелудочной железе при небольших размерах не мешает пациенту и не ограничивает работу внутренних органов. Лечащий врач может посоветовать консервативную терапию и диету с профилактическим контролем посредством УЗИ каждые 6 месяцев.
Выжидательную позицию гастроэнтеролог предлагает в случае:
- Единичного возникновения кисты.
- Незначительного размера образования (до 2-3 см).
- Четкого ограничения полости.
- Отсутствия осложнения и влияния на соседний орган.
При этом рекомендации врача включают соблюдение диеты и прием медикаментов:
- Антибактериальные средства необходимы для предотвращения инфицирования пораженной области. В основном применяют препараты тетрациклинового и цефалоспоринового ряда.
- Ингибиторы протонной помпы помогают снять боль и уменьшить секрецию ферментов. Это Омепразол, Омез, Рабепразол.
- Для улучшения пищеварения применяют ферментные стимуляторы, например, Креон, Панкреатин.
Спустя месяц приема препаратов проводят повторную диагностику.
Если образование не увеличивается в размере и больной ощущает улучшение состояния, то гастроэнтеролог назначает последующий визит на УЗИ через полгода. Когда терапия не приносит должного эффекта и киста продолжает расти, назначается плановая операция.
Больных часто интересует, может ли рассосаться образование самостоятельно. Известны случаи, когда спустя 3-5 месяцев при соблюдении правильного питания и приема соответствующих препаратов происходило исчезновение опухоли. Но это касается преимущественно ложных кист, являющихся следствием панкреатита. При хроническом течении болезни характерно стремительное развитие процесса.
При неэффективности консервативного лечения показана операция. Известно несколько методов хирургического вмешательства, в том числе и малоинвазивные процедуры.
Чрескожное удаление кисты характеризуется наименьшим риском развития осложнений. Этот метод эффективен при расположении единичного образования на теле или головке органа. В ходе операции производится обезболивание пораженного места, после чего в маленький разрез в эпигастральной зоне вводят аспиратор или пункционную иглу.
Ориентируясь на характер течения процесса, хирург может выполнить:
- Склерозирование кисты, когда в очищенную полость вводится химически-активное средство. В этом случае кисту закрывает соединительная ткань.
- Пункционное дренирование, которое заключается в очистке полости и установке резиновой трубки для оттока экссудата. Удаление дренажа происходит после прекращения выделений. Противопоказанием к проведению этой процедуры выступает большой размер кисты или перекрытие протока.
Когда выполнение чрескожных операций невозможно, хирург проводит лапароскопическое вмешательство. Для этого делают 2 разреза, через которые вводят эндоскопические инструменты.
- Иссечение и окклюзию со вскрытием и санацией полости и последующим ушиванием кисты. Показано лишь при поверхностном расположении образования.
- Резекцию пораженной части железы. Выполняется при наличии большого образования. Участок органа удаляется в пораженной зоне.
- Операцию Фрея. Она показана пациентам с сильным расширением протока. В ходе операции проток железы вшивают в тонкий кишечник.
Недостатком лапароскопических манипуляций является большой риск появления осложнений. При отсутствии возможности применения этих методик выполняют лапаротомическую операцию.
Это обычная операция, которая предусматривает длительный реабилитационный период.
- Иссечение и наружное дренирование кисты.
- Открытую полную и частичную резекцию железы.
- Марсупиализацию. При этом производят вскрытие и санацию полости, далее сшивают края разреза и стенки кисты. Недостатком такой манипуляции является риск образования свищевых ходов.
Все народные средства, применяемые пациентом, должны быть согласованы с гастроэнтерологом. В основном лечение осуществляется травяными сборами, помогая снять воспаление и восстановить ткань органа:
- Календулу, чистотел и тысячелистник берут в равных пропорциях. 1 ч. ложку смеси заливают 250 мл кипятка и настаивают около 2 часов, после чего принимают перед едой по 60 мл.
- Берут по 2 части пижмы и календулы, 1 часть стрелок подорожника, сбор заливают стаканом кипятка и дают настояться 2 часа. Процедив, пьют по 60 мл ежедневно в течение 1 месяца.
- Настой делают из равных частей листьев земляники, брусники, черники, створок фасоли, рылец кукурузы. К 1 ст. ложке смеси добавляют 250 мл кипятка и дают настояться на протяжении ночи. Процедив, пьют по 125 мл ежедневно в течение 2 недель. После 7-дневного перерыва курс повторяют.
Диета при наличии кисты исключает употребление жирных, соленых продуктов и контроль углеводов. Блюда нужно готовить на пару или отваривать на воде. В рацион следует ввести фрукты и овощи.
Употребляемая пища не должна быть горячей или холодной. На период лечения запрещается прием алкогольных напитков. Питание пациента должно включать 5-6 приемов пищи в сутки, маленькими порциями.
Когда киста достигает больших размеров и влияет на состояние больного, назначается плановая операция. При подготовке к хирургическому вмешательству пациенту рекомендуется соблюдать щадящий режим питания, диетолог поможет составить примерное меню, которое должно включать повышенное содержание:
- Белков, половина из них должна относиться к продуктам животного происхождения.
- Витаминов, особенно В группы, А и С.
- Продуктов липотропного состава.
Также необходимо исключение жиров, углеводов и продуктов с повышенным содержанием холестерина.
Прогноз благоприятен лишь при своевременной диагностике патологии. Осложнения наблюдаются в виде нагноения, внутреннего кровотечения, появления свищей. В худшем случае последствия могут быть плачевными: происходит разрыв кисты или образование принимает злокачественный характер.
Риск появления рецидива велик даже после хирургического вмешательства.
Зная, чем опасна киста поджелудочной железы, необходимо следить за своим здоровьем и придерживаться ряда правил:
- Отказаться от вредных привычек: курения, употребления алкоголя.
- Вести активный образ жизни.
- Следить за питанием, если имеется лишний вес, то необходимо избавиться от ненужных килограммов с помощью правильного рациона и комплекса упражнений.
- Своевременно лечить все патологии ЖКТ.
- Прием медицинских препаратов осуществлять только под наблюдением врача и не дольше рекомендованного периода.
Киста поджелудочной железы опасна своим стремительным развитием и ущемлением смежных органов. Консервативное лечение малорезультативно, особенно при наличии больших образований. Поэтому после постановки диагноза рекомендуются диета и профилактическое УЗИ. Плановая операция дренирования полости проводится при наличии крупных кист или гнойного экссудата.
источник
Операция на поджелудочной железе считается одним из наиболее сложных оперативных вмешательств, требующих особой точности выполнения и профессионализма хирургов. Расположение самого органа в организме человека и его структурные особенности увеличивают риск неблагоприятного исхода, а также большое значение в успехе лечения зависят от состояния здоровья, стадии болезни, изменений, произошедших под влиянием патологии и возраста самого больного. Даже успешно проведенная операция на поджелудочной железе требует длительного послеоперационного периода реабилитации.
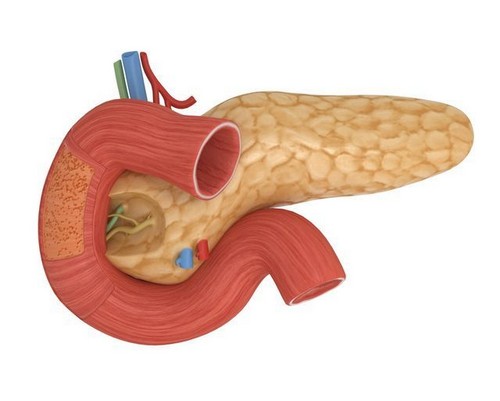
Поджелудочная железа располагается позади желудка, немного слева от него. Она имеет продолговатую форму в виде запятой, в которой разделяют ее тело, головку железы и ее хвост. При помощи головки железа соединяется с двенадцатиперстной кишкой, а граница между ними определена выемкой с пролегающей по ней воротной веной.
- Тело железы можно сравнить по форме с трехгранной призмой, передняя часть которой направлена вверх к задней стенке желудка.
- Задняя часть органа направлена в сторону позвоночника и непосредственно контактирует с чревным сплетением, а также с нижней полой веной и располагающейся там брюшной аортой.
- Нижняя часть этой своеобразной призмы направлена немного вперед и вниз, расположена под брыжейкой ободочной кишки.
Хвостовая часть железы имеет форму груши, которая прилегает к селезенке.
Через всю поджелудочную железу проходит проток, носящий название Вирсунгова, который впадает в полость двенадцатиперстной кишки.
Особенностью поджелудочной железы служит ее обильное кровоснабжение, так как питание ее осуществляется одновременно несколькими артериями: головку – ветвями панкреатодуоденальных, а хвост и тело – ветвями селезеночных.
Отток крови осуществляется с помощью панкреатодуоденальной вены, являющейся одной из частей системы вены воротной.
Поджелудочная железа имеет сложное строение, состоящее из мелких долек, между которыми проходит сеть мелких сосудов, нервов, а также более мелкие протоки, собирающие в себе секрет для передачи его в главный основной проток.
Всю поджелудочную железу можно разделить на две части, каждая из которых отвечает за определенные функции, а именно:
- Экзокринная – состоящая из расположенных в дольках ацинусов, от которых отходят протоки, последовательно переходящие из внутредольковых в междольковые, далее в основной панкреатический проток и в двенадцатиперстную кишку;
- Эндокринная – в виде островков Лангерганса, состоящих из инсулоцитов, поделенных на β-клетки, α-клетки, Δ-клетки, D-клетки, PP-клетки.
При проведении операции на поджелудочной железе возникают различные критические ситуации, которые могут сопровождать пациента и после проведенного хирургического вмешательства, поэтому такой вид лечения показан только в случае острой необходимости и должен совершаться лишь специалистами с высокой квалификацией.
Необходимость в хирургической операции может быть вызвана следующими состояниями:
- Полученная травма железы;
- Периодические обострения хронической формы панкреатита;
- Новообразование, имеющее злокачественную природу;
- Панкреонекроз и деструктивная форма панкреатита;
- Хроническая киста и псевдокисты.
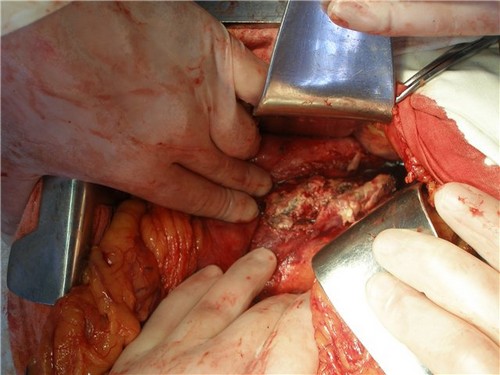
Операция назначается и не считается сложной при образовании кисты в поджелудочной железе, когда кисту удаляют вместе с некоторой частью органа. При камнях рассекают ткани железы и в случае необходимости – стенки протока. Наибольшую сложность представляет операция в случае развития опухолевых процессов, так как при новообразовании в хвосте органа и его теле вместе с железой удаляют и селезенку. При злокачественной опухоли удаляется к перечисленным органам прибавляется удаление двенадцатиперстной кишки.
Продолжительность жизни больного после проведенной операции на поджелудочной железе зависит от многих причин, основными из которых являются:
- Состояние пациента до операции;
- Способ, использованный для оперативного вмешательства;
- Качество проведения диспансерных мер;
- Соблюдение правильного питания.
Так патология, что послужила поводом к хирургическому вмешательству с удалением части поджелудочной железы, будет продолжать оказывать влияние на состояние пациента и в послеоперационный период. Если причиной резекции послужил рак, то имеется большая вероятность возникновения рецидива. В этом случае, при наличии любых проявлений неблагополучия следует немедленно обратиться к врачу для исключения образования метастаз. Плохо отразиться на состоянии больного после операции могут физическое перенапряжение в этот период, недисциплинированность в проведении назначенных терапевтических процедур и несоблюдение диеты. От того, как соблюдаются назначения хирурга и на какой стадии проводилась операция, во многом зависит и то, сколько проживет и как себя будет чувствовать пациент.
Хирургическое вмешательство на поджелудочной железы при заболевании диабетом проводят только в случае острой необходимости и по показаниям, являющимися единственным вариантом лечения. Как правило, такой способ приемлем до того, как поражение поджелудочной железы будет сопровождаться тяжелыми осложнениями, как:
- Нефропатия;
- Прогрессирующая ретинопатия;
- Серьезные проблемы в состоянии крупных и мелких сосудов.
В создавшейся ситуации, когда железа у больного диабетом поражена настолько сильно, что не в состоянии выполнять возложенные на нее функции, может быть рекомендована трансплантация органа. Также, такую меру используют при развитии осложнений, которые начинают серьезно угрожать жизни диабетика. Пересадка органа проводится при следующих состояниях пациента:
- Быстропрогрессирующие патологические изменения в железе при диабете обоих типов;
- Онкология органа;
- Синдром Кушинга;
- Стремительное нарушение гормонального уровня.
Помимо этих состояний, лечение с применением хирургических методов рекомендуется при нарушении вывода из организма пациента с диабетом пищеварительных ферментов, что вызывает разрушение поджелудочной железы.
Больным с сахарным диабетом обычно рекомендуют несколько способов трансплантации пораженного органа, так:
- Одновременная пересадка поджелудочной железы вместе с почкой. Такой вариант проводят при развитии диабетической нефропатии, наличии почечной недостаточности или при поражении почек с их дисфункцией.
- Пересадка изолированным способом. Применяют к больным с диабетом первого типа и при отсутствии у них тяжело протекающих осложнений.
- Пересадка одной из почек, предусматривающая дальнейшую пересадку железы. Проводится при создавшейся угрозе развития нефропатии и других серьезных осложнений, вызванных диабетом.
Трудности с трансплантацией заключаются в поисках донорского органа, так как поджелудочная железа орган непарный, то она не может быть взята для пересадки у близкого родственника или вообще у живого человека, поэтому приходится ждать подходящего случая со всеми вытекающими отсюда действиями. Вторая проблема заключается в сроке сохранения взятого органа, железа для пересадки может существовать не более получаса с того времени, как к ней прекратился доступ кислорода. Холодная консервация способна продлить этот срок, но не больше трех-шести часов с момента изъятия.
Проблемы с состоянием поджелудочной железы и диабет тесно связаны между собой, но несмотря на сложности, поддерживать этот орган в нормальном состоянии и с возможностью выполнения всех функций вполне возможно. Важно своевременно обратиться к врачам, выполнять все их рекомендации, пересмотреть свое питание и вести здоровый образ жизни.
Хирургические вмешательства могут проводиться открытым способом, когда доступ к оперируемому органу осуществляется с помощью разрезов в брюшной стенке или в области поясницы. В зависимости от локализации поражения могут быть применены и менее инвазивные оперативные меры при помощи лапароскопической операции или пункционно-дренирующего метода с выполнением всех действий, используя для этого проколы в брюшине.
В случае развития желчнокаменной болезни при обострении, операция может проходить с удалением желчного пузыря, так как в этом случае желчь может проникнуть в протоки поджелудочной железы и застаиваясь в ней, вызвать воспаление, угрожающее жизни.
В зависимости от того, какой вид заболевания послужил поводом для хирургического лечения, имеется несколько операционных методов:
- Удаление отмерших тканей с помощью некрэктомии.
- Резекция, подразумевающая удаление определенной части железы. При необходимости удаления головки органа, применяют панкреатодуоденальную резекцию, при поражении, распространившемся на тело или на хвост – дистальную.
- Тотальный вид панкреатэктомии.
- Проведение дренирования кист или абсцессов.
Независимо от того, какой метод применяется для проведения оперативной помощи, сохраняется высокая степень риска развития дальнейшего осложнения. Может возникнуть сужение просвета в протоках железы из-за склонности к разрастанию рубцовой ткани. Остается высокая вероятность развития абсцесса после хирургического вмешательства по поводу хронической формы панкреатита, для предотвращения которого проводят максимальное тщательное дренирование в месте воспаления.
Одним из современных достижений медицины являются прогрессивные методики оперативного вмешательства в поджелудочную железу при помощи малоинвазивных бескровных операций:
- Метод радиохирургии — использование мощного облучения в виде кибер-ножа;
- Метод криохирургии с проведением замораживания опухолевого образования;
- Применение лазерохирургии;
- Использование фиксированного ультразвука.
Все перечисленные технологии, кроме радиохирургии, выполняют при помощи зонда, вводимого в просветы железы. После таких вмешательств, проводимых посредством небольших разрезов на коже брюшной поверхности, период восстановления намного короче, а срок нахождения в больнице вообще сокращается до нескольких дней.
Медицина не стоит на месте и стремиться облегчить состояние больных с патологиями поджелудочной железы, требующими оперативного вмешательства. Так, специалистами Национального института хирургии и трансплантологии имени Шалимова занимаются разработками малоинвазивных операций на этом органе и на протоках желчного пузыря. Для этого предлагается использовать рентгеноэндоскопический метод, занимающий небольшой отрезок времени, от пятнадцати минут до полутора часов. Операция является бескровной, так как при ее проведении применяют высокотехнологичные инструменты в виде дуоденфиброскопа с наличием боковой оптики, вводимого через ротовую полость. Возможность кровотечения исключает электронож, который при рассечении ткани сразу производит ее прижигание. В случае сужения протока в него вводится нитеноловый саморасширяющийся стент, который также способен увеличить продолжительность жизни больному с опухолью протока на срок до трех лет.
Оперативные вмешательства, проводимые в просветах мелких протоков при помощи эхоэндоскопов, способны обнаружить и удалить злокачественные опухоли на самых ранних стадиях, причем эту процедуру легко переносят не только взрослые пациенты, но и дети.
Технологический метод NOTES может производить удаление кист и опухолей в железе, осуществляя доступ к ним через естественные отверстия организма. В этом случае никакие разрезы вообще не производятся, однако, существенным минусом метода является высокая стоимость необходимого оборудования, что могут позволить себе пока только некоторые крупные клиники.
При наличии у пациента острого панкреатита, его срочно доставляют в хирургическое отделение стационара, где в случае необходимости проводят раннее хирургическое вмешательство. Причем не всегда показанием к операции служит острый характер приступа, абсолютным случаем к удалению органа служит следующее:
- Берет начало некроз тканей органа;
- Лечение не приносит ожидаемого результата, а за два дня интенсивных терапевтических методов состояние пациента продолжает ухудшаться;
- Наряду с остропротекающим панкреатитом, стал нарастать отек с возможностью развития ферментативного перитонита, в случае гнойного процесса проводится экстренная или срочная операция.
Отсрочивать операцию можно на период от десяти дней до двух недель в том случае, если наблюдается расплавление и отторжения тканей с некрозом. При прогрессирующем панкреонекрозе промедление с оперативной помощью заканчивается смертельным исходом.
Для спасения жизни пациента с патологией поджелудочной железы проводят следующие оперативные вмешательства:
- Дистальная резекция поджелудочной железы;
- Корпокаудальный вид резекции, проводимый в случае удаления злокачественного новообразования;
- Проведение некрэктомии, предусматривающей удаление отмерших тканей;
- Осуществление дренирования участков с нагноением;
- Панкреатэктомия – с полным удалением всего органа;
- Резекция одной головки железы.
От своевременности оказанного хирургического вмешательства зависит не только последующее состояние организма, но и продолжительность дальнейшего существования.
Образование ложной кисты служит одним из осложнений острого характера панкреатита, который требует операционного лечения. Она представляет собой полостное образование с заполнением панкреатическим соком, массами, образовавшимися в результате некротических процессов, а также в отдельных случаях – кровью. Ее стенки образованы из плотной соединительной ткани, а внутри отсутствует слой эпителия, что и определяет ее характер, как псевдокиста. Этот вид образования способен достигать размера до 40 сантиметров, может врастать в крупный сосуд с возможностью кровотечения, заканчивающегося смертью. Небольшие размеры псевдокисты – менее 5 сантиметров, не проявляют клинической симптоматики и могут быть выявлены лишь случайно при обследованиях по другим причинам.
При появлении псевдокисты, сопровождающейся болью, приступами тошноты или тяжестью в области желудка, ее удаляют вместе с частью поджелудочной железы. В зависимости от размеров и расположения кисты ее можно удалить с помощью энуклеации или вылущивания.
Оперативное вмешательство при патологиях пищеварительной железы может проходить с помощью резекции одной из частей или с удалением всего органа, т.е. Панкреатоэктемии. Наибольшую сложность в проведении представляет панкреатодуоденальный вид резекции, являющейся высокотравматичной операцией с повышенным риском послеоперационных осложнений и летального исхода. Чаще всего к такому способу оперирования прибегают при раке головки железы, вместе с которой удаляют и прилежащие к ней органы в виде части желудка, желчного пузыря или двенадцатиперстной кишки. Рекомендацией к панкреатоэктомии с полным удалением поджелудочной железы являются:
- Распространение панкреонекроза;
- Образование множественных кист;
- Злокачественный процесс, занимающий обширную площадь;
- Получение тяжелых травм железы с глубоко проникающими повреждениями.
Операцией, с более щадящими методами, служит резекция по Фрею, позволяющая восстанавливать непроходимость общего панкреатического протока в тканях головки. При помощи оперативного вмешательства производят удаление головки с рассечением главного протока с дальнейшим подшиванием его к петле двенадцатиперстной кишки. Это позволяет свободному поступлению панкреатического сока в тонкий кишечник.
К больным с наличием хронического панкреатита применяют несколько операционных методов, характер и проведение которых зависят от органов, вовлекаемых в операционный процесс и масштаба самой операции. Для этого используют:
- Прямые методы, позволяющие устранить саму причину задержки поступления панкреатического секрета в просвет двенадцатиперстной кишки. В этом качестве используют сфинктеротомию или иссечение камней из тела или из протоков железы.
- Разгрузку панкреатических протоков в виде гастростомии, вирсунгодуоденостомии, введение стента.
- Непрямые операционные методы с резекцией желудка с возможным сочетанием селективной ваготомией, холецистэктомией на желчных путях, а также ваготомией с рассечением определенных нервов.
При хронической форме панкреатита нередко проводят панкреатэктомию в качестве правосторонней, левосторонней или тотальной дуоденопанкреатэктомии.
На поджелудочную железу возложено осуществление многих, важных для организма, функций. Сложности при проведении операции в этом органе обусловлены строением этой железы, а также ее расположением относительно других органов. Ее головка огибается двенадцатиперстной кишкой, а задняя часть тесно связывается с такими важными частями организма, как аорта, правая почка и надпочечники. Из-за этой тесной связи трудно предугадать течение и характер развития патологий в поджелудочной железе. Любое оперативное вмешательство в подобных условиях способно вызвать осложнение не только в самой железе, но и в прилегающих к ней органах, в том числе не исключая возможность нагноения и образования кровотечения.
В первые месяцы послеоперационного восстановления организм будет приспосабливаться к новым условиям своего существования. В связи с этим пациент после операции худеет, у него возникает ощущение дискомфорта и тяжести в животе после принятия любой пищи, появляются нарушения стула в виде диареи и общая слабость. Правильно проводимая реабилитация вскоре устраняет эти неприятные симптомы, и пациент без поджелудочной железы с помощью заместительной терапии способен прожить долгие годы.
Чтобы обеспечить себе полноценное существование после операции на поджелудочной железе, пациент обязан будет весь остаток жизни следовать следующим правилам:
- Питаться в строгом соответствии с диетой;
- Полностью отказаться от алкогольных напитков;
- Держать под контролем уровень сахара в крови, так как в 50% случаев после удаления железы развивается диабет;
- Принимать назначенные врачом препараты с содержанием ферментов, для улучшения пищеварения;
- При повышении сахара придерживаться схемы введения инсулина.
Состояние здоровья с дальнейшим прогнозом жизни больного в послеоперационном периоде зависит от того, какой степени трудности было вмешательство, от качества реабилитации и тяжести возникших осложнений. К ним относятся:
- Обильные кровотечения;
- Абсцессы или перитонит, возникшие в результате распространения инфекции;
- Образование свища;
- Появление тромбоза или тромбоэмболии;
- При резекции хвоста железы – развитие диабета;
- Возможность ферментопатии.
В случае образования энзимной недостаточности или при выявлении диабета, на длительное время назначают прием препаратов с содержанием ферментов или инсулинотерапию.
Длительность восстановительного периода и нахождение в стационаре зависят от примененного операционного метода. В случае сложной полостной операции пациенты не только долгое время находятся в больнице, но и после выписки из нее остаются под наблюдением врача и продолжают терапию. Если проводилось малоинвазивное вмешательство, то пациент выписывается домой уже на вторые или третьи сутки, а еще через пару дней становится трудоспособным и может приступать к обычным обязанностям.
После операции пациент на протяжении суток остается в палате интенсивной терапии под наблюдением медиков и с проведением необходимых процедур, в первые трое суток ему не дают никакой пищи, ограничиваясь лишь водой. Питательные вещества в это время поставляются при помощи специальных растворов парентеральным способом. Если состояние пациента стабильно, дальнейшее лечение проводят в палате хирургического отделения.
На домашнее лечение больного переводят лишь через 45 – 60 дней, это нахождение должно обеспечиваться постельным режимом, покоем, отсутствием эмоциональных и физических напряжений, строгой диетой и дисциплинированным медикаментозным лечением. Пешие прогулки начинают совершать только спустя две недели после этого периода. Пациент в некоторых случаях должен будет пожизненно проводить назначенную терапию и придерживаться ограничений в питании.
Операции на поджелудочной железе отличаются особенной сложностью, поэтому после их проведения могут образоваться серьезные осложнения. Чаще всего таким состоянием служит послеоперационный панкреатит, со всеми соответствующими ему симптомами в виде повышения температуры, болезненных приступов в расположении эпигастия, повышения уровня лейкоцитов в крови и амилазы в моче. Такие же проявления сопровождают отек железы с последующей непроходимостью ее главного протока.
В качестве опасных последствий после оперативного вмешательства могут также возникнуть такие состояния:
- Возможность обильного кровотечения;
- Недостаток кровообращения;
- Обострение диабета;
- Развитие панкреонекроза;
- Образование почечно-печеночной недостаточности;
- Появление абсцессов или сепсиса.
Нередко в качестве последствий оперативного вмешательства обнаруживается развитие синдрома мальабсорбции в виде нарушений переваривания пищи и усвоения из нее питательных веществ.
Следование диете имеет огромное значение не только в период реабилитации после операции, но и для обеспечения хорошего самочувствия и возможности осуществления своих функций поджелудочной железой в течение всей оставшейся жизни. Первые трое суток после операции поджелудочную железу не нагружают и обеспечивают полное голодание, с третьего дня можно постепенно переходить на щадящую диету.
Первое время необходимо употреблять только блюда, приготовленные на пару, далее есть только отварные продукты. Строго отказаться следует от острых, жареных блюд, а также от продуктов с большим содержанием жира.
После операции на поджелудочной железе необходимо принимать препараты с содержанием ферментов или лекарственные средства, способствующие их собственной выработке. При помощи такой терапии можно привести в норму функции органов, участвующих в пищеварении и снизить возможность развития осложнений.
При отказе от приема такого вида лекарств могут возникнуть следующие нарушения в состоянии пищеварения:
- Произойти повышение газообразования;
- Возникнуть болезненное вздутие живота;
- Беспокоить нарушение стула и изжога.
После операции с выполнением пересадки железы, пациент будет обязан принимать лекарства, направленные на подавление иммунитета, позволяющие не допустить отторжения пересаженного органа.
Упражнения из специально предназначенного комплекса лечебной гимнастики входят в состав общей реабилитации. Назначают их после достижения окончательной ремиссии. Начинают занятия с пеших непродолжительных прогулок, утренней зарядки, предусматривающей повороты туловища, дыхательной гимнастики с введением глубоких вдохов и выдохов. Хорошо сказывается на состоянии организма проведение специального массажа с участием органов брюшной полости. Проводимые направленные действия улучшают кровоснабжение в железе, устраняют ее отек, а также улучшают пищеварение.
Данные упражнения и методики не требуют приложения усилий, все элементы предназначены для улучшения общего состояния. Регулярное проведение таких занятий будет способствовать наступлению продолжительной ремиссии.
После операции по удалению части железы и даже в случае тотальной резекции, с помощью грамотно поставленного лечения с приемом назначенных врачом препаратов и правильного питания, пациент способен прожить достаточно долго.
Недостающее количество пищеварительных ферментов и гормонов, которые производятся поджелудочной железой, можно восполнить с помощью, подобранной в индивидуальном порядке, заместительной терапии. Необходимо самостоятельно контролировать свой уровень сахара и своевременно принимать меры для его нормализации. При соблюдении всех врачебных рекомендаций, организм пациента со временем приспосабливается и привыкает к новым условиям существования, а сам больной сможет вернуться к привычному образу жизни с небольшими изменениями в ней.
Стоимость проведения операции на поджелудочной железе зависит от способа, применяемого для устранения патологии, а также от того, какие меры необходимо предпринять в ходе оперативного воздействия. Так, операция с дренированием абсцессов может оцениваться от 7,5 тыс. До 45 тыс. Рублей.
Удаление различных кист будет стоить в пределах от 23, 1 тыс. До 134 тыс. Рублей, операция при панкреонекрозе с применением различных методов – от 12 тыс. До 176 тыс. Рублей.
Резекция поджелудочной железы в зависимости от пораженной ее части будет стоить от 19 тыс. До 130 тыс. Рублей, а тотальная панкреатэктомия – от 45 тыс. До 270 тыс. Рублей.
Эти цены могут несколько отличаться в зависимости от квалификации хирурга и других условий, поэтому точную цену предстоящей медицинской услуги вам могут озвучить при обращении в клинику.
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву об операции на поджелудочной железе в комментариях, это также будет полезно другим пользователям сайта.
После проведения операции на поджелудочной железе в течение трех месяцев соблюдала строгую диету. Да и теперь ограничиваю себя в острых продуктах и стараюсь не есть жирного. В итоге состояние пришло в норму, никаких симптомов дискомфорта не испытываю.
Хорошо, что своевременно выявили нарушение в работе поджелудочной и провели операцию по расширению протока с помощью стентирования, процессы выделения ферментов полностью восстановились.
источник