Доброкачественные новообразования в верхнечелюстных пазухах чаще всего являются последствием длительного воспалительного процесса. Это небольшие по диаметру эластичные пузырьки, внутри которых скапливается жидкость. Чаще всего кисты не опасны для здоровья, но в некоторых случаях они могут вызывать серьезные осложнения, вплоть до полной остановки дыхания во сне. Чтобы избежать подобного исхода, патологию нужно вовремя диагностировать у доктора.
Содержание статьи

Кисты очень «любят» располагаться именно в гайморовых пазухах, они могут образовываться на внешних и внутренних стенках.
Если размер пузырька менее 1 см, то бояться нечего, он не доставляет дискомфорта и не оказывает негативного влияния на состояние пациента.
Однако бывают и такие новообразования, которые полностью заполняют полость пазухи, в таких случаях настоятельно рекомендовано их удаление.
Киста в гайморовой пазухе может вызвать разные последствия, которые негативно сказываются на самочувствии пациента и качестве его жизни. Чтобы избежать возможных осложнений, важно вовремя определить вид новообразований, их размер и локацию. Специалисты выделяют несколько основных типов пузырьков:
- Одонтогенные. Образуются из-за проникновения в корневые каналы инфекций из зубов. Причиной может стать даже банальный кариес. Бактерии, проникая в область кости, разрушают ее ткани и образуют пустоты. Чтобы отделить здоровые клетки от зараженных, организм включает защиту, он начинает продуцировать пузырьки с жидкостью, которые выполняют функцию своеобразного барьера.
-
Такие новообразования могут исчезать сами по себе, как только будет устранена основная причина – воспаление в корневом канале. Однако возможен и другой вариант развития событий. Если кисту не удалось вовремя обнаружить, она может постепенно увеличиваться в размерах, вызывая некроз костных тканей, может даже случиться так, что кость вообще исчезнет. Также образование сдавливает гайморову пазуху, что вызывает сильные боли.
- Ретенционные. Так называют истинные кисты, образование которых не связано с воспалением зубов или десен. Они появляются из-за нарушения функционирования протоков, выводящих слизь. Локация таких новообразований может быть разной, чаще всего они крепятся к низу внешних стенок пазух. Внутри них есть цилиндрический эпителий, который также продуцирует секрет. При увеличении в размерах стенки пузырьков становятся тонкими, если не заметить вовремя рост кистозных мешочков, они могут лопнуть, и инфекция попадет в близлежащие органы и кровь.
- Киста правой гайморовой пазухи. Характерной особенностью, которую может заметить пациент, является периодическое выделение слизи из правой ноздри. Более точную информацию о новообразовании можно получить только при проведении специальных лабораторных и аппаратных исследований.
- Киста левой гайморовой пазухи. Ситуация с этим типом кисты точно такая же, как и с предыдущим. Различие лишь в том, что выделения слизи наблюдаются из левой ноздри.
Рост одонтогенных кист не сопровождается вообще никакими симптомами. Место поражения не болит, не зудит, новообразование не прощупывается при пальпации. То же самое касается и ретенционного типа. Именно по этой причине простой осмотр пациента не дает никаких результатов, для постановки диагноза задействуют только аппаратные и лабораторные исследования:
- эндоскопическое исследование;
- рентгенография;
- магнитно-резонансная томография;
- компьютерная томография;
- биопсия.
Также могут быть назначены дополнительные лабораторные анализы слизи, выделяемой из носа.
Бакпосев помогает выявить наличие бактериальной инфекции в очаге нарушения. Общий химический анализ крови делается для выявления сопутствующих осложнений в виде воспалительного процесса. Только после постановки точного диагноза больному назначается терапия или операция.
Если появилось хоть одно серьезное осложнение, вызванное кистой верхнечелюстной пазухи, врач может принять решение о проведении операции. Показанием к данному виду устранения проблемы также является стремительное увеличение новообразования в размере и обнаружение в нем гнойного содержимого. Наиболее распространены такие методики хирургического вмешательства:
-
классическая резекция (доступ к новообразованию обеспечивается через здоровые ткани, которые во время операции повреждаются);
- лазерное удаление (направленный пучок лазера в буквальном смысле «сжигает» кисту, но возможно травмирование близко расположенных здоровых участков слизистой);
- эндоскопическое удаление (проводится при помощи эндоскопа, он выводит на экран изображение внутренней полости пазух и самого новообразования, микроинструменты позволяют удалить только кисту, не воздействуя на здоровые слизистые).
В некоторых случаях врач приписывает лечение медикаментозными средствами. Это возможно только тогда, когда размер кисты не превышает 1 см. Практически все препараты направлены не на устранение самого новообразования, а на подавление симптомов.
Могут быть прописаны антибиотики для подавления инфекции, антигистаминные лекарства для стабилизации аллергического фона, сосудосуживающие капли и спреи для снятия отека.
Тем, у кого обнаружили кисту в гайморовой пазухе, но не назначили операцию, следует регулярно проходить осмотр у ЛОРа и делать рентгеновские снимки, так доктор сможет контролировать состояние новообразования. Если же хирургическое вмешательство показано, то делать его нужно в любом случае. Если проигнорировать это, то могут возникнуть такие серьезные последствия:
- Деформация костей черепа. Киста, постоянно сдавливающая гайморову пазуху, со временем начнет давить на кости черепа, что чревато сильными постоянными головными болями.
- Проблемы со зрением. Увеличенное в размерах новообразование может сдавливать глазной нерв, из-за этого у человека двоится в глазах, зрение начинает резко падать, возможна его полная утрата.
-
Хронические воспаления. При несвоевременном удалении кисты могут развиться хронические риниты и синуситы. Постоянное выделение слизи из носа с примесью гноя обеспечено тем, кто не хочет соглашаться на операцию.
- Кислородное голодание. Если человек не может нормально дышать через нос, в его альвеолах не происходит на должном уровне газообмен. Это значит, что все клетки тела недополучают кислород. Кислородное голодание проявляется постоянной усталостью, снижением мозговой и физической активности, апатией, снижением концентрации и другими признаками, также оно негативно сказывается на работе сердечно-сосудистой системы.
- Сильные головные боли. Болевой синдром может иметь разную локацию. На первых этапах обострения у пациента возникают неприятные ощущения только в области пораженной пазухи, но позже голова начинает болеть полностью.
- Распространение инфекции. Если мешочек кисты лопнет сам по себе, что случается довольно часто, то часть его содержимого вытечет через нос. Другая часть распространиться в другие органы и ткани, вызвав их заражение. Возможна даже тяжелая интоксикация всего организма.
Людям, которые страдают от частых ринитов и других инфекционных поражений верхних дыхательных путей, стоит быть особенно осторожными и внимательно относиться к своему здоровью.
Проще всего предотвратить появление кист, так как их дальнейшее поведение предвидеть невозможно. Некоторые пациенты благополучно живут с новообразованиями и не испытывают никакого дискомфорта, а другие получают массу осложнений.
Предотвратить такое неприятное явление помогут профилактические меры:
- соблюдение гигиены ротовой полости и носа;
- своевременное посещение стоматолога и лечение всех заболеваний зубов;
- полное лечение заболеваний верхних дыхательных путей;
- укрепление иммунитета;
- своевременно обращение за медицинской помощью.
Бояться кисты гайморовой пазухи не стоит – это доброкачественное новообразование. Однако нельзя и игнорировать нарушение, если оно уже есть, то нужно либо делать операцию, либо систематически проходить обследования. Негативные последствия может вызвать только безответственное отношение к своему здоровью, если же вовремя принять необходимые меры, то кисты не причинят никакого вреда здоровью.
источник
Киста в носу образуется из слизистой оболочки и представляет собой полость с жидким содержимым внутри нее. Киста является доброкачественным патологическим образованием, которое может увеличиваться в размерах. В зависимости от причины появления и размеров отличаются симптомы заболевания и способы лечения.
Кистозные образования – одно из самых распространенных заболеваний человека. Пузырек с жидкостью может образоваться практически в любых тканях и органах. И носовая область не исключение.
Для формирования и роста киста пазухи носа использует муцин (слизь), продуцируемый железами слизистой оболочки. При закупорке железы, скапливающаяся слизь может стать причиной появления кистозного мешочка.
Кистозные новообразования делятся на 3 вида:
- истинные (ретенционные, мукоцеле) – образуются при нарушении выводных протоков желез слизистой на фоне воспалительных процессов;
- ложные – одиночные или множественные лимфангиэктатические скопления, отличаются отсутствием эпителиальной выстилки образования;
- врожденные – возникают в период эмбрионального развития при нарушении функций желез внутренних стенок носа.
Точное диагностирование вида заболевания влияет на выбор дальнейшего направления лечения. Истинные и ложные кисты в носовой полости при определенных условиях способны самостоятельно рассосаться. Их можно вылечить медикаментозным способом. Врожденные же не поддаются консервативному лечению, поэтому удаляются хирургически.
Для лучшего понимания причин возникновения кисты рассмотрим строение носовой полости.
Нос делится на две половины хрящевой перегородкой. В каждой перегородке есть по три хода, через которые воздух и попадает в легкие. Внутри носовых ходов воздух фильтруется особыми ворсинками, улавливающими частицы пыли и микробы. Накопленная грязь убирается вырабатываемой слизью. Слизь поступает в нос через протоки желез. Иногда она может там скапливаться, закупоривая протоки.
Длительная закупорка носовых проток приводит к патологическим изменениям строения слизистой оболочки и образованию в ней кист.
Причины закупорки протоков:
- Основная причина – наследственная предрасположенность;
- аллергические реакции;
- искривление хрящика носа;
- хронические воспалительные процессы полости носа – ринит, синусит и другие;
- новообразования в носу – полипы;
- аномальное строение носа, твердого неба и лицевых костей;
- инфекционные и воспалительные заболевания полости рта: зубов, десен – кариес и другие;
- анатомические особенности придаточных пазух;
- частая простуда.
Очень важно правильно определить причину заболевания и устранить ее. Это значительно увеличивает шансы, что киста рассосется сама собой, без лечебного вмешательства.
У детей киста развивается чаще всего из-за проблем с зубами. Болезни зубов в запущенном состоянии могут привести к одонтогенному гаймориту и развитию кистозной полости. Если причина болезни – проблемы с зубами, лечение следует начинать с них.
Симптомами обычно являются заложенность носа, насморк, головные боли и затрудненное дыхание. Из-за схожести симптомов с гайморитом или синуситом, следует обратиться к детскому лору, который по результатам обследования назначит подходящее лечение. В обследование должны входить рентгенограмма либо МРТ, либо компьютерная томография носа.
Киста в носу, особенно в придаточных пазухах может долгое время никак себя не проявлять. Малые размеры и визуальная недоступность скрывают симптомы. Большинство пациентов не знают о наличии у них кисты. Так киста постепенно заполняет всю носовую пазуху. При прогрессировании патология начинает проявлять себя такими симптомами:
- головная боль и головокружения;
- затрудненное дыхание, заложенность носа;
- неприятные ощущения в области верхней челюсти, переносицы, лба, глаз, нёба;
- частые рецидивы хронических болезней – ринита, синусита, гайморита;
- слизистые выделения из носа, часто с гноем;
При увеличении размеров кисты могут проявиться такие признаки:
- может сместиться глазное яблоко;
- образуются припухлости под глазами;
- ощущение присутствия постороннего предмета вносу.
Описанные выше симптомы имеет киста как левой придаточной пазухи, так и правой. Признаки похожи на острый инфекционный гайморит, поэтому в первую очередь нужно обратиться к специалисту для установления точного диагноза.
Существует две разновидности расположения патологии. Одна из них – киста левой пазухи носа. Кисты могут быть как одиночные, так и множественные. В случае левостороннего расположения новообразования одна или несколько полостей располагаются в левой области.
По симптоматике и способам лечения киста в правой пазухе не отличается от левостороннего расположения. Но стоит учесть, что расположение патологии с одной стороны не означает, что симптомы будут ярко выражены только слева или справа. Так же, как и общие признаки могут относиться к кисте, образованной лишь с одной стороны носа.
Одно из разновидностей кистозных новообразований носит название одонтогенной кисты и располагается в верхнечелюстных (или гайморовых) пазухах.
Причиной появления этого вида являются заболевания дальних (коренных) зубов. Кисты гайморовой пазухи делятся на два вида:
- радикулярные (околокорневые) — характеризуется нарушением целостности связок, удерживающих зуб в альвеоле, кортикальной пластинки кости, окружающей зуб, при травмах зубов.
- фолликулярные – образуются в связи с неправильным формированием или повреждением зубообразующего эпителия.
Заниматься самодиагностированием в случае данной кисты не правильно. Лишь обращение к квалифицированному врачу-отоларингологу служит залогом своевременного обнаружения болезни. Он проверит на наличие воспалительных процессов и выпишет направления на необходимые анализы.
Основным методом диагностирования патологии является рентгенография. Рентгенографическое обследование пазух носа, хоть и не дает очень точного результата по размерам и местонахождению кисты, но является доступным и надежным методом диагностики.
Самым точным способом определить наличие, расположение и размеры патологии является компьютерная томография.
Другие диагностические мероприятия, которые врач может применить для определения кисты:
- эндоскопическое исследование;
- мазки из носовых протоков;
- пункция;
- санация носовых проходов;
- биопсия тканей;
- стоматологический осмотр;
- анализы мочи и крови.
После установления полной картины обследования, врач назначает соответствующее лечение.
В большинстве случаев, киста в носу не доставляет неудобств пациенту. Поэтому некоторые не торопятся ее вылечить. Чем же чревато отсутствие своевременного лечения болезни?
При любом инфекционном заболевании полости носа есть риск занесения патогенных микроорганизмов в полость кисты. Это может привести к возникновению гнойных процессов, которые могут распространиться на близлежащие ткани и головной мозг.
При интенсивном росте новообразования оно способно занять все доступное пространство. Это приводит к:
- нарушению дыхания пациента;
- головным болям;
- недостатку кислорода;
- спазмированию сосудов.
Недостаток кислорода негативно сказывает на работе всех органов и систем организма.
Большая киста в носу во время сна может привести к остановке дыхания и смерти. Поэтому при появлении первых симптомов патологии следует немедленно обратиться к врачу.
Разрыв кисты опасен тем, что ее гнойное содержимое попадает в полость носа. Если пациент не обратился к врачу, это может привести к воспалительным процессам в прилегающих тканях и образованию в них некрозов.
Признаками лопнувшей кисты может быть спазм, выделение светло-коричневой жидкости из носа и предшествуемая этому головная боль.
В первую очередь необходимо провести очищение (санацию) полости носа сосудосуживающими каплями Називин, Санорин, Ксилен. Затем промыть нос физраствором (либо раствор морской воды) и применять Мирамистин 3 раза в день. А также безотлагательно необходимо обратиться к специалисту.
При интенсивном прогрессировании кисты самым действенным и надежным способом борьбы становится хирургическое удаление. Операция может проводиться несколькими способами:
Один из самых простых и не дорогих способов избавиться от кисты. В ходе операции вскрывается передняя стенка пазухи носа и через отверстие извлекается киста. В стационаре после операции пациент находится 1,5-2 недели.
- нарушение целостности стенок пазухи – после вскрытия, стенка зарастает рубцами;
- часто после операции появляются синусит, гайморит и другие заболевания;
- длительный этап реабилитации.
Обычно применяется как крайняя мера при наличии противопоказаний к другим видам операций.
Щадящий метод, при котором даже нет необходимости в наркозе (ставится местное обезболивающее). Никаких надрезов не производится, инструменты хирурга (эндоскоп) вводятся через нос (верхнечелюстную пазуху). Операция малоинвазивна и восстановление пациента происходит в течение нескольких дней.
Один из самых современных методов удаления с коротким сроком реабилитации. Пациент уже через несколько часов после операции уходит домой. Травмирование слизистой оболочки все так же велико, как у классической резекции.
С помощью специального светодиода, врач воздействует на больной участок и испаряет его. Лазерный луч оказывает противовоспалительный эффект и ускоряет регенерацию тканей.
Не рекомендуется операция если:
- присутствуют проблемы со свертываемостью крови;
- при беременности и кормлении грудью;
- есть тяжелые заболевания сердца.
Период восстановления зависит от вида проведенной операции. В это время пациент может чувствовать сильные головные боли. Для борьбы с ними врач назначает нестероидные противовоспалительные средства. Одним из них является Кеторол. При необходимости, возможно применение сосудосуживающих и антигистаминных средств.
Также периодически необходимо проходить рентгенографию для контроля процесса выздоровления.
К возможным послеоперационным осложнениям можно отнести:
- при несоблюдении пациентом правил ухода после операции возможно занесение инфекции в нос;
- возможное онемение в зоне оперативного вмешательства при повреждении нервных волокон;
- общее ухудшение самочувствия от пребывания под наркозом;
- кровотечение.
Перечисленные осложнения чаще всего возникают при выполнении операции классическим способом, а также при низкой квалификации медперсонала.
Применяется, когда кистозное образование не доставляет неудобств пациенту и не образует осложнений (разрывы, нагноения). В зависимости от причины появления патологии назначается соответствующее лечение.
Устранение причины, вызвавшей кисту может устранить и саму патологию!
Если причиной послужили болезни зубов, то начать нужно с них. Возможно, этого будет достаточно для борьбы с кистой. Лечение кисты на фоне прогрессирующего гайморита нужно также начинать с устранения причины.
Категорически запрещается прогревать носовые пазухи при подозрении на кисту. Это может спровоцировать новообразование на интенсивный рост.
В качестве лекарственных препаратов назначаются:
- Виброцил, Отривин, Назол, Називин – как сосудосуживающие вещества;
- Полидекса, Изофра, Фузафунгин – антибактериальные и противовоспалительные;
- Ринолюкс, Салин, Аквалор, Мореназал – снимают отечность и улучшают отток слизи;
- Нвзонекс, Авамис, Фликсоназе – стероидные препараты.
Используется для промывания полости носа от скапливающейся слизи. Назначается в комплексе с другими средствами. Оказывает противоотечное и восстанавливающее действие на слизистую оболочку.
Лечение травами и настоями можно использовать лишь как вспомогательное средство к основному лечению.
- При проявлении симптомов необходимо обратиться к врачу – ЛОРу. Тянуть с этим не стоит, так как киста проявляет себя уже при достаточно внушительных размерах и интенсивном росте.
- Пройти все назначенные врачом анализы и обследования
- В зависимости от причин возникновения, размеров и локализации врач совместно с пациентом принимает решение – лечить или удалять.
- Консервативное лечение должно проходить под наблюдением врача и периодическими рентгенографическими исследованиями (если позволяют средства – МРТ или КТ).
- При наличии показаний к удалению следует выбрать метод проведения операции и избавиться от патологии. Лучший выбор – эндоскопическая операция.
- Для противодействия рецидивам – соблюдать все рекомендации врача и профилактические мероприятия.
Предотвратить появление кистозного новообразования можно. Следует соблюдать ряд правил:
- вовремя лечить респираторные заболевания, не доводить до острых форм;
- своевременное лечение зубов и периодические осмотры стоматолога;
- ставить прививки от гриппа;
- вести здоровый образ жизни;
- при появлении симптомов, указанных в данной статье – обращаться к специалисту.
Киста в носовой пазухе явление неприятное, но излечимое. Соблюдение правил профилактики и своевременное обращение к докторам сводит к минимуму возникновение осложнений при лечении. Не тяните с визитом к врачу и не занимайтесь самолечением. Будьте здоровы!
При наличии подтвержденной кисты носовой пазухи необходимо предоставить в военкомат медицинские справки и заключения. Освобождения от армии патология не даст, но могут дать отсрочку на время лечения и реабилитации. После медкомиссии в военкомате дадут направление к лору. Лечение, скорее всего, будет оперативным (хирургическим), восстановление после которого 1-2 недели.
МКБ-10 это Международная классификация болезней десятого пересмотра. Киста носа относится к разделу «Другие болезни верхних дыхательных путей» и имеет код j34.0 — Киста или мукоцеле носового синуса.
источник
В организме человека могут находиться образования, о которых он даже не догадывается. Часто такие находки выявляются при медосмотрах и при инструментальных методах исследования по поводу сопутствующего заболевания. Таким образом выявляются кисты. Кисты не несут никакой опасности при условии, что их размеры небольшие. Кисты могут образовываться и в гайморовой пазухе. Есть специфический симптом, который свидетельствует о наличии кисты гайморовой пазухи. Причины, симптомы проявления и необходимость в лечении кисты гайморовой пазухи читайте в нашей статье.
Частое развитие ринита и/или гайморита на некоторое время прекращает аэрацию и насыщение воздухом гайморовой пазухи. При этом внутренние стенки гайморовой пазухи, которые представлены слизистой оболочкой, теряют возможность выполнять свои физиологические функции. Слизистая оболочка гайморовой пазухи имеет железы, секрет которых выделяется выводными протоками.
При воспалительных процессах в пазухе или частых ринитах выводные протоки желез слизистой оболочки гайморовой пазухи закупориваются. Так как жидкости некуда выходить, она застаивается в пазухе. Образовывается киста гайморовой пазухи, стенки которой представлены эпителием, который продолжает вырабатывать слизь. В кисте содержится жидкость, которой становится все больше.
Второй причиной развития кисты гайморовой пазухи является анатомическая особенность строения носа. Имеется в иду искривление перегородки носа, которое препятствует нормальному прохождению воздуха в пазуху. Также неправильное строение соустья, через которое воздух попадает в пазуху, тоже может иметь свои анатомические особенности или быть суженным после перенесенных часто рецидивирующих гайморитов. Патологии зубов также могут вызвать развитие кисты гайморовой пазухи. Инфекция от больных зубов распространяется на их корни, откуда процесс переходит в гайморову пазуху.
Киста гайморовой пазухи может проявиться спустя несколько лет после ее появления, а может и вовсе образоваться и самостоятельно пройти, не вызвав никаких симптомов. Часто кисту гайморовой пазухи обнаруживают во время рентгенографии черепа при остром гайморите или травмах. Редко киста гайморовой пазухи сильно тревожит пациента, что заставляет его обратиться за медицинской помощью. В некоторых случаях киста может быстро расти, вызывая такие симптомы:
- Постоянные выделения из носа слизистого характера или стекание слизи по задней стенке глотки.
- Заложенность носа и затруднение дыхания носом обычно при наличии кисты.
- Головная боль распирающего характера, которая усиливается при опускании головы.
- Частые рецидивы ринита и гайморита, который сопровождается гнойными выделениями из носа, повышением температуры, головной болью и общим недомоганием.
Специфический симптом, который свидетельствует только о наличии кисты гайморовой пазухи — периодическое выделение прозрачной ярко желтой жидкости из одного носового хода (на стороне поражения).
Выделение жидкости при кисте гайморовой пазухи бывает при резком опускании головы вниз или во время сна. Ночью, когда голова пациента находится в горизонтальном положении и все сосуды расширены, пациент может проснуться от ощущения якобы кровотечения из носа, но цвет вытекающей жидкости не красный, а желтый. Это указывает на переполнение кисты гайморовой пазухи, вследствие чего лишняя жидкость выходит наружу.
В большинстве случаев киста гайморовой пазухи является случайной находкой. Если у пациента есть жалобы, после сбора анамнеза и риноскопии доктор может определить наличие кисты гайморовой пазухи. Для подтверждения диагноза проводится рентгенография пазух носа, при необходимости делают КТ. В некоторых случаях требуется проведение диагностической пункции гайморовой пазухи.
Если киста выявлена случайно и не тревожит пациента, лечить ее не нужно. При периодическом вытекании жидкости из носовой полости лечение также не требуется. Если пациента тревожат такие симптомы, как постоянная заложенность носа, головные боли и частые гаймориты – лечение кисты обязательное.
Перед проведением лечения пациента должен осмотреть стоматолог для исключения причины кисты из-за больных зубов. Лечение кисты гайморовой пазухи только оперативное. При этом, если у пациента острый гайморит, операция откладывается.
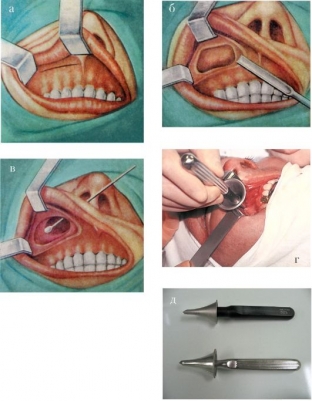
При операции чаще используют доступ через разрез в верхней губе. Если у пациента искривлена перегородка носа, во время операции устраняют искривление перегородки и удаляют кисту гайморовой пазухи через соустье. После операции тампонируют носовые ходы.
Для профилактики кисты гайморовой пазухи необходимо регулярно посещать стоматолога и при первых симптомах обращаться к отоларингологу.
источник


Железы открываются протоками в полость пазух и при закупорке, по какой-либо причине, секрет скапливается между листками эпителия, образуя округлые выпячивания различного размера – кисты.
Что такое киста? Это доброкачественное образование, заполненное жидким содержимым. Оболочка пазух бедна кровеносными сосудами и нервными окончаниями, поэтому, как правило, патология протекает бессимптомно и обнаруживается случайно.
Патология редко требует лечения, если не доставляет человеку дискомфорта. В зависимости от способа образования патологии подразделяются на:
Истинные, как правило, образуются при закупорке выводных протоков железы, а ложные – не имеют внутреннего слизистого слоя, его роль выполняют другие ткани.
Жидкость, заполняющая образование, выделяется в результате воспалительного процесса, причина которого – инфекционный агент или аллергическая реакция.

Нарушение носового дыхания приводит к различным патологическим состояниям, вызванным недостаточным поступлением кислорода в организм, например заболеваниями сердечно-сосудистой системы, головными болями.
Наиболее опасны последствия осложненных кист, когда присоединяется микробная инфекция, вызывающая частые обострения гайморита, сдавление зрительного нерва, некроз тканей и остеомиелит костей верхней челюсти или деформацию костей черепа. Опасность при разлитом гнойном процессе представляет и близкое расположение пазух носа к головному мозгу.
Что делать при обнаружении кисты носовых пазух? Если она не прогрессирует и не доставляет дискомфорта, то ее не трогают, но требуется постоянное наблюдение.
В случае же если новообразование беспокоит, то единственным действенным методом лечения является оперативное удаление.
Основной причиной появления патологии, является наследственная предрасположенность и снижение иммунитета. В частности влияние таких предрасполагающих факторов, как:
- хронические воспалительные процессы в носовой полости;
- частые простудные заболевания;
- аллергические реакции;
- воспалительные процессы в ротовой полости, в том числе в тканях зуба, деснах и т.д.;
- анатомические дефекты носовой перегородки;
- врожденные аномалии развития твердого неба и лицевых костей и т.д.

- заложенность, которая не поддается терапии обычными лекарственными препаратами;
- затрудненное дыхание;
- боль в проекции пазухи, в которой локализована киста. При надавливании, болит сильнее;
- болевые ощущения иррадиирует в лобную, подорбитальную часть черепа, крылья носа;
- чувство, что в зоне локализации есть инородное тело;
- ухудшение состояния при изменении атмосферного давления;
- при присоединении микробного агента симптомы напоминают проявления гайморита .
Вне зависимости от локализации, киста левой пазухи предъявляет те же симптомы, что и правой. Степень манифестации новообразования зависит от его величины и содержимого.
Может случиться так, что если киста в носу лопнула и в полость вытекает содержимое, есть риск распространения воспалительного процесса на прилежащие ткани. При присоединении микробной инфекции к перечисленным симптомам присоединяются:
- проявления лихорадочного состояния;
- гнойное отделяемое;
- отечность и гиперемия мягких тканей переносицы, лба или носогубного треугольника.
При деструктивных изменениях костной ткани, слышны крипетирующие звуки во время жевания. В сложных случаях, при давлении кисты на глазной нерв больной жалуется на диплопию – двоение изображения.
Киста основной пазухи у детей, чаще всего является следствием воспалительных процессов молочных зубов и сопровождается болевыми ощущениями, слезотечением, заложенностью.
Так как симптомы патологии не являются характерными и могут быть вызваны другими заболеваниями, то большое значение в уточнении диагноза имеют адекватные методы исследования.
Так же в результате диагностики определяют локализацию, степень развития патологического процесса и вид образования.
Как определить наличие кисты в носовой полости? Кроме лабораторных исследований, применяются методы аппаратной диагностики:
После уточнения предварительного диагноза назначается лечение или применяется выжидательная тактика.
Лечение состоит в назначении препаратов местного действия в виде спреев или капель, которые оказывают воздействие:
- сосудосуживающее (деконгестанты) – Виброцил, Назол, Отривин, Риназолин, Називин и др.;
- противовоспалительное и антибактериальное – Изофра, Фузафунгин, Полидекса ;
- муколитическое – улучшают отток жидкости и снимают отечность – Мореназал, Салин, Аквалор, Ринолюкс;
- стероидных препаратов – Фликсоназе, Авамис, Назонекс и др.
По показаниям могут назначаться обезболивающие препараты и антигистаминные лекарства. Фитодренажный спрей для носа при кисте, которая не требует оперативного вмешательства, используется в комплексном медикаментозном лечении. Спреем промывают полости, чтобы избавится от содержимого.
Кроме того, фитодренажный спрей оказывает противоотечное, подсушивающее, регенерирующее и восстанавливающее воздействие. После того, как пазухи освободились, и был обеспечен нормальный отток жидкости, в полость закапывают специальные рассасывающие фиторастворы.
Решение обычно должен принимать врач. Если новообразование, несмотря на консервативное лечение, продолжает прогрессировать или к содержимому присоединяется патогенная микрофлора, то ставится вопрос о хирургической операции. Нужно ли удалять образование также определяет врач, но учитывается и пожелание пациента.
Если размер образования превышает 1 см в диаметре или воспалительный процесс имеет высокую интенсивность и угрожает тяжелыми осложнениями, а также и по желанию пациента, то проводят операцию, с использованием:
- Лазерной вапоризации;
- Классическим методом;
- Эндоскопическим методом.
Лазерное удаление, при возрастающей популярности метода, назначается не так часто, так как для доступа внутрь пазухи все равно необходимо провести вскрытие ее полости. Через надрез под верхней губой в пазуху вводится светодиод, который испускает лазерный луч.
Реабилитационный период длиться гораздо меньше, а сама операция менее травматична, чем классическая. Воздействие лазерного луча оказывает противовоспалительное воздействие и стимулирует регенерацию тканей. Метод показан больным с бронхиальной астмой.
Те, кому удаляли новообразование лазерным методом, по-разному отзываются об операции. Но, в основном отзывы положительные, хотя пациенты и отмечают болезненность в области разреза. Как удаляют другими методами?
Наиболее часто используемый метод, так как не требует специального оборудования и стоит гораздо дешевле аппаратных методик. Операция проводится по методу Калдвелл-Люка.
В классическую методику внесены изменения, которые позволяют более щадяще подойти к пазухе, не пересекая нервы, что может привести к парестезии. Вмешательство проводят под общим наркозом или под местной анестезией, в зависимости от показаний или пожелания пациента.
Рассечение мягких тканей проводят по переходной складке под верхней губой, от уздечки до первого коренного зуба. Затем, в обнажившейся кости делают трепанационное отверстие, через которое удаляют кисту гайморовой пазухи. Затем формируют соустье с носовой полостью, удаляя часть кости и формируя лоскут, который подшивают к слизистой полости.
Соустье тампонируют введением тампона через нос и накладывают шов на входном разрезе. Тампон извлекают через несколько дней, и дальнейший уход состоит в промывании полости носа антисептическим раствором. Больной проводит в стационаре 1,5-2 недели.
Методом Денкера удаляют большие новообразования, расположенные на задней стенке в гайморовой пазухе. Причем доступ к полости проводят через лицевую часть. Этим метод отличается от предыдущего.
Операция травматична, но большое операционное поле позволяет более точно действовать и удалять образования в труднодоступных местах, а так же множественные кисты.
Наименее траматичный метод, так как не нарушается целостность стенок пазухи. Эндоскоп вводят в полость и под контролем видеоаппаратуры, удаляют.
Операция малотравматична, в результате не образуется косметических дефектов или рубцовых изменений слизистой. Реабилитационный период составляет несколько дней. Вмешательство проводят под местной анестезией.
Некоторые, слыша о методе лечения гайморита через проколы, интересуются – можно ли прокалывать кисту? Суть в том, что ее прокалывают при пунктировании, но оставшиеся в полости ткани могут привести к образованию новых выростов.
- Нарушение свертываемости крови;
- Злокачественные процессы;
- Заболевания сердца и сосудистая патология;
- Период гестации и лактации.
Как любое оперативное лечение, все перечисленные методы могут иметь последствия.

- Кровотечение, которое, как правило, обусловлено патологией сосудов или низкой свертываемостью крови;
- Ухудшение общего самочувствия, спровоцированное применением общего наркоза;
- Послеоперационное инфицирование при несоблюдении правил ухода в постоперационный период;
- Изменение тембра голоса, что вызывает изменение резонирующей способности пазух;
- Онемение и парестезия в зоне проекции оперативного вмешательства, при повреждении нервных волокон и т.д.
Современные методы терапии редко сопровождаются осложнениями после удаления патологии. О риске их возникновения больного перед операцией предупреждает врач. Во многом успех зависит от опыта и квалификации операционной бригады.
Как правило, народными методами проводится симптоматическое лечение. При небольших размерах новообразований можно добиться стабилизации состояния, но полностью удалить возможно только оперативными методами.
В интернете есть много информации, сообщающей как вылечить кисту без операции, но эффективность приводимых методов не доказана. Главным образом используют лекарственные травы в виде настоев и отваров.
Их используют для промывания полости носа, чтобы снять отечность – вахта, вереск, горец почечуйный, гулявник лекарственный, желтофиоль и др.
[ads-pc-1][ads-mob-1] Противомикробными свойствами обладают жабник полевой, зверобой, золотая розга, мать – и- мачеха, ноготки, шалфей и др.
Как вспомогательное средство в комплексной терапии можно использовать такие травы, как чистотел, цикламен, чага, марьянник, пижма и т.д. Они оказывают противоопухолевое действие и облегчают рассасывание кист.
Единственный путь избежать образования кист – это профилактика, которая предусматривает:
- своевременное лечение воспалительных процессов в носовой и ротовой полости;
- повышение общего иммунитета;
- избегать длительного действия летучих веществ;
- купировать аллергические реакции и т.д.
От новообразований в носу не застрахован никто, так как патология встречается у большинства людей. Соблюдение мер профилактики предотвратит прогрессирование патологии и ее рецидива.
источник
Обильное выделение прозрачной жидкости из носа (ринорея) — спутник большинства респираторных заболеваний. Если при наклоне из носа течет вода, причиной тому стала гиперактивность желез (бокаловидных клеток) в слизистых оболочках ЛОР-органов. Спровоцировать патологические процессы могут нейровегетативные нарушения, инфекционные или аллергические агенты.
Активность бокаловидных клеток в носоглотке контролируется рецепторами. Воздействие химических и физических факторов на нервные окончания приводит к усилению или снижению секреторной функции одноклеточных желез. В статье будут рассмотрены основные причины эвакуации слизи из носа при наклоне головы, а также наиболее эффективные методы лечения патологии.
Назальная слизь (муконазальный секрет) — прозрачная водянистая жидкость, которая вырабатывается железами слизистой носоглотки, т.е. бокаловидными клетками. В ее состав входят мукопротеины, нейтрофилы, соль, вода и клетки эпителия. Слизь выполняет в организме защитную функцию — выводит из дыхательных путей чужеродные объекты (пыль, аллергены) и предотвращает развитие болезнетворной флоры в полости носа.
Ринорея (гиперсекреция муконазального секрета) — явный признак воспаления верхних отделов респираторного тракта. Вызвать нежелательные реакции в тканях могут:
Аллергия — неинфекционное заболевание, причиной развития которого являются сбои в механизмах реализации иммунных ответов на действие аллергенов. Иными словами, аллергия — неадекватная реакция иммунной системы на воздействие раздражающих агентов: пыли, лекарственных препаратов, продуктов питания, шерсти животных и т.д. Если при наклоне головы из носовых ходов начинает капать прозрачная жидкость, скорее всего, причиной тому стал аллергический риноконъюнктивит (поллиноз).
Помимо ринореи, поллиноз сопровождается следующими симптомами:
- отек слизистой носоглотки;
- воспаление конъюнктивы глаз;
- периодическое слезотечение;
- затрудненное носовое дыхание;
- постоянное чихание.
Запоздалое лечение аллергического риноконъюнктивита чревато развитием синусита и гнойного воспаления в носоглотке.
Немногие знают, что в слизи содержатся полисахариды, которые в буквальном смысле слова являются пищей для болезнетворных микробов и грибков. Если вовремя не ликвидировать гиперсекрецию и застой слизи в носу, впоследствии это может спровоцировать размножение условно-патогенных микроорганизмов в носовой полости.
Если из носа начинает капать водичка, причиной тому может стать катаральное (негнойное) воспаление в респираторном тракте. Размножаясь в слизистых оболочках, вирусы провоцируют раздражение нервных окончаний в мягких тканях. Как следствие, это приводит к усилению секреторной функции бокаловидных клеток и образованию избыточного количества прозрачной жидкости в носу.
Гиперсекреция назального секрета чаще всего связана с развитием следующих респираторных заболеваний:
- гайморит — воспаление гайморовых (верхнечелюстных) околоносовых пазух, которому часто предшествуют простудные заболевания;
- фронтит — одностороннее или двустороннее воспаление лобных околоносовых пазух, сопровождающееся болями в области надбровий;
- ОРВИ — группа респираторных заболеваний, характеризующихся вирусным воспалением слизистых носоглотки.
В 7 из 10 случаев выделение назальной жидкости при наклоне туловища свидетельствует о развитии гайморита.
Усиленная продукция прозрачной слизи зачастую возникает на начальном этапе развития вирусных инфекций. Увеличение количества жидкого экссудата в носоглотке способствует вымыванию болезнетворных агентов из дыхательных путей. По мере прогрессирования инфекционного процесса консистенция и цвет назального секрета могут меняться. Наличие неприятного гнилостного запаха и желтых выделений может сигнализировать об образовании гнойных очагов воспаления в носовой полости.
Вазомоторный ринит — неинфекционное заболевание, характеризующееся утолщением слизистой в носовой полости. Набухание тканей связано с нарушением тонуса кровеносных сосудов и их избыточным кровенаполнением. Спровоцировать вегетативные нарушения могут:
- эндокринные заболевания;
- доброкачественные опухоли (назальные полипы);
- искривление носовой перегородки;
- аллергические реакции;
- злоупотребление сосудосуживающими средствами;
- вегетососудистая дистония.
Стрессовые ситуации, загазованный воздух, гипотония и злоупотребление оральными контрацептивами повышают вероятность развития вазомоторного ринита в 3 раза.
Вода из носа появляется из-за патологических изменений в структуре тканей носоглотки. Утолщение слизистых оболочек приводит к увеличению количества бокаловидных клеток в носовой полости, которые начинают продуцировать еще большее количество муконазального секрета.
Методы лечения ринореи определяются причинами повышения секреторной активности одноклеточных желез в носоглотке. Вирусные заболевания можно устранить посредством приема лекарств антивирусного и сосудосуживающего действия, аллергический ринит — антигистаминными препаратами, а вегетативные нарушения — медикаментами симпатомиметического действия, которые способствуют сужению сосудов в носовой полости.
Аллергические заболевания лечатся с помощью антигистаминных препаратов и гормональных противовоспалительных средств. В состав противоаллергических медикаментов входят вещества, которые препятствуют выработке медиаторов воспаления, к которым относятся серотонин и гистамин. Как правило, в схему лечения аллергического риноконъюнктивита включают:
- топические глюкокортикостероиды — «Акортин», «Беклат», «Преднизолон»;
- противоаллергические назальные средства — «Назонекс», «Аллергодил», «Фенистил»;
- антигистаминные капсулы и таблетки — «Зиртек», «Ривтагил», «Дипразин».
В периоды цветения ветроопыляемых растений людям, страдающим сенной лихорадкой, рекомендуется закапывать в нос «Назаваль».
Вазомоторный ринит в большинстве случаев поддается только симптоматическому лечению. При отсутствии эффекта от использования медикаментов пациентам назначают физиотерапевтические процедуры — фонофорез с кортикостероидами, лазерную терапию и электрофорез с препаратами на основе хлорида кальция.
Из лекарственных препаратов для облегчения симптомов вазомоторного ринита используют:
- симпатомиметические лекарства — «Назол», «Эфедрин», «Санорин»;
- альфа-адреноблокаторы — «Ксимелин», «Нафтизин», «Називин»;
- антигистаминные средства — «Супрамин», «Бравегил», «Клемастин»;
При сильной гипертрофии (утолщении) слизистой носоглотки осуществляется деструкция сосудистых структур в мягких тканях, благодаря чему уменьшается отечность в носовых каналах.
Случается, что жидкость при наклоне головы выливается из носа только на протяжении 3-4 дней, после чего симптоматическая картина дополняется миалгией (боль в мышцах), слабостью, лихорадкой и т.д. Как правило, это свидетельствует о развитии вирусной инфекции в органах дыхания. Для устранения неприятных симптомов и патогенной флоры в очагах воспаления используют:
- антивирусные таблетки и капсулы — «Тамифлю», «Амизон», «Ремантадин»;
- сосудосуживающие назальные капли — «Отривин», «Нокспрей», «Галазолин»;
- местные антивирусные мази — «Виферон», «Пиносол», «Оксолиновая мазь»;
- растворы для промывания носа — «Хлоргексидин», «Натрия Хлорид», «Мирамистин».
Важно! Антивирусные средства не помогают в лечении бактериального и гнойного воспаления носоглотки.
Противовирусные препараты способствуют уничтожению только вирусных патогенов — аденовирусов, коронавирусов, пикорнавирусов и т.д. Если назальный секрет имеет желтый цвет и неприятный резкий запах, в 93% случаев это свидетельствует о развитии бактериальной или грибковой флоры в органах дыхания.
Выделения из носовых пазух никого не пугают. Это довольно обычное явление у детей и взрослых, которое возникает при простуде, переохлаждении или аллергии. Характер истечений из носа может быть различным: иметь густую или водянистую консистенцию, прозрачный либо зеленоватый цвет. Намного реже из носа течет желтая жидкость. Что это такое и симптомом каких заболеваний является, рассмотрим ниже.
При обычной простуде или гриппе из ноздрей обильно вытекает прозрачная жидкость и слезятся глаза. Помимо этого, при ОРЗ и ОРВИ появляется жжение и заложенность носа. Через несколько дней жидкие сопли становятся вязкими и приобретают зеленоватый оттенок. При грамотной терапии через неделю насморк проходит без последствий.
Если человек испытывает переохлаждение или занимается физическим трудом на улице в холодное время года, вытекающая из носа прозрачная слизь также считается нормой. Капающая из ноздрей вода может быть симптомом аллергии. Обильная секреция появляется только при контакте с раздражителем, и сразу исчезают после его устранения.
Если из носа потекла желтая жидкость и появились головные боли, следует насторожиться. Эти неприятные симптомы говорят о развитии серьезной патологии.
Итак, почему же возникают желтые выделения? Самые частые причины:
- Киста гайморовой пазухи.
- Гайморит.
- Синусит.
Обнаружив у себя признаки этих недугов, следует срочно обратиться к отоларингологу для консультации. Не стоит терять драгоценное время и заниматься самолечением.
Это достаточно распространенная причина истечения из носа желтой жидкости. Киста представляет собой доброкачественное новообразование, расположенное в гайморовой пазухе. Ее нередко путают с гайморитом из-за схожести проявлений.
Недуг чаще всего протекает скрыто, однако существуют отдельные симптомы, по которым можно диагностировать заболевание:
- при наклоне головы из ноздри льется желтая жидкость;
- постоянная или периодическая заложенность носа со стороны расположения кисты;
- частые мигрени и дискомфорт в области пораженной пазухи;
- затрудненное дыхание через нос в состоянии покоя.
Ярко-желтая субстанция является серозным содержимым кисты. Если со слизью выходят сгустки крови, это говорит о нарушении целостности патологического образования. В этом случае больному требуется госпитализация.
Киста не поддается медикаментозной терапии. Для ее удаления прибегают к хирургической операции, которая проводится с помощью эндоскопа либо посредством надреза над верхней губой.
Инфекционный процесс в гайморовых пазухах нередко сопровождается выделением желто-зеленой слизи из ноздрей. Недугу сопутствуют симптомы, которые зависят от вида патологии: острой или хронической.
- головные боли и чувство тяжести в переносице при наклоне;
- повышение температуры до 38° C;
- обильные желтые выделения из носа с гнойным запахом;
- болезненность лобной и щечной области, особенно при нажатии на зону гайморовых пазух.
При хронической форме отмечаются:
- постоянная заложенность носа;
- частые головные боли;
- отечность слизистой носа и насморк;
- чувство распирания половины лица.
Гайморит — очень опасное заболевание. При отсутствии лечения недуг осложняется распространением инфекции в близлежащие ткани и может стать причиной острого тонзиллита, фарингита, остеомиелита, заболеваний зубов и десен.
При гайморите нередко наблюдаются желтые выделения из носа
В тяжелых случаях у больного развивается менингит, который в дальнейшем может привести к слепоте и глухоте.
Желтая жидкость из носа с неприятным запахом нередко появляется при синусите. Это досадное заболевание развивается как осложнение после недолеченного насморка, гриппа и других инфекций либо вследствие травмы лицевой части черепа.
Основные проявления недуга:
- сильные мигрени;
- покраснение кожных покровов со стороны воспаленной пазухи;
- повышение температуры тела;
- сухой кашель, усиливающийся ночью;
- из ноздрей бежит гнойная слизь желтого цвета.
- Лечение синусита занимает немало времени и проводится в несколько этапов.
Синусит — одна из причин желтых выделений из носа
На ранней стадии заболевания больному прописывают сосудосуживающие капли, которые снимают отек слизистой и облегчают дыхание. Затем назначают антибиотики. Это позволяет быстро локализовать воспалительный процесс и вывести из пазух скопившийся гнойный экссудат. Лечебный курс может занять от 14 дней до двух месяцев.
Если консервативная терапия не приносит облегчения, пациенту показано хирургическое вмешательство. Проводится оно с помощью лазера.
У малышей нередко текут сопли желтого цвета. Многих родителей волнует вопрос, из-за чего так происходит и насколько это опасно.
У ребенка в возрасте до 12 месяцев ринит протекает совсем не так, как у взрослого больного. Причина в особом строении полости носа. У младенцев носовые проходы значительно уже, поэтому слизь намного быстрее их закупоривает и затрудняет дыхание.
Появление у ребенка подозрительных выделений с неприятным запахом должно насторожить родителей. Они могут оказаться симптомом опасных патологий и привести к серьезным осложнениям.
Если желтая жидкость капает из ноздрей на фоне длительного насморка, это может свидетельствовать о развитии у малыша гайморита, синусита или тонзиллита.
Желтая жидкость из носа у ребенка может оказаться признаком серьезных заболеваний
Помимо истечения слизистых выделений, у ребенка могут отмечаться и другие симптомы заболеваний, которые выражены менее ярко, чем у взрослого пациента:
- повышение температуры;
- вялость;
- потеря аппетита;
- боли в области гайморовых пазух.
При слабости сосудов к желтой жидкости примешивается небольшое количество крови. При запущенных патологиях отмечается появление гнойно-кровянистой секреции с гнилостным запахом. Такие проявления требуют срочного обращения к педиатру и лечения в условиях стационара.
Как правило, характер и цвет жидкости позволяет установить предварительный диагноз на ранних стадиях недуга. Более точный ответ о причине желтых выделений из носа врач-отоларинголог сможет дать после полного медицинского обследования.
Большинство людей привыкло, что при бактериальных или вирусных инфекциях из полости носа течет жидкая субстанция. Например, риниту часто сопутствуют проявления аллергии, из-за чего из носовой полости обильно выделяется прозрачная жидкость. При аллергическом рините может помочь посещение аллерголога, а при насморке остановку текущих из носа выделений обеспечит должное лечение.
Иное дело, если сочащаяся сопровождается болезненными ощущениями во время движения, к примеру, при наклонении головы. Такие выделения говорят об осложнениях или опасных заболеваниях, протекающих в организме. Вот почему они являются поводом для скорого обращения к отоларингологу.
Причины выделения желтой субстанции из носа и болевые ощущения при поворотах головы или ее наклонах могут заключаться в развитии гайморита и синусита и образовании кисты гайморовой пазухи. Если не провести своевременное лечение, вышеперечисленные заболевания могут довести до тяжких осложнений. Во избежание этого необходимо скорейшим образом провести лечение.
Воспалительный процесс в околоносовых синусах называется гайморитом. Он бывает острого типа и хронического.
Одним из основных симптомов острого гайморита является обильно выделяющаяся желтая жидкость из носа. Остальные признаки острой формы данной болезни:
- острые боли при движении головы в разные стороны;
- температура, лихорадка;
- боли в подглазничном районе, особенно остро проявляющиеся при пальпации.
Симптомы хронического гайморита немного другие:
- кашель;
- осложненное дыхание через носовую полость;
- постоянный или обостренный ринит.
Хроническая форма болезни тоже сопровождается неприятными ощущениями вокруг глаз, но они слабее выражены. Однако выделение воды из носовой полости, имеющей желтоватый оттенок, сопровождает обе формы этого заболевания.
Развитию гайморита способствуют:
- частые простудные заболевания;
- хронические ЛОР-заболевания;
- в редких случаях аллергические реакции;
- неудачные одонтологические манипуляции (например, неправильное лечение зуба, повлёкшее за собой распространение бактерий в пазухи).
Важно! Ни в коем случае при гайморите нельзя лечиться самостоятельно,а также вообще не лечить заболевание, поскольку инфекция может распространиться в мозг, что неминуемо приведет к частичной или полной слепоте или глухоте.
Самое верное решение – посещение врача. Специалист возьмет анализы, направит на рентген и лишь после полученных сведений определит, поможет ли в данном случае консервативное лечение или необходимо оперативное вмешательство. Чтобы дело не дошло до такого, не игнорируйте симптомы болезни. Помните, вытекающая из носа желтого цвета водичка тоже является симптомом.
Синусит – это еще одна болезнь, из-за которой может потечь из носа вода желтого цвета. Эта слизистая вода имеет гнойное происхождение, поэтому обладает резким, гнилостным запахом. Причинами развития синусита являются грибковые, бактериальные, вирусные инфекции.
Выделяют следующие симптомы синусита:
- односторонняя заложенность носовой полости;
- сильнейшие боли в районе околоносовых синусов (усиливающиеся, если наклоняться вниз или двигаться вперед);
- повышенная температура;
- сухой кашель;
- текущий из носа зеленоватого или желтого оттенка гной;
- покраснение кожи на месте воспаления пазухи;
- частичная или полная потеря обоняния.
При лечении этой болезни в первую очередь откачивают гной, накопившийся в носу. Делается это путем промывки носа. Если случай запущенный, приходится делать надрез и хирургическим путем удалять гной. После этого больному будет назначен курс антибиотиков, направленный непосредственно на борьбу с инфекцией.
Важно! Нельзя переставать принимать лекарства после малейшего улучшения, это приведет к тому, что болезнь все равно вернется.
Если течет желтая жидкость из носа, но нет повышенной температуры, значит, в околоносовом синусе появилось доброкачественное образование – киста гайморовой пазухи.
Чаще всего болезнь протекает без симптомов, но в редких случаях могут наблюдаться такие:
Иногда цвет субстанции меняется на красный, кровяный. Почему такое происходит, объяснить нетрудно. Это значит, что в слизистую по какой-то причине начала попадать кровь. Возможно, кровяные сгустки вследствие травмы перемешались с другими выделениями. В таком случае нужно неотложно госпитализировать больного.
Киста гайморовой пазухи появляется при:
- аномальном строении носовой полости;
- полипах;
- воспалительном процессе в околоносовых синусах;
- ринитах с обострениями;
- аллергических реакциях.
Вообще, киста пазухи не очень опасна. Многие, имеющие такое образование, живут вполне нормальной жизнью. Киста годами может не беспокоить, но в случае воспалительного процесса она может дать знать о себе, становясь причиной потери памяти, сосудистых и сердечных заболеваний, переутомления,
Киста представляет опасность в случае, когда из желтоватого цвета. Это говорит о том, что пора посетить специалиста.
Киста околоносовых синусов не лечится, ее удаляют с помощью оперативного вмешательства, которое осуществляется двумя способами: эндоскопическим и классическим.
Эндоскопическую операцию проводят так: через носовой ход вводят эндоскоп, которым производят удаление кисты. Классическую проводят следующим образом: верхняя губа надрезается, происходит разрушение перегородочной стенки носа. После такой операции абсолютное восстановление носовой полости невозможно.
Если из носа течет желтая жидкость, возможно, это не имеет никакого отношения к рассмотренным болезням, а связано с другими, вполне безобидными явлениями. В конце концов, слизистая всегда должна быть увлажнена, чтобы защищать дыхательные пути от различных инфекций, просто иногда она может работать более интенсивно, например, если зайти в теплое помещение после нахождения на холоде. У взрослого человека иногда течет желтая жидкость из носа, что это? Такое бывает после тяжелой физической нагрузки. Вот почему не следует сразу паниковать. Если слизь прозрачная – это нормально. Бить тревогу нужно, только если она желтая и в ней имеются кровянистые вкрапления.
Причины выделений из носа бывают самые различные, но стоит отметить, что в норме такое явление не должно наблюдаться. Если всё-таки Вы заметили у себя необычные выделения из носа, то необходимо как можно скорее обратиться к доктору. Жёлтые выделения характерны для воспалительных процессов, возбудителями которых являются бактерии.
Наиболее часто встречающимся заболеванием, которое сопровождается выделениями слизи жёлтого и зеленого оттенков является гайморит.
Гайморит — это воспаление придаточных пазух носа.
- Частые или хронические болезни лор-органов,
- Ааллергия,
- Несвоевременное лечение зубов также является вероятной причиной гайморита.
Происходит процесс распространения микробов и бактерий из места локализации зуба в носовую верхнечелюстную пазуху.
Гайморит очень опасное заболевание, поэтому с визитом к отоларингологу затягивать не стоит. Гайморовы пазухи расположены в непосредственной близи с глазами и головным мозгом, что и представляет огромный риск осложнений, если лечение своевременно не начать. Так как в случае попадания инфекции из пазухи носа в головной мозг может развиться такое заболевание как менингит (воспаление оболочек мозга), что может быть чревато:
Но такие осложнения скорее исключение, чем правило.
Инфекция из носовых пазух также может вызвать:
- Фарингит (воспаление глотки),
- Остеомиелит (воспаление костного мозга),
- Ангину,
- Заболевания зубов.
Нередки случаи, когда при хронической форме гайморита возникал абсцесс.
- Диагностика гайморита состоит из ряда мероприятий. Вначале следует пройти осмотр врачом пациента и изучение симптомов. Если наблюдаются гнойные , отечность, то доктор дает направление на рентген придаточных пазух носа. Светлое пятно в области верхней челюсти на снимке означает наличие воспаления, и, следовательно, сам гайморит. Но такой способ не всегда дает сверхточные результаты.
- Наиболее эффективным способом определения наличия гайморита является пункция . Эта процедура проводится по показаниям отоларинголога и заключается в проколе стенки пазухи. Затем врач, используя шприц, производит изъятие слизи из пазухи с последующим промыванием лечебным раствором. Пункцию делают под местной анестезией. Данная процедура не всегда требуется. Прокол делают лишь в наиболее тяжелых случаях заболевания. Стоит обратить внимание на то, что процедура прокола пазухи может вызвать осложнения:
- Закупорку кровеносных сосудов,
- Фегмону глазницы,
- Эмфизему щеки,
- Эмфизему лазницы.
- заключается в обеспечении оттока гнойного содержимого пазух, а для этого медицинскими средствами (спреи, капли) снимают отечность слизистой носа. Также, в ходе лечения используют антибиотики.
Ещё одной распространенной причиной появления выделений жёлтого оттенка из носа является киста околоносовых пазух. Данное новообразование представляет собой патологическую полость, которая имеет в себе содержимое.
Такая полость не всегда дает о себе знать и чаще всего протекает бессимптомно. Человек за всю свою жизнь может так и не узнать о наличии у него новообразования.
Но всё-таки есть некоторые симптомы, проанализировав которые можно прийти к выводу о наличии кисты. Это:
- Заложенность носа (как постоянная, так и периодическая),
- Головные боли.
- Если человек, у которого имеется новообразование, занимается дайвингом, то при погружении на глубину возникает дискомфорт и нередко расположения кисты.
Диагностируют данную патологию при помощи рентгенограммы. Для уточнения результатов, как и при гайморите, делают прокол пазух носа и изымают жидкость жёлтого цвета, являющуюся содержимым кисты. Для определения локализации кисты проводят дополнительное контрастное рентгенологическое обследование или компьютерную томографию. Последняя процедура дает наиболее точные результаты, которые могут использоваться при удалении новообразования.
Лечение кисты хирургическое, но не во всех случаях возможно и необходимо оперативное вмешательство.
- Первый метод — классический . Заключается в удалении патологической полости через разрез под губой и сопровождается разрушением стенок пазухи. В результате полное восстановление пазухи не происходит, а место вскрытия всего лишь зарастает рубцами, что в дальнейшем может причинять человеку немалый дискомфорт, а также возможно развитие синуситов в будущем как следствие нарушения нормального функционирования пазушных желёз. Данный метод возник уже давно и даже, несмотря на множество недостатков, продолжает применяться в медицине.
- Второй метод более новый и менее болезненный . В данном случае киста удаляется с использованием эндоскопической техники. Врач не делает никаких хирургических манипуляций, весь процесс осуществляется через носовые отверстия и естественные отверстия пазух носа.
Существует масса способов лечения кисты, и терапевтические меры, как правило, назначаются индивидуально.
Итак, самыми основными и распространенными причинами выделений жёлтого цвета из носа являются гайморит и кисты носовых пазух. И так как осложнения порой бывают достаточно серьезными, необходимо обращаться к врачу при первых тревожных признаках заболеваний.
Различные выделения из носа встречаются довольно часто. Они являются неизменным спутником вирусных и бактериальных инфекций. Кроме того, насморк нередко сопровождает аллергические реакции.
По характеру выделений можно поставить диагноз. При аллергическом рините из носа течет прозрачная жидкость, тогда как вирусные и бактериальные инфекции могут сопровождаться желтыми или зелеными выделениями различной консистенции. Если из носа течет жидкость желтого цвета, следует немедленно обратиться к отоларингологу.
Многие люди, у которых течет желтая жидкость из носа, интересуются, что это означает. Причин данного состояния может быть несколько:
- синусит;
- гайморит;
- киста гайморовой пазухи.
Эти заболевания не представляют серьезной опасности для здоровья при условии своевременной диагностики и адекватного лечения. Осложнения могут появиться лишь в том случае, если патология была выявлена не вовремя. Потому если течет желтая жидкость из носа, нужно немедленно начинать лечение.
Чаще всего из носа выделяется желтая жидкость при гайморите, который представляет собой воспалительный процесс в придаточных пазухах. Обычно подобная патология является следствием:
- частых или хронических патологий лор-органов;
- аллергических реакций;
- несвоевременного лечения кариеса и других заболеваний ротовой полости.
Гайморит может протекать в острой или хронической форме. В первом случае у человека повышается температура тела, нарушается носовое дыхание, возникают сильные боли в глазах. Также человек может испытывать болевые ощущения при наклоне головы. Если патология имеет хронический характер, больной жалуется на ринит, кашель, нарушение носового дыхания. Болевые ощущения под глазами менее интенсивны.
В том случае, если нарушается целостность капилляров, из носа течет жидкость желтого цвета с примесями крови. Иногда при гайморите из полости носа течет гной с кровью. Это достаточно тревожные симптомы, которые требуют немедленного вмешательства.
Основная опасность гайморита заключается в том, что без своевременного и адекватного лечения он может привести к серьезным осложнениям.
Если инфекция из носовых пазух попадет в мозг, может развиться менингит, который, в свою очередь, чреват появлением слепоты, глухоты, комы. В особо тяжелых случаях он приводит к смертельному исходу. Также гайморит может стать причиной развития фарингита, ангины, заболеваний зубов и остеомиелита.
Чтобы выявить это опасное заболевание, нужно обратиться к врачу. Специалист проведет осмотр и изучит симптомы патологии. Если из носа выделяется гной и течет желтая жидкость с неприятным запахом, врач даст направление на рентген придаточных пазух. При наличии светлого пятна в районе верхней челюсти можно говорить о воспалительном процессе.
Самым эффективным способом лечения гайморита считается пункция верхнечелюстной пазухи. С помощью шприца врач откачивает слизь и гной из пазухи, а затем промывает ее лечебным раствором. Пункцию проводят под местным наркозом. В некоторых случаях достаточно и медикаментозного лечения. Чтобы удалить гной из пазухи, с помощью лекарственных препаратов устраняют отечность слизистой оболочки носа. Также при развитии гайморита обязательно проводится антибактериальная терапия.
Желтая жидкость с неприятным запахом иногда течет из носа при синусите. Причем это заболевание сопровождается интенсивными болевыми ощущениями в области носовых пазух, которые усиливаются при наклоне головы. Также из носа течет гной, причем этот процесс сопровождается головными болями, кашлем, повышением температуры. При повреждении капилляров желтая жидкость течет с кровью.
Чтобы лечение синусита было эффективным, понадобится хирургическое вмешательство. В процессе такой операции гной удаляется из пазух путем их надрезания. Также обязательно назначают антибактериальные препараты и иммуномодулирующую терапию.
Лечение выделений из носа начинается с того, что из пазух удаляют гной. Также необходимо обеспечить нормальную вентиляцию, чтобы подавить размножение болезнетворных микроорганизмов. После того как гной вышел, состояние больного существенно улучшается.
Если лечение не начать вовремя, могут развиться опасные осложнения – менингит, остеомиелит, нарушение работы зрительного нерва.
Если при наклоне головы течет желтая жидкость из носа, это может свидетельствовать о развитии кисты околоносовых пазух, которая представляет собой патологическую полость с содержимым внутри. К развитию кисты могут привести:
- риниты;
- аллергические реакции;
- воспалительные процессы в пазухах носа;
- аномальное строение носа;
- полипы.
Такое образование может протекать бессимптомно, однако иногда оно сопровождается заложенностью носа, головными болями, дискомфортом при погружении на глубину. Также при кисте иногда течет желтая жидкость из носовой полости, которая является содержимым этого образования. При получении травм или нарушении целостности капилляров желтая жидкость течет с кровью. Она может приобрести коричневатый оттенок или выделяться одновременно с кровью.
Чтобы поставить правильный диагноз, выполняют рентгенограмму. Также может быть выполнен прокол пазух носа, через который извлекается желтая жидкость и гной. Для определения локализации кисты может быть проведена контрастная рентгенография или компьютерная томография.
Чтобы справиться с этой патологией, нужно провести хирургическое вмешательство. Существует два метода удаления кисты:
- Классический. В этом случае выполняется разрез над губой и разрушение стенок пазухи. В результате пазуха полностью не восстанавливается, а место вскрытия покрывается рубцами. В результате могут постоянно развиваться синуситы и другие патологии.
- Эндоскопическая операция. В этом случае киста удаляется через отверстия носовой полости. Это методика считается более безопасной и менее болезненной.
Желтая жидкость из носа является симптомом достаточно опасных заболеваний, которые могут привести к серьезным последствиям для здоровья. Она может выделяться при гайморите, синусите или кисте околоносовых пазух. Иногда желтая жидкость смешивается с кровью, что свидетельствует о повреждении капилляров. В любом случае при появлении любых выделений из носа стоит обратиться к врачу, который подберет эффективную терапию.
Тому, как проходит лечение гайморита, посвящена программа Елены Малышевой «Здоровье»:
источник
 Такие новообразования могут исчезать сами по себе, как только будет устранена основная причина – воспаление в корневом канале. Однако возможен и другой вариант развития событий. Если кисту не удалось вовремя обнаружить, она может постепенно увеличиваться в размерах, вызывая некроз костных тканей, может даже случиться так, что кость вообще исчезнет. Также образование сдавливает гайморову пазуху, что вызывает сильные боли.
Такие новообразования могут исчезать сами по себе, как только будет устранена основная причина – воспаление в корневом канале. Однако возможен и другой вариант развития событий. Если кисту не удалось вовремя обнаружить, она может постепенно увеличиваться в размерах, вызывая некроз костных тканей, может даже случиться так, что кость вообще исчезнет. Также образование сдавливает гайморову пазуху, что вызывает сильные боли.
 классическая резекция (доступ к новообразованию обеспечивается через здоровые ткани, которые во время операции повреждаются);
классическая резекция (доступ к новообразованию обеспечивается через здоровые ткани, которые во время операции повреждаются); Хронические воспаления. При несвоевременном удалении кисты могут развиться хронические риниты и синуситы. Постоянное выделение слизи из носа с примесью гноя обеспечено тем, кто не хочет соглашаться на операцию.
Хронические воспаления. При несвоевременном удалении кисты могут развиться хронические риниты и синуситы. Постоянное выделение слизи из носа с примесью гноя обеспечено тем, кто не хочет соглашаться на операцию.