Версия: Справочник заболеваний MedElement
Образуется спустя 1-4 недель после начала острого панкреатита.
Общепринятая классификация отсутствует.
При описании используются следующие параметры:
1. Локализация:
— в головке пожелудочной железы (15%);
— в теле и хвосте (85%).
2. Число:
— единичная;
— множественные.
3. Размер:
— малые;
— большие ;
— гигантские.
4. Осложнения (см. соответствующем разделе).
Следует предполагать наличие псевдокист при наличии следующих проявлений:
1. Факт наличия диагноза панкреатита.
3. Компьютерная топография более чувствительна по сравнению с УЗИ. КТ позволяет проводить дифференциальную диагностику псевдокист. Кроме этого возможна пункция и дренирование псевдокист под контролем КТ.
4. Магнитно-резонансная томография. Данных о применении МРТ в диагностике псевдокист мало, но они позволяют отнести метод к необходимым в ряде случаев острого панкреатита. Преимущество МРТ по сравнению с МДКТ (мультидетекторной компьютерной томографией) при оценке перипанкреатических жидкостных скоплений является то, что твердые включения могут быть более легко оценены именно с помощью МРТ. Это может помочь отличить вызванные панкреатитом накопления жидкости от других кистозных поражений, а также выбрать методы дренирования, которые будет использоваться. Еще одним преимуществом МРТ является то, что при этой методике не используется ионизирующее излучение.
При контрастировании использование Т2-взвешенных последовательностей может быть очень полезным в оценке поджелудочной железы, а также при наличии жидкости внутри паренхимы поджелудочной железы (данный факт позволяет предположить некроз).
Таким образом, МРТ предлагает диагностические возможности похожие на МдКТ, но с лучшим изображением камней и системы поджелудочных и желчных протоков.
К недостаткам МРТ можно отнести ее недоступность.
1. Определение активности амилазы в динамике.
Обычно активность амилазы повышается через 2-12 часов после развития клинических проявлений и постепенно снижается спустя 3-5 суток. Стойкое повышение ее активности при разрешении острого панкреатита свидетельствует о наличии псевдокисты.
Повышение амилазы также может быть обусловлено другими поражениями. Например, заболеваниями слюнных желез, легких, фаллопиевых труб, желчного пузыря, тонкого кишечника, некоторых кист яичников; при опухолях легких, толстой кишки, яичников.
Повышение амилазы и липазы может развиваться в отсутствие клинических признаков острого панкреатита. К примеру, при всех заболеваниях, сопровождающихся повреждением стенки тонкой кишки (перфорация, инфаркт, непроходимость) или нарушением выведения ферментов с мочой (почечная недостаточность).
Макроамилаземия отмечается в случае соединения амилазы с IgA. Такие комплексы имеют крупный размер и не фильтруются почками, накапливаясь в крови. Таким образом, активность амилазы в крови остается высокой, а в моче — низкой. Также низким остается показатель клиренса амилазы относительно клиренса креатинина.
2. Лабораторной диагностике также подвергается жидкость, полученная при пункции псевдокисты. Определяются содержание белка, клеточных элементов (в т.ч. атипичных), проводится бакпосев.
1. Вторичные инфекции -10%. Визуализируются КТ по наличию пузырьков газа в полости псевдокисты в 30-40% случаев.
2. Разрыв -3 %. Имеет различные клинические проявления. Может протекать с клиникой острого живота. Встречаются также случаи безсимптомного вначале асцита или плеврального выпота.
3. Панкреатический асцит. Источник жидкости псевокиста в 70%, проток поджелудочной железы в 10-20%. Прилабораторном исследовании асцитической жидкости в ней обнаруживается большое количество амилазы и белка.
4. Свищи в основном являются следствием черезкожного дренирования псевдокисты. Как правило закрываются самостоятельно. При значительном отделяемом может понадобиться хирургическое вмешательство.
5. Обьструкция псевдокистой различных отделов ЖКТ, нижней полой вены, мочевых путей. Требуется экстренная операция.
6. Желтуха — 10%. Обусловлена обструкцией внепеченочных желчных путей, стенозом общего желчного протока, желчекаменной болезнью.
7. Псевдоаневризма -10%. Развивается вследствие кровоизлияния в псевдокисту, если она эррозирует сосуды собственной капсулы или прилежащие сосуды. Визуально псевдокиста резко увеличивается в размерах, появляются или усиливаются боли, появляются кровопотёдки на коже в области локализации псевдокисты, появляются клинические и лабораторные признаки кровотечения. Если псевдокиста соединяется с протоком поджелудочной железы, то кровотечение в него приводит к массивному желудочно-кишечному кровотечению с кровавой рвотой и/или меленой. При разрыве псевдоаневризмы развивается кровотечение в брюшную полость.
источник
Кисты поджелудочной железы представляют собой ограниченные капсулой скопления жидкости в виде полостей, расположенных как в самой железе, так и в окружающих ее тканях.
Клиническая картина и диагностика. Кисты небольших размеров клинически обычно не проявляются. Симптомы заболевания появляются в тех случаях, когда киста инфицируется, достигает больших размеров или вызывает сдавление или смещение соседних органов.
Наиболее частыми симптомами больших ложных кист являются тупые ноющие боли в верхней половине живота, диспепсия, нарушения общего состояния (слабость, похудание), периодическое повышение температуры тела, наличие опухолевидного образования в животе.
Боли могут быть постоянными или приступообразными (при компрессии различных отделов кишечника). Иногда отмечают опоясывающие и распирающие боли, из-за которых больные принимают вынужденное положение. Особенно сильными боли бывают в случаях, когда киста оказывает давление на чревное нервное сплетение. Однако даже при гигантских кистах боли нередко бывают выражены незначительно и больные жалуются лишь на чувство давления в эпигастральной области. Наиболее частыми диспепсическими явлениями бывают тошнота, рвота, неустойчивый стул. При расположении крупной кисты в головке поджелудочной железы нередко наблюдается механическая желтуха.
При объективном исследовании довольно часто выявляют обычно безболезненное опухолевидное образование в верхней половине живота (подложечная, околопупочная область, правое или левое подреберье) с четкими наружными границами, округлой или овальной формы, гладкой поверхностью.
Диагноз кисты поджелудочной железы основывается на клинических данных и результатах специальных методов исследования. Кисты больших размеров можно обнаружить при пальпации. Кроме незначительного повышения концентрации ферментов поджелудочной железы в крови и моче, иногда отмечают уменьшение их в содержимом двенадцатиперстной кишки. При рентгенологическом исследовании выявляют оттеснение желудка, поперечной ободочной кишки кпереди и кверху или книзу. Компьютерная томография и ультразвуковое исследование являются наиболее информативными. У больных с истинными врожденными и ложными кистами при УЗ И обнаруживают гипоэхогенное образование с ровными четкими контурами, округлой или овальной формы, расположенное в проекции поджелудочной железы. Для цистаденомы и цистаденокарциномы характерна неровность внутреннего контура вследствие роста опухолевой ткани в полость кисты и более высокая эхогенность ее содержимого. Довольно часто наблюдаются внутрикистозные перегородки (рис. 14.7). Для дифференциальной диагностики доброкачественного кистозного образования поджелудочной железы от злокачественного применяют цистографию, тонкоигольную биопсию стенки кисты и биохимическое исследование ее содержимого. При цистаденоме и цистаденокарциноме содержимое кисты дает положительную реакцию на муцин.
Лечение. Традиционным способом лечения кист является хирургический. При небольших истинных кистах с тонкими стенками (обычно менее 1 мм) и отсутствии выраженной клинической симптоматики оперативное лечение не показано. При крупных истинных кистах, сопровождающихся симптомами хронического панкреатита или с осложнениями производят энуклеацию кисты или дистальную резекцию поджелудочной железы (при множественных кистах тела и хвоста железы). При ложных кистах обычно выполняют различные варианты цистодигестивных анастомозов (цистоеюностомию, цистогастростомию или цистодуоденостомию), в зависимости от локализации кисты и степени ее спаяния с окружающими органами. Целью оперативного вмешательства является опорожнение содержимого кисты в просвет тощей кишки или желудка. В последующем происходят облитерация полости кисты и практически полное выздоровление при отсутствии морфологических и клинических признаков хронического панкреатита.
С развитием малоинвазивных технологий в хирургической практике появилась возможность «закрытого» способа лечения больных с ложными кистами поджелудочной железы. Для этой цели используют пункцию и наружное дренирование кист под контролем ультразвукового исследования или компьютерной томографии. В полученной при пункции жидкости определяют концентрацию амилазы. Высокая концентрация этого фермента указывает на связь полости кисты с выводными протоками поджелудочной железы. При отсутствии такой связи выполняют поэтапное склерозирование стенок кисты раствором абсолютного спирта. Это позволяет добиться асептического некроза эпителия стенки кисты и последующей облитерации ее просвета. При сообщении просвета кисты с выводными протоками, а тем более главным панкреатическим потоком подобная тактика неприменима, так как весьма высок риск попадания склерозанта в протоковую систему железы. В этих случаях накладывают чрескожный цистогастроанастомоз с помощью специального синтетического эндопротеза с внутренним диаметром около 1 , 5 мм под контролем ультразвукового исследования и гастроскопии. При локализации кисты в головке железы с помощью аналогичной методики возможно формирование цистодуоденоанастомоза. Небольшой диаметр эндопротеза препятствует забросу желудочного содержимого в просвет кисты и в то же время не препятствует оттоку содержимого кисты в просвет желудка или двенадцатиперстной кишки. Особенно целесообразно использование «закрытого» метода у больных с «несформированными» тонкостенными кистами, развивающимися в ранние сроки (2—4 нед) деструктивного панкреатита, когда технически невозможно выполнить тот или иной тип «открытого» цистодигестивного соустья.
При нагноившейся кисте обычно производят наружное дренирование под контролем УЗИ или КТ. При локализации цистаденомы в теле и хвосте железы показана энуклеация или дистальная резекция железы.
источник
Лабораторные исследования малоинформативны в диагностике кисты поджелудочной железы и в лучшем случае выявляют признаки хронического панкреатита: нарушения внешне- и внутрисекреторной функции поджелудочной железы.
Основное значение в выявлении кист поджелудочной железы имеют УЗИ и КТ (к сожалению, как относительно новый диагностический метод она еще не во всех больницах страны достаточно доступна). В отдельных случаях, как указывалось выше, оттеснение из своего обычного положения какого-то органа, как правило, располагающегося в эпигастральной области или левом верхнем квадранте живота, может вызвать у рентгенолога предположение о возможности наличия у больного опухоли или кисты поджелудочной железы. Кроме того, при обзорной рентгенографии иногда можно обнаружить участки кальцификации или отдельные небольшие очажки отложения солей кальция в зоне бывших некрозов после острого панкреатита или очередного обострения хронического рецидивирующего панкреатита; участки обызвествления иногда обнаруживаются и в стенке образовавшихся кист. Такие методы исследования, как томография при пневмоперитонеуме, сканирование для выявления кист поджелудочной железы, почти не применяются в настоящее время. ЭРПХГ при кистах поджелудочной железы, особенно после воспалительных и травматических, небезопасна, так как введение контраста в протоки железы в направлении, обратном току панкреатического сока, может вызвать обострение панкреатита. Однако этот метод, проведенный опытным специалистом, и при особых показаниях позволяет установить связь кисты с панкреатическим протоком. Ангиография для выявления кист поджелудочной железы в настоящее время используется редко, но в особо сложных для диагностики случаях иногда позволяет уточнить характер очаговых изменений в поджелудочной железе и подтвердить наличие кист.

Дифференциальную диагностику проводят между кистами поджелудочной железы и опухолями и кистами близлежащих органов, сальника, забрюшинным или межпетлевым кишечным абсцессом, опухолями и кистами брыжейки поперечной ободочной кишки.
Вторичная дифференциальная диагностика кисты поджелудочной железы заключается в установлении характера кист в каждом конкретном случае, так как при их этиологическом многообразии кисты разного происхождения являются по сути дела только «внешним», наиболее легко выявляемым (особенно с помощью современных инструментальных диагностических методов) проявлением целого ряда совершенно различных заболеваний. Однако особенности симптоматики, анамнез (приступы панкреатита в прошлом, травмы живота, особенно эпигастральной области и зоны левого подреберья) в отдельных случаях некоторые, пока еще не совсем ясные элементы наследственной передачи заболеваний поджелудочной железы, в том числе и кист, наличие или отсутствие поликистоза других органов, эхинококкоза в определенной степени помогают различить кисты разного происхождения. Необходимо также учитывать сравнительную частоту возникновения кист: наиболее частыми (в десятки раз) являются кисты, возникшие в результате перенесенного тяжелого панкреатита с очагами панкреонекроза, несколько реже встречаются посттравматические кисты, т. е. псевдокисты. Наконец, современные инструментальные методы исследования — УЗИ, КТ и др. — позволяют в ряде случаев еще более точно дифференцировать кисты поджелудочной железы различного происхождения.

источник
В международной классификации болезней и причин смерти 10-го пересмотра (МКБ-10) собственно к проблеме хронического панкреатита (ХП) относятся следующие рубрики:
К 86 Другие болезни поджелудочной железы
кистозно-фиброзная болезнь (Е, В)
панкреатическая стеаторея (К 903)
К 86.0 Алкогольный хронический панкреатит
К 86.1 Другие формы хронического панкреатита
К 86.2 Киста поджелудочной железы
К 86.3 Псевдокисты поджелудочной железы
К 86.8 Другие уточненные заболевания поджелудочной железы
К 90.1 Панкреатическая стеаторея
Хронический панкреатит является гетерогенным заболеванием и характеризуется структурными или функциональными изменениями ткани поджелудочной железы, которые сохраняются несмотря на прекращение воздействия этиологического фактора и приводят к экзокринной и эндокринной недостаточности.
Морфологическим субстратом хронического панкреатита являются отек, воспаление и очаговые некрозы поджелудочной железы, которые развиваются на фоне стриктур панкреатических протоков, белковых пробок и кальцинатов, псевдокист, возникающих в исходе острого панкреатита. Эти изменения приводят к нарушению тока панкреатического сока, внутрипротоковой гипертонии, прогрессированию некроза ацинарной ткани с последующей атрофией ацинусов, интралобулярному и перилобулярному фиброзу поджелудочной железы.
Частота выявления хронического панкреатита на аутопсии варьирует от 0,04 до 5%.
Причины хронического панкреатита
Группа высокого риска
Удвоение панкреатического протока
Группа потенциального риска
Патогенез хронического панкреатита не ясен. Наиболее широко обсуждается теория «окислительного стресса» – накопление в ацинарных клетках продуктов перекисного окисления липидов, свободных радикалов, вызывающих повреждение клеток, воспаление, синтез цитокинов, белков острой фазы. Предполагают также роль врожденного или приобретенного дефекта синтеза литостатина, приводящего к преципитации белка и кальция и обструкции мелких протоков с последующим перидуктальным воспалением и фиброзом. Причиной хронического алкогольного панкреатита считают прямое токсическое и метаболическое действие этанола, сопровождающееся отложением липидов в поджелудочной железе, липонекрозами, фиброзом и атрофией органа. Рецидивы очаговых некрозов и воспаление в поджелудочной железе ведут к рубцеванию и фиброзу.
Вслед за латентной (субклинической) стадией различной продолжительности развиваются повторные атаки болевого абдоминального синдрома и формируется панкреатическая недостаточность. Болевой синдром- наиболее постоянный признак острого и хронического панкреатита (70 – 80% случаев).
Варианты хронического панкреатита
Идеопатический (ювенильный и старческий)
Удвоение панкреатического протока
Марсельско-Римская классификация XII (1989)
— хронический кальцифицирующий панкреатит
— хронический обструктивный панкреатит
— хронический фиброзно-индуративный панкреатит
— хронические кисты и псевдокисты поджелудочной железы.
Для практических целей более удобна рабочая систематизация XII основанная на клинико-лабораторных показателях и данных, полученных с помощью УЗИ и КТ (Ивашкин В. Т. с соавт., 1990).
- По этиологии
- Билиарнозависимый
- Алкогольный
- Дисметаболический
- Инфекционный
- Идиопатический
- По основным клиническим проявлениям
- Болевой
- Диспептический (гипосекреторный)
- Астеноневротический
- Латентный
- Сочетанный
- По морфологии
- Интерстициально-отечный
- Паренхиматозный
- Фиброзно-склеротический (индуратиный)
- Гиперпластический (псевдотуморозный)
- Кистозный
IV. По характеру клинического течения
3. С постоянно присутствующей симптоматикой XII
- Нарушение оттока желчи (билиарная гипертензия)
- Воспалительные изменения, вызванные при участии повреждающего действия панкреатических ферментов: парапанкреатит, «ферментативный» холецистит, абсцесс, киста, выпотной плеврит, пневмония, паранефрит, реактивный гепатит, дуоденальная КН.
- Эндокринные нарушения: «панкреатогенный» сахарный диабет, гипогликемические состояния и т. д.
- Портальная гипертензия (подпеченочная форма).
- Интерстициально-отечный вариант ХП. Короткий анамнез, редкие, но бурные обострения как при ОП со значительными изменениями амилазы.
- Паренхиматозный (иногда называемый рецидивируемым). Анамнез около 10 лет, регулярное чередование периодов обострения и ремиссии. Абдоминальные боли в период обострения более яркие, как и ферментативные отклонения (умеренные). Более чем у ½ отмечаются симптомы нарушения внешнесекреторной функции ПЖ (стеатотрея, полифекалея, послабление стула), которые относительно легко купируются ферментативными препаратами.
- Фиброзно-склеротический (индуративный). Характеризуется длительным анамнезом, сильными болями с трудом уступающими лекарственной терапии, признаками внешнесекреторной недостаточности ПЖ, признаками, требующими систематической заместительной терапии, симптомами нарушения пищеварения в толстой кишке, астеновегетативными нарушениями. Проявления болезни отличаются постоянством, что не всегда позволяет провести четкую грань между периодами обострения и ремиссии. Амилазный тест имеет относительно низкое информативное значение (у ½ ХП). По данным УЗИ и КТ размеры ПЖ либо диффузно, либо локально уменьшены, повышена эхогенность, контуры органа нечетки, неровные, выявляются часто обызвествления, расширения протоковой системы.
- Гиперпластический (псевдотуморозный). Наиболее редкая форма ХП, протекает длительно, более выражено, симптомы внешнесекреторной недостаточности, амилазный тест положителен более 1/2. По УЗИ и КТ обнаруживаются резко увеличенные участки железы. Эхоструктура этих участков неоднородная. Нередко визуализируются очаги расширенных панкреатических протоков. Для дифференциальной диагностики с опухолью: динамическое наблюдение за опухолью – отсутствие роста минимум в течении 6-12 месяцев и опухолевых клеток в пунктате свидетельствует против карциномы.
- Кистозный панкреатит. Встречается в 2 раза чаще, чем гиперпластический, но гораздо реже, чем другие формы панкреатита. Образование мелких (до 15 мм) кист на фоне ХП придает особое своеобразие течению этого заболевания. Болевой синдром чаще умеренный, кроме периода образования кист. При УЗИ и КТ железа или отдельные ее участки увеличены, контуры чаще волнистые. Наряду с жидкостными образованиями, встречаются включения высокой плотности. Нередко обнаруживается расширение в потоковой системе.
В клинической картине хронического панкреатита выделяются 3 периода:
I – начальный период (до 10 лет), который характеризуется чередованием периодов обострения и ремиссии. В этот период основным проявлением являются боли разной интенсивности и локализации в правой верхней половине живота при поражении головки поджелудочной железы; в эпигастральной области при преимущественном поражении тела ПЖ и в левом подреберье при поражении хвоста поджелудочной железы; опоясывающий характер болей связан с парезом поперечной ободочной кишки и не является частым. Диспепсический симптомокомплекс если и бывает, то носит явно сопутствующий характер и купируется при лечении первым;
II – это стадия внешнесекреторной недостаточности поджелудочной железы (как правило, после 10 лет течения). В этот период боли уступают свое место диспепсическому симптомокомплексу (желудочному и кишечному), который определяет клинику этого периода; боли становятся менее «выразительными» и их может не быть;
III – осложненный вариант течения хронического панкреатита (в любом периоде). Он характеризуется изменением привычного варианта клинической картины: изменяется интенсивность болей, их иррадиация, динамика под влиянием лечения. Более «упорно» представлен и диспепсический симптомокомплекс. Так, при раздражении островкового аппарата поджелудочной железы с достаточно высоким выбросом инсулина развивается клиника гипогликемии, которая долгое время может доминировать в клинической картине. При формировании кист изменяется обычная динамика ферментных тестов – так гиперемилаземия может держаться неопределенно долгий период времени, это же можно встретить и при инфекционных осложнениях.
Для выбора способа операции при ХП Б. М. Доценко с соавт. (1988) предложена классификация в основу которой положены морфологические данные – изменения в протоковой системе органа (данные эндоскопической и субоперационной панкреатографии), состояние паренхимы органа (данные ультрасонографии и субоперационной ревизии).
I. Паренхиматозная форма ХП, возникающая после отечной формы ОП, а также в результате нарушения микроциркуляции в органе (алкогольная интоксикация, эндокринопатии). Характеризуется прогрессирующим воспалительно-дегенеративным поражением паренхимы и ее протоков 4 – 7 порядков, главный панкреатический проток остается неизменным (ГПП) так же как и протоки низших порядков. При неэффективности консервативной терапии этим больным показано «неирогуморальное отключение ПЖ» – денервация органа и выключение 12 п. кишки от пищетока.
II. Протоковый панкреатит – характеризуется грубой деформацией ГПП, возникающей после деструктивного панкреатита или травмы ПЖ. 0 операцией выбора является широкая панкреатоеюностомия.
III. Папиллопанкреатит – характеризуется равномерным расширением ГПП, адекватным вмешательством является папиллосфинктеротомия или папиллосфинктеропластика.
IV. Панкреатит головки ПЖ – при нем отток секрета от тела и хвоста ПЭ не нарушен. Уплотнение головки ПЖ (с желтухой или без нее), развивается на фоне воспалительных изменений в билиарной системе, следует расценивать как холангиогенный панкреатит головки ПЖ. Оперативное лечение состоит в санации билиарной системы и временном или постоянном дренировании общего желчного протока. При опухолевом генезе – операция типа.
V. Выраженные изменения как паренхимы, так и протоковой системы ПЖ соответствуют конечной стадии всех вариантов течения ХП – ЦИРРОЗ ПЖ. Оперативное лечение – резекция органа.
Ведущая роль в клинической картине XII принадлежит формированию следующих синдромов:
— болевой абдоминальный синдром
Условно выделяют несколько вариантов абдоминального синдрома при XII
язвенно-подобный (голодные или ранние боли, ночные боли)
по типу левосторонней почечной колики
синдром правого подреберья (в 30 – 40% случаев желтухой)
дисмоторный (в сочетании с ощущением тяжести после еды и рвотой)
распространенный (без четкой локализации)
— синдром недостаточности экскреторной функции ПЖ
— синдром внутрисекреторной недостаточности ПЖ
Важную роль в диагностике ХП имеют инструментальные, лабораторные и функциональные методы исследования.
Наиболее информативным и неинвазивным считается ультразвуковое исследование (УЗИ). Чувствительность УЗИ при ХП достигает 85%, до 90% определяет кистозные изменения ПЖ, а при дифференциации ХП и опухоли – 60%.
— компьютерная томография (КТ)
Признаки ХП, выявляемые с помощью КТ:
увеличение органа и с его деформацией
расширение панкреатического протока
фокальные изменения плотности ткани ПЖ
Выполнение КТ необходимо в 15 – 20% случаев обращений по поводу уточнений диагноза ХП.
— «Золотым стандартом» диагностики ХП является Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Ее основной целью является уточнение состояния протоков ПЭ и желчных протоков. Этот метод позволяет выявить: стенозы в протоках, определить локализацию обструктивного процесса, обнаружить структурные изменения мелких протоков и интрадуктулярные кальцинаты и белковые пробки или цепь озер.
— обычные рентгеновские снимки в 30% обнаруживают кальцинаты ПЖ
увеличение разворота 12-перстной кишки
изменение рельефа слизистой, вдавление внутреннего контура нисходящего отдела и верхнего контура нижней горизонтальной части 12-перстной кишки
симптом обратной тройки (Е)
сужение нисходящего отдела кишки
усиление или обеднение сосудистого рисунка, чередование сужения и расширения кровеносных сосудов, увеличение или уменьшение части или всей железы в паренхиматозную фазу.
— при подозрении на рак прицельная пункционная биопсия под контролем УЗИ.
Лабораторные методы исследования при ХП:
— исследование «уклоненных ферментов» в крови (трипсин, липаза, амилаза, ингибитор трипсина)
— холецистокинин – панкреазиминовый, прозериновый тесты (в норме содержание ферментов увеличивается в 1,6 – 1,8 раза и через 2 часа возвращается к норме)
Выраженность гиперферментемии и активности ферментов в моче нарастает параллельно с отеком ПЖ.
— изучение ферментативной активности ПЖ по состоянию переваривающей способности ее секрета (копрограмма). Признаками стеатореи является увеличение содержания в испражнениях нейтрального жира и мыл при малоизмененном содержании жирных кислот. На наличие креатореи указывает увеличение содержания в каловых массах мышечных волокон, которые, в отличие от нормальных условий, оказываются малоизмененными с сохранением поперечнополосатым рисунком и острыми концами.
— определение эластазы в кале. Тест получил признание в последние годы. Данный метод основан на использовании высокоспецифичных моноклональных антител к панкреатической эластазе (ПЭ). Специфичность и метода – 90%. Содержание ПЭ при ХП снижается до уровня менее 150 мкг/г.
К прямым методам исследования экзокринной функции ПЭ относятся
— дуоденальное зондирование с определением дебита гидрокарбонатов и ферментов в базальных условиях и при стимуляции железы хлористоводородной кислотой или пентогастрином (2-х канальный зонд). В норме продукция ферментов увеличивается более чем 2,5 – 3 раза, при ХП остается прежней или возрастает менее чем 2 раза.
Для исследования инкреторной функции ПЖ используют определение в крови и моче, как исходного, так и после функциональной нагрузки глюкозы (глюкозотолерантный тест), радиоиммунологическое определение гормонов – инсулина, С – пептида, а также глюкагона.
Основные задачи терапии ХП
— исключение провоцирующих факторов
— облегчение болевых ощущений
— коррекция экзо- и эндокринной недостаточности
Таблица 1. Сравнение острого и хронического панкреатита.
источник
Ложная киста поджелудочной железы (псевдокиста) – полость в паренхиме поджелудочной железы, лишенная эпителиальной выстилки и содержащая панкреатический секрет и тканевой детрит. Причиной развития патологии наиболее часто являются панкреатиты (острые и хронические), реже – травмы брюшной полости. Основной признак заболевания — боль, интенсивность которой максимально выражена на первом этапе формирования полости. Также характерны диспепсические жалобы. Диагностическая программа включает рентгенографию органов брюшной полости, УЗИ и КТ поджелудочной железы, РХПГ. Лечение комплексное: фармакотерапия, эндоскопические и хирургические вмешательства (дренирующие или удаление кисты).
Ложная киста поджелудочной железы относится к опухолеподобным процессам. Данная патология представляет серьезную проблему в гастроэнтерологии, тесно связанную с увеличением заболеваемости населения острыми и хроническими панкреатитами, которые являются основной причиной формирования псевдокист. При алкогольном панкреатите ложные кисты поджелудочной железы образуются у 34-50% пациентов.
Псевдокисты склонны к нагноению, перфорации, малигнизации, образованию плохо поддающихся лечению внутренних и наружных свищей, чем обусловлена высокая летальность при данной патологии – до 53%. Клиническая картина псевдокисты часто маскируется под обострение основного заболевания, в ряде случаев ложные кисты являются интраоперационными находками. Несмотря на постоянное совершенствование методик лечения, в том числе микрохирургических, на сегодняшний день отсутствует единый лечебно-диагностический алгоритм и «золотой стандарт» лечения пациентов.
Наиболее часто формированию панкреатических псевдокист предшествует острый и хронический панкреатит, при этом острая форма сопровождается формированием полости в паренхиме железы в половине, а хроническая – в 80% случаев. В зоне повреждения паренхимы органа происходят деструктивные изменения, отграничение воспалительной массы с ее уплотнением и последующим разрастанием в строме соединительной ткани. Тканевой детрит постепенно уничтожается иммунными клетками, и на его месте остается полость без эпителиальной выстилки.
Реже причиной образования ложных кист поджелудочной железы выступает травма органа. Посттравматические псевдокисты — это гематомы с большим количеством панкреатических ферментов. Они обладают склонностью к быстрому нагноению, в связи с чем требуют неотложного хирургического вмешательства. Отдельным вариантом посттравматических псевдокист являются ятрогенные ложные кисты, которые формируются после оперативных вмешательств. Такие псевдокисты представляют собой затеки желчи (это осложнение характерно для лапароскопической холецистэктомии) или панкреатического сока (развиваются после резекции поджелудочной железы). После обширных хирургических вмешательств в поджелудочной железе может скапливаться осумкованная перитонеальная жидкость.
Иногда псевдокисты образуются при ограничении воспалительного процесса вследствие применения высоких дозировок ингибиторов панкреатических ферментов. Такие ложные кисты протекают на фоне хронического панкреатита. Редкой причиной формирования ложных кист поджелудочной железы является атеросклероз сосудов данного органа.
Панкреатические псевдокисты классифицируют по этиологии: возникающие после деструктивного панкреатита, посттравматические и другие. В зависимости от локализации различают псевдокисты головки, тела и хвоста панкреас.
Отдельно выделяют 4 стадии псевдокист, образующихся на месте очага деструкции паренхимы органа:
- Первая стадия характеризуется образованием начальной полости в зоне инфильтрации и аутолитических процессов, длится около шести недель.
- На второй стадии полость ограничивается рыхлой соединительнотканной капсулой, при этом продолжается разрушение инфильтрата иммунными клетками. Этот период может длиться 2-3 месяца.
- На третьей стадии псевдокиста «созревает» – образуется капсула из фиброзной ткани. Данный процесс происходит примерно через полгода от начала заболевания.
- Четвертая стадия характеризуется окончательным формированием плотной капсулы, которая легко отделяется от окружающих тканей.
В практической гастроэнтерологии чаще используется следующая классификация псевдокист:
- острые (до 2-3 месяцев)
- подострые (до полугода)
- хронические (более полугода).
Ведущим симптомом панкреатической псевдокисты является боль. Ее характеристики зависят от размера, локализации, а также стадии формирования полости. Наиболее интенсивную боль испытывают пациенты в первом периоде «созревания» псевдокисты, когда происходят деструктивные процессы в паренхиме органа. Через некоторое время боль стихает, становится тупой. У некоторых пациентов остается только ощущение дискомфорта. В дальнейшем возможны повторные болевые приступы, которые связаны с гипертензией в протоках поджелудочной железы. Значительное усиление боли может свидетельствовать о развитии таких осложнений, как разрыв, нагноение, кровоизлияние в полость псевдокисты.
Локализация болевых ощущений зависит от расположения псевдокисты: при образовании в области головки панкреас боли возникают в правом подреберье, тела и хвоста – в эпигастрии и левом подреберье. Некоторых пациентов беспокоят постоянные боли, что может быть связано с давлением псевдокисты на солнечное сплетение. В таких случаях ощущения усиливаются при смене положения тела, физических нагрузках, давлении поясом одежды. Характерны также диспепсические жалобы: тошнота, рвота, ухудшение аппетита.
Важную роль в диагностике панкреатических псевдокист играет оценка анамнеза и объективное обследование пациента. Консультация гастроэнтеролога позволяет выявить в анамнезе указания на недавно перенесенный острый панкреатит или обострение хронического, травму живота, а также наличие после них «светлого промежутка». При пальпации живота определяется боль, в некоторых случаях (при крупных псевдокистах) — асимметрия, прощупывание округлого образования.
Результаты лабораторных исследований обычно малоинформативны, поскольку выявляют изменения, причиной которых является первичное заболевание — панкреатит (лейкоцитоз, повышение СОЭ, возможно повышение билирубина и активности щелочной фосфатазы). Характерно изменение уровня панкреатических ферментов: на первой стадии формирования псевдокисты после купирования болевого синдрома определяется гиперферментемия, на более поздних стадиях – гипоферментемия.
При проведении рентгенографии органов брюшной полости возможно обнаружение тени псевдокисты, а также смещения двенадцатиперстной кишки или желудка. Более информативна ультразвуковая диагностика. УЗИ поджелудочной железы позволяет визуализировать ложную кисту, оценить ее локализацию и размеры, в некоторой степени – связь с протоковой системой, а также наличие или отсутствие осложнений (нагноения, кровоизлияния в полость). В случае сдавления холедоха выявляется расширение желчных протоков, при портальной гипертензии – селезеночной и воротной вен. При малигнизации псевдокисты визуализируются неровные контуры ее стенки.
Эзофагогастродуоденоскопия проводится с целью выявления косвенных признаков воспалительного процесса в поджелудочной железе, сдавления желудка и двенадцатиперстной кишки: над участками сдавления определяются эрозии слизистой оболочки, может быть обнаружено варикозное расширение вен пищевода.
Важным методом диагностики панкреатических псевдокист является эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Данный метод исследования позволяет оценить связь полости псевдокисты с протоковой системой, что играет определяющую роль в выборе лечебной тактики. Однако в связи с тем, что существует высокий риск инфицирования полости в ходе исследования, ЭРХПГ проводится исключительно перед хирургическим вмешательством для выбора метода лечения.
Для окончательной верификации диагноза, детальной оценки состояния ложной кисты поджелудочной железы и ее содержимого выполняются такие диагностические исследования, как МРТ поджелудочной железы, цитологическое исследование содержимого кисты. Дифференциальная диагностика проводится с ретенционными кистами, доброкачественными кистомами, злокачественными опухолями поджелудочной железы.
Тактика лечения панкреатической псевдокисты зависит от стадии ее формирования, локализации, этиологии, а также связи с протоковым аппаратом. С целью уменьшения секреции в полость и купирования воспалительного процесса на всех этапах развития псевдокист назначается диетотерапия (стол №5 по Певзнеру), а также фармакотерапия, способствующая достижению «функционального покоя» поджелудочной железы (применяются блокаторы Н2-гистаминовых рецепторов, ингибиторы протонной помпы, холинолитики). В некоторых случаях (особенно при наличии хорошего сообщения псевдокисты с вирсунговым протоком) такого лечения достаточно для резорбции ложной кисты. Но даже при крупных псевдокистах, не связанных с протоками, на первом этапе именно консервативное лечение является ведущим, поскольку на фоне выраженных деструктивных процессов с большим количеством некротических масс хирургическое лечение может привести к осложнениям.
На данном этапе фармакотерапия комбинируется с ранним чрескожным пунктированием с установкой катетера. Катетер может находиться в полости псевдокисты до нескольких месяцев, что дает возможность выполнять промывание антисептическими растворами, аспирацию содержимого, а также пломбирование полости силиконовыми быстротвердеющими композициями. До формирования фиброзной капсулы псевдокисты применяется выжидательная тактика, которая обоснована и при бессимптомных ложных кистах поджелудочной железы. При этом активные методы применяются только при появлении клинических симптомов (сдавление соседних органов, боль).
Во втором и последующих периодах формирования псевдокисты ведущим методом лечения является дренирование. В настоящее время в клинической практике более часто применяются эндоскопические малоинвазивные методы, включающие цистогастростомию и цистодуоденостомию. В ходе данных вмешательств выполняется пункция стенки желудка или двенадцатиперстной кишки в области сдавления псевдокистой и установка стента, который может находиться в анастомозе несколько недель. Однако данные методы лечения имеют определенные недостатки: существует риск инфицирования псевдокисты с попаданием химуса в ее полость, раздражения слизистой пищеварительной трубки, кровотечения, а также рубцевания соустья, что приводит к рецидивам.
Хирургическое лечение показано при больших размерах ложных кист поджелудочной железы (более 6-7 сантиметров в диаметре), быстром их увеличении, длительно существующих полостях, большом количестве детрита в полости, а также при травматической этиологии. Также операция проводится при нагноении, перфорации, кровотечении, формировании свищей, неэффективности других методов лечения. Для лечения панкреатических псевдокист выполняется наружное дренирование (вскрытие псевдокисты с вшиванием в рану передней брюшной стенки), внутреннее дренирование (вскрытие кисты, ее ушивание и наложение анастомоза с желудком, двенадцатиперстной или тощей кишкой), удаление кисты (цистэктомия или резекция части панкреас с псевдокистой).
Прогноз при ложных кистах поджелудочной железы зависит от причины их развития и выбора оптимального метода лечения в каждом конкретном случае. Послеоперационная летальность при данной патологии очень высокая – около 50%. В то же время рецидивы после различных видов лечения, в том числе эндоскопических, развиваются в 30% случаев. Существует высокий риск таких осложнений, как кровотечение, нагноение, перфорация псевдокисты, формирование свищей, малигнизация. Профилактика панкреатических псевдокист сводится к предупреждению панкреатитов (отказу от употребления алкоголя, рациональному питанию), травм брюшной полости.
источник
Кисты поджелудочной железы. Классификация кист поджелудочной железы, причины, клиника, диагностика. Операции.
Киста поджелудочной железы – осумкованное соединительнотканной оболочкой скопление жидкости в области железы. Наиболее частой причиной развития кист является перенесенный острый панкреатит. Первый путь формирования кисты – облитерация мелких панкреатических протоков, иногда непосредственно у выхода из ацинуса. Продуцирование панкреатического сока и полная блокада его оттока приводят к расширению ацинуса, последний увеличивается в объеме и образует кисту. При таком механизме развития чаще возникают множественные кисты. Второй путь – это некроз ткани железы с раскрытием ацинусов в замкнутое пространство, преимущественно в околопанкреатическую клетчатку, сальниковую сумку. Развитие демаркационной линии вокруг некроза с последующим замещением ее фиброзной тканью приводит к образованию замкнутой полости, в которую продуцируется панкреатический секрет. Таким образом, в первом случае образуются истинные кисты, изнутри полностью выстланные эпителием, во втором ложные – сформированные только фиброзной тканью.
А. у оперированных больных
Б. у неоперированных больных
2. Посттравматические кисты;
4. Опухолевые (первичные и метастатические);
II.Доброкачественные и злокачественные (цистаденомы, цистаденокарциномы)
VI.По зрелости стенки кисты:
1. Несформированные – до 3-х мес., нет сформированных прочных стенок кисты; стенками являются радом лежащие органы
- Незрелые – от 3-6 мес., формируется соединительнотканная стенка кисты.
- Зрелые – более 6 мес., стенка кисты сформировалась
VII. Одиночные и множественные
- неосложненные
- осложненные (нагноение; перфорация кисты в свободную брюшную полость с развитием ферментативного перитонита; перфорация в полый орган и если не возникает кровотечения, то происходит самоизлечение; кровотечение в просвет кисты; при локализации кисты в области головки железы развивается нарушение эвакуации из желудка, желтуха; злокачественное перерождение)
IX. Первичные и рецидивирующие кисты
X. Экстрапанкреатические –одним контуром выходят за пределы ткани железы
Интрапанкреатические – располагаются в центре ткани поджелудочной железы
Кисты небольших размеров могут протекать бессимптомно. Симптомы заболевания появляются тогда, когда киста достигает больших размеров и вызывает сдавление и смещение соседних органов.
Наиболее частые симптомы больших ложных кист: боли в верхней половине живота, диспепсические явления, нарушения общего состояния, проявляющиеся слабостью, похуданием, периодами повышения температуры тела, наличие пальпируемого опухолевидного образования в животе.
Боли могут быть тупыми и постоянными или приступообразными. Иногда отмечаются опоясывающие и распирающие боли, из-за которых больные вынуждены принимать согнутое или коленно-локтевое положение. Особенно сильными боли бывают в том случае, если киста оказывает давление на солнечное и чревное сплетения.
Однако даже при гигантских кистах боли нередко бывают выражены незначительно, и тогда больные жалуются лишь на чувство давления в эпигастральной области. Из диспепсических явлений наиболее часто бывают тошнота, рвота, неустойчивый стул.
При объективном исследовании основным признаком кисты является наличие опухолевидного образования. При больших размерах оно может быть обнаружено уже при первичном осмотре. Наружные его границы четки, форма округлая или овальная, поверхность гладкая. В зависимости от локализации кисты пальпируемое опухолевидное образование определяют в подложечной, околопупочной областях, в правом или левом подреберье.
Наблюдают как постепенное, медленно прогрессирующее течение, так и боее острое, когда киста за короткий срок достигает больших размеров, вызывает тяжелые функциональные нарушения со стороны других органов и сопровождается осложнениями.
К наиболее частым осложнениям кист поджелудочной железы относят кровоизлияния в полость кисты, нагноение, разрывы с развитием перитонита, наружные и внутренние свищи, расстройства, причиняемые сдавлением соседних органов.
- Перенесенный в анамнезе острый панкреатит , травма железы
- Тщательный сбор жалоб
- Пальпация эпигастральной и левой подреберной области
- УЗИ, КТ
- Рентгенологическое исследование:
— развертывание подковы ДПК, что свидетельствует об увеличении головки железы за счет расположенной в ней кисты;
— смещение тени желудка кверху или книзу, оттеснение вперед, а также вдавление контуров желудка по большой и малой кривизне
— смещение книзу или кпереди поперечно-ободочной кишки
- размеры кисты менее 6 см и отсутствие увеличения ее размеров в динамике;
- небольшой срок от приступа острого панкреатита и наличие жидкостного образования вокруг железы менее 3-х мес.;
- отсутствие осложнений.
Отмечено, что у 35% больных наступает регресс кисты.
Показания к хирургическому лечению кист поджелудочной железы
- неэффективность консервативной терапии
- выраженный болевой синдром
- увеличение размеров кисты
- высокий риск развития осложнений
- малигнизация
Виды оперативного вмешательства при кистах
Наружное дренирование – вскрывают кисту железы, опорожняют и полость кисты устанавливают два трубчатых дренажа диаметром 10 мм для последующего промывания полости кисты. Дренаж устанавливают в наиболее отлогое место и фиксируют к стенке кисты и герметизируют тканью. Дренажи держат до тех пор, пока поступает много отделяемого и до появления тенденции к спадению полости кисты. Затем выполняют фистулографию и производят замену дренажа на меньший диаметр.
Показания к наружному дренированию:
— несформированная стенка кисты (нет анатомических условий для наложения
— инфицирование кисты (сливкообразный гной и деструкция стенки кисты);
— во время операции в полости кисты выявляют секвестры железы,
— самопроизвольное вскрытие кисты в свободную брюшную полость;
— содержание альфа-амилазы (меньше чем в сыворотке крови, следовательно нет
сообщения с вирсунговым протоком).
При наружном дренировании возникает возможность формирования свища поджелудочной железы
- Внутреннее дренирование – позволяет избежать осложнения – панкреатического наружного свища. Условием для наложения анастомоза должно быть экстрапанкреатическое расположение кисты
- Дистальная резекция поджелудочной железы, несущей кисту
Выполняют при дистальной локализации кисты, при наличии нескольких кист, при сообщении просвета кисты с образованием аневризмы селезеночной артерии или вены, когда киста становится ложной аневризмой селезеночной артерии, при обоснованном подозрении на опухолевый характер.
источник
Анатомо-физиологические особенности поджелудочной железы. Этиология и патогенез острого панкреатита. Кисты поджелудочной железы: клиника, диагностика, дифференциальная диагностика и лечебная тактика. Методы оперативного лечения острого панкреатита.
Нажав на кнопку «Скачать архив», вы скачаете нужный вам файл совершенно бесплатно.
Перед скачиванием данного файла вспомните о тех хороших рефератах, контрольных, курсовых, дипломных работах, статьях и других документах, которые лежат невостребованными в вашем компьютере. Это ваш труд, он должен участвовать в развитии общества и приносить пользу людям. Найдите эти работы и отправьте в базу знаний.
Мы и все студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будем вам очень благодарны.
Чтобы скачать архив с документом, в поле, расположенное ниже, впишите пятизначное число и нажмите кнопку «Скачать архив»
Основные методы диагностики острого панкреатита. Клиническая картина острого панкреатита. Разлитой перитонит как одно из осложнений при остром панкреатите. Роль методов функционального исследования поджелудочной железы в диагностике панкреатита.
реферат [14,0 K], добавлен 20.05.2010
Этиология, клиника, анатомические особенности панкреатита. Классификация острого холецистита в зависимости от наличия или отсутствия камней в желчевыводящих путях. Дифференциальные диагностические исследования острого холецистита и острого панкреатита.
презентация [2,9 M], добавлен 15.05.2016
Характеристика острого панкреатита как воспалительно-деструктивного поражения поджелудочной железы. Факторы, повреждающие паренхиму поджелудочной железы. Обструктивные нарушения. Клиническая картина панкреонекроза. Диагностика и ликвидация болей.
презентация [341,9 K], добавлен 28.09.2017
Определение острого холецистита и острого панкреатита. Анатомические особенности, классификация, этиология, дифференциальная диагностика клиники и осложнения острого холецистита и панкреатита. Основные преимущества рентгенографического исследования.
презентация [2,9 M], добавлен 20.05.2016
Понятие острого панкреатита, симптомы, причины возникновения. Виды кист поджелудочной железы: врожденные, приобретенные. Перфорация как прорыв язвы за пределы двенадцатиперстной кишки с выходом их содержимого. Анализ принципов лечения острого панкреатита.
история болезни [82,8 K], добавлен 18.01.2013
Частота выявления острого панкреатита, его классификация. Эндокринная функция поджелудочной железы. Клинические особенности и морфологические признаки панкреатита. Особенности геморрагического панкреонекроза. Тактика хирургического лечения больных.
презентация [2,1 M], добавлен 05.03.2014
Функции поджелудочной железы. Этиология и патогенез острого панкреатита, его симптоматика. Способы диагностики панкреонекроза. Дифференциальная оценка тяжести состояния больного. Принципы консервативного лечения и показания к оперативному вмешательству.
реферат [26,4 K], добавлен 28.08.2010
Заболевание кисты поджелудочной железы в различных возрастных группах. Наиболее частые симптомы больших ложных кист. Острый панкреатит среди острых хирургических заболеваний органов брюшной полости. Этиология и патогенез хронического панкреатита.
реферат [29,0 K], добавлен 16.07.2011
Асептическое воспаление поджелудочной железы демаркационного характера. Проблема острого панкреатита в экстренной хирургии. Методы инструментальной диагностики и виды хирургических вмешательств. Собственная фасция и кровоснабжение поджелудочной железы.
дипломная работа [2,5 M], добавлен 23.04.2011
Ложные кисты поджелудочной железы. Переход острого панкреатита травматического происхождения в хроническую форму. Истинные кисты поджелудочной железы, характеризующиеся внутренней эпителиальной выстилкой. Панкреатические свищи связанные с травмой.
реферат [25,6 K], добавлен 17.02.2009
источник
Поджелудочная железа представляет собой паренхиматозный орган длиной 15–16 см, расположенный ниже желудка, спереди от позвоночного столба и брюшного отдела аорты. В железе выделяют три отдела: головку, расположенную справа от средней линии и вплотную прилежащую к двенадцатиперстной кишке; хвост, находящийся слева и направляющийся к селезенке, и тело – часть железы между хвостом и головкой.
В поджелудочной железе выделяют две функциональные части: экзокринную и эндокринную. Наибольший объем занимает экзокринная часть, образованная клетками, продуцирующими панкреатический сок, содержащий пищеварительные ферменты. Сок выделяется в боковые протоки, открывающиеся в главный панкреатический проток, который, в свою очередь, открывается в просвет двенадцатиперстной кишки в области Фатерова сосочка, предварительно приняв в себя общий желчный проток.
К эндокринной части поджелудочной железы относятся небольшие скопления клеток, расположенные преимущественно в ее головке, т. н. островки Лангерганса. Эндокринные клетки поджелудочной железы продуцируют инсулин, глюкагон и соматостатин, попадающие в кровь и регулирующие обмен глюкозы и других сахаров.
Кисты, представляющие собой отграниченные скопления жидкости, могут формироваться в любом отделе железы. Истинные кисты не обусловлены воспалительным процессом и имеют выстилку, состоящую из клеток, продуцирующих жидкость. Часть этих кист имеет опухолевую природу, поэтому их обнаружение требует самого внимательного отношения со стороны хирургов и диагностов! Псевдокисты имеют воспалительную природу и не содержат специальной клеточной выстилки. В большинстве случаев их содержимым является панкреатический сок, т. к. кисты сообщаются с панкреатическими протоками. В некоторых случаях псевдокисты могут достигать нескольких сантиметров в размерах.
Как выглядят кисты поджелудочной железы? На компьютерных томограммах (КТ) у молодой женщины, злоупотребляющей алкоголем, с множественными эпизодами острого панкреатита в анамнезе, видны две большие псевдокисты (синие стрелки) головки, тела и хвоста поджелудочной железы, сдавливающие на окружающие ткани. Желчный пузырь (зеленая стрелка) увеличен из-за сдавления пузырного протока псевдокистой. Обратите также внимание на признаки алкогольного гепатита: увеличение печени и неравномерное накопление ею контраста, жидкость вблизи ее края.
Жидкостное содержимое кист может иметь различный характер. Так, псевдокисты содержат жидкость, богатую пищеварительными ферментами, например, амилазой. Муцинозные кисты содержат вязкую жидкость, содержащую большое количество белка, продуцируемую внутренней выстилкой кисты. Серозные кисты содержат менее вязкую жидкость и обычно не являются злокачественными.
Классификация кист поджелудочной железы:
Простая панкреатическая киста
Муцинозная цистаденома и цистаденокарцинома
Внутрипротоковая (интрадуктальная) папиллярная муцинозная опухоль ( IPMN )
Рак поджелудочной железы с кистозным компонентом
Кисты как проявления других заболевания: болезнь Гиппеля-Линдау, туберозный склероз, муковисцидоз
Клинические проявления кисты зависят от ее размера и расположения. Образования размером меньше двух сантиметров чаще всего протекают бессимптомно, в то время как кисты большего размера оказывают объемное воздействие на ближайшие структуры и приводят к появлению боли в животе и спине. В результате обструкции общего желчного протока кистой головки поджелудочной железы может возникнуть желтуха. При инфицировании кисты возникает лихорадка, озноб, признаки сепсиса. Редко кисты могут достигать огромных размеров, сдавливая двенадцатиперстную кишку или желудок, и приводя к возникновению непроходимости, проявляющейся болью в животе, рвотой. Кистозный рак может приводить к появлению боли вверху живота с иррадиацией в спину.
Серозная цистаденома: чаще всего является доброкачественной, возникает преимущественно у женщин среднего возраста, локализуется в теле или хвосте поджелудочной железы. Обычно имеет малые размеры и не приводит к появлению какой-либо симптоматики.
На МРТ (Т2 ВИ, аксиальная и корональная томограммы) определяется многокамерное объемное образование с множественными перегородками и содержимым с гиперинтенсивным сигналом. Это патоморфологически подтвержденная серозная цистаденома поджелудочной железы. Источник: http://www.radiographia.ru/node/5568
Муцинозная цистаденома: в 30% содержит рак, в остальных случаях рассматривается как предзлокачественное состояние. Так же, как и серозная цистаденома, чаще обнаруживается у женщин среднего возраста, имеет схожую локализацию.
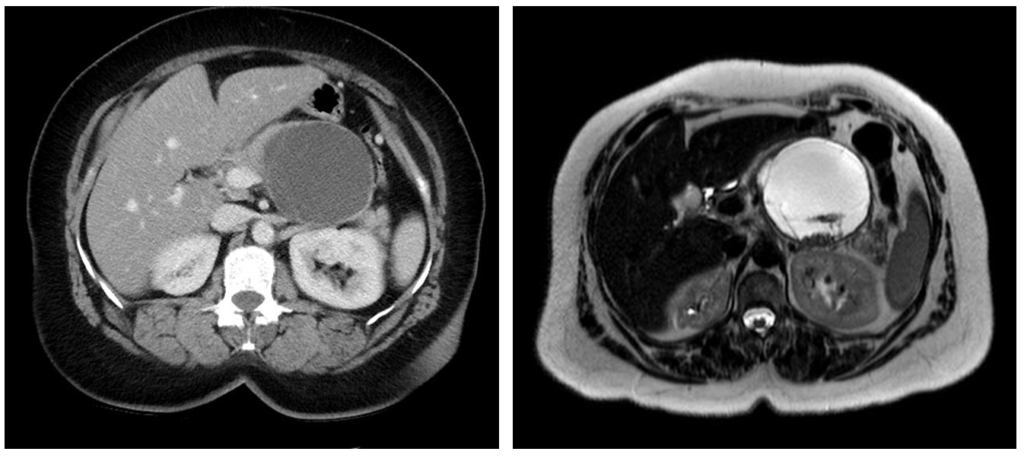
Внутрипротоковая папиллярная муцинозная опухоль (ВПМО): кистозное образование, в котором часто обнаруживается рак, с высокой вероятностью озлокачествления. На момент установления диагноза в 45–65% случаев в ВПМО обнаруживается рак. Чаще всего ВПМО обнаруживаются у мужчин. Опухоль располагается в головке поджелудочной железы, вследствие чего чаще приводит к возникновению симптоматики, обусловленной обструкцией панкреатического и желчного протоков.
На КТ (слева) в области головки поджелудочной железы визуализируется кистозное образование, обуславливающее расширение панкреатического протока. На аксиальной МРТ (справа) в образовании определяется гиперинтенсивный сигнал. При патоморфологическом исследовании подтвердилась внутрипротоковая папиллярная муцинозная опухоль (IPMN). Источник: https://radiopaedia.org/cases/intraductal-papillary-mucinous-neoplasm-large-2
Солидная псевдопапиллярная опухоль: редкое новообразование поджелудочной железы, состоящее как из кистозного, так и солидного компонента, распространенное преимущественно среди молодых женщин с темной кожей, а также женщин азиатского происхождения. Может достигать больших размеров и озлокачествляться.
На КТ (слева) визуализируется большая опухоль смешанной (кистозно-солидной структуры) с преобладанием мягкотканного компонента. На МРТ (Т2 ВИ) слева определяется гипоинтенсивный сигнал в большей части образования. Патоморфологически подтвердилась солидная псевдопапиллярная опухоль. Источник: https://radiopaedia.org/cases/solid-pseudopapillary-tumour-of-the-pancreas-3
Псевдокисты являются следствием алкогольного, желчекаменного, травматического или постоперационного панкреатита. Содержимое псевдокисты представляет собой омертвевшую ткань железы, подвергшуюся разжижению, воспалительные клетки, а также пищеварительные ферменты в большом количестве, поскольку подавляющее число псевдокист сообщаются с панкреатическими протоками.
Основные методы диагностики кистозных образований — это УЗИ, КТ и МРТ. Поскольку большинство кист не приводит к появлению симптоматики, они часто являются случайной находкой при исследованиях, выполняемых по другому поводу.
КТ и МРТ брюшной полости позволяют наиболее точно обнаружить кистозное образование поджелудочной железы, а также охарактеризовать его структуру, обнаружив признаки, свидетельствующие об опухолевой природе и потенциальной злокачественности процесса. С помощью КТ и МРТ точно видны размеры образования, его границы и распространенность, вовлеченность сосудов, лимфатических узлов и окружающих органов.
Все большее распространение в дифференциальной диагностике вероятно доброкачественных, предраковых или злокачественных кист получает эндоскопическая ультрасонография. Во время процедуры гибкий эндоскоп с небольшим УЗ-датчиком проводится через рот, пищевод и желудок в двенадцатиперстнцю кишку, располагаясь в непосредственной близости к поджелудочной железе, печени и желчному пузырю. Под контролем эндоскопической ультрасонографии появляется возможность выполнить биопсию содержимого кисты с целью ее дальнейшего анализа на опухолевые клетки, амилазу, онкомаркеры. Высокий уровень ракового эмбрионального антигена и наличие клеток опухоли указывает на злокачественный характер кисты.
Помните, что понятие «киста» применительно к поджелудочной железе может относиться и к опухолям, в том числе, злокачественным! Хотя в большинстве случаев окончательное решение вопроса о доброкачественности или злокачественности кисты возможно только после биопсии, результаты КТ и МРТ зачастую требуют пересмотра опытными диагностами с целью более точной их оценки. Перепроверка результатов исследований врачами экспертного уровня нередко помогает исключить или подтвердить рак уже на начальном этапе диагностики. Заказать такую проверку можно в Национальной телерадиологической сети – службе удаленных врачебных консультаций по сложным и спорным случаям.
В большинстве случаев небольшие кисты не требуют никакого лечения, особенно если отсутствуют КТ- или МРТ-признаки их злокачественности. Подозрительные кисты подвергаются динамическому наблюдению с использованием УЗИ, КТ или МРТ; при увеличении размеров кисты и (или) изменении ее структуры выполняется аспирационная биопсия (под контролем ультрасонографии), а затем оперативное вмешательство. В настоящее время только операция позволяет добиться полного излечения. Оперативное лечение показано не только при злокачественных опухолях, но и в случае доброкачественных кист, обуславливающих выраженную симптоматику. Варианты оперативных вмешательств: резекция кисты, панкреатэктомия, панкреатодуоденэктомия (операция Уиппла), возможно, в сочетании с химиотерапией. Помните, что для проведения правильного лечения необходим точный диагноз, а поставить его помогает экспертная оценка результатов КТ и МРТ.
источник
