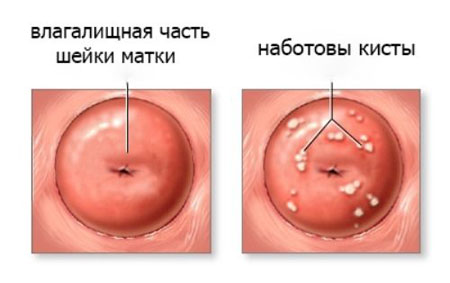
Киста шейки матки – это новообразование в шеечном канале, заполненное кровянистой или слизистой жидкостью. На начальной стадии протекает почти без симптомов. При крупных опухолях в шейке отмечаются кровотечения вне менструаций, боли при половом акте, частые рецидивы цервицита. Для диагностики прибегают к гинекологическому осмотру, исследованию мазков, УЗИ тазовых органов и кольпоскопии.
Кисты цервикса – доброкачественные образования, состоящие из соединительнотканной оболочки и жидкого содержимого. Их провоцируют многие гинекологические болезни воспалительного происхождения. Чаще обнаруживаются у женщин репродуктивного возраста.
В области цервикального канала и шейки матки формируются кисты двух типов:
- Наботовы (ретенционные) – патологически расширенные железы шейки с закупоренными протоками, которые содержат слизистый секрет с клетками эпителия. Бывают одиночными или множественными.
- Эндометриоидные – псевдоопухоли с кровянистым содержимым, которые возникают на фоне эндометриоза. Диагностируются у 10-15% женщин, имеющих в анамнезе роды.
В зависимости от локализации выделяют 2 вида кист:
- парацервикальные – находятся на влагалищной части цервикса;
- эндоцервикальные – располагаются внутри цервикального канала.
Парацервикальные псевдоопухоли часто формируются на шейке в области наружного зева. Поэтому они легко обнаруживаются при гинекологическом осмотре с применением зеркал.

По происхождению и причинам формирования гинекологи выделяют несколько разновидностей кист:
- воспалительные;
- травматические;
- паразитарные;
- врожденные.
Чаще всего встречаются вторичные кисты, вызванные воспалительными болезнями, эндокринными нарушениями и травмами.
Ретенционные кисты появляются при закупорке выводных протоков наботовых желез в шейке матки. Они находятся в цилиндрическом эпителии шеечного канала. Железы вырабатывают секрет, который поддерживает оптимальную среду в половых органах. Если устье каналов сужается, в них начинает скапливаться жидкость, вследствие чего формируются кистозные пузырьки.
Причины возникновения эндометриоидных и наботовых кист:
- гормональный дисбаланс;
- эрозия шейки матки;
- частые роды;
- воспалительные болезни;
- эктопия эпителия;
- лазерное удаление полипов;
- искусственные аборты;
- операции на шейке матки;
- метаболические нарушения;
- диагностическое выскабливание.
Очень часто кисты осложняют течение цервицита. Отек слизистой шейки сужает устья протоков наботовых желез, что повышает риск скопления в них секрета.
Эндометриоидные псевоопухоли обнаруживаются при патологическом разрастании эндометрия. Его попадание в шейку нередко после гинекологических манипуляций – гистероскопии, биопсии, установки внутриматочных спиралей.

Наботовы кисты диаметром до 10 мм не провоцируют у женщины никаких ощущений. В 9 из 10 случаев они выявляются случайно при посещении гинеколога. Характерные признаки возникают при увеличении новообразований, инфицировании их содержимого, прогрессировании фонового заболевания.
Клиническая картина при кистах шейки:
- сухость влагалища;
- болезненность при половом акте;
- тянущие боли в области матки;
- патологические выделения из половых органов.
При псевдоэрозии шейки женщины жалуются на увеличение объема слизистых выделений. На воспаление кисты указывают:
- неприятный запах из гениталий;
- гнойные выделения;
- повышенная температура;
- боли в надлобковой зоне.
При эндометриоидных образованиях шейки возможны межменструальные кровотечения. Кисты содержат клетки эндометрия, поэтому чувствительны к колебаниям гормонального фона. Выраженность симптомов возрастает за 7-8 суток до начала менструаций, что обусловлено циклическими трансформациями – увеличением уровня стероидных гормонов в крови и набуханием эндометрия. Дополнительно патология проявляется:
- длительными менструациями;
- обильными маточными кровотечениями;
- дискомфортом в тазу при половом акте.

Новообразования в шейке матки обнаруживаются при осмотре с использованием влагалищных зеркал. Эндометриоидные кисты имеют вид темно-красных, а ретенционные – желтоватых пузырьков. Для определения причины кистообразования применяются дополнительные методы диагностики:
- Трансвагинальное УЗИ. По эхопризнакам определяют локализацию, количество и размеры новообразований шейки матки. Врач выявляет эндометриоз, псевдоэрозию, кисты в яичниках и другие патологии половых органов.
- Кольпоскопия. Посредством специального оптического устройства врач осматривает под увеличением влагалищную часть шейки, выявляет патологические изменения слизистой.
- Гистероскопия. При малоинвазивном обследовании врач оценивает состояние слизистой. В случае необходимости совершает забор тканей для гистологического анализа. К процедуре прибегают при эндометриоидных псевдоопухолях, которые возникают на фоне эндометрита.
Для обнаружения урогенитальных инфекций женщинам назначают ПЦР-диагностику, бакпосев мазка из цервикального канала. В сомнительных случаях выполняется цитологическое исследование образцов тканей шейки. По результатам диагностики гинеколог выбирает оптимальную схему лечения, определяет необходимость оперативного вмешательства.
Оперативное лечение кист шейки матки требуется не во всех случаях. Если их диаметр не превышает 7-10 мм, рекомендовано динамическое наблюдение. Операция выполняется при:
- крупных кистах;
- межменструальных кровотечениях;
- тазовых болях;
- инфицировании новообразований.
Хирургическое лечение проводят при стремительном увеличении новообразований, высоком риске разрыва кистозной капсулы.

Современная гинекология предлагает на выбор более 5 разных способов удаления кистозных образований шейки матки. Их вскрытие осуществляется в несколько этапов:
- пунктирование (прокалывание);
- отсасывание жидкого содержимого;
- обработка ложа кисты (криодеструкция, вапоризация, химическая коагуляция и т.д.).
На выбор хирургической методики влияют размеры, локализация и причины формирования псевдоопухолей.
Диатермокоагуляция кисты – малоинвазивная процедура, в ходе которой ложе новообразования прижигают высокочастотным переменным током. Процедура выполняется за 2 недели до начала менструаций. Ее продолжительность не превышает 25-30 минут.
В зависимости от показаний применяют 2 способа удаления кистозной капсулы:
- контактное – выжигание новообразований электродом;
- бесконтактное – обработка тканей микродугой.

Суть процедура заключается в разрушении кистозной соединительнотканной капсулы агрессивными растворами. При новообразованиях в шейке применяются Солковагин и другие лекарства на основе уксусной или азотной кислоты. Химическое прижигание рекомендовано при небольших пузырьках цервикса.
Процедура не вызывает болезненных ощущений, поэтому выполняется без анестезии. В случае необходимости ее повторяют 2-3 раза. Высокий риск рубцевания здоровой ткани – единственный недостаток применения химически активных препаратов.
Лазерная аблация (вапоризация) – золотой стандарт лечения доброкачественных образований в половых органах. Суть процедуры заключается в выпаривании патологических тканей лазером. Во время обработки ложа кисты происходит запаивание поврежденных кровеносных сосудов, что препятствует маточным кровотечениям.

Выпаривание кист лазером не назначается при:
- инфекционном воспалении влагалища или шейки;
- тяжелой форме артериальной гипертензии;
- раке матки;
- патологиях органов кроветворения.
После процедуры в слизистой не образуются рубцы. Поэтому лазерная вапоризация показана как рожавшим женщинам, так и будущим матерям.
Замораживание жидким азотом ведет к разрушению патологических наростов. Бескровная процедура рекомендована для удаления кистозных образований, вызванных:
- эндометриозом;
- хроническим цервицитом;
- эктопией шейки матки;
- лейкоплакией.
Криодеструкция крайне редко провоцирует осложнения. Поэтому назначается нерожавшим женщинам.
Радиохирургическое лечение предусматривает иссечение кистозных капсул в шейке радионожом. Принцип терапии заключается в бесконтактном выпаривании клеток соединительной ткани узконаправленным пучком радиоволн. Во время процедуры исключается риск повреждения здоровых участков слизистой. Заживление шейки занимает не более 5 суток.
При малоинвазивных вмешательствах осложнения возникают редко. В первые 2-3 дня после операции возможны:
- дискомфорт в тазовых органах;
- скудные выделения из влагалища;
- боли в нижней части живота.

Чтобы предотвратить послеоперационные осложнения, рекомендуется на месяц-полтора:
- ограничить физические нагрузки;
- не принимать кроверазжижающие лекарства;
- отказаться от посещения бани;
- исключить интимную жизнь.
В зависимости от причины кистообразования женщинам дополнительно назначаются антисептики для спринцевания, вагинальные свечи с противовоспалительным действием, иммуностимуляторы для приема внутрь. По рекомендации гинеколога их принимают в течение 7-10 суток.
Чтобы вылечить кисту, нужно устранить провоцирующие факторы. Медикаментозная терапия направлена на:
- стабилизацию гормонального фона;
- купирование симптоматики;
- устранение воспаления в половых органах;
- уничтожение урогенитальных инфекций.
По показаниям в схему лечения включают лекарства разных фармакологических групп:
- прогестины (Норэтистерон, Дидрогестерон) – синтетические заменители прогестерона, которые препятствуют трансформации эндометрия;
- комбинированные гормональные контрацептивы (Мидиана, Велмари) – противозачаточные средства с антиандрогенной активностью, которые нормализуют гормональный фон;
- вагинальные свечи (Гексикон, Полижинакс) – противовоспалительные и антисептические средства, которые устраняют болезнетворную флору и воспаление в шейке;
- антагонисты гонадотропин-рилизинг-гормона (Бусерин депо, Гозерелин) – лекарства антиандрогенного действия, которые препятствуют прогрессированию эндометриоза.
При хронических инфекционных болезнях дополнительно назначаются иммуностимуляторы – Имудон, Виферон, Иммунорм.

Небольшая кисточка в цервиксе никак не влияет на репродуктивную функцию женщины и качество жизни. Иногда она возникает на фоне гормональных и метаболических сбоев, из-за которых плотность секрета, выделяемого наботовыми железами, увеличивается. Такие новообразования нередко проходят без консервативного или хирургического лечения.
Во избежание осложнений рекомендуется:
- сбалансированно питаться;
- побольше двигаться;
- вовремя лечить гинекологические болезни;
- принимать гормональные контрацептивы только по назначению врача.
Пациенткам с небольшими псевдоопухолями показано динамическое наблюдение. Поэтому они должны не реже 2 раз в год посещать гинеколога, проходить ультразвуковое обследование.
В 90% случаев кистообразование происходит на фоне других патологий. Кисты очень редко достигают больших размеров, поэтому не влияют на фертильность. Но если они возникают вторично на фоне вялотекущего цервицита, эндометриоза, псевдоэрозии шейки или эндометрита, возможны осложнения:
- нагноение;
- маточные кровотечения;
- внематочная беременность;
- бесплодие;
- малокровие;
- деформация шейки матки;
- осложненные роды.
Не исключено злокачественное перерождение эндометриоидных кист. Поэтому гинекологи в 80% случаев рекомендуют пациенткам оперативное лечение.
Стоимость терапии зависит от многих факторов – выбранного метода, квалификации врача, типа медучреждения. Дешевле всего обходится фармакотерапия, но она не устраняет кисты, а только препятствует их увеличению и формированию новых пузырьков в шейке.
Примерная стоимость лечения кист шейки матки
| Метод лечения | Цена в рублях |
| лазерная вапоризация | 7000-8000 |
| вскрытие наботовой кисты аппаратом Сургитрон | 3500-4000 |
| криодеструкция | 3500-4500 |
| вскрытие кисты с коагуляцией капсулы | 2000-2500 |
| радиохирургическое удаление | 1500-1800 |
Кисты шейки матки – врожденные или приобретенные доброкачественные образования с жидким содержимым. Они редко вызывают осложнения, но в 8-10% случаев возникают нагноения и маточные кровотечения. При устранении провоцирующих факторов псевдоопухоли не рецидивируют.
источник
Киста шейки матки – это доброкачественное полостное образование, заполненное жидкостью. Формируется на фоне хронического воспалительного процесса или эндометриоза. Некоторые образования могут спонтанно регрессировать. Выявляется при гинекологическом осмотре, во время кольпоскопии и УЗИ.
Цервикальная киста хорошо поддается консервативной терапии. В ряде случаев показано деструктивное лечение – прижигание очага лазером, радиоволнами или электрическим током. Хирургическое удаление кисты на шейке матки проводится при обширном поражении органа. Выбор метода лечения определяется после полного обследования женщины.
Лечение без операции возможно при соблюдении ряда условий:
- Киста не сопровождается выраженной симптоматикой, требующей срочного решения проблемы;
- Нет препятствий для зачатия и вынашивания ребенка;
- Нет иной патологии, требующей хирургического лечения.
Если наличие кисты шейки матки не сопровождается осложнениями, то применяется наблюдательная тактика.
Консервативная терапия включает прием препаратов:
- Гормональные средства. Назначаются при эндометриозе. Приводят к регрессу очага;
- Антибактериальные, противогрибковые и противовирусные средства. Назначаются при ретенционных кистах на фоне хронического цервицита;
- Средства для восстановления микрофлоры половых путей;
- Иные симптоматические препараты по показаниям.
Отсутствие эффекта от консервативной терапии – повод для деструктивного и хирургического лечения.
Показания для удаления цервикальной кисты:
- Один или несколько очагов величиной более 5 мм;
- Сочетание кисты с эрозией или полипом шейки матки;
Во избежание осложнений при сочетании кисты шейки матки с эрозией женщине будет предложено удаление новообразования.
- В плане диагностики подозрительных образований на шейке матки (тяжелой дисплазии и рака). Кисты мешают полноценному обследованию;
- Планирование беременности. Если киста может помешать зачатию и вынашиванию плода, ее нужно удалить.
- Менструация. Процедура проводится только после завершения ежемесячных выделений;
- Острый воспалительный процесс в половых путях. Лечение возможно только после санации влагалища;
- Беременность. Лечение откладывается до рождения ребенка;
- Период лактации. Рекомендуется завершить грудное вскармливание до начала терапии. При наличии показаний операция проводится и во время лактации;
- Обострение хронической патологии. Хирургическое лечение проводится в период ремиссии;
- Рак шейки матки. Объем операции расширяется вплоть до удаления матки.
Показания и противопоказания к лечению кисты определяются врачом после полного обследования пациентки.
Нужно ли удалять кисты на шейке матки? Да, если есть показания. Без лечения цервикальная киста ведет к развитию осложнений:
- Деформация цервикального канала. Крупные единичные и множественные кисты меняют структуру органа;
Если вовремя не начать лечение кистозных образований, то это может привести к деформации цервикального канала.
- Сужение канала шейки матки. Образования, расположенные внутри цервикального канала и близко к маточному зеву, уменьшают его просвет.
Все эти состояния препятствуют зачатию и вынашиванию ребенка. Затрудняется движение сперматозоидов по цервикальному каналу, снижается вероятность наступления беременности. При гестации растет риск развития истмико-цервикальной недостаточности. Это состояние приводит к раскрытию шейки матки раньше срока, грозит выкидышем и преждевременными родами.
Потенциальным источником инфекции становится особая группа новообразований – наботовы кисты. Они являются резервуаром для патогенных микроорганизмов. Вялотекущее воспаление шейки матки грозит перейти в полость органа, помещать имплантации и вынашиванию плода. Возрастает риск внутриутробного заражения ребенка, самопроизвольного прерывания беременности.
Своевременная терапия позволяет избежать развития осложнений и сохранить репродуктивное здоровье.
Удаление цервикальной кисты проводится на 5-7-й день менструального цикла, но не ранее, чем закончатся месячные. В менопаузу процедура выполняется в любой удобный день.
- Осмотр гинеколога;
- Общеклиническое обследование. Анализы крови и мочи позволяют оценить общее состояние женщины и выявить противопоказания. При подозрении на беременность нужно сдать кровь на определение ХГЧ;
- Тесты на инфекции. Выявляются воспалительные процессы во влагалище и на шейке матки. Проводится обследование на ВИЧ, сифилис и вирусные гепатиты;
- Специальные обследования для оценки состояния шейки матки: мазок на онкоцитологию, кольпоскопия с биопсией;
При подготовке к операции необходимо сдать мазок на онкоцитологию.
После обследования выставляется окончательный диагноз и определяется тактика терапии.
Варианты удаления цервикальных кист:
- Деструктивное лечение. Проводится прижигание шейки матки одним из доступных методов. Показано при незначительном поражении органа и отсутствии тяжелой сопутствующей патологии;
- Хирургическое лечение. Конизация шейки матки проводится при обширном и глубоком поражении органа, а также при наличии иных состояний (крупные и множественные полипы, дисплазия тяжелой степени).
Объем медицинского вмешательства определяется индивидуально исходя из тяжести состояния женщины и ее репродуктивных планов. Конизация – это серьезная операция, создающая проблемы при зачатии и вынашивании ребенка. Если женщина планирует беременность, гинекологи стараются обойтись щадящими методами. Удаление части шейки матки у нерожавших женщин проводится только в том случае, если иные варианты лечения неприемлемы.
Прижигание кисты шейки матки проводится в амбулаторных условиях. Процедура проходит практически безболезненно для пациентки, и лишь часть женщин отмечает некоторый дискомфорт во время проведения манипуляций. Анестезия обычно не требуется. Чувствительным пациенткам рекомендуется начать прием седативных препаратов (валериана, пустырник) за 5-7 дней до прижигания.
За несколько дней до прижигания кисты особо чувствительным женщинам иногда рекомендуется прием успокоительных препаратов.
Варианты деструктивного лечения кисты шейки матки:
В современной гинекологии практически не используется химическое прижигание кисты шейки матки. Применение таких препаратов оправдано только при небольших и поверхностных новообразованиях. Процедура имеет свои преимущества перед иными методами терапии. Она проходит безболезненно, быстро и не требует специального оборудования. К недостаткам можно отнести низкую эффективность метода. После лечения высока вероятность рецидива болезни.
Для химического прижигания очага используются различные лекарственные средства (Солковагин и другие). Врач вскрывает кисту тонкой иглой, после чего наносит препарат на ее ложе. Контрольный осмотр проводится через 7 дней и далее после менструации. Если киста не исчезла, процедуру придется повторить.
Препарат Солковагин применяется для химического прижигания вскрытой кисты шейки матки.
Диатермоэлектрокоагуляция (ДЭК) – это воздействие на очаг электрическим током. Врач вскрывает кисту, делает круговой надрез электроножом и убирает дефект. Ложе прижигается электротоком, сосуды коагулируются, и кровотечение прекращается. На 10-12-й день после прижигания на слизистой оболочке формируется струп. Он отходит с незначительным кровотечением. Шейка матки заживает в течение 8-12 недель.
- Доступность и низкая цена. ДЭК проводится в любой женской консультации;
- Возможность воздействия на глубокие и обширные очаги.
- Длительное заживление;
- Болезненность процедуры;
- Негативные последствия процедуры. Формируются рубцы на шейке матки, возникает стеноз цервикального канала, что затрудняет течение беременности и родов;
- Высок риск развития эндометриоза шейки матки.
Частота осложнений при ДЭК достигает 50%, что подтверждают многочисленные отзывы. По этой причине гинекологи постепенно отказываются от прижигания электротоком, отдавая предпочтение современным безопасным методам. У женщин, планирующих беременность, электрокоагуляция не применяется.
Криодеструкция – это разрушение патологического очага путем его замораживания. Для процедуры используется жидкий азот, реже закись азота или углекислый газ. Под действием низкой температуры происходит некроз тканей. Кровоток в зоне воздействия сразу прекращается за счет формирования тромба. Некротизация очага продолжается и после завершения процедуры. Отмершие клетки выходят с обильными водянистыми выделениями. Заживление шейки идет за 8-10 недель.
Криодеструкция – замораживание кисты шейки матки с последующим отмиранием клеток новообразования.
- Безболезненность. Холод выступает в качестве анестетика;
- Низкая кровоточивость – сосуды спазмируются во время процедуры;
- Доступность. Аппаратура для криодеструкции есть во многих муниципальных клиниках.
- Ограниченность воздействия. Не применяется при величине очага более 3 см;
- Незначительная глубина проникновения (до 5 мм);
- Нет возможности изменять глубину воздействия в ходе прижигания;
- Длительный восстановительный период, сопровождающийся гидрореей – обильными водянистыми выделениями из половых путей;
- Нет возможности взять ткань для гистологического исследования: очаг полностью разрушается;
- Не проводится при деформации шейки матки, так как предполагает плотное прилегание к поверхности.
Криодеструкция может применяться у нерожавших женщин, но в современной гинекологии приоритет отдается другим методам.
Лазерная вапоризация позволяет прицельно удалить очаг, не затрагивая здоровые ткани. Под воздействием высокой температуры вода в клетках испаряется, и киста исчезает. Глубина проникновения – до 5 мм в цервикальном канале и до 3 мм на влагалищной части органа. Заживление происходит за 4-5 недель.
- Высокая эффективность: позволяет убрать очаг за одну процедуру;
- Низкий риск кровотечения: сосуды прижигаются лазерным лучом;
- Нет риска инфицирования, так как процедура бесконтактная;
- Короткий восстановительный период;
- Процедура не приводит к образованию рубцов на шейке матки.
- Незначительная глубина проникновения;
- Требует точности от хирурга;
- Нет возможности получить материал для гистологического исследования. При лазерной вапоризации ткани испаряются.
Лазерная коагуляция применяется у нерожавших женщин. После процедуры не возникает препятствий для зачатия и вынашивания плода.
Лазерная вапоризация (коагуляция) представляет собой прижигание пораженных участков путем воздействия на них лазерного луча.
Радиоволновой метод лечения считается самым безопасным и эффективным. Можно провести и вскрытие кисты радионожом, и прижигание ложа. Эпителизация слизистой оболочки происходит за 4-5 недель. Из недостатков стоит отметить только высокую стоимость. Не каждая клиника может предоставить аппарат для радиоволновой коагуляции.
- Безболезненность, бесконтактность и бескровность процедуры;
- После коагуляции не остаются рубцы на шейке матки;
- Низкий процент осложнений;
- Можно взять материал на гистологическое исследование.
Радиоволновая коагуляция – метод выбора у женщин, планирующих беременность.
Стоимость прижигания цервикальной кисты зависит от выбранного способа лечения. Электрокоагуляция и криодеструкция в клиниках Москвы обойдутся в 4-5 тысяч рублей. Цена лазерной и радиоволновой коагуляции доходит до 10 тысяч рублей. В государственной клинике процедура делается бесплатно для пациентки по полису ОМС, но здесь женщина не имеет возможности выбрать самый безопасный и комфортный вариант. Если в бюджетной организации нет аппарата для радиоволновой или лазерной коагуляции, врач может предложить только криодеструкцию и ДЭК вне зависимости от репродуктивных планов пациентки.
Конизация шейки матки – это иссечение части органа в форме конуса. Ретенционные и эндометриоидные кисты редко становятся показанием к такой операции. Конизация назначается при сочетании кист с иной патологией шейки матки:
- Дисплазия II и III степени;
- Эрозия шейки матки, при которой невозможно четко выявить зону трансформации и провести прицельное прижигание тканей;
- Рубцовая деформация шейки матки.
Конизация шейки матки при лечении кисты применяется в исключительных случаях, а именно — при сочетании с другими серьезными патологиями.
Варианты хирургического лечения:
- Ножевая эксцизия. Хирург иссекает часть шейки матки скальпелем. Это самый простой, доступный и вместе с тем опасный метод лечения. Конизация скальпелем ведет к обильному кровотечению. После операции высок риск развития осложнений;
- Петлевая электроконизация (LEEP, LLETZ). Выполняется с помощью электроножа. Петля захватывает участок шейки матки и иссекает его, сосуды прижигаются электротоком. Этот простой и дешевый метод имеет свои недостатки и не применяется у нерожавших женщин. После петлевой электроэксцизии высока вероятность рубцовой деформации шейки матки и послеоперационного кровотечения;
- Лазерная конизация. Иссечение участка шейки матки проводится лазерным скальпелем. При глубоком расположении очага требуется сделать несколько подходов. Заживление шейки матки после воздействия лазера идет без рубцов;
- Радиоволновая конизация. Проводится на аппарате «Сургитрон» или «Фотек». Негативное воздействие тепла на ткани минимальное. Рубцы после процедуры не образуются. Рекомендовано нерожавшим женщинам.
Лапароскопия, лапаротомия и другие вмешательства, предполагающие вскрытие брюшной стенки, при кисте шейки матки не проводятся.
Стоимость конизации шейки матки радиохирургическим методом – 30-40 тысяч рублей. Цены на другие варианты лечения несколько ниже. В государственных медучреждениях по полису ОМС при наличии показаний операция проводится бесплатно для пациентки.
Конизация – болезненная процедура. Она проводится под наркозом. Женщина засыпает и не испытывает боли.
Поскольку конизация шейки матки – процедура болезненная, то делается она под наркозом.
В таких условиях врач может спокойно провести операцию, не опасаясь осложнений из-за реакции пациентки. Процедура может проводиться в стационаре одного дня. При хорошем самочувствии женщина в тот же день отправляется домой.
Течение реабилитационного периода во многом зависит от поведения женщины. Важно в точности соблюдать рекомендации лечащего врача. При появлении любых непонятных симптомов нужно обратиться к гинекологу.
После прижигания и конизации шейки матки нельзя:
- Вести половую жизнь;
- Заниматься спортом;
- Посещать сауну, баню, солярий;
- Проводить тепловые процедуры, в том числе принимать горячую ванну;
- Заниматься тяжелой физической работой;
- Делать спринцевания;
- Пользоваться гигиеническими тампонами.
Все ограничения снимаются после заживления шейки матки. Сроки реабилитации зависят от метода лечения. После радиоволнового прижигания эпителизация проходит за месяц, в случае ДЭК на восстановление органа требуется 2-3 месяца. При конизации срок реабилитации составляет 3 месяца и более.
В первые дни после прижигания и конизации шейки матки будут идти кровянистые выделения. Их объем будет зависеть от размеров очага и объема вмешательства. Постепенно выделения будут уменьшаться и прекратятся совсем. На 7-12-й день может отойти струп, и тогда вновь возникнут кровянистые выделения. Спустя 4 недели влагалищный секрет становится умеренным, светлым. И только после криодеструкции обильные водянистые выделения сохраняются до 6 недель.
Боли после прижигания шейки матки практически не наблюдается. Отмечается потягивание внизу живота в первые 2-3 дня после процедуры. В дальнейшем вся симптоматика стихает. После конизации боль может сохраняться до 7-10 дней.
Спустя 10-14 дней после прижигания могут быть назначены противовоспалительные свечи и средства, усиливающие регенерацию слизистой оболочки. Они ускоряют восстановление шейки матки и снижают вероятность развития осложнений.
Противовоспалительные свечи, помогающие быстрее восстановиться слизистой шейки матки после оперативного вмешательства.
Больничный лист при амбулаторном лечении не выдается. При госпитализации в стационар больничный лист выписывается на весь период терапии.
После прижигания и конизации шейки матки возможно развития таких осложнений:
- Кровотечение во время процедуры и после ее завершения;
- Инфицирование половых путей;
- Рубцовая деформация шейки матки;
- Стеноз цервикального канала;
- Неполное удаление патологического очага и рецидив заболевания.
Тревожные симптомы, свидетельствующие о развитии осложнений:
- Обильные кровянистые выделения после лечения (в любой день в течение первого месяца);
- Усиление кровянистых выделений после их стихания;
- Изменение характера естественных выделений;
- Зуд и жжение во влагалище;
- Выраженная боль внизу живота;
- Повышение температуры тела.
При появлении таких симптомов нужно срочно обратиться к гинекологу. Необходимо пройти осмотр у специалиста, чтобы оценить состояние шейки матки и выявить возможные осложнения.
источник
Некоторые гинекологические патологии протекают бессимптомно и выявляются только при осмотре врача. К подобным заболеваниям относится киста шейки матки. Размеры образования могут достигать 2 см в диаметре. Существует множество эффективных способов борьбы с проблемой, например, лазерное удаление кисты шейки матки
Перед тем как провести вмешательство врач назначает женщине ряд диагностических мероприятий. К ним относится:
- Анализ мазка на патогенные микроорганизмы – хламидии, уреаплазму, микоплазму. Наиболее точной считается ПЦР- диагностика. В некоторых случаях на бактериальную флору исследуется кровь пациентки.
- Кольпоскопия. Процедура представляет собой тщательное изучение шейки матки при помощи увеличительного прибора. Гинеколог рассматривает шейку на наличие атипичных структур. Также выявляется степень поражения клеток.
- Гистология. Выполняется во время кольпоскопии. С подозрительного участка берут ткань для дальнейшего микроскопического исследования. Это необходимо для выявления природы атипичных клеток.
- Анализ на ВПЧ. Некоторые виды возбудителя заболевания провоцируют развитие онкологии. При обнаружении вируса в организме женщины ей назначают дополнительную терапию иммуномодуляторами.
В отдельных случаях пациенткам назначается УЗИ, например, когда невозможно определить тип образования с помощью вышеуказанных методов диагностики. УЗИ позволяет выявить в глубинных слоях шейки наботовые и эндометриоидные наросты, то есть те кисты, которые незаметны при визуальном осмотре.
Перед операцией женщине рекомендуется принять душ и удалить с половых органов лишнюю растительность. Оптимальное время для хирургического вмешательства – середина цикла, но при необходимости операция может выполняться в любое время (за исключением периода менструации). Эти правила снижают вероятность разрастания эпителия во время регенерации раны.
Основное преимущество лазерного удаления – возможность устранения кисты на шейки матки с минимальной потерей крови. Суть процедуры заключается в том, что на проблемный участок воздействуют дозированным потоком света. После вмешательства у женщины не возникает отеков и рубцов на обработанном участке. Программа снижает риск повторного развития кистозного образования.
Во время вмешательства не происходит соприкосновения аппарата со слизистыми оболочками шейки. Капсула выпаривается на определенную глубину, параметры которой задает врач после тщательного изучения особенностей заболевания.
Для операции используется диодный аппарата с длиной волн до 1270 нм. Температура по периметру обрабатываемого участка определяется акустическим датчиком. Это позволяет избежать ожога слизистых оболочек шейки матки. Как только температура нагрева превышает 55 градусов, диодный лазер прекращает свою работу.
Не в каждой ситуации возможно лазерное удаление кист шейки матки. Врачи определяют оптимальный метод вмешательств только после проведенного комплексного обследования. Хирург выбирает способ исходя из разновидности, размера и расположения капсулы. Кроме того, учитываются возможные риски осложнений.
Лазеротерапию в большинстве случаев назначают для борьбы с образованиями, диагностирующимися как «плюс-ткань».
Процедура проводится в 3 этапа:
- Пациентку помещают в гинекологическое кресло. Под местной анестезией проделывают на поверхности кистозного образования небольшое отверствие (до 1,5 мм в диаметре).
- В отверстие вводят пункционный инструмент, через который оказывается лазерное воздействие. Световой луч выпаривает ткани образования и одновременно закупоривает поврежденные сосуды. Эти манипуляции позволяют снизить риск инфицирования поврежденного участка. Благодаря отсутствию кровотечений врач четко видит обрабатываемый участок.
- Растворенные ткани удаляются через пункционную иглу.
Длительность вмешательства зависит от глубины и размеров капсулы. В среднем процедура продолжается 30-40 минут. После лазерной операции пациентке назначаются антибиотики, обезболивающие препараты. Основная цель медикаментозной терапии – предотвратить осложнения после лазеротерапии.
Для минимизации осложнений в реабилитационном периоде необходимо придерживаться определенных правил:
- Отказаться от интимной близости на 30 дней. Травмирование шейки матки негативно сказывается на формировании струпа.
- Исключить подъем предметов весом более 5 кг.
- Остерегаться воздействия прямых солнечных лучей. Из-за этого после лазеротерапии не рекомендуется посещение солярия или пляжа.
- Не принимать горячие ванны в течение 2 недель.
- Соблюдать диету. На время реабилитационного периода желательно сократить до минимума или вовсе отказаться от приема кофе.
- Избегать психоэмоциональных нагрузок и переутомлений.
Женщинам не требуется предварительного удаления внутриматочной спирали перед вмешательством.
Следует отметить преимущества лазерной методики по сравнению с традиционным хирургическим вмешательством:
- Ограниченный участок воздействия. Световой луч направлен только на аномальные ткани и не затрагивает здоровые участки. За счет этого сокращается время реабилитационного периода.
- Минимизация кровотечения. Под воздействием лазера повышается свертываемость крови.
- Отсутствие рубцов на шейке матки после операции. Из-за щадящего воздействия в цервикальном канале также не наблюдается спаек. После лазеротерапии женщина может беременеть и рожать детей естественным путем.
- Отсутствие боли и дискомфорта во время манипуляций.
- Короткий реабилитационный период. Через 1 месяц после удаления кист шейки матки пациентка восстанавливается полностью. Для других малоинвазивных методов это время увеличивается до 2-3 месяцев.
Среди недостатков способа отмечают:
- Снижение эластичности шейки. Во время родов неэластичная шейка матки может порваться.
- Возможность рецидива патологии. Такие ситуации возникают при невыясненной природе новообразования или при запущенных инфекционных процессах в организме.
- Задержку менструации.
Основным недостатком лазеротерапии считают ее стоимость. Бесплатные медицинские учреждения не предлагают данную процедуру. Специальное оборудование для проведения лазеротерапии имеется только в частных клиниках.
Среди альтернативных и долее доступных способов удаления кисты шейки матки можно выделить:
- Криодеструкцию. Процедура не пользуется особой популярностью у специалистов. Ее назначают в случаях, если у женщины диагностированы многочисленные кистозные образования небольшого размера.
- Радиоволновую терапию. Также как и лазеротерапия, процедура считается малоинвазивной. Рекомендуется для удаления кист у нерожавших пациенток.
- Лапароскопию. Вмешательство назначается при расположении капсулы в глубоких слоях шейки. Лапароскопия выполняется под общим наркозом и требует больших навыков от хирурга.
- Оперативное вмешательство. Рекомендуется при наличии образований значительных размеров или при вовлечении в патологический процесс близлежащих тканей.
к содержанию ↑
Лазерное удаление кист назначается не во всех случаях. Следует выделить основные противопоказания к процедуре:
- Раковые образования в матке или на ее шейке.
- Воспаление шейки матки или близлежащих тканей.
- Инфекции репродуктивной системы.
- Период вынашивания ребенка.
- Предраковые опухоли шейки матки.
- Патологии крови.
- Дисфункция щитовидной железы.
- Недостаточность органов дыхательной системы.
- Повышение температуры тела.
- Обострение неврологических заболеваний.
- Инфекционные и вирусные заболевания, протекающие в острой форме.
- Тяжелые нарушения в работе сердечно-сосудистой системы.
- Фоточувствительность.
к содержанию ↑
Цена на лазерную операцию формируется из нескольких критериев.
- Размер новообразования. Это критерий влияет на длительность проведения вмешательства: чем дольше будет длиться процедура, тем дороже она будет стоить.
- Типа капсулы. Для каждого типа доброкачественного образования разработана определенная схема лечения. Во время операции используются инструменты отличающиеся друг от друга по степени эффективности и сложности применения. Чем выше перечисленные показатели, тем дороже операция.
- Сложность процедуры. Чем выше риск осложнений после вмешательства, тем дороже обойдется женщине процедура.
Стоимость лазеротерапии в различных клиниках Москвы представлена в таблице
| Название медицинского учреждения | Стоимость операции в рублях (без проведения предварительного обследования) |
| Медицинская клиника «Столица» | 2900 |
| Медицинский центр «Петровские ворота» | 3700 |
| Научный медицинский центр «МедБиоСпектр» | 4500 |
Консультация врача, сбор необходимых анализов перед вмешательством увеличивает стоимость лазеротерапии на 10000-12000 рублей.
источник
Кисты в матке являются распространенным заболеванием женщины. Они возникают в результате воспалительных процессов в железистой ткани или эндометрии и локализуются в шейке органа. Проток забивается и не происходит оттока слизи. Формируется пузырек с жидким содержимым это и есть киста. Способствует ее образованию наличие псевдоэрозий, поскольку они стимулируют разрастание железистой ткани. Иногда причиной может быть гормональный дисбаланс и избыточное образование слизи.
Удаление кисты матки показано при тенденции пузырька к росту, при наличии таких неприятных симптомов, как боль, кровотечения не в период менструации, периодические выделения из влагалища. Чаще всего кисты не требуют какого-либо лечения и рассасываются самостоятельно.
Перед тем как окончательно решить действительно ли необходимо удаление, врач назначает следующие виды исследований:
- Выявление патогенных бактерий – микоплазмы, уреаплазмы, хламидии и др. Для этого может быть использован мазок из влагалища или кровь. Самой точной является ПЦР-диагностика.
- Кольпоскопия. Это подробное исследование шейки матки под микроскопом. Врач тщательно изучит структуру эпителия, выявит наличие атипичных клеток, степень поражения.
- Бактериальный посев мазка. Он служит для определения наличия и количества типичных представителей влагалищной микрофлоры.
- Гистология – при кольпоскопическом осмотре проводится биопсия (захват и извлечения кусочка ткани). Ее исследуют под микроскопом для точного определения доброкачественной природы новообразования.
- Определение присутствия в организме ВПЧ (вируса папилломы человека). Некоторые разновидности этого патогена способны вызывать рак шейки матки. При его выявлении необходимо проведение дополнительно терапии (кроме оперативного вмешательства). Женщина в обязательном порядке должна получать иммуностимуляторы для повышения резистентности (невосприимчивости) организма к инфекции.

Непосредственно перед операцией женщина должна принять гигиенический душ, удалить с половых органов волосы. Вмешательство обычно назначают на первую неделю цикла, хотя теоретически его можно проводить в любой день, вплоть до начала менструации. Такая предосторожность снижает риск разрастания эпителия во время заживления.
Удаление кисты на шейке матки может произведено при помощи одной из следующих малоинвазивных методик:
- Прижигание петлей, по которой пропущен электрический ток. Этот метод стал использоваться одним из первых. Сегодня его рекомендуют при нескольких патологиях шейки матки – сочетание кисты с эндометриозом, гиперплазией, эктопией.
- Деструкция ткани кисты лазером. Этот вид операции показан в первую очередь лицам, имеющим проблемы со свертываемостью крови, больным сахарным диабетом. При помощи лазера происходит коагуляция (запаивание) сосудов, поэтому операция практически бескровна.
- Криодеструкция – разрушения ткани за счет отрицательных температур. Метод применяют при глубоко залегающих кистах, а также при новообразованиях большого размера, существующих менее 5 лет.
- Химическое удаление. Кисту смачивают препаратом Солковагин (смесь кислот), которые разрушает ее стенки. Такой метод наиболее эффективен при выявлении поверхностных наботовых (железистых) кист.
- Прокол кисты для эвакуации жидкого содержимого и остановка кровотечения путем запаивания сосудов при помощи радиоволн. Также возможно полное удаление образования. Такой метод рекомендуют при неэффективности предыдущих способов разрушения кисты.
Женщина находится на гинекологическом кресле. Ей обнажают и обезболивают шейку матки. Обычно используют инъекции лидокаина. Если в кисте началось нагноение сначала показано дренирование. Она прокалывается, а содержимое удаляется. После этого иногда можно ограничиться асептической обработкой.
Если целесообразным является именно удаление, врач вводит инструменты и воздействует на ткани кисты, разрушая их. Процесс редко превышает несколько минут. Возможны незначительные болезненные ощущения. Принцип действия различных методик практически идентичен – разрушаются структурные белки стенок кисты.
Иногда врач рекомендует использование видеокольпоскопии. Это необходимо, когда киста видна не очень хорошо и/или расположена глубоко. Тогда хирург вводит в шейку матки гибкую трубку-эндоскоп, к которой присоединена камера. Изображение видно на экране.
Удаленные ткани в обязательном порядке подвергают дополнительному исследованию. Они доступны для анализа только при использовании радиоволновой методики, при других способах они просто разрушаются. Результаты женщина может узнать через несколько дней или получить у своего гинеколога при следующем визите.
Женщина может покинуть больницу уже через несколько минут после операции по удалению кисты на шейке матки. В госпитализации, как правило, нет необходимости. В первые дни возможны болезненные ощущения внизу живота, кровяные выделения.
Следующий визит к гинекологу назначается через 4 недели. Важно! До этого времени нужно воздержаться от половой жизни, сильных физических нагрузок, посещения бани, бассейна. Врач может назначить обезболивающие и противовоспалительные средства. Иногда он рекомендует пропить курс мультивитаминов для поддержания иммунитета.
Больные, перенесшие операцию по поводу кисты шейки матки, должны подвергаться динамическому наблюдению для профилактики рецидивов. Также с такими пациентками гинеколог должен проводить беседы, объясняя важность интимной гигиены, защищенных половых контактов для предупреждения инфекций, здорового образа жизни и питания.
После удаления кисты цервикального канала (внутренней поверхности шейки матки) возможны:
- Длительные кровотечения. Иногда для их остановки требуется повторное вмешательство.
- Образование рубцов. В редких случаях это может стать препятствием для зачатия. Также рубцовая ткань не является эластичной, поскольку не содержит в себе мышечных волокон, поэтому при родах шейка матки может плохо раскрываться и тянуться. Это повышает вероятность разрывов.
- Рецидив – повторное возникновение кисты в матке или формирование эрозии. Это обычно возникает, когда не выяснена и не устранена основная причина заболевания или имеется не вылеченная хроническая инфекция.
- Задержка месячных. Незначительная задержка не является патологией, при превышении срока в 2 недели необходима консультация специалиста.
Среди женщин, у которых обнаружена киста, большинство сознательно отказывается от операции. Причин для этого несколько:
- Процедура часто бывает болезненна;
- Заболевание обычно протекает без каких-либо неприятных симптомов;
- Многих пугает сама мысль об оперативном вмешательстве;
- Женщины, планирующие иметь детей, переживают, что удаление может снизить эластичность шейки матки и вызвать сложности с родоразрешением.
- Несмотря на это пациенты, прошедшие через операцию, отставляют положительные отзывы о результате. Эти женщины советуют не затягивать визит к врачу и при возможности проконсультироваться с несколькими специалистами.
Обращение в частную клинику является решением пациентки. Использование радиоволнового метода будет стоить 2 000 – 4 000 рублей. Аналогична стоимость прижигания при помощи электрохирургических инструментов – от 3 000 рублей. Цена включает прием и консультацию врача, и саму процедуру. Приблизительно в этих же диапазонах находится использование лазера или химических агентов.
10 000 – 12 000 рублей придется отдать за весь комплекс процедур и необходимых анализов, назначенных перед удалением кисты. Также в эту цену входит использование в ходе операции видеоэндоскопа.
Необходимость удаления кисты – спорный вопрос, не до конца решенный врачами. Каждый гинеколог имеет свою индивидуальную позицию по поводу методов ее терапии. Но в любом случае стоит пройти диагностические тесты и исследования для того, чтобы точно знать, на какой стадии развития находится новообразование и каковы прогнозы его роста.
источник
Эрозия шейки матки относится к самым распространенным гинекологическим заболеваниям. Зачастую эрозия протекает без каких-либо симптомов, поэтому многие женщины не относятся к ней серьезно и не спешат начать лечение. Врачи же придерживаются иного мнения и рассматривают данный дефект эпителия как фон для развития инфекционных заболеваний и даже онкологии.
Существует несколько методик лечения данного заболевания, самой эффективной из которых признано лечение эрозии шейки матки лазером. Данная процедура, которая носит название «лазерная вапоризация», подразумевает испарение клеток пораженного участка под воздействием высокочастотного лазерного луча.
Лазерное лечение эрозии шейки матки пользуется большой популярностью среди врачей и пациенток по следующим причинам:
- данная процедура с успехом применяется в тех случаях, когда другие методики бессильны или не могут использоваться (например, при большой площади поражения)
- лазерная вапоризация, длительность которой составляет 15-20 минут, практически безболезненна
- лазерный луч «запаивает» кровеносные и лимфатические сосуды, делая невозможным появление кровотечений и послеоперационных отеков
- после лечения на шейки матки не остаются грубые рубцы, что является особенно актуальным для нерожавших пациенток
- минимальное количество неприятных ощущений после манипуляции
- реабилитационный период является непродолжительным и позволяет женщине быстро восстановить привычный образ жизни
Список недостатков лазерной вапоризации невелик: так, при большой площади эрозии зачастую требуется проведение нескольких сеансов, каждый из которых проводится только после полной регенерации тканей. В таком случае процесс лечения может растянуться на несколько месяцев.
Кроме того, на эффективность процедуры влияют мастерство врача, который должен подобрать правильную глубину воздействия. В нашей клинике работают высококлассные специалисты, имеющий большой опыт работы с данной методикой.
Также одним из недостатков такого метода как лечение эрозии шейки матки лазером считается стоимость, однако данный момент является спорным: более дешевые процедуры часто оказываются менее эффективными и обладают меньшим списком преимуществ.
Показаниями к использованию лазера являются:
- рубцы на шейке матки
- эндометриоз
- лейкоплакия
- дисплазии шейки матки I и II степени
- множественные ретенционные кисты
- хронические цервициты
- полипы нижней трети цервикального канала
Лазерное лечение эрозии шейки матки противопоказано в следующих случаях:
- рак шейки матки
- дисплазия шейки матки (тяжелая степень)
- наличие полипов в верхней части цервикального канала
- невылеченные инфекции, которые передаются половым путем
- воспалительные процессы поверхности половых органов
- нарушения обмена веществ (например, сахарный диабет)
- психические заболевания
- беременность, ранний послеродовой период, вскармливание грудью
- психические заболевания
- менструации
Перед началом лечения эрозии шейки матки с помощью лазера проводится обязательное обследование, которое сводит к минимуму риск развития возможных осложнений. Список необходимых анализов и процедур включает:
- ПЦР-диагностику
- коагулограмму
- анализ на выявление вируса папилломы человека и его типа
- общий мазок
- анализ крови на СПИД, RW
- соскоб шейки матки (онкоцитологическое исследование)
- клинический анализ крови
- биопсию
- расширенную кольпоскопию
Только после получения всех результатов гинеколог принимает решение о возможности проведения лазерной вапоризации.
Данная процедура проводится на 7-9 день менструального цикла. После введения местной или общей анестезии врач-гинеколог начинает воздействие на проблемную зону шейки матки.
Продолжительность реабилитационного периода составляет 5-7 дней. Этого времени вполне достаточно для отторжения подвергшихся вапоризации тканей и предварительного заживления раневой поверхности. В течение этого периода женщины, не лежащие в стационаре, должны регулярно посещать гинеколога для контролирования процесса.
Некоторые пациентки жалуются на появление после процедуры незначительных тянущих болей или других неприятных ощущений внизу живота. Также на 7-10 сутки после лазерного удаления эрозии во влагалищных выделениях может наблюдаться незначительная примесь крови.
Для полного восстановления тканей необходимо от 1 до 1,5 месяцев. Примерно через 8-10 недель проводится обязательный гинекологический осмотр, позволяющий определить успешность лечения. Здоровые ткани должны иметь розовый цвет и находиться на одном уровне с тканями, которые не подвергались воздействию лазерного луча. Рубцы должны отсутствовать.
В редких случаях удаление эрозии шейки матки с помощью лазера может сопровождаться образованием рубцовой ткани (шрама). Такое явление, которое становится исключением из правил, чаще всего является следствием слишком большой зоны воздействия или низкой квалификации проводившего процедуру специалиста.
Для предупреждения возможных осложнений женщинам необходимо соблюдать следующие рекомендации:
- регулярное посещение врача во время реабилитационного периода (позволяет вовремя диагностировать начало воспалительного процесса в зоне воздействия лазера)
- отказ от секса на 1,5-2 месяца (до полной регенерации тканей на поверхности шейки матки)
- замена купания в ванной и посещения бани или сауны на принятие душа
- отказ от повышенных физических нагрузок (спорт, поднимание тяжестей)
- замена гигиенических тампонов на прокладки
- планирование беременности минимум через 3 месяца после заживления тканей
- регулярные визиты к гинекологу (хотя бы раз в полгода)
источник
Лазерное лечение эндоцервикоза и наботовых кист шейки матки – показания к операции и рекомендации пациентам
В медицинских источниках эндоцервикоз также именуют эктопией, псевдоэрозией. При неосложненном течении эндоцервикоза, а также наботовых кист, шейка матки остается неповрежденной, поэтому лечебные мероприятия ограничиваются динамическим наблюдением. Если же к указанным патологиям присоединяется воспалительный процесс, либо качество жизни пациенток ухудшается, предпринимают меры по удалению патологических разрастаний.
При лазерной вапоризации доктор воздействует лазерным лучом на расстоянии, без прямого контакта с патологическим участком. Жидкость из клеток испаряется, и в области манипуляции образуется струп, после отторжения которого остается обновленная слизистая.
Визуализировать операционную зону удается посредством применения кольпоскопа.
Близлежащие ткани при этом повреждаются в минимальном объеме, т.к. проникающая способность лазера мизерная.
- Болевые ощущения минимальны либо полностью отсутствуют, что делает возможным осуществление манипуляции без общего наркоза.
- Рассматриваемая методика может назначаться даже не рожавшим женщинам: лазер не оставляет после себя рубцов и спаек в цервикальном канале.
- Эффективность указанного типа лечения высокая: доктор визуально контролирует глубину испарения и параметры удаляемых биотканей. Таким образом лазерный луч воздействует только на видоизмененные клетки.
- Бескровность процедуры.
- Лазерное лечение эндоцервикоза и наботовых кист шейки матки осуществляют в амбулаторных условиях, что исключает необходимость адаптации пациентки к социальным изменениям.
- Риск развития послеоперационных обострений минимален. Это связано с образованием плотной тонкой пленки на поверхности струпа. Указанная пленка защищает раневую поверхность от проникновения вредоносных микроорганизмов.
- Процесс восстановления длится около 1 месяца, что значительно меньше, чем при использовании других методик лечения указанной патологии.
Показания к лазерному прижиганию множественных кист шейки матки при эндоцервикозе – кому противопоказана операция, и какие существуют альтернативные методы лечения?
Какие-либо манипуляции в отношении эндоцервикоза осуществляются только при его осложненном течении: в случае присоединения воспалительных процессов, либо при диагностировании предракового состояния.
- Быстрое увеличение их параметров, что препятствует осмотру шейки матки.
- Скопление гнойных масс в полости кисты.
- Частые воспалительные процессы в области влагалища.
- Невозможность зачатия.
В том случае, если указанные патологии протекают бессимптомно, рекомендуется их динамическое наблюдение.
К лазерной вапоризации обращаются в тех случаях, когда хирургическое вмешательство противопоказано: при гемодинамических нарушениях, сахарном диабете, не рожавшим и т.п.
- Злокачественные и доброкачественные новообразования в районе шейки матки.
- Воспалительные явления в области манипуляции.
- Инфицирование мочеполовой системы.
- Беременность.
- Предраковое состояние шейки матки на поздних стадиях развития.
- Криотерапия. Не пользуется большой популярностью в наши дни. К ней обращаются, если множественные кисты небольшие по размерам.
- Радиоволновая хирургия. Считается малоинвазивной методикой лечения. Подходит для нерожавших женщин.
- Лапароскопия. Актуальна при расположении патологического участка в глубоких слоях эпителия, когда необходимо более серьезное вмешательство. Данная методика предусматривает применение наркоза.
- Хирургическая операция. Назначается при вовлечении в патологический процесс близлежащих органов, а также при обширных разрастаниях.
Выполнение лазерного лечения всех видов эндоцервикоза – этапы прижигания наботовых кист на шейке матки лазером
На первом этапе рассматриваемого типа лечения доктор осуществляет сбор анамнеза на предмет наличия противопоказаний.
- Общий мазок.
- Урогенитальный мазок для проверки наличия ряда инфекций: хламидий, герпеса, микоплазмы и т.д.
- Расширенная кольпоскопия, в ходе которой врач наносит на шейку матки сначала раствор уксусной кислоты, потом – раствор йода.
- Общий анализ крови.
- Коагулограмма.
- Цитологическое исследование биоматериала, взятого из шейки матки.
- Прицельная биопсия при наличии сомнений у гинеколога в отношении того или иного участка шейки матки.
При выявлении инфекции проводят сначала лечение — и только потом приступают к удалению патологических образований.
Если результаты анализов позволяют осуществлять лечение, лазерную вапоризацию проводят через 2-3 дня после завершения менструации.
Женщинам с менопаузой процедуру можно проводить в любое время.
- Манипуляция длится около 15 минут в амбулаторных условиях.
- Пациентку усаживают в гинекологическое кресло и подкладывают ей под спину железную пластину.
- Промежность, стенки влагалища, шейку матки дезинфицируют антисептиком.
- Предварительно могут делать обезболивание – укол в шейку матки.
В ходе процедуры дают о себе знать схваткообразные боли внизу живота.
Кроме того, типичным моментом рассматриваемой манипуляции является неприятный запах.
По окончанию прижигания пациентку отпускают домой.
Период восстановления после лазерного лечения эндоцервикоза – возможные осложнения и рекомендации пациентам
Приступать к трудовой деятельности можно уже на следующий день после указанной манипуляции.
На полное восстановление уходит максимум 6 недель.
- Кровянистые выделения – результат сокращения матки. Зачастую прекращается на 5-й день после лечения.
- Слизистые выделения из влагалища с коричневыми вкраплениями свидетельствуют об отторжении струпа. Возникают через неделю после процедуры, и дают о себе знать 2-3 недели.
- Умеренные болевые ощущения. Могут беспокоить пациентку первые пары дней.
Осложнения при рассматриваемой манипуляции случаются крайне редко.
К ним относят:
- Кровотечения. Устраняются при помощи специальных тампонов, что содержат гемостатические вещества. Если это не помогает, проводят лазерную коагуляцию поврежденных сосудов либо налаживают швы.
- Инфицирование операционного участка, которое сопровождается желтыми/зелеными влагалищными выделениями. Устраняют подобное негативное явление антибиотикотерапией.
- Сужение цервикального канала. Зачастую возникает на фоне определенных патологий, а также у женщин постклиматического периода. Лечат данный дефект посредством гормонотерапии.
- Избегать поднятия предметов, вес которых превышает 5 кг.
- Воздерживаться от половых контактов. В дальнейшем, первые полгода после манипуляции врачи советуют пользоваться презервативами, чтобы избежать попадания микрофлоры партнера в шейку матки.
- Не посещать места, которые способствуют перегреванию тела: бани, сауны, солярии. Первый месяц купаться можно только под душем.
- Отказаться от посещения общественных водоемов.
Специфических профилактических мероприятий в отношении указанной патологии не существует.
- Гинеколога следует посещать два раза в год.
- Питание должно быть рациональным, а образ жизни правильным.
- Лучшее средство контрацепции при половых контактах – презерватив.
- Инфицирование мочеполовой системы нужно лечить тщательно и своевременно.
- Случайных половых связей стоит избегать.
- Беременность должна быть заранее спланированной. Аборты негативно сказываются на состоянии шейки матки.

Указанная патология является достаточно распространенным заболеваниям, — она присутствует у 3 из 4 женщин. Однако многие женщин о существовании миомы даже не подозревают: в ряде случаев, болезнь протекает бессимптомно. При активном росте опухолевидных образований возможно развитие целого ряда осложнений, что … Читать далее → →
Существует одна проблема, которая волнует большинство беременных женщин – справятся ли они с родовой болью, возникающей на схватках потугах, или нет. Даже физиологические роды протекают с сильными болевыми ощущениями, не говоря уже об оперативных вмешательствах или наложении швов. Такой метод … Читать далее → →
источник