Иногда девушки могут испугаться, услышав истории о том, что на приёме у гинеколога у каких-то пациенток в яичниках были обнаружены зубы и волосы. Человеческая фантазия сразу начинает дорисовывать диковинные образы, помогает додумывать услышанное, а за счёт этого возникает ещё большее беспокойство. Что это может быть? Какой-то недоразвитый или мутировавший плод? Но наука уже давно ответила на этот вопрос.
В подобных ситуациях речь идёт о дермоидной кисте яичника. Она может ужасать своим содержимым, тем не менее является доброкачественной опухолью. Хотя существует маленькая вероятность перерождения её в рак, поэтому своевременная диагностика и лечение обязательны.

Больная при этом не замечает каких-либо изменений в самочувствии.
Новообразование не воздействует на гормональный фон женщины, не является злокачественным, поэтому его проявления появляются только при достижении больших размеров.
Тогда киста начинает сдавливать окружающие её структуры, вызывая ухудшение состояния девушки.
- Боли распирающего характераи ощущение тяжести внизу живота. Болезненные ощущения могут иррадиировать в поясницу или прямую кишку. При физических нагрузках может произойти перекрут ножки кисты. Признаком этого будет появление сильной и резкой боли;
- Нарушения стула – за счёт сдавливания кишечника опухолью происходит нарушение перистальтики. Формируются запоры с метеоризмом или поносы;
- Дизурические расстройства – причиной их является давление кисты на мочевой пузырь. Чаще всего наблюдается учащённое мочеиспускание;
- Интоксикационный синдром – возникает при воспалении или нагноении кисты, проявляется общей слабостью, повышением температуры тела, повышенным потоотделением, нарушением сознания;
- Анемический синдром – при увеличении размеров новообразование требует большего кровоснабжения и питания, за счёт чего в редких случаях у пациентки может определяться малокровие. Также в кисте могут находиться ткани, синтезирующие антигенно-изменённые эритроциты. Из-за этого формируются аутоиммунные расстройства и анемия.
Обычно дермоидную кисту называют “немой” опухолью, поскольку клиника при ней на начальных этапах развития очень скудна. В большинстве случаев присутствие в яичнике этого образования выявляется при ультразвуковом исследовании.
Важно! Если пациентка уже выяснила, что у неё дермоидная киста, при резком ухудшении самочувствия, появлении интенсивного болевого синдрома ей необходимо срочно обратиться к врачу за медицинской помощью. Есть вероятность возникновения осложнений, которые в срочном порядке нужно купировать.

Если она крупная, специалист может заметить некоторую асимметрию живота.
При его пальпации определяется упругое подвижное округлое образование.
При небольшом размере кисты в ходе проведения УЗИ визуализируется образование с толстой оболочкой, содержимое которого неоднородное, эхогенность разная, а также выявляются включения и кальцификаты.
Для уточнения диагноза доктор может назначить проведение магнитно-резонансной и компьютерной томографии. При подозрении на малигнизацию (перерождение доброкачественного новообразования в рак) возможна сдача крови для анализа, направленного на определение онкомаркеров.
Они зависят от тяжести недуга, заключающегося в размерах новообразования и его воздействием на окружающие органы. Если киста небольшая и не мешает функционированию других структур организма, доктор может назначить консервативное лечение без операции.
К нему будет относиться приём противовоспалительных препаратов, антибиотиков, целью которых является предупреждение возникновения воспалительных процессов, а также гормональных средств. Действие последних направлено на нормализацию гормонального фона, снижение активности яичников, за счёт чего активизируется обратное развитие опухоли.
Большая киста, а также риск её малигнизации – повод для проведения оперативного вмешательства. В зависимости от возраста пациентки, тяжести её состояния обширность удаляемых тканей может быть разной. Если девушка находится в периоде половой зрелости и ещё планирует стать матерью, хирург проводит клиновидную резекцию, при которой происходит щадящее удаление новообразования.
Женщинам после менопаузы может осуществляться удаление кисты вместе с яичником и маточной трубой.
Обратите внимание! Обычно проводится лапароскопия, поскольку она менее травматична, оставляет минимум дефектов, а период восстановления после нее меньше. Но при развитии осложнений, когда нужно провести срочное вмешательство, а также для лучшего обзора оперируемой области, используется традиционная лапаротомия.
Его длительность напрямую зависит от сложности операции, общего состояния пациентки, количества лечебных манипуляций, которые с ней проводились. Зачастую восстановление организма после хирургического лечения лапароскопическим методом происходит в течение недели. Если производилась лапаротомия, в среднем реабилитация может продлиться до двух недель.

Опять-таки, всё будет зависеть от размеров опухоли.
Если она маленькая, это никак не повлияет на течение беременности.
Нужно отметить, что при гормональной перестройке, которая происходит в теле женщины во время беременности, возможна активация роста дермоида. При увеличении кисты до 10 см и больше увеличивается риск возникновения осложнений, поэтому её следует удалить.
Планировать зачатие ребёнка, если в анамнезе есть операция по удалению кисты, рекомендуется спустя как минимум 6 месяцев после лечения.
В процессе формирования опухоль может подвергнуться дополнительному негативному воздействию, из-за которого появляются осложнения.
- Перекрут ножки кисты – возникает интенсивная боль, а за счёт нарушенного кровообращения происходит некротизация тканей, ведущая к перитониту;
- Воспаление и нагноение – признаками является гипертермия, общая слабость, потливость, расстройства сознания. Также может привести к воспалению брюшины;
- Трансформация в злокачественный процесс.
Важно! При наличии признаков осложнений нужно немедленно проводить хирургическое вмешательство, иначе возможен летальный исход.
Необычная по составу дермоидная киста на самом деле поддаётся лечению обычными современными методами, поэтому женщинам, у которых диагностировали такое заболевание, не стоит переживать. При своевременном и правильном лечении опасность для здоровья и фертильной функции отсутствует.
источник
Дермоидная киста яичника – это врожденное доброкачественное образование, отличающееся медленным ростом и бессимптомным течением. Другие названия патологии – зрелая тератома или дермоид. Киста выявляется преимущественно у молодых женщин и нередко становится случайной находкой при проведении УЗИ. На ранних стадиях образование легко спутать с другими доброкачественными и злокачественными опухолями яичника.
Дермоидная киста не является гормонально активной и не влияет на менструальный цикл. Образование малых размеров не мешает реализации репродуктивной функции: не препятствует зачатию, вынашиванию и рождению ребенка. Проблемы возникают при быстром росте опухоли или ее злокачественном перерождении. Тактика лечения определяется размерами кисты, наличием осложнений и другими значимыми факторами.
Зрелая тератома представляет собой комплекс зародышевых тканей, которые должны были участвовать в формировании иных органов, но по каким-то причинам попали в яичник. Дермоиды относятся к герминогенным опухолям, то есть формирующимся из половых клеток.
- Солидное образование;
- Кистозное образование. Именно оно звучит в диагнозе как дермоидная киста.
Отдельно выделяют высокоспециализированные тератомы – струму (состоит из тканей щитовидной железы) и карциноид яичника (по строению аналогичен тканям кишечника).
В Международной классификации болезней десятого пересмотра (МКБ-10) зрелая тератома идет под кодом D27 – доброкачественное образование яичника. Если тип опухоли или кисты неясен, патология кодируется шифром N83.2 (неуточненная киста яичника).
Зрелая тератома одинаково часто встречается и на правом, и на левом яичнике. Есть мнение, что справа образование выявляется в 60-70 % случаев, однако эта предположение не доказано.
Зрелая тератома состоит из высокодифференцированных тканей – производных всех трех зародышевых листков:
- Эктодермы – источника развития кожных покровов, кишечника, нервной системы, органов чувств;
- Мезодермы, которая дает начало мышечной, хрящевой и костной ткани, а также сосудам и почкам;
- Энтодермы – основы для развития слизистых оболочек внутренних органов, легких и эндокринных желез.
В составе дермоидной кисты преобладают элементы эктодермы, поэтому она и получила такое название.
- В большинстве случаев дермоидная киста является однокамерной. Возможно появление перегородок и формирование ячеек;
- Она окружена плотной капсулой. Толщина оболочки может быть различной и зависит от ее структуры;
- Поверхность дермоида на разрезе гладкая и блестящая.
Дермоидная киста выглядит как округлое образование в структуре яичника. В состав зрелой тератомы могут входить различные ткани. Чаще всего ее содержимым становятся кожа, мышцы, волосы, ногти, кости и зубы. Выявляются участки жировой, сосудистой, нервной ткани. В редких случаях в структуре образования обнаруживаются элементы других внутренних органов.
В литературе описаны случаи, когда дермоидная киста оказывалась внутриутробно погибшим близнецом. В январе 2018 года в Красноярской краевой клинической больнице была проведена сложная операция по удалению гигантской опухоли у 40-летней пациентки. Из истории болезни известно, что патология долгое время оставалась бессимптомной. Поводом для обращения к врачу стало появление тупых болей внизу живота, отдающих в ягодичную область. При обследовании была выявлена киста яичника размерами 15×15×25 сантиметров. Образование занимало всю полость малого таза, сместило матку, прямую кишку и мочевой пузырь. Киста была удалена. Операция длилась более трех часов. При обследовании выяснилось, что киста – это зрелая тератома, содержащая остатки тканей близнеца.
Врачи, проводившие операцию, не удивлены таким заключением гистолога. Дермоидная киста в этом случае оказалась близнецом, погибшим на ранних этапах внутриутробного развития. Подобные ситуации описаны в медицинской литературе, однако встречаются они крайне редко. На сегодняшний день известно не более 70 подобных историй.
По данным «РИА Новости», 2018 год
Фото дермоидной кисты яичника представлено ниже. Содержимое зрелой тератомы: волосы, сальные железы, жировая ткань, элементы соединительнотканных волокон:
Точная причина возникновения зрелой тератомы не известна. Предполагается, что формирование кисты из эмбриональных тканей связано со сбоем внутриутробного развития плода. Закладка внутренних органов идет в первом триместре. Если в этот период что-то пойдет не так, некоторые ткани могут оказаться не на своем месте. Вероятно, именно это и происходит в случае с дермоидной кистой.
Обсуждается вероятность хромосомных нарушений в развитии врожденных опухолей яичника, в том числе и зрелой тератомы.
- Прием лекарственных препаратов с тератогенным эффектом;
- Отравление пищевыми и промышленными ядами;
- Радиационное облучение;
- Действие очень высоких или предельно низких температур;
- Инфекционные заболевания (вирусные и бактериальные).
Воздействие этих факторов во время беременности может быть причиной зарождения у плода дермоидной кисты яичника. Зрелая тератома возникает в результате нарушения дифференцировки тканей. В пользу этого факта говорит то, что образование часто выявляется у девочек-подростков. Возможно обнаружение кисты у ребенка до полового созревания и даже у новорожденного.
Несмотря на врожденный характер патологии, дермоид обычно выявляется в репродуктивном возрасте, что объясняется его медленным ростом и бессимптомным течением. Киста может быть случайной находкой в менопаузе (после 45-50 лет).
Выделяют три основных пути развития дермоида:
- Нарушение процессов деления бластомера на раннем этапе его развития, когда образуются три зародышевых листка. Эта теория объясняет тот факт, что содержимым дермоида могут быть практически любые ткани;
- Киста формируется из зародышевых половых клеток, которые в определенный момент своего развития должны пройти миграцию и превратиться в полноценные гаметы. Сбой на 2-8-й неделе беременности приводит к появлению опухоли. Эта теория объясняет преимущественную локализацию тератом в яичниках у женщин и в яичках у мужчин;
- Тератома как результат многоплодной беременности. Образование содержит ткани погибшего близнеца.
Существование дермоидных кист – это еще один повод для женщины быть осторожной во время беременности. Даже незначительное негативное воздействие на ранних сроках формирования плода может привести к нарушениям внутриутробного развития и появлению у него опухоли.
Дермоидная киста растет очень медленно. В литературе описаны случаи обнаружения зрелой тератомы у маленьких детей, но чаще патология выявляется у молодых женщин в возрасте 25-35 лет. Нередко кисту впервые видят на УЗИ во время планового скрининга при беременности.
Спровоцировать рост дермоида могут следующие факторы:
- Половое созревание и первая в жизни девушки менструация (менархе);
- Наступление беременности (вне зависимости от ее исхода);
- Климакс – весь период гормональных перестроек и собственно менопауза (последняя в жизни менструация);
- Сильные эмоциональные переживания, стрессы;
- Острые инфекционные заболевания;
- Гинекологическая патология, влияющая на гормональный фон;
- Операции на органах малого таза;
- Травмы живота.
В ряде случаев определить провоцирующий фактор не представляется возможным.
Зрелая тератома отличается не только медленным ростом, но и бессимптомным течением. Образование до 3 см в диаметре не беспокоит, не дает болевого синдрома, не препятствует нормальной жизни. Дермоидная киста не обладает гормональной активностью. При этой патологии не меняется менструальный цикл, не возникает кровотечения или ациклических кровянистых выделений из влагалища. Если подобные симптомы присутствуют, нужно искать иную их причину.
Клинические признаки дермоидная киста дает при достижении значительных размеров – от 5 см и более. Расти образование может бесконечно. В литературе описаны случаи удаления гигантской зрелой тератомы – около 15-20 см в диаметре.
Пациентки с дермоидной кистой предъявляют такие жалобы:
- Тупые боли внизу живота на стороне поражения. Боль иррадиирует в паховую область, ягодицы, бедро, поясницу. Локализация неприятных ощущений может меняться;
- Чувство дискомфорта, давления, тяжести и распирания внизу живота.
Подобные симптомы появляются при достижении кистой диаметра 5-7 см. С дальнейшим ее ростом присоединяются признаки сдавления соседних органов и другие сопутствующие явления:
- Увеличение живота в размерах;
- Учащенное мочеиспускание. Отделение мочи может происходить малыми порциями;
- Запоры. Возникает чувство неполного опорожнения кишечника, появляются боли при дефекации;
- Боли во время полового акта.
При появлении подобных жалоб следует обратиться к гинекологу. Диагноз ставится после обследования.
Схема диагностики при подозрении на зрелую тератому:
При бимануальном исследовании определяется округлое образование, как правило, спереди от матки. Опухоль имеет гладкую поверхность, подвижна. Может определяться длинная ножка кисты. При пальпации неосложненный дермоид плотной консистенции, безболезненный.
При гинекологическом осмотре врач может только предположить наличие опухоли, но не способен определить ее тип. Дифференциальный диагноз проводится с фолликулярной и лютеиновой кистой, цистаденомой яичника, сальпингоофоритом и внематочной беременностью.
При подозрении на злокачественный характер патологии проводится исследование крови на содержание онкомаркеров (CA-125, CA 19-9, CA 72-4). Выявление этих веществ говорит в пользу малигнизации опухоли.
Дермоидная киста на УЗИ выглядит как гипоэхогенное образование с единичными или множественными включениями. Контуры опухоли четкие. Сразу за включениями видна акустическая тень.
Зрелые тератомы сложны для ультразвуковой диагностики, поскольку не всегда вписываются в классическую картину. Опухоль может быть полностью однородной или содержать включения, округлой или овальной формы, однокамерной и многокамерной. Полиморфизм эхопризнаков не позволяет поставить точный диагноз без дополнительных методов исследования.
Важную информацию дает цветное доплеровское картирование. При доплерометрии в зрелой тератоме васкуляризация отсутствует. Кровоток может наблюдаться в соседних тканях яичника.
Для уточнения диагноза применяются:
- Рентгенологическое исследование. Дермоидная киста – это единственное образование яичника, которое можно увидеть на обзорном снимке брюшной полости;
- Магнитно-резонансная томография (МРТ) – эффективный метод обследования, позволяющий определить размер и локализацию опухоли, а также предположить ее структуру.
Во время диагностической операции дермоидная киста определяется как образование неравномерно желтого цвета. При пальпации инструментом (манипулятором) зрелая тератома плотная. Отличительным признаком может служить расположение дермоида в переднем своде. Другие образования яичника обычно обнаруживаются в маточно-прямокишечном пространстве.
Окончательный диагноз ставится только после гистологического исследования удаленной опухоли. Никакие другие методы не дают полной картины заболевания и не позволяют узнать структуру кисты. Гистологическое исследование также помогает отличить доброкачественную опухоль от злокачественной.
Зрелая тератома яичника не влияет на гормональный фон. Она не мешает нормальной работе репродуктивных органов, не препятствует зачатию и вынашиванию ребенка, не нарушает течение естественных родов. При размерах образования до 3-5 см можно успешно забеременеть и родить в положенный срок без осложнений.
Проблемы возникают в том случае, если дермоид растет, достигая больших размеров. Крупное образование мешает росту матки, приводит к ее смещению и может стать причиной самопроизвольного выкидыша. Во время беременности тератома нередко перекручивается или разрывается, что требует срочной операции.
Гинекологи советуют планировать беременность после удаления дермоидной кисты – через 3-6 месяцев после операции. Хирургическое вмешательство возможно и во время гестации, однако проводится оно только по особым показаниям (сдавление органов таза, развитие осложнений). Если беременность заканчивается кесаревым сечением, можно удалить кисту непосредственно во время операции сразу после извлечения плода.
Дермоидная киста яичника, не удаленная вовремя, может привести к развитию опасных осложнений:
Зрелая тератома довольно часто растет на тонкой ножке, поэтому склонна к перекруту. Такое осложнение могут спровоцировать физическая нагрузка, занятия спортом, интимная близость. При полном перекруте прекращается кровоснабжение опухоли, что приводит к появлению ярко выраженной симптоматики:
- Резкая боль внизу живота, заставляющая женщину принимать вынужденное положение – лежа на боку с согнутыми ногами. Боль плохо купируется приемом анальгетиков;
- Признаки интоксикации (повышение температуры тела, озноб, тошнота и рвота), которые возникают при развитии некроза кисты на фоне нарушения кровотока.
При частичном перекруте ножки образования клиническая картина может быть смазанной.
Провоцирующим фактором этого осложнения также становится физическая нагрузка. При разрыве капсулы возникает резкая сильная боль внизу живота с иррадиацией в поясницу, ногу, промежность. Возможно появление кровянистых выделений из половых путей. Кровотечение сопровождается падением уровня гемоглобина и развитием анемии, что определяется при лабораторном обследовании.
Редкое последствие дермоидной кисты. Спровоцировать развитие такого осложнения может наличие патогенной и условно-патогенной флоры в половых путях. Источником инфекции чаще всего становится матка или влагалище. Гораздо реже опасные агенты проникают в кисту с током крови из других органов.
Признаки воспалительного процесса:
- Усиление болей внизу живота;
- Повышение температуры тела;
- Появление признаков раздражения брюшины (определяются врачом при осмотре).
Согласно медицинской статистике, в 1-3% случаев зрелая тератома может переродиться в рак. Симптоматика злокачественного новообразования не слишком отличается от таковой при доброкачественной опухоли, и без специального обследования здесь не обойтись. В пользу малигнизации говорят такие симптомы:
- Появление атипичного кровотока в опухоли, что определяется с помощью УЗИ;
- Быстрый рост образования;
- Увеличение лимфатических узлов;
- Рост содержания онкомаркеров в крови (CA-125, CA 19-9, CA 72-4).
Окончательный диагноз ставится после гистологического исследования.
При малейшем подозрении на рак или развитии иных осложнений показано хирургическое удаление кисты.
По мере роста дермоид вытесняет нормальную ткань яичника. На начальных этапах это не опасно, и никаких значимых симптомов не возникает. С ростом образования кровоснабжение яичника нарушается, происходит замещение функциональных участков соединительной (рубцовой) тканью. Процесс происходит незаметно для женщины, поскольку второй яичник работает за двоих. И все же затягивать с лечением дермоида не стоит. Оперирующие гинекологи нередко сталкиваются с такой ситуацией, когда от яичника ничего не остается и приходится его удалять вместе с кистой.
Зрелая тератома не способна рассосаться самостоятельно. На нее не действуют гормональные препараты, витамины, физиолечение. Неэффективны в отношении дермоидной кисты и народные средства. Болезнь не лечится с помощью трав, гирудотерапии, массажа, аутотренинга, заговоров и молитв. Без операции избавиться от дермоида невозможно.
В интернете можно найти различные отзывы о лечении дермоидной кисты, в том числе и без операции. Важно понимать, что такие комментарии бездоказательны и не могут служить ориентиром для выбора метода терапии. Зрелая тератома содержит плотные ткани человеческого организма – волосы, ногти, кости, зубы, мышцы. Эти структуры не могут исчезнуть или рассосаться под действием различных сомнительных методик.
Всегда ли дермоидную кисту нужно удалять? Гинекологи одобряют наблюдательную тактику в том случае, если образование остается в пределах 3 см, не давит на соседние органы и не мешает нормальной жизни. Важно понимать, что дермоид никуда не денется. Зрелая тератома останется в организме до конца жизни женщины. Опасность заключается в том, что в любой момент киста может переродиться в рак, и отследить этот процесс удается далеко не всегда.
Вылечить дермоидную кисту можно только оперативным путем. Если же пациентка отказывается от операции, ей следует ежегодно проходить обследование у гинеколога. Регулярный осмотр и УЗИ позволят контролировать рост опухоли и помогут вовремя заметить признаки малигнизации.
Оптимальные размеры зрелой тератомы для операции – от 50 миллиметров. На этом этапе киста уже доставляет некоторый дискомфорт, и женщина готова избавиться от опухоли.
Как удаляют дермоидную кисту? Возможны два варианта:
- Лапароскопическое удаление образования. Все манипуляции проводятся через проколы в брюшной стенке без разреза;
При наличии технической возможности выполняется лапароскопическая операция. Восстановление после малоинвазивной процедуры занимает меньшее время, риск осложнений также снижается. Лапаротомия показана при малигнизации опухоли.
Объем операции будет зависеть от размера образования и сохранности тканей яичника. По возможности гинекологи стараются удалить только кисту, оставив придатки. Если иссечь тератому не удается, проводится резекция яичника или овариоэктомия (удаление всего органа).
Длительность операции определяется состоянием яичника, размерами опухоли и иными факторами. При отсутствии осложнений удаление зрелой тератомы размерами 5-10 см занимает около 30-40 минут при лапароскопии и более часа при лапаротомии. Точное время заранее не определит ни один хирург.
Стоимость операции при дермоидной кисте яичника составляет от 25 до 50 тыс. рублей. Цена зависит от объема и сложности хирургического вмешательства, уровня клиники и мастерства врача. По полису ОМС в государственной больнице операция проводится бесплатно для пациентки.
Восстановление после оперативного лечения при дермоидной кисте занимает от 3 недель до 2 месяцев и зависит от вида и объема хирургического вмешательства. Быстрее всего организм возвращается к прежнему режиму после лапароскопии. В случае полостной операции, особенно при удалении яичников, реабилитация затягивается.
В послеоперационном периоде существуют некоторые ограничения и противопоказания. В частности, рекомендуется:
- Соблюдать половой покой;
- Не поднимать тяжести;
- Не заниматься спортом;
- Не посещать сауну, баню, бассейн, не загорать в солярии и на пляже;
После операции назначаются антибиотики широкого спектра действия для профилактики инфекционных осложнений. Проводится противовоспалительная терапия, прием анальгетиков – по показаниям.
Восстановление менструального цикла происходит в течение месяца после операции. Месячные могут прийти с небольшой задержкой – на 5-7 дней.
Прогноз при дермоидной кисте благоприятный, но только при своевременном оперативном лечении. Рецидив заболевания практически не случается. Дермоидная киста не вырастает повторно после ее качественного удаления. Рост образования говорит о том, что во время операции убрали не все его ткани. Такое случается, если доктор, желая сохранить яичник, пытался вылущить кисту в пределах здоровых тканей.
В редких случаях патология выявляется сразу на обоих яичниках. В запущенных ситуациях может потребоваться двухсторонняя овариоэктомия, и тогда наступает искусственный климакс. Женщине назначается заместительная гормональная терапия до возраста наступления естественной менопаузы.
Дермоидная киста яичника – это серьезная патология, требующая обязательного наблюдения специалиста. Гарантированное избавление от болезни дает только операция. Многие гинекологи советуют не ждать роста тератомы и удалять ее в пределах здоровых тканей при достижении размера 4-5 см. Такая тактика позволяет избежать опасных осложнений и сохранить здоровье женщины.
источник
Дермоидная киста яичника – дополнительное образование овариальной ткани, состоящее из толстостенной капсулы, внутри которой содержится слизеобразная масса с различными включениями (кожей, жировой тканью, сальными железами, волосами, костями, зубами, нервной тканью). Клинически дермоидная киста яичника проявляет себя при достижении больших размеров: в этом случае могут отмечаться боли в животе и пояснице, дизурические нарушения, расстройства дефекации. Дермоидные кисты склонны к воспалению, нередко наблюдается перекрут ножки кисты. Диагностика включает гинекологический осмотр, УЗИ, МРТ, лапароскопию. Лечение дермоидных кист яичника оперативное – кистэктомия, клиновидная резекция яичника или овариоэктомия.
Дермоидная киста (дермоид, зрелая тератома) – доброкачественная опухоль яичника, которая встречается у 15-20% женщин с овариальными кистами. Дермоидная киста яичника обычно имеет круглую или овальную форму, гладкие наружные стенки, может вырастать диаметром до 15 сантиметров. Внутри полость тератомы выстлана многослойным эпителием и заполнена желеобразным содержимым со зрелыми фрагментами производных эктодермы, эндодермы и мезодермы (сальных и потовых желез, волос, жировой, нервной, костной и др. тканей).
Дермоидная киста развивается из зародышевых эмбриональных листков, которые при нарушении внутриутробной дифференцировки тканей сохраняются в яичниках. Дермоидная киста яичника может возникать в любом возрасте (детском, подростковом, репродуктивном, климактерическом). Причины формирования зрелых тератом неизвестны; в их развитии предполагается провоцирующая роль гормональных изменений в период полового созревания и климакса, травм живота. Дермоидные кисты яичника растут медленно, обычно имеют одностороннюю локализацию (чаще правостороннюю). В 1-3% случаев отмечается перерождение дермоидной кисты яичника в плоскоклеточный рак.
В начальных стадиях дермоидная киста яичника не проявляется симптоматически и может стать случайной находкой при гинекологическом исследовании или УЗИ. Клинические проявления дермоидной кисты яичника связаны с достижением ею больших размеров (15 и более см). В этот период у пациентки появляются ощущения распирания и тяжести, болезненность внизу живота, иногда – увеличение живота в размерах. Увеличение кисты может сопровождаться давлением на мочевой пузырь или прямую кишку, что проявляется учащением мочеиспускания, нарушениями функции кишечника (запорами или диареей).
Дермоидная киста яичника не вызывает гормональных изменений и нарушения менструальной функции, но имеет склонность к осложненному течению. При воспалении зрелых тератом температура тела повышается до 39°С, появляется выраженная слабость и боль в животе. В случае перекрута ножки дермоидной кисты яичника развивается клиника острого пельвиоперитонита с симптомами раздражения брюшины, подъемом температуры, резкой непрекращающейся болью с иррадиацией в ногу и прямую кишку.
Иногда дермоидная киста яичника может впервые выявляться в процессе ведения беременности. Если тератома имеет небольшие размеры, не вызывает нарушения работы соседних органов и не осложняется, во время беременности ее не трогают. В этом случае лечение зрелой тератомы рекомендуется после родов. Беременные с выявленной дермоидной кистой яичника должны находиться на особом учете у гинеколога.
При двуручном (влагалищно-абдоминальном или ректо-абдоминальном) гинекологическом исследовании дермоидная киста яичника пальпируется в виде эластичного, округлого, подвижного и безболезненного образования, расположенного кпереди и сбоку от матки.
В гинекологии наибольшей информативностью в обнаружении и диагностике дермоидной кисты яичника обладает УЗИ малого таза трансвагинальным и трансабдоминальным датчиком. При ультразвуковом сканировании определяются размеры кисты, толщина капсулы и интенсивность кровоснабжения, ЭХО-плотность ее содержимого, наличие включений в ее полости, нередко – кальцификаты. В сомнительных ситуациях диагноз зрелой тератомы подтверждается в ходе компьютерной диагностики и МРТ.
При осложненном течении дермоидной кисты яичника показано проведение пункции заднего свода влагалища, лапароскопии; для исключения внематочной беременности — теста на беременность. При дермоидной кисте яичника обязательно исследуются опухолевые маркеры-антигены (CA-125), позволяющие исключить малигнизацию образования. В процессе диагностики зрелую тератому дифференцируют от других видов кист и кистомы яичника.
Единственным способом устранения дермоидных кист яичника является их хирургическое удаление. Объем операции определяется в зависимости от возраста пациентки, размера и доброкачественности образования.При дермоидных кистах яичника, осложненных воспалением или перекрутом ножки, операция осуществляется в экстренном режиме и в объемах, диктуемых ситуацией.
У девочек и молодых женщин производится кистэктомия, клиновидная резекция яичника; у женщин в пременопаузе – оофорэктомия, иногда аднексэктомия со стороны поражения. Удаление дермоидной кисты яичника производится в процессе лапароскопии или лапаротомии. Если при гистологическом исследовании подтверждается диагноз дермоидной кисты яичника, лечение на этом заканчивается. Планировать беременность после удаления зрелой тератомы рекомендуется через 6 мес. – 1 год после операции.
При своевременном удалении дермоидной кисты яичника прогноз в отношении специфических функций (менструальной, половой, детородной) благоприятный. Повторное возникновении зрелых тератом встречается исключительно редко, в тех случаях, если на момент операции в яичнике имелись микроскопические зачатки дермоидных кист. После операции профилактические осмотры гинекологом и УЗИ-контроль проводятся дважды в год.
При неудаленной дермоидной кисте яичника любая физическая активность (прыжки, наклоны, повороты) могут способствовать перекруту ножки кисты. Также наличие кисты несет потенциальную опасность нагноения ее содержимого и злокачественного перерождения.
источник
Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
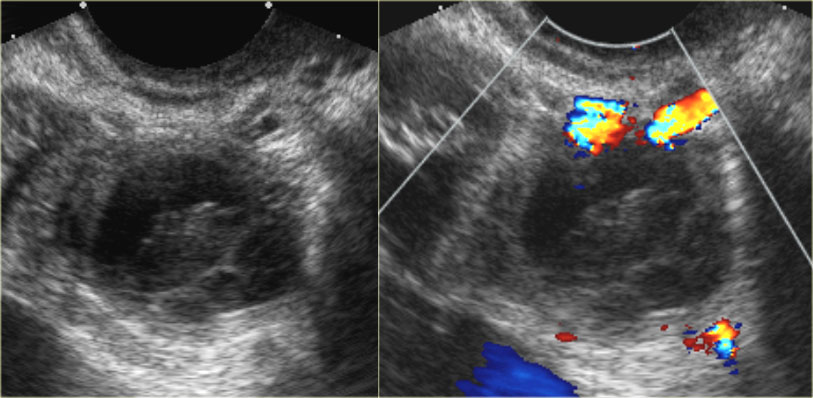
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
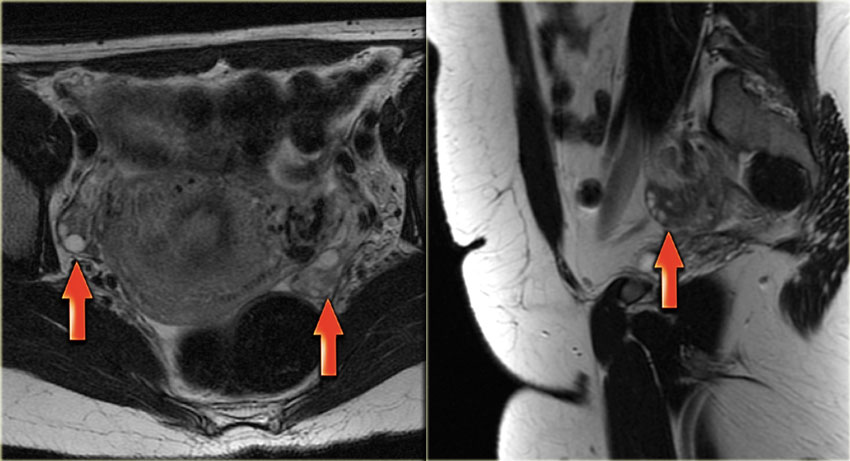
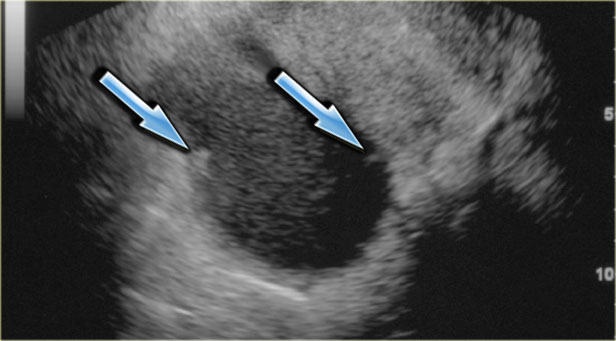
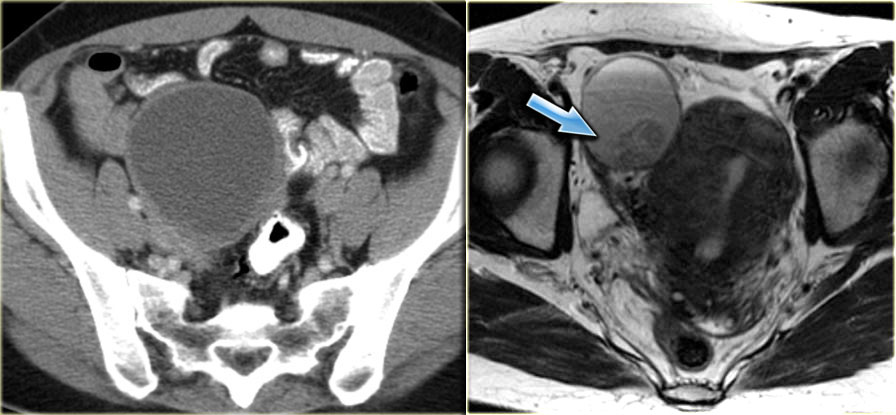
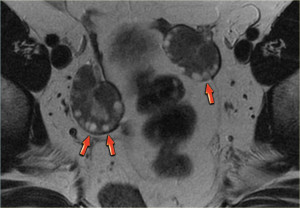
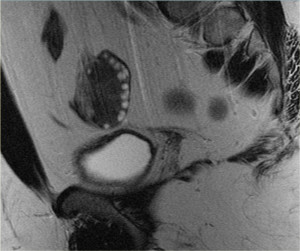
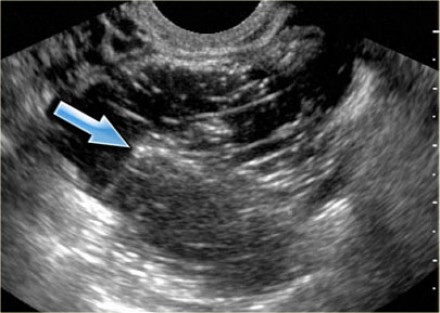
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник