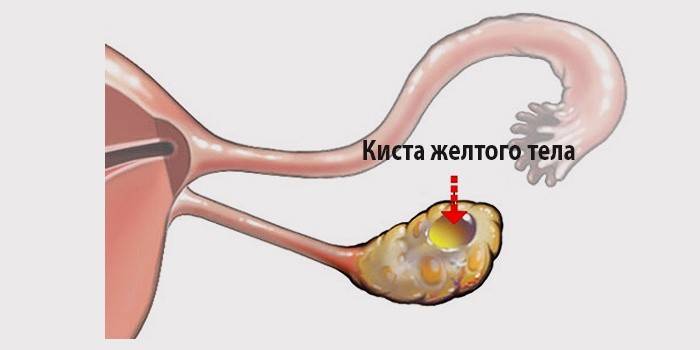
Это один из видов функциональных новообразований в яичнике. Симптомы патологии не всегда проявляются, у женщин разного возраста болезнь может протекать без каких-либо проявлений. Зачастую киста желтого тела яичника регрессирует самостоятельно. Однако уповать на это не стоит, ведь при осложнении заболевания потребуется оперативное вмешательство: в крайнем случае понадобится удаление яичника.
Киста желтого тела, как и фолликулярное новообразование, относится к функциональным наростам, формирующимся непосредственно в яичнике. Стенки опухолей доброкачественного типа образуются из растянутой капсулы фолликула либо желтого тела. Основной причиной их появления служит гормональный сбой. Как правило, кисты имеют малый размер и растут по направлению к брюшине, однако существует более широкая классификация этих доброкачественных образований.
Киста желтого тела в яичнике развивается как следствие разрыва фолликула, на месте скопления жидкости и/или крови. Такие новообразования могут формироваться исключительно при двухфазном цикле менструации. Специалисты считают, что кисты желтого тела появляются у девушек из-за нарушения крово- или лимфообращения в яичнике, поэтому могут встречаться даже у юных представительниц женского пола (от 16 лет). Нередко новообразование самостоятельно рассасывается на протяжении нескольких месячных циклов.
Риск развития кисты желтого тела увеличивается, если проводить стимуляцию овуляции (это актуально при бесплодии). Кроме того, заболевание может стимулировать подготовка к ЭКО. Принимая средства для экстренной контрацепции, женщина становится более подверженной развитию доброкачественного новообразования. Не исключен вариант появления кисты как результата:
- чрезмерных физических нагрузок (спорт не является противопоказанием, но от больших утяжелителей лучше отказаться);
- стрессов;
- несбалансированного питания (строгая диета, злоупотребление алкоголем, другие);
- работы с токсическими веществами.
Кисты желтого тела могут иметь обратное развитие: лютеиновые клетки заменяются соединительной тканью и новообразование трансформируется в кисту без эпителиальной выстилки внутри. Кистозный нарост яичника часто не проявляет себя, однако у некоторых женщин вследствие развития патологии происходит сбой менструального цикла либо раньше времени наступает менопауза. В редких случаях девушки чувствуют незначительные боли внизу живота (в области таза). Самые распространенные симптомы кисты яичника:
- тяжесть в животе, чувство распирания;
- болезненность в паховой области или возле придатков, которая может усилиться от физнагрузок, полового акта;
- повышенная базальная температура (2-я половина менструального цикла, выше 37 градусов);
- задержка месячных (не дольше 14 дней).
Признаки кисты – повод пройти обследование для подтверждения диагноза. Благодаря гинекологическому исследованию врач может выявить сбоку от матки либо позади нее тугое эластичное новообразование, которое выглядит как капсула. Во время эхоскопии при наличии кисты гинеколог наблюдает сферу диаметром 4-8 см с однородной структурой и четкими контурами. Иногда кистозная полость заполнена мелкодисперсной жидкостью.
Безошибочно определить заболевание способно динамическое УЗИ на желтое тело. Его проводят в течение первой фазы менструального цикла. Кроме этого, женщина проходит тест на беременность. Динамическую лапароскопию проводят тогда, когда сложно отличить лютеиновую кисту от аналогичных образований (к примеру, от кистом яичника или текалютеиновых кист).
При бессимптомном протекании незначительный размер кисты желтого тела яичника не требует оперативной терапии. В данном случае пациентке показано постоянное наблюдение гинеколога с УЗИ обследованием на протяжении 3 месяцев. Чтобы избавиться от новообразования значительного диаметра, используют:
- консервативное лечение;
- физиотерапию;
- методы нетрадиционной медицины;
- в крайнем случае – оперативное вмешательство: удаление кисты.
Женщинам, у которых обнаружили небольшую либо не проявляющуюся клинически кисту в яичнике, показано динамическое обследование гинеколога, цветовое картирование Доплера и УЗИ на протяжении нескольких менструальных циклов. Как правило, за этот промежуток времени новообразование регрессирует и полностью рассасывается. Лечение без операции кистозных заболеваний используется, если у пациентки проявляются симптомы или при повторяющемся развитии патологии. Используют такие методы консервативного лечения:
- прием гормональных препаратов и контрацептивов («Утрожестан», «Дюфастон»);
- прием противовоспалительных средств («Вольтарен», «Ибупрофен»);
- бальнеотерапию (лечение минеральными водами);
- проведение сеансов электрофореза (воздействие на ткани электрическим током);
- лазеротерапию (прогревание мягких тканей лазером);
- магнитотерапию (воздействие на тело женщины постоянных или переменных магнитных полей).
Оперативную терапию в клиниках применяют спустя 3 месяца после развития кистозного образования. Основное показание для вмешательства – если оно не начинает регрессировать или уменьшаться в размерах. Операцию проводят, поскольку иначе желтое тело в яичнике может начать неравномерное отторжение эндометрия, вследствие чего порой начинаются маточные кровотечения. По причине риска разрыва или перекрута яичника с удалением кистозного нароста лучше не медлить.
Со временем, при отсутствии должного лечения, киста может подвергнуться необратимым изменениям – превратиться в злокачественную опухоль. При своевременном хирургическом вмешательстве тело яичника травмируется минимально. Для удаления кисты чаще применяют лапароскопию, но иногда прибегают к резекции или ушиванию. Выбор метода – задача гинеколога, который руководствуются следующими аспектами:
- предпочтительнее использовать органосберегающие операции, когда удалению подлежит лишь кистозный нарост, а здоровая ткань яичника остается невредимой;
- при отсутствии осложнений применяют метод лапароскопии (операция проводится путем прокола, без вскрытия);
- пациентке в период менопаузы для предотвращения рецидива могут удалять яичники;
- резекцию также проводят в случае неудобного расположения новообразования.
Часто применяются «препараты» из натуральных трав:
- Настой одуванчика. Вымойте траву, перетрите в кашицу (сухую измельчите с помощью кофемолки). Чайную ложку смеси засыпьте в 200 мл кипятка, закройте емкость крышкой, дав настояться 15-20 минут. Отцедите жидкость через ситечко и пейте по трети стакана дважды в стуки. Принимать средство лучше за час до завтрака плюс по прошествии 2 часов после ужина. Курс составляет 5 дней и повторяется перед каждыми месячными.
- Сок лопуха. Промойте листья растения, разорвите на маленькие кусочки, пропустите сквозь мясорубку и отожмите выделившийся сок. Храните его в холоде не дольше 2-3 суток: после он теряет целебные свойства. Первые 2 дня принимайте средство по 1 ч.л. до еды дважды в сутки. На 3 и 4 сутки добавьте еще 1 ложку (в обед). На пятые сутки и вплоть до начала менструации пейте сок трижды по столовой ложке.
- Настой трав. Вам понадобится боровая матка, зимолюбка и красная щетка. Заваривать их нужно по отдельности, залив 1 ч.л. 200-250 мл кипятка. Когда жидкость постоит 20-25 минут, отцедите ее. Прием начинайте сразу по окончании месячных за час до приема пищи. В первую неделю пейте по трети стакана трижды в сутки отвар боровой матки, во вторую – такой же дозировкой настой красной щетки, на третью – чай из зимолюбки.
Киста яичника и беременность – частые спутники. Однако женщине не о чем беспокоиться, поскольку новообразования зачастую не могут навредить ни ей самой, ни плоду. Гинеколог будет наблюдать за состоянием пациентки, и если размер кисты не превысит 5 см, хирургического вмешательства не потребуется. Как правило, киста яичника самостоятельно рассасывается до 19-20 недели беременности, поскольку в это время функции желтого тела переключаются на сформировавшуюся плаценту.
Киста яичника – доброкачественное новообразование, которое со временем может стать злокачественным. Серьезной угрозы для жизни женщины данная патология не несет, но при отсутствии необходимого лечения грозит возникновением осложнений. К примеру, во время занятий спортом или полового акта может случиться разрыв кровеносных сосудов с последующим кровоизлиянием в полость кисты. Это вызовет симптомы «острого» живота либо геморрагический шок. Кроме того, при достижении кистой критического размера последствиями могут стать:
- апоплексия яичника (разрыв кисты с кровотечением в брюшную полость);
- бесплодие;
- перекрут кисты;
- лопнувшая киста с последующим инфицированием;
- нарушения менструального цикла, сильные боли в нижней части живота.
источник
Женский парный орган – яичники – отвечают за полноценность гормонального фона, предопределяют репродуктивную способность, выступают важным сегментом единого механизма – половой системы. Одно из распространенных заболеваний яичников – кисты. Они представляют собой небольшие пузыри, плотные и с содержанием определенного секрета. Формированию этого новообразования предшествует ряд факторов. Отличием всех возникающих кист является необходимость проведения медикаментозного, оперативного лечения или отсутствие таковой.
Гормональная киста яичника – это новообразование, которое развилось вследствие гормональных нарушений в организме женщины. Классификация таких опухолей происходит по наличию содержимого. Различают такие виды гормональных кист:
1. Фолликулярная.
2. Желтая киста яичника.
3. Дермоидная.
4. Эндометриоидная.
Если состояние иммунитета слабо, а заболевание длительное время не было обнаружено, велика вероятность множественного формирования кист. Такую патологию определяют как «поликистоз». Также развитию сразу нескольких новообразований внутри яичников подвержены женщины, склонные к гормональным перепадам.
При дальнейшем обследовании, врач будет учитывать полноценность деятельности надпочечников и щитовидной железы, поскольку указанные структуры предопределяют качество выработки гормонов.
Функциональная киста яичника формируется во время овуляции и не имеет ничего общего с саркомой или раком этого парного органа. Она гормонозависима, что означает следующее: урегулировав концентрацию прогестерона и эстрогена, удастся нормализовать состояние здоровья женщины. Наибольшую опасность представляет собой геморрагическая киста. Формированию такого новообразования предшествует разрыв стенки сосуда в период менструации. Попадание крови в фолликул провоцирует его рост. Дополнительную опасность составляет угроза перемещения крови в пределы брюшной полости.
Функциональная киста яичника чаще развивается у женщин в возрасте до 40 лет (особенно, если в анамнезе присутствовали выскабливания).
Обращает на себя внимание усиление болевых ощущений в пояснице и внутри брюшины даже при незначительной физической активности или быстрой ходьбе. Это первый признак заболеваний, который чаще всего женщины объясняют другими факторами.
Формирование ретенционной кисты яичника – результат нарушенного оттока секреции желез этого органа. Патологическое новообразование относится к функциональной разновидности. Вероятность трансформации в онкологическую опухоль – чрезвычайно мала. Также кистозный нарост может рассасываться, поэтому в гинекологической практике такую патологию называют самой безобидной. Склонность развивать метастазы на расположенные вблизи яичников органы также отсутствует.
Существуют такие разновидности ретенционной кисты:
— Фолликулярная.
— Параовариальная.
— Эндометриоидная.
— Киста желтого тела.
Между развитием перечисленных патологий существует сходство – общие симптомы. Проявление заболевания следующее:
1. Очень болезненный период менструаций.
2. Появление предпосылок к бесплодию (даже при незащищенных половых актах женщина не может забеременеть).
3. Болевые ощущения распространяются на крестцовую область, поясницу и низ живота. Дискомфорт имеет ноющий и/или тупой характер.
4. Кровотечения различного оттенка и объема в период между менструациями и непосредственно за 1-2 дня перед их наступлением.
В точности установить наличие кисты этого типа может только врач во время проведения УЗИ. На мониторе будет видно образование овальной формы с тонкими стенками и содержимым.
Новообразование формируется у женщин, страдающих эндометриозом (особенно, хронической формы). Механизм формирования следующий: разрастаясь, ткань внутреннего слоя матки проникает в маточные трубы. Из фаллопиевых труб клетки перемещаются в брюшину, где и происходит их прирост. Так образуется пузырчатый элемент.
Внутри эндометриоидной кисты яичника содержится коричневая жидкость. Одна из негативных сторон такого новообразования – способность перерождаться в онкологическую опухоль злокачественного значения. Также кисты этого вида способствуют поражению органов, расположенных вблизи яичников. Первые признаки заболевания – постоянные боли в нижней части живота, обострение дискомфорта в период менструации, повышение общей температуры тела, бесплодие (отсутствие возможности забеременеть на протяжении года незащищенной половой жизни).
Если своевременно не вылечить эту кисту, существует риск развития перитонита, нагноения кисты, ее разрыва.
Развитию фолликулярной кисты яичника предшествует стойкое гормональное нарушение. Чаще такое явление происходит в результате стрессов, прерванное беременности (особенно при частых абортах или выскабливании на большом сроке). Обращают на себя внимание такие выраженные признаки:
— острая боль в нижней проекции живота (усиливается в период интимной близости);
— лихорадочное состояние (повышение температуры тела до невысоких цифр, озноб, ломота в теле и мышцах, общий дискомфорт);
— дискомфорт и ощущение распирания в пояснично-крестцовом отделе спины;
— нарушение менструального цикла (задержки чередуются с обильными выделениями);
— появление мажущих выделений в любой период цикла.
Пациентке предстоит длительное и сложное лечение, оперативное вмешательство показано только при слишком больших размерах кисты рассматриваемого вида.
Киста желтого тела яичника относится к функциональному типу. В гинекологической практике до настоящего времени не нашли точного объяснения о причинах ее развития. В числе предположений – нарушение кровообращения и циркуляции лимфы внутри парного женского органа. Другая вероятная причина формирования этих элементов – гормональный сбой.
Выявляют эту опухоль часто во время УЗИ не по поводу данного нарушения.
Новообразование формируется после того, как желтое тело осталось внутри репродуктивной системы дольше положенного, физиологического срока. Кистозный нарост представляет собой капсулу различного размера. Часто достигает 8 см. Большая часть желтых кист яичника не требует проведения оперативного вмешательства.
Основные симптомы образования патологии:
— повышение базальной температуры тела;
— болезненность в проекции матки и придатков;
— задержка менструации на 2 недели и больше;
— чувство распирания в животе.
Боль внизу живота может усиливаться после двигательной активности или полового акта. Учитывая высокую вероятность развития кисты желтого тела вследствие подготовки к ЭКО, женщине важно соблюдать все рекомендации эмбриолога (в плане поведения и приема медикаментозных средств).
Несмотря на низкую вероятность развития осложнений, к таковым относятся перекручивание ножки кисты, ее разрыв, разрыв желтого тела. Определяющим симптомом является резкая боль внутри брюшины и снижение уровня артериального давления.
Формируется у пациенток любого возраста. Имеет овальную, вытянутую или круглую форму. Развитию дермоидной кисты яичника не предшествует каких-либо четких обстоятельств. Внутри новообразования присутствуют фрагменты костной ткани, волос, эпителия. Секреция имеет консистенцию желе. Длительное время не выявляет себя выраженными признаками, до тех пор, пока женщина не переходит в физиологическую фазу гормонального дисбаланса. К таковым относится беременность, климакс, период грудного вскармливания или половое созревание.
Общими симптомами развития кистозного элемента является:
• ощущение распирания внутри живота, передняя брюшная стенка может выглядеть отекшей;
• учащенное мочеиспускание без признаков цистита;
• нарушение функциональной деятельности пищеварительного тракта;
• резкий набор массы тела;
• диспепсические расстройства (часто повторяющиеся приступы рвоты, тошнота);
• повышенная чувствительность молочных желез;
• повышение общей температуры тела до невысоких пределов;
• боль во время интимной близости.
Пациентку воздерживает от обращения к гинекологу нормальное течение менструального цикла – при тератоме (это второе название дермоидной кисты) он не нарушается. Самым опасным исходом при этом новообразовании является перекручивание его ножки и/или нагноение яичника. В этом клиническом случае, пациента будет испытывать невыносимую боль и повышенную температуру тела.
Локализация параовариальной кисты яичника – участок между железой и маткой. Тело непосредственно парного органа при этом не страдает. Развитие новообразования происходит в период внутриутробного пребывания плода. В течение жизни пузырчатая опухоль развивается, достигая определенных размеров. Если имеет небольшую величину, женщина может и не догадываться о наличии таковой, поскольку выраженные симптомы отсутствуют.
Отсутствует склонность к перерождению или тенденция самостоятельно рассасываться. Дополнительными факторами, стимулирующими ее рост, являются психоэмоциональные всплески, воспалительные процессы внутри органов репродуктивной системы, воздействие определенных веществ химического происхождения, пребывание в стрессовой среде.
Второе определение патологии – цитоаденома. Представляет собой полость, наполненную светлым, практически прозрачным содержимым. Имеет неэластичные стенки. Относится к доброкачественным новообразованиям. Формируется непосредственно в теле яичника, из-за чего он увеличивается в размерах.
Серозная киста яичника выявляется во время гинекологического осмотра или во время выполнения УЗИ. Чаще пациента обращается с жалобами на нарушение менструального цикла или дискомфорт при интимной близости. На этом этапе и обнаруживают новообразование.
Обратить на себя внимание могут и такие симптомы, как:
1. Болезненность и дискомфорт в состоянии покоя. Неприятное ощущение распространяется на пояснично-крестцовый отдел спины, нижнюю часть живота.
2. Ощущение сдавленности мочевого пузыря, прямой кишки и близлежащих органов.
3. Запоры и нарушение эвакуации каловых масс.
4. Диспепсические расстройства – тошнота развивается часто, начинается с ощущения наличия комка в горле, завершается приступом рвоты (редко).
5. Неврологические расстройства – бессонница, снижение работоспособности, вялость, слабость.
6. Если формирование достигает больших размеров, наблюдается выпячивание и увеличение живота со стороны развития новообразования.
Когда пузырчатое формирование нагнаивается, инфицируя кровь, пациентка отметит повышение температуры тела до высоких цифр. Если произошло перекручивание ножек цистоаденомы, циркуляция крови и снабжение ею тканей яичника. То же самое относится и к расположенным вблизи яичников органам.
В достаточно редких клинических случаях происходит разрыв патологического нароста, вследствие чего ее серозное содержимое распространяется по брюшной полости, провоцируя не только перитонит, но и сепсис.
Важность своевременного обследования объясняется вероятностью осложнений. Из числа негативных исходов, не угрожающих жизни пациентки, первое место занимает бесплодие. Более опасные отягощения наличия кисты – вероятность ее нагноения (что влечет за сбой стремительно развивающуюся бактериальную инфекцию) и перекручивание ножки.
Риск приобретения злокачественного течения также должен побудить пациентку регулярно (минимум 1 раз в полгода) проходить обследование и осмотр гинекологом. Если игнорировать это правило, можно потерять яичник (что отразится на физическом и психологическом состоянии) или обусловить наступление летального исхода.
источник
Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
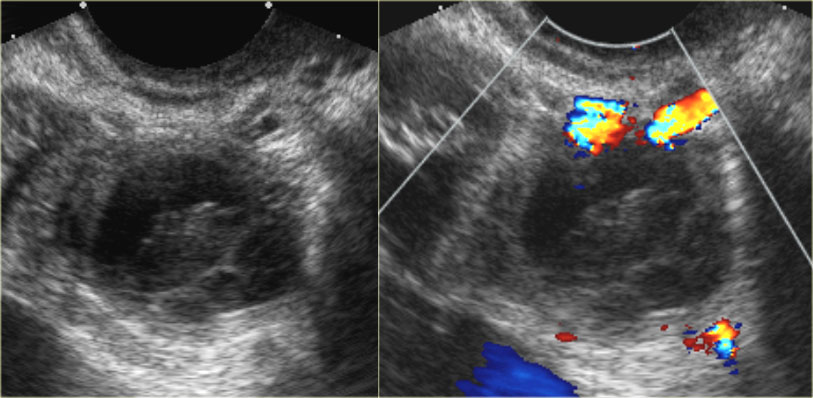
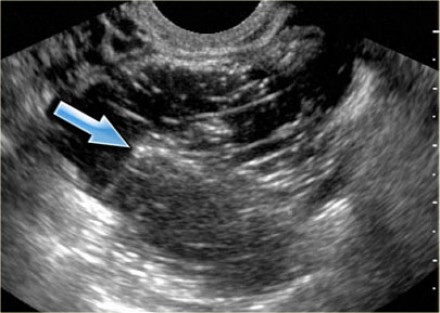
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
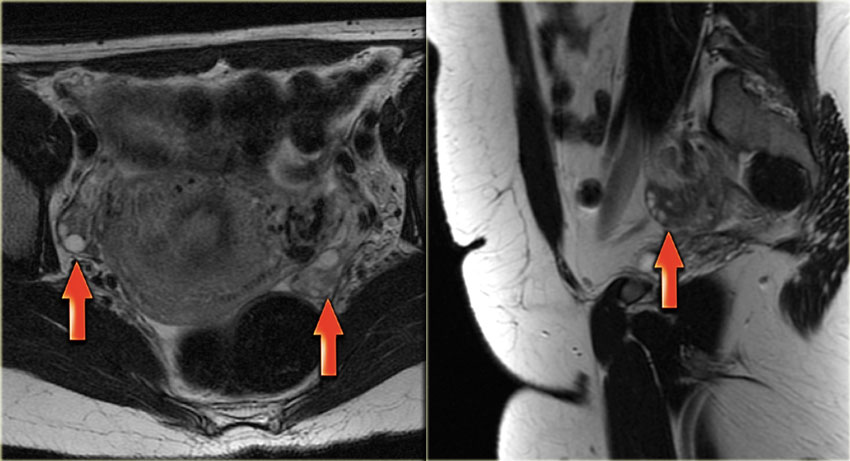
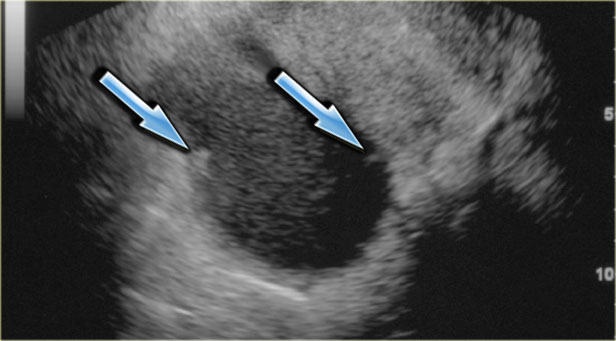
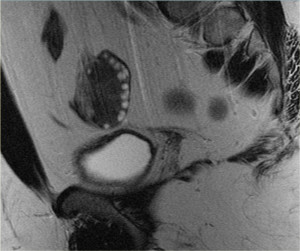
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
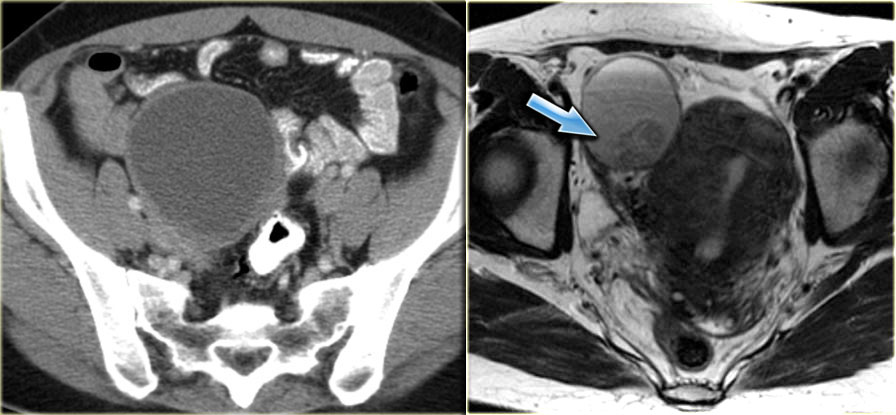
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
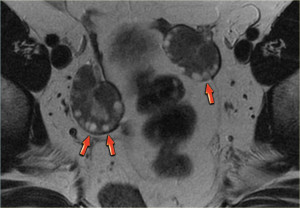
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник
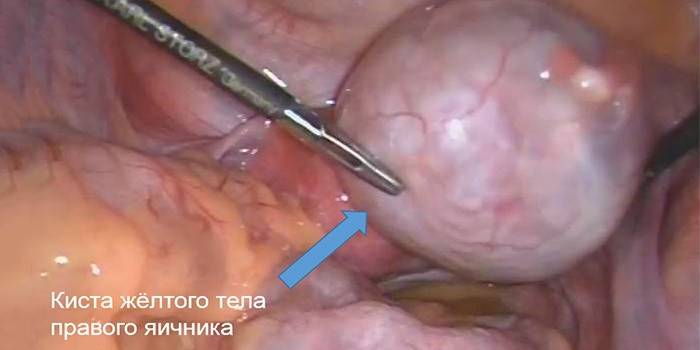
Киста жёлтого тела яичника – функциональное ретенционное образование яичниковой ткани, формирующееся на месте нерегрессировавшего желтого тела. Киста жёлтого тела яичника протекает практически бессимптомно; в редких случаях сопровождается незначительной болезненностью внизу живота, нарушением менструального цикла, осложненным течением. Диагностика включает осмотр гинеколога, УЗИ, допплерографию, лапароскопию. Киста желтого тела яичника может регрессировать самостоятельно в течение 3-х менструальных циклов; при осложнениях показана кистэктомия, резекция или удаление яичника.
Желтое тело – циклически образующаяся в яичнике железа, которая возникает на месте овулировавшего граафова пузырька (фолликула) и продуцирует гормон прогестерон. Название железе дал липохромный пигмент, присутствующий в ее клетках и придающий им желтоватую окраску. Желтое тело развивается в яичнике во вторую (лютеиновую) фазу менструального цикла. В стадии расцвета желтое тело достигает размера 1,5-2 см и одним полюсом возвышается над поверхностью яичника. В случае отсутствия оплодотворения желтое тело в конце лютеиновой фазы подвергается инволютивному развитию и прекращает продукцию прогестерона. При наступлении беременности желтое тело не исчезает, продолжает увеличиваться и функционировать еще в течение 2-3-х месяцев и носит название желтого тела беременности.
Лютеиновая киста яичника формируется из не подвергшегося регрессии желтого тела, в котором вследствие нарушения кровообращения происходит накопление жидкости серозного или геморрагического характера. Величина кисты желтого тела яичника обычно составляет не более 6-8 см. Киста желтого тела яичника встречается у 2-5% женщин репродуктивного возраста после установления двухфазного менструального цикла.
Клиническая гинекология дифференцирует кисты желтого тела, развившиеся вне беременности (из атрезированного фолликула), а также кисты желтого тела, возникающие на фоне беременности. Киста желтого тела яичника чаще односторонняя, однополостная; имеет капсулу, выстланную изнутри зернистыми лютеиновыми клетками, заполнена красновато-желтым содержимым. Самостоятельное исчезновение кисты желтого тела яичника происходит в течение 2-3х менструальных циклов или во II триместре беременности.
Причины формирования кисты желтого тела яичника до конца неясны. Считается, что образование кисты желтого тела вызвано гормональным дисбалансом и нарушением кровообращения и лимфооттока в тканях яичника. Риск образования лютеиновой кисты повышается на фоне приема препаратов для стимуляции овуляции при бесплодии или подготовке к ЭКО (например, кломифена цитрата) и препаратов экстренной контрацепции.
Не исключается вероятность образования кисты желтого тела яичника под влиянием тяжелых физических и психических нагрузок, вредных условий производства, нарушения питания (монодиет), частых оофоритов и сальпингоофоритов, абортов. Все эти факторы могут приводить к эндокринному дисбалансу, а, следовательно, и формированию кисты желтого тела яичника.
Симптоматика при кисте желтого тела яичника слабо выражена. Часто лютеиновые кисты развиваются в течение 2-3 месяцев, после чего самопроизвольно и внезапно подвергаются инволюции.
Киста желтого тела яичника, выявленная в ходе ведения беременности, не представляет угрозы для женщины и плода. Напротив, отсутствие желтого тела беременности на ранних сроках может вызвать самопроизвольное прерывание беременности ввиду гормональной недостаточности. Обратное развитие кисты желтого тела яичника при беременности также чаще всего происходит спонтанно к 18-20 нед. гестации: к этому времени сформировавшаяся плацента полностью берет на себя гормонопродуцирующие функции желтого тела.
Иногда киста желтого тела яичника может вызывать незначительную болезненность, чувство тяжести, распирания, дискомфорта в животе на стороне развития. Лютеиновая киста, продуцирующая прогестерон, может вызывать задержку менструации либо, напротив, затяжные менструации, обусловленные неравномерным отторжением эндометрия. Лютеиновые кисты яичника никогда не малигнизируются.
Наиболее часто симптоматика развивается при осложненном течении кисты желтого тела яичника – перекруте ножки, кровоизлиянии в ее полость или апоплексии яичника. Во всех этих случаях наблюдается клиническая картина острого живота – схваткообразные острые боли, имеющие разлитой характер, рвота, напряжение и резкая болезненность живота, положительные перитонеальные симптомы, задержка газов и стула, исчезновение перистальтических шумов, интоксикация и др.
Диагностирование кисты желтого тела яичника осуществляется с учетом анамнеза, жалоб, данных гинекологического исследования, УЗИ, лапароскопии. Влагалищное исследование позволяет выявить сбоку от матки или позади нее тугоэластическое образование, имеющее ограниченную подвижность и чувствительность при пальпации.
Эхоскопически киста желтого тела определяется в виде анэхогенного однородного образования круглой формы от 4 до 8 см в диаметре, с ровными четкими контурами, иногда с мелкодисперсной взвесью внутри. Для точного распознавания лютеиновой кисты производится динамическое УЗИ в первую (фолликулярную) фазу менструального цикла. Проведение цветовой допплерографии (ЦДК) направлено на исключение васкуляризации внутренних структур кисты и дифференциацию ретенционного образования от истинных опухолей яичника.
Как и при других выявленных опухолях и кистах яичника, показано исследование онкомаркера СА-125. Для исключения или подтверждения беременности проводится определение хорионического гонадотропина, тест на беременность. В случаях, когда кисту желтого тела сложно дифференцировать от других новообразований (кистомы яичника, текалютеиновых кист яичников при хорионэпителиоме и пузырном заносе и др.) и внематочной беременности, требуется проведение диагностической лапароскопии.
Пациенткам с небольшой и клинически не проявляющейся кистой желтого тела яичника показано наблюдение гинеколога, ультразвуковой динамический контроль и ЦДК в течение 2-3 менструальных циклов. За этот период киста может подвергнуться регрессии и полностью исчезнуть.
Симптоматические и рецидивирующие кисты желтого тела яичника также могут рассасываться под влиянием консервативной противовоспалительной терапии, подбора и назначения гормональных контрацептивов, проведения бальнеотерапии (лечебных ванн и влагалищных орошений), пелоидотерапии, лазеротерапии, СМТ-фореза, электрофореза, ультрафонофореза, магнитотерапии. На период лечения кисты желтого тела яичника ограничиваются физические нагрузки, половая активность во избежание перекрута или разрыва опухолевидного образования. Если в течение 4-6 недель лютеиновая киста не рассасывается, решается вопрос о ее оперативном удалении.
Плановое вмешательство по поводу кисты желтого тела чаще всего ограничивается лапароскопическим вылущиванием кисты в пределах неизмененных овариальных тканей и ушиванием ее стенки либо резекцией яичника. В случае развития осложнений (некротического изменения тканей яичника, кровотечения и др.) показана лапаротомия с оофорэктомией в экстренном порядке.
Предупреждению образования функциональных кист яичников способствует своевременное и полноценное лечение воспалений органов репродуктивной системы, а также коррекция нарушенного гормонального баланса. Наблюдение гинеколога-эндокринолога и УЗИ-контроль при выявлении кисты желтого тела яичника позволяет вовремя принять необходимые меры и не допустить осложнений. Киста желтого тела яичника не представляет угрозы для развивающейся беременности. При спонтанном регрессе или плановом удалении кисты желтого тела яичника прогноз благоприятный.
источник
Доброкачественная форма опухолевидного новообразования называется «кистой яичника». Патология представлена полостным мешком, крепящимся на ножке и заполненным жидкообразным содержимым. Киста яичника имеет склонность к самопроизвольному разрастанию, вследствие постепенного скапливания секреторной жидкости.
Существует множество видов патологического образования, с разнообразными симптоматическими проявлениями и рядом серьезных осложнений. Киста яичника относится к широко распространенным патологическим процессам и регистрируется у женского пола в детородном периоде:
- при регулярном менструальном цикле – в 35% от общего количества;
- при нарушенном – в половине случаев.
В момент климакса заболевание фиксируется у 5% женского населения. Общий термин киста яичника подразумевает разнообразные варианты новообразований, с различным строением, предпосылками к образованию и подходами к терапии.
Подразделение заболевания происходит по различным признакам. Специалисты выделяют:
- единичную форму – опухоль яичников представлена одним образованием;
- множественную – на теле яичников наблюдаются несколько патологических процессов.
По месторасположению:
- одностороннюю – чаще поражающую правый яичник;
- двустороннюю – с распространением процесса на оба органа.
По степени тяжести болезни:
- неосложненные – без вовлечения в процесс иных органов репродуктивной системы;
- осложненные – с поражением отдельных внутренних органов.
Дальнейшее деление кисты производится по ее происхождению.
Фолликулярная киста яичника – образуется при отсутствии процесса овуляции. При отсутствии выхода желтого тела навстречу мужским половым клеткам, происходит дальнейшее развитие фолликула — в нем начинается процесс скапливания жидкости. Фолликулярный кистозный тип образования в теле яичника специалисты-гинекологи называют «ретенционным».
Патологическое отклонение дополнительно подразделяется по характеру наполнения жидкости:
- лютеиновое новообразование – характеризуется наступлением процесса овуляции, на фоне которого происходит продолжение скопления жидкости в железе внутренней секреции женского организма;
- серозное – обладает склонностью к поражению одного из яичников, формируется из желтого тела, его содержимое отличается сероватым, желтоватым или буроватым оттенком;
- муцинозное – представлено двусторонним или двухкамерным вариантом патологического поражения, капсулы наполняются слизистым содержимым, схожим по консистенции с желеобразной массой.
Геморрагическая киста яичника – относится к классу фолликулярных опухолевидных новообразований. Особенностью заболевания считаются характеристики накапливающейся жидкости – вместо нее в теле фолликула начинает собираться кровь или кровяные сгустки. Патология способна затрагивать как левый, так и правый яичники и относится к осложненным состояниям.
Развитие геморрагической кисты требует незамедлительной терапии. Опухоль может формироваться под воздействием:
- резкого поднятия тяжелых вещей;
- полученных травматизаций нижнего отдела живота;
- грубых сексуальных контактов;
- как результат неверно произведенного гинекологического осмотра.
Эндометриоидная киста яичника – капсульные образования при данном варианте заболевания возникают как результат мутационных изменений в клетках эндометрия. У них отмечаются утолщенные стенки, а внутреннее содержимое представлено жидкостью темно-коричневого оттенка. Патологический процесс чаще регистрируется у женщин, ранее имевших диагноз «эндометриоз».
Дермоидная киста яичника – по внешним признакам напоминает овал или круг. Регистрируется у 20% женского населения. Объемы новообразования могут достигать 15 см, внутреннее содержимое состоит:
- из сального секрета;
- волос;
- хрящевой;
- костной;
- зубной или иных тканей.
Истинных причин образования недуга не выявлено, специалисты считают, что основной предпосылкой к ее зарождению служит нарушение в развитии тканей плода при внутриутробном росте. Диагностируется дермоидный процесс в детском или подростковом возрастном периоде.
Параовариальная – поражает женский пол репродуктивного возраста. Этот тип поражения не затрагивает яичники, а располагается на надъяичниковом придатке. Объемы опухолей могут варьировать от минимальных до огромных. Первопричины появления новообразования до сих пор неизвестны.
Двухкамерное новообразование яичника состоит из двух независимых камер. Предпосылками к появлению патологии считают:
- нарушения гормонального обмена;
- психоэмоциональные и физические перенагрузки.
Этот тип поражения чаще остальных может перекручиваться или разрываться, приводя к разлитию содержимого в область брюшины. Нарушения стерильности брюшной полости провоцирует развитие перитонита.
Поликистоз яичников относится к гормональным патологическим процессам, при которых наблюдается нарушение работоспособности и изменения в строении тела внутренней железы. Органы выглядят нормальными, но сильно увеличенными в своих размерах.
В полостях железы регистрируется большое количество небольших по размеру кист, появившихся из созревших ранее фолликулов. Последние не обладают способностью к прорыву оболочки яичника и освобождению созревшей яйцеклетки.
Предпосылки развития отклонения предположительно заключаются:
- В возникновении развития резистентности к инсулину – внутренние органы и ткани проявляют нечувствительность к гормону, отвечающему за усвоение глюкозы и снижения ее показателей в токе крови.
- На фоне нечувствительности возникает дополнительная выработка инсулина поджелудочной железой. Гомон в больших объемах поступает в систему кровообращения и начинает отрицательно воздействовать на яичники. Последние начинают вырабатывать увеличенное число мужских половых гормонов.
- Присутствие андрогенов препятствует нормативному вызреванию яйцеклетки и ее выходу наружу. В результате состояния, каждая новый созревший фолликул остается в просвете яичника и медленно перерождается в кисту.
К патологическим состояниям, предшествующим развитию множественного поликистоза яичников, относятся:
- Излишняя масса тела, с ожирением различных степеней – при поступлении в организм большого количества животных жиров и глюкозы, поджелудочной железой начинается усиленная выработка инсулина. При утрате чувствительности провоцируется развитие сахарного диабета.
- Ранее зарегистрированный сахарный диабет – заболевание характеризуется недостаточным количеством инсулина или отсутствия его влияния на внутренние органы.
- Генетическая предрасположенность – если пациента болеет сахарным диабетом, с сопутствующим множественным поликистозом яичников, то у ее детей (по женской линии) риск развития патологии удваивается.
Задержка следующего менструального цикла – иногда пауза может длиться несколько месяцев или лет. Симптоматика отмечается в подростковом периоде – после первого цикла последующий может прийти через длительный период времени.
- Избыточное количество волос на теле по мужскому типу – появление вторичных половых признаков мужского пола образуется на фоне повышенной выработки андрогенов.
- Высокие показатели жирности кожных покровов, угревая сыпь – также относится к большому количеству мужских половых гормонов.
- Ожирение – при данном заболевании отмечается скопление жировой ткани в области низа живота.
- Патологии сердечно-сосудистого отдела – у заболевших в анамнезе регистрируется ранее развитие артериальной гипертензии, атеросклеротических изменений и ишемических поражений сердечной мышцы.
- Абсолютная бесплодность – возникает на фоне невозможности для яйцеклетки покинуть пределы фолликула яичника.
Синдром многочисленных кист яичника легко перепутать с иными эндокринными патологическими процессами. Чаще ошибки происходят при отсутствии выявления диагноза «бесплодие».
- УЗИ – применяется для оценки внутренних структур внутренней железы, обнаружения присутствующей кисты. Метод относится к наиболее информативным и позволяет обнаружить патологические процессы на ранних стадиях развития. УЗИ при данном варианте недуга производится через датчик, вводимый во влагалище.
- Гормональный анализ крови – лабораторное исследование используется для оценки соотношения женских и мужских половых гормонов. При патологическом отклонении фиксируется повышенные объемы андрогенов.
- Биохимическое изучение показателей крови – проводится для определения показателей холестерина и глюкозы, содержащихся в системе кровообращения.
- Лапароскопическое исследование – рекомендуется при наличии у женского пола дисфункциональных маточных кровотечений. При проведении диагностики берется небольшой кусочек ткани, который отправляется на последующее гистологическое исследование. Процедура может применяться как хирургическая манипуляция для иссечения отдельных новообразований.
Терапия патологии проводится с учетом общего состояния организма пациентки, выраженности симптоматических проявлений и желания иметь детей в будущем. Лечение начинается с медикаментозных методов, а при отсутствии желаемого результата переходит к хирургическому вмешательству.
В большинстве случаев, об имеющемся патологическом отклонении, женский пол узнает в момент планового профилактического осмотра или при ультразвуковом исследовании. Заболевание часто проходит бессимптомно и самостоятельно исчезает, в редких вариантах имеются негативные проявления, влияющие на самочувствие женщины.
О необходимости обратиться к участковому гинекологу сообщают симптомы:
- острые болезненные ощущения в области нижнего отдела живота;
- чувство тяжести в тазобедренном отделе;
- сильное кровотечение в момент стандартной менструации;
- нарушение регулярности цикла;
- состояние постоянной слабости;
- подташнивание, с переходом в рвоту после занятий в спортзале или сексуального контакта;
- выраженное давление в момент мочеиспускания;
- постоянная повышенная температура тела – выше 38 градусов;
- снижение массы тела при стандартном ежедневном рационе.
Неосложненные формы кисты яичника определить без специализированного оборудования невозможно. При обострении патологического процесса возникают симптоматические проявления, зависящие от стороны поражения.
При правостороннем новообразовании возникают:
- резкие болезненные ощущения в правом боку;
- повышенное напряжение мышц брюшного пресса;
- самопроизвольные кровянистые выделения, вне зависимости от менструального цикла;
- частые позывы к опорожнению мочевого пузыря;
- минимальное количество урины при мочеиспускании;
- неравномерным увеличением правой части живота.
Левосторонняя киста яичника характеризуется негативными проявлениями:
- тянущими болезненными ощущениями с левой стороны живота;
- учащенным сокращением сердечной мышцы – тахикардией;
- ложными позывами к опорожнению мочевого пузыря;
- ощущением внешнего давления в малом тазу;
- резко возросшей массой тела;
- острыми болезненными ощущениями в середине менструального цикла, после которой начинаются мажущие выделения из влагалища.
Механизмы, провоцирующие возникновение кистообразных новообразований, до конца не изучены. Большинство специалистов считает, что патологические изменения образуются под непосредственным влиянием:
- нарушений гормонального обмена;
- проходящих воспалительных процессов в репродуктивных органах;
- апоптоза – программируемой смерти клеточных структур.
Среднестатистические данные сообщают, что киста яичника обнаруживается у 7% взрослых женщин, в их число входят те, у кого уже начался климакс. Образование патологического процесса связано с менструальным циклом, на него не оказывает влияние уровень здоровья и возрастной период женского пола. После наступления менопаузы, развитие патологического процесса регистрируется в исключительных случаях.
Влияние, оказываемое на организм женщины опухолевидным новообразованием, имеет различные характерные особенности и зависит от множества факторов. Кисты, возникающие под воздействием лекарственных средств, предназначенных для дополнительной стимуляции функциональности яичников, самопроизвольно исчезают за несколько менструальных циклов. Несмотря на их значительное количество, они проходят без последствий.
Образование опухолей может происходить под воздействием отдельных факторов риска:
- влияние постоянных стрессовых ситуаций и психоэмоционального перенапряжения;
- инфекции, передающиеся при половых контактах;
- искусственное прерывание беременности;
- излишняя масса тела с переходом в ожирение;
- хроническая никотиновая зависимость;
- рано наступившая или поздно пришедшая менопауза;
- новообразования различной этиологии;
- снижение уровня фертильности, вплоть до абсолютного бесплодия;
- самопроизвольные аборты на всех сроках вынашивания младенца.
Специалисты предполагают, что к основным предпосылкам появления кисты и повышенному риску, относятся:
- нерегулярность менструальных циклов;
- появление первых менструаций до достижения 11-летнего возраста;
- серьезные гормональные нарушения;
- ранее диагностированные кистообразные опухоли;
- лечение злокачественного новообразования в молочных железах при помощи лекарственного препарата Тамоксифен;
- хирургические операции на органах репродуктивной системы;
- хроническая никотиновая зависимость;
- повышенная масса тела или ожирение различных степеней;
- зарегистрированное бесплодие, не поддающееся специфическому лечению.
Отдельные варианты кистообразных опухолей склонны к самопроизвольному исчезновению, некоторым требуются курсы гормональной или противовоспалительной терапии, отдельным необходимо хирургическое лечение. Все принципы воздействия направлены на предотвращение развития осложнений.
Киста яичника относится к патологиям, способным перерастать в злокачественные формы заболеваний. К группе высоко риска перерождения относят эндометриоидные и муцинозные типы опухолей. Во избежание развития рака, основной мерой их лечения считается удаление с помощью хирургического иссечения.
Патологическое новообразование представлено подвижной опухолью с ножкой. Ее перекрут сопровождается нарушением кровообращения, образованием некротизирования тканей кисты и возникновением симптоматических проявлений перитонита. Клиническая картина осложнения проявляется:
- резкими, режущими болезненными ощущениями в животе;
- повышением показателей температуры тела до 39 градусов;
- рвотой;
- синдромом «острого» живота – максимальным напряжением мышц брюшного пресса.
В отдельных случаях регистрируется перекрут кисты совместно с маточной трубой и яичником. Этот вариант требует незамедлительно хирургического вмешательства, с целью стабилизации состояния пациентки.
Выносится специалистами на отдельный уровень, в связи с возможной опасностью для жизни женщины. Симптоматические проявления патологического процесса отрицательно влияют на общее самочувствие заболевшей. К явным признакам процесса относят:
- повышение уровня температуры тела до критических отметок, жаропонижающие лекарственные препараты не оказывают необходимого влияния;
- острые, специфические болезненные ощущения в области живота;
- подташнивание с резким переходом в рвоту;
- спонтанное кровотечение, совмещенное со слизистыми выделениями из матки;
- сильные головные боли;
- периодически возникающие головокружения;
- полуобморочные состояния;
- кратковременные потри сознания;
- резкое побледнение кожных покровов – признак малокровия или внутреннего кровотечения;
- снижение показателей артериального давления.
Первичное проявление негативной реакции организма требует незамедлительного обращения в медицинское учреждение или вызова бригады неотложной помощи.
Последствием разрыва кисты яичника является выброс скопившейся жидкости в стерильную полость брюшины. Помимо ощущения дискомфорта, появляется реальная опасность возникновения перитонита – воспалительного процесса в брюшине. Состояние угрожает здоровью и жизни пациентки и при промедлении может спровоцировать развитие летального исхода.
При первичном обращении в медицинское учреждение, врач-гинеколог проводит сбор анамнестических данных:
- описание признаков симптоматических проявлений;
- изучение заболеваний, предшествующих развитию патологического процесса;
- характеристика образа жизни пациентки и определение предположительных факторов, под влиянием которых возникло заболевание.
После внесения данных в карточку пациентки, специалист проводит исследование:
- двуручный гинекологический осмотр – методика позволяет обнаружить патологические изменения в области яичников, уровень их подвижности и присутствующие болезненные ощущения;
- визуальный осмотр кожных покровов пациентки – излишняя бледность может указывать на внутренние кровотечения.
После первичного изучения и выставления предположительного диагноза, заболевшая направляется на диагностические обследования:
- внутривлагалищное или брюшное ультразвуковое исследование – для полноценного определения состояния органов малого таза;
- пункционный забор содержимого заднего свода влагалища – применяется для выявления крови или выпота в брюшной полости, позволяет предположить осложненные варианты кисты яичника;
- КТ или МРТ – используется для определения структуры, размеров и содержимого новообразования и его отношении к рядом расположенным внутренним органам;
- ПСА – анализ позволяет определить имеет ли место злокачественное перерождение опухолевидного процесса;
- производится тест на беременность – для исключения возможности внематочной беременности.
После проведения всех необходимых процедур и получения результатов анализов, врач-гинеколог выставляет окончательный диагноз и назначает симптоматическое лечение. По диагностическим данным избирается необходимый тип воздействия.
Выбор варианта терапевтического лечения зависит:
- от характеристики патологического процесса;
- уровня выраженности симптоматических проявлений;
- возрастного периода заболевшей;
- необходимости сохранения репродуктивной функциональности;
- показателей риска перерождения кисты в злокачественное новообразование.
Консервативная терапия и выжидательная тактика применяется при неосложненных вариантах кистоподобных опухолей и их функциональном характере. В этом случае пациентам назначаются:
- оральные контрацептивы монофазного или двухфазного типа – сроком приема в течении несколько менструальных циклов;
- гомеопатические лекарственные средства;
- витаминотерапия;
- специализированный диетический стол;
- курс лечебной гимнастики;
- иглоукалывание;
- процедуры с использованием минеральных вод – бальнеотерапия.
При отсутствии желательного результата от консервативного лечения, поднимается вопрос о хирургическом вмешательстве. При новообразованиях на яичниках используются следующие оперативные манипуляции:
- Кистэктомия – иссечение тела образования с сохранением рядом расположенных здоровых тканей. Капсула новообразования извлекается из своего ложа, производится ее гистологическое исследование. Тканевые структуры железы сохраняются, что позволяет органу функционировать в стандартном режиме.
- Клиновидное иссечение яичника – удаление опухоли производится совместно с рядом расположенными участками тканей.
- Иссечение капсулы совместно с яичником или удаление вместе с придатками.
- Лапароскопия – является одновременно методом диагностики и хирургической манипуляцией.
- Биопсическое исследование тканевых структур железы – проводится забор небольших участков для определения вероятности злокачественного перерождения.
Хирургическому лечению подвергаются следующие варианты кистозных опухолей:
- дермоидного типа;
- муцинозного;
- эндометриоидного.
Иссечение новообразования рекомендуется перед запланированным зачатием – существует большой риск самопроизвольного перекрута кисты или образования дальнейшего увеличения в размерах. Своевременное обращение в медицинское учреждение, ранняя диагностика и запланированная хирургическая манипуляция позволит провести щадящий тип операции, сократить сроки послеоперационного периода и ускорить процесс выздоровления. Выявление патологического процесса на первичных стадиях гарантирует исключение развитие осложнений.
При необходимости сохранения репродуктивной функции, в качестве варианта хирургического лечения выбирается частичная резекция железы с сохранением здоровых тканей. В периоде действия менопаузы рекомендуется удаление матки вместе с придатками – с целью профилактики развития злокачественного новообразования.
После любого варианта хирургического вмешательства пациентам назначается курс восстановительной реабилитации.
Детородная работоспособность не изменяется при присутствующей функциональной кисте яичника. Процесс вынашивания младенца ускоряет самопроизвольное исчезновение патологического явления. Во время беременности кистовидные новообразования регистрируются в исключительных случаях, по причине отсутствия образования фолликулов.
В случае если киста яичника уже находилась в железе, то возможность забеременеть снижается по причине разнообразных факторов. Новообразование является следствием нарушения процесса овуляции – фолликул, переродившийся в опухоль, мешает стандартному прохождению яйцеклетки в полость маточных труб.
Киста яичника мешает развитию новых фолликулов, становясь причиной безуспешных попыток зачатия. В норме, такое образование регрессирует за несколько менструальных циклов и проблема разрешается сама собой. Но и в этом случае постановка на учет является обязательной. Предпосылками для постоянного наблюдения являются:
- размер новообразования, превышающий 8 см в диаметре;
- отсутствие признаков самопроизвольного уменьшения кисты;
- повышенные показатели уровня онкомаркера.
Вариантом решения проблемы становится назначение лапароскопии, последующее удаление опухоли и ее отправка на обязательное гистологическое исследование.
В детском возрастном периоде возникновение патологического отклонения регистрируется в 25 случаях на миллион вариантов. Новообразования могут дорастать до огромных размеров и требовать удаления не только опухоли, но и яичника. Более половины случаев заболевания приходится на возраст от 12 до 15 лет, в моменты установления стабильного менструального цикла. Иногда кистообразные патологии отмечаются у новорожденных девочек.
Предпосылками к возникновению болезни являются:
- наследственная предрасположенность – при имеющихся типичных проблемах у близких родственников;
- изменения гормонального обмена – в период возникновения первых менструальных циклов, в момент начала полового созревания;
- слишком ранний возраст при первой менструации – до 11 лет;
- применение в терапии гормональных лекарственных препаратов;
- различные патологии щитовидной железы;
- тяжелый уровень физических нагрузок – чаще встречается у профессиональных детей-спортсменов;
- излишки массы тела и ожирение различных степеней – большие объемы жировых клеток способствуют нарушению равновесия женских половых гормонов;
- постоянные переохлаждения и множество иных факторов.
В детском возрастном периоде чаще регистрируются два типа кист: фолликулярная и новообразование желтого тела. Организм малышей чаще подвергается воздействию функционального варианта кистоподобных образований, иногда встречаются и иные варианты опухолей.
К особенностям симптоматических проявлений патологического отклонения у девочек относят:
- Абсолютная бессимптомность протекающего процесса – при условии размеров кисты менее 7 см в диаметре.
- Характерные проявления представлены:
- болезненные ощущения в нижней части живота, усиливающиеся при физических нагрузках;
- нарушение менструального цикла;
- появление предменструального синдрома и болезненность в момент менструации;
- кровянистые выделения из влагалища, вне зависимости от месячных.
- Фолликулярные образования могут сопровождаться маточными кровотечениями, проходящими на протяжении длительного времени и долго не останавливающимися.
- Анатомическое строение не до конца развившегося организма подростка может провоцировать образования перекрута ножки новообразования. В большинстве вариантов характерная симптоматика часто является первым и единственным симптомом уже сформировавшейся кисты.
- В подростковом периоде отмечается особенность – огромные размеры опухолей, возникших при слиянии нескольких отдельных кист. Медицинская литература описывает исключения, при которых размеры патологии превышали 25 см в диаметре. Характерным признаком такого отклонения является явное увеличение размеров живота, соответствующее 14 неделе вынашивания младенца.
- При небольших размерах процесса, его своевременном определении и правильном выборе тактики, возможно исключение необходимости оперативного вмешательства и длительного медикаментозного лечения.
С учетом несовершеннолетнего возраста, к основным принципам симптоматического лечения относят сохранение внутренней железы и стабилизацию ее функциональности. Все меры предпринимаются для того, чтобы будущая женщина смогла впоследствии зачать и выносить здорового ребенка.
К основным принципам лечения кисты у девочек относят:
- В первые дни от рождения киста яичника имеет склонность к самостоятельному исчезновению. Их образование связано с гормональным воздействием со стороны организма матери. Если новообразование продолжает увеличиваться в размерах, то производится пункция тела опухоли и извлечение ее содержимого. В крайних случаях применяется методика лапароскопии, с сохранением органа.
- При незначительных размерах опухоли и условии отсутствия маточных кровотечений, перекрута ножки или разрыва капсулы, применяется тактика пассивного наблюдения. Данная терапия продолжается на протяжении полугодия – статистика показывает, что в большинстве вариантов образование самостоятельно рассасывается. Дополнительно могут быть рекомендованы гормональные или гомеопатические лекарственные препараты.
- При увеличении опухоли в момент периода выжидания необходима хирургическая операция. Техника предусматривает иссечение новообразования с сохранением тела яичника.
- При регистрации осложненных состояний, непрекращающихся маточных кровотечениях, воспалительных процессах, перекрутах ножки и разрывах капсулы назначается плановая хирургическая операция. Манипуляция проводится по жизненным показаниям и может включать удаление, как яичника, так и тела матки со всеми придатками.
Специалисты утверждают, что большинство новообразований яичников в подростковом периоде проходят самостоятельно и не требуют срочного удаления половых желез. Их развитие не оказывает влияние на детородную функцию в будущем, но требует длительного наблюдения у детского гинеколога, снижения уровня физических нагрузок.
Для предупреждения развития аномального образования, специалисты рекомендуют придерживаться ряда отдельных мер:
- обязательное полноценное лечение любых патологических отклонений в гормональном обмене веществ;
- своевременная терапия воспалительных процессов, проходящих в женских половых органах;
- прием лекарственных гормональных препаратов исключительно по назначению врача и под строгим контролем;
- периодическая витаминотерапия, особенно в сезон резкого снижения витаминов и минеральных веществ;
- избегание любых вариантов искусственного прерывания беременности;
- применение оральных контрацептивов – по рекомендации врача-гинеколога, без самостоятельного приема;
- посещение консультации гинеколога не реже раза в полугодие, с полноценным профилактическим осмотром и сдачей необходимых анализов;
- снижение времени пребывания под прямыми лучами солнца;
- отказ от посещения соляриев.
При выполнении вышеуказанных мер профилактики, происходит значительное снижение риска образования патологического состояния. Здоровье женского пола зависит от внимательного отношения к своему организму и быстрого реагирование на образование негативных проявлений. Игнорирование признаков развивающейся патологии неизбежно приведет к прогрессированию заболевания и необходимости хирургического вмешательства.
Лечение кисты яичников в запущенных состояниях отнимет много времени и не даст гарантии на последующее успешное зачатие и рождение здорового малыша. Избегание рекомендованных осмотров у гинеколога позволит развиться не только кистозным опухолям, но и многим другим патологическим процессам.
источник