Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Заболевания костей в большинстве случаев представляются в виде доброкачественных опухолей.
Только в некоторых довольно редких случаях, часто вызванных запущенностью заболевания, безопасное развитие болезни может преобразоваться в злокачественный характер и структуру новообразования.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Помимо «обычных» наростов и воспалений костей, у человека могут диагностироваться и кисты – полость костной ткани, спровоцированной многочисленными причинами.
Киста кости представляет собой заболевание с характерным формированием полости в кости человека. Подобные проявления на первоначальных стадиях не влекут серьезных проблем. Максимум, что испытывает человек – это небольшие болевые ощущения во время движений или при физической нагрузке.
Причиной образования описываемых пустот служит нарушение внутрикостного кровообращения, локализованных в одной кости.
Посредством причин происходят деструктивные изменения в коллагенах и протеинах, что влечет возникновение кисты кости, которую в медицине принято относить к опухолеподобным заболеваниям.
Согласно статистическим данным кисты кости возникают у детей в возрасте от 10 до 15 лет. Что же касается поражения костей взрослых, то такие случаи фиксируются редко. Основная часть больных составляют люди в возрасте от 20 до 30 лет.
Причины, повлекшие нарушение внутрикостного кровообращения, до сих пор не выявлены.
Специалисты только выдвигают предположения, что на образование полости влияет недостаток питательных веществ и кислорода.
В связи с нехваткой полезных компонентов в костной ткани происходит активация лизосомальных ферментов, ведущих в отношении самих себя агрессивно, что вызывает скопление жидкости.
Эти же ферменты влияют в дальнейшем на рост полости. А вот объяснить факторы, спровоцировавшие все перечисленные моменты, специалисты в точности не могут.
Также есть предположение, что на нарушение кровообращения влияют полученные травмы – ушибы, переломы.
Некоторые специалисты даже находят подобным утверждениям объяснения и доказательства. В результате получается, что в группу риска попадают дети и молодые люди, которые получили травмы.
Группа риска детей может быть основана на банальном плохом питании, поскольку нехватка микроэлементов и прочих полезных веществ приводит к нарушению деятельности всего организма (в каком заболевании проявится недостаток неизвестно).
Выделяют следующие разновидности.
В зависимости от локализации киста бывает в:
- плечевой кости;
- бедренной кости;
- большеберцовой кости;
- пяточные кисты.
В зависимости от наполняемого вещества киста кости может быть:
- солитарная – наполнена жидкостью, возникает у детей (соотношение случаев у мальчиков по отношению к девочкам – 3:1), поражает крупные трубчатые кости;
- аневризматическая – наполнена кровью, страдают в основном девочки и девушки в возрасте от 10 до 20 лет, наиболее подвержен к образованию кист позвоночник.
В зависимости от локализации и вида врачами назначается соответствующее лечение.
Как ни странно, но костная киста в течение длительного времени может не подавать признаков существования. Это связано с медленным течением заболевания.
Иногда до первых болевых ощущений может пройти несколько лет процесса активации лизосомальных ферментов.
Первыми признаками имеющейся кисты становятся сильные приступы боли, усиливающиеся при движении или физической нагрузке. В состоянии покоя больной может не ощущать дискомфорта.
Далее человек чувствует такие признаки, как:
- отечность и болезненность мягких тканей над пораженным участком кости, что выявляется при пальпации;
- в процессе развития можно наблюдать нарушении функций близлежащих суставов;
- при пальпации в процессе роста кист наблюдается увеличение пораженной области кости;
- если кость близко расположена к кожным покровам, можно наблюдать деформацию кисты при пальпации;
- в особенно запущенных случаях выявляются признаки повреждения спинномозговых нервов.
При обращении к врачу больной пройдет ряд обследований, которые в комплексе помогут установить характер дальнейшего лечения.
Здесь используются следующие методы диагностики:
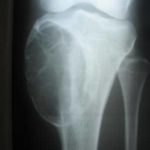
- Рентгенография – позволяет определить видоизменения в кости человека, а также выяснить размеры кист и их локализацию.
- Компьютерная томография и МРТ – дают возможность выяснить степень поражения и глубину поврежденной костной ткани.
- Пункция – производится забор содержимого кисты с целью изучить ее в лаборатории и определить характер новообразования.
По результатам проведенной диагностики специалисты назначают лечение.
Лечение костной кисты проводится несколькими методами, которые напрямую зависят от характера и течения заболеваемости.
Больше значение имеет также возраст пациента.
Разумеется, лечение ребенка сводится к консервативному методу устранения новообразования.
Только в редких случаях прибегают к оперативному вмешательству.
Консервативный метод лечения влечет за собой следующие действия:
- При наличии перелома больному накладывается шина и гипс. Благоприятные ситуации требуют уменьшения нагрузки на пораженную кость.
- Далее проводится курс лечебных пункций. Хирург вводит в кисту две большие иглы: одна предназначена для забора содержимого новообразования, а с помощью второй иглы вводится лекарство. Такие пункции делают до полного выздоровления каждые три недели. Препарат, вводимый в кисту, зависит от возраста пациента.
- В случае закрытия полости больной начинает проходить курс различных физиотерапий и прибегает к лечебной гимнастике.
Подобное лечение может длиться около года. Если же консервативный метод устранения кисты не подошел, и на протяжении нескольких месяцев улучшений не было замечено, специалисты принимают решение о проведении операции по удалению пораженной кости, замененной впоследствии подходящим имплантатом.
Осложнения при несвоевременном обращении к врачу с жалобами на боль сводятся к существенному увеличению кисты.
Послеоперационный период может иметь осложнения в силу непрофессионализма врача, проводившего операцию – проведение неполной резекции пораженного участка.
По прогнозам дети быстрее восстанавливаются после лечения костной кисты и составляют около 90% всех зафиксированных заболеваний. У них редко отмечаются рецидивы, нежели у взрослых – их прогноз составляет всего 60-70% всех случаев.
О профилактике говорить не приходится, поскольку специалисты до сих пор не выявили причины возникновения представленного заболевания.
Врачи советуют молодым родителям внимательно следить за ростом позвоночника своего малыша. Берегите его от травм, поскольку они могут спровоцировать образование аневризматической кисты, а она тяжело поддается лечению.
Внимательность к себе и своим детям может уберечь от многих проблем и серьезных заболеваний с костями. Кормите ребенка здоровой пищей, придерживайтесь сбалансированного питания, регулярно принимайте витамины и проходите ежегодное обследование для своевременного выявления патологии.
Воспалительные процессы в области копчика (иногда неправильно называемые воспалением копчика) могут быть обусловлены различными причинами. Самые частые из них – инфекционные заболевания кожи в этой зоне.
Все воспалительные процессы крестцово-копчиковой области условно можно разделить на следующие группы:
- Воспаление кожи и мягких тканей области копчика:
- Абсцесс.
- Флегмона.
- Воспалительный процесс в параректальной клетчатке – парапроктит.
- Воспалительный процесс в костной структуре копчика:
- Остеомиелит (воспаление копчика).
- Дегенеративно-воспалительные заболевания крестца и копчика.
Основные причины формирования абсцесса в области копчика и крестца:
- Нагноение эпителиального копчикового хода (пилонидальный синус, эпителиальная копчиковая киста, ЭКХ). Данная патология чаще встречается у мужчин (примерно у трех мужчин на одну женщину).
- Гидрадениты, или воспаление апокринных потовых желез, которые в большом количестве располагаются в области копчика.
- Нагноение атером, опухолевидных образований, формирующихся при закупорке протока сальной железы. Часто встречается у людей, занимающихся спортом, при недостаточной уборке спортзала и личной гигиене.
- Травмы с повреждением кожных покровов, нагноение посттравматических гематом.
Среди микроорганизмов, способствующих развитию воспалительного процесса, на первом месте располагаются стафилококки, эпидермальные стрептококки, кишечная палочка, реже протей и др.
О фурункулах и чирьях на копчике читайте здесь.
Факторы, способствующие формированию абсцесса:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Снижение иммунитета, как местного, так и общего, под воздействием курения, алкоголя, хронических стрессов и др.
- Повышенная потливость, отделение кожного сала, недостаточная гигиена крестцово-копчиковой области.
- Сопутствующие заболевания, такие как сахарный диабет, аутоиммунные состояния, экзема, заболевания соединительной ткани и сосудистая патология, некоторые заболевания эндокринной системы.
- Переохлаждение.
Абсцесс области копчика характеризуется выраженным покраснением и отеком кожных покровов, повышением температуры (местной, в зоне воспаления, и общей (симптомы общей интоксикации при абсцессах выражены сильно)).
Можно отметить резкую болезненность в зоне воспалительного процесса, причем она зависит от положения тела (естественно в положении сидя боль будет сильнее, потому что производится дополнительное давление на пораженную область) и физической нагрузки. Исключение составляет развитие абсцесса на фоне сахарного диабета, болевой синдром при данной патологии уменьшается за счет периферической полинейропатии.
- Флегмона копчика и ягодичной области.
- Инфекционно-токсический шок.
- Сепсис.
Хирургическое лечение абсцесса заключается во вскрытии и дренировании гнойного очага, назначении антибактериальной терапии и физиолечения. В послеоперациионном периоде проводятся перевязки, промывание раны с растворами антисептиков.
Если абсцесс обусловлен воспалением и нагноением эпителиального копчикового хода, то вторым этапом хирургического вмешательства является иссечение ЭКХ и ведение раны одним из следующих способов: подшивание краев раны ко дну, пластика перемещенным кожным лоскутом, открытым способом.
Выбор тактики зависит размера абсцесса, наличия и распространенности затеков, гнойных карманов.
Абсцессы крестцово-копчиковой области (да и других локализаций тоже) нельзя лечить народными средствами, особенно делать компресссы, натирания, припарки. Почему? Лечение народными средствами обычно направлено на ускорение прорывания абсцесса на поверхность кожи, при этом забывается тот факт, что распространение и выход инфекции может продолжиться под кожей вглубь мягких тканей или подкожно в другие области, что приведет к развитию флегмоны.
Без лечения абсцессы либо распространяются дальше с формированием флегмоны, либо переходят в хроническую стадию с образованием свищевых ходов.
Флегмона отличается от абсцесса отсутствием четких границ, своеобразной капсулы, представляет собой разлитой процесс, распространяющийся по клетчаточным пространствам и соединительнотканным фасциям. Основные причины формирования флегмоны в области копчика и крестца – нагноение эпителиальной копчиковой кисты, нагноение атером и потовых желез, фурункулез, пролежни, особенно у больных сахарным диабетом.
Ведущая роль в формировании флегмоны принадлежит золотистому стафилококку, эпидермальным стрептококкам, синегнойной и кишечной палочке, а также анаэробной флоре.
Факторы, способствующие развитию данного заболевания, те же, что и при образовании абсцессов.
При флегмоне в области первичного очага инфекции наблюдаются следующие симптомы: яркая гиперемия (покраснение кожи), которая как бы «растекается» в стороны, выраженный распространенный отек мягких тканей в области поражения и общие симптомы интоксикации (повышение температуры до 39-40°С, явления инфекционно-токсического шока).
Патологический процесс мягких тканей сопровождается выраженными болями и болезненностью при пальпации. Флегмона мягких тканей крестцово-копчиковой области будет стремится к распространению на спину, ягодичную область, переднюю брюшную стенку, что связано с малым количеством подкожной жировой клетчатки в зоне крестца и копчика.
- Инфекционно-токсический шок.
- Сепсис.
Хирургическое лечение флегмон заключается во вскрытии гнойного очага, широком рассечении, иссечении некротизированных тканей, дренировании, массивной инфУЗИонной и антибактериальной терапии. После стихания воспалительного процесса требуется кожная пластика. Терапия флегмон сложна, приводит к инвалидизации больного.
Воспаление стенки прямой кишки развивается у лиц, имеющих проблемы со стулом (частые поносы и запоры), геморрой, новообразования прямой кишки, кишечную инфекцию (например, дизентерия), аутоиммунные заболевания (язвенный колит, болезнь Крона).
Клинические симптомы проктита зависят от его формы. Острый проктит характеризуется болезненностью при дефекации, невозможности сходить в туалет из-за болей, ложными позывами на дефекацию, зудом и ощущением жжения в области прямой кишки, в кале обнаруживаются слизисто-гнойные выделения.
При наличии язвенных дефектов на слизистой прямой кишки в кале может наблюдаться свежая кровь в умеренном количестве.
При хроническом вялотекущем проктите симптомы выражены слабо либо могут отсутствовать. Часто единственными жалобами являются наличие зуда и кровянистых, слизисто-гнойных выделений в конце дефекации.
При отсутствии лечения либо при неадекватной терапии может развиваться парапроктит.
Парапроктитом называется воспаление клетчатки, окружающей прямую кишку (параректальной). Парапроктиты являются осложнениями острого и хронического проктитов, острой стадии геморроя, нагноения анальных трещин. Инфекция при данных патологиях может проникать в клетчаточные пространства прямой кишки – подслизистое, подкожное, ишиоректальное, тазово-прямокишечное, позади прямокишечное.
Клинические симптомы парапроктитов зависят от формы заболевания. При остром парапроктите они выражены максимально:
- При подкожном парапроктите отек и гиперемия кожных покровов в области ануса, боли (особенно при сидении, приседаниях) и болезненность при пальпации в области абсцесса, затруднение и болезненность акта дефекации, симптомы общей интоксикации (повышение температуры, слабость, ломота).
- Подслизистый парапроктит характеризуется в большей степени нарушением акта дефекации, его болезненностью и ложными позывами, а также возможно появление в кале гнойного и слизистого отделяемого. Боли при сидении, вставании из положения сидя менее выражены. Симптомы общей интоксикации те же.
- Ишиоректальный парапроктит отличается по своему течению в связи с его более глубокой локализацией. Боли ощущаются пациентом глубже, тянущего или пульсирующего характера, при дефекации усиливаются вследствие сокращения мышц тазового дна. Гиперемия и отек первоначально мало выражены, постепенно нарастают и достигают максимума к концу первой недели заболевания. Симптомы интоксикации ярко выражены.
- Тазово-прямокишечный парапроктит встречается реже остальных форм, симптомы интоксикации преобладают над местными. Болевой синдром локализуется в полости малого таза, внизу живота, в спине, в области копчика.
Хронический парапроктит характеризуется образованием свищевых ходов на кожные покровы промежности, в районе анального отверстия, кожи крестцово-копчиковой области, появлением рубцов в перианальной области.
Лечение парапроктитов, как и других абсцессов, заключается во вскрытии гнойного очага и постановке дренажа, рассечении и иссечении свищевых ходов, антибактериальной и инфУЗИонной терапии. Послеоперациионный период сопровождается перевязками, промыванием раны растворами антисептиков.
Остеомиелит крестца и копчика может быть посттравматическим (после травмы крестцово-копчиковой области) и гематогенным (занос инфекции из других очагов на фоне снижения иммунитета). По данным авторов 8,2% от всех остеомиелитов костей таза развивается в крестцово-копчиковой области, при этом часто в процесс вовлекается крестцово-копчиковое сочленение.
Основные симптомы остеомиелита: локальная болезненность при пальпации костной структуры, боли, связанные с физической нагрузкой на копчик: ходьба, сидение, приседания, наклоны. При выходе гнойного содержимого за пределы кости образуются свищевые ходы на коже, а также затеки в клетчаточные пространства: прямокишечное, ишиоректальное, подкожное в области промежности. Кожа вокруг свища изменена: гиперемирована, отечна, из отверстия наблюдаются гнойные либо сукровичные выделения.
Клиническая картина затеков совпадает с клиникой парапроктитов соответствующей локализации. Симптомы интоксикации ярко выражены при остром остеомиелите, при хроническом наблюдается похудание, снижение аппетита, а вот повышение температуры тела может быть незначительным, субфебрильным.
Лечение остеомиелитов крестца и копчика включает в себя сочетание консервативных и оперативных методов: антибактериальная терапия, назначение иммуностимуляторов, физиотерапия, рассечение свищевых ходов, резекция копчика, секвестрэктомия с сохранением надкостницы.
- Инфекции в хирургии: рук. для врачей. В.К. Гостищев.
- Флегмоны и абсцессы: современные возможности лечения. Л.А. Блатун, Институт хирургии им. А.В. Вишневского РАМН, г.Москва. Журнал «Лечащий врач», №1-2, 2002.
- Лечение эпителиального копчикового хода. С.О. Тренин, Л.С. Гельфенбейн, А.В. Шишков, В.А. Масленников. Хирургия. Журнал им. Н.И. Пирогова.
источник
Киста кости – это полостное доброкачественное образование в костной ткани, похожее на опухоль. Патология диагностируется у 55 – 60 пациентов из ста.
- чаще определяется у малолетних пациентов 9 – 15 лет;
- среди взрослых патология диагностируется редко, поражает людей 20 – 30 лет;
- наиболее часто выявляется в длинных трубчатых костях;
- в начальной стадии может не давать симптомов или проявляется лишь слабыми болями;
- не несет прямой угрозы для жизни пациента;
- может трансформироваться в злокачественное образование (рак).
Лечение костной кисты осуществляют ортопеды, хирурги, травматологи.
Заболевание появляется в результате развития двух основных аномальных состояний:
- нарушения циркуляции крови на определенном участке костной структуры;
- активности определенных ферментов, что ведет к разрушению органического костного вещества.
Но причины этих аномальных состояний до конца не исследованы.

Существует предположение, что на запуск механизма образования кистозной капсулы влияют:
- полученные травмы – ушибы, переломы;
- внутриутробное нарушение формирования костной ткани у эмбриона;
- патологии, ведущие к вымыванию кальция;
- воспалительные процессы и инфекционные очаги в организме;
- сниженная иммунная защита, как местная, так и общая;
- неполноценное питание с нехваткой микроэлементов и витаминов.
При обращении к ортопеду пациенту назначат ряд диагностических обследований, на основании их результатов врач разработает тактику лечения.
- Рентгенография. Рентгенограмма (снимок) покажет наличие дегенеративных изменений, по которым специалист определит вид образования, фазу патологического процесса, размеры и локализацию.
- Компьютерная и МР-томография. Позволяют точнее установить степень и характер поражения, уровень изменений в кровоснабжении, кистовидную перестройку костной структуры и глубину разрушений.
- Пункция. Процедура, при которой с помощью прокола вытягивают маленький объем жидкости из кистозной капсулы, чтобы исследовать ее и исключить вероятность онкологии.
- Киста в кости требует точной дифференциации (отличия) от других опухолей. В том числе от раковых внутрикостных образований — карциномы, остеогенной саркомы, при которых необходимо специфическое экстренное лечение.
Клинические признаки костной опухоли определяются видом образования, скоростью ее роста, местонахождением и воздействием на смежные структуры.

В классификации по виду наполняемого содержимого выделяют 2 базовые формы костных новообразований. Костная киста бывает:
- солитарной, полость которой наполнена водянистым секретом;
- аневризматической, полость которой содержит секрет с примесью крови.
Оба образования имеют аналогичные причины формирования, но их симптоматика и диагностические показатели во многом различны.
Солитарная костная киста (простая) в 65 – 75% случаев обнаруживается у мальчиков-подростков 10 – 15 лет, однако зарегистрирован случай выявления патологии у младенца 2 месяцев.
Особенности симптомов при росте солитарной опухоли кости:
- Типичное место формирования — трубчатые длинные костные структуры. Опухоль выявляют в зоне плечевого пояса (60%), реже (25%) диагностируется киста бедренной кости, ключицы, грудины, таза, челюсти и черепа.
- Растет образование медленно, чаще всего бессимптомно и очень длительно (иногда до десятка лет).
- Среди косвенных диагностических признаков — временные боли в месте локализации опухоли.
- При увеличении образования до 30 – 50 мм у детей моложе 10 лет иногда становится видна небольшая безболезненная припухлость и контрактура (ограничение сгибания-разгибания) в соседнем суставе.
- Характерным основным признаком зрелой внутрикостной капсулы выступает произвольный патологический перелом, который случается даже после небольшого ушиба, причем типичные признаки менее яркие, чем при обычном переломе.
- При прощупывании и надавливании иногда врач обнаруживает утолщение, а также прогиб стенки кистозной полости в месте размягчения кости.
- Функция смежных суставов может нарушаться. Особенно часто двигательную активность ограничивает киста бедренной кости, при которой у ребенка проявляется перемежающаяся хромота.
- При крупной кисте плечевого пояса появляется напряженность и боль во время движений, ослабление мышц.
Аневризматическая киста кости – редкая разновидность патологии, которая диагностируется у 20% больных.

- Отличием от солитарного вида образования является то, что подобная опухоль проявляется интенсивно выраженными признаками.
- Аневризмальная костная киста представляет собой многокамерную (иногда – единичную) капсулу с кровянистым содержимым и включениями мелких костных фрагментов.
- Наиболее часто (63% случаев) наблюдается у подрастающих девочек 10 – 15 лет, реже у мальчиков от 5 лет.
- Типичные места формирования – костные структуры руки (до 37%), зона поясницы и крестца (18%), область позвоночного столба (35%). У 25% пациентов образуется киста тазовых костей, включая опухоль в подвздошной кости. Очень редко обнаруживают кисту в пятке.
- Аневризматическая киста кости формируется с характерным расширением полости, отличается активным увеличением и крупными размерами. Способна сильно разрастаться, увеличиваясь до 200 мм.
- Первичные симптомы аневризматической опухоли в позвоночнике носят неявный характер: ребенок страдает от ноющих, иногда обостряющихся болей.
В активной фазе подобные доброкачественные опухоли дают остро выраженные симптомы:
- интенсивные боли в месте поражения, которые усиливаются во время кашля, смеха (при опухоли в грудине, ключице), движений (при поражении конечностей, таза, позвоночника), иногда появляются во время сна;
- выраженная припухлость и нарастающий отек;
- ограничение движения сустава, рядом с которым локализуется киста, и контрактуры (аномальное стягивание);
- невозможность опираться на пораженную ногу, появление хромоты при кисте в бедренной кости;
- повышение температуры кожи и тканей над образованием;
- расширение подкожных сосудов;
- неврологические расстройства, включая параличи, обусловленные давлением опухоли на спинномозговые корешки.
В соответствии с фазой развития костные кисты подразделяют на активные и пассивные:
- Активная фаза роста длится от полугода до 12 месяцев. При больших полостях кортикальный (верхний) слой в месте поражения выпячивается. Если новообразование растет, повторные переломы происходят самопроизвольно или при слабых ударах, подъеме тяжести, падении.
- Пассивная стадия (6 – 8 месяцев). Образование медленно уменьшается, смещаясь к центру кости.
- Стадия восстановления. Спустя 18 – 24 месяца от начала появления киста исчезает, симптомы перестают проявляться, но вследствие деструктивных изменений прочность кости снижается, поэтому и на этой стадии возникают переломы.
По завершении цикла роста и обратного развития в месте локализации полости остается или остаточная микрополость или утолщенный участок с повышенной плотностью.
Внутрикостное образование на руке чаще появляется в зоне плечевой кости, гораздо реже — на ключице, в зоне предплечья, лучевой и локтевой части тела. Иногда ее обнаруживают на запястье – в зоне ладьевидной и полулунной костной структуры, на фалангах пальцев.
Основным признаком можно считать ограничение при движении сустава и перелом — показатель активной фазы аномального процесса. На рентгенограмме костная структура просматривается в виде светлого участка с четкими границами, оболочка кости (кортикальный слой) истончается и вздувается.
Киста ноги у детей обычно диагностируется в период 9 – 14 лет и локализуется в области малоберцовой и большой берцовой кости, бедра.

Киста большеберцовой кости характеризуется медленным ростом. Как правило, ведет к типичному появлению болей при движении, изменению походке и хромоте. В области медиального мыщелка на рентгенограмме выявляют утолщение с неровными контурами, в субкортикальной области мыщелка хорошо просматривается участок разрушенной костной ткани.
При развитии опухоли на бедре указывают:
- сильные боли в тазобедренном суставе;
- отечность;
- перелом головки бедра;
- наружный выворот конечности при переломе.
Киста в позвоночнике обычно обнаруживается в крестцовой и поясничной области, зоне шейных и грудных позвонков. Чаще она вырастает на дугах или корнях позвонков. В самих позвонках ее обнаруживают гораздо реже.
Характерные проявления выступают, как неврологические признаки, возникающие обычно при повреждениях спинномозговых нервных волокон:
- мучительные головные боли;
- посторонние шумы в ушах, головокружения;
- боли в разных местах позвоночника;
- мышечная слабость в ногах;
- расстройство работы кишечника, мочевыделительной системы;
- частичные параличи ног и рук.

Если при повреждении происходит разрыв кисты пяточной кости, окружающие ткани ступни сильно воспаляются и отекают, в стопе появляется острая боль (даже в покое), наступить на ногу пациент не способен. Без принятия срочных мер, существует риск разрушения всей пяточной костной структуры.
Киста подвздошной кости – самой крупной и крепкой костной структуры скелета – чаще формируется в крыле. Именно крыло подвержено значительной нагрузке на участке сопряжения с крестцом и тазовой костью. Симптомы не явные, выражаются в форме ноющий болей и ломоты в области таза. Типичным признаком активной кисты, как и при других локализациях новообразований, является перелом, который случается даже без ударов и падений – самопроизвольно.
Киста таранной кости обычно обнаруживается у подростков старше 14 лет. Голеностоп испытывает интенсивную динамическую нагрузку и очень уязвим, особенно, если у пациента обнаруживается дефицит кальция.
Растущая киста таранной кости голеностопного сустава проявляется постепенно усиливающимися болями, которые нарастают при ходьбе, прыжках, беге. Ограниченная суставная подвижность и перелом голеностопа при такой патологии – частое явление.

Наиболее часто полости в черепе обнаруживаются в затылочной зоне и решетчатой кости, отделяющей носовую полость от мозгового отдела черепной коробки. Такие опухоли способны при разрастании сдавливать ткани и разрушать черепные структуры.
Вокруг очага резорбции (рассасывания) кости может просматриваться зона нарушения кровоснабжения. Если область разрушения располагается в субкортикальном слое (под оболочкой кости), появляются периостальные (надкостные) наслоения и уплотнения.
Хотя костные опухолевидные образования не угрожают жизни пациента, киста опасна, так как осложнения при ее росте могут быть достаточно серьезными. Среди них:
- рецидивирующие переломы при слабой нагрузке или даже без нее;
- деформация кости в зоне кистозной полости;
- остеолиз – полное рассасывание кости без замещения ее другими тканями;
- патологическое укорочение конечности в результате деформации кости;
- формирование пассивных контрактур (стягивания) в суставе, при которых рука или нога не может сгибаться или разгибаться;
- злокачественное перерождение тканей;
- парезы (ослабление мышц) и необратимые параличи при крупной кисте в позвоночнике, захватывающей несколько (4 – 5) позвонков;
- аваскулярный некроз (омертвение) костной ткани при недостаточности кровоснабжения и ее разрушение;
- осложнения со стороны спинного мозга при сдавливании нервных волокон и узлов.
Так как последствия патологии могут быть критическими, необходимо при первых признаках заболевания сразу же обратиться к врачу. Читайте в нашей следующей работе о том, что такое остеома кости.
источник
Доброкачественные новообразования возникают в разных частях тела. Костная киста чаще всего образуется у детей подросткового возраста и взрослых до 30 лет. Она представляет собой полость с жидким содержимым, формирующуюся в костной ткани. Для ее устранения используется консервативное лечение или назначается операция.
Результаты исследований говорят о том, что патологическое состояние развивается по двум причинам. Киста кости возникает, если нарушается ток крови внутри плотных тканей. Хуже усваиваются необходимые вещества. В результате нехватки микроэлементов повышается активность ферментов. Они начинают разрушать стенки кости.
Со временем внутри формируется полость, которая наполняется жидкостью. Если активность ферментов не снижается, киста разрастается. Механизм ее образования известен, но точные причины – нет. Врачи предполагают, что провоцировать появление могут несколько факторов:
- травмы, ушибы, переломы конечностей;
- неправильное формирование тканей в период внутриутробного развития;
- недостаток кальция или нарушение его усвоения;
- воспалительные процессы в организме;
- снижение иммунитета;
- дефицит витаминов, микроэлементов.
По месту расположения выделяют несколько типов образования. Формируется киста большеберцовой кости, бедренной, пяточной, новообразование плеча, плечевой кости. По типу жидкости действует разделение на солитарную и аневризмальную.
Солитарная костная киста характерна для мальчиков в подростковом возрасте (10 – 15 лет). Редко, но образуется у маленьких детей. У взрослых патология является скорее исключением из правил и следствием перенесенного ранее заболевания. Полость наполнена жидкостью.
В большинстве случаев этот тип образования возникает в длинных трубчатых тканях. Формируется костная киста бедренной кости и плечевой. Симптомы отсутствуют, пока болезнь не переходит в более серьезную стадию. Обычно ее выявляют при патологических переломах. При малейших травмах происходит повреждение конечностей, что служит поводом для обращения к врачу.
Солитарная киста кости может зарастать самопроизвольно. В некоторых случаях пациент даже не узнает о ее существовании. Если активность ферментов снижается, новообразование теряет питание и вскоре полость зарастает.
Вторая разновидность — аневризмальная костная киста. Это более редкий тип патологии, который чаще образуется у девочек в подростковом возрасте. Полость формируется в области позвоночника или таза и заполнена кровью.
Чаще всего появление аневризматической костной кисты провоцирует травма. В отличие от солитарной, при этом типе отмечены сильные боли, а также отек, который становится все более выраженным. Во время медицинского осмотра врач выявляет изменение вен.
Если формируется киста подвздошной кости или в нижних конечностях, то нарушается опора. В области позвоночника новообразование сдавливает нервные корешки, вызывая нарушения неврологического характера.
На ранней стадии патология часто никак себя не обнаруживает. Явными признаками образования полости являются следующие симптомы:
- отечность тканей;
- болезненные ощущения, которые усиливаются при надавливании;
- дискомфорт и боль во время движения;
- суставы перестают нормально двигаться, пациент начинает хромать;
- в месте надавливания образуется деформация.
Аневризматическая костная киста характеризуется более яркими симптомами. Боль становится сильной уже в момент образования полости и ее заполнения жидкостью. Мягкие ткани сильно отекают.
Если формируется костная киста пяточной кости или нижних конечностей, человек теряет опору.
При первичном визите врач производит внешний осмотр, собирает информацию о травмах или перенесенных недавно инфекциях. Несколько признаков позволят определить, существует ли вероятность образования полости. Об этом расскажет изменение позы пациента, различие длины конечностей, нарушение подвижности сустава, боль при надавливании.
Однако осмотра недостаточно. Чтобы поставить точный диагноз, назначают несколько общих анализов (крови, мочи) и дополнительные обследования:
- рентген;
- компьютерная томография для получения более точного изображения полости;
- МРТ (заменяет рентген);
- контрастная кистография (аналог рентгена. При этом полость наполняют контрастным компонентом);
- кистобарометрия (измерение давления внутри).
Также делают пункцию, чтобы изъять жидкость для анализа.
При наличии патологии назначают консервативное лечение, если пациент младше 15 – 16 лет и при этом киста не причиняет неудобств. При наличии осложнений показано хирургическое вмешательство, начиная с 3 лет. При переломе руки, ноги используют традиционные методы лечения – накладывают гипс. Если травма еще не произошла, пациенту необходимо обеспечить покой и разгрузить конечность.
Один из консервативных методов, использующихся при образовании деформации кости – лекарственная пункция. Процедура предусматривает применение анестезии. В полость вводят иглу, собирают содержимое на анализ. Затем кисту промывают антисептическими растворами.
Внутрь вводят состав, помогающий уменьшить активность разрушающих ткань ферментов. Производят перфорирование, чтобы жидкость не скапливалась, и не повышалось давление. Пункцию осуществляют раз в несколько недель. После завершения лечения дополнительно проводят рентгенографию.
Не существует народных способов лечения, которые могли бы избавить от патологии. Новообразование мало изучено, поэтому врачи не рекомендуют полагаться на растительные средства. В противном случае можно столкнуться с непредвиденными осложнениями.
При наличии полости в кости нужно придерживаться специальной диеты. Она может ускорить заживление тканей и предотвратить возможные переломы. В вашем меню должны присутствовать следующие продукты:
- молоко, сыр, творог, кефир;
- рыба жирных сортов;
- кунжут;
- цитрусовые фрукты, а также яблоки, абрикосы;
- сладкий перец;
- желе и прочие блюда, содержащие желатин.
А вот от кондитерских изделий, жирных и острых блюд, а также от вредных напитков стоит отказаться.
Деформация кости – не самый серьезный диагноз. Само по себе образование не представляет опасности. Однако при отсутствии наблюдения и подходящего лечения оно может привести к неприятным осложнениям. При длительном игнорировании патологии увеличивается риск разрушения кости, не исключена деформация конечностей, изменение их длины.
Новообразование способствует патологическим переломам, повреждению суставов. Если оно находится в нижних конечностях, возникает хромота, которая не проходит сама по себе.
Поскольку причины образования кисты не до конца изучены, не разработаны действенные меры профилактики. Врачи рекомендуют придерживаться следующих правил для снижения риска:
- приводить ребенка на профилактические осмотры, не пропускать визит к хирургу, ортопеду;
- стараться избегать ушибов, переломов, прочих травм;
- чаще посещать врача, если ребенок увлекается спортом. При необходимости делать рентген;
- отслеживать состояние и обращать внимание даже на незначительные жалобы.
Киста в кости может привести к тяжелым последствиям, если игнорировать ее проявления. В некоторых случаях она зарастает самостоятельно, но чаще всего требуется консервативное лечение или оперативное вмешательство. Лечащий врач всегда должен контролировать ход развития патологии.
Кандидат медицинских наук, врач маммолог-онколог, хирург
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
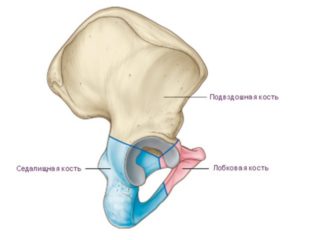
Оs ilium – подвздошная кость считается одной из самых крупных, больших и крепкий костей человеческого скелета. По сути их два – правая и левая подвздошные кости, они локализованы вверху тазовой кости. Обе кости относятся к группе парных и имеют одинаковые размеры. По строению они также не отличаются друг от друга, каждая состоит из крыла и тела. Киста подвздошной кости может сформироваться на любом участке, но чаще всего ее диагностируют в крыле, так как оно больше подвержено нагрузке, соединяясь ушком с крестцом и тазовой костью.
В подвздошной кости могут развиваться солитарные и аневризмальные кисты, врачи отмечают, что СКК чаще выявляется у детей в возрасте до 15-16 лет, аневризмальные — у взрослых пациентов. Больные старшего поколения также могут жаловаться на признаки, схожие с проявлениями костной кисты, однако эта симптоматика скорее относится к другим специфическим остеопатологиям.

Киста подвздошной кости может развиваться латентно в течение нескольких лет, изредка выражаясь в виде ломящих болей в области таза. Самым типичным симптомом кисты является перелом кости, который может случиться как самопроизвольно, так и от небольшого удара, падения.
- Резко возникающая боль в области таза, в зоне ягодиц.
- Отечность в зоне травмы.
- Боль усиливается при движении ногой.
- Снижение функции ноги, уменьшение объема движений.
- Возможно внутреннее кровоизлияние и гематома в верхней зоне бедра.
- У детей как компенсаторный ответ напрягаются мышцы живота.
Киста оs ilium в 60-70% лечится хирургическим методом, консервативное лечение не только безрезультативно, но и может нести в себе риск активного роста кисты и патологического перелома. Киста большого размера подлежит удалению, проводится резекция доступным способом, заполнение вырезанной части ткани костным аллотрансплантантом. Трансплантат укладывают вертикально, чтобы укрепить не только кость, но и предупредить протрузию головки бедра. Раневая поверхность ушивается послойно, после заживления разреза шов практически незаметен. Ремоделирование подвздошной кости проходит медленно, но при наличии современных пломбировочных остеоматериалов восстановление ткани имеет благоприятный исход.
Если же перелом произошел, то у маленьких пациентов и подростков в большинстве случаев отмечается уменьшение размеров опухоли и ее исчезновение. В таких ситуациях показаны следующие действия:
- Больному следует соблюдать постельный режим во время всего лечения, а сразу же после перелома постараться лечь.
- Положение лежа — под колени небольшой валик.
- В больнице проводится анестезия и иммобилизация (шина или гипс) ноги на месяц.
- После 4-5 недель гипс снимают, проводят контрольное обследование, показывающее состояние кисты и костной ткани.
- Если киста спалась, назначается физиотерапевтическое лечение, массаж и ЛФК.
источник
Это патологическая полость, локализирующаяся в костной ткани и возникшая в результате нарушения местного кровотока и усиленной выработки ферментов, которые растворяют органическое вещества костной ткани.
Чаще всего формирование кисты подвздошной кости происходит в результате нарушения кровотока на ограниченном участке кости. Снижение качества кровоснабжения становится причиной нехватки питательных веществ и кислорода в данной области, что сопровождается разрушением костной ткани и интенсивной выработкой в патологическом очаге лизосомных ферментов, расщепляющих коллаген, гликозаминогликаны и другие протеины. В результате таких процессов происходит формирование полости, заполненной жидкостью. В образовавшейся полости отмечается высокое гидростатическое и осмотическое давление, что значительно усложняет ситуацию. В связи с присутствием в кистозном секрете значительного количества ферментов возникает дальнейшее разрушение близлежащих костных тканей. По мере прогрессирования патологии давление жидкости и активность ферментов снижаются, в следствии чего из активной, опухоль трансформируется в пассивную и со временем исчезает. С течением времени кистозная полость постепенно заполняется новой костной тканью.
Подвздошная кость это одна из самых крупных и крепкий костей человеческого скелета. В организме человека имеется правая и левая подвздошные кости, они расположены вверху тазовой кости. Обе кости принадлежат к группе парных и имеют одинаковые размеры и строение: каждая состоит из крыла и тела. Киста подвздошной кости может возникнуть на любом участке, но чаще всего она локализируется в крыле, так как оно подвергается более высоким нагрузкам. Крыло подвздошной кости соединяется с крестцом и тазовой костью ушком.
В подвздошной кости чаще всего выявляются солитарные и аневризмальные кисты, врачи отмечают, что первые чаще выявляется у детей в возрасте от 15 до 16 лет, а вторые – у взрослых. Больные старшего возраста также могут жаловаться на признаки, схожие с проявлениями костной кисты, однако такая симптоматика скорее является признаком других специфических остеопатологий.
Киста подвздошной кости в большинстве случаев развивается латентно в течение нескольких лет. В этом случае у больного могут иногда появляться слабые ломящие боли в области таза. Характерным симптомом кисты является перелом кости, который может возникать как самопроизвольно, так и в результате небольшого ушиба или падения.
На перелом кости может указывать резко возникшая боль в области таза и в зоне ягодиц, появление отека в области травмы, усиление болей при движении, нарушение функции конечности и изменение объема движения в ней. Иногда может обнаруживаться гематома в верхней зоне бедра.
При подозрении на кисту подвздошной кости выполняется физикальный смотр, пальпаторное обследование, сбор анамнеза и назначение общего анализа крови и мочи. Во время обследования специалист выясняет длительность существования новообразования.
Диагноз киста подвздошной кости подтверждается при помощи ультразвукового или рентгенологического обследования. Также в диагностических целях больному может быть назначена компьютерная или магниторезонансная томографии и биопсия опухоли с дальнейшим гистологическим и цитологическим изучением полученного биоптата.
Киста подвздошной кости примерно в 70% случаях лечится хирургическим методом, так как консервативное лечение не только неэффективно, но и может спровоцировать активный рост кисты, что увеличивает вероятность возникновения патологического перелома. Крупные новообразования подлежит обязательному удалению. В этом случае проводится резекция кости доступным способом, с дальнейшим заполнение образовавшегося дефекта костным аллотрансплантантом. Трансплантат укладывают вертикально, чтобы укрепить не только кость, но и предупредить протрузию головки бедра, после чего раневая поверхность ушивается послойно.
При возникновении перелома на фоне кисты у детей и подростков в большинстве случаев происходит уменьшение размеров опухоли, а в дальнейшем ее полное исчезновение.
Профилактика кисты подвздошной кости основана на предупреждении развития травм данной анатомической области, а также своевременном лечении заболеваний, которые могут вызвать появление данной патологии.
источник
Подвздошная кость – парная, соединенная ушком с крестцовой и тазовой, одна из наиболее крупных и прочных в организме человека. Состоит из тела и длинного крыла. Крыло чаще всего становится зоной формирования кист – полостных новообразований в костной ткани. Субхондральная киста подвздошной кости представляет собой множественные полости в хрящевой ткани, заполненные жидкостью, и может являться причиной патологических переломов.
- нарушение кровоснабжения в отдельных участках костной ткани;
- повышение активности ферментов, ускоряющих процессы остеорезорбции.
Формирование кисты начинается с нарушения внутрикостного кровообращения в отдельном участке ткани. В результате ухудшается снабжение клеток кислородом и питательными веществами, активизируются лизосомные ферменты, способные расщеплять полисахариды и волокна коллагена, являющиеся составляющими белковых соединений. Дегенеративные процессы становятся причиной возникновения пустот в костной ткани, которая заполняется экссудативной жидкостью.
Предрасполагающими факторами для возникновения кисты подвздошной кости считаются:
- полученные ранее травмы: ушибы, трещины, переломы;
- врожденные нарушения формирования костной ткани;
- патологические состояния, вызывающие ускоренное вымывание кальция;
- воспалительные процессы;
- очаги инфекции в организме;
- общее и местное снижение иммунитета;
- дефицит питательных веществ и микроэлементов как результат недостаточного или несбалансированного питания.
- солитарная – наполненная жидкостью;
- аневризматическая — наполненная кровью.
Чаще всего кисты диагностируются у детей и подростков в возрасте от 10 до 15 лет в период активного роста костной ткани.
Именно подвздошная кость является местом, в котором обнаруживается редкая разновидность полостного новообразования, наполненного газом, – пневмокиста. Причины ее возникновения остаются неизвестными.
Дегенеративная киста подвздошных костей может длительное время развиваться бессимптомно, лишь изредка проявляя себя ноющими болями в области таза и нижней части живота. Из-за нарушения функции смежных суставных сочленений могут наблюдаться изменения походки, хромота. Наиболее характерным симптомом субхондральной кисты является патологический перелом – травма, возникающая при незначительном физическом воздействии (слабом ударе, падении) или спонтанно, без каких-либо внешних причин.
Основными симптомами патологического перелома подвздошной кости являются:
- резкая боль в области таза, усиливающаяся при движениях ногами;
- отек тканей в зоне поражения;
- формирование гематомы в верхней части бедра;
- компенсаторное напряжение мышц живота;
- нарушение функции конечности со стороны перелома, ограничение её подвижности.
При прощупывании солитарной кисты подвздошной кости могут определяться её утолщения, а также прогиб стенки кости над кистозной полостью.
Установить наличие кисты и выбрать стратегию её лечения позволяют инструментальные методы диагностики:
- рентгенография – позволяет уточнить локализацию патологии и характер изменения костной ткани;
- МРТ и КТ – высокоточные методики исследования, позволяющие получить точную трехмерную картину области патологии и оценить уровень поражения структур.
Для уточнения вида новообразования могут применяться и более инвазивные оперативные методы, такие как пункция кисты с последующим исследованием её содержимого.
Лечение кисты подвздошной кости и тазобедренного сустава консервативными методами не представляется эффективным. Исследования показывают, что даже полное устранение нагрузок на поврежденную область и иммобилизация никак не влияют на динамику ее роста и развития. Более того, бездействие и выжидательная тактика в случае активного роста кисты могут привести к развитию патологического перелома, поэтому в 70% случаев после выявления субхондральной кисты пациенту назначается операция по резекции кистозного очага и аллопластике его содержимого.
Для удаления кисты применяется внутрикостная инъекционная анестезия в дополнение к общему наркозу. Доступ к операционному полю осуществляется любым доступным способом, после чего костная ткань подвергается перфорации с целью снизить давление внутри новообразования. Полость кисты промывается и обрабатывается раствором аминокапроновой кислоты для нейтрализации лизосомных ферментов. После резекции область кисты заполняется аллотрансплантатом — специальным пломбировочным остеоматериалом, который укладывается вертикально. Репаративные процессы в тканях подвздошной кости проходят достаточно медленно, однако при правильно выполненной операции прогноз благоприятный и вероятность рецидивов заболевания крайне мала.
Если по причине образования кисты возник патологический перелом, лечение будет состоять в иммобилизации области повреждения на 1-1,5 месяца при помощи гипсовой повязки или шины, а также, при необходимости, обезболивании. После снятия гипса проводится контрольное обследование для оценки состояния тканей. Как правило, при патологическом переломе у детей и подростков киста подвздошной кости уменьшается и исчезает.
На этапе реабилитации в послеоперационный период назначаются лечебный массаж, физкультура, электрофорез и другие методы физиолечения, позволяющие ускорить процесс консолидации костной ткани с аллотрансплантатом, улучшить кровообращение и питание, восстановить функции конечности.

- костные деформации и остеолиз: рассасывание костной ткани;
- рецидивирующие патологические переломы;
- аваскулярный (вызванный нарушением кровоснабжения) некроз ткани;
- перерождение тканей в злокачественные.
Вышеперечисленные осложнения являются следствием несвоевременного лечения либо его отсутствия. При правильной терапии прогноз течения заболевания благоприятный, а вероятность возникновения рецидивов крайне мала.
Так как точных причин возникновения кист подвздошной кости не обнаружено, специфических мер по профилактике их возникновения не существует. Снизить риск формирования дефектов костной ткани позволяет соблюдение здорового образа жизни, отказ от вредных привычек; избегание травм, чрезмерных нагрузок, переохлаждений. Нужно своевременно лечить очаги воспаления и инфекции в организме, сбалансированно питаться, включать в рацион все необходимые нутриенты, микро- и макроэлементы.
источник
Киста в кости представляет собой полость, образованную в костной ткани. Она возникает по причине проблем с местным кровообращением, а также активации некоторых ферментов, которые приводят к разрушению органики в кости. Подобные заболевания относятся к опухолеподобным. Зачастую они появляются у детей и юношей, когда поражаются длинные трубчатые кости. Первое время такая аномалия протекает без каких-либо симптомов или в редких случаях имеет очень незначительные болевые ощущения.
Первым признаком очень часто становится именно патологический перелом. Длится такая болезнь порядка нескольких лет и выявляется при помощи проведения рентгенографии. Лечится зачастую консервативными методами, для чего используется: иммобилизация пораженной части тела, проведение пункции, а также последующее введение в образование медикаментозных препаратов. К тому же используется физиотерапия и ЛФК. Однако в редких случаях такое лечение может оказаться неэффективным, за счет чего необходимо проводить резекцию, с дальнейшей аллопластикой.
Такое заболевание является патологией костей, при которой в них образуется полость. Однако точных причин, из-за чего это происходит, пока не установлено. Всего есть несколько типов таких образований: солитарная и аневризмальная киста кости. Так, первые встречается 3 раза чаще у мальчиков, нежели у девочек. Подобная аномалия не представляет серьезной угрозы для здоровья, но может стать причиной патологического перелома, а в некоторых случаях и контрактуры ближайшего сустава. Так, когда присутствует аневризматическая киста, может начаться образование различных неврологических проявлений.
Стоит знать! Лечение таких аномалий осуществляют травматологи, а также ортопеды.
Процесс развития такой патологии начинается с проблем в кровообращении конкретной кости. Так, в связи с тем, что отдельные участки могут недополучать необходимые им питательные элементы, в них начинаются деструктивные процессы. Таковыми является активация лизосомных ферментов, которые приводят к расщеплению коллагена и иных протеинов. Дальше со временем появится полость, внутри которой будет жидкость, находящаяся под высоким давлением. За счет этого происходит дальнейшее разрушение кости.
Однако через определенное время количество жидкости уменьшается, снижается также еще и активность ферментов, за счет чего патология становится пассивной. Потом она исчезает, а на её месте появляется новая костная ткань.
Всего же патологические образование разделяют по нескольким признакам исходя из определенных характеристик. По своей локализации в организме, такие аномалии встречаются:
- Самая частая — киста пяточной кости;
- Более редко встречается киста бедренной кости;
- Самой маловероятной является киста подвздошной кости.
Исходя из того, чем наполнено образование, оно бывает:
- Солитарным, у которого внутри находится жидкость. Такие аномалии зачастую появляются у детей и поражают крупные трубчатые кости;
- Аневризматическая, содержащая кровь. Основная группа риска это девочки, а также девушки до 20 лет. При этом патология зачастую повреждает позвоночник.
Исходя из типа и места образования кисты, врач выбирает наиболее оптимальное для этого лечение.
Как и многие другие кистозные образования, киста кости, к примеру пятки, может долгое время не иметь каких-либо признаков своего существования. Это обусловлено медленным развитием патологии. В некоторых случаях до появления первых симптомов, аномалия может развиваться несколько лет. Первыми признаками будут являться приступы боли, усиливающиеся во время активности и физических нагрузок. При этом при отсутствии таковых боли вообще может не быть.
- Если кость находится рядом с кожей, то иногда наличие деформации можно поучаствовать даже при пальпации;
- Появляется отечность, а также боль в мягких тканях, которые находятся выше пораженной кости. Это также можно почувствовать во время пальпации;
- По мере развития кисты будет также происходить нарушение работы находящихся рядом сосудов;
- В области развития патологии будет ощущаться увеличение кости;
- При некоторых очень запущенных образованиях могут появляться симптомы повреждения спинномозговых нервов.
В том случае, когда у человека появляется хотя бы один из перечисленных выше признаков, ему незамедлительно необходимо обратится к врачу.
После обращения к специалистам пациентам зачастую назначают ряд диагностических мероприятий, которые позволят выявить аномалию, её характер и локализацию, а также позволят назначить правильное лечение.
- Рентген. Дает возможность оценить изменения, которые произошли в костях, а также оценить место и размер патологии;
- КТ и МРТ. Позволяет понять уровень поражения костной ткани;
- Пункция. Её осуществляют, для изучения содержимого кисты в лаборатории, чтобы определить характер образования.
Исходя из результатов диагностики, будет назначено соответствующее лечение.
Процесс лечения проводится ортопедам или травматологами. При этом даже когда нет перелома, врачами рекомендуется снизить любую нагрузку, которая оказывается на конечность. Для этого в случае поражения нижних конечностей предлагается использовать костыли, а если повреждена рука – то применять копытчатую повязку. Если же патологический перелом все же присутствует, то необходимо накладывать гипс, который не будет сниматься 1.5 месяца. А чтобы провести ускорение созревания патологии, осуществляется её пункция.
Во время данной процедуры проводится удаление содержимого из кисты. Для этого в полость вводится специальная игла, которая применяются для внутрикостной анестезии. После этого осуществляется перфорация стенок, что позволяет снизить давление внутри образования. Далее используя физраствор промывают полость, что позволяет удалить фермента, а после этого еще и раствором е-аминокапроновой кислоты, необходимой для нейтрализации фибринолиза. В конце процедуры внутрь патологии вводится апротинин. Такие мероприятия повторяют обычно до 10 раз с интервалом от 3 до 5 недель.
В процессе лечения постоянно используется рентген-контроль. Когда происходит уменьшение полости, то человека направляют на занятия ЛФК. Если же консервативное лечение не приносит необходимого эффекта или существует риск сдавливания спинного мозга, требуется уже проведения хирургического вмешательства. Оно представляет собой краевую резекцию патологического участка, после которой делают аллопластику кистозного образования. Когда аномалия находится в активной фазе (то есть все еще соединена с зоной роста), к крайним методам прибегают только в исключительных случаях. Это обусловлено высоким риском нанесения повреждения ростковой зоне.
Зачастую лечение имеет положительный прогноз. Так, после проведения редуцирования полости происходит выздоровление без каких-либо ограничений в плане трудоспособности. Однако без отсутствия правильного лечения кистозного образования, негативные последствия все же могут быть. Таковыми является массивное разрушение костной ткани, с последующей деформацией конечности. Но этого можно избежать, своевременно принимая все необходимые меры, для устранения патологии.
источник