Наверное, нет страшнее болезни на сегодняшний день, чем рак. Этот недуг не смотрит ни на возраст, ни на статус. Он безжалостно косит всех подряд. Современные методы лечения опухолей достаточно эффективны, если заболевание было обнаружено на ранних стадиях. Однако лечение рака имеет и негативную сторону. К примеру, лучевая терапия, побочные явления которой иногда располагают высокими рисками для здоровья.
Опухоль – это патологическое образование в тканях и органах, которое быстро разрастается, нанося смертельный вред органам и тканям. Все новообразования можно условно разделить на доброкачественные и злокачественные.
Клетки доброкачественных опухолей мало чем отличаются от здоровых клеток. Они растут медленно и не распространяются далее своего очага. Лечить их гораздо проще и легче. Для организма они не смертельны.
Клетки злокачественных новообразований по своей структуре непохожи на нормальные здоровые клетки. Разрастается рак быстро, поражая другие органы и ткани (метастазирует).
Рак развивается поэтапно. Первая и вторая стадии имеют самый благоприятный прогноз. Третья и четвёртая стадии – это прорастание опухоли в другие органы и ткани, то есть образование метастазов. Лечение на этом этапе направлено на обезболивание и продление жизни пациенту.
От такого заболевания, как рак, не застрахован никто. В группе особого риска находятся люди:
С генетической предрасположенностью.
С ослабленным иммунитетом.
Ведущие неправильный образ жизни.
Работающие на вредных условиях труда.
Получившие какие-либо механические травмы.
В целях профилактики нужно раз в год обследоваться у терапевта и сдавать анализы. Тем, кто состоит в группе риска, целесообразно сдавать кровь на онкомаркеры. Данный анализ помогает распознать рак на ранних стадиях.
Существует несколько способов лечения злокачественных опухолей:
Хирургия. Основной метод. Применяется в тех случаях, когда онкообразование имеет ещё недостаточно большие размеры, а также когда нет метастазов (ранние стадии болезни). Предварительно может быть проведена лучевая или химиотерапия.
Лучевая терапия опухолей. Облучение раковых клеток с помощью специального устройства. Данный метод используют как самостоятельный, а также в комплексе с другими методами.
Химиотерапия. Лечение рака с помощью химических препаратов. Используется в сочетании с лучевой терапией или с операцией для уменьшения образования в размерах. Применяется и для предотвращения метастазирования.
Гормонотерапия. Используют для лечения рака яичников, предстательной железы, молочной железы и щитовидки.
Ещё её называют радиотерапией. Метод основан на использовании ионизирующего излучения, которое поглощает в себя опухоль и саморазрушается. К сожалению, не все онкообразования чувствительны к облучению. Поэтому выбрать метод терапии следует после тщательного обследования и оценки всех рисков для пациента.
Лечение лучевой терапией хоть и эффективно, однако имеет ряд побочных явлений. Основное из них – разрушение здоровых тканей и клеток. Радиация поражает не только опухоль, но и соседние органы. Назначается метод лучевой терапии в тех случаях, когда польза для пациента высока.
Радиотерапия может проводиться несколькими способами:
Облучение внутриполостное (радиоактивный источник вводят в орган с новообразованием).
Облучение внутритканевое (радиоактивный источник вводят в саму опухоль).
Используется лучевая терапия:
после операции (для удаления остатков онкообразования);
до операции (для уменьшения опухоли в размерах);
во время развития метастазов;
Таким образом, метод имеет три цели:
Радикальная – полное удаление опухоли.
Паллиативная – уменьшение новообразования в размерах.
Симптоматическая – устранение болевых симптомов.
Как метод борьбы с раком, лучевая терапия подходит не всем. Её назначают только в тех случаях, когда польза для пациента выше, чем риск возникновения осложнений. Отдельной группе людей радиотерапия вообще противопоказана. К таким относят пациентов, у которых:
Выраженная анемия, кахексия (резкий упадок сил и истощение).
Есть заболевания сердца, сосудов.
Противопоказана лучевая терапия лёгких при раковом плеврите.
Наблюдается почечная недостаточность, сахарный диабет.
Бывают кровотечения, связанные с опухолью.
Имеются множественные метастазы с глубоким прорастанием в органы и ткани.
В составе крови низкое количество лейкоцитов и тромбоцитов.
Непереносимость радиации (лучевая болезнь).
Для таких больных курс лучевой терапии заменяют другими методами – химиотерапией, хирургией (если это возможно).
Лучевая терапия – сильнейшее облучение организма радиоактивными веществами. Помимо того, что этот метод очень эффективен в борьбе с раком, он имеет целую кучу побочных явлений.
Лучевая терапия отзывы пациентов имеет самые разные. У одних побочные эффекты появляются уже после нескольких процедур, а у других их практически нет. Так или иначе, любые неприятные явления исчезнут после окончания курса радиотерапии.
Самые распространённые последствия метода:
Слабость, головная боль, головокружение, озноб, повышенная температура тела.
Нарушенная работа пищеварительной системы – тошнота, диарея, запор, рвота.
Изменение состава крови, снижение тромбоцитов и лейкоцитов.
Увеличенное число сердечных сокращений.
Отёки, сухость кожи, высыпания в местах применения радиации.
Потеря волос, снижение слуха, зрения.
Мелкие кровопотери, спровоцированы ломкостью сосудов.
Это, что касается основных негативных моментов. После лучевой терапии (полное окончание курса), работа всех органов и систем восстанавливается.
Во время лечения опухолей, неважно каким способом, необходимо правильно и сбалансировано питаться. Так можно избежать многих неприятных симптомов болезни (тошноты и рвоты), особенно если назначен курс лучевой терапии или химии.
Пищу нужно принимать часто и небольшими порциями.
Еда должна быть разнообразной, насыщенной и витаминизированной.
На время следует отказаться от пищи, которая содержит консерванты, а также от солёностей, копченных и жирных продуктов.
Нужно ограничить употребление молочных продуктов из-за возможной непереносимости лактозы.
Запрещены газированные и алкогольные напитки.
Предпочтение нужно отдать свежим овощам и фруктам.
Помимо правильного питания, больному следует придерживаться таких правил:
Больше отдыхать, особенно после самих процедур облучения.
Не принимать горячую ванную, не использовать жёстких губок, щёток для зубов, декоративной косметики.
Больше времени проводить на свежем воздухе.
Вести здоровый образ жизни.
Радиотерапия широко применяется в медицине для лечения рака и некоторых других болезней. Доза облучения зависит от тяжести недуга и может быть разбита на неделю или более. Один сеанс длится от 1 до 5 минут. Используют облучение радиацией в борьбе с опухолями, которые не содержат жидкость или кисты (рак кожи, рак шейки матки, предстательной и молочной железы, рак мозга, лёгких, а также при лейкемии и лимфомах).
Чаще всего назначается лучевая терапия после операции или до неё с целью уменьшить опухоль в размерах, а также убить остатки раковых клеток. Помимо злокачественных образований с помощью радиоизлучений лечат также болезни нервной системы, костей и некоторые другие. Дозы облучения в таких случаях отличаются от онкологических доз.
Облучение раковых клеток сопровождается одновременным облучением и здоровых клеток. Побочные эффекты после ЛТ – явления не из приятных. Конечно, после отмены курса спустя некоторое время организм восстанавливается. Однако, получив один раз дозу радиации, здоровые ткани не в состоянии перенести повторное облучение. В случае рецидивов опухоли использование радиотерапии во второй раз возможно в экстренных случаях и более низкими дозами. Процедуру назначают, когда польза для пациента превышает риски и осложнения для его здоровья.
Метод радиотерапии используют не только для лечения онкообразований, но и для продления жизни пациента на последних стадиях рака, а также для облегчения симптомов болезни.
Когда опухоль распространяется в другие ткани и органы (метастазирует), шансов на выздоровление уже нет. Единственное, что остаётся – смириться и ждать того «судного дня». В таком случае радиотерапия:
Уменьшает, а иногда и полностью снимает болевые приступы.
Снижает давление на нервную систему, на кости, поддерживает дееспособность.
Уменьшает кровопотери, если такие имеются.
Облучение при метастазах назначается только на места их распространения. Следует помнить, что лучевая терапия побочные явления имеет самые разные. Поэтому если у пациента резкое истощение организма и он не сможет выдержать дозы радиации, этот метод не практикуют.
Самая страшная из болезней – это рак. Вся коварность болезни в том, что она может никак себя не проявлять на протяжении долгих лет и всего за пару месяцев довести человека до летального исхода. Поэтому с целью профилактики важно периодически обследоваться у специалиста. Обнаружение недуга на ранних стадиях всегда заканчивается полным исцелением. Один из эффективных методов борьбы с раком – это лучевая терапия. Побочные явления хоть и неприятны, однако, полностью исчезают после отмены курса.
источник
Методики лечения злокачественных опухолей органов головы и шеи
В области головы и шеи могут возникать самые разные злокачественные новообразования, поведение которых существенным образом зависит от места возникновения. Например, характер опухоли, берущей начало в голосовых связках, значительно отличается от поведения новообразования корня языка, причем данные анатомические структуры расположены всего в нескольких сантиметрах друг от друга.
Самой распространенной злокачественной опухолью в области головы и шеи является плоскоклеточная карцинома, которая происходит из клеток, выстилающих носовую и ротовую полость и глотку изнутри. К другим, менее распространенным опухолям относятся новообразования слюнных желез, лимфомы и саркомы.
Распространение рака происходит по трем путям:
- Первый путь. Это непосредственное проникновение раковых клеток из первичного очага в рядом расположенные ткани.
- Второй путь (лимфогенный). Распространение по лимфатическим сосудам.
- Третий путь (гематогенный). Подразумевает миграцию раковых клеток по кровеносным сосудам в отдаленные ткани и органы.
В области головы и шеи самым частым способом распространения опухоли является лимфогенный.
В патологический процесс обычно вовлекаются лимфатические узлы, расположенные по ходу крупных кровеносных сосудов под грудино-ключично-сосцевидной мышцей с каждой стороны шеи. Особенно часто поражается узел в области внутренней яремной вены в углу нижней челюсти. Риск распространения опухоли по кровеносным сосудам существенно зависит от поражения лимфатических узлов шеи, а именно их количества и локализации. Если затронуты лимфатические узлы в нижних отделах шеи, то риск метастазирования увеличивается.
Лечение злокачественных опухолей органов головы и шеи
При лечении рака органов головы и шеи применяется:
- Химиотерапия.
- Радиотерапия.
- Оперативное вмешательство.
Исходными методами лечения считается лучевая терапия, хирургическая операция или их сочетание. Химиотерапия представляет собой метод дополнительного, или адъювантного, лечения. Оптимальное сочетание трех вариантов лечения при той или иной опухоли в области головы и шеи зависит от локализации новообразования и его стадии, то есть распространенности.
При опухолях на ранних стадиях развития (особенно ограниченных местом своего возникновения) назначается либо радиотерапия, либо хирургическая операция. При более распространенных опухолях возможно одновременное проведение лучевой терапии и операция. В некоторых случаях, в зависимости от клинического течения заболевания, сначала проводится хирургическое лечение, а затем — радио- и/или химиотерапия.
Если план лечения первичной опухоли включает только радиотерапию, то облучению подвергаются все органы шеи. Помимо этого, может потребоваться иссечение лимфатических узлов шеи (лимфодиссекция). Это особенно важно при распространении на них рака или невозможности полного устранения опухоли с помощью курса радиотерапии.
Другим лечением, которое может потребоваться перед или после лучевой терапии, является хирургическое удаление опухоли. В целом, если показана операция, то радиотерапия проводится при необходимости после нее. Тем не менее, в некоторых случаях сразу удалить первичную опухоль не удается в силу ее размеров или неудобного положения. В таких ситуациях сначала проводится радиотерапия, что позволяет сократить объем новообразования, а затем операция.
Недавние исследования показывают, что химиолучевое лечение, то есть одновременное проведение химио- и радиотерапии, эффективнее, чем назначение химиопрепаратов до лучевой терапии. При некоторых распространенных формах рака (стадия III или IV) в график радиотерапии также включается химиотерапия. Одновременно с лучевым лечением назначают такие препараты, как цисплатин (Платинол) и цетуксимаб (Эртубикс). Иногда используется 5-фторурацил, карбоплатин (Параплатин) и паклитаксел (Таксол). Это лишь краткий список химиопрепаратов, а лечащий врач может выбрать для лечения другое средство.
Режим химиотерапии может быть различным, включая ежедневное введение препарата в низких дозах, еженедельное введение в относительно низких дозах или использование довольно высокой дозы каждые 3-4 недели.
РАДИОТЕРАПИЯ ПРИ ОПУХОЛЯХ ОРГАНОВ ГОЛОВЫ И ШЕИ
При лечении рака головы и шеи применяется один из следующих методов радиотерапии:
- Наружная лучевая терапия. Метод доставки пучка высокоэнергетических рентгеновских лучей к опухоли. Излучение образуется вне тела пациента с помощью линейного ускорителя и направляется в область опухоли. Рентгеновское излучение уничтожает раковые клетки, а тщательное планирование лечения позволяет защитить окружающие здоровые ткани. После радиотерапии никакого излучения внутри организма пациента не остается.
- Радиотерапия с модулированной интенсивностью (РТМИ). Представляет собой современный метод высокоточной лучевой терапии с использованием компьютеризированных линейных ускорителей, что обеспечивает прицельную доставку излучения к новообразованию или какой-либо области внутри него. При этом пучок лучей полностью соответствует трехмерных параметрам опухоли, в результате чего вся доза излучения целиком фокусируется на мишени, а воздействие на здоровые клетки сводится к минимуму.
Метод проведения лучевой терапии при опухолях органов головы и шеи
Перед началом лучевой терапии пациента консультирует онколог-радиолог. В ходе консультации врач оценивает историю заболевания и проводит осмотр. Проводятся консультации и других специалистов, которые входят в состав группы лечащего персонала: хирурга, патоморфолога, радиолога и стоматолога. Вклад каждого специалиста в процесс обследования и лечения очень важен.
После обсуждения возможных вариантов лечащий врач совместно с пациентом выбирает наиболее подходящий для данного случая метод лечения. Затем врач назначает дату планирования радиотерапии, если она выбрана в качестве основного способа лечения. Составление плана лучевой терапии начинается на этапе моделирования, в ходе которого проводится серия рентгеновских снимков или КТ. Результаты обследования важны для определения типа и направления пучка лучей для воздействия на опухоль.
Формирование пучка происходит под действием специального многолепесткового коллиматора или блоков на основе свинцового сплава, которые укрепляются на линейном ускорителе. Данные приспособления обеспечивают защиту здоровых тканей от ненужного облучения. После этого врач определяет границы области воздействия излучения. Собственно радиотерапия начинается через 1-2 дня после окончания планирования.
Радиотерапия проводится 1-2 раза в день, 5 дней в неделю, в течение 5-7 недель в зависимости от графика, назначенного лечащим врачом. Первые несколько дней сеансы радиотерапии занимают от 1 до 2 часов. В последующем каждый сеанс длится всего несколько минут, а общее пребывание пациента в радиологическом отделении не превышает 30-45 минут.
Сеанс лучевой терапии не сопровождается какими-либо неприятными ощущениями, а побочные эффекты появляются только через две или более недели.
Обследование и лечение после окончания лучевой терапии при опухолях органов головы и шеи
Выделяют несколько целей последующего наблюдения и лечения:
- Лечение острых побочных эффектов радиотерапии.
- Выявление и лечение поздних побочных эффектов или осложнений лучевой терапии, если они возникают.
- Обнаружение рецидива злокачественной опухоли и проведение дополнительного лечения, например, хирургического, если радиотерапия прошла безуспешно.
- Выявление и лечение других очагов злокачественных опухолей, не связанных с первичным новообразованием.
Даже если исходное лечение прошло успешно и привело к полному излечению рака, то существует относительно невысокий риск (2-3% в год) развития новых опухолей в области головы и шеи, не связанных с первичным новообразованием. Поэтому назначается динамическое наблюдение:
- В течение первого года: каждые 4-6 недель.
- В течение второго года: каждые 2 месяца.
- В течение третьего года: каждые 3 месяца.
- В течение 4-5 года: каждые 6 месяцев.
- После этого ежегодно.
Каждый год проводится рентгенограмма органов грудной клетки и оценка функции щитовидной железы на предмет ее снижения, то есть развития гипотиреоза, который легко лечится.
В некоторых сложных случаях, когда оценка присутствия раковых клеток после лечения затруднительна, врач назначает дополнительное обследование, например, КТ, МРТ или ПЭТ с фтордезоксиглюкозой.
Побочные эффекты лучевой терапии при опухолях органов головы и шеи
Побочные эффекты радиотерапии зависят от локализации и распространенности рака органов головы и шеи. В целом, лечение не сопровождается тошнотой и рвотой, которые, однако, возможны у некоторых пациентов. Для облегчения данного состояния используются эффективные противорвотные препараты.
Побочные эффекты возникают только через две или более недели от начала радиотерапии, когда появляется боль в горле, нарушение вкусовых ощущений, сухость во рту и кожные реакции. Основным побочным эффектом, затрудняющим проведение лучевой терапии, является боль в горле. При очень сильных болях пациент не может принимать пищу и жидкости через рот, что важно для поддержания веса и водно-солевого баланса. В таких случаях врач на время вводит в желудок трубку, которая обеспечивает достаточное питание без необходимости глотать пищу. Постановка трубки в желудок проводится амбулаторно. Тем не менее, глотательные движения для пациента необходимы. В противном случае возможна атрофия глотательных мышц и развитие устойчивого нарушения глотания, что затруднит прекращение использования трубки после окончания курса радиотерапии. Поэтому за курсом радиотерапии на органы шеи внимательно следит диетолог, который помогает пациенту поддерживать адекватный водный баланс и энергообмен.
При появлении побочных эффектов некоторые больные стремятся прекратить лечение, однако этого ни в коем случае делать не стоит. Нежелательные явления представляют собой всего лишь острый ответ на радиотерапию здоровых тканей, таких как кожа или слизистые оболочки, реагирующих на излучение подобно раковым клеткам. При этом лечение, которое не вызывает острых побочных явлений, скорее всего будет неэффективным. Перерывы в терапии для облегчения побочных эффектов дают опухоли возможность для восстановления, что существенно снижает вероятность выздоровления.
При радиотерапии на органы головы и шеи практически всегда требуется дополнительный прием обезболивающих препаратов, как длительного, так и краткосрочного действия. Возможно, что потребуются и слабительные средства, поскольку обезболивающие нередко вызывают запоры. Дополнительно может быть назначен местный анестетик на область горла или ротовой полости и, при необходимости, противорвотные препараты, если пациента беспокоит тошнота.
Риски и осложнения лучевой терапии при опухолях органов головы и шеи
Четкая цель лечения каждого пациента должна быть поставлена перед началом курса радиотерапии. Первый вопрос, который предстоит решить врачу, состоит в следующем: возможно ли полное излечение от опухоли при помощи радиотерапии, или лечение предназначено только для облегчения симптомов (то есть является паллиативным)? Если излечение невозможно, то потенциальные риски, связанные с проведением лучевой терапии, ни в коем случае не должны превышать возможную пользу от лечения.
Паллиативное лечение представляет собой короткий курс радиотерапии низкими или умеренными дозами, что обеспечивает довольную высокую вероятность сокращения размеров опухоли и, в свою очередь, облечение симптомов. Побочные эффекты или осложнения при этом выражены незначительно или не возникают вовсе. Стандартный курс паллиативной лучевой терапии включает около 10 сеансов в течение двух недель.
С другой стороны, если излечение возможно, то назначается более длительный и напряженный курс радиотерапии. Шансы на полное устранение опухоли могут быть различными и, в зависимости от ситуации, должны составлять не менее 5-10%. Риски, связанные с подобным лечением, зависят от локализации и распространенности опухоли и характера рядом расположенных здоровых структур.
В целом, при любом лечении врач старается трезво оценить потенциальные риски развития основных осложнений. Если вероятность появления осложнений или побочных эффектов равна возможной пользе лечения или превышает ее, то план терапии подвергается пересмотру. С другой стороны, если вероятность полного излечения существенно превышает риски, то лечение начинается без промедлений.
Новейшие достижения в области лечения злокачественных опухолей органов головы и шеи
Новые методы лечения рака органов головы и шеи представляют собой сочетания старых подходов. Положительным примером является использование в последние годы комбинации радио- и химиотерапии или иммунотерапии при прогрессирующих опухолях.
Вероятность излечения существенно увеличивается при использовании препаратов, которые повышают чувствительность опухоли к радиотерапии. К ним относятся антиангиогенные препараты, которые атакуют питающие опухоль кровеносные сосуды, и средства, подобные эритропоэтину.
(495) 545-17-44 — клиники в Москве и за рубежом
ОФОРМИТЬ ЗАЯВКУ на ЛЕЧЕНИЕ
Протонная терапия позволяет онкологам-радиологам добиваться максимально губительного влияния излучения на опухоль, одновременно сводя к минимуму воздействие на здоровые ткани и органы и сдерживая риск развития побочных эффектов лечения.
Позитронно-эмиссионная томография может оказать помощь врачу-радиологу там, где рентген-исследование или МТР остаются бессильны. Определить злокачественную природу некоторых опухолей возможно только во время операции, либо, использовав ПЭТ/КТ технологию. Второй метод является преимущественным, как безболезненный и эффективный. Достоверность информации, получаемой при ПЭТ диагностике, стремится к 90 процентам, в то время как МРТ дает только 50-70 процентов точности.
источник
Поиск и подбор лечения в России и за рубежом
Пластическая хирургия, косметология и лечение зубов в Германии. подробнее.
Обычно радиотерапия проводится в сочетании с химиотерапией. Подобный комплекс называется химиолучевым. Такое лечение может быть назначено после операции или вместо нее. Комбинированная терапия превосходит по эффективности каждый из методов лечения по отдельности. Тем не менее, радиотерапия может назначаться самостоятельно, в тех случаях, когда состояние пациента не позволяет использовать химиолучевую терапию.
Два основных метода лучевого лечения:
Наружная лучевая терапия: от источника излучения, который расположен снаружи тела. Этот метод самый распространенный при радиотерапии рака головы и шеи. Имплантация радиоактивного вещества непосредственно в опухоль. Оно находится в опухоли в течение нескольких дней. Такая методика носит название внутренней радиотерапии, внутритканевой радиотерапии или брахитерапии.
Для разрушения раковых клеток при наружной радиотерапии применяется высокоэнергетическое излучение. При этом происходит незначительное повреждение окружающих здоровых тканей.
Процедуры проводятся ежедневно в радиологическом отделении больницы, кроме выходных дней, в которые пациент отдыхает. Несколько сеансов в день, а также по выходным, назначается в некоторых ситуациях. Очень важно соблюдать назначенный план лечения. Лечение занимает от 3 до 7 недель в зависимости от типа и размера опухоли.
Чаще всего при раке головы и шеи применяется конформная радиотерапия. К рентгеновскому аппарату присоединяется специальное устройство, которое позволяет придать форму пучку лучей к форме опухоли. Это уменьшает количество энергии, попадающей на здоровые окружающие ткани. В некоторых больницах используется радиотерапия с модулированной интенсивностью. Ее методика подобна конформной радиотерапии.
Составление плана лечения
Врач-онколог должен составить тщательный план лечения, для того, чтобы радиотерапия была максимально эффективной.
Составление плана лечения может потребовать нескольких посещений радиологического отделения.
Процедура требует предельной точности, и очень важно, чтобы положение пациента было одинаковым во время каждого сеанса. На время процедуры, на лицо пациента надевается специальная прозрачная маска из специального материала. Эта маска удерживает на месте голову и плечи. Маска не затрудняет дыхание и не мешает видеть. Во время первого посещения радиологического отделения для каждого пациента маска изготавливается индивидуально.
Для обеспечения неподвижности головы во время лечения на несколько минут необходимо надевать прозрачную пластиковую маску.
На маску наносятся отметки, позволяющие радиологу правильно расположить пациента на кушетке, и показывают направление для пучка лучей.
О том, как нужно ухаживать за кожей в области облучения, врач инструктирует пациента до начала лечения.
Иногда радиотерапия рака ротовой полости или глотки вызывает отек окружающих тканей. Это затрудняет нормальное дыхание. Трахеостомия проводится перед началом лечения, если врачи полагают, что радиотерапия приведет к подобным осложнениям.
Пациент удобно располагается на кушетке в определенном положении и надевает на лицо радиографическую маску. В ходе сеанса, пациент находится в кабинете в одиночестве. Он может связаться с радиологом, который наблюдает за процессом из соседней комнаты. Процедура требует неподвижного положения пациента. Она не вызывает каких-либо ощущений, подобно обычному рентгенологическому исследованию. Наружная радиотерапия не увеличивает радиационный фон организма. Пациент во время курса лечения может спокойно общаться с другими людьми и детьми.
Побочные эффекты радиотерапии
Лучевая терапия вызывает некоторые временные побочные эффекты. Нежелательные явления могут протекать довольно тяжело, особенно если лечение сочетается с химиотерапией. После окончания курса они постепенно исчезают. Отказ от табака является одной из мер профилактики неприятных действий радиотерапии, так как курение во время лечения усиливает проявление побочных эффектов.
Нередко во время радиотерапии кожа на лице и шее постепенно краснеет или темнеет, как при солнечном ожоге, и становится болезненной. Этот эффект появляется на второй неделе лечения и сохраняется до месяца после его окончания.
Врач рассказывает пациенту об особенностях ухода за кожей во время лечения.
Увеличивают чувствительность кожи к излучению некоторые химические вещества. Поэтому очень важно пользоваться только рекомендованными врачом мылами, кремами и лосьонами.В редких случаях кожа в области облучения может лопаться и образовывать мокнущие участки. В таком случае врач назначает соответствующее лечение.
Болезненность ротовой полости и глотки
Через несколько недель от начала лечения может появиться болезненность в ротовой полости и глотке, или изъязвление слизистых оболочек. Повышается чувствительность к горячей и холодной пище, сильным ароматизаторам.
Врач расскажет об особенностях ухода за ротовой полостью во время лечения. Очень важно следовать его советам. Врач может порекомендовать специальные ополаскиватели для полости рта и защитные гели, а также обезболивающие препараты. Диетолог расскажет об особенностях питания, которые на время лечения сделают прием пищи более комфортным. Можно обсудить с диетологом любые возникающие проблемы с питанием или потреблением жидкостей.
Спустя несколько недель после лечения большинство пациентов могут нормально питаться, так как после окончания курса радиотерапии здоровье слизистых оболочек ротовой полости постепенно восстанавливается.
Иногда радиотерапия существенно нарушает состояние ротовой полости. В результате этого пациент не может принимать пищу. В таких случаях пациенту рекомендуется постановка назогастрального зонда или гастростомия на время лечения.
Радиотерапия довольно быстро приводит к изменению вкуса. У некоторых людей вкусовые ощущения исчезают полностью, у других они просто видоизменяются. Обычно во рту появляется металлический, солоноватый или другой неестественный привкус. После окончания лечения вкусовые ощущения, как правило, восстанавливаются.
Основным побочным эффектом радиотерапии некоторые пациенты считают потерю аппетита. Также прием пищи затрудняет болезненность и сухость во рту.
Стоит задуматься об употреблении высококалорийных питательных смесей в виде напитков, если прием пищи ограничен. Такие напитки можно приобрести в специализированных магазинах или крупных супермаркетах. При невозможности приема твердой пищи врач назначает пациенту специальную питательную смесь, которая представляют собой полноценное питание в жидкой форме. Все возникающие вопросы о питании можно обсудить с лечащим врачом.
Сухость во рту (ксеростомия)
Иногда лечение приводит к уменьшению количества выделяемой слюны. Это вызывает сухость слизистых оболочек ротовой полости и глотки, а так же затрудняет глотание и речь. Можно использовать спреи с искусственной слюной для уменьшения сухости слизистых оболочек, а также потреблять больше жидкости. Через несколько месяцев после окончания лечения выработка слюны восстанавливается. Ксеростомия нередко становится постоянной при радиотерапии рака ротовой полости, глотки или верхних отделов шеи.
Тошнота, чаще всего, отмечается при использовании комбинированного химиолучевого лечения. Врач назначает противорвотные препараты, если тошнота очень сильно беспокоит пациента.
На фоне изменения состава слюны возникает неприятный запах изо рта. Уход за полостью рта и применение ополаскивателей помогает его уменьшить. Это осложнение может быть вызвано инфекцией полости рта, что нередко сопровождает радиотерапию. Необходимо сообщить врачу о появлении неприятного запаха изо рта. Врач проводит осмотр полости рта на предмет инфекции. В случае ее обнаружения врач назначает антибиотики или противогрибковые препараты.
Необходимо регулярное обследование у стоматолога во время лечения, поскольку радиотерапия приводит к сухости ротовой полости, повышает чувствительность слизистых оболочек и склонность к раздражению. При этом увеличивается подверженность кариесу. Крайне важно соблюдение рекомендаций по уходу за полостью рта. Может потребоваться ежедневное нанесение на зубы фторированного геля, ополаскивание полости рта, либо ношение специальных пластинок, которые защищают зубы от кариеса.
Радиотерапия рака головы и шеи у большинства пациентов не вызывает облысения, или весьма незначительную потерю волос. Потеря волос возникает только на тех участках, где рентгеновские лучи воздействуют непосредственно на кожу. В большинстве случаев облысение ограничено отдельными зонами на лице и шее. Врач сообщит вам, если в вашем случае при радиотерапии возможно выпадение волос.
Нередко радиотерапия приводит к выраженной утомляемости. Поэтому во время лечения так важно достаточно отдыхать.
Тугоподвижность нижней челюсти
При радиотерапии рака задних отделов глотки нередко возникает спазм мышц, которые отвечают за работу челюстей. Необходимо дважды в день выполнять особые упражнения для профилактики данного осложнения. Также существуют особые устройства, которые помогают разрабатывать челюсти. Лечащий врач, стоматолог или логопед расскажет вам об упражнениях и разрабатывающих приборах.
Нужно помнить, что многие неприятные явления постепенно проходят со временем.
В некоторых случаях вместо хирургической операции используется внутренняя радиотерапия, например, при небольших опухолях языка.
При внутренней радиотерапии радиоактивный материал вводится непосредственно в опухоль. В раковую опухоль вводится игла или проволока, содержащая радиоактивное вещество. Высокая доза излучения в течение нескольких дней поступает в опухоль изнутри.
Пациенту необходимо находится в больнице в отдельной палате некоторые время, пока врач не извлечет радиоактивное вещество из опухоли. На несколько дней ограничиваются посещения. В палате с пациентом недолго могут находиться родственники и близкие друзья, детям и беременным женщинам посещения запрещены. Это позволяет избежать даже незначительного воздействия излучения на посетителей. В палате очень недолго также находятся врачи и ухаживающий персонал.
Медицинский персонал может одновременно наблюдать за несколькими пациентами при проведении внутренней радиотерапии, и нужно свести облучение к минимуму.
Нередко ограничения посещений и меры безопасности вызывают чувство одиночества. Интересные занятия и чтение помогает справиться с вынужденной изоляцией. Такой режим сохраняется на время нахождения в организме пациента радиоактивного вещества, от 1 до 8 дней.
После окончания лечения нахождение среди других людей становится абсолютно безопасным, так как радиоактивность исчезает.
Введение игл или проволоки с радиоактивным материалом может вызывать отек. После удаления лечебных приспособлений он обычно проходит. После окончания лечения может сохраняться болезненность в зоне введения иглы или проволоки. Она обычно исчезает через 5-10 дней, а иногда — через несколько недель. Лучше потреблять мягкую пищу в это время.
При болезненности в ротовой полости следует избегать:
Влажность слизистых оболочек ротовой полости поддерживают молоко и вода.
Врач назначает специальные ополаскиватели и лекарственные препараты для облегчения неприятных ощущений.
(495) 50-253-50 — бесплатная консультация по клиникам и специалистам
Наибольший в России опыт хирургического лечения больных с деформациями грудной клетки (ВДГК, КДГК, синдром Поланда).
На сегодняшний день спинальный хирург доктор Пекарский – самый востребованный в Израиле. Доктор Пекарский провел успешную операции на позвоночнике фигуристу Евгению Плющенко – видеорепортаж 1 канала.
Изготовление индивидуального импланта в зависимости от степени деформации. Прием ведет проф. Рудаков Сергей Сергеевич.
источник

Шейная киста имеет доброкачественную природу, однако, способна осложнится или осложниться нагноением, а также образованием свища. Игнорировать данную патологию крайне опасно — велика вероятность перерождения кисты в атипичное образование.
Невзирая на многообразие исследований и клинических описаний, весомая часть вопросов в области кистозных шейных новообразований остается малоизученной. Речь идет и о единой структурной классификации. Учитывая характерные особенности кист, принято выделять два основных вида новообразований:
- Срединная (тиреоглоссальная), на основе локализации может быть подъязычной или располагаться на корне языка;
- Боковая (бранхиогенная), которая подразделяется на одно- и многокамерные кисты.
Причиной образования срединных опухолей является аномальное формирование щитовидно-язычного протока в первом триместре беременности, когда запускается процесс создания структуры щитовидной железы. Срединная киста шеи у взрослого требует проведения дифференциальной диагностики для исключения таких патологий, как аденома щитовидной железы, лимфаденит, дермоид.
Боковая киста шеи отличается поздним проявлением. Ее можно заметить на теле ребенка в возрасте 11-13 лет, когда, в период активного роста молодого организма, новообразования тоже начинают расти. Обладатели кист не отмечают дискомфорта до того момента, пока не произойдет их нагноение, что спровоцирует сдавление нервных и сосудистых волокон, а также нарушение привычного приема пищи.
По принципу образования и структуре кисты подразделяются на следующие формы:
- Жаберная – локализуется под языком в зоне кости;
- Дермоидная — киста мягких тканей шеи, располагается на поверхности, отсутствует фиксация с глоткой. Обычно она наполнена элементами потовых и сальных желез.
Распространена классификация и по характеру образования:
- Лимфогенная киста шеи – представляет собой аномалию развития лимфатических сосудов;
- Гигрома – мягкое образование с железистым содержимым, расположенное внизу шейного отдела;
- Венозная гемангиома – редко встречающееся новообразование коричневого или синюшного цвета;
- Нейрофиброма – образование с плотной структурой, размером от 0,5 до 4 см;
- Первичная лимфома – представлена скоплением уплотненных узелков;
к содержанию ↑
Образовавшаяся на шее киста подчелюстная или, например, киста мягких тканей, долгие годы могут протекать бессимптомно. Лишь разрастание тканей опухоли провоцирует появление следующих симптомов:
- Болевые ощущения при прикосновении к образованию;
- Затруднение при движении шеи;
- Местная гиперемия (покраснение) кожных покровов;
- Нарушение чувствительности участков лица при сдавлении нервных волокон;
- Невозможность самостоятельно держать голову (актуально для младенцев).
При прогрессировании процесса нагноения клиническая картина дополняется такими симптомами, как:
- Отечность на фоне местной гиперемии;
- Повышение температуры тела до субфебрильных показателей (до 38° С);
- Болезненность в месте образования, усиливающаяся при пальпации;
- Прорыв гнойного содержимого;
- Вялость и головокружение.
Наличие вышеперечисленных клинических признаков служит показанием к обращению за врачебной консультацией. Воспалительный процесс представляет опасность для здоровья человека, так как способен спровоцировать развитие таких серьезных патологий, как абсцесса и флегмоны.
Диагностические мероприятия начинаются с проведения визуального осмотра и пальпации кисты, включая лимфоузлы. Доктором собирается индивидуальный и семейный анамнез пациента.
Для подтверждения или опровержения диагноза необходимо проведение следующих лабораторно-инструментальных исследований:
- Взятие пункции содержимого кисты для проведения гистологического исследования.
- Анализ крови на онкомаркеры.
- Фистулография.
- УЗИ кисты шеи.
- КТ по показаниям.
Общие клинические исследования мочи и крови при данном заболевании не представляют существенной диагностической ценности, поэтому проводятся исключительно при подготовке к оперативному лечению.
Ключевую роль играет дифференциальная диагностика — именно она определяет тактику и алгоритм оперативного вмешательства. Киста лимфоузла шеи должна быть дифференцирована с такими заболеваниями, как:
- Лимфогранулематоз;
- Гемангиома;
- Туберкулез шейных лимфоузлов;
- Лимфома;
- Лимфаденит.
Примечательно, что единственно возможный метод лечения одновременно считается и облегченным, и затрудненным. Это объясняется тем, что любая кистозная опухоль в челюстно-лицевой области подразумевает удаление, независимо от дифдиагностики.
Лечение кисты шеи без операции не представляется возможным. Ни пунктирование, ни гомеопатические препараты, ни методы народной медицины не способны оказать должного терапевтического эффекта. Более того, перечисленные способы способны спровоцировать развитие нежелательных последствий.
Оперируют не только взрослых, но и детей с 3-х лет. Малышам хирургическое лечение показано в том случае, если киста нагнаивается и несет угрозу процессу дыхания, а также является источником интоксикации организма.
У взрослых срединная киста иссекается, если определена ее доброкачественная природа, а также размер опухоли составляет не более 1,5 сантиметров.
Несмотря на редкое диагностирование врожденных кистозных новообразований в области шеи, существует небольшой риск (около 2-3%) озлокачествления образования. Операция, проведенная на ранних сроках, обеспечит скорейшее формирование рубца – он станет едва заметным уже через 4-5 месяцев.
Кисты в момент воспаления или нагнаивания подвергаются противовоспалительной терапии, и лишь с нейтрализацией острого периода, становится возможным проведение операции. Данный вид вмешательства является малой операцией, которая проводится в плановом порядке.
- Экстирпация (удаление) срединной кисты показана на ранних сроках с целью предотвращения ее инфицирования гематогенным путем. Опухоль удаляется под местной анестезией. Если во время операции выявляется свищ тканей, то его ход окрашивают метиленовым синим, обеспечивающим четкую визуализацию. Аккуратное проведение вмешательства и полное извлечение структурных элементов кистозного образования гарантирует отсутствие рецидивов.
- Бранхиогенная киста шеи, наравне со срединной, подвергается радикальному удалению, но является более сложным вмешательством. Это обосновано ее локализацией – велик риск травмирования кровеносных сосудов. Экстирпация производится вместе с капсулой или фистулой, если она выявлена. Крайне редко может отмечаться рецидив, что связано с некорректной диагностикой или ошибочной техникой операции.
После операции пациенту показана антибактериальная и противовоспалительная терапия. В обязательном порядке необходимо обрабатывать полость рта антисептическими растворами посредством полоскания. В первые дни после проведенного хирургического лечения необходим врачебный контроль за речью и глотанием пациента.
Современные методики оперативного вмешательства позволяют произвести настолько «ювелирное» иссечение опухоли, что после лечения пациент едва ли забеспокоится о наличии неприглядного рубца. В некоторых случаях врач может порекомендовать обрабатывать рубец рассасывающими гелями, такими, как «Контрактубекс».
Спустя 2,5-3,5 месяца проводится контрольное УЗИ шеи. Если лечение было проведено своевременно, то риск возникновения рецидива или развитие онкологии имеет минимальную вероятность. Операция не требует длительного периода реабилитации – через 10 – 12 дней пациент может приступать к учебе или работе.
Киста шеи представляет собой редкую врожденную аномалию, требующую хирургического лечения. Заболевание является достаточно сложным, так как несколько затруднена диагностика и существует необходимость дифференциации с целым списком патологических состояний в данной анатомической области.
При выявлении кистозной опухоли не стоит медлить с операцией. Своевременное и грамотно проведенное радикальное удаление тканей новообразования, а также адекватная послеоперационная терапия, могут гарантировать до 98% положительного исхода.
источник
Все побочные эффекты лучевой терапии можно подразделить на острые и хронические. Их возникновение зависит от общей дозы облучения, однократной дозы облучения, предыдущего или сопутствующего лечения (хирургического вмешательства и/или химиотерапии), объема опухоли.
Одним из главных факторов, ограничивающих дозу лучевой терапии, является мукозит. Выраженный лучевой мукозит может стать причиной перерывов в лечении с последующим рецидивом опухолевого роста. Если иммунная система больного подорвана химиотерапией, слизистые оболочки могут инфицироваться. Наиболее распространенным хроническим побочным эффектом является ксеростомия.
С целью повышения вероятности успеха лучевой терапии пациент должен отказаться от курения (курение повышает сопротивляемость опухолевых клеток облучению), тщательно следовать схеме лечения, избегая перерывов более чем на пять дней, активно искать поддерживающей терапии. Перед началом лечения пациента должен обследовать фониатр/специалист по глотанию, диетолог, специалист по контролю боли и психолог.
Все они могут помочь пациенту справиться с острыми и хроническими побочными эффектами лучевой терапии. Также перед началом лучевой терапии пациента должен осмотреть стоматолог, необходимо выполнить ортопантомограмму, при необходимости удалить больные зубы, приобрести фторированные каппы для зубов, которые могут быть полезны у больных с пломбами (наличие пломб ведет к более выраженному мукозиту, т. к. ионизирующее облучение рассеивается при встрече с пломбировочным материалом).
а) Острые побочные эффекты лучевой терапии головы и шеи. Побочные эффекты обычно появляются на третьей неделе лечения. Развивается дерматит, снижается секреция слизи, появляются охриплость, боли в горле, дисфагия, утомляемость, нарушения вкуса, ксеростомия. В редких случаях на первой неделе может развиваться паротит (вследствие закупорки выводных протоков железы густой слизью).
Ближе ко второй половине курса, когда симптомы усиливаются, у пациентов появляется необходимость в использовании кремов и масел для кожи, муколитиков, наркотических анальгетиков, противорвотных препаратов, изменений в диете (переход на жидкую пищу и жидкие питательные смеси). Пациентам, которые не способны перенести весь курс лечения (особенно в сочетании с химиотерапией), может быть наложена гастростома.
Пациенты могут сильно терять в весе, у них нарушается заживление ран. Все это ведет к сложностям с завершением курса лечения. Важно минимизировать любые перерывы в лечении, поскольку подавление роста опухоли нарушается при прерывании лечения на пять дней и более.
б) Хронические побочные эффекты лучевой терапии головы и шеи. Полное восстановление после курса лучевой терапии занимает несколько недель или месяцев. Отказаться от приема дополнительных препаратов пациенты обычно могут спустя 4-6 недель после окончания лечения. Наиболее тяжелыми хроническими побочными эффектами являются фиброз мягких тканей шеи и жевательной мускулатуры, выпадение волос, хондронекроз, дисфагия, гипотиреоз, ксеростомия.
Избежать образования стриктур верхнего сфинктера пищевода и фиброза мышц, участвующих в глотании, можно при раннем начале специальных глотательных упражнений. Невозможность нормального глотания может вести к хронической аспирации и необходимости постоянного использования назогастрального зонда. Для предотвращения распада зубов и остеорадионекроза пациенты должны тщательно соблюдать гигиену полости рта, избегать удаления или имплантации зубов.
в) Направление будущих исследований. В рандомизированном исследовании RTOG-H5022 будет оценена эффективность добавления С225 к курсу химиолучевой терапии (ускоренный курс облучения с двумя курсами цисплатина).
С учетом того, что у пациентов с раком ротоглотки, ассоциированным с ВПЧ, удается достичь превосходных результатов при использовании традиционных методов лечения, многие лечебные учреждения и исследовательские группы занимаются поиском наименее агрессивного варианта. Аналогичных результатов можно достичь использованием меньших доз облучения и меньшим количеством курсов химиотерапии, снизив при этом общую токсичность.
У пациентов с крайне агрессивными опухолями, которым требуется более радикальное лечение, возможно применение нескольких подходов: использование индукционной химиотерапии, эскалация дозы облучения, подключение брахитерапии или биологической терапии.
С другой стороны, ведется поиск радиопротективных препаратов, которые помогут предотвратить развитие мукозита и других побочных эффектов и одновременно с этим увеличить вероятность сохранения функции пораженного органа, поскольку целью лечения является не только подавление опухолевого роста, но и поддержание общего качества жизни на достойном уровне.
Например, исследуется возможность использования лучевой терапии с модулированной интенсивностью (ЛТМИ) для снижения риска развития дисфагии и снижения дозы химиолучевой терапии. Это позволит сохранить пациентам глотание и устранит необходимость в использовании назогастрального зонда.
С целью дальнейшей персонализации лечения разрабатываются новые методы лучевой диагностики и молекулярной диагностики, с помощью которых, как мы надеемся, удастся найти сбалансированный способ излечения с использованием минимально допустимых доз и косметическими и функциональными результатами лечения.
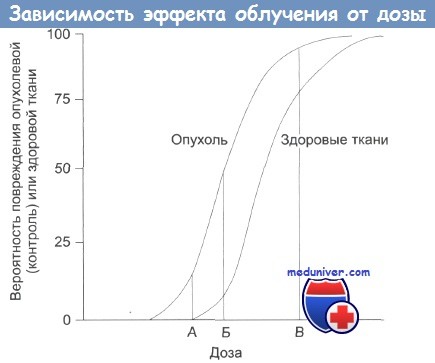
А — нижняя безопасная доза;
Б — увеличение дозы: растет поражение здоровых тканей;
В — наивысшая вероятность успешного лечения, но и высокая вероятность поражения здоровых тканей, многочисленные побочные эффекты, некоторые из которых могут проявиться в отдаленном будущем
г) Ключевые моменты лучевой терапии:
• В основе лучевой терапии лежит нарушение способности опухолевых клеток к делению. Ионизирующее излучение вызывает формирование свободных радикалов, которые разрывают двухспиральную цепь ДНК.
• Здоровые ткани обладают большей репаративной активностью, чем опухолевые, поэтому они более устойчивы к действию ионизирующего излучения. Именно эта разница в репаративных свойствах нормальных и опухолевых тканей и позволяет убивать злокачественные клетки, сохраняя целостность и функциональность окружающих тканей.
• Как правило, для избирательной терапии используется доза в 50 Гр (грэй), для лечения остаточных микроскопических опухолей — 60 Гр, для лечения крупных новообразований — 70 Гр.
• В случае плоскоклеточного рака головы и шеи время и частота использования лучевых методов лечения имеют особое значение, т.к. данные опухоли способны к отложенной ускоренной репопуляции на фоне проводимой лучевой терапии. Феномен репопуляции во время терапии и способность раковых клеток к дифференциальной репарации часто обусловливает необходимость использования различных фракционных режимов подачи ионизирующего излучения.
Улучшить результаты лечения можно сокращением общего курса терапии и эскалацией дозы с гиперфракционированием.
источник
Киста на шее – доброкачественное новообразование, которое чаще всего возникает у детей. Обычно она является врожденной и может проявляться уже в подростковом возрасте, в период активного роста. Уплотнение не представляет опасности, но часто происходит нагноение, которое провоцирует серьезные осложнения.
Срединная киста шеи обычно развивается у малышей во время беременности. У эмбрионов есть жаберные борозды с полостью, которые должны расти вместе с ребенком. В некоторых случаях этого не происходит и полость не зарастает, а остается.
В этом месте формируется боковая либо срединная киста шеи у ребенка. Механизм возникновения новообразования до конца не изучен. Специалисты считают, что врожденные кисты и свищи образуются при наличии следующих неблагополучных факторов:
- механические травмы живота;
- облучение радиоактивными элементами;
- интоксикация организма;
- бесконтрольный прием лекарственных препаратов, запрещенных при беременности;
- наличие у будущей мамы серьезных хронических заболеваний;
- вредные привычки;
- генетическая предрасположенность;
- нервное и истощенное состояние во время вынашивания ребенка.
Срединная киста шеи у взрослых (тиреоглоссальная) развивается при некоторых заболеваниях и воздействии внешних факторов. К ним относят лимфаденит, злокачественные опухоли, инфекции, механические травмы. В подавляющем большинстве случаев образуется гнойный экссудат, который вызывает неприятные ощущения во время глотания. Новообразование может самостоятельно вскрываться, из-за чего появляется свищ.
Тиреоглоссальная или бранхиогенная киста шеи выявляется после рождения. До определенного возраста симптомы могут отсутствовать. При дальнейшем росте ребенка уплотнение увеличивается в размерах, возникают характерные проявления:
- боль во время надавливания на пораженную область;
- невозможность полностью повернуть шею;
- краснота в месте образования нароста;
- снижение чувствительности лицевых нервов;
- новорождённый не может самостоятельно удерживать голову.
Если образуется нагноение, то список симптомов расширяется. Отмечают отек в зоне образования, повышение температуры тела, усиливающуюся при надавливании боль, ухудшение самочувствия и слабость. Если утолщение вскрывается самопроизвольно, из места прорыва вытекает жидкость желтоватого цвета.
По структуре выделяют несколько типов новообразования:
- дермоидная киста. Образуется на мягких тканях, чаще всего на поверхности. В капсуле есть содержимое потовых и сальных желез. С глоткой не соединяется;
- кистозная гигрома шеи плода представляет собой мягкое уплотнение, которое размещается внизу шейного отдела;
- жаберная локализуется у подъязычной кости;
- венозная встречается редко и представляет собой утолщение синего или коричневого оттенка;
- киста лимфоузла на шее появляется в лимфатических сосудах, развитие которых нарушается.
По типу расположения выделяют боковые и срединные новообразования в районе шеи.
Этот тип нароста может никак не проявлять себя до подросткового возраста. В период бурного роста организма боковая киста шеи тоже начинает увеличиваться в размерах. В ряде случаев диагностировать патологию можно уже после рождения ребенка. Эта разновидность опасна тем, что часто переходит в злокачественную опухоль.
При нагноении сдавливаются нервные окончания, развиваются патологические процессы. Пациент испытывает сложности при глотании пищи. При самопроизвольном вскрытии на шее образуется незаживающий свищ.
Стандартный возраст для диагностики этой патологии – 5 – 6 лет. Её выявляют при появлении нагноения. Располагается утолщение под языком или на его корне.
Отмечается затруднение речи, глотания, пациент испытывает ощущение присутствия во рту инородного предмета.
Посещение врача начинается с внешнего осмотра. Врач пальпирует пораженную область, ощупывает лимфоузлы и новообразование, затем выписывает направление на дополнительное обследование. Назначается анализ мочи, крови (общий и на онкомаркеры), УЗИ шеи, в некоторых случаях – компьютерная томография.
Дополнительно возьмут пункцию, чтобы исследовать содержимое кисты. В опухолевое образование введут иглу, откачают имеющуюся жидкость и отправят ее на исследование в лабораторию. Диагностика позволит определить, нет ли в содержимом раковых клеток. Обследование включает фистулографию. В свищевой канал введут специальное вещество, затем сделают рентген.
Лечение срединной кисты подразумевает хирургическое вмешательство. От нее нельзя избавиться при помощи традиционных медикаментозных методов. Препараты не приносят должного эффекта и не могут уменьшить размер утолщения. Единственным возможным способом избавиться от него является удаление срединной кисты шеи.
Операцию назначают, если ребенку исполнилось 3 года. Новорождённым хирургическое вмешательство показано лишь в том случае, если опухоль затрудняет дыхание, гноится и может привести к летальному исходу.
Удалять нарост на шее нужно как можно раньше, поскольку в ряде случаев он может преобразовываться в злокачественное образование. Самопроизвольное вскрытие также усложнит проведение операции, так как образуется незаживающий свищ.
У хирургического вмешательства есть свои особенности, которые зависят от типа удаляемого уплотнения:
- срединную кисту лучше ликвидировать после выявления, поскольку она может гноиться, а внутрь проникает инфекция. При наличии свища его ткани окрашиваются в синий цвет. В ходе операции полностью удаляют все содержимое, чтобы исключить рецидив;
- сложнее устранить боковое утолщение, поскольку существует риск задеть кровеносные сосуды. Если обнаружена капсула, ее также удаляют.
Процедура выполняется под местным наркозом. После завершения пациенту назначают антибактериальные препараты и противовоспалительные средства. В течение длительного периода нужно обрабатывать ротовую полость антисептиками. После операции лечащий врач осуществляет надзор за тем, как глотает пациент, и нет ли затруднений в речи.
В месте иссечения остается косметический шов, который практически незаметен. Для рассасывания рубца дополнительно подбираются специальные мази. Восстановительный период занимает не более 2 недель. Через несколько месяцев после хирургического вмешательства потребуется контрольное УЗИ, чтобы исключить рецидив.
Специалисты считают, что невозможно предотвратить развитие патологического процесса. Незначительно снизить риск при нормальном течении беременности можно при соблюдении следующих условий:
- обеспечить правильное питание;
- избегать стресса;
- отказаться от вредных привычек;
- свести к минимуму контакт с токсическими веществами.
После рождения ребенка необходимо своевременно посещать педиатра. На профилактическом осмотре выявляют новообразования на начальной стадии.
Предотвратить формирование кисты шеи нельзя. Она формируется в период внутриутробного роста, в начале беременности. Часто ни родители, ни врачи не замечают уплотнения, пока оно не начинает активно расти и гноиться. Единственным способом лечения является полное удаление. При своевременной операции риск возможных осложнений сведен к минимуму.
источник
Портативный аппарат для неотложной помощи, интенсивной терапии и спортивной медицины.
Исследования опорно-двигательного аппарата, мониторинг проведения анестезии и др.
Бранхиальные кисты шеи являются сравнительно редкой врожденной аномалией кистозных образований шеи. Накопленный в мировой литературе опыт позволяет считать ультразвуковой метод диагностики ведущим [8-10]. Цитологическое исследование содержимого кисты, полученное при пункции,и эндоскопическое исследование грушевидного синуса для обнаружения свищевого хода, соединяющего его с бранхиальной кистой шеи, уточняют диагностику данной аномалии [11,14]. В связи с редкостью бранхиальных кист шеи и особенностями их ультразвуковой диагностики, влияющими на тактику оперативного лечения, приводим наши наблюдения.
В клинике МНРЦ проведена комплексная диагностика и хирургическое лечение бранхиальной кисты шеи у 4 больных ( 2 женщины и 2 мужчины) в возрасте 6, 8, 12 и 24 лет. У 2 больных бранхиальные кисты шеи не имели клинических проявлений и были обнаружены при профосмотрах как «кисты щитовидной железы», у 2 пациентов бранхиальная киста шеи вызывала локальную деформацию подчелюстной области и нижней трети шеи. При пальпации в 3 случаях бранхиальные кисты шеи локализовалась в паратрахеальной области, в непосредственной близости от нижнего полюса левой доли щитовидной железы, оттесняя ее кпереди и кверху,в 1 случае — в верхней трети правой половины шеи.
Больная, 24 года, за 3 мес до обращения обнаружила в правой подчелюстной области «образование». При осмотре в клинике в области верхней трети шеи справа пальпируется безболезненное образование плотнотестоватой консистенции величиной 3,2 см. При ультразвуковом исследовании выявлено эхоплотное образование пониженной плотности, однородное, с четкими контурами, величиной 4,5х8х3,5 см, располагающееся над сосудистым пучком, заполненное, вероятно, густым жидким содержимым (рис. 1 а,б).
При компресии отмечено изменение формы образования. После пункции под УЗ-контролем получена прозрачная густая жидкость. Цитологическое заключение — картина мазка из кистозной полости, клеток злокачественного образования не выявлено. Во время операции проведено удаление кисты и ее ножки, которая была обнаружена только при интраоперационном обследовании. Ножка прослеживалась от кисты до мышц глотки и в пределах видимой части была иссечена. Гистологическое заключение — бранхиогенная киста.
Больной, 12 лет. При профосмотре 2 года назад выявлена «киста левой доли щитовидной железы», проводилась гормональная терапия. Пальпаторное обследование: щитовидная железа увеличена до 1 ст., мягкая, смещаема, безболезненная, однородная. Дополни тельных образований не выявлено. При ультразвуковом исследовании в области нижнего полюса левой доли определяется полостное образование 3,2х1,8х1,8 см, овальной формы, с четкими ровными контурами. Внутри образования — мелкодисперсная взвесь, пристеночно-гиперэхогенное округлое образование диаметром 3 мм (рис. 2а). От верхней части бранхиальной кисты шеи к верхнему полюсу щитовидной железы, располагаясь кзади от нее, определяются две близко расположенные линейные структуры пониженной плотности длиной 3,5 см — ножка кисты (рис. 2б).
Выполнена тонкоигольная аспирационная биопсия — клеток злокачественного образования не выявлено. Операция — удаление боковой кисты шеи. В области нижнего полюса левой доли щитовидной железы определяется не связанное с ней кистозное образование, оттесняя ее кпереди, и распространяется вдоль левой боковой стенки трахеи над возвратным нервом. Острым и тупым путем образование мобилизовано и удалено; выделить ножку кисты на всем протяжении не удалось из-за ее обрыва. Макроскопически: кистозное образование 3,5х2,5х2,5 см, овальной формы, желтоватого цвета, мягкоэластичной консистенции, в области верхнего полюса пальпируется уплотнение хрящевой плотности. На разрезе: капсула утолщена, заполнена слизистым, светло-желтым содержимым; образование в области верхнего полюса — участок хряща. Морфологическое заключение: бранхиогенная киста.
При контрольном ультразвуковом исследовании через 2 года признаков рецидива кисты не выявлено, однако кзади от левой доли щитовидной железы отчетливо определяется неудаленная ножка кисты (рис. 2 в,г).
Больная, 8 лет. При осмотре педиатром 2 года назад выявлен «узел щитовидной железы», однако при ультразвуковом исследовании диагностирована киста в области нижнего полюса шитовидной железы, размером 1,0х0,3х х0,6 см. При биопсии выявлены лимфоидные клетки. На фоне проводимой гормональной терапии отмечен рост кисты. При поступлении пациентка жаловалась на повышенную возбудимость, сердцебиение. При пальпации щитовидная железа не увеличена; в области нижнего полюса левой доли определяется эластичное образование размером 1,5 см. При ультразвуковом исследовании кзади от левой доли щитовидной железы, оттесняя ее кпереди и кверху, определяется анэхогенное образование размером 1,6х0,7х х1,5 см с утолщенными стенками и эффектом акустического усиления. Образование располагается вне щитовидной железы, прослеживается фрагмент ножки, идущей вдоль трахеи (рис. 3 а,б).
Операция: в области нижнего полюса левой доли щитовидной железы определяется образование 2х1,5 см, не связанное с железой, оттесняющее ее кпереди и распространяющееся вдоль левой боковой стенки трахеи над возвратным нервом. Киста выделена, прослежена ее ножка до места впадения под перстневидный хрящ, проведено ее отсечение и удаление кисты и ножки единым блоком. Макроскопически: полостное образование, заполненное прозрачным содержимым, стенки кисты равномерные, мягкие, без инфильтрации. Морфологическое заключение: стенка кисты представлена плотной волокнистой соединительной тканью, выстилка кисты не сохранилась.
Больной, 6 лет. Родители заметили утолщение левой нижней половины шеи, при ультразвуковом исследовании диагностирована киста в области нижнего полюса левой доли. При осмотре в клинике МНРЦ в области нижнего полюса левой доли пальпируется плотное образование величиной 2х1 см. Ультразвуковое исследование: у нижнего полюса левой доли железы, смещаяя ее кверху, определяется полостное образование, в области верхней стенки прослеживается тонкая ножка кисты, идущая вдоль трахеи (рис. 4).
Рис. 4. Эхограмма в косой проекции — отчетливо определяется кистозное образование и фрагмент ножки (стрелка).
При аспирационной биопсии выявлены мелкие лизированные клетки. Произведена операция удаления боковой кисты шеи. В области нижнего полюса левой доли щитовидной железы определяется кистозное образование 3х2 см, не связанное с железой, оттесняющее левую долю кпереди и распространяющееся вдоль боковой стенки трахеи над возвратным нервом. Интраоперационно в кисту под давлением введено 0,5 мл раствора метиленовой сини, затем киста выделена, прослежена ее ножка до места впадения под перстневидным хрящем, проведено ее отсечение и удаление единым блоком с кистой. Макроскопическое исследование: полостное образование, заполненное прозрачным содержимым, стенки кисты ровные, мягкие, без инфильтративных изменений. Морфологическое заключение: стенка кисты представлена плотной волокнистой соединительной тканью.
Возникновение бранхиальных кист шеи обусловлено нарушением эмбрионального формирования органов головы и шеи из бранхиального аппарата, который получает окончательную диффференцировку к концу 6-й недели внутриутробного развития плода. Он состоит из бранхиальных дуг, бранхиальной расщелины и бранхиальных выпячиваний (мешков). Каждое из этих образований служит основой для развития в дальнейшем четко определенных структур. На протяжении развития бранхиальная расщелина и выпячивания облитерируются, за исключением первой бранхиальной расщелины, из которой формируется наружный слуховой проход. Согласно классификации Техасской ассоциации детских хирургов, различают следующие варианты бранхиальной кисты шеи: 1-й, 2-й, 3-й и 4-й бранхиальной расщелины (рис. 5).
Рис. 5. Локализация кист (1-4) бранхиальной расщелины (данные Техасской ассоциации детских хирургов).
Бранхиальные кисты шеи 4-й бранхиальной расщелины встречаются достаточно редко и составляют около 2% всех аномалий бранхиального аппарата [1]. Тракт берет свое начало из грушевидного синуса, затем он выходит из глотки выше гортанного нерва и щитовидного хряща, спускается вниз латеральнее трахеи и возвратного нерва в грудную клетку. Обогнув дугу аорты, поднимается на шею позади общей сонной артерии, а перед повторным спуском огибает подъязычный нерв и открывается на коже кпереди от кивательной мышцы. Полный вариант аномалии казуистически редок. Обычно бранхиальная киста шеи локализуется в области нижнего полюса одной из долей щитовидной железы, чаще слева [2-4]. Бранхиальные кисты шеи 4-й бранхиальной дуги клинически проявляются в виде рецидивирующего воспалительного процесса в нижней трети шеи, нередко сопровождаемого развитием гнойного тиреоидита [5-7].
В 3 случаях представленных нами наблюдений с учетом их локализации бранхиальных кист шеи были производными 4-й бранхиогенной дуги и в 1 случае — 2-й дуги. При ультразвуковом исследовании 3 бранхиальные кисты шеи определялись как анэхогенные образования с эффектом акустического усиления ниже и кзади от нижнего полюса левой доли щитовидной железы. В 1 случае внутри кисты определялась мелкодисперсная взвесь, в другом — густое эхопрозрачное содержимое. Стенки бранхиальной кисты шеи в 3 наблюдениях были тонкими, в 1 — утолщенными. У 1 пациента внутри бранхиальной кисты шеи дополнительно определялось гиперэхогенное образование овальной формы без акустической тени, при последующем гистологическом включении выявлен участок хрящевой ткани.
Бранхиальные кисты шеи из 4-й бранхиальной дуги могут симулировать патологию щитовидной железы и их необходимо дифференцировать от других эмбриональных кист и кист паращитовидных желез и тимуса. Отличительной особенностью бранхиальной кисты шеи является наличие кистозной ножки, идущей по задней поверхности доли железы, вдоль трахеи и заканчивающейся в грушевидном синусе. Ножка хорошо дифференцируется при продольном ультразвуковом сканировании на фоне ткани щитовидной железы. Необходимо отметить, что А. Ahuja и соавт. [12] выделяют несколько вариантов ультразвукого изображения бранхиальной кисты шеи: анэхогенные образования (41%), гипоэхогенные, гомогенные с внутренними включениями (23,5%), псевдосолидные и гетерогенные (с наличием перегородок); при этом данные не зависят от наличия или отсутствия признаков инфицирования кисты. В наших наблюдениях 2 кисты определялись как анэхогенные образования, одна из них — как анэхогенное образование с наличием мелкодисперсной взвеси, а другая — как «псевдосолидное образование». В 3 случаях при тщательном полипроекционном сканировании, особенно в режиме увеличения, удалось выявить ножку кисты, диагностика которой является патогномоничной для бранхиальных кист шеи. В 1 наблюдении ножка кисты была обнаружена только во время интраоперационной ревизии. В наших наблюдениях ножки кист проходили вдоль трахеи, кпереди и латеральнее от возвратного нерва и заканчивались в области перстневидного хряща. Ни в одном случае внутригрудной компонент бранхиальной кисты шеи не был выявлен.
При цитологическом исследовании в 1 случае выявлены лимфоидные [1], во 2 случае — эпителиальные клетки с выраженными дегенеративными изменениями, в 2 других случаях клеточных элементов не обнаружено. По данным литературы, при цитологическом исследовании на фоне оксифильных слизеподобных масс и клеточного детрита выявляются обычные или дегенеративно измененные клетки плоского эпителия, при инфицировании — сегментоядерные лейкоциты в различном количестве [13]. Определенную помощь в правильной диагностике бранхиальной кисты шеи может оказать эндоскопическое исследование грушевидного синуса с целью обнаружения фистулы [14].
Несомненно, широкое внедрение в клиническую практику ультразвковых аппаратов высокого разрешения значительно улучшило диагностику заболеваний области шеи на ранней, доклинической стадии. У 2 пациентов данная аномалия была выявлена случайно при профосмотрах, у 1 — родителями замечена деформация шеи. В первом наблюдении больная, 24 года, сама заметила деформацию правой подчелюстной области и при пальпации выявила «опухоль». Необходимо отметить, что нецеленаправленная диагностика «кист» и невыявление ножки не позволило в самом начале провести уточненную дифференциальную диагностику «кист» от бранхиальных кист шеи и провести адекватное лечение.
Лечение бранхиальной кисты шеи обычно хирургическое и включает удаление кисты и ее ножки вплоть до грушевидного синуса, что позволяет исключить возможность рецидива бранхиальной кисты шеи. Интраоперационное контрастирование кисты и ее ножки метиленовым синим у детей предпочтительнее рентгеновской фистулографии из-за отсутствия лучевой нагрузки и возможной аллергической реакции на контрастное вещество.
- Choi S.S., Zalzai G.H. Branchial anomalies: a rewiew of 52 cases. Laryngoscope, 1995, v. 105, N 9, p. 909-913.
- Chamdi S., Freedman A., Just N., et al. Fourth branchial cleft cyst // J. Otolaryngol, 1992, v. 21, N 6, p. 447-449.
- Takimoto T., Yoshizaki T., Ohoka. H. et al. Fourth branchial pouch anomaly // J. Laryngol. Otol, 1990, v. 104, N 11, p. 905-907.
- Takimoto T., Itoh M., Furukawa M., et al. Branchial cleft (pouch) anomalies: a review of 2 cases // Auris. Nasus. Larynx, 1991, v. 18, N1, p. 87-92.
- Jordan J.A., Graves J.E., Manning S.C. et al. Endoscopic cauterization for treatment of fourth branchial cleft sinuses // Arch. Otolaryngol. Head. Neck. Surg, 1998, v. 124, N 9, p. 1021-1024.
- Burstin P.P., Briggs R.J. Fourth branchial sinus causing recurrent cervical abscess // Aust. NZ. J. Surg., 1997, v. 67, N 2-3, p.119-122.
- Hamoir Rombaux P., Cornu A.S. et al. Congenital fistula of the fourth branchial pouch // Eur. Arch. Otorhinolaryngol, 1998, v. 255, N 6, p. 322-324.
- Baatenburg J.R.J., Rongen R.J., Lameris J.S. et al. Evaluation of branchiogenic cysts by ultrasound ORL // J. Otorhinolaryngol. Relat. Spec, 1993, v. 55, N 5, p. 294-298.
- Grasi M.C., Hajek P., Lapin et. al. Ultrasound diagnosis of branchiogenic neck cysts // Laryngol. Rhinol. Otol, 1985, v. 64, N 10, p. 513-514.
- Reynolds J.H., Wolinski A.P. Sonographic appearance of branchial cysts // Clin. Radiol., 1993, v. 48, N 2, p. 109-110.
- RamosAGabatin A., Watzinger W. Fine needle aspiration and cytology in the preoperative diagnosis of branchial cyst // South. Med. J., 1984, v. 77, N 9, p. 1187-1189.
- Ahuja A.T., King A.T., Metreweli C. Second branchial cleft cysts:variability of sonographic appearances in adult cases // Am. J. Neuroradiol, 2000, v. 21, N 2, p. 315-319.
- Ивасенко П.И, Иванова С.В, Иванкович В.А и соавт. Эмбриональные кисты и свищи головы и шеи / Труды института стоматологии. — 1999. — N 1.
- Nicollas R., Ducroz V., Garabedian E.N. et al. Fourth branchial pouch anomalies: a study of six cases and review of the literature // Int. J. Pediatr. Otorhinolaryngol, 1998, v. 44, N 1, p. 5-11.
Портативный аппарат для неотложной помощи, интенсивной терапии и спортивной медицины.
Исследования опорно-двигательного аппарата, мониторинг проведения анестезии и др.
источник

