Диета при кисте поджелудочной железы является необходимым и наиболее важным методом профилактики и лечения.
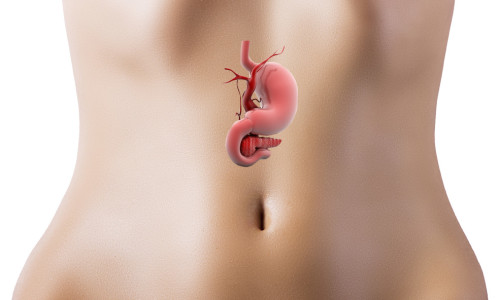
- истинная — киста, которая образовалась в результате патологического развития органа (такие образования обычно небольшого размера и особой опасности не представляют, так как их внутренние стенки выстланы эпителиальной тканью);
- ложная — такая киста является результатом обострения панкреатита либо механических повреждений поджелудочной железы (она состоит из некротической и соединительной ткани, а внутри постепенно скапливается жидкость, представляющая собой смесь крови, ферментов поджелудочной железы и тканевого детрита).
Киста может образовываться не только на поверхности самой поджелудочной железы, но и на стенках органов, граничащих с ней.
- боль в области подреберья, иногда отдающая под лопатку или левую руку;
- наличие уплотнений в области поджелудочной железы;
- снижение аппетита, приступы тошноты и рвоты;
- в случае инфицирования наблюдается повышение температуры тела.
Если киста разрослась до большого размера, то она может стать причиной нарушения оттока желчи в двенадцатиперстную кишку. Из-за этого появляются симптомы расстройства пищеварения, развивается желтуха. Определить это можно по таким внешним признака, как потемнение мочи, осветление каловых масс.
При достижении большого размера киста может лопнуть. В этот момент человек чувствует острую боль, затем слабость, происходит потеря сознания. При разрыве вся жидкость, скопившаяся в кисте, разливается по брюшной полости и может вызвать кровотечение. В 60% случаев такая ситуация вызывает летальный исход, если вовремя не были приняты меры по устранению последствий разрыва.
Кроме того, киста поджелудочной железы, являясь вначале доброкачественным новообразованием, со временем может стать злокачественной. Поэтому так важно выявить ее на начальных стадиях и как можно скорее принять меры для предотвращения ее развития.
Но если по истечении 6 недель киста не только не рассосалась, но и увеличилась в размерах, может потребоваться оперативное вмешательство. Такая ситуация складывается из-за того, что пациент не придерживался принципов правильного питания в этот период, поэтому очень важно соблюдать диету сразу же после обнаружения кисты поджелудочной железы.
Диета не предусматривает употребления каких-либо экзотических или дорогостоящих продуктов. Она построена на принципах правильного питания и способна помочь избавится не только от кисты поджелудочной железы, но и от многих других болезней пищеварительной системы. Основные правила питания при кисте поджелудочной железы:
- Принимать пищу необходимо через равные промежутки времени как можно чаще (5-6 раз каждый день). Стоит отдать предпочтение тем продуктам, которые легко усваиваются.
- Еда должна быть преимущественно в жидком, полужидком или измельченном виде. Необходимо тщательно пережевывать пищу.
- Следует отдать предпочтение таким видам обработки продуктов, как варка, паровая обработка, тушение. Приветствуется запекание в духовке.
- Категорически запрещено употреблять алкогольные напитки. Нельзя есть жареные, слишком жирные и острые блюда.
- Следует ограничить потребление сладостей и хлебобулочных изделий.
- Необходимо отдавать предпочтение продуктам, богатым белком, так как он необходим для восстановления органов. Причем продукты, содержащие растительный белок должны составлять не более 30% от общей массы всего белкового рациона.
- Потребление жиров и углеводов нужно снизить, но совсем отказываться от них не стоит, так как рацион человека, страдающего кистой поджелудочной железы, должен быть как можно более разнообразным и содержать все вещества, необходимые для стабильной работы организма.

Молочные и кисломолочные продукты с высоким процентом жирности также запрещены. В то время как некислый обезжиренный творог употреблять рекомендуется. Также необходимо быть осторожным с употреблением молока в чистом виде. Лучше использовать его как ингредиент, входящий в состав супов или соусов. При наличии кисты поджелудочной железы одним из разрешенных соусов считается бешамель. Но в этом случае необходимо внести некоторые поправки в его приготовление. Во-первых, муку не нужно пассеровать, а во-вторых, ограничить количество специй, в том числе соль.
Яйца в целом виде употреблять не рекомендуется, но можно делать омлет из белка, приготовленный в пароварке. Допускается использовать яйца как ингредиенты в составе других блюд.
Бобовые растения и грибы категорически запрещены, так как они очень тяжело перевариваются. Употребление овсяной, манной, рисовой или гречневой крупы приветствуется.
Из овощей можно есть картофель, свеклу, морковь, кабачки или тыкву. Но необходимо помнить, что овощи, которые продаются в магазине не в сезон, очень часто содержат пестициды и другие вредные вещества, поэтому выбирать их нужно с осторожностью. Из фруктов стоит отдать предпочтение некислым яблокам, которые можно употреблять в запеченном, вареном или сушеном виде.
Из напитков можно употреблять овощные и некислые фруктовые соки. Кисель и компоты из сухофруктов тоже рекомендуются. А вот о кофе и кофейных напитках стоит забыть. Все алкогольные и слабоалкогольные напитки строго запрещены. От курения тоже лучше отказаться совсем или хотя бы значительно снизить ежедневные дозы никотина.
Если строго следовать всем правилам диеты, киста может рассосаться самостоятельно с довольно большой вероятностью.
Организм борется со всеми заболеваниями, нужно только помочь ему в этом, а не усложнять процесс самоисцеления.
Кроме того, практикуя ежедневное правильное питание, можно не только избавиться от заболеваний пищеварительной системы, но и сбросить лишний вес.
источник
Поджелудочной железе в пищеварительной системе организма отведена важная роль: выработка ферментов, которые расщепляют поступившую пищу и преобразуют ее в энергию — необходимую составляющую процесса жизнедеятельности.
В случае нарушения функциональности поджелудочной железы организм подает человеку сигналы в виде четко выраженных симптомов
Прекращение выполнения поджелудочной своих функций и развитие панкреатита происходят под действием многих факторов, среди которых отдельную нишу занимает употребление спиртных напитков. Влияет ли алкоголь на поджелудочную железу?
Регулярные возлияния, неразборчивость в напитках и отсутствие контроля за количеством выпитого представляют огромную опасность для организма, в особенности — для поджелудочной. Почему так происходит? Насколько несовместимы такие понятия, как алкоголь и поджелудочная железа?
Являясь достаточно чувствительным органом, поджелудочная расщепляет пищу, но не может произвести то же самое с алкоголем. В результате ферменты не проходят дальше в кишечник, а накапливаются в самом органе, активируются и «переваривают» его изнутри. Возникает некроз тканей, железа набухает, увеличивается и сдавливает расположенные рядом органы.
Человеческий организм под влиянием спиртного в определенный момент перестает выполнять природные функции
Совет. Лучшим решением для больного, который в полной мере ощутил влияние алкоголя на поджелудочную железу, является госпитализация и медикаментозная терапия в больничных условиях. Самостоятельно в домашней обстановке восстанавливать работу данного органа нельзя.
Алкоголь при заболеваниях поджелудочной железы вызывает образование псевдокист, заполненных жидкостью и омертвевшими клетками. Также наблюдается разрастание соединительной ткани с появлением рубцовых изменений, деформируются протоки, застой секрета поджелудочной обуславливает еще большее ее повреждение.
К сведению. Появление алкогольного панкреатита не зависит от вида употребляемых спиртных напитков. Это может быть пиво, суррогат или хороший коньяк.
В результате воздействия алкоголя нормальная ткань замещается соединительной и жиром, в патологический процесс вовлекается эндокринная система, развивается сахарный диабет.
Поджелудочная повреждается ацетальдегидом — продуктом распада алкоголя, понижающим устойчивость клеток и вызывающим острый алкогольный панкреатит
Что происходит с человеком, рискнувшим подвергнуть свой организм взаимодействию таких составляющих, как алкоголь и поджелудочная железа? Симптомы, проявляющиеся при употреблении спиртного в комплексе с жирной пищей либо на фоне хронического алкоголизма, достаточно пугающие:
- отрыжка, тошнота, урчание в животе;
- сильная рвота;
- повышенный метеоризм;
- высокая температура;
- синюшный цвет кожи на лице, боках, животе;
- точечные кровоизлияния в пупочной области, вызванные нарушением микроциркуляции сосудов;
- диарея, характеризующаяся обильным зловонным стулом с кусками непереварившейся пищи;
- сильнейшие опоясывающие боли в верхней области живота, отдающие в спину и подреберье, причем боль возникает внезапно, своего пика достигает спустя 30 минут с момента появления, усиливается в положении на спине, утихает при вынужденном сидячем положении с наклоном вперед;
- стремительная потеря веса, вызванная производством ферментов поджелудочной железы в недостаточном количестве, а также боязнью приема пищи.
Болевые ощущения усиливаются после еды, особенно вместе с випивкой, что вызывает страх перед приемом пищи
На заметку. Половина больных алкогольным хроническим панкреатитом живет не дольше двух десятков лет с начала появления болезни. При этом причиной летального исхода зачастую является не панкреатит, а вызываемый алкоголизмом «букет» заболеваний.
Панкреатит в осложненной форме может вызвать механическую желтуху, формирование свищей с расположенными рядом органами, кист, аденокарциному (злокачественное образование) поджелудочной железы.
Лечение поджелудочной (если к болезни привела алкогольная зависимость) следует проводить под наблюдением целого ряда специалистов: нарколога, гастроэнтеролога, психотерапевта, эндокринолога, хирурга.
Ключевым фактором терапевтического процесса является стопроцентный отказ пациента от спиртного, хотя и с соблюдением данного условия нельзя дать гарантию полного восстановления организма
Терапия заключается в приеме лекарственных препаратов, действие которых направлено на:
- выведение токсинов, поступивших в организм со спиртными напитками;
- восстановление функциональности поджелудочной железы, ослабление воспалительного процесса, снятие отечности;
- обезболивание;
- налаживание работы системы пищеварения.
На заметку. Установлению диагноза «алкогольный панкреатит» часто мешает нежелание пациента признаться в алкоголизме.
Восстановление поджелудочной железы после алкоголя необходимо проводить в условиях стационара. В первые 2-4 дня пациенту придется воздержаться от еды, затем жидкость и питательные вещества будут вводиться внутривенно. Далее больному будет назначена специальная диета, которой придется придерживаться всю оставшуюся жизнь.
источник
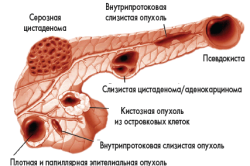
Киста — патология в виде опухоли, которая состоит из стенок и содержимого. Подобное образование возможно в различных тканях и местах организма, бывает врожденным или приобретенным. Само содержимое кисты и строение ее стенки различается в зависимости от способа образования и места расположения патологии.
- 1 Киста истинная, с внутренней поверхностью, устланной эпителием или эндотелием
- 2 Киста ложная, без особой подстилки
- 1 Киста ретенционная — образуется обычно в тканях и железистых органах в результате закупоривания протока железы.
- 2 Киста рамолиционная — образование происходит по причине омертвения органа или тканевого участка.
- 3 Киста травматическая — следствие травмирования мягких тканей.
- 4 Киста паразитарная — тело паразита в оболочке.
- 5 Киста дизонтогенетическая — врожденное образование, возникающее при нарушениях в процессе формирования тканей и органов на ранней стадии развития.
возникновение больших ложных кист поджелудочной железы может сопровождаться тупыми ноющими болями в верху живота, диспепсией, нарушением общего состояния, периодическим повышением температуры, появлением опухолеобразного формирования в животе.
При кисте яичника нарушается менструальный цикл, появляется тупая боль в низу живота, боли при менструации, ощущение тошноты. Увеличивается объем живота, возможны боли в районе влагалища.
Так как киста образуется в различных местах организма, нет общей, стандартной диеты при данном заболевании. Приводятя некоторые виды болезни, с рекомендованными и запрещенными продуктами.
Киста поджелудочной железы — разрешенные продукты:
мучные изделия из муки первого и второго сорта, несладкое печенье, несвежий хлеб, сухари, пресная отварная или приготовленная на пару рыба, мясо кролика или птицы, нежирная говядина, телятина (мясо нужно измельчать), суп с добавлением сметаны, нежирные кисломолочные продукты, молоко, пресный сыр, вареные яйца, рис, гречка, перловка, овес, ограниченно — манка и пшеничная каша.
- выжатый сок листьев лопуха при кисте почки принимают два месяца трижды в день до еды, также используется кашица из лопуха;
- настойка из суставчиков золотого уса на водке, принимать натощак утром, вечером за сорок минут до еды;
- порошок из осиновой коры, принимается трижды в день по половине столовой ложки;
- зеленый чай с добавкой меда и молока, пить дважды в день;
- отвар корней колючего шиповника, принимается по половине стакана дважды вдень;
- свежая брусника вместе с сливками, сметаной, медом;
- красный корень настаивается в термосе, и принимается трижды в день за час до приема еды;
- настойка девясила с добавлением дрожжей. Принимается три раза в день после принятия пищи;
- отвар следующих растений: двудомная крапива, трехраздельная череда, трехцветная фиалка, полынь, зверобой, корень большого лопуха, песчаный бессмертник, листья грецкого ореха, малый золототысячник, плоды жостера, спорыш, обыкновенная душица, корень лекарственной валерианы, корень конского щавеля; заваривать в термосе, принимать несколько раз в день до еды;
- настойка петрушки принимается в течение дня понемногу;
- спиртовая настойка цветков акации белой, или ее коры, принимать три раза в день по одной столовой ложке;
- отвар из перегородок грецких орехов, принимать трижды вдень по полстакана;
- настой следующих трав: рябина обыкновенная, лекарственная ромашка, манжетка, пастушья сумка, калиновая кора, розовая родиола, пустырник, настаиваются в термосе, трижды в день принимается по четверти стакана;
- настойка из стеблей и головок клевера – готовится вечером, выпивается днем;
- настойка изюма на водке, прием ведется по столовой ложке перед приемом пищи;
- луковый рецепт: средняя луковица заливается медом целиком, затем из нее делается тампон на ночь (рецепт используется для лечения кисты влагалищ);
- настойка, приготовляемая из белых грибов готовится на водке или спирте, и принимается два раза в день по чайной ложке.
копченые изделия, мясо и рыба, обработанные химикатами овощи, продукты с пищевыми добавками (тартразин E 102, борная кислота Е284, амарзант Е123, тетракарбонат натрия Е 285, глюконовая кислота Е574, хлорид олова Е512, полидекстроза Е1200, экстракт Quillaja Е999, эритрозин Е127), заплесневелый хлеб, подгнившие яблоки, облепиха, другие фрукты, плоды, овощи, ягоды, соки, джемы или варенья, которые приготовлены из заплесневелого сырья, несколько раз кипяченная вода, соевый соус, генномодифицированные орехи, уксус, консервы, фаст-фуд.
Ограничить употребление кофе, маргарина и масла из растительных жиров, жирного мяса и печень, алкоголя, сахар, соль, дрожжевой хлеб,
Киста почки: умеренное потребление белковой пищи, исключить из рациона раков, крабов, креветок, бобы, говядину и морскую рыбу – при метаболизме этих продуктов образуется большое количество мочевины, гуанидина, полиамина, креатинина. Диета аналогична применяемой при болезнях почек.
Киста поджелудочной железы: все разновидности бобовых (возникающие газы приносят боль при давлении на окружающие органы), белокочанная капуста и груши (опасны для железы содержанием древовидной клетчатки), пшено (содержит много углеводов, частично откладывающегося в виде жира), табак, специи, томаты, алкоголь (раздражают слизистую, провоцируя возникновение осложнения, опухоли, повышенное выделение сока).
источник
Пить алкогольные напитки при хроническом панкреатите можно только совсем : например, до 50 мл сухого вина, чтобы поддержать друзей за столом. Но не больше!
Лучший способ восстановить поджелудочную железу после пьянки — это дня поголодать. После такого голодания возвращайтесь к еде, начиная с кисломолочных продуктов. Больше сделать практически ничего нельзя: повреждение поджелудочной железы уже либо состоялось, либо нет. Гораздо полезнее подумать о защите поджелудочной железы заранее — и принять меры раньше, чем принять алкоголь. Об этом вы прочтёте в следующем подпункте статьи.
Разгрузить поджелудочную железу и частично облегчить ей работу во время похмелья вы можете при помощи желчегонных средств:
- настой шиповника (содержит полезные при похмелье витамины A, C, P и K, а также желчегонные вещества);
- настой рябины (содержит много витаминов и других полезных веществ, при похмелье оказывает антитоксическое, желчегонное, противомикробное, мембраностабилизирующее и стимулирующее действие);
- сульфат магния (другое название — магнезия. Очень полезен при похмелье для сердца, нервов и пищеварения, уменьшает вероятность возникновения осложнений с поджелудочной железой).
Эффективно помогает при похмелье самая обычная рвота. Она помогает избавиться от ядовитых веществ, задержавшихся в желудке со вчерашнего вечера, и вообще быстро ставит на ноги похмельного страдальца, а также снимает нагрузку на поджелудочную железу. Если желудок уже очистился и тошнит только желчью — это признак того, что скоро состояние улучшится: обычно это происходит после двух- или трёхкратной рвоты желчью. Если даже после этого рвота не останавливается — значит, пошло не так и стоит вызвать скорую помощь.
Лучше всего — помочь своей поджелудочной железе заранее. Например, если вы планируете пить алкоголь вечером, то ещё утром этого же дня примите одно из желчегонных средств:
- препарат , таблетки либо сироп. Принимайте одну таблетку или половину чайной ложки сиропа на каждые 17 кг массы тела;
- желчегонный сбор номер 2. Продаётся в аптеках. Сделать настой по инструкции на упаковке: 1 столовая ложка сухой травы на 200 мл кипятка;
- сироп шиповника, выпить 2 столовые ложки;
- кукурузные рыльца. Сделать настой: 2 столовые ложки рылец на 200 мл кипятка.
Эти средства усиливают желчеотток и к вечеру как раз улучшают переносимость организмом алкоголя, поддерживая работу печени и защищая поджелудочную железу. Также читайте нашу специальную статью, чтобы узнать и другие хитрости, помогающие избежать тяжёлого похмелья. Если вы собираетесь много есть во время мероприятия, то ещё раз примите желчегонное средство за 2 часа до пьянки.
Однако много есть во время застолья врачи категорически не рекомендуют. Особенно сильно алкоголь вредит поджелудочной железе (и организму вообще) в том случае, если выпивка сопровождается слишком обильной и тяжёлой закуской.
С чрезмерной закуской связаны практически все известные случаи смертельного отравления алкоголем: плотная еда накапливает алкоголь в кишечнике и замедляет его поступление в кровь. В результате опьянение наступает слишком медленно и человек думает, что запросто может пить больше. Когда алкоголь начинает поступать в кровь — его доза может оказаться слишком токсичной, вплоть до летальной (особенно при уже имеющихся проблемах с желчным пузырём, печенью или поджелудочной железой).
Даже если не рассматривать этот крайний случай, обильная и тяжёлая закуска во время пьянки вредна в любом случае: усиливает нагрузку на печень, усугубляет грядущее похмелье. Жирная пища на фоне алкоголя, особенно в сочетании с острыми закусками, при нарушении желчеотделения и изменениях секреторной активности поджелудочной железы запросто может вызвать панкреонекроз (который более чем в половине случаев приводит к смерти). Поэтому лучше ограничить себя в количестве пищи за столом, но обратить внимание на качество: при помощи грамотной закуски можно облегчить завтрашнее похмелье и помочь организму быстрее переработать алкоголь. Читайте нашу подробную статью, чтобы узнать, как закусывать правильно.
Не слушайте советов из непроверенных источников информации. Например, иногда рекомендуют перед, во время или после пьянки пить молоко, чтобы помочь пищеварению. На самом деле, молоко довольно тяжело усваивается и даёт дополнительную нагрузку на поджелудочную железу, тем самым усугубляя алкогольное отравление и вызывая более сильное похмелье. Гораздо полезнее в этом плане кисломолочные напитки, но уже при наступившем похмелье, не раньше.
Эксперт сайта Похмелье.рф, Станислав Радченко рекомендует не есть тяжёлую, жирную и трудноусвояемую белковую пищу (мясо, птица, колбаса, бобовые) в день приёма алкоголя, а также и в предыдущий день: это поможет снизить количество гнилостных микроорганизмов в кишечнике, уменьшить нагрузку на поджелудочную железу и гораздо лучше себя чувствовать как за столом, так и на следующее утро.
Можно значительно облегчить себе грядущее похмелье, заранее вызвав рвоту: сразу после попойки. Тогда желудок сразу очистится и от лишнего алкоголя, задержавшегося в желудке, и от лишней пищи, дающей при похмелье дополнительную нагрузку на печень и поджелудочную железу.
Если закусывать умеренно у вас всё же не получается, можно за столом принять ферментный препарат , руководствуясь инструкцией по применению. Приём ферментов поможет переварить тяжёлую пищу, а следовательно — снизить нагрузку на печень и поджелудочную железу, которые и без того заняты сложным процессом переработки алкоголя. Мезим можно заменить на вобэнзим или креон, но только не фестал: фестал содержит бычью желчь и этого снижает синтез собственных желчных кислот организма.
А вот от негативного воздействия выпивки мезим никак не защитит: алкоголь напрямую поражает клетки поджелудочной железы. Читайте об этом и о многом другом в интервью Давида Матевосова, сотрудника клиники МЕДСИ:
…она [поджелудочная железа — прим. ред.] может реагировать отдельно: и на обильную (или неправильную) пищу без алкоголя, и на спиртное. А когда встречаются оба эти фактора, то проявляются все самые тяжёлые последствия — особенно после новогодних праздничных дней, в которые люди употребляют и алкоголь, и неправильную пищу. Конечно, это нередко вызывает острые панкреатиты или обострения хронических панкреатитов, которые далеко не всегда заканчиваются . Поэтому поджелудочная, наверное, номер один в рейтинге органов, которые страдают от упомянутых факторов. гастроэнтеролог-гепатолог Давид Матевосов
Повреждение поджелудочной железы начинается от 170 граммов чистого алкоголя в сутки (это 538 мл водки). От таких же доз алкоголя начинается повреждение почек, лёгких и сетчатки глаза; вред для печени и мозга начинается гораздо раньше. Наиболее критичные изменения при этом происходят только в мозге, остальные органы из вышеперечисленных успешно восстанавливаются, при условии что после этих выпитых 170 г алкоголя вы дадите организму передышку от выпивки не менее 8 дней. Тогда пострадавшие от негативного воздействия органы смогут вернуть полноценную работоспособность и не продолжат разрушаться от последующих доз алкоголя.
Застой желчи в печени, происходящий во время пьянки, приводит к осложнениям со стороны поджелудочной железы. От этого в кишечнике множатся вредные микроорганизмы, и в кровь из кишечника поступает большое количество токсичных желчных кислот. Хроническое злоупотребление алкоголем может привести к болезни поджелудочной — панкреатиту. В сочетании с тяжёлой закуской можно заработать и панкреонекроз — крайне болезненное и опасное состояние.
Панкреонекроз — это омертвение тканей поджелудочной железы. В настоящее время среди врачей намечается тенденция к смешению понятий «панкреонекроз» и «острый панкреатит». При классическом случае панкреонекроза поражается большая часть объёма поджелудочной железы. Главный симптом: невыносимая боль в животе, от которой не получается забыть ни на секунду. Больной часто даже не в силах вызвать себе скорую помощь — а это сделать необходимо. Остальные симптомы панкреонекроза слишком похожи на стандартные проявления похмелья: покраснение лица, одышка, сердцебиение, тошнота и рвота. Чтобы уметь отличать заурядный похмельный синдром от смертельно опасных состояний, читайте специальную статью «Когда вызывать скорую помощь при похмелье».
Острый панкреатит тоже обращает на себя внимание болями в животе — хотя и не настолько сильными, но сильнее, чем при обычном похмелье. Такая боль не проходит в течение 4 часов и сопровождается постоянными диспептическими явлениями: не приносящая облегчение рвота, понос (или наоборот, стойкий запор), сухость слизистых. В отличие от обычного при похмелье поноса выделения из кишечника при панкреатите пенятся и плохо смываются со стенок унитаза. Острый панкреатит требует немедленного обращения к врачу.
Кроме всего вышеперечисленного, проблемы с поджелудочной железой могут стать причиной аллергии на крепкий алкоголь. Не на конкретный компонент алкогольного напитка, как это часто бывает: консерванты и ароматизаторы вина, клейковина пивного ячменя , — а по другой причине. В здоровом состоянии поджелудочная железа превращает полученный с пищей белок в строительные элементы для собственного белка организма. Алкоголь угнетает ферментную активность поджелудочной железы, и она начинает не так качественно разрушать чужеродный белок, слишком длинные цепочки которого и вызывают аллергическую реакцию, когда проникают в кровь.
Поджелудочную железу стоит проверить, если у вас:
- похмелье стало переноситься гораздо тяжелее, чем раньше;
- тяжёлое похмелье появляется даже если вы выпиваете мало, например, 2–3 бокала вина (панкреатит может резко провоцироваться даже небольшими дозами алкоголя);
- слишком долго не заканчивается тошнота и рвота при похмелье (более суток);
- горький вкус во рту после пьянки;
- боль слева под рёбрами после пьяного сна.
Эти симптомы должны вас насторожить и сподвигнуть на посещение врача: для начала — терапевта или гастроэнтеролога. Потому что если причина действительно в поражении поджелудочной железы, то её необходимо вовремя начать лечить; однако те же симптомы могут указывать на другое заболевание, диагностировать которое может только врач. Таким образом организм может подавать сигналы и об очень серьёзных болезнях, так что не теряйте время и обратитесь к врачу.
Частое, регулярное и чрезмерное употребление алкоголя неизбежно нарушает пищеварение. Для человека с массой тела в 70 кг со здоровым трактом отрицательное влияние на пищеварение начинается примерно с 200 мл водки. В первую очередь функционально страдают печень и поджелудочная железа. Ухудшается ферментативная активность поджелудочной железы, нарушается эмульгирование жиров желчью.
У женщин негативное влияние алкоголя на печень и поджелудочную железу обычно проявляется ещё сильнее. Поэтому и говорят, что для женщин алкоголизм опаснее, чем для мужчин. Читайте также отдельные статьи на эту тему: о женском алкоголизме и о том, как алкоголь влияет на женский организм.
После запоя врач может вам прописать курс гепатопротекторов, чтобы восстановить повреждённую алкоголем печень. На самом деле, это повод задуматься о смене лечащего врача, потому что современные исследования не подтверждают эффективности гепатопротекторов. Тем не менее, производители настаивают, что эти средства могут облегчить состояние не только печени, но и поджелудочной железы
- (гепатопротектор, содержащий эффективные природные желчегонные компоненты: тысячелистник, цикорий, терминалия);
- гепабене (гепатопротектор на основе расторопши, а расторопша улучшает секрецию желчных кислот и устраняет спазм желчных путей, облегчая поступление желчи в кишечник);
- сибектан (тоже гепатопротектор на основе расторопши);
- гепадиф (гепатопротектор животного происхождения).
Препарат можно принимать не как гепатопротектор, а просто как желчегонное. И для этого не нужно дожидаться окончания запоя. Если надвигается череда пьянок (например, на новогодние праздники) — начинайте приём для профилактики поражений печени: в течение трёх недель по две таблетки три раза в сутки.
Результаты тщательных исследований говорят о том, что приём гепатопротекторов бесполезен как при похмелье, так и после запоя. Печень начинает восстанавливаться, когда на неё перестаёт действовать повреждающий фактор: в данном случае, алкоголь. Печень приходила в норму с одинаковой скоростью у тех участников эксперимента, которые принимали гепатопротекторы, и у тех, которые не принимали их.
Чтобы оздоровить внутренние органы, нужно перестать им вредить и начать вести здоровый образ жизни. Подробнее о том, что действительно полезно для печени и каких таблеток нужно избегать, читайте в статье про гепатопротекторы.
Как защитить печень от повреждающих факторов. Инфографика. Рассмотреть в полном размере
Поджелудочной железе помогает и своевременный приём комплексных ферментных препаратов (, вобэнзим или креон). Если вы планируете продолжительную пьянку (например, во время праздников), то начните принимать ферменты заранее: это позволит облегчить алкогольное отравление за счёт общего снижения нагрузки на поджелудочную железу и печень. Под действием ферментов значительно сокращается секреторная активность поджелудочной железы (а значит минимизируется риск панкреатита), уменьшается гниение белков в кишечнике, мешающее переработке алкоголя в печени; устраняется застой непереваренных пищевых масс в кишечнике.
или креон рекомендуется принимать согласно инструкции на упаковке. А вот режим приёма вобэнзима во время пьянок отличается от обычного: принимать вобэнзим следует по 1 таблетке на каждые 19 кг массы тела за 20 минут до еды, но не позднее, чем за 15 минут до приёма первой дозы алкоголя. Запивать большим количеством воды. Принимать во все дни, когда вы планируете пить алкоголь и много есть.
Внимание! Если у вас уже есть нарушения желчеоттока, то ферментные препараты должны применяться только в сочетании с желчегонными. В качестве таковых рекомендуется желчегонный сбор № 2 или , лучше в форме сиропа. Желчегонный сбор следует готовить и употреблять строго по инструкции — на водяной бане (его часто неправильно пытаются просто заваривать, как чай). Доза — чайная ложка сиропа или 3 таблетки на приём для человека массой в 70 килограммов.
Автор этого исследования — шведский учёный О. , который работает на кафедре хирургии тракта в госпитале при Каролинском университете (Стокгольм). Вместе с коллегами он заинтересовался вопросом, влияет ли разновидность алкогольного напитка на риск возникновения острого панкреатита. Из исследования были исключены пациенты, страдающие хроническим панкреатитом, а также те, у кого за период наблюдения развился рак поджелудочной железы.
Учёные в течение 10 лет наблюдали 84,6 тысяч человек в возрасте 46–84 лет, при этом у 513 из них за это время развился острый панкреатит. Пациенты рассказывали, какие алкогольные напитки и в каком количестве они употребляли.
Оказалось, что чем больше алкоголя выпивает человек, тем больше у него шансов заработать острый панкреатит. После уточнений удалось выявить такую закономерность: каждый раз, увеличивая дозу чистого алкоголя на 70 граммов (или на 225 мл водки), человек повышает себе риск возникновения панкреатита на 52 процента.
А вот разновидность алкогольного напитка при этом неважна: при одинаковых дозах алкоголя, у пациентов был одинаковый риск развития панкреатита, независимо от того, пили ли они крепкий алкоголь, вино или пиво. Не зависит риск возникновения панкреатита и от того, насколько часто человек выпивает: если в каждую конкретную пьянку пить умеренно, то и риск возникновения панкреатита будет невелик, даже если в целом за месяц выпить достаточно много.
После алкоголя стоит поддержать работу не только поджелудочной железы, но и других органов, на которых сказалась ваша пьянка. Читайте специальную статью «Как восстановить организм после алкоголя», чтобы узнать, как подлечить с похмелья сердце, нервы, почки и всё остальное, что страдает от алкоголя больше всего.
Статья обновлялась в последний раз: 31.05.2019
Попробуйте воспользоваться поиском
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!
источник
Алкогольный панкреатит – одна из форм острого или хронического панкреатита, причиной возникновения которого является постоянное чрезмерное употребление спиртных и спиртосодержащих напитков. При этом происходит острое воспаление ткани поджелудочной железы с последующим её некрозом (омертвением) и распадом.
Алкогольный панкреатит — ведущая причина смертей в группе больных с патологией поджелудочной железы. По статистике смертность в данной группе доходит до 70%.
Триггерным фактором служит алкоголь, а особенно – его суррогаты. Механизм возникновения алкогольного панкреатита сложен и многообразен. Связно это с тем, что спиртные напитки, попадая в организм человека, действуют патологически сразу в нескольких направлениях.
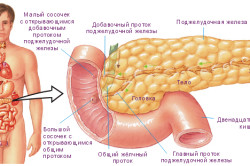
Алкоголь спазмирует сфинктер Одди (главный сфинктер большого дуоденального сосочка, который регулирует отток панкреатического сока и желчи из общего протока в полость двенадцатиперстной кишки). В результате спазма возникает застой секрета, что приводит к его обратному забрасыванию в поджелудочную железу. Из-за агрессивных агентов, которые содержатся в секрете в большом количестве, возникает сначала раздражение, а затем и воспаление поджелудочной железы.
Алкоголь агрессивно воздействует на протоки поджелудочной железы. При этом происходит их атрофия и некроз с последующим замещением этих участков соединительной тканью. Это также способствует застою ферментативного сока, что в итоге приведёт к алкогольному панкреатиту.
Алкоголь раздражает железистые клетки, находящиеся в слизистой оболочке желудка. Это приводит к стимуляции ферментной функции поджелудочной железы, гиперсекреции.
Спиртные напитки повышают вязкость поджелудочного секрета из-за увеличения в нем литостатина (вещество, способствующее камнеобразованию).
Гиперсекреция в условиях повышения вязкости панкреатического сока, в сочетании со спазмом большого дуоденального сфинктера приводит к тому, что давление внутри протоков нарастает, желчь и панкреатические ферменты застаиваются и забрасываются обратно в железу. Там происходит их активация, в результате чего орган повреждается и воспаляется. Если употребление алкоголя не прекратить, то со временем воспалённые участки железы некротизируются, подвергнутся деструкции и распаду.
Частое употребление алкоголя нарушает жировой обмен организма, возникает гиперлипидемия. Такое состояние также способствует возникновению алкогольного панкреатита.
Запомните! Алкогольный панкреатит возникает после ежедневного употребления 100-120 г алкоголя в течение 8-12 лет на фоне хронического алкогольной интоксикации. Также известны случаи, когда панкреатит возникал не на фоне хронического злоупотребления спиртными напитками, а после однократного обильного возлияния, повлекшего за собой острый токсический шок и отравление организма.
По форме алкогольный панкреатит может быть острым и хроническим.
- Острый панкреатит имеет внезапное начало, выраженную симптоматику, при этом больные находятся в тяжёлом или крайне тяжёлом состоянии и нуждаются в немедленной госпитализации в стационар или отделение интенсивной терапии.
- Хронический панкреатит характеризуется вялым течением, стёртой клинической картиной. Он протекает с периодами обострения и ремиссии. Больные находятся в удовлетворительном состоянии. Лечение больного проводится только в период обострения воспалительного процесса.
Особенной симптоматики алкогольный панкреатит не имеет. Диагноз предполагается на основании жалоб и при наличии длительного алкогольного анамнеза. Обострение возникает на фоне злоупотребления спиртными напитками, незадолго до возникновения симптомов.
Главный признак острого алкогольного панкреатита – боль. Она носит опоясывающий характер, имеет внезапное начало, не купируется спазмолитиками и анальгетиками. Усиление боли наблюдается при резких движениях, наклонах. На высоте боли, как правило, возникает рвота, которая не приносит облегчения состояния.
В момент обострения наблюдаются симптомы интоксикации: повышение температуры тела, слабость, тошнота, понижение артериального давления.
Важно! При тяжёлом течении острого алкогольного панкреатита возникает полиорганная недостаточность, токсический шок, деменция, психоз, дыхательная недостаточность (вплоть до респираторного дистресс-синдрома). Больной находится в терминальном состоянии. Если в первые пару часов не провести медицинское вмешательство, то в 100% случаев наблюдается летальный исход.
При хронизации воспалительного процесса боли носят постоянный характер, однако не достигать порогового значения. Усиливаются они при употреблении спиртных напитков и жирной жареной пищи, так как в этом случае стимулируется фермент образующая функция поджелудочной железы. Температуры, как правило, нет, других симптомов интоксикации не наблюдается. Заболевание протекает с периодами обострения и ремиссии.
Для подтверждения диагноза больным назначаются следующие клинические анализы:
- Общий анализ крови. Вне обострения алкогольного панкреатита в анализе крови наблюдают умеренный лейкоцитоз. При обострении – выраженный лейкоцитоз со сдвигом формулы влево, увеличение скорости оседания эритроцитов, появление С-реактивного белка.
- Биохимический анализ крови. Здесь, прежде всего, определяют уровень амилазы, липазы, билирубина, АлАТ, АсАТ, щелочной фосфатазы, лактатдегидрогеназы (ЛДГ). При обострении воспалительного процесса все эти показатели превышают предельно допустимые значения.
- Биохимический анализ мочи для определения уровня диастазы. При обострении алкогольного панкреатита значение диастазы, по меньшей мере, в 5 раз превышает нормальный. Это позволяет говорить о дебюте или обострении заболевания.
- Ультразвуковое обследование брюшной полости. На сегодняшний день это золотой стандарт диагностики. Здесь можно увидеть диффузные изменения в поджелудочной железе (петрификаты, кальцификаты, участки повышенной и пониженной эхогенности, кисты и другие осложнения). Кроме того, УЗИ позволяет оценить состояние желчного пузыря и печени. Из-за анатомической и функциональной общности этих органов зачастую в них также присутствуют воспалительные или дегенеративные изменения.
- Компьютерная мультиспиральная томография (или магниторезонансная томография). С помощью этого обследования оценивают тяжесть заболевания, стадию алкогольного панкреатита. Определяют целостность структур поджелудочной железы, что в итоге позволяет решить вопрос об оперативном вмешательстве.
- Лапароскопическое вмешательство с целью определения целостности железы и степени её распада.
- При наличии экссудативного выпота в брюшной или плевральной полости проводится диагностическая пункция. Если в пунктате присутствует амилаза, то можно с уверенностью говорить о наличии у больного панкреатита.
При стабильном состоянии пациента госпитализируют в стационар, где в срочном порядке проводят лечебные мероприятия.
Если больной находят в тяжёлом состоянии, то его немедленно госпитализируют в отделение интенсивной терапии, где проводят круглосуточный мониторинг деятельности жизненно важных систем (дыхательной, сердечно-сосудистой). При развитии ДВС-синдрома назначается вливание свежезамороженной плазмы, кровезаменителей и гепарина. При умеренной гипоксии показаны ингаляции кислорода. При тяжёлой дыхательной недостаточности больного переводят на ИВЛ (искусственная вентиляция лёгких).
При алкогольном панкреатите боль носит затяжной характер, высокой интенсивности. Наиболее эффективны наркотические анальгетики, однако применение морфина противопоказано (он вызывает спазм сфинктера большого дуоденального сосочка). Препараты первой линии – промедол в сочетании с нестероидным противовоспалительным препаратом (Индометацин, Диклофенак и др.). Иногда при выраженных, некупирующихся болях применяется блокада нервных стволов и сплетений, иннервирующих поджелудочную железу.
Для подъёма артериального давления, борьбы с гипотензией и предотвращения шока всем больным алкогольным панкреатитом показано введение кровезаменителей. Коллоидные (Желатиноль, Реополиглюкин) и кристаллоидные растворы (Физиологический раствор, Дисоль, Ацесоль) вводят в объёме до 3-4 литров в сутки.
Для этого назначается антибиотики широкого спектра действия. Препараты выбора – цефалоспорины III поколения в сочетании с Метронидазолом. Такая комбинация перекрывает как грамм-положительную, так и грамм-отрицательную флору. Антибиотики вводят внутривенно, 2-4 раза в сутки.
Самый важный компонент консервативной терапии. В первые дни обострения всем больным с алкогольным панкреатитом показан полный голод. Это создаёт функциональный покой железе. Через 4-5 дней назначается щадящая диета (стол №5) с ограничением трудноперевариваемой, жирной, жареной, солёной и острой пищи. Полностью исключаются продукты, увеличивающие секреторную активность поджелудочной железы (алкогольные и газированные напитки, кофе, грибы, все виды орехов, свежий хлеб, сладости). В рацион вводят больше белковой пищи (нежирные сорта мяса и рыбы, крупы, кисломолочные продукты и напитки). Разнообразить питание можно овощами. Из фруктов показано употребление запечённых яблок или груш. Из напитков разрешаются отвары и чаи, кисель, компот из сухофруктов или ягод. Питание обязательно должно быть по часам, пять раз в день, небольшими порциями.
Соблюдение диеты – важный компонент лечения алкогольного панкреатита. Следовать принципам правильного питания нужно не только в стационаре, но и после выписки. Диета должна стать для больного своеобразным образом жизни. Это поможет предотвратить хронизацию воспалительного процесса или его очередное обострение, удлинит период ремиссии, облегчит симптомы хронического панкреатита.
Боль купируют комбинацией спазмолитика (Но-шпа, Папаверин, Платиффилин) с нестероидными противовоспалительными препаратами (Индометацин, Диклофенак и др.). При неэффективности этих препаратов показано введение Промедола или блокада нервных стволов и сплетений.
Также как при остром процессе, назначается голод, затем щадящая диета. Для полного обеспечения функционального покоя поджелудочной железе в лечение добавляют блокаторы протонной помпы (Омепразол или Омез) и гистаминоблокаторы (Ранитидин, Фамотидин).
Недостаток секрета поджелудочной железы компенсируют заместительной ферментной терапией. Для этого больному обязателен к употреблению препарат Креон (или Панкреатин) во время каждого приёма пищи. Он не содержит агрессивных желчных кислот, а концентрации пищеварительных ферментов хватает для переваривания поступающих продуктов питания.
Важно! Если после проведённого лечения больной всё также продолжает употреблять спиртные напитки, то излечение панкреатита не возможно ни при каких условиях. Только при полном отказе от спиртных и спиртосодержащих напитков может идти речь о выздоровлении и восстановлении функций поджелудочной железы.
При запущенных тяжёлых состояниях решается вопрос об оперативном вмешательстве. При этом проводится полная или частичная резекция органа. Операция показана при распаде поджелудочной железы или при возникновении следующих осложнений:
- Свищи (патологические ходы и каналы, соединяющие железу с другими органами).
- Кисты и абсцессы (на месте некротизированных участков образуются участки, заполненные жидкостью). Если жидкость не инфицирована, то эта полость называется киста, если инфицирована и заполнена гноем – абсцессом.
- Наличие раковой опухоли в поджелудочной железе, подтверждённая данными УЗИ, КТ или МРТ и лапароскопии.
- Закупорка главного или добавочного протока поджелудочной железы. В этом случае отток секрета затруднён, железа подвергается ежедневному аутолизу собственными ферментами, что представляет угрозу для жизни пациента.
Важный компонент профилактики – здоровый образ жизни, который предполагает полный отказ от курения и употребления спиртных напитков, особенно суррогатов алкоголя. На протяжении всей жизни нужно придерживаться принципов здорового питания: упор делается на белковую пищу, от употребления жирных, жареных и трудноперевариваемых продуктов питания отказываются. Каждый год следует проходить профилактическую консультацию у гастроэнтеролога. Эти простые, но эффективные советы, помогут избежать вам столь неприятного заболевания.
источник
Поджелудочная железа и алкоголь — сочетание несовместимое. По статистике Минздрава России, около 50% больных панкреатитом регулярно употребляют алкоголь. Под воздействием содержащегося в нем этанола железистая ткань заменяется более грубой. Протоки железы не могут полноценно выводить панкреатический сок. Он остается в ней и орган начинает переваривать сам себя.
Ферментная недостаточность поджелудочной железы означает, что ферменты (энзимы) не вырабатываются в нужном количестве. Пиво, водка, коньяк, вино, содержащие этанол и химические порошковые соединения, разрушают клетки поджелудочной железы. В результате уровень ферментов падает.
Это приводит к разладу всего пищеварительного цикла. Нарушается процесс расщепления и всасывания питательных веществ в кишечник. Человека начинают беспокоить метеоризм, тошнота и боли в животе. Если не прекращать употреблять алкоголь и не обращаться к врачу, влияние первопричины процесса продолжается. Больной теряет вес, появляется анемия, снижается иммунитет.
Под влиянием алкоголя клетки, вырабатывающие пищеварительный сок, разрушаются. В ответ на это поджелудочная железа начинает усиленно образовывать клетки соединительной ткани, которые закупоривают протоки органа, и ферменты вместо оттока в кишечник начинают всасываться в ткань железы. Это действие и вызывает воспаление.
От алкоголя страдают и эндокринные клетки поджелудочной железы (островки Лангерганса). Гормоны (инсулин, глюкагон, гастрин, соматостатин и панкреатический полипептид) не вырабатываются в нужном количестве, что влияет на углеводный обмен.
Нехватка углеводов (глюкоза, фруктоза) побуждает организм использовать белки, жиры. Нарушается нормальное функционирование организма, изменяется обмен веществ.
Распад жиров приводит к повышенному образованию кетонов – продуктов распада. Начинается отравление собственными отходами жизнедеятельности.
Болевые ощущения зависят от конкретного заболевания. При остром панкреатите боль сильная, резкая, некупируемая, в верхней части живота, реже – опоясывающая, в области спины. Болеть может от 3 дней до пары недель. Боль усиливается во время еды, в положении «лежа на спине», после употребления алкоголя (действие этанола в наглядном виде).
Кисты (врожденные образования) и псевдокисты поджелудочной железы (полости, образовавшиеся на месте воспалений или травм) болят «то тут, то там», по всей верхней части живота. Боль сопровождается чувством тяжести. Крупную кисту можно даже нащупать.
Опухоли поджелудочной железы характеризуются продолжительной, ноющей болью слева и в центре живота, в самой середине. Если человек ложится на спину, боль усиливается.
Алкогольная гипогликемия – следствие нарушения эндокринной функции поджелудочной железы. Нарушается процесс выработки инсулина, уровень глюкозы резко понижается. Это частое последствие запоев, когда человек более 3 дней употребляет большое количество (более 250 мл ежедневно) алкоголя и мало ест. Часто возникает на фоне воспаления поджелудочной железы – острого панкреатита.
При гипогликемии концентрация глюкозы в крови падает до 3 ммоль/л. Ощущаются нестерпимая жажда, сухость во рту, появляется одышка, повышается аппетит. Сердцебиение учащается, начинаются головокружение, дрожь в мышцах, неоднократная рвота, но живот не болит. Человек теряет сознание. Если уровень глюкозы в крови продолжает понижаться (2,7 ммоль/л и ниже), наступает гипогликемическая кома.
Разрушающиеся клетки не могут вырабатывать оптимальное количество ферментов (липазы, амилазы и протеазы) для полного расщепления пищи и ее переработки. Пищевой ком не переваривается полностью и пищеварительный процесс нарушается. Так вред от алкоголя сказывается на пищеварительной функции поджелудочной железы.
Диспепсические нарушения – проявления нарушения пищеварительного процесса. Это вздутие живота, тяжесть в желудке, неприятный привкус во рту, отрыжка, снижение аппетита, спазмы, тошнота, рвота. Самые распространенные нарушения после алкоголя –изжога, тошнота и отрыжка.
Появление изжоги говорит о том, что из-за закупоренных протоков кислотность желудочного сока повышена. Отрыжка – о застое пищи и повышенном газообразовании по той же причине. Тошнота говорит о недостаточном количестве ферментов пищеварения.
По сути, астенический синдром – это нехватка жизненных сил. Его симптомы: бессонница, сонливость, постоянная усталость, раздражительность, вялость, перепады настроения, снижение работоспособности.
Это происходит благодаря влиянию алкоголя на обменные процессы пищеварения. Поврежденные этанолом клетки поджелудочной железы не вырабатывают нужное количество ферментов и гормонов. Нехватка ферментов приводит к тому, что часть витаминов и микроэлементов из пищи не усваивается и вместо попадания в клетки просто выходит из организма. Нехватка гормонов поджелудочной железы приводит к тому, что углеводный обмен (выработка внутриклеточной энергии) нарушается. Это сразу же влияет на состояние вегетативной нервной системы.
Человек, регулярно употребляющий алкоголь, не сможет легко и быстро отказаться от своей привычки. Поэтому нужно стараться свести к минимуму разрушающее действие этанола и других токсичных веществ. Для этого нужно соблюдать несколько правил.
- Пить спиртное только после еды.
- В день употреблять не больше 50 мл спиртного.
- Легкие сухие вина – это меньшее из всех зол и лучший выбор.
- Полный отказ от острых, жареных и жирных блюд даже во время застолья.
Для защиты можно использовать и проверенные народные средства. Перед употреблением спиртного (лучше накануне) примите 3 ст. л. настоя кукурузных рылец. Его рецепт: 1 ч. л. растительного сырья + 250 мл кипятка. Можно выпить 2 ст. л. сиропа шиповника.
Полностью восстановить поджелудочную железу, продолжая употреблять алкоголь, невозможно. Этот орган восстанавливается долго и очень восприимчив к влиянию алкоголя. Если продолжать пить, все положительные эффекты от соблюдения диеты, режима питания и приема лекарств быстро сойдут на нет. Разрушение начнется с новой силой. В тяжелых случаях может даже понадобиться операция.
Восстановление поджелудочной железы требует внимательного отношения не только к своему питанию, но и к образу жизни. В первые 2–3 дня после застолья польза лечебного голодания неоценима. В первую неделю лучше всего питаться постными супами да жидкими кашами на воде.
Рекомендуется диета стол № 5. Питаться нужно небольшими порциями, 6 раз в день. Каши (гречневая, рис, овсяная, манная) нужно варить на воде. Свеклу, морковь, цветную капусту, картофель, лук и кабачок можно употреблять только в отварном виде. Под строгим запретом острые, жирные и жареные блюда, соления и кислые фрукты.
Из разрешенных продуктов – нежирные виды мяса (телятина, говядина, филе индейки, курица и кролик), галеты и подсушенный хлеб. Можно есть 1–2 яйца в день, нежирные (до 3,2%) молочные продукты, рыбу нежирных сортов. Из сладостей – мед, варенья, мармелад и зефир. Перед употреблением продуктов из этого перечня обязательно проконсультируйтесь с лечащим врачом.
Бесалол, Папаверин, Но-шпа снимут боль, снизят кислотность, уберут колики. Чтобы улучшить пищеварительную функцию поджелудочной железы, употребляйте желчегонные препараты – настои рябины или шиповника. Альмагель и Маалокс снимут диспепсические расстройства.
Чтобы восстановить пищеварительную функцию, можно принять ферментные препараты – Панзинорм, Мезим, Фестал. Перед принятием любых лекарственных и народных средств обязательно проконсультируйтесь с лечащим врачом!
Употреблять одновременно лекарства и алкоголь нельзя. Иначе риск появления побочных эффектов (которые есть у каждого лекарства) возрастает в несколько раз, может возникнуть даже отравление. Между приемом препаратов и алкоголя нужно выдержать минимум 2–3 часа.
Восстановить и защитить поджелудочную железу от влияния алкоголя помогут травяные сборы. Вот несколько рецептов.
2 чайной ложки посевной люцерны на 300 мл кипятка. Настаивать 30 минут и употреблять в течение дня небольшими глотками.
50 г корня одуванчика на 300 мл кипятка. Настаивается 2 часа, употреблять трижды в день по 100 мл перед едой. Также полезно трижды в день за час до еды съедать по 3–4 финика. Перед применением народных методов обязательно посоветуйтесь с лечащим врачом!
Чтобы вылечить поджелудочную железу от последствий употребления алкоголя, нужен комплексный подход. Это сочетание здорового образа жизни, диеты, приема препаратов традиционной и народной медицины. Но самое главное – свести употребление алкоголя к минимуму. Ваше здоровье – в ваших руках.
источник
Поджелудочная железа (панкреас) – один из важнейших органов человеческого организма, принимающий непосредственное участие в процессе пищеварения. Кроме этого, железа регулирует течение обменных процессов.
Алкоголь и поджелудочная железа – два несовместимых понятия. Панкреас даже полностью здорового человека дает весьма негативную реакцию, не говоря уже о поврежденной поджелудочной железе. Учеными давно доказано, что клетки этого органа намного чувствительнее к воздействию этанола, нежели естественного фильтра организма – печени.
Согласно данным медицинской статистики, примерно третья часть всех диагностированных хронических панкреатитов вызвана именно неумеренным употреблением спиртных напитков любой крепости.
Сбои в функционировании поджелудочной железы во многих случаях спровоцированы именно этанолом. Особую опасность для органа представляют продукты распада этилового спирта. Этанол после расщепления клетками печени трансформируется в особенно опасный ацетальдегид – вещество, снижающее способности клеток панкреаса к сопротивлению.
Под влиянием алкоголя происходит замещение функционирующих тканей железы рубцовой, что становится причиной нарушения процессов микроциркуляции крови. В итоге орган недополучает необходимые ему питательные вещества и испытывает кислородное голодание. Все это крайне негативно сказывается на общем функционале панкреаса.
Поджелудочная железа не предназначена для расщепления и утилизации алкоголя. И после проникновения в общий кровоток, этанол может провоцировать спазмирование сфинктера Одди и отек фатерова сосочка. В результате развивается застой пищеварительного сока внутри железы – формируется воспаление панкреаса. Заболевание известно под названием панкреатит.
Сложность сложившейся ситуации заключается в том, что даже небольшая доза алкоголя стимулирует продуцирование пищеварительных ферментов. В итоге железа, не имея возможности избавиться от сока, вынужденно переваривает саму себя.
При заболеваниях поджелудочной железы у человека формируется определенная симптоматика. Для острой формы панкреатита типичны:
- боли в верхней части живота, чаще всего опоясывающего характера;
- непрекращающаяся тошнота;
- рвота, после которой облегчения состояния не наступает.
При хроническом панкреатите поражение железы формируется в течение нескольких лет. Проходящие в органе патологические процессы становятся причиной многих нарушений. В частности, достаточно часто происходит сбой выработки инсулина, что приводит к развитию инсулинозависимого сахарного диабета.
Хроническую форму панкреатита сопровождают:
- боли в области подреберья;
- повышенное газообразование;
- частая тошнота;
- расстройство стула (диарея).
На фоне алкогольного панкреатита не исключено развитие и диабета второго типа, для которого типичен высокий сахар крови при достаточном количестве собственного инсулина. Одновременный прием сахаропонижающих препаратов с алкоголем может стать причиной сильного падения сахаров крови и наступления гипогликемической комы.
Негативное влияние алкоголя на поджелудочную железу проявляется таким серьезным осложнением, как развитие панкреонекроза. Для этого состояния, характеризующегося отмиранием тканей органа, типичен высокий показатель летального исхода.
Среди прочих осложнений, которые может вызывать алкоголизм, стоит отметить рак поджелудочной железы. Заболевание опасно практически полным отсутствием симптоматики. Признаки болезни появляются только после метастазирования и поражения других органов.
Симптомы заболевания достаточно специфичные и не заметить их невозможно. К таковым относят:
- значительное повышение температуры тела;
- синюшность кожи лица, живота в область проекции панкреаса;
- сильная рвота, не приносящая облегчения;
- усиленное газообразование;
- точечные кровоизлияния в области пупка – проявление нарушения микроциркуляции крови в поврежденном органе;
- зловонный понос с кусочками непереваренной пищи.
Основной признак приступа панкреатита и алкогольного в том числе – сильные, порой нестерпимые боли опоясывающего характера в верхней части живота. Начинается приступ внезапно, чаще всего после употребления алкоголя. Максимум боли достигает через 30 минут. Она становится сильнее, когда человек лежит на спине, и частично утихает, при вынужденном положении сидя с наклоном вперед.
Для панкреатита характерна потеря веса. Причиной становится недостаток продуцируемых пищеварительных ферментов, а также боязнь приема пищи. Довольно часто боли усиливаются именно после еды, особенно в сочетании с алкоголем.
Алкогольный панкреатит может осложняться:
- развитием механической желтухи;
- формированием свищей, кистозных образований;
- аденокарциномой панкреаса.
Если к развитию панкреатита человека привел алкоголь, то в лечении заболевания принимают участие несколько специалистов:
- нарколог;
- гастроэнтеролог;
- хирург;
- психотерапевт;
- эндокринолог.
Успешное лечение возможно лишь при полном отказе больного от употребления алкоголя любой крепости. Но и полное соблюдение этого требования не гарантирует полного излечения поджелудочной железы.
В основе терапии патологии лежит прием медикаментозных препаратов, способствующих:
- выводу скопившихся токсинов, поступающих в организм алкоголика вместе со спиртными напитками;
- устранению отечности панкреаса, снятию воспаления и восстановления функциональных способностей;
- снятие боли;
- нормализация процессов пищеварения и работы ЖКТ.
Лечение приступа алкогольного панкреатита проводится в условиях стационара. Первые двое – четверо суток больному необходимо соблюдение «голодной» диеты. Как правило, в этот период практикуется внутривенная подача питательных веществ и жидкости. После стабилизации состояния человеку назначается диета, которую он должен соблюдать в течение всей оставшейся жизни.
Многих людей, имеющих патологии панкреаса, интересует не как влияет алкоголь на орган, а какой допустимый минимум горячительных напитков будет для него безопасен. Медики в ответе на этот вопрос едины в своем мнении: при панкреатите либо иных заболеваниях панкреаса любое количество алкоголя – даже самого высокого качества – может стать причиной ухудшения состояния.
Если сравнивать возможности печени, способной расщеплять довольно большие объемы алкоголя, с поджелудочной железой, то предел последней равен нескольким глоткам. Панкреотоксическая доза для здорового человека равна 50 мл этанола в сутки. Крепость потребляемого напитка не важна.
Содержание этанола в наиболее популярных напитках:
- пиво (0,5 л) – 25, 5 мл;
- шампанское (0,75 л) – 90 мл;
- коньяк (0,5 л) – 200 мл.
Поджелудочная железа и алкоголь – совершенно несовместимы, и действие, оказываемое этанолом, сказывается на состоянии органа весьма негативно. Особенно в том случае, если у человека больной панкреас. Даже небольшое количество легкого алкоголя может вызвать обострение панкреатита и стать причиной развития серьезных осложнений.
источник






