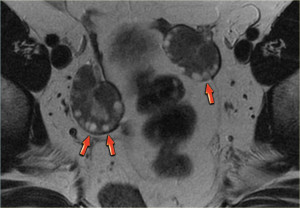
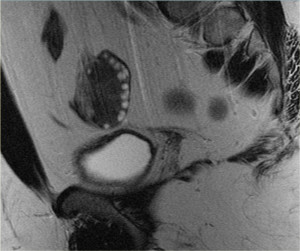
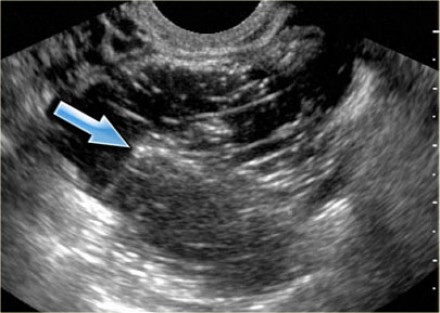
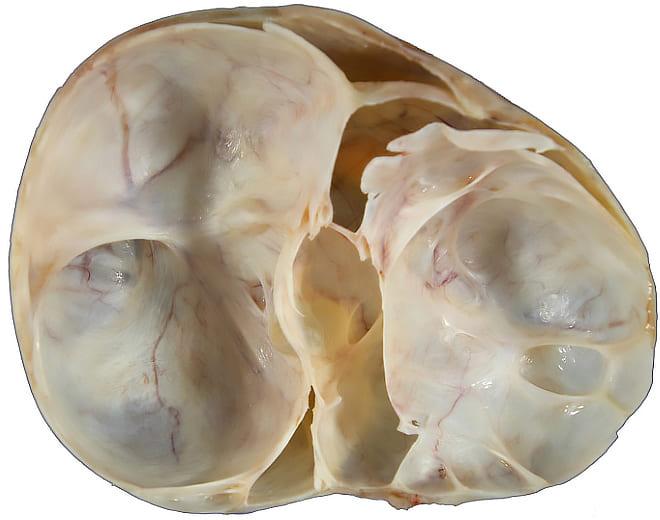
В статье рассмотрим муцинозную кисту яичника.
Если на определенном этапе овуляторного процесса в организме женщины происходит гормональный сбой, в яичнике может возникнуть доброкачественное образование в виде кисты, которая представляет собой своеобразный пузырь, наполненный жидким содержимым.
Кисты яичников бывают нескольких разновидностей:
- функциональные – лютеиновые и фолликулярные;
- эндометриоидные;
- дермоидные;
- параовариальные;
- серозные;
- муцинозные.
Некоторые кистозные формирования исчезают самостоятельно через несколько менструальных циклов либо медикаментозной терапии, другие требуют хирургического вмешательства.
Муцинозная киста яичника (цистаденома) представляет собой эпителиальную разновидность доброкачественной кисты яичника. Содержимое этого новообразования состоит из слизистой жидкости – муцина, который вырабатывается клетками эпителия. Подобная опухоль способна разрастаться до огромных размеров, на начальных стадиях развивается без особых симптомов и обнаруживается, как правило, на УЗИ или на приеме у гинеколога. При значительном увеличении в размерах опухоль проявляется тянущими болями, учащенным мочеиспусканием, ощущением тяжести в кишечнике, нарушением стула.
Основными отличительными признаками муцинозной кисты яичника являются:
- Овальная или круглая форма.
- Чаще всего — многокамерная структура, то есть наличие перегородок в кисте.
- Бугристая поверхность.
- Стремительный рост.
- Возможное достижение 40 см в диаметре.
- Такая киста встречается в примерно 20 % случаев.
- Возможное трансформирование в онкологическую опухоль.
Муцинозная киста яичника отличается предрасположенностью к перерождению в раковую опухоль. При ее обнаружении женщине требуется незамедлительное лечение.
Достоверную причину развития муцинозной кисты левого яичника либо правого может установить только специалист, однако предпосылки данного патологического процесса могут быть следующими:
- Гормональные нарушения в женском организме, спровоцированные отсутствием овуляции, ранним началом менструаций и т. д.
- Воспалительные процессы хронического характера в репродуктивных органах (аднексит, эндометриоз, воспаление тела матки, миома и т. д.).
- Нарушение обменных процессов, ожирение, сахарный диабет тоже могут быть причинами кисты.
- Прерывание беременности.
- Климактерические изменения.
- Наследственная предрасположенность генетической формы либо врожденная, формирующаяся на этапе развития эмбриона.
- Неправильное использование внутриматочных контрацептивов, некачественная установка спирали.
- Ослабление иммунной защиты.
Фото муцинозной кисты яичника может испугать не только слабонервных. Однако на начальных этапах возникновения данное заболевание может клинически себя не проявлять, и очень часто обнаруживается во время проведения планового УЗИ либо на приеме у врача-гинеколога. Симптомы развития этого доброкачественного образования проявляются по мере его роста и характеризуются следующими признаками:
- увеличение живота;
- ноющие, тянущие боли в центральной части живота, либо только с одной стороны, в районе яичника;
- затрудненное мочеиспускание, учащенные позывы к нему;
- постоянное ощущение полноты в кишечнике;
- возникновение запоров;
- тошнота;
- чрезмерная утомляемость, слабость.
При появлении подобной симптоматики следует обратиться к специалистам. Подобные клинические явления могут означать, что кистозное формирование уже достигло больших размеров и начинается сдавливание соседних органов и близлежащих кровеносных сосудов.
Лучший способ диагностировать данный патологический процесс на ранней стадии — профилактические осмотры у гинеколога 1 раз в полгода.
Помимо ультразвукового исследования и внешних симптоматических признаков, при диагностике используются следующие методы:
- проведение лабораторных исследований крови на определение онкомаркера СА-125;
- двуручное гинекологическое исследование зоны яичников;
- магнитно-резонансная или компьютерная томография.
Проведение диагностической лапароскопии является хорошим способом для окончательного установления разновидности доброкачественного образования.
Как и другие разновидности кист яичников, муцинозная киста может провоцировать следующие осложнения:
- развитие злокачественного процесса;
- бесплодие;
- перекрут ножки;
- самопроизвольный выкидыш;
- разрыв кистозного образования.
Вышеперечисленные осложнения могут быть вызваны следующими факторами:
- позднее диагностирование заболевания;
- тяжелые физические нагрузки;
- наступление беременности;
- психоэмоциональная перегрузка.
При возникновении такого новообразования яичника в большинстве случаев используется комплексный терапевтический подход, состоящий из двух этапов:
- оперативное удаление патологического новообразования;
- консервативное лечение в форме гормональной терапии.
Прежде чем назначить пациентке лечение, специалист должен провести гистологическую диагностику опухоли, т. е. убедиться в ее доброкачественности и исключить развитие онкологического процесса.
Перед операцией по удалению муцинозной кисты правого яичника либо левого пациентка проходит некоторые подготовительные процедуры и сдает ряд лабораторных анализов:
- общий и биохимический анализы крови;
- общий анализ мочи;
- исследование крови на определение онкомаркеров СА 125;
- исследования на ЗППП;
- мазок на микрофлору и цитологические исследования мазка из шейки матки;
- определение резус-фактора и группы крови;
- анализ на свертываемость;
- гинекологический осмотр влагалища посредством кольпоскопии;
- биопсию эндометрия.
Непосредственно перед проведением оперативного вмешательства необходимо:
- получить консультацию анестезиолога;
- очистить кишечник посредством клизмы;
- удалить волосы в паху;
- отказаться от приема питья и пищи.
Кроме того, очень важным аспектом предоперационной подготовки является психологический настрой пациентки. Нужно учитывать, что данная разновидность кистозных образований лечится только посредством удаления, и чем раньше это произойдет, тем меньше негативных последствий может быть для организма женщины.
Лапароскопическая операция считается одной из наименее травматичных разновидностей хирургического вмешательства. Работа при этом идет с применением тонких инструментов и небольшой видеокамеры, которые внедряются в брюшную полость сквозь незначительные разрезы на теле.
Вся манипуляция проходит под общей анестезией. Подобным способом можно удалять даже новообразования больших размеров. Перед извлечением опухоль помещается в герметичную упаковку, опорожняется в ней и только после этого извлекается наружу. Состояние пациентки контролируется на протяжении всего оперативного лечения.
Преимущество данной методики заключаются в следующем:
- через пару часов после вмешательства женщина может ходить, принимать пищу;
- через три дня после манипуляции при положительной динамике пациентку выписывают домой.
Процесс реабилитации после хирургического лечения муцинозной кисты правого яичника либо левого занимает, как правило, не более месяца. Небольшие разрезы на теле заживают очень быстро, что минимизирует риск инфицирования ран. При необходимости женщине назначается прием антибактериальных медикаментозных средств.
Общие рекомендации больным на этапе реабилитации:
- исключить чрезмерные физические нагрузки, в т. ч. спортивные тренировки;
- не поднимать тяжелые предметы;
- ограничить употребление спиртных напитков и трудно усваиваемой пищи;
- в некоторых случаях врачи рекомендуют пациенткам ношение послеоперационных поясов – бандажей.
В случае молодых нерожавших женщин может быть проведено органосохраняющее лечение. Если опухолевое новообразование на яичнике не перешло в онкологическую стадию, то сохранение репродуктивных функций яичника возможно. В подобном случае прогноз для проведения хирургических процедур весьма благоприятен.
Женщинам в климактерический период проводится полное удаление матки и ее придатков. Восстановление после подобной операции занимает приблизительно 2 месяца.
Во избежание рецидивов всем пациенткам рекомендуется прохождение профилактического осмотра.
Во время беременности существенно повышается риск роста или перекрута данного патологического новообразования. Плановая операция по удалению такой опухоли в данной ситуации в большинстве случаев помогает избежать массы осложнений.
Доброкачественная опухоль муцинозного вида во время беременности может спровоцировать самопроизвольный выкидыш. Поэтому перед зачатием рекомендуется пройти обследование, а в случае необходимости — лечение.
источник
Муцинозная цистаденома яичника это одно из доброкачественных яичниковых опухолей (кистом), по строению похожих на кисту – капсулу с оболочкой из клеток эпителия и внутренней полостью с вязким слизистым содержимым – муцином.
Клетки оболочки цистаденомы способны к пролиферации (разрастанию), что отличает ее от кисты, которая растет только из-за увеличения объема внутреннего секрета. Патология носит и другой, нередко встречающийся медицинский термин – псевдомуцинозная кистома.
- не рассасывается под действием медикаментов и домашних средств, удаляется только путем операции;
- капсула чаще состоит из нескольких камер;
- способна быстро разрастаться до 40 – 50 см, а по массе достигать 10 – 15 кг;
- имеет округлую форму, неровную поверхность, плотную структуру;
- часто соединяется с яичником «ножкой», становится подвижным и легко смещается;
- встречается у 15 – 20 пациенток из ста, имеющих кистому;
- диагностируется у женщин старше 30 лет, но чаще в период постменопаузы;
- способна малигнизироваться (перерождаться в раковую опухоль) у 3 – 8% женщин;
- обычно образуется на одном яичнике, но при развитии ракового процесса поражает обе половые железы;
- нередко сращивается со смежными органами.
Муцинозная киста яичника долгое время может расти, не давая заметных симптомов даже при выраженном увеличении.
Небольшую болезненность в животе пациентки часто связывают с предменструальным синдромом, воспалением придатков, кишечными расстройствами и принимаются за самостоятельное лечение домашними средствами. Это усугубляет течение болезни, нередко вызывая тяжелые осложнения или раковые видоизменения тканей.
Если псевдомуцинозная кистома 30 – 50 мм, могут наблюдаться:
- небольшие тянущие боли по всей нижней части живота или на одной стороне;
- болезненность в области поясницы, крестца;
- общее недомогание, раздражительность.
При этом менструальный цикл и работа смежных органов не нарушается.
Увеличение образования приводит к таким проявлениям, как:
- более интенсивные боли, тяжесть и ощущение инородного тела в животе;
- расстройство мочеиспускания в форме частых позывов;
- нарушение перистальтики кишечника в виде запоров (иногда – диареи);
Эти признаки вызваны увеличением псевдомуцинозной кисты яичника, смещением соседних органов, включая кишечник и мочеточники с мочевым пузырем.
Если муцинозная цистаденома продолжает расти, она пережимает крупные венозные и лимфатические сосуды, сдавливает нервные узлы, матку и половые железы.
Этот патологический процесс ведет:
- к нарастанию болей по всей брюшине, в паху, крестце и пояснице;
- к выраженному нарушению функции кишечника и мочевого пузыря, воспалительным процессам;
- к расстройству работы яичников и менструального цикла;
- к появлению отеков на ногах, набуханию и расширению вен;
- к одышке и учащенному ритму сердца;
- к увеличению объема брюшной полости и выпиранию стенки живота над пораженным яичником.

Как и другие виды кистом, муцинозная киста яичника может привести к критическим состояниям, угрожающим жизни. Осложнения могу наступить после нагрузок (спорт, таскание тяжелых сумок, активный секс).
- Перекручивание «ножки» кистомы (даже небольшой), связывающей ее с половой железой. При этом отграниченный от кровотока участок начинает отмирать (некроз).
- Ущемление или перфорация (разрыв) кистозной капсулы с излитием муцина в полость брюшины и ее воспалением.
- Нагноение вследствие проникновения микробов из очагов воспаления с кровью или лимфой.
- Кровоизлияние в камеры муцинозной кисты.
Базовые симптомы, характерные для этих неотложных состояний:
- очень сильные, часто невыносимые боли;
- рвотные приступы, повышение температуры до высоких цифр;
- жесткость брюшной стенки;
- учащение пульса, потливость, паника;
- резкое падение давления, бессознательное состояние.
Без неотложной помощи развивается внутреннее кровотечение, перитонит (воспаление брюшины), шоковое состояние и кома.
Спасение жизни зависит от своевременно проведенной экстренной операции.
Следует понимать, что при небольшом угле перекрута ножки, симптомы выражены не так остро. После разрыва капсулы муцинозной кистомы боль на время может стихать, создавая ложное чувство облегчения. Нагноение и некроз могут не дать острой боли активно проявиться в виде тяжелой интоксикации с высокой температурой и рвотой.
Учитывая такие особенности, не следует приниматься за самолечение муцинозной кисты, а незамедлительно вызывать бригаду скорой помощи.
Точные причины зарождения и развития цистаденом, включая муцинозную форму, пока исследуются. Среди провоцирующих болезней, состояний и факторов медики выделяют следующие:
- сбой в секреции половых гормонов, связанный с нарушениями функционирования яичников, гипоталамуса, гипофиза, щитовидной железы;
- инфекционные и воспалительные процессы в репродуктивных органах;
- венерические инфекции;
- наследственная предрасположенность;
- гинекологические и акушерские хирургические манипуляции;
- аборты, выкидыши, осложненные роды;
- ранние первые месячные, раннее и позднее наступление климакса;
- период менопаузы, когда резко снижается выработка гормонов;
- пониженная иммунная защита.
При разрастании псевдомуцинозная цистаденома легко определяется через брюшную стенку во время гинекологического обследования, как крупное, подвижное, бугристое образование.
Муцинозная цистаденома диагностируется следующими методами:
- УЗИ органов малого таза, включая матку с придатками. Распознается достаточно легко по наличию перегородок, неровной поверхности, густоте внутреннего экссудата. Определяют размеры, структуру, длину ножки, связь с другими органами, наличие образования на другом яичнике.
- КТ и МРТ (томография), позволяющая подтвердить тип кистомы, подробнее исследовать саму кисту и смежные органы, лимфатические узлы, выявить степень влияния опухоли на соседние ткани, исключить или подтвердить вероятность нагноения.
- Анализ крови на уровень белка CA-125, являющегося маркером (сигнализатором) онкологических процессов. Нормальное содержание белкового соединения обычно не больше 35 Ед/мл.
- При крупной муцинозной кистоме проводят гастроскопию и колоноскопию, чтобы исключить повреждение кишечника и желудочного тракта.
В некоторых случаях при выявлении муцинозной цистаденомы назначают гормональные препараты, тормозящие ее рост. Но в большинстве случаев это затягивает процесс терапии, поскольку опухоль не реагирует на лечение лекарственными средствами, главный метод избавления от нее – хирургическое удаление.
- Чем меньше муцинозная кистома, тем быстрее и легче проводится операция, которая не затрагивает половые железы и матку и не влияет на способность пациентки зачать и выносить ребенка.
- Молодым пациенткам, желающих иметь детей (при условии доброкачественного характера опухоли) оставляют оба яичника.
- Половые железы, придатки и матку удаляют вместе с кистомой только в случае злокачественного процесса.
- Женщинам в менопаузе рекомендуется проведение двусторонней овариэктомии (удаление половых желез), чтобы максимально обезопасить пациентку от развития на них раковых опухолей.
- Удаление муцинозной кисты при беременности стараются не делать до родов. Но если псевдомуцинозная цистаденома растет, она способна сдавить или сместить матку, нарушить развитие плода, поэтому после 16 недели гестации ее удаляют. Если же речь идет об экстренных осложнениях, то в этом случае спасают жизнь матери, выполняя иссечение кистомы на любом сроке.
Основные методы: лапароскопия (операция, проводимая через маленькие разрезы на брюшной стенке) и лапаротомия (полостная операция по удалению кисты яичника). Выбор определяется размером цистаденомы, наличием осложнений, объемом удаляемых тканей, характером опухоли (доброкачественная или раковая).
источник
Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
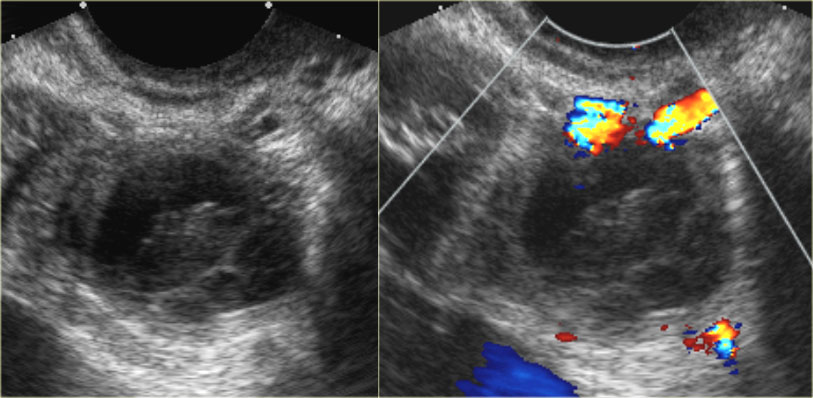
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
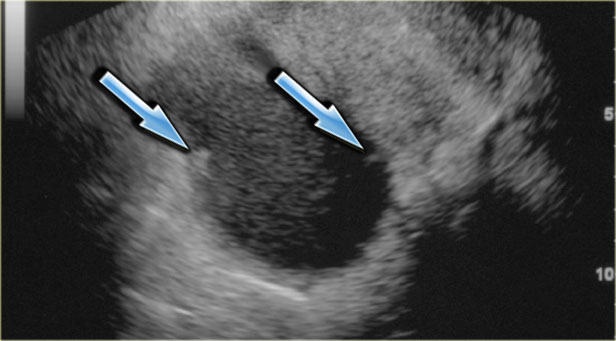
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
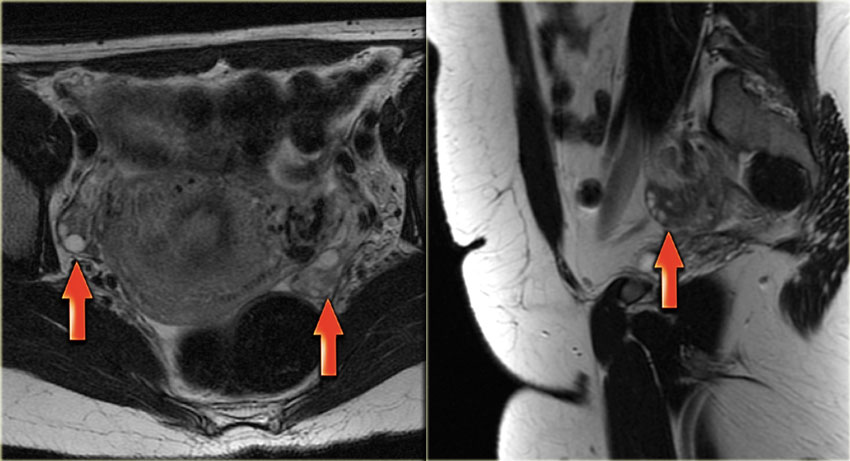
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
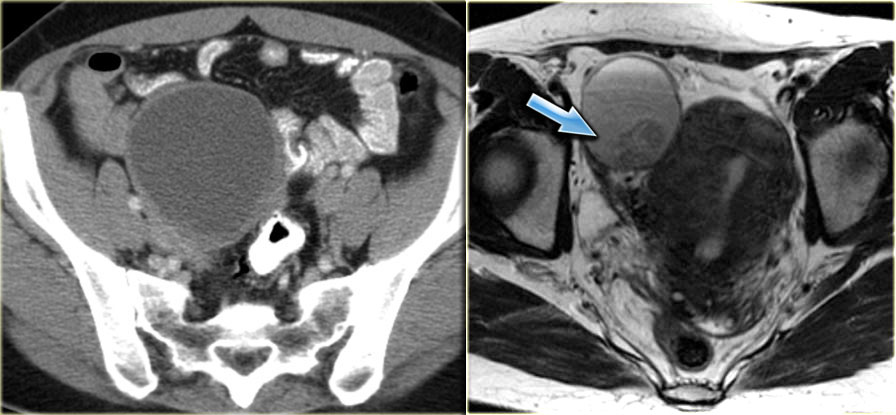
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник
Муцинозная киста яичника (другое название муцинозная цистаденома) – эпителиальная разновидность доброкачественного новообразования под названием киста яичника. Муцинозное содержимое кисты состоит из слизеобразной жидкости – муцина, вырабатываемого клетками эпителия. Эта опухоль способна вырастать до огромных размеров, на ранних стадиях развивается бессимптомно и обнаруживается на УЗИ или у гинеколога. При увеличении проявляется в виде тянущих болей, частого мочеиспускания, ощущения полного кишечника, запорами.
Яичники являются важнейшими женскими органами. Именно в них происходит образование яйцеклетки. Если на каком либо этапе овуляции в организме происходит сбой, то в яичнике может появиться доброкачественное образование – опухоль, киста. Она представляет собой органический пузырь, наполненный различным содержимым. Киста яичника бывает нескольких видов:
- Функциональная. Сюда входят фолликулярная и лютеиновая кисты
- Эндометриоидная
- Дермоидная
- Параовариальная
- Серозная
- Муцинозная
Некоторые виды исчезают сами через 2-3 цикла либо после медикаментозного лечения, другие же требуют исключительно хирургического вмешательства.
Отличительными признаками данного вида считаются:
- Овальные или круглые формы
- Обычно многокамерная структура, перегородки
- Бугристая поверхность
- Быстрый рост
- Возможно достижение размеров в 30-40 см в диаметре
- Данный подвид встречается в 15-20% случаев
- Возможно трансформирование в раковую опухоль
Муцинозная киста яичника имеет склонность к перерождению в злокачественную опухоль. Поэтому требует незамедлительного лечения.
Цистаденома является разновидностью кистозного изменения яичника и имеет несколько подвидов:
- Папиллярная (сосочковая) – самый опасный подвид, чаще других переходит в злокачественное состояние и способен поражать соседние органы.
- Серозная – обычная доброкачественная опухоль, редко переходящая в раковую. Может значительно увеличиться в размерах без должного лечения, что приводит к сдавливанию соседних органов и вызывает болевые ощущения.
- Муцинозная – также способна перерождаться в злокачественную, имеет несколько отделов (камер) и заполняется слизистой жидкостью. Склонна к быстрому росту и поражению обоих яичников. Немного чаще встречается муцинозная киста правого яичника.
Точную причину может установить только врач, но предпосылки могут быть следующие:
- Гормональные нарушения в организме женщины, вызванные ранним началом менструаций, отсутствием овуляции и т.д.
- Хронические воспалительные процессы в репродуктивных органах (эндометриоз, аднекситы, воспаление матки, миомы и т.д.)
- Нарушен обмен веществ, ожирение, диабет
- Искусственное прерывание беременности — аборты
- Климакс
- Предрасположенность, передающаяся генетически либо врожденная форма, образующаяся на этапе развития эмбриона
- Ослабленный болезнями иммунитет
- Неверное применение внутриматочных контрацептивов, неправильная установка спирали
Муцинозная цистаденома яичника — причины появления
На ранних стадиях болезнь может никак себя не проявлять и обнаружить ее возможно только на УЗИ либо на приеме гинеколога. Симптомы проявляются с ростом новообразования и проявляются в следующем:
- Увеличение живота пациентки
- Тянущие, ноющие боли внизу живота либо сбоку (там, где яичники)
- Проблемы с мочеиспусканием, учащенные позывы
- Постоянное чувство полного кишечника
- Запоры
- Тошнота
- Слабость
При появлении подобных симптомов следует незамедлительно обратиться к специалистам. Подобная симптоматика может означать, что киста уже достигла больших размеров и начинает сдавливать соседние органы.
Лучший способ диагностировать болезнь на ранней стадии – профилактические осмотры у врача-гинеколога не реже 1 раза в полгода
Кроме УЗИ и внешних симптоматических проявлений для диагностики применяются следующие методы:
- Двуручный гинекологический осмотр области яичников
- Сдать анализы на определение уровня онкомаркера СА-125 в крови
- Магнитно-резонансная (МРТ) или компьютерная томография (КТ)
- Проведение диагностической операции лапароскопическим способом для окончательного определения вида опухоли.
Как и другие виды кист, муцинозная подвержена следующим осложнениям:
- Озлокачествление
- Перекрут ножки
- Бесплодие
- Выкидыш
- Разрыв капсулы
Перекрут ножки кисты яичника
Осложнения могут быть вызваны:
- Поздним диагностированием болезни
- Тяжелыми физическими нагрузками
- Беременностью
- Стрессом
В большинстве случаев применяется комплексный подход, состоящий из двух ступеней:
- Удаление новообразования
- Консервативное лечение в виде гормональной терапии
Прежде чем приступить к лечению, киста требует гистологической диагностики, т.е. врач должен убедиться в ее доброкачественности и исключить онкологию.
Перед удалением муцинозной кисты пациентке требуется пройти подготовительные процедуры и сдать ряд анализов:
- Анализ крови
- Биохимический анализ крови
- Общий анализ мочи
- Анализы онкомаркеров СА-125
- Анализ на ЗППП (заболевания, передающиеся половым путем)
- Мазок на флору и цитология мазка шейки матки
- Анализ крови на резус-фактор
- Анализ крови на свертываемость
- Осмотр влагалища методом кольпоскопии
- Биопсия эндометрия (при необходимости)
Непосредственно перед операцией нужно:
- Написать разрешение на проведение операции
- Проконсультироваться с анестезиологом
- Очистить кишечник клизмой
- Сбрить волосы в паху
- Воздержаться от питья
Не менее важна и психологическая подготовка пациентки к операции. Нужно учесть, что данный вид кисты лечится только удалением, и чем раньше это сделать, тем меньше последствий будет для организма. Чтобы меньше переживать перед операцией обращайтесь к проверенному врачу, спросите совета у близких, знакомых, прочитайте отзывы о врачах и клиниках своего города в интернете. Это придаст уверенность в себе.
Проведение лапароскопии муцинозной кисты яичника
Лапароскопия – это один из наименее травматичных видов хирургического вмешательства. Работа идет с помощью особых тонких инструментов и миниатюрной видеокамеры, которые вводятся в брюшную полость через небольшие разрезы (около 1 см).
Вся процедура проходит под общим наркозом. Таким способом можно удалять даже большие образования. Перед извлечением киста помещается в герметичный пакет, опорожняется в нем и после этого извлекается. Состояние больного контролируется на всем протяжении операции.
Преимущество лапароскопии перед полостной операцией очевидны:
- Уже через пару часов после операции пациентка может ходить, есть, пить
- В течение 3 дней после процедуры при положительной динамике можно выписываться домой
Весь процесс реабилитации обычно занимает не более месяца. Небольшие разрезы заживают быстро, минимизируя риск инфицирования. При необходимости назначают прием антибиотиков.
Общие рекомендации пациентам:
- Исключить тяжелый физический труд
- Занятия спортом
- Поднятие тяжестей
- Упражнения на пресс
- Ограничить потребление тяжело усваиваемой пищи и алкоголя
- Иногда рекомендуется ношение послеоперационного пояса – бандажа.
В случае молодых женщин, которые еще не рожали, может быть проведена органосохраняющая операция. Если опухолевое новообразование не перешло в злокачественную стадию, то возможно сохранение репродуктивной функции яичника. В таком случае прогноз для проведения операции благоприятный.
Женщинам после климакса проводят удаление матки и придатков.
Восстановление после операции занимает период около 2 месяцев. Во избежание рецидива прохождение профилактических осмотров является обязательным.
Во время вынашивания беременности существенно возрастает риск роста или перекрута новообразования. Плановая операция по резекции образования в большинстве случаев позволяет избежать осложнений.
Доброкачественная опухоль муцинозного типа во время беременности может привести к выкидышу. Поэтому рекомендуется перед оплодотворением пройти полное обследование и, при необходимости, лечение.
источник
Муцинозная киста яичника – доброкачественная патология, встречающаяся у женщин любого возраста. Характеризуется активным ростом и высокой вероятностью достижения крупных размеров. Для ее устранения обычно назначается хирургическое вмешательство. Медикаментозному лечению патология не поддается.
Данное образование представляет собой желеобразную массу, покрытую гладкой капсулой. Последняя состоит из цилиндрических клеток. Внутри опухоли содержится множество камер, в каждой из которых находится густая слизь. Из-за такого строения она способна быстро расти и поражать соседние органы.
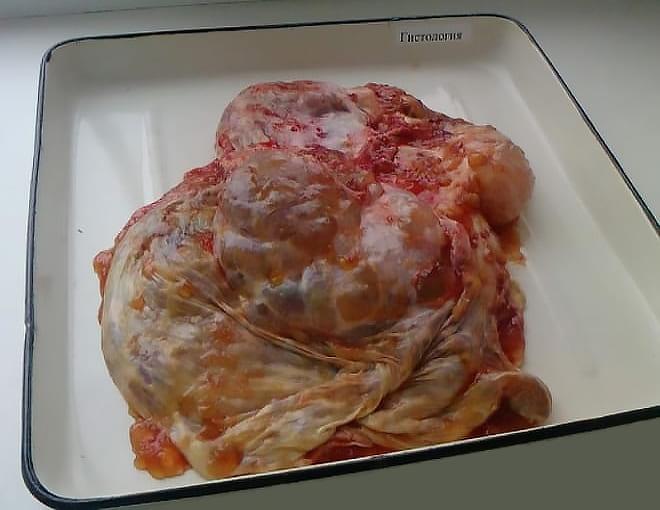

Муцинозная киста яичника уникальна за счет множества камер со слизистым содержимым. Она имеет свои особенности:
- быстрый рост за счет стремительного увеличения объема густой слизи — муцина;
- стойкость к медикаментам и народным средствам;
- способность достигать диаметра 40-50 см;
- возможность соединения с яичником с помощью ножки, что делает опухоль подвижной и может привести к ее перекруту;
- вероятность перерождения в рак не превышает 3-8%;
- поражение только одного из придатков;
- относится к 15-20% всех обнаруженных кистом;
- способна прорастать в соседние органы и ткани.
Патология может возникать в любом возрасте. Тем не менее чаще всего она диагностируется у женщин 35-50 лет.
Муцинозная киста яичника склонна к быстрому росту, не сопровождающемуся сильными симптомами. Дискомфорт обычно путают с болезнями кишечника или воспалительным процессом в половых органах. Поэтому опухоль редко обнаруживают на начальном этапе ее развития.
Признаки при размерах патологии не более 5 см:
- тянущие боли внизу живота, которые могут локализоваться с одной из сторон;
- периодическое проявление болевого синдрома в пояснице и крестце;
- общая слабость.
С увеличением диаметра опухоли симптомы усиливаются:
- повышение интенсивности болевого синдрома;
- ощущение инородного тела в нижней части живота;
- учащение мочеиспускания;
- запоры или диареи;
- сбои менструального цикла.

Нарушенное кровообращение негативно сказывается на работе сердца и сосудистой системы. Это приводит к перепадам давления, ускорению ЧСС.
Точных причин развития муцинозной кисты придатков не обнаружено. Ее появлению могут способствовать некоторые патологии:
- воспалительные заболевания половых органов;
- генетическая предрасположенность;
- сбои менструального цикла;
- гормональный дисбаланс;
- наступление климакса;
- низкий уровень иммунитета;
- раннее начало менструаций;
- инфекционное поражение половых путей;
- перенесенные хирургические гинекологические операции;
- последствия родов, абортов, выкидышей.
К факторам, предрасполагающим к образованию муцинозной опухоли, можно отнести любые заболевания яичников. Вероятность развития новообразований выше при нарушении их функций, инфекционном или воспалительном поражении.
При обнаружении псевдомуцинозной кистомы прогноз благоприятен. Вероятность ее перерождения в злокачественное образование минимальна, как и риск ее повторного возникновения. При достижении ею крупных размеров требуется удалить яичник, но беременность возможна при сохранении другого придатка и матки.
Прогноз папиллярной муцинозной кисты яичника значительно хуже. Она обладает высокой степенью злокачественности и быстро прорастает в другие органы и ткани. Это затрудняет ход операции и иногда делает невозможным полное удаление новообразования. Для улучшения прогноза применяется химиотерапия.
Консервативное лечение муцинозной кисты яичника малоэффективно. Оно может применяться только при малых ее размерах и при низком риске перерождения в злокачественное образование. Медикаменты назначаются в случае следующих патологий:
- гормональный сбой;
- дисфункция яичников;
- воспалительные процессы в придатках;
- наличие инфекций и грибков в половых путях.
Часто консервативное лечение муцинозной кисты левого или правого яичника сочетается с оперативным вмешательством. Оно рекомендуется в большинстве случаев обнаружения данного заболевания. Раннее проведение операции позволяет предотвратить развитие онкологии, дальнейший рост опухоли, поражение близлежащих органов и тканей.
Для проведения хирургического вмешательства следует тщательно подбирать специалиста. Неаккуратное удаление образования способно привести к попаданию содержимого кисты в брюшную полость.
Существует несколько видов операций, с помощью которых удаляется патология. Они подбираются с учетом возраста пациентки, размеров опухоли, степени ее злокачественности и необходимости экстренного вмешательства.
Применяется на начальных стадиях заболевания. Противопоказания к ее проведению – течение онкологического процесса, воспаление половых органов. Выполняется путем введения специального шприца, отсасывающего содержимое опухоли. Пустая капсула образования наполняется этиловым спиртом, что в последствии приводит к полному исчезновению патологии.
Пункция для устранения муцинозных образований применяется редко в связи с неудобством проведения операций из-за большого количества капсул в опухоли.

В процессе проведения лапароскопии обычно удаляется только сама киста. Удаление части яичника требуется реже. При необходимости полного устранения придатка используется полостная операция.
Полостная операция отличается наиболее полным обзором внутренних органов. Показания к проведению:
- большой размер муцинозной кисты левого или правого яичника;
- наличие злокачественного процесса;
- необходимость удаления половых органов;
- перекрут ножки образования или придатка;
- разрыв яичника или его опухоли.
При наличии непрекращающегося кровотечения при лапароскопии операция переходит в лапаротомию.
Срок реабилитации после полостной операции продолжительнее, чем после лапароскопии или пункции. Это объясняется наличием большого шва на брюшной полости. При удалении крупного образования другие органы постепенно возвращаются на свое привычное место. При устранении придатков в периоде восстановления женщине необходимо принимать гормональные средства.

Крупная муцинозная киста левого яичника, как и правого, удаляется сразу после обнаружения. Растущий плод будет сдавливать образование и другие органы, что может привести к тяжелым для здоровья матери последствиям. Срочному удалению подлежит и злокачественная опухоль.
Для предотвращения подобных состояний необходимо проверить женское здоровье на наличие патологий еще на этапе планирования беременности.
Определенных способов предупреждения развития муцинозной кисты не существует. Для того, чтобы снизить риск возникновения патологии, женщине нужно следить за своим самочувствием. Специалисты рекомендуют следующее:
- посещение гинеколога 2 раза в год;
- использование барьерных методов контрацепции;
- отказ от приема медикаментов без назначения врача;
- срочное прохождение диагностики при подозрении на возникновение патологий половой сферы;
- организация полноценного отдыха.
Для укрепления здоровья можно воспользоваться услугами санаторно-курортных организаций. Это позволит устранить небольшие отклонения в состоянии органов и систем, хорошо отдохнуть, избавиться от стресса.
Муцинозная киста – патология, требующая применения хирургического вмешательства. Обычно она удаляется при проведении лапароскопии или полостной операции. При ее раннем обнаружении высок шанс сохранить весь яичник или его часть. Прогноз заболевания благоприятен при отсутствии онкологического процесса.
источник