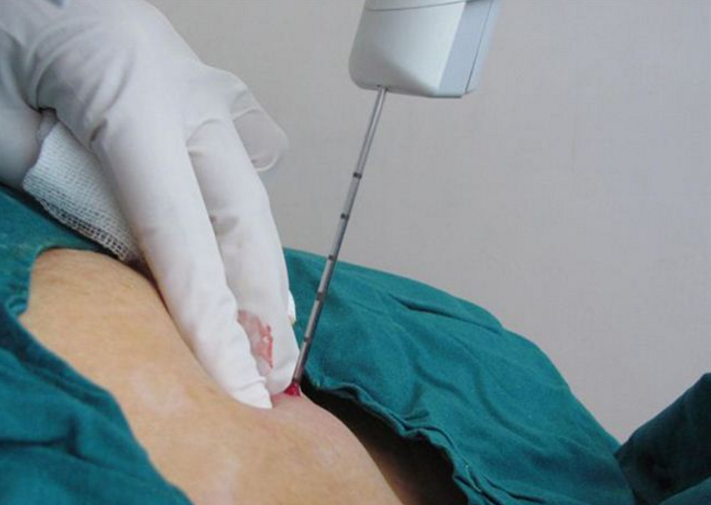
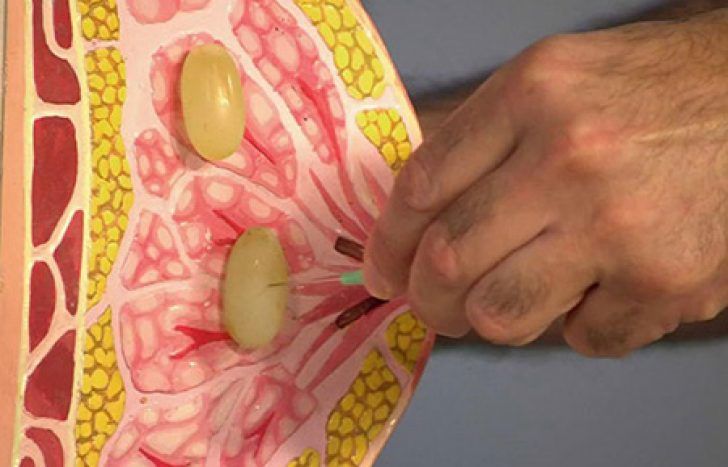
Заболевания женских половых органов могут вызывать серьезные нарушения их функций и даже бесплодие. Далеко не всегда удается диагностировать те или иные структурные патологии на ранних стадиях, поскольку многие заболевания матки и яичников протекают бессимптомно.
Также бессимптомное течение характерно для кист матки. Эти образования обычно не опасны и редко нарушают течение менструальных циклов, однако иногда требуется удаление кисты на шейке матки.
Киста – это патологическая полость, имеющая стенки и содержимое
Киста шейки матки – это маленькое неклеточное доброкачественное образование, формирующееся на поверхности слизистой оболочки. Такие кисты обычно заполнены слизью, которая выделяется железами шейки матки для защиты от патогенных микроорганизмов и очистки органа от разрушенной ткани.
Доброкачественные новообразования слизистой оболочки матки чрезвычайно распространены среди половозрелых женщин и редко вызывают опасные осложнения.
Матка является вторичным половым органом женщин, заканчивающим свое формирование в процессе полового созревания. Матка связана с яичниками и влагалищем единым репродуктивным трактом. Стенки органа образованы мышечной и слизистой тканью. Гладкие мышцы матки обеспечивают процессы расширения органа после зачатия.
- Дно матки – верхняя часть, расположенная выше маточных труб.
- Тело матки – место имплантации.
- Шейка матки – нижняя часть органа, связанная с влагалищем. Эта структура функционально отличается от других частей матки.
Главной функцией матки является обеспечение оплодотворения и вынашивания ребенка. Благодаря гормональному влиянию также обеспечивается поддержание менструальных циклов, необходимых для подготовки к имплантации зародыша. Менструальные кровотечения обусловлены разрушением части слизистой оболочки матки после овуляции.
Многие заболевания матки могут вызывать временное или постоянное бесплодие, однако кисты шейки матки редко ассоциируются с подобным риском. Тем не менее важно провести диагностику для исключения других заболеваний, имеющих схожие признаки.
Спровоцировать развитие кисты могут самые разные причины и факторы
Точные причины образования кист шейки матки до сих пор неизвестны. Предполагается, что огромное количество внешних и внутренних факторов могут вызывать такое заболевание. Чаще всего кисты обнаруживаются после родов. Неклеточный характер содержимого кист не предполагает злокачественного перерождения.
Шейка матки покрыта столбчатым эпителием, состоящим из удлиненных и цилиндрических клеток с реснитчатыми утолщениями. Функция ресничек таких клеток связана с перемещением слизи, секретируемой мелкими железами слизистой оболочки. Также в функции эпителия входит продвижение яйцеклетки в матке.
Рост новой ткани поверх этого эпителия может блокировать выводные протоки слизистых желез и таким образом провоцировать образование кист. Таким образом, кисты шейки матки являются скоплением слизи в крошечных подслизистых карманах матки.
Зачастую у пациенток обнаруживают сразу несколько кист.
- Обструкция протоков слизистых желез вследствие инфекционно-воспалительного процесса. На фоне воспаления железы выделяют большое количество секрета для удаления пораженных клеток из органа и поддержания нормальной работы эпителия. Из-за таких процессов повышается вероятность закупоривания протоков и формирования подслизистых карманов со слизью. Под влиянием инфекций возможно также наличие гноя в кистах.
- Механическое повреждение тканей в области матки во время родов, аборта, гинекологических процедур и хирургических вмешательств.
- Гормональные изменения, возникающие из-за естественных физиологических процессов у женщин (беременность, менопауза) и из-за различных заболеваний, связанных с эндокринными железами.
- Инфекции, передающиеся половым путем.
- Неоплазия матки.
Разрушение шейки матки у многих женщин в период менопаузы является наиболее частой причиной образования кист. Кроме того, женщины с воспалением шейки матки (цервицитом) чаще имеют кистозные образования в органе.
Цервикальные кисты настолько распространены, что рассматриваются многими врачами в качестве варианта нормальной анатомии. Забор образца ткани кисты позволяет исключить другие заболевания.
Диагностировать патологию можно с помощью УЗИ
Симптоматика зависит от размера и количества кист шейки матки. Мелкие кисты обычно не вызывают симптомов, однако крупные образования, размером до 4 сантиметров в диаметре, могут влиять на менструальный цикл и провоцировать более интенсивное кровотечение.
Если кисты появились на фоне воспалительных и инфекционных заболеваний, возможны гнойные выделения. Тем не менее в большинстве случаев кисты не вызывают боли в нижней части живота, дискомфорта и другие признаки заболеваний матки. Врачи обнаруживают болезнь случайно во время скрининга или диагностики другой патологии.
Кисты шейки матки редко диагностируются при непосредственном подозрении на такое заболевание. Обычно женщины приходят к гинекологам с жалобами на дискомфорт, нарушение менструального цикла и сильное кровотечение. Также кисты обнаруживаются случайно.
Методы диагностического исследования:
- Стандартное гинекологическое обследование шейки матки. Инструментального осмотра, называемого кольпоскопией, может быть достаточно для постановки точного диагноза.
- Ультразвуковое исследование – метод визуализации матки с помощью воздействия высокочастотных звуковых волн. Наблюдение органа в режиме реального времени часто позволяет обнаружить подозрительные изменения.
- Компьютерная и магнитно-резонансная томография – методы сканирования, позволяющие изучать самые тонкие срезы органов и обнаруживать мелкие патологии. Сканирование не является предпочтительным способом диагностики кисты матки, однако такой метод помогает исключить другие заболевания.
- Биопсия – забор слизистой оболочки шейки матки в области кисты для гистологического исследования содержимого и исключения других болезней.
- Мазок слизистой оболочки для исключения инфекционного заболевания.
- Анализ крови на половые гормоны для поиска причины образования кисты.
Совмещение метода инструментального осмотра со сканированием и биопсией помогает не только точно исследовать природу образования, но и исключить онкологический процесс.
Киста шейки матки только в крайних и запущенных случаях может стать причиной бесплодия
Многих женщин, у которых в процессе диагностики обнаруживают кисты шейки матки, интересует вопрос целесообразности лечения. Зачастую пациентки связывают такие образования с причинами бесплодия и проявлениями венерических инфекций. Тем не менее кисты крайне редко вызывают осложнения и непосредственно не связаны с симптомами инфекций половых органов.
Вопрос хирургического удаления всегда рассматривается лечащим врачом конкретной пациентки. Единичные мелкие кисты, как правило, не удаляют. Операция чаще всего рекомендована в случае роста больших кист (больше 3 см), наличия нескольких кист и инфекционного процесса. Если операция не назначается, рекомендуется динамическое наблюдение для исключения роста кист.
Медикаментозная терапия требуется только при обнаружении заболеваний, вызвавших рост кист шейки матки.
Это может быть гормональная терапия, антибиотики, противовирусные и противогрибковые средства. При воспалении могут быть назначены вагинальные свечи и специальные мази. Самостоятельное лечение не рекомендуется, поскольку под признаками кисты могут маскироваться другие заболевания.
Существует несколько методов удаления кист
Кисты шейки матки зачастую удаляют по причинам выделения гноя, подключения инфекции, образования абсцесса и даже просто появления нетипичных для кист признаков. Предпочтительны наименее травматические вмешательства, поскольку поражение слизистой оболочки матки является одним из факторов риска возникновения кист и других образований.
Специальная подготовка к операции не требуется. Сначала врач проводит тщательную диагностику, получает данные о содержимом кисты и проверят возможные первопричины болезни. Затем назначается тот или иной тип хирургического вмешательства.
Чаще всего кисты удаляют посредством прямого иссечения или электрической абляции.
Во время абляции хирург использует высокочастотный ток, выделяющий тепло, для удаления кисты. Иногда лечение обходится пунктированием кисты и удалением содержимого, поскольку такое вмешательство обеспечивает минимальное кровотечение.
- Эндоскопическое удаление кисты и окружающих тканей.
- Лазерная хирургия – наименее инвазивная и безопасная техника удаления, позволяющая исключить травматизацию тканей и кровотечение.
- Криохирургия – удаление путем замораживания кисты жидким азотом.
- Удаление кисты с помощью радиоволнового «ножа».
Хирургические вмешательств по поводу удаления кист шейки матки обычно безопасны и не вызывают тяжелых осложнений.
После операции около 10 дней могут наблюдаться кровянистые выделения
Кисты слизистой оболочки матки не вызывают серьезных осложнений. Большая опасность может быть связана с инфекционным заболеванием, в ходе которого образовалась киста. Так, при появлении кист на фоне бактериальной или грибковой инфекции шейки матки возможно образование абсцесса. Именно поэтому важна тщательная предварительная диагностика.
Крупные кисты могут самопроизвольно разрываться, из-за чего у женщин наблюдаются слизистые, гнойные и кровавые выделения из влагалища. При интенсивном кровотечении необходимо немедленно обратиться к врачу. При хронической инфекции существует опасность сохранения очага воспаления в содержимом кисты, поэтому требуется хирургическое удаление.
Несмотря на то, что появление кист матки не увеличивает риск возникновения онкологии и не связано с возможным злокачественным перерождением, необходимо исключать более опасные патологии. Симптомы, сопровождающие рост и разрыв крупных кист, могут быть похожи на признаки онкологического процесса. Ультразвуковая диагностика и биопсия помогают установить природу болезни.
Больше информации о кисте шейки матки можно узнать из видео:
Пункция кисты яичника проводится часто. Ее цель – ликвидация внутреннего содержимого новообразования.
Пункция кистозного образования яичника выполняется в диагностических, лечебных целях и перед искусственным оплодотворением. Функциональные кисты часто рассасываются самостоятельно, поэтому, как правило, не подлежат данной процедуре.
Показана ликвидация внутреннего содержимого кисты, размеры которой составляют 16-18 см. При принятии решения о вмешательстве учитывается возраст пациентки. Если имеется воспалительный процесс, то сначала проводится лечение.
Пункция выполняется и перед ЭКО (для получения репродуктивного материала). Она целесообразна в диагностических целях, т. к. результаты УЗИ и КТ не всегда позволяют выявить тип образования и его характер (доброкачественный или злокачественный).
Прежде чем отправиться пунктировать кисту, женщина:
- сдает кровь на онкологические маркеры и коагулограмму;
- проходит УЗИ, ЭКГ, по необходимости – КТ;
- сдает клинические анализы мочи и крови;
- выполняет рентгенологическое обследование (при возможном метастазировании).
Противопоказания к пункции:
- беременность и лактация;
- воспалительный процесс;
- аллергическая реакция на медикаменты, используемые при процедуре;
- сильное разрастание образования;
- период менструального кровотечения;
- плохая переносимость наркоза.
Чтобы процедура прошла успешно, нужно:
- не употреблять пищу за 8-10 часов до вмешательства;
- за 6 часов до манипуляций отказаться от воды;
- очистить кишечник перед операцией с помощью клизмы.
Продолжительность процедуры определяется количеством внутреннего содержимого новообразования и составляет 15-40 минут. Манипуляции выполняются в условиях стационара или в поликлинике. Решение о месте проведения операции принимается врачом на основании степени тяжести патологии и вида образования.
Пункция кисты осуществляется на гинекологическом кресле. Женщина находится под местным наркозом. Во влагалище вводится датчик с длинной иглой, с помощью которой из полости кисты ликвидируется жидкость. При этом изображение «рабочего» участка выводится на монитор УЗИ.
Во время процедуры контролируется артериальное давление пациентки. Длинная игла фиксируется на одном участке кисты. Извлеченная жидкость исследуется в микробиологической лаборатории. На основании полученных результатов женщине назначается терапия.
Осложнения после операции возникают редко. К ним относятся:
- ухудшение самочувствия: слабость, рвота или тошнота;
- боли в нижнем отделе живота, купируемые анальгетиками;
- повышение температуры тела до 37-39 градусов;
- мажущие кровянистые выделения из половых путей;
- запор, спровоцированный сильной рвотой и недостатком жидкости в организме.
В течение суток после процедуры пациентка может находиться в стационаре. Затем при удовлетворительном самочувствии, она отправляется домой. Ей предписывается постельный режим и отказ от поднятия тяжестей.
Серьезными последствиями пункции являются:
- разрыв оболочки кистозного образования в результате ее истончения, сопровождающийся кровотечением в брюшную полость (в этом случае проводится экстренная операция);
- перекрут яичника, обусловленный повышенной физической нагрузкой;
- если проводилось пунктирование злокачественной опухоли – ее разрастание, появление метастазов.
Указанные последствия наблюдаются редко. После пункции не остается рубцов и шрамов. Риск повторного возникновения опухоли невысок, т. к. во время манипуляции применяется препарат, предотвращающий ее дальнейшее разрастание.
Процедура часто проводится для ликвидации «шоколадных» образований и служит альтернативой лапароскопии. У 83% пациенток опухоль не формируется снова. В 17% случаев процедура выполняется повторно с введением лекарства.
Пунктирование яичника осуществляется с помощью специальной иглы, которая вводится во влагалище. Весь процесс контролируется путем проведения УЗИ. Применение допплера позволяет предотвратить развитие кровотечения и случайный прокол сосуда.
Процедура показана для удаления:
- однокамерных образований придатков с тонкими стенками, не реагирующих на консервативную терапию в течение более чем полугода;
- эндометриоидных кист яичников, существующих не менее 2 месяцев.
Перед биоспией пациентке нужно пройти УЗИ органов малого таза с допплером (обычно у специалиста, который будет делать пункцию) и сдать следующие обязательные анализы:
Кульдоцентез представляет собой пунктирование позадиматочного углубления. Его целью является получение жидкости, находящейся за указанным пространством. В качестве нее может выступать гной, кровь или экссудат.
Показаниями к проведению процедуры являются:
- завершенная внематочная беременность, которая сопровождалась разрывом маточной трубы;
- злокачественная опухоль придатка;
- разрыв кисты яичника или его апоплексия;
- симптоматика «острого живота» неясной этиологии.
Некоторые из перечисленных состояний выявляются на УЗИ. Если использовать этот метод невозможно, проводится кульдоцентез.
Таким образом, пункция кисты яичника выполняется в различных целях. При соблюдении рекомендаций специалиста в восстановительном периоде, вероятность осложнений стремится к нулю.
источник
Кисты груди — это опухоли, наполненные жидкостью, которые являются косвенным симптомом рака молочной железы. Кисты могут возникать по отдельности или группами, в одной железе иди в обеих. Это не злокачественные опухоли, которые встречаются как у молодых, так и у пожилых женщин. Доброкачественные опухоли составляют 85% всех опухолей молочной железы.
Однако, кисты чаще встречаются у женщин в возрасте от 40 до 55 лет, до менопаузы. Эти типы опухолей могут исчезнуть сами по себе путем поглощения. Это эффект некроза жировой ткани, который является естественным явлением. При лечении большие кисты прокалывают и выкачивают жидкость. Внутриполостную жидкость, затем, исследуют на наличие раковых клеток. Эту процедуру называют пункцией кисты молочной железы.
Прокалывание молочной железы ведется при больших размерах кисты, и патологических образованиях в груди. Например, таких как атеросклеротические бляшки рака молочной железы. Показанием к срочному обследованию являются:
- перемены цвета кожи
- язвы
- выделения желтоватого, бесцветного либо кровянистого цвета
Диагностика нужна, потому что же имеется риск формирования рака. Кисту обычно пунктируют при размерах от 1 до 1,5 см.
Пункция груди совершается различными методами. Подбор способа операции зависит от итогов обследования. При операции используется игла для парентеральных инъекций, вариант анестезии подбирает врач. Спустя короткое время после операции на коже груди не остается следов от прокола, и тем более, рубцов. Жидкость, извлеченная из кисты, направляется на цитологический анализ.
Врач направит женщину на пункцию в следующих случаях:
- при пальпации молочной железы определяются уплотнения
- при ультразвуковом исследовании выявлены затемненные области в молочной железе
- присутствуют воспалительные процессы в области соска и ареолы
В некоторых случаях проводится иссечение пролиферационной стенки. Возможно, что после прокола киста пропадет и не потребует последующего лечения. Тем не менее, в случаях, когда после прокола тонкой иглой киста вновь заполняется жидкостью, планируют хирургическую операцию по удалению поражения.
В случае если киста формируется вновь, необходимо регулярно наблюдаться у врача. Обнаружение кист, особенно в запущенных состояниях, требует гормонального фона половой сферы и щитовидной железы. Кисты не являются фактором, увеличивающим риск формирования рака молочной железы.
При необходимости, пациентка находится под местной анестезией. Процедура проходит под контролем ультразвука.
После операции вероятны припухлость и кровотечение. Но, как правило, они проходят через несколько дней. В случае если боль и дискомфорт трудно переносить, тогда допускается прием обезболивающих. Риск осложнений весьма мал. Занесение инфекции возможно лишь при использовании не стерильных инструментов, и стремится к нулю.
Пункция кисты железы ведется под контролем изображения УЗИ. Анализ не требует от представительницы слабого пола особой подготовки. Женщина направляется в медицинское учреждение в день исследования, и в этот же день может его покинуть. Несмотря на то, что используется местная анестезия, процедура не является болезненной. Пациентка может ощутить определенный дискомфорт только лишь в период опускания иглы.
Сама процедура проводится в положении лежа. На первом этапе исследования доктор, прикладывая головку камеры аппарата УЗИ к груди и находит точное расположение кисты. Далее дезинфицирует место ввода иглы, и не прекращая ультразвуковой контроль делает проколы с помощью шприца, устраняя кисту.
Материал отправляется в лабораторию для исследования, и результаты, как правило, известны через несколько суток. Поэтому прокол кисты в молочной железе является операцией в равной степени и врачебной, и диагностической. Анализ является полностью безопасным, а контроль звукового изображения гарантирует достоверность его выполнения.
Весьма редко бывают какие-либо осложнения, тем не менее порой может появиться небольшая гематома на груди, боль, зуд. В данном случае следует посоветоваться с доктором, однако данные симптомы чаще всего проходят самостоятельно через несколько суток. Кисты молочной железы имеют склонность к возобновлению, следовательно, порой необходимо вторично осуществить пункцию.
Пункция кисты железы под контролем УЗИ — это процедура, точное осуществление какой опытным доктором дает возможность женщине справиться с проблемой кисты, свести к минимуму риск ее рецидива и узнать точный характер новообразования.
Киста молочной железы часто диагностируется у не рожавших женщин. Основной причиной болезни является гормональная система. Спровоцировать такое нарушение может много условий, например рацион, либо прием пероральных контрацептивов. Помимо этого, на формирование болезни может оказать влияние наследственность и перенесенные операции.
Пункция, все же, является хирургической операцией и может спровоцировать разного рода болевые ощущения.
Существуют разные методы сбора биоматериала:
- Тонкоигольный способ. Данный способ применяется, если новообразование не большое и расположено не глубоко.
- Трепан биопсия. Пункционный метод с толстой иглой. В данном способе рассматривается применение иглы наибольшего диаметра с режущим концом. Это даст возможность забрать больше материала для тестирования, что увеличивает скорость получения результата.
- Стереотаксическая хирургия. Этот метод позволяет взять материал с разных мест груди. Его проводят при помощи УЗИ. Можно выполнить фото в разных ракурсах. Иглы берут разного размера.
- Инцизионная биопсия. Данный вид подразумевает забор тканей части новообразования. Операция проводится при местном (и общем) наркозе.
Киста молочной железы может увеличиваться и требует консервативного лечения. После пункции доктор должен назначить препараты, нацеленные на нормализацию гормонального равновесия.
Исследование ведется строго по направлению доктора. Маммолог, хирург либо гинеколог могут подозревать присутствие кистозной опухоли молочной железы на основании маммологический диагностики. Профилактическую диагностику ежегодно должны проходить все женщины, начиная с возраста 25 лет.
Но как и каждая медицинская процедура, пункция имеет ряд противопоказаний:
- беременность пациентки
- женщина кормит грудью малыша
- наличие аллергической реакции на обезболивающий препарат
Биопсия молочной железы, пункция — это исследование для точной диагностики изменений в молочных железах. Биопсия кисты молочной железы — это хирургическая процедура, которая заключается в заборе материала новообразования под общим наркозом или местной анестезией. Пункция — это прокол молочной железы с последующим удалением жидкости для того, что бы провести гистологический и цитологический анализы. Выполняют их, чтобы определить злокачественность новообразования, обнаруженного при маммографии. Биопсия молочной железы — это исследование, помогающее выявить рак молочной железы.
Последствия пункций кист встречаются редко, как правило, протекают в виде небольшого синяка на коже. Рекомендация для ускорения рассасывания гематом — применение местного крема.
источник
Биопсия яичника – это операция, проводимая с целью диагностики новообразований, в ходе которой врачи получают ткань яичника, отправляют ее на исследование структуры и состава. Данный метод диагностики эффективен и малотравматичен.
Раннее диагностирование онкологии благодаря биопсии значительно повышает шансы на успешное лечение и возможность иметь детей в будущем. Подробнее о том, как берут и зачем делают биопсию, а также о способах проведения, противопоказаниях, показаниях, исследованиях и других вопросах, связанных с данным методом диагностирования, читайте далее.
Многие пары сталкиваются с неудавшимися попытками зачать ребенка. Для выявления причин бесплодия у женщин берется биологический материал из органа для дальнейшего обследования неправильного функционирования яичников.
Биопсия яичников позволяет максимально точно определить причины неудачных попыток зачатия, а также выявить природу новообразований и наличие онкологических клеток во взятом образце ткани. Однако к данному методу диагностики специалисты прибегают в исключительных случаях.
В гинекологической практике применяются следующие виды биопсии придатков, позволяющие диагностировать злокачественные, доброкачественные и предраковые новообразования:
- Лапароскопическая биопсия. Метод используется в большинстве случаев для взятия биопата из яичников с помощью операции, в ходе которой делаются мелкие надрезы на животе пациентки.
- Аспирационная биопсия. Метод заключается в отсасывании из органа содержимого с помощью обычного шприца.
- Инцизионная биопсия. Необходимую для исследования ткань иссекают скальпелем.
- Прицельная биопсия. Из эпителия шейки матки забирают биоматериал под контролем кольпоскопа или гистероскопа.
Биопсия показана женщинам, имеющим следующие патологии, не поддавшиеся медикаментозному или гормональному лечению:
- фибромы;
- наличие добавочных долей;
- папилломы;
- СПКЯ, поликистозные образования;
- бесплодие;
- подозрение на текоматоз;
- рак яичника.
Биопсия придатка не рекомендуется при наличии следующих противопоказаний из-за высокого риска осложнений:
- воспалительные процессы в придатках;
- избыточный вес и ожирение;
- перенесенные инфекционные и простудные заболевания менее полутора месяцев назад;
- непереносимость некоторых препаратов.
Процедура категорически противопоказана при патологиях:
- сердца в стадии декомпенсации;
- легких в стадии декомпенсации;
- печени в острой или хронической форме;
- свертываемости крови (гемофилия).
Подготовительные действия стандарты: ЭКГ, флюорография, сдача общих и биохимических анализов, выявление группы крови и резус-фактора, мазок на флору, ПЦР на скрытые инфекции и вирусы, антитела к ВИЧ, гепатиту и сифилису.
Кроме того, рекомендуется соблюдать правила:
- За неделю отказаться от диет, вредной и жирной пищи, соблюдая в течение недели принципы правильного питания.
- За пять дней полностью исключить физические нагрузки, включая половые акты.
- Отказаться от алкоголя и кофе, по возможности – от курения.
- За неделю проконсультироваться с врачом насчет принимаемых пациентом медикаментов.
- Употреблять только разрешенные врачом лекарства.
- За 6-8 часов до процедуры полностью отказаться от еды и воды, во избежание вздутия живота.

I. На животе пациентки делается 2-3 прокола, в зависимости от того, материал какого яичника необходим: левого или правого. Вводят камеру с фонариком и операционный лапароскоп с щипцами, захватывают и удерживают придаток в неподвижном положении. Через 2-й прокол биопсийными шприцами захватывают капсулу и строму. При возникновении сильного кровотечения делают электрокоагуляцию. Если возникает затруднения в обзоре из-за значительного кровотечения, пунктируют иглой (2 мм) брюшную стенку. К игле присоединяют шприц с физраствором, которым производят орошение больного участка. Затем содержимое отсасывают иглой.
II. На животе пациентки делается 2-3 прокола, в зависимости от того, с какой стороны расположен больной орган: слева или справа. Вводят камеру с фонариком и операционный лапароскоп с щипцами, захватывают и удерживают яичник в неподвижном положении. Через 2-й прокол вводят электрокоагулирующие щипцы с открытыми брошами, подают ток. Кровь останавливается. Затронутый участок орошают физраствором. Делают точечную коагуляцию закрытыми брошами отдельных кровоточащих участков. Осматривают участок около 5 минут и, если все в порядке, инструменты удаляются, проколы зашиваются.
III. Если пациентка по какой-то причине не может быть прооперирована, иглу вводят в яичник под контролем КТ-оборудования или УЗИ путем пункционной биопсии.
Используют общий наркоз или местную анестезию. Могут быть взяты образцы: жидкость внутри брюшины или ткань самой опухоли. Последний образец берут крайне редко из-за существующей опасности разрастания злокачественной опухоли на другие органы.
Реабилитационный период после биопсии яичников короткий. Уже через сутки пациентку могут выписать. Больничный лист дается на 1-3 дня. Рекомендуется физический и половой покой в течение месяца.
Несколько дней после процедуры могут наблюдаться болезненные ощущения. В данном случае разрешено использовать обезболивающие средства. Снимать повязку с прокола или швов обычно можно через сутки, принимать душ тоже, однако это индивидуально.
Взятый материал подвергается исследованиям с помощью микроскопических технологий. Полученную ткань или жидкость отправляют на два вида диагностики:
- Цитологическая. Детально изучаются структуры клеток. Биопат помещают на стекло и рассматривают через микроскоп. Определяется характер новообразования: злокачественный, предраковый, воспалительный и пр. Простое и быстрое исследование, однако, достоверность снижена по сравнению с гистологической диагностикой.
- Гистологическая. Изучаются срезы ткани. Их помещают в специальный раствор и парафин, затем окрашивают и делают срезы: клетки и их участки лучше различаются на микроскопе.
В биопсии встречается следующее:
- Заключительный диагноз. Является основой для формулировки диагноза. Приступают к выбору схемы лечения.
- Ориентировочный ответ. Позволяет выявить круг возможных заболеваний для диагностики и установить единственный верный диагноз. Приступают к дополнительным обследованиям для сужения круга вероятных болезней.
- Описательный ответ. Говорит о недостатке сведений, материала или предположительном диагнозе. Проверяют предположительный диагноз, при необходимости назначают дополнительные обследования.
На результат также могут повлиять такие факторы, как несвоевременное помещение биоматериала в фиксатор или взятие материала вне пораженного участка. Результатом нормальной биопсии считается отсутствие клеточных изменений.
Яичник окружен большим количеством кровеносных сосудов, которые могут быть повреждены из-за ошибки неопытного врача или резкого движения пациентки во время диагностики. Поэтому самые частые последствия – кровотечение и усиленные боли, которые проходят достаточно быстро. Крайне редкое последствие – летальный исход (1:10000).
Могут возникнуть следующие осложнения:
- травмы и инфицирование соседних органов;
- разрыв кисты;
- перекрут яичника;
- инфекционное поражение позвоночника.
- увеличение температуры;
- увеличение количества влагалищных выделений;
- усиленные боли внизу живота;
- появление тошноты и рвоты.
Злокачественные опухолевые состояния, возникшие в детском возрасте, составляют около 1% от числа других опухолевых процессов. К самому частому новообразованию у подростков является доброкачественная тератома. После нее – аденома.
В процессе операции хирурги просматривают второй яичник, при появлении сомнений выполняют биопсию, хотя это случается очень редко. На долю онкологии яичников у детей и подростков приходится 0,2% от общего числа больных.
Постановка диагноза у девочек основывается на результатах следующих обследований:
- осмотр;
- УЗИ;
- МРТ и КТ;
- общие анализы крови и мочи;
- лапароскопия.
Этих обследований обычно достаточно для постановки точного диагноза.
Доверившись опытному врачу, можно со стопроцентной гарантией утверждать, что процедура пройдет успешно, без последствий и осложнений.
источник
«Нужно сдать биопсию» – эту фразу многие слышали от лечащего врача. Но зачем она нужна, что дает эта процедура и как она проводится?
Биопсия – это диагностическое исследование, предполагающее забор биоматериала с подозрительного участка организма, например, уплотнения, опухолевого образования, длительно не заживающей ранки и пр.
Эта методика считается наиболее эффективной и достоверной среди всех, применяемых в диагностике онкологических патологий.
Фото биопсии молочной железы
- Благодаря микроскопическому исследованию биоптата можно точно определить цитологию тканей, что дает полную информацию о заболевании, его степени и пр.
- Применение биопсии позволяет выявить патологический процесс на самой ранней его стадии, что помогает избежать многих осложнений.
- Кроме того, данная диагностика позволяет определить объем предстоящей операции у онкопациентов.
Забор биоматериала может производиться разными способами.
- Трепан-биопсия – методика получения биоптата посредством специальной толстой иглы (трепана).
- Эксцизионная биопсия – вид диагностики, при которой происходит удаление целого органа или опухоли, производимое в процессе оперативного вмешательства. Считается масштабным видом биопсии.
- Пункционная – Такая методика биопсии предполагает получение необходимых образцов посредством прокола тонкополой иглой.
- Инцизионная. Удаление затрагивает только определенную часть органа либо опухоли и осуществляется в процессе полноценной хирургической операции.
- Стереотаксическая – малоинвазивный метод диагностики, суть которого заключается в построении специализированной схемы доступа к определенному подозрительному участку. Координаты доступа рассчитываются на основании предварительного сканирования.
- Браш биопсия – вариант диагностической процедуры с применением катетера, внутрь которого встраивается струна со щеточкой, собирающей биоптат. Такой метод еще называют щеточным.
- Тонкоигольная аспирационная биопсия – малоинвазивный метод, при котором забор материала происходит с применением специального шприца, отсасывающего биоматериал из тканей. Метод применим лишь для цитологического анализа, поскольку определяется лишь клеточный состав биоптата.
- Петлевая биопсия – забор биоптата осуществляется путем иссечения патологических тканей. Нужный биоматериал отсекается специальной петлей (электрической или термической).
- Трансторакальная биопсия – инвазивный диагностический метод, применяемый для получения биоматериала из легких. Его проводят через грудную клетку открытым или пункционным способом. Манипуляции осуществляют под наблюдением видеоторакоскопа или компьютерного томографа.
- Жидкостная биопсия – это новейшая технология выявления онкомаркеров в жидкостном биоптате, крови, лимфе и пр.
- Радиоволновая. Процедура осуществляется с применением специализированного оборудования – аппарата Сургитрон. Методика щадящая, не вызывает осложнений.
- Открытая – такой вид биопсии осуществляется с помощью открытого доступа до тканей, образец которых необходимо получить.
- Прескаленная биопсия – ретроклавикулярное исследование, при котором забор биоптата осуществляется с надключичных лимфатических узлов и липидных тканей на углу яремной и подключичной вены. Методика применяется для выявления легочных патологий.
Биопсия показана в случаях, когда после проведения других диагностических процедур полученных результатов недостаточно для постановки точного диагноза.
Обычно биопсию назначают при обнаружении опухолевых процессов для определения характера и типа тканей образования.
Эта диагностическая процедура сегодня с успехом применяется для диагностики множества патологических состояний, причем даже неонкологических, поскольку помимо злокачественности метод позволяет определить степень распространения и тяжести, стадию развития и пр.
Основным показанием является изучение характера опухоли, однако, часто биопсию назначают для контроля за осуществляемым лечением онкологии.
Сегодня получить биоптат можно практически с любой области организма, причем процедура биопсии может выполнять не только диагностическую, но и терапевтическую миссию, когда в процессе получения биоматериала осуществляется удаление патологического очага.
Несмотря на всю полезность и высокоинформативность методики, биопсия имеет свои противопоказания:
- Наличие патологий крови и проблем, связанных с кровесвертываемостью;
- Непереносимость некоторых препаратов;
- Хроническая недостаточность миокарда;
- Если имеются альтернативные неинвазивные диагностические варианты, обладающие аналогичной информативностью;
- Если пациент письменно отказался от проведения подобной процедуры.
Полученный биоматериал или биоптат подвергается дальнейшему исследованию, которое проходит с использование микроскопических технологий. Обычно биологические ткани отправляют на цитологическую или гистологическую диагностику.
Отправка биоптата на гистологию предполагает проведение микроскопического исследования срезов ткани, которые помещают в специализированный раствор, затем в парафин, после чего проводят окрашивания и срезы.
Окрашивание необходимо, чтобы клетки и их участки лучше различались при микроскопическом изучении, на основании которого врач и составляет заключение. Результаты пациент получает через 4-14 суток.
У врачей довольно-таки небольшой период времени для определения типа опухоли, принятия решения об объемах и методах хирургического лечения. Поэтому в таких ситуациях и практикуется срочная гистология.
Если гистология опиралась на изучение тканевых срезов, то цитология предполагает детальное изучение клеточных структур. Подобная методика применяется, если нет возможности получить кусочек ткани.
Подобная диагностика проводится преимущественно с целью определения характера конкретного образования – доброкачественны, злокачественный, воспалительный, реактивный, предраковый и пр.
Полученным биоптатом делают мазок на стекло, а затем проводят микроскопическое изучение.
Хоть цитологическая диагностика и считается более простой и быстрой, гистология все равно является более достоверной и точной.
Перед биопсией пациенту необходимо пройти лабораторное исследование крови и мочи на наличие разного рода инфекций и воспалительных процессов. Кроме того, проводится магнитно-резонансная, ультразвуковая, рентгенологическая диагностика.
Врач изучает картину заболевания и выясняет, принимает ли пациент медикаментозные препараты.
Очень важно рассказать врачу о наличии патологий системы кровесвертывания и аллергии на лекарственные препараты. Если процедуру планируется проводить под наркозом, то нельзя кушать и употреблять жидкость часов за 8 до забора биоптата.
Забор биоматериала осуществляется с применением общей либо местной анестезии, поэтому болезненными ощущениями процедура обычно не сопровождается.
Пациента располагают на кушетке либо операционном столе в нужном специалисту положении. После чего приступают к процессу получения биоптата. Общая длительность процесса часто составляет несколько минут, а при инвазивных способах может достигать получаса.
Показанием для биопсии в гинекологической практике является диагностика патологий маточной шейки и тела, эндометрия и влагалища, яичников, наружных органов половой системы.
Подобная диагностическая методика является решающей при обнару нии предраковых, фоновых и злокачественных образований.
В гинекологии применяют:
- Инцизионную биопсию – когда производится скальпельное иссечение ткани;
- Прицельную биопсию – когда все манипуляции контролируются расширенной гистероскопией или кольпоскопией;
- Аспирационную – когда биоматериал получают аспирационным путем;
- Лапароскопическую биопсию – таким способом обычно берут биоптат из яичников.
Эндометриальную биопсию проводят посредством пайпель-биопсии, при которой применяется специальная кюретка.
Биопсию тонкого и толстого кишечника проводят различными способами:
- Пункционным;
- Петлевым;
- Трепанационным – когда забор биоптата осуществляется при помощи острой полой трубки;
- Щипковым;
- Инцизионным;
- Скарификационным – когда производится соскабливание биоптата.
Конкретный выбор метода обуславливается характером и расположением исследуемого участка, но чаще всего прибегают к колоноскопии с биопсией.
Биопсийный материал из поджелудочной железы получают несколькими способами: аспирационным тонкоигольным, лапароскопическим, трансдуодентальным, интраоперационным и пр.
Показаниями к проведению поджелудочной биопсии является необходимость в определении морфологических изменений клеток поджелудочной при наличии опухолей и для выявления прочих патологических процессов.
Если у врача возникают подозрения на развитие у пациента системных соединительнотканных патологий, которые обычно сопровождаются мышечными повреждениями, то поможет определить заболевание биопсическое исследование мышцы и мышечной фасции.
Кроме того, данная процедура проводится при подозрениях на развитие узелкового периартериита, дерматополимиозита, эозинофильного асцита и пр. Подобная диагностика применяется с помощью игл или открытым способом.
Биопсическая диагностика миокарда помогает обнаружить и подтвердить такие патологии, как миокардит, кардиомиопатию, желудочковая аритмия непонятной этиологии, а также выявить процессы отторжения пересаженного органа.
По статистике, чаще проводится правожелудочковая биопсия, при этом доступ к органу осуществляется через яремную вену справа, бедренную либо подключичную вену. Все манипуляции контролируются рентгеноскопией и ЭКГ.
В вену вводится катетер (биоптом), который доводят до необходимого участка, где нужно получить образец. На биоптоме открываются специальные щипчики, которые и откусывают небольшой кусочек ткани. Во избежание тромбоза в течение процедуры по катетеру подается специальное лекарство.
Мочепузырная биопсия у мужчин и женщин проводится двумя способами: холодным и ТУР-биопсия.
Холодный способ предполагает трансуретральное цитоскопическое проникновение и забор биоптата специальными щипчиками. ТУР-биопсия предполагает удаление всей опухоли до здоровых тканей. Целью такой биопсии является удаление всех видимых образований с мочепузырных стенок и точная постановка диагноза.
Биопсическое исследование костного мозга проводится в случае злокачественных опухолевых патологий крови вроде лейкемии.
Также биопсическое исследование костномозговой ткани показано при дефиците железа, спленомегалии, тромбоцитопении и анемии.
Иглой врач забирает определенное количество красного костного мозга и небольшой костнотканный образец. Иногда исследование ограничивается получением только костнотканного образца. Процедура проходит аспирационным методом или трепанобиопсией.
Исследование тканей глаза необходимо, при наличии ретинобластомы – опухолевого образования злокачественного происхождения. Подобные опухоли часто встречаются у детей.
Биопсия помогает получить полную картину патологии и определить масштабы опухолевого процесса. В процессе диагностирования ретинобластомы применяется методика аспирационной биопсии с использованием вакуум-экстракции.
Биопсия костной ткани проводится для выявления злокачественных образований либо инфекционных процессов. Обычно подобные манипуляции осуществляются чрескожно пункционно, толстой либо тонкой иглой или хирургическим способом.
Биопсическое исследование полости рта предполагает получение биоптата с гортани, миндалин, слюнных желез, горла и десен. Подобная диагностика назначается при обнаружении патологических образований челюстных костей либо ротовой полости, для определения слюнножелезистых патологий и пр.
Процедуру обычно проводит лицевой хирург. Он скальпелем забирает часть и опухоль целиком. Вся процедура занимает порядка четверти часа. Болезненность наблюдается, когда делают инъекцию анестетика, а при заборе биоптата боль отсутствует.
Результаты биопсийной диагностики считаются нормальными, если у пациента не обнаружено клеточных изменений в исследуемых тканях.
Самым распространенным последствием подобной диагностики являются быстро проходящие кровотечения и болезненность в месте забора биоптата.
Умеренно-слабые болезненные ощущения испытывает около трети больных после биопсии.
Серьезные осложнения после биопсии обычно не случаются, хотя в редких случаях случаются и летальные последствия биопсии (1 из 10000 случаев).
После биопсического исследования рекомендуется физический покой. В течение нескольких дней после процедуры возможна болезненность в месте забора биоптата.
Гинеколог обнаружил у меня эрозию шейки. Было сильное подозрение на нехорошие клетки, поэтому назначили биопсию. Процедуру делали в кабинете гинеколога, было неприятно, но не больно. После биопсии немножко побаливал низ живота, кровило. Еще в гинекологии мне поставили тампон и сказали держать до вечера. На следующий день тоже были незначительные выделения, но потом все прошло. Поэтому бояться процедуры не нужно.
Часто беспокоило неполное опорожнение, рези при мочеиспускании и прочая негативная симптоматика. Ходил по врачам, назначили биопсию мочевого пузыря. Процедура не болезненная, но приятного в ней мало. Делали через уретру, мерзкие ощущения. Нашли причину проблем, поэтому биопсия прошла не зря.
Цена биопсической процедуры имеет довольно широкий спектр цен.
- Пайпель-биопсия стоит примерно 1100-8000 рублей;
- Аспирационная биопсия – 1900-9500 рублей;
- Трепан-биопсия – 1200-9800 рублей.
Стоимость зависит от способа получения биоптата, уровня клиники и прочих факторов.
Биопсия позволяет получить биоматериал, после исследования которого станет понятно, есть ли в тканях структурно клеточные изменения, характерные для злокачественных онкопроцессов и прочих патологий.
- Сколько времени делают биопсию?
Средняя продолжительность процедуры составляет примерно 10-20 минут. В зависимости от вида процедуры длительность может сократиться до 5 минут или увеличится до 40 минут.
- Больно ли делать биопсию?
Обычно забор биоптата проводят с использованием анестезии или наркоза, поэтому боли нет. В некоторых случаях пациенты отмечают присутствие неприятных ощущений.
- Чем отличается пункция от биопсии?
Биопсия предполагает отщипывание биоптата, а пункция – это высасывание биоматериала шприцем.
- Может ли биопсия быть ошибочной?
Как любая диагностическая процедура, биопсия тоже может ошибаться. Для минимальной вероятности ошибки необходимо проводить забор биоптата по общепринятым правилам.
- Опасна ли биопсия?
Любая инвазивная процедура сопряжена с определенным риском, биопсия – не исключение. Но риск осложнений при данной процедуре настолько мал, что говорить о тенденции не стоит. Во избежание осложнений рекомендуется обращаться в проверенные и авторитетные медучреждения, где задействован высококвалифицированный персонал.
- Где сделать биопсию?
Для взятия биопсии желательно обращаться в клиники с хорошей репутацией, специализированные медцентры и институты, поскольку только в таких медучреждениях имеется необходимое оборудование для безопасного и малоинвазивного получения биологического материала.
Видео о том, чем опасна биопсия:
источник
Ни одна женщина не застрахована от развития гинекологических заболеваний, которые нуждаются в срочном и целесообразном лечении. При игнорировании таких патологий могут развиваться последствия, неблагоприятно влияющие на работу репродуктивной системы и на другие жизненно-важные процессы в организме.
Медицинская статистика гласит, что девушки детородного возраста нередко подвергаются такой болезни, как киста, локализующаяся в яичниках и надъяичниках. Характер такого образования доброкачественный, но нецелесообразное или несвоевременное лечение может вызвать неприятные осложнения, в том числе и преображение опухоли в злокачественную.
Для диагностики или терапии (в некоторых случаях и того, и того) иногда назначается пункция кисты яичника.
В этой статье мы постараемся подробнее разобраться, что представляет собой пункция, для чего она проводится и как к ней подготовиться.
Необходимость произведения пункции определяет квалифицированный доктор. Он основывается, в первую очередь, на состоянии пациентки, размере кистозного новообразования, его типа, возможности преображения в злокачественную опухоль и других, не менее важных факторах.
Пункцией называют диагностическую или лечебную процедуру, которая производится посредством прокалывания прогрессирующего образования специальной, медицинской иглой.
Если пунктирование проводится исключительно в диагностических целях, то с помощью инструмента врач берет на исследование жидкость, скопленную в теле опухоли. В том случае, если пункция делается для устранения образования, то в опухоль вводят специальный фармакологический препарат, провоцирующий ее разрушение или, наоборот, полностью выкачивают секреторную жидкость из полости кисты. Независимо от направления манипуляции, пункцию проводят под общим наркозом.
В связи с тем, что кистозное новообразование в яичниках очень длительное время протекает без ярко-выраженных симптомов, особенно тогда, когда девушка пренебрегает посещением гинекологического кабинета, размер опухоли может достигнуть внушительного размера. В таком случае, чтобы определить тип кисты, понять, какой она имеет характер (доброкачественный или злокачественный) и подобрать наиболее эффективное и безопасное лечение, доктор назначает произведение диагностической пункции. В его ходе берется биологическая жидкость из тела опухоли и отправляется на исследование.
Также пункция показана в том случае, если диаметр новообразования превышает 15 сантиметров. В таком случае необходимо немедленное выкачивание секреции из кисты, чтобы предотвратить давление на близлежащие органы и ухудшение их работоспособности, а также для того, чтобы не допустить разрыв образования.
Независимо от того, что данная процедура является малотравматичной и безопасной, существуют некоторые противопоказания к проведению пункции кисты:
- Период лактации или беременность пациентки;
- В органах малого таза были зафиксированы воспалительные процессы (они мешают получению достоверных ответов);
- Аллергическая реакция на препарат, который вводят во время произведения пунктирования;
- Критические дни;
- Последняя стадия прогрессирования кистозной опухоли – в таком случае проводят более обширную операцию.
Для того, чтобы процедура прошла успешно и без осложнений, женщине необходимо, как следует, подготовиться к ней.
За три дня до пункции медицинские работники рекомендуют воздержаться от сексуальных контактов, употребления газированных напитков, алкоголя и не есть экзотические фрукты.
Для выявления всевозможных противопоказаний, доктор производит ультразвуковое обследование и рентгенографию пораженного патологией органа, исследует взятые анализы крови, мочи, проводит компьютерную томографию.
За 8-10 чесов рекомендуется отказаться от употребления пищи, за шесть часов – от приема жидкости.
Непосредственно перед самой диагностической или лечебной процедурой очищают кишечник с помощью клизмы.
Выполняется пункция кисты исключительно в медицинском учреждении, где у квалифицированного специалиста, который будет ее проводить, имеется доступ к необходимым инструментам и фармакологическим препаратам.
Сама процедура длится примерно 20-40 минут, в зависимости от диаметра новообразования, состояния больной и вида опухоли.
Диагностическое или терапевтическое мероприятие проводят на гинекологическом кресле под общим наркозом. Через влагалищную полость специальная, медицинская игла вводится в тело кистозного новообразования, и через прокол высасывается жидкость, которая содержится опухоли. Если берут секрецию для исследования, то высасывается небольшое ее количество, а если пункцию делают для устранения опухоли – то выводят всю жидкость и ткани кисты постепенно, самостоятельно рассасываются.
В ходе процедуры проводят ультразвуковое наблюдение за процессом, чтобы не допустить опасных действий. Также регулируется артериальное давление пациентки.
К счастью, осложнения после пункции кисты наблюдаются достаточно редко. Однако никто не застрахован от проявления следующих возможных последствий:
- Общее ухудшение самочувствия: сонливость, вялость;
- Рвотные позывы и тошнота;
- Болевые ощущения в нижней части живота;
- Увеличенная температура тела до 39 градусов;
- Незначительные кровяные выделения из полости влагалища;
- Проблемы с процессом дефекации.
Также могут возникать более опасные последствия:
- Разрыв тела опухоли и инфицирование брюшной полости;
- Перекручивание яичника;
- Разрастание новообразование и распространение метастазов (в случае, если киста имеет злокачественных характер).
Риск осложнений такого рода очень невелик. Как правило, подобные осложнения наблюдаются в том случае, если кистозная опухоль находится в организме женщины очень долгое время.
Зачастую, для того, чтобы удостовериться в положительном исходе операции, доктора рекомендуют пациентке остаться лежать в больнице на протяжении суток.
Если женщину не тревожат неблагоприятные симптомы, и она чувствует себя хорошо, то может в любое время спокойно отправляться домой.
Пункционная биопсия кисты – еще один способ диагностировать или устранить кистозное новообразование. Заключается он в прокалывании иглой области желудка (во время пункции инструмент водят через влагалищную полость) и сборе необходимой жидкости из опухоли, локализующейся на яичниках. Процедура довольно схожа с лапароскопией.
Сама лечебная или диагностическая процедура ничем, кроме как проколом живота, не отличается от пункции. В ходе нее доктор также наблюдает за процессом с помощью УЗИ, следит за артериальным давлением и изымает биологическую жидкость из новообразования. Биопсию принято назначать, если:
- Более двух месяцев прогрессирует киста эндометриального типа;
- Медикаментозная терапия не дает положительных результатов;
- Новообразование состоит из одной камеры и имеет тонкие стены своего тела.
После такого хирургического вмешательства женщину также не задерживают надолго в стенах стационара и через 1-2 суток отправляют домой.
источник
Биопсия яичника – один из методов диагностики, который используется гинекологами для точной постановки диагноза, если имеются подозрения на какие-либо патологии. В основном процедура назначается в случае наличия кист, опухолей и иных образований. Еще одним показанием к проведению является длительное не наступление желаемой беременности.

Женщина обращается в кабинет гинеколога с подозрением на бесплодие.
Из яичников для дальнейшего обследования производится забор биоматериала.
Биопсия точно определяет причины неудавшихся попыток зачатия. Кроме этого, устанавливается природа образований и наличие злокачественного характера опухоли. Однако к этому методу медики обращаются не очень часто, только в крайних случаях.
В гинекологической практике выделяют четыре вида процедуры. Между собой они отличаются целью обследования и способом его проведения. Основные виды следующие:
- лапароскопическая биопсия. Забор биоматериала производится врачом во время проведения малоинвазивнаой операции. Метод является абсолютно безболезненным и информативным;
- прицельная. Ткани берутся посредством проникновения через влагалища. Врач проводит все манипуляции под контролем гистероскопа и кольпоскопа;
- аспирационная. Содержимое органа или же новообразования отсасывается. Для этого доктор применяет обычный шприц;
- инзиционная. Обследуемый орган иссекается с помощью скальпеля.
В основном популярными являются лапароскопический и аспирационный способы. Последний имеет отличие в отсутствии реабилитационного периода. При этом пациентке не придется длительное время пребывать в условиях стационара.

Внимание! К показаниям могут относиться и сбои в менструальном цикле, если ранее назначенное лечение не принесло свои плоды.
Если говорить о противопоказаниях, то их также существует немало. Медики относят к этой категории следующие факторы:
- воспалительные процессы;
- лишний вес;
- перенесенные менее 1,5 месяца тому назад простудные или инфекционные болезни;
- индивидуальная непереносимость некоторых видов лекарственных средств;
- наличие сердечных патологий;
- острая и хроническая почечная недостаточность;
- плохая свертываемость крови.
В экстренных случаях пункция берется, несмотря на наличие противопоказаний. Всю ответственность за происходящее несет лечащий врач.

Существуют определенные правила подготовки к биопсии. Обычно за неделю до процедуры пациентке необходимо отказаться от диет, употребления жирной, острой и соленой пищи. Следует строго придерживаться основ правильного питания. Кроме этого, исключаются физические нагрузки и сексуальные контакты.
Курильщикам по возможности рекомендуется отказаться на время от своей пагубной привычки. Не лишним будет перестать употреблять алкоголь и напитки с содержанием кофеина. Прием ранее приписанных медикаментов лучше согласовать с врачом заранее, возможно, он пересмотри дозировки. К слову, ему нужно сообщить о наличии хронических заболеваний, если таковые есть.
Важно! Пациентка должна отказаться от еды и воды за 6-8 часов до биопсии, чтобы не допустить вздутия живота.
Изначально хирург делает в области живота 2-3 прокола. Место выбирается исходя из такого, материал какого из яичников необходим для анализа. Далее схема действий такая:
- вводится камера с фонарем и специальный лапароскоп со щипцами;
- придаток захватывается и фиксируется;
- второй прокол обеспечивает доступ к капсуле и строме;
- если возникает обильное кровотечение, то применяется метод электрокоагуляции.
Пункция может быть взята с помощью иглы диаметром 2 миллиметра, она вводится в область брюшины. К хирургическому инструменту крепится шприц с заранее подготовленным физраствором. Последний необходим для орошения пострадавшего участка. Содержимое отсасывается иглой.
Второй способ проведения биопсии предполагает такие действия:
- выполняются несколько проколов справа или слева в зависимости от пораженного яичника;
- вовнутрь вводятся камера, фонарик и операционный лапароскоп со щипцами;
- производится захват и удержание яичника в определенном положении;
- во второй прокол вставляются щипцы электрокоагулирующего типа для подачи тока с открытыми брошами, в результате кровоток останавливается;
- проблемный участок орошается с помощью физраствора;
- точечная коагуляция делается закрытыми брошами, если отдельные участки продолжают кровоточить;
- осматривается зона примерно пять минут. Если никаких проблем не возникает, инструменты выводятся из полости, а на места проколов накладываются швы.
Существуют случаи, когда пациентка не может лечь на операционный стол. Тогда под контролем специального оборудования вводится игла яичник. При этом женщину вводят в общий наркоз, порой используется местное обезболивание.
Справка! В качестве биообразцов служит ткань новообразования или жидкость, находящаяся в брюшине. Первую берут в редких случаях, поскольку существует высокая степень опасности распространения метастазов.
Как правило, при онкологии анализ делается после удаления опухоли.

Оно состоит из таких этапов:
Существуют и противопоказания:
- воспалительные процессы;
- беременность;
- период кормления грудью;
- аллергическая реакция на медикаменты;
- непереносимость наркоза.
Длительность процедуры зависит от количества внутреннего содержимого кисты. Обычно показатели варьируются от 15 до 40 минут. Все манипуляции должны осуществляться только в медицинском учреждении. Решение о проведении анализа принимает только лечащий врач.
Методология здесь следующая:
- все действия осуществляются, когда женщина находится на гинекологическом кресле при введении местной анестезии;
- в зону влагалища врач вводит датчик, куда встроена длинная игла. Она и помогает ликвидировать жидкость из зоны кисты;
- затрагиваемый участок отображается на экране аппарата УЗИ для контроля за происходящим;
медсестра постоянно следит за давлением женщины.
Важно! Длинную иглу необходимо зафиксировать на одном участке новообразования. Исследование взятой жидкости проводится в лаборатории микробиологами.

Домой пациентка может отправиться уже через три дня после манипуляции.
Сами же болезненные ощущения она будет испытывать примерно полторы недели.
Общие рекомендации при восстановлении:
- следует обращаться к врачу при усилении болевого синдрома;
- в первую неделю после биопсии принимаются антибактериальные средства, чтобы избежать нагноения;
- на две недели нужно отказаться от введения в зону влагалища тампонов как средства гигиены при месячных;
- запрещается поднятие тяжестей;
- весь реабилитационный период нельзя заниматься сексом;
- ежедневно швы обрабатываются посредством антисептиков;
- запрещены к посещению сауны и бани, нельзя принимать ванну, допускается только душ.
Если пациентка будет выполнять все предписания доктора, риск появления осложнений минимальный.
Биоматериал подлежит исследованию в лабораторных условиях. Для этого биологи применяют один из способов диагностики:
- цитологический. Структура клеток оценивания посредством микроскопа. Такой метод позволяет медикам определить, каков на самом деле характер опухоли яичника. Положительные стороны заключаются в том, что на анализ не требуется много времени, однако информативность здесь низкая;
- гистология. Срезы тканей анализируются в специальном растворе, где происходит изменение их цвета.
Ждать анализ обычно приходится 14 дней. Если забор носил экстренный характер, то все манипуляции могут быть выполнены в течение нескольких часов.
В основном для анализа используется второй метод.
Не всегда результаты взятой биопсии помогают врачу в постановке точного диагноза. В то же время в большинстве случаев информативность метода высокая.
Риск наступления осложнений при этом виде анализа велик. Ситуацию часто усугубляет неправильная подготовка к анализу, несоблюдение личной гигиены, пренебрежение существующими противопоказаниями.
Через несколько дней после вмешательства наблюдается определенная симптоматика:
- скачки температуры тела;
- кровяная секреция, сопровождающаяся сгустками;
- общая слабость;
- мигрень;
- тошнота и частые позывы на рвоту.
Внимание! Если пациентка заметила у себя вышеназванные признаки, нужно сразу же сообщить о них врачу. Самостоятельное купирование симптоматики строго запрещено, поскольку она указывает на воспаление или инфекцию в яичниках.
Детская пункция берется, если имеются подозрения на онкологическое заболевание. Однако метод в медицинской практике используется довольно редко. Врачи назначают его, если поставить диагноз не помогают результаты УЗИ, КТ и МРТ.
Процедуры выполняется аналогично с вышеназванным алгоритмом. Осложнения у детей появляются редко.
Биопсия яичников используется при наличии определенных показаний для точной постановки диагноза. Операция очень серьезная и может иметь последствия, если женщина неправильно подготовилась к ней или не соблюдала врачебные рекомендации. Информативность метода высокая.
источник