Нефротическое образование или киста на почке: лечение и от чего она появилась, полезные рекомендации пациентам
Киста на почке – это доброкачественное образование, развивающееся по многим причинам. Опухоль бывает врождённой (до 5% случаев) и приобретённой (у большинства пациентов). Полость круглой либо овальной формы заполнена жидкостью, стенки эластичные.
В большинстве случаев киста на почке возникает в одном органе на нижней либо верхней части почечного полюса. Образование бывает небольшим – 1 либо 2 см, некоторые опухоли разрастаются до 10 см. После выявления кисты важно узнать, от чего она появилась, провести диагностику, назначить лечение.
Медикам часто сложно понять, какой фактор дал толчок к развитию кистозного образования. Иногда опухоли появляются при наследственной предрасположенности, но приобретённые виды часто возникают на фоне различных патологий почек и других органов.
Возможные причины кисты почки:
- медуллярный некроз;
- туберкулёз почек и других органов;
- гломерулонефрит;
- перенесённый инфаркт;
- паразитарные заболевания;
- пиелонефрит;
- опухоли в других органах;
- нарушение метаболизма;
- очаги инфекции в организме.
Киста почки код по МКБ – 10 – N 28.1 (приобретённая), Q 61.9 (неуточнённый вид образования), Q 61.0 (врождённая одиночная).
Узнайте о причинах развития цистита с кровью у женщин и о методах лечения патологии.
Об отклонениях и норме мочевины в крови у мужчин прочтите по этому адресу.
Негативные признаки напрямую зависят от размеров образования и зоны локализации. При появлении гноя в полости, активном воспалительном процессе развивается болевой синдром.
Основные симптомы кисты на почке:
- при малом размере опухоли, доброкачественном характере образования пациент не ощущает дискомфорта;
- чем больше размер кисты, тем скорее человек замечает негативные признаки в проблемном органе;
- тупые, тянущие боли в области поясницы либо под рёбрами. Неприятные ощущения усиливаются при физической нагрузке;
- нередко поднимается давление;
- развивается тотальная гематурия;
- при большом размере кисты её можно обнаружить при пальпации почки;
- при скоплении в полости гнойных масс, усилении воспалительного процесса пациента мучают сильные боли. Разрыв кисты сопровождается резким дискомфортом, требуется немедленная помощь хирурга.
Доктор должен знать как можно больше сведений о кистозном образовании. Кисты различают по многим показателям.
По категориям:
- первая. Доброкачественные опухоли легко выявить во время УЗИ почек. Оболочка кисты достаточно мягкая, инфицирования внутри полости нет;
- вторая. Внутри доброкачественных образований есть небольшие изменения и перепонки. В некоторых образованиях скапливаются соли кальция, развивается воспалительный процесс;
- третья. Опухоли, склонные к малигнизации (перерождению в рак почек). Кисты этой категории имеют перепонки, оболочка более жёсткая. При выявлении подобных образований обязательно проводится операция по удалению опухолей.
По характеру поражения почек:
По области локализации:
- окололоханочная. Образование находится недалеко от лоханки почки, но не соприкасается с ней;
- субкапсулярная. Опухоль расположена под капсулой почки;
- многокамерную;
- паренхиматозная киста почки. Образование находится в паренхиме или синусе парного органа. Вторая разновидность — синусная киста почки;
- кортикальная. Зона расположения – корковый слой.
По количеству новообразований:
- одиночная киста;
- множественные кисты.
При появлении дискомфорта в области поясницы уролог выясняет клиническую картину патологии, уточняет анамнез, назначает УЗИ почек. При подозрении на кисту, склонную к малигнизации, проводят МРТ.
Дополнительно пациент сдаёт на анализ кровь и мочу: важно проверить показатели, выяснить, протекает ли воспалительный процесс, есть ли в урине лейкоциты, белок, бактерии. При проникновении инфекции повышается уровень СОЭ, часто увеличивается количество белых кровяных телец.
Как лечить кисту на почке и что делать? Схему терапии доктор разрабатывает в индивидуальном порядке. Нельзя принимать таблетки, применять травяные отвары по совету людей, далёких от медицины: неправильное лечение нередко ускоряет рост кистозного образования, отрицательно влияет на обменные процессы.
При подборе оптимального метода уролог учитывает:
- вид образования;
- размер кисты на почке;
- скорость роста опухоли;
- склонность новообразования к малигнизации.
Посмотрите подборку эффективных методов лечения гидронефроза почек у взрослых и детей.
Перечень и правила применения свечей для лечения цистита можно увидеть в этой статье.
Перейдите по адресу http://vseopochkah.com/lechenie/preparaty/furosemid.html и узнайте о действии и особенностях использования мочегонного препарата Фуросемид.
Основные методы лечения кисты почки:
- наблюдение. Если диаметр опухоли менее 5 см, то медики часто не трогают кисту, назначают ультразвуковое исследование (раз в 6 или 12 месяцев) для контроля образования. Важно знать: есть ли изменения внутри полости, появился ли гной или кровоизлияние, не растёт ли опухоль, возникли ли перегородки, как работают почки? При серьёзных отклонениях, разрастании кисты назначают удаление образования;
- отказ от курения, умеренные физические нагрузки (гимнастика без применения отягощений), предупреждение переохлаждения;
- диета при кисте почки. Обязательный элемент для сохранения функции почек, снижения нагрузки на нефроны и другие ткани. Важно уменьшить объём белковой пищи, не употреблять крепкие бульоны, отказаться от шоколада, кофе, алкоголя, жареного, жирного, бобовых. Объём жидкости на сутки подбирает врач для конкретного пациента с учётом степени тяжести заболеваний, на фоне которых появилось кистозное образование;
- медикаменты для снятия негативных признаков. Препараты для снижения и стабилизации АД: Капотен, Энап, Эналаприл. Растительные наименования для растворения и вывода камней: Уролесан, Канефрон. Антибиотики при выявлении бактериальной инфекции в зависимости от вида возбудителя. Спазмолитики и анальгетики для купирования болей: Но-шпа, Дротаверин. При ярко-выраженном болевом синдроме рекомендован постельный режим.
Даже при отсутствии жалоб врачи назначают операцию по удалению полости с жидкостью, если размер образования превышает 5 см. Другие показания: проблемы с оттоком мочи, диаметр опухоли 8–10 см, нагноение, сильные боли, риск разрыва опухоли, склонность к малигнизации. В зависимости от симптоматики, характера образования применяют малоинвазивный способ либо проводят стандартную операцию с открытым доступом.
Хирургические методы удаления кисты почки:
- пункция. Малотравматичная процедура снижает давление на почку и органы, расположенные рядом. Содержимое кисты откачивают из полости при помощи специальной иглы. Через дренаж жидкость выходит наружу, постепенно стенки образования ссыхаются, происходит рубцевание тканей. Материал из полости отправляют на цитологию. Недостатки: высокий риск рецидивов – до 80%, возможно занесение инфекции;
- лапароскопия. Малоинвазивную операцию проводят при большом размере опухоли, высокой вероятности паразитарных инфекций, риске разрыва, кровотечении в полости почки. В брюшной полости врач делает три прокола, через них хирург вводит лапароскоп, другие инструменты. Процесс проходит под контролем видеокамеры и миниатюрной лампочки, доктор удаляет кисту полностью, рецидивы случаются редко. Лапароскопия – подходящая альтернатива классической операции, если нет осложнений, при которой внутриполостное удаление опухоли невозможно;
- открытая операция на почке. При активном воспалительном процессе, злокачественном характере новообразования, перфорации кисты медики сразу назначают полостную операцию. В зависимости от степени поражения, удаляют стенку опухоли, определённый участок почки либо полностью орган. Открытая операция часто провоцирует осложнения, период реабилитации длительный, особенно, в возрасте 60 и более лет. Метод применяют при низкой эффективности лапароскопии и пункции.
При малом размере кисты урологи советуют выполнять рекомендации по правильному питанию, изменению образа жизни, укреплению иммунитета. Важно ежегодно либо раз в 6 месяцев делать УЗИ, контролировать динамику развития образования.
Лечение кисты почек в домашних условиях малоэффективно. Травяные отвары повышают иммунную защиту, снижают риск рецидивов при воспалительных патологиях мочевыводящих путей, промывают почечные канальцы, удаляют песок и мелкие камни в почках.
Под действием настоев и домашних мазей кисты не рассасываются, применение раздражающих составов нередко приносит вред, провоцирует рост доброкачественного образования. По этой причине все действия больной должен согласовывать с урологом, принимать травяные отвары только с разрешения доктора.
При появлении кисты в тканях почки пациент должен узнать, что это такое, почему возникло образование. Важно сотрудничать с урологом, принимать препараты, соблюдать диету, регулярно приходить на осмотр, делать УЗИ для контроля состояния опухоли.
Больше полезной информации о лечении кисты почек можно узнать после просмотра следующего ролика:
источник
Кисты почек – заболевание почечной системы, которому подвержены пациенты во всех возрастных группах. С применением новых способов диагностики выявление кисты на почке не представляет особой сложности.
Лечебные мероприятия способны избавить человека от заболевания и в последствии поддержать его здоровье на должном уровне. Нам остается только узнать, что делать при диагнозе киста почки?
Большинство пациентов при обнаружении у себя каких-либо симптомов, в том числе со стороны почек, вначале обращаются к терапевту. Именно специалист этого профиля должен разграничить заболевания и направить человека к доктору узкого профиля.
В случае с таким заболеванием как киста почки возможно направление либо к нефрологу, либо к урологу.
Это будет зависеть от того медицинского учреждения, куда может обратиться пациент за предоставлением помощи.
В задачи врача-нефролога входит диагностика и лечение болезней именно почек, причем как на ранних стадиях, так и при почечной недостаточности. Несмотря на такой обширный спектр профиля, нефология является терапевтической специальностью. Кисту нефролог может успешно лечить на стадии возникновения, развития или воспаления.

Наиболее информативным и безопасным способом диагностирования кист в почках является ультразвуковой метод исследования. На УЗИ возможно просмотреть все почечные структуры в серых тонах, либо с применением цветного окрашивания.
Киста имеет чаще всего округлую или овальную форму, с четкими ровными контурами, при неосложненном процессе – с тонкими стенками. Киста представляет собой пузырек, наполненный однородной жидкостью, поэтому на экране она будет окрашена в черный цвет. При окрашивании почки в кисте цвета не будет, так как там нет кровотока.
Дифференциальную диагностику кисты проводят с так называемыми пирамидками, расширенными чашечками, опухолевыми образованиями и абсцессами. Четкому определению виды образования здесь помогут:
- форма кисты – округлая или овальная, тогда как пирамидка треугольной формы, а чашечка чаще всего – линейной;
- киста расположена обособлено от всех элементов почки, это трудно не заметить, так как пирамидки и чашечки, даже если они расширенные – это структуры почки, присутствующие в норме;
- четкие границы кисты – также один из отличительных факторов от других похожих элементов;
- кисты в отличие от чашечек не повторяют ход всей чашечно-лоханочной системы;
- кисты могут достигать огромных размеров и выходить за пределы почки, чего нельзя сказать об остальных похожих «пузырьках».
От абсцесса и опухоли кисту отличает однородность содержимого, анэхогенность и отсутствие кровотока.
Многокамерная киста – эмбриональная патология. В основном, это поражение органа с одной стороны. Проявляется в виде нескольких полостей, разделенных фиброзными перегородками. Почечные структуры не задействованы.
В тех случаях, когда кистозное образование имеет небольшие размеры (до 5 сантиметров в диаметре), не вызывает жалоб со стороны почек и не оказывает воздействие на работу органов мочевыделительной системы, ведение пациента – медикаментозное и с учетом рекомендаций диетолога.
При этом необходимо регулярное (раз в полгода или год) ультразвуковое исследование с целью контроля таких признаков как:
- размер кистозного образования, его вид и скорость роста;
- склонность к озлокачествлению;
- состояние стенок;
- возможные включения: перегородки, кровоизлияния, гнойные элементы, дополнительные образования;
- функция почечных структур.
к содержанию ↑

- Рост кисты свыше 5 сантиметров.
- Наличие красных элементов крови в моче.
- Развитие сторонних симптомокомплексов или болезней таких как повышенное артериальное давление.
- Осложнения в виде МКБ, нарушение оттока жидкости или недостаточность почек.
В список операций включены: пункционное лечение, процедура на основе склерозирования, лапароскопия, куда входят марсупиализация кистозного образования, резекция и удаление почки. В редких случаях требуется полостное вмешательство.
Пункцией называется прокалывание кисты иглой малого диаметра и выкачивание жидкостного содержимого из ее полости. Процедуру необходимо проводить под контролем ультразвука или КТ-метода. Стенки образования сморщиваются, и образуется рубец. Иногда случаются попадание инфекции или повторное появление кистозного включения.
Противопоказания к пункции:
- диаметр более 10 сантиметров;
- повышенный тонус стенок, что может привести к разрыву;
- перегородки в кисте;
- почечное кровотечение;
- возможно наличие паразитов в полости образования.
к содержанию ↑
Для исключения инфицирования и кистозных рецидивов в кисту можно ввести этиловый спирт со смесью раствора антисептического свойства и антимикробного препарата. При этом клетки стенки кисты погибают, и после образования рубца новый рост невозможен.
Лапароскопический метод – удаление кисты почки хирургической операцией с малой инвазией. Доступ в брюшную полость возможен за счет трех пяти миллиметровых проколов для введения лапароскопа и других инструментов. Процедура проходит с использованием общей анестезии.
Преимуществом лапароскопических методов состоит в отсутствии рецидивирующих появлений кист.
В этом методе проводится процесс иссечения кистозных стенок. В случае если кистозное образование вызывает подозрение злокачественности, то прибегают к резецированию или полному удалению органа.
Марсупиализация – особый вид операций с помощью лапароскопического доступа для удаления больших кист.
В процессе операции сначала нужно обособить образование от почечных структур, затем в нее вводят иглу, и удаляют полостную жидкость. В конечном этапе происходит иссечение и удаление стенки кисты с последующим прижиганием кистозного ложа.
Лекарства необходимы при возникновении кисты почки, независимо левой или правой, для купирования симптомов. Используются такие препараты как:
- Ингибиторы ангиотензинпревращающего фермента (АПФ). К ним относятся: эналаприл, капотен, энап. Препараты применяются с целью понижения артериального давления.
- Анальгезирующие средства при болевом синдроме в области почек.
- Лекарственные препараты мочегонного действия, для того чтобы не развивалась мочекаменное заболевание.
- Средства против воспаления и антимикробные препараты.
к содержанию ↑
Их применяют в начальных стадиях заболевания и при неосложненном процессе, как у женщин, так и у мужчин. Преимуществами использования народных методов являются: щадящее действие на организм, отсутствие эффектов побочного типа, устранение симптомов при длительном употреблении целительных препаратов.

- зеленый чай. Его разводят в молоке и добавляют мед в пропорции две-три щепотки на один литр молока плюс одна столовая ложка меда. Употреблять 2 раза в день;
- порошок осиновой коры. Одну столовую ложку до еды;
- лопух: корни и листья. Пять столовых ложек сырья залить кипятком, варка в течение получаса. Далее продукт остывает один час, процеживается и употребляется в течение дня по 40-60 граммов;
- золотой ус – универсальное народное средство от многочисленных недугов. Настойку применяют утром натощак и в вечернее время за полчаса до ужина;
- чистотел – измельченную траву отжимают, затем сок по одной капле, разведенной в одной чайной ложке воды, применяют, ежедневно повышая дозу по одной капле в день. Курс – десять дней. Затем перерыв десять дней.
к содержанию ↑
В силу того что на данный момент участились случаи выявления кист именно у детей, для них специально разработана программа скрининга, включающая в себя ультразвуковое исследование почек в определенные периоды жизни, начиная с первого месяца после рождения.
При выявлении у ребенка кистозного включения в почке, даже в отсутствии проявлений и жалоб, необходимо регулярно проходить обследование в год один раз.
Лечение детских кист, также как и у взрослых, зависит от величины, формы и вида образования, наличия осложненных состояний. Это важно учитывать перед проведением лечебных мероприятий. Наблюдение за динамикой проводится при величине кистозного образования до пяти сантиметров.
Кисты, выходящие за пределы пяти сантиметров, подлежат оперативному вмешательству. Лекарственные средства здесь также применяются с целью снижения степени болезненных состояний.
Диета призвана создать благоприятную основу для процесса выздоровления, улучшить эффект от лечения, сократить проблемы с оттоком жидкости.

Контроль выпитой воды очень важен при выявлении или лечении кисты почки, так как она является основным веществом, участвующим в почечном обмене.
Обязательно уменьшить количество белковых компонентов в рационе, так как при их потреблении больше нормы, запускается механизм образования токсических веществ: азота, мочевой кислоты и других ядовитых элементов.
Продукты, не пригодные к употреблению при кисте почки:
- кофе, шоколад;
- морепродукты и морская рыба;
- курение активного и пассивного характера.
Какую диету соблюдать при гломерулонефрите читайте в нашей статье.
Примерное меню выглядит следующим образом:
- Несоленый и, желательно, овощной суп.
- Мясо в небольшом количестве только после двух недель диеты.
- Рыбные продукты нежирного вида.
- Молочные продукты, овощи, фруктовые продукты, зелень, чай в некрепком виде.
Количество приемов пищи – 4-5 раз в день. Калорийность пищи в сутки около 2200 ккал.
О кистах в почках смотрите передачу с доктором-нефрологом «Полезная консультация»:
источник
Одно из самых частых доброкачественных образований в почках — это киста. Они встречаются у 70% пациентов с патологиями этого органа. По статистике, чаще всех страдают мужчины старше 50 лет. Киста выглядит, как полость с жидким содержимым, размер ее может достигать 15 см. Патология часто не проявляет себя симптомами, но ее важно обнаружить на раннем этапе.
Так появляется полость с жидкостью. Клетки почечной ткани (паренхимы) растут и делятся, размер кисты увеличивается. Расположенные рядом структуры сдавливаются. Это может породить вторичные кистозные разрастания.
Степень риска малигнизации (перерождения в злокачественную опухоль) зависит от строения кисты. Сложные образования чаще простых приводят к раку. Роль играют и их расположение, причина появления. Множественные полости часто нарушают работу органа. Когда поражены обе почки, фильтровать и выводить мочу нормально они не могут. Даже если образования не станут причиной рака, появятся осложнения:
- пиелонефрит и другие инфекционно-воспалительные почечные заболевания;
- стойкая гипертензия;
- кровоизлияние в почку, ишемия ее тканей (при разрыве стенки кисты);
- гидронефроз (почечная водянка);
- отмирание паренхимы;
- уремия (интоксикация организма при застое мочи);
- образование почечных камней;
- атрофия паренхимы (отмирание почечной ткани);
- перитонит и общее заражение организма – при разрыве кистозного образования с гноем;
- почечная недостаточность;
- железодефицитная анемия;
- некроз кисты на ножке (если она перекрутится).
Почему возникает эта патология, специалисты продолжают выяснять. В 5% случаев она первичная. Носит врожденный характер, появляется во время развития плода в утробе. Не исключено воздействие наследственного фактора, аномалий строения органов. Приобретенная или вторичная форма кисты возникает чаще. Здесь могут играть роль возрастные особенности изменения работы организма. Главная группа риска – лица старше 45 лет.
Кисты могут появляться, когда нарушается развитие зачатков почек у плода. Часто это обнаруживают уже в первые месяцы жизни малыша. Образования множественные, поэтому детям нужны ежегодные обследования. Такие кисты имеют риск стать злокачественными. Вероятность врожденной формы патологии повышается при наличии генной мутации у ребенка. Риск рождения малыша с почечными кистами высокий, если во время беременности женщина:
- курила, употребляла алкогольные напитки;
- получала рентгеновское облучение;
- контактировала с химическими веществами (особую опасность представляют хлор, свинец, соли тяжелых металлов);
- получила травму поясницы;
- перенесла инфекции мочевыделительной системы.
У большинства пациентов киста почки является вторичной. Появиться у взрослого человека она может под воздействием травм, инфекционных заболеваний. Вероятность повышается у пожилых, лиц с туберкулезом, гипертонией. К факторам риска относятся и перенесенные операции на почках и других органах мочевыводящей системы. В перечень частых причин врачи включают:
- гормональные нарушения;
- застойные явления в малом тазу;
- дисплазию соединительной ткани почек;
- травмы поясницы;
- недолеченные инфекции органов мочеполовой системы;
- паразитарные инвазии;
- мочекаменную болезнь.
Деление на врожденный и приобретенный тип – не единственный способ классифицировать кисты. По количеству выделяют одиночные, парные и множественные. Последние часто небольшие и могут сливаться между собой. По расположению делятся на поликистоз (поражены обе почки) и односторонние. Виды кист выделяют еще по нескольким признакам:
Классификационный признак
Характеристика
Место развития
появляется в толще околопочечной жировой клетчатки, часто связана с гормональными нарушениями.
вырастает под наружной фиброзной капсулой, в слое из соединительной и жировой ткани.
формируется в корковом слое органа.
Качество жидкости внутри
с желтовато-белой сывороточной жидкостью
часто появляется при присоединении инфекции
Морфологическое строение
встречается редко, выглядит как овальный мешочек, который находится в области почечного синуса или лоханки.
образуется в функциональной ткани (паренхиме), выглядит как капсула с тонкими стенками.
имеет несколько полостей внутри, иначе называется многокамерной, склонна к озлокачествлению.
простое новообразование, лишено перегородок и дополнительных включений, чаще возникает в левой почке.
образуется во внутриутробном периоде, имеет внутри зачатки жировой ткани, ногтей, волос.
Риск перерождения (классификация по Bosniak)
- не имеет перегородок, узловых образований, твердотельных элементов, кальцификации;
- при обследовании не накапливает контрастное вещество;
- риск малигнизации близится к 0.
- есть тонкие перегородки;
- кальцификация незначительная;
- контраст не накапливается;
- риск малигнизации – 0-5%.
- стенка утолщенная, контур нечеткий, кальцификация выраженная;
- имеется множество утолщенных перегородок с кальциевыми отложениями;
- контрастное вещество накапливается;
- риск малигнизации – 50-90%, удаление новообразования обязательное.
- имеет признаки предыдущего вида, но внутри тканевый компонент, который накапливает контраст;
- с вероятностью 100% недоброкачественная опухоль – нужна полная или частичная резекция пораженного органа.
Часто патология не имеет ярко выраженных симптомов. У 70% пациентов она себя никак не проявляет. Это связано с тем, что развивается кистозное новообразование медленно, ткани почки к нему легко привыкают. Постепенно оно начинает давить на сосуды. Появляются головные боли, ускоряется сердцебиение. Это часто связано с подъемом артериального давления. После возникают другие симптомы:
- боли в области поясницы, мочевого пузыря;
- повышение показателей «нижнего» давления;
- снижение количества выделяемой мочи;
- частые позывы к мочеиспусканию;
- отеки нижних конечностей;
- гематурия (примеси крови в моче);
- слабость, повышенная утомляемость;
- запах аммиака изо рта (при поражении обеих почек);
- резкий подъем температуры, усиление болей (при инфицировании или нагноении).
Сначала врач уточняет, была ли такая патология у близких родственников: родителей, бабушек, дедушек, сестер и братьев. Это поможет исключить поликистозную болезнь. После проводят физиологический осмотр. Врач ощупывает брюшную полость, поясницу. Потом проводит простукивание. Если кисты инфицированы, боли при этом усилятся. Дальше патологию нужно отделить от абсцессов, опухолей. Для этого пациенту назначают:
- общий и биохимический анализ крови;
- анализ мочи с бакпосевом;
- УЗИ почек;
- КТ или МРТ (компьютерная или магнитно-резонансная томография) с введением контрастного вещества;
- биопсия содержимого кистозной полости и гистологическое исследование материала (при подозрении на онкологию).
Самый доступный способ диагностики патологии сегодня – УЗИ. По результатам этого обследования врач может назначить дополнительно МРТ, КТ, допплерографию почечных сосудов. Так можно выявить размер, число, размещение образований. На УЗИ кисты имеют черный цвет, поскольку звуковые волны ими не отражаются. Это называется анэхогенность. Пациент сам может увидеть и различить эти объекты на фото. Во время УЗИ кистозные образования определяют по таким признакам:
- круглый объект с четкими контурами;
- внутри нет стенок и перегородок (исключение – многокамерный вид патологии);
- уплотнения отсутствуют, оттенок однородный;
- образование обособлено от других почечных элементов;
- за пределы почки объект не выходит.
Если орган работает без сбоев, пациент себя чувствует хорошо, врач будет наблюдать. Состояние кисты отслеживают через УЗИ и анализы крови и мочи. Пока она не достигла размера в 5 см, серьезное лечение не нужно. Исключение – многокамерные полости. Схему терапии нефролог выбирает, учитывая результаты обследований, состояние больного. В современной медицине есть несколько направлений лечения такой патологии:
- симптоматическая терапия – применение лекарственных препаратов;
- удаление кистозного новообразования – как малоинвазивные, так и более сложные хирургические методы;
- предотвращение осложнений;
- диетотерапия – обязательный компонент для всех пациентов с кистозными образованиями в почках.
Даже солитарная киста почки, которая не беспокоит пациента, требует хирургического лечения, если ее размер превысил 5 см. Оперировать нужно и при стойкой гипертонии, нарушении оттока мочи, появлении в ней гноя, крови. Образования с несколькими камерами и находящиеся у почечной лоханки нужно удалять сразу, когда их обнаружили. Чем раньше это сделать, тем выше шанс сохранить почку. Современная медицина предлагает такие варианты операций:
- чрескожная пункционная аспирация;
- склеротерапия;
- лапароскопическое иссечение;
- резекция или нефрэктомия;
- пересадка почки (на последней стадии почечной недостаточности).
Метод, при котором патология удаляется полностью. Доступ к ней хирург получает через проколы размером 5 мм. Их нужно всего 3 – по числу инструментов. Операцию проводят под общей анестезией. При таком лечении рецидивов патологии не возникает. Метод рекомендован при крупных и многокамерных кистах, кровотечениях, нагноениях. После операции пациенту показано лечение антибиотиками и обезболивающими. Ход процедуры выглядит так:
- Врач вводит газ, чтобы расширить обзор.
- Выполняется иссечение стенок кистозного образования. Если оно находится за пределами почки или имеет размеры больше 3-х см, удаляют и часть самого органа.
- Здоровую ткань ушивают.
Хирург через кожу вводит тонкую иглу в кистозную полость и выполняет аспирацию (отсасывание) содержимого. Образование уменьшается и склеивается. Пункцию можно проводить на кистах размером 5-10 см и только с 1 камерой. Недостаток – часто возникают рецидивы. Может случиться инфицирование. Процедуру выполняют под контролем УЗИ или КТ и с местной анестезией. Пункцию нельзя проводить у пациентов, имеющих:
- почечное кровотечение;
- паразитов в кистозном образовании.
Этот метод похож на пункционное лечение. Тоже под контролем КТ или УЗИ в поясничной области врач вводит иглу и прокалывает кистозную капсулу. Сначала отсасывают содержимое, потом вводят препарат. Часто это вещества с йодом или спирт. Средство выводят из полости через некоторое время, после удаляют и иглу. Клетки стенки образования погибают. Полость начинает зарастать, поэтому рецидивы при таком лечении наблюдаются редко. У метода есть противопоказания:
- утолщение и нечеткий контур стенок;
- размеры образования больше 5 см;
- несколько камер в кистозной полости;
- неоднородность содержимого.
Если орган сильно поврежден или образования крупные, выполняют классическую полостную операцию. Удаление больной почки (полная нефрэктомия) можно проводить только при наличии второго здорового органа. Часто это нужно при угрозе рака, обширном нагноении. Для остальных случаев показана резекция или частичное удаление тканей. Доступ к органу хирург получает через надрез в поясничной зоне. Операцию проводят под общим наркозом по такой схеме:
- Хирург разрезает кожу и мягкие ткани.
- Нащупывает место кистозного образования, делает иглой прокол.
- Удаляет содержимое полости, иссекает почку.
- Убирает пораженные ткани органа.
- После накладываются швы. Их снимают через 1,5 недели. В среднем реабилитация после такой операции длится месяц. Через полгода пациент проходит контрольное обследование.
На всех этапах лечения обязательно использовать аптечные препараты. Часть из них нужна, чтобы убрать неприятные симптомы патологии. Другая часть применяется после операции, чтобы снизить риск осложнений.
Фармакологическая группа
Цель применения
Наименования лекарств
Анальгетики
избавить пациента от болевого синдрома
Баралгин, Темпалгин, Спазган
Антибиотики
устранить или предотвратить (после операции) бактериальную инфекцию
Норфлоксацин, Цефтриаксон, Фуразидин
Ингибиторы АПФ (ангиотензипревращающего фермента)
снизить артериальное давление
предотвратить образование почечных камней
Противовоспалительные
остановить воспалительный процесс при инфекции
Изменить рацион питания нужно, чтобы снять нагрузку с больного органа, наладить его работу, повысить шансы на выздоровление. При необходимости диета поможет уменьшить воспаление. Пациенту назначают лечебный стол номер 7. Здесь совсем исключены шоколад, какао, кофе, алкоголь и ограничено количество белков. Точный рацион составляет врач. Главные правила диеты:
- Ограничить количество выпиваемого крепкого чая.
- Не употреблять острое, маринованное, пряное, копченое, жирное, жареное.
- Исключить из питания морепродукты, сельдерей, шпинат, щавель, петрушку, укроп, чеснок, лук.
- Не готовить с солью, но по необходимости добавлять ее в блюда при подаче. Суточная норма – 3-6 г.
- Не пить минеральные натриевые воды.
- Употреблять 30-80 г белка за день. Желательно набирать этот объем молочными продуктами и яйцами. Верхнюю границу не переступать.
- Мясо и рыбу (речную) сначала отваривать, а после по желанию запекать или тушить.
- Кушать 5-6 раз в сутки.
- Ограничить количество употребляемой жидкости до 0,8-1,1 л. Точную цифру назовет уролог по клинической картине конкретного пациента.
- Обязательно ввести в рацион огурцы, кабачки, тыкву, арбуз, чернослив, курагу, абрикосы.
На начальной стадии патологии и при отсутствии осложнений можно использовать рецепты народной медицины. Они редко дают побочные эффекты, облегчают состояние больного.
Хороший результат дает зеленый чай с молоком (1:1) и ложкой меда на чашку. Его пьют 2 раза в день. Еще по отзывам эффективны такие средства:
- Отжать сок из свежих листьев лопуха. Пить перед едой по 2 ст. л. с частотой 3 раза в сутки. Каждые 2 дня делать новую порцию. Лечение длится месяц. Через 2 недели курс можно повторить. По отзывам однокамерные мелкие кисты почек рассасываются от такого средства.
- Принимать по 1 ч. л. порошок осиновой коры за полчаса до еды, запивая половиной стакана теплой воды. Делать так 3 раза в день на протяжении 2-х недель. Через 7 суток повторить курс.
- Заварить 1 ст. л. толокнянки стаканом воды. Кипятить минуту, настаивать полчаса. Пить по 100 мл с частотой 2 раза в сутки между приемами пищи. Лечение проводят 2 недели.
источник
Киста почки представляет собой нарушение строения органа мочевыводящей системы, которое характеризуется образованием капсулированного очага на поверхности почки, заполненного жидкостью. Киста может быть единичной или множественными и встречается чаще всего у мужчин старше 45 лет.
Формирование кистозных образований закладывается еще в период внутриутробного развития или начинается под воздействием различных предрасполагающих факторов. В зависимости от этих факторов киста почки может носить врожденный или приобретенный характер. От чего появилась киста на почке, каковы ее симптомы и методы лечения? Разбираемся!
Нельзя точно назвать причину образования и закладки почечной кисты во внутриутробном периоде, однако специалисты выделяют ряд факторов, которые могут способствовать данной патологии. К ним относятся:
- употребление алкогольных напитков матерью в большом количестве;
- курение во время беременности;
- постоянное контактирование беременной с химическими веществами (соли тяжелых металлов, хлор, свинец);
- рентгеновское облучение во время беременности;
- полученные травмы в области поясницы в период беременности;
- перенесенные инфекционные заболевания органов мочевыделительной системы женщиной во время беременности.
Приобретенные почечные кисты возникают под воздействием следующих факторов:
- гормональный дисбаланс;
- полученные травмы в область поясницы;
- перенесенные инфекционно-воспалительные заболевания почек, которые не были вылечены до конца или лечились неправильно;
- гидронефроз;
- застойные явления в почках;
- дисплазия соединительной ткани в области почек;
- ишемия почки (недостаточное поступление к органу крови).
При формировании почечной кисты у больного возникает боль в области поясницы. Она бывает настолько сильной и мучительной, что заставляет пациента обратиться за медицинской помощью. Характерными клиническими проявлениями почечной кисты являются:
- повышение артериального давления;
- выделение крови во время мочеиспускания;
- окрашивание мочи в красноватый цвет;
- боль и дискомфорт во время мочеиспускания;
- развитие и прогрессирование железодефицитной анемии, которая возникает в результате макрогематурии;
- боли в области поясницы при постукивании ребром ладони.
Пальпаторное обследование поясничной зоны врачом выявляет смещение пораженной почки со своего ложе, а также увеличение органа в размерах.
В зависимости от места локализации патологического новообразования и характера поражения почек различают следующие разновидности кист:
- одиночные кисты;
- множественные кисты – как правило, небольшого размера, иногда могут сливаться друг с другом.
В зависимости от расположения кист различают:
- киста обеих почек;
- киста правой почки;
- киста левой почки.
В зависимости от морфологического строения кисты бывают:
- простые;
- парапельвикальные – локализующиеся вблизи почечного синуса;
- мультилокулярные – характеризуются образованием нескольких полостей внутри кисты;
- дермоидные – представляют собой кисты, образовавшиеся в период эмбриогенеза, внутри которых были обнаружены зачатки волос, ногтей, костей, жировой ткани.
Существует также такой термин, как мультикистозная почка и губчатая почка. При мультикистозной почке орган поражен изнутри мелкими кистами, в результате которых функция почки резко нарушена. При такой патологии в течение короткого промежутка времени у пациента развивается почечная недостаточность.
Губчатая почка характеризуется образованием множественных мелких кист в собирательных канальцах. Это состояние врожденное и закладывается еще в период эмбриогенеза. Родившиеся с таким диагнозом дети нуждаются в проведении гемодиализа, без которого быстро прогрессирует почечная недостаточность.
При диагностике кисты почки перед специалистами стоит несколько задач:
- выявить непосредственно наличие патологического образования в ткани почки;
- исследование функционирования почек;
- выявление воспалительного процесса в почках.
Для выявления патологических процессов в почках, в том числе кист, используют следующие методы диагностики:
- УЗИ забрюшинного пространства;
- КТ – позволяет обнаружить даже самые мелкие кисты;
- МРТ – позволяет четко очертить границы кисты и изучить новообразование со всех сторон.
Для оценки функционирования почек назначают общий и биохимический анализы крови, в которых особенное внимание уделяют наличию и концентрации следующих веществ:
В некоторых случаях пациенту дополнительно назначают пройти кардиограмму и сдать коагулограмму – это исследование позволяет оценить свертываемую функцию крови. Эти дополнительные исследования необходимы при поступлении больного в стационар, особенно в том случае, когда стоит вопрос о хирургическом вмешательстве.
У каждого пациента с диагностированной кистой почки возникает резонный вопрос – что делать в таком случае и как лечить патологию?
При отсутствии нарушений функции органа и нормальном общем самочувствии пациента медики просто наблюдают за течением патологии. Регулярно проводится УЗИ и сдаются анализы крови и мочи. При возникновении признаков прогрессирования кисты или развития почечной недостаточности назначается чрескожная пункция кисты и откачивание жидкости. Если по каким-либо причинам такая процедура не может быть проведена, то больному показано хирургическое вмешательство, во время которого удаляют кисту вместе с окружающей ее капсулой.
В том случае, если киста почки была вызвана воспалительно-инфекционными заболеваниями органа, то терапия начинается с устранения очага воспаления и коррекции функционирования органа. Для этого пациенту назначают:
- противовоспалительная терапия антибиотиками или сульфаниламидными препаратами;
- назначение специальной диеты;
- устранение осложнений.
В редких случаях киста почки может рассосаться самостоятельно, особенно если ее развитие было вызвано воспалительным процессом в почках.
Диетическое питание является неотъемлемой частью успешного лечения почечной киты. Больному назначают стол №7, принципами которого является:
- исключить из рациона питания жареных блюд, жирных, пряностей, копченостей;
- ограничение или полное исключение соли;
- отказ от алкогольных напитков и курения;
- резкое ограничение черного чая и исключение кофе;
- приготовление блюд на пару;
- соблюдение питьевого режима;
- ограничение в рационе животных белков, которые создают дополнительную нагрузку на почки и обогащение стола молочно-крупяными изделиями.
Киста почек опасна возможным развитием осложнений при отсутствии своевременной медицинской помощи. Самыми частыми осложнениями почечной кисты являются:
- развитие хронической почечной недостаточности;
- гидронефроз (водянка почки);
- гнойный пиелонефрит;
- скопление гноя в полости кисты;
- разрыв кисты и развитие перитонита;
- железодефицитная анемия;
- повышение артериального давления.
Для того чтобы снизить риск образования кист в почках следует внимательно относительно к своему здоровью с молодого возраста. Избежать развития данной патологии можно, если соблюдать несложные рекомендации:
- своевременно обращаться к врачу при появлении дискомфортных ощущений и болей в области поясницы;
- избегание повреждений и травм поясницы;
- своевременное и специализированное лечение пиелонефрита;
- санация очагов хронической инфекции в организме, из которых с током крови может разноситься патологическая флора;
- планирование беременности еще до наступления зачатия женщиной.
Прогноз течения заболевания в целом благоприятный в том случае, когда больной не игнорирует симптомы и сразу обращается за медицинской помощью.
источник
Само название киста (kystis) в переводе с греческого означает – пузырь. Более точного определения придумать сложно. Именно такие новообразования в виде пузыря, стенки которого состоят из тонкого слоя клеток, продуцирующих жидкий секрет и называют кистой. Локализоваться кисты могут на любых органах.
Киста почки (нефрона) – это урологическая патология, характеризующаяся формированием в различных ее структурах полостных доброкачественных образований, заполненных жидким субстратом.
Диагностируется данная патология, у различной возрастной категории людей, но чаще у пациентов, перешагнувших 45 летний жизненный рубеж. За счет защитного действия эстрогенов, женщины болеют реже. Но в период менопаузы, эта разница в соотношении с мужчинами, выравнивается.
Из всех патологических новообразований, поражающих почки, кистозные разрастания (единичные и множественные) составляют почти 70%.
Быстрый переход по странице
Основной причиной образования кисты на почке (правой или левой) — является процесс нарушения оттока урины по извилистым почечным канальцам, что вызывает их расширение и скопление мочи. В качестве защитной реакции, организм формирует соединительнотканную капсулу, ограничивающую скопившуюся первичную урину. Кистозные размеры могут варьироваться до 15 см в диаметре, иметь округлую, либо вытянутую форму.
Такие кисты могут быть следствием врожденного, либо приобретенного генезиса.
Не всегда почечная киста может быть заполнена жидким содержимым. Так называемые дермальные кисты, возникающие по генетическим причинам, могут содержать в своей полости различные вещества – эпидермис, волосы, жировую ткань и т.д. Это связано с аномальной локализацией тканей, в связи с нарушениями генетического характера.
Врожденные почечные кисты имеют две группы причин:
1) Наследственную, обусловленную мутациями в клеточной структуре, вследствие чего, развиваются патологические процессы в виде атрезии – канальцевых сращений нефронов с развитием полостных образований. Не исключено и унаследование различных заболеваний, способствующих развитию кист в различных тканевых структурах организма.
- Что касается почечной патологии, они могут быть обусловлены наследственными патологиями в виде синдрома Цельвегера, Меккеля, Ландау, или туберкулезного склероза.
2) Врожденную, являющуюся следствием влияния на плод различных негативных факторов (токсинов, алкоголя, никотина, либо внутриутробных инфекций), провоцирующих аномалии в развитии почечной собирательной системы.
Генезис приобретенных кист на почке обусловлен различными причинами и факторами риска, приводящими к обструкциям и закупоркам канальцевой системы нефрона в следствие:
- Хронических инфекционных процессов в почках. К примеру, пиелонефритом страдают больше женщины, соответственно у женщин признаки кисты почки, отмечаются чаще, особенно в пожилом возрасте;
- Проявлений гипертонии, что отражается высоким уровнем почечного давления, повышая возможности образования кистозных новообразований;
туберкулеза почечной паренхимы, вызывающего ответную защитную реакцию организма в виде развития соединительнотканной капсулы, для ограничения специфической инфекции; - Возрастных изменений;
- Доброкачественной гиперплазии (аденома) предстательной железы;
- Уролитиаза (каменная болезнь), вызывающего затруднения оттока урины и развитие кистозных полостей.
Именно от причины – от чего появилась киста на почке, обусловлено лечение и варианты дальнейшего развития патологии. Классифицируются такие приобретенные полостные образования по характеру субстрата – серозного, сложного, геморрагического или инфицированного.
множественные кисты небольшого размера
Признаки наличия полостей кист в структуре почки, более чем в половине случаев, очень долго не дают о себе знать — протекая в бессимптомной форме. Особенно это актуально при малых и незначительных размерах образований. Неспецифические симптомы почечной кисты проявляется лишь при ее значительном росте, оказывающем давление на окружающую сосудистую и тканевую структуру. Или если образование препятствует оттоку урины.
Симптомы кисты почки проявляются:
- Различным характером болевой симптоматики (тупой, тянущей, ноющей) либо подобно почечной колики. В случае левостороннего образования, боли иррадиируются в левую зону живота и левого подреберья. Характерно усиление болевого синдрома при тяжелых нагрузках, независимо в какой позе находится человек.
- Преимущественным повышением диастолического АД, что обусловлено сбоем в секреции протеолитического фермента (ренина), выполняющего функции контроля АД у человека.
- Уродинамическими расстройствами, спровоцированными затрудненным оттоком урины.
- Появлением в моче кровавых включений, что может свидетельствовать о сосудистых патологиях в органе.
- Лихорадочным состоянием, мутной мочой и развитием лейкоцитурии, что говорит о формировании гнойных процессов.
- Болевой синдром в совокупности с резкой потерей веса, может означать кистозную малигнизацию – развитие раковых клеток.
- Интоксикационной симптоматикой, сигнализирующей о нарушении почечных функций и их недостаточности.
- Зонами уплотнений в животе, указывающих на увеличение почек.
В зависимости от чего появилась киста почки, болезнь может развиваться слева \ справа или с двусторонней локализацией, проявляться одиночными и множественными полостями в виде различных патологических процессов:
- Почечным мультикистозом (одностороннее поражение и поликистозом — двусторонней локализацией), проявляющимся развитием в почечной структуре множественных небольших полостей. Орган приобретает вид одной большой кисты. Полностью теряются функциональные способности почки. Отмечается большой процент летальности при поликистозном проявлении.
- Простой (солитарной) кистой, в виде единичного полостного пузырного образования, с односторонней левосторонней локализацией. Продолжительное времени может быть бессимптомной. Образования больших размеров могут спровоцировать развитие гидронефроза, нарушения почечных функций и инфекционных процессов.
- Парапельвикальным почечным кистозным образованием с преимущественной локализацией в «воротах» – синусе и лоханке правого нефрона.
- Паранхиматозной кистой почки с локализацией в тканях наружной выстилки почек (паренхимы). Способна к длительному бессимптомному существованию.
- Развитием синусных кист, непосредственно с локализацией с зоне синуса почки.
- Сложными кистами – мультилокулярными (многокамерными), имеющими особое строение – плотные стенки и негладкую поверхность, наличие нескольких полостных камер в одной соединительнотканной капсуле. Отмечается большая склонность к раковому перерождению.
- Субкапсулярными новообразованиями – развиваются в виде небольших полостей с локализацией под плотным чехлом соединительнотканной ткани, покрывающей нефроны. Редко вызывают осложненные процессы.
Тактика лечения кисты почки определяется по ее характеристикам: размеру, виду, скорости роста, склонности к малигнизации. Бессимптомные, небольшие (до 5 см.) пузырные образования, не оказывающие негативного влияния на функции органа не лечатся, а наблюдаются в динамике.
К сожалению, чтобы киста на почке рассосалась, что-то делать бесполезно. Лекарственных форм для самостоятельного рассасывания кистозных образований не существует.
Иногда, такое все же случается, но самостоятельное рассасывание характерно лишь для кист воспалительного характера. Что само за себя говорит о целесообразности выжидательной тактики. Причины кисты почки и лечение тесно взаимосвязаны, в связи с чем, всем пациентам назначается терапевтическое лечение патологии, послужившей причиной формирования кистозных пузырей, и препараты для купирование осложнений и снятия проявляющейся симптоматики.
- Для стабилизации АД назначаются препараты группы ингибиторов АПФ – «Эналаприла», «Копотена», «Моноприла» или «Энапа».
- Болевой синдром купируют обезболивающими средствами – «Папаверином», «Баралгином», «Спазмалгоном» и др.
- При воспалительных процессах в уретре – «Нитроксолин», «Цефтриаксон», «Левофлоксацин», «Фосфомицин».
- Препараты, улучшающие кровоток в почках – «Трентал» или «Пентоксифиллин»
- Нестероидные средства в виде «Дротаверина», «Диклофенака, «Кеторолака» и «Лорноксикама»
Для предотвращения осложнений, по показаниям, может быть назначена пункция кистозной полости с дальнейшим склерозированием специальным веществом, вызывающим склеивание полостных стенок.
Немаловажный фактор лечебной терапии – организованный рацион питания. Принципы диеты при кисте почки вводят следующие запреты и ограничения на продукты питания и способы приготовления блюд:
- Запрет на жареную, жирную и копченую пищу;
- Ограничение соли в еде;
- Полное исключение острых пряностей и специй, воды с газом, алкогольных напитков;
- Насыщение рациона запеченными, отварными и приготовленными паровым способом блюдами;
- Ограничение в рационе продуктов, насыщенных белками.
В некоторых случаях основным методом лечения кисты почки становиться операция (иногда срочная):
- При активном росте образований и увеличения их числа;
- Появлении признаков нагноения и геморрагических процессах;
- В случаях кистозного разрыва и обтурации уретрального канала;
- При сдавливании и атрофии почечных тканей.
По объему патологических нарушений подбираются соответствующие методики, способные провести успешное иссечение кисты почки, провести частичную, либо полную нефрэктомию.
При вероятности онкологического процесса в органе, оперативное вмешательство не должно нарушать целостность кистозного пузыря.
Наиболее востребованные методики хирургического удаления кисты почки включают:
1) Лапароскопический метод – относится к классу малоинвазивной хирургии. Применяется при операциях на мультикистозных новообразованиях, локализованных на передней, либо боковой стороне нефрона. Операция по кистозному удалению осуществляется при помощи лапароскопа.
В ходе операции, на передней и боковой стенке брюшины делаются 4 небольших надреза, через которые в полость брюшины вводится хирургический инструментарий и лапароскоп с камерой. Возможность отслеживать ход операции на мониторе, позволяет провести удаление кисты на почке очень деликатно и безопасно для пациента.
2) Методику перкутанной (чрескожной) хирургии. Применяется при операциях на больших кистах, локализованных на задней стороне пораженной почки. В ходе операции на спине в проекции органа проделывается небольшой надрез, через который вводится специальный рукав, соединяющий орган с кожей в него и вводится эндоскопический инструментарий, вскрывающий стенки капсулы и иссекающие ее.
3) Открытый хирургический доступ применяется преимущественно при нефрэктомии (полном удалении органа). Преимущество открытой операции обусловлено прямой визуализацией операционного поля. В качестве недостатков выступают большая вероятность осложнений, как в процессе операции так и после нее. Сегодня, этот метод почти вытеснен малоинвазивными методиками.
Подбор определенного хирургического метода осуществляется в индивидуальном порядке с учетом пожеланий пациента и исключением возможных вариантов риска.
При своевременном выявлении и лечении простых почечных кист, независимо от методик проводимого лечения, прогноз всегда благоприятный.
Не совместимы с жизнью врожденные множественные двусторонние мультиобразные образования и кисты, обусловленные генетической мутацией. Редко, кто из младенцев доживают до двухмесячного возраста.
источник
Не многие из нас могут похвастаться тем, что постоянно наблюдают за здоровьем, регулярно проходят медицинский осмотр и посещают врачей. Современный человек живёт по принципу: ничего не болит, значит, здоров. А между тем, начальные стадии многих патологий могут протекать без симптоматики, не снижая качества жизни. В этом их опасность: они дают о себе знать слишком поздно. К таким заболеваниям можно отнести и кисту почки.
Киста почки — патологическая полость, которая заполнена внутри жидкостью. Образует различную форму, чаще округлую. Способна иметь простую (однокамерную) или сложную структуру. В последнем случае киста состоит из нескольких полостей, которые отделены друг от друга перегородками. От здоровых тканей киста отграничена плотной капсулой.
Размеры кисты обычно не превышают 10 см в диаметре, но изредка встречаются и более крупные экземпляры.
Киста может появиться из-за врождённой патологии. К наследственным заболеваниям относятся:
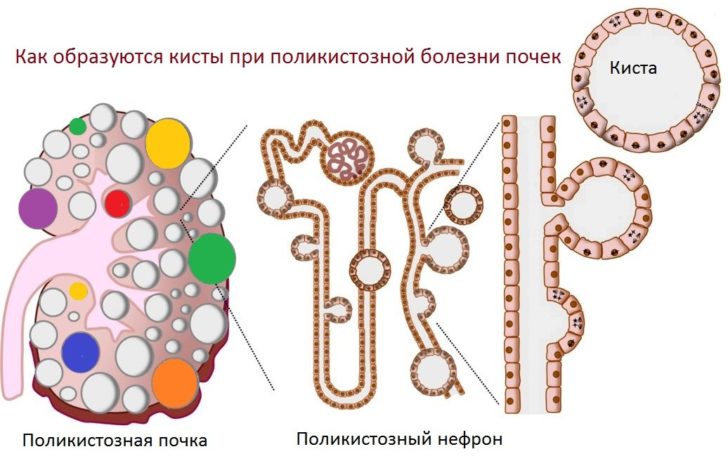
- мультикистоз — редкое заболевание, связанное с перерождением паренхимы органа, в результате чего почки напоминают виноградные гроздья;
- поликистоз — появление кист начинается внутриутробно и продолжается всю жизнь, характеризуется наличием множества образований в обеих почках;
Поликистоз характеризуется многочисленными образованиями на обеих почках
- губчатая почка — почечная ткань поражена мелкими кистами, полости которых заполнены песком и мелкими камнями.
Высока вероятность приобрести кисту почки и в течение жизни. Факторы риска её возникновения:
- преклонный возраст;
- травмы в области поясницы;
- гормональный сбой в организме;
- переохлаждение;
- аденома простаты у мужчин;
- перенесённые инфекционные заболевания;
- мочекаменная болезнь.
Возможны и другие причины. В группу риска входят люди с избыточным весом, а также те, кто курит и употребляет алкоголь в большом количестве.
У мужчин киста почки встречается гораздо чаще, чем у женщин.
На начальных стадиях развития киста может никак не проявлять себя. Признаки заболевания часто появляются, когда образование достигает значительных размеров и начинает давить на соседние ткани и органы. В этом случае появляются такие симптомы:
- повышенное артериальное давление (особенно его «нижние» показатели);
- болезненные ощущения в районе поясницы, которые усиливаются после поднятия тяжестей или при резких телодвижениях;
Боль в пояснице, особенно с одной стороны, вполне может быть симптомом кисты почки
- нарушение мочеиспускания;
- тупые боли в районе мочеточника, мочевого пузыря;
- присутствие крови в моче.
Динамично растущая киста представляет угрозу и может вызвать серьёзные осложнения.
Если иммунитет пациента слаб, может присоединиться инфекция и спровоцировать воспалительный процесс. В этом случае человек будет ощущать все признаки инфекционного поражения почки (пиелонефрита):
- общую слабость;
- болезненное и учащённое мочеиспускание;
- ноющие опоясывающие боли;
- повышение температуры тела.
Поскольку двухстороннее поражение встречается довольно редко, обычно пациент жалуется на дискомфорт лишь в одной половине тела. То есть если у него сформировалась киста правой почки, то болеть будет именно в правом боку.
Обычно киста почки имеет доброкачественное происхождение, но в некоторых случаях способна перерождаться в злокачественную опухоль. Особенно подвержены этому кисты, имеющие сложную структуру. Случается, что симптоматика отсутствует и болезнь обнаруживается на поздней стадии, когда человека спасти невозможно.
При отсутствии своевременного адекватного лечения даже доброкачественная киста представляет угрозу здоровью и жизни пациента. У больного может развиться хроническая почечная недостаточность. Проявляется эта патология:
- полиурией — очень частыми позывами к опорожнению мочевого пузыря;
- слабостью;
- постоянной жаждой;
- повышенным артериальным давлением.
Если размеры кисты большие, она может сдавливать не только мочеточники и почечные лоханки, но и важные сосуды. Это, в свою очередь, со временем приводит к ишемии и атрофии поражённого органа.
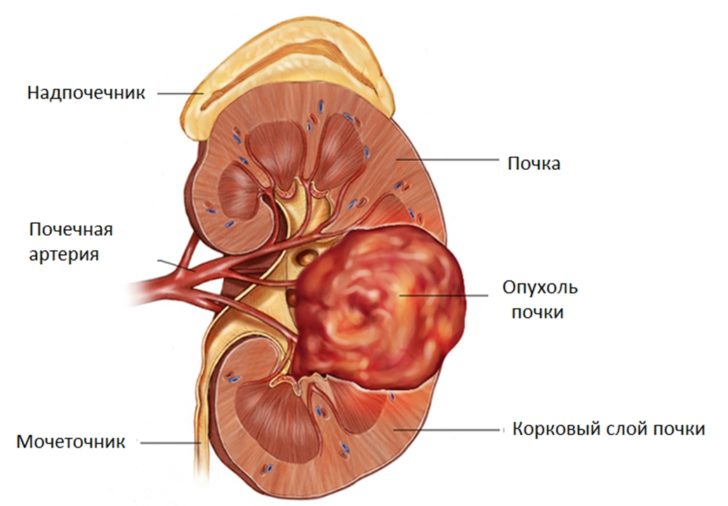
Кисты в почках классифицируют по разным признакам. Так, по месту локализации выделяют:
- Субкапсулярную. Размещается под верхним слоем органа, не затрагивает почечную лоханку, не мешает оттоку мочи.
- Кортикальную. Формируется в корковом слое почки, поэтому также мало влияет на процесс оттока мочи. Опасность вызывает в ситуации, когда причиной появления стала травма. В этом случае внутри капсулы образуется примесь гноя и крови.
- Интрамодулярную. Появляется в мозговом веществе. Главная его функция — вывод и распределение продуктов фильтрации. Интрамодулярные киста, особенно если она крупная, может затруднять этот процесс, поэтому представляет опасность. Такие образования требуют постоянного наблюдения.
- Парапельвикальную (окололоханочную). Образуется около лоханки, развивается из участка лимфатического сосуда. При больших размерах приводит к нарушению мочеиспускания.
- Кисту синуса. Находится возле лоханки. Синусная киста почек провоцирует болевой симптом у пациента, а также нарушения мочеиспускания, а сама моча может быть красного цвета из-за наличия в ней крови. Больной часто страдает от повышенного давления.
- Дивертикул лоханки (лоханочную кисту). Встречается редко, образуется в лоханке почки. Этот вид образования вызывает застой мочи, провоцирующий развитие инфекции в почке. Диагностика лоханочной кисты затруднена, производится при помощи компьютерной томографии. Дивертикул лоханки практически всегда требует оперативного лечения. В тяжёлых ситуациях, когда воспаление кисты набирает силу и работа почки ухудшается, производят удаление органа.
Опасность кисты почки во многом определяется местом её локализации
По качеству жидкости внутри образования кисты бывают:
- геморрагические (содержат жидкость с примесью крови);
- серозные (внутри капсулы жидкое вещество желтоватого оттенка);
- гнойные (развиваются в результате присоединения воспаления из-за инфекции).
Внутри кисты могут обнаруживаться кальцинаты — отложения солей кальция.
Кисты с серозным содержимым не опасны. Кисты с кровью, гноем и кальцинатами внутри представляют угрозу и могут перерасти в рак, часто требуют оперативного вмешательства.
Особо выделяется паразитарная киста. Появляется в результате жизнедеятельности эхинококкового цепня. Причиной может стать контакт с заражёнными животными. Паразитарная киста может вызвать:
- снижение функции почки;
- почечную недостаточность;
- онкологию.
При паразитарном происхождении кисты всегда производится оперативное вмешательство.
В 1986 году Bosniak предложил сгруппировать кистозные массы на базе радиологических показателей. Многие врачи взяли на вооружение эту систему. Классификация помогает выбрать верную стратегию борьбы с болезнью.
Радиоизотопное исследование почек — один из самых эффективных методов диагностики. Назначают в первую очередь пациентам с подозрением на онкологию. Этот способ даёт более точные результаты обследования, чем УЗИ.
| Вид | Признаки | Вероятность озлокачествления | Лечение |
| I категория, простые кисты |
| 0% | наблюдение не требуется |
| II категория, минимально осложнённые кисты |
| до 14% | наблюдение |
| IIF категория, осложнённые кисты |
| 30% | тщательное наблюдение |
| III категория, более сложные кисты |
| 50% | хирургическое удаление |
| IV категория, кисты с высокой степенью злокачественности |
| 85–100% | хирургическое удаление |
Очень часто кисту диагностируют на плановых медицинских осмотрах при помощи ультразвукового исследования.
Но нередко больные обращаются к врачу самостоятельно с жалобами. Задачей уролога или нефролога становится подтверждение диагноза «киста почки». С этой целью пациента первоначально осматривает врач. Пальпируя почки, он может обнаружить образования, диаметр которых больше 3 см. Затем больного направляют на обследование, которое включает в себя:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- УЗИ с допплерографией;
На УЗИ киста почки визуализируется как тёмное пятно округлой формы
- ангиографию;
- КТ;
КТ — более точный метод исследования, позволяющий не только визуализировать кисту, но и определить степень её влияния на соседние органы и ткани
- МРТ.
Эти исследования помогают не только подтвердить наличие новообразования, но и точно установить его локализацию и структуру.
Также для определения природы образования обычно назначают радиоизотопное обследование, например, сцинтиграфию, урографию и т. п. Именно его результаты позволяют судить о том, сформировалась ли в почке злокачественная опухоль или это доброкачественное образование.
Для диагностики злокачественных образований применяется компьютерная томография почек (КТ) и артериография.
КТ решает следующие задачи:
- распространённость заболевания, происходит поиск отдалённых раковых клеток в других органах;
- расположение опухоли и её границы;
- мониторинг динамики при лечении.
Артериография позволяет оценить степень поражения сосудов почки. Суть метода: в артерию почки при помощи катетера с изогнутым концом вводится контрастное вещество, получают очень точное изображение сосудов органа.
Прогноз жизни при кисте почки зависит от многих факторов: размеров образования, вида кисты, наличия или отсутствия раковых клеток. Учитывая все особенности, подбирается верная тактика дальнейшего лечения.
Положительный практически на 100% прогноз определяется для простой кисты почки. Этот вариант актуален вне зависимости от реализуемой тактики лечения (оперативное вмешательство или консервативная терапия). Если киста не стала причиной опасных осложнений, в числе которых обширная инфекция, необратимые изменения в почках и рак, лечение приводит к выздоровлению пациента.
Наиболее неблагоприятный прогноз для лиц с врождёнными кистами почек.
Злокачественная опухоль почки может повлечь за собой смерть пациента. По данным нескольких медицинских исследований, пациенты, у которых онкология не распространялась за пределы почки, имели показатель пятилетней выживаемости 90%. При проникновении рака в другие органы этот процент стремительно снижается.
Киста небольшой величины, до 5 см в диаметре, не требуют оперативного вмешательства и не угрожают здоровью человека. Рекомендуется систематическое наблюдение у врача и контроль при помощи ультразвукового исследования. Кисты больших размеров, от 5 до 10 см в диаметре, удаляются хирургическим способом, так как могут привести к осложнениям:
- разрыву кисты;
- внутреннему кровотечению;
- хронической почечной недостаточности;
- перитониту.
Каждое заболевание, даже самое безобидное, при отсутствии правильного лечения может привести к печальному исходу. И киста почки не исключение.
При диагностике кисты почки на поздней стадии заболевания могут прогрессировать следующие осложнения:
- Снижение функции почки. Киста больших размеров оказывает давление на сосуды почки, что приводит к ухудшению её работы. Это может развиться в хроническую почечную недостаточность.
- Повышение артериального давления.
- Разрыв кисты, когда её содержимое попадает в брюшную полость и начинается воспаление (перитонит). Требуется срочное хирургическое вмешательство.
- Нагноение содержимого кисты.
- Перерождение доброкачественной кисты в злокачественную опухоль, что может повлечь за собой удаление органа.
Очень опасным последствием разрыва кисты является перитонит. Это воспаление брюшины, которое ведёт к тяжёлому состоянию организма, представляет угрозу для жизни и требует экстренной госпитализации. При остром перитоните производится срочное оперативное вмешательство. Исход операции зависит от своевременности оказания помощи. Если операция сделана в первые часы обострения — выживает 90% пациентов, в первые сутки — 50%, после третьего дня — всего 11%.
Хроническая почечная недостаточность — серьёзное последствие кисты почки больших размеров. Характеризуется угасанием функций почки вплоть до полного прекращения работы органа. Снижается диурез (объём мочи, выделяемый за определённый промежуток времени), на поздних стадиях развивается сердечная недостаточность, отёк лёгких, уремическая кома. Показаны гемодиализ или пересадка почки.
Киста почки возникает из-за множества причин, и уберечь себя от этого заболевания полностью невозможно. Но уменьшить вероятность осложнений, которые вызывает киста, способен каждый человек.
Факторы, снижающие риск осложнений:
- полноценное и здоровое питание;
- профилактика ожирения;
- соблюдение диеты;
- лечение всех имеющихся инфекций мочеполовой системы;
- отказ от злоупотребления алкоголем;
- отсутствие травм спины и позвоночника;
- прохождение УЗИ раз в год;
- отказ от сомнительных методов врачевания.
Правильное питание поможет ускорить процесс выздоровления и не допустить рецидив. Рекомендуется сократить употребление соли, отказаться от жареной и жирной пищи. При повышенном давлении уменьшают объём потребляемой жидкости.
Киста почки — коварное заболевание, но при своевременном выявлении проблемы снижается риск осложнений и сохраняется жизнь. Будьте грамотным пациентом! При первых симптомах дискомфорта в области почек обращайтесь к врачу и проходите назначенные им исследования.
источник






 Поликистоз характеризуется многочисленными образованиями на обеих почках
Поликистоз характеризуется многочисленными образованиями на обеих почках Боль в пояснице, особенно с одной стороны, вполне может быть симптомом кисты почки
Боль в пояснице, особенно с одной стороны, вполне может быть симптомом кисты почки Опасность кисты почки во многом определяется местом её локализации
Опасность кисты почки во многом определяется местом её локализации На УЗИ киста почки визуализируется как тёмное пятно округлой формы
На УЗИ киста почки визуализируется как тёмное пятно округлой формы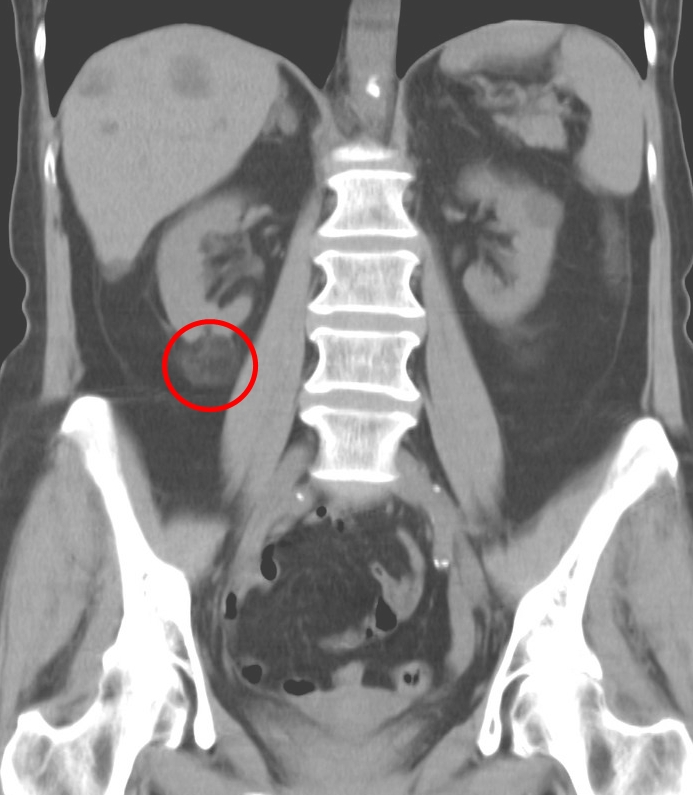 КТ — более точный метод исследования, позволяющий не только визуализировать кисту, но и определить степень её влияния на соседние органы и ткани
КТ — более точный метод исследования, позволяющий не только визуализировать кисту, но и определить степень её влияния на соседние органы и ткани