Распространенной патологией в гинекологии является параовариальная киста слева. Она локализуется в пространстве между яичником и маточной трубой, а сверху прикрывается листками широкой связки матки. Образование полое, наполнено прозрачной жидкостью и отличается округлой или овальной формой.
Киста данного вида не несет прямой угрозы для жизни женщины, так как не имеет способности перерождаться в злокачественное образование. Но при этом со временем новообразование может увеличиваться до больших размеров и давить на соседние органы в брюшной полости, вызывая болевые ощущения. Кроме того всегда имеется риск перекручивания ножки и разрыва кисты.

- Нарушения при эмбриональном развитии.
- Гормональный дисбаланс.
- Сбои в работе эндокринной системы и, прежде всего, болезни щитовидной железы.
- Инфекционные заболевания.
- Стрессы в период вынашивания ребенка.
- Раннее половое созревание.
- Неоднократное искусственное прерывание беременности.
- Плохая экология.

Спровоцировать рост кисты могут следующие факторы:
- Посещение сауны или солярия.
- Прием солнечных ванн.
- Воспаление яичника.
- Бесконтрольный прием гормональных контрацептивов.
- Эндокринные нарушения.
Стенки образовавшейся кисты полупрозрачные и тонкие, их толщина не превышает 1 мм. На их поверхности четко выражена сосудистая сеть. Кровоснабжение параовариальной кисты осуществляется при помощи сосудов брыжейки, фаллопиевой трубы и собственных сосудов. Ножка новообразования формируется постепенно, чаще всего вследствие выпячивания одного из листиков широкой связки, но иногда образуется собственная связка между яичником и фаллопиевой трубой.

После того как размеры кисты увеличиваются и становятся более 5 см, она начинает оказывать давление на рядом расположенные внутренние органы. В результате этого возникают первые явные симптомы патологии, такие как:
- Возникновение распирающих ощущений с левой стороны живота, сопровождающихся ноющей болью. Иногда боли отдают в зону пупка или поясницу.
- Возникновение проблем со стулом и с мочеиспусканием, в случае если киста сдавливает кишечник или мочевой пузырь (недержание или задержка мочи, запоры).
- Возникновение сбоев в менструальном цикле и изменение характера менструаций.
Следует знать, что болезненные проявления могут возникать периодически на фоне физических нагрузок.
При появлении хотя бы одного из вышеперечисленных признаков нужно обязательно пройти обследование в медицинском учреждении. Только на основании результатов инструментальных и лабораторных исследований может быть назначено правильное лечение.

Кроме того возникают другие признаки воспаления брюшины:
- тошнота и рвота;
- повышение температуры тела;
- сильная тахикардия;
- вздутие живота и нарушение дефекации.
При подозрении на перекручивании кисты всегда возникает необходимость в экстренном хирургическом вмешательстве. Такая патология наиболее часто наблюдается в молодом возрасте. Это объясняется активным образом жизни, а также подвижностью связочного аппарата, поддерживающего органы репродуктивной системы.
Другим нередким осложнением является нагноение доброкачественного образования. Это патологическое состояние возникает тогда, когда в кисту вместе с кровотоком попадает инфекция. Признаками нагноения является резкое ухудшение общего состояния. На фоне сильных болей с левой стороны живота может возникнуть лихорадка, тошнота и рвота, а также упасть артериальное давление. Очень быстро начинается общая интоксикация организма, и температура тела повышается в короткое время до 40°. Такие признаки требуют оказания экстренной медицинской помощи, и при этом операция неизбежна.
Самым тяжелым осложнением является разрыв кисты, который всегда происходит внезапно. Такое осложнение всегда сопровождается внутренним кровотечением и несет угрозу для жизни при несвоевременном оказании профессиональной помощи.
При разрыве кисты возникают следующие клинические проявления:
- Сильные боли в нижней части живота.
- Чувство тошноты на фоне резкой слабости.
- Потеря ориентации в пространстве, связанная с ощущением вращения собственного тела или перемещения вокруг него окружающих предметов.
- Внезапная потеря сознания.
При такой симптоматике нужно немедленно вызывать скорую помощь. Если не будет оказана неотложная помощь, то может развиться геморрагический шок.

Следует помнить, что доброкачественное образование не может исчезнуть самостоятельно и требует обязательного лечения.
Если киста имеет размеры более 5 см и продолжает расти, рекомендуется провести оперативное лечение. Наиболее часто проводится лапароскопия, которая предполагает использование общего наркоза. В процессе операции в нужном месте на брюшной стенке выполняется несколько разрезов небольшого размера:
- В первое отверстие вводится углекислый газ, который расширяет брюшную полость.
- Во второе отверстие вводится зонд с видеокамерой.
- Через третье отверстие проводятся манипуляции с помощью специальных хирургических инструментов.
Все действия, направленные на удаление кисты, доктор проводит, глядя на экран монитора. Такая операция отличается низкой травматичностью и не требует длительной реабилитации. Послеоперационный период длится не более 3 дней, а полное восстановление женского организма происходит в течение месяца.
К сожалению, кисту большого размера невозможно удалить с помощью лапароскопии. В этом случае показана лапаротомия. Это полостная операция, которая предполагает выполнение разреза по средней линии живота. Очень часто такое оперативное вмешательство показано, когда вместе с кистой необходимо удалять яичник. В этом случае после оперативного вмешательства требуется длительная реабилитация. Послеоперационный период при отсутствии осложнений длится в течение 10 дней.
Прогноз после любой операции, направленной на отсечение параовариальной кисты, всегда благоприятный. Рецидивов после удаления патологического образования не наблюдается. В послеоперационный период всегда проводится комплекс мероприятий по предупреждению образования спаек. Кроме того назначается антибактериальная терапия и физиотерапевтические процедуры. Планировать беременность после проведенной операции рекомендуется не ранее, чем через 3-4 менструальных цикла.
источник
Паратубарная киста яичника – эпителиальное доброкачественное образование. Является разновидностью серозной кисты. Ее особенность – невозможность перерождения в злокачественную опухоль. Для устранения патологии назначается хирургическое вмешательство. Медикаментозная терапия в этом случае неэффективна.
Паратубарное, или параовариальное образование представляет собой круглую капсулу. Внутри содержится прозрачная жидкость, за счет увеличения объема которой происходит рост кисты. Обычно патология поражает только один из придатков и располагается между яичником и фаллопиевой трубой.
Размер образования варьируется от 2-3 до 15-25 см. Заболевание диагностируется в репродуктивном возрасте. Наиболее крупные виды кист обнаруживаются ближе к 40 годам. Особенно это вероятно это у женщин, не проходивших регулярную диагностику половых органов.
Точные причины появления паратубарной кисты яичника отсутствуют. Существуют лишь предрасполагающие к ее развитию факторы:
- гормональный дисбаланс;
- наличие родов, абортов, выкидышей;
- перенесенные хирургические вмешательства в области малого таза;
- течение воспалительных и инфекционных процессов в половых органах;
- раннее начало месячных;
- прием оральных контрацептивов без назначения врача;
- частые стрессы, хроническая усталость.
Негативно на женское здоровье воздействуют такие факторы, как плохая экологическая обстановка, вредные условия труда, курение и алкоголь. Все это снижает иммунитет, провоцирует развитие многих болезней, в том числе новообразований на яичнике.
Паратубарная киста малых размеров редко сопровождается какими-либо симптомами. Первые признаки патологии женщина ощущает по достижению образованием диаметра 3-6 см:
- тянущие или ноющие боли внизу живота;
- усиление болевого синдрома при физических нагрузках и половом акте;
- учащение мочеиспускания.
При крупных размерах кисты – от 6-10 см и более – возникают новые симптомы болезни. Их интенсивность увеличивается по мере роста патологии:
- асимметричность живота – он начинает выпирать в области пораженного придатка;
- нарушение менструального цикла – яичник может неправильно функционировать из-за врастания кисты в структуру его тканей или чрезмерном сдавливании органа;
- усиление болей, их иррадиирование в область крестца или поясницы;
- варикозное расширение вен и отечность ног – следствие повышенного давления на сосуды малого таза;
- проблемы со стулом – женщины часто жалуются на запоры, причиной которых является сдавливание кишечника параовариальной кистой большого объема.
При крупном размере образования зачатие затруднено. Это связано со сдавливанием половых органов, в том числе маточных труб, по которым проходит яйцеклетка, а также со сбоями в менструальном цикле.
Вероятность развития негативных последствий для здоровья женщины зависит от нескольких причин. Риск увеличивается при наличии следующих факторов:
- длительное отсутствие лечения;
- большой размер образования;
- игнорирование симптомов болезни.
При размере кисты не более 3-6 см осложнения для здоровья минимальны. При крупных образованиях вероятно появление симптомов и состояний:
- нарушение менструального цикла;
- дисфункция яичника;
- бесплодие;
- перекрут ножки кисты;
- разрыв образования или самого придатка;
- инфицирование содержимого паратубарной кисты.
Такое последствие, как развитие онкологии половых органов, при данном виде образования отсутствует. Это объясняется невозможностью озлокачествливания его клеток в связи с особенностями их строения.
Обнаружить паратубарную кисту можно только при инструментальной диагностике. Лабораторные исследования необходимы для выявления причины ее развития и сопутствующих патологий. Виды обследований:
| Вид диагностики | Результат |
|---|---|
| Общие анализы крови и мочи | Выявление возможного воспалительного процесса в половых органах |
| Гинекологический осмотр | Пальпация матки, придатков и образования для определения его структуры и примерных размеров |
| Мазок из влагалища | Оценка местной микрофлоры. Исключение течения инфекций |
| Анализы крови на гормональный фон | Необходимы при нарушениях менструального цикла. Выявляется уровень эстрадиола, прогестерона, пролактина, фолликулостимулирующего и лютеинизирующего гормонов |
| УЗИ | Осмотр внутренних половых органов и паратубарной кисты яичника. Замеры диаметра патологии, определение ее типа |
| КТ и МРТ | Более информативны, чем УЗИ. Позволяют послойно оценить структуру новообразования, состояния придатков, ближайших сосудов и лимфоузлов |
| Лапароскопическая биопсия | С высокой точностью выявляет тип кисты |
| Анализы крови на онкомаркеры | Исключение течения рака |
Исследование крови на наличие онкологического процесса и биопсия требуется редко. Параовариальную кисту можно определить с помощью УЗИ, КТ или МРТ.

Для этого могут использоваться следующие средства:
- антибактериальные – убивают инфекции в половых путях, предотвращают нагноение послеоперационных швов;
- гормональные – поддерживают функциональность придатков, препятствуя сбою работы других эндокринных органов;
- антикоагулянты – предупреждают развитие тромбоза после хирургического вмешательства;
- обезболивающие – снимают болевой синдром;
- витамины – используются в период послеоперационной реабилитации, восстанавливают силы организма и мягко регулируют менструальный цикл.
При обнаружении кисты малого размера хирургическое вмешательство не назначается. 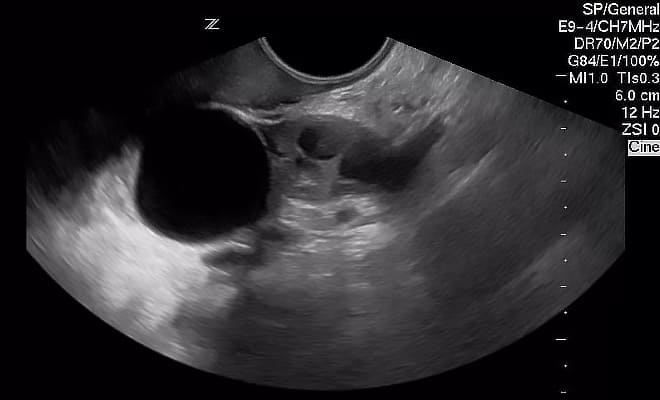
Устранить патологию народными методами невозможно – некоторые из рецептов допускается использовать только после проведения операции, для ускорения восстановления организма.
Хирургия новообразования необходима при его размерах более 5-6 см. Вмешательство проводится одним из способов:
- Лапароскопия. Малоинвазивная операция, при которой инструменты для удаления патологии вводятся через небольшие проколы в брюшной полости. Назначается при малых кистах.
- Лапаротомия. Требуется при наличии крупного образования. В ходе ее проведения выполняется один большой разрез передней брюшной стенки. Вмешательство такого типа необходимо и при двустороннем поражении придатков или во время экстренной необходимости – при разрыве кисты или перекруте ее ножки.
После проведения операции женщине выписывается больничный на 1,5-2 недели, полный срок восстановления не превышает 1,5-2 месяцев. В этот период нужно соблюдать некоторые правила:
- отказ от интимной жизни;
- проведение гигиенических процедур только в душе;
- запрет на посещение бань и саун;
- ограничение физической нагрузки – занятия активными и тяжелыми видами спорта запрещены, допускается только легкая гимнастика;
- ежедневная обработка швов антисептиками;
- исключение из меню тяжелых для пищеварения продуктов – острого, жирного, соленого, копченого, жареного, алкоголя.
При ухудшении самочувствия после операции нужно обратиться к врачу. В норме острые болевые ощущения от швов проходят через неделю после вмешательства. Слабость исчезает за 5-10 дней.
Прогноз наиболее благоприятен для пациенток, удаливших кисту до появления острых ее симптомов и до достижения ею размеров 10-15 см. 
Зачать и выносить ребенка на фоне патологии возможно. Это вероятно при малых размерах образования и нормальном функционировании придатков. Кисты размером до 3-6 см никак не отражаются на процессе вынашивания малыша и дальнейшей родовой деятельности.
Осложнения могут возникнуть при активном росте образования. Это повышает риск его разрыва, так как растущая матка будет все больше сдавливать стенки капсулы. В этих случаях назначается хирургическое вмешательство, которое проводится не ранее, чем во 2 триместре.
Зачатие невозможно при нарушении функции придатков на фоне паратубарной кисты. Для наступления беременности следует удалить патологию и восстановить работу яичников с помощью медикаментов.
Мероприятий, предотвращающих развитие именно паратубарной кисты, не существует. Для этого подходят правила профилактики, предупреждающие болезни женской половой сферы:
- посещение гинеколога 2 раза в год;
- использование барьерных контрацептивов;
- составление сбалансированного питания;
- прием поливитаминов дважды в год;
- отказ от оральных контрацептивов без назначения врача;
- избегание переохлаждения, в том числе сидения на холодных поверхностях;
- своевременное лечение всех патологий половых органов.
Женщинам, входящим в группу риска, например, работающим на вредном производстве или имеющим аборты и выкидыши, посещать гинеколога следует чаще. Это позволит выявить заболевание на самых ранних стадиях.
Паратубарная киста придатка – новообразование, требующее проведения хирургического вмешательства. Патология крупных размеров способна нарушать функциональность органов малого таза. В запущенных случаях болезни вероятно развитие бесплодия. При своевременном удалении кисты женщина не теряет репродуктивную способность.
источник
С каждым годом проблемы бесплодия становятся актуальнее. Первичное бесплодие регистрируется у женщин, не совершавших абортов, не подвергающихся оперативным вмешательствам, до 30 лет. Частая причина отсутствия потомства — проблемы с маточными трубами, лечение которых имеет затяжной характер.
Матка соединяется с яичниками фаллопиевыми трубами, выполняющими функцию: вывод созревшей в яичнике яйцеклетки в непарный гладкомышечный орган — оплодотвориться. Устройство и функции фаллопиевых труб просты, но полны несоответствий.
- Маточные стенки нагнаиваются в связи с воспалением яичников, сепсисом, распространяющимся на трубные ткани.
- Воспаленное место закрывается волокнами соединительной ткани. Около инфекционного очага возникает оболочка.
- В период гормонального сбоя повреждаются яйцеклетки.
Ооцит застревает в фаллопиевой трубе. Задерживающаяся яйцеклетка крепится к стенке узкого прохода, связанного с маткой. Человеческому глазу это не заметно. Вместо первого ооцита в маточную трубу упадет вторая клетка. Оставшаяся на поверхности трубы яйцеклетка не заканчивает месячный период, не выходит, не отмирает. Образуется киста.
Симптомы недуга выражены слабо, отсутствуют. Нарыв, отмирание клеток свидетельствуют о болезни, патологический процесс с образованием соединительнотканных спаек долго не дает знать. Спаечный процесс угрожает обеим трубам. Спаечная опасность: застревание ооцитов в трубах, образование множественных кистом. Новообразования чреваты перерастанием доброкачественных клеток в онкологические, гнойной инфекцией. Патология приводит к гормональному несовершенству.
Лечат пленочные уплотнения двумя частями:
- Устраняют причины, связанные с воспалением — определяют возбудителей.
- Длительная операция по восстановлению хирургом проходимости маточной трубы.
Забеременеть получается у 1 женщины из 3.
Киста маточной трубы — полостное доброкачественное образование, растущее из придатков парной женской половой железы, имеющее небольшие параметры, со скапливающейся жидкостью в капсуле. Индивидуальная динамика возникновения заболевания, сопутствующие клинические факторы способствуют образованию недуга. Кистозная опухоль проявляется:
- бессимптомно;
- ощущениями болезненности в нижней части живота;
- нарушением менструального цикла;
- развитием трубно-перитонеального бесплодия;
- мастопатия, рассасывающаяся самостоятельно после устранения кисты
Опухоль осложняется перекрутом ножки кисты, разрывом пузырька с жидкостью. Кистому выявляют осмотром влагалища, ультразвуковым исследованием. Патологию вылущивают, сохраняя яичник, маточную трубу.
Достигшая большого размера кистома проявляется:
- «острым животом», сопутствующим признакам;
- болезненными ощущениями в паху;
- ановуляцией;
- нарушениями периодических изменений в организме женщины;
- дискомфортом после секса, интенсивных физических нагрузок;
- развитием болезней женских половых органов
Возможность зачатия и беременности сохраняется. Исключения: гормональные, воспалительные заболевания, влияющие на детородную функцию организма слабого пола.
Кистома — доброкачественное образование с высоким риском разрастания тканей размножением клеток, делением. Гистология, цитология определяют вероятность злокачественной пролиферации.
Лечатся под строгим руководством врача.
Возникают полостные образования вследствие нарушений эмбрионального периода. Патология развивается из-за:
- абортов;
- заболеваний щитовидной железы;
- проблем с фолликулогенезом;
- наличия эндокринных недостатков;
- облучения солнечным светом;
- локальной гипертермии, возникающей вследствие приема горячих ванн, походов в баню
Растет кистома — нарушается рудиментарный эмбриогенез, проявляющийся в репродуктивном, пубертатном возрасте. Заболевание приобретают 10 женщин из 100. Бессимптомная аномалия не превышает 2,5 см. Достигнув 3 см, проявляются характерные симптомы, не похожие на менструацию: болит в нижней части живота, боку, крестце. При физических нагрузках болевые симптомы усиливаются. Происходит скопление кистозных масс в фаллопиевой трубе, что приводит к росту образования, сдавливанию мочевого пузыря, кишечника. Живот увеличивается, нарушается акт мочеиспускания, появляются проблемы со стулом.
У перитубарной кистомы со слизистой прозрачной консистенцией небольшие размеры, тонкие стенки. Заболевание располагающееся на маточных придатках,серозное. Мюллерова киста утратила основное значение в процессе эволюции. Диаметрально опухоль насчитывает 2-7 мм. Субсерозный тип мюллеровой кисты обнаруживается на комплексном гинекологическом осмотре, ультразвуковом исследовании, современном методе хирургии.
Киста гладкая, овальная, шаровидная,покрытая волосками из бактериальных клеток, напряженная, с ножкой. Достигает новообразование 1,5-2 см. Кистома перекручивается — клиническая картина усложняется, появляется сильная боль, обезболивающие препараты против которой бессильны. Больная не жалуется на специфические симптомы при возникновении единого новообразования. Становясь множественной патологией, уровень подвижности фимбрий изменяется, замедляется продвижение ооцита, усложняется процесс оплодотворения.
Наличие бесплодия помогает диагностировать проведением лапароскопического исследования кисту маточной трубы, структура которой эластичная, с гладкими контурами. При двуручном влагалищном исследовании выявляется новообразование сбоку с правой, левой стороны, отдающее болезненностью. На трансвагинальном УЗИ выявляют шарикообразную тонкостенную патологию с анэхогенным содержимым. Полостное образование не похоже на кисту яичника, злокачественную опухоль.
Перитубарная киста носит характер:
- генетический;
- физический;
- психосоматический
Кистоз фаллопиевой трубы показывает:
- искажение трубы;
- нехарактерные расширения;
- подвижность яйцевода;
- гладкостенность
Гидросальпинкс выявляет наличие непроходимости в маточной трубе. Подтверждая диагноз, на 5-7 день менструального цикла проводится УЗИ. С подтвержденным диагнозом берут анализ крови на антитела.
Патологию провоцируют вирусное заболевание с характерным высыпанием пузырьков на коже и слизистых, проблемы воспалительного характера. Пациентка обязана уведомить лечащего доктора о наличии заболеваний.
Киста маточной трубы не рассасывается самостоятельно. Небольшие образования наблюдают, следят за динамикой. Аномалии у женщины детородного возраста осложняются. Полостные образования растут за счет скапливаемого содержимого. Нерожавшей или планирующей последующего ребенка женщине применяют щадящую комплексную терапию, направленную на уменьшение причин, оказывающих влияние на возникновение кисты. Лечат:
- противовоспалительными препаратами;
- иммуномодулирующими средствами — вифероном;
- физиотерапевтическим лечением
Квалифицированный доктор разрабатывает терапию, требующую систематического наблюдения. Врач старается предотвратить рецидивы.
Самолечение опасно, народная медицина согласовывается с доктором.
Кисты перитубарного типа не лечат медикаментозно. Местными, оральными лекарствами симптомы уменьшаются, повышается иммунитет, сопротивляемость патогенным факторам. Очаг заболевания устраняют операцией.
Увеличение опухоли 1-1,5 см оперируют энуклеацией, желательно до планирования беременности. Применяется оперативная лапароскопия, лапаротомия. Хирурги рассекают передний листок маточной связки, вылущивают кистозное образование, находящееся внутри связок.
Способом энуклеации сохраняют маточную трубу и яичник. Ретракционные свойства фаллопиевой трубы после операции помогают парной трубке сокращаться, затем принять истинный внешний вид.
Прицельную пункцию трубы с выведением содержимого применяют редко. Склеивая полость, в место жидкой массы вводят одноатомный спирт.
Постоянные интенсивные физические нагрузки, предполагающие изменение положения, усложняются:
- перекрутом кистозной ножки — пережимается маточная связка, нервные стволы, маточная труба. Возникает омертвление клеток, ухудшается самочувствие. Начинаются схваткообразные боли, не снижаемые приемом анальгетиков;
- внутренним нагноением начинает лихорадить, температура поднимается выше 39 градусов. Организм интоксицируется, появляется тошнота, сильно болит живот;
- разрывом пузырька — шок, сильные резкие боли
При появлении вышеизложенных симптомов проводится экстренное оперативное вмешательство — ампутируется маточная труба, яичник.
Стенки утолщенные, полнокровные. Выраженный отек определяется в фимбриях, слизистых складках, серозных оболочках. В трубе копится гной, выделяемый из ампулки. Под эпителиальной тканью скапливаются лейкоциты, происходит расширение сосудов стромы.
Диагностируется сальпингит скоплением жидкости в маточной трубе. Болезнь оперируют лапароскопией. После операции маточные трубы расширены, деформированы.
Трубная беременность: интерстициальная, межуточная, истмическая, трубно-яичниковая. Плодное яйцо растет, маточная труба истончается, подслизистый слой уходит, хорион проникает в мышцы, прорастает, кровеносные сосуды разъедаются. Начинается кровотечение. Беременность необходимо незамедлительно прервать. Плодное яйцо обнаруживается ультрасонографией. Труба с плодным яйцом багровая, утолщенная, с излияниями крови.
Эндометриоз — неровные контуры, искажение пары проходов, связанных с маткой, появляется красными, красно-бурыми узелками, неровно утолщенными. Недуг обнаруживает рентгеноконтрастная сальпингография.
Туберкулез виден рентгенографией органов малого таза. Проявляется в виде зернистых уплотнений. Применяются маслянистые рентгеноконтрастные вещества.
Кисты и другие заболевания маточных труб не перерождаются в злокачественные образования, но несут угрозы женщине в неимении потомства, гормональными проблемами. Важно помнить, что предупредить заболевание проще, чем лечить. Здоровой женщине неоходимо посещать гинеколога один раз в полгода. Даме, склонной к проблемам — наблюдаться каждые 3 месяца.
источник
Параовариальная киста – опухолеподобное полостное образование, формирующееся из придатка яичника. Параовариальная киста может протекать бессимптомно или вызывать периодические боли в животе и пояснице; иногда киста сопровождаться нарушением менструального цикла и бесплодием. Осложнениями могут служить нагноение пароовариальной кисты, перекрут ножки, разрыв капсулы. Диагностируется параовариальная киста с помощью влагалищного исследования и УЗИ. Лечение заключается в вылущивании кисты с сохранением яичника и маточной трубы.
Параовариальная киста располагается интралигаментарно, в пространстве, ограниченном листками широкой маточной связки, между яичником и фаллопиевой трубой. Это однокамерное полостное образование, возникающее при нарушении эмбриогенеза из канальцев рудиментарного образования — околояичникового придатка (параовария). Параовариальная киста обычно выявляется в период половой зрелости, в возрасте от до 20 до 40 лет, реже – в пубертате. В гинекологии параовариальные кисты встречаются в 8-16% среди всех выявляемых дополнительных образований яичников.
Параовариальная киста представляет собой гладкостенное образование овальной или округлой формы, тугоэластической консистенции, расположенное сбоку или над маткой. Стенки параовариальной кисты тонкие (1- 2 мм) и прозрачные, внутри имеют выстилку из однорядного плоского, кубического и цилиндрического эпителия. Паровариальная киста заключает в себе однородную по характеру, прозрачную водянистую жидкость с большим количеством белка и малым содержанием муцина.
Вдоль верхнего полюса параовариальной кисты проходит расширенная маточная труба; у задне-нижней поверхности располагается яичник. Кровоснабжение полостного образования осуществляется сосудами брыжейки, фаллопиевой трубы и собственными сосудами стенки кисты. Ножка параовариальной кисты образована листком широкой связки, иногда – собственной связкой яичника и маточной трубой.
Параовариальная киста малоподвижна, растет медленно и длительно может иметь незначительные размеры. Увеличение кисты происходит вследствие накопления содержимого и растяжения ее стенок. Средние размеры симптомных параовариальных кист – 8-10 см; в редких случаях величина кисты может достигать головки новорожденного. Параовариальные кисты никогда не малигнизируются.
Увеличению и росту параовариальной кисты могут способствовать воспаления яичника и придатка матки (оофориты, аднекситы), эндокринные заболевания (в т. ч., гипотиреоз), раннее половое развитие, неоднократное хирургическое прерывание беременности, ИППП, бесконтрольная гормональная контрацепция, инсоляция (загар в солярии или под солнцем), локальная гипертермия (горячие общие ванны, прогревания). Тенденция к увеличению параовариальной кисты наблюдается в период беременности.
Параовариальные кисты небольших размеров (диаметром 0,5-2,5 см) не имеют клинической симптоматики. Симптомы обычно появляются, когда параовариальная киста достигает размеров 5 и более см. При росте кисты наблюдаются периодические ноющие или распирающие боли в боку и крестце, не связанные с менструацией и овуляцией, усиливающиеся при активности и нагрузке и спонтанно купирующиеся.
Сдавливание мочевого пузыря или кишечника вызывает дизурические расстройства, запоры или часты позывы к дефекации; может отмечаться диспаурения и увеличение живота. В некоторых случаях на фоне параовариальных кист развиваются нарушение менструального цикла и бесплодие. При осложненных вариантах параовариальной кисты (перекруте ножки, разрыве капсулы) развивается симптоматика острого живота.
Обнаружение параовариальной кисты чаще происходит во время планового УЗИ или консультации гинеколога, иногда – при выполнении диагностической лапароскопии по поводу бесплодия. При бимануальном гинекологическом исследовании сбоку или над маткой пальпируется одностороннее безболезненное опухолеподобное образование, имеющее гладкие контуры, эластическую консистенцию, ограниченную подвижность.
В процессе трансвагинального УЗИ определяется округлое или овоидное тонкостенное образование с однородным анэхогенным содержимым, реже — с мелкодисперсной взвесью внутри. Эхоскопическим критерием параовариальной кисты служит визуализация интактного яичника. Параовариальную кисту дифференцируют с внематочной беременностью, кистой яичника, истинными опухолями яичника.
В отличие от функциональных ретенционных образований яичника (кисты желтого тела, фолликулярной кисты) параовариальные кисты самостоятельно не исчезают. Бессимптомная параовариальная киста малых размеров может быть оставлена под динамическое наблюдение. Однако в связи с тем, что параовариальные кисты диагностируются у пациенток репродуктивного возраста, нередко осложняются и не всегда правильно дифференцируются, в их отношении предпочтительна хирургическая тактика – энуклеация кисты. Также плановое удаление параовариальной кисты требуется перед планированием беременности или ЭКО.
Удаление параовариальной кисты, как правило, производится в ходе оперативной лапароскопии, реже — лапаротомии. При неосложненном течении параовариальной кисты в ходе операции рассекается передний листок широкой маточной связки, и киста вылущивается из интралигаментарного пространства. Яичник и маточную трубу при энуклеации параовариальной кисты сохраняют. После удаления параовариальной кисты благодаря ретракционным свойствам деформированная маточная труба сокращается и принимает прежнюю форму. В исключительных случаях возможно проведение прицельной пункции параовариальной кисты с аспирацией серозного содержимого и одномоментным введением в нее спирта, способствующего облитерации полости.
При интенсивной физической нагрузке, резких изменениях положения тела, чрезмерной инсоляции или локальном гипертермическом воздействии параовариальная киста может осложняться перекрутом ножки, нагноением содержимого, разрывом капсулы.
При перекруте ножки кисты происходит пережатие маточной связки, нервных и сосудистых стволов, нередко – маточной трубы. В этом случае развивается некроз параовариальной кисты, который сопровождается резким ухудшением самочувствия: схваткообразными болями по всему животу, не снимающимися приемом анальгетиков; напряжением переднем брюшной стенки, задержкой газов, тахикардией, падением АД, бледностью кожи, липким холодным потом.
Нагноение параовариальной кисты бывает вызвано лимфогенным или гематогенным заносом болезнетворной микрофлоры. Данное осложнение проявляется лихорадкой с t° до 38-39 ºС, интоксикацией, резкой разлитой болезненностью в животе, рвотой. При разрыве параовариальной кисты отмечаются общие явления шока, резкие боли, признаки внутреннего кровотечения. Все осложнения параовариальной кисты требуют экстренного оперативного вмешательства в объемах, диктуемых клинической ситуацией (например, оофорэктомия, аднексэктомия).
Зачатие на фоне параовариальной кисты вполне вероятно, однако, с увеличением матки и ее выходом за пределы малого таза возрастают риски перекрута ножки кисты. Ведение беременности у пациенток с параовариальной кистой требует постоянного динамического отслеживания состояния образования.
После хирургического лечения параовариальной кисты рецидивов не отмечается, поскольку рудиментные ткани, из элементов которых формируется образование, целиком удаляются. Современная гинекология рекомендует планировать беременность не ранее, чем через 3-4 менструальных цикла после проведенной операции.
источник
Бесплодие является частым диагнозом, с которым могут столкнуться даже молодые женщины. Невозможность наступления беременности часто связана с кистой маточной трубы. Если существует непроходимость фаллопиевых труб, то оплодотворенная яйцеклетка не достигнет матки. Это приводит к бесплодию, а также повышает риск внематочной беременности.
Фаллопиевы трубы представляют собой проход между маткой и яичниками, по которым движутся созревшие яйцеклетки. По ряду причин внутренние ткани могут гноиться, разрастаться и не позволят оплодотворенной клетке достигнуть внутреннего органа и прикрепиться к нему.
В большинстве случаев утолщение связано с инфекционными и воспалительными процессами. При этом организм попытается закрыть пораженный участок соединительной тканью, из-за чего в маточной трубе сужается проход и появляется кистозное образование. Другая возможная причина – гормональный сбой. В этой ситуации яйцеклетка застревает в трубе матки и крепится к ее стенкам. Впоследствии это провоцирует разрастание капсулы и нарушение проходимости.
Причинами, которые вызывают появление кисты на трубе, чаще всего становятся:
- прерывание беременности (аборт, выкидыш);
- нарушения при выходе фолликулов;
- гормональные сбои;
- чрезмерный перегрев (бывает связан с приемом горячей ванны, посещением сауны и избыточным нахождением на солнце).
Существуют 3 основных разновидности кисты яичника. У каждой из них есть разные симптомы и вероятные осложнения.
Спаечный процесс – это увеличение размеров соединительной ткани. Он происходит и снаружи маточных труб, и внутри них. Опасность состоит в том, что со временем опухоль перекрывает проход и провоцирует нарушение овуляции, а в дальнейшем – бесплодие.
Возникновение спаек связано либо с инфекцией, либо с иными видами воспалений в органах малого таза. Соединительная ткань быстро разрастается, чтобы закрыть поврежденный участок. Иногда процесс провоцируют гинекологические манипуляции. Сюда относят диагностику с применением специального оборудования, аборт, выскабливание и иные причины.
Спайки вызывают непроходимость труб, а также их перекручивание. Они могут достигнуть большого размера всего через месяц. Чем дольше их игнорируют, тем тяжелее они поддаются лечению.
Одна из разновидностей параовариальной кисты – паратубарная (или – Мюллерова). Она представляет собой рудиментарную полость, внутри которой находится серозное содержимое. Размеры новообразования бывают разными. Они начинаются от нескольких миллиметров, заканчиваются 2 – 3 см.
Этот тип кистозных образований возникает либо единично, либо распространяется по всей трубе. Только в этом случае пациентку начинают беспокоить неприятные симптомы. В остальных ситуациях киста вряд ли даст о себе знать.
Именно этот тип уплотнений чаще всего имеет длинную ножку, у которой возникает перекручивание. Это провоцирует некроз тканей, и представляет опасность для жизни и здоровья женщины. Мюллерова киста вызывает искривление маточных проходов, что в дальнейшем становится причиной бесплодия.
Эта разновидность патологии связана со скоплением в фаллопиевых трубах жидкости. В нее входит и плазма крови, и секреция, и внутриклеточное содержимое. Отличие этого типа кист от остальных – внутри полости не накапливается гной, поэтому редко развивается воспалительный процесс. Однако чаще всего именно гидросальпинкс приводит к нарушению проходимости, из-за чего женщина не может забеременеть.
В большинстве случаев новообразование увеличивается бессимптомно, но иногда присутствуют болезненные ощущения в брюшной полости, а также полупрозрачные выделения в промежутках между менструальными циклами.
Гидросальпинкс может иметь одну капсулу или несколько, образуя спаечный процесс. Возможная его разновидность связана с периодическим опустошением капсулы, из-за чего содержимое попадает в маточную полость, а оттуда – во влагалище (те самые выделения с желтоватым оттенком).
Чаще всего причинами развития патологии становятся инфекционно-воспалительные процессы, которые относятся к внутренним половым органам. Спровоцировать ее может предшествующая внематочная беременность или спайки.
Вне зависимости от причин, вызвавших появление кисты на трубе матки, новообразование приводит к тяжелым последствиям при отсутствии лечения:
- увеличивается риск внематочной беременности или бесплодия. Это происходит в тех ситуациях, когда развивается непроходимость. Чаще всего это связано со значительным ростом уплотнения;
- если опухоль продолжает расти, то с большой вероятностью произойдет ее самопроизвольный разрыв. Гнойное содержимое при этом проникнет в брюшную полость и вызовет интоксикацию;
- существует риск того, что доброкачественное утолщение переродится в злокачественное;
- если причина образования яичниковой кисты – это гормональный сбой, то часто одновременно возникает и мастопатия.
Кистозное образование может не проявлять себя долгое время. Оно далеко не всегда влияет на цикл. Если киста была небольшого размера, то вы не заметите ее до тех пор, пока опухоль не увеличится в диаметре или не разовьется воспалительный процесс на ее фоне. В этой ситуации о наличии новообразования будут свидетельствовать следующие признаки:
- в нижней части живота (или в боку) появится боль ноющего характера. Если есть нагноение, она может быть острой;
- в промежутках между циклами присутствуют мажущие выделения;
- нарушается установленный порядок менструации;
- при интимной близости появляются неприятные ощущения;
- при крупных размерах уплотнения в боку можно прощупать округлую шишку, которая причиняет боль при физических нагрузках.
Существуют общие методы постановки точного диагноза при подозрении на наличие в маточной трубе кисты. Невозможно определить это только во время гинекологического осмотра. Наиболее показательными способами являются лапароскопия и ультрасонография.
С помощью методов диагностики определяют точный размер новообразования, деформированы ли проходы между яичниками и маткой, нарушена ли их проходимость и проч. Также дополнительно назначают УЗИ и анализы крови и мочи, которые позволят определить, есть ли у пациентки сопутствующие воспалительные процессы.
Вне зависимости от того, беспокоят ли женщину симптомы патологии либо нет, нельзя ее игнорировать. Существует вероятность развития бесплодия, а также самопроизвольного вскрытия оболочки и интоксикации организма. Поэтому после подтверждения диагноза назначают лечение.
Если есть киста, медикаментозная терапия неэффективна. Препараты применяют только для того, чтобы справиться с симптомами или избавиться от сопутствующего воспалительного процесса. Их назначают и в период восстановления после хирургического вмешательства.
Однако без операции справиться с доброкачественной опухолью в маточных трубах невозможно. Кистозные образования не рассасываются самопроизвольно. К процедуре прибегают при крупных размерах новообразования, а также при риске развития осложнений, бесплодия. Для удаления кисты часто назначают традиционное хирургическое вмешательство. При нем иссечение тканей происходит классическим путем – при помощи скальпеля. Восстановление длительное и в этот период пациентка будет чувствовать боль.
Более щадящий метод – лапароскопия. Она предполагает совершение точечных надрезов. Здоровые ткани практически не трогают. Благодаря этому реабилитация будет менее болезненной и менее длительной.
Киста, которая образуется на маточных проходах, представляет серьезную опасность. Часто этот тип доброкачественных опухолей провоцирует бесплодие у пациенток. Кроме того, не исключается самопроизвольное вскрытие оболочек, при котором в брюшную полость попадет содержимое и вызовет интоксикацию. Удаление новообразований возможно только хирургическим путем.
Кандидат медицинских наук, врач маммолог-онколог, хирург
источник
Что такое параовариальная киста, чем отличается от подобных патологий? Параовариальная киста яичника – это округлая однокамерная капсула с ровной поверхностью, жидким содержимым, которая образуется между маточной трубой и яичником, в зоне маточной связки. Объем жидкости внутри полости постепенно увеличивается, растягивая ее стенки.
Формируется параовариальная киста яичника в период внутриутробного развития (как и дермоидная киста), но ее образование не связано с генетическими, наследственными причинами. Растет медленно.
В основном обнаруживается у 10 – 15% женщин репродуктивного возраста 20 – 35 лет, но выявляется и у девочек 10 – 14 лет.

Размеры капсулы, когда она начинает беспокоить пациенток, достигает 3 – 4 см, но встречается такое формирование, как гигантская киста яичника, достигающая 20 – 30 см и заполняющая всю полость брюшины. При этом деформируются связки матки, происходит сдавливание соседних органов, перекрытие кровотока в сосудах, что может вызвать некроз тканей, развитие нагноений, сепсиса. Крайне опасен разрыв гигантской структуры.
В отличие от других кистозных структур, параовариальная киста не трансформируется в злокачественную опухоль, но игнорировать ее недопустимо. Разрыв капсулы и перекручивание ножки – состояния, угрожающие здоровью, жизни женщины.
Подобная киста яичника у женщин в 90% случаев диагностируют на одной из половых желез, но встречается поражение обоих яичников.
Параовариальная киста левого яичника образуется у женщин также часто, как параовариальная опухоль справа, но гинекологи утверждают, что в действительности чаще находят образование с правой стороны, поскольку именно правый придаток более активно снабжается кровью.
Из-за специфики кровоснабжения параовариальная киста правого яичника более склонна к увеличению, чаще формирует ножку. Поэтому осложнения в виде разрыва, перекрута ножки с большей частотой происходят с этой стороны.
Параовариальная опухоль слева «дает» менее явные симптомы, поскольку реже формирует ножку, медленнее растет.
Увеличение параовариального образования у женщин, как и вероятность осложнений, связаны с его структурой.
- Подвижное серозное образование, имеющее тонкую ножку и стенки полости. Оно легко может смещаться, перекручиваться на ножке, особенно при резких движениях.
- Неподвижные опухоли с широким основанием без ножки, которые считаются менее опасными, но способны врастать в ткань половой железы, матки, маточную трубу.
Хотя овариальное новообразование формируется еще на этапе эмбриона и плода, специалисты определили несколько базовых причин параовариальной кисты яичника. К ним относят:
- Гормональный дисбаланс. Это состояние характерно для пубертатного периода (11 – 15 лет), беременности, когда гормональное равновесие нарушается.
- Сбой функций эндокринной системы, включая патологии щитовидной железы.
- Хронические воспаления придатков, яичников, маточных труб.
- Прерывание беременности (самопроизвольное или искусственное).
- Половые инфекции.
- Ранние менструации у девочек моложе 12 лет, нерегулярный месячный цикл.
- Лечение Тамоксифеном при злокачественных очагах в молочной железе.
- Повышенный уровень стрессовых ситуаций. Этот причинный фактор по наблюдениям, медицинской статистике нередко является основным для резкого прогрессирования параовариального кистозного образования, особенно в период полового созревания юных пациенток (12 – 16 лет). Это – прямое предупреждение родителям, которые особенно внимательно должны относиться к жалобам девочек, особо уязвимым в этот период.
Симптомы яичниковых образований прямо связаны с их размерами. При незначительном диаметре (до 3 см) признаки слабо выражены или не проявляются. В таком состоянии лечение не назначают. Когда новообразование вырастает до 6 – 7 см, появляются следующие признаки:
- боли тянущие внизу брюшины (обычно болит с одной стороны), в пояснице, крестце;
- неприятные, болезненные ощущения в зоне ануса, прямой кишки, нередко – онемение;
- распирание, частые позывы и болезненность при мочеиспускании из-за сдавливания разросшимся кистозным новообразованием мочевого пузыря;
- запоры, ложная потребность в дефекации вследствие давления параовариальной кисты на прямую кишку;
- увеличение живота, если перитубарная опухоль становится крупной, асимметрия – при разрастании кистозного узла с одной стороны;
- расстройство месячного цикла, проблемы с зачатием.
Боли проявляются периодически, возникая и стихая. Отмечают, что интенсивность боли нарастает после физических нагрузок, натуживания при дефекации, интимной близости.
Связи с менструальным циклом не наблюдают.
Врач-специалист легко заподозрит наличие большой кистозной капсулы при прощупывании живота во время осмотра.
Но если параовариальная киста мала и находится в ранней стадии роста, ее обнаружение затруднено, поэтому из инструментальных методов используют:
- УЗИ брюшной полости, при проведении которого диагност опровергнет или подтвердит подозрения, если обнаружит на экране монитора полостную структуру с тонкими стенками, расположенное над яичником под маточной трубой.
- В особо сложных случаях, чтобы отличить овариальное новообразование от опухоли, проводят диагностическую лапароскопию.
Для этого через крошечный прокол в стенке живота под анестезией вводят телескопическую трубку (лапароскоп), позволяющую исследовать образование, сделать биопсию (забор кусочка ткани), что дает возможность точно определить – опухоль это или кистозная капсула.
Чем опасна параовариальная киста яичника?
Первое, что необходимо запомнить — не стройте ложных иллюзий, поскольку параовариальная киста не исчезает ни самопроизвольно, ни с помощью лекарственных средств и физиопроцедур (что отличает фолликулярное образование яичника от овариальной опухоли).
При малом размере образований, их присутствие в организме обычно не ощущается, но рост параовариального узла вызывает определенные осложнения.
Существуют три критических состояния, связанные с параовариальной кистой:
- Разрыв кисты яичника. Бессимптомное увеличение позволяет новообразованию разрастаться и лопнуть. Содержимое изливается в полость брюшины, что становится причиной ее гнойного воспаления — перитонита.
- Перекручивание ножки. Опасное состояние, не зависящее от размеров параовариальной опухоли, хотя чаще ножка образуется по мере роста капсулы, и в ее структуру включаются ткани фаллопиевой трубы, связки половой железы. В месте перекручивания пережимаются крупные сосуды, что нарушает кровоток.
Прекращение кровоснабжения ведет к омертвению тканей (некрозу), нагноению, перитониту. Если некроз распространяется на смежные органы, требуется их немедленное хирургическое удаление. Естественные последствия в этом случае – дисфункция яичника, гормональный сбой, спаечный процесс, бесплодие. - Инфицирование ткани параовариальной кисты при воспалении репродуктивных органов с последующим нагноением.
Симптомы разрыва, инфицирования, скручивания ножки проявляются:
- очень сильными болями внизу живота, обычно;
- защитным напряжением брюшины в области поражения, заметное при попытке надавливания, прощупывания живота;
- подъем температуры, тошнота, рвота, как проявления интоксикации;
- тахикардия, падение давления, потеря сознания.
Важно! Существует высокая вероятность принять эти признаки за симптомы острого аппендицита.
Описанные осложнения считаются неотложными состояниями, угрожающими жизни, поэтому устраняются только с помощью экстренной хирургии с удалением яичника с последующим промыванием брюшины.
Кроме этих критических состояний, высока вероятность следующих осложнений:
- Врастание кисты в ткань яичника, фаллопиевой трубы, матки. В этих случаях она повреждает органы, расстраивает их работу, препятствует беременности. При ее разрыве, нагноении нередко приходится проводить удаление параовариальной кисты вместе с иссечением органов, в которые она вросла.
- Сдавливание соседних органов (кишечника, яичника, матки, фаллопиевой трубы, мочевого пузыря) и сосудов. Это нарушает их функционирование, приводя к воспалительным, гнойным процессам, расширению вен брюшной полости и нижних конечностей.
- Нарушение проходимости сдавленной маточной трубы, которое препятствует зачатию.
Особую опасность представляет параовариальная киста яичника, растущая у девочек 9 – 13 лет, поскольку родители в подавляющем большинстве случаев не связывают жалобы ребенка на боль, онемение в области ануса с серьезными женскими патологиями, считая, что это просто признаки расстройства кишечника или вялотекущего воспаления аппендикса (если патология возникает справа).
При этом родители дают ребенку анальгетики и даже не думают о том, что девочку следует немедленно показать детскому гинекологу, а не участковому педиатру, который также может пропустить опасные проявления.
У девочек разрывы параовариальных узлов и перекруты ножки – нередкое явление, обусловленное их высокой подвижностью (прыжки, частые падения, танцы, игры, спортивные занятия) и большей, чем у взрослых женщин, длиной связок яичников.
Беременность, по причине резкого гормонального изменения в организме, способна ускорить рост такого образования, как паратубарная киста.
Во второй половине гестации увеличивается риск разрыва и вероятность перекручивания ножки, поскольку растущая матка начинает сдвигать или сдавливать паратубарную кистозную капсулу.
Лучшей профилактикой таких неприятных процессов является регулярное посещение гинеколога, проведение УЗИ и обследование на этапе планирования беременности.
Нужно ли удалять параовариальную кисту или можно ее вылечить?
Традиционная терапия предусматривает удаление таких образований, если они достигают 2,5 – 3 см, поскольку другие виды лечения кистозного узла не эффективны.
Но удаление кисты яичника рекомендовано только при активном росте и формировании ножки, если же процесс не прогрессирует, то требуется постоянное отслеживание поведения опухоли.
Операция с отделением капсулы от других тканей и ее извлечением проводится в двух вариантах:
- Лапаротомическая операция. Этот щадящий и утонченный вариант лечения выбирается хирургом, если доброкачественная кистозная опухоль небольшая, хотя в настоящее время уже выполняют лапаротомию и при значительных размерах образования. Через маленькие разрезы в брюшную полость вводят лапароскоп, крошечные хирургические инструменты, отделяя капсулу при постоянном компьютерном мониторинге. Операция малотравматична, почти бескровна. Яичник не удаляется, период восстановления до 5 дней. Противопоказания: спаечный процесс, астма, грыжа, злокачественные опухоли любых органов, ожирение.
- Полостная операция с рассечением брюшной стенки. Назначается при больших размерах параовариальной кисты, сложной локализации, прорастания в другие ткани. Разрез производят над лобком под общей анестезией. Может возникнуть необходимость удалить яичник. Восстановительный период длится до 10 дней.
Читайте подробнее о лечении кисты яичника без операции в нашей отдельной работе.
Бояться удаления яичника из-за опасений невозможности иметь малыша — не нужно. Фертильность (способность к зачатию) снижается, но вероятность забеременеть остается высокой, поскольку второй яичник продолжает активно функционировать.
Вопрос об удалении или временном сохранении параовариальной кисты у женщин в состоянии беременности решается только индивидуально с учетом всех особенностей течения беременности, срока, размеров образования, степени прогрессирования и анализа вероятных рисков.
источник







