Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Многие женщины знакомы с таким заболеванием, как мастит. У него есть несколько отдельных разновидностей, но обычно его разделяют на негнойную и гнойную формы. Именно от формы патологии и зависит лечебная методика. Антибиотики при мастите прописываются пациенткам почти всегда, так как при негнойном типе болезни их используют в качестве профилактики развития инфекции, а при более тяжёлой форме с их помощью уничтожается патогенная микрофлора.

Существует несколько показаний, а также состояний у пациенток с маститом, которые позволяют назначать для лечения антибиотики:
- местный либо распространённый гнойный воспалительный процесс внутри тканей молочной железы (такой, как флегмона, абсцесс либо некроз);
- общее состояние здоровья пациентки ухудшается, интоксикация организма и высокая температура сохраняются больше 3-х дней, несмотря на терапию другими лекарственными препаратами;
- мастит в хронической либо рецидивирующей форме;
- регулярные микроповреждения (трещины либо царапины) сосков у пациенток, имеющих сниженную способность к заживлению тканей, а также с иммунодефицитными состояниями;
- заболевания прочих систем и органов, способные осложнить протекание мастита (такие болезни, как высокий уровень АД, сердечная либо почечная недостаточность, сахарный диабет и пр.).

Выпускаются в виде таблеток, капсул, инъекционных растворов.
Наиболее популярными лекарствами, позволяющими избавиться от патогенных микробов, являются:
- Ампициллин (такие средства, как Ампирекс, Декапен, а помимо этого Пентарцин и Эпикоциллин), который входит в категорию пенициллиновых. Он способен эффективно работать в кислой желудочной среде, вследствие чего его можно употреблять в таблетированной форме;
- Амоксициллин (такие лекарства, как Амоксикар с Амосином, а кроме этого Оспамокс, Хиконцил, Гоноформ, Раноксил, а также Флемоксин-Солютаб), который эффективно справляется с гноеродными стафилококками;
- Цефуроксим (такие средства, как Аксетин с Мультисефом, к помимо этого Кефстар, Уцефаксим, Зиннат и пр.) является цефалоспориновым ЛС, которое качественно устраняет стафилококки, а также штаммы, устойчивые к антибиотикам из группы пенициллинов;
- Цефазолин (такие средства, как Золфин и Оризолин, а также Анцеф и Цефоприд с Цефамезином) – это антибиотик с широким диапазоном воздействия. Это лекарство назначается в форме инъекций в/в или в/м;
- Растворимый Стрептоцид является сульфаниламидом. Его выпускают в форме мази, которая используется наружно.

Все вышеуказанные антибиотики (Амоксициллин, Ампициллин, а также Цефазолин с Цефуроксимом и растворимый Стрептоцид) обладают свойствами, необходимыми для лечения гнойной формы мастита.

Инфильтративную форму нелактационного мастита лечат при помощи таблетированных антибиотиков:
- «защищённая» и «незащищённая» форма пенициллинов полусинтетического типа (такие лекарства, как амоксициллин, а также амоксиклав и пр.);
- цефалоспорины 1-го, а также 2-го поколений (это цефалексин с цефуроксимом и проч.).
Антибиотики иных категорий могут назначаться в случае, если была выявлена резистентность патогенных микробов к вышеуказанным ЛС. Среди таковых: аминогликозиды (такие, как гентамицин), а также фторхинолоны (такие, как ципрофлоксацин).
Свойства антибиотиков при мастите рассматриваются на примере препарата Ампициллин.

Лекарство обладает антибактериальными свойствами широкого диапазона, а также бактерицидным воздействием.
Оно тормозит активность транспептидазы, предотвращает формирование связей между пептидами, а также разрушает завершающие этапы синтеза муреина клеточной стенки микроорганизма, находящегося в процессе деления, и провоцирует бактериальный лизис.
Ампициллин также активно воздействует на большое количество грамположительных микробов (α-, а также β-гемолитические стрептококки, а помимо этого пневмококки, стафилококки, Бацилла антракса и клостридии), Listeria spp., а кроме этого на грамотрицательные микробы (палочка инфлюэнцы, менингококк, гонококк, протей мирабилис, Yersinia multocida (Pasteurella), сальмонеллы, шигелла, Bordetella spp., а также кишечная палочка) и неспорообразующие аэробы. Умеренно воздействует на многие энтерококки, среди которых и энтерококк фекальный.
Не оказывает воздействия на пенициллиназообразующие штаммы стафилококков, все штаммы синегнойной палочки, большинство штаммов клебсиелл, а также энтеробактери и индолпозитивный Proteus vulgaris.

После перорального употребления лекарство абсорбируется из ЖКТ (около 30-40% дозировки), а пика концентрации достигает спустя 1,5-2 часа.
Малая часть активного вещества (примерно 10-30%) связывается с плазменными белками. Распределение происходит в большей части тканей с органами. Лечебные концентрации действующего компонента обнаруживаются в синовиальной, перитонеальной, а также плевральной жидкостях. Сквозь ГЭБ проходит плохо, но в случае воспаления оболочек мозга проницаемость возрастает. Лекарство почти не проходит биотрансформацию.
Выведение происходит в основном через почки (неизменённое вещество), большие концентрации вещества формируются в моче. Частично выводится вместе с желчью, а у лактирующих матерей – вместе с молоком. Кумуляция не происходит.

Беременным и лактирующим женщинам можно назначать антибиотик Хиконцил. Также при беременности разрешается применять Флемоксин-Солютаб (но только в случаях выявления дородового мастита).
Препараты Цефуроксим и Цефазолин в период лактации и беременности противопоказаны.
В лактационный период антибиотики против мастита могут вводиться в/в либо в/м, а также употребляться перорально в форме таблеток. Длится такой лечебный курс на протяжении 5-10-ти дней (более точное количество зависит от эффективности терапии, а также формы болезни).

Основным противопоказанием для любого типа антибиотиков является индивидуальная непереносимость компонентов лекарств (пенициллинов, цефалоспоринов, сульфаниламидов и пр.) Ампициллин с Амоксиллицином нельзя использовать при наличии инфекционного мононуклеоза.
Также Ампициллин запрещён при наличии у пациентки печеночной недостаточности, лимфолейкоза, болезней ЖКТ в анамнезе (в особенности колиты, возникшие вследствие приёма антибиотиков).
Стрептоцид растворимый нельзя использовать при наличии болезни Грейвса, а также почечных патологий и заболеваний, связанных с системой кроветворения.

После приёма Ампициллина могут развиваться такие побочные реакции:
- органы НС: развитие судорог (как результат лечения большими дозами), тремора, а также головных болей;
- органы сердечнососудистой и кроветворной систем: развитие анемии, агранулоцитоза, нейтро-, тромбоцито- и лейкопении.
Вследствие употребления Амоксициллина возможны следующие побочные эффекты:
- аллергия: насморк, кожная гиперемия, конъюнктивит, листовидный дерматит, а также МЭЭ. Помимо этого анафилаксия, ангионевротический отёк, крапивница, злокачественная многоформная эритема, сильный зуд, макулопапулезная сыпь и реакции, похожие на сывороточную болезнь;
- органы ЖКТ: рвота с тошнотой, понос, развитие глоссита и стоматита, а помимо этого болевые ощущения в области ануса и изменение вкусовых ощущений;
- органы НС: ощущения беспокойства, возбуждения, головокружение или головные боли, помимо этого судороги, развитие бессонницы, изменения в поведении и спутанность сознания;
- органы кроветворной и сердечнососудистой систем: развитие тахикардии, транзиторной формы анемии, болезни Верльгофа, нейтро- или лейкопении, а также агранулоцитоза либо эозинофилии;
- другие: развитие проблем с дыханием, артралгии, тубулоинтерстициального нефрита, а также умеренное увеличение показателей печеночных трансаминаз. Также возможны осложнения вследствие химиотерапевтического воздействия – развитие дисбактериоза, кандидоза во влагалище либо ротовой полости, а кроме этого суперинфекции (в особенности у пациенток, имеющих хронические болезни либо пониженную сопротивляемость организма) и псевдомембранозной либо геморрагической формы колита.
Побочные реакции на приём Цефуроксима:
- органы НС: сонливость, головные боли, а также ухудшение слуха;
- органы сердечнососудистой и кроветворной систем: понижение уровня гемоглобина, а также гематокрита, развитие транзиторных форм эозинофилии, а также нейтро- или лейкопении, гемолитической либо апластической анемии, агранулоцитоза, тромбоцитопении, гипопротромбинемии, а помимо этого увеличение протромбинового времени;
- органы ЖКТ: рвота с тошнотой, понос или запор, вздутие, болевые ощущения или спазмы в животе, диспепсические явления. Помимо этого появление язв в ротовой полости, развитие глоссита, анорексии, псевдомембранозного колита и чувства жажды, преходящее увеличение активности трансаминаз, ЛДГ, ЩФ либо билирубина. Возможно также развитие холестаза или расстройства в работе печени;
- органы мочеполовой системы: расстройство в работе почек, увеличение уровня креатинина либо азота мочевины в кровяной сыворотке, уменьшение коэффициента очищения креатинина, появление зуда в промежности, развитие вагинита или дизурии;
- аллергия: зуд, высыпания на коже и крапивница, а помимо этого спазмы бронхов, появление озноба либо лекарственной лихорадки, развитие сывороточной болезни, тубулоинтерстициального нефрита, мультиформной эритемы, анафилаксии, а также злокачественной экссудативной эритемы;
- другие: болевые ощущения в грудине, укорочение дыхательного процесса, развитие суперинфекции, дисбактериоза или кандидоза (также в ротовой полости), судорог (при наличии почечной недостаточности), определение положительной пробы Кумбса. Среди локальных реакций: уплотнение либо боль на месте введения инъекции или тромбофлебит после внутривенного введения.
При использовании растворимого Стрептоцида возможны следующие реакции: головокружение или головные боли, рвота с тошнотой, развитие цианоза, аллергии, лейкопении или агранулоцитоза. Также могут наблюдаться тахикардия или парестезии.

источник
Маститом называют воспалительный процесс, который проходит в тканях молочных желёз. Зачастую патология развивается в период лактации. Но не всегда мастит связан с периодом грудного вскармливания: заболевание может развиться также и у новорожденных и беременных. Воспалительный процесс может проходить в одной или в двух молочных железах.
Маститом у беременной называют инфекционный процесс, протекающий в грудных железах. Возникает патология вследствие попадания в ткань молочных желез разнообразных инфекций. Чаще всего патология начинает развиваться из-за патогенной деятельности бактерий, среди которых:
- стафилококки и стрептококки;
- кишечная и туберкулёзная палочки.
Патогенные микроорганизмы проникают в ткани грудной железы через протоки, расположенные на соске, а также сквозь порезы и различные ссадины на коже. Помимо этого, они могут проникнуть из других очагов, где развивается инфекция. Например, из лимфатических узлов или воспалённых при ангине миндалин.
Развитию мастита способствуют следующие факторы:
- травмы молочных желез;
- переохлаждение, ослабляющее иммунитет беременной;
- трансформации в организме будущей мамы, связанные с выработкой гормонов. В результате гормонального всплеска ткань молочной железы набухает, и протоки расширяются.
Развитие патологии у беременной может сопровождаться следующими клиническими проявлениями:
- болевые ощущения в груди;
- упадок сил, головная боль и озноб;
- высокая температура;
- отекание молочной железы и покраснение кожного покрова;
- возникновение болезненного уплотнения, которое можно прощупать при надавливании на грудь.
Существует несколько форм мастита у будущих мам, каждой из которых свойственна определённая симптоматика. В частности, серозный мастит протекает со следующими симптомами:
- увеличение температуры до 38,5 градусов Цельсия;
- плохой аппетит, возникновение головных болей и слабость;
- покраснение кожного покрова поражённой молочной железы;
- возникновение небольших уплотнений в ткани груди.
Серозный мастит возникает в момент проникновения патогенных микроорганизмов и начала их размножения. То есть, его симптомы соответствуют начальным признакам воспалительного процесса.
Вторая форма мастита, которая может возникнуть у будущих мам, это инфильтративная патология. Во время неё отекает ткань молочной железы и очаги, в которых происходит воспалительный процесс, сливаются. Симптомы инфильтративного мастита:
- высокая температура;
- усиление болей в груди;
- появление малоподвижного уплотнения в груди;
- набухание лимфоузлов со стороны поражённой груди в подмышечной области.
Самым опасным считается гнойная форма патологии, при которой уплотнение в груди заполняется гнойным отделяемым. Данная форма патологии сопровождается следующими симптомами:
- увеличение температуры до 40 градусов Цельсия, появление озноба;
- изменение формы поражённой груди, возникновение ярко выраженного отёка;
- сильное покраснение кожного покрова;
- пульсирующие болезненные ощущения в груди.
Мастит у беременных диагностируется несколькими способами. Сначала доктор определяет анамнез заболевания и выясняет симптомы, которыми сопровождается патология. После этого проводится общий осмотр беременной, включающий в себя измерение температуры, частоты пульса и прочих показателей. Также осматриваются поражённые молочные железы. Затем доктор назначает беременной лабораторные обследования. Она сдаёт общий анализ крови, позволяющий выявить признаки воспалительного процесса. Также проводится микробиологическая диагностика выделений из молочных желез для выявления возбудителя патологии. Затем врач назначает УЗИ, которое позволяет уточнить форму и место расположения воспаления. Беременная может быть направлена на дополнительные консультации к хирургу и маммологу.
Самым опасным считается мастит, протекающий в гнойной форме. В результате него может разрушиться ткань молочной железы. Также гнойный мастит влияет на появление рубцовых деформаций и определяет невозможность в дальнейшем, после родов, кормить ребёнка грудью. Это связано с утратой железистой ткани, производящей молоко, в процессе развития мастита.
При распространении гнойного воспаления в мышцы или подкожную клетчатку могут развиться гнойные инфекции различного характера. Например, флегмона, гангрена, рожистое воспаление и прочее. При попадании инфекции в кровь может развиться сепсис – состояние, которое опасно для жизни беременной и её малыша.
При обнаружении тревожных симптомов мастита будущая мама ни в коем случае не должна заниматься самолечением. Необходимо сразу же обратиться к врачу для проведения диагностики заболевания и назначения адекватной схемы терапии.
Лечение мастита у беременной назначается после консультации акушера-гинеколога. Чаще всего при терапии заболевания используются следующие методы:
- Терапия антибиотиками, которая применяется исключительно для борьбы с инфекционными возбудителями.
- Лечение противовоспалительными и разрешёнными обезболивающими средствами, за счёт которых снижается температура тела, уменьшается проявление болевых ощущений и снимается отёк.
- Оперативное вмешательство. Осуществляется при гнойном мастите. В ходе операции полость с гнойным отделяемым вскрывается, её содержимое удаляют и промывают полость специальными антисептическими растворами.
Прогноз на излечение мастита при своевременном обращении беременной к врачу благоприятный.
Для исключения возможного возникновения мастита беременная должна регулярно посещать гинеколога, в соответствии со сроком вынашивания малыша:
- в 1 триместре один раз в 30 дней;
- во 2 триместре один раз в 14-21 день;
- в 3 триместре 1 раз в 7-10 дней.
Также будущей маме нужно своевременно встать на учёт в женскую консультацию.
При появлении тревожных симптомов, таких, как боль или уплотнения в груди, важно сразу обратиться к доктору. Необходимо соблюдать правила личной гигиены, тепло одеваться и избегать переохлаждений в межсезонье и зимой, а также вовремя лечить инфекционные заболевания.
источник

Мастит развивается в несколько стадий. Если пациент не обращает внимания на неполадки со своим организмом и не проводит своевременную терапию, то болезнь переходит в гнойную форму, которая после приводит к опасным осложнениям. При определении заболевания на начальном этапе развития и проведения правильного лечения можно обезопасить себя от развития гнойных воспалений в железах.
Раньше мастит назывался в народе грудницей. Такая болезнь активно поражает инфекцией ткани груди, а также очень часто имеет свойство распространяться, что в результате ведёт к гнойной деструкции тела женщины и близкорасположенных тканей, а также генерализации главной инфекции, которая сопровождается сепсисом (инфицированием крови).
Специалисты смогли выделить лактационный мастит (влияет на появление в груди молока), а также не лактационный. Если следовать полученным после исследования данным, то в 90−95 процентов общих случаев заболевания оно приходится на послеродовое время. При этом около 80−85 процентов поражений развиваются в первый месяц после появления ребёнка на свет.

Чаще всего такое поражение встречается у женщин, кормящих грудью. Инфекционно-воспалительная деятельность затрагивает в большинстве случаев лишь одну железу, обычно это правая. Преобладание такого поражения в правой грудной железе связано именно с тем, что правшам удобнее всего сцеживать левую грудь, поэтому застой молока преобладает именно в этом месте.
В последнее время очень часто отмечается двусторонний мастит. Такая форма поражения поражает в 10 процентах всех случаев заболевания маститом.
Около 7−10 процентов маститов лактационной формы воспаляют грудь той женщины, которая отказалась от грудного вскармливания ребёнка. У беременных такая болезнь встречается крайне редко.
Есть случаи лактационного мастита у новорождённых девочек. Это происходит в момент увеличения количества гормонов в организме, которые поступают из крови матери — это и вызывает отёки молочных желез.
Пять процентов от всех маститов происходит не от беременности и родов. Обычно не лактационное поражение затрагивает возрастную группу женщин от 15 до 60 лет. В этом случае болезнь проявляет себя не так явно, осложнения в организме, к примеру, генерализация поражения, происходят редко, но существует тенденция перехода заболевания до хронической формы с последующими рецидивами.
Воспалительные процессы во время мастита происходят при поражении гнойной инфекцией, 
Любой воспалительный процесс, которые произошёл из-за стафилококка золотистого, может приводить к сильным трудностям в виде септического эндокардита, сепсиса или же инфекционно-токсического шока.
За последний отрезок времени стали ещё чаще происходить маститы, по причине ассоциации микроорганизмов. Участились сочетания золотистого стафилококка с грамотрицательной кишечной палочкой (распространённый во внешнем мире микроорганизм, в норме проживающий внутри кишечника организма).
Если произошло заражение лактозным маститом, то его источником считают скрытые бактерии, попадающие от медицинского персонала, соседок по палате либо близких (от 20 до 40% людей являются носителями золотистого стафилококка). Болезнь распространяется посредством заражённых повседневных предметов личного пользования: средства по уходу, постельное белье, одежда.
Помимо этого, источником заражения при мастите также считается больной стафилококком ребёнок, например, в случае пиодермии (гнойничковые высыпания на поверхности кожи) либо при пупочном сепсисе.
Нужно сказать, что попадание инфекции стафилококка на кожу груди не всегда способствует развитию мастита. Для поражения инфекционно-воспалительным процессом нужны все благоприятные условия для его распространения — анатомические и функциональные.
К местным анатомическим факторам, которые приводят к такому процессу, относят:
- мастопатию;
- генетические дефекты в строении тела (дольчатый либо втянутый сосок);
- грубые рубцовые поражения груди, которые могут сохраняться после перенесённых тяжёлых форм мастита, проведения операции при доброкачественном новообразовании в организме.
Если говорить о функциональных факторах, которые приводят к гнойному маститу, то их спектр более обширен. Сюда относят:
- сложности при вынашивании ребёнка (развитие преждевременных родов, поздняя беременность, угроза прерывания, острая форма токсикоза);
- процессы обострения соответствующих болезней;
- развитие послеродовой лихорадки;
- обострения имеющихся болезней;
- нарушения в нервной системе женщины, трудности со сном, стрессы;
- осложнения в родовой деятельности (первые роды крупным ребёнком, отделение плаценты ручным методом, деформация путей, по которым проходит плод при рождении, сильная потеря крови при родах).
Женщины, которые рожают впервые, попадают в группу риска поражения маститом из-за того, что у них плохо сформирована железистая ткань, вырабатывающая молоко, есть физиологические недостатки в протоках желез, плохо сформирован сосок.
Помимо этого, большое значение нужно уделять тому, что у первородящей женщины нет никакого опыта кормления ребёнка грудью, а также нет навыка правильного сцеживания молока.
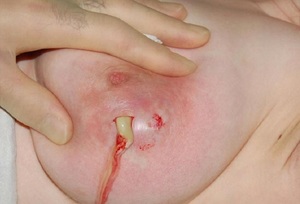
В том случае, когда правильного сцеживания нет, в протоках начинается скопление множества инфекционных организмов, которые ведут к молочнокислому брожению и свёртыванию молока, а также приводят к деформации стенок выводных протоков.
Свернувшееся молоко совместно с компонентами слущенного эпителия засоряют проходы молока, что неминуемо ведёт к лактостазу. Микрофлора, в которой активно размножаются вредные микроорганизмы, доходит до опасного уровня, что и приводит к воспалительному процессу. В этом случае возникает второй застой венозной крови и лимфы, что в разы ухудшает самочувствие пациентки.
Процесс воспаления и распространения инфекции проходит вместе с сильной болью, что в результате отрицательно влияет на сцеживание молока и ухудшает лактостаз. У пятнадцати процентов пациенток мастит гнойного содержимого возникает в связи с мелкими трещинками на сосках. Повреждения такого типа происходят из-за сильного отрицательного давления во рту грудничка и слабой упругости ткани соска.

При не лактационном мастите инфекцией, так же как и во время мастита после беременности, чаще всего является золотистый стафилококк.
Чтобы точно разобраться во всех особенностях развития не лактационного и лактационного мастита, важно обладать единым представлением об особенностях физиологии и анатомии груди.
Грудные железы — это орган репродуктивной системы, который важен для формирования молока во время кормления ребёнка. Такой секреторный орган расположен в самой груди.
В грудной железе присутствует тело, которое окружено подкожной жировой клетчаткой. Именно жировая прослойка и её формирование определяет общий размер и форму желез.
На более выступающей части груди жировой прослойки нет — в этом месте находится сосок, который обладает цилиндрической либо конусовидной формой (в редких случаях грушевидной).
Околососковый кружок, который обладает характерным пигментом, составляет основание соска. В медицине грудь делится на четыре главных участка, которые условно поделены перпендикулярными линиями. Такое разделение часто применяют хирурги при нанесении контуров участков с патологическими процессами в груди.
От передней части тела железы по поверхностной фасции, которая заслоняет жировую капсулу, к глубоким областям эпидермиса и к ключицам продуцируют плотные соединительные тяжи, которые представляют собой междолевые соединительные стромы — связки Купера.
Главной структурой в груди является ацинус, который включает в себя небольшое скопление пузырьков — альвеол, переходящих в целые альвеолярные пути. Внутренняя эпителиальная ткань ацинуса провоцирует выработку молока в период лактации.
Мастит лактационной формы проходит в более лёгкой форме, чем другая хирургическая инфекция гнойного типа, что происходит из-за изменений анатомно-функционаольного строения груди при продуцировании молока:
- структура дольчатого типа;
- большое количество рыхлой жировой клетчатки;
- множество полостей (синусов и альвеол);
- формирование лимфатических и молочных протоков.
При поражении молочных желез маститом инфекция за короткий промежуток времени расходится на близрасположенные участки груди, провоцирует развития патологии на окружающие ткани и повышает риск развития генерализации процесса.
Без правильного лечения и осмотра специалиста в этом случае не обойтись. При отсутствии терапии гнойное поражение начинает активно распространяться по всей груди, что очень часто приводит к острому хроническому течению болезни. В более тяжёлых случаях может происходить расплавление больших участков груди и формирование септических осложнений (септический эндокардит, поражение состава крови, инфекционно-токсические трудности).
Операцию разрешено проводить в случае наличия деструктивных форм инфекционно-воспалительного поражения в груди (флегмонозный, гангренозный, абцедирующий мастит). Определить в этом случае мастит можно при наличии очагов размягчения в груди либо симптоматику флуктуации. Такие симптомы чаще всего проходят совместно с ухудшением общего самочувствия женщины.
Многие женщины спрашивают, как долго лечится мастит. В неопределённом случае для проставления диагноза, врач проводит сцеживание молока из поражённой груди. А после по прошествии 3−4 часов — ещё один осмотр и пальпацию инфильтрата.
Если лактоз проходил на фоне мастита, то даже по прошествии четырёх часов у женщины будет пальпировать плотный инфильтрат, температура продолжает сохраняться повышенной, состояние остаётся прежним.
Врач назначает консервативное лечение мастита, а в случае, если оно не приносит эффекта на протяжении двух дней, то определяется гнойное воспаление и проводится полноценная операция.
источник
Мастит диагностируют у 17–33% кормящих женщин. В 11 случаях из 100 заболевание переходит в абсцесс и может угрожать жизни пациентки. Лучшая профилактика осложнений и летального исхода – своевременная диагностика и правильное лечение воспаления молочной железы.
Консервативное лечение назначают женщинам с серозной формой и ранней стадией инфильтративного мастита. Заболевание сопровождается покраснением кожи, повышением температуры до 38–38,5 градусов, застоем молока, болями в молочных железах и нагрубанием.
К консервативным методам относится:
- прием антибиотиков и антибактериальных препаратов;
- использование мазей, компрессов, массажа и тепловых процедур;
- прием БАД-ов и витаминных комплексов;
- применение народных средств.
Оперативное вмешательство рекомендовано при обострении мастита и переходе инфильтративной формы в абсцедирующую. У пациентки в груди образуется одна большая или несколько средних капсул, заполненных гноем. Молочная железа становится твердой и болезненной, воспаление распространяется на мягкие ткани и мелкие капилляры.
Мастит чаще развивается у кормящих женщин. У большинства пациенток заболевание диагностируют на 6–12 неделе после родов. Консервативное лечение лактационного мастита состоит из нескольких пунктов:
- Консультация врача и продолжение грудного вскармливания. Женщине рекомендуют не подавлять лактацию, а прикладывать младенца к молочным железам не менее 9–12 раз в сутки. Регулярное кормление предупреждает застой молока, облегчает симптомы мастита и ускоряет выздоровление.
- Эффективный вывод молока. Если врач рекомендует прекратить грудное вскармливание на некоторое время, женщине стоит сцеживать молоко руками, теплой бутылкой или молокоотсосом. Специальные приспособления можно дополнить массажем. Он улучшает кровообращение, помогает убрать пробки в молочных протоках и облегчает сцеживание. Массаж стоит проводить после консультации врача, ведь в некоторых случаях он лишь усиливает воспаление.
- Симптоматическое лечение. Пациенткам с лактацией назначают анальгетики, безопасные для младенца. Средства уменьшают температуру и дискомфортные ощущения в молочных железах, помогают организму бороться с воспалением.
- Антибактериальная терапия. Анальгетики дополняют антибактериальными средствами. Их назначают при наличии трещин на сосках и тяжелом течении заболевания. Антибактериальные препараты необходимы, если симптомы мастита не уменьшились спустя 12–24 часа после улучшения оттока молока.
Антибактериальную терапию подбирают после бактериального посева молока. Врач должен определить, какая инфекция спровоцировала воспаление: золотистый стафилококк или грамотрицательные организмы. От этого зависит, какой препарат лучше назначить для эффективного лечения.
Терапия нелактационного мастита зависит от течения заболевания. Если патология возникла из-за гормонального дисбаланса в организме и не сопровождается ярко выраженными симптомами, лечение не требуется. Пациенткам рекомендовано наблюдение у врача и соблюдение диеты. В некоторых случаях специалист может назначить гормональную терапию, если нет противопоказаний.
При боли в груди, повышенной температуре и покраснении кожных покровов врач выписывает обезболивающие препараты, а также антибиотики и антигистаминные. Они подавляют рост бактерий и убирают симптомы мастита.
Хирургическое вмешательство при нелактационной форме заболевания рекомендовано в двух случаях:
- симптомы мастита не уменьшаются спустя 2–4 дня после назначения антибиотиков и антигистаминных;
- воспаление распространяется на здоровые ткани, в молочных железах формируется абсцесс.
В послеоперационный период женщине назначают иммуномодулирующие препараты и витаминно-минеральные комплексы. Также могут подобрать гормональные средства для профилактики рецидива.
Медикаментозное лечение назначают после сбора анамнеза, УЗИ молочных желез, анализа крови и бактериального посева молока.
Антибиотики принимают 10–14 суток. Прерывать терапию нельзя даже после исчезновения симптомов. Антибактериальные препараты вводят внутримышечно или внутривенно, но иногда назначают и перорально.
При инфекционном мастите выписывают средства на основе амоксициллина – вещества с антибактериальными свойствами. Амоксициллин могут комбинировать с клавулановой кислотой или сульбактамом. Препараты подавляют развитие стафилококковых и стрептококковых инфекций, а также грамотрицательных микроорганизмов.
К средствам на основе амоксициллина относится:
К препаратам на основе клавулановой кислоты и амоксициллина относится:
На начальной стадии заболевания женщине назначают «Флуклоксациллин» или «Клоксациллин» – препараты пенициллинового ряда, которые подавляют рост микроорганизмов и замедляют распространение воспаления. Часто также используют «Цефалексин», «Диклоксациллин» или «Эритромицин».
Симптомы лактационного мастита убирают «Ибупрофеном» или «Парацетамолом». Обезболивающие препараты дополняют спазмолитиками: «Но-шпой», «Питуитрином» или комбинацией «Папаверин гидрохлорид» и «Окситоцин». Они улучшают отток молока и нормализуют грудное вскармливание.
При нелактационном мастите можно принимать «Диклофенак» или «Нимесулид» для устранения болевого синдрома, а также мочегонные растительные препараты и БАД-ы от отеков и для очищения организма от токсинов.
Антибактериальную терапию дополняют антигистаминными препаратами:
Пациенткам, склонным к гипотонии и септическому шоку, назначают «Гидрокортизон» или «Преднизолон». При наличии гноя в молоке и отказе от грудного вскармливания лактацию подавляют «Бромкриптином», «Парлоделем», «Достинексом» или «Лактоделем».
При инфекционном мастите показаны иммуномодуляторы:
- Метилурацил – перорально трижды в день;
- Пентоксил – трижды в сутки перорально;
- Антистафилококковый гамма-глобулин – внутримышечно трижды в день, перерыв 1–2 дня;
- Полиглобулин – внутримышечно 1 раз в 1–2 дня;
- Тактивин – внутримышечно ежедневно 1 раз в сутки.
Иммуномодуляторы нельзя назначать самостоятельно. Препараты выбирает врач, основываясь на анамнезе и анализах пациентки.
Иммунологическую резистентность организма повышают витаминами группы В и аскорбиновой кислотой. Микронутриенты можно получать из продуктов питания или витаминно-минеральных комплексов:
Витаминные комплексы можно дополнить пробиотиками: «Линексом», «Бифиформом» или «Хилак Форте». Они восстанавливают микрофлору кишечника после антибиотикотерапии и повышают иммунитет.
Препараты для внутреннего приема дополняют противовоспалительными средствами местного действия. Они уменьшают отеки, заживляют трещины, убирают дискомфортные ощущения в молочных железах и улучшают отток молока.
К распространенным средствам для внешнего применения относятся:
- Гель «Прожестожель» – гормональный препарат от лактостаза, отеков и дискомфортных ощущений. Наносить однократно на ранней стадии мастита.
- Крем и мазь «Траумель» – противовоспалительное и иммуномодулирующее средство. Снимает отеки, уменьшает боль и напряжение. Наносить 2–3 раза в день во время лактостаза и при серозной форме мастита.
- Гель «Декспантенол» – восстанавливающий и противовоспалительный препарат. Заживляет и дезинфицирует трещины на сосках, уменьшает воспаление, ускоряет регенерацию груди после хирургического вмешательства. Наносить ежедневно по 2–3 раза на чистую кожу, применять при остром и хроническом мастите.
- Мазь «Этоний» – противомикробный и противовоспалительный препарат. Подавляет размножение стафилококков и стрептококков, обладает анестезирующими и ранозаживляющими свойствами. Наносить 1–2 раза в сутки при остром инфекционном мастите.
- Мазь «Гелиомицин» – противомикробное средство. Заживляет трещины и раны на молочных железах, подавляет рост стафилококка и стрептококка, убирает воспаление. Наносить 1–2 раза в сутки при лактационном мастите в серозной и инфильтративной форме.
Обезболивающими и противовоспалительными свойствами обладают синтомициновая, гепариновая и левомеколевая мази. Препараты применяют наружно 1–3 раза в сутки при лактостазе и мастите для уменьшения симптомов заболевания.
Абсцедирующую форму мастита лечат хирургическим способом. При наличии одного небольшого образования возможна пункционная аспирация гноя. В капсулу, заполненную секретом, вводят тонкую иглу. Процесс контролируют с помощью УЗИ аппарата. С помощью иглы капсулу опустошают и вводят в нее антибиотик, чтобы остановиться воспаление.
При множественных и крупных абсцессах рекомендована операция. Ее проводят в стационаре под местным или общим наркозом – зависит от состояния пациентки и стадии заболевания. Хирург делает продольный надрез от соска к основанию груди, реже – горизонтальный, проходящий под молочной железой. Врач удаляет капсулы с гноем и поврежденные ткани, соединяет множественные образования и промывает рану антисептическим раствором. В полость вводят дренаж, который будет выводить наружу гнойное содержимое. Его оставляют на 3–4 дня. Если воспаление уменьшается, дренаж удаляют, а отверстие, оставшееся после него, зашивают.
После операции женщине назначают инфузионную терапию – очищение организма от токсинов специальными растворами. Также пациентке выписывают антибиотики, нестероидные противовоспалительные препараты и иммуномодуляторы.
Народное лечение уместно только при лактостазе и серозной форме мастита. Домашние средства обязательно комбинируют с антибактериальной терапией и иммуномодуляторами. Эффективность народного лечения не доказана, но многие женщины используют подручные средства для уменьшения отеков, боли и покраснения груди.
Компрессы от мастита готовят из лекарственных трав и овощей. Существует несколько вариантов:
- тыквенная мякоть, сваренная в молоке;
- смесь из запеченной луковицы и льняного масла;
- отвар донника или листьев черной ольхи;
- лепешка из цветочного меда и пшеничной муки;
- пюре из соевых бобов;
- паста из картофельного крахмала с оливковым и льняным маслом.
Компрессы держат от 40 минут до 2–3 часов. Теплые примочки запрещены при гнойном мастите.
Инфекционный мастит лечат ихтиоловой мазью и мазью Вишневского. Препараты наносят непосредственно на воспаленную область в виде компрессов. Ихтиоловая мазь эффективна на начальной стадии. Она успокаивает зуд, воспаление и замедляет размножение микробов.
Мазь Вишневского используют при инфекционном мастите, а также в послеоперационный период после вскрытия абсцесса. Средство убирает воспаление, ускоряет регенерацию поврежденных сосков и шва.
Капустные листья полезны при нагрубании и покраснении груди. Их охлаждают до комнатной температуры и прикладывают на 1–2 часа по 6–7 раз в сутки. Капусту для компресса можно смазывать натуральным сливочным маслом, тертой свеклой или простоквашей.
Солевой компресс готовят из 50 мл воды и 30–35 г обычной или морской соли. Раствор должен быть теплым, но не горячим. В нем смачивают хлопчатобумажные салфетки с отверстиями для сосков и прикладывают к груди на 2–3 часа. Компресс противопоказан при трещинах и ранах.
Водный массаж рекомендован при лактостазе. Процедуру проводят в душе. Напор должен быть средним или максимальным, температура воды – 37–42 градуса. Направление струи – от центра груди к периферии. Массаж делают круговыми движениями, он длится 5–8 минут.
Спиртовые компрессы при мастите противопоказаны. Они лишь усилят воспаление. Спиртовые обтирания покрасневшего участка можно проводить только после консультации гинеколога.
В первые 4–5 суток к груди рекомендуют прикладывать пузырь со льдом. Холод замедляет размножение бактерий и убирает дискомфортные ощущения. Лед обматывают полотенцем или шарфом для профилактики обморожения и держат не дольше 3 минут после каждого кормления.
Медовые компрессы и растирания дезинфицируют, препятствуют размножению микробов и обладают ранозаживляющими свойствами. Мед можно использовать несколькими способами:
- смешать с луковым соком;
- добавить в лепешку из пшеничной муки и растительного масла;
- соединить с сушеной ряской и соком алоэ;
- смешать с семенами кунжута и маслом оливы.
Медовые компрессы используют только в холодном виде и не чаще 2 раз в день.
Эфирные масла рекомендованы при нелактационном мастите. Кормящим женщинам они противопоказаны. Эфирные соединения могут вызвать аллергию у ребенка.
Масла добавляют в холодные компрессы и лепешки. Самые эффективные:
- мятное – снижает температуру, обладает противомикробными свойствами;
- камфорное – обезболивает и уменьшает воспаление;
- можжевеловое – дезинфицирует и убирает отеки;
- пихты – уничтожает стафилококк, подавляет воспаление.
В компрессы добавляют по 2–3 капли эфирного масла. Перед использованием компонента обязательно делают аллергическую пробу для профилактики высыпаний и отеков.
Отвары на основе лекарственных трав – хорошая основа для холодных компрессов. Водные настои также можно принимать внутрь, но только после консультации врача.
При мастите женщине рекомендуют:
- шалфей – подавляет лактацию, обладает свойствами антибиотика;
- донник лекарственный – снимает спазмы в молочных протоках, уменьшает боль;
- ольха – обладает противовоспалительными свойствами;
- мята – успокаивает, обезболивает;
- ромашка – натуральный антисептик, рекомендована при инфекционном мастите.
Своевременное лечение мастита позволяет сохранить здоровье и функцию молочной железы. А для профилактики рецидивов женщине стоит соблюдать правила гигиены, прикладывать ребенка к груди как можно чаще, выполнять рекомендации специалистов и не отказываться от терапии, а если потребуется – от хирургического вмешательства.
источник
Маститом называют воспалительный процесс, как правило, инфекционного характера, поражающий паренхиму и интерстициальную ткань грудной железы. До 90 % воспалений молочных желез сопряжено с лактацией и развивается, преимущественно, в первые недели послеродового периода. Подавляющее число случаев заболевания приходится на первородящих (70-75 %), при повторных родах частота воспалений резко снижается.
Содержание:
- Когда назначают антибиотики?
- Основные требования к препаратам
- Список антибиотиков и подробности
- Длительность курса
- Способность препаратов проникать в молоко и влиять на ребенка
- Почему противопоказаны все остальные препараты
- Причины мастита
- Классификация заболевания
- Симптомы
- Особенности терапии
При выставлении диагноза мастит необходимо дифференцировать от парамастита. Этот термин объединяет другие инфекционно-воспалительные болезни кожи и ПЖК молочной железы (фурункулы, карбункулы, абсцессы, флегмоны, рожу).
Основные причины воспаления молочных желёз — это молочный стаз и бактериальная инфекция. Застой молока создаёт благоприятные условия для активного размножения патогенной флоры (стафило- и стрептококки, кишечная и синегнойная палочки, клебсиеллы), способствуя быстрому развитию воспалительного процесса в молочной железе.
Основная опасность заболевания заключается в его быстром прогрессировании. Без своевременного лечения патологический стаз молока переходит вначале в серозную, а затем (в течение 1-3 дней) в инфильтративную форму мастита. В течение нескольких дней инфильтрат может нагноиться, превратившись в флегмону или абсцесс молочной железы, требующие немедленного оперативного вмешательства. При отсутствии специализированной помощи гнойный мастит может привести к летальному исходу от сепсиса.
Именно из-за риска тяжёлых, быстро прогрессирующих осложнений, не медикаментозное лечение, включающее: лимфодренажный массаж, сцеживание, прикладывание тёплого компресса к груди перед кормлением и холодного после (для улучшения оттока молока и уменьшения выраженности отёчного и болевого синдромов), выполнение лёгкого массажа при кормлении, отдых и обильное питье, целесообразны только на стадии застоя молока.
При отсутствии эффекта от не медикаментозного лечения в течение 24 часов и выставлении диагноза мастит, сразу назначается антибактериальная терапия.
Назначаемый для кормящей мамы антибиотик при мастите должен:
- быть максимально безвредным для неё и новорождённого малыша;
- мало проникать в грудное молоко;
- обладать широким спектром противомикробной активности и действовать на основных возбудителей;
- иметь высокую тропность к тканям молочных желёз и создавать достаточную противомикробную концентрацию.
В связи с этим, безопасными и рекомендованными к назначению антибиотиками являются препараты пенициллинов, цефалоспоринов и макролидов.
Категорически недопустимо использование сульфаниламидов, тетрациклинов, фторхинолонов и левомицетина. Линкозамиды назначаются только по жизненным показаниям, с прекращением кормления грудью. Использование метронидазола ® при лечении мастита служит показанием к временному прекращению естественного вскармливания.
- Из пенициллинов назначают препараты:
- Бензилпенициллина ® ;
- Флуклоксациллина ® ;
- Диклоксациллина ® ;
- Амоксициллина ® ;
- Амоксициллина/клавуланата ® ;
- Ампициллина ® ;
- Оксациллина ® .
- Из макролидов рекомендовано использование:
- Эритромицина ® ;
- Азитромицина ® ;
- Джозамицина ® ;
- Кларитромицина ® .
- Из цефалоспоринов показано назначение:
- Цефазолина ® ;
- Цефокситина ® ;
- Цефуроксима ® ;
- Цефметазола ® ;
- Цефтриаксона ® .
Амоксициллин ® , защищённый ингибитором бета-лактамазы (клавулановая кислота), является «золотым стандартом» для стартовой терапии при мастите. Спектр противомикробной активности включает анаэробных и аэробных возбудителей.
Амоксиклав ® при мастите
Рекомендованная доза составляет 500+125 миллиграмм каждые восемь часов, либо по 875+125 миллиграмм каждые 12-ть часов.
Ср-во не назначается женщинам с непереносимостью бета-лактамов, печёночной недостаточностью, холестазом и лимфолейкозом. При наличии почечной недостаточности, коррекция дозы проводится в соответствии с показателем скорости клубочковой фильтрации.
Наиболее распространёнными нежелательными эффектами для матери являются: расстройства со стороны ЖКТ, аллергические реакции, кандидоз, дисбактериоз и прочие. Для ребёнка, при длительном применении, существует риск сенсибилизации и нарушения микрофлоры кишечника. Поэтому длительность лечения должна быть согласована с лечащим врачом.
Бактерицидный антибиотик первого поколения цефалоспоринов.
Применяется перорально. Активен против всего спектра основных возбудителей. Однако в сравнении с 2-м и 3-м поколением в большем количестве выделяется с грудным молоком. В связи с этим, может быть рекомендовано временное прекращение естественного вскармливания.
Назначается в дозировке по 0.5 грамма каждые шесть часов.
Противопоказано при аллергии на цефалоспорины. У пациенток со сниженным клиренсом креатинина необходима коррекция дозы.
Относится к третьему поколению цефалоспоринов. Применяется инъекционно. Обладает широким спектром противомикробной активности и устойчивостью к большей части бактериальных бета-лактамаз.
Цефтриаксон ® при мастите
Не назначается при непереносимости пенициллинов и цефалоспоринов.
Назначается внутривенно или внутримышечно по 1000 миллиграмм дважды в сутки.
Хорошо переносится пациентами, его применение редко сопровождается нежелательными эффектами. Побочное действие, как правило, проявляется дисбактериозом, кандидозом и флебитом при внутривенном введении, возможны реакции аллергического характера.
Относится к полусинтетическим пенициллинам. Действует бактерицидно. Эффективен против грам- и грам+ кокков, а также грам- палочек (клебсиелл, шигелл, кишечной палочки и сальмонелл).
Назначается в дозе 250 миллиграмм (таблетки) четыре раза в сутки.
Не используется у лиц с офтальмологическими патологиями и индивидуальной непереносимостью пенициллинов.
Наиболее распространёнными нежелательными эффектами являются: расстройства диспепсического характера, аллергии, колит, грибковые поражения слизистых и нарушение кишечной микрофлоры.
Лечение мастита антибиотиками должно продолжаться от семи до десяти дней. Категорически запрещено прекращать приём препаратов ранее, чем через 48-мь часов после полного клинического выздоровления. Также, важно помнить, что в случаях, когда воспаление молочных желёз вызвано стафилококками, курс антибактериальной терапии должен составлять от 10-ти до 14-ти дней.
Препараты пенициллинов проникают в молоко в малых количествах. Наименьший показатель перехода у пенициллинов с широким спектром действия. Это связанно с тем, что эти препараты максимально связываются плазменными белками крови (исключение составляет ампициллин) и интенсивно выводятся с мочой.
Цефалоспорины также мало проникают в молоко, примерно до 3% от концентрации антибиотика в крови, однако при воспалительном поражении молочных желёз этот показатель несколько увеличивается. Менее всего с молоком выделяются цефалоспорины второго и третьего поколения. В сравнении с пенициллинами, показатель перехода выше, однако вероятность аллергических реакций у матери и сенсибилизации ребёнка – ниже.
Макролиды хорошо проникают в молоко и могут создавать в нём концентрацию вполовину ниже, чем в крови. Это намного превышает показатели проникновения пенициллинов и цефалоспоринов. Однако макролиды не обладают минимальным токсическим действием, низкой вероятностью аллергических реакций и других осложнений от лечения со стороны матери и не оказывают негативного действия на малыша. В связи с этим, лекарства из этой группы также могут быть назначены при маститах у женщин, нежелающих прерывать кормление грудью.
Антибиотики класса аминогликозидов мало проникают в молоко. Однако они обладают высокими показателями токсичности как для матери, так и для малыша. Могут привести к нарушению слуха и стать причиной псевдомембранозного колита у грудничка. Также имеют высокий риск повреждения почек для матери.
У тетрациклинов отмечается высокий показатель выделения с грудным молоком, в среднем от 60-ти до 75-ти процентов от концентрации в крови. Они высоко токсичны и имеют большой спектр нежелательных эффектов. Могут привести к тяжёлому (вплоть до летального исхода) колиту у грудничка, нарушению формирования зачатков зубов и роста костной ткани.
Фторхинолоны также способны в большом количестве выделяться с молоком. Это эффективные и в тоже время очень токсичные антибиотики. Они тяжело переносятся организмом и имеют высокий риск нежелательных эффектов. В связи с частыми осложнениями со стороны почек, суставов, связочного аппарата, развития фотосенсибилизации, а также способности нарушать формирования скелета не назначаются беременным, кормящим грудью и лицам, не достигшим 18-ти лет.
Клиндамицин ® мало выделяется с грудным молоком, однако может привести к тяжёлому псевдомембранозному колиту. Линкомицин ® выделяется в высоких дозах и часто приводит к тяжёлому нарушению микрофлоры и аллергическим реакциям у грудничка.
Безопасность и эффективность использования других противомикробных средств, при воспалениях молочной железы не исследовалась. Их назначение нецелесообразно в связи с отсутствием клинических данных.
Из наиболее распространённых факторов, способствующих развитию маститов, выделяют: застой молока, мастопатии, трещины сосков, неправильное прикладывание ребёнка к груди, нерегулярное кормление, резкое прекращение кормления грудью, недостаточное сцеживание, гипергалактия, несоблюдение гигиенических правил, иммунодефицитные состояния, снижение естественной резистентности организма, тугое белье, сдавливающее молочную железу.
Клиническая классификация послеродовых маститов соответствует стадийности их развития:
- период патологического лактостаза;
- серозная форма мастита;
- инфильтративная форма;
- гнойные маститы: инфильтративно-гнойные, абсцедирующие, флегмонозные (гнойно-некротические), гангренозные.
Застой молока чаще всего развивается на первой неделе кормления. На начальных стадиях общее самочувствие может быть мало нарушено. Температура не поднимается выше 38 градусов. Пациентки жалуются на умеренную болезненность и нагрубание груди. На этом этапе заболевания целесообразны не медикаментозные методы лечения.
При прогрессировании симптомов выставляется диагноз серозного мастита. Для этой формы болезни характерно повышение температуры выше 38 градусов. Нарушение общего самочувствия. Больные жалуются на выраженную слабость, озноб, боли в молочных железах. При пальпации груди обнаруживаются ограниченные уплотнённые, болезненные участки. Кожные покровы вокруг ореол гиперемированы. Пораженная грудь постепенно увеличивается в размере.
При отсутствии своевременного, адекватного лечения серозный мастит переходит в инфильтративный (увеличиваются регионарные лимфатические узлы, молочная железа плотная и резко болезненная), в дальнейшем, инфильтрат может нагнаиваться.
Гнойные формы характеризуются высокой лихорадкой, тяжёлой интоксикацией, болью не только в груди, но и в регионарных лимфатических узлах. Чаще всего такой мастит протекает по типу гнойной диффузной инфильтрации без образования абсцесса. Абсцедирующие формы наблюдаются реже. Исходом подобного мастита может быть сепсис и летальный исход. Наиболее редкой и тяжёлой формой с крайне плохим прогнозом считают гангренозный мастит.
Физиотерапия применяется с целью уменьшения лактостаза.
Отсутствие клинического улучшения при антибактериальной терапии в течение 48 часов, служит показанием к консультации хирурга, с целью исключения абсцедирования.
При двусторонних или гнойных маститах применяют препараты, угнетающие лактацию: каберголин ® или бромокриптин ® , есторогены и оральные контрацептивы.
Пероральное назначение антибактериальных средств эффективно при серозных и инфильтративных формах.
Оперативное лечение показано при гнойных формах, с целью вскрытия и дренирования септического очага. Антибиотики в таком случае вводятся внутривенно.
При резкой болезненности проводится ретромаммарная новокаиновая блокада. Дополнительно к противомикробной терапии назначается дезинтоксикационная, иммуномодулирующая и противовоспалительная.
Профилактика заболевания включает своевременное обращение за медицинской помощью, правильное прикладывание к груди, сцеживание, лечение трещин сосков, массаж и соблюдение правил гигиены.
источник
Воспаление молочной железы часто начинается вследствие застоя молока. В этом случае диагностируется лактационный мастит. Если патология вызвана патогенными агентами, у человека устанавливается нелактационный мастит бактериальной природы. Антибиотики при мастите помогают затормозить и устранить инфекцию в тканях железы.
Признаки мастита в первые часы заболевания выражены неясно. Их можно устранить консервативным лечением. Кормящая мама должна удалить остатки молока из груди. Ухудшение самочувствия означает, что болезнь перешла в острую стадию и требует назначения антибактериального препарата. Иногда патология может спровоцировать онкологический процесс.
Основным возбудителем при гнойном мастите является золотистый стафилококк. Заболевание может развиваться и у мужчины.
Его можно победить при приеме таких лекарственных средств, как:
- Клоксациллин
- Цефалексен
- Доксициклин
- Амоксициллин с Клавулановой кислотой
- Клиндамицин
- Ципрофлоксацин
В некоторых случаях назначаются антибиотики Тетрациклин, Алмаг, Амоксиклав и Метициллин. Все эти антибиотики могут приниматься кормящей матерью без прекращения грудного вскармливания. Как показывают отзывы, кормление новорожденного можно не прекращать при несильной форме заболевания.
Лечение мастита антибиотиками целесообразно при появлении сильной боли. Средства помогают понизить повышенную температуру и устранить абсцесс. Препараты имеют выраженное противовоспалительное действие, и помогают быстро избавиться от проблемы. Больная грудь быстро приходит в норму.
Антибиотикотерапия назначается в таких ситуациях:
- Гнойная разновидность болезни.
- Размножение патогенной флоры в тканях молочной железы.
- Большое количество патогенной флоры в бакпосеве грудного молока.
- Развитие флегмоны или некроза.
- Рецидив заболевания.
- Плохая регенерация сосков и постоянное их травмирование.
При негнойных видах мастита антибиотики могут назначать для предупреждения распространения заболевания и в качестве профилактики, чтобы не возникло негнойной формы болезни.
Серозный мастит обычно возникает у женщины в период лактации. Если не прекращать кормление грудью, то необходимо регулярно сцеживать молоко. Такая мера позволит избежать застоев молока при заболевании. Мать может и лечиться, и кормить ребенка.
Перед использованием антибиотиков необходимо определить вид возбудителя. Только тогда врач может подыскать препарат, который будет влиять именно на данную группу патогенных микробов.
Среди требований в лечении к применяемым лекарствам отмечают:
- Высокую биодоступность
- Быстрое действие
- Эффективность
- Малое количество побочных эффектов
- Хорошую переносимость
Препарат следует выбирать с минимумом побочных эффектов. Он не должен вызывать сильных проявлений со стороны ослабленного хронической болезнью женского организма. Хороший антибиотик никогда не спровоцирует развитие дисбактериоза, тошноту, рвоту, неврологические расстройства.
Существует несколько групп антибиотиков, которые широко применяются при различных формах мастита. К ним относятся:
Полусинтетические антибиотики включают Клавулановую кислоту, ингибиторы лактамазы, Амоксициллин, Сульбактам, Анкопен. Назначаются эти легкие антибиотики при начальных стадиях воспаления, чтобы успешно вылечивать патологию.
Также эффективно применение средств Неомицин, Окситоцин, Пентэласт, Капсикам. В особых случаях назначают антибактериальные медикаменты Достинекс (dostinex), Прожестожель (progestogel), Теотропин, Тинеол, Сумамед. Активно применяются Траумель, Троксевазин.
Грудь обрабатывают примочками с раствором Хлоргексидина. Помогает устранить воспаление противомикробный крем с ихтиолом, антибиотический бальзам, цинковая мазь или пихтоиновая. Эффективно использование аппарата Дарсонваль. Широко применяется гомеопатия. Наружный гомеопатический способ применения лекарств в домашних условиях может эффективно помогать избавляться от заболевания.
Амоксициллин есть в таких медикаментах:
- Флемоксин Солютаб
- Хиконцил
- Грюнамокс
- Оспамокс
- Амотид
Эти препараты имеют относительную безопасность и их можно пить при мастите. Средства не провоцирует развитие аллергии и других побочных реакций.
Антибиотериальное средство Флемоксин. Препарат выпускает фармкомпания в Нидерландах. Относится к I-му производственному поколению, активно применяется в медицинской практике. Терапия данным средством направлена на ликвидацию бактерий и устранение симптомов.
Применяется при установке дородового мастита, средство не противопоказано беременным. Обладает высокой биодоступностью. Не запрещается врачами при кормлении грудью.
Для лечения таблетки делятся на части и запиваются водой, или растворяются в ней. Также используются уколы и суспензия, которую нужно разводить в определенной пропорции.
Лечебный медикамент Оспамокс. Назначается при остром проявлении болезни. В молоке иногда обнаруживают незначительное количество препарата.
Антибиотик Хиконцил. Антибиотик выпускается на фармзаводах Словении. Используется для устранения серозной формы мастита. Разрешен при беременности и грудном вскармливании. Можно кормить ребенка при лечении. Принимается в виде капсул и суспензии. Практически не оказывает побочных действий и хорошо переносится организмом женщины.
К эффективным цефалоспоринам можно отнести новый антибиотик Цефтиофур. Оно имеет повышенную стабильность в отношении лактамаз и действует более активно, чем пенициллины. Препарат последнего поколения разработан специально для лечения мастита и инфекции у женщины.
Он высоко активен в отношении грамотрицательных микробов. Также грудницу лечат препаратами Цефтриаксон (ceftriaxone), Цифран (cifran), Цефалексин, Цефазолин, Ципролет (ciprolet), Цитрин. Эффективно применение Амоксиклава – он помогает рассасывать уплотнение.
Антибиотики цефалоспориновой группы часто применяются в виде парентерального введения. Они прекращает жизнь патогенных микроагентов. Происходит расщепление бактерии. Препарат широко применяется в лечении различных форм мастита и разных гинекологических болезней. Отлично справляется с грибковой инфекцией. Антибиотик имеет мощный лечебный эффект, так как это сильнодействующий антибиотик.
Чтобы снизить боль при мастите, антибиотики применяют совместно с сульфаниламидами и обезболивающими. Целесообразно местное использование мази при мастите. Компоненты лекарственной массы антибиотика глубоко проникают в пораженные ткани и действуют непосредственно в очаге заболевания.
Мазь Вишневского или антибактериальный гепариновый гель хорошо устраняют боль и воспалительный процесс в железистых тканях и активно применяются в комплексном лечении.
Мазать требуется только пораженные участки. Можно наносить мазь Сеймовой или гепарин. Хорошо помогает синтомицин. Для лечения нужно пользоваться Синтомициновой мазью.
Помогают компресс с Димексидом, магнезией и ихтиоловой мазью. При трещинах и гнойных поражениях груди применяют крем Левомеколь. Лечить грудь требуется до полного исцеления различными способами.
Практически каждый препарат всасывается в кровоток очень быстро из желудочно-кишечного тракта. Максимальная концентрация антибиотика обнаруживается спустя 1 час после введения в организм.
Действие антибиотика основано на подавлении белкового синтеза. Препарат разрушает определённые реакции и снижает скорость размножения патогенных микроорганизмов.
Длительность терапевтического курса антибиотиком корректирует лечащий врач. Все зависит от патогенеза заболевания, его течения и симптомов. Допустимый срок применения антибиотиков – 5-21 сутки.
Перед началом лечения требуется внимательно изучить инструкцию к препарату. В ней подробно описано, как и сколько действует медикамент. Важно знать особенности применения лекарственного средства, которое содержит магний.
Использовать какой-либо лекарственный препарат при беременности или при менопаузе в пожилом возрасте требуется только после консультации с врачом, и по назначению лечащего доктора. К каждому антибиотику прилагается подробная инструкция о применении лекарства.
Антибиотики обычно принимаются между приёмами пищи или сразу после еды. Антибиотик обычно проглатывают целиком и запивают водой, если он в таблетированной форме. Нельзя превышать дозу антибиотика. Применять по 2 таблетки лекарства нельзя. Даже, если пропущена нужная доза.
Широко распространенные лекарственные схемы:
- Амоксициллин принимают совместно с Клавулановой кислотой. Заменить ее сумеет Клавуланат или Аугментин. Препараты следует принимать в дозировке 875 мг 2 раза в сутки.
- Ципрофлоксацин – нужно пить по 500 мг дважды в день.
- Сульфаметоксазол – принимают по 160-800 мг дважды в сутки.
- Доксициклин – требуется для лечения принимать по 500 мг 4 раза в сутки.
- Клиндамицин – принимают по 300 мг четырежды в день.
- Вильпрафнен принимают по 250 мг дважды в день.
К сожалению, прием антибитотиков может спровоцировать развитие побочных реакций. В некоторых ситуациях после медикаментознаго лечения наблюдаются:
-
- Аллергия
- Отек Квинке
- Рвота
- Тошнота
- Дисбактериоз
- Расстройства стула
- Бессонница
- Головная боль
- Головокружения
- Нарушения зрения
- Двоение в глазах
При выраженных побочных эффектах необходимо сообщить о данном факте лечащему врачу. Возможно, потребуется снижение дозировки препарата либо его полная отмена. Все зависит от особенностей лечения и проявления патологии.
Запрещается употреблять антибактериальные медикаменты при хронической недостаточности почек и печени. Не используют антибиотик при индивидуальной непереносимости и аллергии.
источник