Маститом называется воспаление молочных желез. Народное название, которое можно встретить в книгах по нетрадиционной медицине — грудница. Распространено мнение о том, что он может возникнуть только после родов, но это не так.
Иногда фиксируются случаи, когда данная болезнь появляется у новорождённых, у маленьких девочек и даже у мужчин. Когда у них появляется мастит, симптомы те же, что и у женщин в период кормления.
И всё же наиболее часто заболевание настигает дам, недавно ставших мамами.
Первый шаг к лечению – постановка диагноза. Но не многие люди спешат к врачу, как только что-то заболело. То некогда, то лень.
Если вы тоже не часто ходите по докторам, то нужно хотя бы быть информационно подготовленным человеком. Важно знать признаки мастита, чтобы распознать его до того, как наступит обострение. А приходит оно очень быстро.
При появлении болезни наблюдаются следующие симптомы:
- боли в груди, сначала слабые, затем сильнее. По ощущениям похожи на нарывы;
- в области молочных желез чувствуются уплотнения. При слабом нажатии на них боль усиливается;
- затем поднимается температура. Это означает, что воспалительный процесс в самом разгаре;
- над участками, где наблюдаются уплотнения, кожа может покраснеть.
Всё это – серозный вид заболевания. Если появились вышеуказанные симптомы мастита и лечение по-прежнему не начато, то далее последуют другие, которые уже намного серьёзнее.
- Когда вид заболевания – лактационный, при кормлении грудью боль резко усиливается;
- Молочная железа становится горячей;
- Болезненные ощущения становятся не только постоянными, но и словно разрывающими грудь изнутри. Кажется, что она вот-вот лопнет.
Если до этого больной по каким-то причинам не обращался к врачу, самое время сделать это, и как можно скорее.
Не от всех болезней есть лекарства, но от молочницы есть дифлюкан, как же он работает и эффективен ли узнайте прямо сейчас.
Это заболевание довольно легко вылечить на ранней стадии, но каждый день промедления – большой риск. Потому что симптомы мастита усиливаются буквально по часам. В грудных железах вскоре появляется и начинает накапливаться гной.
Затем он поражает обе железы, и без операции в большинстве случаев не обойтись. Гной требуется удалить. Как минимум, останутся швы, что для женщины, например, серьёзная проблема.
В худших случаях всё обстоит иначе: инфекция через кровь попадает в другие отделы организма и может вызвать сепсис, гангрену и другие заболевания, угрожающие будущему здоровью и даже жизни.
Особую бдительность при появлении признаков, похожих на симптомы мастита, следует проявить в том случае, если у вас могут быть предпосылки к болезни, если вы находитесь в «группе риска». Выяснить, имеете ли вы к ней отношение, можно в нижеуказанном списке.
- Если в грудь попадают патогенные микроорганизмы, может развиться это заболевание. Происходит это через трещины в сосках (которые нередки у кормящих и только что родивших мам), а для того, чтобы этого не произошло, требуется почти полная стерильность, чего зачастую добиться сложно. Бактерии попадают в молочные железы и активно развиваются там.
- В период лактации фактором риска является переизбыток молока. Если его некуда деть, для ребёнка его слишком много и мама не сцеживает его, либо сцеживает, но не до конца, возникает застой. Развивается гнойный мастит. Иногда болезнь может начаться ещё при беременности – в том случае, если молоко появилось уже в это время.
- Когда послеоперационные швы (у любого человека) наложены в области груди и под ними образовались нагноения, это тоже может стать причиной болезни.
- Также нелактационный вид заболевания бывает вызван осложнением фурункулёза.
- Мастит может появиться вследствие травматических повреждений в области молочных желез.
Если вы нашли у себя что-то, что может отнести вас к группе риска, следует с повышенным вниманием отнестись к любым необычным или неприятным ощущениям в области грудной клетки. Сниженный иммунитет и переохлаждение также могут стать дополнительной причиной заболевания.
Можно сказать, что основных этапов с разными видами лечения мастита – три, хотя это весьма условно.
Первый – когда всё можно исправить легко и быстро, часто с помощью подручных средств.
Второй – если болезнь уже получила развитие; тогда вам могут назначить антибиотики, а тем, кто лечится самостоятельно, придётся затратить гораздо больше времени на выздоровление.
Третий – когда требуется операция.
Мастит развивается очень быстро. При кормлении грудью, например, утром может ещё не быть ни одного признака, днём грудь слегка побаливает, а к вечеру, судя по ощущениям, её просто разрывает. Здесь лишь два варианта – либо «скорую» вызывать, либо испытать на себе лечение мастита в домашних условиях.
Простой способ, даже немного смешной, на первый взгляд, зато действенный – использовать обычный капустный лист. Его нужно оторвать и положить на грудь, лучше всего – в бюстгальтер, потому что держать придётся до 30-60 минут.
Вы увидите чудо: грудь быстро перестанёт болеть, а лист станет не жёстким, а тонким и мягким. Если стадия развития болезни – начальная, то за можно прикладывать лист каждый раз, когда возникает боль. Ощущения будут проходить быстро, а затем и вовсе исчезнут.
В поликлинике или больнице лечение может быть разным, и назначается оно после осмотра врачом. Действенным методом является применение антибиотиков.
Но для основной массы пациентов такой подход невозможен, поскольку это кормящие мамы.
Поэтому иногда назначают лекарства «в обход кормления».
Чтобы начать колоть антибиотики и снизить риск развития болезни, не навредив при этом ребёнку, прописываются препараты, подавляющие выработку молока. Они – временные, после лечения лактацию можно восстановить. Проблема в том, что ребёнок за это время может отвыкнуть от груди.
Альтернативой является сцеживание. Прописывается комплексное лечение:
- назначаются противовоспалительные препараты;
- по возможности – антибиотики или другие, направленные на подавление развития бактерий;
- при надобности – обезболивающие лекарства;
- витамины для повышения иммунитета.
Если у вас острый мастит, возможно, без антибиотиков обойтись не получится. А при гнойном чаще всего назначают операцию.
Вы еще не знакомы с липомой? Лучше ознакомиться, чтобы всегда быть наготове.
И с фиброаденомой тоже лучше не иметь контактов, в статье вы поймете почему.
Некоторые не хотят обращаться к врачу, применяя народную медицину. Она бывает очень эффективной, но важно понимать, что каждый день промедления – угроза.
Чем дальше зашла болезнь, тем осторожнее нужно быть с такими способами и тем более требовательными быть к ним. Если же первые признаки появились только сегодня или вчера, скорее всего, вы легко выздоровеете, применяя лечение народными средствами.
Как лечить мастит? Есть несколько способов.
- Заварите донник лекарственный в пропорции 1 ложка (столовая) на стакан кипятка. Через 15 минут настаивания обмакните туда марлю, выжмите и приложите к груди. Менять компресс нужно через 2 часа, в перерывах смазывая грудь маслом с содержанием прополиса.
- Сделать тесто из ржаной муки, молока и топлёного масла. Оставить на ночь, утром раскатать лепёшку и прикладывать к груди.
- Делать компрессы из чайного гриба. Сверху накладывать марлю, на неё – пергамент или бумагу, но не полиэтилен.
При любом из способов прикладывание ненадолго не будет эффективным. Поэтому компрессы прокладываются в бюстгальтер. Особенно хорошо известны лепёшка и уже упомянутый лист капусты. Также можно использовать мазь Вишневского, но недолго.
Не забывайте, что есть простая профилактика – содержание груди в чистоте (это касается и частой смены белья) и сцеживание, если есть лишнее молоко.
источник
Маститом врачи называют воспалительный процесс в тканях молочной железы, возникший, преимущественно, в результате неумелого грудного вскармливания. Примерно 18-20 % новоиспеченных мам испытывают проявления мастита в первые 6 месяцев после родоразрешения, поэтому вопрос о том, к какому врачу обращаться при мастите и как его избежать, считается весьма актуальным среди женщин репродуктивного возраста. В редких случаях мастит не лактационной природы врачи диагностируют у новорожденных девочек из-за поступления в их организм с молоком матери определенных женских гормонов. В лечении данный вид патологии не нуждается, поскольку в течение месяца устраняется самостоятельно.
Специалисты выделяют две формы мастита, острую и хроническую. В большинстве случаев врачи диагностируют патологию тканей молочной железы в острой стадии клинического течения. Для хронической формы, что встречается намного реже, свойственна инфекционная природа заболевания или гормональные расстройства в организме женщины.
С маститом обращаются к врачу, который выделяет три основные причины развития воспаления в тканях молочной железы, связанные непосредственно с процессом грудного вскармливания. Так, у женщины во время лактации мастит может возникнуть по следующим причинам:
- образование большого количества молока в железе, плохой отток, неправильное прикладывание к груди ребенка или неумелое сцеживание в ряде случаев провоцируют развитие лактостаза, то есть главной причины воспаления;
- трещины на сосках из-за нарушений правил грудного вскармливания часто становятся входными воротами для бактериальной микрофлоры (стафилококк, стрептококк);
- в результате вынашивания беременности и грудного вскармливания иммунитет женщины значительно ослаблен.
Иногда причиной мастита являются все три предрасполагающих фактора.
Воспалительный процесс в молочной железе развивается очень быстро и имеет яркую клиническую картину. С маститом идут к врачу хирургу. Некоторые женщины считают, что данной проблемой занимается врач маммолог, но такое мнение ошибочное, поскольку в его компетенцию входят новообразования в молочных железах злокачественной и доброкачественной этиологии. Признаками мастита специалисты считают следующие:
- уплотнение и увеличение молочной железы;
- резкая болезненность пульсирующего характера в месте локализации воспалительного процесса;
- гиперемия кожных покровов воспаленной груди;
- резкое повышение температуры тела до 39-30 градусов;
- общая слабость и недомогание;
- ломота во всем теле;
- головные и мышечные боли.
Обычно данная картина свойственна и лактостазу, что предшествует воспалению молочной железы. Отличие представляет только отсутствие общей температуры тела. Патологическая симптоматика нарастает достаточно быстро, особенно вечером и ночью, поэтому с маститом и при лактостазе обращаются к врачу в экстренном порядке на приемный покой многопрофильной больницы. Если к хирургу по каким-либо причинам попасть не удалось, женщине может помочь акушер-гинеколог, особенно той, которая родила совсем недавно.
В Международной классификации болезней представлены следующие формы воспалительных процессов в тканях груди:
- застойные явления в протоках молочных желез характерны для серозной формы мастита;
- флегмонозный мастит лечит врач в условиях хирургического стационара, поскольку разлитое гнойно-септическое воспаление представляет угрозу для жизни женщины;
- наличие ограниченной полости гноя в тканях груди врачи называют абсцедирующим видом;
- образование некротических участков в молочной железе называется гангренозным маститом.
Следует отметить, что формы и виды маститов могут переходить друг в друга, что обычно диагностируется, как осложнение при несвоевременном обращении к соответствующим врачам или неадекватном лечении. Например, острый абсцедирующий мастит имеет тенденцию к прогрессированию во флегмонозную или гангренозную форму с хроническим течением, что значительно усложняет процесс лечения и становится причиной прекращения грудного вскармливания.
Для лечения мастита врач предварительно выясняет форму и особенности клинического течения патологии. Чаще всего диагностируется серозная форма воспалительного процесса, которая успешно лечится при соблюдении женщиной всех рекомендаций врача хирурга или гинеколога. Специалисты назначают несложные манипуляции, которые кормящая мать сможет выполнить в амбулаторных условиях, то есть следующие:
- частые прикладывания ребенка к груди;
- сцеживание остатков грудного молока до опустошения протоков молочной железы;
- использование теплого душа для улучшения оттока;
- прикладывание к воспаленной железе согревающих компрессов;
- для обезболивания и снижения общей температуры тела врачи рекомендуют использовать парацетамол, но строго в назначенной дозе;
- антибактериальная терапия назначается лишь в некоторых случаях, когда есть угроза развития инфекционного мастита, но только с помощью препаратов, совместимых с полноценной лактацией.
В случае наличия гнойно-септической этиологии, маститом занимается врач в условиях хирургического стационара. Обычно показано оперативное вмешательство. Следует использовать антибиотики широкого спектра действия, поэтому грудное вскармливание временно прекращается.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
источник
Список сообщений топика «Вылечить мастит без операции возможно?» форума Родительское собрание > Кормление
| У подруги такая ситуация: деть прикусил грудь, она сначала болела, потом появилось уплотнение, поднялась небольшая температура. Подруга поехала на узи. Врач сказала что гноя в груди пока нет, но если температура будет подниматься дальше начать принимать антибиотики. Температура поползла вверх, при 38.5 подруга начала пить антибиотик. Пьет уже 3 дня, говорит улучшений пока нет: уплотнение не исчезает, грудь болит, температура под вечер поднимается. На неделе собирается ехать делать очередное узи, говорит если обнаружат гной, то будут делать операцию. Возможно ли в данной ситуации обойтись без хирургического вмешательства? Кто был в подобной ситуации? Как разрешилась? Да, подруга в Москве, может кто знает где могут помочь без вмешательства скальпеля? Вобщем, будем благодарны за любую информацию. |
| не следует заниматься самолечением и терять время, пусть срочно приглашает домой консультанта по ГВ, ей пропишут лечение. Если гной сцеживается с молоком, то операцию делать не нужно, если же на УЗИ видны закрытые капсулы с гноем и антибиотики не помогли, скорее всего будут вскрывать. Кстати такую операцию можно сделать амбулаторно, не ложась в больницу, в ЦПСиРе делают именно так. У меня был гнойный мастит, вылечила дома с помощью рекомендаций консультанта из ЦПСиР. |
| Самолечением никто не занимается. Я написала же в своем посте. ЧТо она ездила на узи, антибиотик ей там же прописал врач. Так что где же тут самолечение? Теперь вот на неделе собирается на очередное узи ехать и далее действовать по обстоятельствам. |
| Вот только ЦПСиР не надо. Известные вредители они 🙁 И рекомендации их. не одно ГВ изувечили 🙁 лучше уж www.radugamama.ru Вот этот топ почитайте http://www.eva.ru/main/forum/frame/folder? > ИМХО мастита там нет никакого |
| Не вредители. Зачем так категорично 🙁 Лично меня, ревущую в три ручья с Достинексом и бинтом в обнимку, девочка, моя ровесница, убедила в том, что никакой проблемы у меня нет и все решаемо. Лично мое ГВ она спасла. И другие тетки там очень есть душевные. Не раз говорили, конечно по-старинке, «потерпи, доченька, еще чуть-чуть и все наладится, малышу вона как твое молочко нравится» и т.д. Вот читаю тут, как их доярками называют, и реально обидно 🙁 |
| В Мамском здоровье недавно на эту тему топ был. Жаловалась девушка на то, как обращалась она к хорошим спецам по ГВ, а они в итоге ей все зарубили 🙁 ТОлько вот хорошие спецы из ЦПСиР оказались 🙁 Вообще, если судить по топам на еве, их рекомендации просто абсурдны бывают. а зачастую — именно вредительские 🙁 Сама с ними не сталкивалась, потому могу делать выводы только по словам столкнувшихся с ними. К правильной организации ГВ и решению проблем с лактостазами они имеют весьма слабое отношение 🙁 |
| Тут такое дело, что налаживать ГВ уже не нужно(кормит больше года), так что есть надежда что специалисты из ЦПСиР не навредят, если действительно уже есть показания к хирургическому вмешательству, то даже лучше что там все сделают за один день и она вернется к ребенку. Единственное не понятно на сколько все запущено, может действительно там никакого мастита нет. В любом случае подруга завтра едет в медцентр по страховке с работы на прием к маммологу. |
| На всякий случай о маститах и лактостазах от Ляси. ИМХО даже к врачу стоит идти, подготовившись |
Маститы обычно начинаются в первый месяц после родов.
Основной возбудитель — золотистый стафилококк, который вызывает воспаление. Попадает внутрь, в основном, через трещины, чем и обусловлены сроки появления — мамы с неправильным прикладыванием еще не умеют и не могут с ним разобраться. Обычно маститу предшествует лактостаз, при гнойном мастите — всегда.
По типам воспалительных процессов мастит подразделяют на серозный, инфильтративный, инфильтративно-гнойный, абсцедирующий, гангренозный, флегмонозный.
Основные:
Серозный мастит: температура до 38С, грудь болит, при опорожнении груди легче не становится, отечность, покраснение.
Инфильтрат: то же самое, но прощупывается четкая область уплотнения, молоко сцеживается плохо.
Гнойный: температура повышается до 40С, появляется общая слабость, бессоница, бледность кожи, резкая боль при нажатии на воспаленную область, сильная отечность.
Неинфицированный мастит возникает после лактостаза при плохом опорожнении груди, нужно примеять те же меры, что и при лактостазе.
При серозном и инфильтративном мастите показано лечение антибиотиками, опорожнение груди обязательно. Если антибиотики совместимы с ГВ, то кормить прекращать крайне нежелательно. Гнойный мастит, как правило оперируют, после операции ГВ можно возобновить. Препараты, подавляющие лактацию, крайне нежелательны на любой стадии, хотя многие врачи настойчиво их рекомендуют. Нежелательны по многим причинам: резкое вмешательство в обмен веществ, большое количество побочных эффектов, часто несовместимость с ГВ.
При мастите либо подозрении на мастит обязательно обратиться к врачу.
Лактостаз — застой молока в груди. Сначала появляется болезненность, как при гематомах, слабая отечность груди, места с лактостазами хорошо прощупываются, температура может подниматься до 38С.
Причины возникновения лактостазов:
1. плохое и нерегулярное опорожнение груди:
— неправильное прикладывание;
— кормление по режиму;
— отсутствие ночных кормлений.
2. Травмы груди.
3. Передавливание протоков неправильно подобранным бюстгальтером.
4. Гиперлактация.
5. Узость протоков.
6. Мастопатия.
7. Повреждение протоков ранее (операции, маммопластика, импланты).
8. Сон на животе.
9. Стрессы, нагрузки и депресии.
10. Перепады температуры — контрастный душ, например.
11. Недостаток жидкости в рационе мамы.
Первые 1-2 суток мастита быть не может, он не развивается моментально. И при правильном поведении с грудью неинфекционный мастит не начнется.
Чем отличается лактостаз от мастита.
При лактостазах опорожнение груди моментально облегчает состояние- температура падает, тяжесть в груди пропадает. При маститах опорожнение облегчения не приносит и температура не снижается. При прощупывании лактостаз бугристый, а инфильтрат — гладкая пластинка с четкими краями.
Методы лечения лактостазов.
1. Основной и самый главный способ — прикладывать ребенка к больной груди подбородком к уплотнению. Все остальные способы — вспомогательные.
2. Перед кормлением можно согреть грудь, чтобы протоки расширились. Не горячей водой или компрессами, а теплой, 37-38С. Можно перед кормлением принять теплый душ и подцедиться , свешившись над ванной, слегка поглаживая грудь. Теплый душ расширяет протоки и помогает молоку легче отделяться из груди. Можно приложить к груди смоченную теплой водой пеленкку.
3. После кормления можно приложить холодный компресс- творог из холодильника, отбитую капусту, мази, которые назначит врач. Главное, чтобы компрессы были холодными, а ни в коем случае не теплыми, чтобы не провоцировать приток молока. И не ледяными,а холодными, лед тоже нежелательно прикладывать.
4. Пить между кормлениями лучше жидкость комнатной температуры, не горячее, чтобы не вызывать приливы.
5. Сцеживаться стоит только в случае, если Вы это умеете. Боль при сцеживании — сигнал того, что сцеживаетесь Вы неправильно. Сцеживаться стоит легкими поглаживающими движениями от основания груди к соску.
6. Если есть возможность, то стоит сходить на ультразвуковой массаж в ЖК или роддом. Возможно, там Вам назначат другие физпроцедуры.
7. Во время кормления можно поглаживать больную дольку по направлению от основания к соску.
Все эти меры стоит продолжать до полного выздоровления.
Если лактостазы повторяются циклично и появляются в одном месте или рядом, то это может свидетельствовать о том, что прошлый лактостаз прошел не полностью, либо что какой-то проток уже. В случае повторения стоит сходить на физпроцедуры и прикладывать ребенка подбородком к проблемной доле для профилактики.
Поскольку лактостаз обычно появлется в одной груди, предпочтительнее давать именно ее, вторую грудь подцеживать до облегчения.
Чего делать не стоит:
1. Не нужно делать любые алкоголесодержащие и камфорные компрессы. Это распространенная рекомендация, однако спирт подавляет выработку окситоцина, и молоко хуже выдеоляется из груди, спирт проникает в молоко и греет, что провоцирует воспаление. Камфора подавляет лактацию.
2. Не стоит пить подавляющие лактацию препараты и шалфей. Ситуации это не поможет, но эффект может оказаться необратимым.
3. Не стоит просить мужа помочь — ребенок сосет не так, как взрослый, он как бы лакает молоко, у мужа так не выйдет. К тому же очень высок риск инфицирования — во рту у мужей обычно нестерильно.
4. Вам наверняка посоветуют вызвать молочную сестру или акушерку для расцеживания, но я этого делать не рекомендую — большинство выезжающих специалистов сцеживают досуха и через боль, часто травмируя протоки, что чревато повторением лактостазов.
5. Не стоит ограничивать питье — лактация снижается только при обезвоживании больше 10%, зато к боли в груди добавится дискомфорт из-за жажды.
1. Не носите никакую одежду, которая сжимает или придавливает грудь. Бюстгальтеры с косточками лучше исключить до завершения ГВ, можно спортивные топы, но смотрите, чтобы они нигде не давили.
2. Не спите на груди.
3. Не допускайте травм груди. Даже маленькая ручка может быть причиной большого лактостаза.
4. Постоянно, хотя бы пару раз в день, ощупывайте грудь, и как только появилось уплотнение — прикладывайте ребенка к нему подбородком.
5. Не допусткайте резких перепадов температуры, зимой повесить белье на балконе может и муж, или оденьтесь потеплее. Резкие сокращения протоков тоже вызывают лактостазы.
6. Кормите по требованию, а если кормите по режиму — не сцеживайтесь досуха и тщательно осматривайте грудь.
Лактостаз и нагрубание при отлучении.
При резком отлучении от груди и невозможности приложить ребенка складывается ситуация, в которой стандартные советы не подходят.
При переизбытке и неопорожнении груди происходит обратное всасывание молока, и его количество само уменьшается, но молоко все-таки прибывает, и проблему нужно решить.
Что делать:
1. Уменьшать и количество, то есть обязательно и только так — сцеживать до состояния облегчения. Если грудь не переполнена — не сцеживать. И уменьшать частоту. Если чувствуете, что все нормально, то грудь не трогайте.
2. Пить шалфей и мяту, они угнетают лактацию.
3. Тщательно осматривать грудь на предмет уплотнений и сразу же применять профилактические меры, если уплотнения есть.
Что не делать:
1. Не перевязываться. Этот варварский метод молоко уберет, но очень часто с помощью мастита. При перевязывании обычно появляются маститы верхней доли, которую сложно и расцедить, и диагностировать. Без перевязывания процесс ухода молока займет такое же время.
2. Не принимать препараты для подавления пролактина — Парлодел, Бромкриптин, Достинекс. Все они не предназначены для угнетения физиологической лактации и вызывают множетво побочных эффектов вплоть до смерти. Причем при угнетении физиологической лактации количество их увеличивается.
3. Спиртовые и камфорные компрессы в данном случае также помешают оттоку молока, как и при лактостазе и спровоцируют воспаление.
источник
После третьих родов прошло почти два года. Причина мастита — был эндометрит, воспаление матки из-за не вышедших вовремя кровяных сгустков. А у меня смотрели только грудь. Назначили лазер. Расцеживалась. температура то падала, то опять поднималась. И так пять дней. Все никак не могла один проток расцедить. А там уже отек получился. поэтому, конечно никакой проходимости не могло быть. Но врачи все равно свое твердили: расцеживайся. Состояние как перед смертью. Любое движение- ужасная боль и общее состояние кошмарное. По скорой забрали с температурой под 40. В больнице сделали чистку, прокололи антибиотики. Все прошло. Сразу после чистки грудь размягчилась. Если ваш предполагаемый лактостаз длится больше двух суток, это уже подозрение на мастит. Врач должен осмотреть вам при жалобах на грудь не только саму грудь, но и матку пощупать. Конечно, теперь с высоты времени спрашиваю себя: зачем было так мучиться долго. Сразу бы скорую вызвала. Но пугала больница, антибиотики. Думалось, как буду там с ребенком. Ведь с первыми двумя все было отлично. Вот весь горький опыт.
Это ещё лактостаз.ребёнка прикладывайте чаще.подбородком в ту сторону, где краснота.капустный лист отбейте слегка и прикладывайте на ночь
Мастит или лактостаз?? Если мастит то только антибиотик, если запущен, то операция
молокоотсос, ребенок, муж.карустные листы и мазь траумель С
лечитесь. вы справитесь. размягчить капустный лист-хорошо помогает. постоянно сцеживайте. и очень хорошо помогает компресс с камфорным маслом. (запах можно потерпеть), но эффект очень хороший
мы уже давно график прививок сбили и думаю ничего страшного нет, лучше уж как следует позаботиться о самочувствии малыша а потом на прививку.
Нам в поликлинике даже не хотят прививку делать пентаксим! типа давайте больничую, а мне пофиг на них
У меня лактостаз был два раза, когда ребенку было два месяца. Обращалась к хирургам и геникологам. Лечить можно только камфорным маслом, ни в коем случае спиртовыми растворами. С камфорным можно ГВ не прекращать. Масло растворять с подсолнечным 1:1, втереть в больной участок прикрыть чем-то, но без целофана. Нужно пытаться расцедить комок, иначе начнется мастит, нужно сцеживать и сцеживать. Еще лучше поехать в роддом, чтобы это сделали профессионалы как можно быстрее. У меня самой, например не получилось, потому что нужно себе такую боль причинить… Это во-первых.
Во-вторых нужно знать причину появления комков. Ребенок может недосасывать-поэтому нужно сцеживать, чтобы не было полных долек. не обязательно до последней капли. Может грудь просто плохо расцеженна после роддома, нужно ее хорошо разработать, чтобы все дольки хорошо работали. Не слушайте никакой бред про сцеживание и гиперлактацию. Сцеживание-профилактика мастита.
Я после случившегося начала сцеживать и, таким образом грудь стала правильно работать. Малышу легче сосать и уплотнений не остается. Теперь сцеживаю невсегда. Может кому-то помогут мои советы
Вы должны понять цефтриаксон убивает просто все что можно, линекс бестолковый, нужно что то сильнее типа бифидумбактерина и пить недели 2, у грудного малыша может он вызвать побочек много, у меня дочь 4 летнюю он с ног свалил когда ей кололи, я врача чуть не прибила, пока рвать ее не начало не прекратил уколы… Так что вполне можно и на смеси посидеть чем убивать микрофлору
Так получилось что 4-недельной дочке пришлось колоть цефтриаксон 9 дней, одновременно давали бифидумбактерин. Последствий никаких не было, стул в норме, живот не болел.
источник
Мастит диагностируют у 17–33% кормящих женщин. В 11 случаях из 100 заболевание переходит в абсцесс и может угрожать жизни пациентки. Лучшая профилактика осложнений и летального исхода – своевременная диагностика и правильное лечение воспаления молочной железы.
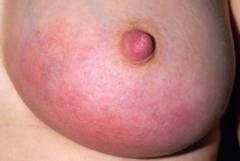
Консервативное лечение назначают женщинам с серозной формой и ранней стадией инфильтративного мастита. Заболевание сопровождается покраснением кожи, повышением температуры до 38–38,5 градусов, застоем молока, болями в молочных железах и нагрубанием.
К консервативным методам относится:
- прием антибиотиков и антибактериальных препаратов;
- использование мазей, компрессов, массажа и тепловых процедур;
- прием БАД-ов и витаминных комплексов;
- применение народных средств.
Оперативное вмешательство рекомендовано при обострении мастита и переходе инфильтративной формы в абсцедирующую. У пациентки в груди образуется одна большая или несколько средних капсул, заполненных гноем. Молочная железа становится твердой и болезненной, воспаление распространяется на мягкие ткани и мелкие капилляры.
Мастит чаще развивается у кормящих женщин. У большинства пациенток заболевание диагностируют на 6–12 неделе после родов. Консервативное лечение лактационного мастита состоит из нескольких пунктов:
- Консультация врача и продолжение грудного вскармливания. Женщине рекомендуют не подавлять лактацию, а прикладывать младенца к молочным железам не менее 9–12 раз в сутки. Регулярное кормление предупреждает застой молока, облегчает симптомы мастита и ускоряет выздоровление.
- Эффективный вывод молока. Если врач рекомендует прекратить грудное вскармливание на некоторое время, женщине стоит сцеживать молоко руками, теплой бутылкой или молокоотсосом. Специальные приспособления можно дополнить массажем. Он улучшает кровообращение, помогает убрать пробки в молочных протоках и облегчает сцеживание. Массаж стоит проводить после консультации врача, ведь в некоторых случаях он лишь усиливает воспаление.
- Симптоматическое лечение. Пациенткам с лактацией назначают анальгетики, безопасные для младенца. Средства уменьшают температуру и дискомфортные ощущения в молочных железах, помогают организму бороться с воспалением.
- Антибактериальная терапия. Анальгетики дополняют антибактериальными средствами. Их назначают при наличии трещин на сосках и тяжелом течении заболевания. Антибактериальные препараты необходимы, если симптомы мастита не уменьшились спустя 12–24 часа после улучшения оттока молока.
Антибактериальную терапию подбирают после бактериального посева молока. Врач должен определить, какая инфекция спровоцировала воспаление: золотистый стафилококк или грамотрицательные организмы. От этого зависит, какой препарат лучше назначить для эффективного лечения.
Терапия нелактационного мастита зависит от течения заболевания. Если патология возникла из-за гормонального дисбаланса в организме и не сопровождается ярко выраженными симптомами, лечение не требуется. Пациенткам рекомендовано наблюдение у врача и соблюдение диеты. В некоторых случаях специалист может назначить гормональную терапию, если нет противопоказаний.
При боли в груди, повышенной температуре и покраснении кожных покровов врач выписывает обезболивающие препараты, а также антибиотики и антигистаминные. Они подавляют рост бактерий и убирают симптомы мастита.
Хирургическое вмешательство при нелактационной форме заболевания рекомендовано в двух случаях:
- симптомы мастита не уменьшаются спустя 2–4 дня после назначения антибиотиков и антигистаминных;
- воспаление распространяется на здоровые ткани, в молочных железах формируется абсцесс.
В послеоперационный период женщине назначают иммуномодулирующие препараты и витаминно-минеральные комплексы. Также могут подобрать гормональные средства для профилактики рецидива.
Медикаментозное лечение назначают после сбора анамнеза, УЗИ молочных желез, анализа крови и бактериального посева молока.
Антибиотики принимают 10–14 суток. Прерывать терапию нельзя даже после исчезновения симптомов. Антибактериальные препараты вводят внутримышечно или внутривенно, но иногда назначают и перорально.
При инфекционном мастите выписывают средства на основе амоксициллина – вещества с антибактериальными свойствами. Амоксициллин могут комбинировать с клавулановой кислотой или сульбактамом. Препараты подавляют развитие стафилококковых и стрептококковых инфекций, а также грамотрицательных микроорганизмов.
К средствам на основе амоксициллина относится:
К препаратам на основе клавулановой кислоты и амоксициллина относится:
На начальной стадии заболевания женщине назначают «Флуклоксациллин» или «Клоксациллин» – препараты пенициллинового ряда, которые подавляют рост микроорганизмов и замедляют распространение воспаления. Часто также используют «Цефалексин», «Диклоксациллин» или «Эритромицин».
Симптомы лактационного мастита убирают «Ибупрофеном» или «Парацетамолом». Обезболивающие препараты дополняют спазмолитиками: «Но-шпой», «Питуитрином» или комбинацией «Папаверин гидрохлорид» и «Окситоцин». Они улучшают отток молока и нормализуют грудное вскармливание.
При нелактационном мастите можно принимать «Диклофенак» или «Нимесулид» для устранения болевого синдрома, а также мочегонные растительные препараты и БАД-ы от отеков и для очищения организма от токсинов.
Антибактериальную терапию дополняют антигистаминными препаратами:
Пациенткам, склонным к гипотонии и септическому шоку, назначают «Гидрокортизон» или «Преднизолон». При наличии гноя в молоке и отказе от грудного вскармливания лактацию подавляют «Бромкриптином», «Парлоделем», «Достинексом» или «Лактоделем».
При инфекционном мастите показаны иммуномодуляторы:
- Метилурацил – перорально трижды в день;
- Пентоксил – трижды в сутки перорально;
- Антистафилококковый гамма-глобулин – внутримышечно трижды в день, перерыв 1–2 дня;
- Полиглобулин – внутримышечно 1 раз в 1–2 дня;
- Тактивин – внутримышечно ежедневно 1 раз в сутки.
Иммуномодуляторы нельзя назначать самостоятельно. Препараты выбирает врач, основываясь на анамнезе и анализах пациентки.
Иммунологическую резистентность организма повышают витаминами группы В и аскорбиновой кислотой. Микронутриенты можно получать из продуктов питания или витаминно-минеральных комплексов:
Витаминные комплексы можно дополнить пробиотиками: «Линексом», «Бифиформом» или «Хилак Форте». Они восстанавливают микрофлору кишечника после антибиотикотерапии и повышают иммунитет.
Препараты для внутреннего приема дополняют противовоспалительными средствами местного действия. Они уменьшают отеки, заживляют трещины, убирают дискомфортные ощущения в молочных железах и улучшают отток молока.
К распространенным средствам для внешнего применения относятся:
- Гель «Прожестожель» – гормональный препарат от лактостаза, отеков и дискомфортных ощущений. Наносить однократно на ранней стадии мастита.
- Крем и мазь «Траумель» – противовоспалительное и иммуномодулирующее средство. Снимает отеки, уменьшает боль и напряжение. Наносить 2–3 раза в день во время лактостаза и при серозной форме мастита.
- Гель «Декспантенол» – восстанавливающий и противовоспалительный препарат. Заживляет и дезинфицирует трещины на сосках, уменьшает воспаление, ускоряет регенерацию груди после хирургического вмешательства. Наносить ежедневно по 2–3 раза на чистую кожу, применять при остром и хроническом мастите.
- Мазь «Этоний» – противомикробный и противовоспалительный препарат. Подавляет размножение стафилококков и стрептококков, обладает анестезирующими и ранозаживляющими свойствами. Наносить 1–2 раза в сутки при остром инфекционном мастите.
- Мазь «Гелиомицин» – противомикробное средство. Заживляет трещины и раны на молочных железах, подавляет рост стафилококка и стрептококка, убирает воспаление. Наносить 1–2 раза в сутки при лактационном мастите в серозной и инфильтративной форме.
Обезболивающими и противовоспалительными свойствами обладают синтомициновая, гепариновая и левомеколевая мази. Препараты применяют наружно 1–3 раза в сутки при лактостазе и мастите для уменьшения симптомов заболевания.
Абсцедирующую форму мастита лечат хирургическим способом. При наличии одного небольшого образования возможна пункционная аспирация гноя. В капсулу, заполненную секретом, вводят тонкую иглу. Процесс контролируют с помощью УЗИ аппарата. С помощью иглы капсулу опустошают и вводят в нее антибиотик, чтобы остановиться воспаление.
При множественных и крупных абсцессах рекомендована операция. Ее проводят в стационаре под местным или общим наркозом – зависит от состояния пациентки и стадии заболевания. Хирург делает продольный надрез от соска к основанию груди, реже – горизонтальный, проходящий под молочной железой. Врач удаляет капсулы с гноем и поврежденные ткани, соединяет множественные образования и промывает рану антисептическим раствором. В полость вводят дренаж, который будет выводить наружу гнойное содержимое. Его оставляют на 3–4 дня. Если воспаление уменьшается, дренаж удаляют, а отверстие, оставшееся после него, зашивают.
После операции женщине назначают инфузионную терапию – очищение организма от токсинов специальными растворами. Также пациентке выписывают антибиотики, нестероидные противовоспалительные препараты и иммуномодуляторы.
Народное лечение уместно только при лактостазе и серозной форме мастита. Домашние средства обязательно комбинируют с антибактериальной терапией и иммуномодуляторами. Эффективность народного лечения не доказана, но многие женщины используют подручные средства для уменьшения отеков, боли и покраснения груди.
Компрессы от мастита готовят из лекарственных трав и овощей. Существует несколько вариантов:
- тыквенная мякоть, сваренная в молоке;
- смесь из запеченной луковицы и льняного масла;
- отвар донника или листьев черной ольхи;
- лепешка из цветочного меда и пшеничной муки;
- пюре из соевых бобов;
- паста из картофельного крахмала с оливковым и льняным маслом.
Компрессы держат от 40 минут до 2–3 часов. Теплые примочки запрещены при гнойном мастите.
Инфекционный мастит лечат ихтиоловой мазью и мазью Вишневского. Препараты наносят непосредственно на воспаленную область в виде компрессов. Ихтиоловая мазь эффективна на начальной стадии. Она успокаивает зуд, воспаление и замедляет размножение микробов.
Мазь Вишневского используют при инфекционном мастите, а также в послеоперационный период после вскрытия абсцесса. Средство убирает воспаление, ускоряет регенерацию поврежденных сосков и шва.
Капустные листья полезны при нагрубании и покраснении груди. Их охлаждают до комнатной температуры и прикладывают на 1–2 часа по 6–7 раз в сутки. Капусту для компресса можно смазывать натуральным сливочным маслом, тертой свеклой или простоквашей.
Солевой компресс готовят из 50 мл воды и 30–35 г обычной или морской соли. Раствор должен быть теплым, но не горячим. В нем смачивают хлопчатобумажные салфетки с отверстиями для сосков и прикладывают к груди на 2–3 часа. Компресс противопоказан при трещинах и ранах.
Водный массаж рекомендован при лактостазе. Процедуру проводят в душе. Напор должен быть средним или максимальным, температура воды – 37–42 градуса. Направление струи – от центра груди к периферии. Массаж делают круговыми движениями, он длится 5–8 минут.
Спиртовые компрессы при мастите противопоказаны. Они лишь усилят воспаление. Спиртовые обтирания покрасневшего участка можно проводить только после консультации гинеколога.
В первые 4–5 суток к груди рекомендуют прикладывать пузырь со льдом. Холод замедляет размножение бактерий и убирает дискомфортные ощущения. Лед обматывают полотенцем или шарфом для профилактики обморожения и держат не дольше 3 минут после каждого кормления.
Медовые компрессы и растирания дезинфицируют, препятствуют размножению микробов и обладают ранозаживляющими свойствами. Мед можно использовать несколькими способами:
- смешать с луковым соком;
- добавить в лепешку из пшеничной муки и растительного масла;
- соединить с сушеной ряской и соком алоэ;
- смешать с семенами кунжута и маслом оливы.
Медовые компрессы используют только в холодном виде и не чаще 2 раз в день.
Эфирные масла рекомендованы при нелактационном мастите. Кормящим женщинам они противопоказаны. Эфирные соединения могут вызвать аллергию у ребенка.
Масла добавляют в холодные компрессы и лепешки. Самые эффективные:
- мятное – снижает температуру, обладает противомикробными свойствами;
- камфорное – обезболивает и уменьшает воспаление;
- можжевеловое – дезинфицирует и убирает отеки;
- пихты – уничтожает стафилококк, подавляет воспаление.
В компрессы добавляют по 2–3 капли эфирного масла. Перед использованием компонента обязательно делают аллергическую пробу для профилактики высыпаний и отеков.
Отвары на основе лекарственных трав – хорошая основа для холодных компрессов. Водные настои также можно принимать внутрь, но только после консультации врача.
При мастите женщине рекомендуют:
- шалфей – подавляет лактацию, обладает свойствами антибиотика;
- донник лекарственный – снимает спазмы в молочных протоках, уменьшает боль;
- ольха – обладает противовоспалительными свойствами;
- мята – успокаивает, обезболивает;
- ромашка – натуральный антисептик, рекомендована при инфекционном мастите.
Своевременное лечение мастита позволяет сохранить здоровье и функцию молочной железы. А для профилактики рецидивов женщине стоит соблюдать правила гигиены, прикладывать ребенка к груди как можно чаще, выполнять рекомендации специалистов и не отказываться от терапии, а если потребуется – от хирургического вмешательства.
источник

Лактационный мастит – заболевание, появляющееся у недавно родивших женщин или при прекращении грудного вскармливания. Причины возникновения болезни:
- застой молока (лактостаз);
- недолеченные или хронические заболевания: синусит, ангина, кариес;
- переохлаждение, отсутствие отдыха (способствуют пробуждению дремавших в организме инфекций);
- трещины сосков;
- пренебрежение правилами ухода за кожей груди.
В первое время после рождения ребенка у кормящей матери молока вырабатывается значительно больше, чем может высосать кроха. Отек перекрывает один или несколько протоков железы.
Так начинается лактостаз. Женщинам важно знать, как избежать мастита, ведь страдать от заболевания при грудном вскармливании будут и мама, и ребенок.
Если не принимать активные меры к устранению лактостаза, начинается серозный мастит, у кормящей матери симптомы заболевания следующие:
- Подъем температуры до 38° и выше.
- Симптом плотности, тяжести, болезненности молочной железы.
- Затрудненный отток молока. Иногда ребенок не может высосать ни капли.
- Больная и здоровая грудь имеют разные размеры.
- Возможно покраснение всей молочной железы или какого-то ее участка.
Серозный мастит быстро переходит в следующую стадию, интерстициальную. Симптомы болезни усиливаются, грудь кормящей наполняется еще больше, становится каменной. Температура повышается, может доходить до 39°. Женщина чувствует слабость, боли в суставах, ее знобит.
На этой стадии мастита при грудном вскармливании симптомы наполненности и болезненности усугубляются, малыш может отказаться сосать. Сцедить хоть немного молока у кормящей получается с трудом, или не выходит вовсе.
При отсутствии адекватного лечения интерстициальный мастит в течение 48 часов переходит в гнойный, который требует госпитализации и оперативного вмешательства. Эта стадия заболевания имеет тяжелые симптомы:
- температура поднимается до 40°, может резко повышаться и резко падать;
- грудь каменная, болезненная;
- покраснение кожи над участками воспаления;
- симптомы интоксикации: плохое самочувствие, жар, озноб, повышенное потоотделение, жажда;
- может быть выделение гноя из молочной железы;
- симптомы могут проявиться и во второй груди.
Гнойный мастит, развивающийся при грудном вскармливании – состояние, опасное для жизни. При его признаках необходимо обращаться за медицинской помощью.
Нельзя заниматься самолечением. Если температура и воспаление в груди сохраняется дольше 3 дней, без признаков улучшения, нужно сходить на УЗИ.
Не нужно сильно воздействовать на грудь – сдавливать ее, мять, тереть жесткой мочалкой или грубой тканью. Это может привести к разрастанию отека и усугублению проблемы. Специальный массаж кормящей маме может показать специалист по грудному вскармливанию, или врач.
При воспалении молочной железы противопоказано тепловое воздействие. Никаких горячих ванн и грелок. Ванна и душ, а также компрессы должны иметь температуру тела.
Ограничивать себя в жидкости (якобы от этого у кормящей матери сокращается объем молока) не только бесполезно, но и вредно. Количество молока от этого не уменьшится, а симптомы только усилятся.
Кормить ребенка не только можно, но и нужно. Признаки мастита и лактостаза сглаживаются или совсем исчезают при правильном грудном вскармливании.
При подозрении на мастит у кормящей матери врач назначит анализ крови, который покажет наличие и характер воспаления.
Также для диагностики применяется УЗИ. Сразу же берут молоко на посев – при наличии бактериальной инфекции возбудитель будет выявлен, и можно будет подобрать наиболее действенный антибиотик.
Лечение зависит от тяжести заболевания. При симптомах серозной и интерстициальной стадии назначается специальный массаж, который пациентке покажет врач. Могут прописать и физиопроцедуры – магнитотерапию, ультразвук.
Если у кормящей мамы высокая температура, нужно принимать жаропонижающее – ибупрофен или парацетамол. Концентрация действующего вещества, попадающего в молоко, крайне мала и не может повредить ребенку, поэтому кормление не является противопоказанием для приема этих препаратов.
При необходимости врач прописывает лечение мастита антибиотиками, безопасными при грудном вскармливании. Только обязательно скажите доктору о том, что продолжаете кормить, чтобы вам назначили соответствующее лекарство.
Гнойный мастит лечится в условиях стационара. Женщине делают пункцию или разрез под общим наркозом – удаляют гной и застойное молоко. Восстановительное лечение после операции такое же, как лечение более легких маститов.
Хотя с лактостазом молодые мамы сталкиваются очень часто, мастит при кормлении грудью развивается достаточно редко: в 6-9 процентах случаев. Профилактика воспаления очень проста: нужно быстрее освобождать грудь от молока при первых признаках мастита у кормящей матери.
Самый простой и естественный способ опорожнения – прикладывание ребенка. При симптомах лактостаза кормить надо по требованию, предлагать грудь даже чаще, чем просит малыш, и позволять крохе сосать столько, сколько он хочет.
Смотрите также мой видеоурок о лактостазе:
Если пациентке поставили диагноз «мастит», при грудном вскармливании симптомы заболевания смягчатся, и лечение пойдет быстрее.
Если ребенок еще совсем маленький и засыпает во время еды, можно его периодически будить, пощекотав щечку. Больную грудь надо предлагать всегда первой, и некоторое время не оставлять попытки, даже если малыш не хочет ее брать.
Перед кормлением можно выпить чашку теплого чая и принять душ (не горячий). Во время душа попытайтесь мягко сцедить грудь, не надавливая и не сжимая ее сильно. Грубые действия могут усугубить отек.
Между кормлениями можно сцеживаться, положив сверху на грудь компресс – пеленку, смоченную в теплой воде.
Что еще можно сделать для профилактики мастита:
- при грудном вскармливании дать новорожденному пососать маминого молочка в течение двух часов после родов;
- в роддоме быть в одной палате с ребенком (если все в порядке и с мамой, и с малышом);
- кормить грудничка по требованию;
- не забирать у младенца грудь, а ждать, когда он сам отпустит ее;
- не мыть грудь до и после каждого кормления, достаточно ополаскивать ее в душе один раз в день;
- правильно прикладывать малыша для профилактики трещин на сосках, а если они появились, смазывать их средством, которое пропишет врач;
- носить удобный бюстгальтер по размеру, без косточек, на широких бретелях;
- до беременности пролечить хронические заболевания, запломбировать зубы;
- не переохлаждаться, больше отдыхать и не нервничать. Спокойствие благотворно влияет на лактацию.
Если в первые недели жизни малыша, после кормления грудь остается полной, есть чувство ее «распирания», для профилактики масита можно сцеживать ее до облегчения (не до мягкости). Через некоторое время организм настроится на потребности малыша, и молока будет приходить столько, сколько нужно.
При сцеживании можно использовать молокоотсос, только подбирать его нужно под руководством грамотного консультанта, так как неподходящий прибор может быть причиной лактостаза.
Медикаментозное лечение и физиотерапию можно дополнить народными средствами лечения:
- И днем, и ночью прикладывайте к груди капустный лист (можно вложить его в бюстгальтер).
- Компресс из листьев мяты. Сухие листья залить кипятком на 5 минут. Затем остудить, завернуть в чистую марлю или пеленку и привязать к груди как горчичник на 20 минут.
- Так же можно сделать компрессы из листьев ольхи и лопуха.
Чаще всего мастит возникает у кормящих женщин по недосмотру. Внимательно следите за симптомами, принимайте меры при малейшем застое молока – и заболевание обойдет вас стороной.
источник
Мастит в старину называли грудницей. Данная патология представляет собой инфекционно-воспалительный процесс в тканях грудной железы, как правило, имеющий склонность к распространению, что может привести к гнойной деструкции тела железы и окружающих тканей, а также к генерализации инфекции с развитием сепсиса (заражения крови).
Различают лактационный (то есть связанный с продукцией железой молока) и нелактационный мастит.
Согласно статистическим данным, 90-95% случаев мастита приходится на послеродовой период. При этом 80-85% развивается в первый месяц после родов.
Мастит – наиболее часто встречающееся гнойно-воспалительное осложнение послеродового периода. Частота развития лактационных маститов составляет о 3 до 7% (по некоторым данным до 20%) от всех родов и не имеет тенденции к снижению на протяжении последних нескольких десятков лет.
Наиболее часто мастит развивается у кормящих женщин после рождения первого ребенка. Обычно инфекционно-воспалительный процесс поражает одну железу, чаще правую. Преобладание поражения правой груди связано с тем, что для правшей удобней сцеживать левую грудь, так что застой молока чаще развивается в правой.
В последнее время наметилась тенденция к увеличению числа случаев двустороннего мастита. Сегодня двусторонний процесс развивается в 10% случаев мастита.
Около 7-9 % лактационных маститов представляют собой случаи воспаления молочной железы у женщин, отказавшихся от кормления грудью, у беременных такое заболевание встречается относительно редко (до 1%).
Описаны случаи развития лактационного мастита у новорожденных девочек, в период, когда повышенный уровень гормонов, поступивший из крови матери, вызывает физиологическое набухание молочных желез.
Около 5% маститов у женщин не связаны с беременностью и родами. Как правило, нелактационные маститы развиваются у женщин в возрасте от 15 до 60 лет. В таких случаях заболевание протекает менее бурно, осложнения в виде генерализации процесса встречаются крайне редко, однако прослеживается тенденция к переходу в хронически рецидивирующую форму.
Воспаление при мастите вызывается гнойной инфекцией, преимущественно золотистым стафилококком. Данный микроорганизм вызывает у человека различные нагноительные процессы от местных поражений кожи (угри, фурункулы, карбункул и т.п.) до смертельно опасных повреждений внутренних органов (остеомиелит, пневмония, менингит и др.).
Любой вызванный золотистым стафилококком нагноительный процесс может осложниться генерализацией с развитием септического эндокардита, сепсиса или инфекционно-токсического шока.
В последнее время участились случаи мастита, вызванные ассоциацией микроорганизмов. Наиболее часто встречается сочетание золотистого стафилококка с грамотрицательной кишечной палочкой (распространенный в окружающей среде микроорганизм, в норме заселяющий кишечник человека).
Лактационный мастит
В тех случаях, когда речь идет о классическом послеродовом лактационном мастите, источником инфекции чаще всего становятся скрытые бактерионосители из медицинского персонала, родственников или соседок по палате (по некоторым данным около 20-40% людей являются носителями золотистого стафилококка). Заражение происходит через зараженные предметы ухода, белье и т.п.
Кроме того, источником инфекции при мастите может стать зараженный стафилококком новорожденный, к примеру, при пиодермии (гнойничковое поражение кожи) или в случае пупочного сепсиса.
Однако следует отметить, что попадание золотистого стафилококка на кожу молочной железы далеко не всегда приводит к развитию мастита. Для возникновения инфекционно-воспалительного процесса необходимо наличие благоприятных условий – местных анатомических и системных функциональных.
Так, к местным анатомическим предрасполагающим факторам относятся:
- мастопатия;
- грубые рубцовые изменения в железе, оставшиеся после перенесенных тяжелых форм мастита, операций по поводу доброкачественных новообразований и т.п.;
- врожденные анатомические дефекты (втянутый плоский или дольчатый сосок и др.).
Что касается системных функциональных факторов, способствующих развитию гнойного мастита, то в первую очередь следует отметить следующие состояния:
- патология беременности (поздняя беременность, преждевременные роды, угроза прерывания беременности, тяжелый поздний токсикоз);
- патология родов (травма родовых путей, первые роды крупным плодом, ручное отделение плаценты, тяжелая кровопотеря во время родов);
- послеродовая лихорадка;
- обострение сопутствующих заболеваний;
- бессонница и другие психологические нарушения после родов.
Первородящие попадают в группу риска развития мастита по той причине, что у них слабо развита продуцирующая молоко железистая ткань, существует физиологическое несовершенство протоков железы, недоразвит сосок. Кроме того, имеет значение, что у таких матерей отсутствует опыт кормления ребенка и не развиты навыки сцеживания молока.
Нелактационный мастит
Развивается, как правило, на фоне снижения общего иммунитета (перенесенный вирусные инфекции, тяжелые сопутствующие заболевания, резкое переохлаждение, физическое и психическое перенапряжение и т.п.), часто после микротравм молочной железы.
Возбудителем нелактационного мастита, так же как и мастита, связанного с беременностью и кормлением, в большинстве случаев становится золотистый стафилококк.
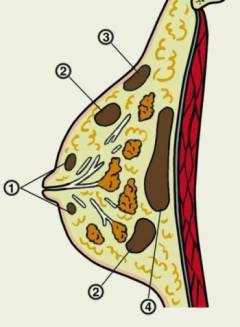
Чтобы уяснить особенности механизма развития лактационного и нелактационного мастита, необходимо иметь общее представление об анатомии и физиологии грудных желез.
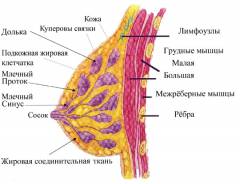
В молочной железе выделяют железистое тело, окруженное хорошо развитой подкожной жировой клетчаткой. Именно развитие жировой капсулы определяет форму и размер груди.
На наиболее выступающем месте груди жировая прослойка отсутствует – здесь располагается сосок, имеющий, как правило, конусовидную, реже цилиндрическую или грушевидную форму.
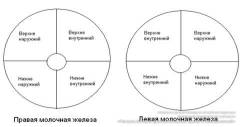
Пигментированный околососковый кружок составляет основание соска. В медицине принято разделять грудную железу на четыре области – квадранта, ограниченные условными взаимно перпендикулярными линиями.
Железистое тело состоит из 15-20 радиально расположенных долей, отделенных друг от друга волокнистой соединительной тканью и рыхлой жировой клетчаткой. Основная масса собственно железистой ткани, продуцирующей молоко, расположена в задних отделах железы, в центральных же областях преобладают протоки.
От передней поверхности тела железы сквозь поверхностную фасцию, ограничивающую жировую капсулу железы, к глубоким слоям кожи и к ключице направляются плотные соединительнотканные тяжи, представляющие собой продолжение междолевой соединительнотканной стромы – так называемые связки Купера.
Основной структурной единицей молочной железы является ацинус, состоящий из мельчайших образований пузырьков – альвеол, которые открываются в альвеолярные ходы. Внутренняя эпителиальная выстилка ацинуса продуцирует молоко во время лактации.
Ацинусы объединяются в дольки, от которых отходят млечные протоки, сливающиеся радиально по направлению к соску, так что отдельные дольки объединяются в одну долю с общим собирательным протоком. Собирательные протоки открываются на вершине соска, образуя расширение – молочный синус.
Лактационный мастит протекает менее благоприятно, чем любая другая гнойная хирургическая инфекция, это связано со следующими особенностями анатомо-функционального строения железы во время лактации:
- дольчатая структура;
- большое количество естественных полостей (альвеол и синусов);
- развитая сеть молочных и лимфатических протоков;
- обилие рыхлой жировой клетчатки.
Для инфекционно-воспалительного процесса при мастите характерно бурное развитие с тенденцией к быстрому распространению инфекции на соседние участки железы, вовлечением в процесс окружающих тканей и выраженным риском генерализации процесса.
Так что без адекватного лечения гнойный процесс быстро захватывает всю железу и нередко принимает затяжное хронически-рецидивирующее течение. В тяжелых случаях возможно гнойное расплавление больших участков железы и развитие септических осложнений (инфекционно-токсический шок, заражение крови, септический эндокардит и т.п.).
Механизм развития лактационного и нелактационного мастита имеет некоторые отличия. В 85% случаев лактационного мастита заболевание развивается на фоне застоя молока. При этом лактостаз, как правило, не превышает 3-4 суток.
Острый лактационный мастит
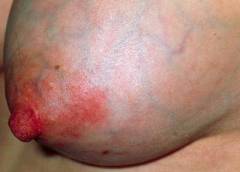
В тех случаях, когда адекватного сцеживания не происходит, в протоках скапливается большое количество микроорганизмов, которые вызывают молочнокислое брожение и свертывание молока, а также повреждение эпителия выводных протоков.
Свернувшееся молоко вместе с частицами слущенного эпителия закупоривают молочные ходы, в результате чего развивается лактостаз. Достаточно быстро количество микрофлоры, интенсивно размножающейся в замкнутом пространстве, достигает критического уровня, и развивается инфекционное воспаление. На этом этапе возникает вторичный застой лимфы и венозной крови, что еще более усугубляет состояние.
Воспалительный процесс сопровождается выраженной болезненностью, что в свою очередь затрудняет сцеживание молока и усугубляет состояние лактостаза, так что образуется порочный круг: лактостаз усиливает воспаление, воспаление усиливает лактостаз.
У 15% женщин гнойный мастит развивается на фоне возникновения трещин сосков. Такие повреждения возникают по причине несоответствия достаточно сильного отрицательного давления в ротовой полости ребенка и слабой эластичностью ткани соска. Значительную роль в образовании трещин могут сыграть чисто гигиенические факторы, такие, к примеру, как длительный контакт соска с влажной тканью лифчика. В таких случаях нередко развивается раздражение и мокнутие кожи.
Возникновение трещин нередко вынуждает женщину отказаться от кормления ребенка и тщательного сцеживания, что вызывает лактостаз и развитие гнойного мастита.
Чтобы избежать повреждения соска при кормлении, очень важно прикладывать ребенка к груди в одно и то же время. В таких случаях устанавливается правильный биоритм продукции молока, так что молочные железы как бы подготавливаются к кормлению заранее: происходит усиление продукции молока, расширяются молочные протоки, сокращаются дольки железы, – все это способствует легкому выделению молока в процессе кормления.
При неритмичном вскармливании функциональная активность желез повышается уже в процессе кормления, в результате отдельные дольки железы будут опорожняться не полностью и возникнет лактостаз в определенных участках. Кроме того, при «не готовой» груди ребенку приходится затрачивать больше усилий во время сосания, что способствует образованию трещин соска.
Нелактационный мастит

(Нелактационный мастит, возникший как осложнение фурункула груди).
Начальную или серозную стадию мастита нередко сложно отличить от банального лактостаза. При застое молока женщины предъявляют жалобы на тяжесть и напряжение в пораженной груди, в одной или нескольких долях пальпируется подвижное умеренно болезненное уплотнение с четкими сегментарными границами.
Сцеживание при лактостазе болезненно, однако молоко отходит свободно. Общее состояние женщины не нарушено и температура тела остается в пределах нормы.
Как правило, лактостаз является временным явлением, поэтому если на протяжении 1-2 дней уплотнение не уменьшается в объеме и появляется стойкий субфебрилитет (повышение температуры тела до 37-38 градусов Цельсия), то следует заподозрить серозный мастит.
В некоторых случаях серозный мастит развивается бурно: совершенно неожиданно поднимается температура до 38-39 градусов Цельсия, появляются жалобы на общую слабость и боль в пораженном отделе железы. Сцеживание молока резко болезненно и не приносит облегчения.
На этой стадии ткань пораженного отдела железы пропитывается серозной жидкостью (отсюда и название формы воспаления), в которую чуть позже из кровяного русла поступают лейкоциты (клетки, борющиеся с чужеродными агентами).
На стадии серозного воспаления еще возможно самопроизвольное выздоровление, когда боли в железе постепенно стихают, а уплотнение полностью рассасывается. Однако значительно чаще процесс переходит в следующую – инфильтративную фазу.
Учитывая серьезность заболевания, врачи советуют всякое значительное нагрубание молочных желез, сопровождающееся повышением температуры тела, считать начальной стадией мастита.
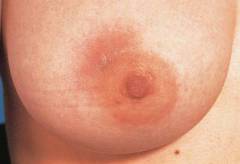
Инфильтративная стадия мастита характеризуется образованием в пораженной железе болезненного уплотнения – инфильтрата, который не имеет четких границ. Пораженная молочная железа увеличена, однако кожа над инфильтратом на этой стадии остается не измененной (покраснение, локальное повышение температуры и отек отсутствуют).
Повышенная температура при серозной и инфильтративной стадиях мастита связана с поступлением через поврежденные млечные протоки в кровь женского молока из очагов лактостаза. Поэтому при эффективном лечении лактостаза и проведении десенсибилизирующей терапии температуру удается снизить до 37-37.5 градусов по Цельсию.
При отсутствии адекватного лечения инфильтративная стадия мастита через 4-5 дней переходит в деструктивную фазу. При этом серозное воспаление сменяется гнойным, так что ткань железы напоминает пропитанную гноем губку или пчелиные соты.
Значительно повышается температура тела (38-40 градусов Цельсия и выше), появляется слабость, головная боль, ухудшается сон, снижается аппетит.
Пораженная грудь увеличена, напряжена. При этом кожа над пораженной зоной краснеет, кожные вены расширяются, нередко увеличиваются и приобретают болезненность региональные (подмышечные) лимфатические узлы.
(Локализация гнойников при абсцедирующем мастите:
1. – субальвеолярный (вблизи соска);
2. – интрамаммарный (внутри железы);
3. – подкожный;
4. – ретромаммарный (позади железы)
Приблизительно у половины больных инфильтрат занимает не менее двух квадрантов железы и расположен интрамаммарно.
Пальпация железы резко болезненна, у большинства пациенток выражен симптом флуктуации. В 60% случаев в процесс вовлечены минимум 3 квадранта железы.
Как правило, более резко выражены нарушения в лабораторных показателях крови: кроме повышения количества лейкоцитов, наблюдается значительное снижение уровня гемоглобина. Значительно нарушаются показатели общего анализа мочи.
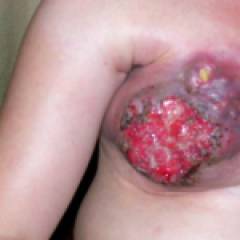
Клинически гангренозный мастит проявляется увеличением железы и появлением на ее поверхности участков омертвения тканей и пузырей, заполненных геморрагической жидкостью (сукровицей). В воспалительный процесс вовлекаются все квадранты молочной железы, кожа груди приобретает синюшно-багровый вид.
Общее состояние пациенток в таких случаях тяжелое, нередко наблюдается спутанность сознания, учащается пульс, падает артериальное давление. Нарушаются многие лабораторные показатели анализов крови и мочи.
При подозрении на воспаление грудной железы следует обращаться за помощью к хирургу. В относительно легких случаях кормящие мамы могут проконсультироваться у лечащего врача женской консультации.
Как правило, постановка диагноза при мастите не вызывает особых сложностей. Диагноз определяется на основании характерных жалоб пациентки и данных осмотра пораженной грудной железы.
Из лабораторных исследований, как правило, проводят:
- общие анализы крови и мочи;
- бактериологическое исследование молока из обеих желез (качественное и количественное определение микробных тел в 1 мл молока);
- цитологическое исследование молока (подсчет количества эритроцитов в молоке как маркеров воспалительного процесса);
- определение рН молока, активности редуктазы и т.п.
При деструктивных формах мастита показано ультразвуковое исследование молочной железы, позволяющее определить точную локализацию участков гнойного расплавления железы и состояние окружающих тканей.
При абсцедирующей и флегмонозной формах мастита производят пункцию инфильтрата иглой с широким просветом с последующим бактериологическим исследованием гноя.
В спорных случаях, которые нередко возникают в случае хронического течения процесса, назначают рентгенологическое исследование грудной железы (маммографию).
Кроме того, при хроническом мастите следует в обязательном порядке проводить дифференциальную диагностику с раком молочной железы, для этого производят биопсию (забор подозрительного материала) и гистологическое исследование.
Показанием к операции являются деструктивные формы инфекционно-воспалительного процесса в молочной железе (абсцедирующий, инфильтративно-абсцедирующий, флегмонозный и гангренозный мастит).
Диагноз деструктивного процесса можно однозначно поставить при наличии очагов размягчения в молочной железе и/или положительном симптоме флуктуации. Данные признаки, как правило, сочетаются с нарушением общего состояния пациентки.
Однако нередко встречаются стертые формы деструктивных процессов в молочной железе, а, к примеру, при инфильтративно-абсцедирующем мастите сложно выявить наличие очагов размягчения.
Диагностика осложняется тем, что банальный лактостаз нередко протекает с нарушением общего состояния пациентки и выраженной болезненностью пораженной груди. Между тем, как показывает практика, вопрос о необходимости оперативного лечения следует решить как можно скорее.
В спорных случаях для определения врачебной тактики, прежде всего, проводят тщательное сцеживание молока из пораженной груди, а затем через 3-4 часа – повторный осмотр и пальпацию инфильтрата.
В тех случаях, когда речь шла всего лишь о лактостазе, после сцеживания боли стихают, температура снижается и улучшается общее состояние пациентки. В области поражения начинают пальпироваться мелкозернистые безболезненные дольки.
Если лактостаз сочетался с маститом, то даже через 4 часа после сцеживания продолжает пальпироваться плотный болезненный инфильтрат, температура тела остается высокой, состояние не улучшается.
Консервативное лечение мастита допустимо в тех случаях, когда:
- общее состояние пациентки относительно удовлетворительно;
- длительность заболевания не превышает трех суток;
- температура тела ниже 37.5 градусов по Цельсию;
- отсутствуют местные симптомы гнойного воспаления;
- болезненность в области инфильтрата умеренная, пальпируемый инфильтрат занимает не более одного квадранта железы;
- показатели общего анализа крови в норме.
Если консервативное лечение на протяжении двух суток не дает видимых результатов, то это свидетельствует о гнойном характере воспаления и служит показанием к оперативному вмешательству.
- при выборе операционного доступа (места разреза) учитывают необходимость сохранения функции и эстетичного внешнего вида молочной железы;
- радикальная хирургическая обработка (тщательное очищение вскрытого гнойника, иссечение и удаление нежизнеспособных тканей);
- послеоперационное дренирование, в том числе с применением дренажно-промывной системы (длительное капельное промывание раны в послеоперационном периоде).
(Разрезы при операциях по поводу гнойного мастита. 1. – радиальные разрезы, 2. – разрез при поражении нижних квадрантов молочной железы, а также при ретромаммарном абсцессе, 3 – разрез при субальвеолярном абсцессе)
Стандартно разрезы при гнойных маститах производят в радиальном направлении от соска через область флуктуации или наибольшей болезненности к основанию железы.
При обширных деструктивных процессах в нижних квадрантах железы, а также при ретромаммарном абсцессе разрез проводят под грудью.
При субальвеолярных абсцессах, расположенных под соском, разрез проводят параллельно краю соска.
Радикальная хирургическая обработка включает не только удаление гноя из полости очага, но и иссечение образовавшейся капсулы абсцесса и нежизнеспособных тканей. В случае инфильтративно-абсцедирующего мастита удаляется весь воспалительный инфильтрат в границах здоровых тканей.
Флегмонозная и гангренозная формы мастита предполагают максимальный объем операции, так что в последующем может понадобиться пластика пораженной молочной железы.
Установление дренажно-промывной системы в послеоперационном периоде производят при поражении более одного квадранта железы и/или тяжелом общем состоянии пациентки.
Как правило, капельное промывание раны в послеоперационном периоде проводят в течение 5-12 суток, до улучшения общего состояния пациентки и исчезновения из промывных вод таких компонентов, как гной, фибрин, некротизированные частицы.
В послеоперационном периоде проводится медикаментозная терапия, направленная на выведение токсинов из организма и коррекцию вызванных гнойным процессом общих нарушений в организме.
В обязательном порядке назначают антибиотики (чаще всего внутривенно или внутримышечно). При этом, как правило, используют препараты из группы цефалоспоринов I поколения (цефазолин, цефалексин), при сочетании стафилококка с кишечной палочкой – II поколения (цефокситин), а в случае присоединения вторичной инфекции – III-IV поколения (цефтриаксон, цефпиром). В крайне тяжелых случаях назначают тиенам.
При деструктивных формах мастита, как правило, врачи советуют прекратить лактацию, поскольку кормление ребенка из прооперированной груди невозможно, а сцеживание при наличии раны доставляет боль и не всегда эффективно.
Лактацию прекращают медикаментозно, то есть назначают препараты, купирующие выделение молока – бромкриптин и др. Рутинные способы прекращения лактации (бинтование груди и т.п.) – противопоказаны.
Чаще всего пациентки обращаются за медицинской помощью при явлениях лактостаза или же на начальных стадиях мастита (серозный или инфильтративный мастит).
В таких случаях женщинам назначается консервативная терапия.
Прежде всего, следует обеспечить покой пораженной железе. Для этого пациенткам рекомендуют ограничить двигательную активность и носить лифчик или повязку, которая бы поддерживала, но не сдавливала больную грудь.
Поскольку пусковым механизмом возникновения мастита и важнейшим звеном дальнейшего развития патологии является лактостаз, проводится целый ряд мероприятий для эффективного опорожнения молочной железы.
- Сцеживать молоко женщина должна каждые 3 часа (8 раз в сутки) – сначала из здоровой железы, затем – из больной.
- Для улучшения отхождения молока за 20 минут до сцеживания из больной железы внутримышечно вводят 2.0 мл спазмолитика дротаверина (Но-шпа) (3 раза в день в течение 3 суток через равные промежутки времени), за 5 минут до сцеживания – 0.5 мл окситоцина, который улучшает молокоотдачу.
- Поскольку сцеживание молока затруднено вследствие болезненности в пораженной железе, ежедневно проводят ретромаммарные новокаиновые блокады, при этом анестетик новокаин вводят в сочетании с антибиотиками широкого спектра действия в половинной суточной дозе.
Для борьбы с инфекцией используют антибиотики, которые, как правило, вводят внутримышечно в средних терапевтических дозах.
Поскольку многие неприятные симптомы начальных стадий мастита связаны с проникновением в кровь молока, проводят так называемую десенсибилизирующую терапию антигистаминными препаратами. При этом предпочтение отдается препаратам нового поколения (лоратадин, цетиризин), поскольку препараты предыдущих поколений (супрастин, тавегил) могут вызывать сонливость у ребенка.
Для повышения сопротивляемости организма назначается витаминотерапия (витамины группы В и витамин С).
При положительной динамике через сутки назначают ультразвуковую и УВЧ-терапию, способствующую скорейшему рассасыванию воспалительного инфильтрата и восстановлению работы молочной железы.

В тех случаях, когда показана консервативная терапия, в комплексе медицинских мероприятий нередко используются средства народной медицины.
Так, к примеру, при начальных стадиях мастита, особенно в сочетании с трещинами сосков, можно включить процедуры обмывания пораженной груди настоем из смеси цветков ромашки и травы тысячелистника (в соотношении 1:4).
Для этого 2 столовые ложки сырья заливают 0.5 л кипятка и настаивают в течение 20 минут. Такой настой имеет дезинфицирующее, противовоспалительное и легкое обезболивающее действие.
Следует помнить, что на начальных стадиях мастита ни в коем случае нельзя применять согревающие компрессы, ванночки и т.п. Прогревание способно спровоцировать нагноительный процесс.
Профилактика мастита заключается, прежде всего, в профилактике лактостаза, как основного механизма возникновения и развития инфекционно-воспалительного процесса в молочной железе.

- Раннее прикладывание ребенка к груди (в первые полчаса после рождения).
- Выработка физиологического ритма (желательно кормить малыша в одно и то же время).
- Если имеется склонность к застою молока, можно посоветовать проводить циркулярный душ за 20 минут до кормления.
- Соблюдение технологии правильного сцеживания молока (наиболее эффективен ручной метод, при этом надо особое внимание уделять наружным квадрантам железы, где наиболее часто наблюдается застой молока).
Поскольку инфекция нередко проникает через микротрещины на сосках железы, к профилактике мастита также относится правильная технология кормления, позволяющая избежать повреждений сосков. Многие специалисты считают, что маститы чаще встречаются у первородящих женщин именно из-за неопытности и нарушения правил прикладывания ребенка к груди.
Кроме того, профилактике возникновения трещин сосков способствует ношение хлопчатобумажного лифчика. При этом необходимо, чтобы соприкасающаяся с сосками ткань была сухой и чистой.
К предрасполагающим факторам возникновения мастита относится нервное и физическое перенапряжение, поэтому кормящая женщина должна следить за своим психологическим здоровьем, хорошо высыпаться и полноценно питаться.
Профилактика мастита не связанного с кормлением грудью состоит в соблюдении правил личной гигиены и своевременном адекватном лечении кожных поражений груди.
По последним данным ВОЗ кормление грудью при мастите возможно и рекомендуется: « . большое число проведенных исследований показали, что продолжение грудного вскармливания, обычно, безопасно для здоровья младенца, даже при наличии Staph. aureus . Только в том случае, если мать ВИЧ-положительна, есть необходимость прекратить кормление младенца пораженной грудью до тех пор, пока она не выздоровеет. «
Существуют следующие показания к прерыванию лактации:
- тяжелые деструктивные формы заболевания (флегмонозный или гангренозный мастит, наличие септических осложнений);
- назначение антибактериальных средств при лечении патологии (при приеме которых рекомендуется воздержаться от грудного кормления)
- наличие каких-либо причин, по которым женщина не сможет вернуться к естественному вскармливанию в дальнейшем;
- желание пациентки.
В таких случаях назначают специальные медикаменты в таблетированной форме, которые употребляют по рекомендации и под наблюдением врача. Использование «народных» средств противопоказано, поскольку они могут усугубить течение инфекционно-воспалительного процесса.
При серозной и инфильтративной формах мастита врачи, как правило, советуют попытаться сохранить лактацию. В таких случаях женщина каждые три часа должна сцеживать молоко сначала со здоровой, а затем с больной груди.
Молоко, сцеженное из здоровой груди, пастеризуют, а затем скармливают ребенку из бутылочки, долго хранить такое молоко ни до пастеризации, ни после нее – нельзя. Молоко из больной груди, где имеется гнойно-септический очаг малышу не рекомендуется. Причиной служит то, что при этой форме мастита назначаются антибиотики, при приеме которых грудное вскармлевание запрещено или не рекомендуется (риски оценивает лечащий врач), так же инфекция содержащаяся в таком мологе може вызвать тяжелые расстройчства пищеварения у грудного ребенка и необходимость лечения ребенка.
Естественное вскармливание можно будет восстановить после полного исчезновения всех симптомов воспаления. Чтобы убедиться в безопасности восстановления естественного вскармливания для ребенка, предварительно проводят бактериологический анализ молока.
Мастит относится к гнойной инфекции, поэтому для его лечения используют антибиотики бактерицидного действия. В отличие от антибиотиков бактериостатического действия, такие препараты действуют намного быстрее, поскольку не просто прекращают размножение бактерий, а убивают микроорганизмы.
Сегодня принято подбирать антибиотики, ориентируясь на данные чувствительности к ним микрофлоры. Материал для анализа получают при пункции гнойника или во время операции.
Однако на начальных стадиях взятие материала затруднительно, кроме того проведение такого анализа требует времени. Поэтому антибиотики часто назначают до проведения такого исследования.
При этом ориентируются на то, что мастит в преимущественном большинстве случаев вызывается золотистым стафилококком или ассоциацией этого микроорганизма с кишечной палочкой.
Данные бактерии чувствительны к антибиотиками из групп пенициллинов и цефалоспоринов. Лактационный мастит относится к типичным госпитальным инфекциям, поэтому вызывается чаще всего устойчивыми ко многим антибиотикам штаммами стафилококков, выделяющими пенициллиназу.
Чтобы добиться эффекта от антибиотикотерапии, при маститах назначают резистентные к пенициллиназе антибиотики, такие как оксациллин, диклоксациллин и др.
Что касается антибиотиков из группы цефалоспоринов, то при мастите предпочтение отдается препаратам первого и второго поколений (цефазолин, цефалексин, цефокситин), которые наиболее эффективны против золотистого стафилококка, в том числе и против пенициллиноустойчивых штаммов.
Среди народных методов можно использовать капустный лист с медом, тертый картофель, печеный лук, листья лопуха. Такие компрессы можно прикладывать как на ночь, так и между кормлениями.
После снятия компресса грудь следует ополоснуть грудь теплой водой.
Однако следует отметить, что мнение самих врачей относительно компрессов при мастите разделилось. Многие хирурги указывают, что необходимо избегать согревающих компрессов, поскольку они могут усугубить течение болезни.
Поэтому при появлении первых симптомов мастита следует обратиться к врачу, чтобы уточнить стадию процесса и определиться с тактикой лечения заболевания.

Компрессы с мазью Вишневского применяют во многих роддомах. Вместе с тем, значительная часть хирургов считает лечебный эффект мазей при мастите крайне низким и указывает на возможность неблагоприятного воздействия процедуры: более бурного развития процесса вследствие стимуляции размножения бактерий повышенной температурой.
Мастит тяжелое заболевание, которое может привести к тяжелым последствиям. Именно несвоевременное и неадекватное лечение приводит к тому, что у 6-23% заболевших маститом женщин возникают рецидивы заболевания, у 5% пациенток развиваются тяжелые септические осложнения, а 1% женщин погибает.
Неадекватная терапия (недостаточно эффективное купирование лактостаза, нерациональное назначение антибиотиков и т.п.) на ранних стадиях заболевания зачастую способствует переходу серозного воспаления в гнойную форму, когда операция и связанные с ней неприятные моменты (шрамы на грудной железе, нарушение процесса лактации) уже неизбежны. Поэтому необходимо избегать самолечения и обращаться за помощью к специалисту.
При подозрении на острый лактационный мастит следует обратиться за помощью к врачу маммологу, гинекологу или педиатру. При тяжелых формах гнойных формах мастита необходимо обратиться к врачу хирургу.
Нередко женщины путают инфекционно-воспалительный процесс в молочной железе с лактостазом, который также может сопровождаться выраженной болезненностью и повышением температуры тела.
Лактостаз и начальные формы мастита лечатся амбулатороно, в то время как при гнойном мастите необходима госпитализация в стационар и проведение операции.
При мастите, который не связан с родами и кормлением ребенка (нелактационный мастит), обращаются к хирургу.
источник







