Неотложная помощь при геморрагическом шоке в акушерско-гинекологической практике.
Вазопрессоры категорически п/показаны, т.к. усугубляют периферическую вазоконстрикцию.
1)Катетеризация магистральной вены.
2)В/в кровезаменители, переливание крови и ее компонентов. При кр/потере 10-12% (500-700 мл) общий V жидкости д/ составлять 100-200% V кровопотери при соотн-и солевых и плазмозамещающих р-ров 1:1. При средней кр/потере (15-20% = 1000-1400мл) 200-250% кровопотери 1:1, при большой (20-40% = 1500-2000мл) 300% и 1:2, при массивной (50-60% = 2500-3000 мл) на 300% больше кровопотери, кровь не менее 100% и соотн-е 1:3.
4)ГК до 0,5-0,7г гидрокортизона, улучш. сокр. спос-ть миокарда и снимают периф. спазм.
5)Ингибиторы протеолитических ф-тов- трасилол 30-60тыс Ед. 6)Ингаляции увлажненного О2 7)При гипертермии- физич.ы охлаждение или реопирин 5мл в/м глубоко, анальгин 50%- 2мл. 7)Поддержание диуреза- инфузии до ЦВД 120-150 вод.ст, диуретики- лазикс. 8)Для поддержки сердечной деят-ти кардиотоники. При брадикардии изадрин 0,005 п/я, при желуд. аритмиях лидокаин 0,1-0,2г в/в.
Выписать рецепт: средство для лечения лактационного мастита.
Rp.: Sol. Gentamycini sulfatis 4% 2 ml
S. Вводить в/м 3 раза в день в течение 5-7 дней.
Rp.: Reopolyglucini 400 ml N. 2
S. Внутримышечно, внутривенно по 1-2 мл.
Rp: Sol. Acidi ascorbinici 5% 1 ml
S. По 1 мл внутримышечно 2 раза в день.
3. 1. Техника гистеросальпингографии.
-рентгенологическое исследование полости матки и маточных труб после введения в полость матки контрастного вещества.
Цель-определение состояния рельефа эндометрия,полости матки,деформации ее синехиями,субмукозной опухолью,полипами;диагностика аномалий развития,гипоплазии матки: определение проходимости маточных труб и особенностей их развития,ИЦН и деформаций цервикального канала.
Противопоказано исследование при общих и местных воспалительных процессах,тяжелых заболеваниях паренхиматозных органов,сердечно-сосудистой недостаточности,повышенной чувствительности к йоду.ГСГ может быть осуществлена при удовлетворительном состоянии больной,нормальных данныхОАК и ОАМ,I-II степени чистоты влагалища. Накануне вечером и утром в день процедуры больной ставят очистительную клизму,непосредственно перед процедурой освобождают мочевой пузырь.Обязательна проба на переносимость контрастного вещества.
Инструменты:ложкообразное зеркало с подъемником, 2 корнцанга,пулевые щипцы,металлический наконечник с коническим утолщением, шприц емкостью 10 мл, контрастное вещество (липдол,йодолипол, кардиотраст, урографин, верографин),спирт,марлевые шарики.
Больную укладывают на спину на рентгеновском столе так,чтобы ее таз находился на самом краю стола.После обработки наружных половых органов 40% этиловым спиртом во влагалище вводят ложкообразное зеркало и подъемник,стенки влагалища обрабатывают сухим тампоном,а затем марлевым шариком,смоченным этиловым спиртом.Переднюю губу шейки матки захватывают пулевыми щипцами,которые лучше накладывать в тангенциальном направлении,не травмируя слизистую канала шейки матки.В шеечный канал вводят металлический наконечник с коническим утолщением.Зеркало удаляют.Рентгеновская трубка центрируется по передней линии живота на3-4 поперечных пальца выше симфиза.На наконечник конюли надевается шприц емкостью 10 мл с подогретым контрастным веществом,которое вводится в матку в количестве 1,5-2 мл.
Не заводить наконечник прибора за маточный зев,вводить достаточное количество контрастного вещества.Зондирование матки не рекомендуется во избежание травм и последующего попадания контрастного вещества в сосуды.
Первый снимок производят сразу после введения контрастного вещества,затем дополнительно вводят еще 2-3 мл контраста и делают второй снимок,при необходимости и третий.
Для контрля прходимости и состояния маточных труб применяют водные растворы йода,исследование проводят на 19-22 день цикла.В целях диагностики эндометрия,объемных образований полости матки гистерография производится на 5-7 день цикла.В случае внутреннего эндометриоза диагностические возможности ГСГ возрастают после предварительного диагностического выскабливания слизистой.
2. Неотложная помощь при приращении плаценты.
М/у ворсинами и мышцами нет рыхлого слоя отпадающей оболочки. Катетеризация МП (после этого нередко происходит усиление сокращений и отделение плаценты)→Утеротоники (окситоцин 5 ЕД в 500мл 5% глю в/в)→В/в кристаллоиды на случай возможной кр/потери→При появл-и признаков отделения- приемы Абуладзе, Гентера, Креде- Лазаревича→ если нет признаков отделения, ручное отделение под наркозом→ при подозрении на истинное приращение удаление матки.
Дата добавления: 2016-11-12 ; просмотров: 1155 | Нарушение авторских прав
источник

Мастит развивается в несколько стадий. Если пациент не обращает внимания на неполадки со своим организмом и не проводит своевременную терапию, то болезнь переходит в гнойную форму, которая после приводит к опасным осложнениям. При определении заболевания на начальном этапе развития и проведения правильного лечения можно обезопасить себя от развития гнойных воспалений в железах.
Раньше мастит назывался в народе грудницей. Такая болезнь активно поражает инфекцией ткани груди, а также очень часто имеет свойство распространяться, что в результате ведёт к гнойной деструкции тела женщины и близкорасположенных тканей, а также генерализации главной инфекции, которая сопровождается сепсисом (инфицированием крови).
Специалисты смогли выделить лактационный мастит (влияет на появление в груди молока), а также не лактационный. Если следовать полученным после исследования данным, то в 90−95 процентов общих случаев заболевания оно приходится на послеродовое время. При этом около 80−85 процентов поражений развиваются в первый месяц после появления ребёнка на свет.

Чаще всего такое поражение встречается у женщин, кормящих грудью. Инфекционно-воспалительная деятельность затрагивает в большинстве случаев лишь одну железу, обычно это правая. Преобладание такого поражения в правой грудной железе связано именно с тем, что правшам удобнее всего сцеживать левую грудь, поэтому застой молока преобладает именно в этом месте.
В последнее время очень часто отмечается двусторонний мастит. Такая форма поражения поражает в 10 процентах всех случаев заболевания маститом.
Около 7−10 процентов маститов лактационной формы воспаляют грудь той женщины, которая отказалась от грудного вскармливания ребёнка. У беременных такая болезнь встречается крайне редко.
Есть случаи лактационного мастита у новорождённых девочек. Это происходит в момент увеличения количества гормонов в организме, которые поступают из крови матери — это и вызывает отёки молочных желез.
Пять процентов от всех маститов происходит не от беременности и родов. Обычно не лактационное поражение затрагивает возрастную группу женщин от 15 до 60 лет. В этом случае болезнь проявляет себя не так явно, осложнения в организме, к примеру, генерализация поражения, происходят редко, но существует тенденция перехода заболевания до хронической формы с последующими рецидивами.
Воспалительные процессы во время мастита происходят при поражении гнойной инфекцией, 
Любой воспалительный процесс, которые произошёл из-за стафилококка золотистого, может приводить к сильным трудностям в виде септического эндокардита, сепсиса или же инфекционно-токсического шока.
За последний отрезок времени стали ещё чаще происходить маститы, по причине ассоциации микроорганизмов. Участились сочетания золотистого стафилококка с грамотрицательной кишечной палочкой (распространённый во внешнем мире микроорганизм, в норме проживающий внутри кишечника организма).
Если произошло заражение лактозным маститом, то его источником считают скрытые бактерии, попадающие от медицинского персонала, соседок по палате либо близких (от 20 до 40% людей являются носителями золотистого стафилококка). Болезнь распространяется посредством заражённых повседневных предметов личного пользования: средства по уходу, постельное белье, одежда.
Помимо этого, источником заражения при мастите также считается больной стафилококком ребёнок, например, в случае пиодермии (гнойничковые высыпания на поверхности кожи) либо при пупочном сепсисе.
Нужно сказать, что попадание инфекции стафилококка на кожу груди не всегда способствует развитию мастита. Для поражения инфекционно-воспалительным процессом нужны все благоприятные условия для его распространения — анатомические и функциональные.
К местным анатомическим факторам, которые приводят к такому процессу, относят:
- мастопатию;
- генетические дефекты в строении тела (дольчатый либо втянутый сосок);
- грубые рубцовые поражения груди, которые могут сохраняться после перенесённых тяжёлых форм мастита, проведения операции при доброкачественном новообразовании в организме.
Если говорить о функциональных факторах, которые приводят к гнойному маститу, то их спектр более обширен. Сюда относят:
- сложности при вынашивании ребёнка (развитие преждевременных родов, поздняя беременность, угроза прерывания, острая форма токсикоза);
- процессы обострения соответствующих болезней;
- развитие послеродовой лихорадки;
- обострения имеющихся болезней;
- нарушения в нервной системе женщины, трудности со сном, стрессы;
- осложнения в родовой деятельности (первые роды крупным ребёнком, отделение плаценты ручным методом, деформация путей, по которым проходит плод при рождении, сильная потеря крови при родах).
Женщины, которые рожают впервые, попадают в группу риска поражения маститом из-за того, что у них плохо сформирована железистая ткань, вырабатывающая молоко, есть физиологические недостатки в протоках желез, плохо сформирован сосок.
Помимо этого, большое значение нужно уделять тому, что у первородящей женщины нет никакого опыта кормления ребёнка грудью, а также нет навыка правильного сцеживания молока.
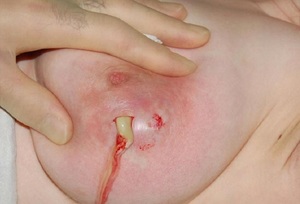
В том случае, когда правильного сцеживания нет, в протоках начинается скопление множества инфекционных организмов, которые ведут к молочнокислому брожению и свёртыванию молока, а также приводят к деформации стенок выводных протоков.
Свернувшееся молоко совместно с компонентами слущенного эпителия засоряют проходы молока, что неминуемо ведёт к лактостазу. Микрофлора, в которой активно размножаются вредные микроорганизмы, доходит до опасного уровня, что и приводит к воспалительному процессу. В этом случае возникает второй застой венозной крови и лимфы, что в разы ухудшает самочувствие пациентки.
Процесс воспаления и распространения инфекции проходит вместе с сильной болью, что в результате отрицательно влияет на сцеживание молока и ухудшает лактостаз. У пятнадцати процентов пациенток мастит гнойного содержимого возникает в связи с мелкими трещинками на сосках. Повреждения такого типа происходят из-за сильного отрицательного давления во рту грудничка и слабой упругости ткани соска.

При не лактационном мастите инфекцией, так же как и во время мастита после беременности, чаще всего является золотистый стафилококк.
Чтобы точно разобраться во всех особенностях развития не лактационного и лактационного мастита, важно обладать единым представлением об особенностях физиологии и анатомии груди.
Грудные железы — это орган репродуктивной системы, который важен для формирования молока во время кормления ребёнка. Такой секреторный орган расположен в самой груди.
В грудной железе присутствует тело, которое окружено подкожной жировой клетчаткой. Именно жировая прослойка и её формирование определяет общий размер и форму желез.
На более выступающей части груди жировой прослойки нет — в этом месте находится сосок, который обладает цилиндрической либо конусовидной формой (в редких случаях грушевидной).
Околососковый кружок, который обладает характерным пигментом, составляет основание соска. В медицине грудь делится на четыре главных участка, которые условно поделены перпендикулярными линиями. Такое разделение часто применяют хирурги при нанесении контуров участков с патологическими процессами в груди.
От передней части тела железы по поверхностной фасции, которая заслоняет жировую капсулу, к глубоким областям эпидермиса и к ключицам продуцируют плотные соединительные тяжи, которые представляют собой междолевые соединительные стромы — связки Купера.
Главной структурой в груди является ацинус, который включает в себя небольшое скопление пузырьков — альвеол, переходящих в целые альвеолярные пути. Внутренняя эпителиальная ткань ацинуса провоцирует выработку молока в период лактации.
Мастит лактационной формы проходит в более лёгкой форме, чем другая хирургическая инфекция гнойного типа, что происходит из-за изменений анатомно-функционаольного строения груди при продуцировании молока:
- структура дольчатого типа;
- большое количество рыхлой жировой клетчатки;
- множество полостей (синусов и альвеол);
- формирование лимфатических и молочных протоков.
При поражении молочных желез маститом инфекция за короткий промежуток времени расходится на близрасположенные участки груди, провоцирует развития патологии на окружающие ткани и повышает риск развития генерализации процесса.
Без правильного лечения и осмотра специалиста в этом случае не обойтись. При отсутствии терапии гнойное поражение начинает активно распространяться по всей груди, что очень часто приводит к острому хроническому течению болезни. В более тяжёлых случаях может происходить расплавление больших участков груди и формирование септических осложнений (септический эндокардит, поражение состава крови, инфекционно-токсические трудности).
Операцию разрешено проводить в случае наличия деструктивных форм инфекционно-воспалительного поражения в груди (флегмонозный, гангренозный, абцедирующий мастит). Определить в этом случае мастит можно при наличии очагов размягчения в груди либо симптоматику флуктуации. Такие симптомы чаще всего проходят совместно с ухудшением общего самочувствия женщины.
Многие женщины спрашивают, как долго лечится мастит. В неопределённом случае для проставления диагноза, врач проводит сцеживание молока из поражённой груди. А после по прошествии 3−4 часов — ещё один осмотр и пальпацию инфильтрата.
Если лактоз проходил на фоне мастита, то даже по прошествии четырёх часов у женщины будет пальпировать плотный инфильтрат, температура продолжает сохраняться повышенной, состояние остаётся прежним.
Врач назначает консервативное лечение мастита, а в случае, если оно не приносит эффекта на протяжении двух дней, то определяется гнойное воспаление и проводится полноценная операция.
источник
Средство для лечения лактационного мастита. Лактационный мастит в послеродовый период. Лечение лактационного мастита
Мастит является воспалительным заболеванием груди (молочной железы), развивающимся, как правило, после родов и характеризующимся выраженными болями в груди, покраснением и увеличением молочной железы, чувством дискомфорта во время грудного вскармливания, увеличением температуры тела и прочими симптомами. Главная причина появления мастита – бактериальная инфекция, вызывающая воспаление груди.
Течение мастита проходит в несколько периодов. Если не было необходимого лечения, заболевание может перейти в гнойную форму, чреватую опасными осложнениями. При выявлении мастита на ранних этапах и своевременно начатом лечении можно не допустить прогрессирования гнойного воспаления груди.
Бактерии могут попасть в грудь несколькими способами:
через кровь, при наличии в женском организме хронических очагов инфекции (пиелонефрит , хронический тонзиллит и проч.),
через трещины сосков – небольшие кожные дефекты в области сосков представляют собой благоприятную среду для проникновения инфекции.
В обычных условиях, когда в молочную железу попадает незначительное число бактерий, иммунная система женщины способна подавить инфекцию. Но после родов организм женщины в большинстве случаев ослаблен и не может качественно сопротивляться бактериям.
Не последнюю роль в развитии мастита играет лактостаз, возникновение которого связано с редкими кормлениями или неполном/недостаточном сцеживании грудного молока, приводящие к его застою в протоках молочных желез. Имеющееся в протоках молочных желез молоко служит благоприятной средой для размножения бактерий, поскольку в молоке содержится большое количество питательных веществ.
Есть ряд факторов, повышающих опасность появления мастита:
большие молочные железы,
наличие трещин в сосках,
соски «неправильной» формы (втянутые или плоские соски) затрудняют процесс сосания ребенком груди, в результате чего при кормлении молочные железы опорожняются недостаточно, что и приводит к появлению лактостаза,
лактостаз – при недостаточном сцеживании молока оно застаивается в протоках молочных желез. Обычно при лактостазе отток молока из одной доли молочной железы нарушается, по причине закупорки ее «пробкой» из загустевшего молока.
Признаками лактостаза являются:
болезненные ощущения в молочной железе,
имеющиеся в груди узелки (уплотнения), исчезающие после массажа,
неравномерное вытекание молока из пораженного участка груди.
Обычно при лактостазе, не осложненном маститом, температура тела не увеличивается. Если в течение трех-четырех дней не вылечить лактостаз, он превращается в мастит. Первый симптом развития мастита – увеличение температуры тела до 37-39 градусов.
пренебрежение женщиной в период кормления грудью правилами гигиены (до и после вскармливания),
имеющиеся инфекционные заболевания хронического характера (пиелонефрит, тонзиллит и проч.).
Выделяют два главных типа мастита:
лактационный (другое название – послеродовой) – развивается у кормящих матерей,
нелактационный – мастит, который не имеет связи с грудным кормлением. Этот тип мастита встречается достаточно редко и образуется из-за травмирования, сдавливания молочной железы, а также как реакция на гормональные расстройства, происходящие в организме.
Фиброзный и кистозный мастит являются ни чем иным как кистозно-фиброзной мастопатией.
Выделяют такие главные признаки и симптомы мастита:
температура тела увеличивается до 38 градусов, что является свидетельством наличия в организме воспалительного процесса. В результате повышения температуры появляется озноб, боли в голове, слабость;
постоянные болезненные ощущения в груди ноющего характера, которые усиливаются во время грудного вскармливания;
увеличение объема молочной железы, покраснение кожи в районе воспаления, кожа становится горячей.
Если вовремя (на ранних стадиях) не вылечить мастит, он прогрессирует в гнойную форму.
Главные признаки и симптомы гнойного мастита таковы:
температура тела повышается до 39 градусов и больше, отмечается расстройство сна, выраженные боли в голове, плохой аппетит,
сильно выраженная болезненность в молочной железе, боль ощущается даже от легкого касания,
в подмышечной области отмечается увеличение лимфоузлов, которые на ощупь представляются как маленького размера плотные болезненные образования.
Чтобы подтвердить диагноз «мастит», выполняют общий анализ крови , который может показать на имеющийся в организме воспалительный процесс. Проводят также бактериологическое исследование молока, которое необходимо для выявления типа бактерий и определения их чувствительности к антибиотикам. В ряде случаев при диагностировании мастита используют метод ультразвукового исследования (УЗИ) молочной железы.
При лечении мастита руководствуются следующими основными принципами:
прекращение роста числа бактерий,
снятие воспаления,
обезболивание.
Гнойный мастит лечится только при помощи оперативного вмешательства. Лечить мастит своими силами строго запрещено!
Способствует более быстрому и безболезненному выздоровлению при мастите полное или частичное подавление выработки молока (лактации). После того как наступит выздоровление, лактацию можно возобновить. Обычно лактацию подавляют при помощи специальных медикаментов (к примеру, Достинекс, Парлодел и проч.), прописывает которые исключительно врач.
Лечение инфильтративной и серозной, т.е. негнойных форм мастита проводится консервативными методами, без хирургического вмешательства. Необходимо проводить сцеживания молока каждые три часа во избежание его застоя, который способствует росту числа бактерий. Чтобы избавиться от болезненности в груди, используют анестезирующие препараты местного действия, такие как, к примеру, новокаиновые блокады.
Антибиотики являются главными лекарственными средствами для лечения мастита. Определив чувствительность бактерий, назначают конкретный антибиотик. Как правило, для лечения маститов применяются следующие группы антибиотиков:
цефалоспорины (Цефрадил, Цефазолин и т.п.),
пенициллины (Амоксиклав, Оксациллин и т.п.),
аминогликозиды (Гентамицин ) и проч.
Антибиотики принимают как внутрь, так и внутривенно и внутримышечно.
Лечение гнойного мастита основывается на проведении оперативного вмешательства. Операцию делают с применением общего наркоза. После операции в обязательном порядке прописывают антибиотики.
Когда прием антибиотиков прекращается и бактериологические анализы показывают, что в молоке не содержится бактерий, разрешается возобновить грудное вскармливание.
Народные методы лечения мастита использовать не рекомендуется, поскольку подавляющее большинство трав не обладает возможностью уничтожить инфекцию, проникшую в молочные железы. Каждое промедление в лечении мастита чревато появлением гнойных форм заболевания, которые представляют угрозу для жизни женщины.
Лактационный или пуэрперальный (от латинского puerperium – роды) мастит – воспаление молочной железы в период кормления грудью, которое в ряде случаем сопровождается инфицированием. Однако эта патология не является синонимом инфекции груди . Исходно неинфекционному (серозному) лактационному маститу чаще всего предшествует лактостаз, являющийся следствием блокировки молочных протоков. В дальнейшем при неадекватном лечении может происходить инфицирование, приводящее к развитию уже инфильтративной, гнойной, флегмонозной или гангренозной форм вплоть до абсцедирования . Патогенез развития блокировки протоков, лактостаза, неинфекционного и начала инфекционного мастита сходны, что подразумевает аналогичную консервативную тактику ведения пациента до необходимости хирургического вмешательства.
Традиционно кормящие матери обращаются с данной проблемой к акушерам-гинекологам и хирургам. Но с первых дней жизни ребенка наблюдают педиатры, которым приходится непосредственно решать вопросы поддержки грудного вскармливания – основу здоровья матери и ребенка. В российской педиатрической литературе крайне скудно отражена тактика ведения лактостаза и лактационного мастита. Так в «Национальном руководстве» по педиатрии этой проблеме вообще не уделено внимание . В ряде других источников информация заимствована из акушерской литературы и занимает не более 10-12 строк . Большая часть рекомендаций по ведению лактационного мастита в современной акушерской и хирургической литературе являются как минимум спорными и не направленными на сохранении лактации. На наш взгляд, педиатрам необходимо больше информации о данной патологии, которая бы учитывала современные рекомендации, была бы направлена на сохранение лактации и позволяла предпринимать адекватные меры буквально в первые часы/дни появления жалоб у матери. В данном обзоре мы рассмотрели только консервативное ведения лактостаза и лактационного мастита, которое обычно может проводиться в амбулаторных условиях и позволяет предотвратить развитие серьезные гнойные осложнения.
Частота появления мастита не зависит от социального уровня женщин. По данным зарубежной и отечественной литературы, она составляет от 3 до 33% всех кормящих матерей . Большинство авторов показали, что 74-95% случаев мастита отмечается в первые 12 недель и наиболее часто на 2-3 неделе жизни ребенка . По данным же J.M. Riordan и F.H.Nichols (1990), примерно треть случаев лактационного мастита возникает во втором полугодии жизни ребенка. Повторные эпизоды лактационного мастита встречаются в 40-54% случаев .
Однозначного мнения зависимости частоты возникновения лактационного мастита от возраста матери нет. Ряд авторов показали большую частоту лактационного мастита в возрасте 21-35 лет и меньшую у женщин в возрасте до 21 года и старше 35 лет. В других исследованиях была получена наибольшая частота в возрасте 30-40 лет . По данным российских авторов, чаще лактационный мастит встречается у первородящих матерей старше 30 лет . Однако, по нашему мнению, возрастное разделение несколько условно, так как это скорее зависит от преобладания в целом среди фертильного населения беременных и кормящих определенного возраста. В тех странах, где средний возраст кормящих матерей меньше, меньшим будет и возраст появления лактационного мастита. В других странах, где рожают в основном «возрастные» женщины, будет преобладать соответствующий возраст эпизодов лактационного мастита. Кроме того, в настоящее время в целом отмечается тенденция к более поздним первым родам, что должно увеличить частоту лактостаза и лактационного мастита у женщин более старшего возраста. Так по данным «Организация экономического сотрудничества и развития» 2012 года в период с 70-х годов XX века по 2009 год в Германии возраст женщин с первыми родами изменился с 24 до 30 лет, в Чехии – 22 до 27 лет, во Франции с 24 до 29 лет и др. . Каких-либо специфических особенностей молочной железы и процесса лактации, характерных для определенного возраста женщины и ведущих к преобладанию именно для него повышенного риска лактационного мастита, в литературе не описано. Поэтому возраст матери маловероятно имеет какое-либо прогностическое значение.
Ключевым моментом возникновения лактостаза и лактационного мастита является нарушение оттока молока из молочной железы за счет эндогенных или экзогенных причин. К эндогенным относятся сдавление протоков отечными окружающими тканями (интерстициальный отек); блокировка протока плотными частицами, образующимися из казеина, солей кальция, жира; галактоцеле . Экзогенными причинами являются все травматические повреждения молочной железы (давление пальцами на молочную железу, агрессивное сцеживание); сдавливающая одежда; редкие кормления, приводящие к плохому опорожнению молочной железы; неправильное прикладывание ребенка к груди и др.
Наиболее значимым фактором в настоящее время считается неправильная техника кормления . При этом за счет неэффективного сосания молочная железа не опорожняется полностью, ребенок травмирует сосок и/или ареолу деснами, за счет боли происходит спазм сосудов и подавляются рефлексы выработки и выделения молока, что в конечном итоге приводит к возникновению застоя грудного молока. В этот период в молочной железе определяется повышение уровня провоспалительных цитокинов (в частности интерлейкина 8). За счет повышения давления в молочных протоках увеличивается вероятность включения в процесс окружающих тканей, где цитокины грудного молока индуцируют этот процесс . Дополнительно способствует воспалительным изменениям так называемый рефлюкс, когда молоко под давлением попадает в окружающую ткань. Ткань воспринимает молоко как «инородное» вещество. Результатом является боль, отек и температура даже при отсутствии бактериальной инфекции .
Способствуют появлению описанных изменений ограничение частоты или продолжительности сосания из груди; избыточная выработка молока за счет гиперлактации (регулярные необоснованные сцеживания, неожиданное разделение матери и ребенка и др.) или слишком быстрая его выработка в первые дни жизни ребенка; отсутствие адекватного выведения грудного молока в любой другой период лактации; работа кормящей женщины вне дома и травма молочной железы . Ряд авторов указывают на то, что лактостаз и лактационный мастит могут возникать при кормлении грудью близнецов . Менее значимыми способствующими факторами оказались тесная одежда и сон матери в положении пронации. Питание матери, стресс и усталость, использование в перинатальный период окситоцина не влияют на частоту лактационного мастита . Не существует доказательств влияния на вероятность развития мастита типа кожи, реакции кожи на солнце, аллергии, размера молочной железы, воздействия холода . В работе В. Foxman et al. (2002), было показано, что наличие у матери мастита с предыдущим ребенком, повреждения сосков, использование противогрибковой мази на соски, использование ручного молокоотсоса являлись прогностически неблагоприятными факторами, способствующими появлению лактационного мастита. Кормление меньше 10 раз в день не имело значение для возникновения этого нарушения. Также риск лактационного мастита не был связан с длительность кормления грудью . Подобные результаты были получены J.R. Kinlay et al. (2001). В качестве предикторов возникновения лактационного мастита указы- вались наличие в анамнезе мастита, высшего образования, трещины сосков, блокировка молочных протоков и использования крема для сосков .
Отдельно необходимо коснуться ведения трещин сосков у кормящих матерей. Это достаточно частая причина возникновения лактостаза или лактационного мастита. В исследовании H.A. Lisa et al. (2007) была показана статистически значимая связь повреждения сосков и возникновения лактационного мастита . В свою очередь появление трещин сосков является прежде всего следствием неправильного прикладывания к груди из-за использования пустышек и бутылочек с соской, наличия у ребенка короткой уздечки языка, элементарного отсутствия знаний у матери о технике кормления . Поскольку причины появления повреждения сосков, лактостаза и лактационного мастита одинаковые, то у некоторых женщин эти заболевания могут встречаться одновременно. При этом выраженная болезненность трещин сосков приводит к отказу матери от частого прикладывания ребенка к груди, что еще более увеличивает застой молока и ухудшает течение лактостаза и лактационного мастита .
Российские акушеры и хирурги считают, что лактационный мастит чаще возникает у первородящих женщин в связи «с окклюзией выводных протоков» , при этом не уточняя, почему у женщин при кормлении именно первого ребенка возникает окклюзия. Меньшую частоту лактационного мастита при кормлении второго и последующих детей эти авторы связывают с более быстрой адаптацией молочных желез к функциональным изменениям и наличием у матери навыка правильного кормления ребёнка, соблюдением правил личной гигиены и ухода за молочными железами до и после родов, экстрагенитальной патологией . Для предупреждения этого предлагается в период беременности обмывать область ареолы и сосков водой с мылом «с последующим растиранием чистым махровым полотенцем», что «способствует закаливания и повышению устойчивости к механическим повреждениям» при кормлении ребенка, вкладывание в бюстгальтер накрахмаленной ткани для раздражения и формирования сосков . В настоящее время не существует доказательных данных о влиянии на частоту лактостаза и лактационного мастита гигиенических навыков, ухода, специальной подготовки грудных желез к лактации. Также по данным международных исследований не доказано, что у первородящих женщин частота лактационного мастита выше . Более того, в работах B. Foxman et al. (2002) и J.R. Kinlay et al. (2001), было показано, что наличие в анамнезе эпизода лактационного мастита является фактором риска увеличения частоты этого состояния, несмотря на уже имеющийся опыт кормления у матери . Следовательно, наличие или отсутствие опыта кормления не влияет на частоту этого заболевания у кормящих женщин – сам факт кормления грудью предрасполагает к возможным нарушениям, независимо от предыдущего опыта. Не имеет никакого смысла подготовка грудных желез в период беременности, поскольку основой профилактики большей части проблем при кормлении грудью является правильное прикладывание ребенка с первых дней жизни. Фактически в этой ситуации работает правило «Есть лактация – есть риск лактостаза и лактационного мастита». Несмотря на это, до настоящего времени в программу подготовки студентов медицинских вузов Российской Федерации не включено описание данной методики. Так, по нашим данным, более 90% выпускников считают необходимым готовить грудные железы беременных для успешной лактации в дальнейшем . Причем это мнение было одинаковым как среди студентов, имеющие опыт кормления своего ребенка, так и студентов, которые не имели детей.
Российские хирурги и акушеры предлагают еще один вариант патогенеза лактостаза. Ключевая роль отводится неполноценному сцеживанию, которое приводит к сохранению в протоках бактерий, «вызывающих молочнокислое брожение, свертывание молока и повреждение эпителия молочных протоков» . Свернувшееся молоко способствует возникновению лактостаза, а микрофлора, размножающаяся в протоках, вызывает воспаление . Подобный механизм развития лактостаза и лактационного мастита в современной литературе, посвященной грудному вскармливанию, не упоминается. Более того, нет необходимости регулярных сцеживаний при свободном вскармливании, поскольку в этом случае молока вырабатывается столько, сколько требуется ребенку .
В рекомендациях российских хирургов в качестве причины возникновения трещин сосков указывается несоответствие между избыточным отрицательным давлением в ротовой полости ребенка во время кормления и эластичностью и растяжимостью ткани соска . Предлагается «для профилактики этого осложнения … в такт с сосательными движениями ребёнка периодически нежно сдавливать двумя пальцами щёчные области новорождённого у углов рта» . Подобных рекомендаций нет ни в одном зарубежном источнике, посвященной грудному вскармливанию. Сосание ребенка груди матери является физиологическим процессом и не может быть первопричиной возникновения каких-либо повреждений.
Российские авторы (акушеры и хирурги) считают, что фоном для возникновения лактационного мастита является снижение иммунологической реактивности организма кормящей женщины . Однако, достаточно высокая частота лактационного мастита, которая отмечается во многих работах, в том числе и российских авторов, позволяет усомниться в данном утверждении. Столь высокая частота иммунных нарушений у кормящих матерей маловероятна, поскольку как беременность, так и лактация являются физиологическим состоянием женщины. Тем более, безосновательными являются рекомендации по лечению данных нарушений витаминами А, В и С, влияние которых на течение лактационного мастита и иммунную систему не доказаны. Женское молоко изначально не способствует росту бактериальной флоры за счет содержания в нем неспецифических и иммунологических факторов защиты, что может приводить только к колонизации, но не развитию инфекционного процесса. Однако, при застое грудного молока в протоках создаются условия для размножения грибковой и/или бактериальной флоры, которая на фоне воспалительной реакции в тканях приводит к развитию инфекционного мастита . По данным зарубежных и российских исследований, наиболее распространенными микроорганизмами при лактационном мастите являются S. aureus и S. albus . В ряде работ указывается, что S. aureus с частотой до 80-95% является основным возбудителем лактационного мастита. Реже встречаются E. coli и Str. spp. . Другие бактерии, в том числе M. tuberculosis, встречаются в редких случаях – до 1% . В ряде исследований было показано, что кандида и криптококк могут вызывать грибковый мастит, а микоплазма и хламидия – нет . Опасность представляют только госпитальные штаммы микроорганизмов. Ряд российских авторов считает, что отмечается рост частоты лактационного мастита, связанный с изменением спектра этиологической флоры, её антибиотикорезистентностью и «стафилококковым госпитализмом» . Так же предлагается рассматривать послеродовый лактационный мастит как госпитальную инфекцию . Однако это заболевание встречается реже после того, как стали внедрятся современные технологии поддержки грудного вскармливания. В частности продвижение инициативы ВОЗ/ЮНИСЕФ «Больница, доброжелательная к ребенку».
Установлено наличие в грудном молоке лактобактерий и ряда редко встречающихся микроорганизмов, которые можно выделить только с использованием высокотехнологичных современных методов . Эта флора является нормальной, не требует лечения и не является причиной каких-либо инфекционных процессов. Колонизация матери и ребенка одинаковой флорой является физиологичным процессом. Кроме нее возможно бессимптомное присутствие условно патогенной флоры, в том числе S. aureus, в грудном молоке, которая фактически не отличается от спектра бактерий кожи . Присутствие в грудном молоке этой флоры не может само по себе вызвать лакто- стаз или лактационный мастит, даже если они попали туда с кожи, и не требует никакого лечения . В то же время, у многих женщин с маститом не удается получить вообще какую-либо культуру при посеве . Более того, проведение бактериологических исследований грудного молока без наличия какой-либо клинической картины гнойного масти- та не имеет смысла. Положительный высев грибковой или условно патогенной флоры в ряде случаев может привести к необоснованной антибиотикотерапии матери и ребенка. С позиции доказательной медицины необходимость посевов грудного молока имеет низкий (С) уровень доказательности . Для диагностики лактационного мастита интерес представляет методика, предложенная A.C. Thomsen еt al. (1984). В своем исследовании авторы сопоставили клинические признаки с показателями количества лейкоцитов и бактерий в грудном молоке. На основе этого предложено разделять воспалительные процессы в молочной железе на молочный стаз (лейкоцитов меньше 106 /мл, бактерий меньше 103 /мл), неинфекционный мастит (лейкоцитов больше 106 /мл, бактерий меньше 103 /мл) и инфекционный мастит (лейкоцитов больше 106 /мл, бактерий больше 103 /мл) . Так же в этом исследовании было показано, что для уменьшения молочного стаза достаточно только продолжать кормить грудью, при неинфекционном мастите требуется дополнительное сцеживание молока после каждого кормления, а инфекционный мастит эффективно лечится только сочетанием сцеживания молока и системного применения антибактериальных препаратов .
Зарубежные исследователи показали взаимосвязь инфицирования соска грибами Candida и маститом, в том числе и рецидивирующим . Также считается, что длительно незаживающие (более 5-7 дней) трещины сосков всегда инфицируются Candida, а в дальнейшем возможно микст инфицирование грибковой и бактериальной флорой. В этом случае Candida может выступать в качестве протектора для роста бактериальной флорой, но может быть единственным этиологическим фактором. Кандидозный мастит имеет достаточно специфическую клиническую картину, что позволяет заподозрить этот диагноз даже без верификации возбудителя. В случае инфицирования Candida молочной железы женщины отмечают зуд, болезненность и жжение сосков как во время, так и после кормления грудью. Патогномоничным симптомом является ощущение «покалывания иголками» от соска в сторону позвоночника, которое продолжается после кормления ребенка .
В настоящее время большинство авторов считают, что инфицирование происходит через молочные протоки, гематогенно, лимфогенно и через трещины . По мнению российских авторов, источником инфицирования при лактационном мастите является сам ребенок, инфицируя мать бактериями во время кормления грудью . Это мнение противоречит данным о физиологической колонизации пары мать-ребенок. В литературе, посвященной грудному вскармливанию, ребенок не рассматривается в качестве источника инфицирования молочных желез матери патогенной флорой. Более того, рост комменсальной флоры подавляет рост патогенной. Этот процесс, называемый «бактериальная интерференция», предупреждает вспышки госпитальной инфекции . Поэтому именно тесный контакт матери и ребенка способствует предупреждению развития госпитальных инфекций и фактически является одним из компонентов профилактики лактационного мастита.
Основным в лечении лактостаза и лактационного мастита являются психологическая поддержка матери, настрой её на продолжение лактации и эффективное выведение грудного молока. При необходимости используются симптоматические средства. Назначение антибиотиков показано только при наличии явных признаков инфицирования, тяжести состояния матери, сочетании явных трещин сосков с воспалительным процессом молочной железы и отсутствие положительной динамики состояния матери в течение 12-24 часов на фоне улучшения выведения грудного молока.
Для улучшения оттока молока из молочных желез следует уточнить вероятные причины и предрасполагающие факторы заболевания, которые следует по возможности устранить. После этого провести оценку кормления грудью – технику прикладывания и положение ребенка при кормлении. Исправление неправильного прикладывания и положения ребенка при кормлении являются базовыми в лечении данной патологии. Это позволяет повысить эффективность выведения грудного молока и уменьшить вероятность повреждения сосков. Для улучшение оттока молока необходимо увеличить частоту прикладываний к пораженной груди. Причем, по возможности, ребенка следует прикладывать так, чтобы подбородок был обращен в сторону образовавшегося уплотнения в молочной железе. При выраженной болезненности в начале кормления следует приложить ребенка к здоровой груди. Когда появится ощущения окситоцинового рефлекса, ребенок перекладывается уже к пораженной стороне. Длительность нахождения ребенка у груди не следует ограничивать. Для стимуляции рефлекса выделения (окситоциновый рефлекс), который способствует лучшему оттоку грудного молока, необходимо перед и во время кормления и сцеживания прикладывать к молочной железе «тепло» (грелку, теплую пеленку, специальную гелевую подушку). Достаточно эффективным является сцеживание под теплым душем или в теплой ванне. После максимально возможного опорожнения молочной железы к месту наибольшего уплотнения необходимо приложить «холод», для снятия отека и уменьшения воспаления. В качестве средств охлаждения используется лед через пеленку, гелевая подушка. В домашних условиях возможно с этой целью использование обычного капустного листа, который предварительно охлаждается в холодильнике . Фактически последовательность действий можно описать как «тепло-сцеживание/кормление-охлаждение». Диетические меры малоэффективны при ведении лактостаза и лактационного мастита. Также в настоящее время нет доказательств эффективности различных трав, гомеопатических средств, физиотерапии. При выраженной болезненности следует назначить матери безопасные для ребенка нестероидные противовоспалительные средства. При наличии показаний в терапии используются антибиотики с эффективностью в отношение S. aureus в первую очередь в течение 7-10 дней .
В случае затруднения прикладывания или выраженной болезненности необходимо обеспечить отток молока из пораженной молочной железы с помощью сцеживания. Сцеживание может быть, как непосредственно после кормления, так и в промежутках между прикладываниями к груди. Не следует стремиться к какому-то определенному объему сцеженного молока – необходимо «сцеживание до облегчения». В качестве подготовительного этапа возможно использование массажа груди. При этом как массаж, так и сцеживание, следует делать очень аккуратно, поскольку травматизация воспаленных тканей может ухудшить состояние . Предпочтительным является ручное сцеживание, как более физиологичное. Однако, при лучшей эффективности и переносимости, допустимо использование современных молокоотсосов. Никаких других дополнительных более агрессивных консервативных методов ведения лактостаза и лактационного мастита в литературе, посвященной грудному вскармливанию, не рекомендуется.
Консервативная терапия лактостаза и лактационного мастита, описанная в российской акушерской и хирургической литературе, радикально отличается от рекомендаций зарубежной литературы, посвященной грудному вскармливанию.
Российскими акушерами и хирургами предлагаются различные схемы терапии лактостаза и лактационного мастита . На первое место в качестве основной фактически во всех российских рекомендациях ставится проведение антибиотикотерапии, в том числе препаратами широкого спектра действия, сульфаниламидами и антибиотиками, ряд которых не совместим с лактацией . Возможно это связано с мнением, что основой лактостаза и лактационного мастита является воспаление в молочной железе, вызываемое бактериями, которое развивается после родов и сопряжено с процессом лактации . Однако опубликованный в 2013 году Кокрановский систематический обзор показал, что данных, подтверждающих эффективность антибиотикотерапии при лактационного мастита, недостаточно. Для решения этого вопроса требуется проведение качественных исследований на уровне доказательной медицины . Рекомендации в этом обзоре совпадают с более ранними исследованиями – уровень доказательности необходимости использования антистафилококковых антибиотиков низкий (категория С) . Данная позиция еще раз подчеркивает первостепенную роль улучшения оттока молока за счет коррекции техники кормления, увеличения частоты прикладываний и частого сцеживания при курации лактостаза и лактационного мастита, что позволяет в большинстве случаев не прибегать к более агрессивной терапии.
Достаточно противоречивые рекомендации российских авторов по местной терапии. С одной стороны предлагается использовать полуспиртовые повязки на пораженную молочную железу при исключении любых мазевых согревающих компрессов. С другой стороны при серозном и инфильтративном мастите предлагается использовать масляно-мазевые компрессы с вазелиновым и камфорным маслом, бутадионовой мазью, мазью Вишневского . Однако, не уточняется, как длительно использовать данные средства, на какое время делать компрессы и др. Не ясно, чем отличается согревающий эффект полуспиртового компресса от согревающего эффекта мазевых компрессов. При этом не оговаривается отрицательное действие резких запахов на ребенка, который будет отказываться от кормления грудью в таком случае; не отмечается, что местное использование камфоры уменьшает выделение грудного молока. Ни в одном российском источнике не уточняется механизм действия данных средств и их эффективность. Кроме того, нет данных по использованию перечисленных средств в международных рекомендациях по ведению лактационного мастита. Какие-либо согревающие, рассасывающие или резко пахнущие средства в этих рекомендациях так же не упоминаются. В качестве физиопроцедур используются только тепловые (сухое тепло, горячие ванны и душ) перед кормлением или сцеживанием для улучшение оттока (стимуляция окситоцинового рефлекса) и локальное охлаждение после кормления и сцеживания для уменьшения отека и боли .
Наиболее значимо «отрицательным» российским методом лечения являются рекомендации по прекращению кормления грудью во время лактостаза и лактационного мастита как из больной, так и здоровой молочных желез . В абсолютном большинстве российских источников рекомендуется ограничить или прекратить кормление грудью уже на ранних стадиях лактационного мастита. Объясняется это опасностью инфицирования ребенка. Ряд авторов считают обязательным использование в данном случае лекарственных препаратов, вообще подавляющих лактацию (бромокриптин, каберголин) . При подавлении лактации предлагается использовать мочегонные средства (гипотиазид, урегит), раствор камфоры, бромокриптин и каберголин. Рекомендуется грудное молоко из пораженной железы «утилизировать», а из здоровой – пастеризовать и давать ребенку из бутылочки . Возвращать ребенка на грудное вскармливание предлагается индивидуально только после неоднократных посевов грудного молока до получения стерильного высева . Это представляется достаточно сложным, поскольку после не- скольких дней отсутствия прикладываний ребенка к груди, кормления его смесями из бутылочки с соской возникает эффекты «путаницы сосков» и «отказа от груди» . Тем более, при использовании бромокриптина и каберголина у большей части матерей лактацию восстановить будет невозможно, поскольку подавляется образование основного гормона, стимулирующего выработку грудного молока – пролактина. Бромокриптин понижает уровень пролактина уже через 2 часа после приема, а период полувыведения составляет 4-4,5 часов. Каберголин понижает уровень пролактина через 3 часа с периодом полувыведения до 4 суток и сохранением некоторого количества в тканях до 4 недель .
Согласно современным рекомендациям, лактостаз и лактационный мастит не являются противопоказанием для кормления грудью матерей, не инфицированных ВИЧ. Более того, поддержка кормления грудью при лактостазе и лактационном мастите важна для здоровья матери и ее младенца. Прекращение лактации в острый период не способствует выздоровлению матери . В ряде исследований, проведенных в период с 1946 по 1988 годы, была показана безопасность кормления грудью детей при инфицированном лактационном мастите у матерей без ВИЧ-инфекции. При необходимости антибиотикотерапии используются безопасные для ребенка препараты .
В российской литературе широко рекомендуется использовать для повышения защитных сил организма кормящей женщины с лактостазом или лактационным маститом антистафилококковый гамма-глобулин, гипериммунную антистафилококковую плазму, адсорбированный стафилококковый анатоксин, трансфузии свежецитратной крови, переливания свежезамороженной плазмы, аутогемотерапию, тактивин, тималин, циклоферон, виферон, кипферон, витамины С и группы В, облучение ультрафиолетом, глюкокортикоиды, десенсибилизирующую, антианемическую и инфузионную терапию с использованием кровезаменителей . Во всей зарубежной литературе, посвященной грудному вскармливанию, не описывается ни один из вышеперечисленных способов ведения лактостаза и лактационного мастита. Назначение при лактостазе и лактационном мастите любых препаратов крови (свежезамороженная плазма, свежецитратная кровь, гипериммунная антистафилококковая плазма и др.) следует расценивать как ятрогению, поскольку риск какой-либо реакции или заражения ВИЧ, гепатитами гораздо выше, чем эффект от данной операции. Так же не обосновано назначение лекарственных средств с недоказанной эффективностью (тималин, виферон, тактивин, циклоферон и др.).
Необходимо остановиться на сцеживании пораженной молочной железы в период возникновения лактостаза и мастита. Эта манипуляция важна, поскольку наряду с частым кормлением ребенка сцеживание является основным методом выведения молока из молочной железы. Нормализация оттока грудного молока чаще всего приводит к улучшению состояния матери, уменьшению риска инфицирования и в целом сохранению лактации . Описанию методики сцеживания в зарубежной литературе по грудному вскармливанию, как правило, посвящены отдельные главы. Причем основное внимание уделяется методам ручного сцеживания, как наиболее физиологичным. Существуют различные методики сцеживания и массажа молочных желез, которые направлены на улучшение оттока молока по протокам, уменьшение болевых ощущений у матери, нормализации крово- и лимфотока в области поражения молочной железы. Особо указывается, что сцеживание должно быть щадящим и не травмировать ткани молочных желез. Оптимальным является сцеживание молочной железы самой матерью, поскольку другое лицо может повредить ткани при попытке проведения этой процедуры. Никаких парентеральных и оральных лекарственных средств при сцеживании не рекомендуется . Во всей анализируемой нами российской акушерской и хирургической литературе не описана техника сцеживания . Информация ограничивается только рекомендациями о необходимости «тщательного сцеживания» с обязательным использованием препаратов и важностью обучения кормящей женщины этой манипуляции. Такая позиция вероятнее всего связана с тем, что в целом при лечении лактостаза и лактационного мастита данной процедуре в этих источниках не отводится ведущая роль.
Российские авторы предлагают сцеживать молоко с обеих молочных желез (пораженной и здоровой) каждые 3 часа в течение суток, использовать но-шпу, окситоцин, ретромаммарные новокаиновые блокады с одновременным введением «антибиотиков широкого спектра действия в половинной суточной дозе» . Считается необходимым использование антигистаминных препаратов, как минимум двух групп витаминов . Рекомендуется проведение инфузионной терапии с использованием реополиглюкина, гемодеза, альбумина, гидролизина и раствора глюкозы; детоксикация, десенсибилизация, физио-процедуры (УВЧ, УФО) . Таким образом, для лечения лактостаза и мастита предлагается использовать не менее 5-8 препаратов, каждый из которых не имеет отношения к терапии данного состояния – эти препараты не влияют на отток грудного молока, не уменьшают воспалительные процессы и требуют стационарного применения. При этом рекомендации по улучшению оттока молока, как первопричины, занимают второстепенное значение и зачастую вообще не описываются. Сцеживание регулярно по часам не будет эффективным, поскольку в период возникновения лактостаза или лактационного мастита требуется максимально частое выведение грудного молока (кормление ребенка или сцеживание). Рекомендаций по инфузионной, дезинтоксикационной, десенсибилизирующей терапии также в современных за- рубежных руководствах по грудному вскармливанию нет .
Таким образом, основой профилактики лактостазов и лактационного мастита является правильная организация кормления грудью, свободное вскармливание и неограниченное нахождение ребенка у груди матери . Так же предупреждает развитие лактационного мастита адекватное и своевременное лечение лактостаза и повреждения соска, нагрубания и наполнения молочных желез в первые дни после родов, . Все эти рекомендации должны «проводиться как часть нормального процесса охраны здоровья матери» . То есть, эти методики не являются какими-то специализированными и не требуют никаких финансовых вложений. Обучение женщин практике эффективного грудного вскармливания является основой профилактики . Отрицательное влияние сосок, докорма из бутылочки в первые месяцы жизни, ограничение времени и частоты прикладывания к груди нарушают физиологию лактации, что напрямую способствует возникновению лактостаза и лактационного мастита . Достаточно сомнительным выглядят рекомендации хирургов по профилактике лактационного мастита. Предлагается кормить ребенка строго по часам, формируя «биоритмы молокопродукции и молокоотдачи» . Так же предлагается «длительно не держать ребёнка у груди» . Данная позиция противоречит всем современным международным рекомендациям по поддержке грудного вскармливания. В Кокрановских обзорах 2008 и 2010 гг. было показано, что оптимизация поддержки женщин с лактационным маститом, использование любых обучающих программ (в том числе по подготовке к груд- ному вскармливанию), превентивной фармакологической терапии, альтернативной медицины имеют недостаточно доказательств эффективности по профилактике лактационного мастита . Поэтому адекватная организация кормления ребенка грудью с первых минут и в последующем является простой, экономичной и доступной мерой профилактики лактостаза и лактационного мастита.
Следовательно, большинство российских рекомендаций по курации лактостаза и лактационного мастита не учитывают необходимость сохранения лактации; представляют собой достаточно агрессивную тактику по отношению к матери и ребенку; большая часть назначений не имеет доказательной базы; имеет место полипрагмазия. Практически все российские источники не учитывают рекомендаций ВОЗ, международных организаций, занимающихся лактацией, и Кокрановские обзоры по ведению лактостаза и лактационного мастита, поддержке грудного вскармливания. В акушерской литературе в основном обсуждаются методы подавления лактации, а не её сохранения. Проведенный нами анализ российской акушерской, педиатрической и хирургической литературы показал, что появилась необходимость пересмотра российских подходов к консервативному ведению лактостаза и лактационного мастита.
1. Айламазян Э.К. Акушерство: учебник для медицинских вузов. – СПб.: СпецЛит, 2003.– 528 с.
2. Акушерство: национальное руководство / Под ред. Э.К. Айламазяна, В.И. Кулакова, В.Е. Радзинского, Г.М. Савельевой. – М.: ГЭОТАР-Медиа, 2009. – 1218 с.
3. Акушерство: учебник / Под ред. Г.М. Савельевой. – М.: Медицина, 2000. – 816 с.
4. Бодяжина В.И., Жмакин К.Н., Кирюкценков А.П. Акушерство. – М.: Медицина, 1986. – 96 с.
5. Винтер Т., Хельсинг Э. Грудное вскармливание. Как обеспечить успех: практическое руководство для медицинских работников / ВОЗ. – Копенгаген: ВОЗ, 1997. – 100 с.
6. Воронцов И.М., Фатеева Е.М. Естественное вскармливание детей. Его значение и поддержка. – СПб.: ИКФ Фолиант, 1998. – 272 с.
7. Детские болезни / Под ред. Л.А. Исаевой. – М: Медицина, 1987. – 592 с.
8. Детские болезни: учебник / Под. ред А.А. Баранова. – М.: ГЭОТАР-Медиа, 2002. – 880 с.
9. Дуда Вл.И., Дуда В.И., Дражина О.Г. Акушерство: учеб. пособие / Под ред. И.В. Дуды.– М.: Издательство Оникс, 2007. – 464 с.
10. Клиническая хирургия: национальное руководство / Под ред. B.C. Савельева, А.И. Кириенко. – М.: ГЭОТАРМедиа, 2008. – Т. I. – 864 с.
12. Консультирование по грудному вскармливанию: курс обучения: руководство для преподавателя / Всемирная организация здравоохранения. – Женева: ВОЗ, 1993. – 422 с.
13. Кормление грудных детей: руководство для матерей / Всемирная организация здравоохранения. – Копенгаген: ВОЗ, 1997. – 53 с.
14. Мастит. Причины и ведение / Всемирная организация здравоохранения. – Женева: ВОЗ, 2000. – 46 с.
15. Мурашко А.В., Драгун И.Е, Коноводова Е.Н. Послеродовой мастит // Лечащий врач. – 2007. – № 4 – С. 59-62.
16. Национальная программа оптимизации вскармливания детей первого года жизни в Российской Федерации / А.А. Баранов, А.В. Тутельян, О.В. Чумакова, Конь И.Я., Боровик Т.Э. – 2009. – 67 с.
17. Организация экономического сотрудничества и развития [Электронный ресурс]. – URL: http://www.oecd. org/ (дата обращения 27.01.2015).
18. Основы ухода за новорожденными и грудное вскармливание. – Часть I / ВОЗ. – ВОЗ, 1997. – 178 с.
19. Педиатрия: национальное руководство. – М.: ГЭОТАР-Медиа, 2009. – Т. 1 – 1024 с.
20. Пустотина О.А., Павлютенкова Ю.А. Лактационный мастит и лактостаз // Российский вестник акушера-гинеколога. – 2007. – № 2. – С. 55-57.
21. Рациональная фармакотерапия в акушерстве и гинекологии: руководство для практикующих врачей / Под общ. ред. В.И. Кулакова, В.Н. Серова. – М.: Литтерра, 2005. – Т. IX. – 1158 с.
22. Сидорова И.С., Кулаков В.И., Макаров И.О. Руководство по акушерству. – М.: Медицина, 2006. – 848 с.
23. Справочник Видаль. «Лекарственные препараты в России» [Электронный ресурс]. – URL:http://grls. rosminzdrav.ru/InstrImgMZ.aspx?regNr=%D0%9B%D0%9F000114&page=1 (дата обращения 27.01.2015).
24. Справочник Видаль. «Лекарственные препараты в России» [Электронный ресурс]. – URL: http://grls. rosminzdrav.ru/InstrImgMZ.aspx?regNr=%D0%9F%20 N013905/01&page=1 (дата обращения 27.01.2015).
25. Хирургические болезни: учебник / Под ред. М. И. Кузина. – М.: Медицина, 2005. – 784 с.
26. Шабалов Н.П. Неонатология: учеб. пособие: В 2 т. М.: МЕДпресс-информ, 2004. – 608 с.
27. Шмаков Р.Г., Емельянова А.И., Полушкина Е.C. Современные аспекты подавления лактации // Лечащий врач. – 2009. – № 11 – С. 24-28.
28. Яковлев Я.Я., Манеров Ф.К., Фурцев В.И., Казначеева Л.Ф., Суровикина Е.А., Лобанов Ю.Ф., Печкуров Д.В., Барабаш Н.А., Лукушкина Е.Ф., Лебедев А.Г., Шишацкая С.Н. Грудное вскармливание: результаты ретроспективного многоцентрового исследования уровня знаний будущих врачей // Вопросы современной педиатрии. – 2011. – Т. 10, № 5. – С. 10-16.
29. ABM Clinical Protocol #20: Engorgement / The Academy of Breastfeeding Medicine Protocol Committee // Breastfeeding medicine. – 2009. – Vol. 4, № 2. – P. 111-113.
30. ABM Clinical Protocol #4: Mastitis / The Academy of Breastfeeding Medicine Protocol Committee // Breastfeeding medicine. – 2008. – Vol. 3, № 3. – P. 177-180.
31. Amir L.H., Forster D.A., Lumley J., McLachlan H. A descriptive study of mastitis in Australian breastfeeding women: incidence and determinants // BMC Public Health. – 2007, № 7. – P. 62-72.
32. Bolman M., Saju L., Oganesyan K., Kondrashova T, Witt A.M. Recapturing the Art of Therapeutic Breast Massage during Breastfeeding // J. Hum Lact. – 2013. – Vol. XX, № X. – P 1-4.
33. Breastfeeding promotion and support in a baby-friendly hospital: a 20-hour course for maternity staff. Section 3 / World Health Organization and UNICEF. – Geneva: WHO, 2009. – 274 p.
34. Cabrera-Rubio R., Collado M.C., Laitinen K., Salminen S., Isolauri E., Mira A. The human milk microbiome changes over lactation and is shaped by maternal weight and mode of delivery // Am. J. Clin Nutr. – 2012. – Vol. 96, №3. – P. 544-551.
35. Cho J., Ahn H.Y., Ahn S., Lee M.S., Myung-Haeng H. Effects of Oketani Breast Massage on Breast Pain, the Breast Milk pH of Mothers, and the Sucking Speed of Neonates // Korean J. Women Health Nurs. – 2012. – Vol. 18, № 2. – P. 149-158.
36. Clinical obstetrics: the fetus & mother / Edited by E.A. Reece, J.C. Hobbins. – Blackwell Publishing Ltd., 2007 – 1311 p.
37. Crepinsek M.A., Crowe L., Michener K., Smart N.A. Interventions for preventing mastitis after childbirth // Cochrane Database of Systematic Reviews. – 2010. – Issue 8. – Art. No.: CD007239 – 3 p.
38. Foxman B., D’Arcy H., Gillespie B., Bobo J.K., Schwartz K. Lactation Mastitis: Occurrence and Medical Management among 946 Breastfeeding Women in the United States // Am. J. Epidemiol. – 2002. – Vol. 155, № 2. – P. 103-114.
39. Infant and young child feeding counselling: an integrated course / World Health Organization. – Geneva: WHO, 2006. – 254 p.
40. Infant and young child feeding: model chapter for textbooks for medical students and allied health professionals / World Health Organization. – Geneva: WHO, 2009. – 112 p.
Лактационный мастит — это воспаление паренхимы и интерстиция молочной железы, возникшее в послеродовом периоде на фоне лактации.
Развитию воспалительного процесса в молочной железе способствует лактостаз, обусловленный окклюзией выводящих протоков. В связи с этим мастит в подавляющем большинстве случаев возникает у первородящих.
При лактостазе молочная железа увеличивается в объеме, пальпируются плотные увеличенные дольки с сохраненной мелкозернистой структурой. Температура тела может повышаться до 38- 40 °С. Это объясняется повреждением млечных протоков, всасыванием молока и его пирогенным действием. Отсутствуют гиперемия кожи и отечность ткани железы, которые появляются при воспалении. После сцеживания молочной железы при лактостазе боли исчезают, пальпируются небольшого размера безболезненные дольки с четкими контурами и мелкозернистой структурой, температура тела снижается. В случае уже развившегося на фоне лактостаза мастита после сцеживания в тканях молочной железы продолжает определяться плотный болезненный инфильтрат, сохраняется высокая температура тела, самочувствие больных не улучшается.
Если лактостаз не купирован в течение 3- 4 сут, то возникает мастит, так как при лактостазе количество микробных клеток в млечных протоках увеличивается в несколько раз и вследствие этого реальна угроза быстрого прогрессирования воспаления.
Серозный мастит. Заболевание начинается остро, на 2-3-4-й неделе послеродового периода, как правило, после выписки родильницы из акушерского стационара. Температура тела повышается до 38-39 °С, сопровождается ознобом. Появляются симптомы интоксикации (общая слабость, разбитость, головная боль). Пациентку беспокоит сначала чувство тяжести, а затем боль в молочной железе, застой молока. Молочная железа несколько увеличивается в объеме, кожа ее гиперемирована. Сцеживание молока болезненное и не приносит облегчения. При пальпации пораженной железы выявляется диффузная болезненность и умеренная инфильтрация железы без четких границ. При неадекватной терапии и прогрессировании воспалительного процесса серозный мастит в течение 2-3 дней переходит в инфильтративную форму.
Инфильтративный мастит. Пациентку беспокоят сильные ознобы, чувство напряжения и боль в молочной железе, головная боль, бессонница, слабость, потеря аппетита. В молочной железе пальпируется резко болезненный инфильтрат без очагов размягчения и флюктуации. Железа увеличена в размерах, кожные покровы над ней гиперемированы. Отмечается увеличение и болезненность при пальпации подмышечных лимфатических узлов. В клиническом анализе крови наблюдается умеренный лейкоцитоз, СОЭ повышается до 30-40 мм/ч. При неэффективном или несвоевременном лечении через 3- 4 дня от начала заболевания воспалительный процесс приобретает гнойный характер.
Гнойный мастит. Состояние больных существенно ухудшается: нарастает слабость, снижается аппетит, нарушается сон. Температура тела чаще в пределах 38-49 °С. Появляются озноб, потливость, отмечается бледность кожных покровов. Усиливаются боли в молочной железе, которая напряжена, увеличена, выражены гиперемия и отечность кожи. При пальпации определяется болезненный инфильтрат. Молоко сцеживается с трудом, небольшими порциями, часто в нем обнаруживается гной.
Абсцедирующая форма мастита. Преобладающими вариантами являются фурункулез и абсцесс ареолы, реже встречаются интрамаммарный и ретромаммарный абсцессы, представляющие собой гнойные полости, ограниченные соединительнотканной капсулой. При пальпации инфильтрата отмечается флюктуация. В клиническом анализе крови имеет место увеличение количества лейкоцитов (15,0-16,0 109/л), СОЭ достигает 50-60 мм/ч, диагностируется умеренная анемия (80-90 г/л).
Флегмонозная форма мастита. Процесс захватывает большую часть железы с расплавлением ее ткани и переходом на окружающую клетчатку и кожу. Общее состояние родильницы в таких случаях тяжелое. Температура тела достигает 40 °С. Имеют место ознобы и выраженная интоксикация. Молочная железа резко увеличивается в объеме, кожа ее отечная, гиперемированная, с участками цианоза. Наблюдается резкое расширение подкожной венозной сети, лимфангит и лимфаденит. При пальпации молочная железа пастозная, резко болезненная. Определяются участки флюктуации. В клиническом анализе крови отмечаются лейкоцитоз до 17,0-18,0 109/л, увеличение СОЭ — 60-70 мм/ч, нарастающая анемия, палочкоядерный сдвиг в лейкоцитарной формуле, эозинофилия, лейкопения. Флегмонозный мастит может сопровождаться септическим шоком.
Гангренозная форма мастита. Протекает особенно тяжело с выраженной интоксикацией и некрозом молочной железы.
Общее состояние больной тяжелое, кожа бледная, слизистые оболочки сухие. Женщина жалуется на отсутствие аппетита, головную боль, бессонницу. Температура тела достигает 40 °С, пульс учащен (110-120 уд/мин), слабого наполнения. Молочная железа увеличена в размерах, болезненна, отечна; кожа над ней от бледно-зеленого до синюшно-багрового цвета, в некоторых местах с участками некроза и образованием пузырей, сосок втянутый, молока нет. Регионарные лимфатические узлы увеличены и болезненны при пальпации. В клиническом анализе крови: лейкоцитоз достигает 20,0-25,0 * 109/л, отмечается резкий сдвиг лейкоцитарной формулы влево, токсическая зернистость нейтрофилов, СОЭ повышается до 70 мм/ч, уровень гемоглобина снижается до 40-60 г/л.
Недооценка симптомов, характерных для гнойного процесса, и переоценка отсутствия флюктуации и гиперемии кожи приводит к неоправданно длительному консервативному лечению гнойного мастита. В результате нерациональной антибактериальной терапии при абсцедирующем или инфильтративно-абсцедирующем мастите возникает реальная опасность развития стертой формы заболевания, когда клинические проявления не соответствуют истинной тяжести воспалительного процесса.
Первоначально температура тела у таких больных высокая. У многих определяется гиперемия кожи и выраженный отек молочной железы. Эти признаки воспалительного процесса купируются назначением антибиотиков. При этом температура тела становится нормальной в течение дня или несколько повышается к вечеру. Местные признаки гнойного воспаления не выражены или отсутствуют. Молочная железа остается умеренно болезненной. При пальпации определяется инфильтрат, сохраняющий прежние размеры или постепенно увеличивающийся.
При инфильтративно-абсцедирующем мастите, который встречается более чем в половине случаев, инфильтрат состоит из множества мелких гнойных полостей. При этом симптом флюктуации определяется только у незначительной части пациенток. В связи с этим при диагностической пункции инфильтрата редко удается получить гной. Диагностическая ценность пункции значительно повышается при стертой форме абсцедирующего мастита.
В качестве дополнительных исследований проводят клинический анализ крови, эхографию молочных желез.
При эхографическом исследовании обычно выявляют гомогенную массу инфильтрата в определенном участке исследуемой молочной железы. При формировании гнойного мастита возникает очаг разрежения, вокруг которого усиливается тень инфильтрата. В последующем на этом месте визуализируется полость с неровными краями и перемычками.
Антибиотикотерапию следует начинать с появления первых признаков заболевания, что содействует предотвращению развития гнойного воспаления. При серозном лактационном мастите вопрос о грудном вскармливании решается индивидуально. Необходимо учитывать: пожелания роженицы, анамнез (например, гнойный мастит в анамнезе, многочисленные рубцы на молочной железе, протезирование молочных желез), проведенную антибиотикотерапию, данные бактериологического и бактериоскопического исследования экссудата, наличие и выраженность трещин сосков. Начиная с инфильтративного мастита грудное вскармливание противопоказано из-за реальной угрозы инфицирования ребенка и кумулятивного накоплении антибиотиков в его организме, но при этом лактация может быть сохранена путем сцеживания.
При отсутствии эффекта от консервативной терапии мастита на протяжении 2-3 сут и развитии признаков гнойного мастита показано хирургическое лечение. Хирургическое лечение заключается в радикальном разрезе и адекватном дренировании. Параллельно продолжают проводить антибиотикотерапию, дезинтоксикационную и десенсибилизирующую терапию. Своевременное хирургическое лечение лактационного мастита позволяет предупредить прогрессирование процесса, развитие ССВО.
Лактационный мастит не является редкостью у женщин в послеродовом периоде. В основе этого заболевания лежит нарушение процесса свободного отхождения молока. Связано это может быть с недостаточным количеством гормонов, нейрофизиологическими, воспалительными и травматическими факторами негативного влияния. В этой статье можно узнать про симптомы лактационного мастита и его лечение с применением методик мануальной терапии.
Болезнь мастит — это патологическое состояние, при котором наблюдается отечность и воспаление мягких тканей молочной железы. Более 90 % случаев мастита наблюдается в период лактации. Начинается патология с нарушения оттока молока по молочным протокам железы. Лактостаз может быть на фоне механического и гормонального нарушения. При механическом спазме протоков влияние могут оказывать стрессовые факторы, воспаление и травмы сосков, например, трещины. Гормональный сбой наблюдается примерно у половины женщин с диагнозом лактационного мастита. В этом случае наблюдается недостаток определенных женских половых гормонов при высоком уровне пролактина и адреналина. Такое состояние характерно для молодых мамочек, подверженных послеродовой депрессии.
Избежать риска развития этого заболевания помогут следующие факторы профилактики:
- регулярное сцеживание скопившегося молока;
- соблюдение рекомендаций врача по организации режима дня, кормления и ночного отдыха;
- проведение гигиенических мероприятий по уходу за грудью кормящей женщины;
- организация правильного рациона и режима питания;
- избегание стрессовых ситуаций, полноценный ночной сон, регулярный отдых в дневные часы;
- исключение факторов риска заражения болезнетворными микроорганизмами.
В нашей клинике мануальной терапии опытные специалисты оказывают полную консультационную помощь женщинам, предрасположенным к развитию лактостаза и лактационного мастита. При появлении негативных признаков подобных состояний врач расскажет о способах коррекции рациона питания, режима дня. Также будут назначены необходимые процедуры, например, массаж груди , который исключит риск развития мастита и необходимость приема антибактериальных препаратов.
Существуют различные причины лактационного мастита у кормящих женщин, но лидирующее место среди них занимает латостаз. Это состояние, при котором во время кормления младенца не все молоко спускается вниз из верхних отделов грудной железы. Там оно застаивается и подвергается биохимическим изменениям. Следует знать, что грудное молоко:
- обладает сильнейшими пирогенными свойствами — оно способно вызывать воспалительную реакцию и повышение местной температуры, что ложится в основу появления первых признаков мастита;
- обладает природными антибактериальными свойствами, что исключает возможность проникновения воспалительных агентов (бактерий и вирусов);
- во время застоя антибактериальные свойства полностью исчезают, а пирогенные активируются.
К другим причинам развития лактационного мастита можно отнести следующие факторы риска:
- первые роды и недостаточная развитость молочных желез;
- нарушение правил грудного кормления;
- неправильное питание с недостаточным количеством жидкости, что способствует развитию лактостаза;
- слишком большое количество выделяемого молока при высоком уровне пролактина в крови;
- недостаточная развитость и искривленность млечных протоков;
- механические травмы сосков, в том числе и трещины кожи — в результате болезненности рефлекторно спазмируются млечные протоки и молоко застаивается в верхних отделах грудной железы;
- наличие имплантов, которые отторгаются за счет гормональной перестройки после родов;
- курение, употребление алкогольных напитков и т.д.
Чаще всего возбудителями лактационного мастита являются кокковые формы патогенной бактериальной микрофлоры. Высеваются чаще стафилококк и стрептококк, синегнойная и кишечная палочки, энтерококк.
Признаки лактационного мастита зависят от стадии развития заболевания. На начальной фазе развивается инфильтрат. Он проявляется болезненным уплотнением в верхних отделах груди. Женщина чувствует дискомфорт, нарушается лактация. Если в это время не начать лечение и не устранить лактостаз и инфильтрацию с помощью массажа, то начнет развиваться серозная фаза лактационного мастита. Для неё характерно общее недомогание, повышение температуры тела, сильная припухлость в области пораженной грудной железы и другие симптомы.
Визуально при лактационном мастите видно несоответствие размеров поражений и здоровой грудных желез. Коржа над очагом воспаления краснеет, повышается местная температура (на ощупь грудь становится горячей).
Самая опасная — гнойная стадия, при которой в полости грудной железы, в млечных протоках и долях развивается инфекция. Вместе с молоком начинает выделяться гной зеленого или желтого цвета. Кормление грудью в это время необходимо сразу же прекратить, поскольку возрастает риск заражения ребенка. Состояние женщины может быть тяжелым. Температура тела возрастет до критических цифр. Возникает серьезная угроза сепсиса и заражения крови. На фоне гнойного мастита может развиваться абсцесс, лечение которого возможно только хирургическим путем.
Для диагностики достаточно визуального осмотра, развернутого общего анализа крови и мочи. В спорных случаях показана томограмма. В редких случаях у врача возникает необходимость проведения дифференциальной диагностики и исключения карцинозного перерождения железистой ткани молочной железы. В этом случае делается пункция с забором материалов для гистологии.
Общие принципы лечения лактационного мастита включают в себя следующие мероприятия:
- устранение причины (лактостаза) с помощью массажа груди и сцеживания;
- нормализация режима отдыха;
- разработка специального рациона питания и соблюдение водного баланса;
- коррекция гормонального фона (если требуется).
Антибиотики применяются в таблетках и внутримышечных инъекциях только на поздних стадиях. На начальной фазе развития болезни достаточно устранить застой грудного молока.
Наша клиника мануальной терапии предлагает каждой кормящей женщине безопасные методы лечения. Массаж груди эффективно устраняет лактоспазм, улучшает процесс выработки грудного молока. Это исключает риск развития лактационного мастита.
Если вы заметили первые признаки лактационного мастита, лечение следует начинать незамедлительно. Запишитесь на прием в нашу клинику мануальной терапии. Первичная консультация для вас будет совершенно бесплатной. В ходе приема врач проведет осмотр, поставит диагноз и расскажет о перспективах лечения без применения фармакологических средств.
Приблизительно 90 % всех молодых мам, которые кормят новорожденных детей грудью, страдают от симптомов мастита. Это заболевание представляет собой воспалительный процесс, который чаще всего локализуется в одной молочной железе, реже — в двух. Первые проявления недуга возникают в течение трех месяцев после родов. Лактационный мастит повышает вероятность развития мастопатии. Кроме того, этот воспалительный процесс может повлечь за собой тяжелые осложнения, в частности сепсис. Поэтому при первых же неприятных ощущениях в области груди следует обратиться за помощью к врачу. Только квалифицированный специалист сможет изучить симптомы и поставить правильный диагноз.
Лит.: Большая медицинская энциклопедия г. 1956
Установлено, что возбудителем лактационного мастита является золотистый стафилококк. Он отличается высоким уровнем устойчивости ко многим антибактериальным средствам. Также это заболевание способны спровоцировать и другие микроорганизмы: стрептококк, кишечная палочка, протей, микобактерия.
Заразиться женщина может в процессе контакта с носителями инфекционных заболеваний или людьми, которые болеют гнойно-воспалительными патологиями. Распространяется возбудитель через предметы общего пользования. Основными провоцирующими факторами развития лактационного мастита считаются:
- неправильная гигиена тела;
- травмы, трещины груди и сосков;
- ослабленный иммунитет;
- сахарный диабет;
- гормональный сбой;
- нарушенный обмен веществ;
- закупорка молочных протоков.
Данное заболевание довольно часто возникает на фоне лактостаза. Застой молока — одна из самых распространенных причин образования воспалительного процесса в железах. Застоявшаяся лактоза — благоприятная среда для размножения патогенных микроорганизмов. Если молоко не сцеживается 2-3 дня, то развитие воспаления неизбежно. Также лактационным маститом довольно часто болеют женщины, у которых наблюдаются трещины сосков. Эти повреждения служат прямыми воротами для проникновения инфекции. Микробы попадают в железу из внешней среды и быстро распространяются по лимфатическим и молочным протокам. А анатомические особенности строения желез и наличие в них большого числа кровеносных и лимфатических сосудов благоприятствуют стремительному распространению воспаления.
При обнаружении нехарактерных ощущений в области груди следует обратиться за помощью к врачу. В первую очередь нужно записаться на прием к такому специалисту как:
Он должен выслушать жалобы, касающиеся состояния здоровья, провести осмотр и пальпацию молочной железы. Затем врач выпишет направление на анализы. Как только будут готовы результаты, врач, внимательно изучив их, примет решение о дальнейшей тактике лечения.
Лактационный мастит сопровождается неприятными симптомами, многие из которых могут указывать и на другие заболевания. Чтобы точно определить недуг, врач задаст такие вопросы:
- Как давно стали беспокоить неприятные ощущения в груди?
- Бывают ли случаи застоя молока?
- Имеются ли в организме другие воспалительные процессы?
- Повышается ли температура тела?
- Насколько интенсивна боль при пальпации?
При лактационном мастите используют два вида лечения: консервативное и оперативное. На начальных стадиях недуга чаще всего назначают первый тип терапевтических процедур. Хирургическое же вмешательство показано в крайних случаях, когда консервативные методы не принесли должного результата.
источник

