В нашей клинике вы можете пройти анализ на выявление мутаций в генах BRCA1 и BRCA2 — данная процедура позволяет диагностировать высокую степень риска рака молочной железы .
Боль подмышкой (боли в подмышечной впадине) являются субъективным признаком различных заболеваний, при которых одним из признаков является появление болевого синдрома в подмышечной впадине. Подмышечная область является анатомической зоной, которая располагается между нижним краем большой грудной мышцы, нижним краем широкой мышцы спины и большой круглой мышцы, а также между линией, проведенной между указанными мышцами в месте отхождения их от груди и линией, которая соединяет указанные мышцы на медиальной поверхности плеча. Поверхность подмышечной области покрыта кожей и подкожно-жировой клетчаткой. Характерной особенностью данной зоны является наличие большого числа потовых желез. Кроме того, в подмышечной впадине расположены лимфатические узлы, поверхностные и глубокие.
Боли подмышкой являются признаком различных заболеваний, причем различных систем организма. Это:
- Боли, возникающие вследствие травмы груди и подмышечной области.
- Боли, возникающие при заболеваниях молочных желез.
- Боли, связанные с патологией лимфатических узлов и сосудов.
- Боли, вызванные воспалительными процессами в потовых и сальных железах (гидраденит, нагноившееся атерома и др.).
- Боли, которые могут быть связаны с инфекционно-воспалительными процессами кожи (стрептодермии, стафилодермии).
- Боли, вызванные патологией нервной системы, а также сердечно-сосудистой системы человека.
Кроме того, не исключается, что боли подмышкой могут быть вызваны аллергическими реакциями кожи, а также быть связаны с проведенными ранее оперативными вмешательствами на молочных железах.
Боли в подмышечной зоне могут быть острыми и хроническими, одно- и двухсторонними. Характер болей также может быть различным. Боли подмышкой могут быть циклическими и ациклическими. Циклические боли подмышкой у женщин указывают на тут или иную патологию со стороны молочных желез. При этом весьма часто боли в подмышечной впадине сочетаются с болями в самих молочных железах. Наряду с болевым синдромом определяются и иные признаки, указывающие на патологию со стороны молочных желез: наличие уплотнений в груди, узлов в молочной железе, выделений из сосков, а также диффузных изменений и изменениям со стороны кожного покрова.
В то же время, боли подмышкой могут быть единственным признаком, особенно в случаях опухолевого процесса в молочной желез. Механизм таких болей связан с поражением лимфатических узлов.
В случаях появления болей подмышкой у женщин, требуется провести дифференциальную диагностику с целью исключения иной патологии, не связанной с заболеваниями молочных желез. В большинстве случаев это возможно сделать уже во время очного осмотра. Диагностика подкожных новообразований, гнойничковых заболеваний кожи, аллергических процессов – сложностей не вызывает. Наличие рубцовых деформаций близлежащих отделов и оперативные вмешательства в анамнезе, скорее говорят о том, что причиной болей является пересечение нервно-сосудистых путей во время ранее проведенных операциях. В этих ситуациях часто наблюдается онемение кожи, а также повышенная ее чувствительность.
Затруднения могут быть вызваны в случаях заболеваний сердца и сосудов. В данной ситуации на помощь приходят методы инструментальной диагностики: ЭКГ, УЗИ сердца, УЗИ молочных желез, рентгеновские методы исследования.
В случае появления болей в подмышечной впадине у женщин и при отсутствии внешних изменений кожи, а также нормальных показателях в работе сердца рекомендуется начать обследование с визита к врачу-маммологу, который и определит план дальнейшего изучения причины болей.
источник
Существует ряд причин, почему болит подмышка. Неприятные ощущения могут возникать из-за травм, новообразований в груди, патологий лимфатических узлов, сердечно-сосудистой системы, воспалительных заболеваний и по другим причинам. Рассмотрим их подробнее.
Травматическая боль в подмышке у женщин и мужчин возникает при растяжении мышц и связок плечевого сустава. Подмышка болит в результате удара, подъема тяжестей, сна в неудобной позе и т.д. После травмы боль не резкая, но постоянная, ограничивающая подвижность.
Причина, почему болит подмышка после операций на молочной железе, заключается в том, что подобные манипуляции приводят к повреждению нервной ткани в области груди, а это, с одной стороны, снижает чувствительность, а с другой – вызывает отраженные боли в подмышечной зоне. После операции подмышка болит довольно долго, болевые импульсы поначалу острые, но вскоре снижаются, уступая место зуду и онемению кожи. В первое время назначаются обезболивающие, но постепенно неприятные ощущения проходят.
У некоторых женщин за несколько суток до менструации формируются уплотнения в верхних или наружных долях молочных желез, при этом боль из области груди отдает в подмышку. Иногда неприятные ощущения возникают с одной стороны, иногда — с двух. Это явление называется масталгия.
Подмышка болит по-разному – у одних она ноет, у других ощущения столь резкие, что трудно шевелить руками. Как правило, симптом сопровождает весь репродуктивный период и может нарастать с возрастом. С началом менопаузы боль в подмышках у женщин проходит, но если дама принимает гормональные лекарственные препараты, дискомфорт может ощущаться и после завершения менструаций.
Рак груди может долгое время протекать бессимптомно и диагностируется, как правило, до того, как пациентку начинает что-либо беспокоить – обычно во время плановой маммографии. Но в некоторых случаях боль в подмышках у женщин указывает на онкологию, особенно если она сочетается с уплотнениями, размер которых не меняется на протяжении менструального цикла.
Вероятность рака груди выше у дам, которые никогда не рожали или впервые родили после 30 лет, при курении и употреблении алкоголя. Кроме этого, к факторам риска относятся семейный анамнез, ранние менструации, поздняя менопауза, травмы молочной железы, сахарный диабет, ожирение, гипертоническая болезнь, 10-летний стаж употребления оральных контрацептивов и т.д.
Если болят подмышки у мужчины или женщины, и неприятные ощущения больше напоминают зуд, причина кроется в аллергическом раздражении кожи, которое может возникнуть в результате депиляции, неправильно подобранного дезодоранта, повышенного потоотделения, бритья, загрязнения кожи и так далее.
Внешне это неприятное явление выглядит как отек с покраснением и мелкой сыпью. Если расчесать это место, то может развиться инфекция в сальных железах или волосяных луковицах, о чем будет рассказано ниже. Когда болит подмышка необходимо, прежде всего, устранить аллерген и назначить антигистаминные средства.
Патологии лимфатических узлов в области подмышки подразделяются на две группы – лимфаденопатии и лимафдениты.
Лимфаденопатия – это увеличение лимфатических узлов, что само по себе является не заболеванием, а симптомом недуга. Лимфоузлы болят подмышками при туберкулезе, лимфоме, меланоме, бруцеллезе, краснухе, неспецифических инфекционных поражениях, раке молочной железы и других новообразованиях, а также при наличии в груди силиконовых имплантатов. При лимфаденопатии не только болят лимфоузлы подмышками, но и снижается вес, возникает ночная потливость, повышается температура, увеличивается печень или селезенка.
Лимфаденит представляет собой инфекционное поражение лимфатического узла. При этом он поначалу увеличивается и не теряет подвижности. Но по мере развития воспаления кожные покровы становятся красными и горячими, а лимфоузел – плотным. Пациента охватывает лихорадка, озноб, появляется головная боль, потливость и общее недомогание, и, конечно, болят лимфоузлы подмышками. По созревании гнойника его содержимое прорывается наружу, после чего симптомы заболевания проходят.
В подмышечной впадине нередко развивается гнойное воспаление потовых желез, называемое гидраденитом. Оно поражает взрослых людей, так как в детском возрасте потовые железы в этой зоне еще не активны. Все начинается с зуда и отека, постепенно начинает болеть подмышка и образовывается гнойник. Болезнь сопровождает общая интоксикация, слабость и утомляемость, температура и головные боли.
Другое заболевание – атерома – представляет собой кисту сальной железы, которая возникает из-за закупорки протоков. Подмышка болит уже при нагноении атеромы, к этому моменту ткани отекают, повышается температура. Гной может прорваться наружу самостоятельно, либо атерома обрастает соединительной тканью и превращается в безболезненную шаровидную опухоль, которая в редких случаях может переродиться в злокачественную.
Фурункул – гнойное воспаление волосяного мешочка и окружающей его соединительной ткани. Локализуясь в области подмышки, фурункул начинается с единичных элементов сыпи, покраснения и образования гнойной точки в центре, которую еще называют стержнем фурункула. Заболевание, приводящее к тому, что болит подмышка, возникает из-за загрязнения, микротравм кожи, нарушения обмена веществ, снижения иммунитета.
Еще одно воспалительное заболевание – пиодермия. Причина, почему болит подмышка, заключается в гнойном поражении кожи из-за внедрения стафилококков или стрептококков. Это происходит при микротравмах, загрязнении кожи, переохлаждении или перегревании, патологии обмена веществ и т.д. Место воспаления обычно зудит, но температура тела остается нормальной.
Когда болят подмышки у мужчины или женщины, это может быть вызвано двумя патологиями – ишемической болезнью сердца и инфарктом миокарда.
При ИБС и инфаркте подмышка болит с левой стороны, но основные боли обычно ощущаются за грудиной. Для ишемии помимо того, что болят подмышки у мужчины или женщины, характерны слабость, одышка, вынужденное сидячее положение, отеки нижних конечностей. При инфаркте миокарда присоединяются такие симптомы как одышка, тяжесть в груди, резкая бледность, головокружение и потеря сознания. И если признаки ИБС проходят после приема нитроглицерина, то в случае инфаркта это средство уже не помогает.
Какой бы ни была причина, почему болит подмышка, это всегда повод обратиться к специалисту – дерматологу, аллергологу, хирургу, кардиологу, онкологу, терапевту. Представленные нами сведения помогут вам разобраться в причине боли, но подтвердить диагноз и назначить лечение должен врач.
Видео с YouTube по теме статьи:
источник
Боль в молочной железе — распространенное явление среди женщин всех возрастов. Причины неприятных ощущений в груди могут быть самыми разными. Почему же болит грудь? И всегда ли это говорит о серьезных заболеваниях?
Так получилось, что многие женщины рано или поздно сталкивается с неприятными ощущениями или даже болью в груди. Сразу стоит отметить, что впадать в панику из-за проявления боли не стоит, но и оставлять проблему без решения нельзя. Чтобы вы были спокойны за состояние своего здоровья и знали, в каких случаях нужно, не откладывая, нанести визит маммологу, — нужно знать, каких видов бывает боль в груди и о чем она может говорить.
Болезненные ощущения в молочных железах называются масталгией, или же мастодинией. Она бывает двух видов: циклическая и нециклическая.
Циклическая масталгия знакома многим женщинам: это неприятные ощущения при прикосновениях к груди во время предменструального синдрома и в первые дни самой менструации. Это даже не совсем можно назвать болью: грудь просто становится гораздо чувствительнее и словно тяжелее; у некоторых женщин возникает небольшое чувство жжения. Но с приходом месячных эти ощущения проходят бесследно, не доставляя женщинам особого дискомфорта.
Грудь женщины меняется всю ее жизнь. Количество вырабатываемых в организме женщины гормонов может быть разным в разные менструальные циклы, но в целом тенденция сохраняется: примерно за 5 (возможно больше или меньше) дней до менструации молочные железы накапливают очень много секрета, а также — эпителиальных клеток. Это приводит к отечности груди, из-за чего к ней бывает больно прикасаться; грудь может незначительно увеличиться в объеме и быть плотной на ощупь. Характерно, что циклическая масталгия проявляется в обоих молочных железах одновременно, и так же проходит.
Правда, в некоторых случаях такая боль в груди бывает патологически сильной. Если у большинства женщин эти ощущения не вызывают большого дискомфорта и никак не мешают, то у некоторых дам боль настолько сильна, что они не могут в эти дни вести свой привычный образ жизни. Слишком сильная боль в груди свидетельствует о том, что в организме что-то идет не так, и женщине нужно обратиться к врачу. В зависимости от ситуации и поставленного диагноза, вам, возможно, понадобится пройти лечение.
Нециклическая масталгия, вопреки распространенному мнению, совсем не связана с менструальным циклом: она обычно сигнализирует о начале каких-то воспалительных процессов в организме.
Если у женщины наступает беременность, то в груди изменения происходят практически сразу. Гормональный фон изменяется и подстраивается под вынашивание плода. Количество женских половых гормонов (эстрогена и хорионического гонадотропина) растет, и под их действием грудь набухает и готовится к вскармливанию ребенка. Практически с первых дней беременности молочные железы становятся очень чувствительными, могут появиться болезненные ощущения.
В конце беременности у женщины появляется молозиво. Обычно такие изменения в груди вместе с задержкой месячных являются первым сигналом о том, что женщина беременна. Характер болевых ощущений также может быть разным: это как несильное жжение в железах и пощипывание в сосках, так и сильное напряжение молочных желез и тупая боль, иногда отдающая в зону лопаток, поясницы или рук. Такая боль в груди обычно исчезает к окончанию первого тримества беременности (примерно 10-12 недель).
Новые ощущения в груди могут появиться на двадцатой неделе беременности и немного позже, когда организм начинает усиленную подготовку к вскармливанию. В это время грудь женщины сильно увеличивается в размерах, чувствуется нагрубание и напряжение, покалывание, но особой боли в груди нет.
Неудачные прыжки, падения и любые удары могут вызвать внутренние кровоподтеки в области молочной железы. Боль может не проходить несколько недель, при этом страдают не только поверхностные ткани, но и более глубокие слои железы.
Если вы ушибли грудь, необходимо внимательно следить за спадением отека и восстановлением. Иногда сильные ушибы могут спровоцировать рак молочной железы в будущем.
Пластическая операция на молочной железе не проходит безболезненно. После маммопластики всегда происходит отек оперируемых тканей. Спадает он постепенно в течение месяца. После пластики груди вы можете заметить появление синяков на месте операции: это совершенно нормальное явление. После периода заживления и правильного ухода за грудью, боль и неудобство полностью исчезают.
Совершенно разные причины неприятных ощущений могут иметь одни и те же симптомы: острая, часто — стреляющая боль в подмышечных впадинах. Возле молочных желез расположены лимфатические узлы, которые всегда «реагируют» на любые воспаления. Часто при любой простуде и вирусной инфекции лимфоузлы увеличиваются.
Нередко неприятные ощущения в лимфатических узлах можно принять за боль в груди. На самом же деле воспаленная лимфа часто становится причиной неудобств и болезненного ощущения в молочных железах, при этом, ни с каким-либо опасным заболеванием это не связано.
Однако очень важно следить за подобными симптомами, чтобы не упустить серьезную патологию. В некоторых случаях увеличенные и болезненные лимфатические узелки в подмышках свидетельствуют о бактериальной инфекции в молочной железе, или еще более грозном заболевании — онкологии.
Часто подобные ощущения являются следствием механических травм. Например, если вы привыкли носить бюстгальтер с косточками. Если размер подобран неверно, твердые части такого лифчика могут врезаться в нежную кожу под грудью. При этом молочные железы под действием гравитации создают дополнительную нагрузку и давление на косточки лифчика.
Бюстгальтеры с эффектом push-up, а также — различные поддерживающие лифчики с плотной текстурой нежелательны для ношения каждый день. Кроме того, размер подобного белья должен быть подобран правильно, так как чрезмерное сдавление груди вредно для вашего здоровья.
Если же женщина начинает чувствовать сильную боль, особенно, если она проявляется только в одной, а не обеих молочных железах, — нужно обязательно проконсультироваться с врачом. Эти симптомы могут свидетельствовать о наличии патологических процессов, не связанных с вынашиванием ребенка.
Какие признаки говорят о том, что женщине нужно срочно обратиться к гинекологу?
- Боль только в одной груди, особенно – в конкретном ее участке.
- Болезненные ощущения в молочных железах, не связанные с месячными.
- Сильное жжение, давление в груди.
- Боль в груди со временем не проходит, а только усиливается.
- Кроме болей в молочных железах, отмечается повышенная температура, изменение формы груди, покраснение молочных желез, признак осложнения — из сосков выделяется мутная жидкость, похожая на молоко, иногда — с примесями крови (жидкость без примесей крови – нормальное явление только в последние месяцы беременности).
- Боль проявляется ежедневно в течение 10 дней или двух недель.
- Из-за болезненных ощущений в груди становится невозможно вести привычный образ жизни, носить обычную одежду.
- Вместе с болью в молочных железах появились бессонница, и неприятные ощущения в поясничной части.
О каких болезнях может говорить боль в груди?
Одно из самых частых заболеваний молочных желез носит название — мастопатия. Оно характеризируется нарушением баланса эпителиальной и соединительной тканей, из-за чего в груди появляются фиброзно-кистозные разрастания. Боль в таком случае не носит циклический характер; у женщин отмечается чувство давления в груди, иногда – жжения и распирания. К этим симптомам могут прибавиться еще боли в животе, головокружение, тошнота и снижение (отсутствие) аппетита.
Мастопатия может возникнуть из-за неусточивого (сбитого) гормонального фона женщины. А на гормоны, в свою очередь, влияет стресс, невроз, аборт, болезни печени и щитовидной железы, некоторые лекарства (уколы), нерегулярная половая жизнь, сопутствующие болезни женской половой системы, а также прекращение грудного вскармливания при сильной лактации. Стоит отметить, что мастопатия – не внезапный недуг, он формируется на протяжении месяцев, а то и лет. Поэтому не стоит бояться, что внезапный стресс, случившийся лишь раз, при полном здоровье организма вызовет мастопатию.
В молочных железах из-за нарушения здоровых физиологических процессов начинают разрастаться очаги тканей эпителия; по мере своего увеличения они начинают сдавливать протоки, нервные окончания (из-за чего нарушается отток секреции в протоках), и, как следствие, деформируют сами молочные железы.
Статистика гласит, что в наше время мастопатией болеют в основном женщины в возрасте от 30-ти до 50-ти лет. Она считается самой распространенной доброкачественной болезнью женской груди. Важно, что появившись однажды, мастопатия не исчезает навсегда; это патологический процесс, при котором требуется регулярное посещения врача и часто – постоянное лечение.
Боль в левой или правой груди в начале лактации может говорить о таком явлении, как лактостаз. Причина этого заболевания — застой молока в молочных железах, который может вызвать воспаление. Вот основные симптомы лактостаза:
- переполненная молоком, «тугая» грудь — очень сложно сцедить молоко;
- грудь немного деформирована из-за того, что одна или несколько «долек» заполнены молоком;
- острые, стреляющие боли в области застоя;
- по бокам молочной железы около подмышечной области можно нащупать твердые комочки и уплотнения;
- тошнота и лихорадка, чаще всего — без температуры.
При лактостазе может болеть только определенный участок одной молочной железы, а может – не только грудь, но и спина в зоне лопаток, рука, подмышки (если боль отдает в сторону). Очень часто такие заболевания встречаются у женщин в период лактации. В таких случаях визит к врачу откладывать противопоказано, иначе можно навредить не только себе, но и новорожденному малышу.
Профилактика лактостаза проста: необходимо регулярно сцеживать переполненную грудь, аккуратно массировать молочные железы в направлении от подмышек с соскам. Обязательно купите молокоотсос, чтобы контролировать приток молока. Нельзя с силой давить на грудь при сцеживании во избежание ее травмирования: вам поможет только легкий массаж.
Многие ошибочно считают, что мастит появляется от застоя молока. На самом же деле причиной этой болезни являются болезнетворные бактерии, часто — стафиллококки и стрептококки, проникающие внутрь молочной железы через микротрещины на сосках, которые появляются как раз во время кормления новорожденного.
- тошнота, голвокружение;
- потеря аппетита;
- холодный пот, лихорадка;
- подъем температуры до 39-40 градусов;
- очень сильная боль в груди — чаще всего, в каком либо участке. Это может быть околососковая область, может быть под соском, или в по сторонам молочной железы;
- покраснение молочной железы и ее отек.
Если не лечить мастит, то воспаление в молочной железы переходит в некроз.
Чрезвычайно важно при подозрении на мастит перестать кормить ребенка собственным молоком, так как оно в этом случае уже заражено патогенными микроорганизмами, и немедленно пойти на прием к врачу.
Существуют также различные инфекционные и воспалительные заболевания молочных желез. Они сопровождаются не только болью и дискомфортом в груди, но и повышением температуры, плохим самочувствием и прочими симптомами. Боль в этих случаях может быть совершенно разной – резкой и стреляющей или наоборот, тупой и ноющей.
Доброкачественные уплотнения в молочных железах, которые имеют свойство разрастаться. Если вы заметили подобные уплотнения, то необходимо пройти исследование у маммолога, чтобы исключить онкологические заболевания молочных желез.
Ода из самых опасных, быстрорастущих злокачественных форм рака. Саркома — это опухоль, которая может расти в любых типах тканей, в том числе — мышечной и костной. Особенностями саркомы является ее стремительный рост, а также — выдающася опухоль, постепенно увеличивающаяся в размерах.
Самостоятельно диагноз рака молочной железы поставить очень сложно, но на начальном этапе вас должны насторожить следующие симптомы:
- увеличение лимфатических узлов в подмышечной области и их болезненность;
- болезненные ощущения в молочных железах;
- белесоватые выделения из груди;
- уплотнение в молочной железе;
- рост уплотнений (со временем) и прогрессирующая деформация молочной железы.
Саркома молочной железы лечится только хирургическим путем с помощью удаления самой опухоли и близоежащих тканей. При саркоме 3-й и 4-й степени необходиа химиотерапия до операции и после нее.
Почувствовав болезненные ощущения в груди, женщина начинает сильно волноваться и обычно первое, о чем она думает, — рак молочной железы. Это онкологическое заболевание являет собой злокачественную опухоль (на первый стадиях заболевания опухоли еще можно избежать), состоящую из большого скопления атипичных клеток.
Очень часто заболевание долгое время протекает совершенно бессимптомно, из-за чего становится еще опаснее. Чаще всего женщинам намекают на онкологию образование «апельсиновой корки» на конкретном участке груди, шелушение кожи груди и соска, изменение внешнего вида груди и формы молочной железы, выделения из соска с примесью крови, ямки (втягивания) в груди. Если вдруг боль возникает в какой-то одной груди и она никак не связана с менструацией или возможной беременностью – срочно обратитесь к гинекологу или маммологу, чтобы вовремя определить недуг и начать лечение.
- Бюстгальтер, не соответствующий размеру груди (слишком малый размер);
- Курс лечения гормональными препаратами, и, как следствие — набухание желез и боль при прикосновении;
- Гормональный сбой или менопауза;
- Некоторые оральные контрацептивы;
- Сопутствующие заболевания, боль от которых может отдавать в грудь – например, опоясывающий лишай, сердечные заболевания, межреберная невралгия, воспаления лимфоузлов, фурункулез, остеохондроз и другие.
Если вы заметили у себя боль в груди, которой не было раньше, и она сопровождается повышенной температурой, изменением формы бюста, тошнотой и другими неприятными симптомами, — не откладывайте визит к врачу.
Чем раньше вы обнаружите причину недуга, тем меньшими будут последствия, и тем быстрее сможете избавиться от болезни.
Если вы не знаете наверняка, к какому врачу идти, посетите гинеколога, который сначала обследует вас сам и при необходимости отправит к другим профильным врачам.
Какие обследования нужно пройти, чтобы определить причину боли в груди (если женщина не беременна):
- Ультразвуковая диагностика органов малого таза (спустя 7 дней от начала месячных)¤
- Обследование гормонального фона женщины;
- Диагностика степени риска развития рака молочной железы;
- Ультразвуковая диагностика (УЗИ) молочной железы (следует проводить после овуляции).
Пару лет назад я обратилась к врачу, почувствовав не очень сильную, но надоедающую боль в области груди. При чем эта боль чувствовалась больше в области лопаток и подмышек, чем в самой груди. Гинеколог во время осмотра обнаружил в молочных железах узлы и я пошла на маммографию. В итоге, мне поставили диагноз – фиброзная мастопатия. В самом начале я лечила не только ее, но и сальпингит и оофорит, так что кроме регулярных УЗИ молочной железы и пункции узлов я прошла еще и курс противовоспалительного лечения. После этого лечение продолжилось гормональными средствами с применением КОК. Что же касается причины развития мастопатии, то гинеколог сказал, что спровоцировать е могли противозачаточные таблетки старого поколения, в которых очень много гормонов.
Мне было 33, когда у меня обнаружили мастопатию. После этого мне нужно постоянно находиться под наблюдением врача, так как за процессом теперь нужно следить регулярно. Каждый год я делала ультразвуковую диагностику молочных желез, а около года назад мне назначили маммографию. На самом деле все это время меня мучили сильные боли в груди, усиливающиеся перед наступлением месячных – поэтому вначале я думала, что боль связана именно с менструацией. Но после маммографии мне поставили диагноз и назначили лечение, после которого мне сразу стало гораздо легче. Сейчас я уже и не помню, что такое боли в груди, все прошло, — только теперь каждые полгода нужно обследоваться у гинеколога.
Сколько себя помню, грудь у меня не болела никогда. Бывало только ощущение дискомфорта и незначительное покалывание перед месячными. Но в прошлом году появилась боль в левой молочной железе: сначала несильная, а затем все возрастающая. Сначала показалось, что это боль в сердце, но после посещения кардиолога выяснилось, что там все в порядке. Тогда меня направили к гинекологу и маммологу – в итоге, после многочисленных обследований и диагностик оказалось, что в левой груди у меня раковая опухоль. Размер ее был 3 см в диаметре, границы нечеткие. Что тут говорить…молочную железу удалили, поскольку она уже была полностью поражена раковыми клетками. Но к счастью, после курсов лучевой и химиотерапии, обследование показало отсутствие новых раковых клеток. Сейчас я еще прохожу лечение, но рак уже побежден!
Я замужем уже больше двух лет, детей пока нет. Абортов также не было. Год назад лечила в стационаре сальпингит и пиосальпинкс (заболевания женских половых органов). Уже по окончанию лечения, спустя месяц, меня стали беспокоить болезненные ощущения в левой груди. Грудь ныла, боль была тупой и часто отдавала в подмышку. Я, конечно же, пошла к врачу, но ни гинеколог, ни маммолог ничего не обнаружили. УЗИ молочной железы тоже ничего страшного не показало, но боль не проходила. Оказалось, что у меня – межреберная невралгия. Назначили курс лечения – принимала Нимесил, Гордиус, Милгаму и Мастодинон. Боль стала гораздо слабее и практически не беспокоит меня (грудь становится напряженной за несколько дней до менструации, но с наступлением месячных это сразу проходит). Теперь, по рекомендации врача, занимаюсь лечебной физкультурой.
источник
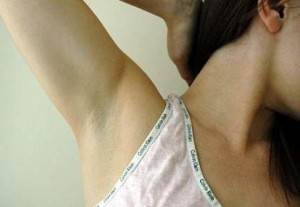
Подмышка или подмышечная область получила свое название от старославянского «под мышцей», анатомически она ограничена плечевым суставом и грудной клеткой. В этой области сосредоточено множество потовых и сальных желез, а также волосяных фолликул. Там же находятся крупнейшие скопления лимфатические тканей – лимфатические подмышечные узлы.
Если болит под мышкой, чаще всего, причиной недомогания становится закупорка выводных протоков желез, воспаление волосяных фолликул, лимфоузлов или патология органов грудной клетки.
Болеть подмышечной области справа и слева может по самым разным причинам и характер боли, соответственно, может тоже быть разным: острые или тупые боли, постоянные или периодические, сильные, тянущие, режущие, возникающие в покое или при движениях рукой, сопровождающиеся зудом или покраснением кожи.
Все эти характеристики помогают заподозрить причину патологии и установить диагноз.
Иногда боль в подмышках может возникнуть и без патологии:
- масталгия – это состояние характерно только для женщин репродуктивного возраста. Боли в подмышечной области возникают из-за гормональных изменений в организме, они являются вторичными и появляются из-за уплотнений в молочных железах. Неприятные ощущения дают о себе знать за несколько дней до менструации и исчезают во время или после критических дней. Интенсивность болевых ощущений может колебаться от легкого дискомфорта до резкой боли при любом движении. Вылечить такие боли достаточно сложно, так как их основная причина – гормональный дисбаланс;
- послеоперационные боли – боли в подмышечной области после операций на грудной клетке могут беспокоить еще в течение 1-4 месяцев, в зависимости от сложности оперативного вмешательства. Чаще всего такие боли возникают у женщин, перенесших мастэктамию или резекцию части молочной железы. При этом повреждаются нервные окончания, иннервирующие подмышечную область и на их восстановление необходимо от нескольких недель до 2-4 месяцев, во время которых и беспокоят боли.
Самые частые причины боли в подмышечной впадине – это патологии непосредственно этой области.
- Травмы подмышечной области – достаточно резко поднять руку, неудачно наклониться или поднять что-то тяжелое и можно растянуть мышцы или связки плечевого сустава и груди. А удар по плечу или падение на руку может вызвать не только гематому мягких тканей, но и сильное растяжение мышц или связок. Боли в этом случае неинтенсивные, тянущие, постоянные, усиливающиеся при движении, особенно при отведении руки или попытках поднять что-то тяжелое.
- Аллергия – аллергические реакции могут возникнуть на вещества, содержащиеся в антиперспиранте или любом другом косметическом средстве, используемом для обработки кожи подмышек. При аллергии кожа краснеет, отекает, появляется зуд и шелушение, могут увеличиться лимфатические узлы и возникнуть общие аллергические реакции – заложенность носа, кашель или высыпания на лице и теле.
- Лимфаденит – еще одна из самых распространенных причин боли в подмышечной области. Воспаление лимфатических узлов может быть неспецифическим: вызывается любыми болезнетворными микроорганизмами или специфическим: туберкулезным, сифилитическим. Обычно болит под мышкой из-за острого воспалительного неспецифического процесса в лимфоузлах. У больного поднимается температура тела, возникает озноб, слабость, головная боль и другие симптомы недомогания. Затем появляется припухлость и болезненность в подмышечной области, где легко можно прощупать плотные, болезненные лимфоузлы. Если лимфаденит не лечить, воспалительный процесс может локализоваться, вокруг образуется плотная капсула из соединительной ткани, а внутри – лимфоузел будет постепенно расплавляться. Такое течение болезни характерно для специфического туберкулезного или сифилитического воспаления. При заражении стафилококками, стрептококками или другими патогенными микробами, инфекция чаще распространяется по всему телу, вызывая общую интоксикация организма и поражение соседних лимфатических узлов и органов.
- Гидраденит или сучье вымя – инфекционное заболевание, в большинстве случаев вызываемое стафилококком. Развивается воспаление из-за повреждения кожных покровов, несоблюдения правил личной гигиены и резкого снижения иммунитета. Стафилококки, кишечная палочка, стрептококки и другие микроорганизмы, находящиеся на коже человека, проникают в потовые железы и вызывают их воспаление. При этом закупориваются выводные протоки желез, их содержимое скапливается внутри и под кожей развивается воспалительный процесс. В начале заболевания появляется зуд и жжение в подмышечных областях, затем кожа краснеет, появляется припухлость, узлы увеличиваются, становясь похожими на вымя собаки. С развитием процесса болезненность усиливается, гнойники увеличиваются в размерах, становятся отечными и горячими на ощупь, мешают отводить руку или вообще двигать ей. Ухудшается и общее состояние больного – повышается температура тела, появляется слабость, головная боль, тошнота и рвота. Если вовремя не начато лечение, гнойник может сам вскрыться, образуя полость, полную гноя или воспаление распространиться на соседние потовые и сальные железы, волосяные фолликулы и подкожно жировую клетчатку.
- Фолликулит – воспаление волосяного фолликула может возникнуть из-за повреждения кожных покровов при депиляции, бритье или травме подмышечной области. Воспаляться могут один или несколько фолликул, вызывая сильное покраснение кожи, отечность и болезненность под мышкой. В устье фолликула образуется полость, заполненная гноем, которая может самостоятельно вскрыться. Одна из разновидностей заболевания – стафилококковый сикоз, который часто встречается у больных, страдающих от эндокринных заболеваний, нарушения обмена веществ или патологии нервной системы. Характерная особенность стафилококкового сикоза – хроническое рецидивирующее течение и большая зона поражения.
- Фурункул – это воспаление волосяного фолликула, сальной железы и окружающей их соединительной ткани. Причиной развития фурункула под мышкой может быть травматическое повреждение кожи, трение одеждой, несоблюдение правил личной гигиены, снижение иммунитета и заболевания эндокринной системы. При попадании бактерий в волосяной фолликул развивается воспалительный процесс, распространяющийся на сальные железы и соединительную ткань. Начавший развиваться фолликул представляет собой небольшое, болезненное уплотнение в подмышечной области. При распространении процесса у больного проявляются признаки интоксикации – повышение температуры тела, озноб, слабость, головная боль и так далее, а на месте воспалительного инфильтрата может возникнуть карбункул или оно распространиться на соседние волосяные луковицы и у больного разовьется фурункулез.
- Карбункул – воспалительный процесс, затрагивающий более глубоколежащие слои – подкожно-жировую клетчатку. Чаще всего при карбункуле возникает некроз тканей, образуется полость, наполненная гноем. Если в подмышечной области образуется карбункул, состояние больного сильного ухудшается, болезненное образование мешает поднимать и двигать рукой, больной ощущает сильную боль, слабость и озноб.
Кроме вышеперечисленных причин, боль под мышкой может быть связана с заболеваниями органов грудной клетки:
- Мастопатия – боли под мышкой у женщин могут быть вызваны патологией молочных желез. Беременность, кормление грудью, операции становятся причиной изменений в молочных железах и вызывают тянущие и ноющие боли в подмышечной впадине, которые исчезают со временем.
- Заболевания сердечно-сосудистой системы – колющие или тянущие боли подмышкой иногда возникают при ишемической болезни сердца, инфаркте миокарда. Патология сердечно-сосудистой системы сопровождаются одышкой, болью в груди, учащением сердцебиения или затруднением дыхания.
- Заболевания нервной системы – невралгии, невроз или вегетососудистая дистония также могут вызывать боли в подмышечной области.
- Остеохондроз – шейный или грудной остеохондроз может стать причиной сильных болей в подмышечной области. При остеохондрозе из-за дегенеративных процессов в межпозвоночных дисках, позвоночные столбы смещаются, нарушая иннервацию подмышечной области и вызывая сильные боли при повороте головы, наклонах или движении рукой.
- Новообразования – в редких случаях регулярно возникающие или постоянно присутствующие боли в подмышечной области связаны с доброкачественными и злокачественными опухолями мягких тканей. Самостоятельно диагностировать такие новообразования очень сложно, поэтому при появлении тупых, тянущих или ноющих болей, уплотнения в области подмышки и общего ухудшения состояния, нужно срочно обратиться за медицинской помощью.
Если боль под мышкой слева не связана с воспалительными заболеваниями кожи и подкожно жировой клетчатки или лимфаденитом, необходимо исключить заболевания сердечно-сосудистой системы. Болеть под мышкой слева может при ишемической болезни сердца, стенокардии или инфаркте миокарда. Чаще всего такие боли являются отраженными и кроме них больного беспокоят и другие симптомы, позволяющие диагностировать патологию органов сердечно-сосудистой системы. Но иногда слабость и ноющая боль в подмышечной области слева становятся первыми симптомами инфаркта миокарда – смертельно опасного заболевания.
Справа под мышкой может болеть по всем вышеперечисленным причинам, кроме инфаркта миокарда, за очень редким исключением. Боль в правой подмышке, если нет никаких воспалительных изменений и увеличения лимфатических узлов, чаще всего возникает из-за остеохондроза шейного отдела или невралгии. Для этих заболеваний характерно резкое усиление боли при движении, а также уменьшение объема движений – шевелить рукой становится все труднее и больной инстинктивно старается ею не двигать.
Если болит под мышкой, прежде чем начинать лечение, нужно определить причину патологии. Своевременное обращение к врачу поможет не только избежать осложнений, но и упростить процесс лечения.
А до обращения к врачу нужно:
- внимательно осмотреть подмышечную область – воспалительные изменения, покраснение или отек легко заметить даже при самом поверхностном осмотре;
- провести пальпацию пораженной области – при лимфадените в подмышечной впадине можно нащупать плотные, болезненные увеличенные лимфоузлы с одной или, чаще, двух сторон. А вот если нащупывается плотное, безболезненное и не смещающее образование под мышкой, необходимо как можно скорее провести обследование и исключить новообразования, туберкулез или сифилис;
- тщательно соблюдать гигиену подмышечной области – если на коже подмышечной впадины появилось раздражение, покраснение или гнойник, нужно не реже 3-4 раз в день обрабатывать подмышки теплой водой с мылом, слабым раствором марганцовки, перекисью водорода или другими антисептическими средствами;
- исключить раздражающие и травмирующие факторы – чем бы не была вызвана боль под мышкой, нужно постараться как можно меньше травмировать эту область: не пользоваться роликовыми антиперсперантами, не проводить эпиляцию и не брить подмышечную впадину. Также нужно избегать облегающей эту область одежды, грубых, раздражающих кожу тканей и стараться меньше двигать рукой.
Если боль в подмышечной области не проходит, нужно срочно обращаться за медицинской помощью:
- посетить терапевта и исключить лимфаденит, мастопатию или остеохондроз. Обычно для этого бывает достаточно осмотра и консультации врача. Также такое обследование очень важно для обследования сердечно-сосудистой системы, патологии нервной системы и эндокринных органов;
- сдать анализы крови и провести дифференциальный диагноз на сифилис, туберкулез и некоторые другие заболевания, проверить уровень гормонов в крови;
- посетить хирурга – при наличие любых образований в подмышечной области необходима консультация хирурга, который сможет определить вида заболевания и назначить соответствующее обследование и лечение – антибиотикотерапию, физиолечение, мази и компрессы или хирургическое вскрытие и удаление образования;
- компьютерная томография, рентген и УЗИ помогают определить почему болит в подмышечной области, если видимых причин для возникновения патологии нет. К сожалению, сегодня рак молочных желез, легких и других внутренних органов встречается очень часто, поэтому не стоит пренебрегать подобными методами обследования.
Если у вас болит в области подмышки справа или слева и вы точно не знаете причину недомогания, ни в коем случае нельзя:
- греть больное место – при гнойном воспалении это может ускорить процесс и стать причиной распространения инфекции по организму и даже вызывать септический шок, также очень опасно греть новообразования;
- использовать любые мази, компрессы или растирания – это может не только сильно ухудшить состояние, но и стать причиной вторичного инфицирования;
- массировать пораженную область или растирать ее;
- принимать антибиотики или болеутоляющие – прием антибактериальных препаратов может сильно изменить клиническую картину болезни и затруднить постановку правильного диагноза, а из-за обезболивающих или снотворных препаратов есть риск «проспать» инфаркт миокарда, приступ стенокардии или «прорыв» фурункула.
При любой болезненности в подмышечной области нужно обращаться за медицинской помощью, это поможет избежать развития осложнений и даже может спасти вашу жизнь!
источник
Любая боль непонятного происхождения вызывает у человека тревогу. Если она возникает в области подмышек, то первое, что приходит на ум и заставляет срочно бежать на проверку к врачу, – это подозрение на онкологию. Однако болевые ощущения в подмышечной впадине могут возникать и по многим другим причинам, не всегда столь опасным. Выяснить, почему болит именно в этой области, помогают всевозможные методы современной инструментальной и лабораторной диагностики. Чем раньше человек обратится к врачу, тем больше шансов избавиться от патологий.
Содержание:
- Общие сведения. Возможный характер болей
- По каким причинам болит подмышечная впадина
- Почему болит в подмышечной ямке при патологиях в лимфоузлах
- Лимфаденопатия
- Лимфаденит
- Воспалительные заболевания кожи, желез и фолликулов
- Гидраденит
- Атерома
- Фурункулез
- Пиодермия
- Проявления аллергии
- Сердечно-сосудистые заболевания
- Причины подмышечных болей, характерные для женщин
- Масталгия
- Заболевания молочных желез
- Послеоперационная боль
- Что делать, если болит область подмышечных впадин
- Что может навредить
Рост волос в подмышечной ямке – это признак, присущий как мужчинам, так и женщинам. Предполагается, что волосы смягчают трение, возникающее при движении рук. В области подмышек располагается множество волосяных фолликулов, а также сальных и потовых желез. Требуется особенно тщательный уход за этой частью тела, чтобы не допустить размножения попадающих на кожу бактерий.
Здесь располагаются также лимфатические узлы – скопления иммунных клеток, защищающих организм от вредоносных микроорганизмов. Любой воспалительный процесс связан со стремительным увеличением числа микробов. При этом лимфоузлы опухают и начинают болеть.
Подмышки расположены в непосредственной близости от грудных желез, а также некоторых внутренних органов. Здесь же проходят крупные кровеносные сосуды. Причинами того, что в этой области что-то болит, могут стать не только патологические процессы, но и состояния организма, имеющие физиологическую природу.
Подмышки только с одной стороны могут болеть или с обеих одновременно. Если болит только слева, то при отсутствии травм, опухолей и воспаления кожи предполагают, что неприятные ощущения связаны с заболеваниями сердца. А если начинает болеть в правой подмышечной впадине, это нередко бывает признаком остеохондроза.
Болезненные ощущения бывают слабыми или сильными. Они могут быть постоянными или возникают, например, при движении рук. По характеру боль бывает тянущей, режущей, ноющей, острой или тупой. Зачастую появляются сопутствующие симптомы, такие как зуд, покраснение кожи в области подмышки, появление на ней высыпаний.
Существуют причины, по которым подмышки болят у людей независимо от их пола и возраста. К ним относятся:
- механическое раздражение кожи (натирание грубой одеждой или трение между кожей подмышек и рук);
- патологии в лимфатических узлах;
- воспаление сальных или потовых желез;
- травмы и операции в областях тела, прилегающих к подмышечным впадинам;
- появление злокачественных новообразований;
- аллергическая реакция;
- невралгия;
- остеохондроз;
- сердечно-сосудистые заболевания.
Появление болей в подмышечных впадинах у женщин бывает, помимо всего прочего, связано с гормональными изменениями, происходящими в ходе менструального цикла. Существуют и другие причины, имеющие отношение к состоянию молочных желез, в том числе возрастным изменениям (например, инволюция).
Существует 2 вида воспалительных патологий, которые могут возникать в лимфоузлах: лимфаденопатия и лимфаденит. Причиной их возникновения является поражение самих узлов или органов, с которыми они имеют связь.
Это не самостоятельное заболевание, а симптом других патологий. Лимфаденопатия возникает вследствие увеличения лимфоузлов, которое свидетельствует о накоплении в организме возбудителей различных инфекций. Ими могут быть туберкулезные палочки, бруцеллы (возбудители бруцеллеза), вирусы краснухи и других опасных болезней.
Является также сопутствующим симптомом доброкачественных и злокачественных заболеваний молочных желез. Причиной его возникновения может быть даже установка некачественного силиконового импланта.
При лимфаденопатии не только происходит болезненное увеличение лимфатических узлов, но наблюдаются и другие симптомы патологий, из-за которых возникает такое состояние. Зачастую человек худеет, у него повышается температура, усиливается потливость, увеличиваются и болят печень и селезенка.
Так называется инфекционный воспалительный процесс, возникающий непосредственно в лимфоузле. Состояние больного постепенно ухудшается. Лимфатические узлы вначале просто увеличиваются, оставаясь мягкими и подвижными. Затем они уплотняются, кожа становится красной и горячей. Человека знобит, у него болит голова. Чувствуется общее недомогание. На месте воспаленного лимфоузла появляется нарыв, который после созревания прорывается. После этого больному становится лучше, боль исчезает. На месте зарубцевавшихся ранок остаются небольшие плотные узелки.
На поверхности кожи постоянно находятся различные микроорганизмы, способные проникать в нее через поры. Активизация грибков и вредоносных бактерий (стафилококков, стрептококков, синегнойных палочек и других) может произойти из-за недостаточного гигиенического ухода за подмышками. Такой уход особенно необходим после того, как человек вспотел на жаре или занимался спортом, физическим трудом.
Причиной попадания бактерий в кожу может быть также ее случайное повреждение. Возникновение воспалительных процессов обычно провоцируется резким ослаблением иммунитета.
Гидраденитом называется гнойное воспаление потовых желез. Такое заболевание, как правило, возникает у взрослых людей. У детей и подростков потовые железы работают не так активно, поэтому предпосылки к развитию гидраденита отсутствуют.
В начале болезни кожа подмышек краснеет, начинает чесаться и болеть. Затем в этой области появляются множественные гнойники, багровый отек и возникает нарастающая боль. Воспаление приводит к образованию гнойника (в народе его называют «сучье вымя»). Он созревает примерно через 15 дней. После того как нарыв прорывается, ранка заживает, остается рубец с втянутой кожей, подмышечная область болеть перестает.
Размножающиеся бактерии выделяют токсины, отравляющие организм человека. Это проявляется такими симптомами, как общая слабость, повышение температуры. Болят голова и мышцы.
Происходит нагноение сальных желез в результате их закупорки и образования в них кист. Как только возникает гнойник, у человека начинает сильно болеть под рукой, появляются признаки интоксикации организма. Гнойник может прорваться самостоятельно, но иногда приходится прибегать к помощи хирурга, чтобы вскрыть нарыв.
Попадание бактерий в область волосяных луковиц (фолликулов) также приводит к образованию очень болезненного нарыва. Сначала на месте воспаления появляется прыщ, имеющий гнойный стержень. Нарыв быстро увеличивается в размерах. Боли бывают ноющими, пульсирующими, сопровождаются повышением температуры и общей слабостью. Из-за отека у человека может болеть плечо, он не способен двигать рукой. Иногда возникает несколько фурункулов. Сливаясь между собой, они образуют так называемые карбункулы.
Зачастую воспаление кожи возникает в результате появления на ней царапин и порезов. Размножению вредных микробов способствует попадание в ранки грязи, резкий перегрев или переохлаждение организма. Кожное воспаление в области подмышек может возникать также при заболеваниях, связанных с нарушением обмена веществ (при сахарном диабете, ожирении, авитаминозе).
Причиной того, что на коже в подмышечной впадине появляется раздражение, она начинает болеть, может быть возникновение аллергической реакции. Она иногда проявляется при использовании некоторых косметических средств (дезодорантов, лосьонов, мыла), а также антисептиков, используемых во время удаления волос. Мелкая красная сыпь сильно чешется. При расчесывании в кожу заносится инфекция, происходит воспаление различных элементов кожного покрова.
При таких заболеваниях болит сердечная мышца. Боль отдает в область подмышек (как правило, она ощущается с левой стороны). При этом так же, как и при невралгических заболеваниях, картина сердечной патологии бывает сглажена, человек не всегда понимает, насколько она опасна. Обычно подмышка болит при ишемической болезни сердца или в результате инфаркта миокарда. Во время приступа мерцательной аритмии также чувствуется болезненная пульсация в подмышечной впадине.
Признаком сердечных заболеваний является бледность лица, появление у больного одышки, головокружения. Обычно человек, страдающий стенокардией, имеет при себе таблетки нитроглицерина, которые снимают острую боль в сердце, отдающую под мышку.
У женщин имеются специфические причины возникновения болезненных ощущений в подмышечной области. Появление такого симптома может быть связано с протеканием в организме естественных процессов, не представляющих угрозы здоровью. С другой стороны, причиной того, что болит у груди, могут быть серьезные заболевания.
Это болезненные ощущения, возникающие в молочных железах в связи с изменением уровня женских половых гормонов, а также пролактина – гормона, влияющего на развитие желез и выработку молока.
Гормональные изменения, происходящие в течение цикла ежемесячно (циклическая масталгия), приводят к набуханию тканей молочных желез, растяжению связок, сдавливанию нервных окончаний. У женщины возникает ощущение, будто в груди образовался синяк. И, конечно же, боль отдается в подмышечной области, распространяясь на нее через общие связки и нервы. Как правило, уже в конце месячных, когда уровень половых гормонов снижается, боль исчезает.
Подобные неприятные ощущения возникают в самом начале беременности, а также у женщин в период менопаузы (нециклическая масталгия). С болезненностью в груди и подмышечной впадине нередко сталкиваются пациентки, которые принимают гормональные препараты (например, при лечении от бесплодия или для устранения симптомов климакса).
Дополнение: Иногда у женщин, имеющих большие отвисающие грудные железы, подмышечные ямки тоже болят из-за натяжения связок (возникает боль по типу масталгии).
Причиной болезненных ощущений, отдающих в подмышечную впадину, могут быть следующие заболевания молочных желез:
- мастит и абсцесс (гнойные воспалительные процессы);
- мастопатия (доброкачественные изменения в состоянии железистой, фиброзной и жировой ткани);
- доброкачественные опухоли;
- рак груди.
При воспалительных и злокачественных заболеваниях грудных желез нередко воспаляются подмышечные лимфоузлы, что является дополнительным фактором, способствующим возникновению болезненности. Причиной болей может быть также сдавливание нервных окончаний, разрастание опухолей в область подмышек.
После проведения операций по удалению кист, доброкачественных и злокачественных новообразований в течение нескольких месяцев у женщины болят не только молочные железы, но и подмышечные впадины. В месте разрезов повреждаются нервы. Кроме боли, ощущается онемение кожи. В первые дни после операции пациентке назначаются обезболивающие препараты. Во время проведения лучевой терапии происходит воздействие на нервные окончания, расположенные в коже, а также ее ожог, что еще больше усиливает болезненность.
При возникновении болезненных ощущений необходимо обратить внимание на внешний вид подмышки, чтобы заметить какие-либо припухлости, покраснение кожи, появление высыпаний. Если обнаруживается, что в подмышечной впадине назревает гнойник, то необходимо обратиться к дерматологу или хирургу. Обычно назначаются антибиотики, средства для антисептической обработки нарыва или противовоспалительные мази.
Если поверхность кожи чистая, а боли достаточно сильные, надо посетить терапевта, который направит к невропатологу или кардиологу, чтобы выяснить, не является ли причиной боли невралгия или сердечные патологии. Учитываются и любые другие сопутствующие симптомы.
Еще до похода к врачу необходимо осмотреть грудь, осторожно произвести пальпацию молочных желез и подмышечной области. При обнаружении подозрительных уплотнений следует немедленно обратиться к врачу-маммологу.
Независимо от того, удалось ли самостоятельно заметить явные изменения в состоянии кожи или другие признаки заболеваний, требуется оградить болезненную область от натирания швами на одежде, раздражения синтетическими тканями. Кроме того, надо отказаться от использования дезодорантов.
Следует тщательно ухаживать за подмышками, особенно когда они болят. Для мытья используется детское мыло и теплая вода. Гнойники обрабатывают раствором марганцовки или перекисью водорода. Любые мази, кремы, народные средства можно применять только по рекомендации врача после проведенного обследования и установления причины боли.
Для выяснения причины, по которой подмышка может болеть, обычно назначается исследование крови для обнаружения возбудителей инфекции, определения состояния гормонального фона, наличия онкомаркеров. Дополнительно назначается рентгеновское обследование, УЗИ, КТ или МРТ.
В зависимости от типа обнаруженной патологии проводится лечение медикаментозными средствами, физиотерапия, хирургическое вскрытие гнойника или удаление опухолей.
Независимо от того, где болит: справа, слева, с обеих сторон, — нельзя, не посоветовавшись с врачом, прикладывать к болезненному участку согревающие компрессы или греть больное место любым другим способом. Если причиной боли является воспалительный процесс, то прогревание приведет к его ускорению. Возможно попадание гноя в кровь и возникновение сепсиса. Прогревание не менее опасно, если имеется опухоль в груди или под мышкой. Оно может стать причиной стремительного увеличения новообразования.
Массирование или растирание больной области, самостоятельное неграмотное лечение способно также нанести большой вред. Не следует принимать без назначения врача обезболивающие и успокаивающие средства. Если область подмышечной впадины перестает болеть, это не означает, что наступило выздоровление. Замаскировав симптом, можно усложнить диагностику и упустить возможность своевременного начала лечения опасного заболевания.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Любые резкие или произведенные с чрезвычайным усилием движения рукой могут приводить к появлению болей в области подмышки. Чаще всего причиной возникновения подобных болевых ощущений служит растяжение мышц и связок плечевого сустава.
Это может происходить в случае, если вы сильно, или очень резко потянулись, например, к поручню в общественном транспорте, при поднятии тяжестей и т.д. Кроме того, к подобным последствиям может приводить даже ночной сон в неудобной позе с запрокинутой рукой.
Болевые ощущения в такой ситуации обычно носят не очень выраженный, но постоянный характер. Боль усиливается при движениях в плечевом суставе, иногда несколько ограничивая свободу движений в нем.
Возникновение боли подмышкой может часто встречаться у женщин, которые перенесли операции на молочной железе. При хирургическом вмешательстве в данной области неизбежно происходит повреждение нервов, окружающих железу. Это приводит к временной потере чувствительности в районе грудной клетки, а также к отраженным болям в подмышке, которые распространяются туда по ходу нервных волокон.
После оперативных вмешательств болезненные ощущения иногда могут беспокоить пациентку довольно длительное время. На протяжении нескольких дней после хирургического воздействия боль обычно имеет острый характер. В таких случаях женщине иногда даже назначаются сильнодействующие обезболивающие препараты. Спустя некоторое время интенсивность боли в области груди и подмышкой уменьшается, но могут возникать зуд и онемение кожи. При нормальном течении постоперационного периода неприятные ощущения вскоре должны исчезнуть.
Кроме того, боль в подмышечной впадине может быть вызвана установленными в операционной ране дренажами.

В таких случаях боль подмышкой является вторичной, отдающей из области груди. Связаны эти болезненные ощущения с тем, что в молочной железе перед менструацией могут формироваться уплотнения. Если это происходит в верхних или наружных долях молочных желез, то боль из области уплотнений может иррадиировать и в подмышку, на одноименной стороне тела. Хотя чаще всего это явление носит двусторонний характер, и обусловлено нарушениями оттока лимфы, причиной которых как раз и является нагрубание молочных желез перед менструацией.
Изредка может наблюдаться увеличение лимфоузлов в подмышечной области, но в большинстве случаев это не приносит пациентке ощутимых неудобств. Такие увеличенные лимфоузлы — как правило, мягкие, единичные и безболезненные.
Боль при масталгии может носить различный характер и интенсивность. Обычно она ноющая и выражена не очень ярко. Лишь в редких случаях болевые ощущения бывают настолько сильны, что у женщины возникают затруднения при совершении движений руками.
Такие симптомы характерны для женщин, находящихся в репродуктивном периоде. Масталгические боли могут нарастать с возрастом, а при наступлении менопаузы постепенно исчезают. Кроме того, масталгия может возникать в связи с нарушениями гормонального обмена. Зачастую боли подмышкой встречаются и у женщин в старшем возрасте, уже после наступления менопаузы. Это обусловлено приемом лекарственных препаратов, содержащих гормоны.
Раковые опухоли молочной железы на ранней стадии обычно протекают бессимптомно, и не вызывают болевых ощущений. Обычно злокачественные новообразования в молочной железе диагностируются еще до появления клинических симптомов. Происходит это либо при плановой маммографии, либо когда женщина сама приходит на осмотр к врачу, обнаружив появление уплотнения в груди.
Факторы риска образования рака молочной железы:
- первые роды после 30 лет;
- отсутствие беременностей и родов в жизни пациентки;
- курение, особенно в том случае, если эта привычка появилась в юном возрасте;
- семейный анамнез, отягощенный по опухолевым заболеваниям у кровных родственников;
- раннее начало менструаций (до 12 лет);
- позднее появление менопаузы (после 55 лет);
- ранее возникший рак женских половых органов;
- травмы молочной железы в анамнезе;
- сахарный диабет;
- ожирение;
- гипертоническая болезнь;
- непрерывное употребление гормональных препаратов с целью лечения или контрацепции на протяжении более 10 лет;
- злоупотребление алкоголем.
В некоторых случаях о возникновении новообразования в области груди могут говорить и болевые ощущения, возникающие подмышкой, или несколько ниже ее. Также может появляться уплотнение в подмышечной ямке, не исчезающее на протяжении менструального цикла.
Кроме того, для опухолевых заболеваний молочной железы характерны следующие симптомы:
- втяжение соска;
- определение опухолевидных образований или уплотнений в ткани одной или обеих молочных желез;
- изменение цвета или структуры кожного покрова груди (лимонная корочка);
- выделения из соска любого характера, не связанные с кормлением грудью или беременностью;
- появление эрозий, корочек, чешуек или изъязвлений в области соска или ареолы;
- беспричинно возникшая деформация, отеки, уменьшение или увеличение размеров молочной железы;
- увеличение надключичных или подмышечных лимфоузлов.
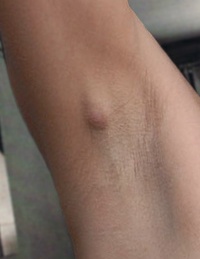
Основным симптомом лимфаденопатии служит увеличение размера лимфатических узлов. Оно может затрагивать только одну область человеческого тела, а может быть и генерализованным. Кроме того, могут наблюдаться дополнительные симптомы:
- потеря веса;
- ночная потливость;
- длительное, но не слишком сильное повышение температуры тела;
- увеличение печени;
- увеличение селезенки;
- часто возникающие инфекции верхних дыхательных путей (тонзиллиты, ангины, фарингиты и т.п.).
Возникновение лимфаденопатии в подмышечных впадинах связано с такими заболеваниями, как:
- туберкулез;
- злокачественные заболевания шеи и головы;
- лимфома;
- краснуха;
- неспецифические инфекционные поражения;
- болезнь кошачьей царапины;
- рак молочной железы;
- наличие силиконовых имплантатов грудных желез;
- меланома;
- бруцеллез.
Воспаление лимфатических узлов, вызванное инфекционными поражениями, носит название лимфаденита. Чаще всего при данном заболевании поражаются подмышечные, а также паховые узлы.
Начало этой патологии связано с увеличением, уплотнением и появлением болезненности соответствующих узлов. Они остаются подвижными, не спаянными с кожей и между собой. Далее, при прогрессировании воспаления, в пораженной подмышечной области формируется монолитный, плотный и очень болезненный комплекс воспаленных лимфоузлов. Кожные покровы над ним становятся неподвижными, красными и горячими. Впоследствии кожа истончается, и приобретает вишневую окраску. Со временем (при созревании гнойника) появляются колебания воспаленной области, а затем гной прорывается наружу. Потом гнойник постепенно очищается, все симптомы заболевания стихают, и наступает выздоровление.
Кроме этого, для лимфаденита характерны также следующие общие признаки:
- лихорадка;
- ознобы;
- головные боли;
- повышенная потливость;
- общее недомогание.
В некоторых случаях попадание инфекции может вызывать хронический лимфаденит. Он проявляется образованием малоболезненных увеличенных лимфатических узлов, которые со временем рубцуются, и постепенно превращаются в твердые узелки.
Подробнее о лимфадените
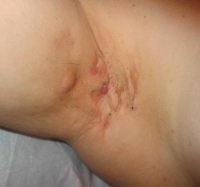
Начало патологического процесса — постепенное. В области воспаления наблюдается ощущение зуда, отечность и нарастающие болевые ощущения. Затем в подмышке формируется весьма болезненная, плотная на ощупь припухлость, имеющая в диаметре от нескольких миллиметров до 2 сантиметров. Постепенно ее размеры увеличиваются, также, как и интенсивность болевых ощущений. Кожа в месте поражения приобретает багрово-красный оттенок. Центр припухлости постепенно размягчается, на нем образуется конусоообразное выпячивание. Впоследствии гнойник вскрывается с выделением гнойного содержимого. Цикл развития отдельного гнойника составляет 10-15 дней. После отхождения гноя на месте воспаления образуется втянутый рубец.
Зачастую в воспалительный процесс вовлекаются и соседние потовые железы. В этом случае в подмышке формируется очень болезненная обширная воспаленная область, кожа над которой становится красной и бугристой. При последовательных поражениях все новых и новых потовых желез заболевание затягивается на месяц и более. Кроме того, оно имеет высокий шанс повторного возникновения.
Кроме болевых ощущений в подмышке, гидраденит также сопровождается следующими симптомами:
- общая интоксикация организма;
- выраженная слабость и утомляемость;
- повышение температуры тела;
- головные боли.
Атерома, или киста сальной железы – это опухолевидное образование, которое возникает в результате закупорки протоков сальных желез.
Признаком возникновения атеромы является поверхностно расположенное плотно-эластичное подвижное образование с четкими контурами. Кожу над этим образованием невозможно собрать в складку. Болевые ощущения в подмышечной впадине развиваются при нагноении атеромы, которая находится в этой области. К болезненности также присоединяется отек, повышение как местной, так и общей температуры, и появление флюктуации этого образования. При нагноениях атерома может самостоятельно прорываться наружу. В этом случае происходит выделение гноя с салообразным содержимым.
Начинаясь с маленького шаровидного образования, киста сальной железы при самостоятельном вскрытии может превратиться в язву. Второй вариант ее развития – это осумковывание плотной соединительной капсулой, и образование твердой шаровидной безболезненной опухоли. В достаточно редких случаях атерома может дать начало злокачественному новообразованию.
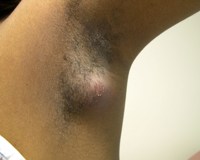
Способствуют возникновению фурункула следующие причины:
- загрязнения и микротравмы кожи (часто – при неосторожном бритье);
- повышение пото- и салоотделения;
- нездоровый рацион питания;
- нарушения обмена веществ;
- падение активности иммунитета и т.п.
Образование фурункула начинается с появления на коже единичных элементов болезненной сыпи на фоне покраснения, с гнойной точкой в центре (так называемым, стержнем фурункула). После отторжения некротизированных тканей и гноя происходит заживление с образованием рубца. Появление множественных фурункулов на разных стадиях развития процесса называется фурункулезом. Сопутствующее гнойно-некротическое воспаление кожи, подкожной жировой клетчатки и сальных желез, расположенных вокруг волосяных мешочков, приводит к образованию карбункула.
Подробнее о фурункулах и фурункулёзе
Пиодермия – это гнойное поражение клеток кожи, которое возникает в результате внедрения в нее гноеродных бактерий. Чаще всего возбудителями пиодермии являются стафилококки и/или стрептококки.
Факторы, предрасполагающие к развитию пиодермии, – это:
- мелкие травмы (уколы, порезы, расчесы);
- загрязнения кожи;
- переохлаждение или перегревание;
- нарушения функций внутренних органов;
- поражения центральной нервной системы;
- патологии обмена веществ;
- высокая индивидуальная чувствительность к возбудителям гноеродных инфекций.
Клинические проявления пиодермии будут зависеть от локализации процесса, его глубины и размеров поражения. Если воспаление захватывает подмышечные впадины, то в них наблюдается покраснение кожи. В центре области воспаления часто заметна желтая точка, которая периодически может давать скудное гнойное отделяемое. Также в месте поражения отмечается болезненность, и иногда небольшой зуд. Общее состояние пациента, как правило, не изменено, сохраняется нормальная температура тела.
У детей пиодермия протекает несколько более выражено. Обусловлено это тем, что ребенок неосознанно расчесывает те места, в которых образуются гнойнички. За счет этого происходит распространение инфекции на другие области тела.
Подробнее о пиодермии
ИБС (ишемическая болезнь сердца) – это патология, которая вызвана нарушениями деятельности сердечной мышцы, обусловленными поражением сосудов, снабжающих ее кислородом.
Болевые ощущения при ИБС чаще наблюдаются за грудиной, и связаны с повышенными физическими нагрузками или стрессовыми ситуациями. В некоторых случаях такие боли отдают в подмышку с левой стороны.
Также характерными симптомами при ишемической болезни сердца служат:
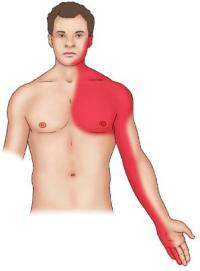
Помимо боли, инфаркт миокарда также проявляется:
- резкой бледностью кожных покровов;
- ощущением сжатия и тяжести в грудной клетке;
- появлением одышки;
- развитием головокружений, и иногда потерей сознания.
Отличие приступов стенокардии при ишемической болезни сердца от болей при инфаркте миокарда состоит в том, что в последнем случае они не проходят даже после приема нитроглицерина.
Боли в подмышке могут быть обусловлены различными причинными факторами, поэтому при их появлении необходимо обращаться к врачам разных специальностей. Понять, к врачу какой специальности нужно обращаться в каждом конкретном случае, можно по сопутствующим боли в подмышке симптомам, так как именно они позволяют предположить патологию, вызвавшую данное неприятное ощущение.
Если боли в подмышке появляются на фоне резких и сильных движений рукой, и возникли они после того, как человек сильно потянулся, поднимал тяжести, спал с запрокинутой рукой в неудобной позе и т.д., то они, вероятнее всего, обусловлены растяжением мышц и связок плечевого сустава. В такой ситуации боли усиливаются или возникают при любых движениях, в которые вовлекается плечевой сустав, причем болевое ощущение ограничивает свободу движений. Если имеется подозрение на то, что боль в подмышке спровоцирована растяжением мышц и связок плечевого сустава, то следует обращаться к травматологу-ортопеду (записаться). Если по каким-либо причинам попасть к травматологу невозможно, то следует обращаться к врачу-хирургу (записаться).
Если боль в подмышке возникает на фоне перенесенной в прошлом операции на молочных железах, плечевом суставе или в областях, близких к подмышечной впадине, то она обусловлена именно этими хирургическими вмешательствами. Постоперационные боли возникают вследствие того, что в ходе хирургического вмешательства повреждаются нервы. Подобные боли обычно проходят через некоторое время после операции, а на их месте остаются зуд и онемение кожи, которые также впоследствии бесследно исчезают. Но в некоторых случаях даже спустя длительное время после операции боли в подмышке могут периодически возникать, и в таких ситуациях необходимо обращаться к врачу-хирургу и неврологу (записаться) одновременно.
Если боли в одной или обеих подмышках появляются периодически у женщин, причем они возникают за несколько дней до менструации, а после начала месячных проходят, то они носят название масталгий, и фактически являются формой предменструального синдрома (ПМС). Боли могут иметь различную интенсивность (слабые, умеренные, сильный настолько, что трудно двигать руками) и характер (тянущие, колющие и т.д.). Соответственно, при возникновении таких болей женщинам следует обращаться к врачу-гинекологу (записаться) или хирургу. Если имеется возможность, желательно также обратиться к врачу-флебологу (записаться) или лимфологу (записаться), которые занимаются диагностикой и лечением нарушений тока лимфы. Но поскольку врачи этих специальностей принимают только в крупных медицинских центрах или частных клиниках, то фактически попасть к ним на прием весьма затруднительно, вследствие чего и рекомендуется обращаться к докторам более широких специальностей – гинекологам и хирургам, которые также могут заниматься терапией застоев лимфы. Если, помимо болей в подмышке, имеются еще и уплотнения в молочной железе, то следует также обратиться за консультацией к маммологу (записаться).
Если женщину беспокоят боли в подмышке или немного ниже, которые присутствуют постоянно, а не появляются и исчезают в соответствии с менструальным циклом, и, возможно, сочетаются с уплотнением в подмышечной впадине, втяжением соска, кожей в виде лимонной корочки на груди, выделениями из сосков, наличием уплотнений или видимых образований в молочных железах, эрозиями, корочками или чешуйками в области соска и/или ареолы, деформацией, отеком или изменением размеров молочной железы, то следует обращаться к врачу-онкологу (записаться), так как подобная симптоматика свидетельствует о злокачественном новообразовании груди.
Если боли в подмышках появляются на фоне использования дезодорантов, содержащих соединения алюминия или цинка, то следует обратиться к врачу-аллергологу (записаться), так как в этом случае наиболее вероятна аллергическая реакция на компоненты косметического средства.
Если боль в подмышке сочетается с появлением видимых, плотных и увеличенных лимфатических узлов, кожа над которыми красная и горячая или через нее виден гной, а также могут иметься озноб, лихорадка, головные боли, потливость и общая слабость, то речь идет о лимфадените, а значит, следует обращаться к врачу-хирургу. При необходимости хирург может направить человека на консультацию к онкологу, если у него появятся подозрения на наличие злокачественного новообразования.
Если боль в подмышке обусловлена фурункулом (болезненное красное выпячивание с белой точкой в центре – гнойным стержнем) или болезненной припухлостью багрово-красного цвета с конусообразным выпячиванием (гидраденитом), то следует обращаться к хирургу, так как лечение гнойно-воспалительных процессов входит в сферу его профессиональной компетенции.
Если боль в подмышке возникла вследствие воспаления плотного, эластичного подвижного образования, имеющего в подмышечной впадине, которое становится красным, отечным, набрякшим и сильно болезненным, хотя ранее было совершенно безболезненное, то следует обращаться к хирургу, так как в подобной ситуации необходимо удалить воспаленную атерому.
Если боль в подмышке сочетается с покраснением и зудом кожи и наличием в середине очага красноты желтой точки, из которой периодически выделяется гной, то следует обращаться к врачу-дерматологу (записаться), так как именно этот специалист занимается диагностикой и лечением пиодермии.
Если человек чувствует, что у него появилась боль за грудиной или в сердце, которая отдает в левую подмышку, часто возникает после стресса ил физической нагрузки, сочетается со слабостью, одышкой, отеками ног и ощущением перебоев в работе сердца, то следует обращаться к врачу-кардиологу (записаться), так как подобная симптоматика свидетельствует об ишемической болезни сердца. Если же боли в сердце, отдающие в левую подмышку – очень сильные, сочетаются с головокружением, головной болью, одышкой, резкой бледностью и не купируются приемом нитроглицерина, то следует срочно вызывать «Скорую помощь» и госпитализироваться в больницу, так как в этом случае речь идет об инфаркте миокарда.
Если боль в подмышке связана с увеличившимися, но не воспаленными лимфатическими узлами, которые стали хорошо заметны в виде выпячиваний под неизменным, нормального цвета кожным покровом, то следует обращаться к врачу-инфекционисту (записаться) или онкологу, так как симптомы лимфаденопатии могут быть обусловлены инфекционными заболеваниями либо злокачественными опухолями. К инфекционисту нужно обращаться, если, помимо болей и увеличенных лимфатических узлов в подмышке, имеется длительная субфебрильная температура (не выше 37,5 o С), сильная потливость по ночам, увеличена печень или селезенка и часто возникают инфекции верхних дыхательных путей (тонзиллиты, фарингиты, трахеиты и т.д.). В остальных случаях лимфаденита нужно обращаться к врачу-онкологу.
Поскольку боли в подмышке могут быть обусловлены различными заболеваниями и состояниями, врач при их наличии назначает разные перечни анализов и обследований, конкретный список которых определяется сопутствующими симптомами, позволяющими заподозрить патологию, спровоцировавшую появление данного неприятного симптома. Ниже мы рассмотрим, какие анализы и обследования может назначить врач при подозрении на различные заболевания, вызывающие боли в подмышке.
Когда боль в подмышке обусловлена растяжением связок и мышц плечевого сустава (боль появилась после резкого и сильного движения рукой, боль усиливается при движениях и ограничивает свободу движения в суставе), врач может назначить следующие анализы и обследования:
- Общий анализ крови;
- УЗИ плечевого сустава (записаться) и окружающих его связок и мышц;
- Магнитно-резонансная томография (записаться);
- Артроскопия плечевого сустава (записаться);
- Рентгенография плечевого сустава (записаться).
На практике чаще всего врач ограничивается общим осмотром области повреждения и назначением анализа крови и УЗИ плечевого сустава, так как эти манипуляции в подавляющем большинстве случаев позволяют диагностировать растяжение связок и мышц. Другие исследования, такие, как магнитно-резонансная томография, артроскопия или рентгеноскопия назначаются только в тех случаях, когда при помощи УЗИ и осмотра не удалось с точностью подтвердить растяжение связок и мышц и имеются подозрения на более серьезную травму плечевого сустава, например, перелом, вывих и т.д.
Когда боли в подмышечной области связаны с перенесенной в прошлом операцией, врач в первую очередь обычно назначает УЗИ плечевого сустава и мягких тканей подмышки, чтобы посмотреть, имеются ли какие-либо рубцы или деформации после хирургического вмешательства. Если же у врача возникают подозрения на более серьезное повреждение плечевого сустава, то назначается артроскопия, рентгенография и магнитно-резонансная томография.
Когда у женщин боли в одной или обеих подмышках появляются за несколько дней до менструации и стихают или полностью проходят после начала месячных, сочетаются с нагрубанием и увеличением молочных желез, болями или уплотнениями в груди, носят различный характер и интенсивность, врач заподазривает масталгию, как форму предменструального синдрома (ПМС), и может назначить следующие анализы и обследования:
- Общий анализ крови;
- Анализ крови на концентрацию тиреотропного гормона (ТТГ), трийодтиронина (Т3) и тироксина (Т4);
- Анализ крови на концентрацию эстрадиола, фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ДГ), тестостерона;
- Анализ крови на концентрацию онкомаркеров (записаться) (раково-эмбриональный антиген (РЭА), бета-2 микроглобулин, НЕ-4, СА-72-4, СА 15-3, СА-125, СА-19-9, тканевой полипептидный антиген (ТПА), тумор-М2-пируваткиназа (ПК-М2));
- УЗИ молочных желез (записаться);
- Маммография (записаться).
На практике врачи часто вовсе не назначают анализов, так как диагноз ПМС выставляют на основании характерных жалоб и симптомов, имеющихся у женщины. Наиболее часто врачи назначают только общий анализ крови и анализ на концентрацию гормонов щитовидной железы (записаться), так как патология этого органа может провоцировать нарушение оттока лимфы и, как следствие, боли в подмышечных впадинах и в молочных железах перед менструациями. Однако если молочные железы нагрубают очень сильно, боли в подмышках также весьма интенсивны, врач обычно назначает маммографию, УЗИ молочных желез и анализ крови на онкомаркеры, чтобы исключить возможные опухолевые процессы в тканях грудей. При этом главными онкомаркерами для рака молочной железы являются СА 15-3 и тканевой полипептидный антиген, а все остальные – вспомогательные. Анализы на концентрацию половых гормонов в крови (эстрадиол, ФСГ, ЛГ, тестостерон) обычно назначаются только в том случае, когда врач и пациентка желают детально обследоваться и попытаться выяснить, связан ли ПМС с гормональным дисбалансом.
Когда женщин беспокоят боли в подмышке или немного ниже, присутствующие постоянно, а не появляющиеся и исчезающие в соответствии с циклом и, возможно, сочетающиеся с уплотнением в подмышечной впадине, втяжением соска, кожей в виде лимонной корочки на груди, выделениями из сосков, наличием уплотнений или видимых образований в молочных железах, эрозиями, корочками или чешуйками в области соска и/или ареолы, деформацией, отеком или изменением размеров молочной железы, врач заподазривает рак молочной железы и назначает следующие анализы и обследования:
- Маммография;
- Магнитно-резонансная или компьютерная томография;
- УЗИ молочных желез;
- Анализ крови на концентрацию онкомаркеров (раково-эмбриональный антиген (РЭА), бета-2 микроглобулин, НЕ-4, СА-72-4, СА 15-3, СА-125, СА-19-9, тканевой полипептидный антиген (ТПА), тумор-М2-пируваткиназа (ПК-М2));
- Биопсия (записаться) тканей подозрительного выявленного новообразования с последующим гистологическим исследованием;
- Цитологическое исследование выделений из соска.
На практике врачи, как правило, назначают маммографию и УЗИ молочных желез при подозрении на рак груди, так как именно эти методы исследования оказываются наиболее информативными, простыми и недорогими, в то же время позволяя выявляться опухоль в подавляющем большинстве случаев. Если имеются выделения из сосков, то их направляют на гистологическое исследование, которое заключается в изучении биологического материала под микроскопом. И если в выделениях из сосков присутствуют опухолевые клетки, то диагноз рака молочной железы считается точным.
Магнитно-резонансная и компьютерная томография менее информативны по сравнению в маммографией, а потому, учитывая дороговизну проведения таких исследований, их назначают крайне редко при подозрении на рак молочных желез.
После того, как по результатам УЗИ молочной железы и маммографии будет выявлено новообразование, врач назначит биопсию, в ходе которой производится забор тканей из области опухоли с целью их дальнейшего изучения под микроскопом. Если врач увидит в забранных тканях опухолевые клетки, то ставится диагноз рака молочной железы и принимается решение о тактике терапии.
Кроме того, после выявления опухоли по результатам УЗИ и маммографии, врач может назначить анализы на онкомаркеры. Это делается для того, чтобы знать уровень этих веществ в крови до начала лечения и затем, в процессе терапии, периодически повторно определять концентрацию онкомаркеров с целью оценки эффективности проводимого лечения.
Когда боль в подмышках появляется на фоне применения дезодорантов, что свидетельствует об аллергии, врач может назначить общий анализ крови и анализ крови на концентрацию иммуноглобулина Е. Общий анализ крови необходим для оценки общего состояния человека, а концентрация иммуноглобулина Е позволит судить о том, истинная аллергия у человека или же просто банальное раздражение с псевдоаллергическим воспалением. Ведь при истинной аллергии необходимо принимать антигистаминные препараты и быть морально готовым к тому, что может обнаружиться аллергическая реакция и на другие вещества. А при псевдоаллергической реакции для полного излечения достаточно просто прекратить применение раздражающего агента.
Когда боли в подмышке возникают на фоне выпячивания плотных и увеличенных лимфатических узлов, покрытых красной горячей кожей, сочетающихся с ознобом, температурой, головными болями, потливостью и общей слабостью, врач назначает следующие анализы и обследования:
- Общий анализ крови;
- УЗИ лимфатических узлов (записаться) и тканей подмышечной области;
- Компьютерная или магнитно-резонансная томография пораженных узлов;
- Допплерография лимфатических сосудов;
- Рентгеноконтрастная лимфография;
- Биопсия воспаленного лимфатического узла.
Как правило, врачи в первую очередь назначают общий анализ крови и УЗИ пораженных лимфатических узлов и тканей подмышечной области, так как именно эти исследования позволяют оценить состояние пораженных органов и понять, обусловлен лимфаденит серьезными заболеваниями, или нет. Если нет подозрений на какое-либо серьезное заболевание, то другие исследования при лимфадените не проводятся. Но если врач подозревает какое-либо серьезное заболевание, спровоцировавшее лимфаденит (например, туберкулез, сифилис, злокачественные опухоли и т.д.), то он назначает и другие обследования из приведенного выше перечня.
Когда боли в подмышке обусловлены фурункулом, врач может назначить только общий анализ крови для оценки состояния организма, после чего провести его удаление хирургическим методом.
Когда боли в подмышке связаны с появлением болезненной багрово-красной припухлости с конусообразным выпячиванием, врач подозревает гидраденит и назначает только общий анализ крови и анализ крови на сахар, после чего производит вскрытие гнойника хирургическим методом. После вскрытия гнойника его содержимое направляют в бактериологическую лабораторию с целью производства посева для выявления возбудителя, спровоцировавшего нагноение потовой железы. Анализы крови в такой ситуации необходимы для оценки общего состояния организма и в последующем решения вопроса о том, какие антибиотики необходимо принимать человеку.
Когда боли в подмышке связаны с воспалением плотного, эластичного, подвижного и ранее не болезненного уплотнения в подмышечной впадине, врач подозревает атерому, и в этом случае может назначить только общий анализ крови и УЗИ, которых обычно достаточно для диагностики заболевания. После проведения УЗИ и анализа крови проводится хирургическое удаление атеромы с последующим гистологическим исследованием патологического образования. Гистология необходима для исключения того, что опухоль имеет злокачественную природу или представляет собой метастаз.
Когда боль в подмышке возникает на фоне покраснения и зуда кожи с наличием в очаге красноты желтой точки, из которой выделяется гной, врач обычно не назначает каких-либо специальных анализов и обследований, так как диагноз основывается на характерной клинической картине. Для оценки общего состояния организма могут быть назначены общий и биохимический анализ крови, а также анализ крови на сахар.
Когда боль в подмышку отдает, а основной очаг боли находится за грудиной в области сердца, сочетается с одышкой, слабостью, отеками ног и ощущением перебоев в работе сердца, возникает приступами (особенно после физической нагрузки или стресса), то врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови (глюкоза, холестерин, триглицериды, липопротеины высокой плотности, липопротеины низкой плотности, индекс атерогенности, АсАТ, АлАТ);
- Электрокардиограмма (ЭКГ) (записаться);
- Суточное мониторирование ЭКГ по Холтеру (записаться);
- Функциональные нагрузочные пробы (велоэргометрия (записаться), беговая дорожка, добутаминовый тест, дипиридамоловый тест, чреспищеводная электростимуляция сердца);
- Сцинтиграфия;
- Эхокардиография (Эхо-КГ) (записаться);
- Коронарография (записаться).
На практике в первую очередь обычно назначают общий и биохимический анализ крови, электрокардиограмму, суточное мониторирование ЭКГ по Холтеру и функциональные нагрузочные пробы, так как этих исследований обычно достаточно для диагностики ишемической болезни сердца. Далее, если заболевание протекает в тяжелой форме или необходимо уточнить степень его тяжести, врач может назначить и другие обследования из приведенного выше перечня.
Когда боли в подмышке связаны с появлением видимых, увеличенных, но не воспаленных лимфатических узлов, врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови (глюкоза, мочевина, креатинин, билирубин, общий белок, АлАТ, АсАТ, белковые фракции);
- Анализ крови на ревмофактор и циркулирующие иммунные комплексы;
- Анализ крови на сифилис (записаться);
- Анализ крови на ВИЧ (записаться);
- Анализ крови на наличие антител (ИФА) или возбудителей (ПЦР) кори, гепатитов (записаться), цитомегаловирусной инфекции (записаться), вируса Эпштейна-Барр, болезни кошачьих царапин, бруцеллеза;
- Проба Манту, или диаскинтест (записаться), или квантифероновый тест (записаться);
- УЗИ печени (записаться) и селезенки;
- УЗИ подмышечной области;
- Биопсия увеличенных лимфатических узлов.
На практике в первую очередь врач назначает общий анализ крови и мочи, биохимический анализ крови и УЗИ селезенки (записаться), печени и подмышечной области. Если по результатам этих анализов будет выявлен воспалительный процесс, то дополнительно назначаются анализы крови на ревмофактор и циркулирующие иммунные комплексы, анализ крови на сифилис, ВИЧ, на наличие антител или возбудителей инфекций, а также проба Манту, чтобы выявить конкретное инфекционное заболевание, ставшее причиной лимфаденита. Проба Манту может быть заменена более современными и точными диаскинтестом или квантифероновым тестом.
Если же по результатам общего анализа крови и мочи, биохимического анализа крови и УЗИ печени, селезенки и подмышечной области будет выявлен опухолевый процесс, то врач назначит пункцию увеличенных лимфатических узлов с последующим изучением полученного биологического материала под микроскопом. Микроскопия тканей увеличенного лимфатического узла позволяет определить наличие и тип опухолевых клеток и определиться с локализацией и видом основного злокачественного новообразования, давшего метастазы в лимфоузлы.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
