В нашей клинике вы можете пройти анализ на выявление мутаций в генах BRCA1 и BRCA2 — данная процедура позволяет диагностировать высокую степень риска рака молочной железы .
Мастопатия представляет собой заболевание молочных желез, которое характеризуется различными изменениями в структуре тканей молочной железы, а также нарушениями тех или иных функций. Встречается у женщин в возрасте 35-45 лет, однако может наблюдаться и у молодых женщин репродуктивного возраста.
В настоящее время клиницисты выделяют следующие формы мастопатии:
- Диффузная мастопатия, включающая в себя следующие варианты:
- аденоз молочной железы и мезоплазия молочной железы;
- фиброзная М.;
- кистозная М.;
- фиброзно-кистозная М.
- Узловая мастопатия, включающая в себя два вида морфологических изменений:
- фиброма (фиброаденома);
- аденома молочной железы.
Сергей Михайлович Портной в программе «О самом главном» рассказывает о самых распространенных заболеваниях молочной железы, об их профилактике и лечении: «Что такое мастопатия», «Сколько женщин заболевает раком груди в России», «Причины, профилактика и лечение болезни».
Все точные механизмы развития мастопатии неизвестны, однако считается, что в основе патогенеза и изменения тканей железы лежит нарушение соотношения половых гормонов: эстрогенов и прогестерона. Низкая концентрация прогестерона и высокий уровень эстрогенов, воздействуя на рецепторный аппарат клеток молочных желез, приводит к следующей трансформации:
- эпителиальные клетки альвеол железы разрастаются в с увеличением объема тканей;
- активируется механизм увеличения массы соединительной ткани;
- увеличивается протоковой аппарат молочной желез.
- под действием повышенной концентрации пролактина усиливается функциональная активность молочных желез, увеличивается объем.
В результате этих изменений наблюдается задержка жидкости в тканях железы, усиление секреции и нарушение дренажной функции, что в конечном итоге формирует полостные структуры
Возникновению мастопатии способствуют следующие экзо- и эндогенные факторы:
- Ранее половое созревание.
- Различные органические заболевания репродуктивной системы.
- Заболевания эндокринной системы.
- Нарушения менструального цикла различного генеза.
- Отсутствие периода грудного вскармливания после родов (или же слишком кратковременное грудное вскармливание, сроком менее 3-х месяцев).
- Декомпенсированные заболевания организма.
- Стрессорные ситуации.
- Неблагоприятные условия внешней среды.
- Длительное использование внутриматочной контрацепции.
- Злоупотребление алкоголем.
- Курение.
- Наследственная предрасположенность.
Также стоит отметить, что основные нарушения со стороны баланса половых гормонов и пролактина могут быть при:
- нарушениях со стороны гипоталамо-гипофизарной системы,
- гипотиреозе,
- синдроме поликистозных яичников,
- нарушениях функции надпочечников,
- тяжелых заболеваниях печени и почек,
- вирусных инфекциях,
- раннем климаксе.
Кроме того, отмечено больший риск развития различных форм мастопатий у женщин, не имеющих регулярную половую жизнь, или же в ситуациях, когда половая жизнь не приносит удовлетворения, а также в случаях прерывания беременности, особенно на более поздних сроках, когда молочные железы находятся в состоянии изменения и подготовки к грудному вскармливанию.
Выступление онколога-маммолога С.М.Портного на телеканале «Россия 1» на тему рака груди и атером: лечение и профилактика болезни (маммография, УЗИ и самообследование).
Различные формы заболевания имеют те или иные специфические признаки, однако у большинства женщин, страдающих мастопатией, имеются общие признаки патологического процесса. Это – дискомфортные и болезненные ощущения в области молочных желез. Процесс может быть как односторонним, так и двухсторонним. Эти ощущения обычно усиливаются непосредственно перед менструацией. Пальпаторно можно ощутить физические изменения тканей железы – появление уплотнений диффузного характера или же очагов, имеющих плотную и твердую консистенцию.
Нередко заболевание протекает относительно скрыто, не имея выраженной клинической симптоматики. Поэтому и рекомендуются регулярные осмотры врачом-маммологом, не реже, чем 1 раз в год.
Диагностика различных форм мастопатий проводится следующим образом:
- Осмотр врача и пальпаторное исследование (рекомендуется выполнить сразу после менструации, обычно на 5-8 день цикла).
- Исследования гормонов крови.
- Ультразвуковая диагностика (является весьма информативной и не требует какой-либо подготовки). Также рекомендуется выполнять сразу после менструации.
- Маммография и другие рентгеновские исследования (выполняются только по назначениям врача, в Frau Klinik не проводятся).
- Цитологические исследование отделяемого из сосков молочных желез.
- Аспирационная биопсия патологических тканей молочной железы, выполняемая под УЗ контролем.
И весьма важное значение в раннем выявлении мастопатии, а также и других заболеваний имеет самообследование молочных желез.
источник
Основным методом объективной оценки состояния молочных желез является рентгенмаммография . Эта методика рентгенологического исследования молочных желез позволяет своевременно распознать патологические изменения в 90-95% случаев.
В настоящее время в мире принято проводить маммографическое исследование женщинам, начиная с 35 лет — 1 раз в 2 года, при отсутствии показаний для более частого обследования, а женщинам старше 50 лет 1 раз в год. Исследование чаще 1 раза в год проводится по показаниям.
Маммография обязательно проводится на 6-14 день менструального цикла (при отсутствии менструаций в любой день). Исследование проводят на специальных рентгеновских аппаратах в двух проекциях. При необходимости используют прицельную маммографию или с использованием контрастирования протоков ( дуктографию ), либо пневмокистографию .
Как выглядит мастопатия на маммограмме?
Наличие фиброзных изменений в молочных железах характеризуется плотными, четко контурированными тяжистыми тенями, которые могут локализоваться только в отдельных участках, либо распространяться по всей железе. Наружный контур железистого треугольника при этом нечеткий и неровный из-за фиброзирования связок Купера. Фиброзные тяжи располагаются радиально по проекции долек железы и по ходу протоков.
Преобладание кистозных изменений при маммографическом исследовании определяется как крупнопетлистая деформация рисунка, с наличием округлых, овальных, сливающихся между собой теней. Общий рисунок железы хаотичный, с участками неровной плотности, при заполненных кистах на этом фоне дифференцируются округло-овальные образования гомогенной плотности.
Гиперплазия железистого компонента (аденоз) выглядит как множественные, сливающиеся между собой неравномерные мелкоочаговые тени неправильной формы, с неровными, нечеткими контурами, образующие пестрые зоны неравномерной плотности. Эти тени могут быть сгруппированы в верхних наружных квадрантах или рассеяны по всей железе. В некоторых случаях тени сливаются, давая почти гомогенное уплотнение всего железистого треугольника. Контур железистого треугольника при этом волнистый, полицикличный. При выраженном жировом компоненте участки гиперплазии железистых долек образуют мелкоячеистый кружевной рисунок.
Наиболее часто встречается смешанный характер изменений в молочной железе. На маммографии выявляется хаотичный мозаичный рисунок с наличием выраженной плотной тяжистости, с участками нечетко очерченных очаговых уплотнений.
Онкологический процесс в молочной железе характеризуется появлением соматических мутаций, разрастанием атипичных клеток и мигрированием их в другие органы и системы, т.е. метастазирование. Метастазы возникают в результате распространения опухолевых клеток по венозных сосудам и лимфе.
Рентген груди позволяет определить наличие опухоли даже маленьких размеров, которые невозможно прощупать при пальпации, а также установить форму, структуру, характер новообразования. Маммографию назначают также при таких заболеваниях, как фиброзная, кистозная мастопатия. киста молочной железы. галактоцеле. фиброаденома. папилломы пр.
Маммография — высокоэффективный диагностический метод для выявления патологий женских молочных желез. Это скрининговое рентгенологическое исследование, позволяющее на ранних этапах обнаружить разного рода патологии молочных желез, а также опухолевых образований .
Данную диагностику даже рекомендуют проходить в качестве ежегодной профилактики, что на практике привело к снижению летальных случаев от рака груди на 35% у пациенток до 50-летнего возраста.
В качестве клинической диагностики маммография показана женщинам после 40, что связано с возрастающим риском возникновения онкопроцессов на фоне возрастных изменений грудных тканей у пациенток этого возраста.
Обычно после 40 жировые ткани количественно превалируют над молочно-железистыми клетками, поэтому рентген может сделать достаточно четкий и информативный снимок, ясно отображающий точную картину состояния груди.
Процедура может проводиться по безусловным показаниям или с профилактическими целями. По показаниям маммографию назначают:
При любом из показаний назначение исследования находится в ведении лечащего специалиста, даже если процедура проводится в профилактических целях. Подобная мера в раннем выявлении злокачественных молочножелезистых опухолей имеет ведущее значение.
Видеоролик показывает, как делают маммографию молочных желез:
Для проведения скрининга среди женской половины населения существует специальный график проведения маммографии:
Особенно с профилактической целью рекомендуется проводить маммографию пациенткам, страдающим бесплодием или ожирением, патологиями поджелудочной и щитовидной железы, мастопатией. маститами или опухолевыми поражениями половых органов и пр.
Фактически маммографическая процедура представляет собой рентгенографическое исследование, предполагающее наличие незначительного радиационного облучения, поэтому и противопоказания у нее аналогичные рентгену:
Маммографическая диагностика позволяет обнаружить образования и патологические процессы доброкачественного либо злокачественного характера на начальных этапах формирования.
Исследование показывает возникшие изменения в молочножелезистых структурах, их распространенность, конкретную локализацию, параметры и пр.
Маммография показывает наличие:
Кальцинатов. Обычно незначительные скопления кальциевых солей в молочножелезистых тканях свидетельствуют о начинающихся раковых процессах. Крупные солевые образования, как правило, никакого отношения к онкологии не имеют. Хотя наличие молочножелезистых кальцинатов может быть связано с имеющимся онкопроцессом;
Если пациентка обратилась к маммологу с жалобами на боль или дискомфорт в одной груди, обследование будет проводиться на обеих молочных железах. Подобная мера необходима для получения сравнительных изображений, которые помогут оценить степень произошедших изменений.
Если ранее маммография уже проводилась и снимки сохранились, необходимо их предоставить врачу.
Существует несколько вариаций маммографического исследования: цифровая, пленочная (рентгеновская), электроимпедансная, магнитно-резонансная и пр.
Фото снимка цифровой маммографии
В день, когда назначена маммография, нельзя пользоваться косметическими средствами для кожи груди, дезодорантами и духами. Исследование проходит в амбулаторных условиях.
Обследуемая раздевается до пояса и помещает грудь на специализированную платформу. Специальные держатели сжимают грудь, что необходимо для более четкой визуализации. Затем женщине необходимо замереть, чтобы аппарат сделал снимок. Потом обычно женщину просят изменить положение и снова замереть, чтобы получить снимок в другой проекции.
Каждую грудь в ходе диагностики исследуют по отдельности, а вся процедура занимает не больше получаса.
Сжатие груди – важная необходимость, которая может вызвать некоторый дискомфорт у пациентки. При необходимости специалист делает несколько прицельны снимков для каждой проекции.
А некоторые современные томографы могут в процессе исследования взять из молочножелезистых тканей биоматериал для его дальнейшего гистологического изучения.
Учитывая, что маммография предполагает получение пациенткой дозы облучения, напрашивается вывод о вреде данного исследования.
В процессе подобной диагностики женщина подвергается радиации дозировкой в 0,1-0,2 Рад. Такой объем излучения врачами считается незначительным и безопасным, он даже меньше, чем при традиционной флюорографии. Однако, вероятность развития опухолей после подобного излучения все же остается.
По статистике, у 1 из 200 тысяч пациенток велик риск развития злокачественного образования в груди, при условии, что процедура носила разовый характер. Если же маммографии проводилась не единожды, то и риски заметно возрастают.
Но не нужно из страха перед вероятным осложнением отказываться от исследования, потому как современные цифровые маммографы практически исключают возможные риски онкологии. Кроме того, существуют методы маммографии, не использующие рентгеновские лучи в ходе диагностики, например, электроимпедансная маммография, которая назначается даже беременным.
Маммография на сегодня является наилучшим способом выявления молочножелезистого рака, хотя она, к сожалению, обнаруживает не всякую онкологию и в единичных случаях может дать ложно положительный результат.
Выбор дня относительно периода для проведения маммографии имеет немаловажное значение.
Как проводится маммография
Перед началом процедуры пациентку просят раздеться по пояс. В зависимости от типа используемого оборудования ей нужно будет сидеть или стоять.
Рентгеновские снимки делают с нескольких углов. Иногда пациентку просят прийти еще раз через некоторое время, чтобы сделать дополнительные снимки. Это не всегда означает, что врачи выявили рак молочной железы Рак молочной железы: что нужно знать каждой женщине . Скорее всего, врач хочет еще раз проверить некоторые участки груди, которые были недостаточно хорошо видны на снимках, полученных во время первой маммографии.
Цифровая маммография — это новый метод, который позволяет просматривать рентгеновские изображения груди на экране компьютера. Эта процедура более точна, но пока доступна не везде.
Как готовиться к маммографии
В день, когда вам предстоит маммография, не наносите дезодорант, парфюмерию и любые кремы на груди и подмышечные впадины. Эти вещества могут создать помехи в изображениях. Перед процедурой необходимо снять с шеи все украшения. Сообщите специалисту, который будет проводить маммографию, если вы беременны или кормите грудью.
Для чего делают маммографию
У маммографии могут быть следующие задачи:
// ����9
Регулярная маммография способствует раннему выявлению рака груди. Некоторые медицинские организации рекомендуют женщинам старше 40 лет каждые один-два года делать маммографию. Представители всех медицинских организаций говорят о необходимости каждый один или два года делать маммографию женщинам старше 50 лет.
Результаты маммографии
Нормальным считается результат маммографии, при котором на снимке не обнаружено каких-либо новообразований. Впрочем, большинство новообразований, выявленных при помощи маммографии, являются доброкачественными, и не должны вызывать беспокойства. Вызывают следующие типы образований, которые можно увидеть на снимках, сделанных в ходе маммографии:
- Четко очерченные пятна правильной формы (в большинстве случаев это кисты);
- Узелки, как правило, то же правильной формы — они могут быть доброкачественными, так и злокачественными;
- Области более плотной ткани, которые могут иметь как правильную, так и неправильную форму; нередко эти уплотнения либо сами являются раковыми, либо скрывают в себе раковое образование;
- Кальцификации — отложения кальция в ткани груди, которые также могут признаками рака Пятнадцать признаков рака, которые женщины игнорируют .
Если по результатам маммографии у врача появилось подозрение на рак, может понадобиться дополнительная маммография, магнитно-резонансная томография (МРТ) и/или использование других диагностических процедур.
Уровень радиации Радиация и ее биологическое действие: осторожно, заражено! при использовании маммографии низок, поэтому связанные с ней риски минимальны. Если маммографию делают беременной женщине, ее живот специально прикрывают, чтобы защитить ребенка от воздействия излучения, так что эта процедура очень безопасна.
Маммография — диагностическая процедура, предназначенная для распознавания новообразований груди доброкачественного и злокачественного характера. Она проводится на рентгеновском аппарате по назначению маммолога после пальпаторного обследования, а также в профилактических целях женщинам после 40 лет. Огромную роль исследование играет для ранней диагностики рака молочной железы — одного из самых распространенных онкологических заболеваний. Именно от этого заболевания отмечается наибольшая смертность женщин в возрасте 45-60 лет.
Главной задачей маммологов является раннее диагностирование злокачественной опухоли и предотвращение ее разрастания. На первых стадиях рака определить заболевание визуально или посредством пальпации невозможно. Единственным способом признана инструментальная диагностика. На маммографическом снимке визуализируются как уже сформированные опухоли, так и небольшие включения.
Снимок выполняется в специальном кабинете на рентгеновском оборудовании. Грудь помещают на подставку и сжимают ее двумя стеклянными пластинами, после чего просвечивают рентгеновскими лучами с обеих сторон. Некоторым пациенткам (при наличии рубцов, например) делают дополнительные снимки. Процедура может быть несколько болезненной. Чтобы ослабить болевой синдром, рекомендуют записаться на рентген на 5-10 день менструального цикла.
Наш рентгенолог Егорова Е.А. имеет большой опыт в данном направлении медицины, она подскажет, как правильно вести себя во время исследования. Каждый пациент помимо снимков маммограммы, получает подробное описание, при необходимости может пройти консультацию врача-маммолога.
Лучевая доза при маммографии не превышает 0,3 mSv, причем облучение не распространяется на все тело. Таким образом, процедура вполне безопасна для женщины. Однако при беременности и во время лактационного периода она противопоказана.
Эффективность маммографии во многом зависит от качества оборудования, пленки, проявочной машины. В нашей клинике Вы можете пройти маммографию на современном аппарате МАММО-РП. Данная система отвечает самым последним требованиям диагностики молочной железы и на сегодняшний день является одним из лучших маммографов из представленных на российском рынке. Он обеспечивает высокое качество изображений и комфорт для пациента при низкой радиационной дозе. Лучевая нагрузка при данной процедуре минимальна, в несколько раз ниже, чем при рентгене легких. Поэтому о чрезмерном облучении беспокоиться не стоит.
Маммографию необходимо проходить всем женщинам после достижения 40 летнего возраста с периодичностью раз в год. В более раннем возрасте маммография может быть назначена только при подозрении на рак груди.
Маммография молочных желез входит в перечень профилактических мероприятий, направленных на раннюю диагностику злокачественных новообразований. Выявление рака груди на ранней стадии позволяет женщине надеяться на благоприятный исход лечения и существенно снижает смертность.
Плюсы маммографии в том, что при помощи этого исследования можно обнаружить даже мелкие опухоли, которые не прощупываются при обычном осмотре. Помимо этого существует возможность оценить состояние близлежащих увеличенных лимфоузлов.
При расшифровке маммограммы специалист не только смотрит на снимок, но и учитывает данные анамнеза и выявленные ранее симптомы.
При расшифровке изучаются структура ткани железы, сосуды, протоки, лимфоузлы.
В норме железа выглядит на снимке как равномерная структура. Никаких видимых затемнений или уплотнений не просматривается. Хорошо видны сосуды и молочные протоки железы, которые переплетаются между собой, создавая сеть. Близлежащие лимфоузлы не увеличены.
При развитии какой-либо патологии нормальная структура железы нарушена, а регионарные лимфоузлы увеличены.
Если в процессе расшифровки маммограммы обнаруживают патологические очаги, то доктор устанавливает их число, однородность, величину, локализацию и форму.
Необходимо учитывать, что у молодых женщин плотность тканей молочных желез всегда высокая, а вот после перенесенной операции по поводу удаления яичников или после наступления менопаузы плотность тканей снижается.
Кисты и фиброаденомы на снимке выглядят как круглые или овальные образования с четко обозначенными границами. При раке, наоборот, контуры новообразований неясные и имеют неровные границы.
При проведении маммографии также выявляют кальцинаты, которые могут сопровождать образование опухолей (как доброкачественных, так и злокачественных).
Удобный стандарт описания результатов исследования был разработан в США. Согласно этому стандарту все результаты делятся на семь категорий:
Нулевая категория. Неполная оценка. Это означает, что результаты по какой-то причине оказались непоказательными и для постановки окончательного диагноза необходимо провести дополнительные исследования.
Первая категория. Отрицательная. Этот результат означает, что женщина здорова. Никаких аномалий и подозрительных структур не обнаружено.
Вторая категория. Доброкачественная опухоль. Также считается отрицательным результатом, так как злокачественная опухоль не обнаружена и признаки рака отсутствуют.
Третья категория. Доброкачественная опухоль, которая требует дополнительного исследования. Это означает, что найденные новообразования почти наверняка являются доброкачественными, но необходимо на всякий случай подстраховаться и провести дополнительную маммографию через полгода. Помимо этого в течение последующих двух лет пациентка будет находиться под наблюдением маммолога.
Четвертая категория. Обнаруженное новообразование признано подозрительным. При таком результате маммографии необходимо провести биопсию для определения природы опухоли. Прогноз при этом благоприятный, вероятность рака низкая.
Пятая категория. Обнаруженная опухоль считается подозрительной, вероятность рака высокая. В этом случае также проводится биопсия для окончательной постановки диагноза.
Шестая категория. Рак груди, подтвержденный биопсией. В этом случае маммография нужна для того, чтобы отслеживать результаты лечения рака и понимать динамику развития заболевания.
Следует помнить, что только на основании результатов маммографии доктор не может ставить окончательный диагноз. Скорее это исследование является лишь первым этапом диагностики рака молочных желез.
Если у специалиста, проводящего маммографию, имеются хоть малейшие подозрения на развитие рака груди, он обязан подстраховаться и отправить пациентку на дополнительное обследование.
В случае если диагноз не подтверждается и женщина признается здоровой, говорят о ложноположительном результате маммографии.
Исследования показывают, что ложноположительные результаты могут оказывать влияние на самочувствие пациента.
Некоторые женщины получают психологическую травму и начинают постоянно думать о возможном раке груди, чаще, чем это необходимо проходят различные обследования, постоянно проводят самоосмотр молочных желез. Такое состояние может растянуться на годы.
Помимо этого, ложноположительные результаты обследования подразумевают дополнительные материальные затраты, которые нужны для прохождения дорогостоящих обследований.
В ряде случаев бывает так, что результаты маммографии показывают норму, а через некоторое время выясняется, что в момент проведения исследования у женщины уже был рак. Такой результат маммографии называют ложноотрицательным.
Рак не удается обнаружить при помощи маммографии примерно в 20 % случаев. Чаще всего такая ситуация наблюдается у молодых женщин. Это связано с тем, что у них ткань молочных желез значительно плотнее, чем у женщин старшего возраста.
На не обнаружение рака также могут повлиять такие факторы, как:
Губительность ложноотрицательного результата маммографии состоит в том, что пациентка успокаивается и может отложить визит к доктору даже в том случае, если симптомы рака становятся очевидными, так как считает, что полностью здорова. Все это может привести к серьезным последствиям, вплоть до летального исхода.
Каждая женщина должна помнить, что результаты маммографии не являются 100% гарантией здоровья молочных желез, поэтому при появлении подозрительных симптомов следует немедленно обратиться за помощью к специалистам.
Как уже говорилось ранее, основной задачей маммографии является выявление рака молочных желез.
Помимо этого данное исследование позволяет выявить такие заболевания молочных желез, как:
Мастопатия. Это понятие объединяет целую группу патологий фиброзно-кистозного характера, схожих по течению и симптомам. Такой диагноз ставится примерно в 40% случаев, однако точные причины возникновения заболевания до сих пор не выяснены.
Основной версией на сегодняшний день считается нарушение гормонального обмена в организме пациентки. Существует более 50 разновидностей мастопатии.
Источник: http://grudi.pro/obsledovaniya/mammografiya-molochnyx-zhelez-rezultaty.html
Среди многочисленных методов исследования молочной железы, основанных на применении самых последних достижений диагностической медицины, таких как УЗИ, МРТ и КТ, наиболее востребованным остается маммография, выполненная с помощью рентгенологического излучения.
Поскольку негативное влияние рентгена на здоровье женщины неоспоримо – одним из самых важных аспектов проведения маммографии является получение максимального количества информации о состоянии молочных желез с наименьшим ущербом для организма.
Собственно, качество полученной информации является приоритетным при любых способах обследования, и именно оно обусловливает сроки, когда лучше делать маммографию, так как циклические изменения, происходящие в женском организме, влияют на все органы репродуктивной системы, вызывая незначительные изменения в структуре тканей молочной железы.
Регулярные изменения в организме женщины происходят с целью создания оптимальных условий для зачатия и последующего развития беременности. Весь комплекс процессов, происходящих в течение менструального цикла, сопровождается значительным изменением гормонального фона, стимулирующего или подавляющего развитие соответствующих фаз в яичниках и эндометрии.
Соответствие изменений в яичниках и эндометриальном слое матки
Стимуляция активности яичников происходит при помощи гормонов, вырабатываемых гипофизом. Так, на протяжении всего ежемесячного цикла гипофиз вырабатывает 3 гормона:
На этапе роста и созревания, фолликул интенсивно вырабатывает эстрогены, женские половые гормоны, постепенное повышение концентрации которых, инициирует выработку лютеинизирующего гормона. После овуляции, которая длится 2–3 дня, наступает лютеиновая или секреторная фаза, во время которой происходит активная подготовка к имплантации, оплодотворенной яйцеклетки.
При этом повышение уровня прогестерона и пролактина вызывает развитие альвеол в молочной железе. Но в связи с тем, что воздействие гормонов достаточно непродолжительно (всего около 2-х недель), к концу цикла они исчезают, не успев сформироваться окончательно.
Важно! В связи с тем, что исследование выполняется при сдавленной с двух сторон молочной железе, уплотнение и увеличение чувствительности молочной железы в последнюю фазу цикла может помешать правильно сделать маммографию.
Все физиологические изменения, происходящие в молочной железе во время менструального цикла можно разделить на два периода:
Таким образом, состояние молочной железы является основным критерием, обусловливающим на какой день делать маммографию.
Принимая во внимание, что период изменений характеризуется не только уплотнением, увеличением размеров, и изменением структуры груди, но и развитием болевых ощущений, зачастую достаточно выраженных, довольно затруднительно выполнить компрессию молочной железы, необходимую для совершения снимков. Кроме того, увеличение альвеол или фиброзных образований, характерных для мастопатии, в период изменений может затруднить выполнение дифференциальной диагностики.
На практике рентгенологическое, ультразвуковое или магниторезонансное обследование молочной железы можно делать в любой день менструального цикла. Однако, в связи с тем, что маммолог вынужден вносить некоторые поправки при чтении результатов, точность поставленного диагноза может составлять гораздо меньший процент, нежели при соблюдении положенного регламента. Оптимальным временем, для того, чтобы сделать маммографию считается 1 фаза менструального цикла, то есть с 5 по 11 день от начала месячных.
При выполнении маммографии молочную железу придавливают с двух сторон для уменьшения толщины, и, соответственно, снижения рентгенологической нагрузки
Как и любые другие лучевые методы диагностики, рентгенографическая маммография наносит определенный вред, повышая риск развития онкологических заболеваний на десятые доли процента, после каждой процедуры. Принимая во внимание, необходимость ежегодного проведения флюорографии, несущую вдвое большую лучевую нагрузку, чем маммография, совокупное облучение грудного отдела может привести к отдаленным негативным последствиям.
Особенно высок риск развития онкологических заболеваний у молодых пациенток, так как все обменные процессы у них протекают с относительно высокой скоростью, и при воздействии даже незначительных мутагенных факторов, процент формирования злокачественных образований, гораздо выше, чем при аналогичном воздействии на пациенток после 50 лет.
Несмотря на то что количество лучевой нагрузки рассчитывается исходя из годовой нормы облучения, то есть учитывают суммарное количество единиц, воздействующих на человека, принимая во внимание и фоновое излучение, сопровождающее постоянно, не рекомендуется выполнять маммографию и флюорографию одновременно. Интервал между процедурами должен составлять не менее 3 месяцев.
Учитывая все это, врач должен определить, когда можно выполнить диагностику и какой из видов маммографии целесообразнее использовать, принимая во внимание возраст пациентки и количество имеющихся в анамнезе рентгенологических процедур.
Важно! Ограничение на одновременное применение маммографии и флюорографии не распространяется на женщин с диагностированным злокачественным новообразованием. В этом случае, комплексная диагностика позволяет выявить степень распространения злокачественного процесса, наличие или отсутствие метастазов. Ультразвуковая маммография выполняется как обычное УЗИ.
Несмотря на незначительную дозу облучения, получаемую во время рентгенологической маммографии, исследование у женщин моложе 35 лет, не имеющих особых показаний к диагностике, считается нецелесообразным. В случае необходимости, обследование выполняют с помощью УЗ-маммографии, информативность которой несколько превосходит информативность рентгенологического метода, в связи с более плотной структурой молочных желез молодых женщин.
Возрастным рубежом, когда нужно делать маммографию в обязательном порядке, можно считать 40 лет. С этого момента обследование молочных желез должно проводиться не менее 1 раза в год, независимо от результатов самодиагностики и исследования, проведенного врачом. Необходимость ежегодного обследования, вызвана возрастающей вероятностью развития злокачественных новообразований, обнаружение которых на ранней стадии развития, как правило, не пальпируемой при обследовании, существенно повышает шансы на полное выздоровление.
Важно! При обнаружении незначительных изменений в структуре молочной железы, даже доброкачественного характера, частоту обследований с помощью рентгенологической маммографии надо увеличить до 2 раз в год.
Осмотр груди с помощью пальпации не всегда может выявить небольшие изменения в тканях
Мастопатия, являясь чрезвычайно распространенным заболеванием, встречающимся у самых разных возрастных групп. Если рентгенологическое исследование молочных желез не рекомендуется проводить у женщин моложе 30 лет, то мастопатию можно считать прямым показанием к маммографии, независимо от возраста пациентки. При этом делать маммографию молочных желез требуется неоднократно в различные периоды менструального цикла.
Это связано с необходимостью динамического наблюдения за изменениями в форме, распространенности и выраженности уплотнений, а также выявление очагов злокачественного перехода. Как правило, серийные снимки не только отражают влияние естественного гормонального фона на интенсивность развития болезни, но и позволяют оценить эффективность проводимого лечения.
В зависимости от формы мастопатии (фиброзная или кистозная), маммографию выполняют с помощью рентгенографии или ультразвука. В обоих случаях первичная диагностика делается при помощи рентгеновского излучения на 5-12 день менструального цикла. Фиброзные изменения, на снимке определяются как выраженные тени железистой части молочной железы, имеющие однородную структуру. Если для фиброзной мастопатии характерно поражение одной молочной железы, то кистозные образования, чаще всего наблюдаются в обеих грудях.
После первичной диагностики дальнейшее наблюдение производится при помощи ультразвука. При кистозной мастопатии УЗ-маммография является наиболее информативной, потому после проведения хирургического лечения требуется сделать лишь один контрольный снимок с дальнейшим ежегодным плановым обследованием. Фиброзная или смешанная мастопатия помимо УЗ-исследований требует применения рентгенографического исследования.
Когда делать повторную ренгенологическую маммографию решает врач, основываясь на результатах УЗ-исследования, динамике регрессии болезни и совокупности полученного облучения, в результате проведенных ранее диагностических процедур. В случае возникновения подозрений на развитие злокачественных новообразований рентгенологическую маммографию можно делать столько раз, сколько необходимо, с точки зрения врача. Вред, причиняемый организму ионизирующем излучением, в этом случае, считается вторичным.
Вероятность обнаружения даже небольших новообразований в тканях молочной железы, существенно увеличивает шансы на успешное излечение. Кроме того, маммография является практически единственной диагностической процедурой, позволяющей выявить протоковый рак, возникающий в молочных протоках. Как правило, на момент обнаружения, опухоль можно успешно удалить хирургическим путем. Особенности выполнения маммографии (компрессия груди) позволяют существенно снизить рентгенологическую нагрузку на организм.
На маммографической картине фиброзно-кистозная мастопатия
Одной из отрицательных сторон диагностики является довольно высокий процент ложноположительных результатов, возникающих при несоблюдении сроков выполнения маммографии. Иногда для уточнения диагноза, требуется проводить дополнительное ультразвуковое исследование, повторную маммографию или биопсию.
Особенно высока вероятность получения недостоверных результатов, приводящих к гипердиагностике, в последнюю фазу менструального цикла, а также в период постменопаузы. В 30% случаев, после серии дополнительных исследований, наличие злокачественных новообразований не подтверждается, и результаты оказываются хорошими. Соблюдение правил выполнения маммографии, с учетом времени привязки к менструальному циклу, позволит снизить процент гипердиагностики и избежать дальнейших неприятных процедур.
источник
ЧТО ТАКОЕ МАММОГРАФИЯ?
Маммография – рентгеновский метод исследования молочных желез, основанный на способности различных типов живых тканей пропускать рентгеновские лучи в разной степени. При этом нормальные и патологически измененные ткани молочной железы дают разное изображение на рентгенограмме (в нашем случае она называется маммограммой), что позволяет врачу обнаружить различные заболевания.
Маммографическое исследование производится при помощи специального аппарата – маммографа. Пациентка помещает молочную железу на специальный столик под рентгеновскую трубку. После этого лаборант дает ток, трубка генерирует рентгеновские лучи, которые проходят через ткани и засвечивают рентгеновскую пленку, либо воздействуют на цифровые детекторы в более современных аппаратах. Затем изображение либо оцифровывается и выводится на экран компьютера, либо распечатывается в «аналоговом» виде на пленке. В дальнейшем эти изображения анализирует врач-рентгенолог и выдает по ним заключение.
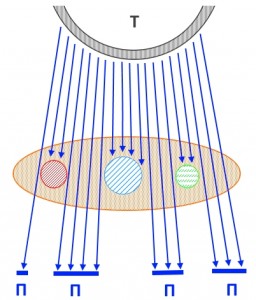
На рисунке – схема прохождения рентгеновских лучей через молочную железу (отмечена светло-коричневым цветом). Буквой Т отмечена рентгеновская трубка, П – участки пленки, подвергшиеся воздействию излучения. Таким образом, объемные образования (условно отмеченные кругами красного, синего и зеленого цветов) не пропускают (или пропускают в гораздо меньшей степени, чем жир) излучение, создавая эффект тени на рентгеновском снимке.
ЧТО ПОКАЗЫВАЕТ МАММОГРАФИЯ?
Молочная железа неоднородна по структуре, плотной соединительной ткани, жидкости и жировой ткани, а также включений кальция и металлов. Жировая ткань задерживает рентгеновские лучи в гораздо меньшей степени по сравнению с соединительной тканью, а жидкость (вода) непроницаема для рентгеновского излучения в еще большей степени. Кальцинаты непроницаемы для рентгеновского излучения практически на 100%. Таким образом, на маммограммах можно увидеть кисты, опухоли, кальцинаты в структуре молочной железы – говоря научным языком, оценить ее архитектонику.
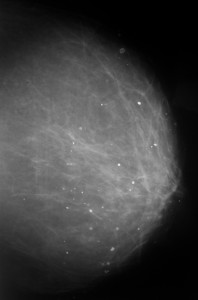
Пример маммограммы. Красной стрелкой отмечена тень неправильной формы (в виде «яйца», с ровными краями, четкими контурами, имеющая однородную структуру, плотная. Можно предположить, что данная тень обусловлена каким-либо жидкостным образованием – кистой. Однако нельзя полностью исключать также иное (мягкотканное, солидное) образование.
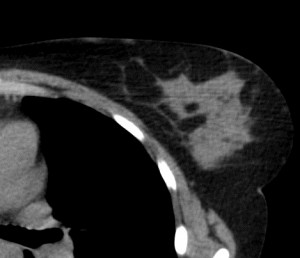
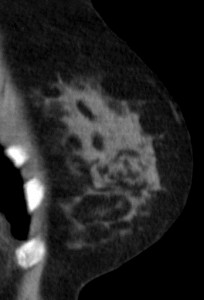
Для сравнения. На изображениях – КТ молочных желез. Посмотрите, насколько изображения отличаются от таковых на классических маммограммах.
КОГДА НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография может быть диагностической и выполняться с целью подтверждения уже установленного диагноза для оценки, например, размеров опухолевого узла, темпов его роста в сравнении с ранее выполненными снимками, а также профилактической – скрининговой. Профилактические исследования проводятся всем женщинам старше 40 лет, благодаря им возможно раннее выявление рака.
Диагностическую маммографию может порекомендовать врач УЗИ, гинеколог, хирург, онколог, маммолог – с целью уточнения природы изменений, выявленных им при мануальном исследовании, либо с помощью ультразвукового исследования. Маммограммы с диагностической целью делаются женщинам и мужчинам (!) независимо от возраста, главное – наличие объективных показаний, например, пальпируемого образования в молочной железе.
Профилактическую маммографию необходимо проходить всем женщинам, начиная с 40 лет, т. к. в этот период начинается изменение гормонального баланса, связанное с инволютивными процессами в яичниках. Кроме того, после 40 лет информативность рентгеновских снимков молочных желез гораздо выше, т. к. фиброзно-железистая ткань у женщин старшего возраста развита в меньшей степени, объемные образования не маскируются соединительной тканью, вследствие чего их лучше видно на рентгеновских изображениях.
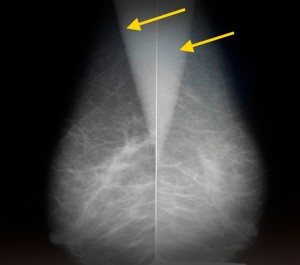
Слева — маммография после 60 лет, справа — у молодой женщины. Сравните изображения молочных желез на рентгеновских снимках. Если слева преобладает жировая ткань, и железа «прозрачна» для рентгеновских лучей, хорошо видны множественные плотные включения – кальцинаты, то слева из-за преобладания фиброзно-железистой ткани не видно практически ничего – высок риск пропустить опухоль.
КАК ЧАСТО НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография с профилактической целью выполняется 1 раз в год. Если при этом выявлено какое-либо объемное образование в молочной железе, возникает необходимость оценки изменений размеров и структуры данного образования в динамике за определенный период времени – как правило, через 3, 4 или 6 месяцев. При этом врач-рентгенолог может порекомендовать повторный снимок через обозначенный выше срок – с целью убедиться, что образование не меняет свой размер, структуру и форму. При наличии изменений можно заподозрить злокачественную опухоль.
Для маммографии, выполняемой с диагностической целью, периодичности исследований не существует. Можно делать столько снимков, сколько необходимо для того, чтобы прийти к какому-либо однозначному мнению – консенсусу между рентгенологом и маммологом-клиницистом. На практике это означает, что выполняется 4 снимка в стандартных проекциях, а также при необходимости – снимки в дополнительных проекциях (прицельные).
НА КАКОЙ ДЕНЬ ДЕЛАЕТСЯ МАММОГРАФИЯ
Важным является вопрос, на какой день после месячных делать маммографию. По рекомендациям Международного общества маммологов это исследование лучше выполнять в начале менструального цикла до овуляции – на 5-15 день цикла. В это время создаются лучшие условия для визуализации изменений (железы не такие плотные, и все объемные образования визуализируются лучше).
КАК ДЕЛАЕТСЯ МАММОГРАФИЯ?
Маммографическое исследование выполняется в двух проекциях для каждой железы. Вначале выполняются снимки в прямой краниокаудальной проекции. При этом молочная железа помещается на столик аппарата и прижимается сверху специальным устройством. Степень давления может быть высокой – это причина множественных жалоб пациенток на болезненное исследование. Обычно при этом требуется находиться в положении стоя, но для ослабленных женщин предусмотрены специальные сиденья – они нужны для того, чтобы пациентка не получила травму при внезапной потере сознания во время исследования.
Затем лаборант выполняет рентгеновский снимок одной либо обеих желез и приступает к исследованию во второй стандартной – медиолатеральной косой проекции. При этом руку пациентке необходимо согнуть в локте и поднять кверху, обхватив шею. Это необходимо для того, чтобы мягкие ткани конечности не создавали дополнительных теней на изображении.
Иногда врач-рентгенолог назначает снимки в дополнительных проекциях, если видит на полученных изображениях сомнительные изменения. В некоторых случаях необходимо пальпаторное исследование железы и подмышечной области – с целью локализации выявленного на снимке образования, оценки степени увеличения и структуры лимфатических узлов в подмышечной области.
КАК ПОДГОТОВИТЬСЯ К МАММОГРАФИИ?
Для маммографии не требуется специальная подготовка. Необходимо подойти к назначенному времени к рентгеновскому кабинету, при себе иметь сменную обувь, направление, полотенце либо простыню. После приглашения в кабинет необходимо назвать свои паспортные данные лаборанту – для внесения в базу данных. Затем нужно снять верхнюю одежду, обнажив молочные железы, подойти к маммографу и выполнять все указания лаборанта. Разумеется, нужно соблюдать правила гигиены и приходить на исследование, предварительно помывшись – уважайте персонал рентгеновского кабинета.
ВРЕДНА ЛИ МАММОГРАФИЯ?
Маммография – исследование, связанное с облучением молочных желез. Так как объем тканей, подвергающихся облучению, невелик, общее воздействие на организм минимально. В среднем, доза, полученная при одном маммографическом исследовании, составляет 0,03-0,1 мЗв, что схоже с лучевой нагрузкой при флюорографии. Доза зависит от следующих моментов: тип аппарата (у пленочных аппаратов доза выше, у современных цифровых — ниже), объем облученных тканей (чем больше объем – тем выше доза). В целом, маммография относится к исследованиям, сопровождающимся низкой лучевой нагрузкой – в отличие от КТ и некоторых других рентгеновских методов диагностики. Поэтому ответ на вопрос, сколько раз можно делать маммографию, может быть только один — столько, сколько понадобится для точной постановки диагноза. При этом врач, назначающий исследование, должен по возможности стремиться избегать дополнительной лучевой нагрузки и, в случае аналогичной информативности, предпочесть другие, неионизирующие, методы диагностики (УЗИ, МРТ молочных желез).
ОПИСАНИЕ МАММОГРАФИИ И ШКАЛА Bi-RADS
Сегодня при оценке молочных желез применяется классификация – шкала Bi-RADS. Что означает Bi-RADS? Согласно этой шкале, врач-рентгенолог при описании рентгенограмм выставляет определенную категорию изменений.
Если никаких патологических изменений не выявлено, рентгенолог пишет в заключении: Bi-RADS 1. Это означает норму.
Также могут быть выявлены изменения, не относящиеся к абсолютной норме, но допустимые, например, большие единичные кальцинаты, обызвествления стенок сосудов, распространенный фиброз, локальные участки фиброза, возрастная инволюция желез и преобладание в структуре железы жировой ткани. В таком случае рентгенолог может написать Bi-RADS 2. Это означает, что здесь также не о чем беспокоиться.
Так выглядят молочные железы пожилой женщины в норме. На изображении представлена медиолатеральная косая проекция – одна из стандартных. Желтыми стрелками отмечены тени грудных мышц. Обратите внимание, что преобладающая ткань – жировая, видны также множественные включения соединительной ткани в виде «тяжей». Железистой ткани практически не видно. Это является вариантом нормы для женщин старше 45 лет, находящихся в менопаузе и не принимающих гормональные средства.
Если выявлены какие-либо подозрительные изменения, которые врач не может считать стопроцентно доброкачественными, врач сделает заключение о категории Bi-RADS 3 , и порекомендует УЗИ, консультацию другого специалиста (маммолога, онколога, хирурга) либо повторную маммографию через 3-6 месяцев. Например, отличить простую кисту от фиброаденомы либо от раковой опухоли можно, но иногда это затруднительно. В этом случае результат маммографии считается сомнительным.
Фиброаденома на маммографии, требующая динамического наблюдения. Видно объемное образование в молочной железе, имеющее неоднородную структуру за счет включения кальция (молочно-белого цвета). Обычно так выглядят организованные фиброаденомы, и у врача-рентгенолога велик соблазн сделать уверенное заключение о доброкачественных изменениях. Однако, это неправильно. При выявлении подобных образований необходимо выставлять категорию Bi-RADS 3 и назначать дополнительно УЗИ либо контроль через 6 месяцев. Это поможет отличить фиброаденому от рака.
Если рентгенолог склоняется к мнению, что выявленные им изменения, скорее всего, обусловлены раком, он выставляет категорию Bi-RADS 4. Это означает, что, скорее всего, речь идет о злокачественной опухоли – чтобы точно удостовериться в ее природе, врач должен назначить биопсию и гистологическое исследование.
Если в заключении написано Bi-RADS 5 , это неблагоприятный результат – врач не сомневается в том, что выявленное им образование действительно злокачественная опухоль. После исследования необходимо решать вопрос о верификации опухоли и о способах лечения.
На маммограммах выявлено злокачественное новообразование в левой молочной железе. Оно имеет большие размеры – не менее 2 см в поперечнике, неправильную форму, «лучистые» края за счет опухолевого лимфангиита. Кроме образования, отмеченного красной стрелкой, имеет место еще один важный признак злокачественности – втяжение соска (синяя стрелка). В данном случае пациентке нужна биопсия для верификации опухоли, КТ грудной клетки с целью выявления метастазов в легкие и прорастания опухоли в грудную стенку, при их отсутствии – оперативное лечение (мастэктомия) с последующей химиотерапией, лучевой терапией.
Категория Bi-RADS 6 означает, что заболевание уже идентифицировано ранее, а пациентка обратилась с целью контроля.
Если в заключении написано Bi-RADS 0 , это означает, что данных недостаточно, чтобы определиться с заключением. Необходимо предоставить архив изображений либо выполнить исследование повторно.
Стандарт Bi-RADS на сегодняшний день является основным в мире. В России также все большее число маммологов переходит на классификацию Bi-RADS.
Если Вам выдали заключение по маммографии без указания категории по Bi-RADS, вы всегда можете получить Второе мнение по снимкам и получить квалифицированное описание по современным стандартам.
Результат может быть получен через несколько минут после исследования, а может – через несколько суток. Все зависит от загруженности врача. В то же время прослеживается следующая тенденция: в частных клиниках результат готовится быстрее.
При этом нужно понимать, что чем больше времени у врача на подготовку результата, тем более тщательный анализ маммограмм он может провести. Соответственно, и риск сделать ошибку становится меньше.
ВТОРОЕ МНЕНИЕ ПО МАММОГРАФИИ
Сегодня все чаще применяются консультации по системе Второго мнения (second opinion) — пересмотр результатов маммографии в специализированных центрах. Такая расшифровка маммографии является экспертной, ведь проводящий ее рентгенолог имеет большой опыт в диагностике рака молочной железы. Это бывает полезно при сомнительных или противоречивых результатах исследования. Встречаются случаи, когда сам пациент сомневается в выводах врача и хочет перепроверить заключение.
В России существует Национальная телерадиологическая сеть (НТРС) — служба консультаций рентгенологов, куда стекаются все спорные случаи из клиник разных городов России. Любой человек, прошедший маммографию, может перепроверить ее результаты, отправив снимки с диска для описания через сайт НТРС. Консультация осуществляется обычно в течение суток. По истечении этого времени пациент получает на почту официальное заключение с подписью врача.
Василий Вишняков, врач-радиолог
источник
Рентген молочных желез (маммография) позволяет определить рак на ранних стадиях. Исследование позволяет спасти жизнь человеку при своевременном обнаружении злокачественной опухоли.
Несмотря на радиационное облучение пациента, существующее при выполнении исследования, пользы от него больше.
Маммография применяется в медицине для скринингового обследования женщин после 40 лет с целью раннего выявление рака молочных желез.
Рентгенологические признаки рака железы (молочной):
- Затемнение от опухолевого узла.
- Интенсивные тени микрокальцинатов.
- Деформация сосудистого рисунка.
- Перестройка тканей железы.
- Втяжение соска.
- Подтягивание патологической тени к грудной стенке.
- Наличие увеличенных лимфатических узлов.
Фото маммограмм: снимок а – железистая ткань частично замещена жировой; б – полностью отсутствует железистая ткань у женщины в менопаузе
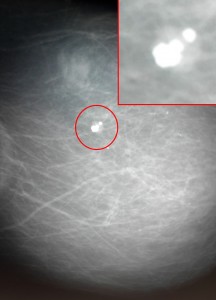
Первые рентген-признаки злокачественного образования в железе – очаговые скопления кальцинатов (отложение солей кальция). Для определения данного симптома рентгенолог должен обладать достаточной квалификацией.
У женщин часто обнаруживаются мелкие кальцинаты в железистой ткани при маммографии, но не всегда они свидетельствуют о раковом перерождении ткани.
Данные признаки позволяют предположить рак «in cito», поэтому согласно рекомендациям Американского онкологического общества женщинам после 40 лет обязательно проходить рентген-обследование один раз в 2 года.
Маммография позволяет определить не только рак, она показывает следующую патологию:
- узловая мастопатия;
- воспалительные изменения;
- абсцессы;
- изменение хода молочных протоков;
- склеротические возрастные изменения железистой ткани.
Диагностическое рентген-обследование желез молочных у женщин показывает признаки доброкачественных узлов, которые могут с течением времени трансформироваться в злокачественные образования.
Что может быть на рентгене при внешнем увеличении груди:
- Четкое изменение железистой структуры – при воспалении.
- Локализованная деформация – рак «на месте».
- Нарушение хода сосудов – мастопатия или опухоль. Диагноз станет известен после получения результатов микроскопического исследования клеток, взятых с патологического участка иглой.
- Диффузные микрокальцинаты – воспаление.
- Ограниченное скопление солей кальция – рак железы.
Протокол описания рентген-исследования железы включает 3 варианта формирования заключения врача-рентгенолога:
- На маммограмме не выявлено нарушений структуры.
- Структура железистой ткани на большой протяженности без изменений, но выявлены участки деформации. Рекомендовано: контрольный рентген через 4-6 месяцев.
- Обнаружены деформированные участки ткани или очаговое скопление солей кальция – назначается биопсия (взятие иглой участка ткани для гистологического исследования).
При отсутствии рентген-признаков рака на маммограмме нельзя полностью исключать его отсутствие. Согласно мнению известных рентгенологов, злокачественную опухоль можно обнаружить на снимке, когда она имеет размеры от 1 до 1,5 см.
При использовании цифрового рентгена желез у женщин повышается достоверность исследования, так как оборудование способно выявить опухоли до 0,8 см в диаметре.
На снимках желез врач-рентгенолог отмечает 3 группы признаков:
- первичные – тени патологического узла;
- вторичные – затемнения, отражающие патологический процесс вокруг первичного источника;
- косвенные – рентгенологические симптомы запущенного процесса, свидетельствующие о распространении патологии на большую часть железы.
Рак молочной железы на рентгене чаще всего выявляется по первичным и вторичным признакам. Патологическое опухолевое затемнение и деформация железистой ткани вокруг него четко прослеживается на рентгенограмме. Вышеописанные признаки появляются, когда раковый узел больше 10 мм.
Вторичные признаки злокачественной опухоли на маммограмме:
- раковый лимфангит (воспаление лимфатических сосудов);
- реактивное воспаление;
- атрофия и преобразование железистой ткани;
- компрессия органа злокачественным узлом.
Фото: контрастированные кисты
Наиболее часто рак локализуется в верхнем наружном квадранте. Это область доступна для пальцевого исследования, поэтому на маммографию женщин отправляют при обнаружении уплотнения ткани именно в данной области.
Остальные формы болезни невозможно диагностировать при осмотре, поэтому Минздрав обязал женщин после 40 лет обязательно проходить скрининговую рентгенографию.
О злокачественности первичного узла на маммограмме свидетельствуют следующие рентгеновские симптомы:
- тень опухолевого образования;
- дополнительная тень в проекции подкожной жировой клетчатки;
- размеры кальцинатов менее 1 мм;
- неправильная, лучистая, амебовидная или овальная форма тени;
- неровные, нечеткие, полициклические контуры затемнения;
- мелкие кальцинаты в виде зернышек соли.
Кальцинаты могут быть разных размеров, поэтому определение «микрокальцинаты» требует пояснения.
Согласно Линденбратену, под микрокальцинатами следует понимать отложения солей кальция менее 1 мм в диаметре. Илькевич под ними понимает кальцинаты менее 0,5 мм.
Отложения солей кальция могут быть 5 форм:
- дуговидные, круглые и овальные;
- пылевидные;
- точечные;
- древовидные, червеобразные.
Каждый из вышеперечисленных видов может быть при патологии, поэтому отнести их к определенному виду патологии затруднительно.
Исследование является достаточно перспективным и обладает неплохим потенциалом для развития. Правда, следует заметить, что его применение ограничено низкой подготовкой персонала и слабой квалификацией маммологов. Отечественной литературы, которая качественно освещает данную тематику, не много, поэтому ориентироваться врачам при работе приходится на собственный практический опыт.
Рентгенография желез является ранним способом диагностика рака. Не следует отказываться от скринингового обследования, так как оно может спасти вам жизнь!
источник