Одно из самых распространенных заболеваний, с которым сталкивается большое число женщин, – мастопатия. Это недуг имеет тенденцию к озлокачествлению, поэтому в обязательном порядке нуждается в своевременной диагностике и лечении. Лечение этой болезни может проводиться в двух формах. Особенности медикаментозного влияния рассмотрим подробнее.
- Нарушение гормонального фона (зачастую возникает из-за нарушения функции внутренних половых органов женщины).
- Стрессы и нервозное состояние.
- Отсутствие родов до тридцати лет.
- Эндокринные заболевания.
- Физические травмы молочной железы.
- Воспалительные процессы в яичниках.
- Аборт.
Факторов, способствующих развитию недуга у женщин, довольно много.
Новообразования в молочной железе у женщин делятся на несколько видов:
- Диффузные.
- Кистозные.
- Фиброзно-кистозные.
- Фиброматозные.

Кроме того, для улучшения благоприятной среды в молочных железах и для организма в целом женщине необходимо будет постоянно употреблять целый ряд витаминов:
- Витамины A,B,C,E1,D.
- Фрукты и овощи, содержащие йод, магний, калий, кальций, селен, индолы.

При постоянных ноющих болях в молочной железе или при подтвержденном диагнозе фиброзно-кистозной мастопатии, назначаются лекарственные средства с более сильным действием. То есть обычно при лечении подобными препаратами женщина постоянно находится под присмотром специалистов из области маммологии и онкологии. В редких случаях для лечения заболевания молочных желез может понадобиться операция.
Мастопатия у женщин является прогрессирующим недугом, лечение которого не стоит откладывать на потом. При несвоевременном лечении заболевание может прогрессировать в более сложную форму, что в итоге может дать неблагоприятные последствия.
Однако стоит учитывать, что самостоятельное лечение заболевания молочных желез также может нанести вред организму. Исходя из этого, стоит обратиться за помощью к квалифицированным врачам, которые индивидуально для каждой женщины подберут оптимальное и эффективное лечение. Кроме того, прежде чем приступать к лечению мастопатии, необходимо пройти тщательное обследование.

- Первичное обследование методом пальпации.
- Посещение гинеколога. Необходимо для проверки яичников, чтобы убедиться, что внутренние половые органы не являются источником заболевания.
- Посещение эндокринолога. Необходимо для обнаружения источника заболевания в данной области, если оно имеется.
- Исследование молочных желез при помощи УЗИ. Определяет тип и размер новообразования.
- Сдача анализов.
Лечение заболевания молочных желез у женщин можно разделить на несколько видов:

Оперативное вмешательство примется крайне редко и только при следующих видах данного заболевания:
- При узловой мастопатии.
- При кистозной мастопатии (В отдельных случаях проводится пункция).
При обнаружении у пациентки эндокринных или половых заболеваний, которые сопутствуют мастопатии, терапия проводится совместно с терапевтом, гинекологом и эндокринологом. Обычно методика лечения заболевания молочных желез, разработанная еще во времена советского союза, на практике обладает эффективностью лишь на 65-70%.
Опытные специалисты первым выявляют и лечат первоисточник заболевания, а уж потом саму мастопатию. Это обуславливается тем, что первопричина заболевания будет сильно затруднять лечение молочных желез. Если первопричиной служит гинекологическое заболевание, то в зависимости от формы заболевания лечащий врач назначает гормональные препараты. Но при фиброзно-кистозной и узловой мастопатии гормональные средства малоэффективно воздействуют на заболевание.

При выявлении повышенного фона такие виды мастопатии, как фиброзная и кистозная, лечатся следующими гормональными средствами:
- Гистогенными средствами.
- Средства для подавления пролактина и синтеза.
- Средства, подавляющие выработку стероидного гормона эстрогена.
Чаще всего применяются гормональные препараты противозачаточного действия. Данные средства лечения может назначить только высококвалифицированный врач. Помимо этого, при приеме пероральных гормональных контрацептивных средств женщина должна находиться под наблюдением опытного специалиста, так как подобный препарат способен вызвать побочные действия.

Гормональные контрацептивные средства могут применяться в комплексной терапии, что значительно повышает эффективность лечения. При более запущенной стадии заболевания специалист назначает более сильные гормональные средства для лечения (Оргаметрил, Норколут и т.д.), которые более эффективно будут воздействовать на уменьшение новообразования, возникшего в молочных железах. Но при приеме подобных средств лечащий врач должен постоянно следить за гормональным фоном пациентки.
Для женщин, чей возраст не превышает 30-35 лет, используются такие пероральные комбинированные гормональные контрацептивные средства (прогестерон-эстрогенные или гестагенн-эстрогенновые), как:

Для лечения диффузной мастопатии применяется «Даназол». Эффективность данного средства для лечения заболевания молочных желез имеет приблизительно 80%, причем результат уже заметен через месяц после начатия приема.
Чтобы образования и уплотнения исчезли полностью, необходимо применять от 4 до 6 месяцев гормональные средства. Если при грудном вскармливании уровень пролактина довольно высок и ему сопутствует исчезновение молока, то назначается «Парподел». Однако применение таких препаратов должно длиться не более чем три месяца, после чего необходимо сделать перерыв. К тому же длительное применение может нарушать гормональный фон и привести к побочным эффектам.
На сегодняшний день для лечения заболевания молочных желез превосходно себя зарекомендовало средство для наружного использования «Прожестотель 1%». Данное средство имеет растительную основу и имеет сходство с эндогенными видами.

К негормональным методам лечения относятся специальные диеты, употребление витаминов, противовоспалительных и мочегонных средств, которые способствуют улучшению кровотока и выводу лишних гормонов из организма. Негормональные противовоспалительные средства обычно используют при лечении диффузной мастопатии.
При железистой мастопатии применяют такой препарат, как Мастодинон, который эффективно воздействует на уменьшение новообразований в молочной железе. Кроме того, этот препарат направлен на длительное применение с сопутствующими средствами, которые имеют седативный эффект на организм.

Помимо седативных средств и витаминов, опытные врачи рекомендуют применять адаптогены для лечения мастопатии (розовая родиола, элеутерококк и т.д.). Длительность употребления средств составляет 3-4 месяца, после чего необходимо делать перерыв. Таких приемов можно сделать всего 4, после чего полностью отказаться от таких лекарственных средств.
Для более эффективного лечения рекомендуется исключить из рациона следующие продукты питания:
- Хлебобулочные изделия.
- Варенье, джемы, мед, сахар, и другие сладости.
- Острую и соленую пищу.
- Жаренную жирную пищу.
- Исключить курение и употребление алкоголя.
Данные продукты не стоит вовсе принимать, если мастопатия была вызвана эндокринными заболеваниями, в частности, воспалением щитовидной железы.

Такое заболевание, как мастопатия, довольно опасно. Различных препаратов для лечения мастопатии существует довольно много. Однако лечение должно подбираться специалистом в индивидуальном порядке. Правильно подобранное лечение поможет быстро избавиться от недуга и сохранить здоровье грудных желез.
источник
Современная маммология точно знает, что мастопатия возникает не «на пустом месте». Такое состояние молочных желез – результат тонких, а иногда и конкурирующих взаимодействий многих гормонов, для которых клетки молочной железы являются «мишенью».
На молочную железу имеют влияние следующие гормоны:
Именно они из человека «делают» человека женского пола. Эстрадиол и эстриол продуцируются, в основном, в яичниках (незначительное количество — в надпочечниках и жировой ткани). У здоровой женщины уровень эстрадиола в крови колеблется по определенному графику: в первой фазе менструального цикла растет, особенно перед овуляцией, во второй – плавно снижается.
Эстрогены стимулируют эпителиальные клетки протоков молочных желез и меняют баланс воды и солей в клетках, вызывает отек и болевой синдром. Выработка самих эстрогенов зависит от фолликулостимулирующего гормона (ФСГ), который продуцирует гипофиз.
Гормон желтого тела яичников формирует плаценту при наступлении беременности, своего максимума достигает в лютеиновую, то есть вторую фазу женского цикла. «Подчиняется» лютеинизирующему гормону (ЛГ), за продукцию которого отвечает гипофиз.
Прогестерон «проводит подготовку» молочной железы к наступлению беременности, тормозит рост эпителия, формирует дольки и альвеолы за счет соединительной ткани, уменьшает отек тканей.
Именно нарушение баланса между эстрогенами и прогестероном, в частности, в сторону увеличения первого гормона, вызывает разрастание протоков и фиброзной ткани в молочной железе, то есть гормональную мастопатию.
Поэтому у женщин с нарушенным и нерегулярным менструальным циклом на фоне гормонального сбоя в 50% случаев наблюдается это состояние груди.
Третий по важности для молочной железы гормон отвечает за главную функцию молочной железы: готовит к наступлению беременности и стимулирует лактацию (выработку молозива и молока).
Кроме того, на молочные железы влияют и другие гормоны:
- Тиреотропный гормон (ТТГ), вырабатываемый гипофизом, «управляет» гормонами щитовидной железы — трийодтиронином (Т 4) и тироксином (Т3), которые регулируют созревание эпителиальных клеток и образование рецепторов эпидермального фактора роста (HER), а также «шефствуют» над яичниками;
- Андрогены (тестостерон, дегидроэпиандростерон (ДГЭА)), как мужские гормоны, подавляют «женские» процессы в грудной железе и дают сигнал гипофизу, который тормозит выпуск ФГС;
- Кортикостероиды (гормоны надпочечников) «помогают» пролактину, усиливая его воздействие на клетки молочной железы;
- Инсулин вместе с прогестероном и пролактином стимулирует развитие молочных протоков;
- Простагландины регулируют содержание калия, натрия и водного баланса в тканях железы, а также проницаемость сосудов.
Поэтому для того, чтобы узнать, какие гормоны больше других «виноваты» в возникновении мастопатии, врачу необходимо знать их количестве в крови.
При этом учитывается, что содержание половых гормонов обусловлено фазой женского цикла (то есть для первой половины менструального цикла, периода овуляции и второго периода показатели нормы разные). Также отличаются нормальные показатели у женщин разного возраста: детородного, в менопаузе, в постменопаузе.
В анализе женщины детородного возраста в норме можно увидеть следующие показатели.
Эстрадиол: первая половина цикла — 110-330 пмоль/л, середина цикла — 477-1174 пмоль/л, вторая половина — 257-734 пмоль/л.
В повышении этих показателей, и соответственно, появлении мастопатии, чаще всего «виноваты» яичники, на втором месте — «плохая» печень или «раздраженная» / «слабая» щитовидная железа, за ними в качестве причины следуют — оральные контрацептивы (особенно это актуально, когда женщина сама их себе подбирает и долго принимает).
Прогестерон: пик приходится на лютеиновую фазу( 6,99—56,63 нмоль/л), в момент овуляции 0,48—9,41 нмоль/л, в начале цикла 0,32—2,23 нмоль/л. Уровень прогестерона при мастопатии может побудить врача подумать о патологии яичников и «желтого тела».
Пролактин: 130-540 мкЕд/мл (107-290 мкЕд/мл — в менопаузе). На его уровень влияют очень многие факторы: начиная от сна и интимной близости до опухолей гипофиза.
ФЛГ: 3-11мЕд/мл.10-45 — мЕд/мл-1,5-7 мЕд/мл (первая половина цикла, середина цикла, вторая половина цикла, соответственно). Другие показатели, скорее всего, укажут на проблемы с гипофизом или яичниками, раннюю менопаузу.
ЛГ: 2-14 мЕд/мл — 24-150 мЕд/мл — 2-17 мЕд/мл (в трех фазах цикла), которые изменяются при поликистозе яичников, опухолях гипофиза, анорексии, хроническом стрессе
ТТГ: 1-4 мЕд/мл, ненормальные показатели указывают на проблемы с гипофизом, гипо-и гиперфункцией щитовидной железы,
Т3: 1,2-2,8 нмоль/л, или 65-190 нг/100 мл (общий), 3,4-8,0 пмоль/л или 0,25-0,52 нг/100 мл (свободный), не норма отмечается при больной щитовидной железе
Т4: 64-150 нмоль/л или 5-10 мкг/100 мл (общий), 10-26 пмоль/л или 0,8-2,1 нг/100 мл (свободный) изменение нормальных показателей связано с болезнями щитовидной железы
Тестотостерон: норма 0,26 — 1,30 нг/мл
Врач назначает такие анализы в определенные дни менструального календаря женщины:
- в 5 -9 или после 22-го — эстрадиол и прогестерон;
- на 5-7 — ЛГ, ФСГ, пролактин;
- в 8-10 — тестостерон или ДГЭА.
Анализ на гормоны при мастопатии сдают в 8 — 9 часов утра, натощак, в спокойном состоянии (это забор венозной крови). Кроме того, нужно подготовиться заранее и выполнить следующие условия:
- в течение нескольких дней не принимать медикаменты или обсудить с врачом вопрос о лекарствах, которые нельзя отменить;
- в течение двух предшествующих анализу дней – не принимать алкогольные напитки;
- за 12 часов до анализа последний раз принять пищу;
- в день исследования – отказаться от утренней сигареты;
- Накануне, лучше в течение нескольких дней исключить стрессы, физическую, нагрузку, сауну, секс.
Таким образом, изучение гормонального профиля при мастопатии:
- позволяет лечить непосредственную причину мастопатии – гормональный дисбаланс.
- является важной информацией к размышлению о возможных серьезных женских болезнях или патологии эндокринной системы
В арсенал современного маммолога (гинеколога, онколога) входят гормональные препараты разной направленности:
- против «лишних» эстрогенов (антиэстрогены): тамоксифен и его аналоги в виде длительного курса лечения
- против «лишнего» пролактина: например, парлодел, достинекс в небольших дозах
- против слишком высоких ЛГ и ФСГ: например, декапептил-депо, нафарелин
- гестагены (прогестерон в разных формах), которые применяются внутрь (Депо-Провера, Дюфастон) и местно (Прожестожель) также подавляют высокую активность эстрогенов по отношению к молочной железе
- оральные контрацептивы в небольших дозах тоже хорошо «работают» при мастопатии
- андрогены тоже «нейтрализуют» действие эстрогенов, но их назначают в определенном возрасте
- тиреоидин назначают для коррекции функции щитовидной железы.
Многие женщины с мастопатией боятся лечения гормонами и совершенно напрасно. Коррекция гормонального фона при мастопатии под наблюдением хорошего специалиста с помощью препаратов последнего поколения безопасна и эффективна.
Немедикаментозное лечение фиброзно-кистозной мастопатии молочной железы включает в себя несколько составляющих
Когда в терапии гормональных расстройств используется “Стелла”, лечение мастопатии проходит более полноценно и занимает намного меньше времени.
Почему маммологи считают мастопатию опасной и рекомендуют лечение. Насколько часто мастопатия переходит в рак.
источник
Мастопатией могут заболеть женщины разных возрастных групп. Девушкам чаще всего ставят диагноз диффузную мастопатию, а женщины при климаксе страдают появлением в молочных железах кист различных форм и размеров. Связано появление мастопатии в большинстве случаев с гормональными нарушениями в организме, за счет чего снижается количество эстрогенов и увеличивается количество прогестерона.
В статье мы поговорим о гормональной мастопатии, что это, какие есть симптомы и способы лечения болезни.
Что такое гормональная мастопатия у женщин? Самая распространенная патология — это дисгормональная мастопатия молочных желез. Данный вид заболевания принято также называть диффузной или гормональной мастопатией.
Связано это может быть с проблемами эндокринной системы или заболеваниями яичников.
Чаще всего болезнью страдают женщины детородного возраста, но и во время климакса эта болезнь также довольно часто встречается. У женщин происходит дисбаланс в выработке таких гормонов, как эстроген и прогестерон.
Даже малейшее их изменение в организме в сторону уменьшения или увеличения может стать причиной мастопатии. Немаловажную роль при развитии заболевания играет также пролактин. Его повышение в организме может привести к образованию уплотнений, узлов или кист в молочных железах.
Существует ряд факторов, которые оказывают негативное воздействие на молочные железы и провоцируют мастопатию.
К ним относятся:
- генетическая предрасположенность;
-
заболевания эндокринной системы;
- нарушение работы гормонов;
- частые аборты;
- прием контрацептивов;
- гинекологические заболевания.
В зону риска также попадают женщины, у которых начались рано месячные или климакс. Те, которые рожали после 30 лет и те, которые отказались от грудного вскармливания ребенка. Также появлению дисгормональной мастопатии может способствовать нарушение обмена веществ.
Симптомы данного вида мастопатии практически ничем не отличаются от других разновидностей.
У женщин и девушек при дисгормональной мастопатии наблюдаются следующие ее проявления:
- Болевые ощущения в молочных железах.
- Кожаные покровы груди приобретают бугристость.
- Увеличиваются подмышками лимфоузлы.
- Из-за застойных явлений груди отекают.
- При визуальном рассмотрении наблюдается асимметрия желез.
- Кожа на сосках может шелушится.Также могут появиться трещины.
- При надавливании на соски возможно выделение жидкости.
Первым осмотр пациентки проводит гинеколог или маммолог. На приеме врач проводит пальпацию молочных желез, чтобы выявить наличие уплотнений. Проводится опрос для сбора необходимой информации. Если у врача возникли подозрения на мастопатию, женщину направляют на другие диагностические мероприятия.
Сюда могут входить:
- УЗИ. Процедура позволит установить наличие в груди разного рода уплотнений и опухолей. На мониторе аппаратуры отображается структура молочной груди, ее состояние и наличие патологий. УЗИ позволит выявить наличие опухолей в груди и установить их месторасположение. Если при обследовании возникнет подозрение на раковую опухоль, женщину направляют на биопсию.
-
Маммография. Этим методом можно получить более достоверную информацию состояния молочных желез.
На рентгеновских снимках можно не только увидеть уплотнения, но и определить относятся ли они к раковым образованиям. - Цитологическое исследование. Данный метод позволяет произвести забор больной ткани молочной железы и изучить ее состояние под микроскопом на клеточном уровне. Данный вид процедуры с точностью подтвердит диагноз и наличие раковых опухолей, если они имеются.
Опасность данного вида мастопатии в том, что при несвоевременном лечении она может перерасти в раковую форму. Поэтому, несмотря на тщательное обследование, маммолог или гинеколог для подстраховки рекомендуют женщинам консультацию у онколога.
Бояться этого не следует, так как врач проведет дополнительное исследование, чтобы точно убедиться есть ли раковые опухоли или отсутствуют. Особенно это касается запущенной формы мастопатии. Онколога также необходимо посетить, если у женщины обнаружены кистообразные или очаговые образования.
-
Врач назначает пациентке при дисгормональной мастопатии лекарственные препараты направленные на нормализацию гормонального фона. Они должны иметь эстрогенное, гестагенное и немного андрогенное действие. Стоит учитывать и высокий уровень пролактина.
Наиболее эффективными являются такие препараты, как:
Препараты назначают только при сдаче анализов на гормоны. Для наружного применения можно использовать гель с натуральным прогестероном «Прожестожель».
- Климадинон;
- Кламин;
- Мастодинон.
При запущенных формах дисгормональной мастопатии показано только хирургическое вмешательство.
На состояние молочных желез огромное влияние оказывает гормональный сбой при мастопатии. Поэтому женщины, находящиеся в риске, должны периодически с 30-летнего возраста сдавать анализ на гормоны.
Вы сможете найти дополнительную информацию по данной теме в разделе Разновидности.
Понравилась статья? Подписывайтесь и следите за обновлениями ВКонтакте, Одноклассниках, Twitter, Facebook или Google Plus.
источник
Мастопатия относится к доброкачественным заболеваниям молочных желез и характеризуется одновременной совокупностью и регрессивных, и пролиферативных изменений в их структуре. Морфологическая основа мастопатии — нарушение соотношения железистого и соединительнотканного компонентов ткани железы. Это полиэтиологическая (многопричинная) патология, в возникновении которой играют роль многие факторы: эндокринные, генетические, условия окружающей среды и др. Важную роль в механизме возникновения фиброзно-кистозной дисплазии играет дисфункция гормональной системы, сопровождающаяся нарушением соотношения различных гормонов. Изучение гормонального фона мастопатии необходимо для понимания механизмов развития заболевания и решения проблем эффективной медикаментозной терапии.

В результате нарушения соотношения различных эндокринных соединений активируются пролиферативные процессы в гормонально зависимых органах. Это касается и ткани молочных желез, на функционирование которых влияют такие гормоны, как эстрогены, прогестерон, пролактин и некоторые другие.
Эстрогены и гестагены оказывают непосредственное влияние на состояние молочных желез. Эстрадиол (наиболее активный эстроген в периоде репродукции женщины):
· стимулирует митотическое деление (размножение клеток) и пролиферацию внутрипротокового эпителия желез;
· участвует в образовании новых сосудистых сетей.
Прогестерон вырабатывается клетками желтого тела и компенсаторно ингибирует действие эстрогенов.
Нарушение баланса выработки эстрогенов и гестагенов вызывает функциональные, а со временем и морфологические изменения в паренхиматозной ткани молочных желез. Интересно, что главное значение в развитии дисгормональной мастопатии у женщин имеет не столько абсолютное повышение концентрации эстрадиола, сколько относительная гиперэстрогения. Это состояние развивается вследствие недостаточной продукции прогестерона в лютеиновую фазу месячного цикла.
Результатом дефицита прогестерона являются морфологические и функциональные изменения в молочных железах: отек, разрастание соединительной ткани внутри долек, чрезмерная пролиферация протокового эпителия. Последнее приводит к обструкции млечных протоков. Если секреция в альвеолах сохраняется, постепенно возникают кистозные полости (кистозная форма мастопатии).
Причинами дисбаланса половых гормонов могут быть:
· воспалительные патологии половых органов (аднексит, сальпингит и др.);
· частые беременности или, наоборот, их отсутствие, поздние роды;
· отказ от кормления грудью;
· патологии щитовидной железы;
· фолликулярные яичниковые кисты;
Гиперэстрогения вызывает пролиферативные изменения не только в половых железах, но и в других эстрогензависимых органах — эндометрии, яичниках и др. Часто гиперэстрогенный гормональный фон мастопатии способствует развитию таких заболеваний, как эндометриоз, гиперплазия эндометрия, миома матки, опухоли яичников и т. д. Поэтому они не редко диагностируются у пациенток с патологией молочных желез.
Многие специалисты считают, что аборты часто являются пусковым факторов в развитии мастопатии, так как уже в самом начале беременности начинается подготовка молочных желез к последующему грудному вскармливанию. Искусственный аборт ведет к сильнейшему гормональному дисбалансу, впрочем, как и выкидыши.
Следует отметить, что прогестерон иногда тоже способствует дисплазии грудных желез, несмотря на его протекторное действие. Считается, что в их ткани имеются два типа рецепторов к гестагенам. В зависимости от преобладания того или иного типа рецепторов прогестерон может как ингибировать действие эстрогенных гормонов, так и усиливать их влияние. Это результаты недавно завершенных исследований по данному вопросу.
Особо можно отметить ожирение. В жировых клетках андрогены путем ароматизации могут превращаться в эстрогены, что приводит к гиперэстрогении. Заболевания печени, в частности, цирроз, обусловливают недостаточную синтезирующую и антитоксическую функции печени, поэтому эстрогены, которые обычно она инактивирует, постепенно накапливаются в организме.
Повышение концентрации пролактина у женщин может стать самостоятельной причиной мастопатии. Гиперпролактинемия часто является следствием гипоталамо-гипофизарных нарушений. Избыток пролактина усиливает пролиферативные изменения в грудных железах и эстрогензависимых органах путем повышения выработки эстрадиола в яичниках. Также выяснено, что под воздействием пролактина в ткани молочных желез увеличивается число рецепторов к эстрадиолу.

· пролактинома (разновидность аденомы гипофиза);
· внегипофизарная секреция пролактина;
· хроническая недостаточность почек.
Различные травмы гипоталамуса и гипофиза могут провоцировать избыточный синтез рилизинг-факторов, лактотропного, тиреотропного и гонадотропных гормонов, которые стимулируют выработку соответствующих гормонов нижележащими эндокринными железами. Пролактин самостоятельно воздействует на паренхиму молочных желез. Повышенное содержание пролактина вызывает нагрубание и болезненность груди, что бывает более выражено во второй фазе цикла. Состояние сопровождается сильной головной болью, вздутием живота, отеками конечностей. Совокупность этих симптомов получила название предменструального синдрома.
Не только дисбаланс половых стероидов может привести к развитию кистозно-фиброзной болезни. Гормональный фон мастопатии бывает обусловлен нарушением выработки таких эндокринных соединений, как инсулин, кортикостероиды, тиреоидные гормоны.
1. Повышенное содержание инсулина приводит к образованию дополнительных рецепторов к эстрогенам на клетках молочной железы.
2. Гипотиреоидные состояния, сопровождающиеся недостаточным синтезом йодсодержащих гормонов, вызывают компенсаторное повышение выделения тиреотропного гормона, который может оказывать воздействие, аналогичное пролактину.
3. Похожая ситуация наблюдается при надпочечниковой недостаточности с пониженным содержанием кортикостероидов и избытком адренокортикотропного гормона.
Чтобы лечение принесло желаемый эффект, необходимо учитывать характер нарушений гормонального фона при мастопатии. Для этого проводится лабораторное обследование с определением уровня различных гормонов – эстрадиола, прогестерона, пролактина, гонадотропинов и др.
Основа консервативного лечения мастопатии – гормональная терапия. Она может включать в себя применение таких препаратов, как:
· агонисты рецепторов к дофамину;
· избирательно действующие модуляторы рецепторов к эстрогенам Мабюстен ;
Чаще всего основой патогенеза мастопатии является дефицит прогестерона, поэтому применение гестагенов можно отнести к патогенетической терапии. Натуральные гестагенные препараты воздействуют непосредственно – путем связывания рецепторов к гестагенам, а также оказывают опосредованное влияние, ингибируя выработку эстрогенов в яичниках. Существуют препараты для системной терапии лечения диффузной мастопатии гестагенами, но их применение сопряжено с такими трудностями, как необходимость постоянного контроля гормонального профиля. Поэтому были разработаны средства на основе гестагенов для наружного применения в виде гелей. Их нужно наносить непосредственно на область молочных желез. Длительность лечения обычно составляет не менее 4 нед.
Данная группа препаратов стимулирует дофаминовые рецепторы, расположенные в гипоталамусе, что приводит к замедлению выработки лактотропного гормона. Агонисты дофамина назначают для коррекции гормонального фона при мастопатии, вызванной гиперпролактинемией. Их необходимо принимать в лютеиновую фазу цикла.
Синтетические средства, аналогичные ГРФ, используют для уменьшения выработки эстрогенов в яичниках. На начальном этапе эти препараты стимулируют выработку фолликулостимулирующего гормона в гипофизе, который повышает секрецию эстрадиола. Повышенное содержание эстрогенов по принципу обратной связи воздействует на гипофиз и приводит к снижению концентрации ФСГ. Поэтому на время лечения прекращается гормоносинтезирующая функция яичников. Используются препараты данной группы для лечения мастопатии, сочетающейся с эндометриозом, гиперпластическими процессами в эндометрии и другими заболеваниями, ассоциированными с гиперэстрогенией.
Действие этой группы антиэстрогенных средств основано на конкурентном связывании их с рецепторами к эстрадиолу, расположенными в эстрогензависимых органах-мишенях (молочные железы, эндометрий матки).
Препараты комбинированной гормональной контрацепции, рассчитанные для перорального применения, по принципу обратной связи ингибируют выработку гонадотропных гормонов и ГРФ в гипоталамо-гипофизарной системе. Таким образом, синтезирующие функции яичников временно отключаются, а идеальная концентрация прогестерона и эстрогенов поддерживается благодаря регулярному приему препарата.
В редких случаях, когда мастопатия возникла на фоне гипотиреоидных состояний, для коррекции гормонального баланса используют препараты тироксина. Лечение проводится под лабораторным контролем содержания гормона Т4 в крови. Иногда одновременно или в качестве основной терапии для нормализации функций щитовидной железы применяют препараты йода. Йод необходим для синтеза тироксина и трийодтиронина.
С целью нормализации гормонального фона у женщин при мастопатии помимо гормонов почти во всех случаях используют:
Витамины необходимы для повышения защитных сил организма, нормализации работы эндокринных органов. Витаминотерапия помогает улучшить метаболическую функцию печени. Витамин Е повышает чувствительность клеток к прогестерону, а витамин В6 уменьшает концентрацию пролактина. Седативные средства назначаются в случаях, когда гормональные расстройства обусловлены стрессом. Также широко применяются фитотерапевтические препараты, которые снижают выработку пролактина и нормализуют гестаген-эстрогенный баланс.
Патогенез (механизм патологического развития) фиброзной мастопатии является довольно сложным и многофакторным. Универсального лечения всех видов мастопатии не существует, поэтому оптимальная терапия подбирается строго индивидуально. Для успешного лечения заболевания необходимо выявить, в каком конкретном звене гормональной системы произошел сбой, и воздействовать именно на него с учетом основных и сопутствующих заболеваний.
Гормоны – это вещества, которые вырабатываются эндокринной системой, они регулируют систему всего организма. От них зависит насколько хорошо будет сжигаться жир, и также от них зависит размножение. Гормональный дисбланс является признаком нарушения в работе эндокринной системы и приводит к дисгормональным заболеваниям женщин. Во-первых, это относится к ожирению. В этом случае человека беспокоит лишний вес, кожа становится сухой, присутствует вялость и необъяснимая усталость, волосы начинают выпадать, беспокоит частая бессонница. Периодически происходят запоры, а артериальное давление обычно понижено. В этом случае можно говорить о нарушении в работе эндокринной системы. Необходимо обратиться к врачу эндокринологу, который подскажет способ лечения, и приведет гормональный баланс в порядок. Во-вторых, это повышенная волосатость у женщин. У многих появляются усики, темные волоски на подбородке. В этом случае можно говорить о нарушении в половой сфере, повышенном уровне содержания тестостерона.Кроме того, кожа на лице становится жирной, появляются различные высыпания и себорея.
Все эти симптомы носят общее название – гипертрихоз. В-третьих, появление растяжек, имеющих багровый цвет, также свидетельствуют о нарушении в работе гормонов. Растяжки появляются в области живота, бедер и молочных желез. Иммунитет снижается, появляются жировые отложения в области лица и шеи. В-четвертых, меняется внешность человека, т. е. многие черты лица у женщин становятся грубее, нарушается прикус. Все это происходит за счет образования гормона соматотропина. Он вырабатывается в гипоталамусе. Нарушается половая функция, человека беспокоят боли в ногах, а также в суставах. Голос становится охриплым, происходит быстрый рост волос. В-пятых, признаками могут служить падение зрения и кожный зуд. В случае с кожным зудом необходимо проверить уровень сахара в крови человека, так как это может быть признаком диабета. Зуд чаще всего происходит в области гениталий. У человека учащается количество мочеиспусканий, его беспокоит постоянная сухость во рту и мучает жажда. Многие порезы и раны заживают очень медленно, человек очень быстро устает и утомляется. Каковы причины появления дисбаланса? Их несколько:
— воздействие агрессивной окружающей среды;
— стрессы;
— наследственность;
— прием препаратов, содержащих гормоны;
— некачественное питание (особенно это относится к мясу);
— вредные привычки;
Но не стоит отчаиваться, так как многие из перечисленных признаков могут относиться к обычному переутомлению или нехватки витаминов в организме. Стоит обращать внимания на изменения в организме – излишняя потливость, набор массы тела, появление чрезмерной волосатости. В некоторых случаях требуется лишь лечение медикаментами, обычно это гормональные контрацептивы, в других случаях возможно только вмешательство хирурга.
Биофарм/Biofarm клиника и исследования, расшифровка диагнозов ДФКМ — ФКМ, клинические исследования и анализы, направление применения при комплексной терапии не гормональных препаратов Мабюстен/Mabusten — по материалам предоставленным медицинским центром исследований Bradner Deword GmbH Hirtenweg 30, 4125 Riehen, Suisse/Швейцария. Размещенные материалы исследований о диагнозах, лекарствах и методиках лечения носят информационный характер и предназначены для образовательных целей профильных специалистов. Не должны использоваться в качестве медицинских рекомендаций при назначении лечения. Установка диагноза, выбор методики лечения и лекарств, является прерогативой персонального лечащего врача. ООО «Биофарм»/LLC Biofarm не несёт ответственности за возможные негативные последствия, возникшие в результате не квалифицированного использования информации, размещенных в обзорах лекарств, диагнозов и методик лечения на сайте mabusten.com
MABUSTEN — МАБЮСТЕН торговая марка (ТМ), (R), правообладатель BRADNER DEWORD GmbH, зарегистрировано в Государственном реестре Российской Федерации Федеральной службой по интеллектуальной собственности. Свидетельство о регистрации : СГР № RU.77.99.88.003.E.002004.05.16

Профилактика, терапия и лечение — диагноз
BD fibrous breast mastopathy
Имеются противопоказания. Перед применением необходимо проконсультироваться со специалистом
Политика в отношении обработки персональных данных: Все данные о пользователях сайта, обрабатываемые в соответствии с законодательством РФ, агрегируются и анонимизируются, анализируются массово и безлично. Этот сайт использует файлы cookies, чтобы быть максимально информативным для вас. Продолжая просмотр страниц сайта, вы соглашаетесь с использованием файлов cookies.
BRADNER DEWORD GmbH branch Basel Switzerland
источник
Наиболее частой причиной появления мастопатии является гормональный дисбаланс, который, к сожалению, может развиваться как у молодых, так и у зрелых женщин. Рост грудных желез, появление изменений в тканях, связанных с менструальным циклом, беременностью, лактационным периодом напрямую связаны с действием ряда гормонов, продуцируемых яичниками, щитовидной железой, гипоталамусом, гипофизом, надпочечниками и другими органами. Нарушения, возникающие в эндокринной системе, зачастую становятся главными факторами, провоцирующими изменения в структуре молочных желез.
Чаще всего у женщин, страдающих мастопатией, выявляется отклонение от нормальных уровней таких гормонов, как эстрогены и прогестерон. Дисбаланс этих веществ в первую очередь приводит к мастодинии, которая проявляется неприятными ощущениями в молочных железах, возникающими во вторую фазу цикла, а затем и к изменениям самой структуры тканей груди.
Синтез эстрадиола и эстриола происходит в основном в яичниках. Жировые ткани и надпочечники также продуцируют эти вещества, но в значительно меньших количествах.
Если женщина здорова, показатели эстрогенов повышаются в норме в первую фазу, приближаясь к максимальному уровню в овуляторные дни, а затем – снижаются.
Продукция эстрогенов происходит под влиянием фолликулостимулирующего гормона (FSH), продуцируемого гипофизом. Под действием этих веществ происходит стимуляция роста эпителия, выстилающего протоки груди, а также может меняться баланс минералов и жидкости, что нередко приводит к нарастанию отечности и появлению болевых ощущений.
С помощью прогестерона происходят изменения в грудных железах, необходимые для нормальной беременности. Этот гормон снижает рост эпителиальных клеток, помогает формировать альвеолы, уменьшает отечность.
Неправильное соотношение между гормонами провоцирует развитие мастопатии. Чаще всего к чрезмерному росту фиброзных тканей приводит дисбаланс, при котором эстрогены превышают нормальные значения. Нередко одновременно с этим у женщин возникают и нарушения цикла.
Большое влияние на грудные железы оказывает пролактин. Этот гормон помогает подготавливать их к беременности и отвечает за продукцию молока.
На состояние грудных желез влияет и ряд других веществ:
- Тиреотропин, продуцируемый гипофизом. Этот гормон контролирует продукцию тироксина и трийодтиронина щитовидной железой. В свою очередь, они влияют на развитие клеток эпителия и на работу яичников.
- Андрогены, являющиеся мужскими гормонами. Они помогают подавлять синтез фолликулостимулирующего гормона и тормозить определенные процессы, происходящие в молочных железах.
В той или иной мере все перечисленные вещества воздействуют на молочные железы, поэтому при появлении симптомов мастопатии женщине назначаются анализы на гормоны.
Анализ на гормоны, которые необходимо сделать при мастопатии, рекомендуется проводить утром.
Кровь сдается из вены. Предварительно нужно:
- отменить препараты, влияющие на женские гормоны; если это сделать невозможно, необходимо проконсультироваться со специалистом;
- за 10 ч до сдачи крови не следует есть, принимать спиртосодержащие напитки, курить;
- нежелательно в день, предшествующий сдаче крови, заниматься тяжелыми нагрузками, посещать баню, сильно перегружать нервную систему.
Перед тем как сдавать анализы, женщина должна знать, что:
- Значения некоторых гормонов имеют зависимость от цикла, поэтому у доктора следует уточнить время, когда лучше пройти исследование.
Правильно расшифровать и проанализировать показатели гормонального статуса, а также подобрать соответствующее лечение при мастопатии может только врач.
Все препараты, содержащие гормоны, назначаются строго по показаниям и только после полного обследования, включающего, помимо анализа крови на гормоны, маммографию и ультразвук.
При избыточном количестве эстрогенов женщинам назначается длительный курс «Тамоксифена» и аналогичных препаратов, являющихся антиэстрогенами. Если при обследовании выявлен избыток пролактина, необходим прием «Парлодела» или «Достинекса». Снизить чрезмерную выработку фолликулостимулирующего гормона позволяет курс «Нафарелина».
Высокий синтез эстрогена также помогают снижать препараты, содержащие гестагены. Чаще всего женщинам назначается «Депо-Провера». Нередко в сочетании с этим лекарством пациентке рекомендуется использовать «Прожестожель». Этот препарат выпускается в виде крема для нанесения на проблемный участок грудной железы.
При мастопатии в некоторых случаях могут быть применены оральные контрацептивы, улучшающие гормональные показатели и помогающие нормализовать продукцию эстрогенов и прогестерона.
Нередко женщинам, страдающим мастопатией, рекомендуется посетить эндокринолога. Если при обследовании состояния щитовидной железы выявлены отклонения, необходима коррекция работы этого органа препаратами, содержащими аналоги тиреоидных гормонов.
Каждая женщина после 30 лет должна раз в год обследоваться у маммолога. Симптомами, при которых следует посетить врача в обязательном порядке, являются:
- сильная болезненность, возникающая в молочных железах накануне менструации;
- появление отечности груди;
- выявление при самообследовании уплотнений в тканях железы;
- выделение жидкости из сосков, особенно зеленоватого или коричневатого оттенков;
- нарастание асимметрии желез, изменения контуров;
- появление шелушения кожных покровов на сосках и груди;
- изменение формы сосков, их втягивание или значительное увеличение;
- болезненность в области подмышек.
Форма заболевания грудных желез определяется лечащим врачом. Ставится соответствующий диагноз только после тщательного обследования, включающего исследования крови на гормоны, маммографию, УЗИ. При выявлении узловой формы женщине назначается биопсия, которая необходима для изучения структуры и характера уплотнений.
Материал, взятый при этой процедуре, отправляется на цитологический анализ. При обнаружении патологических клеток женщине необходимо обратиться к онкологу, который определит дальнейший ход лечения.
При самостоятельном выявлении каких-либо признаков заболеваний грудных желез нельзя заниматься лечением в домашних условиях. Применение народных способов возможно только в комплексе с терапией, назначенной врачом.
Какие гормоны вырабатываются женским организмом и на что они влияют, вы узнаете из следующего видео:
источник
Что такое дисгормональная мастопатия молочных желез: ее симптомы, причины возникновения, диагностика и лечение

Заболеванию подвержены женщины всех возрастных групп, но особо часто оно диагностируется у женщин репродуктивного периода.
Молодым женщинам чаще всего ставят диагноз диффузная мастопатия, а женщинам старшей возрастной группы – кистозная.
Мастопатия некоторых видов и при определенных провоцирующих факторов может трансформироваться в злокачественное новообразование, поэтому за патологией необходимо вести тщательное наблюдение и вовремя лечить ее.
Это очень распространенная патология, которую также называют гормональной и диффузной мастопатией. Развитие недуга происходит по причине заболеваний эндокринной системы или при патологиях яичников.
Даже малейшее изменение баланса эстрогена и прогестерона может стать причиной мастопатии.
Пролактин – это еще один гормон, который также оказывает влияние на здоровье молочных желез. Если его концентрация в крови повышается, возможно развитие узелковых или кистозных уплотнений в груди.
По сути, мастопатия грудной железы – это патологическое разрастание соединительной ткани. Такие уплотнения женщина может обнаружить у себя самостоятельно при пальпации молочной железы.
Перед началом менструации эти уплотнения могут быть болезненными, а когда менструация заканчивается, узелки и уплотнения могут исчезать самостоятельно.
Часто женщины не придают значения таким симптомам и обращаются к врачу тогда, когда болезнь переходит в запущенную стадию.
У женщин любого возраста мастопатия сопровождается следующими признаками:
- боль. В начальных стадиях она может появляться только перед месячными, и не очень беспокоить женщину, но с прогрессированием недуга, могут наблюдаться колющие резкие боли, которые напоминают невралгию;
- изменения кожного покрова. Кожа на груди становится неровной, шероховатой, возможно появляется угревая сыпь или другие высыпания. Также иногда изменяется сосудистый рисунок;
- увеличение лимфоузлов. Мастопатия отрицательно влияет на трофику ткани, что приводит к увеличению подмышечных лимфатических узлов;
- в запущенных стадиях из сосков могут наблюдаться выделения – белые, розовые или желтые;
- зеленые выделения – это признак присоединения инфекционного процесса;
- больная грудь увеличивается в объеме и может быть горячей.
Клиническая картина мастопатии во время климакса может быть смазанной и не слишком яркой, что очень опасно для пациенток.
Факторы, которые могут дать толчок для развития патологии следующие:
- наследственная предрасположенность;
- сбои в функциональности яичников;
- заболевания печени;
- эндокринные нарушения;
- гинекологические патологии;
- поздние роды или их отсутствие;
- отсутствие лактации или непродолжительный лактационный период;
- аборты;
- раннее или позднее начало менструации;
- ранний или поздний климакс;
- травмы и ушибы груди;
- стрессы;
- неправильный образ жизни;
- ожирение.
Главной опасностью мастопатии безусловно является возможность развития на ее фоне злокачественного новообразования.
Чаще всего онкология наблюдается при узловой форме патологии, однако, это совершенно не означает, что остальные формы заболевания совершенно безопасны. Риск трансформации в рак присутствует при всех типах недуга.
Читайте также, может ли фиброзно-кистозная мастопатия перерасти в рак.
Другой опасностью мастопатии является развитие воспалительного или инфекционного процесса — они сложно поддаются лечению и очень сильно снижают качество жизни женщины.
Мастопатия может наблюдаться в следующих формах:
- диффузная. Это начальная стадия патологии, при которой происходит рост соединительной ткани, а также могут появляться тяжи и небольшие узловые образования. Диффузная мастопатия, в зависимости от того, какая ткань преобладает, в свою очередь делится на: железистую, фиброзную, кистозную, смешанную;
- узловая. При этой форме патологии образуются плотные узлы, размер которых может варьироваться от горошины до грецкого ореха.
Ранняя диагностика – это ключевой момент эффективного лечения мастопатии. Поэтому женщинам после 35 лет необходимо хотя бы раз в год делать маммографию.
Еще один немаловажный аспект – самодиагностика. Пальпация груди должна проводится каждой женщиной регулярно, вне зависимости от того имеются ли у нее признаки мастопатии или нет.
Маммолог, выслушав жалобы пациентки, проводит осмотр груди и пальпацию.
Далее назначаются следующие мероприятия:
- до 35 лет рекомендуется УЗИ;
- после 35 лет – маммография;
- анализ крови на гормоны;
- УЗИ щитовидки;
- МРТ для уточнения локализации и количества патологических очагов;
- при подозрении на онкологию – биопсия.
Медикаментозное лечение может быть негормональным или гормональным.
В первом случае пациентке рекомендуется:
- витамины;
- седативные средства;
- гомеопатические препараты;
- небольшие дозы йодсодержащих препаратов;
- фитотерапия;
- ферменты;
- нестероидные противовоспалительные средства;
- мочегонные препараты;
- изменение образа жизни.
Если необходимо лечение гормонами, назначаются:
- антиэстрогены – Тамоксифен;
- гестагены – Дюфастон;
- препараты местного действия – Прожестожель;
- после 45 лет назначают андрогены;
- если имеется гипофункция щитовидки – тиреоидин.
Достаточно часто врачи рекомендуют совмещать традиционную и нетрадиционную медицину. Поэтому допускается прием отваров и настоев лекарственных трав, а также прикладывание к груди компрессов.
Операционное лечение чаще всего используют при узловой форме патологии.
Возможны следующие методы:
- секторальная резекция – удаляется не только новообразование, но и часть пораженной ткани;
- энуклеация – удаляется только опухоль, окружающие ткани не затрагиваются.
Надо сказать, что врачи всеми силами стараются избежать операционного лечения мастопатии и назначают его только в особо тяжелых случаях и при риске развития онкологии.
Если диагностируется одиночная киста, ее можно удалить при помощи склерозирования.
Оболочка новообразования прокалывается иглой, все содержимое откачивается, а в саму полость заливается специальный препарат, который склеивает оболочку. Но такая процедура имеет существенный минус – поскольку оболочка кисты не удаляется, остается риск рецидива.
Последствия мастопатии в виде воспалительных процессов, инфицирования или онкологии возникают только при несвоевременно начатом лечении.
Очень часто мастопатия диагностируется при вынашивании ребенка.
Конечно, женщина в этом случае должна находиться на особом контроле у врача, но чаще всего к концу второго триместра мастопатия приходит.
Если же этого не произошло, особо волноваться не стоит – заболевание пройдет в период лактации.
Ниже представлены отзывы женщин, у которых была диагностирована дисгормональная мастопатия:
источник
Мастопатия — доброкачественное заболевание, развившееся вследствие имеющегося нарушения баланса между гормонами (прогестероном, пролактином и эстрогенами) в организме. Что ведет разрастанию в молочной железе соединительной и железистой ткани, поэтому в ней формируются уплотнения и/или кисты разного размера.
Немного статистики
В мире от мастопатии страдает от 70 до 80% женщин. То есть, — 7-8 женщин из 10. Причем наиболее часто этому заболеванию подвержены женщины от 30 до 45 лет.
Риск развития рака на фоне мастопатии возрастает в несколько раз. Наиболее часто перерождается в рак узловая мастопатия (чаще всего — фиброзно-кистозная форма) — в 30-50% случаев.
Перерождение диффузной формы мастопатии в рак груди происходит очень редко. К тому же, диффузная форма хорошо поддается лечению.
Интересные факты
Принято считать, что мастопатия — заболевание, которым страдает исключительно прекрасная половина человечества. На самом деле сильный пол также подвержен этому недугу. Называется мастопатия у мужчин гинекомастией. Правда, мужчины намного реже страдают от этого недуга, нежели женщины.
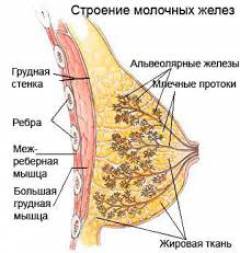
Немного ниже середины каждой молочной железы имеется небольшой выступ — сосок, а кожа вокруг него — ареола. Их цвет несколько темнее, чем остальная кожа груди. На верхушке соска открываются млечные поры — окончание млечных протоков.
Паренхима (тело) молочной железы
Состоит из сложных альвеолярно-трубчатых желез (вырабатывают белково-слизистый секрет). Железы собираются в мелкие железистые дольки, которые затем объединяются и образуют конусообразные доли (в одной молочной железе — от 15 до 20 долей). Сами конусообразные доли разделены между собой прослойками соединительной ткани.
От железистых долек отходят выводные млечные протоки, которые объединяются в более крупные формирования (галактофоры). В свою очередь, галактофоры перед выходом на поверхность соска образуют млечные синусы, в которых скапливается грудное молоко во время грудного вскармливания.
В формировании и работе молочной железы принимают участие не менее 10 гормонов, которые синтезируются органами эндокринной системы:
- Гонадотропин-рилизинг-гормон
Вырабатывается в гипоталамусе (находится в головном мозге) и регулирует выработку фолликулостимулирующего (ФСГ) и лютеинизирующего (ЛГ) гормона.
Фолликулостимулирующий и лютеинизирующий гормон
Синтезируются в гипофизе (находится в головном мозге) и оказывают влияние на яичники в течение всего менструального цикла, регулируя выработку в них эстрогенов и прогестерона.
Тириотропный гормон
Вырабатывается в гипофизе и влияет на работу щитовидной железы, регулируя выработку в ней гормонов (тироксина и трийодтиронина).
Эстрогены (эстрадиол и продукты его превращения — эстроном и эстриол)
Женские половые гормоны, которые у женщин вырабатывается в основном в яичниках, частично — в жировой ткани и надпочечниках. Максимально они действуют в первой половине цикла, стимулируя размножение клеток молочной железы путем их деления. Также они увеличивают число и длину самих млечных протоков.
Прогестерон (относится к гестагенам)
В основном вырабатывается в яичниках, частично — в надпочечниках.
Прогестерон действует во второй половине цикла. Он уменьшает чувствительность рецепторов (специфических участков на клеточной стенке, способных связываться с определенным веществами) клеток молочной железы к эстрогенам. Таким образом, ограничивая деление клеток в молочной железе и разрастание соединительной ткани. В результате млечные протоки подвергаются обратному развитию.
Пролактин
Вырабатывается в гипофизе (находится в головном мозге). Усиливает деление клеток в молочной железе, стимулирует выработку грудного молока, увеличивает количество рецепторов в молочной железе к эстрогенам.
В норме синтез пролактина подавляется дофамином (биологически активным веществом, осуществляющим передачу нервного импульса через нервные клетки).
Гормоны щитовидной железы (тироксин и трийодтиронин)
Регулируют обмен жиров, углеводов и белков, усиливают выработку пролактина, а также повышают к нему чувствительность рецепторов молочной железы.
На заметкуИзменения в молочной железе тесно связанны менструальным циклом, поскольку он регулируется этими же гормонами.
В формировании мастопатии основную роль играет гормональный дисбаланс между эстрогенами и прогестероном, а также пролактином. Он развивается вследствие самых различных заболеваний.
Причины гормонального дисбаланса
- Стрессовые ситуации, хроническое недосыпание, сексуальная неудовлетворенность, депрессивные состояния, частая и быстрая смена настроения, агрессия
В недостаточном количестве вырабатывается дофамин, который в норме сдерживает повышенную выработку пролактина. То есть, если уровень дофамина недостаточный, то в гипофизе усиленно синтезируется пролактин.
Кроме того, прогестерон вырабатывается в яичниках недостаточно, поэтому возникает преобладание эстрогенов.
В результате повышается уровень эстрогенов и пролактина, которые приводят к усиленному делению клеток в молочной железе, а также увеличению числа и длинны млечных протоков.
Искусственное прерывание беременности, выкидыши, отказ от кормления грудью
После наступления беременности под воздействием гормонов (в основном пролактина) в молочных железах происходят изменения, которые подготавливают их к грудному вскармливанию.
Однако прерывание беременности или резкое прекращение грудного вскармливания нарушает этот процесс: уровень пролактина быстро падает, а эстрогенов и прогестерона — повышается. В дальнейшем происходит быстрое обратное развитие железистой ткани молочных желез, но оно неравномерное, поэтому остаются уплотненные участки в молочной железе
Отсутствие беременности и родов до 30 лет
Стиль жизни современной женщины детородного возраста противоречит природе. Поэтому постепенно в организме начинают преобладать эстрогены, которые усиливают деление клеток соединительной ткани, увеличивают число и длину млечных протоков в молочной железе.
Диеты для похудания
Организм не получает всех необходимых веществ (белки, витамины, минералы и другие), поэтому нарушается сам процесс синтеза гормонов, а также обмен веществ в организме.
Воспалительные процессы придатков (маточные трубы, яичники) и нарушения кровообращения (например, при хронических запорах и опухолях) в малом тазу, климакс, состояния после оперативных вмешательств на яичниках
Развивается недостаточность яичников, поэтому уровень выработки эстрогенов понижен или даже нормальный. Однако одновременно с этим синтез прогестерона также понижается, поэтому он не блокирует эстрогены. Кроме того, эстрогены продолжают вырабатываться в жировой ткани. В результате возникает преобладание эстрогенов над прогестероном.
Поликистоз (большое количество кист яичников)
Яичники вырабатывают мало эстрогенов, но много — андрогенов (мужских половых гормонов). В свою очередь, андрогены превращаются в эстрогены под воздействием фермента ароматазы (вырабатывается в надпочечниках). Поэтому уровень эстрогенов повышается, а содержание прогестерона нормальное или несколько понижено.
Травмы молочной железы
Местное воспаление либо гематома, возникшие вслед за травмой (ранение ножом или острым предметом, ношение неудобных и жестких бюстгальтеров), приводит к тому, что на месте удара усиливаются процессы размножения клеток. В результате может образоваться уплотнение, которое со временем иногда приводит к развитию мастопатии.
Хронические заболевания печени (гепатит) и желчевыводящих путей (холецистит)
Нарушена выработка белка, связывающего эстроген, поэтому его (эстрогена) активность повышается в разы.
Пониженная функция щитовидной железы (гипотиреоз) и эндемический зоб (поражение щитовидки при недостатке йода в организме)
Уменьшена выработка гормонов щитовидной железой, поэтому падает их уровень в крови. В результате по принципу обратной связи в гипофизе стимулируется выработка тириотропного гормона, который активизирует работу щитовидной железы. Однако вместе с этим стимулируется также и выработка пролактина гипофизом.
На заметку
- По статистике гипотиреоз — наиболее частая причина повышения уровня пролактина в организме.
- При эндемическом зобе в 70% случаев развивается мастопатия. Поскольку при недостатке йода уменьшается выработка гормонов в щитовидной железе.
Эглонил и Церукал (применяется для лечения гастрита, язвы желудка и 12 ПК), Резерпин (назначается для понижения артериального давления) — препараты центрального действия (в головном мозге). Они блокируют влияние дофамина — биологически активное вещество, при недостаточности которого усиливается выработка пролактина (в норме дофамин, наоборот, уменьшает синтез пролактина).
Злокачественные и/или доброкачественные опухоли гипоталамо-гипофизарной области (например, аденома гипофиза)
Усиливается выработка гормонов в гипофизе: ФСГ, ЛГ и пролактина. Поэтому в яичниках увеличивается синтез эстрогенов, а прогестерона, наоборот, уменьшается. Под воздействием эстрогенов и пролактина начинают усиленно размножаться клетки молочной железы и разрастаться млечные протоки.
Ожирение
В жировой ткани (клетках) осуществляется частичный синтез эстрогенов. Поэтому чем больше подкожно-жировой слой, тем усиленнее вырабатываются эстрогены.
Наследственная предрасположенность
Женщины, у которых близкие родственницы (мать, бабушка) болели раком молочной железы или половых органов, более склонны к развитию мастопатии. Что связанно с передачей мутировавших (измененных) генов из поколения в поколение.
Нерегулярная половая жизнь, сексуальная неудовлетворенность
Приводит к нарушению кровообращения в малом тазу (кровь застаивается). В результате нарушается работа яичников и выработка ими гормонов.
Действие эстрогена усиливается по двум причинам:
- Повышен уровень ароматазы (вырабатывается в надпочечниках) — фермент, превращающий андрогены (мужские половые гормоны, которые в небольшом количестве синтезируются у женщин) в эстрогены.
- Количество рецепторов и/или их чувствительность к эстрогенам в молочных железах увеличено.
| На заметку Причины не сразу ведут к развитию заболевания. Однако суммируясь, из года в год (в среднем — 2 года), приводят к возникновению мастопатии. |
Наибольшее распространение получило разделение мастопатии по рентгенологическим (выявляет изменения в структуре молочных желез) и клиническим (жалобы и осмотр) признакам.
Существует две основных формы заболевания: диффузная и узловая мастопатия.
Виды диффузной мастопатии
 Аденоз — преобладание железистого компонента (разрастаются дольки)
Аденоз — преобладание железистого компонента (разрастаются дольки) Наиболее распространенная форма диффузной мастопатии. Чаще встречается у девушек и молодых женщин либо в первые месяцы беременности.
 Фиброаденоматоз — появление в молочных железах участков, в которых больше разрослась соединительная (фиброз), нежели железистая ткань.
Фиброаденоматоз — появление в молочных железах участков, в которых больше разрослась соединительная (фиброз), нежели железистая ткань.  Диффузная мастопатия с преобладанием кистозного компонента.
Диффузная мастопатия с преобладанием кистозного компонента. В молочной железе образуются небольшие полости с жидкостью — кисты. В 25% случаев на месте кист откладывается кальций, который со временем может дать толчок к развитию злокачественной опухоли груди.
Симптомы диффузной мастопатии
- Нагрубание, болезненность (масталгия), отек и чувствительность молочных желез (мастодиния).
- При прощупывании отмечается уплотнение всей молочной железы либо только одного её участка. Либо обнаруживаются небольшого размера (с рисинку) мелкозернистые очаги уплотнения, рассеянные в молочных железах (в основном в верхней части).
- Из соска может выделяться прозрачная либо зеленовато-коричневая жидкость.
Признаки
- Болезненные ощущения и увеличение молочной железы в размерах
- Из сосков выделяется прозрачная или зеленовато-коричневатая жидкость
- При прощупывании молочной железы определяются плотные узлы
Признаки
- Болезненные ощущения в области формирования кист
- Молочная железа увеличивается в размерах и болезненна
- Увеличение и болезненность подмышечных лимфатических узлов, а также отек тканей вокруг них
- Прозрачные выделения из сосков, а в случае присоединения инфекции — гнойные.
- При прощупывании молочной железы определяются эластичные узлы круглой или овальной формы
Имеет проявления свойственные как для фиброзной, так и для кистозной узловой формы мастопатии.
При прощупывании могут обнаруживаться как участки уплотнения молочной железы, так и узлы овальной или круглой формы неплотной и эластичной консистенции (мягкие на ощупь).
Недуг может поражать как обе молочные железы, так и одну, а его признаки зависят от вида мастопатии.
| Симптом | Проявления | Механизм возникновения |
| Диффузная мастопатия | ||
| Боль и чувство наполнения (отек) в молочных железах, а также увеличение их в размерах | Вначале заболевания симптомы не выражены, наиболее часто они возникают за неделю до начала менструации. Однако по мере прогрессирования недуга они становятся практически постоянными. На период самой менструации боль и отек несколько менее выражены. | Эстрогены способствуют накоплению ионов натрия внутри клеток молочных желез, которые притягивают к себе молекулы воды. Поэтому развивается отек тканей молочной железы и появляется боль. |
| Выделения из молочных желез (прозрачные либо зеленовато-коричневые) | Появляются самостоятельно (пятна на внутренней стороне чашечки бюстгальтера) либо при надавливании на соски. | Пролактин способствует развитию молочных ходов и выработки ими жидкости, по составу похожей на грудное молоко. |
| Очаги уплотнения | Они мелкие, как правило, располагаются во всей молочной железе. | Под воздействием эстрогенов и прогестерона увеличивается число и длинна млечных протоков в молочной железе, а также в ней разрастается соединительная ткань. |
| Узловая мастопатия | ||
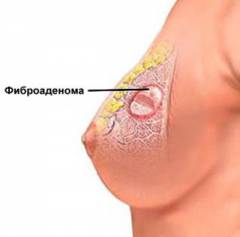
| Фиброзная мастопатия (фиброаденома) | ||
| Болезненность, чувствительность к прикосновениям и чувство переполнения молочных желез | Вначале заболевания симптомы наиболее выражены за неделю до наступления менструации. При дальнейшем развитии мастопатии они присутствуют практически на всем протяжении цикла. Могут быть ноющими и тупыми, но иногда усиливаются даже от легкого прикосновения. | Эстроген приводит к накоплению внутри клеток молочной железы натрия, который притягивает к себе воду. Кроме того, разрастающаяся соединительная ткань давит на железистую ткань в молочной железе. Поэтому отек и болезненные ощущения усиливаются. |
| Выделения из молочных желез (от прозрачных до коричневато-зеленных) | В начале заболевания не выражены. Однако со временем усиливаются. Могут появляться самостоятельно (пятна на внутренней стороне бюстгальтера) либо при надавливании на соски. | Пролактин увеличивает количество молочных протоков, а также же выработку ими грудного молока. |
| Образование узлов | При прощупывании определяются плотные узлы, которые имеют размеры от 0,2 до 5-7 см. У них четкие границы, они подвижные и неспаянны с окружающими тканями. | Повышенное содержание эстрогенов и пролактина приводит тому, что усиленно разрастается соединительная ткань, а количество млечных протоков увеличивается. |
| Присоединение инфекции (может быть как при фиброме, так и при кистозной мастопатии) | Повышение температуры тела, покраснение кожи молочной железы, плохое самочувствие. Появление гнойных либо желтовато-зеленных выделений из сосков. | Отек и застой жидкости в молочной железе ведет к нарушению кровообращения в ней, поэтому легко присоединяется инфекция |
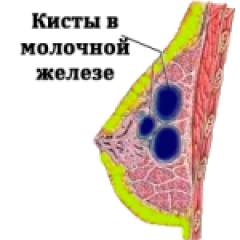
| Кистозная мастопатия | ||
| Боль, отек и жжение в молочной железе | Наиболее выражены в области формирования кист. Вначале заболевания симптомы усиливаются по мере приближения к менструации. При длительном течении мастопатии они становятся практически постоянными. Боль в основном тупая и ноющая, но иногда довольно выраженная, значительно усиливается даже при легком прикосновении. | Эстрогены способствуют проникновению натрия в клетки, который притягивает воду. Кроме того, по мере роста киста давит на окружающие ткани, усиливая болезненные ощущения. Если кисты небольшие, то, как правило, они не доставляют никакого дискомфорта, а боль отсутствует. |
| Выделения из молочных желез | Прозрачные, зеленовато-коричневые, гнойные (при присоединении инфекции). Более характерны выделения при множественных или больших кистах. Выделения могут быть произвольными либо появляется при надавливании на соски. | Под воздействием пролактина увеличивается количество млечных протоков — и они начинают более интенсивно вырабатывать грудное молоко. |
| Увеличение молочной железы | Одна или обе в зависимости от расположения кисты или кист. | Киста давит на молочные протоки, поэтому жидкость задерживается, приводя к развитию отека. |
| Изменение лимфатических узлов (у 10-15% больных) | Они увеличиваются, становятся болезненными, а ткани вокруг них отекают. | Наиболее часто кисты располагаются в верхних и боковых долях молочных желез, нарушая отток лимфы и приводя к формированию в них воспаления. |
| Образование кист | Прощупываются мягкие и эластичные образования с четкими границами, круглой или овальной формы, неспаянные с окружающими тканями, имеющие размеры от 0,2 до 5-7 см. Киста может быть единичным образованием или в виде множественных очагов. | Под воздействием эстрогенов и прогестерона расширяется один проток, а жидкость в нем застаивается. Затем вокруг потока начинает образовываться соединительная ткань, формируя капсулу. При помощи капсулы организм старается отграничить расширенный проток. Таким образом, скапливается жидкость на месте расширенного протока. |
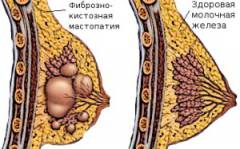
| Фиброзно-кистозная мастопатия | ||
| При этом варианте течения заболевания сочетаются две формы узловой мастопатии: кистозная и фиброзная. В результате имеет место как образование кист в молочной железе, так и очагов уплотнения. Поэтому наблюдаются признаки заболевания кистозной и фиброзной форм мастопатии одновременно. | ||
На заметку
|
Врач проведет небольшой опрос: уточнит детали, которые необходимы для установления правильного диагноза (когда началась первая менструация, регулярная ли половая жизнь и так далее).
Затем последует осмотр и пальпация (ощупывание) молочных желез, лимфатических узлов (подмышечных, шейных) и щитовидной железы (находится на передней части шеи).
При необходимости врач направит на УЗИ молочных желез либо маммографию (рентген молочных желез с более низким уровнем излучения), либо даже на биопсию (иссечение кусочка измененной ткани с последующим изучением под микроскопом).
После получения всех результатов исследования доктор назначит лечение, которое может проводиться как консервативным (при помощи лекарственных препаратов), так и оперативным способом (операция).
Вопросы, на которые необходимо ответить в кабинете у врача:
- Сколько вам лет?
- На каком году жизни появилось первое менструальное кровотечение (менархе)?
- В каком возрасте был первый половой контакт?
- Регулярна ли половая жизнь?
- Имеются ли нарушения менструального цикла?
- На какой день менструального цикла происходит осмотр и консультация?
- Сколько беременностей и родов было? В каком возрасте?
- Сколько было абортов и/или выкидышей?
- Каков период грудного вскармливания?
- Как осуществляется защита от наступления нежелательной беременности?
- Имеются ли у близких родственников (мама, сестра, бабушка) мастопатия или рак молочной железы?
- Если отсутствует менструация (менопауза), то, с какого возраста?
- Имеются ли хронические заболевания? Если, да, какие лекарственные препараты принимаются для их лечения?
Здесь приведена лишь основная информация, которая интересует доктора, но иногда её недостаточно. Поэтому врач может задать дополнительные вопросы.
Осмотр, ощупывание молочных желез врачом

Во время осмотра и ощупывания врач просит женщину либо поднять руки, либо положить их на пояс. Затем сравнивает изменения в обеих молочных железах, а также ощупывает лимфатические узлы. Далее доктор надавливает на соски, старясь выдавить из них жидкость.
Рекомендуемые сроки осмотра — с 5 по 9-10 день менструального цикла (наиболее оптимально — с 5 по 7 день). Во время менопаузы день значения не имеет.
Признаки мастопатии, выявляемые при осмотре и ощупывании молочных желез:
- Болезненность, отек и повышенная чувствительность
- Наличие узелковых уплотнений в определенной области либо по всей молочной железе
- Обнаружение округлых кист в различных участках
- Выделения из сосков при надавливании на них
- Наличие участков втяжения кожи или сосков
- Образование возвышений или западаний на коже
- Выраженная неодинаковость молочных желез (небольшая асимметрия — норма)
- Усиление цвета кожи соска и околососковой области
Наиболее часто изменения при мастопатии имеются в верхних отделах молочных желез.

Существует несколько методик маммографии в зависимости от способа проведения: проекционная, цифровая и пленочная.
Однако наиболее часто используется пленочная рентгеновская маммография с минимальным облучением рентгеновскими лучами — золотой стандарт для диагностики заболеваний молочной железы. Процедура выполняется при помощи специального аппарата — маммографа, который дает возможность получить изображение молочной железы в двух проекциях (прямой и боковой).
Рекомендуемые сроки проведения маммографии для менструирующих женщин — с 5 по 9-10 день менструального цикла (наиболее оптимально с 5 по 7 день). В периоде менопаузы день значения не имеет.
Показания к применению пленочной рентгеновской маммографии
- Жалобы на болезненность и увеличение в размерах молочной железы
- Западание или выбухание участков кожи молочной железы
- Выделения из соска
- Наличие уплотнений в молочной железе
- Женщинам старше 30 лет, получавшим лучевую терапию в области грудной клетки по поводу злокачественного новообразования
- С профилактической целью проводится всем женщинам ежегодно, начиная с 40 лет, а женщинам старше 50 лет — дважды в год
- Женщинам, имеющим близких родственников с раком молочной железы и/или яичников
Женщинам до 30 лет не рекомендуется проведение пленочной рентгеновской маммографии.
Технология проведения
Пациентка становится перед прибором, а молочная железа располагается между двумя плотными держателями (они сдавливают железу) для того, чтобы уменьшить толщину тканей, поглощающих рентгеновское излучение. То есть, чем плотнее сдавливание, тем информативнее результаты. Ингода выполнение процедуры у некоторых пациенток вызывает болезненные или неприятные ощущения, но такая реакция допустима.
Признаки мастопатии
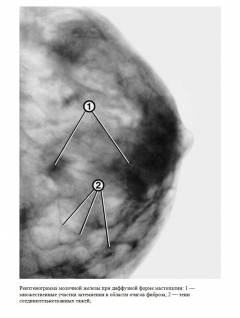
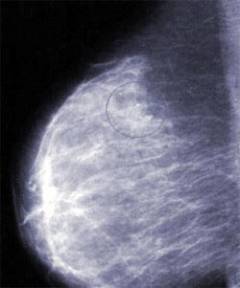
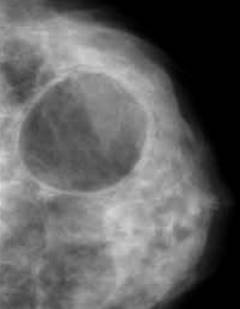
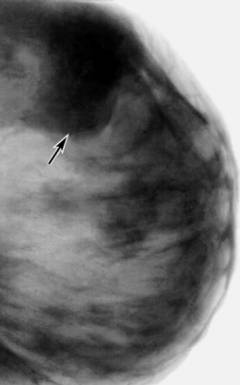
Безвредный и безболезненный метод, который применяется для исследования структуры молочных желез и выявления в них образований.
Рекомендуемые сроки проведения для менструирующих женщин — с 5 по 9-10 день менструального цикла (наиболее оптимально — с 5 по 7 день), поскольку состояние молочных желез под воздействием гормонов меняются в течение цикла. В периоде менопаузы день значения не имеет.
Методика проведения
Женщина лежит на спине с закинутыми руками за голову. На кожу исследуемой области наносится прозрачный гель, который обеспечивает плотное соприкосновение УЗ-датчика. Далее врач прижимает к коже датчик, волны которого проникают под разными углами в ткани и, отражаясь от них, выводятся на монитор.
Показания к применению
- Диагностика кист или уплотнений, выявленных при пальпации молочной железы
- Исследование молочных желез у женщин до 30 лет, а также во время беременности и кормления грудью
- Рекомендуется всем женщинам старше 35 лет один раз в 1-2 года, старше 50 лет — дважды в год
- Увеличение подмышечных лимфатических узлов
Признаки мастопатии
Диффузная мастопатия
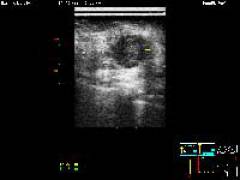
Фиброаденома представлена ограниченным участком уплотнения в молочной железе, которое имеет четкие границы.
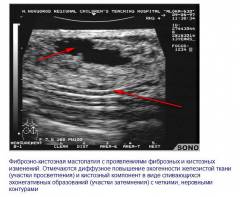
Кистозная форма мастопатии проявляется в виде образования полостей, заполненных жидкостью, которые при надавливании меняют свою форму.
Фиброзно-кистозная мастопатия характеризуется как наличием полостей, заполненных жидкостью, так участками уплотнения. Образования имеют четкие границы.
Осуществляется забор небольших образцов ткани из измененных участков молочной железы, которые затем изучаются под микроскопом.
Метод с большой достоверностью позволяет отличить мастопатию от злокачественной опухоли молочных желез. В 80-90% случаев изменения в молочной железе носят доброкачественный характер.
Показания к применению
- На мамограмме или УЗИ имеются подозрительные участки с измененной тканью молочной железы
- Наличие больших кист и/или участков уплотнения ткани молочной железы (более 1-1,5 см), выявленных при ощупывании врачом
- Появления корочек, шелушения либо язв на соске, либо кровянистых выделений из него
Виды биопсии: тонкоигольная аспирационная биопсия (врач берет кусочек ткани из пальпируемого образования), под контролем УЗИ, маммографии или МРТ, хирургическая биопсия.
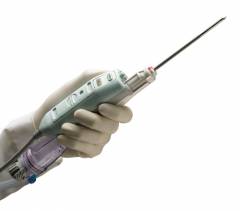
Пункция проводится при помощи специальной одноразовой иглы, которая присоединена к пункционному пистолету. Во время процедуры пистолет выстреливает нож, который из образования вырезает тонкий столбик ткани. Как правило, процедура выполняется под местным обезболиванием.
Признаки мастопатии на биопсии
Клетки одноядерные, имеют обычный размер и цвет. В них присутствует нормальное количество хроматина (находится внутри ядра клеток и участвует в передаче генетической информации при делении). Отсутствуют зоны коронарного роста клеток (усиленный рост клеток по краям образования). Может обнаруживаться кальций, отложенный в тканях (признак возможного в дальнейшем перерождения мастопатии в злокачественную опухоль).
Какие гормоны в крови необходимо определить?
- Эстрадиол вырабатывается в яичниках и жировой ткани
- Гормоны щитовидной железы — тироксин (Т4) и трийодтиронин (Т3)
- Тириотропный гормон (ТТГ) (вырабатывается в гипофизе и стимулирует выработку гормонов щитовидной железой)
- Фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормон (вырабатываются в гипофизе и регулируют работу яичников)
- Пролактин синтезируется в гипофизе и регулирует выработку грудного молока в молочной железе
Также определяются онкомаркеры к молочной железе — специфические вещества (молекулы), вырабатываемые в организме в ответ на наличие злокачественной опухоли. К ним относится СА 15-3
Дополнительные методы обследования
Помогают определить функцию органа, продуцирующего гормоны: наличие в нем воспаления, спаек, опухоли и так далее. Поскольку такие изменения могут привести к нарушению их работы и соответственно изменению гормонального фона. Однако они не являются обязательными.
УЗИ органов малого таза назначается с целью выявления наличия воспалительного процесса или опухоли в яичниках, маточных трубах, матке.
УЗИ щитовидной железы выявляет размеры долей и перешейка, наличие узлов.
КТ (компьютерная томография) или МРТ (магнитно-резонансная томография) головного мозга для выявления опухолей. Например, аденомы гипофиза.
Назначаются и другие дополнительные методы исследования, но по мере необходимости.

Средства для лечения мастопатии
| Группы препаратов | Представители | Как назначается | Механизм действия |
| Гормональные препараты | |||
| Антиэстрогены — препараты, уменьшающие действие эстрогенов на молочную железу | Тамоксифен, Торемифен | Длительно в уколах и/или таблетках два раза в день. Дозировку определяет врач. Лечение продолжается спустя ещё два месяца после появления признаков обратного развития мастопатии. | Препарат блокирует рецепторы (специфические участки на клеточной мембране) клеток в молочной железе, с которыми должны связаться эстрогены. |
| Комбинированные оральные контрацептивы (КОКи) — противозачаточные таблетки для приема внутрь, содержащие синтетические аналоги природных эстрогенов и прогестерона | Овидон, Диане — 35, Три-регол, Регулон. Линдинет – 20 и другие | Принимается длительно, начиная с первого дня менструации, как правило, на протяжении с 21 дня. Затем следует перерыв в течение 7 дней. Далее прием препарата возобновляется. | Подавляют выработку ЛГ и ФСГ гормонов в гипофизе. Поэтому не происходит изменение уровня гормонов в организме на протяжении месяца. Устойчивый эффект достигается при длительном применении: от нескольких месяцев до 1-2 лет. |
| Гестагены (прогестерон) | Для приема внутрь: * Утрожестан — природный прогестерон * Дюфастон — синтетический аналог натурального прогестерона | Утрожестан назначается по ½-1 таблетке два раза в сутки, Дюфастон — по 1 таблетке дважды в день. Прием начинается с 14 дня менструального цикла и продолжается в течение 14 дней. Затем препарат отменяется. Курс — от 3 до 6 месяцев. | Блокируется овуляция, а также исключаются циклические колебания половых гормонов в течение месяца. Поэтому прекращается повышенное деление клеток в молочной железе и рост млечных протоков. |
| Наружно: Прожестожель | 1 доза через аппликатор наносится на кожу молочной железы. Препарат втирается до полного всасывания. Применяется дважды в день. | Блокирует рецепторы эстрогенов. В результате происходит обратное развитие молочных протоков. Кроме того, препарат уменьшает отечность молочных желез и действует обезболивающе. | |
| Препараты, подавляющие синтез пролактина (назначаются только при повышенном пролактине) | Парлодел (Бромкриптин), Достинекс | По 1-2 таблетки трижды в день во время еды. | Стимулирует выработку дофамина в гипоталамусе, который, в свою очередь, подавляет синтез пролактина. |
| Антагонисты гонадотропин-рилизинг-гормона) | Диферелин, Золадекс, Бусерелин | Золадекс — один раз в 12 недель подкожно в брюшную стенку. Диферелин — одна инъекция один раз в три месяца. | Тормозит выход из гипоталамуса гонадотропин-рилизинг-гормона. В результате не вырабатывается в гипофизе ЛГ и ФСГ. Таким образом, тормозится функция яичников и овуляция. То есть, наступает временная обратимая менопауза, что способствует обратному развитию признаков мастопатии. |
| Синтетические аналоги гормонов щитовидной железы | L-тироксин, Эутирокс Применяются при гипотиреозе — недостаточной выработке гормонов щитовидной железой | Утром натощак за полчаса до еды. Схема приема: ежедневно либо с двухдневным перерывом один раз в неделю. Дозировка препаратов и длительность лечения определяется врачом. | Тормозится повышенная выработка гипофизом тиритотропного гормона и пролактина. |
| Негормональные препараты | |||
| Препараты йода назначаются при недостаточности щитовидной железы | Йодомарин, Кламин (БАД) | Йодомарин — по 1-2 таблетки в сутки после еды. Кламин — по 2 капсулы трижды в день. Курс — 2 месяца. При необходимости его повторяют. | Йод участвует в синтезе и высвобождении гормонов щитовидной железы. |
| Гомеопатические препараты | Мастодинон | Принимается либо по 30 капель, либо по одной таблетке два раза в день. Курс — 1,5-2 месяца. | Понижает выработку в гипофизе пролактина, нормализует секрецию ЛГ и ФСГ. В результате нормализуется менструальный цикл, а млечные протоки подвергаются обратному развитию. |
| Мастопол | Рассасывается по одной таблетке под языком за полчаса до еды трижды в день. Курс — 8 недель. При необходимости лечение повторяется через 4-6 месяцев. | Уменьшает отек, воспаление и болезненность в молочных железах. Улучшает снабжение питательными веществами и кислородом все ткани, а также нормализует работу иммунной системы. В результате молочные проходы подвергаются обратному развитию, а менструальный цикл нормализуется. | |
| Препараты растительного происхождения | Маммолептин | По 5 капсул трижды в день спустя 30-60 минут после еды. Курс — 2 месяца | Уменьшает боль, отечность и болезненность молочных желез. Приводит к обратному развитию млечных протоков. |
| Витаминные комплексы, содержащие витамин А или бета-каротин (предшественник витамина А), С, Е, D, Р и селен | Триовит, Аевит и другие | По 1 капсуле 2 раза в день. Курс — 8 недель. В течение года рекомендуется проводить до 3 курсов лечения. | Нормализуют уровень эстрогенов, улучшают работу печени и иммунной системы. Стабилизируют стенки сосудов, предотвращая развития отека в молочных железах (витамин С). При длительном приеме препятствуют переходу мастопатии в злокачественную опухоль (витамин А и D, селен). Замедляют старение клеток организма и усиливают действие прогестерона (витамин Е и селен). |
| Нестероидные противовоспалительные препараты (НПВП) | Аэртал, Индометацин, Диклофенак и другие | Как правило, назначается по 1 таблетке два раза в день после еды. | Уменьшают боль, воспаление и отек в молочных железах. |
Перечисленные лекарственные средства применяются как для лечения диффузных, так и узловых форм мастопатии. Курс — от 2 до 4-6 месяцев в зависимости от тяжести заболевания.
Принципы назначения лекарственных препаратов
- Диффузные формы мастопатии
Лечение аденоза, фиброаденоматоза, диффузно-кистозной и кистозно-фиброзной мастопатии проводится только с применением лекарственных средств (консервативно) Назначаются они в зависимости от стадии и выраженности симптомах заболевания. Например, при начальных признаках недуга применяются в основном негормональные препараты (витамины, препараты йода, гомеопатические средства). Гормональные препараты используются редко.
Тогда как при выраженных симптомах заболевания (особенно при диффузной фиброзно-кистозной форме) к лечению часто добавляются гормональные препараты (гестагены, КОКи, гормоны щитовидной железы и так далее).
Узловые формы мастопатии
Лечение длительное и комплексное, как правило, включающее в себя как применение медикаментов, так и проведение оперативного лечения.
Лечение фиброаденомы (узловой фиброзной мастопатии)
В основном проводится оперативное лечение. Однако, если узлов немного (один или два) и они небольших размеров (до 1-1,5 см в диаметре), то возможно проведение лечения при помощи лекарственных средств: гормональные и гомеопатические препараты, витамины и другие.
Лечение узловой кистозной мастопатии
Кисты размером до 1,5-2 см лечат консервативно в зависимости от выявленной причины: назначаются витамины, гомеопатические препараты, гормоны, препараты йода и другие.
Кисты диаметром более 1,5-2 см, как правило, пунктируются при помощи тонкой иглы. Далее проводится лечение лекарственными средствами (гормоны, витамины и другие).
Лечение узловой фиброзно-кистозной формы мастопатии
Наиболее трудное и длительное, поскольку в молочных железах присутствуют как участки уплотнения, так и кисты. Как правило, вначале удаляют уплотнения и/или пунктируют кисты, а затем назначаются консервативное лечение. Однако если размеры кист и уплотнений небольшие, то отдается предпочтение лечению при помощи только лекарственных препаратов.
При лечении любой формы мастопатии выбор лекарственного средства (особенно гормонального) всегда зависит от выявленных гормональных нарушений (уровня прогестерона, эстрогенов, пролактина) и наличия других заболеваний у женщины.
Показания к оперативному вмешательству
- Увеличение в размерах узлов и кист более чем в два раза за три месяца
- Подозрение на злокачественную опухоль по данным биопсии вне зависимости от размеров образования
- Кисты, размер которых превышает 1,5-2 см
- Узлы с размером более 1,5-2 см
Противопоказания
- Беременность
- Период грудного вскармливания
- Наличие аллергических реакций на обезболивающие средства
Подготовка к операции
Обследование
- Маммография и УЗИ молочных желез
- Общий анализ крови и мочи, биохимический анализ крови, исследование свертываемости крови, анализы на ВИЧ-инфекцию, сифилис (МРС) и гепатиты (В, С, Д), определение группы крови и резус фактора
- Электрокардиограмма сердца и флюорография органов грудной клетки
- Консультация терапевта для выявления сопутствующих заболеваний. Выдается заключение с записью о возможности проведения оперативного вмешательства
- УЗИ внутренних органов
- Необходимо иметь результат биопсии
Способы оперативного вмешательства
- Кисты пунктируют при помощи тонкой иглы и отсасывают внутреннюю жидкость. В дальнейшем стенки кисты подвергают склерозированию (склеивание стенок кисты при помощи введения в полость специальных веществ). Если кисты образуются повторно, то их полости вылущивают, но окружающие ткани сохраняют (при отсутствии подозрения на рак).
- Узлы удаляются, а при тяжелых случаях (множественные и/или большие узлы) проводится секторальное (частичное) удаление молочной железы. При этом удаляют ткань железы, отступив от края опухоли на 1-3 см.
После операции удаленные ткани обязательно отправляются на морфологическое (гистологическое) исследование.
Реабилитация после операции
Спустя 1,5-2 часа после операции женщина может ощущать боль и дискомфорт в области манипуляции. Как правило, ощущения не выражены, поэтому не требуют применения обезболивающих средств. Однако при необходимости назначаются болеутоляющие препараты.
Женщину выписывают домой в день операции либо спустя несколько дней (все зависит от объема проведенного вмешательства). Швы снимаются на 7 день после операции.
Необходимо помнить, что операция не устраняет причину развития заболевания. Поэтому после неё необходимо обязательное лечение мастопатии лекарственными препаратами (гормонами, витаминами, йодсодержащими препаратами и другими) и основного заболевания (например, гепатита). Также важно подобрать наиболее оптимальный метод предохранения от наступления нежелательной беременности и соблюдать диету.

Желательно ограничить сладкое, мучное, жирное, поскольку эти продукты приводят к увеличению подкожно-жирового слоя (ожирению), в котором вырабатываются эстрогены.
Лучше употреблять продукты, богатые витаминами А, В, Д, Е (печень, желток, молоко, творог, сыр, растительное масло, морепродукты, свежие овощи и фрукты красного или оранжевого цвета).
Важно восполнять дефицит йода в организме (морепродукты, йодированная соль).
Следует уменьшить потребление какао, шоколада, чая и кофе, поскольку в них содержаться метилксаптины — вещества, которые могут спровоцировать прогрессирование заболевания и усилить болевые ощущения.

| Название | Как приготовить | Как принимать | Какой эффект ожидать |
| Настойка скорлупы кедровых орехов | В пол литра водки насыпать пол стакана свежей скорлупы кедровых орехов либо свежей перегородки грецких орехов. Затем настоять в темном и теплом месте (возле батареи или печки) на протяжении 10 дней. | До еды за полчаса по ½ -1 столовой ложке в течение двух женских циклов. | Улучшает работу иммунной и кровеносной системы, а также щитовидной железы. Обладает противоопухолевым действием. |
| Алойный эликсир | Листья алоэ (возраст — 3-4 года) завернуть в марлю и поместить в полиэтиленовый мешок, но закрыть его неплотно (чтобы воздух поступал). Далее продержать в холодильнике при t + 4-8С в течение 2 недель. Затем листья пропустить через мясорубку и отжать сок. Потом смешать одну часть сока алоэ с двумя частями жидкого меда (1:2). | По 1 ч.л. за 30 минут до еды два раза в день. Курс — 30 дней. | Улучшает работу иммунной системы и обладает противоопухолевым свойством. |
| Отвар из корня лопуха | 2 ст.л. измельченного корня лопуха залить 3 стаканами воды, затем прокипятить и сцедить. | По 50-60 мл 3 раза в день за полчаса до еды. Курс — 1 менструальный цикл. | Уменьшает отек и боль в молочных железах, обладает противоопухолевым свойством. |
| На заметку Популярные компрессы из листьев капусты либо измельченной свеклы на область молочных желез лучше не применять без консультации с доктором и до получения готовых результатов всех исследований. Поскольку в случае наличия злокачественной опухоли такой метод лечения ускорят деление раковых клеток. |
Вести здоровый образ жизни и полноценно питаться

Вести регулярную половую жизнь
Во время полового акта женщина испытывает оргазм, поэтому улучшается кровообращение в малом тазу и работа яичников. Кроме того, в семенной жидкости присутствуют биологически активные вещества, которые также улучшают работу яичников.
Исключить сильные эмоции

Проводить самостоятельное обследование молочных желез
Для менструирующей женщины рекомендуется ежемесячное самообследование с 5-6 по 9-12 день цикла (наиболее оптимально — на 5-7 день), поскольку в эти дни молочная железа находится в расслабленном состоянии. Во время менопаузы — в один и тот же календарный день.
Этапы самообследования
Носить правильный бюстгальтер
Выбирать бюстгальтер по размеру, нежесткий, не давящий и не натирающий. Поскольку молочная железа травмируется.
Проходить ежегодный медицинский осмотр (онкоосмотр)
Осмотр включает в себя:
- Осмотр кожи и видимых слизистых оболочек
- Осмотр и ощупывание молочных желез, щитовидной железы и лимфатических узлов (подмышечных, шейных, паховых)
- Гинекологический осмотр и пальцевое исследование прямой кишки
- Исследование мазка на флору из влагалища и на цитологию (выявление раковых или предраковых клеток) из канала шейки матки
Сохранять грудное вскармливание

источник

 заболевания эндокринной системы;
заболевания эндокринной системы; Маммография. Этим методом можно получить более достоверную информацию состояния молочных желез.
Маммография. Этим методом можно получить более достоверную информацию состояния молочных желез. Врач назначает пациентке при дисгормональной мастопатии лекарственные препараты направленные на нормализацию гормонального фона. Они должны иметь эстрогенное, гестагенное и немного андрогенное действие. Стоит учитывать и высокий уровень пролактина.
Врач назначает пациентке при дисгормональной мастопатии лекарственные препараты направленные на нормализацию гормонального фона. Они должны иметь эстрогенное, гестагенное и немного андрогенное действие. Стоит учитывать и высокий уровень пролактина.






