По статистике, рак молочной железы является самым частым видом рака у женщин. И именно его так страшатся обнаружить у себя женщины. Согласно исследованиям, проведенным Американским Онкологическим Обществом, каждый год в мире регистрируется рак у 1,3 млн. женщин. Причем примерно половина таких случаев заканчивается смертельным исходом. Хотя за последние 10 лет уровень смертности постепенно снижается благодаря возможности диагностировать рак на более ранней стадии, что значительно увеличивает шансы на выздоровление. Такая диагностика включает в себя регулярный осмотр молочной железы у маммолога, рентгеновскую маммографию, УЗИ и магнитно-резонансную томографию (МРТ).
Метод МРТ основан на получении снимков молочных желез при помощи радиомагнитных волн, и показывает их структуру в объеме.
- получение ясных, трехмерных изображений, позволяющие заметить рак на начальной стадии;
- единственный способ обследования, подходящий для пациенток, имеющих силиконовые имплантаты в грудных железах;
- совершенно безболезненный и неопасный для здоровья метод.
Какие либо уплотнения, прощупывающиеся внутри молочной железы, трещины на коже уже являются достаточной причиной, чтобы сделать МРТ молочных желез. Существуют и другие показания проведению
- профилактический осмотр, чтобы исключить рак;
- проверка целостности имплантатов;
- определение локализации раковых клеток перед оперативным вмешательством местного характера без удаления молочной железы;
- оценка развития раковых метастаз;
- контрольное исследование после операции молочной железы.
Для получения более четкого изображения молочных желез при проведении МРТ внутривенно вводится контрастный раствор с гадолинием, который позволяет выявить рак благодаря концентрации контрастного вещества в раковых клетках. Данное вещество разработано компанией Bayer Schering Parma и практически безопасно для здоровья и гипоаллергенно.
Первое контрастное вещество было выпущено компанией в 1988 г. и с тех пор изобретение новых составов постоянно совершенствовалось. Однако если у пациента есть аллергия на что бы то ни было, обязательно нужно сообщить об этом врачу.
Также имеются еще некоторые противопоказания к МРТ:
Беременность. Поскольку влияние МРТ на плод недостаточно изучено.
Почечная недостаточность и другие серьезные нарушения хронического характера.
Стандартное устройство закрытого типа выглядит как большая труба, окруженная по периметру магнитом. Пациент укладывается на стол, который затем задвигается в трубу. Такая конструкция дает возможность проводить МРТ и стационарным больным. Если пациент страдает от клаустрофобии, МРТ проводится в аппаратах, не имеющих боковых стенок. Также это удобно, если вследствие большого веса пациент не умещается в аппарате.
Для МРТ молочной железы больная должна лечь на живот. В поверхности стола предусмотрено отверстие для молочной железы, что предотвращает ее сжимание и с точностью выявляет рак. Устройство для снятия изображения встроено в саму платформу. Для получения точной картины пациентка должна оставаться неподвижной в течение всей процедуры. Поэтому изначально нужно занять удобное положение и расслабить все тело.
В сущности, МРТ считается наиболее точным методом диагностики рака молочных желез. Так как рентгенография, например, не фиксирует рак в 35% случаях, в случае если ткани молочной железы очень плотные
источник
Компьютерная томография молочных желез: в каких случаях проводится исследование и насколько оно эффективно
Компьютерная томография – один из методов лучевой диагностики, позволяющий получать послойные рентгенологические изображения исследуемых органов и тканей. Большинство пациентов считают КТ одним из самых точных методов диагностики. На самом деле ее информативность, равно как информативность любых других методов обследования, очень сильно варьирует в зависимости от исследуемого органа и характера патологических изменений.
Так, компьютерная томография молочных желез занимает далеко не первое место среди диагностических методов, используемых при обследовании этой области. И дело не только в относительной дороговизне этого метода.
Обычный рентгеновский аппарат создает широкий пучок лучей. Проходя сквозь тело, рентгеновские лучи по-разному задерживаются тканями разной плотности, что и фиксируется специальным устройством. Раньше в этом качестве выступала фотопленка, в современных аппаратах результат обрабатывается с помощью компьютера и распечатывается на принтере.
При компьютерной томографии прибор формирует узкий направленный пучок рентгеновских лучей, двигаясь по спирали вокруг пациента. Датчик, передвигаясь синхронно с источником лучей, фиксирует их, а компьютер обрабатывает, формируя трехмерную модель. Далее программа выводит результат в виде послойных срезов исследуемой части тела. Толщина среза зависит от возможностей конкретного аппарата. Чем тоньше срез и больше слоев, тем мельче изменения, которые удается зафиксировать.
Сама по себе интенсивность луча при КТ меньше, чем во время проведения традиционной рентгенографии, но за счет того, что исследование длится дольше, общая лучевая нагрузка на организм становится выше.
Чтобы понять преимущества и недостатки КТ молочной железы, коротко рассмотрим, какие методы обследования молочных желез используются в современной практической медицине, и что показывает то или иное исследование.
Маммография
Традиционный и самый популярный метод обследования. Молочная железа зажимается между двумя пластинами рентгеновского аппарата и «просвечивается» рентгеновскими лучами. Эта методика особенно эффективна (до 95%) у пожилых женщин, когда железистые ткани частично заменены жировыми структурами. Рентген позволяет обнаружить кальцинаты, характерные для раковой опухоли, даже при небольших ее размерах.
Чем выше плотность молочной железы (то есть чем больше в ней железистой ткани), тем менее эффективна маммография. А если у молодой женщины развиваются доброкачественные гиперпластические процессы, диагностическая ценность метода падает до 45% — на фоне плотной гиперплазированной железистой ткани непальпируемые опухоли просто не видны.
Диагностическая ценность при обнаружении непальпируемых образований достигает 80%, но, если размер опухоли менее 1 см, эффективность метода падает до 58%. В отличие от маммографии, эффективность УЗИ молочных желез снижается при увеличении количества жировой ткани. Кроме того, ультразвуковое исследование не позволяет увидеть кальцинаты.
Эффективность диагностического сочетания «УЗИ + маммография» 98%.
Под действием магнитных волн начинают колебаться ядра атомов, составляющих человеческое тело. Специальное устройство фиксирует эти колебания, и после компьютерной обработки строится послойное трехмерное изображение органов и тканей. При исследовании молочных желез внутривенно вводится контрастное вещество на основе редкоземельного металла гадолиния. Контрастное вещество активно захватывается тканью опухоли, что позволяет увидеть рак молочной железы, практически незаметный без контраста.
МРТ часто приводит к гипердиагностике: плотная железистая ткань молочной железы молодых женщин в первую фазу менструального цикла активно захватывает гадолиний, что может выглядеть как диффузный процесс. С другой стороны, избыток контраста в такой железистой ткани может и маскировать опухоль. То есть при плотной молочной железе информативность МРТ как диагностического метода снижается, так же как и информативность маммографии.
После проведения КТ молочных желез можно увидеть железистую ткань и протоки молочной железы, изучить состояние лимфоузлов, костные и хрящевые структуры грудной клетки. Интенсивность полученного излучения при этом исследовании гораздо выше, чем при маммографии, что ограничивает его применение для скрининга (обследования не предъявляющих жалоб людей с целью обнаружения доклинических форм опухоли).
В сравнении с другими методами КТ молочных желез позволяет:
p, blockquote 23,0,0,0,0 —>
- точнее визуализировать опухоли, которые расположены по заднему краю железы и в пространстве за ней (ретромаммарно);
- точно определить, насколько опухоль распространилась по структурам грудной клетки (мышцам, костям, хрящам);
- увидеть утолщение кожи и самой железы, вызванное отечными формами рака;
- рассмотреть изменение размера пораженной железы по отношению к здоровой;
- незаменима КТ при раке молочной железы: чтобы правильно выбрать методику и объем операции нужно точно знать не только границы опухоли, но и определить, поражены ли метастазами лимфоузлы и другие органы.
С другой стороны, КТ хуже визуализирует дополнительные сосуды, которые часто возникают при развитии опухоли и снабжают ее кровью (гиперваскуляризация), а также перестройку тканей, окружающих опухоль. Малоэффективна компьютерная томография для выявления кальцифицированных опухолей (чувствительность метода около 59%). В сравнении с маммографией КТ менее эффективна и в выявлении доклинических форм новообразований, поэтому его не применяют для скрининга или выявления непальпируемых опухолей.
Зарубежные исследования говорят о том, что КТ молочной железы практически со 100% точностью позволяет определить прорастание раковой опухоли в мышцы или кожу. Но при диагностике внутрипротоковых карцином in citu – то есть «нулевой» стадии опухоли, еще не начавшей распространяться за приделы протоков, чувствительность метода падает до 72%.
Каждый метод обследования имеет свои преимущества и недостатки. И однозначно ответить на вопрос: «Что лучше: УЗИ или КТ молочной железы», либо «КТ или МРТ молочной железы» невозможно. Это будет зависеть от возраста женщины, состояния тканей железы, расположения и структуры опухоли.
Какие-то виды новообразований лучше выявляют рентгенологические методы, в том числе КТ, какие-то более доступны при ультразвуковом исследовании, где-то точнее оказывается МРТ. Именно поэтому, если по результатам маммографии обнаруживается подозрительный участок железы, проводится полное обследование, при необходимости – и пункционная биопсия под контролем УЗИ.
Абсолютных противопоказаний к процедуре два:
p, blockquote 29,0,0,0,0 —>
- беременность;
- слишком большой вес (обычно максимально допустимый вес пациента 120 кг, но некоторые модели томографов позволяют обследовать и более крупных людей).
p, blockquote 30,0,0,0,0 —>
- возраст до 18 лет;
- почечная недостаточность;
- множественная миелома.
Относительным показанием может быть и клаустрофобия, когда пациент теряет адекватность, находясь в замкнутом пространстве кольца томографа. Но в некоторых клиниках возможно провести КТ под кратковременным наркозом.
Мы хотим отдельно рассказать об этом методе исследования, так как на сегодня это самый современный и точный способ диагностики, которому уделяется много внимания в научных публикациях.
Перед обследованием в организм пациента вводится радиофармпрепарат. Это субстанция, маркированная радиоизотопом с коротким периодом полураспада. В качестве основы используется вещество, которое активно поглощается клетками опухоли, накапливаясь в ее теле. На сегодня для обнаружения опухолей молочной железы используются два радиохимпрепарата.
Один из них – маркер активного метаболизма глюкозы: опухолевые клетки, интенсивно размножаясь, требуют огромное количество энергии (именно поэтому один из признаков злокачественной опухоли – беспричинная потеря веса). Глюкоза же – самый доступный источник энергии для организма в целом и раковых клеток в частности.
Второй радиофармпрепарат создан на основе метаболитов эстрадиола (женского полового гормона) и используется для обнаружения опухолей и метастазов, обладающих рецепторами к этому гормону. Эта информация бывает нужна для того, чтобы более точно подобрать методику лечения опухоли и проконтролировать ее реакцию на терапию.
Сейчас активно разрабатываются радиофармпрепараты, которые можно будет использовать для выявления участков опухоли с высокой вероятностью развития метастазов; для предсказания реакции на химиотерапию, прогнозирования устойчивости клеток опухоли к лучевой терапии. Это позволит индивидуализировать протоколы лечения, сделав их максимально эффективными для каждой конкретной пациентки.
После того, как радиофармпрепарат распределяется по телу, это распределение фиксируется. Компьютерная обработка позволяет создать как трехмерную модель, так и послойные проекции. При этом участки тканей, интенсивно потребляющие препарат, будут выглядеть более «яркими».
ПЭТ показывает метаболические процессы. КТ – анатомические структуры. В современных аппаратах, позволяющих проводить оба этих исследования, стоят два датчика. Специальное программное обеспечение обрабатывает и совмещает данные, четко визуализируя изменения.
Методика ПЭТ/КТ позволяет обнаружить как ранее невыявленные метастазы в регионарные лимфоузлы, так и отдаленное метастазирование. По информации зарубежных авторов, после проведения исследования примерно в 20% случаев опухолевое поражение оказывается более распространенным, чем представлялось ранее, что требует пересмотра тактики лечения.
p, blockquote 43,0,0,0,0 —>
- беременность.
p, blockquote 44,0,0,0,0 —>
- декомпенсированная почечная недостаточность,
- сахарный диабет,
- период грудного вскармливания.
Компьютерная томография – современный и высокоточный диагностический метод. Но для обследования молочных желез с целью обнаружения опухоли, никак себя не проявившей клинически, КТ – далеко не самая эффективная методика. Она не включена ни в российские, ни в зарубежные стандарты скрининга – ранней диагностики опухолей – из-за относительно малой информативности и высокой цены.
Чаще всего КТ молочных желез проводится при уже обнаруженном новообразовании для того, чтобы уточнить его расположение, объем, характер роста. Метод позволяет узнать, насколько опухоль поражает окружающие ткани и увидеть возможные метастазы.
Особенно эффективно в диагностическом плане сочетание ПЭТ и КТ. К сожалению, это крайне дорогой метод обследования, что ограничивает его применение в наших условиях.
p, blockquote 48,0,0,0,0 —> p, blockquote 49,0,0,0,1 —>
источник
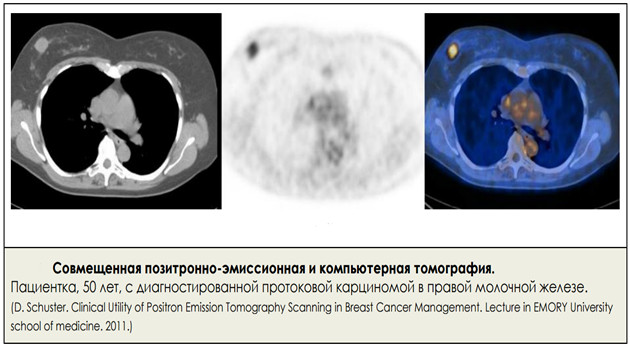
Позитронно-эмиссионная томография (ПЭТ) в последнее время становится все более популярным методом исследования, используемым для обнаружения, стадирования и контроля различных злокачественных опухолей. Метод основан на регистрации гамма-излучения, испускаемого радиоактивными элементами (радионуклидами), которые вводятся в организм человека в составе специальных меченых веществ — радиофармпрепаратов (РФП). При совмещении ПЭТ-сканера с компьютерным томографом (КТ) говорят о комбинированной позитронно-эмиссионной и компьютерной томографии (ПЭТ-КТ).
Комбинация ПЭТ и КТ позволяет совместить «функциональные» (ПЭТ) и «анатомические» (КТ) томограммы, что дает преимущества перед использованием только КТ, ведь анатомические срезы дополняются информацией, отражающей функциональные изменения. Так, при сравнении изменений, обнаруженных при ПЭТ-КТ (в исследовании приняло участие 58 пациенток) с данными, полученными только на основании КТ, комбинированная ПЭТ-КТ показала лучшие результаты в выявлении маленьких опухолей и множественных метастазов; а также в обнаружении лимфоузлов, пораженных опухолью, и в оценке ответа на химиотерапию по поводу рака молочной железы.
В основе таких методов, как КТ и МРТ, лежит визуализация анатомических структур с целью выявления патологических изменений у пациенток с раком молочной железы, стадирования и контроля. В то же время, позитронно-эмиссионная томография (ПЭТ) позволяет обнаружить патологические измененения метаболизма 18-фтор-2-дезокси-D-глюкозы (ФДГ), что делает возможным получение качественной информации о ее накоплении в опухоли, и является критичным моментом при постановке диагноза и при контрольных исследованиях. Комбинация ПЭТ-КТ имеет преимущества перед изолированным использованием ПЭТ, поскольку появляется возможность более точной привязки очагов повышенного захвата ФДГ к определенным анатомическим областям. Кроме того, при этом методе уменьшается время исследования. Также ПЭТ-КТ позволяет частично преодолеть ограниченную специфичность ПЭТ, при которой могут обнаруживаться очаги гиперметаболизма глюкозы в доброкачественных опухолях и воспалительно измененных тканях (например, при туберкулезе). Необходимым условием информативности метода является достоверная оценка изображений опытным радиологом, иногда с применением Второго мнения.
Рак молочной железы является самой распространенным новообразованием у женщин во всем мире и ведущей причиной женской смертности в результате рака. Во всем мире каждый год насчитывается примерно 1,38 миллионов вновь возникших случаев заболевания, а также 458 тысяч летальных исходов в течение года, обусловленных этой болезнью. Многие факторы риска хорошо известны. Тем не менее, точные причины возникновения рака молочной железы не определены. Например, наличие заболевания у родственников и предков является хорошо известным фактором риска: при нем вероятность развития рака возрастает в два или три раза. Также предполагается, что мутации в гене BRCA (1 и 2) и мутации белка p53 в значительной степени повышают риск развития опухоли. Ранняя диагностика является основополагающим способом контроля, так как определяет способ лечения, а также прогноз и шансы пациентки на выживание.
К методам диагностики, основанным на обнаружении анатомических изменений, относятся маммография, ультразвуковое исследование (УЗИ), компьютерная (КТ) и магнитно-резонансная томография (МРТ). Они широко используются в клинической практике для выявления первичной опухоли и определения стадии рака молочной железы. Эти методы диагностики постоянно улучшаются, кроме того, в практику также внедряются новые способы исследования молочных желез: оптическая маммография, однофотонная эмиссионная томография (ОФЭКТ) и позитронно-эмиссионная томография (ПЭТ), которые позволяют перенести информацию относительно анатомических изменений, функции, метаболизма с макроскопического на молекулярный уровень.
Радионуклидные методы исследования, включающие в себя ОФЭКТ и ПЭТ, позволяют оценить in vivo клеточные, молекулярные и биохимические особенности новообразований и нормальных тканей. В то время как в «анатомических» методах диагностики происходит упор на повышение пространственного разрешения и качества изображения, цель использования радионуклидных методов является более специфической – увеличение контраста между опухолью и нормальными тканями.
В сочетании с традиционными методами лучевой диагностики, радионуклидные методы исследования, позволяющие визуализировать биологические процессы, позволили сделать шаг вперед в обнаружении рака. И теперь новыми целями использования радионуклидных методов является разделение различных биохимических изменений в тканях.
Возможность обнаружения рака молочной железы посредством ПЭТ зависит от размера и тканевого строения опухоли. Сообщается, что чувствительность ПЭТ составляет 68% для малых опухолей (меньше 2 см), и 92% для опухолей большего размера (2-5 см), однако, общая точность при выявлении рака in situ является низкой (чувствительность составляет 2-25%). Таким образом, главным фактором, ограничивающим использование ПЭТ при визуализации молочной железы, является низкий уровень обнаружения маленьких опухолей и неинвазивного рака.
Протоковый рак in situ у 49-летней женщины. А: на УЗИ определяется гипоэхогенное объемное образование размером 2,5 см с нечеткими краями, расположенное в верхних отделах левой молочной железы (отмечено стрелками). В: на ПЭТ-КТ скане не выявлено признаков повышенного захвата ФДГ в левой молочной железе. При оперативном вмешательстве подтвердился неинвазивный протоковый рак.
Тем не менее, метод играет важную роль для некоторых групп пациенток, например, с плотными молочными железами либо с наличием имплантов. Позитронно-эмиссионная томография используется для определения множественности опухолевого поражения; для выявления локализации первичной опухоли у пациенток с метастазами, когда маммография неинформативна; а также у тех пациенток, которым противопоказана биопсия. ПЭТ-КТ имеет потенциальные преимущества перед изолированной ПЭТ при оценке поражений малого размера, в которых может быть выявлен пониженный захват ФДГ вследствие эффекта частичного объема при ПЭТ, так как гиперметаболизм глюкозы может быть характерен и для патологических, и для нормальных анатомических структур.
Инвазивный рак молочной железы у 57-летней женщины. А: на скрининговой рентгенограмме левой молочной железы в косой медиолатеральной проекции определяется объемное образование со спикулообразными краями, размером около 1,1 см (отмечено стрелкой). В: при ПЭТ обнаружен очаг слабо выраженного гиперметаболизма ФДГ (стандартизированный уровень накопления = 1,2) в левой молочной железе. Очаг поражения сложно обнаружить в результате эффекта частичного объема. С: на ПЭТ-КТ определяется очаг гиперметаболизма ФДГ на ограниченном участке (отмечен стрелкой) в левой молочной железе.
Вторая задача метода — это обнаружение метастазов рака молочной железы в лимфатических узлах. Метастатическое поражение подмышечных лимфоузлов является важным фактором, определяющим прогноз. У пациенток, страдающих раком молочной железы, при вторичном поражении четырех и большего количества лимфоузлов подмышечной группы, имеется значительно более высокий риск рецидива. Сообщается о чувствительности ПЭТ при визуализации подмышечных лимфоузлов у пациенток с раком молочной железы в пределах 79-94%, и специфичности 86-92%. При ПЭТ-КТ можно точно определить местоположение и отличить друг от друга лимфатические узлы, вторично пораженные опухолью, и реактивно измененные (незлокачественные) лимфоузлы, в то время как на КТ будут обнаруживаться лишь множественные увеличенные лимфоузлы подмышечной группы без четких дифференциальных признаков.
Метастазы в подмышечные лимфатические узлы у 45-летней женщины с инвазивным протоковым раком молочной железы. А: на ПЭТ визуализируется очаг гиперметаболизма ФДГ в правой железе (черная стрелка) и в подмышечной области (белая стрелка). В: на КТ определяются два увеличенных подмышечных лимфоузла справа (отмечены стрелками). С: ПЭТ-КТ позволяет определить точную локализацию лимфоузлов, вторично пораженных опухолью (белая стрелка, стандартизированный уровень накопления РФП = 9,9), визуализируется также реактивно измененный лимфоузел (черная стрелка). Среди 21 лимфоуза, удаленного во время операции, метастазы были выявлены только в одном.
Метастазы рака молочной железы во внутригрудные или медиастинальные лимфоузлы часто клинически ничем себя не проявляют. Количество обнаруживаемых патологических изменений со стороны внутригрудных или медиастинальных узлов (у пациенток с метастатическим либо рецидивным раком молочной железы) при ПЭТ почти в два раза больше по сравнению с традиционной КТ. Кроме того, ПЭТ-КТ выглядит более применимой по сравнению с КТ для оценки внутригрудных лимфатических узлов и лимфоузлов средостения, поскольку возможности КТ в обнаружении метастазов в лимфоузлы малого размера довольно ограничены.
Метастазы в лимфоузлы средостения у женщины, 10 месяцев назад перенесшей модифицированную радикальную левостороннюю мастэктомию. А: на ПЭТ определяются множественные участки гиперметаболизма РФП в верхних отделах грудной клетки слева. В: на КТ визуализируется небольшой участок мягкотканной плотности в переднем средостении (отмечен стрелкой). В: на ПЭТ-КТ обнаружено, что мяготканный участок в переднем средостении, выявленный при КТ, соотносится с зоной гиперметаболизма ФДГ, что позволяет предположить метастазы во внутригрудные лимфатические узлы.
Рак молочной железы часто дает отдаленные метастазы в легкие, печень и кости. Преимуществом ПЭТ всего тела перед традиционными методами диагностики, такими как рентгенография органов грудной клетки, сцинтиграфия скелета и УЗИ органов брюшной полости, является возможность обнаружения отдаленных метастазов в различных областях тела и органах во время одного исследования. Было обнаружено (Moon et al.), что ПЭТ всего тела обладает высокой диагностической точностью в отношении пациенток, у которых имеется подозрение на рецидив рака или на метастатическое поражение. На основании количества обнаруженных очагов чувствительность метода в обнаружении отдаленных метастазов составила 85%, а специфичность 79%.
Множественные отдаленные метастазы у 44-летней пациентки, страдающей раком обеих желез. А: на ПЭТ определяются множественные зоны гиперметаболизма ФДГ в грудной клетке и брюшной полости. B, C: на ПЭТ обнаружены также зоны гиперметаболизма ФДГ в обеих молочных железах (отмечены белыми стрелками на томограмме B), в лимфоузлах средостения (отмечены черными стрелками на томограмме B), и во внутренних органах (отмечены стрелками на томограмме C).
В исследовании (Cook et al.) было обнаружено, что ПЭТ превосходит сцинтиграфию скелета при выявлении остеолитических метастазов рака молочной железы. И, наоборот, остеобластические метастазы характеризуются низкой метаболической активностью и часто не обнаруживаются посредством ПЭТ. Однако ПЭТ-КТ позволяет преодолеть это ограничение: остеобластические метастазы, даже если они не видны на ПЭТ, будут визуализироваться на КТ-сканах.
Метастазы в кости у 64-летней женщины, которой была выполнена правосторонняя модифицированная радикальная мастэктомия 36 месяцев назад. A: при сцинтиграфии скелета обнаруживаются очаги гиперфиксации ФДГ в первом ребре справа и седьмом ребре слева (стрелки), которые, скорее всего, связаны с метастатическим поражением ребер. B: на ПЭТ-КТ не определяется гиперметаболизма ФДГ в седьмом ребре слева (стрелка). C: на КТ определяется остеобластическое поражение седьмого ребра слева (стрелка).
Для лечения пациенток, у которых опухоль имеет большой размер, либо наблюдается ее локальное распространение, используется неоадъювантная химиотерапия с целью уменьшения стадии первичной опухоли перед оперативным вмешательством и устранения метастазов. Кроме того, в нескольких исследованиях было продемонстрировано, что выживаемость пациенток с резистентными опухолями может увеличиваться при использовании альтернативной химиотерапии и (или) при удлинении курсов химиотерапии. Так как химиотерапия имеет побочные эффекты, необходимо как можно скорее выделить пациенток, которые не получают эффекта от применяемого лечения.
В настоящее время лучевые методы диагностики часто используются для определения ответа на терапию путем оценки изменений размеров опухоли. Тем не менее, последовательные измерения размера опухоли во многих случаях не позволяют сделать вывод о наличии раннего ответа. Эффективность ПЭТ при оценке ответа на терапию была подтверждена для различных типов новообразований. В исследовании (Smith et al.) было показано, что средняя редукция захвата ФДГ после первого курса химиотерапии была в большей степени выражена в очагах, для которых макроскопически был обнаружен частичный или полный ответ, или полный ответ при микроскопическом исследовании, по сравнению с резистентными поражениями при гистопатологическом исследованиях. По данным (Rose et al.) после единственного курса химиотерапии при помощи позитронно-эмиссионной томографии было возможно спрогнозировать полный ответ на терапию при патогистологическом исследовании, чувствительность при этом составляла 90%, а специфичность 74%. Если принять степень снижения захвата ФДГ меньше 55% от первоначального значения за пороговое значение, свидетельствующее о наличии реакции на лечение, изменения на ПЭТ у всех респондентов в данном исследовании были корректны и подтвердились патогистологически (100% чувствительность и 85% специфичность).
Изображения иллюстрируют контроль химиотерапии у 35-летней пациентки, страдающей раком молочной железы с метастазами в кости. A-C: на ПЭТ, выполненной изначально (A, B) и ПЭТ-КТ (C) определяется в значительной степени выраженный гиперметаболизм ФДГ в обоих молочных железах и во многих позвонках. D-F: на контрольной ПЭТ (D, E) и ПЭТ-КТ (F), выполненных спустя три курса химиотерапии, определяется существенное снижение гиперметаболизма ФДГ в обоих молочных железах и позвонках.
ПЭТ-КТ также играет роль для лучевой терапии, т. к. позволяет точно оценить распространенность опухоли.
Раннее распознавание рецидива опухоли является важным моментом, улучшающим выживаемость, поскольку подталкивает клиницистов к использованию различных способов лечения. Однако отличить истинный рецидив от постоперационных и лучевых изменений сложно при использовании лишь традиционных методов лучевой диагностики. При ограниченном, регионарном рецидиве преимущественно поражается молочная железа, кожа, подмышечные и надключичные лимфоузлы, а также грудная стенка.
Было обнаружено, что чувствительность и специфичность ПЭТ при обнаружении рецидива составляет 84% и 78% соответственно, в то время как чувствительность и специфичность традиционных методов исследования 63% и 61% соответственно. Предполагается, что ПЭТ является более эффективным методом оценки рецидива рака молочной железы по сравнению с традиционными методами визуализации в плане обнаружения изменений всего тела. Данные КТ, полученные при ПЭТ-КТ, позволяют установить соответствие анатомических структур и очагов гиперметаболизма ФДГ.
Локальный рецидив опухоли у 74-летней женщины, которой была выполнена модифицированная правосторонняя радикальная мастэктомия 8 лет назад. А: на УЗИ выявлено объемное образование овоидной формы, 1,4 см, с усиленным кровотоком, расположенный в правой грудной мышце в зоне мастэктомии. B, C: на ПЭТ определяется ограниченный очаг гиперметаболизма ФДГ (стандартизированный уровень накопления = 3,3) (стрелки) в правой половине грудной клетки. D: на ПЭТ-КТ определяется очаг гиперметаболизма ФДГ (стрелка) в правой грудной мышце, в то время как при использовании только ПЭТ определение точной локализации очага является затруднительным.
В ряде случаев для повышения достоверности оценки результатов ПЭТ-КТ рекомендуется получить второе мнение специализированного радиолога. Это бывает необходимо при сомнительных или неоднозначных результатах первичного прочтения снимков. Второе мнение по ПЭТ-КТ помогает решить следующие задачи: снижение риска врачебной ошибки, более достоверная оценка первичной опухоли, уточнение стадии заболевания, достоверное исключение признаков метастатического поражения костей, печени или легких. Кроме того, в результате такой консультации онколог получает более подробное описание исследования, что помогает ему выбрать наиболее подходящий протокол лечения.
ПЭТ/КТ играет важную роль в диагностике рака молочной железы, которая заключается в обнаружении и определении местоположения метастазов, контроле лечения и раннем выявлении рецидивов. Тем не менее, ограничивающим фактором ПЭТ/КТ в выявлении рака молочной железы является недостаточная способность обнаруживать опухоли малого размера.
Василий Вишняков, врач-радиолог
При подготовке текста использованы материалы:
источник
Молочные железы – это не только символ женственности и атрибут красоты, но и важный орган в репродуктивной системе. Любые изменения, происходящие в организме (сбой в работе эндокринной системы, инфекционные заболевания, стрессы, каждодневные эмоциональные перегрузки и др.) отражаются на здоровье желёз.
Среди современных методов диагностического исследования молочной железы, магнитно-резонансная томография является одной из самых высокоточных процедур, способных предоставить для изучения надежную и достоверную информацию.
Неинвазивность томографического исследования говорит о безболезненности самой процедуры, в ходе которой пациент не проводятся диагностическим манипуляциям (инъекциям, хирургическому вмешательству, биопсии и др.), повреждающим кожные покровы и слизистую оболочку.
Это безопасный метод сканирования, основанный на воздействии магнитных волн. В процессе обследования томограф создает серию снимков высокого разрешения, выполненных в трех проекциях (аксиальной, фронтальной и сагиттальной).
Пройдя компьютерную обработку, объемные многоплоскостные изображения срезов молочных желез высвечиваются на дисплее. Рентгенолог уже в ходе исследования может визуально оценить полученную информацию и составить диагностическое заключение, которое в дальнейшем может быть использовано для установления диагноза лечащим врачом.
Как высокотехнологичный способ исследования МРТ молочной железы признана самым надежным и информативным методом в современной медицинской диагностике, выявляющем малейшие патологические изменения, аномальные образования и труднодиагностируемые заболевания.
Используя контрастное вещество, магнитно-резонансная томография молочной железы проводиться с усилием диагностических возможностей, т. е. помимо выявления различных новообразований, томограф фиксирует:
- местоположение опухоли
- особенность строения и размер опухолевого образования
- границы опухоли, а также её влияние на близлежащие структуры
- локализация метастаз и т.д.
МРТ молочных желез с контрастом дает возможность специалистам выявить процесс метастазирования, что позволит скоординировать дальнейшее лечение с индивидуально подобранным терапевтическим лечением.
Исследования, базирующиеся на работе мощного магнита, позволяют выявить множественные заболевания грудных желез:
Высокотехнологичное обследование, такое как МРТ молочной железы с контрастированием, является уникальной возможностью определить распространенность очагов метастатического процесса на другие органы и установить стадию развития патологии с максимальной точностью, благодаря детальному изучению полученных в ходе сканирования высококачественных изображений.
Данное заболевание имеет фиброзно-кистозную форму с патологическим разрастанием тканей (железистой и соединительной) и образованием кист. Развивается при наличии гормонального дисбаланса в женском организме.
Сопровождается болезненностью желёз и патологической секрецией из сосков. При отсутствии должного лечения мастопатия может перерасти в рак, поэтому для подтверждения диагноза можно сделать МРТ молочной железы, что позволит избежать тяжелых последствий. Своевременная диагностика – залог положительной динамики в процессе лечения.
У женщин, в основном – первородящих, при кормлении грудью ребенка или в период беременности может воспалиться железа. Мастит характеризуется следующими признаками:
- уплотнение железы с последующим увеличением
- покраснение кожи груди
- температуры тела повышается
- ощущение сильной (распирающей) боли
При ослабленном иммунитете с пониженной сопротивляемостью организма, а также при несвоевременной или нерациональной терапии, процесс образования абсцесса при мастите может иметь гангренозный характер (гной выделяется вместе с молоком).
В современной медицине при обследовании женщин большое значение имеет своевременная диагностика. Исследование, проведенное на высокоточном аппарате МРТ при раке молочной железы, а также при многих других заболеваниях, опасных своими осложнениями, может стать залогом успешного лечения и спасти пациентке не только здоровье, но и жизнь.
источник
Исследование груди при помощи МРТ чаще проводится с целью выявления всевозможных новообразований в молочных железах.
В сравнении с другими диагностическими методами МР-томография в этой области в 2 раза эффективнее: доля обнаружения патологических очагов в тканях груди при МРТ составляет 90%, при маммографии в комбинации с ультразвуковым исследованием (УЗИ) – до 45%.
Врачи рекомендуют проходить ежегодно МР-обследование молочных желез женщинам с высоким риском развития онкологической патологии:
- При обнаружении у самой женщины или ее ближайших родственниц (матери, дочери, сестры) генов, отвечающих за рост раковых клеток (BRCA 1 или BRCA 2);
- Если женщине проводилась радиотерапия (облучение) по поводу злокачественных заболеваний в раннем возрасте;
- При наличии других факторов риска развития рака молочных желез (наследственные синдромы Кауден или Ли-Фраумени).
Онкологи в обязательном порядке назначают МРТ молочных желез пациенткам с опухолью в одной груди для того, чтобы выяснить, не поражена ли раком вторая железа. Магнитно-резонансная томография без хирургического вмешательства и просвечивания рентгеном дает детальное изображение внутренних структур молочных желез и кровеносных сосудов, позволяет обнаружить даже маленькие (до 3-5 мм) очаги патологической ткани на самых ранних этапах развития.
МРТ с контрастом
МРТ молочных желез может проводиться с контрастированием и без. Контраст (гадолиний – гипоаллергенное окрашивающее вещество) применяется для визуализации сосудистой сети железы. Раковые очаги усиленно кровоснабжаются, что хорошо видно на снимках МРТ.
Обследование без контраста проводится для определения плотности ткани и изучения структуры молочных желез.
МРТ груди назначается не только при подозрении на онкологию. Маммолог может направить женщину на это обследование для:
- определения состояния молочных желез и целостности силиконовых имплантатов;
- дифференциальной (сравнительной) диагностики доброкачественных образований при неэффективности других исследований;
- наблюдения за динамикой после проведенного противоракового лечения;
- диагностики любых других заболеваний молочной железы у беременных и при наличии противопоказаний к рентгенографии;
- выявления различных патологий при плохой визуализации другими методами (разрастание рубцовой ткани после операции или травмы).
Нередко результаты УЗИ или маммографии не дают настолько полной информации, чтобы удовлетворить женщину – успокоить или сподвигнуть к определенным действиям. Поэтому многие пациентки приходят на обследование без направления врача, по собственной инициативе.
Важно! У женщин, проходящих МРТ груди раз в год, возможность летального исхода от онкологии сводится к минимуму.
Несмотря на то, что МРТ является безопасным методом, у этой процедуры имеются противопоказания. Абсолютные и относительные – состояния, при которых МРТ категорически запрещается, и состояния преодолимые, т. е. при грамотно проведенной подготовке обследование становится возможным.
- Наличие металлических предметов в организме пациентки (имплантаты, клипсы, брекеты и др.): воздействие магнитного поля может спровоцировать их движение и вызвать внутреннее кровотечение или другие негативные последствия.
- Гиперкинез (непроизвольные движения), судороги, мышечные спазмы: больная должна соблюдать в течение всей процедуры полную неподвижность, иначе результат обследования может быть неточным (снимки получатся размытые, смазанные).
- Аллергия на контрастное вещество: гадолиний (внутривенный контраст) редко вызывает аллергические реакции, но при индивидуальной непереносимости его введение строго запрещено – вещество может вызвать развитие аллергии различной степени тяжести, вплоть до анафилактического шока.
- Хроническая почечная недостаточность или другие заболевания мочеполовой системы: контрастное вещество может спровоцировать обострение болезни, так как его вывод из организма осуществляется через почки.
- Наличие кардиостимулятора или инсулиновой помпы: воздействие магнитных волн способно повлиять на стабильную работу аппарата.
- Тучность пациентки: вес более 120-150 кг препятствует проведению процедуры, так как диаметр МРТ-капсулы не соответствует объему талии женщины.
- Период беременности и лактации: магнитное поле может оказать негативное влияние на внутриутробное развитие плода, а контрастное вещество, при попадании в грудное молоко, способно вызвать у ребенка аллергию и другие реакции.
- Клаустрофобия: боязнь замкнутого пространства может вызвать у пациента панику и спровоцировать хаотичную двигательную активность.
- Психические расстройства пациентки: возможны различные непредсказуемые реакции на нахождение в МРТ-сканере и проведение медицинских манипуляций.
- Татуировки, нанесенные с использованием красок с примесью металла: в области накожного рисунка возникает чувство жжения. Также может образоваться незначительные повреждения кожного покрова в виде ожога.
Специалисты рекомендуют проводить МРТ молочных желез на 8-12 день (в первую фазу) менструального цикла.
В это время у женщины в молочных железах отечность и инфильтрация вокруг крупных протоков отсутствуют (в отличие от предменструального периода), поэтому результат обследования будет более информативный. Если наступила менопауза, то подойдет любое другое время.
При необходимости врач назначит соблюдение особого пищевого режима или ограничит прием некоторых лекарственных средств.
Перед началом проведения диагностики пациентка снимает с себя все предметы, которые изготовлены из металла (украшения, пирсинги, заколки, часы и т. д.).
Во время процедуры больная лежит на животе на подвижной кушетке томографа (для молочных желез в ней предусмотрены специальные отверстия). Длительность процедуры составляет от 30 минут до 1 часа, поэтому женщине необходимо удостовериться, что поза выбрана удобная, и что во время сканирования у нее не возникнет желания пошевелиться.
При проведении МРТ молочной железы с контрастированием через внутривенный катетер медсестра вводит контрастное вещество. Для диагностики рака это обязательная манипуляция. При поступлении контраста в кровь пациентка может испытать холод или небольшой жар, разливающийся по ходу вены.
Для обеспечения наибольшего комфорта и защиты слуха от шумовых эффектов работающего аппарата (гул, щелчки, потрескивания) предусмотрено использование наушников.
Стол перемещается непосредственно в кольцо МР-томографа, где и происходит сканирование. В обследуемой области женщина может ощущать жжение или покалывание. Эти признаки считаются нормой. При возникновении непредвиденных ситуаций, сильных болевых ощущений или резкого ухудшения состояния пациентка может сообщить об этом врачу через встроенную систему обратной связи.
Явных побочных эффектов после МРТ молочных желез не наблюдается. Очень редко (в 1% случаев) некоторые пациенты после процедуры с контрастированием испытывают слабость, тошноту, головокружение, зуд в месте установки катетера.
Важно помнить, что если пациентка — кормящая мать, и ей вводят контрастное вещество, то от грудного вскармливания ребенка стоит воздержаться на 48 часов.
Заключение с результатом МРТ молочных желез пациентке выдается на руки в течение получаса после процедуры. В описании врач указывает выявленные изменения в груди больной, характер и степень их распространения, локализацию (месторасположение), точные размеры очага, другие параметры и сведения, заключительный диагноз. По данным обследования лечащий врач прогнозирует дальнейшее развитие заболевания и планирует наиболее эффективную схему лечения.
Диагностика с контрастным веществом:
- выявляет наличие патологических процессов в груди;
- устанавливает размер и точное месторасположение новообразования;
- определяет размеры лимфатических узлов;
- определяет степень злокачественности опухоли.
Диагностика без контрастного вещества:
- определяет плотность молочных желез;
- изучает состояние млечных протоков;
- выявляет образования в виде кист;
- обнаруживает гематомы;
- определяет разрывы имплантатов и степень повреждения окружающих тканей.
Проведение МРТ молочных желез в комплексной диагностике различных заболеваний целесообразно и желательно, так как:
- МРТ отлично визуализирует мягкие ткани органа, намного лучше, чем КТ, рентгенография и УЗИ;
- в МРТ отсутствует ионизирующее облучение, которое применяется в рентгенографии и компьютерной томографии;
- МР-сканирование позволяет получить наиболее полную и четкую картину, в отличие от маммографии, которая менее информативна;
- МРТ дает возможность изучить орган как снаружи, так и изнутри (в ультразвуковой диагностике возможно только оценка состояния внешней оболочки);
- МРТ позволяет определить наличие даже небольших образований (в отличие от маммографии).
Возможность же многократного повторения и отсутствие негативного воздействия на организм женщины делает этот вид исследования наиболее востребованным в современной диагностике.
источник
Маммография, КТ или МРТ молочных желез — что лучше для обследования груди и что показывает диагностика?
По данным статистических исследований, если женщина регулярно проходит профилактическое обследование состояния молочных желез, то вероятность образования злокачественной опухоли в груди сводится к минимуму. Современные диагностические методы позволяют выявлять заболевания на ранних стадиях развития для последующего проведения терапии. КТ, МРТ, УЗИ, маммография – что нужно знать обо всех этих методиках исследования молочной железы?

КТ молочных желез и грудной клетки проводится для того, чтобы доктор мог визуально оценить состояние тканей и органов исследуемой области, выявить наличие, размеры, характер и локализацию патологических изменений. КТ диагностику молочных желез проводят при наличии подозрений на опухолевые образования, при болях невыясненной этиологии, воспалениях, инфекционных заболеваниях, в предоперационный период, а также в случаях, когда другие методы обследования оказались неэффективными.
Проводить КТ-исследование груди противопоказано следующим группам пациентов:
- значительная масса тела (верхний предел зависит от типа аппарата);
- гиперкинез;
- судороги и мышечные спазмы;
- расстройства психики, не поддающиеся коррекции;
- клаустрофобия;
- множественные миеломы;
- болезни почек;
- нарушения работы щитовидной железы;
- сахарный диабет;
- непереносимость йода (для компьютерной томографии с контрастным усилением);
- беременность (на любых сроках).
Явных осложнений после КТ опасаться не стоит. Некоторые пациенты жалуются на головокружение и тошноту во время сканирования, но такие случаи встречаются нечасто. Еще один риск – аллергическая реакция на контрастирующее вещество. Чтобы избежать такого осложнения после КТ, обследуемому предварительно делают аллергопробы, а во время проведения процедуры присутствует анестезиолог.

МРТ молочных желез чаще всего назначается при подозрении на онкологические заболевания, а также женщинам, находящимся в группе риска по развитию злокачественных новообразований. Однако перечень показаний к проведению диагностики этим не ограничивается. В него также входят:
- диагностика патологий, которые не удается визуализировать иными способами;
- обследование молочной железы у женщин, которым противопоказано сканирование с применением рентгеновских лучей (например, во время беременности);
- сканирование после проведения противораковой терапии для установления ее эффективности в динамике;
- дифференциальная диагностика доброкачественных новообразований в случаях, когда другие методы исследований противопоказаны/неэффективны;
- определение целостности имплантов из силикона;
- исследование состояния молочной железы.
В перечень абсолютных противопоказаний к проведению магнитно-резонансной томографии относятся:
- большой вес;
- инсулиновая помпа, кардиостимулятор;
- патологии мочевыделительной системы, в том числе хронические болезни почек;
- индивидуальная непереносимость контрастирующего вещества (при необходимости его использования);
- мышечные спазмы;
- судороги;
- гиперкинез;
- присутствие в организме элементов, приборов, деталей из металла, которые невозможно удалить на время сканирования.

Сканирование с контрастом противопоказано во время лактации, так как вещество может проникать в секрет грудного молока. Если процедура была проведена кормящей матери, ей советуют прекратить естественное вскармливание как минимум на 36 часов.
Маммография представляет собой наиболее распространенный способ диагностики состояния молочной железы. Методика применяется в рамках скрининга при обследовании женщин в возрасте от 35 лет и старше. Основана на воздействии рентгеновского излучения. Помимо маммографии, МРТ и компьютерной томографии молочных желез, в современной медицине также используются следующие методы обследования:
- дуктография – проводится в качестве дополнительного исследования после маммографии, ультразвукового исследования, пальпации, показывает патологические изменения протоков молочной железы, не имеет ограничений по возрасту;
-
биопсия инцизионная – для установления «негативности» или «позитивности» ракового новообразования, может заменить аспирационную разновидность исследования;
- биопсия эксцизионная – исследование с резекцией опухоли (полной или частичной);
- трепан-биопсия – образцы тканей, которые подверглись патологическим изменениям, изымаются с помощью специального устройства;
- биопсия аспирационная тонкоигольная – забор биоматериала из кистозного образования, опухоли небольшого размера и/или локализованной в непосредственной близости от магистральных сосудов лимфоузла;
- УЗИ – скрининговая методика, может применяться при обследовании женщин моложе 35 лет, выступает в роли дополнительного диагностического мероприятия у пациенток старшей возрастной категории.
Применение контрастирующего вещества позволяет значительно повысить четкость и информативность снимков. При диагностике опухолевых образований обычно проводится исследование с контрастным усилением, так как оно дает возможность не только обнаружить новообразование, но также уточнить его размеры, структуру, локализацию, тип. Если требуется изучение структуры молочной железы, определение плотности ее тканей, то будет назначено сканирование без контраста.
Правила наблюдения после операции РМЖ смотрите ЗДЕСЬ
Маммография — основной метод обнаружения злокачественной опухоли груди. По маммографии её измеряют — это определяет стадию (до 2 см — I, от 2 до 5 см — II, более 5 см — III), оценивают наличие отёка кожи (по её толщине над опухолью, около соска). При наличии отёка — III стадия: при этом начинать с операции уже нельзя. По маммографии можно увидеть есть ли другие опухоли в груди (кроме той, которую уже нашли). Подробнее про маммографию смотрите ЗДЕСЬ.
Информативнее чем маммография — Компьютерная томография (КТ) грудной клетки с контрастированием, МРТ молочных желёз.
УЗИ при раке груди — вспомогательный метод диагностики. При УЗИ видят только там, куда ставят датчик: многое зависит от специалиста. УЗИ помогает выявить метастазы в лимфатические узлы. Признак рака молочной железы по УЗИ — ширина опухоли равна её высоте, а контур её нечёткий. Подробнее смотрите ЗДЕСЬ.
Делать УЗИ (как и маммографию, и КТ) нужно до биопсии: после биопсии может появиться отёк опухоли и увеличение узлов — как реакция на травму. Размер раковой опухоли по УЗИ точно измерять сложно — отёк вокруг опухоли можно принять за неё саму (и её размер может оказаться больше, чем в действительности).
Перед любым лечением и операцией нужно проверить лёгкие, печень, кости и лимфоузлы на метастазы.
NB! При метастазах в подмышечных лимфатических узлах биопсия сторожевого узла не показана, а перед операцией может быть назначена химиотерапия (при крупных или множественных метастазах). При одиночных и небольших метастазах в лимфатических узлах лечение может быть начато сразу с операции.
При метастазах в лёгкие (КТ), печень (УЗИ) или кости (ОСГ) и отдалённые лимфатические узлы (которые невозможно удалить при операции) — операцию делают только при осложнениях: кровотечение из распадающейся опухоли, её мокнутие, зловоние. В таких случаях назначают лечение, чтобы пациент жил с опухолью и метастазами максимально долго. Об этом смотрите ЗДЕСЬ.
Быстро, дёшево и качественно можно пройти обследования у НАШИХ ПАРТНЁРОВ
Обследования у НЕопытных специалистов на НЕсовременном оборудовании — лишены смысла
Для «проверки» лёгких — КТ (компьютерная томография) — более современный и точный метод, чем рентгенография. Флюорография для этого вообще не пригодна — она выявляет метастазы достоверно только более 1.5 см.
При КТ, помимо поиска метастазов в лёгкие и медиастинальные узлы, опытный специалист () ещё детально осмотрит и опишет:
- парастернальные лимфоузлы (за грудиной) — метастазы в которые не видны при рентгенографии лёгких и УЗИ
- опухоль в молочной железе (вместо маммографии, с указанием размера и места где она находится, осмотрит железу на предмет второй опухоли),
- подмышечные, подключичные и подлопаточные лимфатические узлы (качественнее, чем УЗИ),
- кости в зоне сканирования (на предмет метастазов в них)
| Если при КТ не нашли метастазов в регионарных лимфатических узлах, лёгких и костях — значит очень маловероятно, что найдут в печени и других костях. Кроме того, состояние самой опухоли в молочной железе — уже зафиксировано. После этого можно делать её биопсию. |
То, что касается молочной железы и лимфатических узлов — информативность МРТ аналогична КТ. КТ дешевле МРТ, но МРТ не несёт лучевой нагрузки.
МРТ при раке молочной железы не показывает метастазы в лёгкие. Для оценки целостности костных балок (на предмет их разрушения метастазами) МРТ годиться только при современном аппарате и опытном докторе. Неопытные доктора на МРТ часто видят проблему хуже, чем в действительности.
МРТ при подозрении на рак молочной железы (или выявленном раке) абсолютно показано пациенткам после пластических операций на груди (при наличии в груди имплантов, после уменьшения или подтяжки груди).
Делается для проверки печени на метастазы при РМЖ. Достаточно выполнить УЗИ печени в Вашей обычной районной поликлинике. Только предупредите врача, что Вы пришли не для поиска камней в желчном пузыре, а из-за опухоли в груди. Это насторожит врача и он будет более внимательным. При сомнительных результатах УЗИ — показана МРТ или КТ живота (с контрастированием).
Делают для оценки их состояния в плане предстоящего наркоза.
Выполняют на предмет гинекологической патологии, например, рак яичников может сочетаться с раком молочной железы при генетической предрасположенности к раку молочной железы.
Для проверки костей на метастазы при раке молочной железы необходимо выполнить ОСГ (остеосцинтиграфия, сканирование, сцинтиграфия костей). Но метод не точен — он только позволяет обратить внимание на кости, в которых накопился радиофармпрепарат (РФП). Дальше нужно отснять эти кости по рентгенографии или КТ. РФП может накопиться в костях и в местах старых переломов, ушибов, травм, артритов. ОСГ в нашей стране не является стандартом — так как государство не может обеспечить её всем нуждающимся. Подробнее про ОСГ смотрите ЗДЕСЬ.
Вместо всех перечисленных исследований можно выполнить ПЭТ-КТ (при раке молочной железы). Метод хорош, но дорог. Кроме того, дальше пациент будет «подвязан» к этому методу. Лучше сделать КТ грудной клетки, УЗИ печени и ОСГ по отдельности. Подробнее про ПЭТ смотрите ЗДЕСЬ.
| Делать биопсию лучше уже понимая: где, когда и у кого Вы будете делать операцию. Биопсия — это травма опухоли. И желательно, чтобы операция не была по срокам далеко от биопсии. |
Тонкоигольная биопсия подходит для доброкачественных опухолей. При раке молочной железы тонкоигольная биопсия допустима, когда она выполнена при неувеличенных лимфатических узлах (лучше, когда это зафиксировано по КТ или МРТ до биопсии).
Трепанобиопсия молочной железы при раке позволяет не только подтвердить или опровергнуть онкологию, но и позволяет определить свойства опухоли — её иммуногистохимию (ИГХ: эстрогеновые и прогестиновые рецепторы, Her-2 статус, Ki67 ), что влияет на назначение дополнительного лечения (химотерапия или гормонотерапия).
Рак молочной железы может быть доказан только по биопсии. Тонкоигольная биопсия может определить «рак или не рак», а трепан-биопсия покажет свойства выявленного рака (иммуногистохимия).
ИГХ статус не влияет на объём операции (с сохранением груди или мастэктомия). ИГХ после тонкоигольной биопсии не делают, но его можно будет определить после операции — исследуя уже саму удалённую опухоль.
| Нашим пациентам мы делаем биопсию и при этом уже планируем дату их госпитализации. Пока ждём результат — делаем остальные обследования и анализы, чтобы к моменту получения биопсии всё было готово для начала лечения. |
- Клинический анализ крови (гемоглобин, эритроциты, лейкоциты с формулой + тромбоциты) – действителен 2 недели.
- Биохимические показатели крови: билирубин, мочевина, креатенин, АЛТ, АСТ, протромбин, общий белок, кальций (общ), щелочная фосфотаза, лактатдегидрогеназа (ЛДГ) – действительны 2 недели.
- Глюкоза крови; при повышенном результате, либо сахарном диабете + заключение эндокринолога – действительно 2 недели. Разбалансированный сахарный диабет часто осложняет лечение больных после операции при раке молочной железы: чаще возникают инфекционные осложнения, процесс заживления ран — более длительный, выздоровление — замедленное. Если Вы хотите всего этого избежать и помочь себе быстрее поправиться — постарайтесь нормализовать свои сахара, как написано ЗДЕСЬ.
- Коагулограмма: АПТВ, фибриноген, МНО, протромбин, – действительна 2 недели.
- Эпид минимум (при положительном результате – заключение инфекциониста и эпид-номер) на ВИЧ (форма 50), на гепатит В (HbsAg),на сифилис (RW)и на гепатит С (HCV)– действительны 3 месяца; (обязательно все 4 показателя).
- Группа крови, резус фактор – любой давности.
- Общий анализ мочи – действителен 2 недели.
- Электрокардиограмма – ЭКГ (заключение и лента) – действительны 2 недели.
- Заключение терапевта по результатам всех анализов о возможности плановой операции и/или лучевого/лекарственного лечения – действительно 2 недели
- На операцию после инфаркта или при явной сердечной недостаточности – ЭХО сердца; после химиотерапии и/или при жалобах на дискомфорт в верху живота – ФГДС (действительны 2 недели).
Сдавайте копии анализов и обследований, подлинники оставляйте себе.
Анализы при раке груди надо сдавать под назначенную дату госпитализации: чтобы они не были просроченные.
Для профилактики тромбоэмболии пациенту нужно иметь антитромбоэмболические чулки или 2 эластичных бинта 5 м длиной — для бинтования ног перед операцией. Тромбоэмболия (возникновение тромбов в голенях, с последующим их отрывом и закупоркой сосудов лёгких) возникает 1 раз на 10.000 операций. Она может привести к гибели пациента.
Для удаления растительности в подмышках и на груди — бритвенный станок (использовать его — утром перед операцией)
Если Вам планируется онко-пластическая операция (сочетание операции по удалению злокачественной опухоли вместе со скрывающей её мастопексией, мамморедукцией или удаление груди с одномоментным её восстановлением) — необходимо самостоятельно приобрести специальное компрессионное бельё (вам наденут его сразу после операции).
| Мы оперируем не только жителей Санкт-Петербурга и Москвы, а всех регионов РФ. Квоту при раке молочной железы мы оформляем сами. |
Иногородним на первой консультации мы организуем быстрое обследование и (по факту готовности результатов) сразу госпитализируем.
Можно записаться на операцию без нашего осмотра: по телефону 8(921)939-18-00 и приехать с результатами обследований на несколько дней раньше — чтобы было время при необходимости переделать или доделать «проблемные» обследования.
Для госпитализации иногородних требуется направление на госпитализацию. Если направление не дают — заполните ЭТО ЗАЯВЛЕНИЕ и зарегистрируйте его у главного врача своей поликлиники с входящим номером. Направление выдадут сразу.
Квота на операцию с сохранением груди оформляется в день госпитализации.
Квоту на удаление груди с реконструкцией надо ждать 7-10 дней.
1. Иногородним (не жителям СПб) приехать к нам с направлением на госпитализацию для хирургического лечения с печатью поликлиники.
2. Привезти с собой документы и результаты обследований (смотрите их список ниже):
На органосохраняющую операцию или восстановление груди после удаления (не одномоментно) квоту оформляем сами в день госпитализации.
А анализы (см.выше) сдавайте под утверждённую дату операции (чтобы не были просроченные).
- Паспорт и Страховой медицинский полис.
- Ксерокопия пенсионного страхового свидетельства (СНИЛС)
- Маммография снимки и их описание (или МРТ молочных желёз, как более информативный метод диагностики) – действительна 3 месяца.
- Рентгенография лёгких (в трёх проекциях) или компьютерная томография грудной клетки (более информативна, чем рентгенография лёгких, желательна при размере опухоли более 1.5 см и при подозрении на вовлечение подмышечных лимфатических узлов) – действительна 3 — 6 месяцев; (ФЛГ – при раке не годится, так как не позволяет достоверно оценить наличие или отсутствие мелких метастазов в лёгкие и лимфатические узлы).
- УЗИ — ультразвуковое исследование органов брюшной полости: печени, почек (МРТ или компьютерная томография — более информативны, но показаны только при сомнительных результатах УЗИ) – действительно 3 месяца.
- УЗИ — ультразвуковое исследование молочной железы и её лимфатических узлов справа и слева (или МРТ молочных желёз — более информативна). Врач, выполняющий УЗИ должен сравнить лимфатические узлы со стороны заболевания и с противоположной стороны, оценивая их структуру и размеры: подмышечных, подключичных и надключичных областей – действительно 3 месяца:
- Остеосцинтиграфия (ОСГ) – действительна 3 месяца. При накоплении РФП – рентгеновские снимки этих костей (при сомнительных результатах рентгена — КТ этих костей). Вместо 4, 5, 6 и 7 пунктов может быть выполнено ПЭТ-КТ, но это менее удобно для последующего наблюдения за пациентом: разные обследования невозможно сравнивать между собой и Вы будете привязаны к дорогостоящему методу обследования — ПЭТ-КТ.
- Результат биопсии
Сдавайте копии анализов и обследований, подлинники оставляйте себе.
При подозрении на рак груди все обследования делают как при уже выявленном раке, на случай, что если вдруг это окажется рак — ничего не пропустить.
Только остеосцинтиграфию (ОСГ) при подозрении на рак можно не делать.
Окончательный диагноз «рак» ставится только по биопсии или по срочному гистологическому исследованию при операции (экспресс-анализ).
Срочная гистология (срочное гистологическое исследование) делается при подозрении на рак груди при неинформативный биопсии (подозрение есть, а биопсия не показала), или когда пациентка отказывается от биопсии, или когда в учреждении не организовано выполнение биопсий на должном уровне.
Генетический анализ на предрасположенность к раку молочной железы оправдан:
- если у Ваших кровных родственников (или у Вас ранее) уже были случаи рака молочной железы и/или яичников, и/или желудка
- если рак возник до наступления менопаузы
- если по ИГХ рак триплнегативный (трижды негативный рак: ER-, PR-, Her2-).
Генетическая мутация BRCA 1/2 или CHEK2 может передаваться по наследству, но анализ на неё необходимо делать заболевшему. Только если у него будет обнаружена мутация — проверяются его кровные родственники. Мутация увеличивает риски рака молочной железы до 50%.
При наличии рака молочной железы на фоне мутации не логично делать органосохраняющую операцию: риски появления рака в сохранённой железе остаются.
При обнаружении мутации без заболевания молочной железы — рекомендуется активное наблюдение с 20 -25 лет: маммография, УЗИ, МРТ, или профилактическая мастэктомия с одномоментной реконструкцией.
Генетический анализ на рак мы рекомендуем делать у Имянитова Евгения Наумовича 8(901)302-37-07.
Приказ № 915н Министерства Здравоохранения РФ утвердил следующий порядок оказания медицинской помощи онкологическим больным:
Срок . не должен превышать 10 календарных дней с даты гистологической верификации злокачественного новообразования или 15 календарных дней с даты установления предварительного диагноза (первого обращения к онкологу поликлиники). Биопсию онколог должен делать в день обращения.
| Если вы уже столкнулись с нарушениями в том учреждении, куда Вас направили — задумайтесь, будет ли последующее лечение без нарушений. |
Все обследования мы осуществляем по Европейским стандартам, и рекомендуем для обследования и лечения только проверенных специалистов Санкт-Петербурга: чтобы Ваше обследование было современным, качественным, быстрым и минимально затратным (если придётся делать платно).
Среднее время обследования наших пациентов (от первой консультации до операции) — около 7 дней. Иногородним на этот срок рекомендуем снять жильё.
источник