Как происходит диагностика рака молочной железы и какое лечение предлагает нам медицина в настоящее время разберем в этой статье.
Первоначально врач собирает подробный анамнез у женщины. Затем доктор проводит внешний осмотр молочных желез. Эта манипуляция проходит в хорошо освещенном кабинете. Врач начинает осматривать молочную железу, при этом, женщина стоит прямо с опущенными руками, а потом врач повторяет осмотр, только женщина уже стоит с поднятыми вверх руками.
Во время процедуры доктор оценивает внешние данные молочных желез, осматривает состояние кожных покровов, сосков (ареол), симметрию.
- изменения кожных покров (гиперемию),
- отек,
- видоизменение сосков,
- не симметричность молочных желез.
Далее врач переходит к такой манипуляции, как пальпация молочных желез. Для точного определения наличия возможных патологических образований, доктор тщательно пальпирует молочную железу не пропуская ни одного участка. Процедура может выявить:
- примерные размеры новообразований — обычно отмечают до 1,2 см, от 2 до 5 см и более 5 см;
- форму новообразования — местно-распрастранненая, узловатая, локально-инфильтративная, и другие;
- консистенцию — бугристая, плотная, плотноэластическая;
- место локализации — наружные квадраты, центральная, внутренние квадраты.
Врач обязательно пальпирует лимфатические узлы в подмышечной области и подключичной. Это позволяет:
- установить отсутствие уплотнений (или наличие);
- увеличение узлов;
- наличие (отсутствие) уплотнений лимфатических узлов;
- расположение;
- имеется или нет отек верхних конечностей.
Если врач во время обследования находит хоть малейшее уплотнение, то назначаются другие методы диагностики.
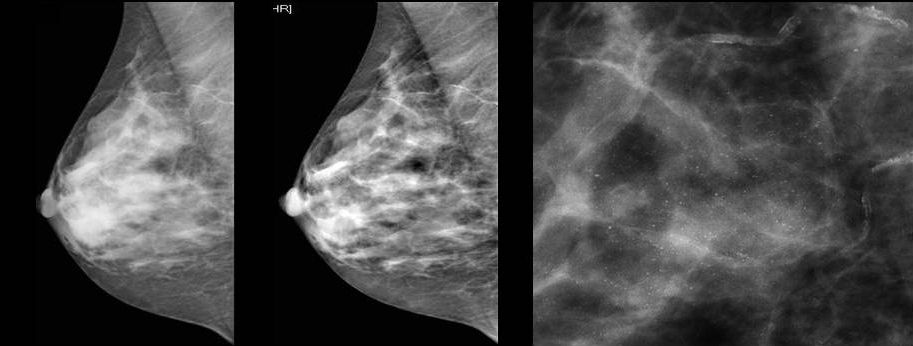
Маммография — одна из наиболее часто используемых технологий в настоящее время, которая пользуется популярностью среди женщин. Исследование проводится в определенные дни менструального цикла. Другими словами — это рентген молочных желез, с помощью которого рак молочной железы можно определить по таким признаками как:
- уплотнение (локальное) тканей груди — на рентгене это отображается тенью узла;
- деформация рисунка (неправильные края — бугристые, лучи и тд);
- скопление микро-кальцинатов;
- размер (от 0,5 мм и ниже).
Хорошо диагностируется опухоль в этом исследовании, когда размеры новообразования от 2 до 5 сантиметров. С помощью исследования устанавливается подозрение на рак молочной железы, но для постановки точного диагноза необходима биопсия. Маммография показывает косвенные признаки развития рака молочной железы (первичные признаки), а так же мастопатию.
Рак молочной железы принято считать первичным, если:
- в одной из груди опухоль инвазивная, а в другой груди — преинвазивная;
- лобулярное (или интрадуктальное) строение опухоли в обеих молочных железах;
- вокруг опухоли имеются структуры преинвазивного характера;
- лимфоузлы не повреждены;
- степень злокачественности в обоих молочных железах различны.
Биопсия имеет несколько видов:
- Пункционная — данный материал берется для цитологического исследования с помощью шприца. Данный вид диагностики дает возможность точно поставить диагноз на 87%
- Трепан-биопсия — эта диагностика способствует получению опухолевых клеток с помощью специальной иглы (трепана). Потом клетки отправляются на гистологическое исследование.
- Эксцизионная — данная процедура подразумевает полное иссечение новообразования вместе с окружающей тканью. Позволяет исследовать края (границы) отсеченной ткани на наличие патологических клеток.
- Стереотаксическая — проводится под контролем маммографического оборудования, для точного взятия патологического материала.
Анализ позволяет оценить степень вероятности рецидива. Исследование проводят с целью определения назначения химиотерапии.
Дуктография — рентгеновское исследование, которое проводится с помощью контрастного вещества, которое вводится через специальную иглу через сосок.
Галактография — тот же самый принцип, только отличатся тем, что данная диагностика позволяет точно определить место локализации. Способствует различить воспалительный процесс и дистрофический процесс от опухоли.
Томография — послойный разрез всех частей молочной железы. Способствует точно определить все патологические процессы даже самых маленьких размеров.
Исследование не оказывает плохого воздействия на женский организм в целом. УЗИ дает возможность определить:
- степень прорастания патологических клеток,
- протяженность,
- структуру новообразования,
- затронуты ли соседние ткани.
Также смотрится наличие жидкости в новообразовании.
УЗИ не может показать точный результат без дополнительных методов диагностики для постановки точного диагноза.
В диагностике рака молочной железы могут использоваться и другие методики:
- физикальное исследование;
- скрининговые обследование.
Показания к проведению УЗИ
Лечение рака молочной железы включает в себя такие методы, как:
- хирургический,
- химиотерапия,
- лекарственный.
В свою очередь лекарственный метод подразделяется:
- на неоадъюватное лечение, которое назначается до хирургического лечения с целью уменьшения объема опухоли;
- на адъюватное лечение, которое назначается, непосредственно, после хирургического вмешательства с целью предупреждения рецидива.
Считается одним из самых эффективных методов лечения рака молочной железы. Может состоять как из частичного удаления пораженного участка молочной железы, так и полного удаления молочной железы.
Лампэктомия — метод хирургического вмешательства, который применяется при наличии опухоли небольшого размера (в приделах 4 см). Во время операции удаляется, непосредственно, пораженный участок и здоровые ткани, которые соседничали с опухолью. После операции назначается дальнейшее лечение, которое может состоять из химиотерапии и облучения. Все это применяется с целью предупреждения повторного развития опухоли.
Если имеется поражение лимфатических узлов, то их полностью удаляют. Но, если рак имеет неинвазивную форму, то лимфоузлы по мере возможности сохраняют. Так как после удаления лимфоузлов очень часто происходят осложнения в виде сильного отека верхней конечности, сильном ограничении движение руки, боли. Для точного определения задеты или нет лимфатические узлы во время проведения операции делают биопсию.
Обязательным является исследование удаленной ткани. Для этого применяют гистологическое исследование.
Секторальная резекция — хирургическое вмешательство, которое проводится когда опухоль размером до 2 см, которая не распространяется на другие органы (за пределы молочной железы). Для этого делается надрез, через который удаляется опухоль и потом накладывается внутрикожный шов.
Центральная резекция — хирургическое вмешательство, которое применяется при множественном поражении внутрипротоковых папилломах. Операция проходится путем разреза, который проходит через млечные протоки (все), вырезается как пораженный участок, так и здоровый на 3 см от опухоли. После операции женщина, в дальнейшем, не сможет кормить ребенка.
Резекция соска. Данную манипуляцию назначают для определения рака соска (ареола). Процедура так же затрагивает млечные протоки, что приводит к отсутствии лактации.
Онкопластическая резекция — эта операция по своему принципу ни чем не отличается от лампэктомии. Разница только в том, что по окончании удаления опухоли проводится пластика молочной железы, с целью восстановления формы груди. Для этого нередко оперируют вторую здоровую грудь для восстановления симметрии и одинаковых форм. После операции, в дальнейшем, назначают лучевую терапию с целью предупреждения рецидива.
Мастэктомия — операция подразумевает под собой полное удаление молочной железы, но при этом лимфатические узла не удаляются. Операция назначается женщинам, у которых диагностируется неинвазивный рак молочной железы большого размера или наследственный фактор по раку молочной железы. После операции в помощью пластики можно восстановить грудь.
Радикальная мастэктомия — операция подразумевает под собой полное удаление молочной железы, жировой ткани и частично (или полностью) соседние мышцы. Операцию назначают когда имеются множество метастаз в лимфатических узлах, опухоль прорастает в ткани и мышцы. Этот метод позволяет полностью удалить опухоль и предотвратить развитие метастаз. После операции обязательно назначается химиотерапия и лучевая терапия.
Паллиактивная мастэктомия — операция обычно назначается на поздних стадиях рака с целью облегчения жизни женщины. Опухоль полностью не удаляется, а удаляется лишь часть. После данной операции назначают наркотики.
Метод включает в себя использование лекарственных препаратов, которые способствуют уничтожению раковых клеток. Лекарственные препараты назначаются только индивидуально для каждой женщины. Препараты очень токсичны и аллергены поэтому практически всегда вызывают тошноту, рвоту, могут влиять на работу сердца, печени, почек.
Одновременно с лечением назначают противоаллергические средства.
Лечение проходит путем капельного вливания, которое проходит только в стенах медицинского учреждения под контролем медицинского персонала.
Как правило, назначают — 5-8 курсов капельниц. Но нередко встречаются случаи, когда курс не удается закончить в связи с тяжелой непереносимости препаратов.
Позволяет избавиться от рака на ранних стадиях. Если же данный метод назначают на более поздних стадиях рака, то это способствует улучшению и продлению жизни женщины.
Облучение проводят по показаниям:
- непосредственно сама опухоль;
- лимфатические узлы;
- мышцы в области поражении опухоли.
Таким образом лучевая терапия бывает двух видов :
С помощью лучевой терапии возможно уничтожение самых маленьких участков поражения, которые могут остаться после удаления основной опухоли.
- при большом риске возникновения рецидива (после хирургического вмешательства);
- при комплексной терапии;
- при наличии множественных опухолей;
- при наличии метастаз;
- при повреждении патологической ткани лимфатической системы, мышц, кровеносных сосудов;
- при повреждение сосков, ареол, большой грудной мышцы.
Часто использую в практике радиоволны с линейным ускорителем.
Брахитерапия при раннем развитии рака, при этом волна направлена непосредственно на пораженный участок. Немало важный факт, что при этом здоровые клетки не страдают.
ИМРТ — позволяет регулировать интенсивность волны. При этом практически не оказывает воздействие на сердце и легкие.
УЧО — данная терапия назначается после хирургического вмешательства. Достаточно 5 сеансов. Используют и внутреннее и дистанционное облучение.
- боль в зоне облучения;
- ригидность мышц;
- отек;
- возможен лимфостаз;
- затрагивание (уничтожение) здоровой ткани;
- потемнение кожи в месте влияние лучей;
- кожа может потерять эластичной, стать морщинистой;
- слабость, головокружение;
- выпадение волос;
- снижение массы тела;
- тошнота, рвота;
- в ОАК снижаются показатели лейкоцитов и тромбоцитов;
- снижение слуха, зрения.
Системным лечением называют комплекс лекарственных средств, которые оказывают воздействие как на саму опухоль, так и непосредственно на весь организм. В такое лечение могут входить и химиотерапия, и гормональная терапия, и иммунотерапия.
Рецепторный статус гормонов – это самый важный фактор, определяющий схему лечения рака молочной железы. Гормональная терапия назначается после хирургического вмешательства с целью предупреждения рецидивов. Так, например:
- Ингибиторы ароматазы назначают женщинам в постменаузальный период.
- Аналоги гонадодиберина обладают свойством, которое угнетает нормальную работу яичников.
- Тамоксифен блокирует рецепторы гормона эстрогена.
Лекарственные препараты в комплексе с химиотерапией. Такое лечение приводит к торможению роста раковых клеток и приводит к увеличению продолжительности жизни. Минусами данной методики считается то, что некоторые варианты этой терапии не до конца изучены. Но также есть и положительные моменты. Разновидности методики очень разноплановые и это дает возможность подобрать индивидуальное лечение.
- Протеин тирозин фосфотазы 1В (РТР1В) — испытывается белок. Препарат способен тормозить тирозин фосфатазы 1В, что замедляет развитие роста рака.
- Блокаторы холестерина — так, например, препарат PRIMA-1 — влияет на холестерин, подавляет продукцию холестерина.
- Сахароснижающие препараты — так, в основном, тестируют Метформин
- Термотерапия — методику для лечения рака еще не применяют. Пока используют только в Америке.
- Семена льна — исследование на крысах показало, что лён способствует замедлению роста опухоли и метастазов.
Иммунитет играет огромную роль как в лечении, так и в профилактике онкологических заболеваний. Так, для лечения рака молочной железы, такие препараты входят в комплекс лечения рака.
Не стоит забывать, что в современном мире используются противораковые вакцины.
В лечении рака молочной железы используют:
- Герцептин,
- Вакцину Neuvenge,
- Вакцину РЕСАН,
- Тайкерб.
Метод предполагает лечение рака с помощью собственного иммунитета. Многие лекарственные препараты в комплексе способны не только поднимать иммунитет, но и тормозит развитие раковых клеток.
Лечение с помощью сочетания двух методик: химиотерапии и термотерапии. Это сочетание увеличивает показатель действия в 68% . Но как показывает практика, женщинам не всем подходит и эффект получается на 23%.
Оценивают степень эффекта с помощью лабораторных методов.
- Оценку проводят с помощью КТ, ПЭТ;
- биомаркер СК18;
- УЗИ молочной железы;
- Биохимический анализ крови: до начала лечения и после;
- МРТ.
Средняя продолжительность лечения рака длится 4 месяца. Далее решается вопрос о трудоспособности. Для установки инвалидности и решения вопроса о трудоспособности назначается медико-социальная экспертиза.
источник
Рак груди встречается не только у женщин, но, иногда, и у мужчин. Если клетки молочной железы начали развиваться бесконтрольно и образовалась злокачественная опухоль, то врачи диагностируют рак.
Важно уметь выявить первые признаки рака груди на ранней стадии развития болезни. Самодиагностика (знание методики самостоятельного обследования молочной железы) помогает обнаружить рак груди прежде, чем он начнет распространяться по всему организму. Также полезна регулярная маммография.
Самостоятельное обследование молочной железы надо проводить регулярно, каждый месяц, через дней после окончания месячных. Желательно заранее отметить в календаре дни, когда вы будете проводить самодиагностику рака.
Помните: регулярное проведение самодиагностики рака груди поможет определить и запомнить «нормальное» состояние груди.
Чтобы не пропустить день самодиагностики поставьте напоминание в телефоне или повесьте напоминалку в спальне или ванной комнате. Старайтесь записывать в дневник все свои наблюдения.
Диагностику проводите в комнате с хорошим освещением. Порядок самодиагностики рака груди следующий:
1. Проведите визуальный осмотр, для этого встаньте, положив руки на бедра и осмотрите себя в зеркале. Оцените размер, цвет и форму груди, нет ли никаких отклонений от нормы. Если у вас появились хотя бы один из симптомов, сообщите об этом своему врачу:

- Заметное набухание груди, хотя месячных у вас на данный момент нет
- Неровность, морщинистость, опухлость кожи
- Втянутые соски
- Смещение сосков
- Покраснение, сыпь или чувствительность.
2. Поднимите руки и сделайте повторный осмотр. 

3. Прощупайте грудь. Лягте на спину. Сведите вместе указательный, средний и безымянный пальцы правой руки. Прощупывайте левую грудь подушечками трех средних пальцев небольшими круговыми движениями. Их окружность должна составлять 2 сантиметра. Прощупывайте грудь, двигаясь от ключицы к животу. А затем, начав с подмышечной области, двигайтесь от стороны к середине. Повторите вышеперечисленное другой рукой и противоположной грудью. Чтобы убедиться, что вы прощупали всю область, двигайтесь вертикальными линиями. Затем встаньте или сядьте и повторите эти шаги. Пройдитесь по всей поверхности грудей. Многие женщины предпочитают выполнять этот последний шаг в душе.
- Проверьте наличие комков или других изменений. Сообщите своему врачу о любых обнаруженных комков.
- Грудь нужно прощупывать легким, средним и сильным нажатием при каждом круге. Другими словами, прощупайте небольшой круг движениями с легким нажатием, а затем повторно пройдитесь по той же области со средним и сильным нажатием. Легкое надавливание помогает обнаружить изменения в тканях у поверхности кожи. Среднее надавливание позволяет прощупать более глубокие ткани, а самое сильное надавливание помогает достать самые глубокие ткани рядом с ребрами.
Следует помнить, что результаты самостоятельной диагностики противоречивы. Некоторые исследования показывают, что самодиагностика не повышает вероятность выявление рака. Поговорите со своим врачом о самодиагностике рака груди. Врач может порекомендовать вам тщательно изучить свою грудь, чтобы вы смогли заметить изменения, если они возникнут.
Жизненно важно определить рак груди на ранней стадии, особенно если вы подвержены факторам риска развития рака: есть генетическая предрасположенность, вы старше 40 лет, появились комки при прощупывании. При любых сомнениях следует сделать маммографию.
- Если у кого-то из членов вашей семьи был рак груди, соберите подробную информацию, которая может помочь вашему врачу, например, тип опухоли (первичная или вторичная), проведенное лечение или операции, реакция на лечение и исход.
- Иногда лечение, начатое всего на несколько недель раньше, может спасти человеку жизнь. Не откладывайте обследование на потом.
Будьте в курсе генетической предрасположенности. Женщины склонны к развитию рака груди больше, чем мужчины. Кроме того, если у кого-то из ваших близких родственников (например, мама, сестра) был рак груди, вероятность развития у вас рака молочной железы возрастает. Существуют также унаследованные генные мутации, которые предрасполагают женщину к повышенному риску рака груди. Эти генные мутации — это BRCA1 и BRCA2. От пяти до десяти процентов случаев развития рака молочной железы вызваны этими генными мутациями.
- Женщины европеоидной расы больше всего подвержены риску развития рака груди.
- Некоторые этнические группы более склонны к мутированным BRCA-генам. К ним относятся люди норвежского, исландского, голландского и еврейского происхождения.
На вероятность развития рака груди может влиять множество заболеваний, имеющихся у вас в данный момент. Некоторые болезни могут повлиять на вашу подверженность риску рака молочной железы. Женщины, у которых уже была раковая опухоль в одной груди, более склонны к повторному развитию рака.

Люди, которые в детском возрасте подвергались облучению в области груди, также обладают повышенной вероятностью развития опухоли. Кроме того, и другие медицинские факты, например, начало месячных в возрасте 11 лет или раньше, может повысить этот риск.
Начало менопаузы позже нормы также может быть поводом для опасений. Если женщина проходит гормональную терапию после начала менопаузы или никогда не была беременна, это также увеличивает вероятность развития у нее рака груди.
Образ жизни сильно влияет на предрасположенность заболеванию раком груди. В зоне риска люди страдающие ожирением, курильщики и пьющие люди. Например, женщины выпивающие более трех раз в неделю на 15% увеличивают свои шансы заболеть раком груди, а курильщицы, которые начали дымить до рождения первенца в особой зоне риска.
Рост числа заболевших раком молочной железы говорит о необходимости профилактических мероприятий, направленных на снижение риска вероятности заболевания. Чтобы понизить шансы заболеть раком надо регулярно посещать гинеколога, маммолога (делать маммографию), вести постоянное наблюдение за грудями, изменить образ жизни на более здоровый.
Посещайте гинеколога ежегодно. Во время ежегодного гинекологического обследования врач осмотрит вашу грудь на наличие комков или аномалий. Если врач обнаружит что-то необычное, то он порекомендует сделать маммографию.
Если вы не знаете, куда обратиться за помощью, обратитесь в местную поликлинику, к участковому терапевту. Терапевт направит вас к соответствующему специалисту, в зависимости от вашей ситуации. Может быть, вам сделают маммографию бесплатно или недорого.

Регулярно делайте маммографию. Если вы старше 40 лет, то маммографию надо делать 2 раза в год, до тех пор, пока ваш возраст не перевалить за 74 года. Чем раньше обнаружить рак груди, тем легче его вылечить.
Говорят, что маммография процедура болезненная, но боль мгновенная и не слишком сильная. Помните, эта боль может спасти вам жизнь.
Если вы находитесь в группе риска, то побеседуйте с участковым терапевтом или лечащим врачом о том, как часто вам стоит делать маммографию. Если вы подвержены повышенному риску, но вам еще нет 40 лет, возможно, врач и в таком возрасте порекомендует вам сделать маммографию.
Проявляйте бдительность и будьте внимательны к своему здоровью. Хорошо изучите свою грудь и уделяйте ей внимание — это лучшее, что вы можете сделать для выявления признаков рака груди. Если у вас есть какие-то сомнения самодиагностики рака груди, немедленно обратитесь к врачу.

источник
Клиническая диагностика включает:
— Сбор анамнеза с уточнением случаев рака молочной железы и женских половых органов у ближайших родственников;
— Осмотр молочных желез. При осмотре определяют симметричность расположения и форму молочных желез; уровень стояния сосков и их вид (втяжение, отклонение в сторону); состояние кожи (гиперемия, отек, морщинистость, втяжения или выпячивания на ней, сужение ареолярного поля и т.д.); патологические выделения из соска (количество, цвет, длительность); наличие отека руки на стороне поражения;
— Пальпация молочных желез. Производится сначала в положении стоя, затем лежа на спине, а при необходимости — на полубоку. В вертикальном положении пальпируют молочные железы (особенно их верхние отделы), затем подмышечные впадины с обеих сторон и подключичные области. В горизонтальном положении пальпируют всю молочную железу последовательно, по квадрантам, в том числе и за ареолой и соскам, а также субмаммарную складку.
— Пальпация подмышечных и шейно-надключичных лимфатических узлов, как правило, производят в вертикальном положении.
При обнаружении уплотнения необходимо дать характеристику по схеме:
Для рака характерны отсутствие четких границ, постепенный переход в окружающие ткани, повышенная плотность (порой хрящевидная), нарастающая от периферии к центру.
При относительно больших раковых опухолях можно обнаружить следующие симптомы:
— симптом умбиликации (за счет укорочения Куперовых связок, вовлеченных в опухоль), симптом «площадки» (генез тот же), симптом «морщинистости» (генез тот же);
— симптом «лимонной корки» (за счет вторичного внутрикожного лимфостаза вследствие блокады лимфатических путей регионарных зон или вследствие эмболии опухолевыми клетками глубоких кожных лимфатических сосудов);
— гиперемию кожи над опухолью (проявление специфического лимфангита);
— симптом Краузе — утолщение складки ареолы (вследствие отека из-за поражения опухолевыми клетками лимфатического сплетения подареолярной зоны);
— симптом Кенига — при прижатии молочной железы ладонью плашмя опухоль не исчезает;
— симптом Пайра — при захватывании железы двумя пальцами слева и справа кожа не собирается в продольные складки, а образуется поперечная складчатость.
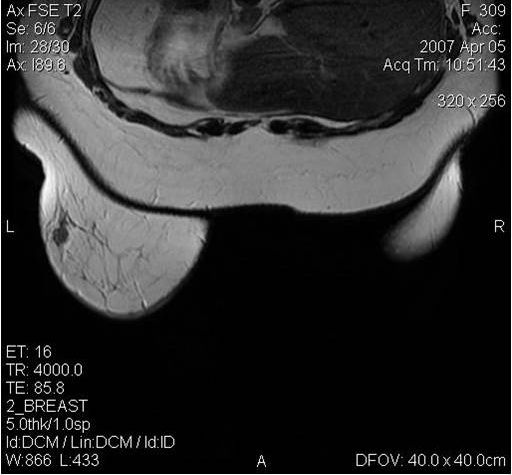
Рентгенологическая диагностика — один из ведущих методов выявления рака молочной железы, особенно если опухоль небольших размеров и не пальпируется. Всем больным старше 40 лет с установленным диагнозом «рак молочной железы» либо с подозрением на него обязательно проводят двухстороннюю маммографию, а больным моложе 40 лет — УЗИ молочных желез и регионарных зон.
Маммография бывает двух видов:
1. Маммография без контрастирования представляет собой простой снимок молочной железы, используется для выявления опухоли и микрокальцинатов. В свою очередь микрокальцинаты 1 мм и более, выявляются на рентгенограммах, могут являться признаком субклинической стадии рака молочной железы.
2. Контрастная маммография используется для уточняющей диагностики. Выделяют следующие разновидности контрастной маммографии:
а) дуктография (галактография) — методика, основанная на введении контрастного вещества в млечные протоки и их последующей регистрацией с целью диагностики внутрипротокового рака молочной железы. Исследование показано при сецернирующей молочной железе.
б) пневмомаммография: в настоящее время для практических целей не используется. Методика основана на введении в ретромаммарное и премаммарное клеточные пространства воздуха в объеме около 300 см 3 ; воздух в свою очередь окружает расположенные в железе патологические образования;
в) пневмокистография. Метод наиболее информативен при кистах молочной железы средних и больших размеров. При этом иглой под контролем УЗИ или при поверхностно расположенных кистах без ультразвука проводят пункцию кисты и эвакуируют ее содержимое в шприц. Жидкость отправляют на цитологическое исследование. Далее в иглу шприцом нагнетают количество воздуха, соответствующее количеству удаленной жидкости и делают снимок. Гладкие стенки кисты на полученном снимке говорят о доброкачественности процесса; нечеткий, изъеденный контур может свидетельствовать о злокачественном новообразовании. Это также подтверждается цитологическим исследованием жидкости кисты.
Разрешающая способность маммографии составляет от 75 до 93 %. Информативность маммографии выше у женщин старше 50 лет, в то время как у более молодых гораздо ниже из-за более плотной ткани молочной железы.
Классификация маммографической плотности молочной железы (J. N. Wolfe, 1987; С. Byrne, С. Schairer,1995), соответственно которой определяют 4 типа маммограм:
N1 — паренхима представлена полностью или почти полностью жировой тканью, могут быть единичные фиброзные соединительнотканные тяжи;
Р1 — визуализируются протоковые структуры, занимающие не более 25 % объема молочной железы;
Р2 — протоковые структуры занимают более 25 % объема молочной железы;
DY — очень плотная (непрозрачная) паренхима («дисплазия»), что обычно указывает на гиперплазию соединительной ткани.
Установление маммографической плотности имеет важное прогностическое значение: риск развития рака молочной железы у женщин с повышенной маммографической плотностью в 3 раза выше, чем у женщин с нормальной маммографической плотностью.
Методы обследования до начала лечения:
— пункционная биопсия опухоли с цитологическим исследованием;
— трепанобиопсия опухоли с морфологическим исследованием;
— УЗИ органов брюшной полости;
— рентгенологическое исследование легких;
— остеосцинтиграфия (в учреждениях, оснащенных радиоизотопной лабораторией);
— УЗИ молочных желез, регионарных лимфатических узлов;
Маммография и УЗИ дополняют друг друга, так как при маммографии могут быть видны опухоли, которые не определяются при УЗИ, и наоборот. При непальпируемых опухолях выполняется тонкоигольная биопсия или трепано-биопсия под контролем УЗИ либо маммографа.
При непальпируемой опухоли в молочной железе, отсутствии ультразвуковых и маммографических данных в пользу опухоли и наличии метастатазов в регионарных лимфатических узлах для уточняющей диагностики выполняется МРТ молочных желез.
Пациенткам с IIIA, Б, С (любая Т N1-3 М0) стадиями рекомендовано выполнять остеосцинтиграфию, КТ, или УЗИ, или МРТ органов брюшной полости и таза, рентгенологическое исследование органов грудной клетки.
Всем женщинам в возрасте 50 лет и старше, впервые обратившимся в любое медицинское учреждение, рекомендовано проводить двустороннюю маммографию.
Лабораторные исследования: общий анализ крови; общий анализ мочи; группа крови и резус-фактор; серореакция на сифилис (по показаниям); биохимическое исследование крови (мочевина, билирубин, глюкоза, АсАТ, АлАТ, щелочная фосфатаза, электролиты, включая Са); коагулограмма — на этапе предоперационной подготовки (по показаниям).
— цитологическая (пункционная) биопсия (тонкоигольная биопсия);
— трепанобиопсия или секторальная резекция молочной железы с гистологическим исследованием — при необходимости;
— определение рецепторов эстрогена (RE), прогестерона (RP), эпидермального фактора роста HER2/neu (маркер высоко агрессивных опухолей), Ki-67 (маркер пролиферации опухолевых клеток) — после операции.
При уровне экспрессии протеина HER2/neu + 2 для уточнения необходимым является FISH–или CISH–исследование.
Сведения о распространенности опухолевого процесса и его микроскопических признаках способствуют определению стадии заболевания, помогают оценить риск возможного рецидива опухоли и дают информацию, которая позволяет прогнозировать лечебный эффект. Для получения точного патогистологического заключения нужен контакт между клиницистом и патоморфологом, то есть необходимы:
— сведения о ранее выполняемых биопсиях молочной железы, ранее проводимом облучении грудной клетки;
— сведения о наличии либо отсутствии беременности;
— характеристика пораженной области, подвергшейся биопсии (например, опухоль определяется пальпаторно, выявлена при маммографии, имеются микрокальцинаты);
— сведения о клиническом состоянии лимфатических узлов;
— сведения о наличии воспалительных изменений или других патологических состояний кожи;
— сведения о том, проводилось ли ранее какое-либо лечение (например, химиотерапия).
источник
Диагностика рака молочной железы – это комплекс методов, направленных на выявление злокачественных опухолей. От раннего выявления этой патологии зависит эффективность лечения и прогноз выздоровления. Рассмотрим основные процедуры, используемые для выявления злокачественных поражений.
Рак молочной железы – это самая распространенная форма опухоли у женщин, она занимает 19% среди всех злокачественных новообразований. Риск злокачественных новообразований увеличивается прямо пропорционально возрасту. Самый большой процент смертельного исхода приходится на женщин 40-55 лет. У мужчин, рак груди диагностируют очень редко. Существует ряд факторов риска, которые могут стать причиной злокачественного новообразования. Основные факторы: период менопаузы, фиброзно-кистозная мастопатия, отсутствие родов или роды после 30 лет, семейный анамнез и другое.
Локализация опухоли в молочной железе бывает разная. С одинаковой частотой встречается поражение как левой, так и правой железы, а в 25% случаев наблюдается двустороннее раковое поражение. При этом узел во второй железе может быть как самостоятельной опухолью, так и метастазом. Чаще всего опухоли появляются в верхнее-наружном квадрате или возле подмышечной впадины. Основная симптоматика заболевания, проявляется как уплотнение и втяжение соска, кровянистые выделения из груди, болевые ощущения.
Кроме классической клинической картины, в процессе диагностирования могут быть выявлены такие формы заболевания:
Резким увеличение молочной железы, отек, болезненностью. Кожа становится горячей на ощупь, приобретает красный цвет. Для выявления матистоподобного рака проводят дифференциальный диагноз с острым маститом.
При внешнем осмотре первое, на что обращают внимание – это красная кожа, при этом краснота распространяется и за пределы груди. Помимо покраснения кожи, у больной наблюдается высокий подъем температуры. Диагностирование должна проводиться опытным врачом, так как зачастую данную форму злокачественного новообразования путают с обычным рожистым воспалением.
Появляется из-за раковой инфильтрации по щелям кожи и лимфатическим сосудам. Кожа утолщается и приобретает бугристость. На груди образуется толстый кожный панцирь, который может охватывать как одну, так и обе железы. Заболевание имеет высшую степень злокачественности.
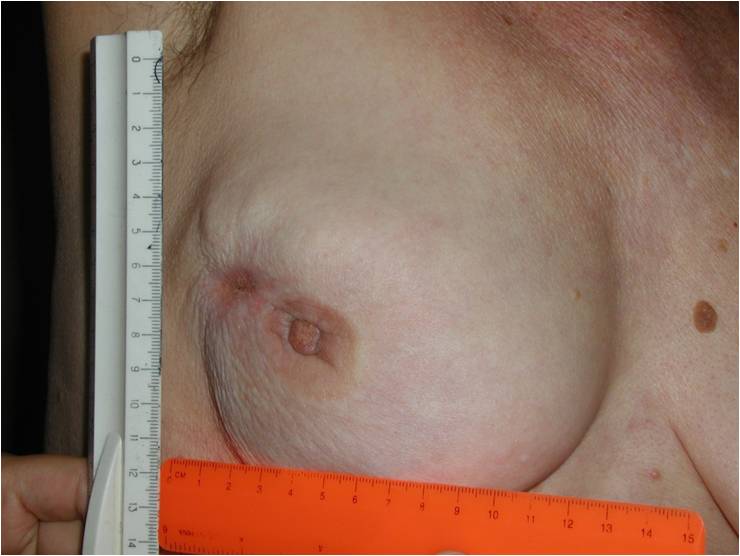
Является плоскостным поражением сосков и ареолов. При ранней диагностике, основной признак поражения – мокнущие и шелушащие соски, которые ошибочно могут принимать за экзему. При дальнейшем развитии, рак прорастает в протоки железы и формирует узел с метастатическими поражениями лимфатических узлов.
Задача врача выявить всю типичную симптоматику ракового поражения. Обследование проводится не только на пораженной, но и на здоровой груди, для того, чтобы выявить наличие метастазов. Обязательным является пальпация надключичных и подмышечных впадин. Если симптоматика злокачественного новообразования четко выражена, то постановка диагноза не составляет труда. Но при заболевании на начальных стадиях, малых размерах или глубоком расположении опухоли, проводится дополнительная диагностика.
В качестве дополнительной диагностики используется бесконтрастная маммография, рентгенография, аспирационная биопсия, пункция с цитологическим исследованием. Возможно частичное иссечение опухоли вместе с окружающими тканями и проведение гистологического исследования. Если наличие рака подтверждается, то операцию расширяют до радикальной. Для определения степени распространения злокачественной опухоли в организме, пациентке проводят сцинтиграфию скелета, ультразвуковое исследование печени, рентгенографию костей и рентген легких.

Ранняя диагностика рака молочной железы носит комплексный подход, который состоит из множества методов, используемых как в медицине, так и в онкологии. Основные цели раннего диагностирования:
- Обнаружение рака на ранней стадии (именно в этот период можно провести успешное лечение).
- Выбор врачом эффективного и идеально подходящего метода лечения.
- Оценка результатов терапии.
Диагностика должна дать ответ на такие вопросы, как: какой тип опухоли (инвазивный или неинвазивный), есть ли метастазы в соседних лимфоузлах, если да, то насколько велико поражение.
Ранняя диагностика делится на первичную и уточняющую:
Обследование носит название скрининговой. Ее основная задача выявиться первичные изменения в молочной железе. Это самомообследование груди, пальпация молочных желез, осмотр хирургом, маммологом, онкологом и эндокринологом. Первичная диагностика проводится у женщин без явных признаков изменения в груди. Обследования должны носить регулярный характер, так как их цель – раннее выявление злокачественного новообразования.
В этом случае используются методы, позволяющие целенаправленно искать изменения в молочных железах. Диагностика дает возможность уточнить природу, распространенность и характер изменений. Обследования проводятся в течение всего лечения, для контроля его эффективности. Основные диагностические методы данной категории: МРТ, УЗИ, КТ, биопсия и другие.
Ранняя диагностика рака молочной железы осуществляется врачом при каждом посещении женской консультации. Стандартное диагностирование представляет собой пальпацию органа для определения наличия припухлостей и болезненных уплотнений. Такое обследование объясняется тем, что злокачественное новообразование груди чаще всего проявляется как небольшая припухлость, которую в 90% случае женщина обнаруживает самостоятельно. Во время обследования, осмотр проводится в освещенном помещении, в вертикальном и горизонтальном положении, с поднятыми и опущенными руками.
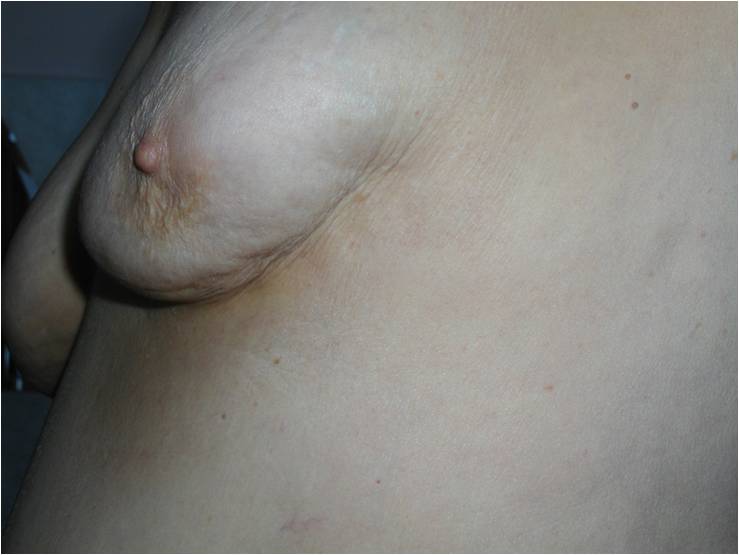
В процессе осмотра врач обращает внимание на ряд факторов, которые могут свидетельствовать о наличие патологии: припухлости или уплотнение груди (сосков), покраснение или отечность кожи, асимметрия, изменение очертаний и положения соска. Деформация ареолов, выделения из сосков, втяжение кожи на груди, шелушение груди, опухолевые уплотнения в подмышечной впадине, припухлости плече, боль и дискомфорт в груди, также свидетельствуют о патологическом процессе.
Очень часто явные признаки рака диагностируют на поздних стадиях, когда опухоль приобретает запущенную форму. В этом случае плотное болезненное новообразование прорастает в грудную стенку, что приводит к обездвиживанию груди. Из-за прорастания опухоли на кожный покров, молочная железа изъязвляется, деформируется, втягивается сосок. Из соска могут появляться кровянистые выделения. Если опухоль прорастает в лимфатические узлы, то это приводит к увеличению подмышечных лимфоузлов, из-за чего появляются болезненные ощущения и дискомфорт.

Дифференциальная диагностика рака молочной железы – это обследования, которые позволяют исключить по тем или иным факторам и симптомам заболевания, что в конечном итоге позволит диагностировать единственно вероятное поражение. Дифференциальное обследование рака груди, в первую очередь проводится с фиброаденомой и мастопатией. К примеру, липома в отличие от злокачественного новообразования мягкая на ощупь, без уплотнений и имеет крупнодольчатое строение. Если есть киста, то она может достигать больших размеров, что существенно затрудняет диагностику. В этом случае, для постановки правильного диагноза проводится пункционная биопсия или резекция груди.
- При дифференциальной диагностики рака и галактоцеле, необходимо обращать внимание на то, что последнее заболевание развивается в период лактации. По своей структуре галактоцеде напоминает кисту и в течение долгого периода времени не меняет размеров.
- В некоторых случаях, наличие добавочной молочной железы, которая располагается у края большой мышцы груди и существенно увеличивается в размерах в период лактации, напоминая шишку, может ошибочно напоминать злокачественное новообразование.
- При ангиоме груди, поражение не имеет четких границ, уменьшается при сдавливании и мягкое на ощупь. Если ангиома находится под кожей, то кожный покров приобретает голубоватый окрас.
Сложности возникают при дифференциальном диагнозе рака молочной железы и мастита. Мастит характеризуется острым началом, сильными болезненными ощущениями, высокой температурой. Но если состояние не улучшает в течение нескольких дней и данная симптоматика появилась вне периода лактации или у женщины пожилого возраста, то это может быть признаком рака груди.
Согласно статистическим данным, большинство женщин самостоятельно обнаруживают опухоль, но не придают ей должного значения. Из-за позднего обращения за медицинской помощью, рак молочной железы принимает необратимый патологический характер, что приводит к летальному исходу.

Методы диагностики рака молочной железы – это комплекс процедур и исследований, позволяющих выявить патологические изменения, определить их природу, характер течения и ряд других показателей. Рассмотрим основные методы исследования, используемые при постановке диагноза:
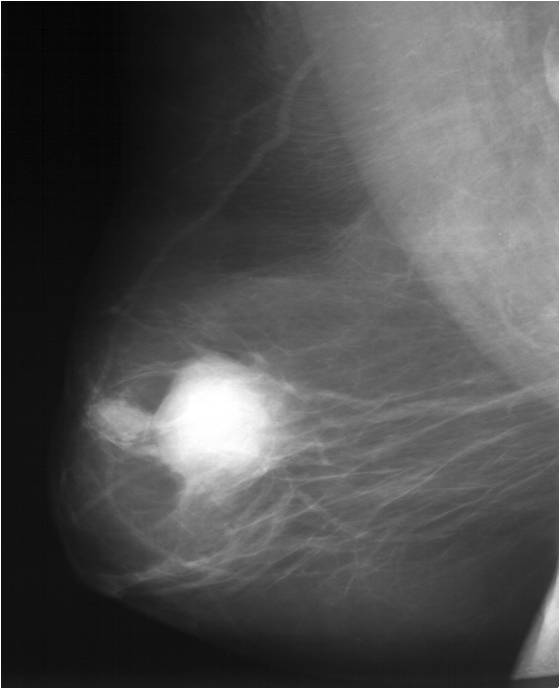
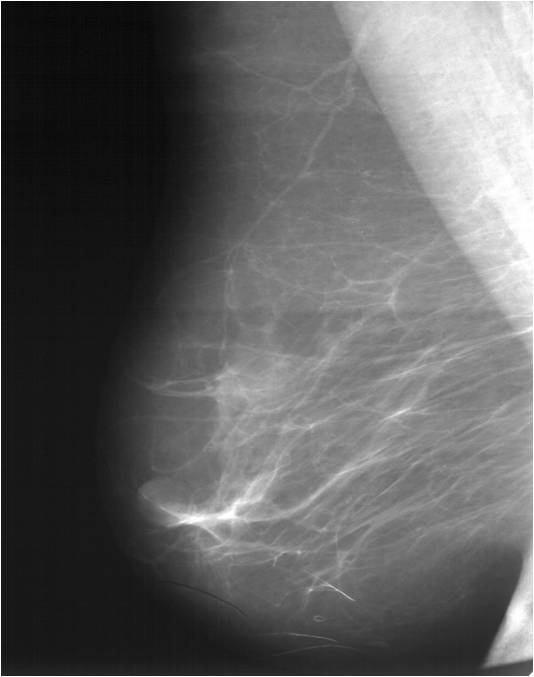
На сегодняшний день маммография является основным и самым эффективным методом раннего диагностирования рака груди. Процедура является скрининговым обследованием и проводится на специальных аппаратах, которые позволяют распознать патологический рост и изменения в тканях. Полученные снимки сравнивают со снимками здоровой груди. В процессе маммографии, грудь сжимается пластинами, для того чтобы сделать снимки с разных ракурсов. Ткани органа на снимке имеют белый цвет, жировая – прозрачный, а уплотнения и патологические участки четко очерчены.
Маммография дает возможность распознать первичные и вторичные признаки злокачественного процесса.
- Первичные признаки – микрокальцинаты и опухолевая тень, которая имеет звездчатую или неправильную форму с неровными контурами. Опухоль может сопровождаться тропинкой к соску и вызывать его втяжение, кожа уплотнена, имеет изъязвления. Если на груди есть микрокальцинаты, то есть отложения солей кальция в стенках протоков желез, то это указывает на большую вероятность злокачественного процесса в груди.
- Вторичные признаки – характеризуются разнообразной симптоматикой, которая проявляется в изменениях кожного покрова, сосков и тканей, окружающих новообразование.
КТ молочных желез позволяет отследить распространение опухолевых очагов и метастаз. Проводится как при ранней диагностике рака молочной железы, так и в процессе всего курса лечения, для контроля результатов терапии.

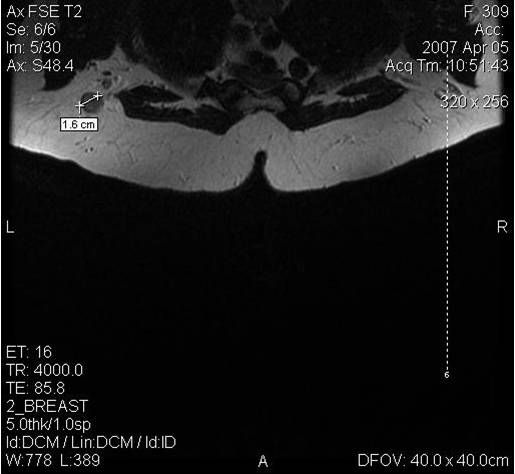
МРТ молочных желез проводится с помощью мощного магнитного поля. Молочные железы облучаются электромагнитными волнами. В результате электромагнитная энергия фиксируется специальными датчиками и обрабатывается компьютером.
Является радионуклидным томографическим методом, который быстро и точно определяет наличие опухолевых процессов. В процессе диагностирования, в железы вводится радиофармпрепарат, содержащий радионуклиды с позитронным бета-распадом.
ПЭТ позволяет установить наличие злокачественного новообразования, обнаружить метастазы, определить остались ли раковые клетки после проведенного лечения и отличить рак от доброкачественных заболеваний и воспалительных процессов.
Биопсия – это взятие анализа из опухоли с последующим цитологическим исследованием. Преимущества метода в его невысокой стоимости, простоте выполнения и безболезненности. Очень часто биопсию проводят под контролем ультразвукового мониторинга. Биопсия может проводиться путем оперативного вмешательства или с помощью секторальной резекции. Процедура проводится в условиях амбулатории с обезболиванием и не требует специальной подготовки.
Диагностическое исследование позволяет идентифицировать тип новообразования. Биопсия определяет гормонозависимые опухоли с помощью иммуногистохимических тестов. От гормонального статуса опухоли зависит методика лечения и прогноз на выздоровление. С помощью биопсии удается определить гистогенез злокачественного новообразования и разработать эффективный план лечения, определить чувствительность раковых клеток к различным видам терапии.
- Тонкоигольная аспирационная биопсия – самый простой и быстрый метод диагностики. Проводится с помощью тонкой иглы, поэтому не требует анестезии.
- Трепан-биопсия – проводится в условиях амбулатории, но с анестезией. Игла вводится в ткани под контролем УЗИ.
- Хирургическая биопсия – используется в тех случаях, когда теран-биопсия и тонкоигольная не подтвердили наличие онкологии. Процедура проводится при условии полной госпитализации и под общей анестезией. Врачи проводят операционное вмешательство и исследуют удаленную опухоль.

Диагностический метод, заключающийся в измерении температуры кожного покрова груди. Исследование основано на различии в температурных значениях у опухолевых и здоровых тканей. Поскольку новообразование имеет большое количество кровеносных сосудов, то они излучают тепло, которое можно обнаружить с помощью термографии.
Данный метод диагностики не приобрел широкого применения, так как имеет большое количество ложноотрицательных результатов.
Относится к самым современным диагностическим методам. Суть исследования в том, что через ткани молочной железы пропускают инфракрасный цвет, который позволяет определить наличие опухолевых узлов и метастазов.
Единственный недостаток данного метода – повышенная чувствительность и недостаточная специфичность.
Проводится при наличии выделений кровянистого характера из сосков. В млечные протоки контрастное вещество, которое выявляет множественные и одиночные папилломы и внутрипротоковый рак.
При данном диагностическом исследовании в пораженную полость молочной железы вводят газ. Методика дает возможность выявить внутрикистозные патологические разрастания.
Помимо вышеописанных методов диагностики рака, пациентке проводят рентгенографическое исследование легких, КТ органов брюшной полости и грудной клетки, УЗИ лимфоузлов и органов брюшной полости. Обязательными являются общеклинические анализы и обследования, а также радиоизотопные исследования скелета, то есть сцинтиграфия.
Подобное диагностирование поможет оценить степень распространения злокачественной опухоли в организме, наличие или отсутствие метастазов в лимфатических узлах и других органах. Результаты проведенных исследований позволяют выяснить характеристики и особенности патологии, а также состояние организма. Обратите внимание, для наблюдения за течением заболевания, контроля лечения и выявления рецидивов используется онкомаркер рака молочной железы СА15-3.
Анализы при раке молочной железы дают возможность узнать особенности патологического заболевания. По результатам исследования врач диагностирует ту или иную форму рака груди и стадию опухолевого процесса. Для проведения анализов у больной берут кровь и ткани из пораженной области.
- Своевременная диагностика и сдача анализов позволяет выявить и предотвратить рецидивы злокачественного новообразования, проверить организм на наличие раковых клеток после проведенной операции или терапии.
- Анализы позволяют обнаружить опухоль на самых ранних стадиях, и определить находится ли человек в группе риска.
При анализе крови, изучению подлежат опухолевые маркеры: CA 15-3, СА 125 II, CYFRA 21-1, СА 72-4 и раковый эмбриональный антиген (РЭА). Если данные показатели выше нормы, то это может указывать как на злокачественное, так и на доброкачественное образование.
Муциноподобный раковый антиген CA 15-3 находится в мембранах раковых клеток. Нормой считаются значения от 0 до 26,9 ед/мл. Анализы крови сдаются в динамике, это позволяет определить скорость роста опухоли, риск метастазирования и рецидивов злокачественного новообразования. Дополнительным подтверждающим анализом является альфа-фетопротеин. Нормальный показатель АФП считается от 0 до 7,51 ед/мл. При отклонениях от нормы можно говорить о патологических процессах в организме.
При исследовании тканей проводится иммуногистохимический анализ на рак молочной железы. Для его проведения используют специальные реактивы, которые содержат антитела со специальными веществами и ткани молочной железы, которые берут с помощью биопсии. Анализ основан на антиген-антитело реакции. Так, при попадании в организм сторонних агентов в крови происходит реакция, которая их блокирует. Иммуногистохимический анализ позволяет выявить искомый антиген раковой опухоли, поэтому его проведение очень важно для составления плана лечения.

Онкомаркеры при раке молочной железы представляют собой белки, которые циркулируют в крови. Уровень белков повышается при онкологических заболеваниях. Но повышенная концентрация может наблюдаться и в организме здорового человека. Именно поэтому онкомаркеры используются в качестве вспомогательного диагностического метода, который позволяет выявить рецидивы заболевания и оценить эффективность лечения.
К примеру, онкомаркер СА 15-3 является маркером рака молочной железы и яичников, а СА 125 – это маркер, указывающий на рецидивы опухолевый процессов в груди и яичниках. Для диагностики также используют TRU-QUANT и СА 27-29 маркеры.
Повышенный уровень данного маркера свидетельствует о раковом процессе. Так, при диагностике карциномы, уровень специфичность СА 15-3 составляет 95%, в отличие от доброкачественных новообразований. СА 15-3 прямо пропорционален размеру опухолевого поражения. То есть повышенные значения могут указывать на вовлеченность лимфоузлов в онкопроцесс. Если онкомаркер возрастает на 25%, то это говорит о прогрессировании злокачественного новообразования. Если уровень снижается, то лечение эффективно и рак отступает.
СА 15-3 позволяет узнать о наличии метастазов и рецидивировании заболевания. Если рак молочной железы лечили с помощью химиотерапии или радиотерапии, то значения СА 15-3 могут временно подниматься. Это указывает на то, что опухоль разрушается, то есть терапия действенна. Но зафиксированы случаи, когда СА 15-3 имел повышенные значения у беременных, но это не являлось признаком злокачественного новообразования.
Данные онкомаркеры позволяют отслеживать развитие опухоли. Очень часто СА 15-3 проводят одновременно с раково-эмбриональные агентом, то есть РЭА, который относится к маркерам онкологии прямой кишки.
Нормальным показателем СА 15-3 считается от 0-27 Ед/мл. Если значения онкомаркера выше указанной нормы, то это указывает на метастазирующий процесс. Норма РЭА от 0-5 Ед/мл. Расшифровка онкомаркеров должна осуществляться только врачом. Рак не диагностируют только по повышенному уровню СА 15-3 или другого онкомаркера. Для подтверждения заболевания проводится комплексная диагностика.
Диагностика рака молочной железы заключается в комплексном подходе к выявлению злокачественного новообразования, определению ее типа и других особенностей течения заболевания. От своевременности проведения диагностирования и ее эффективности зависит выбор методов лечения. Чем раньше будет обнаружен рак, тем лучше прогноз и выше шансы на выздоровление.
источник
По распространенности рак молочной железы (РМЖ) занимает первое место среди онкологических заболеваний. Он поражает ежегодно 1 млн. 600 тыс. женщин в мире и свыше 66 тыс. в Российской Федерации.
В ближайшие 20 лет во всех странах прогнозируется почти двукратное увеличение заболеваемости женщин раком груди, что объясняется увеличением продолжительности жизни и улучшением методов диагностики.
За последние годы, благодаря более раннему выявлению опухолей, смертность от рака груди у женщин снижается. В развитых странах, где применяется маммографический скрининг населения, этот показатель снизился на 30–50%.
Рак молочной железы – это не единообразное заболевание. При лечении клиницисты учитывают принадлежность опухоли к конкретному подтипу. Генетическое тестирование и иммуногистохимический метод, позволяют надежно определить биологические подтипы РМЖ. Эти подтипы сами по себе включают многие факторы риска и предсказывающие признаки, что позволяет выбрать наиболее эффективную терапию для больного.
Доказанное с помощью молекулярно-генетического анализа и иммуногистохимического исследования патогенетическое разнообразие РМЖ позволяет индивидуализировать лечение.
Увеличение выживаемости при раке молочной железы связано не только с широкомасштабным внедрением маммографического скрининга, но и адекватным использованием системных видов лечения.
Для выявления злокачественных опухолей молочной железы существует определенный алгоритм диагностики, и его первичный элемент — маммографический скрининг. Чувствительность этого метода диагностики для опухолей от 2 мм до 5 мм составляет около 85%. Маммографическое исследование выполняют в двух проекциях.
Молодым женщинам с плотным строением молочной железы необходимо включение в программу наблюдения методов УЗИ и МРТ.
Поскольку традиционный маммографический скрининг у женщин до 40 лет малоэффективен, для скрининга может понадобиться альтернативная методика — МРТ. Современная контрастная магнитно-резонансная томография — высокочувствительный метод диагностики заболеваний молочной железы.
МРТ-диагностика рака молочной железы
У женщин с мутациями BRCA1 или BRCA2 при проведении МРТ возможно диагностировать рак молочной железы на самых ранних стадиях.
При ряде показаний женщинам назначается биопсия молочной железы под контролем УЗИ. Это исследование позволяет прицельно брать биологический материал для гистологического исследования, определения уровня экспрессии стероидных гормонов и статуса Her-2.
Известно множество факторов, повышающих риск возникновения рака молочной железы. На некоторые из них повлиять невозможно:
- семейная история по РМЖ,
- раннее менархе (начало месячных),
- позднее наступление менопаузы.
В то же время существуют и модифицируемые факторы, такие как:
- избыточный вес в постменопаузе,
- использование заместительной гормонотерапии,
- потребление алкоголя,
- курение
Стратегические шаги, направленные на снижение риска возникновения РМЖ включают контроль веса и борьбу с ожирением, регулярную физическую активность, уменьшение потребления алкоголя.
Большинство факторов риска рака молочной железы связано с действием гормонов на ткань молочной железы (раннее менархе, позднее наступление менопаузы, ожирение, применение гормональных препаратов). Считается, что именно женские половые гормоны, стимулируют процессы клеточного роста и повышают риски повреждения ДНК, что может привести к развитию злокачественного новообразования.
Только 5–10% случаев рака молочной железы обусловлены унаследованными мутантными генами BRCA. Но при этом, среди носителей мутаций риск возникновения заболевания может достигать 80%.
Чем младше возраст выявления первичного заболевания рака груди, тем выше вероятность заболеть контралатеральным раком, т.е. противоположной молочной железы.
Семейная история с наличием заболеваний раком молочной железы у кровных родственников, даже без ассоциации с мутациями BRCA, также повышает риск возникновения РМЖ.
Ожирение
Различными исследованиями доказано существование связи между заболеваемостью первичным РМЖ в постменопаузе и ожирением. Есть подтверждение связи между избыточным весом и низкой выживаемостью при всевозможных видах РМЖ.
Алкоголь
Алкоголь — также установленный фактор риска возникновения первичного РМЖ. Достоверность его отрицательного воздействия на пациентов, перенесших рак молочной железы, убедительна, так как он влияет на увеличение количества циркулирующих эстрогенов.
Только врач может оценить значимость различных симптомов. Однако каждой женщине необходимо знать, при каких симптомах надо обращаться к маммологу:
- «Образование», уплотнения, узел, инфильтрат, опухоль, «шарик» — что-то подобные этому вы обнаружили. Это еще не повод решить, что у вас РМЖ, но повод показаться специалисту.
- Деформация контура молочной железы, ареолы или соска (втяжение кожи или наоборот выбухание)
- Втяжение соска; особенно, если появилось недавно
- Выделение крови из соска
- Отек кожи всей молочной железы или ее локального участка
- Появление раздражения, мокнутые «ранки», язвочки, корочки на соске или ареоле
- Изъязвления (длительные, без видимой причины) на коже груди
- Дискомфорт в подмышечной области и обнаружение лимфоузлов ( «шариков» ) в подмышечной области
- Изменение цвета кожи молочной железы — покраснение, повышение температуры кожи в этой области.
Все эти симптомы могут быть проявлениями различных заболеваний (их насчитывается несколько десятков), возможно, не злокачественной природы. Однако, это может решить только специалист по заболеваниям молочной железы.
Признаки и симптомы рака молочной железы
0 стадия
Это стадия, когда не выявлена первичная опухоль, или она не может быть оценена, а также в случае неинвазивного рака молочной железы (что означает опухоль не выходит за границы своего появления, так называемый рак in situ).
1 стадия
Раковые клетки в этой стадии инвазируют или прорастают в соседние ткани. Опухолевый узел не более 2 см, лимфоузлы при этой стадии не поражены.
2 стадия
В этой стадии опухолевый узел превышает 2см и может достигать до 5см. При этой стадии могут быть поражены лимфоузлы, но поражение лимфоузлов носит одиночный характер, они не спаяны друг с другом и находятся на той же стороне, что и опухоль. В случае поражения лимфоузлов размер опухоли может быть и менее 2см.
3 стадия
Инвазивный рак, более 5 см или с явным и значительным поражением лимфатических узлов. При этом лимфоузлы могут быть спаяны между собой.
4 стадия
На этой стадии опухоль прорастает в кожу груди, грудную стенку либо во внутренние грудные лимфатические узлы. Она может быть любых размеров.
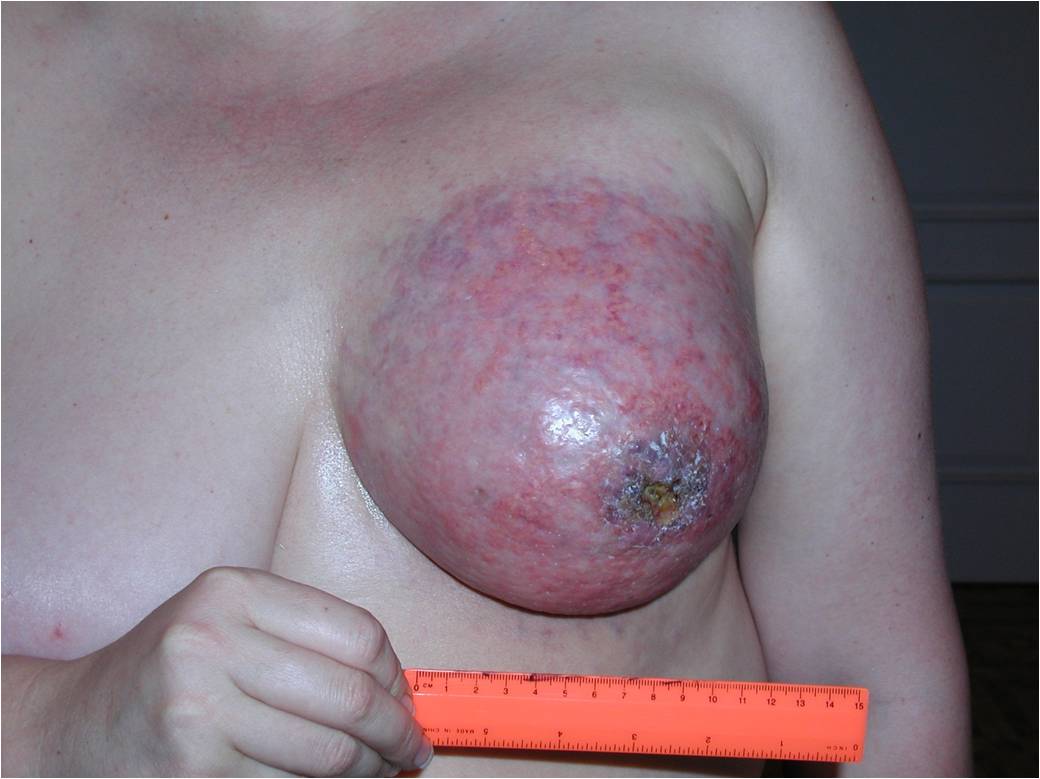
К 4 стадии рака молочной железы относится воспалительный рак, он встречается до 10 % всех случаев. Симптомы воспалительной формы рака груди это покраснение кожных покровов, железа становится теплой, отмечается увеличение и/или уплотнение части либо всей молочной железы. Кожа приобретает вид апельсиновой корки. Эту форму рака надо дифференцировать с воспалением молочной железы – маститом.
Также при 4 стадии опухоль может распространяться за пределы грудной клетки, в подмышечную область, внутренние грудные лимфатические узлы. Возможны метастазы в надключичные лимфатические узлы, а также в легкие, печень, кости или головной мозг.
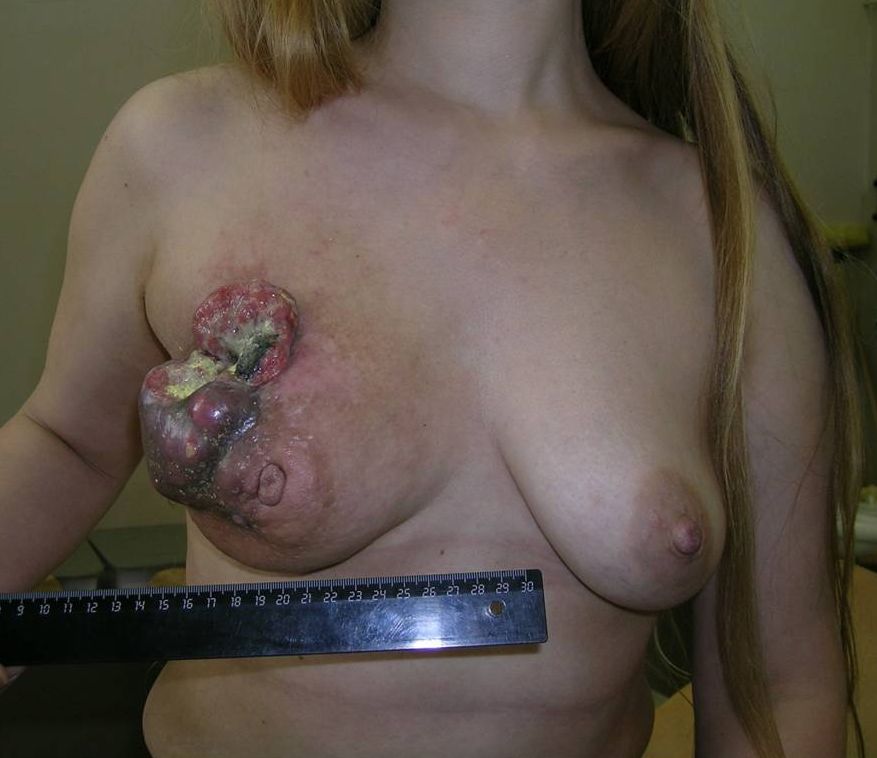
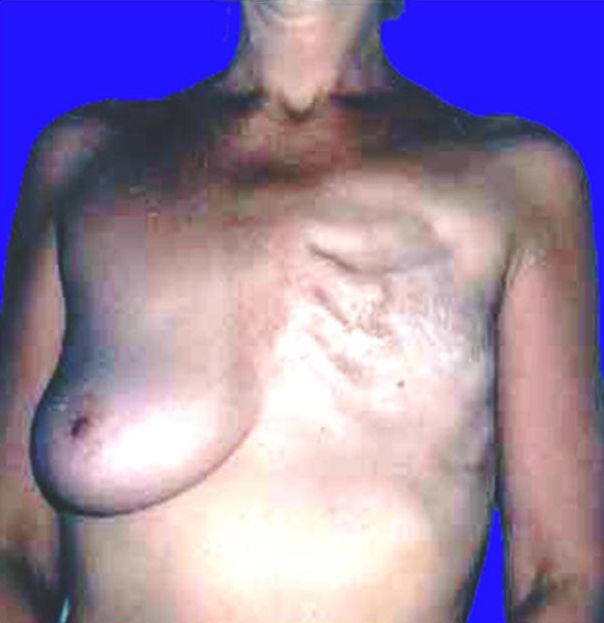
Как выглядит рак груди в разных стадиях:
Хирургическая операция — основной метод лечения при опухолях груди, и от качества его проведения во многом зависит исход заболевания. По данным некоторых штатов Индии, в которых по религиозным мотивам не проводится хирургическое лечение, показатели заболеваемости практически равняются показателям смертности. Обычно смертность от РМЖ в два — четыре раза уступает заболеваемости.
Однако, после хирургического лечения чаще всего следует лучевое. Местное лечение без послеоперационной лучевой терапии часто приводит к локально-регионарным рецидивам заболевания. Дело в том, что после завершения хирургической операции невозможно исключить существования скрытых отдаленных метастазов. Даже у больных с опухолями менее 1 см в диаметре в 10% случаев возможен рецидив заболевания.
Локализация отдаленных метастазов при РМЖ
Сейчас во всем мире наблюдается тенденция к сокращению объема хирургического вмешательства без потери эффективности. Хирургическое и лучевое лечение РМЖ развивается и совершенствуется в направлении органосохранения.
Благодаря внедрению маммографического скрининга, резко возросло число больных с ранней стадией заболевания, когда лимфоузлы не поражены метастазами. В этом случае «классическое» удаление всех уровней лимфоузлов было бы избыточной калечащей процедурой. На помощь хирургам пришел метод биопсии сигнальных (сторожевых) лимфатических узлов.
Поскольку, метастазы в подмышечных лимфоузлах появляются последовательно от первого ко второму, затем к третьему уровню, то достаточно определить наличие метастазов именно в первом лимфоузле. Его назвали «сигнальным»: если сигнальный лимфатический узел не содержит метастазов, то другие лимфоузлы также не метастатические.
Благодаря этому органосохраняющему методу, тысячи пациенток избежали избыточной полной хирургической диссекции, удаление раковой опухоли не привело к удалению груди.
Последние результаты клинических испытаний, в том числе и при участии НИИ онкологии им. Н.Н. Петрова, подтвердили безопасность отказа от полной подмышечной диссекции. Биопсия сигнальных (сторожевых) лимфатических узлов постепенно вытесняет подмышечную диссекцию как стандартную процедуру стадирования РМЖ.
Концепция биопсии сигнальных лимфатических узлов приобретает все большее признание и введена для многих локализаций опухолей в стандарты хирургического лечения Европейской Организацией по Изучению и Лечению Рака (EORTC).
Химиотерапия, наряду с хирургическим вмешательством, является одним из основных методов терапии рака. Послеоперационная химиотерапия улучшает результаты хирургического лечения, как и прогноз заболевания.
Ранее решение о назначении химиотерапии основывалось на двух факторах:
- стадия заболевания
- состояние регионарных лимфоузлов.
Благодаря многочисленным исследованиям ученых изменяются представления о биологии рака молочной железы, и выбор режимов химиотерапии значительно расширяется. И сегодня химиотерапевтическое лечение назначают даже при отсутствии метастазов в лимфоузлах, если небольшие по размеру опухоли обладают агрессивными биологическими характеристиками.
Люминальный А рак
При люминальном А раке избегают назначать проведение химиотерапии, особенно при негативных лимфоузлах, и применяют одну эндокринотерапию.
Люминальный В рак
Люминальные В опухоли характеризуются высокой агрессивностью. В этом случае чаще всего будет назначена химиотерапия, а выбор лечения основывается на оценке риска развития рецидива.
HER2-позитивный рак молочной железы
Лечение HER2-позитивного рака молочной железы основано на применении стандартных схем химиотерапии – трастузумаб и ХТ, основанная на антрациклинах и таксанах. Однако, только небольшой процент пациентов выигрывает от лечения, но все подвержены связанной с этим токсичностью.
Трижды негативный РМЖ
Трижды негативный рак молочной железы обычно ассоциируется с плохим прогнозом. Из-за редкой встречаемости особых типов РМЖ нет достаточных данных о роли адъювантной химиотерапии.
Химиотерапия при РМЖ у очень молодых женщин
Рак молочной железы в молодом возрасте обычно протекает агрессивно, часто встречаются гормонорезистеные и HER2-позитивные опухоли с иными свойствами, чем у более пожилых женщин. Для таких пациенток, моложе 35 лет, адъювантная полихимиотерапия почти всегда является необходимым методом лечения.
Химиотерапия пожилых пациенток
У пожилых пациенток (старше 65 лет) при решении вопроса о назначении адъювантной химиотерапии обязательно учитываются общее состояние организма и наличие сопутствующих хронических заболеваний.
В идеале пожилые пациенты должны подвергаться гериатрической оценке для определения их «пригодности» к адъювантому лечению. Потенциальный эффект лечения должен быть сбалансирован с теми рисками для организма, которые несет химиотерапия. Врач определяет наиболее эффективный и при этом наиболее безопасный специфический режим, основываясь на подтипе опухоли и индивидуальных характеристиках пациента.
Гормонотерапия
Молодые женщины с гормоноположительным раком молочной железы сохраняют риск рецидива заболевания на протяжении по крайней мере 15 лет после первичного заболевания. Онкологи должны определить, кто из пациентов нуждается в долгосрочной адъювантной терапии тамоксифеном или ингибиторами ароматазы.
Неоадъюватная (предоперационная) терапия
Неоадъюватная терапия занимает ведущую роль в лечении женщин с неоперабельным раком молочной железы, а также имеет важное значение при операбельных опухолях, когда выполняются органосохраняющие операции.
Эффект неоадъювантного лечения ДО (слева) и ПОСЛЕ (справа)
Лучевое лечение после проведенного хирургического вмешательства играет важную роль в терапии рака молочной железы и прогнозе заболевания. В НМИЦ онкологии им. Н.Н. Петрова было проведено исследование роли лучевой терапии после органосохраняющих операций (секторальная резекция с аксиллярной лимфоаденэктомией) у пациенток с минимальным РМЖ.
Анализ десятилетней безрецидивной выживаемости доказал более высокую эффективность лечения в группе больных, где применялась послеоперационная лучевая терапия.
Использование лекарственных препаратов для снижения риска заболевания называется химиопрофилактикой. На сегодняшний день одобренными препаратами для профилактики рака молочной железы являются тамоксифен и ралоксифен.
Тамоксифен может использоваться как пременопаузальными, так и постменопаузальными женщинами. Прием тамоксифена приводит к снижению риска РМЖ на 38% на более чем 10 летний период. Наиболее распространенными нежелательными явлениями на фоне приема препарата являются приливы.
В настоящее время клинические исследования изучают роль другого класса препаратов – ингибиторов ароматазы для оценки эффектов снижения риска РМЖ, которые сегодня используются только для лечения РМЖ. Предварительные результаты оказываются многообещающими. Ингибиторы ароматазы действуют только у женщин с нефункционирующими яичниками.
Профилактические хирургические операции по удалению молочных желез проводятся только в одном случае – если женщина является носителем мутаций в генах BRCA1 и BRCA2, известных как «синдром Анджелины Джоли». Мировой практикой доказано, что при удалении ткани обеих молочных желез риски РМЖ снижаются более чем на 90%. Такие операции выполняются в клиниках США и Израиля. В Европе подход к этому вопросу более консервативный.
В НМИЦ онкологии им. Н.Н. Петрова при проведении хирургического лечения женщинам с мутациями BRCA1 предлагается профилактическое удаление и реконструкция молочной железы.