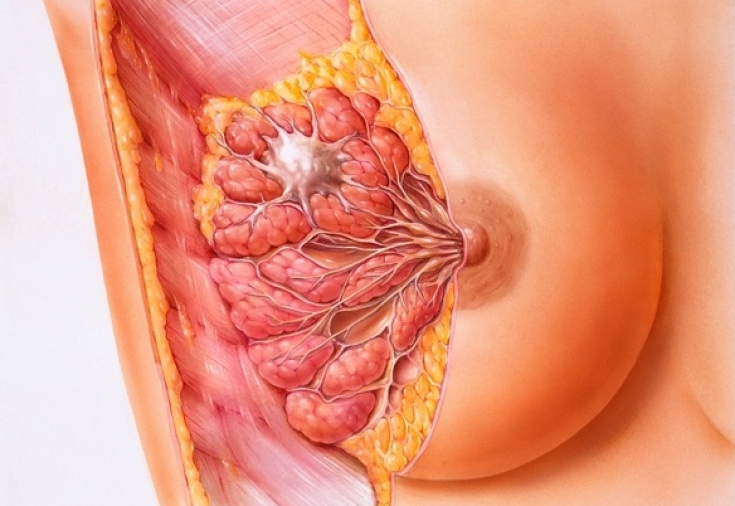
Рак молочной железы – заболевание, которое, к сожалению, часто диагностируется у женщин. На сегодняшний день точные причины возникновения рака неизвестны.
Врачи давно заметили связь возникновения рака с наличием факторов риска у женщины. Некоторые обстоятельства, которые увеличивают вероятность проявления заболевания, можно обойти. К примеру, чрезмерное употребление алкоголя. Однако от некоторых факторов избавиться невозможно, например, от наследственных. Если в семье наблюдались случаи развития рака, то вероятность заболевания этой болезнью у близких родственников увеличивается.
К факторам риска провоцирующим развитие онкологических новообразований ученые относят:
- Возраст
С возрастом вероятность развития заболевания увеличивается. Чаще всего онкология диагностируется у женщин в возрасте старше 60 лет. - Личная история заболеваний
В случае, если был диагностирован рак одной из молочных желез, вероятность возникновения опухоли во второй груди значительно увеличивается.
Помимо этого предрасполагающими факторами являются следующие заболевания груди: дольковая или протоковая карцинома, атипичная гиперплазия. Обнаружить эти патологии можно с помощью биопсии. - Наследственность
Если у ближайших родственниц был рак, то шансы возникновения его у женщины весьма велики. Риск в значительной степени увеличивается, если данный диагноз был поставлен членам семьи до их 50-летнего возраста. - Генетические нарушения
В случаях, когда происходят генные изменения, вероятность развития опухоли груди возрастает. Часто, в семьях, где женщины страдают от опухолей, врачами диагностируются эти весьма редкие генные изменения.
Исследователям удалось обнаружить участки на хромосомах, которые имеют тесную связь с риском развития онкологии молочных желез.
В случаях, когда у женщины существуют нарушения на нескольких участках хромосом, можно говорить о высокой вероятности возникновения ракового заболевания в будущем. - Лучевая терапия
Пациентки, которые проходили радиотерапию грудной области до 31 года, подвержены возникновению онкологии больше, чем те, у которых данные манипуляции не производились.
Помимо этого, риску подвержены пациентки, которые лечили лимфогранулематоз с помощью лучевой терапии.
Исследователи выявили прямую связь между радиотерапией в молодом возрасте и возникновением рака молочных желез.
1. Особенности менструального и репродуктивного циклов Вероятность возникновения рака в значительной степени увеличивается в случаях:
— когда рождение первого ребенка происходит в позднем возрасте;
— у нерожавших;
— в случаях, когда первая менструация наступила ранее 12 лет;
— если менопауза не наступила до 55 лет;
— при длительном применении гормональных средств после менопаузы.
2. Раса
Женщины с белым цветом кожных покровов более склонны к возникновению онкологического заболевания молочных желез, чем азиатки, афроамериканки и представительницы других народностей.
3. Плотность тканей груди
Женщины, у которых больше плотной ткани в груди, чем жировой, страдают раковыми заболеваниями чаще, чем те, у которых характеристики рентгенограммы показывают норму.
4. Использование диэтилстилбестрола
При применении синтетического эстрогена во время беременности увеличивается риск развития злокачественных опухолей.
Учеными США была выявлена данная закономерность. После чего препарат был запрещен для применения во время беременности.
5. Ожирение или избыточный вес после климакса
Вероятность развития онкологии возрастает у женщин, у которых наблюдается ожирение.
6. Низкая двигательная активность
Малоподвижный образ жизни повышает риск развития рака.
7. Алкоголь
При избыточном употреблении алкоголя значительно увеличивается вероятность появления рака груди.
- Стресс
Длительные эмоциональные нагрузки негативно сказываются на защитных силах организма. Учеными доказана связь психологических перегрузок и развития патологических процессов в груди. - Некачественное, плохо подобранное белье
Возникновению опухолей молочных желез способствует ношение тугого нижнего белья. Гинекологи не рекомендуют приобретать бюстгальтеры с металлическими косточками, а также чересчур тугие изделия, которые деформируют грудь. - Травмы
Чрезмерное физическое воздействие на молочные железы оказывает негативное влияние. Следует избегать сильных толчков, ударов. - Чрезмерное употребление кофе
- Применение наркотических препаратов
- Употребление жареной пищи и мясных блюд
Факторы подразделяются на несколько основных групп:
- Подтвержденные
К этой группе относят факторы, которые не вызывают сомнения. Это: наследственность, онкологические опухоли молочных желез в анамнезе, внутрикистозные разрастания, внутрипротоковые папилломы. - Возможные
К ним относят: заместительная гормонотерапия, которая продолжалась длительный период, мастопатию, травмы, раннее начало месячных, первые роды в позднем возрасте, менопауза позже 55 лет, отсутствие родов. - Маловероятные
Алкоголь, контрацептивы, кофе, наркотические средства, никотин.
Вероятность возникновения злокачественных опухолей увеличивается, если у женщины присутствует несколько факторов риска. Единственным способом, который позволит излечиться от данного заболевания, в настоящее время является ранняя диагностика.
источник
В большинстве случаев причины возникновения рака молочной железы остаются неясными.
Однако в результате многочисленных исследований были установлены основные причины развития заболеваний молочной железы (в т. ч. рака молочной железы).
Пол и возраст являются основными факторами риска: вероятность заболевания молочной железы у женщин резко возрастает после 40 лет и становится максимальной к 64 годам. Существует прямая зависимость между возрастом и повышением риска заболевания раком молочной железы. Только 6,5 % всех случаев опухоли диагностируется до 39 лет. Т. о., вероятность заболевания раком груди существует в любом возрасте.
Непрерывное повышение заболеваемости подтверждает необходимость регулярного посещения врача-маммолога и проведения обследований молочных желез.
Ранее перенесенный рак молочной железы или рак яичников. Установлено, что улиц, лечившихся по поводу рака молочной железы или рака яичников, риск рецидива или развития рака второй железы довольно высок, и повышается на 0,5-1 % с каждым последующим годом жизни.
Данное обстоятельство указывает на необходимость наблюдения и регулярного обследования таких женщин в течение всей последующей жизни.
Предшествующие (предопухолевые) заболевания молочной железы. Термин «фиброзно-кистозная мастопатия» объединяет широкий спектр доброкачественной патологии молочной железы с характерными структурными изменениями эпителия и стромы. При этом в большинстве случаев риск развития рака невелик или отсутствует, и лишь отдельные морфологические варианты повышают онкологический риск.
Семейный анамнез — один из наиболее важных факторов риска при оценке степени вероятности возникновения рака молочной железы.
При наличии такого фактора, как семейный рак молочной железы, вероятность заболевания возрастает соответственно числу родственников 1-й степени родства (мать, родная сестра, дочь), болевших раком груди до 40 лет.
При раке обеих молочных желез у кого-либо из родственников 1-й степени родства или накоплении случаев заболевания раком груди в семье (более одного) риск повышается в 8—10 раз.
Убедительно доказана первостепенная роль гормонов яичников в возникновении рака груди и продолжительности их воздействия на эпителий молочных желез. Эстрогены (гормоны, вырабатываемые яичниками) способствуют росту и пролиферации (увеличению) протоков и, вероятно, могут повышать риск заболевания в результате стимуляции роста количества вновь образуемых клеток.
Раннее наступление менструации (менархе) — до 12 лет – повышает риск возникновения рака груди.
Позднее наступление менопаузы (после 55 лет) повышает риск возникновения рака молочных желез в 2 раза по сравнению со случаями раннего ее наступления — до 45 лет. Ранний климакс оказывает защитное действие на ткань молочной железы у женщин.
Отсутствие родов и (или) послеродовой лактации повышает риску нерожавших женщин в 1,5 раза. Как установлено, первые роды до 20 лет снижают риск по сравнению с нерожавшими. Степень риска повышается по мере увеличения возраста во время первых родов, у женщин, родивших первого ребенка после 30 лет, риск в 2-5 раз выше по сравнению с первородящими до 19 лет.
Механизм влияния абортов на риск развития РМЖ пока не выяснен. Ряд специалистов отмечают, что прерывание беременности увеличивает риск до 1,5 раза, еще опаснее аборт до 18 или после 30 лет.
Экзогенное влияние гормонов связано преимущественно с заместительной гормональной терапией (ЗГТ) в период пери- и постменопаузы, а также с применением оральных контрацептивов.
Заместительная гормональная терапия эстрогенами или комбинированными препаратами, применяемая для смягчения осложнений возрастной утраты эстрогенной функции яичников, включая профилактику сердечно-сосудистых заболеваний, болезней опорно-двигательного аппарата, мочеполовых расстройств и др., в последнее десятилетие довольно широко распространилась в США, Западной Европе и, в меньшей степени, в России. При этом результаты исследований по их применению противоречивы и неоднозначны.
В целом применение ЗГТ незначительно повышает риск возникновения рака груди. Последнее дает основание для назначения ЗГТ женщинам в период пери- и постменопаузы при отсутствии у них высокого риска развития рака. При этом назначение данных препаратов требует строгого обоснования и учета онкологической настороженности. От назначения ЗГТ лицам, перенесшим лечение по поводу РМЖ, пока воздерживаются, опасаясь провоцирования рецидива опухоли или повышения риска развития рака второй железы. Кроме того, данные, свидетельствующие о безопасности эстроген-содержащих препаратов для данной категории больных, отсутствуют.
Широко распространенные комбинированные оральные контрацептивы (КОК) содержат синтетические эстрогены, прогестерон и их производные. Опыт их применения недостаточен для оценки связи с увеличением риска развития РМЖ.
Тем не менее нежелательных последствий их применения в отдельных группах населения полностью нельзя исключить. Имеются данные о повышении риска при продолжительном приеме препаратов (более 4 лет до первых родов) или при очень длительном их использовании (более 10-15 лет).
Показатели заболеваемости и смертности от рака молочной железы (РМЖ) во всем мире характеризуются широкими географическими различиями. Смертность от РМЖ в России растет, так же как и в других странах Европы и США. При этом наиболее высокие темпы роста смертности в Западной Европе и США, максимальные показатели в Великобритании – 27,7 смертей на 100 000 населения. Самая низкая смертность в Китае и Японии – 4,9 и 6,6 случаев смерти на 100 000 населения.
Первоначально подобные различия связывали с генетической предрасположенностью к заболеванию. Однако, как показали обследования мигрантов из Японии в США, по мере адаптации к западному стилю жизни заболеваемость данного контингента достигла уровня коренного населения. Кроме того, частота РМЖ в Японии постепенно возросла после 50-х годов, когда страна стала более цивилизованной. Указанные наблюдения привели к заключению, что причина заболеваемости не в генетических различиях, а в факторах окружающей среды и образа жизни.
В основе различия между Японией и Западом – характер питания. Жители Азии едят много риса и рыбы, а для западноевропейских стран характерно употребление большого количества мяса и жиров.
Характер питания может быть косвенным маркером влияния гормональных нарушений на повышение риска РМЖ. Высококалорийное питание с большим содержанием жиров обычно приводит к избыточной массе тела и ожирению.
Возможная зависимость повышения риска заболевания от излишне калорийного питания с большим содержанием жиров обусловлена влиянием питания на эндогенный гормональный фон. Также на повышение риска заболевания влияет избыток холестерина, недостаток фруктов и овощей в рационе, вредны и низкокалорийные диеты.
Ухудшение экологии, особенно в больших мегаполисах. Жительницы больших городов, индустриально развитых регионов болеют раком груди чаще, чем сельское население. Это связано с нарушением экологии, нездоровым рационом питания — повышенным потреблением жиров, синтетических витаминов, суррогатной пищи. Содержание канцерогенов в городах несравнимо выше в. Особенно тяжелое воздействие канцерогены оказывают в раннем детском и подростковом возрасте.
Физическая активность сопряжена с меньшим риском развития РМЖ, что, возможно, также связано с воздействием на гормональный метаболизм. Физическая активность позволяет улучшить состояние опорно-двигательного аппарата, контролировать массу тела и является профилактикой депрессивных состояний. По данным ВОЗ, гиподинамия вызывает примерно 10-16 % всех случаев РМЖ во всех странах мира.
Алкоголь потреблялся людьми в течение тысячелетий, но его значительные многочисленные негативные последствия для здоровья, так же как и некоторые положительные свойства, выявлены совсем недавно. В последние десятилетия потребление алкоголя во всем мире возросло, особенно за счет развивающихся стран.
Прямая и статистически достоверная связь между употреблением спиртных напитков и развитием РМЖ подтверждена многочисленными исследованиями.
Курение. Как установлено, табакокурение является основной причиной возникновения многих форм злокачественных опухолей и причиной пятой части случаев смерти от рака. В настоящее время отмечается стремительный рост табакокурения в мире.
Учитывая неблагоприятное влияние курения на сердечно-сосудистую систему и повышение риска различных опухолей, женщинам следует рекомендовать отказ от этой вредной привычки.
Радиация. Ионизирующая радиация — известный канцероген — при определенных обстоятельствах способна повышать риск развития РМЖ, что неоднократно показано эпидемиологическими исследованиями различных групп населения, подвергшихся облучению с терапевтической целью и частым флюорографическим исследованиям.
Приведенные сведения также очень важны для правильного информирования женщин о безопасности маммографического скрининга, так как дозы радиации при маммографии низкие, а до 35 лет такое исследование рекомендуется редко. После 35 лет железа достаточно устойчива к радиации, и риск проводимого рентгенологического исследования минимален.
Отсутствие или раннее прекращение половой жизни.
Гинекологические заболевания (миома, эндометриоз, аденомиоз и т. п.). Молочная железа, также как и матка, является органом-мишенью для половых стероидных гормонов. Наиболее часто узловые образования, в т. ч. и рак молочной железы, у женщин репродуктивного возраста развиваются при миоме матки, особенно в сочетании с эндометриозом. Поэтому наличие изменений в одном из органов-мишений требует обязательного системного обследования.
Воспалительные процессы в молочных железах (маститы) могут встречаться у женщин всех возрастных групп в результате переохлаждения, простуды, инфицирования. Наиболее распространенными являются послеродовые лактационные маститы, а также диабет, заболевания щитовидной железы, заболевания печени.
Стресс играет крайне негативную роль в развитии рака груди. Опыт показывает, что на фоне тяжелых эмоциональных переживаний, длительных постоянных психологических перегрузок патологические процессы в молочных железах резко обостряются, формируются различного рода узловые образования и т. п. Статистика свидетельствует, что профессии, связанные с административной работой (стрессов не избежать!), наиболее опасны в отношении возможного развития онкологического заболевания молочных желез.
Неправильный подбор белья. Тугой лифчик на металлических косточках часто излишне стягивает и деформирует грудь.
Травмы молочных желез нередко являются провоцирующим фактором для развития онкологической патологии, особенно в тех случаях, когда имеют осложненное течение. В последние годы отмечается увеличение травматизма молочных желез: автотравмы, в т. ч. пристяжным ремнем, в транспорте, во время игр с маленькими детьми, участились случаи укусов животных. Негативные последствия часто обнаруживаются по прошествии многих лет, когда сам факт травмы забывается.
Перечень факторов риска можно дополнить злоупотреблением кофе, жареными мясными блюдами, употреблением наркотиков и т. п.
Совершенно очевидно, что удельный вес перечисленных факторов в риске развития рака не только различен, но и в определенной мере относителен.
Поэтому факторы риска можно разделить на несколько групп: подтвержденные, возможные и маловероятные.
- К подтвержденным факторам относятся наследственный рак по женской линии родства, наличие рака МЖ в анамнезе, фиброзно-кистозная болезнь с пролиферацией и атипией, внутрипротоковые папилломы, внутрикистозные разрастания.
- К возможным факторам относятся отсутствие родов, поздние первые роды, ранняя менархе, поздняя менопауза, травмы, маститы, длительная заместительная гормонотерапия.
- К маловероятным — контрацептивы, кофе, никотин, наркотики, алкоголь и др.
Наличие фактора риска не означает, что женщина обязательно заболеет раком груди. Вероятность развития онкологической патологии повышается при наличии нескольких факторов риска, особенно если они относятся к категории подтвержденных. С другой стороны, рак груди может обнаружиться и у женщин, не имеющих очевидного отношения к группам риска.
Рак молочной железы — одна из самых частых причин смерти женщин по сравнению с другими злокачественными опухолями. До 1980-х годов наблюдался рост заболеваемости и смертности как в экономически развитых, так и а развивающихся странах. Позднее в западных странах показатели смертности снизились при сохранении роста заболеваемости. В странах Восточной Европы и Латинской Америки продолжается рост как заболеваемости, так и смертности. Каждый год во всем мире от рака груди умирает 390 000 женщин.
Единственным реальным путем успешного излечения и снижения смертности от РМЖ в настоящее время является улучшение ранней диагностики.
источник
В настоящее время ни один специалист не назовет хотя бы одну точную первопричину рака молочной железы. Это самое распространенное злокачественное заболевание, имеющий высокий порог смертности в онкологии среди женского населения. Существуют определенные обстоятельства, которые способствуют разрастанию патологических клеток молочных желез. Благодаря исследованиям, ученые выделили факторы риска развития рака молочной железы, которые увеличивают шанс для роста атипических клеток.
Совокупность различных факторов не говорит о появлении заболевания у конкретной женщины. Некоторые причины РМЖ неизменны – например, человеческая раса или возрастная эволюция. А другие могут зависеть от жизненных принципов.
Среди основных обстоятельств, повышающих шансы на пролиферацию деструктивно-измененных тканей, выделяют такие, которые невозможно изменить. Среди них:
- старение
- генетика
- этническая принадлежность
Возрастные изменения в организме неизбежны. Но не каждая женщина сталкивается с раковым заболеванием. По достижении 45-50 лет риск онкологии желез груди значительно увеличивается. Объясняется данное явление снижением процентного соотношения прогестерона и повышением антагониста – эстрогена. Именно доминирование эстрогена приводит к различным изменениям в тканях груди. Усиленная выработка эстрогена приводит к различным видам мастопатий и мастодиний, что является одной из возможных причин прорастания опухоли.
Наследственный элемент обусловлен двумя принципами. К первому можно отнести семейную историю. У представительниц женского пола чаще возникает рак молочных желез, если имеются родственники с подобной проблемой. Чем больше таких случаев, тем выше вероятность появления опухолевидного образования. К тому же учитывается первый порядок родных: мать, сестра, дочь, отец, брат или сын. (Надо заметить, что коэффициент заболеваемости у мужчин ниже в 135 раз, хотя случаи рака молочных желез имеют место быть). Способствует развитию атипических клеток и раковое заболевание у родственников других органов: чаще это яичники, матка, желудок.
К генетическому фактору относятся ситуации унаследованных мутаций. Самым распространенным типом мутируемых клеток признаны BRCA1 и BRCA2. Выявление дефекта в просматриваемых генах, несущих видоизмененный белок, является отличным способом прогнозирования. Интактное состояние данных генов позволяет кодировать аминокислотные белки, участвующие в восстановительной и регенерирующей функциях ДНК-клеток. Немутантная структура обеспечивает полноту генома. Видоизмененные мутированные гены BRCA1, BRCA2 приводят к тому, что повышается хромосомная неустойчивость в клеточных фактурах, которая провоцирует опухолевую трансформацию.
Интересны подтвержденные данные о расовой принадлежности возникновения злокачественной опухоли. Женщины со светлым цветом кожи более склонны к раку, чем темнокожие. А вот желтокожие азиатки и испанки менее всего подвергаются риску развития онкологии молочной железы.
К группе риска развития рака молочной железы, которая зависит от внешних воздействий и от собственного стиля жизненной стези относят много критериев.
В результате потребления контрацептивов, содержащих любую дозу гормонов (пластыри, таблетированная форма, инъекции и другие виды) ненамного повышается риск развития рака РМЖ. Однако данные исследования давно не подтверждались новыми изучениями в области анализа рака молочных желез.
К гормональной терапии относится и применение препаратов для лечения бесплодия. Среди них выделяют кломифен, гонадотропины, использование которых не влияет на повышение шансов развития патологических тканей.
Во время постменопаузального периода многие женщины прибегают к помощи гормонозаместительных препаратов. Они помогают справиться с неприятной симптоматикой и избежать возможных осложнений. Однако мониторинг маммографических обследований при приеме ЗГТ выявляет закономерность онкологических проявлений. Обусловливается процесс тем, что извне поступает дополнительное количество эстрогена, при длительном приеме которого происходит стимуляция роста раковых клеток.
Еще одной причиной роста раковых клеток в молочных железах является уязвимость иммунитета – уменьшается выработка активных телец, которые воздействуют на симптомы климакса и их не хватает для защитных реакций против атипических клеток.
Снижение риска развития РМЖ обусловлено структурными особенностями, которые присутствуют при лактации в грудной железе, а также приостановкой месячного цикла. Чем дольше женщина кормит грудью, тем ниже процент риска рака.
Наступление беременности после 30 лет также является фактором риска рака молочной железы. Зачастую причиной является бесплодие, итогом желания иметь детей можно считать ЭКО. Но сама процедура не представляет опасности для развития рака.
К группе риска, зависящей от жизненного стиля, относят также основы питания, физическую активность и наличие вредных привычек.
Диетический фактор входит в потенциальные факторы риска ракового образования в молочной железе. Составляющие нашего рациона играют активную роль для одной трети всех опухолевидных новообразований. Например, жирная пища напрямую оказывает влияние на неопластические процессы благодаря наличию жиров. Возможные механизмы этого воздействия обусловливают следующие процессы:
- трансформация липидных клеточных мембран
- изменяется процесс метаболизма и биологическая интенсивность простагландинов
- сбой эндокринного баланса
- появление перекисных соединений, которые провоцируют рост клеток опухоли
- модификация иммунной системы
Потребление большего количества растительной пищи, особенно у большегрузных пациентов, является отличной профилактикой рака молочной железы.
Неправильное питание способствует более крупному весу и росту. Повышенное количество жировых клеток продуцирует эстроген в крови.
Посредством неоднократного скрининга доказано, что ежедневное употребление алкогольных напитков приводит к повышенному показателю риска рака груди. Количество выпитого напрямую влияет на процентное соотношение развития рака. Так, принятие 10 грамм чистого спирта в день повышает риск на 2% или 250 грамм водки в течение недели на 20 % повысит уровень риска.
А вот мнение о связи курения и рака молочной железы на сегодняшний день спорное. Всемирная общепризнанность курения как фактора риска рака молочной железы до сих пор является предметом спора многих ученых.
Всё больше исследований сводится к тому, что регулярность применения любой активной деятельности приводит к спаду шансов на рост раковых новообразований.
Может быть, что при помощи физических упражнений снижается и масса тела, и показатели эстрогенов.
Вероятность появления злокачественной опухоли также детерминирована маловероятными или спорными причинами, к которым относят:
- Загрязнение окружающей среды. Гипотеза о том, что количество раковых заболеваний повысилось с широким применением различных синтетических производных, а также пестицидов и других химических средств, не подтверждена на практике. Предположение о вреде атмосферы и ее компонентов не установило взаимосвязи между эпидемиологической обстановкой и раком молочной железы.
- Табачный дым. Вопрос о воздействии пассивного курения находится в разработке, но сам процесс курения безусловно повышает риск развития атипических клеток.
- Режим дня, сна и отдыха. Спорное решение относится к женщинам, которые работают в ночные смены или имеют нарушения распорядка дня.
Также к сомнительным данным о риске развития раковой опухоли молочных желез относят потребление большого количества кофе, использование наркотических препаратов и другие допустимые причины.
Существуют мифы о раковых заболеваниях, особенно молочных желез, которые привязчивы и совершенно неистребимы. Суеверность не позволяет просмотреть научные изыскания и опыты в области исследования причин злокачественных состояний организма.
Одним из самых главных мифов является имплантация грудных протезов силиконом. Такое заключение невозможно по медицинским показателям – перед проведением операции пациентка обязательно проходит тщательное обследование.
Второй легендой считается абортирование. Данная процедура влияет на общий гормональный фон, но никак не на молочные железы.
Неизлечимость злокачественного процесса опровергается частым обращением к необходимым специалистам. Даже поздняя стадия и удаление молочных желез не означает моментальную смерть.
Также к опровергнутым причинам относят ношение бюстгальтера, использование антиперспиранта в области подмышечных впадин и другие.
Определяя принцип неизменности факторов риска развития рака молочных желез следует придерживаться определенных позиций в других позициях предотвращения. В качестве профилактических мер выделяют:
- Изменение веса, физической активности и принципов питания.
- Своевременные роды до 35 лет с длительной лактацией.
- Ежегодное посещение маммолога и прохождение диагностических процедур.
- Во избежание рецидива у ранее болевших женщин, следует придерживаться всех рекомендаций лечащего онколога.
Для собственного самоуспокоения можно пройти процедуру генетического тестирования на мутацию генов.
источник
Опухоль в груди – один из частых вариантов онкологии у женщин. Факторы риска рака молочной железы помогают своевременно выявить предрасположенность к опасной болезни.
Знать факторы риска, чтобы предупредить болезнь
Злокачественное новообразование в железистой ткани груди никогда не возникает неожиданно: в тотальном большинстве случаев у женщины возникают различные изменения и болезни, на фоне которых развивается канцерогенез. Выделяют следующие факторы риска рака молочной железы:
- Эндокринные расстройства, обусловленные внешними или внутренними причинами;
- Наследственная предрасположенность;
- Образ жизни и негативное действие внешних средовых факторов;
- Болезни молочных желез.
Определенную отрицательную роль играет возраст – чем старше женщина, тем вероятность онкологии выше. Крайне опасна ситуация, когда выявлены злокачественные опухоли в яичниках: риск онкологии груди резко возрастает.
Железистая ткань груди гормонозависима: эстрогены провоцируют пролиферацию клеток, а гестагены защищают от злокачественного перерождения. Нарушение гормонального равновесия в сторону гиперэстрогении (увеличение концентрации в крови) стимулирует онкологические процессы. Эндокринные факторы риска рака молочной железы разделяются на 2 вида:
- Внутренние (ранний приход первой в жизни менструации, чересчур поздняя менопауза, отказ от лактации, отсутствие беременностей, поздний возраст первого деторождения, ожирение, эндокринопатии);
- Внешние (неправильный прием гормональных таблеток в климаксе, бесконтрольное использование оральной контрацепции).
Риск онкопатологии в груди крайне высок у женщин, которые сознательно отказались от выполнения репродуктивной функции: когда не было беременностей и кормления грудью, необходимо регулярно проводить обследование молочных желез у врача-маммолога. Прекращение месячных в возрасте 55 лет повышает вероятность рака груди на 10% по сравнению с менопаузой в 45 лет.
Образ жизни может стать провоцирующей причиной онкологии. Выделяют следующие средовые факторы риска рака молочной железы:
- неправильное пищевое поведение (преобладание в рационе мясной и жирной пищи, недостаток овощей и морепродуктов);
- низкая физическая активность (гиподинамия);
- злоупотребление алкоголем;
- воздействие радиации.
У женщин, регулярно выпивающих крепкие спиртные напитки (ежедневно или через день), риск повышается в 2 раза. Железистая ткань груди после 35 лет устойчива к рентгеновским лучам, поэтому можно не опасаться за последствия при ежегодном проведении маммографии (но до 35 лет ММГ делать только по строгим показаниям).
Даже при отсутствии риска ММГ надо делать регулярно
Важнейшие факторы риска рака молочной железы – наследственность, которую можно определить по случаям онкологии груди у близких родственниц. Если в семье есть случаи карциномы желез, то вероятность опасной патологии резко возрастает для всех женщин 1 степени родства (дочь, родная сестра). Когда 2 и более родственницы заболевают, то риск повышается в 10 раз. Оптимально сделать анализ на наличие генов, которые определяют предрасположенность к онкопатологии груди.
Доброкачественные заболевания молочных желез далеко не всегда провоцируют развитие злокачественного новообразования. Не надо опасаться перерождения при выявлении:
- мастита;
- протоковой метаплазии;
- расширенных протоков (эктазия).
Риск возникает на фоне пролиферации в молочных железах (фиброаденома, гиперплазия протокового и долькового эпителия), особенно при выявлении атипических вариантов патологии. В 10 раз увеличивается вероятность возникновения злокачественной неоплазии при раке in situ.
Для каждой женщины можно высчитать индивидуальный риск онкологии груди: систематизировав все факторы риска рака молочной железы, врач определит вероятность обнаружения карциномы и предложит варианты предупреждения злокачественного перерождения.
источник
Определенные изменения в ДНК могут заставить здоровые клетки молочной железы превратиться в раковые. ДНК – это химическое вещество, которое находится в каждой нашей клеточке, которое активирует наши гены – инструкции, как наши клетки должны работать. Некоторые унаследованные изменения ДНК (мутации) могут повысить риск развития рака и вызвать некоторые «наследственные» типы рака, встречающиеся в некоторых семьях из поколение в поколение. Например, BRCA1 и BRCA2 – гены, подавляющие опухоль, которые предупреждают развитие раковых новообразований.
Когда они изменяются (мутируют), вероятность, что рак разовьется, повышается. Но большинство изменений ДНК, относящихся к раку молочной железы, происходят в клетках одной молочной железы в течение жизни женщины, а не унаследуются с рождением. Таким образом, причины большинства мутаций ДНК, которые могли бы вызывать рак молочной железы, неизвестны.
Хотя мы так и не знаем точно, что является причиной возникновения рака молочной железы, мы точно знаем, что определенные факторы риска связаны с этим заболеванием. Фактор риска – это нечто, что усиливает вероятность развития у Вас такого заболевания, как рак. У разных видов рака разные факторы риска. Некоторые факторы риска, такие как курение, употребление алкоголя и диета связаны с тем, что человек делает. Другие, такие как возраст человека, раса, семейная история от нас не зависят и не могут быть изменены.
Но факторы риска говорят нам не обо всем. Наличие фактора риска, или даже нескольких, еще не означает, что у женщины непременно будет рак молочной железы. Некоторые женщины, у которых присутствует один или несколько факторов риска, никогда не заболевают. И у многих женщин, которые заболели, отсутствуют какие бы то ни было факторы риска. Некоторые факторы риска имеют большее влияние, чем другие, и ваш риск заболеть раком молочной железы может изменяться со временем в соответствии с другими факторами, такими как старение или стиль жизни.
Хотя многие факторы риска могут повышать Ваш риск заболевания раком молочной железы, до сих пор неизвестно, как некоторые из этих факторов риска вызывают перерождение здоровых клеток в раковые. Похоже, что во многих случаях возникновения рака играют свою роль гормоны, но как это происходит, до конца непонятно.
- Пол. Если Вы женского пола, это Ваш основной фактор риска развития рака молочной железы. Хотя мужчины также могут заболеть им, у женщин вероятность заболеть раком молочной железы примерно в 100 раз выше, чем у мужчин.
- Возраст.Вероятность заболеть раком молочной железы возрастает по мере того, как женщина становится старше. Примерно 2 из 3 женщин с инвазивным раком молочной железы имеют возраст от 55 лет и выше на момент диагностирования заболевания.
- Наследственность. Считается, что от 5 до 10 % случаев заболевания раком молочной железы связаны с унаследованными изменениями (мутациями) определенных генов. Наиболее распространены изменения генов BRCA1 и BRCA2. У женщин с такими генными изменениями вероятность в течение жизни заболеть раком молочной железы повышается на 80%. Другие генные изменения могут также повысить риск возникновения рака молочной железы.
- Семейная история. Риск возникновения рака молочной железы более высок среди женщин, у которых есть близкие кровные родственники с этой болезнью. Родственники могут быть как по материнской, так и по отцовской линии. Наличие мамы, сестры или дочери с раком молочной железы примерно удваивает риск. При этом важно знать, что от 70 до 80% женщин, заболевших раком молочной железы, не имеют семейной истории этого заболевания.
- Личная история рака молочной железы. Женщина с раковой опухолью в одной молочной железе имеет повышенную вероятность возникновения новой опухоли во второй молочной железе или в другой части той же самой молочной железы. Это не то же самое, что возвращение первого заболевания (называемое рецидивом).
- Расовая принадлежность.У белых женщин вероятность заболеть раком молочной железы несколько выше, чем у афроамериканок. Однако у последних есть большая вероятность умереть от этого заболевания. Частично это происходит потому, что у афроамериканок опухоли растут быстрее, однако неизвестно, почему это происходит. У азиаток, латиноамериканок и женщин коренных американских народностей риск заболеваемости и смерти от рака молочной железы ниже.
- Плотность ткани молочной железы. Плотность ткани молочной железы означает, что в молочной железе имеется больше железистой ткани и меньше жировой. Женщины с плотной тканью молочной железы имеют более высокий риск заболеваемости. Из-за этого также сложнее выявить проблему на маммографии.
- Определенные доброкачественные (не раковые) изменения в молочной железе. Женщины, имеющие определенные доброкачественные изменения в молочной железе, могут иметь повышенный риск развития рака молочной железы. Некоторые эти изменения имеют большее отношение к риску возникновения рака молочной железы, чем другие.
- Дольковая карцинома in situ.У женщин с дольковой карциномой in situ риск развития рака одной или другой молочной железы выше в 7-11 раз.
- Особенности менструального цикла. У женщин, у которых менструации начались рано (до 12 лет) или у которых менопауза наступила после 55 лет, риск рака молочной железы несколько выше. У них проходит больше менструальных циклов и как результат – они более подвержены влиянию гормонов эстрогена и прогестерона.
- Облучение молочной железы в прошлом. Женщины, которые ранее проходили лечение лучевой терапией в области молочной железы (как лечение другого вида рака), имеют более высокий риск развития рака молочной железы. Этот риск зависит от возраста пациента на момент облучения. Он более высок, если лучевая терапия проводилась в подростковом возрасте, когда молочные железы еще развивались. Не замечено, чтобы лечение лучевой терапией после 40 лет повышало риск развития рака молочной железы.
- Лечение диетилстилбестролом.В прошлые годы некоторые беременные женщины принимали диетилстилбестрол, поскольку считалось, что это лекарство снижает риск выкидыша. Последние исследования показали, что эти женщины (и их дочери, которые также подвергались воздействию диетилстилбестрола, находясь в утробе) имеют несколько больший риск заболевания раком молочной железы.
Читайте также: Что нужно знать о раке молочной железы
- Отсутствие детей или рождение детей в позднем возрасте. У женщин, которые не имеют детей или которые рожают первого ребенка после 30 лет, несколько больший риск возникновения рака молочной железы. Беременность несколько раз и в молодом возрасте снижает риск развития рака молочной железы. (Беременность снижает общее количество менструальных циклов в жизни, что частично объясняет этот эффект).
- Прием в прошлом противозачаточных таблеток. Исследования показали, что женщины, которые принимают противозачаточные таблетки, имеют несколько больший риск развития рака молочной железы, чем женщины, никогда не принимавшие их.
Похоже, что этот риск связан со временем возвращения к нормальному менструальному циклу после прекращения приема таблеток. Женщины, которые прекратили принимать таблетки более чем 10 лет назад, не имеют повышенного риска. Поэтому следует обсуждать с вашим врачом все риски и преимущества приема противозачаточных таблеток.
- Заместительная гормональная терапия при наступлении менопаузы. Она применяется на протяжении многих лет, чтобы помочь облегчить симптомы менопаузы и предотвратить истончение костей (остеопороз). Существует 2 основных типа заместительной гормональной терапии. Для женщин, у которых сохраняется матка, врачи часто прописывают эстроген и прогестерон (комбинированная заместительная терапия).
Эстроген сам по себе может повысить риск рака матки, поэтому прогестерон добавляется, чтобы предотвратить его. Для женщин, которые уже не имеют матки (те, кто прошел гистерэктомию-хирургическое удаление матки), может быть прописан один эстроген. Это называется эстрогенной заместительной терапией.
Применение комбинированной заместительной терапии повышает риск развития рака молочной железы. Также оно может повысить вероятность смерти от рака молочной железы и вероятность обнаружен.Применение только эстрогена в качестве заместительной терапии не особо повышает риск развития рака молочной железы. Но при долговременном его применении (более 10 лет), по результатам некоторых исследований, такая заместительная терапия повышает риск возникновения рака яичников и рака молочной железы.
На сегодняшний день остается всего несколько веских причин для применения заместительной терапии не считая краткосрочное ее назначение для уменьшения симптомов менопаузы. Поскольку существуют также другие факторы, которые следует учитывать, Вам необходимо обсуждать с Вашим врачом все риски и преимущества применения заместительной гормональной терапии.
Если женщина и ее лечащий врач решают применять заместительную терапию против симптомов менопаузы, обычно лучше принимать ее в минимальной возможной дозировке и в течение как можно меньшего периода времени.
Отсутствие у женщины периодов кормления грудью. Некоторые исследования показывают, что кормление грудью несколько снижает риск рака молочной железы, особенно если кормление грудью длится 1-2 года. Возможно, это происходит потому, что кормление грудью, как и беременность снижает общее количество менструальных циклов у женщины.
- Алкоголь. Употребление алкоголя связано с повышением риска развития рака молочной железы. У женщин, которые употребляют алкоголь раз в день, наблюдается небольшое повышение риска. Те же, кто употребляет алкоголь от 2 до 5 раз в день ежедневно, имеют примерно в 1,5 раза больший риск развития рака молочной железы, чем те, кто не употребляет алкоголь вообще. Американская Ассоциация рака рекомендует ограничить количество употребляемого алкоголя до 1 приема в день.
- Лишний вес или ожирение. Лишний вес или ожирение связаны с повышенным риском развития рака молочной железы, особенно для женщин после резкого изменения образа жизни или в случае, если лишний вес был набран во взрослом возрасте. Также этот риск повышается, если лишний жир откладывается на талии.
Однако взаимосвязь между лишним весом и развитием рака молочной железы достаточно сложная. Исследования влияния содержания жиров в диете на риски развития рака молочной железы показывают противоречивые результаты. Американская Ассоциация Рака рекомендует придерживаться здорового веса в течение всей жизни и стараться не набирать лишний вес.
- Малоподвижный образ жизни. Исследования показывают, что физические упражнения снижают риск развития рака молочной железы. Однако остается открытым вопрос, какой объем физических упражнений для этого необходим.
Одно исследование показало, что уже 1 часа и 15 минут — 2,5 часа быстрой ходьбы в неделю снижает этот риск на 18%. Ходьба пешком на протяжении 10 часов в неделю снижает этот риск немного больше. Американская Ассоциация Рака предлагает заниматься физическими упражнениями по 45-60 минут 5 или более дней в неделю.
- Диета с высоким содержанием жиров. Исследования содержания жиров в диете не показывают ясно, является ли оно фактором риска для развития рака молочной железы. Большинство исследований показывают, что рак молочной железы менее распространен в странах, где более распространены диеты с низким содержанием жиров. С другой стороны, много исследований женщин в США не обнаружили связи между риском развития рака молочной железы и количеством употребляемых ими жиров. Исследователи до сих пор не пришли к единому мнению, чем объяснить это различие.
Многим исследованиям не хватает более глубокого понимания воздействия разных видов употребляемых жиров и веса тела на риск развития рака молочной железы. Американская Ассоциация Рака рекомендует придерживаться здоровой диеты, включающей 5 и более блюд из овощей и фруктов ежедневно, отдавать предпочтение цельным зернам злаков и ограничивать количество жареного и красного мяса.
- Антиперспиранты и бюстгальтеры. В интернете распространяется информация о том, что использование антиперспирантов под мышками может вызвать рак молочной железы. Существует очень мало фактов, подтверждающих это предположение. Также нет фактов, которые бы подтверждали версию, что ношение бюстгальтеров может вызвать рак молочной железы.
- Аборты. Несколько исследований показывают, что индуцированные аборты не повышают риск рака молочной железы. Также нет фактов, которые бы показали связь между выкидышами и раком молочной железы.
- Имплантанты. Силиконовые имплантанты могут привести к образованию в молочной железы рубцовой ткани. Однако исследования показали, что это не повышает риск рака молочной железы. Если у Вас есть имплантанты в молочной железе, Вам может понадобиться специальный рентгеновский снимок во время маммографии.
- Окружающая среда. Проведено много исследований того, как окружающая среда может влиять на риск развития рака молочной железы. На сегодняшний день, исследования не показали определенной связи между риском развития рака молочной железы и загрязнением окружающей среды.
- Курение. Большинство исследований не обнаружило связи между активным курением и раком молочной железы. Открытым для исследований остается вопрос, может ли повысить риск развития рака молочной железы пассивное курение (вдыхание дыма сигарет, которые курит другой человек). Однако факты о связи пассивного курения и рака молочной железы остаются неясными. В любом случае, даже вероятность риска развития рака молочной железы – уже достаточная причина избегать пассивного курения.
- Ночная работа. Несколько исследований подтвердили, что у женщин, которые работают ночью (например, у нянечек, работающие в ночные смены), более высокий риск развития рака молочной железы. Это сравнительно недавнее исследование, требующее дальнейшего изучения этого вопроса.
Надежного способа предотвратить рак молочной железы не существует. Однако есть простые мероприятия, которые может проводить каждая женщина. Они реально могут снизить ее риск заболеваемости раком молочной железы и помочь повысить шанс на то, что, если рак всё-таки появится, он будет обнаружен на более ранней, лучше поддающейся лечению, стадии. Вы можете снизить риск развития рака молочной железы путем изменения тех факторов риска, которые зависят от Вас.
Если Вы ограничите употребление алкоголя, будете регулярно выполнять физические упражнения и придерживаться здорового веса, Вы снизите риск развития рака молочной железы.
Женщины, которые выбирают грудное вскармливание продолжительностью как минимум 7 месяцев, также снижают свой риск развития рака молочной железы. Тщательный взвешенный подход к применению заместительной гормонотерапии после менопаузы также может помочь избежать повышения риска заболеть раком молочной железы.
Женщинам также важно следовать руководствам по ранней диагностике рака молочной железы.
АВТОР и МАТЕРИАЛЫ: Американское общество по борьбе с раком и Американский Национальный Институт Рака
источник
Несмотря на серьезные успехи в лечении и ранней диагностике этого заболевания, рак молочной железы, к сожалению, остается одним из самых распространенных онкологических заболеваний во всем мире, с неуклонной тенденцией к росту заболеваемости.
Если в 2010 году в России было диагностировано 57 000 больных РМЖ, то уже в 2016 году выявлено более 68 500 новых случаев.
Давайте разберемся в причинах рака молочной железы, что оказывает влияние на риск возникновения этого заболевания, о чем необходимо знать каждой женщине и какие меры профилактики нужно предпринимать.
Большинство факторов риска развития рака связаны с воздействием на ткань молочной железы женского полового гормона — эстрогена. Их активность резко повышается в период полового созревания, поэтому ранняя менструация повышает риск развития рака.
Также факторами риска считаются поздняя менопауза и использование заместительной (менопаузальной) гормональной терапии.
Важным фактором риска является ожирение, особенно после наступления менопаузы. Жировая ткань фактически создает эстрогеноподобные соединения, поэтому избыточный вес увеличивает риск появления рака молочной железы. Более того в последнее время в научной литературе появляются сообщения, что даже у женщин с нормальной массой тела, но при наличии жировой ткани риск остается высоким.
Даже один бокал крепкого алкоголя в день может увеличить риск рака молочной железы, т.к. алкоголь оказывает пагубное воздействие на печень, а в печени метаболизируется эстроген.
Следует понимать, что ни один из этих факторов риска, связанный с эстрогеном, отдельно значимо не повышает риск возникновения рака. Однако сочетание этих факторов многократно усиливает риск и приводит к появлению рака молочной железы у женщин.
У женщин с плотной молочной железой рак груди развивается чаще, чем у женщин с менее плотной тканью.
Кроме того, более плотная ткань железы может мешать ранней диагностике при выполнении маммографии: такая ткань на маммограмме выглядит сплошным белым пятном. Поэтому женщинам с плотной молочной железой в дополнение к регулярной маммографии стоит выполнять УЗИ молочной железы (УЗИ с эластографией и эхоконтрастированием). В некоторых случаях предпочтительно выполнение МРТ молочных желез с эхоконтрастированием.
У некоторых женщин (менее 1 % населения) риск заболеть раком груди очень высок из-за генетической мутации, которая может быть унаследована от одного из их родителей. Речь идет о наличии мутации в гене BRCA 1\2. Вероятность развития рака в этом случае — 60-80% в течение жизни, часто в молодом возрасте.
Женщины с семейной историей рака молочной железы или яичников со стороны матери или отца могут иметь такую генетическую мутацию, особенно если кто-то из родственников заболел в молодом возрасте (младше 50 лет). При подозрении на наличие мутации необходима обязательная консультация генетика и тестирование на наличие мутации в гене BRCA.
Эти гены особенно распространены в еврейских семьях — евреев ашкенази. Женщинам, с мутацией BRCA1\2, лучше выполнять МРТ молочных желез с контрастированием для скрининга, также МРТ малого таза в дополнение к маммографии и регулярно наблюдаться у онкологов.
Высокий риск у женщин, подвергшихся высокодозной лучевой терапии для лечения заболеваний грудной клетки в раннем возрасте, таких как лимфома Ходжкина. Количество выполненных биопсий повышает риск появления рака молочной железы, особенно в случае наличия атипичных клеток.
Есть несколько мифов в отношении рака молочной железы, которые необходимо развеять, например:
Не стоит бояться низкодозной радиации от выполнения маммографии, она не оказывает существенного влияния на риск рака молочной железы в сравнении с преимуществом раннего выявления.
Курение, несмотря на очевидный вред для здоровья, существенно не влияет на риск развития этого вида рака.
Женщинам, перенесшим операцию на молочной железе, обычно рекомендуют избегать использования дезодорантов из-за потенциальных проблем после хирургического вмешательства на подмышечных лимфоузлах. Но не из-за наличия рисков — дезодорант не повышает вероятность развития рака молочной железы.
Современные пероральные контрацептивы содержат более низкие уровни гормонов, чем наши собственные, и поэтому не повышают риск РМЖ.
Ежегодная маммография для всех женщин после 40 лет в настоящее время является лучшей стратегией в борьбе с этим грозным заболеванием.
Женщины, у которых в семье имелись случаи заболевания раком молочной железы или яичников, в семьях с известной или подозреваемой генетической мутацией (например, BRCA), с предшествующим облучением груди для лечения других видов рака в молодом возрасте, с предшествующей биопсией молочной железы, и наличием атипичных клеток подвергаются очень высокому риску и должны пройти консультацию специалиста. В таких случаях можно рассматривать назначение лекарственных препаратов для профилактики рака молочной железы.
Авторская публикация:
Воротников Владимир Владимирович
онколог-маммолог, кандидат медицинских наук
источник
• Существуют возможности для выявления женщин с высоким риском развития рака молочной железы, а также усиления наблюдения за ними или принятия мер, направленных на снижение у них риска.
• Обсуждать риск рака молочной железы следует с осторожностью, учитывая сложность научных положений, касающихся риска, и не вполне точные способы оценки риска, а также для того, чтобы не создавать у женщин и их родственников излишней тревожности и страха.
• Наиболее важные факторы риска рака молочной железы — это женский пол, возраст, семейный анамнез, повышенная маммографическая плотность и гистологические индикаторы повышенного риска.
• На риск не оказывают существенного влияния ни физиологическая гормонозаместительная терапия во время менопаузы, ни прием оральных контрацептивов.
• В настоящее время на рынке присутствует несколько наименований экспресс-тестов на гены восприимчивости к раку молочной железы, и наиболее эффективно их используют медицинские работники, включая медицинских сестер и консультантов, специально подготовленных в области генетики злокачественных опухолей.
• У женщин с повышенным риском развития рака молочной железы можно рассматривать такие меры, как усиление наблюдения за ними, назначение снижающих риск препаратов и хирургическое вмешательство.
Хотя рак молочной железы требует бдительности в рамках скрининга у всех женщин, мы можем с некоторой долей уверенности выявлять женщин с существенно высоким риском развития рака молочной железы. Выявление таких пациенток дает возможность предложить им усиленное наблюдение и меры по снижению риска.
Медицинские работники должны с осторожностью объяснять понятия риска рака молочной железы. Врач, как и всегда в медицине, должен учитывать личную способность пациентки понять эти, часто сложные, вопросы. Применительно к раку молочной железы эта сложность усиливается частыми обсуждениями в непрофессиональной прессе поверхностной информации в ущерб фактам, более значимым для конкретной пациентки.
Обсуждение понятий риска начинают с прояснения вопроса о том, о каком, собственно, риске идет речь. Риск развития рака молочной железы, риск смерти от рака молочной железы или риск наличия доказанной врожденной предрасположенности к раку молочной железы? Основную часть обсуждения должно составлять определение количества лет, прожитых с риском, и возраст пациентки.
Мы уверены, что информирование о пожизненном риске в настоящее время необязательно, поскольку он в достаточной мере не связан с пониманием конкретной пациенткой своего состояния, а в большей степени отражает вред, наносимый на популяционном уровне, и не является показателем индивидуального риска. Это следует знать, чтобы оперировать данными понятиями в ограниченных возрастных рамках.
Период времени в 10-15 лет от момента определения факторов риска подтвержден для групп женщин со сходными характеристиками и одинаковым возрастом. Например, женщина в свои сорок лет может особо не задумываться о медицинских мерах, если в семьдесят лет у нее будет повышен риск рака молочной железы.
Относительный риск (ОР) — это значение силы фактора риска или состояния и его связи со злокачественными новообразованиями. Относительный риск сравнивает риск злокачественных новообразований в одной группе с риском в группе сравнения, в качестве которой обычно выступает население в целом или группа, не обладающая специфическими факторами риска.
Относительный риск, равный единице, означает отсутствие различий между группами. Относительный риск, равный двум, означает, что риск для одной группы в два раза выше риска для группы сравнения. Этот показатель также можно выразить как увеличение риска в процентах.
Относительный риск, будучи опубликованным в средствах массовой информации без правильного разъяснения того, что этот термин означает, может вносить путаницу в сознание и пугать женщин. Однако можно учитывать относительный риск и использовать скорректированный по возрасту риск для определения оценки риска за данный период времени.
Например, если врач считает, что относительный риск развития рака молочной железы составляет 1,7 для 40-летних женщин, имеющих родственниц первой степени родства, страдающих раком молочной железы, то это означает, что в год, когда пациентке исполнится 40 лет, риск, вероятно, увеличивается от уровня примерно 1 на 1000 до 1,7 на 1000.
Абстрактный или сравнительный риск неприменим в клинической практике, кроме случаев, когда он используется в контексте индивидуального консультирования.
Абсолютный риск (АР) — риск развития рака молочной железы за определенный период времени. Расчет абсолютного риска основывается на скорректированном по возрасту риске за определенный период времени.
Поэтому он значительно более применим для того, чтобы знать свой собственный риск развития рака молочной железы, нежели для того, чтобы знать, насколько выше вероятность развития рака молочной железы у конкретной пациентки по сравнению с другими женщинами с ОР.
Дюпон (Dupont) и Пламмер (Plummer) разработали программное обеспечение, чтобы помочь врачам переводить относительный риск в абсолютный и строить графики, демонстрирующие абсолютный риск, который можно использовать для разъяснения риска конкретным пациенткам.
Также важно рассмотреть, какая степень риска имеет клиническое значение. Какая степень риска может повлиять на решение о вмешательстве для снижения риска? С точки зрения авторов, только относительный риск, равный двум или надежно определенный как удвоенный относительно населения в целом, считается клинически значимым, повышенным риском (табл. 3.1).
Таблица 3.1. Классификация риска рака молочной железы
| Примерный риск в течение года, скорректированный по возрасту | ||
| Возраст | Риск в течение года | |
| Возраст 0-39 лет = 1 на 231 (0,43%) | 30 | 1 на 5000 |
| Возраст 40-59 = 1 на 25 (4%) | 40 | 1 на 1000 |
| 50 | 1 на 500 | |
| Возраст 60-79 = 1 на 15 (6,88%) | 60 | 1 на 350 |
| 70 | 1 на 270 | |
| В течение жизни = 1 на 8 (12%) | 80 | 1 на 250 |
Еще один способ оценки данного параметра заключается в расчете риска развития рака молочной железы в определенный период времени, как показано в табл. 3.3.
Таблица 3.3. Специфичная для возраста вероятность развития инфильтрирующего рака молочной железы с интервалом в 10 лет
| Женщины с перечисленными ниже образованиями имеют незначительно повышенный риск инфильтрирующего рака молочной железы, по сравнению с женщинами, не подвергающимися биопсии молочной железы, а также по сравнению с теми, у кого при микроскопическом исследовании такие образования отсутствуют | |
| Средней степени выраженности или выраженная гиперплазия без атипии | Часто |
| Фиброаденома со сложными признаками | Редко |
| Склерозирующий аденоз | Относительно часто |
| Одиночная папиллома без сопутствующей атипичной гиперплазии | Относительно часто |
| Умеренно повышенный риск (4,5-5,9 раза) | |
| Женщины с перечисленными ниже образованиями имеют незначительно повышенный риск инфильтрирующего рака молочной железы, по сравнению с женщинами, не подвергающимися биопсии молочной железы, а также по сравнению с теми, у кого при микроскопическом исследовании такие образования отсутствуют | |
| Атипичная протоковая гиперплазия | |
| Атипичная дольковая гиперплазия | |
| Очаговая гиперплазия эпителия протоков | |
| Значительно повышенный риск (8-10 раз) | |
| Женщины с перечисленными ниже образованиями имеют высокий риск инфильтрирующего рака молочной железы, по сравнению с женщинами, которым биопсия молочной железы не проводилась: | |
| Дольковый рак in situ (ДР insitu), согласно строгим критериям, встречается редко, по сравнению с атипичной дольковой гиперплазией | |
Важно понимать, что оценка риска рака молочной железы не представляет собой просто один из двух вариантов ответа — «да» или «нет». Оценка сложна и сопровождается параметрами в широких границах и рядом слабых и сильных факторов.
Каждый из данных гистологических диагнозов обладает собственными клиническими проявлениями, выявляемостью и точностью диагностики. Например, склерозирующий аденоз может диагностироваться при минимальных гистологических изменениях, но указание на повышенный риск требует специфического критерия, который связан с риском злокачественного новообразования после длительного периода наблюдения.
Как видно из табл. 3.4, гистологические признаки, связанные с фиброзно-кистозными изменениями, не сопровождаются значительным повышением риска. Хотя кисты молочной железы в целом не сопровождаются значительным повышением риска, существует ряд убедительных данных, указывающих на то, что крупные кисты в периоде предменопаузы могут сопровождаться риском, сравнимым с таковым при атипичной гиперплазии.
Также в особом рассмотрении нуждается склерозирующий аденоз, поскольку развитый склерозирующий аденоз сопровождается повышенным риском рака молочной железы, который несколько выше, чем риск, сопровождающий другие элементы, связанные с фиброзно-кистозным комплексом. Изолированный склерозирующий аденоз увеличивает риск в два раза, хотя этот факт не подтвержден в большом числе исследований, и для этого требуется точное гистологическое подтверждение, включая увеличенные ацинусы и другие признаки.
Эти изменения описываются в публикациях Хартманна (Hartmann) и др. и Фитцгиббонса (Fitzgibbons) и др. Фитцгиббонс с коллегами ясно обозначил, что данная связь с риском возникает со временем, поскольку некоторые сочетания были обнаружены только в отдельных исследованиях и не подтверждались в последующих исследованиях с изучением различных групп пациенток.
В ходе множества исследований продемонстрировано значение гиперплазии без атипии как индикатора незначительного повышения риска. Эта группа пациенток может быть важнее, чем более малочисленная группа с атипичной гиперплазией. Примерно 25% женщин, подвергшихся биопсии в домаммографическую эру и после внедрения маммографии, страдали гиперплазией без атипии, а атипическая гиперплазия обнаруживалась у 4-5%.
Относительно особо выделяемых гиперплазий, атипичной дольковой гиперплазии (АДГ) и атипичной протоковой гиперплазии (АПГ) в настоящее время признается, что они обладают отдельным риском. АДГ имеет несколько более высокий риск последующего развития рака молочной железы, по сравнению с АПГ, хотя диагноз атипичной дольковой гиперплазии у женщин после 55 лет может иметь меньшую значимость. На рис. 3.1 представлена информация исследовательской группы, возглавляемой Дюпонтом (Dupont) и Пейджем (Page) из Нэшвилла, Теннеси.
Авторы представили график, ограниченный наблюдениями за женщинами до 55 лет, поскольку в данной специфической группе нет женщин старше этого возраста. Информация относилась к большинству женщин в данной группе, возраст которых на момент проведения биопсии составлял 40-55 лет.
Известно, что в испытании NSABP P-1 (National Surgical Adjuvant Breast Project), оценивавшем снижение риска рака молочной железы на фоне приема тамоксифена, женщины, которые сообщили о наличии у них атипичной дольковой гиперплазии или долькового рака in situ, имели большее, по сравнению с другими женщинами в исследовании, снижение риска развития рака.
Дольковый рак in situ (ДР in situ) является крайне редким диагнозом очень значительных изменений, а также имеются данные, что риск злокачественных новообразований, сопровождающий ДР in situ, немного выше, чем продемонстрированный для АДГ на рис. 3.1. и ДР in situ, и атипичной дольковой гиперплазииявляются существенными факторами риска для развития позднее рака молочной железы, который развивается, несомненно, с обеих сторон, но может быть предпочтительнее в той железе, в которой первая биопсия выявила атипичную гиперплазию.
Рис. 3.1. Кумулятивный риск инфильтрирующего рака молочной железы после доброкачественного результата биопсии.
Кумулятивная частота развития инфильтрирующего рака молочной железы при длительном наблюдении получена по результатам Nashville cohort for 2000 (предварительные данные длительного наблюдения любезно предоставлены WD Dupont and DL Page).
При анализе максимальной вероятности оценивается данное отношение рисков по сравнению с женщинами, не страдающими пролиферативным поражением, равное 4,4 для АДГ (95% доверительный интервал 3,1-6,3), 2,9 для атипичной протоковой гиперплазии (95% ДИ 1,9-4,5) и 1,4 для пролиферативного состояния без атипии (ПСБА) (95% ДИ 1,2-1,7). Значение p всех показателей составляет менее 0/0,001 для атипичной гиперплазии и примерно 0,0003 для более крупной группы женщин с пролиферативным состоянием без атипии.
Примечание: имеющееся ограничение для женщин моложе 55 лет к моменту выполнения биопсии сделано для того, чтобы четко обозначить, что большая часть женщин в данной группе была младше 55 лет к моменту выполнения биопсии и что данные показатели, как минимум в отношении атипичной дольковой гиперплазии, имеют большее значение в возрасте до 55 лет.
Имеются достоверные данные, что риск АДГ снижается у женщин старше 55 лет. АДГ — атипичная дольковая гиперплазия; АПГ — атипичная протоковая гиперплазия; ПСБА — пролиферативное состояние без атипии (данные из Page et al., 1985)
Результаты обобщенного анализа множества эпидемиологических исследований указывают на то, что применение в настоящий момент и ранее комбинированных оральных контрацептивов минимальным образом увеличивает риск рака молочной железы по сравнению с отсутствием их приема.
Ни один из данных относительных рисков не превышал 1,24; существует также общепринятое мнение, что этот избыточный риск снижается после отмены приема и не проявляется свыше 10 лет после отмены препаратов.
Поэтому риск лечения оральными контрацептивами минимален. Не существует надежно выявленной подгруппы пациенток или различий в отношении связи с возрастом, и по этой причине применение оральных контрацептивов остается наименьшим фактором риска в результатах множества исследований.
Немногие вопросы медицины привлекают такое пристальное внимание, как гормональная терапия в постменопаузе и ее связь с развитием рака молочной железы. Крупные исследования, проведенные за последние несколько лет, включая Women’s Health Initiative (WHI, Инициатива по вопросам женского здоровья), продемонстрировали, что повышенным риском развития рака молочной железы особенно сопровождается комбинированная эстроген-прогестиновая гормонозаместительная терапия, хотя изменение риска невелико.
Непротивопоставленная гормонозаместительная терапия только эстрогенами для профилактики остеопороза и предотвращения развития симптомов менопаузы приобрела широкую популярность в США в 1970-х годах. Опасениям относительно развития рака эндометрия противопоставлялись наблюдения касательно того, что риск смерти, в отличие от проявлений поздних стадий рака эндометрия, был хорошо сбалансирован.
Обобщенный анализ множества эпидемиологических исследований во второй половине 1990-х годов показал, что заместительная терапия эстрогенами увеличивает риск рака молочной железы при увеличении продолжительности применения, что применение в течение 5 лет увеличивает риск не более чем на 50%, а применение в течение 10 лет может удваивать риск.
Последовательно отмечалось, что, по сравнению с опухолями, диагностированными у не принимавших контрацептивов женщин, рак, диагностированный у женщин, которые на момент диагностики или незадолго до нее принимали препараты, имеет склонность к меньшему клиническому прогрессированию и что рецептор-положительные (эстроген) опухоли имеют более благоприятный прогноз.
Несколько более высокий риск наблюдался при добавлении прогестинов, хотя неизвестно, удваивается ли этот риск, учитывая изменение риска в группе сравнения, с приемом только эстрогенов.
В исследовании Women’s Health Initiative с привлечением здоровых женщин опубликованы данные по женщинам в возрасте старше 55 лет, тогда как данные относительно пациенток до 55 лет пока еще недоступны. Наблюдение в группе эстрогенов-прогестинов в данном исследовании было внезапно прервано в июле 2002 г. при обнаружении того обстоятельства, что риск рака молочной железы в данной группе пациенток увеличился на 25%.
Отсутствует понимание причин вероятности повышения риска опухолей на более поздних стадиях у этих женщин. Фактически сравнение пациенток, принимавших и не принимавших комбинированной терапии, не показало значимых различий в отношении размера раковых опухолей или метастазирования в лимфатические узлы.
Когда были опубликованы результаты по группе применения только эстрогенов, многие были удивлены тем, что риск у принимавших препараты пациенток был фактически ниже, чем у не принимавших. В настоящее время считается, что комбинированная гормонозаместительная терапия увеличивает риск рака молочной железы, а комбинированные препараты к применению не рекомендуются.
Однако изолированный прием эстрогенов имеет небольшой риск, кроме случаев длительного приема свыше 5 лет. К назначению гормонозаместительной терапии стали подходить крайне осторожно, опираясь на преимущества, достигаемые в каждом конкретном случае, и риски, связанные с приемом гормональных препаратов. Метод требует дальнейшей оценки.
К.И. Бленда, М.У. Бухлера, А. Ксендес, М.Г. Сарра, О.Д. Гардена, Д. Уонга
источник