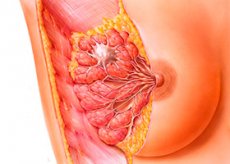
Рак молочной железы, рак груди – особенно распространенная форма рака у женщин. Существует несколько подвидов опухолей груди, одним из которых является диффузный рак молочной железы.
Данный вид рака имеет следующие формы:
- Отечная или отечно инфильтративная – опухоль такой формы встречается у пациентов преимущественно в молодом возрасте, не имеет четких очертаний с диагностированием плотного инфильтрата, кожа больного при этом на ощупь похожа на корку цитрусовых. Протекает быстро, имеет место образование метастаз в надключичной и подмышечной областях.
- Маститоподобная форма – редкая форма, выраженная инфильтратом с отеком мягких тканей, гиперемией кожи и повышением поверхностной температуры. Метастазы быстро проникают в региональные лимфоузлы и во внутренние органы человека.
- Панцирная форма характеризуется уменьшением молочной железы в объеме, форма груди бугристая, сосок втянут, деформирован ареал соска. Распространяется внутрь грудной клетки и на вторую молочную железу.
- Рожистая форма получила свое название от одноименного заболевания кожи. Опухоль распространяется по лимфатическим полостям под кожей, кожа покрывается красными пятнами, повышается температура тела.
Диффузная форма рака молочной железы диагностируется комплексом проводимых медицинских мероприятий. В основном используется три метода диагностирования заболевания: пальпация (внешний тактильный осмотр груди), маммография и цитологическое исследование.
Особое значение современная медицина уделяет ранней диагностики рака груди с помощью маммографии – рентгенологического исследования. Снимки, полученные современными аппаратами, имеют высокое графическое разрешение, что способствует обнаружению микро опухолей в диаметре менее 5 мм. Особенно ранее исследование помогает в лечении такого незаметного подвида, как дольковый инвазивный рак молочной железы. Своевременная ранняя диагностика оставляет практически стопроцентные шанцы на полное излечение.
Наиболее подробным диагностическим исследованием считается забор биоматериала непосредственно из тканей молочной железы. С помощью биопсии врачи получают информацию о структуре опухоли, природе ее возникновения.
Существует также анализ крови пациента с определением онкомаркеров – анализ состава крови на белки, вырабатываемые исключительно раковыми новообразованиями.Для лечения диффузной формы рака молочной железы применяется несколько хирургических методов, сопровождаемых медикаментозными лечением. Наиболее эффективным способом лечения является удаление всей молочной железы и лимфоузлами. В некоторых случаях возможно ограничиться удалением части молочной железы с последующим применением лучевой терапии в область удаленной опухоли для предотвращения дальнейших метастаз.
После проведенной операции в зависимости от наличия и отсутствия метастазов применяют различные пути лечения. При отсутствии метастаз пациент в течение 5 лет принимает гормональный препарат тамоксифен. При диагностированных и подтвержденных метастазах в лимфатических путях назначаются курсы химиотерапии и лучевой терапии.
Мировая медицина придает особое значение раннему выявлению злокачественных образований молочных желез. Следует регулярно проходить осмотры у врача-маммолога, сдавать кровь на общий и биохимические анализы, проводить самодиагностику методом пальпации. Самым эффектным методом профилактики рака в данном случае является природный, естественный способ – беременность и роды. Следует избегать абортов, используя контрацептические средства. Особенно нужно быть внимательными женщинам, имеющих семейный анамнез (наследственность) рака.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Эффективность лечения, продолжительность жизни и её полноценность во многом зависят от гистологической структуры опухолевого образования – то есть, от формы рака молочной железы. Характеристика ракового очага является вторым фактором успешного прогноза заболевания после степени запущенности процесса и его первичности.
Клинические симптомы рака могут отличаться или быть одинаковыми, однако от формы рака напрямую зависит дальнейшее развитие болезни и её исход.

Отечная форма рака грудной железы – это одна из разновидностей диффузной опухоли, которая отмечается в 2-5% случаев всех раковых опухолей молочных желез. Отечная форма отличается неблагоприятным прогнозом: выжить на протяжении пяти лет удается лишь 15-50% больных.
Выделяют первичный и вторичный вариант отечной формы. Для заболевания характерно стремительное клиническое развитие, когда уже на начальных этапах наблюдается значительное увеличение размеров и отечность пораженной железы, покраснение кожных покровов и типичная «лимонная корка». Местно повышается температура, грудь уплотняется. В первичном варианте патологии отсутствует четкий пальпируемый раковый узел, который ярко выражен при вторичном течении.
После того как в железе начинается отечная стадия, рак принимает агрессивный характер и стремительно развивается, отдавая массовые метастазы.
Отечная форма может проявляться при разных гистологических видах опухолей:
- при инфильтрующем протоковом раке;
- при дольковом раке;
- при медуллярном раке;
- при слизистом раке и пр.
Часто в такой опухоли наблюдаются преимущественно пролиферирующие лимфатические эндотелиальные клетки.

Инфильтративная форма рака молочной железы имеет и другое название – инвазивная. Данная форма имеет несколько типов:
- инфильтративная форма протокового рака (очаг распространяется с молочных протоков в жировую ткань);
- инфильтративная форма долькового рака (опухоль берет свое начало с дольковых железистых участков);
- прединфильтративная форма протокового рака (процесс способен трансформироваться в инвазивную форму при неадекватном лечении).
В чем заключаются особенности инфильтративной формы?
Инфильтрация распространяется на значительную часть грудной железы, при этом четкие границы процесса проследить нельзя. Зачастую о патологии говорит увеличение одной из желез, мраморный окрас кожи на ней, присутствие характерной «лимонной корочки».
Как и в предыдущем варианте, существует разделение на первичную и вторичную подкатегорию: без опухолевого узла, и с пальпируемым четким уплотнением.
Основными признаками инфильтративной формы являются:
- неправильная форма железы, её увеличение в размерах;
- втяжение соска или ближайшей к нему кожи;
- появление спаянного с тканями неподвижного узла (ограниченного уплотнения) до 10 см в диаметре.
Первичная инфильтративная форма чаще встречается у пациенток после 40-летнего возраста, а вторичная может быть обнаружена вне зависимости от возрастной категории.
Отечно-инфильтративная форма представляет собой сочетание двух предыдущих форм. Истинная, или первичная злокачественная патология заключается в диффузном распространении ракового процесса в тканях железы, а вторичная – в появлении четко-пальпируемого узлового образования, сопровождающегося отечностью кожных покровов.
Отечно-инфильтративная форма рака молочной железы может отличаться от локальной опухоли не только масштабом поражения, но и крайне негативным прогнозом. Особенно это касается первичного типа опухоли, так как такой рак обычно выявляется на поздних стадиях, когда процесс уже выходит за пределы молочной железы.
В большинстве случаев отечно-инфильтративная форма рака диагностируется у пациенток в молодом возрасте, иногда даже во время беременности или грудного кормления. При осмотре прощупывается уплотнение, не имеющее четких границ, и распространяющееся на значительный участок железы. Отечность тканей при этом выражена, что объясняется ущемлением лимфатических сосудов небольшими метастазами или непосредственно самой опухолью.
Узловая форма раковой опухоли встречается чаще других форм. Для неё характерно формирование в железе уплотнения в виде узла разных размеров. Чаще всего поражаются верхне-наружные квадранты груди.
Типичные признаки данной формы обычно следующие:
- появление прощупываемого плотного узелка в тканях органа, без явных границ, с ограничением подвижности;
- выявление необъяснимой морщинистости кожи, либо слишком гладкая кожа (по типу площадки), либо втянутость кожных покровов над пораженным участком;
- прощупывание уплотненных лимфатических узлов в подмышечной зоне со стороны пораженной груди.
Реже первым признаком злокачественного процесса могут стать выделения из млечных протоков.
С нарастанием злокачественного процесса клиническая картина расширяется:
- появляется «лимонная корка» признак диффузной отечности;
- изменяется околососковая область, сосок становится плоским;
- железа визуально деформируется;
- увеличиваются и уплотняются лимфоузлы в области подмышек;
- распространяются метастазы, появляется соответствующая пораженным органам симптоматика.
Рожистоподобный рак – это наиболее агрессивная форма рака молочной железы, которая отличается стремительным распространением, молниеносным течением и непредсказуемостью. Такая опухоль имеет особую склонность к рецидивам, быстро и массово распространяет метастазы, вне зависимости от используемых методов лечения.
Рожистоподобная форма раковой опухоли проявляется следующими клиническими признаками:
- резко возникающее покраснение кожных покровов на молочной железе;
- возможное распространение покраснения за пределами пораженной железы;
- покраснение напоминает рожистое воспаление (отсюда и термин рожистоподобной формы) – пятно с «рваными» зубчатовидными границами;
- иногда резко повышается температура тела.
Зачастую такой рак действительно ошибочно принимают за рожистый воспалительный процесс и назначают неправильное лечение с применением физиотерапии и противовоспалительных препаратов. В таких случаях теряется драгоценное время, и состояние пациента стабильно ухудшается. Поэтому очень важно правильно проводить дифференциальную диагностику заболевания.
Второе название рожистоподобного рака – воспалительная форма рака молочной железы. Это достаточно редкий вид раковой опухоли, доля которого составляет не более 3% от всех злокачественных заболеваний молочных желез. Обычно его обнаруживают только после проведения маммографии или ультразвукового исследования.
Что представляет собой маститоподобная форма рака молочной железы? И здесь название говорит само за себя: такая раковая опухоль обладает всеми признаками мастита, и часто ошибочно принимается за воспалительный процесс.
Клиническая картина маститоподобного рака следующая:
- пораженная молочная железа заметно увеличивается;
- при прощупывании ощущается плотность (натянутость) тканей;
- кожные покровы на месте поражения становятся выраженно красными;
- местная температура повышается;
- присоединяется инфекция, что ещё больше напоминает признаки мастита.
Общая температура тела также повышается: налицо все признаки воспалительного процесса и интоксикации организма.
Далее отечность железы распространяется на верхнюю конечность и околоключичную зону. При отсутствии адекватной терапии могут появляться изъязвления на коже.
Если через 2 недели после лечения обычного мастита не наблюдается положительной динамики, то можно заподозрить маститоподобный рак: для дифференциации рекомендуется провести дополнительные методы диагностики, такие как рентген, УЗИ, гистологическое исследование.
Диффузная форма рака может включать в себя как отечную форму, так и воспалительную рожистоподобную и маститоподобную формы. Сущность заболевания определена в его названии – от латинского «diffusum, diffundo» (распределенный, расплывчатый, не имеющий четких границ). Такая опухоль прорастает в виде разлитого инфильтрата, который поражает железистый орган по всем направлениям – то есть, не имеет четкой направленности процесса.
Уплотненный или эластично-плотный инфильтрат зачастую охватывает несколько секторов, либо значительную часть грудной железы. Вследствие возникновения механического препятствия в виде опухоли нарушается естественный отток лимфы, что приводит к увеличению и значительной деформации органа. В близлежащих зонах скопления лимфоузлов наблюдается распространение метастазов.
Диффузная форма протекает остро, с быстрым метастазированием.
Как вы уже убедились, различные формы рака молочной железы могут иметь разные клинические проявления. При этом течение заболевания во многом зависит от гормонального фона в организме. Например, в молодом возрасте, и особенно во время беременности и грудного кормления рак развивается быстро, со скорым метастазированием. А в пожилом возрасте опухоль способна существовать на протяжении нескольких лет, не распространяясь в другие органы.

источник
В Европейской клинике ведёт консультативный приём и выполняет операции известный российский хирург-маммолог, доктор медицинских наук Сергей Михайлович Портной (автор более 300 печатных работ, член правления Российского общества онкомаммологов, автор трех патентов на изобретения).
Сергей Михайлович выполняет весь объем оперативных вмешательств на молочной железе, включая органосохраняющие и реконструктивные пластические операции.
Карцинома молочной железы — одно из названий рака, в это понятие включено большое число разных морфологических — клеточных вариантов злокачественного процесса, к которым применимы общие лечебные подходы. Ежегодно заболевание диагностируется у 65–65 тысяч россиянок, и вопреки сложившемуся мнению, это болезнь зрелых женщин — средний возраст больных чуть старше 61 года.
Скорость роста опухолевой ткани очень индивидуальна, но в среднем до объёма в кубический сантиметр опухоль может расти почти десятилетие. На протяжении своей жизни раковая опухоль постоянно изменяется, стремясь максимально защититься от лечебных «посягательств».
В процессе самосовершенствования злокачественные клетки синтезируют молекулы, облегчающие распространение метастазов, и приобретают новые способности по внедрению в окружающие ткани. Этот процесс называется «инвазия». Инвазия начинается с момента прорыва базальной мембраны, разделяющей эпителий от подлежащих тканей.
По степени внедрения в окружающие ткани карцинома молочной железы может быть:
- Неинвазивной — это рак in situ, то есть на одном месте, когда клетки располагаются в поверхностном слое слизистой оболочки, но не внедряются вглубь.
- Микроинвазивной — внедрившиеся в глубину не более 1 мм, и это максимально, но уже случилось главное — пробита базальная мембрана, когда клеточная колония превысит 1 мм — это 1 стадия рака.
- Инвазивной — раковые комплексы разрушили базальную мембрану слизистой и расползаются в окружающие ткани.
Инвазивная карцинома способна разрушать и метастазировать, карцинома in situ тоже растёт, но инвазия в другие ткани на этом этапе жизни невозможна. Неизвестно, способен ли рак «на месте» стать «настоящим» инвазивным, но такая возможность не исключается, как и одновременное или последовательное развитие в молочной железе неинвазивной и инвазивной опухоли.
- Рак in situ может появиться в протоке или дольке железы, отсюда его разделение на внутрипротоковый и дольковый варианты, каждый имеет отличительные особенности и лечатся они неодинаково.
- Рак in situ не обязательно микроскопический, иногда встречаются узлы по несколько сантиметров в диаметре, а некоторые опухоли имеют обещающую много неприятностей агрессивность. Недавно открылась и способность неинвазивной карциномы к формированию метастазов, правда, чрезвычайно редко — в 1–3% случаев.
Внутрипротоковый или дуктальный рак in situ в специальной литературе обозначается аббревиатурой DCIS. В каждом третьем случае он развивается сразу в нескольких очагах — мультицентрично. Такая форма не опасна для жизни, хоть выделяют высоко агрессивный вид — низкодифференцированная in situ через несколько лет существования без лечения вполне может обрести способности к инвазии в окружающие ткани.
Как правило, DCIS проявляется симптомами — кровянистыми выделениями из соска, есть специальный термин — «кровоточащая молочная железа», отражающий её основной, но не обязательный клинический признак. Могут беспокоить боли и припухлость. При размере больше сантиметра DCIS можно прощупать. При маммографии патологию визуализируют по глыбкам кальция и уплотнению тканей.
Лечение серьёзное, как при «настоящем» инвазивном раке, то есть обязательна операция. Возможна и небольшая резекция, и удаление сектора — лампэктомия, и полное удаление — мастэктомия. Во время хирургического вмешательства лимфатические узлы должны обследоваться на наличие раковых эмболов. Главная неприятность — 30% вероятность рецидива, поэтому небольшая операция дополняется лучевой терапией, после мастэктомии облучение не требуется.
При наличии позитивных рецепторов половых гормонов возможна профилактическая гормональная терапия, поскольку вероятность развития в будущем «обычного» рака у таких женщин выше. Гормональная терапия, как предполагают, снижает эту возможность.
Прогноз очень благоприятный, этот вид ракового поражения не угрожает женщине смертью.
Дольковая или лобулярная карцинома in situ (LCIS) возникает уже не в протоке, а в железистой дольке, из которых состоит молочная железа. У половины женщин атипические новообразования одновременно возникают в нескольких дольках, в каждом третьем случае — в обеих железах. Это заболевание молодых женщин, большинство пациенток 45-летние.
LCIS чаще никак не проявляется, не прощупывается и плохо видна на маммограмме, потому что в её сосудах не откладывается кальций, что характерно для злокачественных процессов. До внедрения в практику МРТ молочных желез, дольковый in situ находили почти случайно, когда делали биопсию железы по поводу фиброзно-кистозной мастопатии или других заболеваний груди.
Лечение LCIS — операция секторальная резекция, но чаще прибегают к удалению всей груди, при очагах in situ с обеих сторон выполняют двухстороннюю подкожную мастэктомию. Вероятность последующего развития инвазивного рака у женщины на порядок выше, примечательно, что у 73% возникают не дольковые, а протоковые раки и не обязательно в той же груди.
Раковые комплексы находят в лимфоузлах у 1–2% женщин, поэтому во время операции анализируется состояние «сигнального» лимфоузла, если он поражён — удаляют весь коллектор. При чувствительности к гормонам не исключена гормональная терапия, преимущественно для возможности развития инвазивного рака.
Подавляющее большинство злокачественных процессов в молочной железе относится к инвазивному раку, то есть обладающему способностями к распространению вглубь тканей и в крови и лимфе по всему организму, обычно их называют инфильтрирующим раком. Выделяются почти два десятка клеточных вариантов: железистый, медуллярный, тубулярный, аденокистозный и прочие. Нередко невозможно разобрать клеточную структуру, что обозначают как неклассифицированная карцинома, она же неспецифическая, скирозный рак и ещё несколько названий.
Морфологическая классификация громоздка, из практических соображений все гистологические типы разделяют по чувствительности к лечению, а конкретно — реагирующие на гормональные препараты или не чувствительные к ним. Так медуллярный тип устойчив к гормональным препаратам, а криброзный наоборот.
В клинике часто используется классификация с выделением узловой формы и воспалительной или маститоподобной, она же инфильтративно-отёчная, при которой изначально сомнительна возможность радикальной операции, поэтому на первом этапе проводится химиотерапия.
Злокачественный процесс возникает либо в дольке, либо в протоке, в части случаев при микроскопии это удаётся установить, тогда в гистологическом анализе указывается внутрипротоковая/дуктальная или лобулярная/дольковая инфильтрирующая карцинома.
Большее значение для прогноза и выбора лечения имеет степень дифференциации раковых клеток, то есть их агрессивность.
Известно, чем больше раковые клетки отличаются по своему строению от нормальной клетки молочной железы, тем агрессивнее их поведение.
Очень похожие на нормальную ткань злокачественные новообразования называют высокодифференцированными и обозначают их литерой «G1», соответственно низкодифференцированный тип — «G3», а промежуточный — умеренно дифференцированный «G2». Совсем утратившую структурную и функциональную связь с нормальной тканью обозначают как недифференцированная опухоль и литерой «G4», а невозможность определения — «Gх».
Каждый клиницист знает, что протоковая инвазивная карцинома G3 или инфильтрирующая дольковая карцинома G4 обещают быструю прогрессию процесса при высокой чувствительности к лекарствам и скором формировании устойчивости к ним, поэтому целесообразна активная химиотерапия. Пациентки с G1 или G2 имеют лучший прогноз после операции и вероятна хорошая реакция на гормональное воздействие.
Совершенствование лечебных подходов и новые лекарственные препараты изменяют запросы к морфологическому исследованию, так в последнее десятилетие выбор лечебной тактики ориентирован на биологический подтип рака, учитывающий дифференцировку, ген изначальной устойчивости к лекарствам HER2, гормональные рецепторы и другие клеточные прогностические маркёры, выделяя: А и В люминальные, нелюминальный и базальноподобный типы. Для оптимального подбора химиотерапии опухоль подвергают анализу на 21 ген.
Не исключено, что через некоторое время будут найдены дополнительные и более важные маркеры ответа на лечение, сегодня главное, чтобы специалисты онкологической клиники были в курсе инноваций и имели весь спектр лекарственных средств для проведения оптимальной и индивидуальной терапии рака молочной железы.
источник
Диффузные формы рака молочной железы встречаются сравнительно редко (2—4% всех больных раком молочной железы) и подразделяются на отёчно-инфильтративную, панцирную и инфламаторную (мастито- и рожеподобную).
1. Отёчно-инфильтративная форма рака чаще развивается у молодых женщин в период беременности и лактации. Течение острое. Боль чаще отсутствует. Характерен отёк ткани молочной железы и кожи в результате распространения раковых клеток по внутри-кожным лимфатическим сосудам и внутридольковым лимфатическим щелям. В регионарных лимфатических узлах рано появляются метастазы.
2. Панцирный рак: плотная инфильтрация распространяется на железистую ткань, кожу и подкожную жировую клетчатку железы. Молочная железа уменьшена в размерах, ограниченно подвижна, кожа над ней уплотнена, поверхность неровная, напоминающая панцирь.
3. Маститоподобный рак встречается у молодых женщин — беременных и кормящих. Заболевание проявляется подъёмом температуры тела, увеличением молочной железы, отёком, гиперемией кожи. Болезнь быстро прогрессирует. Рано появляются метастазы.
4. Рожеподобный (эризипелоидный) рак протекает с уплотнением молочной железы, её инфильтрацией, гиперемией кожи в виде пятна с неровными, языкообразными краями, местным повышением температуры. Опухолевый узел не выявляется при пальпации. Раковые клетки распространяются преимущественно по внутрикож-ным лимфатическим сосудам (раковый лимфангиит).
Рак соска молочной железы
Рак соска молочной железы (рак Педжета) — поверхностный рак соска и ареолы молочной железы, проявляющийся гиперкератозом вследствие интрадермального роста опухоли, а также мокнутием и эк-земоподобными изменениями кожи с участками изъязвления. Рак Педжета составляет 3—5% заболеваний раком молочной железы. Опухоль развивается из эпителия млечных протоков, по которым и распространяется в сторону соска, поражая его кожу и ареолу. В дальнейшем в процесс инфильтрации вовлекаются глубоко расположенные млечные протоки молочной железы, в ней появляется раковый узел.
В редких случаях первым симптомом рака молочной железы могут быть метастазы в регионарных лимфатических узлах. Такая метастатическая, или скрытая (оккультная), форма рака наблюдается у 2% больных раком молочной железы.
На сегодняшний день признанным эффективным комплексом диагностики рака молочной железы являются клиническое обследование, маммография, УЗИ, верификация рака с помощью цитологического метода.
Клиническое обследование слагается из осмотра и пальпации молочных желёз и зон регионарного лимфооттока. Чувствительность пальпации в выявлении рака молочной железы составляет 65—95%. Обычно женщина сама обнаруживает опухоль в молочной железе.
При осмотре следует обращать внимание на симметричность, размеры и форму молочных желёз, уровень стояния сосков, деформации молочной железы, состояние кожи, соска и ареолы. Втяжения соска, его деформация, мацерация или эрозия соска и ареолы (при раке Педжета), кровянистые выделения из соска, нарушения конфигурации молочной железы, втяжения кожи на различных её участках (симптом «умбиликации»), частичный или тотальный отёк кожи (симптом «лимонной» корки»), её гиперемия, уплотнение (инфильтрация) ткани указывают врачу на возможность злокачественной опухоли.
Осмотр следует проводить при опущенных руках, затем при отведённых руках и руках, закинутых за голову. Вслед за осмотром производят пальпацию, причём следует одинаково тщательно прощупывать обе молочные железы. Вначале ощупывают молочные железы в положении стоя (рис. 44-3). Изучают состояние сосков и ареол, утолщение или уплотнение, наличие или отсутствие выделений из сосков,
Рис. 44-3. Пальпация молочной же-
глезы между двумя ладонями в вер-
тикальном положении больной.
их характер. Особенное внимание следует обратить на кровянистые выделения, которые являются патогномоничным симптомом внут-рипротоковой папилломы и рака молочной железы. Осторожно собирая кожу молочной железы в складки, выявляют наличие или отсутствие кожных симптомов — патологической морщинистости, «площадки» или «умбиликации». После поверхностной пальпации более глубоко изучают состояние молочных желёз. При этом ткань молочных желёз последовательно захватывают между пальцами во всех отделах, а также производят исследование кончиками пальцев. Это даёт возможность выявить ограниченный участок уплотнения или опухольв молочной железе. При обнаружении уплотнения или опухоли этот участок молочной железы придавливают ладонью к грудной стенке (удобнее при этом стоять позади больной). Если уплотнение не исчезает, это свидетельствует о наличии рака или фиброаденомы (симптом Кенига). В положении больной стоя определяют форму, размеры, консистенцию, характер поверхности, отношение опухоли к окружающим тканям, её подвижность, болезненность.
После исследования в вертикальном положении больную следует уложить на кушетку и повторить осмотр в положении на спине и на боку в той же последовательности. Пальпация молочной железы одной ладонью в положении лёжа позволяет определить подвижность опухоли (рис. 44-4). Её консистенция может быть оценена путём пальпации, проводимой двумя пальцами (рис. 44-5). Уменьшение или
исчезновение уплотнения в молочной железе (симптом Кенига) свидетельствует о его доброкачественной природе. Смещение опухоли вслед за соском при потягивании за последний говорит о злокачественной природе опухоли (симптом Прибрама).
После тщательного исследования молочных желёз производят осмотр и пальпациию регионарных зон (подмышечных, подлопаточных, надключичных и подключичных) с обеих сторон с целью выявления возможно существующих метастазов в лимфатические узлы (рис. 44-6).
Рентгеновская маммография является высокоэффективным методом диагностики. Исследование проводят в двух проекциях: прямой и боковой. При маммографии различают первичные и вторичные признаки злокачественности. Первичными и основными рентгенологическими признаками РМЖ служат наличие опухолевой тени и микрокальцинатов (рис. 44-7). Наиболее чётко тень опухоли диффе-
Рис. 44-6. Методика исследования Рис. 44-7. Маммограмма. Видна тень подмышечных лимфатических узлов. опухоли диаметром 2,5 см.
ренцируется у женщин старшей возрастной группы на фоне инволю-тивно изменённой ткани молочной железы. Тень опухоли, как правило, неправильной, звёздчатой или амебовидной формы, с неровными нечёткими контурами, характерной радиарной тяжистостью. Очень часто опухолевый узел сопровождается «дорожкой» к соску и втяже-нием последнего, утолщением кожи железы, иногда с её втяжением. Одним из наиболее достоверных и ранних признаков рака является наличие микрокальцинатов, являющихся отображением отложения солей в стенке протока. Иногда они служат единственным рентгенологическим проявлением раннего рака молочной железы. Обычно микрокальцинаты размерами менее 1 мм напоминают песчинки.
Чем их больше и чем они мельче, тем выше вероятность рака. Мик-рокальцинаты могут встречаться и при мастопатии, и даже в норме, однако их характер значительно отличается от вышеописанного: их немного, они значительно крупнее (свыше 3—5 мм), более бесформенные и глыбчатые.
Точность маммографии колеблется от 79 до 94%, чувствительность — 75-91%, специфичность составляет около 40%. Ограничения для проведения: фоновые изменения — отёк, фиброз, плотная железистая ткань, небольшие размеры очага (менее 1 см). Как показывает практика, маммография далеко не безразлична для тканей молочной железы, особенно в молодом возрасте. Её невозможно использовать при беременности. Нельзя не учитывать и такое явление, как радиофобия.
Метод УЗИ совершенно безвреден для пациентов, атравматичен, позволяет проводить многократные динамические исследования. Эффективность его достигает 90-99%, снижаясь при инволютивных изменениях и больших размерах молочной железы, она также зависит от разрешающих способностей аппаратуры. Более информативно УЗИ при изучении патологии молочных желёз у женщин в молодом возрасте, при мастопатии, беременности, лактации.
Классическими ультразвуковыми критериями рака молочной железы можно считать отражения сниженной интенсивности, гетерогенность внутренней структуры, вариабельные нечёткие края, наличие дистальных акустических теней различной интенсивности от задней стенки. В настоящее время УЗИ стало обязательным методом диагностики рака молочной железы и введено в схему обследования сложных больных дополнительно к маммографии, либо применяется как самостоятельный метод после проведения клинического осмотра.
Показания к проведению УЗИ
1. Обследование молочных желёз у пациенток с увеличенным содержанием железистой фиброзной ткани (молодые женщины, беременные и кормящие, подростки).
2. Уточнение характера пальпируемых образований (кист и солидных опухолей).
3. Оценка неясных уплотнений в молочных железах.
4. Коррекция движения иглы при биопсии непальпируемых или нечётко локализуемых опухолей.
5. Цитологический метод Контроль за эффектом проводимого лечения.
6. Наблюдение за состоянием имплантированных протезов. При направлении на УЗИ необходимо указать предварительный
диагноз и цель исследования, желательно провести маркировку участка железы (на коже), подозрительного на наличие опухоли.
С помощью цитологического метода устанавливают правильный диагноз у 97% больных. У 70% больных удаётся определить гистологическую форму опухоли, а степень дифференцировки — почти у 90%. Морфологическая верификация рака необходима при любом подозрении на злокачественный процесс в молочной железе. Материал для цитологического исследования получают при пункции опухоли, выделениях из соска, соскобе с соска при раке Педжета.
Всем больным проводят также УЗИ печени, рентгенографию грудной клетки, консультацию гинеколога, радионуклидную визуализацию скелета (она позволяет на 2—12 мес раньше рентгенологического исследования обнаружить метастазы в кости, а также визуализировать их в большем, чем при рентгенографии, количестве).
Клиническое течение рака молочной железы трудно предсказуемо. При одной и той же клинической стадии и гистологической форме опухоли некоторые пациенты живут после хирургического лечения много лет без рецидива заболевания, другие, несмотря на проводимую комплексную терапию, быстро погибают. Вот почему имеется насущная необходимость изучения агрессивности опухоли, её биологической сущности, что позволит выявлять больных с высоким риском местного рецидива и метастазирования, которым необходимо проведение массивной адъювантной терапии.
Для решения задач ранней диагностики и выбора оптимальной тактики лечения больных РМЖ ведётся поиск генетических, биохимических и иммунологических маркёров опухолевых клеток, способных «выявлять» наличие и прогрессирование опухолевого процесса. Опухолевый маркёр — специфическое вещество, продуцируемое злокачественными клетками или клетками «хозяина» в ответ на присутствие злокачественной опухоли. В настоящее время достаточно широко используют серологические опухолевые маркёры, представляющие собой, как правило, сложные белки, вырабатываемые и сек-ретируемые в тканевые жидкости, в том числе в сыворотку крови, в больших концентрациях опухолевыми клетками по сравнению с нормальными. Наибольшей прогностической значимостью для больных РМЖ отличаются такие опухолевые маркёры, как СА 15-3, РЭА, ТРА, MCA, TPS, Tag 12.
Рак молочных желёз необходимо дифференцировать с различными формами мастопатии, фиброаденомами, липомами, липогранулёма-ми, галактоцеле, ангиоматозными опухолями, саркомами. Значительные трудности возникают при дифференцировке маститоподобных форм рака и острого мастита. Цитологическое исследование пункта-та из уплотнения и выделений из сосков при их наличии может иметь решающее значение в установлении правильного диагноза. Туберкулёз и актиномикоз молочных желёз встречается редко, при этом чаще всего имеется соответствующий диагноз. Заболевание диагностируют по нахождению палочек Коха и друз актиномикоза в пунктатах из образований. Поражения молочных желёз системными заболеваниями (ретикулёзом, лимфогранулематозом, острым лейкозом) никогда не бывают первичными.
План лечения составляют с учётом стадии опухолевого процесса, морфологической структуры опухоли, возраста больной, сопутствующих заболеваний, общего состояния пациентки.
Применяют следующие методы лечения: хирургический, комбинированный (сочетание операции с лучевой или лекарственной терапией) и комплексный (сочетание операции с лучевой, лекарственной и гормонотерапией).
Хирургический метод лечения
Хирургический метод лечения доминирует. В зависимости от объёма удаляемых тканей различают следующие варианты операций.
1. Радикальная мастэктомия по Холстеду — удаление поражённой молочной железы вместе с большой и малой грудными мышцами и их фасциями, подключичной, подмышечной и подлопаточной жировой клетчаткой с лимфатическими узлами (рис. 44-8). Показанием к выполнению мастэктомии по Холстеду в недавнее время был рак молочной железы всех стадий, но в последние годы к ней прибегают только при опухолевой инфильтрации большой грудной мышцы.
2. Расширенная подмышечно-грудинная радикальная мастэктомия предусматривает одноблочное удаление молочной железы с грудными мышцами или без них, подключично-подлопаточной и подмышечной жировой клетчаткой, а также с парастернальными лимфатическими узлами и внутренними грудными сосудами, для удаления которых резецируют два-три рёберных хряща по парастернальной линии. Показанием к расширенной мастэктомии является рак, расположенный во внутренних и центральном отделах молочной железы при I, IIA, ИВ стадиях. Выявление во время мастэктомии
множественных подмышечных метастазов делает иссечение парастер-нальных лимфатических узлов нецелесообразным, так как это не влияет на прогноз заболевания. В настоящее время разработана значительно менее травматичная методика видеоторакоскопическои парастернальной лимфаденэктомии.
3. Сверхрадикальная расширенная мастэктомия предусматривает удаление не только парастернального коллектора, но и лимфатических узлов и клетчатки надключичной области и переднего средостения. Данная операция не повышает выживаемость больных и оставлена всеми хирургами.
4. Модифицированная радикальная мастэктомия по Пэйти—Дай-сону (рис. 44-9) отличается от мастэктомии Холстеда сохранением большой грудной мышцы или обеих грудных мышц. Обоснованием для оставления грудных мышц явилась редкость наблюдений прорастания их опухолью. При оставлении мышц мастэктомия протекает менее травматично и с меньшей кровопотерей, послеоперационная рана лучше заживает. Сохранение мышц приводит к лучшему косметическому результату и не отражается на функции верхней конечности. Поэтому такие операции получили название функционально-
 |
Рис. 44-9. Мастэктомия по Пэйти— Дайсону. Молочную железу удаляют вместе с малой грудной мышцей и регионарными лимфатическими узлами.
щадящих. Показаниям для них являются не только начальные, но и местно-распространённые стадии заболевания при условии отсутствия инфильтрации опухолью грудных мышц.
5. Мастэктомия с подмышечной лимфаденэктомией может быть как радикальным, так и паллиативным оперативным вмешательством. Показанием к такой операции являются начальные (I—НА) стадии заболевания при локализации опухоли в наружных квадрантах молочной железы у пожилых ослабленных больных с тяжёлыми сопутствующими заболеваниями.
6. Простая мастэктомия — удаление молочной железы с фасцией большой грудной мышцы с онкологических позиций не может быть отнесена к радикальному онкологическому вмешательству. Показаниями к такой операции являются распадающаяся опухоль, преклонный возраст больной, тяжёлые сопутствующие заболевания.
7. Секторальная резекция молочной железы как самостоятельный метод лечения при раке молочной железы не имеет обоснования к выполнению. Она возможна при одиночных очагах неинвазивного (in situ) рака.
До последнего времени онкологи, занимающиеся проблемой лечения рака молочной железы, обращали внимание только на показатели 5- и 10-летней выживаемости. Мало кто обращал внимание на то, что для большинства больных излечение от рака достигается путём выполнения калечащих операций, какими являются мастэкто-мии Холстеда и (в меньшей степени) Пэйти—Дайсона. Подобные операции имеют существенный недостаток — потерю молочной железы, которая у многих, особенно молодых женщин, приводит к тяжёлой психологической травме, нередко пагубно влияя на всю её дальнейшую жизнь. Этот фактор явился одним из основных мотивов к разработке новых подходов к лечению рака молочной железы, связанных с уменьшением объёма оперативного вмешательства на молочной железе, разработке органосохраняющей операции — радикальной резекции молочной железы — в плане комбинированного или комплексного лечения. Операция заключается в удалении сектора ткани молочной железы с опухолью, отступя от её краёв не менее чем на 3 см, в едином блоке с жировой клетчаткой подмышечной, подлопаточной и подключичной областей с лимфатическими узлами. При этих операциях, исходя из эстетической целесообразности, необходимо сохранение не менее двух третей объёма железы. Для выполнения подобных операций важно соблюдать критерии отбора больных. Основными критериями являются: I и ПА стадии заболевания, размер опухоли не более 3 см в наибольшем измерении, медленный темп и моноцентричный характер роста опухоли, а также желание больной сохранить молочную железу. Соблюдение этих критериев ограничивает широкое применение таких операций.
Стремление одномоментно с выполнением радикального онкологического вмешательства при раке молочной железы добиться восстановления формы и объёма органа является перспективным направлением модификации онкологических операций. Поэтому достижения пластической хирургии в реконструкции молочный желёз стали необычайно актуальными. Реконструкция молочной железы может быть проведена как одномоментно с радикальной операцией на железе, так и в отсроченном варианте. Одномоментная реконструкция хотя и увеличивает тяжесть и длительность оперативного вмешательства, в то же время не подвергает больную «психологическому коллапсу», связанному с утратой молочной железы.
Современные методики реконструкции молочной железы после мастэктомии сталкиваются со сложной задачей формирования заново формы и объёма железы, создания сосково-ареолярного комплекса. Поэтому разработаны радикальные оперативные вмешательства на молочной железе, альтернативные мастэктомиям, которые выполняются с одномоментной реконструкцией железы.
1. Субтотальная радикальная резекция молочной железы, при которой удаляют от 75 до 90% ткани молочной железы с опухолью вместе с жировой клетчаткой и лимфатическими узлами подмышечной, подлопаточной, подключичной областей, с сохранением обеих грудных мышц, сосково-ареолярного комплекса, субмаммарной складки и части молочной железы.
2. Подкожная радикальная мастэктомия с удалением сосково-ареолярного комплекса или без него — производят удаление всей железистой ткани молочной железы в едином блоке с жировой клетчаткой и лимфатическими узлами подмышечной, подлопаточной, подключичной областей.
Возникающий дефект молочной железы восстанавливают кожно-мышечным или мышечным лоскутами широчайшей мышцы спины, кожно-жировыми лоскутами на прямой мышце живота, эндопроте-зами или сочетанием их с аутотрансплантатами (рис. 44-10). Возможность выполнения реконструктивных операций с хорошими результатами не только способствует популяризации их среди хирургов и пациенток, но и стимулирует совершенствование методик реконст-руктивно-пластической хирургии.
Лучевая терапия
Лучевая терапия является одной из основных составляющих комплексного лечения больных раком молочной железы. Она способна вызывать повреждения в химической структуре молекул (наиболее важной в этом отношении является структура ДНК). Разнообразны цели и задачи, формы и методики лучевого лечения, которые зависят от клинической формы опухоли, гистологических и биологических её особенностей, размеров первичного очага и распространённости по регионарным лимфатическим узлам, объёма оперативного вмешательства.
Существует три способа применения лучевой терапии: облучение в предоперационном периоде с последующим оперативным вмешательством; операция с последующей лучевой терапией; лучевая терапия как перед, так и после операции. Лучевая терапия показана при раке с метастазами в регионарных лимфатических узлах, при изолированных метастазах в кости и неоперабельных опухолях как подготовительный этап к возможной операции. Чаще всего используют гамма-терапию. Молочную железу облучают с двух встречных тангенциальных полей, зоны регионарного метастазирования — через фигурное поле (надклю-чично-подмышечное). Суммарная очаговая доза на основание молочной железы составляет 60 Гр, на зоны регионарного лимфооттока — 45—48 Гр. Послеоперационное облучение начинают после полного заживления раны. Время появления кожных лучевых реакций и их тяжесть зависят от индивидуальных особенностей организма. Появляющаяся эритема кожных покровов может перейти в сухой или влажный эпидермит. Обычно кожные реакции в зависимости от их тяжести проходят в течение 1—1,5 мес после облучения.
Химиотерапия в отличие от лучевой терапии обладает не только местным, но и общим противоопухолевым цитостатическим действием на раковые клетки, распространяющиеся гематогенно по всему организму больной. Каждый химиопрепарат действует только на те клетки, которые находятся в определённой фазе клеточного цикла. Поэтому монохимиотерапия менее эффективна, чем полихимиотерапия в виде сочетания нескольких препаратов с различной фазово-специфичностью и механизмом действия.
Химиотерапию рекомендуют в тех случаях, когда имеются метастазы в регионарных лимфатических узлах. Если химиотерапию проводят после операции, её называют адъювантной и её целью является длительное подавление микрометастазов рака. Если химиотерапию предпринимают до операции, её основной целью является уменьшение размеров опухоли, что создаёт более благоприятные условия для выполнения хирургического вмешательства. Наиболее эффективны при раке молочной железы циклофосфамид, метотрексат, фторурацил, доксорубицин, препараты таксанового ряда. Чаще всего применяют комбинированную химиотерапию: схемы CMF (циклофосфамид, метотрексат, фторурацил) и CAF (циклофосфамид, доксорубицин, фторурацил), АС (доксорубицин, циклофосфамид), РАС (циклофосфамид, доксорубицин, фторурацил), ТАС (доксорубицин, циклофосфамид, доцетаксел). Адъювантная химиотерапия является неотъемлемым звеном лечебных мероприятий для подавляющего большинства больных раком молочной железы, и от качества её проведения во многом зависят отдалённые результаты лечения больных.
Таксаны (паклитаксел, доцетаксел) эффективны и при проведении второй линии химиотерапии, а также у многократно леченных больных с резистентными к антрациклинам опухолями, т.е. в группе пациенток, практически не имевших ранее перспектив в лечении.
Основой комбинированной химиотерапии больных РМЖ сегодня являются антрациклины. В настоящее время лишь таксаны (паклитаксел и доцетаксел) могут претендовать на включение в первую линию химиотерапии. Исследования показали, что комбинация доксорубицина и паклитаксела или доксорубицина и доцетаксела имеет преимущество перед стандартными доксорубицин-содержащими комбинациями с точки зрения как частоты объективных эффектов, так и продолжительности жизни до прогрессирования и продолжительности жизни в целом. «Расплатой» за эти преимущества служит большая токсичность, в первую очередь гематологическая, указанных схем.
Гормонотерапия служит компонентом комплексного лечения больных с распространёнными формами заболевания и направлена на подавление продукции эстрогенов и фолликулостимулирующего гормона гипофиза, стимулирующего рост рака молочной железы. В случае гормонозависимой формы РМЖ гормонотерапия приводит к замедлению роста опухоли, а у некоторых больных — к уменьшению уже существующих опухолевых масс вплоть до их полного исчезновения.
Гормонотерапия эффективна в среднем у трети больных РМЖ. При наличии в опухоли обоих видов рецепторов (эстрогеновых и про-гестероновых) эффективность этого метода достигает 50—70%, если присутствуют рецепторы одного вида (эстрогеновых или прогесте-роновых), эффективность снижается до 33%, но даже в случае рецептор-отрицательных опухолей в небольшом проценте случаев (около 11%) гормонотерапия может быть успешной.
На сегодняшний день «золотым стандартом» при проведении гормонотерапии I линии по-прежнему остаётся тамоксифен, относящийся к антиэстрогенам. Механизм действия тамоксифена обусловлен блокадой эстрогенов на уровне рецепторов опухолевой клетки. Назначают его по 20 мг/сут в течение длительного времени.
Кроме того, в настоящее время широко используют нестероидные (аминоглутетимид) и стероидные ингибиторы ароматазы. В отличие от антиэстрогенов, назначение которых допустимо при сохранных функциях яичников, ингибиторы ароматазы нельзя назначать менструирующим женщинам, поскольку снижение продукции эстрогенов в жировой ткани и паренхиматозных органах неизбежно приведёт к повышению их синтеза в функционирующих яичниках, регуляция деятельности осуществляется по принципу обратной связи.
Перспективно использование двух представителей ингибиторов ароматазы третьего поколения — летрозола и анастрозола, которые сегодня уже вошли в повседневную клиническую практику. Результаты лечения аримидексом оказались лучше по сравнению с тамок-сифеном: частота объективного эффекта составила 59 и 46%, время до прогрессирования — 11 и 5,7 мес соответственно.
Новые ингибиторы ароматазы (летрозол и анастрозол) сегодня оттеснили позиции прогестинов во II (после антиэстрогенов) линии гормонотерапии, благодаря не только большей эффективности, но и меньшей токсичности.
Комбинированное и комплексное лечение
При неинвазивной карциноме in situ может быть применено одно хирургическое лечение — секторальная резекция молочной железы.
При начальных формах рака молочной железы в I (T1N0M0) и НА (T0N1M0, T1N1M0, T2N0M0) стадиях у больных с размерами опухоли до 3 см проводят комбинированное или комплексное лечение: выполняют радикальную резекцию молочной железы с послеоперационным облучением, а по показаниям проводят химиотерапевти-ческое лечение.
Больным ПВ (T2N1M0, T3N0M0) и ША (T0N2M0, T1N2M0, T3N1M0) стадий проводят комплексное лечение, включающее радикальную мастэктомию или реконструктивно-пластическую операцию, лучевое лечение, химиогормональное лечение.
Больным с отёчно-инфильтративной формой рака молочной железы ШВ (T4BN1—2М0) стадии проводят комплексное лечение: два курса полихимиотерапии, лучевую терапию, радикальную мастэктомию, адъювантную химиотерапию, а по показаниям и гормонотерапию.
Рак молочной железы у мужчин
Рак молочной железы у мужчин — возникает чаще в пожилом возрасте, обычно на фоне гинекомастии. В настоящее время можно говорить о следующих условиях в генезе РМЖ у мужчин: наличие андрогенной недостаточности, наблюдаемой в андропаузе, при крип-торхизме, вторичной тестикулярной атрофии, а также нарушениях обмена андрогенов и эстрогенов при циррозе печени и печёночной недостаточности. В патогенезе РМЖ у мужчин многие отмечают также роль наследственности, повторных травм, обменных нарушений.
Малые размеры молочной железы создают условия для быстрого распространения опухоли на окружающие ткани и метастазирования в регионарные лимфатические узлы.
Лечение — на ранних стадиях показана радикальная мастэктомия. При наличии метастазов в регионарных лимфатических узлах показано комбинированное или комплексное лечение.
Результаты лечения принято оценивать по 5-летней выживаемости больных. Выживаемость больных во многом зависит от стадии заболевания, при котором начато лечение. Современные методы лечения позволяют получить 5-летнюю выживаемость при I стадии рака — 96% больных, ПА — 90%, ИВ — 80%, ША — 87%, ШВ — 67% (данные МНИОИ им. П.А. Герцена, 2000 г.).
1. Блохин Н.Н., Петерсон Б.Е. Клиническая онкология: т. 1—2. — М.: Медицина, 1979.
2. Бураковский В.И., Бокерия Л.А. Сердечно-сосудистая хирургия. Руководство. — М.: Медицина, 1996.
3. Григорьев Е.Г., Коган А.С. Хирургия тяжелых гнойных процессов. -Новосибирск: Наука, 2000.
4. Давыдовский И.В. Общая патология человека. — М.: Медицина, 1969.
5. Колесников И.С, Лыткин М.И. Хирургия легких и плевры. — Л.: Медицина, 1988.
6. Лукомский Г.И., Шулутко М.Л., Виннер М.Г., Овчинников А.А. Бронхо-пульмонология. — М.: Медицина, 1982.
7. Мартынов А.И., Мухин Н.А., Моисеев B.C. Внутренние болезни: т. 1— 2. — М.: ГЭОТАР-МЕД, 2002.
8. Петровский Б.В. Избранные лекции по клинической хирургии. — М.: Медицина, 1968.
9. Покровский А.В. Клиническая ангиология. Руководство для врачей: т. 1-2. — М.: Медицина, 2004.
10. Савельев B.C. 50 лекций по хирургии. — М.: Триада-Х, 2004.
11. Савельев B.C. Флебология. — М.: Медицина, 2001.
12. ТрахтенбергА.Х., Чиссов В.И. Клиническая онкопульмонология. — М.: ГЭОТАР-МЕД, 2000.
13. Федоров В.Д., Емельянов СИ. Хирургические болезни (руководство для интернов). — М.: МИА, 2005.
14. Чадаев А.П., Зверев А.А. Острый гнойный лактационный мастит. — М.: Медицина, 2003.
15. Чиссов В.И., Дарьялова С.Л. Избранные лекции по клинической онкологии. — М.: Фонд паллиативной медицины, 2000.
16. Шевченко Ю.Л. Частная хирургия: т. 1-2. — СПб: Специальная литература, 1998.
17. Щетинин В.В., Майстренко Н.А., Егиев В.Н. Новообразования надпочечников. — М.: Медпрактика, 2002.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Да какие ж вы математики, если запаролиться нормально не можете. 8185 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
28. Рак молочной железы. Клинические формы (узловые, диффузные, инфильтрирующие, рак педжета, маститоподобный и рожеподобный).
Узловая форма.При этой форме рака пальпируется узел плотной консистенции, чаще безболезненный, с неровной поверхностью и нечеткими контурами. Отмечается положительный симптом Кенига (опухоль не исчезает при переводе пациентки из положения сидя в положение лежа).
Для выяснения связи опухоли с кожей последняя берется в небольшую складку над образованием. Если этот прием удается так же хорошо, как и на некотором отдалении от места расположения опухоли, можно говорить о том, что кожа с ней не связана. При начинающейся инфильтрации кожи опухолью сдавление небольшого участка ее приводит к образованию более глубокой складки, иногда с втянутостью кожных пор. Морщинистость кожи над опухолью может появляться уже на ранних стадиях рака. Этот симптом указывает на то, что опухоль растет наиболее интенсивно по направлению к коже, прорастая жировую клетчатку и расположенные в ней соединительнотканные связки. По мере увеличения размера опухолевого узла происходит втяжение кожи — симптом «умбиликации». Симптом «лимонной корки» является признаком распространения опухолевого процесса в глубоких кожных лимфатических щелях; при этом появляется отек, а на коже над опухолью резко выступают поры потовых желез.
Степень вовлечения подлежащих тканей в процесс определяют, захватывая опухоль пальцами и смещая ее в продольном и поперечном направлениях. После этого выявляют подвижность опухоли при отведенной до прямого угла руке,
т. е. при растянутой большой грудной мышце, а также при плотно приведенной руке, т. е. при сокращенной грудной мышце. Если при этом подвижность опухоли резко уменьшается, можно считать прорастание доказанным. Полная неподвижность опухоли свидетельствует о значительной степени прорастания опухоли в грудную стенку (симптом Пайра).
Для определения связи опухоли с соском его фиксируют пальцами одной руки, а пальцами другой руки (плашмя) опухоль прижимают к грудной стенке. При смещении соска опухоль остается неподвижной, следовательно, связи с соском нет; если опухоль смещается вместе со смещаемым соском, имеется прорастание, инфильтрация протоков (симптом Пибрама). Деформация соска, его втяжение выявляются при явном распространении опухоли по протокам. Вследствие эмболии раковыми клетками субареоляр-ного лимфатического сплетения появляется отек кожи ареолы и соска.
Хирургическое лечение рака молочной железы является ведущим методом. В зависимости от стадии развития опухоли производят последующие операции:
радикальная мастэктомия по Холстеду [HalstedW.S., 1894];
модифицированная радикальная мастэктомия по Пэйти;
3) простая мастэктомия без удаления подмышечных лимфатических узлов;
лампэктомия (тилэктомия, радикальная резекция по Блохину).
В 1894 г. Холстед предложил для лечения рака молочной железы радикальную мастэктомию, предусматривающую удаление молочной железы единым блоком вместе с большой и малой грудными мышцами, удалением подмышечных лимфатических узлов. Для предотвращения локальных рецидивов иссечение кожи, покрывающей железу, было столь обширным, что для закрытия дефекта приходилось прибегать к пластическим операциям. Для устранения этого недостатка разными авторами был предложен ряд модификаций разрезов, позволявших закрыть рану без пластики. Этот тип операции быстро завоевал популярность своим радикализмом и нашел широкое распространение в США, Европе, России и других странах. Вплоть до 70—80-х годов XX столетия радикальная мастэктомия по Холстеду считалась операцией выбора. К сожалению, косметический результат был шокирующим, так как удаление грудных мышц резко деформировало грудную клетку, снижало функциональные возможности верхней конечности на стороне операции, часто возникал отек верхней конечности на стороне, подвергшейся операции. В 70—80-х годах было показано, что такой радикализм операции не оправдан, широкое иссечение тканей часто не гарантировало благоприятного исхода. Пациентки, оперированные по столь радикальному, калечащему методу, умирали не от локальных рецидивов, а от системных метастазов, возникающих в раннем периоде развития рака. С того времени стали разрабатывать и широко применять щадящие молочную железу и психический статус женщин оперативные вмешательства, позволяющие без ущерба для 5- и 10-летней выживаемости получить приемлемый косметический результат.
Число мастэктомий по Холстеду уменьшилось в большинстве клиник до 5—7% в год, а в США и странах Европы операции производились значительно реже. Опыт последних 15—20 лет показал, что наиболее щадящей операцией, позволяющей получить отличный косметический результат без ущерба для радикальности и пятилетней выживаемости, является лампэкто-мия и модифицированная радикальная мастэктомия по Пэйти (рис. 5.16).
Л а м п э к т о м и я — удаление опухоли I—IIстадии с окружающим ее венчиком здоровой ткани железы размером до 2 см от края пальпируемого новообразования. Эта процедура требует определенного опыта и знаний, чтобы осторожно и тщательно иссечь опухоль вместе с небольшим участком окружающей ее здоровой ткани. Для того чтобы облегчить аккуратное удаление опухоли из маленького разреза, рекомендуется наложить один шов на здоровую ткань железы, расположенную непосредственно над опухолью (но не через опухоль!). Потягивание ткани железы вверх за нити наложенного шва облегчает иссечение и удаление опухоли с окружающей здоровой тканью. При этом особое внимание должно быть обращено на то, чтобы сохранить по периферии полоску здоровой ткани железы не менее 2 см, нигде не повредить опухоль, после удаления которой не рекомендуется накладывать швы в глубине раны с целью уменьшения «мертвого» пространства. Следует обеспечить самый тщательный гемостаз и не дренировать рану. Полость раны заполнится экссудатом и заживет без деформации рубца и железы, что обеспечивает хороший косметический результат.
После завершения лампэктомии через отдельный разрез удаляют регионарные подмышечные лимфатические узлы I—IIIуровня. Для этой цели проводят поперечный разрез от края большой грудной мышцы до края широчайшей мышцы спины, отступив на три пальца ниже подмышечной ямки. Некоторые хирурги предпочитают продольный разрез по краю большой грудной мышцы до подмышечной ямки. После мобилизации краев раны удаляют лимфатические узлыI—IIилиI—IIIуровня. Рану дренируют. Дренаж подключают к аспиратору, что уменьшает возможность образования се-ромы и обеспечивает плотный контакт отсепарованных кожных лоскутов с грудной стенкой. Для оценки правильности удаления опухоли препарат снаружи окрашивают чернилами. Затем его разрезают и делают отпечатки на бумаге, при этом выявляя, что краска осталась только на здоровой ткани, расположенной по периферии опухоли, а опухоль не повреждена. Окончательное заключение по этому поводу дает морфологическое исследование препарата. Если окружающая опухоль ткань и сама опухоль повреждены во время операции, то следует произвести радикальную модифицированную мастэктомию по Пэйти. В послеоперационном периоде проводят химиотерапию, облучение, в некоторых случаях ограничиваются только оперативным лечением.
Эта операция во многом близка к предложенной Н. Н. Блохиным операции — радикальной резекции молочной железы. По эффективности ламп-эктомия не уступает более радикальным оперативным вмешательствам.
Р е з е к ц и я к в а д р а н т а ( к в а д р а н т э к т о м и я ) . При этой операции удаляют квадрант (одну четвертую) молочной железы, содержащий опухоль. Затем, произведя отдельный разрез, удаляют лимфатические узлы 1— III уровня из подмышечной ямки. Оперативное лечение сочетают с лучевой терапией. Изучение отдаленных результатов показало, что эта операция не уступает по эффективности радикальной мастэктомии по Холстеду.
М о д и ф и ц и р о в а н н а я радикальная мастэктомия по П э й т и . Эта операция стала более широко применяться начиная с 70—80-х годов. В отличие от радикальной мастэктомии по Холстеду при модифицированной радикальной мастэктомии по Пэйти производят два полуовальных, окаймляющих железу поперечных разреза от парастернальной до сред-неаксиллярной линии. Из этого разреза удаляют железу вместе с фасцией большой грудной мышцы, саму мышцу оставляют на месте. Для улучшения доступа к лимфатическим узлам подмышечной ямки малую грудную мышцу удаляют (по Пэйти), или пересекают (по Маддену), или оттягивают в медиальном направлении для улучшения доступа к лимфатическим узлам III уровня. Таким образом, молочную железу удаляют единым блоком вместе с регионарными лимфатическими узлами. Рану дренируют и зашивают. Дренаж подключают к аспиратору.
Сохранение большой грудной мышцы делает эту операцию менее травматичной и более приемлемой в функциональном и в косметическом отношении. Начиная с середины 70-х годов эта операция стала быстро распространяться и в настоящее время является стандартной при хирургическом лечении рака молочной железы. Отдаленные результаты, как показали рандомизированные исследования, не уступают результатам операции Холстеда.
Р а д и к а л ь н а я м а с т э к т о м и я по X о л с т е д у — радикальное удаление пораженной молочной железы вместе с большой и малой грудными мышцами, удаление лимфатических узлов, жировой клетчатки из подмышечной и подключичной ямок и подлопаточного пространства. По радикальности операция по Холстеду не имеет преимуществ перед радикальной мастэктомией по Пэйти, но более травматична, сопровождается большим числом осложнений и худшими косметическим и функциональным результатами. В настоящее время эту операцию производят редко, преимущественно в поздней стадии рака, когда имеется прорастание опухоли в большую грудную мышцу, инфильтрация и отек ее.
Р а с ш и р е н н а я радикальная мастэктомия по Урбану отличается от операции Холстеда только тем, что при ней дополнительно удаляют парастернальные лимфатические узлы, расположенные по ходу внутренней грудной артерии. Для доступа к ним резецируют два-три -реберных хряща по парастернальной линии. Несмотря на кажущуюся суперрадикальность, отдаленные результаты этой операции не лучше результатов мастэктомии по Холстеду. Поэтому в настоящее время ее применяют очень редко, при выявленных с помощью компьютерной томографии метастазах в парастернальные лимфатические узлы. Впрочем, на лимфатические узлы можно эффективно воздействовать с помощью лучевой и химиотерапии.
Подкожная (субку-танная) мастэктомия и простая мастэктомия применяются редко, по специальным показаниям.
Лечение рака I и II стадий. В настоящее время для хирургического лечения ракаIи II стадий применяют лампэктомию, квадрантэктомию, модифицированную радикальную мастэк-томию по Пэйти. Выбор метода зависит от хирурга, от желания пациентки сохранить молочную железу, от размеров опухоли и величины молочной железы. При наличии нескольких узлов или большой (5 см и более) опухоли в маленькой железе лампэктомия теряет смысл, так как получить хороший косметический результат невозможно. В специализированных отделениях при ракеI—IIстадии предпочтение отдают лампэктомии с удалением регионарных лимфатических узлов с последующей лучевой терапией или без нее. Некоторые хирурги предпочитают мастэктомию по Пэйти, так как предполагают, что лампэктомия не прошла еще широкой клинической проверки. Однако опыт показал, что модифицированная мастэктомия по Пэйти и лампэктомия с облучением или без облучения дают одинаковый процент выживаемости.
При наличии метастазов в лимфатические узлы при всех видах оперативных вмешательств пятилетняя выживаемость несколько хуже
Данные многочисленных рандомизированных исследований убедительно свидетельствуют о том, что при раке I—IIстадии лампэктомия с удалением подмышечных лимфатических узлов дает хорошие результаты. При послеоперационном облучении, способном повлиять на частоту локальных рецидивов, заметного увеличения выживаемости не отмечается. Поэтому после лампэк-томии его применяют при опухолях более 1 см в диаметре, при пальпируемых подмышечных лимфатических узлах диаметром до 2 см. Вместо послеоперационного облучения рекомендуется лечение тамоксифеном, который в такой же степени обладает способностью подавлять появление локальных рецидивов.
Органосохраняющие операции не рекомендуется делать в I—IIтриместре беременности, при больших опухолях, расположенных в разных квадрантах молочной железы, при невозможности четко определить край опухоли.
Таким образом, методы лечения рака молочной железы I—IIстадии претерпевают эволюцию. Модифицированная радикальная мастэктомия и лампэктомия с удалением подмышечных лимфатических узлов с последующей химиотерапией или облучением, по данным многих проспективных рандомизированных исследований, имеют много преимуществ перед радикальной мастэктомией по Холстеду. Многие аспекты этой проблемы подлежат дальнейшему изучению по мере эволюции методов лечения рака молочной железы (рис. 5.17).
Д и ф ф у з н ы е формы. Различают отечно-инфильтративную форму, воспалительную (маститоподобный, рожистоподобный рак), панцирный рак, рак Педжета.
Отечно-инфильтративная форма рака чаще развивается у молодых женщин в период беременности и лактации. Течение острое. Боль чаще отсутствует. Быстро увеличиваются размеры уплотненного участка (узла) молочной железы. Характерен отек ткани молочной железы и кожи в результате распространения раковых клеток по внутрикожным лимфатическим сосудам и внутридольковым лимфатическим щелям. В регионарных лимфатических узлах рано появляются метастазы.
Воспалительный (маститоподобный) рак чаще встречается у молодых женщин, беременных и кормящих. Заболевание проявляется подъемом температуры тела, увеличением и плотностью отдельного участка или всей молочной железы, отеком, гиперемией кожи. Болезнь быстро прогрессирует, рано появляются метастазы.
Рожистоподобный (эризипелоидный) рак проявляется уплотнением молочной железы, ее инфильтрацией, местным повышением температуры, краснотой кожи в виде пятна с неровными, языкообразными краями, напоминающими рожистое воспаление. Опухолевый узел не выявляется при пальпации. Раковые клетки распространяются преимущественно по внутри-кожным лимфатическим сосудам (раковый лимфангиит).
Панцирный рак — плотная инфильтрация кожи над молочной железой. При этой форме раковые клетки распространяются на железистую ткань, кожу и подкожную жировую клетчатку железы. Молочная железа уменьшена в размерах, ограниченно подвижна, кожа над ней уплотнена, поверхность неровная, напоминающая панцирь. Иногда процесс распространяется на вторую молочную железу.
Рак соска молочной железы (рак или болезнь Педжета) — поверхностный рак соска и ареолы молочной железы, проявляющийся гиперкератозом вследствие интрадермального роста опухоли, а также экземоподобными изменениями кожи с участками изъязвления. Рак Педжета составляет 3—5% от заболеваний раком молочной железы. Опухоль развивается из эпителия млечных протоков, по которым и распространяется в сторону соска, поражая его кожу и ареолы. В дальнейшем в процесс инфильтрации вовлекаются глубоко расположенные млечные протоки молочной железы; в ней появляется раковый узел.
При обследовании выявляют трудно отличимое от истинной экземы эк-земоподобное поражение кожи, сопровождающееся зудом, гиперемией, мокнутием соска, образованием корочек, чешуек, поверхностных кровоточащих язвочек; обнаруживают также деформацию соска или его разрушение, пальпируемую опухоль в железе. Метастазы в регионарных лимфатических узлах появляются относительно поздно. Диагноз подтверждается в случае обнаружения при гистологическом исследовании клеток рака молочных протоков (у 80%) или крупных пузырьковидных клеток Педжета, корочек, чешуек, содержимого пузырьков.
Ранняя диагностика рака молочной железы затруднена, однако возможна при диспансерном обследовании женщин, составляющих группу повышенного риска. Это женщины старше 35 лет; лица с дисгормональными заболеваниями молочных желез; оперированные в прошлом по поводу заболеваний молочной железы; страдающие заболеваниями матки, яичников и маточных труб (придатков матки), дисменореей; женщины, у которых в ходе массового профилактического обследования обнаружены затемнения на флюорограмме; имеющие отягощенную по раку молочной железы наследственность.
Для более раннего выявления рака молочной железы необходимо пациенток, относящихся к группе риска, периодически осматривать, проводить УЗИ, при необходимости — маммографию.
Маммография и УЗИ необходимы для дифференциальной диагностики пальпируемых уплотнений в молочной железе. При несомненном диагнозе рака молочной железы маммографию выполняют с целью уточнения изменений в противоположной молочной железе.
При пальпируемом раке на маммограммах определяют тень ракового узла, чаще одиночную, неправильной формы с неровными контурами и тяжистостью по периферии. Иногда выявляют мелкие отложения извести (микрокальцинаты). При диффузных формах рака молочной железы обнаруживают скопления мик-рокальцинатов на ограниченном участке, диффузное утолщение кожи, перестройку структуры молочной железы (рис. 5.11). При опухолях, развивающихся из протоков, на дуктограммах молочной железы определяются дефекты наполнения в протоке — сужение или обтурация протока (рис. 5.12).
При непальпируемом раке молочной железы, когда диаметр опухоли не превышает 0,5 см, на маммо-граммах выявляют тень узла неправильной или звездчатой формы с тяжистостью по периферии или только скопления микрокальцина-тов на ограниченном участке (рис. 5.13; 5.14).
В настоящее время широко используется в качестве скринингового метода ультразвуковое исследование молочных желез. Оно дает возможность на основании особенностей УЗИ-семиотики предположить структуру опухоли, облегчает получение субстрата для морфологического исследования при помощи пункционной тонкоигольной аспирационной биопсии. При сопоставлении УЗИ-семиотики и данных морфологического исследования удаленной опухоли установлено, что различные формы рака имеют разную УЗИ-картину. Для инвазивного протокового рака, скиррозной карциномы, большинства случаев долькового рака характерно наличие акустической тени позади образования («заднее усиление» тени). При медуллярном слизистом раке акустической тени позади предполагаемой опухоли нет. При внутрипротоковом раке отмечается симптом «заднего усиления». УЗИ позволяет легко отличить кисту от плотных узлов по просветлению рисунка над кистой (рис. 5.15).
Для уточнения диагноза производят тонкоигольную биопсию под контролем УЗИ или маммографии, при необходимости — секторальную резекцию молочной железы, позволяющую также выбрать тот или иной вид лечения.
источник