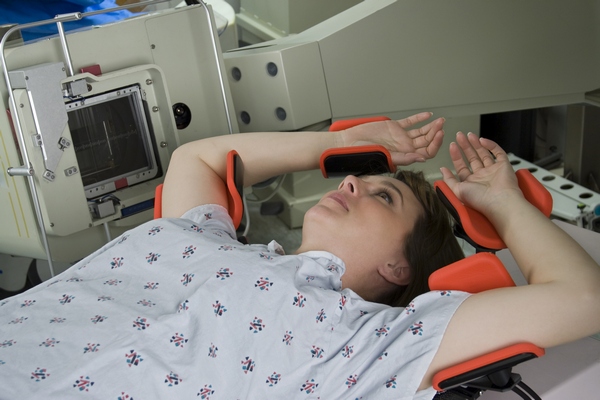
Здравствуйте дорогие читатели. Сегодня наша статья посвящена одному из методов, нацеленных на «добитие» раковых клеток после оперативного удаления основного их ядра. Итак, что такое лучевая терапия (ЛТ), и к каким результатам она приводит.
Лучевая терапия при раке молочной железы после операции используется для повышения выживаемости пациента, так как оставшиеся после «грубого» вмешательства скальпеля «отломки» опухоли подвергаются губительному воздействию корпускулярного или волнового излучения.
К корпускулярным типам относят:
- α и β — частицы;
- нейтронное;
- ионы углерода;
- протонное,
К волновому относят γ и рентген-излучение.
Метод предусматривает не разрушение опухолевых клеток, как думают многие, то есть некроз, что было бы очень печально для организма и привело бы его неминуемому отравлению, а инактивацию раковых клеток.
Инактивация в данном случае — это прекращение деления атипичной клетки, разрушение связей на уровне молекулы из-за:
- ионизации атомарной структуры ДНК;
- радиолиза воды в жидкой части патологической клетки.
Радиолиз означает, что вода в цитоплазме клетки формирует перекись и свободные радикалы, воздействующие на структуру ДНК.
Повреждает ли здоровые клетки такая терапия? Конечно. Облучение можно использовать потому, что оно наиболее действенно в отношении быстро делящихся и стремительно растущих клеток. Такими качествами обладают:
- раковые клетки;
- нормальные клетки красного костного мозга.
Направленное излучение сильнее повреждает раковые клетки, как активно растущие. Окружающие здоровые ткани тоже пострадают, но меньше. Во-первых, благодаря «прицельности» облучения здоровые ткани страдают в небольшом объеме. Во-вторых, даже подвергаясь той же дозе излучения, здоровые ткани (если это не костный мозг) повреждаются меньше, чем раковые клетки. Тем не менее им понадобиться некоторый период на восстановление.
Лучевая терапия в зависимости от времени ее проведения делится:
- на адъювальную (постоперационную);
- неадъювадьную (предоперационную) или индукционную.
Адъювадьное лечение нацелено на предотвращение рецидива болезни. Женщинам после органосохраняющей операции на молочных железах часто назначается ЛТ для предотвращения рецидива.
Неадъювальная терапия проводится до операции. Ее цель облегчить проведение процедуры для врача, снизить скорость роста опухоли на период подготовки к операции и повысить выживаемость пациента.
В лечении онкобольных применяют терапию:
- контактную (брахивальную);
- дистанционную;
- радионулкидную.
В первом случае облучается непосредственно опухоль. То есть источник излучения прикладывается к опухолевым тканям:
- интраоперативно;
- на поверхностную опухоль;
- в интерстициальную (закрытую тканями) опухоль в виде игл, шариков и т.п.
Метод щадящий, но на практике применяется редко. Дистанционное воздействие имеет больше побочных эффектов. Проводится сквозь здоровые ткани ради разрушения глубоко лежащих опухолей. Этот метод самый распространенный. Он универсальный и его можно использовать при разных новообразованиях.
В его рамках разрабатывается перспективная протонная терапия, позволяющая целенаправленно уничтожать именно рак на любой глубине. Вся доза выделяется в «теле» опухоли на последнем миллиметровом «рывке» пробега частиц. Окружающие ткани страдают минимально. Недостатком метода является его дороговизна (нужен дорогой циклотрон).
Последний метод предполагает введение радионудлида или составного фармпрепарата в сосуд или через рот. Радионуклид накапливается в опухолевых тканях и разрушает его.
ЛТ может быть элементом комплексного лечения и использоваться после химиотерапии или совместно с ней. Иногда такого курса достаточно, и можно избежать оперативного вмешательства.
Для лечения опухолей локализующихся вне молочной железы могут использоваться и другие методы ЛТ (РТМИ, РТВК, стереотаксическая радиохирургия).
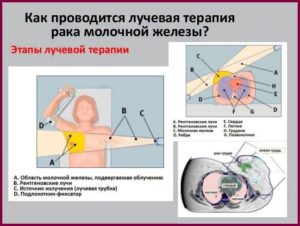
В ЛТ входит предлучевой этап (выбор дозы, подготовка к облучению), лучевой и постлучевой. Лучевой этап после операции длится 14-21 день, при самостоятельном лучевом лечении курс пролонгируется до 4-6 недель.
Обычно сеансы проводят ежедневно пять дней подряд с интервалом в два дня ради восстановления тканей. Постлучевой этап начинается сразу после окончания процедур. Этот период требует щадящего режима, правильного питания и позитивного эмоционального настроя.
Лечение рака молочной железы обычно предполагает постоперационную ЛТ. Такое лечение должно уничтожить очажки неоплазии, оставшиеся после операции. Если у вас есть метастазы, цель ЛТ — уменьшение размера опухолевого очага и уменьшения боли при развитии рака.
Питание при ЛТ своеобразное:
- дробное;
- полноценное;
- высококалорийное;
- витаминизированное;
- с достаточным количеством минералов.
Пить нужно при лучевом лечении много, порядка 3 литров, включая соки, витаминные чаи, минеральную воду.
При ЛТ нельзя курить или принимать алкоголь. Вредные привычки при раке вообще противопоказаны. Также стоит убрать из своего рациона всевозможные сласти. Косметика и парфюмерия в период лечения могут полежать на полочке. Когда принимаете душ, не заливайте водой места облучения и не используйте мыло. Оно сушит кожу.
Если ткани в месте облучения зудят и краснеют, обратитесь к врачу. Не нужно самостоятельных мер (приложения холодных примочек или смазывания мазями). Носите одежду из натуральных тканей, свободного покроя, избегая трения облучаемых мест. Участки, подверженные облучению, нужно защищать от прямого солнечного света.
В процессе лечения, не пренебрегайте обычными рекомендациями для выздоравливающих: гуляйте, полноценно спите. Умеренная физическая активность вам только на пользу.
Последствия обработки ракового очага при ЛТ в основном связаны с одновременным повреждением здоровых тканей. Побочные эффекты могут быть:
К местным осложнениям относят явления, связанные с тем, что под «удар» попадает не только рак, но и здоровая ткань. К основным проявлениям относят:
- зуд;
- шелушение;
- гиперемию кожи;
- появление волдырей в зоне облучения, затем их изъязвления;
- усиление ломкости сосудов, кровоизлияния.
Системные осложнения развиваются, потому что опухолевые клетки погибают под воздействием излучения, продукты их распада попадают в системный кровоток, развиваются лучевые реакции:
- повышенная утомляемость и слабость;
- ЖКТ-расстройство (тошнота, рвота);
- ухудшение качества кожи и ее придатков (ломкость ногтей и выпадение волос);
- угнетается кроветворение и нарушение системы крови.
Кроме описанного разделения, специалисты делят последствия от ЛМ на лучевые:
Первые развиваются в течение первых 3 месяцев после лечения, вторые — после трехмесячного рубежа.
Реабилитация начинается сразу после окончания терапии. Первая консультация онколога проводится в промежутке с 1 по 3 месяц. Все последующие консультации проводятся раз в полугодие. Сроки реабилитации и специфические меры зависят от степени развития осложнений и интоксикации здоровых тканей.
В этот период важна диета (витамины, минералы и белки), здоровый сон и умеренная физическая активность. Обязателен контроль за состоянием тканей с помощью УЗИ и МРТ методов. Некоторые пациенты не ощущают серьезных последствий после ЛТ. Их беспокоит легкая слабость, которая быстро проходит при правильной диете и полноценном отдыхе. Реже развивается полноценная лучевая реакция.
На этом мы прощаемся с вами. Надеемся, наша статья помогла вам понять суть лучевого лечения при раке молочной железы. Читайте наши новые тексты и приглашайте друзей через социальные сети.
источник
Лучевая терапия при раке молочной железы является эффективным способом борьбы с раковой опухолью на различных этапах ее формирования. Данная методика используется в составе комплексной терапии, что помогает значительно повысить результативность лечебных мероприятий. Лучевая терапия проводимая при раке молочной железы после операции помогает сократить сроки восстановительного периода, а также максимально снизить угрозу рецидива ракового процесса.
В некоторых случаях, если у пациентки диагностирована карцинома или другие формы злокачественной опухоли, которые нельзя оперировать, данная методика применяется для облегчения болевого синдрома.
В основе лечебного метода находится прицельное воздействие на патологический очаг радиационным излучением с предварительно рассчитанной дозой облучения. При этом повреждающее воздействие в ходе проведения процедуры оказывается не только на атипичные клетки, но и на здоровые ткани, окружающие их. Последствия лучевой терапии при раке молочной железы специалисты рассматривают как осложнения, поэтому радиотерапия осуществляется только врачом узкой специализации – радиологом.
Благодаря развитию радиологической медицины побочные эффекты лучевой терапии на сегодняшний день сведены к минимуму. Тяжелые осложнения у пациентов, проявлявшиеся после курсового лечения при помощи рентгеновского излучения еще в начале XXI века, на сегодняшний день отсутствуют.
Представления о последствиях радиационного облучения злокачественного новообразования (таких, как стойкая тошнота или выпадение волос) являются стереотипными и не соответствуют действительности. Применение химиотерапевтических лекарственных препаратов отражается на общем состоянии организма пациента значительно сильнее, нежели радиотерапия.
Недостаточная информированность населения о преимуществах данной лечебной методики приводит к психологическому преувеличению женщинами тяжести ее побочных эффектов и отказу от проведения сеансов лучевой терапии. Такое решение со стороны пациентки крайне нежелательно и лишено оснований. Применяемое в современной радиологии излучение не вызывает развития тяжелых осложнений, приводящих к ухудшению качества жизни пациента.
В основе осуществления радиационной терапии при диагностированном раке молочной железы находится правильное подведение рентгеновских лучей заданной дозы к злокачественному очагу. Перед радиологом стоит задача максимально оградить от негативного воздействия и минимизировать облучение здоровых органов и тканей, окружающих опухоль.
Добиться этой цели помогает применение рентгеноскопических методов обследования пациента, в ходе проведения которых специалисты составляют индивидуальную схему сечения тела пациента.
Благодаря рентгеноскопии радиолог получает точное представление о размерах, площади и объеме злокачественного новообразования, а также органов и анатомических структур, окружающих его. На основе полученных данных врач разрабатывает индивидуальную лечебную тактику для конкретного пациента – определяет характер радиационного излучения, принимает решение, сколько сеансов потребуется на осуществление лечебного курса и проводит расчет поглощенных доз.
В случае, когда у пациентки диагностирован рак молочной железы , радиолог совместно с лечащим онкологом выбирает допустимый режим, в котором будет осуществляться радиотерапия:
- наружная – дистанционное облучение злокачественного образования при помощи стационарного рентген-оборудования. Продолжительность лечебного курса составляет, в среднем, 30-40 сеансов;
- внутренняя (брахитерапия) – в данном случае радиотерапия осуществляется посредством введения в патологический очаг специальных катетеров, содержащих радиоактивный препарат. По завершении лечебной процедуры фармацевтический препарат из тканей молочной железы извлекается. Средняя продолжительность радиологического лечения в данном случае составляет 5-7 сеансов.
Выбор оптимального режима проведения лучевой терапии также гарантирует максимальное снижение степени тяжести ее осложнений у пациента.
Полностью избежать ответной реакции организма пациента на ионизирующее облучение невозможно, однако на современном этапе развития радиологии побочные эффекты носят временный характер. Строгое соблюдение всех врачебных рекомендаций позволяет снизить интенсивность нежелательных последствий курсового лечения и устранить их в кратчайшие сроки.
В зависимости от того, когда проявляются клинические признаки последствий лучевой терапии, их условно разделяют на ранние и поздние. В первом случае ответная реакция организма проявляется уже в процессе проведения курсового лечения или спустя 3 месяца после его завершения, поздние побочные эффекты развиваются через несколько лет.
Последствия применения методики лучевой терапии могут быть локальными, а также носить общий характер. Своевременное врачебное вмешательство помогает облегчить состояние пациентки и уменьшить интенсивность патологических проявлений.
Проявляется через 2-3 недели после начала лечебных мероприятий и заключается в нарушении функционирования практически всех систем внутренних органов. Пациентки жалуются на появление следующих симптомов:
- нарастающая слабость;
- приступы тошноты, рвота;
- нарушение дыхания, развитие одышки;
- приступы тахикардии, аритмия, болевые ощущения в области сердца, снижение артериального давления.
Лабораторное исследование крови выявляет изменение клинических показателей – снижение уровня содержания лейкоцитов и тромбоцитов.
Подобные нарушения носят временный характер и проходят самостоятельно в течение последующих 4 недель после завершения курса радиотерапии. При необходимости онколог может назначить симптоматическую терапию:
- иммуномодулирующие препараты;
- десенсибилизирующие средства;
- антиоксидантная терапия – витамины А, Е и С;
- дезинтоксикационная терапия;
- транквилизаторы.
При значительной интенсивности ответной реакции организма пациентки на проводимую радиотерапию лечащий врач может принять решение о ее прекращении.
К числу ранних локальных лучевых повреждений относится появление болевых ощущений и чувства жжения в зоне воздействия ионизирующим излучением. Их лечение носит симптоматический характер и направлено на снижение интенсивности дискомфортных ощущений. Поврежденный участок кожи обрабатывают местноанестезирующими мазями, в состав которых входит анестезин или новокаин.
Для смягчения кожных покровов и ускорения в них процессов регенерации применяют мази Левосин, Левомеколь, Ируксоп, Олазол и другие. Если воспалительная реакция носит интенсивный характер, врач может принять решение о целесообразности назначения мазей, в состав которых входят кортикостероидные гормоны.
К числу ранних лучевых повреждений кожных покровов относится временное их потемнение, появление бронзового оттенка. Их признаки проходят в течение 1,5-2 месяцев после завершения курсового лечения. В некоторых клинических случаях в зоне воздействия ионизирующим излучением может образоваться отек тканей, который может сохраняться у пациентки в течение последующих 6-12 месяцев, после чего исчезнет самостоятельно.
Поздние побочные эффекты лучевой терапии заключаются в развитии различных видов дерматита на фоне образования телеангиэктазий (сосудистых сеточек), форма которых строго повторяет поле облучения и не выходит за его границы. Тактика лечения подобных осложнений определяется клинической формой повреждения:
- атрофический дерматит – применение витаминизированных масел, а также мазей, содержащих кортикостероидные гормоны;
- гипертрофический дерматит, лучевой фиброз – снижение воспалительной реакции и уменьшение локального отека тканей посредством проведения физиотерапевтического лечения (электрофорез);
- образование участков изъязвления – хирургическое удаление поврежденных тканей с одновременным осуществлением кожно-пластического замещения дефекта.
Более тяжелые осложнения, требующие проведения специфического лечения в условиях стационара (например, лимфодема, радиационный пневмонит, поражение опорно-двигательного аппарата и другие) возникают крайне редко. Угроза их формирования существует только в тех случаях, когда радиационному воздействию подвергаются большие площади тканей.
Проведение регулярных осмотров у онколога после завершения лечебного курса гарантирует раннее выявление осложнений лучевой терапии и своевременное начало корректирующих мероприятий.
источник
Лучевая терапия при раке молочной железы – распространённый и результативный метод лечения. Радиотерапия осуществляется влиянием нейтронным, рентгеновским излучением на новообразования груди злокачественного характера. Благодаря данному излучению прекращается деление и распространение опухолевых клеток. Модернизация метода позволяет снизить побочные эффекты и осложнения. Лучевая радиотерапия способствует восстановлению дыхательных функций, снижает болевой синдром при онкологии. Также метод лечения укрепляет кости, защищая от появления переломов в случае проникновения метастазов в костные ткани.
Радиотерапия снижает риск открытия кровотечений при РМЖ, способствует возвращению женщины к полноценной жизни после операции. Проводится процедура под разным угловым наклоном по отношению к опухоли, что повышает результативность в борьбе с раком. Чаще к лечению подходят комплексно, применяя хирургическое вмешательство, радиотерапию и медикаментозный метод. Побочные эффекты после лучевой радиотерапии сводятся к повреждению здоровых клеток в тканях организма. Но повреждённые клетки самовосстанавливаются, устраняя болевые синдромы.
В зависимости от стадии рака, локализации опухоли и возраста женщины, применяются разные виды радиотерапии:
- Радикальная. Проводится путём мощного излучения, нацелена на полное устранение онкологии, раковых клеток из организма в целом. Применяется вместе с другими методиками лечения, до или после химиотерапии. Переносится болезненно, но результат – отступление рака. Последствия для организма болезненные и требуется время на восстановление.
- Паллиативная. Этот метод применяют при запущенных, завершающих стадиях онкологии, когда выздоровление невозможно. Цель паллиативной терапии – замедлить рост опухоли и затормозить распространение метастазов. С помощью облучения при лучевой терапии достигается ремиссия, устранение болезненных симптомов, продлевается жизнь пациентки.
- Симптоматическая. Применяется на четвёртой стадии рака, когда опухоль не операбельна. Облучение заглушает болевые симптомы, улучшает качество жизни женщины.
Лучевая радиотерапия также бывает наружной и внутренней. Наружная – когда источник излучения находится в специальном приборе. А внутренняя – когда вещество вводится непосредственно в очаг злокачественной опухоли. Происходит увеличение дозы вещества, влияющей на раковое новообразование. В этом случае соседние ткани и здоровые клетки не поражаются. Для облучения применяют комплексный подход, сочетание с другими способами лечения, но в отдельных случаях используют адъювантную монотерапию. Лучевое облучение проводят после операции или до хирургического вмешательства.
Лечащий врач назначает курс радиотерапии в лечении онкологических болезней. Показание к лучевой терапии следующее:
- Болезнь Педжета. Злокачественная опухоль сосково-альвеолярного участка, онкология при этом выбрасывает метастазы в лимфоузлы и здоровые участки.
- Изъязвлённая форма ракового заболевания.
- Отёчная, инфильтративная форма опухоли в онкологии.
- Карцинома, подобная маститу. Излучение проводится после курса химиотерапии.
Процедура лучевой терапии проводится перед операцией в случаях множественного поражения на молочных железах.
В зависимости от стадии развития рака груди, физического здоровья и особенностей организма пациентки, применяются разные схемы и подходы радиационной терапии. Степень агрессивности злокачественной опухоли также влияет на схему облучения, которая подбирается лечащим врачом отдельно для пациенток. Разрабатывая подходящее лечение и рассчитывая план, подбирается результативный метод с минимальным вредом для здоровых клеток организма. На поверхность груди доктором наносится разметка специальным маркером, для точного попадания лазерного луча. Применяются специальные рентгеновские аппараты, позволяющие использовать угол наклона.
Выбор необходимой схемы радиотерапии осуществляется по следующим критериям:
- Локализация злокачественной опухоли, скорость роста и агрессивность характера развития.
- Структура злокачественного новообразования, гистологические особенности.
- Стадия развития онкологии, степень распространения клеток, имеющих злокачественный характер, в здоровых тканях.
На первых, начальных стадиях развития опухоли лучевая радиотерапия применяется до операции, а также после удаления злокачественного новообразования. Принцип действия – уничтожение злокачественных клеток, предотвращение рецидива после лечения. Лучевая радиотерапия останавливает деление и распространение раковых образований и метастазов.
Наружная радиоактивная терапия длится до двух месяцев, с частотой сеансов до пяти раз в неделю. Процедура проходит в клинических, стационарных условиях, при помощи специального рентгеновского аппарата. Внутренняя лучевая терапия применяется реже, чем внешняя. Для данного вида процедуры применяют специальные имплантаты с радиоактивными веществами. Для введения катетеров в груди делают надрезы, через которые вводят имплантаты с лекарством.
Надрезы рассчитываются так, чтобы открывался доступ к очагу поражённого участка, злокачественного новообразования. Курс терапии длится до семи дней, с частотой сеансов ежедневно по семь минут. Если произошел выброс метастазов в организме, то лучи радиоактивной терапии направляются на все клетки и участки тела. После процедуры молочные железы постепенно восстанавливаются, возвращаются к выполнению своих функций. Количество курсов зависит от степени развития опухоли, стадии рака.
После проведённого хирургического вмешательства используют действие радиоактивных лучей, чтобы исключить рецидив, возвращение онкологии. При хирургии невозможно удалить все железы и ткани, поэтому злокачественная клетка может оставаться в организме. В этом случае применяются дополнительные терапевтические методы, усиливающие действие лучевой радиоактивной терапии.
Облучение классифицируется так:
- Послеоперационное. Проводят с промежутком от двух недель до месяца после мастэктомии – проведения хирургического вмешательства по удалению опухоли. Показание к проведению терапии – отсутствие результативности проведённой операции. Проводится профилактическое облучение лимфатических узлов, влияние радиоактивных лучей на ткани, которые не были поражены. Также уничтожаются злокачественные клетки, которые остались в поражённой онкологией зоне.
- Интраоперационное. Повод применения – при операциях, которые нацелены на сохранение грудных желёз и других поражённых органов. Радиоактивные лучи удаляют злокачественные раковые клетки, которые сохранились после процесса иссечения отдельных тканей.
- Самостоятельное. Применяется при завершающих стадиях рака, не поддающихся операции, а также в случаях, когда пациентка отказывается от операции по удалению грудных желёз. Также данный вид облучения применяют в случаях наличия противопоказаний к хирургическому вмешательству. Радиоактивные лучи данного вида нацелены на уничтожение злокачественных клеток, чтобы остановить раковый процесс роста опухоли. Устраняются болевые симптомы, достигается стойкая ремиссия, улучшающая качество жизни женщины.
Тип проводимой терапии устанавливает лечащий доктор, опираясь на локализацию опухоли, особенности организма пациентки, а также степень развития и агрессивность ракового новообразования. После радикальной мастэктомии разрабатывается специальная схема терапии радиоактивными лучами.
Каждый вид применяемой лучевой терапии сопровождается побочными действиями для организма. Влияние радиоактивных лучей сказывается на физическом состоянии, самочувствии пациентки, снижает защитные функции иммунитета. Повышается риск вирусных и бактериальных заболеваний, ощущается слабость и бессилие, сниженная работоспособность.
Реакции организма проявляются в различной локализации:
- Кожный покров. На коже образуется аллергическая реакция, схожая с солнечными ожогами. Наблюдаются явления: покраснение, зуд, крапивница, шелушение кожного покрова. Изменения оттенка кожи неравномерны, варьируются от ярко-красного до бледно-розового. Реакция на облучение проявляется не сразу, а постепенно, в процессе терапевтического лечения. Для снижения дискомфортных ощущений рекомендуется выбирать одежду, не ограничивающую движений, из тканей натурального происхождения. Следует выбирать верхнее бельё из хлопковых тканей, избегать синтетического материала.
- Грудь. Ощущается боль груди, подмышечных впадин. Швы после надрезов усиливают болевые ощущения. Наблюдается отёчность и онемение. Со временем болевые ощущения и дискомфорт проходят. Следует ограничить нагрузку на данный орган, избегать травм и ушибов. Важно подбирать правильную одежду, не раздражающую кожу. Доктор может назначить медикаментозные препараты в виде мазей, способствующие заживлению ран, снижению отёчности.
- Подмышечные впадины. Болевые ощущения связаны с проведённой операцией. В участках надрезов наблюдается отёк и покраснения, шелушение кожи. Облучение способствует усилению болевых симптомов, но со временем боль уходит.
- Внутренние органы и процессы. Радиоактивное облучение негативно сказывается на работе внутренних органов, нарушает работу желудочно-кишечного тракта. Ощущается тошнота, отвращение к пище. Также на лёгких образуются рубцы, которые сказываются на дыхании. Возможно появление болезненного, сухого кашля. В этом случае назначается прохождение рентгена, выписываются стероидные медикаменты.
- Мышечные ткани груди. Радиоактивная терапия раздражает мышечные ткани, нервные волокна. В результате этого ощущается резкая, стреляющая, колющая боль в грудных мышцах, схожая с действием электрического разряда. Для снижения болезненных, дискомфортных ощущений используют противовоспалительные медикаментозные препараты. Ткани восстанавливаются, дискомфорт исчезает в сроки, связанные с восстановлением. Степень боли зависит от лучевой терапии, мощности радиоактивного вещества.
- Боль в рёбрах. Действие радиоактивных волн способствует риску перелома ребер. После мастэктомии мышечный каркас отсутствует, поэтому костная ткань оказывается в зоне риска. Даже после установки имплантата риск перелома высок. Поэтому следует избегать травм и ушибов. Также следует употреблять в пищу продукты, содержащие кальций, укрепляющие кости, скелетную основу, чтобы восстановиться.
- Уплотнение мышц. После проведённой терапии радиоактивного облучения при РМЖ мышцы груди становятся твердыми, тугими. Это объясняется наличием образовавшихся рубцов под действием радиации. Это приводит к ограничению в движениях, малоподвижности. Чтобы устранить дискомфорт, назначают приём обезболивающих препаратов.
Для лучевой терапии нужна эмоциональная и физическая подготовка, готовность к побочным действиям, болевым синдромам, дискомфортным ощущениям. После проведения лечения нужна реабилитация. В отдельных случаях лучевая терапия бывает опасна, поэтому важно сотрудничать с лечащим врачом, соблюдать все рекомендации.
По окончании курса лучевой радиотерапии необходимо время для восстановления организма. Для этого важно предпринимать действия для укрепления иммунитета и здоровья организма. Степень полученных осложнений и побочных действий зависит от стадии развития злокачественной опухоли, мощности применяемых веществ при излучении. Лечащий врач рекомендует фитотерапию, чтобы ускорить процесс реабилитации организма. Это включает в себя следующие советы:
- Соблюдение правильного и здорового режима питания. Следует исключить из дневного рациона вредные продукты, содержащие красители, консерванты, синтетические вещества. Рекомендуется отдавать предпочтение свежим фруктам и овощам, которые содержат витамины и полезные микроэлементы. Также кисломолочные продукты будут способствовать укреплению костной ткани, насытят организм кальцием.
- Пить достаточное количество чистой воды. Обильное питье способствует выведению шлаков и токсинов из организма, ускорению метаболизма и обновлению клеток.
- Больше бывать на свежем воздухе. Это насытит клетки организма кислородом, ускорит процесс обновления и восстановления поражённых участков.
- Отказаться от курения и чрезмерного употребления алкоголя. Данные вредные привычки усугубят здоровье и могут спровоцировать рецидив онкологии.
- Поражённые участки тела нужно лечить только по схеме, установленной лечащим врачом. Нельзя применять народные средства лечения в виде примочек, растирок, согрева или массажа. Пострадавшие после лучевой терапии участки тела чувствительны, неправильное обращение может привести к осложнениям.
Соблюдение всех рекомендаций позволит сгладить неприятные последствия радиотерапии, а также ускорить реабилитацию.
источник
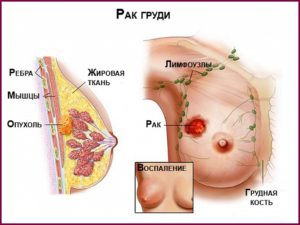
Рак груди – опасная онкопатология, значительно распространенная у женщин. На сегодняшний день состояние проблемы таково, что ее научились диагностировать на самых ранних стадиях, когда опухоль имеет еще величину не более горошины.
Эффективное лечение предполагает сочетание различных методик: операции, введения препаратов, уничтожающих опухолевые клетки, приема гормональных препаратов и тех, что блокируют гормоны, проводящие стимуляцию раковых клеток.
Лучевая терапия при раке молочной железы – давно использующийся, но от этого не ставший менее эффективным, метод борьбы с карциноматозной структурой. Основан он на прекращении размножения активно делящихся клеток (такие характеристики имеют раковые клетки) высокоэнергетическими пучками рентгеновских лучей или других радиоактивных частиц.
К настоящему моменту данный метод лечения максимально усовершенствован, чтобы минимизировать неизбежные при облучении побочные эффекты. Изобретены методики внутритканевого введения источника излучения, что дает возможность здоровым клеткам оставаться облученными в минимальном диаметре от радиоисточника. Кроме того, здоровые структуры умеют хорошо восстанавливаться, чего нельзя сказать о дефектных клетках.
Доказано, что при раке молочной железы лучевая терапия:
p, blockquote 8,0,0,0,0 —>
- уменьшает боли, вызванные сдавливанием нервных окончаний;
- снижает кровоточивость из аномальных сосудов, беспорядочная сеть которых питает опухолевые структуры;
- уменьшает риск возникновения патологического перелома, если произошло метастазирование рака в костные структуры;
- улучшается дыхательная функция;
- если метастазы находятся в позвоночнике, проводимое их облучение частично устраняет сдавливание ими структур спинного мозга или выходящих из него нервов.
Проведенная после резекции злокачественной опухоли, радиотерапия снижает вероятность повторного появления этих мутировавших клеток в 50-67%, что существенно сказывается на качестве жизни. Возникающие же после лучевого лечения побочные эффекты, в большинстве своем, временны: попавшие под облучение и погибшие нормальные клетки довольно быстро восстанавливаются, с ними пропадают и беспокоящие симптомы.
Лучевая терапия рака молочной железы уничтожает новообразование следующим образом:
p, blockquote 12,0,0,0,0 —>
- Радиоактивное излучение – это наподобие лазера, который выпаривает любые ткани, оказавшиеся на его пути. Оно «видит» активно делящиеся клетки и угнетает клеточный центр, дающий команду к делению. Так повреждаются не только раковые, но и «нормальные» для организма клетки, имеющие высокую скорость деления (это костный кроветворный мозг, слизистая оболочка кишечника).
- Лучи способствуют зарастанию большинства сосудов, питающих опухоль: отсутствие питания – гибель для раковых клеток. Из-за данного эффекта отекают и воспаляются здоровые ткани в каком-то (он зависит от вида выбранной лучевой терапии) радиусе вокруг новообразования.
Лучевая терапия в лечении рака молочной железы назначается радиотерапевтом. На основании истории болезни (указанных в ней данных о стадии болезни, гистологическом заключении) и осмотра пациентки он делает заключение, нужно ли облучать опухоль, какой выбрать режим терапии, дозу, периодичность и кратность излучения.
Совместно, лучевой терапевт и хирург-онколог обсуждают: радиоактивными веществами лучше воздействовать на новообразование до операции, после нее или вместо вмешательства (последнее применяется в неоперабельных случаях). Также этот узкий специалист определяет переносимость лучевого лечения, принимает решение об изменении его типа или отмене.
Предоперационная лучевая терапия прописывается в зависимости от нескольких критериев рака молочной железы:
p, blockquote 17,0,0,0,0 —>
- При Педжетовой болезни (карцинома сосково-ареолярного массива), если есть отдаленные (во внутренние органы или кости) или регионарные (в лимфоузлы) метастазы.
- При изъязвленной форме рака: за время проведения облучения язва может или затянуться, или очиститься. Удаление новообразования без лечения радиоактивными лучами сильно повышает риск того, что после операции рана будет постоянно инфицироваться и плохо заживать.
- Если опухоль – инфильтративно-отечная. Оптимальное решение в этом случае: вначале – неоадъювантная химиотерапия, после – радикальная лучевая терапия. Это повышает вероятность, что до операции опухоль сможет более четко очертить свои границы.
- При инфильтративной форме, когда раковая опухоль плотно спаяна с тканями: с сосково-ареолярным комплексом, фасцией (пленкой), покрывающей мышцы, лежащие под железой. Проведенная до операции, лучевая терапия при раке молочной железы может применяться, когда организм еще не «отравлен» продуктами опухолевого распада.
- При маститоподобной карциноме, но только – после химиотерапии.
2. Если груди стали источником нескольких раковых опухолей.
3. Обнаружено более четырёх метастатически-пораженных лимфоузлов.
После удаления рака молочной железы лучевая терапия должна подавить ростовую способность паталогических клеток, которые могли оставаться после оперативного вмешательства. Она чаще всего проводится:
p, blockquote 20,0,0,0,0 —>
- на 3 стадии любой формы рака;
- при болезни Педжета без метастазов;
- в случае узловой формы рака;
- если есть метастазы в подмышечной и подключичной областях;
- когда по гистологическому типу рак относится к тем, которые часто рецидивируют.
Чем больше органов планируется удалить во время операции, тем обширнее должна быть зона обработки радиоактивными лучами, тем длительнее курс лучевой терапии при раке молочной железы.
Читайте подробнее о раке молочной железы, его формах и методах лечения.
Обработке лучами также подвергаются (по показаниям):
p, blockquote 23,0,0,0,0 —>
- только молочная железа;
- лимфоузлы подмышечной ямки;
- лимфоузлы, расположенные над и под ключицей, захватывая ножки мышц, идущих от области за ухом к грудине (кивательная мышца).
При наличии метастазов до или после операции облучению подвергаются области, где они находились или находятся.
Интраоперационный облучатель «Intrabeam® PRS 500»
Эта методика дополнительного уничтожения клеток раковой опухоли непосредственно во время операции стала применяться относительно недавно. Она дает дополнительные гарантии, что те клетки новообразования, которые могли не быть иссечены, «умрут» от облучения. Такая технология лечения за последние 5 лет показала отличные результаты – менее 2% рецидивирования.
Дело в том, что при операции опухоль удаляется под визуальным контролем. «Страхование» от неполного ее резецирования дает только выполняемое во время операции (когда пациентка еще на столе и рана ее не ушита) гистологическое исследование, а оно в нашей стране выполняется крайне редко. При этом доказано, что рецидив рака почти всегда обнаруживается именно в том месте, где подобное образование уже однажды иссекалось.
Интраоперационное облучение показано также для лечения не очень агрессивных (когда рост и метастазирование идут годами) типов карциномы у пожилых пациенток – чтобы после операции обойтись без лучевой терапии, или уменьшить ее продолжительность на несколько недель. Показана она при небольших размерах опухоли, даже если есть 1-2 метастаза в регионарные лимфоузлы. Радионожом также можно удалять подмышечные лимфоузлы, если в них есть отсеянные из карциномы клетки.
Проведение лучевой терапии после химиотерапии рака молочной железы лучше всего позволяет избежать рецидива:
p, blockquote 30,0,0,0,0 —>
- препараты уничтожают скопления раковых клеток;
- облучение побеждает «оставшиеся в живых».
Показания к такой терапии: неоперабельный рак, инфильтративно-отечная форма рака, и отказ пациентки от операции.
Если для химиотерапии применялся Адриамицин, то с момента его последнего введения до применения радиации должен пройти месяц. При использовании других препаратов хватит 2-3 недель.
Лучевая терапия: линейный ускоритель «Elekta Synergy»
Она делится в зависимости от своей цели и может быть:
p, blockquote 34,0,0,0,0 —>
- Радикальной, которая (совместно с другими видами лечения) должна полностью очистить организм от рака.
- Паллиативной, назначаемой при наличии или метастазов, или больших объемов опухоли. В этом случае ни один из методов лечения, ни их сочетание не гарантирует полного избавления от новообразования. Но есть шанс сильно затормозить рост опухоли и распространение от нее метастазов с помощью лучевой терапии.
- Симптоматической. Это подразумевает облучение неоперабельной раковой опухоли для того, чтобы уменьшить боли и немного улучшить состояние.
В зависимости от расположения источника с радиоактивным материалом, лучевая терапия может быть наружной, когда источник расположен в стационарном устройстве и контактной внутренней (брахитерапия), при которой радиоактивное вещество с помощью катетера или баллона вводится в опухоль.
Последнюю используют, преимущественно, для обучения опухоли высокой дозой, чтобы окружающие ткани не пострадали очень сильно. При этом радиоактивный источник или вводят в новообразование на несколько суток, или убирают его через 10-20 минут после введения.
Хоть лучевой терапевт определяет сроки лучевой терапии индивидуально в каждом случае, можно привести некоторые усредненные параметры.
Так, перед операцией проводится короткий интенсивный курс облучения. Это примерно 4,5 недели (в зависимости от запланированной общей дозы и переносимости ее). Далее, через 3 недели, но не позже четвертой, может проводиться операция. Послеоперационная радиотерапия может проводиться через месяц после хирургического вмешательства. Ее длительность – 5 дней в неделю, 5-7 недель.
Последствия лучевой терапии при раке молочной железы обнаруживаются не сразу. Через время в 3-4 недели обычно наблюдаются:
p, blockquote 42,0,0,0,0 —>
- повышенная утомляемость;
- ноющие боли в облучаемой груди;
- изменения кожи груди: ее покраснение, отечность, сухость, зуд. Могут появиться волдыри или отслоение верхнего кожного слоя, как при солнечном ожоге. Кожа на облучаемой груди может потемнеть;
- боли в мышцах, лежащих под грудью;
- кашель;
- понос;
- изменения, связанные с воздействием на костный мозг, который временно перестает вырабатывать новые клетки крови, тогда как старые постепенно гибнут. Это кровоточивость, слабость и бледность, легкая подверженность инфекциям.
Эти последствия у большинства женщин уходят после окончания воздействия радиоисточником в течение полумесяца. Мышечные боли могут длиться до года.
При выполнении лучевой терапии при раке молочной железы могут быть и осложнения, к которым относятся:
p, blockquote 44,0,0,0,0 —>
- Отек подмышечной ямки и руки на облучающейся стороне.
- Радиационное воспаление легких.
- Потеря мышечной силы руки с больной стороны.
- Повреждение сердечной мышцы (повышенный риск отмечается у курящих и тех, кто уже страдает сердечными заболеваниями).
- Лучевые язвы на коже.
Радиотерапия имеет такие противопоказания, как:
p, blockquote 46,0,0,0,0 —>
- системные болезни (системная волчанка, склеродермия, дерматомиозит);
- тяжелый сахарный диабет;
- беременность;
- анемия;
- полученный ранее курс радиотерапии на любой другой зоне тела;
- тяжелая сердечно-сосудистая недостаточность;
- истощение;
- тяжелое состояние больного;
- лихорадочные состояния;
- активная фаза туберкулеза;
- перенесенный инфаркт;
- почечная или дыхательная недостаточности.
Во время, а также год после лучевого лечения женщине нужно больше отдыхать, гулять, получать позитивную информацию. Ей придется уделять повышенное внимание гигиене груди и руки: не купаться в горячей воде, не пользоваться парфюмерными изделиями, перед выходом на улицу использовать солнцезащитные препараты местного назначения.
Во время лучевой терапии при раке молочной железы, питание должно стать полноценным, богатым витаминами. Можно кушать супы на втором рыбном или мясном бульоне, отварные овощи, каши, запеченное или вареное мясо, пить кисели, отвары шиповника, черники, свежих спелых яблок и груш. Белый хлеб – высших сортов, лучше подсушить. Творог – только свежий и нежирный. Если есть анемия, в питание включить грецкие орехи, абрикосы, гранаты, мед, петрушку, кабачки. Белковой пищи – побольше, но она не должна быть жирной (сливочное масло – можно). Во время поноса свежие овощи и фрукты – ограничить. Прием пищи – четырехкратный или более частый.
Также важен объем суточной жидкости – не менее 2 литров. Сюда включают отвары шиповника, свежевыжатые фруктовые соки, морсы, зеленые и фруктовые чаи.
Алкоголь, консервы, маринованные и соленые продукты, а также газировку употреблять нельзя.
p, blockquote 52,0,0,0,0 —> p, blockquote 53,0,0,0,1 —>
источник
Лучевая терапия может быть назначена сразу же после операции или после других методов лечения.
Возможные сочетания последовательности разных методов лечения с курсом лучевой терапией:
- Хирургическое вмешательство – химиотерапия – лучевая терапия – гормональная терапия. Хирургическое вмешательство – лучевая терапия – гормональная терапия. Химиотерапия, таргет-терапия или гормональная терапия – хирургическое вмешательство – лучевая терапия – гормональная терапия.
Вполне возможно, что Ваш врач назначит Вам несколько иную последовательность лечения, что так же может быть одним из вариантов лечения. Но обычно, если Вам назначена химиотерапия, она проводится в самом начале после операции. После химиотерапии проводится лучевая терапия, причем не обязательно одновременно.
Обычно между последней дозой адриамицина и началом курса облучения молочной железы проходит один месяц. После других химиопрепаратов (таксол, таксотер, абраксан) можно сделать перерыв в 2 – 3 недели.
Если в план Вашего лечения не входит химиотерапия, то обычно после операции проводится лучевая терапия. Время назначения курса лучевой терапии обычно зависит от того, какой тип лучевой терапии Вам назначен:
- Внешнее облучение – обычно начинается через три – шесть недель после операции. Частичное облучение молочной железы – обычно начинается сразу после операции. Внутриоперационная лучевая терапия– проводится во время операции прямо в операционной, как только опухоль молочной железы иссекается.
Схема лечения – это одна из важнейших проблем в лучевой терапии. Лучевая терапия молочной железы и регионарных лимфоузлов проводится один раз в день. Пять дней в неделю в течение пяти – семи недель. Частичное облучение молочной железы обычно проводится два раза в день в течение недели. Облучение радиацией метастазов проводится ежедневно в течение двух – трех недель.
Проведение лучевой терапии ежедневно небольшими дозами помогает предупредить повреждение нормальных клеток молочной железы. Малые дозы радиации, поучаемые пациенткой в течение длительного времени, позволяют нормальным клеткам переносить облучение с меньшими потерями, чем если бы радиация была бы получена сразу в виде всей дозы за один – два раза.
Лучевая терапия намного эффективнее, когда клетки могут расти и делиться. Такое растянутое по времени проведение курса облучения увеличивает шанс того, что радиация сможет уничтожить раковые клетки, когда они растут.
Для лучшего эффекта лучевой терапии необходимо неукоснительно следовать назначенному плану облучения. Лучевая терапия очень эффективна когда она проводится в течение длительного времени и полностью закончена.
Если у пациентки отмечается при этом слишком бурная реакция кожи на радиацию, врач может не несколько дней прервать курс лечения. Кроме того, вполне возможно пропустить сеанс облучения, если Вы не можете прийти в медицинский центр из-за плохой погоды. В таком случае пропущенные дни будут просто прибавлены к основному курсу.
Лучевая терапия не показана в следующих случаях:
- Вы уже получили курс лучевой терапии в какой-либо другой области тела, Заболевания соединительной ткани (например, красная волчанка, системный васкулит, склеродермия и другие), при которых очень повышена чувствительность к радиации, Беременность, Вы не можете по некоторым причинам ежедневно проходить курс лучевой терапии.
Разрешается ли повторно проводить курс лучевой терапии на туже самую область?
Полная доза облучения радиацией проводится обычно только один раз на одну область тела. Здоровые ткани могут спокойно переносить небольшие дозы облучения. Врач-радиолог, который проводит курс лучевой терапии, знает, как подобрать необходимую дозу радиации, чтобы: достичь максимального терапевтического результата и избежать или минимизировать побочные эффекты радиации.
После того, как курс лучевой терапии окончен, здоровые ткани заживают и становятся нормальными. Но так как клетки Вашей нормальной ткани уже получили определенную дозу радиации, которую они смогли перенести, повторное облучение полной дозой радиации невозможно. Поэтому если в той же самой области возникает рецидив опухоли, можно или нельзя проводить повторно лучевую терапию зависит от той дозы, которую пациентка уже получила.
Важно понять, что это все относится к проведению лучевой терапии к той же самой области, когда требуется повторное облучение ее радиацией. Если в какой-либо ситуации требуется проведение лучевой терапии уже в другой области, например, по поводу метастаза, то облучение можно проводить в полной дозе.
Лучевая терапия после лампэктомии
Лучевая терапия может быть назначена как при самой ранней стадии рака – стадии 0, или протоковой карциноме in situ, так и при поздних стадиях рака – III и IV, после лампэктомии или мастэктомии.
Кроме того, лучевая терапия эффективны и при лечении метастазов рака у женщин. Лучевая терапия играет важную роль в лечении рака молочной железы на всех стадиях этого заболевания, так как она представляет собой весьма эффективный и сравнительно безопасный метод лечения.
Лучевая терапия после лампэктомии
На сегодняшний день лучевая терапия показана после большинства органосохраняющих операций по поводу рака молочной железы: как после лампэктомии, так и после частичной мастэктомии. Обычно лампэктомия с последующей лучевой терапией всей оперированной молочной железы показано в следующих случаях:
- Ранние стадии рака, Опухоль менее 4 см в размере, Опухоль располагается в одной области молочной железы, Опухоль иссечена с чистыми краями.
Во время удаления молочной железы невозможно иссечь все ткани железы, особенно непосредственно прилегающие к коже и находящиеся вдоль грудных мышц. В большинстве случаев, если после такой операции остается хоть немного железистой ткани, она нормально развивается. Однако в этой оставшейся ткани могут быть некоторые раковые клетки, которые могут быть причиной рецидива рака груди. Степень этого риска может быть низкой или высокой, что зависит от природы и степени распространенности опухоли. Поэтому, основываясь на разных данных гистологического исследования удаленной опухоли, врач может назначить после операции лучевую терапию.
С высоким риском рецидива опухоли после мастэктомии связаны следующие факторы:
- Размер опухоли более 5 см (при этом может быть одна опухоль или несколько, вместе образующие 5 см), Раковая опухоль широко распространилась в лимфатические и кровеносные сосуды, Опухоль удалена не с чистыми краями (то есть в краях удаленной ткани имеются раковые клетки). Раковое поражение 4 или более лимфатических узлов или поражение хотя бы одного лимфоузла у женщин в пременопаузе. Рак перешел на кожу молочной железы (например, в виде воспалительного рака).
Эти факторы повышают риск развития рецидива рака молочной железы после мастэктомии до 20 – 30%.
С целью уменьшить этот риск и назначается лучевая терапия, которая помогает снизить его на две трети: например, если риск был 30%, то лучевая терапия снижает его до 10%). Облучение проводится в той области, где была удалена опухоль и иногда в области лимфоузлов.
У некоторых пациенток риск развития рецидива рака умеренный. Они как бы находятся на грани низкого и высокого риска рецидива. Примером этого может быть ситуация, когда опухоль в диаметре составляет 4 см и поражено два лимфоузла. Врач и пациентка должны тщательно оценить конкретную ситуацию. Большинство женщин хотят сделать все возможное, чтобы как модно больше снизить риск развития рецидива рака. Некоторые же женщины могут отказаться от лучевой терапии, оценив свои шансы с лечащим врачом.
Следует обратить внимание, что в большинстве случаев (примерно 70 %) после мастэктомии не требуется проведение лучевой терапии.
Сегодня в Израиле рак молочной железы поддается полному излечению. По данным израильского министерства здравоохранения, в настоящее время в Израиле достигнута 95% выживаемость при данном заболевании. Это — самый высокий показатель в мире. Для сравнения: по данным Национального Канцер Регистра заболеваемость в России в 2000г по сравнению с 1980г увеличилась на 72%, а выживаемость составляет 50%.
На сегодняшний день стандартом лечения клинически локализованного рака предстательной железы (т. е. ограниченного на простате), а значит излечимого, считается либо различные оперативные методы, либо лучевые терапевтические методы (брахитерапия). Стоимость диагностики и лечения рака предстательной железы в Германии составит от 15.000 € до 17.000 €
Данный вид оперативного лечения был разработан американским хирургом Фредериком Мосом и успешно применяется в Израиле на протяжении последних 20 лет. Определение и критерии операции по методу Моса разработаны Американским колледжем операции Моса (ACMS) совместно с Американской академией дерматологии (AAD).
- Рак молочной железы
- Молочные железы — развитие, строение и функции Форма молочных желез — как сохранить форму груди Боль молочной железы — причины болей груди Мастопатия как дисгормональное заболевание Киста молочной железы — может ли переродится в рак груди? Фиброаденома (узловая форма мастопатии) Внутрипротоковая папиллома Мастит (воспаление молочной железы) Выделения из молочной железы Липома молочной железы Рак молочной железы — шесть мифов о раке груди Рак груди — как обнаружить рак груди? Формы рака молочной железы Стадии опухоли молочной железы Классификация рака молочной железы Доброкачественные опухоли — повышают ли риск развития рака груди? Причины рака молочной железы Как снизить риск рака груди Первые признаки рака груди Опухоль молочной железы при беременности Опухоли груди у мужчин Рак груди у мужчин Самообследование молочных желез Воспалительный рак молочных желез Протоковая карцинома in situ Лобулярная карцинома in situ Метастазы рака молочной железы Опухоли груди и климакс Опухоль соска — болезнь Педжета Маркеры опухолей — оценка раковой активности Рост раковых клеток молочной железы Цифровой томосинтез молочных желез Ультразвуковое исследование молочных желез Томография молочной железы Магнитно-резонансное исследование груди Протоковый лаваж — раннее выявления рака груди Маммография — преимущества и недостатки Биопсия груди — оперативная и неоперативная биопсия Гормональная терапия рака молочных желез Побочные эффекты гормональной терапии рака груди Экземестан и летрозол в лечении гормонально-позитивного рака груди Анастрозол — ингибитор ароматазы Тамоксифен при гормонально-позитивном раке груди Фульвестрант — лечение рака груди в постменопаузе Ралоксифен — снижение риска развития рака груди Адъювантная гормональная терапия рака молочной железы Заболевания молочной железы и выбор гормонотерапии Подавление функции яичников при раке молочной железы Облучение рака молочной железы Курс лучевой терапии при раке груди (план лечения) Схема лечения лучевой терапией при раке груди Побочные эффекты облучения при раке груди Химиотерапия при раке груди Химиотерапия рака молочной железы — эффективность метода Боль при химиотерапии рака груди Побочные эффекты химиотерапии при раке груди Химиопрепараты при раке груди Антрациклиновые химиопрепараты в лечении рака молочной железы Невласта в лечении рака молочной железы Таксотер и абраксан в лечении рака груди Химиотерапия при метастазах рака молочной железы Оперативное лечение рака молочной железы Лампэктомия — органосохраняющая операция рака молочной железы Мастэктомия — удаление молочной железы Герцептин — таргет-терапия рака груди Авастин и тайкерб в лечении рака молочной железы Восстановление молочной железы Реконструктивная хирургия молочной железы — осложнения Восстановление груди с использованием экспандера Импланты молочных желез Мастопатия — лечение в Германии Лечение рака молочной железы в Германии Восстановление молочной железы после мастэктомии в Германии Лечение рака молочной железы в Израиле
Онкогинекология Рак легких Рак предстательной железы Рак мочевого пузыря Рак почки Рак пищевода Рак желудка Рак печени Рак поджелудочной железы Колоректальный рак Рак щитовидной железы Рак кожи Рак костей Опухоли мозга Лечение рака Кибер-ножом Нано-нож в лечении рака Лечение рака Протонной терапией Лечение рака в Израиле Лечение рака в Германии Радиология в лечении рака Рак крови Полное обследование организма — Москва
Нано-Нож (Nano-Knife) — новейшая технология радикального лечения рака поджелудочной железы, печени, почек, легких, простаты, метастазов и рецидивов рака. Нано-Нож убивает опухоль мягких тканей электрическим током, сводя к минимуму риск повреждения близлежащих органов или кровеносных сосудов.
Технология Кибер-Нож была разработана группой врачей, физиков и инженеров Стендфордского Университета. Эта методика была одобрена FDA лечения внутричерепных опухолей в августе 1999 года, и для опухолей в остальных областях тела в августе 2001 года. На начало 2011г. действовали около 250 установок. Система активно распространяется по всему миру.
ПРОТОННАЯ ТЕРАПИЯ — радиохирургия протонного пучка или тяжело заряженных частиц. Свободно двигающиеся протоны извлекают из атомов водорода. Для этого служит специальный аппарат, который отделяет отрицательно заряженные электроны. Оставшиеся положительно заряженные частицы и есть протоны. В ускорителе частиц (циклотроне) протоны в сильном электромагнитном поле разгоняются по спиральной траектории до огромной скорости, равной 60% скорости света — 180 000км/сек.
Одной из основ комплексного лечения при раке груди является радиотерапия (облучение) – воздействие на раковые клетки с помощью ионизирующего излучения. В большинстве случаев используется как компонент комплексного и комбинированного лечения при различных стадиях рака, когда радиотерапия сочетается с хирургическим и/или лекарственным методом лечения. Она позволяет добиться полного излечения больных на ранних стадиях рака или существенно увеличить продолжительность жизни и ее качество на поздних стадиях рака груди. Современные методы радиотерапии c максимально локальным воздействием на опухолевое образование лишены большинства недостатков, присущих облучению как методу лечения рака даже 10-15 лет назад.
В зависимости от цели, лучевая терапия при раке молочной железы бывает
- Радикальная, при которой достигается полная резорбция опухоли и излечение больного. Паллиативная применяется при распространенном процессе, когда добиться полного излечения невозможно. Под действием лечения можно лишь продлить жизнь больного, уменьшив страдания. Симптоматическое облучение применяется для устранения наиболее тяжелых симптомов рака, в первую очередь, болевого синдрома, который не поддается купированию наркотическими обезболивающими препаратами.
При назначении радиотерапии должен быть установлен тесный психологический контакт между пациенткой и врачом. Основные вопросы, на которые лечащий врач должен дать ответ перед проведением радиотерапии:
- Обязательна ли химиотерапия для лечения индивидуальной пациентки? Когда начнется лечение? Сколько сеансов лучевой терапии будет проведено? Как часто будет проводиться радиотерапия? Потребуется ли стационарное лечение, или оно будет проводиться в амбулаторном режиме? Как будет выглядеть грудь после лучевого лечения? Какие изменения в организме будут наблюдаться во время радиотерапии? Будет ли рецидив рака молочной железы после облучения? Как часто необходимо проводить профилактический осмотр?
В зависимости от цели, облучению могут подвергаться следующие зоны:
- Молочная железа (пораженная сторона) Регионарные лимфатические узлы (на стороне поражения) Надключичные и подключичные лимфоузлы с захватом кивательной (грудинно-ключично-сосцевидной) мышцы
Будучи генетически разнородным заболеванием, имеющим множество форм клинического течения, рак груди считается одним из наиболее сложных заболеваний при выборе рационального лечения, когда приходится учитывать множество факторов, каждый из которых может быть решающим не только в прогнозе заболевания, но и в судьбе пациентки.
Лучевая терапия при раке груди – часть комплексного лечения, и в качестве средства монотерапии в настоящее время не используется. Она может сочетаться с другими методами (операция, гормонотерапия, химиотерапия). С уменьшением объема хирургического лечения при органосохраняющих операциях роль лучевой терапии возрастает.
Выбор схемы комплексного лечения определяется следующими факторами:
- Распространенностью ракового процесса, Гистологическим строением новообразования, Характера роста опухоли.
На начальной стадии болезни, при которой размер опухоли не превышает 2 см и не наблюдается увеличения лимфатических узлов, традиционно применяется радикальная мастэктомия. Хотя излечение и достигает 85-90%, нередки случаи осложнений послеоперационного периода. Поэтому на ранней стадии рака показана экономная операция с сохранением грудных мышц. В этом случае назначается предоперационный курс лучевой терапии. Сегодня при органосохраняющих операциях (секторальная резекция) назначается послеоперационное облучение и на оставшуюся ткань железы.
После мастэктомии быстрорастущей опухоли рецидивы возникают у 13-15% больных, причем в подмышечных лимфоузлах обнаруживаются метастазы у 10-15%. В подобных ситуациях показано проведение предоперационного курса облучения.
При значительной распространенности процесса радиотерапия назначается перед операцией, как на область железы, так и на зоны метастазирования. Также проводится и послеоперационное облучение.
Санационная мастэктомия при распадающемся раке проводится лишь для улучшения качества жизни. В этом случае показано самостоятельное облучение в радикальном объеме в область железы и зон регионарного метастазирования. Химиотерапия, а также таргетная и гормонотерапия, как правило, входят в схему комплексного лечения рака груди.
- Предоперационная. Цель – уничтожение клеток опухоли, которые расположены на периферии и могут быть причиной рецидивов. Также применяется для улучшения условий абластики и перевода неоперабельной формы в операбельную. Послеоперационная показана для уничтожения оставшихся раковых клеток после операции, а также для воздействия на регионарные лимфоузлы. Интраоперационная показана при органосохраняющих операциях. Самостоятельная лучевая терапия необходима при неоперабельных опухолях, при наличии противопоказаний к операции. Внутритканевая – применяется в сочетании с самостоятельной лучевой терапией. Показана только при узловых формах рака.
Облучение проводится в двух возможных режимах:
- наружная лучевая терапия – данный вид радиотерапии проводится наиболее часто. Облучение проводится в стационарных условиях с помощью стационарного рентген-аппарата. Как правило, выполняется 30-40 сеансов с частотой 5 раз в неделю на протяжении 4-6 недель. внутренняя лучевая терапия (синоним брахитерапия) – данный вид лучевой терапии производится с помощью имплантатов c радиоактивными препаратами. С этими целями в молочную железу через мини-разрезы вводятся небольшие катетеры, содержащие радиоактивный препарат. Разрезы производят таким образом, чтобы получиь доступ к пораженной раком ткани молочной железы. Сеанс внутренней лучевой терапии продолжается в течение 5-6 минут, после чего радиофармпрепарат удаляется. Обычно проводится ежедневно в течение 1 недели.
Показаниями для проведения лучевой терапии при раке груди являются:
— вовлечение в опухолевый процесс периферических лимфоузлов (более 4)
— обширное местное распространение опухоли при отсутствии ее распада (отечная форма рака), а также обширное поражение подмышечных и надключичных лимфоузлов с возникновение конгломерата с крупными сосудисто-нервными пучками;
— проведение органосохраняющей операции по желанию женщины.
Важно знать: кроме того, облучение костей скелета может проводиться при метастазировании рака груди в позвоночник и кости таза, с целью купирования болевого синдрома, обычно не снимающегося никакими обезболивающими препаратами.
- Полученный ранее курс облучения какой-либо другой области тела Болезни соединительной ткани, при которых отмечается повышенная чувствительность к процедурам (склеродермия, системный васкулит, красная волчанка и др.) Сопутствующие заболевания (анемия, сердечно-сосудистая недостаточность, тяжелая форма сахарного диабета и др.) Беременность
Эффективность облучения зависит от стадии болезни, локализации опухоли и ее размера, возраста пациента и его состояния здоровья. Применение лучевой терапии позволяет устранить опухоль на ранних стадиях, риск рецидива снижается на 50-60%. Комбинированный метод лечения приводит к излечению на ранней стадии болезни в 80-90% случаев. Конечно, эффективность лечебных мероприятий снижается, если заболевание перешло из начальной стадии в следующую. Поэтому так важно при появлении признаков неблагополучия немедленно обратиться к врачу.
Психологически преувеличенные побочные эффекты лучевой терапии являются одной из основных причин отказа от лечения у пациенток старшего возраста. Такие классические последствия лучевой терапии – как стойкая тошнота или выпадение волос – отсутствуют, поскольку доза ионизирующего излучения очень мала, и острая лучевая болезнь не развивается.
Однако, о побочных эффектах необходимо помнить: в середине курса лучевой терапии у многих пациенток отмечается общая утомляемость, усиливающаяся к концу курса и самостоятельно проходящая радиотерапии усиливается, а после окончания лечения постепенно проходит в течение 1-2 месяцев. У многих пациенток эпизодически возникают кратковременные приступы тупых ноющих, реже острых стреляющих болей в облученной молочной железе. Как правило, лечение данного состояния не требуется.
В середине курса в свзи с кумуляцией эффекта рентгеновского излучения на коже развивается так называемый лучевой дерматит: спустя 3-4 недели от начала лучевой терапии развивается местное раздражение кожи молочной железы, которое сопровождается отечностью подкожной клетчатки, покраснением, зудом, сухостью кожных покровов. Лишь у небольшого числа пациенток лучевой дерматит развивается по образцу «солнечного ожога», с отслоением эпидермиса и формированием пузырей — «влажная десквамация». Чаще всего такая кожная реакция проявляется в местах естественных складок кожи под грудью или в подмышечных впадинах. В большинстве случаев кожные реакции исчезают через 5-7 недель после завершения лечения.
С целью профилактики лучевого дерматита необходимо также регулярно заботиться о коже.
В первую очередь, необходима «жесткая» забота о коже. Тесная плотно облегающая одежда и жесткие бюстгалтеры будут способствовать микроповреждениям кожи, поэтому желательно на весь период лечения носить свободную одежду из натуральных тканей (в первую очередь, хлопка).
Очень важна «мягкая» забота о коже. Желательно отказаться от использования спиртовых лосьонов, дезодорантов, кремов. Поскольку наряду с сухостью кожи у многих пациенток наблюдается чрезмерная влажность и потливость кожи, то активное применение кремов и масел будет способствовать мацерации кожи.
К обычным последствиям лучевой терапии относят следующие:
- умеренная отечность облученной груди, как правило, исчезающая самостоятельно, в течение 6-12 месяцев; «бронзирование кожи» — временное потемнение кожи молочной железы cо стороны облучения; умеренно выраженный болевой синдром в форме острых или тянущих болей в груди и окружающих мышцах. Данные боли обусловлены развитием постлучевого миозита, не нуждающегося в лечении, и не являющихся признаком рецидива рака.
В большинстве случав эти осложнения лучевой терапии не требуют проведения дополнительного лечения.
Осложнения лучевой терапии, требующие медицинского наблюдения, и в ряде случаев, лечения:
- лимфодема (отек верхней конечности) после облучения подмышечных лимфатических узлов и выполненной операции по их удалению – лимфодиссекции; хронический болевой синдром с выраженными парестезиями, сопровождающийся потерей мышечной силы верхней конечности и кисти, обычно связан с дегенерацией нервных волокон радиационный пневмонит – реактивное воспаление легких из-за воздействия рентгеновского облучения. Обычно развивается спустя 3-9 месяцев после облучения. Лучевые язвы, развивающиеся на коже молочной железы, и в ряде случаев нуждающиеся в хирургической коррекции.
Объем обследований определяется целями проведения облучения пациенток с раком молочной железы.
При проведении симптоматической лучевой терапии, в первую очередь, костей скелета при выраженном болевом синдроме необходимо провести контрольное обследование для уточнения динамики метастатических очагов. Как правило, проводится сцинтиграфия скелета.
После проведения паллиативной лучевой терапии, выполненной в первую очередь, для уменьшения опухолевого отека, и проведения отграничения пораженной и интактной ткани повторно выполняется ревизия объемов операции и вида планируемой операции. С этой целью проводится МРТ мягких тканей шеи и грудной клетки, во время которого, в частности, уточняется возможность сохранения большой грудной мышцы.
После выполнения радикального лечения пациентка остается под динамическим наблюдением в течение 5 лет, с проведения ежегодной маммографии, а также плановым осмотром каждые 3 месяца в течение первых двух лет жизни, а затем каждые 6 мес. При наличии клинических признаков рецидива назначается повторные исследования — , УЗИ, КТ, МРТ.
Стандартные методы обследования, включающие, рентгенографию органов грудной клетки, анализы крови на опухолевые маркеры, сделанные в раннем послелучевом периоде для контроля состояния пациентки, не инфрмативны.
Для определения оптимального лечения рака груди необходимо проведении экспертной диагностики, которую организует для вас Служба госпитализации.
При необходимости мы можем организовать проведение цитологического и гистологического исследования в одном из ведущих медицинских центров столицы — международной экспертной лаборатории «Laboratoires De Genie» (г. Москва).
За информацией обращайтесь по тел. +7 (495) 181-06-08
Лучевая терапия, которую ещё называют радиотерапией, широко используется при лечения рака молочной железы. Принцип её действия заключается в применении высокоэнергетических рентгеновских лучей, которые способны повредить или уничтожить раковые клетки. Для этого используют специальные устройства, которые подводят энергию этих лучей к месту нахождения опухоли.
Лучевая терапия при раке молочной железы также влияет на нормальные клетки, расположенные рядом с опухолью, но они восстанавливаются быстрее, чем злокачественные. Радиотерапия, как правило, проводится с помощью регулярно повторяющихся сеансов облучения в течение определенного периода времени. Этим достигается наибольшее повреждающее действие на раковые клетки и минимизируется влияние на нормальные клетки.
При раке молочной железы облучение раковой опухоли может также осуществляться с помощью введения в неё радиоактивных игл. За счет этого увеличивается число погибших раковых клеток, а повреждение нормальных уменьшается. Такой вид лечение рака молочной железы называют контактной лучевой терапией или брахитерапией.
Радиотерапия — специфический вид лечения, поэтому её проведением занимается узкоспециализированный врач — радиолог. Радиолог тщательно разрабатывает план лечения индивидуально для каждой женщины в зависимости от типа, стадии рака, а также от вида лечения, которое она до этого получала. План может меняться в процессе лечение, поэтому “любопытной” пациентке не стоит сравнивать свой план лечения с планом другой больной.
Назначают в большинстве случаев лучевую терапию при раке молочной железы после операции. Снижение риска местного рецидива (появление опухолевого роста в рубце или в близлежащих тканях) — основная цель назначения радиотерапии в послеоперационном периоде. Это достигается за счет облучения раковых клеток, которые остаются в операционной ране.
Если даже опухоль маленького размера и была выполнена частичная резекция молочной железы (лампэктомия), оставшаяся часть железы должна подвергнуться облучению.
Если была выполнена мастэктомия (удаление всей груди), а удаленная опухоль больших размеров или раковые клетки распространились на подмышечные лимфатические узлы, в этой ситуации без радиотерапии не обойтись. При этом в поле облучения попадает значительная часть грудной стенки.
Лучевая терапия может назначаться совместно или после окончания химиотерапии, что зависит от типа химиотерапии. Вместе с химиотерапевтом радиолог разрабатывает график приема пациенткой химиотерапевтических препаратов и доз радиоактивного излучения.
Метастатический рак молочной железы (4 стадия). Лучевая терапия также используется при 4 стадии рака молочной железы. Так, при метастатическом поражении костей позвоночника, она может уменьшить боли, связанные с компрессией спинного мозга опухолью. Вторичное (метастатическое) поражение отдаленных органов (легких, костей, головного мозга) может эффективно лечиться с помощью радиотерапии. Как правило, лечение проводится за короткий период времени.
Иногда молочную железу облучают перед операцией, чтобы уменьшить размер опухоли, что позволяет выполнить органосохраняющую операцию.
Время начала радиотерапии в каждом конкретном случае зависит от того, какую терапию получала пациентка до этого. Как правило, проводят лучевую терапию ежедневно, с понедельника по пятницу, в течении 5 или 6 недель.
Вначале женщину осмотрит радиолог в амбулаторных условия и расскажет о ходе лечения, назначит дату начала терапии. Лучевая терапия является специализированным видом лечения и не доступна в каждой больнице. Тем не менее, каждое хирургическое отделение, где проводятся операции при раке молочной железы, имеет тесный контакт с радиологическим отделением. Поэтому проблема в преемственности лечения обычно не должна возникать. Но если женщина думает, что у неё возникли проблемы с назначениями, ей ничто не должно помешать сообщить об этом персоналу радиотерапевтичекого отделения.
Важно, чтобы лечение проходило, как запланировано, чтобы женщина не пропускала сеансы радиотерапии. Если, например, у неё важный праздник, который она не может пропустить, радиолог может принять соответствующие меры, внести корректировки в план лечения.
Каждый день радиолог должен осматривать женщину, с целью определения побочных эффектов радиотерапии. Но женщине также не мешало бы знать о возможных неблагоприятных последствиях лучевой терапии при раке молочной железы, чтобы вовремя сообщить о них врачу или медсестре.
Радиотерапия проводится в специальном изолированном кабинете. Лаборант позиционируют женщину на лечебном столе, укладывает пациентку таким образом, чтобы лучи могли попасть точно в цель. После этого он оставляет женщину в комнате одну, наблюдая за ходом процедуры из соседнего помещения. Женщина может общаться с ним через домофон.
Во время облучения женщина не чувствует никакой боли, но может ощущать некоторый дискомфорт в руке.
Процедура занимает всего несколько минут. Когда она закончится, женщине будет предложено одеться и назначено время, когда необходимо прийти для прохождения следующего сеанса. Лаборант тесно контактирует с врачом и другими сотрудниками радиологического отделения. Они могут ответить на любой вопрос, возникший в ходе лечения.
Побочные эффекты лучевой терапии появляются в результате гибели как раковых, так и нормальных клеток организма. Последствия облучения при раке молочной железы, как правило, наблюдаются в области самой железы и тканей, расположенных рядом с ней. Нормальные клетки способны восстанавливаться, но для этого необходимо время, что может занять несколько месяцев.
Большинство побочных эффектов носят временный характер, некоторые могут проявиться спустя несколько месяцев или даже лет после окончания лечения. Организм каждой женщины по-разному реагирует на радиотерапию, но некоторые побочные эффекты встречаются практически у каждой пациентки.
Реакция со стороны кожи может появиться как во время, так и после облучения груди. Степень этой реакции будет зависеть от ряда факторов, в том числе от подведенной дозы облучения и чувствительности кожи. Кожная реакция может проявится в виде зуда кожи в области молочной железы на 10-14 день после начала лечения. Кожа также может шелушиться, покраснеть, стать болезненной. Даже по окончании лучевой терапии реакции со стороны кожи могут нарастать в течении примерно недели.
Кожа каждой женщины по-разному реагирует на излучение. У некоторых возможна резкая болезненность кожи даже без видимых её изменений. Врач-радиолог постоянно осматривает участки облучаемой кожи у пациентки и дает подходящие советы, чтобы смягчить проявления этих реакций.
Боль и дискомфорт в области груди могут продолжаться в течение некоторого времени после окончания лечения. Если облучаются область грудины или ключицы, небольшая часть пищевода может также попасть под действие радиотерапии. Это может вызвать изжогу и дискомфорт, но, как правило, они купируются с помощью лекарственных средств.
В течение нескольких недель, когда женщина проходит радиотерапию, её тело тратить много энергии, поэтому она чувствует себя более уставшей, чем обычно, особенно если лечение длится долго. Стресс от осознания, что у тебя злокачественное заболевание, и постоянные посещения больницы, также способствуют появлению усталости. Исследования показывают, что сбалансированные чередования физических упражнений и отдыха могут помочь справиться с этой ситуацией. Здоровая диета и свежий воздух — также хорошие помощники в такой ситуации.
Иногда лучевая энергия вызывает воспаление небольшой части легких. Это сопровождается сухим кашлем, одышкой, которые проходят обычно сами по себе.
Если женщина кормит грудью, на время лечения придется прекратить кормление ребенка.
Побочные эффекты, которые появляются после лечения, называются поздними.
Лучевая терапия при раке молочной железы иногда может привести к появлению рубцовой ткани (склерозированию, фиброзу). Если фиброз груди становится выраженным, молочная железа может уменьшиться в размерах и стать твердой.
Тяжелый фиброз может нарушить отток лимфы от руки и вызвать её отек. В такой ситуации необходимо обратиться к специалисту, который занимается этой проблематикой.
Также могут появиться крошечные расширенные кровеносные сосуды под кожей (телеангиэктазии).
Помимо перечисленных выше, к поздним побочным эффектам относят:
- Остеопороз (размягчение) костей в области, где проводилась радиотерапия, например, ребер и ключицы; Повреждение нервов, которые сопровождаются покалывание, онемение, болью; Фиброз верхушки легкого, что может сопровождаться сухим кашлем и затруднённым дыханием.
Избегайте использования туалетной воды, дезодорантов, кремов или лосьонов в области облучаемого участка тела. Без рекомендации сотрудников радиологического отделения не пытайтесь справиться самостоятельно с побочными реакциями со стороны кожи. Не подвергайте облучаемый участок тела действию прямых солнечных лучей в течение одного года после лечения. Когда лечение закончено, на кожу облученной области можно регулярно наносить солнцезащитный крем. Во время лечения избегать всего, что связанно с экстремальными перепадами температуры, такими как сауны, грелки с горячей водой или холодные компрессы. Носите мягкий удобный бюстгальтер, чтобы чувствовать себя комфортно. Если вы считаете, что вам более удобно ходить без лифчика, этим преимуществом можно воспользоваться во время лечения. Хорошо сбалансированная, здоровая диета с большим количеством жидкости может помочь вашему организму справиться с последствиями лечения. Старайтесь не нагружать свой организм физической деятельностью, требуя от него слишком многого во время лечения. Плаванье в хлорированной воде не рекомендуется во время лечения и в течение 4 недель после него.
Если женщина планирует реконструкцию груди, лучевая терапия может повлиять на выбор вида реконструкции молочной железы в будущем. Некоторые виды реконструкции невозможны после лучевой терапии. В такой ситуации женщина может получить дополнительную информацию, обратившись к врачу-радиологу.
Как выбрать питание снижающее риск смертности при раке груди. Сочетание основного лечения с продуктами здорового питания при раке молочной железы.
Вторая стадия рака грудной железы: диагностика, лечение, прогноз. . первичный рак груди меньше 2 сантиметров и есть метастатическое поражение подмышечных.
Но результаты лечения воспалительной формы рака, как и всех подстадий 3 стадии рака груди, остаются желать лучшего.
источник