Сегодня уже никого не нужно убеждать в необходимости регулярного обследования молочных желез, как и в том, что рак на ранних стадиях излечивается. Ежегодно в мире выявляется более 1 млн новых случаев рака молочной железы, и эта цифра увеличивается с каждым годом. Параллельно с этим снижается смертность от него женщин, увеличивается продолжительность жизни больных.
И тот, и другой факт объясняется улучшением диагностики рака молочной железы: растет число вновь выявленных случаев, улучшаются результаты лечения за счет более раннего выявления, когда рак практически излечим. Это и есть первая задача онкологии — ранняя диагностика рака.
Выживаемость при раке груди высока на ранних его стадиях
Вторая задача состоит в том, чтобы не просто выявить наличие раковой опухоли, а изучить все ее характеристики: клеточное строение, степень злокачественности, чувствительность к методам лечения и даже прогнозировать возможное «поведение» конкретной опухоли на ближайшие 2-5-10 лет. Все это сегодня возможно благодаря появлению новых диагностических технологий и созданию отработанной системы медицинских осмотров для женщин.
Обследование молочной железы при раке или при подозрении на рак проводится в специализированных маммологических центрах.
Врач изучает жалобы пациентки, осматривает грудь, ощупывает лимфатические узлы. Проводится скрининг — определение степени риска развития рака у данной пациентки, то есть выяснение факторов риска: образа жизни и питания, наличия вредных привычек, стрессов, вредных производственных факторов, наследственности. Выясняется анамнез беременностей, родов, абортов, наличия гормональных и других заболеваний.
Ежемесячное самообследование груди должно войти в привычку. Это не заменяет, а дополняет регулярные осмотры у специалиста.
Далее женщине составляется программа, состоящая из дополнительных методов исследования:
- УЗИ.
- Томографии — МРТ, ПЭТ.
- Диагностической биопсии.
- Лабораторных исследований.
Важно! Статистической обработкой результатов скрининга установлено, что 30% современных женщин входят в группу риска заболевания раком груди. Это — лишь средняя цифра, в цивилизованных странах и крупных промышленных городах она значительно выше.
Ультразвуковое исследование — первый этап, позволяющий выявит факт наличия образования в груди, его точное расположение, форму и размеры. Как на УЗИ выглядит рак молочной железы? Структура опухоли меньше отражает ультразвуковые волны, чем жировая ткань железы, то есть она будет меньшей эхоплотности и выглядеть на экране в виде эхо-негативного, более темного образования.
Важно! Характерным признаком злокачественности является неровность контуров опухоли и наличие вокруг плотного эхопозитивного инфильтрата.
На УЗИ молочной железы видна гипоэхогенная тень с неровными очертаниями
Новейшая технология ультразвукового допплеровского цветного картирования позволяет исследовать сосуды железы. Признаком рака является участок скопления множества извитых сосудов, принадлежащих к опухоли.
На цветной допплерограмме виден участок с множеством извитых артерий (красного цвета) и вен (синего цвета)
Важно! УЗИ показывает рак молочной железы лишь с большой степенью вероятности, оно не может дать 100% гарантии, что опухоль раковая, тем более, когда она маленьких размеров. Метод не связан с облучением, поэтому подходит для беременных и кормящих женщин.
Современные томографические технологии являются высокоточными исследованиями, позволяющими получить точную характеристику опухоли в измерении 3D, 4D, сведения о ее структуре. К ним относятся компьютерная томография — КТ, магнитно-резонансная томография — МРТ и позитронно-эмиссионная томография — ПЭТ.
Для исследования молочной железы применяются компьютеризированные МРТ и ПЭТ
Метод не связан с лучевой нагрузкой, а лишь с воздействием магнитного поля после введения пациентке контраста. Опухоль поглощает контраст, и магнитный датчик регистрирует этот процесс, передавая его на экран.
Важно. Недостатком МРТ является невозможность точного исследования маленьких опухолей диаметром до 5 мм.
МРТ при раке молочной железы выявляет точные параметры опухоли
На сегодня это самый современный и точный метод, позволяющий выявит рак на самых ранних стадиях, любых размеров, определить степень его распространения в лимфоузлы, окружающие ткани, выявить метастазы в органах, костях, и гормональную зависимость рака. Исследование проводится с введением пациентке радиоактивных изотопов с последующим сканированием. Результаты очень важны для выбора метода лечения, а также для контроля его эффективности.
ПЭТ-КТ позволяет обнаружить рак и в молочной железе, и его распространение в любом участке тела
Важно. Недостатком метода ПЭТ является высокая стоимость. Однако он входит в перечень услуг по ОМС, и по направлению врача при наличии страхового полиса онкобольным исследование делается бесплатно.
Биопсия при раке груди является завершающим методом, подтверждающим наличие рака на клеточном уровне. Это — процедура взятия участка ткани опухоли с последующим его микроскопическим исследованием. Она может проводиться посредством пункции, разреза или во время операции. Пункция при раке молочной железы выполняется после томографического обследования под контролем аппарата УЗИ.
Исследование биоптата (участка опухолевой ткани) также позволяет определить степень злокачественности рака и его чувствительность к различным методам лечения.
Пункционная биопсия молочной железы с УЗИ-контролем
Какие анализы делают при раке молочной железы? Все они делятся на общеклинические и специальные. Общеклиническое обследование — это развернутая гемограмма, биохимические пробы (печеночные, почечные, свертываемость и группа крови, белки, электролиты, анализ на ВИЧ и РВ).
Специальные анализы представляют собой сложные исследования на клеточно-молекулярном и генетическом уровне. К ним относятся:
- Иммунологическое исследование — выявление наличия онкологических маркеров.
- Иммуногистохимическое исследование — выявление гормональной зависимости рака.
- Молекулярно-генетические тесты — определение степени злокачественности опухоли и прогнозирование.
Тест ИГХ определяет наличие у раковых клеток рецепторов чувствительности к гормонам — ЭР (эстрогену) и ПР (прогестерону). От этого зависит, назначать химиотерапию или гормональное лечение.
Это — самый новый метод диагностики, позволяющий изучить генетическую структуру опухолевых клеток, степень экспрессии генов (злокачественность), определить прогноз на ближайшие годы, вероятность рецидива, и на этом основании выработать лечебную тактику. Сюда относятся тесты: МаммаПринт, БлуПринт, ТаргетПринт, выполняемые методом микрочипирования и дающие точный генетический «портрет» опухоли.
Новые генетические тесты составляют полное «досье» на раковую опухоль
Современные методы диагностики рака молочной железы имеют широкие возможности. Главное — своевременное обращение женщины при малейшем подозрении на опухоль и прохождение регулярных медосмотров.
источник
При анализе данных, получаемых с помощью ультразвукового исследования, целесообразно выделить ряд диагностических задач, решение которых позволит получить полный комплекс эхографических признаков рака молочной железы и метастатических лимфатических узлов, по которым в дальнейшем будет производиться оценка эффективности лечения.
Задачи, поставленные перед врачом ультразвуковой диагностики (УЗД), можно выстроить в следующем порядке:
1. Выявление опухолевого образования.
2. Определение его локализации в молочной железе.
3. Измерение размеров.
4. Оценка степени распространения опухолевого процесса в окружающие ткани.
5. Оценка регионарного метастазирования.
6. Определение характера кровотока первичной опухоли и метастазов.
Для злокачественных новообразований молочной железы характерны нечеткий контур, неровные границы. Структура образований имеет пониженную интенсивность отражений ультразвуковых сигналов, неоднородную структуру, чаще с дистальным усилением за опухолевым узлом (Рис.5.1 а,б, Рис.5.2 а-е).
Рис.5.1 а,б. Варианты графического изображения рака молочной железы в В-режиме.
Риc.5.2 a,б,в,г,д,e. Варианты эхографического изображения рака молочной железы в В-режиме.
Новообразования порой достигают больших размеров, и для полной визуализации и измерения используется режим панорамного изображения SIE SCAPE (Рис.5.З а,б).
Рис.5.3 a,б. Варианты эхорафического изображения рака молочной железы в режиме панорамного сканирования SIE SCAPE.
Встречаются опухолевые узлы, дающие выраженную акустическую тень (Рис.5.4 а,б,в).
Рис.5.4 а,б,в. Варианты эхографического изображения опухолевого узла с акустической тенью за образованием в В-режиме.
Микрокальцинаты, являющиеся одним из важных диагностических признаков рака молочной железы (РМЖ), выявляются только в 33% наблюдений (Рис.5.5 а-г).
Рис.5.5 а,б,в,г. Вариаты эхографического изображения опухолевого узла с кальциминами в В-режиме (а,б,в) и в режиме цветового допплеровского картирования (ЦДК) (г).
Чем меньше размер опухолевого узла, тем более однородна его структура (Рис.5.6 а-д).
Рис.5.6 а.б,в,г,д. Варианты эхографического и изображения рака малых размеров и В-режиме (а) и и режиме энергетической допплерографии (ЭД) (б,в,г,д)
Злокачественные новообразования до 1,0 см в 40% наблюдений имеют четкий контур, ровные границы, в 60% — однородную структуру, в 100% наблюдений — пониженную интенсивность отражений и отсутствие микрокальцинатов (Рис.5.7 а-г).
Рис.5.7 а,б,в,г. Варианты эхографического изображения рака малых размеров: в В-режиме (а,б); в режиме ЭД (в); схожего ультразвуковой картиной с фиброаденомой в В-режиме (г).
Эти же признаки характерны для доброкачественных новообразований, и поэтому именно у данной группы больных чаще всего возникают трудности в дифференциальной диагностике.
При выявлении новообразования молочной железы необходимо тщательно осмотреть всю молочную железу в других квадрантах. Наряду с опухолевым узлом при ультразвуковом исследовании в ткани молочной железы можно обнаружить отсевы опухоли — это так называемая мультицентричная форма рака молочной железы.
Большинство исследователей считает мультицентричность опухоли абсолютным противопоказанием к органосохраняющим операциям. Количество отсевов может быть разнообразным, локализация — чаще рядом с опухолью, но они могут встречаться и в других квадрантах.
Структура соответствует структуре основного узла, так как морфологическая форма их одинакова, но при небольших размерах может быть однородной, гипоэхогенной (Рис.5.8 а,б, Рис.5.9 а,б,в).
Рис.5.8 а,б. Варианты эхографического изображения мультицентричной формы рака молочной железы в В-режиме (а) и в режиме энергетической допплерографии (б).
Рис.5.9 а,б,в. Варианты эхографического изображения мультицентричной формы рака молочной железы в В-режиме.
Информативность в выявлении мультицентричной формы рака молочной железы представлена в таблице 5.1.
Таблица 5.1. Информативность ультразвукового исследования (УЗИ) и рентгеновской маммографии (РМГ) в выявлении мультицентричной формы РМЖ
| ЦДК | ЭД | |||
| Чувствительность | Специфичность | Чувствительность | Специфичность | |
| Schroeder R.J. et al., 1998 | 60% | 39% | 67% | 45% |
| Blohmer J.U. et al.. 1999 | 82% | 75% | 95% | 80% |
| Kuijpers T.J. et al., 1994 | 62% | 62% | 76% | 56% |
| Kook S.et al., 1999 | 64% | 76% | 77% | 76% |
По нашему мнению, для характеристики кровотока в опухоли следует использовать режим энергетической допплерографии, который является модификацией режима цветового допплеровского картирования и позволяет отображать интенсивность кровотока, достигая тем самым возможности выявления сосудов с малыми скоростями кровотока и малого диаметра, а также практически полной независимости от угла сканирования (Рис.5.23 а,б, Рис.5.24 а,б).
Рис.5.23 а,б. Вариант эхографического изображения РМЖ: количество визуализируемых внутриопухолевых сосудов больше в режиме энергетической допплерографии (б), чем в режиме цветового допплеровского картирования (а).
Рис.5.24 а,б. Вариант эхографического изображения РМЖ: количество визуализируемых внутриопухолевых сосудов больше в режиме ЭД (б), чем в режиме ЦДК (а).
Используя цветовое отображение сосудов, оценивается их наличие в объемном образовании, количество, сосудистый рисунок и характер кровотока. Результаты наших исследований показали, что кровоток в опухоли визуализируется у 96% больных, а при размерах опухолевого узла до 1 см — в 50% случаев.
Выделено три типа внутриопухолевого кровотока в последовательно полученной серии поперечных и продольных ультразвуковых томограмм, которые учитываются при интерпретации результатов ультразвукового исследования.
Первый тип характеризуется наличием единичного сосуда во всех полученных сечениях (Рис.5.25 а,б).
Pиc. 5.25 а,б. Варианты эхографического изображения рака молочной железы: 1-й тип кровотока с единичным сосудом в режиме энергетической допплерографии.
Ко второму типу относятся изображения с локальным усилением кровотока, когда на отдельных сечениях опухолевого узла визуализируется участок с повышенным количеством сосудов (Рис.5.26 а-г, Рис.5.27 а,б).
Рис.5.26 а,б,в,г. Варианты эхографического изображения РМЖ: 2-й тип кровотока с локальным усилением кровотока в режиме ЭД.
Рис. 5.27 а,б. Варианты эхографического изображения РМЖ: 2-й тип кровотока с локальным его усилением в режиме энергетической допплерографии.
Третий тип включает изображения с диффузным распределением сосудов по всему узлу (Рис.5.28 а-г).
Рис.5.28 а,б. Варианты эхографического изображения РМЖ: 3-й тип кровотока с диффузным распределением сосудов в режиме ЭД.
С увеличением размеров опухолевого узла количество определяемых сосудов возрастает (р
План лечения составляют с учётом стадии опухолевого процесса, морфологической структуры опухоли, возраста больной, сопутствующих заболеваний, общего состояния пациентки. Применяют следующие методы лечения: хирургический, комбинированный (сочетание операции с лучевой или лекарственной терапией) и ком.
По данным многочисленных публикаций, этиология и патогенез РМЖ сложны и определяются сочетанием многих факторов. Гормональная регуляция функции молочных желез значительно сложнее, чем эндометрия. Помимо эстрогенов и прогесторона, развитие молочных желез в пубертатном периоде, их функция во время бер.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Диагностика рака молочной железы – это комплекс методов, направленных на выявление злокачественных опухолей. От раннего выявления этой патологии зависит эффективность лечения и прогноз выздоровления. Рассмотрим основные процедуры, используемые для выявления злокачественных поражений.
Рак молочной железы – это самая распространенная форма опухоли у женщин, она занимает 19% среди всех злокачественных новообразований. Риск злокачественных новообразований увеличивается прямо пропорционально возрасту. Самый большой процент смертельного исхода приходится на женщин 40-55 лет. У мужчин, рак груди диагностируют очень редко. Существует ряд факторов риска, которые могут стать причиной злокачественного новообразования. Основные факторы: период менопаузы, фиброзно-кистозная мастопатия, отсутствие родов или роды после 30 лет, семейный анамнез и другое.
Локализация опухоли в молочной железе бывает разная. С одинаковой частотой встречается поражение как левой, так и правой железы, а в 25% случаев наблюдается двустороннее раковое поражение. При этом узел во второй железе может быть как самостоятельной опухолью, так и метастазом. Чаще всего опухоли появляются в верхнее-наружном квадрате или возле подмышечной впадины. Основная симптоматика заболевания, проявляется как уплотнение и втяжение соска, кровянистые выделения из груди, болевые ощущения.
Кроме классической клинической картины, в процессе диагностирования могут быть выявлены такие формы заболевания:
Резким увеличение молочной железы, отек, болезненностью. Кожа становится горячей на ощупь, приобретает красный цвет. Для выявления матистоподобного рака проводят дифференциальный диагноз с острым маститом.
При внешнем осмотре первое, на что обращают внимание – это красная кожа, при этом краснота распространяется и за пределы груди. Помимо покраснения кожи, у больной наблюдается высокий подъем температуры. Диагностирование должна проводиться опытным врачом, так как зачастую данную форму злокачественного новообразования путают с обычным рожистым воспалением.
Появляется из-за раковой инфильтрации по щелям кожи и лимфатическим сосудам. Кожа утолщается и приобретает бугристость. На груди образуется толстый кожный панцирь, который может охватывать как одну, так и обе железы. Заболевание имеет высшую степень злокачественности.
Является плоскостным поражением сосков и ареолов. При ранней диагностике, основной признак поражения – мокнущие и шелушащие соски, которые ошибочно могут принимать за экзему. При дальнейшем развитии, рак прорастает в протоки железы и формирует узел с метастатическими поражениями лимфатических узлов.
Задача врача выявить всю типичную симптоматику ракового поражения. Обследование проводится не только на пораженной, но и на здоровой груди, для того, чтобы выявить наличие метастазов. Обязательным является пальпация надключичных и подмышечных впадин. Если симптоматика злокачественного новообразования четко выражена, то постановка диагноза не составляет труда. Но при заболевании на начальных стадиях, малых размерах или глубоком расположении опухоли, проводится дополнительная диагностика.
В качестве дополнительной диагностики используется бесконтрастная маммография, рентгенография, аспирационная биопсия, пункция с цитологическим исследованием. Возможно частичное иссечение опухоли вместе с окружающими тканями и проведение гистологического исследования. Если наличие рака подтверждается, то операцию расширяют до радикальной. Для определения степени распространения злокачественной опухоли в организме, пациентке проводят сцинтиграфию скелета, ультразвуковое исследование печени, рентгенографию костей и рентген легких.

Ранняя диагностика рака молочной железы носит комплексный подход, который состоит из множества методов, используемых как в медицине, так и в онкологии. Основные цели раннего диагностирования:
- Обнаружение рака на ранней стадии (именно в этот период можно провести успешное лечение).
- Выбор врачом эффективного и идеально подходящего метода лечения.
- Оценка результатов терапии.
Диагностика должна дать ответ на такие вопросы, как: какой тип опухоли (инвазивный или неинвазивный), есть ли метастазы в соседних лимфоузлах, если да, то насколько велико поражение.
Ранняя диагностика делится на первичную и уточняющую:
Обследование носит название скрининговой. Ее основная задача выявиться первичные изменения в молочной железе. Это самомообследование груди, пальпация молочных желез, осмотр хирургом, маммологом, онкологом и эндокринологом. Первичная диагностика проводится у женщин без явных признаков изменения в груди. Обследования должны носить регулярный характер, так как их цель – раннее выявление злокачественного новообразования.
В этом случае используются методы, позволяющие целенаправленно искать изменения в молочных железах. Диагностика дает возможность уточнить природу, распространенность и характер изменений. Обследования проводятся в течение всего лечения, для контроля его эффективности. Основные диагностические методы данной категории: МРТ, УЗИ, КТ, биопсия и другие.
Ранняя диагностика рака молочной железы осуществляется врачом при каждом посещении женской консультации. Стандартное диагностирование представляет собой пальпацию органа для определения наличия припухлостей и болезненных уплотнений. Такое обследование объясняется тем, что злокачественное новообразование груди чаще всего проявляется как небольшая припухлость, которую в 90% случае женщина обнаруживает самостоятельно. Во время обследования, осмотр проводится в освещенном помещении, в вертикальном и горизонтальном положении, с поднятыми и опущенными руками.
В процессе осмотра врач обращает внимание на ряд факторов, которые могут свидетельствовать о наличие патологии: припухлости или уплотнение груди (сосков), покраснение или отечность кожи, асимметрия, изменение очертаний и положения соска. Деформация ареолов, выделения из сосков, втяжение кожи на груди, шелушение груди, опухолевые уплотнения в подмышечной впадине, припухлости плече, боль и дискомфорт в груди, также свидетельствуют о патологическом процессе.
Очень часто явные признаки рака диагностируют на поздних стадиях, когда опухоль приобретает запущенную форму. В этом случае плотное болезненное новообразование прорастает в грудную стенку, что приводит к обездвиживанию груди. Из-за прорастания опухоли на кожный покров, молочная железа изъязвляется, деформируется, втягивается сосок. Из соска могут появляться кровянистые выделения. Если опухоль прорастает в лимфатические узлы, то это приводит к увеличению подмышечных лимфоузлов, из-за чего появляются болезненные ощущения и дискомфорт.

Дифференциальная диагностика рака молочной железы – это обследования, которые позволяют исключить по тем или иным факторам и симптомам заболевания, что в конечном итоге позволит диагностировать единственно вероятное поражение. Дифференциальное обследование рака груди, в первую очередь проводится с фиброаденомой и мастопатией. К примеру, липома в отличие от злокачественного новообразования мягкая на ощупь, без уплотнений и имеет крупнодольчатое строение. Если есть киста, то она может достигать больших размеров, что существенно затрудняет диагностику. В этом случае, для постановки правильного диагноза проводится пункционная биопсия или резекция груди.
- При дифференциальной диагностики рака и галактоцеле, необходимо обращать внимание на то, что последнее заболевание развивается в период лактации. По своей структуре галактоцеде напоминает кисту и в течение долгого периода времени не меняет размеров.
- В некоторых случаях, наличие добавочной молочной железы, которая располагается у края большой мышцы груди и существенно увеличивается в размерах в период лактации, напоминая шишку, может ошибочно напоминать злокачественное новообразование.
- При ангиоме груди, поражение не имеет четких границ, уменьшается при сдавливании и мягкое на ощупь. Если ангиома находится под кожей, то кожный покров приобретает голубоватый окрас.
Сложности возникают при дифференциальном диагнозе рака молочной железы и мастита. Мастит характеризуется острым началом, сильными болезненными ощущениями, высокой температурой. Но если состояние не улучшает в течение нескольких дней и данная симптоматика появилась вне периода лактации или у женщины пожилого возраста, то это может быть признаком рака груди.
Согласно статистическим данным, большинство женщин самостоятельно обнаруживают опухоль, но не придают ей должного значения. Из-за позднего обращения за медицинской помощью, рак молочной железы принимает необратимый патологический характер, что приводит к летальному исходу.

Методы диагностики рака молочной железы – это комплекс процедур и исследований, позволяющих выявить патологические изменения, определить их природу, характер течения и ряд других показателей. Рассмотрим основные методы исследования, используемые при постановке диагноза:
На сегодняшний день маммография является основным и самым эффективным методом раннего диагностирования рака груди. Процедура является скрининговым обследованием и проводится на специальных аппаратах, которые позволяют распознать патологический рост и изменения в тканях. Полученные снимки сравнивают со снимками здоровой груди. В процессе маммографии, грудь сжимается пластинами, для того чтобы сделать снимки с разных ракурсов. Ткани органа на снимке имеют белый цвет, жировая – прозрачный, а уплотнения и патологические участки четко очерчены.
Маммография дает возможность распознать первичные и вторичные признаки злокачественного процесса.
- Первичные признаки – микрокальцинаты и опухолевая тень, которая имеет звездчатую или неправильную форму с неровными контурами. Опухоль может сопровождаться тропинкой к соску и вызывать его втяжение, кожа уплотнена, имеет изъязвления. Если на груди есть микрокальцинаты, то есть отложения солей кальция в стенках протоков желез, то это указывает на большую вероятность злокачественного процесса в груди.
- Вторичные признаки – характеризуются разнообразной симптоматикой, которая проявляется в изменениях кожного покрова, сосков и тканей, окружающих новообразование.
КТ молочных желез позволяет отследить распространение опухолевых очагов и метастаз. Проводится как при ранней диагностике рака молочной железы, так и в процессе всего курса лечения, для контроля результатов терапии.

МРТ молочных желез проводится с помощью мощного магнитного поля. Молочные железы облучаются электромагнитными волнами. В результате электромагнитная энергия фиксируется специальными датчиками и обрабатывается компьютером.
Является радионуклидным томографическим методом, который быстро и точно определяет наличие опухолевых процессов. В процессе диагностирования, в железы вводится радиофармпрепарат, содержащий радионуклиды с позитронным бета-распадом.
ПЭТ позволяет установить наличие злокачественного новообразования, обнаружить метастазы, определить остались ли раковые клетки после проведенного лечения и отличить рак от доброкачественных заболеваний и воспалительных процессов.
Биопсия – это взятие анализа из опухоли с последующим цитологическим исследованием. Преимущества метода в его невысокой стоимости, простоте выполнения и безболезненности. Очень часто биопсию проводят под контролем ультразвукового мониторинга. Биопсия может проводиться путем оперативного вмешательства или с помощью секторальной резекции. Процедура проводится в условиях амбулатории с обезболиванием и не требует специальной подготовки.
Диагностическое исследование позволяет идентифицировать тип новообразования. Биопсия определяет гормонозависимые опухоли с помощью иммуногистохимических тестов. От гормонального статуса опухоли зависит методика лечения и прогноз на выздоровление. С помощью биопсии удается определить гистогенез злокачественного новообразования и разработать эффективный план лечения, определить чувствительность раковых клеток к различным видам терапии.
- Тонкоигольная аспирационная биопсия – самый простой и быстрый метод диагностики. Проводится с помощью тонкой иглы, поэтому не требует анестезии.
- Трепан-биопсия – проводится в условиях амбулатории, но с анестезией. Игла вводится в ткани под контролем УЗИ.
- Хирургическая биопсия – используется в тех случаях, когда теран-биопсия и тонкоигольная не подтвердили наличие онкологии. Процедура проводится при условии полной госпитализации и под общей анестезией. Врачи проводят операционное вмешательство и исследуют удаленную опухоль.

Диагностический метод, заключающийся в измерении температуры кожного покрова груди. Исследование основано на различии в температурных значениях у опухолевых и здоровых тканей. Поскольку новообразование имеет большое количество кровеносных сосудов, то они излучают тепло, которое можно обнаружить с помощью термографии.
Данный метод диагностики не приобрел широкого применения, так как имеет большое количество ложноотрицательных результатов.
Относится к самым современным диагностическим методам. Суть исследования в том, что через ткани молочной железы пропускают инфракрасный цвет, который позволяет определить наличие опухолевых узлов и метастазов.
Единственный недостаток данного метода – повышенная чувствительность и недостаточная специфичность.
Проводится при наличии выделений кровянистого характера из сосков. В млечные протоки контрастное вещество, которое выявляет множественные и одиночные папилломы и внутрипротоковый рак.
При данном диагностическом исследовании в пораженную полость молочной железы вводят газ. Методика дает возможность выявить внутрикистозные патологические разрастания.
Помимо вышеописанных методов диагностики рака, пациентке проводят рентгенографическое исследование легких, КТ органов брюшной полости и грудной клетки, УЗИ лимфоузлов и органов брюшной полости. Обязательными являются общеклинические анализы и обследования, а также радиоизотопные исследования скелета, то есть сцинтиграфия.
Подобное диагностирование поможет оценить степень распространения злокачественной опухоли в организме, наличие или отсутствие метастазов в лимфатических узлах и других органах. Результаты проведенных исследований позволяют выяснить характеристики и особенности патологии, а также состояние организма. Обратите внимание, для наблюдения за течением заболевания, контроля лечения и выявления рецидивов используется онкомаркер рака молочной железы СА15-3.
Анализы при раке молочной железы дают возможность узнать особенности патологического заболевания. По результатам исследования врач диагностирует ту или иную форму рака груди и стадию опухолевого процесса. Для проведения анализов у больной берут кровь и ткани из пораженной области.
- Своевременная диагностика и сдача анализов позволяет выявить и предотвратить рецидивы злокачественного новообразования, проверить организм на наличие раковых клеток после проведенной операции или терапии.
- Анализы позволяют обнаружить опухоль на самых ранних стадиях, и определить находится ли человек в группе риска.
При анализе крови, изучению подлежат опухолевые маркеры: CA 15-3, СА 125 II, CYFRA 21-1, СА 72-4 и раковый эмбриональный антиген (РЭА). Если данные показатели выше нормы, то это может указывать как на злокачественное, так и на доброкачественное образование.
Муциноподобный раковый антиген CA 15-3 находится в мембранах раковых клеток. Нормой считаются значения от 0 до 26,9 ед/мл. Анализы крови сдаются в динамике, это позволяет определить скорость роста опухоли, риск метастазирования и рецидивов злокачественного новообразования. Дополнительным подтверждающим анализом является альфа-фетопротеин. Нормальный показатель АФП считается от 0 до 7,51 ед/мл. При отклонениях от нормы можно говорить о патологических процессах в организме.
При исследовании тканей проводится иммуногистохимический анализ на рак молочной железы. Для его проведения используют специальные реактивы, которые содержат антитела со специальными веществами и ткани молочной железы, которые берут с помощью биопсии. Анализ основан на антиген-антитело реакции. Так, при попадании в организм сторонних агентов в крови происходит реакция, которая их блокирует. Иммуногистохимический анализ позволяет выявить искомый антиген раковой опухоли, поэтому его проведение очень важно для составления плана лечения.

Онкомаркеры при раке молочной железы представляют собой белки, которые циркулируют в крови. Уровень белков повышается при онкологических заболеваниях. Но повышенная концентрация может наблюдаться и в организме здорового человека. Именно поэтому онкомаркеры используются в качестве вспомогательного диагностического метода, который позволяет выявить рецидивы заболевания и оценить эффективность лечения.
К примеру, онкомаркер СА 15-3 является маркером рака молочной железы и яичников, а СА 125 – это маркер, указывающий на рецидивы опухолевый процессов в груди и яичниках. Для диагностики также используют TRU-QUANT и СА 27-29 маркеры.
Повышенный уровень данного маркера свидетельствует о раковом процессе. Так, при диагностике карциномы, уровень специфичность СА 15-3 составляет 95%, в отличие от доброкачественных новообразований. СА 15-3 прямо пропорционален размеру опухолевого поражения. То есть повышенные значения могут указывать на вовлеченность лимфоузлов в онкопроцесс. Если онкомаркер возрастает на 25%, то это говорит о прогрессировании злокачественного новообразования. Если уровень снижается, то лечение эффективно и рак отступает.
СА 15-3 позволяет узнать о наличии метастазов и рецидивировании заболевания. Если рак молочной железы лечили с помощью химиотерапии или радиотерапии, то значения СА 15-3 могут временно подниматься. Это указывает на то, что опухоль разрушается, то есть терапия действенна. Но зафиксированы случаи, когда СА 15-3 имел повышенные значения у беременных, но это не являлось признаком злокачественного новообразования.
Данные онкомаркеры позволяют отслеживать развитие опухоли. Очень часто СА 15-3 проводят одновременно с раково-эмбриональные агентом, то есть РЭА, который относится к маркерам онкологии прямой кишки.
Нормальным показателем СА 15-3 считается от 0-27 Ед/мл. Если значения онкомаркера выше указанной нормы, то это указывает на метастазирующий процесс. Норма РЭА от 0-5 Ед/мл. Расшифровка онкомаркеров должна осуществляться только врачом. Рак не диагностируют только по повышенному уровню СА 15-3 или другого онкомаркера. Для подтверждения заболевания проводится комплексная диагностика.
Диагностика рака молочной железы заключается в комплексном подходе к выявлению злокачественного новообразования, определению ее типа и других особенностей течения заболевания. От своевременности проведения диагностирования и ее эффективности зависит выбор методов лечения. Чем раньше будет обнаружен рак, тем лучше прогноз и выше шансы на выздоровление.
источник
Проводя осмотр груди только при помощи рук, Вы НЕ можете чувствовать себя уверенно!
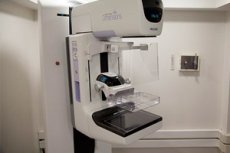
Маммография
На настоящее время рак груди всё ещё является самым частым заболеванием у женщин. Вследствие этого заболевания по-прежнему умирает примерно 20.000 пациенток в год. Многие из них могли бы получить шанс на выздоровление, если бы рак груди удалось своевременно обнаружить.
Ранняя диагностика важна, поскольку шансы на лечение и выздоровление тем больше, чем меньше по размеру опухоль на момент её обнаружения. Определяемая на ощупь опухоль, как правило, уже имеет размер примерно 2-3 см.
Целью ранней диагностики является обнаружение рака груди уже на том этапе, когда опухоль еще маленького размера и не прощупывается.
Женщины не должны дожидаться того момента, когда самостоятельно обнаружат у себя в груди уплотнение. Поскольку в настоящее время существуют многочисленные методы диагностики, позволяющие выявить рак груди и даже его первоначальные признаки — причём еще до того момента, когда уплотнение будет прощупываться и вследствие этого превратится в представляющее угрозу для жизни заболевание. К ним относятся цифровая маммография, сонография и МРТ (магнитно-резонансная томография).
Однако: несмотря на прогресс в области медицины, методами ранней диагностики заболевания в Германии все еще пользуются неохотно. Согласно положениям проведения ранней диагностики рака, женщинам в возрасте до 50 по-прежнему рекомендуется лишь самостоятельный осмотр груди путем прощупывания и визит с той же целью к гинекологу. И это несмотря на то, что известно, что когда в груди прощупывается уплотнение, заболевание уже прогрессирует. Тем самым прощупывание груди в действительности является не способом ранней диагностики заболевания, а скорее «поздним его обнаружением».
Рак груди не всегда является таковым.
Причиной возникновения данного заболевания в большинстве случаев (примерно 80 процентов) являются клетки, которые изнутри обволакивают млечные протоки. Здесь они проходят фазу, во время которой окончательно закрепляются в млечных протоках, стенки которых их «инкапсулируют». На этом этапе опухолевые клетки еще не распространяются по организму. Эта фаза называется «in-situ-стадия», первая стадия рака груди, то есть «ductales Carcinoma in-situ» или сокращенно «DCIS». Во время данной фазы рак всегда и во всех случаях излечим. Поскольку на этом этапе не происходит образования уплотнений, а изменения происходят только в клетках, признаки заболевания на ощупь определить практически невозможно. Изменённые подобным образом клетки долей молочной железы (примерно у 20 процентов женщин) не обязательно перерастают в рак груди, тем не менее, их называют «Carcinoma lobulare in-situ» или сокращенно „CLIS“.
Через некоторое время эти клетки из млечных протоков проникают в ткани грудной железы. Этот процесс называется « инвазивный рак». Эта опухоль («настоящий» рак груди) также поддается лечению, до тех пор, пока она находится только в груди. Но когда рак через кровеносные пути распространяется по всему организму и метастазы опухоли проникают в жизненно важные органы, излечить его больше невозможно. Во всяком случае, он может перейти в хроническую стадию или, в худшем случае, быстро привести к летальному исходу. Поэтому целью ранней диагностики рака груди является обнаружение заболевания, когда оно еще не распространилась по всему организму. Или еще лучше, определить заболевание прежде чем оно может стать опасным – а именно на первой стадии (DCIS).
Обнаружение рака груди на ранней стадии означает увеличение шансов на выздоровление!
Рак груди излечим, если его своевременно обнаружить. Тем самым ранняя диагностика заболевания означает:
- Обнаружить заболевание до образования прощупываемого уплотнения в молочной железе.
- Своевременно диагностировать заболевание, чтобы предотвратить его переход в агрессивную опухоль на ранней стадии процесса.
- Нельзя путем ощупывания молочной железы определить заболевание на начальной стадии, поскольку не каждый вид рака груди влечет за собой образование уплотнений. Это означает, что осмотр груди путем прощупывания является самым грубым методом обнаружения рака и позволяет обнаружить лишь те опухоли, которые прощупываются (как правило, уплотнения размером от 2 см.)
- Ультразвуковое исследование молочных желез также не способно выявить рак груди на начальной стадии.
Маммография позволяет выявить заболевание на ранней стадии (DCIS), поскольку в некоторых случаях (примерно в 30 процентах) на рентгеновском снимке видны незначительные следы (так называемые «микрокальцификаты»). Такие микрообызвествления возникают в основном при наличии медленно развивающихся опухолей млечных протоков, в то время как быстро развивающиеся DCIS-опухоли редко сопровождаются микроотложениями. Эти стадии быстрого развития (примерно в 70 процентах случаев) чаще обнаруживаются при помощи магнитно-резонансной томографии молочной железы. Около двух третей случаев заболевания во время маммографии не обнаруживаются, поскольку на маммограмме микрообызвествления не видны.
Кроме того, одна лишь маммография для диагностики рака на его ранней стадии подходит не всем женщинам. Когда ткань грудной железы еще очень плотная, более крупные опухоли также могут не обнаружиться. Причина: Ткань грудной железы на маммографии белого цвета, так же как и сам рак груди. Только после того, как ткань грудной железы купируется и замещается жировой клетчаткой, достоверность маммографии возрастает. У некоторых женщин это происходит с возрастом, у некоторых, напротив, никогда. Таким образом, для каждой женщины существует свой уровень точности диагностики рака груди посредством маммографии, он зависит от «плотности» ткани грудной железы.
Сонография (ультразвуковое исследование молочных желез) — это важное дополнение к маммографии специально для женщин с еще полностью развитой тканью грудной железы. Посредством УЗИ врач может «заглянуть» в плотную ткань грудной железы и обнаружить рак тогда, когда это невозможно сделать при помощи маммографии. Кроме того, таким образом можно обнаружить доброкачественные кисты. На УЗИ видны также изменения в ткани грудной железы и образования, похожие на рак, которые невозможно обнаружить путем ощупывания. Однако только УЗИ или так называемая «3D-сонография» не предназначены для ранней диагностики заболевания. Причина: посредством УЗИ невозможно точно диагностировать рак на начальной стадии. УЗИ является важным дополнением маммографии – особенно когда обследование проводит опытный специалист. Но оно не может заменить маммографию.
Магнитно-резонансная томография на основе ядерного магнитного резонанса (МРТ)
МРТ, как и УЗИ, является методом обследования без использования рентгеновского излучения. Однако в отличи от УЗИ, МРТ способна диагностировать рак на его ранней стадии. Особо сильная диагностическая сторона МРТ проявляется в том, что она выявляет биологически агрессивные виды рака на ранней стадии на основании увеличившегося кровотока – специально на тех начальных стадиях, которые «спешат» образовать микроотложения, по которым их можно обнаружить на маммографии. На таких стадиях рака, как и при наличии агрессивных инвазивных карцином, являющихся их следствием, маммография так же «слепа», как и при обследовании молочных желез с плотной тканью железы. Тем не менее, для МРТ действует то же правило: метод является наиболее убедительным лишь тогда, когда техника, методика и особенно опыт врача находятся на соответствующем уровне.
Каждый метод имеет свои границы – поэтому речь идет о правильном комбинировании!
Это означает, что ни одна техника обследования (маммография, сонография или МРТ), использующаяся без дополнительных методов, не может выявить все виды рака на его ранней стадии. Каждый отдельный метод имеет свое предназначение в процессе диагностики рака груди, поэтому важно правильно их комбинировать. Какая комбинация является целесообразной для Вас, зависит в значительной степени от Вашего возраста, особенностей строения ткани Вашей грудной железы, плотности Вашей молочной железы, Вашего личного профиля риска и Вашей индивидуальной потребности в надежной диагностики.
- Маммографию всем женщинам следует принципиально считать основой ранней диагностики заболевания, она также способствует обнаружению рака груди на ранних стадиях.
- Сонография дополняет маммографию там, где не достаточно проведения одного лишь рентгеновского исследования.
- Проведение МРТ молочных желе имеет смысл, если в Вашей семье уж были случаи раковых заболеваний груди и/или яичников. Кроме того МРТ также является самым точным способом диагностики заболевания у женщин с плотной тканью грудной железы. Она надежнее всего при выявлении биологически агрессивных опухолей рака на ранних стадиях. Она надежнее всего определяет наличие рака груди и клеток с биологически агрессивным потенциалом.
Комбинирование различных методов диагностики повышает уровень обнаружения заболевания по сравнению с использованием только какого-либо отдельного метода.
Рак груди не всегда является таковым – поэтому маммография-скрининг подходит не каждой женщине.
Все молочные железы различны. Поэтому рак груди у каждой женщины проявляется по-разному. Недорогие стандартные методы, такие как маммография-скрининг, не могут послужить заменой индивидуального метода ранней диагностики рака груди, которыми Вы, как женщина, должны воспользоваться. Поскольку для того, чтобы метод диагностики соответствовал Вашим индивидуальным факторам риска и потребности в профилактике, необходим многоступенчатый, четкий процесс проведения диагностики, который, после консультации у опытного специалиста, позволит комбинировать различные методы обследования для того, чтобы поставить точный диагноз. Поэтому маммография-скриниг, о котором идет речь, является лишь первым этапом диагностики.
В рамках проведения маммографии-скрининга делаются два рентгеновских снимка каждой молочной железы, без предварительного медицинского осмотра или установления Вашего индивидуального профиля риска заболевания, которые затем оцениваются двумя специалистами. Заключение врачей сообщаются через несколько дней. Если в графе «диагноз» написано «маммографическое исследование без патологии» — это означает, что маммография никаких выраженных изменений не выявила. Поскольку маммография не может выявить все виды рака груди, эта фраза не обязательно означает, что Ваши молочные железы здоровы. Кроме того, Вам вообще не удастся узнать, возможно ли в Ваших молочных железах обнаружить заболевании на раннем этапе только посредством маммографии.
Кстати: В 75% случаев рак молочной железы обнаруживается не посредством маммографии-скрининга.
Маммография-скрининг проводится исключительно у женщин в возрасте от 50 до 69 лет. Хотя среди представительниц данной возрастной группы рак груди уже не так распространен. Этой болезнью страдают все чаще женщины в возрасте до 50 лет и у них часто встречаются агрессивные и быстро растущие опухоли. Для женщин данной возрастной группы, равно как и для тех, кто старше 69 лет ранняя диагностика заболевания не возможна при использовании метода с визуальными результатами. Но если наличие опухоли было обнаружено слишком поздно, например, потому что женщина обнаружила их посредством самоосмотра прощупыванием, то шансы на выздоровление сокращаются.
Женщины нуждаются в индивидуальном методе обнаружения рака груди на раннем этапе.
Комитет индивидуальной диагностики рака груди (AIM e. V.) – это объединение врачей, пациенток с раком груди, а так же женщин, у которых данное заболевание отсутствует, которые хотят поддержать ассоциацию индивидуальной ранней диагностике рака груди. Целью АИМ является обеспечение в Германии индивидуализированной и ориентированной на факторы риска ранней диагностики рака груди путем использования всех методов с визуальными результатами на сегодняшний день и в будущем.
Врачи, сотрудники АИМ, хотят предоставить женщинам всех возрастных категорий возможность выявления рака на ранней стадии и дальнейшее лечение заболевания, используя диагностику, отвечающую наивысшему международному стандарту качества. При этом главными является способ диагностики молочной железы, учитывающий индивидуальный профиль риска каждой женщины, а также персональная врачебная консультация относительно возможностей профилактики и способов лечения заболевания. Потому что только таким способом, в отличие от стандартной и анонимной процедуры проведения скрининга, можно добиться оптимального результата для каждой женщины.
МРТ молочных желез: Ассоциация индивидуальной диагностики молочных желез (AiM) разрабатывает сертификат качества
МРТ молочных желез как стандартный метод для раннего распознавания рака груди – да или нет? Ответ на этот вопрос теперь доказан посредством проведений многочисленных научных исследований, в том числе Кристианой К. Куль и Венди Берг достаточно и убедительно: Благодаря техническому и методическому прогрессу магнитно-резонансная томография молочных желез относится сегодня к самым информативным методам в диагностике рака груди.
Критики, которые в настоящее время отказываются от использования МРТ молочных желез, все еще приводят часто ошибочные положительные и отрицательные заключения как «бесспорный аргумент». При этом упускается следующее: согласно опыту профессора Уве Фишера и профессора Кристианы Куль, председателей ассоциации для индивидуальной диагностики молочных желез, проблемой является не сам метод исследования, причина ошибочного заключения скорее в недостатке личной квалификации, а также отсутствие необходимого технического оборудования во врачебных практиках и клиниках. Следствием этого являются значительные различия по качеству при исследовании и оценке МРТ молочных желез.
Сертификат качества МРТ молочных желез, который был разработан ассоциацией индивидуальной диагностики молочных желез (AiM) под руководством профессора Уве Фишера и профессора Кристианы Куль, должен способствовать обеспечения качества МР — томографической диагностики рака груди по всей Германии. В августе 2010 года отделом технического контроля по радиационной защите диагностический центр лечения заболеваний молочных желез в Геттингене был признан первым центром по AiM стандарту уровня 2 (экспертный уровень). Клиника радиологии Рейнско-Вестфальского технического университета города Ахен (RWTH) также вскоре получит сертификат первого университетского центра «на уровне эксперта».
Выдача сертификата происходит на 2 различных уровнях: „ МРТ молочных желез на высоком уровне“ и „ МРТ молочных желез на уровне эксперта“. Врачебные практики и клиники, которые приобретают данный сертификат, должны удостоверить наличие определенного оборудования, кроме того, минимальное количество исследований (для высокого уровня — это не менее 250 диагностических МРТ молочных желез в год, для уровня эксперта 500 диагностических исследований МР молочных желез и больше 100 МР-контролируемых вмешательств). Получение сертификата, по мнению профессора Фишера, значительно повысит стимул врачей-диагностов в области заболеваний молочной железы к обновлению оборудования и повышению качества оценки. „Кроме того, данный сертификат предусматривает транспарентность между врачами и нуждающимися в лечении женщинами“, говорит профессор Фишер. „Это среднесрочно приведет к тому, что исследования с подтвержденной экспертизой сфокусируются на коллегах с сертификатом экспертов и что количество исследователей с высокой экспертизой долгосрочно возрастет “.
Рак молочной железы является наиболее распространенным злокачественным заболеванием женщин на Западе. В течение своей жизни одна из девяти женщин — по последним данным из Нидерландов даже одна из восьми женщин — заболевает раком молочной железы. В Германии каждый год около 56 000 женщин ставят диагноз
«рак молочной железы». Доля карциномы молочной железы у женщин составляет 38 процентов новых случаев заболеваний раком. Среди женщин в возрасте от 40 до 50 лет карцинома молочной железы является наиболее распространенным онкологическим заболеванием. В Германии ежегодно умирает почти 18 тысяч пациенток с подтверждённым диагнозом рак молочной железы. По сравнению со странами ЕС, Германия находится в середине рейтинга смертности от рака молочной железы, а также новых случаев онкологических заболеваний. В последнее время, вероятно, как следствие регресса замещения гормонов, в соответствии с тенденцией заболеваемость раком молочной железы снижается. Тем не менее, возраст заболевших при первичном диагнозе продолжает снижаться.
Раннее выявление болезни как рациональная медицинская стратегия
Прогноз рака молочной железы во многом зависит от размера опухоли, агрессивности опухоли и стадии заболевания. Если речь идёт о сроке установления диагноза и болезнь ограничивается грудью (без поражения лимфатических узлов и отдалённых метастазов), то в настоящее время примерно в 97 процентах случаев срок выживания составляет 10 лет. Если рак уже распространился на подмышечные лимфатические узлы, в этом случае 10-летний прогноз снижается до уровня менее 80 процентов. При наличии отдаленных метастазов процент выживаемости резко снижается до уровня ниже 30 процентов. Задача диагностики рака молочной железы заключается в выявлении заболевания на ранней, по возможности ограниченной только молочной железой стадии.
Методы исследования в диагностике молочной железы
Для этой цели, наряду с осмотром и пальпацией, доступны методы медицинской визуализации, такие как маммография, УЗИ молочной железы и МРТ молочной железы. Если во время диагностики обнаружены какие-либо отклонения, тогда есть возможность проведения чрескожного гистологического анализа в виде пункционной или вакуумной биопсии.
В клиническое исследование, наряду со сбором анамнестических данных, входит осмотр и пальпация обоих грудей. Во время осмотра можно обнаружить стяжение кожи и втягивание сосков или воспалительные изменения, которые могут указать на злокачественность. Во время пальпации стоит обратить внимание на плотностьи образования узлов. Согласно данным исследований, конечно, нет гарантий того, что можно достичь снижения уровня смертности среди женщин возрастной группы от 40 до 69 лет с помощью самообследования. Это также подчёркивает осуществление актуальной директивы S3: „Самообследование груди, даже при регулярном применении и тренировке, будучи единственным методом, не в состоянии снизить уровень смертности от рака груди». Однако женщины, которые регулярно себя обследуют, ведут более здоровый образ жизни проявляют лучшую „осведомлённость о состоянии своей груди». Именно поэтому медицинские профессиональные объединения продолжают рекомендовать самостоятельно осматривать грудь, хотя пальпаторное исследование фактически не позволяет обнаружить заболевание на ранней стадии.
Рентгеновская маммография в настоящее время используется как основной метод медицинской визуализации для ранних выявлений карциномы молочной железы. Областями маммографии являются определение микрокальцификатов и обнаружение поражений участков жировой ткани, обусловленных опухолями. Содержательность рентгеновской маммографии, однако, значительно варьируется в зависимости от плотности ткани в груди. В настоящее время различают четыре типа плотности в маммограмме, в зависимости от соответствующей доли жировой и железистой ткани (Тип АКР I-IV; АКР = Американский колледж радиологии). У женщин с низкой плотностью ткани (преобладает липоматозная ткань, тип плотности АКР I) маммография достигла высокой степени достоверности при обнаружении рака молочной железы. У женщин с инволюционно развитой грудью (тип плотности АКР 3 и 4) снижается чувствительность маммографии до ниже 40 процентов. Из-за этих резких ограничений женщинам с негомогенной плотной или чрезвычайно плотной структурой паренхимы на маммограмме (АКР III, АКР IV) для диагностики рекомендуется использовать второй тип медицинской визуализации (например, УЗИ, МРТ молочной железы).
В настоящее время для исследования женской груди всё больше используют цифровые технологии. При этом необходимо различать между «оцифрованной» маммографией и настоящей цифровой полноценной маммографией. Если первому виду по сравнению с обычной („плёночной») маммографией сопутствует более высокая доза облучения (!), то дозу облучения при широкопольной маммографии можно уменьшить по сравнению с обычной диагностикой — при значительно более высокой диагностической достоверности.
Маммография, как правило, проводиться в виде так называемой двухплоскостной маммографии. При этом исследование изображает две стандартных плоскости – с косой медиолатеральной траекторией лучей (КМЛ) и с краниокаудальной траекторией лучей (КК). Критерии хорошей системной настройки и бездефектного качества изображения охватывают так называемую четырехступенчатую систему PGMI(PGMI = отлично, хорошо, умеренно, недостаточно), или трёхступенчатую систему, которую используют в Германии.
Описание результатов маммографического исследования осуществляется согласно так называемому » BI-RADS Лексикону» Американского колледжа радиологии (BI-RADS = система интерпретации и протоколирования визуализации молочной железы). При этом определяют и описывают 3 основные результата исследования: очаги/уплотнения, кальцификацию и нарушение архитектоники.
После анализа изображения и описания результатов исследования обязательной является категоризация рентгеновской маммографии. Описание категорий заключений по системе BI-RADS может происходить поэтапно 0, 1, 2, 3, 4, 5 или 6, с дополнительными подразделениями категории 4 в подгруппы 4A, 4B и 4C. В BI-RADS категоризации выражается, какая существует вероятность злокачественного поражения. Кроме этого из распределения по категориям BI-RADS следуют рекомендации о том, как действовать дальше.
УЗИ груди (сонография молочной железы)
УЗИ молочной железы наряду с маммографией является наиболее широко распространённым методом медицинской визуализации в диагностике молочной железы. Метод биологически безопасный. Звуковые волны, которые посылают в ткани молочной железы и чьи эхо-сигналы получают, приводят к визуализации интрамаммарных структур. Решающими факторами являются механические свойства ткани, такие как плотность и скорость звука, которые особенно отличаются в жировой ткани, соединительной ткани и в кальцификатах. Если эти компоненты проявляются близко друг к другу, как в неоднородной железистой ткани, тогда увеличивается эхогенность. Поскольку в опухолях обычно преобладает только одна составляющая ткань, то изображаются «тёмные пятна» и поэтому в светлой среде железы они, как правило, лучше очерчены, чем при маммографии. Другие возможности возникают при динамическом анализе с проверкой эластичности и подвижности пространства (с точки зрения ультразвукового исследования). Благодаря технологии, позволяющей рассматривать изображения в разрезе, можно лучше определять глубоко расположенные структуры и процессы, происходящие на периферии. Дополнительную информацию можно получить с помощью допплерсонографии через оценку степени васкуляризации изменений. При проведении УЗИ ограничевающе сказывается плохая пространственная разрешающая способность на микрокальцификаты, которые до сих пор изображают область маммографии.
Из-за индивидуального и ручного управления ультразвуковым датчиком, этот метод плохо стандартизирован. УЗИ молочной железы, следовательно, определяется наряду с качеством оборудования, в решающей степени от мастерства и опыта исследователя. Время исследования зависит от размера груди, оценочной способности ткани и количества зависимых результатов исследований. Как правило, эта процедура длится от 3 до 5 минут с каждой стороны, но в сложных случаях длительность может возрастать до более 15 минут.
Пригодными для УЗИ молочной железы являются только линейные датчики, обладающие высокой разрешающей способностью и со средней частотой в ≥ 7 МГц. При слишком высокой частоте оценочная способность может снова ухудшиться. Хотя при несущей частоте > 13 МГц высокого разрешения в поверхностной области, однако, более глубокие слои ткани с помощью такого датчика будут недостаточно отображены. В общем, высокие частоты необходимо скорректировать для исследования необходимой глубины проникновения. Широкополосные трансдюсеры, которые охватывают широкий диапазон частот, являются наилучшим решением этой проблемы. Недостатком трансдюсеров с высокой разрешающей способностью является ограниченная ширина поля изображения (обычно 3,8 см). Современные приборы, однако, имеют в своём распоряжении электронный трапециевидный сканер, который позволяет установить ширину поля изображения > 5 см. в глубину при обследовании большой груди.
К области применения УЗИ груди относятся:
- первичная диагностика бессимптомных молодых женщин,
- принципиальное использования для диагностики симптоматических женщин
- пункции, которые проводятся под контролем ультразвука, и
- полная диагностика женщин с плотной структурой ткани во время маммографии.
Основными целями ультразвука являются обнаружение и, в частности, характеристика изменений молочной железы, при подозрении на карциному молочной железы. Для этого существует целый ряд дифференциально-диагностических критериев оценки, которые были подробно описаны в лексиконе BI-RADS и Немецким обществом ультразвука в медицине (DEGUM).
На основе категоризации рентгенно-маммографических результатов исследования оценивают УЗИ в соответствии с семиуровневой системой BI-RADS (ультразвуковая система-BIRADS. 0, 1, 2, 3, 4, 5 и 6). Результаты, вытекающие из соответствующего упорядочивания идентичны результатам маммографии.
МРТ молочной железы (магнитно-резонансная томография груди)
Рентгеновская маммография и УЗИ молочной железы позволяют получить изображение интрамаммарных структур ткани посредством особенностей ткани поглощения рентгеновских лучей или отражением ультразвуковых волн. В отличие от этого во время проведения магнитно-резонансной томографии (МРТ) выявления злокачественных опухолей молочной железы происходить за счёт отображения повышенной васкуляризации.
Данные за последние 10 лет ясно показывает, что МРТ груди является наиболее чувствительным методом для выявления рака молочной железы – как для протоковых форм опухоли (DCIS), так и для инвазивного рака.
Отличные результаты МРТ груди возможно достичь только при наличии высокого технического и методологического качества и высокого профессионализма врача. Следует отметить, что на сегодняшний день нет никакой гарантии качества магнитно-резонансных исследований, и что в настоящее время актуальные применимые преимущества ассоциации врачей далеко уже не отражают современные методы исследования.
Анализ МРТ молочной железы учитывает морфологические критерии и те, которые касаются усиления контраста. Обычная схема оценивания описывает в аномальных результатах исследований, в том числе и критерии формы, разграничение, распределение, а также начальный и послеследующий сигналы после подачи контрастного вещества. В результатах исследований МРТ принципиальное различие между фокусом ( Использование МР-маммографии всегда целесообразно, когда другие методы исследования предоставляют нечёткие результаты или указывают на ограничения. Это, как правило, происходит в рамках долечебной подготовки в случае обнаружения рака молочной железы, и даже как при обнаруженной на УЗИ или маммограмме инвазивной карциноме, так и у женщин с микрокальцификатами, у которых подозревают протоковую карциному in situ, или, например, если рак подтверждён вакуумной биопсией, контролируемой маммограммой. Это важно, поскольку протоковый рак in situ (DCIS) часто сопровождается неполными кальцификатами, так что истинные масштабы во время проведения маммографии можно недооценить.
Так как МРТ может непосредственно определить протоковый рак in situ (то есть обнаружение протокового рака in situ не зависит от наличия или отсутствия кальцификатов), это позволяет предоставить более точные фактические результаты исследования. МРТ применяется также для усиления наблюдения после оперативного вмешательства с сохранением груди, для обнаружения первичных опухолей в ситуации неустановленной первичной локализации опухоли или для мониторинга пациенток во время предварительной химиотерапии. В принципе, МРТ молочной железы может быть направлена на решение диагностических проблемных случаев (например, при наличии нескольких неоднозначных результатов исследований у пациенток с маммографией груди высокой плотности).
МР-маммография имеет особенно высокое значение для раннего обнаружения. Особенно часто полезна МРТ при обследовании женщин с высоким риском развития рака молочной железы. К ним относятся женщины с обнаруженной патогенной мутацией в гене рака молочной железы или женщины, в чьих семьях были частые случаи рака груди или рака яичников (например, 2 или более заболевших в одной линии, особенно при возрасте заболевания Биопсия (метод чрескожной биопсии)
Результаты исследования с категорией 4 или 5 по системе BIRADS следует уточнить, прежде всего, чрескожной биопсией и проверить гистологическим анализом. Соответствующие результаты исследования не должны, как правило, приводить к такому роду неадекватной первичной терапии (например, операции). Существует два метода чрескожной амбулаторной биопсии. К первому методу относится пункционная биопсия, с помощью которой с высокой скоростью можно взять от трёх до пяти проб ткани. Этот метод предпочтительно применяется при вмешательстве, контролируемом ультразвуком. Ко второму методу относится вакуумная биопсия, с помощью которой берутся кусочки ткани в форме цилиндров в среднем 20-ти калиберные. Вакуумный метод используют обычно для стереотаксического исследования микрокальцификатов с помощью МР-контролируемой биопсии. Пункцию с помощью тонкой иглы используют для взятия проб симптоматической кисты или ярко выраженных подмышечных лимфатических узлов.
Биопсию необходимо проводить под контролем определенного метода медицинской визуализации, который показывает наиболее ярко выраженные состояния, следует учесть, что вмешательства, контролируемые ультразвуком легче в обращении, чем стереотаксическая биопсия. МР-биопсия требует высоких затрат и применима только тогда, когда другие исследования не могут чётко показать соответствующие взаимосвязи.
Состояния, требующие оперативного вмешательства, которые являются срытыми, необходимо отметить для хирурга до операции. Это касается в первую очередь ярко выраженных микрокальцификатов, но и также непальпируемых нарушений архитектоники и очагов. Как правило, такие локализации отмечают с помощью тонкой проволоки, которую располагают на месте предполагаемого удаления или в области характерных целевых точек. Маркировку ещё производят с помощью введения скоб или завитков. Перед операцией, особенно при наличии микрокальцификатов, требуется изготовить образцы, необходимые для освидетельствования полного удаления и, возможного проведения повторного удаления.
Концепции раннего выявления рака молочной железы
Для раннего выявления рака молочной железы многие общества специалистов рекомендуют регулярное использование рентгеновской маммографии, начиная с 40 лет, поскольку, таким образом, существует возможность увеличения выживаемости среди обследованных женщин. Интервал между обследованиями в данных составляет, как правило, от одного до двух лет.
Классический маммографический скрининг является всеохватывающим массовым обследованием, например, в Германии женщин в возрасте от 50 до 69 лет, даже при отсутствии симптомов каждые два года приглашают пройти рентгеновскую маммографию. Клиническое исследование, УЗИ и МРТ как первоочередные мероприятия не используется. Оценка маммографии происходит дважды через определённый промежуток времени. Процент повторных обращений (процент женщин, проходящих повторное исследование) при нечётких результатах исследования по европейским директивам не должен превышать 7 процентов (позже 5 процентов). При повторном направлении женщин с неоднозначными результатами исследования, ответственный за них врач определяет, как действовать дальше.
Опыт работы с программами маммографического скрининга в других (включая Великобританию, Канаду, Нидерланды, Норвегию) достигает более 30 лет. В странах, в которых до введения скрининга не было соответствующей инфраструктуры маммографии (например, в Великобритании), было доказано, что уровень смертности снизился до 30 процентов с помощью повсеместной концепции приглашения на исследование. Германия предлагает для сравнения другие условия, так как уже более чем 30 лет существует так называемый серый скрининг, с участвующими около 30 процентами женщин. В Германии до сих пор не было данных о потенциальном снижении смертности благодаря маммографическому скринингу. Данные из других стран также показывают, что, в частности, малые формы опухоли можно обнаружить при проведении скрининга во время массового исследования. Разумеется, в совокупности всех концепций скрининга фиксируются интервальные карциномы в порядке 25-35 процентов.
Концепции для индивидуального и риско-адаптированного раннего выявления рака молочной железы в отличие от скрининговых программ ориентируются не на данные адресного стола (критерий отбора и приглашения женщин – дата рождения), а на конкретные профили риска и индивидуальные обстоятельства женщин. Это включает в себя индивидуальное обнаружение потенциально повышенного риска развития рака молочной железы (например, семейное предрасположение, патогенные мутации в гене рака молочной железы, пограничные поражения, подтвержденные гистологическим анализом, плотность ткани на маммографии в постменопаузе), а также индивидуальное применение методов диагностической визуализации, в зависимости от конкретной плотности ткани на маммографии.
Неопубликованные данные показывают, что, используя индивидуальные и риско-адаптированные концепции, возможно увеличить процент выявления рака груди с 6 промилле до более 10 промилле. Одновременно с этим возможно сократить количество незамеченных карцином до менее 2 процентов. Следует отметить, что такие современные концепции приводят у к увеличению затрат по сравнению с классическим маммографическим скринингом, из-за комбинированного использования различных методов исследования (маммографии, УЗИ, МРТ).
Критики данного метода раннего выявления заболевания заявляют, что УЗИ и МРТ не рекомендуется проводить для раннего обнаружения у женщин без повышенного риска развития рака молочной железы. Потому что не было выявлено никаких данных из проспективных выборочных исследований, которые показывали бы, что дополнительное использование этих методов приводит к сокращению смертности от рака груди, по сравнению с ранними выявлениями исключительно с помощью маммографии.
Кроме этого, необходимо отметить следующее:
Раннее обнаружение посредствам маммографии является одним из наиболее изученных мер профилактики в современной медицине. Её эффективность в условиях сокращения смертности на основе проспективных рандомизированных исследований достаточно хорошо доказана. Просто потому, что это так, нет необходимости повторять для каждого дополнительного метода диагностики молочной железы весь процесс, — но мы можем и должны опираться на то, что было создано исключительно для раннего маммографического обнаружения.
Эффект снижения смертности благодаря дополнительным немаммографическим методам раннего выявления можно спрогнозировать на основе известных эффектов снижения смертности благодаря маммографии и на основании сведений о разнице частоты выявления рака с помощью маммографии и комбинированных методов раннего выявления. Короче говоря, пользу от дополнительных методов раннего выявления можно расценивать с достаточной безопасностью также и в отношении снижения смертности в соответствии с принципами доказательной медицины.
В концепции раннего выявления рака молочной железы у женщин повышенной группы риска (например, обнаруженная патогенная мутация генов рака молочной железы BRCA1 или BRCA2 или женщины с риском выявления гетерозиготы ≥ 20 процентов, или с риск заболевания в течении жизни ≥ 30 процентов при неинформативном генетическом тесте) начинают проводить самообследования, проходить пальпаторное исследование у врача, УЗИ и МР-маммографию начиная с возраста 25 лет или за пять лет до достижения возраста самого раннего заболевания в семье. С 30 лет рекомендуют дополнительно проходить маммографию.
Разъяснение диагноза пациенток с симптомами
При наличии симптома, указывающего на рак молочной железы, необходимо обязательно пройти маммографию (так называемую лечебную маммографию), если пациентка достигла определенного возраста (около 40 лет). Первичным методом диагностики молодых женщин является УЗИ молочной железы.
К признанным показаниям (так называемым оправданным показаниям) для такой лечебной маммографии относятся в соответствии с ориентационной медицинской помощью:
- повышенная семейная предрасположенность
(1 опухоль молочной железы среди родственников первой или второй степени родства, 2 опухоли молочной железы среди родственников третей и четвёртой степени родства, рак яичников среди родственников первой степени родства)
- Прощупываемые узлы, неоднозначные результаты пальпационного исследования, позитивный результат УЗИ
- Односторонняя мастодиния
- Определённый, гистологическим анализом риск поражений (например, атипичная внутрипроточная гиперплазия, радиальные рубцы, дольковый рак in situ)
- Выделения из соска
- Состояние после операции по удалению рака молочной железы
- Воспалительные изменения, мастит, абсцесс
- Нововыявленные изменения соска или кожи
Если есть хотя бы один из вышеперечисленных признаков, рекомендуется пройти обследование, которое с максимально возможной достоверностью исключит или всё же подтвердит наличие злокачественного диагноза.
Такую уточняющую диагностику нельзя проводить в соответствии с правовыми положениями в скрининг-центрах, которые предназначены для ранних выявлений заболевания у здоровых женщин, потому что там могут предложить только один метод исследования — мамограмму.
Диагностика рака молочной железы методом визуализации
В рамках контроля после заболевания раком молочной железы проводят диагностику с помощью визуализации женщинам, которые проходили лечение с сохранением груди, два раза в год в течение трех лет оперированной груди, и один раз в год противоположной груди. По истечению трех лет, для обеих грудей рекомендуется годовой интервал. Регулярные проведения МРТ для последующего наблюдения не предусмотрены, если МРТ проводится до операции, и было произведено частичное удаление, тогда в течение первых трех лет нет необходимости проводить МРТ. Потом после проведения маммографии принимается индивидуальное решение о необходимости дополнительного МР-исследования для последующего наблюдения.
Основной проблемой в диспансерном обслуживании больных на стадии выздоровления является повышенный риск образования рака молочной железы (это означает, что увеличивается риск рецидива ипсилатерально, а также повышается риск нового заболевания контралатерально) из-за ухудшенной маммографической и ультразвуковой точности. Операция и более того лучевая терапия приводит к образованию рубцов и других сопутствующих изменений (например, кальцификации, некроза подкожной жировой клетчатки), которые могут как имитировать рецидив рака молочной железы, так и скрыть его и следовательно сталь причиной как ложно положительного, так и ложно отрицательного диагноза. Поэтому этих женщин необходимо направлять на дополнительное обследование МРТ.
После мастэктомии рекомендуют проводить диагностику методом визуализации противоположной груди, прооперированную грудь проверяют клиническим обследованием и УЗИ.
Систематический поиск отдаленных метастазов в настоящее время не рекомендуется — но, вероятно, такое рассуждение связано со стоимостью. Регулярное наблюдение посредством использования УЗИ брюшной полости, при необходимости КТ также целесообразны для раннего распознавания метастазов в граничащих органах, и все более целесообразным, учитывая разработанные в последние годы все более и более целенаправленные методы терапии, которые при раннем метастазировании, обеспечивают эффективное лечение. К ним относится ряд новых системных методов химиотерапии, а также локальные методы лечения, такие как разрушение метастазов печени или легких с помощью радиочастот, трансартериальная радиоэмболизация метастазов в печени.
источник