Одним их характерных признаков злокачественных опухолей является их «умение» стимулировать свой рост самостоятельно. Они выделяют факторы роста, которые связываются с рецепторами (белковыми молекулами расположенными в опухоли) после чего происходит стимуляция роста. Стимулирующими факторами могут быть и вещества, находящиеся в организме человека. Так, в случае рака молочной железы такими веществами могут выступать эстрогены — женские половые гормоны.
Более ста лет назад было показано, что удаление яичников, являющихся основным источником эстрогенов у женщин в пременопаузе, оказывает противоопухолевый эффект у больных с распространенным РМЖ.
Остановка функции яичников у женщины (хирургическая, лучевая, гормональная) приводит к снижению уровня эстрогенов крови с 1000-100 до 100-10 ммоль/л, т. е. в 10 раз. Остаточный уровень эстрогенов обеспечивается превращением андростендиона, вырабатываемого корой надпочечников, в эстрогены за счет реакции ароматизации, протекающей в жировой и некоторых других тканях.
В постменопаузе главным путем образования эстрогенов является ароматизация андрогенов, продуцируемых надпочечниками. Таким образом, блокада яичников не обеспечивает полной остановки образования этих гормонов, и требуется дополнительное воздействие, чтобы прервать стимуляцию опухоли.
Спросите вашего врача: Какое значение имеет определение рецепторов к эстрогенам и прогестерону в лечении рака молочной железы?
Определение рецепторов к эстрогену и прогестерону в опухоли молочной железы является на сегодняшний день стандартным мероприятием, позволяющим планировать объем лечение, определять в нем роль гормонотерапии, а также определять риск возникновения рецидива заболевания.
Определение рецепторов к эстрогенам и прогестерону проводится с помощью иммуногистохимического исследования. Материалом для исследования обычно являются блоки препарата (кусочек опухоли, специально обработанный и залитый в парафин). Исследование проводится в специальных лабораториях.
Значительный прогресс в лечении рака молочной железы внесли исследования по выявлению и количественному определению в опухолевых клетках стероидных рецепторов к эстрагену и прогестерону. Пациентки, опухоли которых содержали рецепторы к эстрогену и прогестерону, в 50-65% случаев оказались чувствительными к гормональной терапии. В то же время, если опухоль содержала один тип рецептора, чувствительность к гормональной терапии значительно снижалась. В случае если опухолевые клетки не содержали рецепторов, то эффективность гормонотерапии не превышала 10%.
В настоящее время общепринято, что если более 10% опухолевых клеток содержат рецепторы к эстрогену или прогестерону, то опухоль следует считать гормоночувствительной. В Израиле гормональные препараты применяются на различных этапах комбинированного и комплексного методов лечения операбельных форм рака молочной железы, а также в случаях генерализации опухолевого процесса.
Следует признать, что первичная опухоль молочной железы состоит из биологически различных популяций клеток. Они различаются по многим параметрам, в частности по скорости роста, кариотипу, наличию или отсутствию гормональных рецепторов, продукции опухоль-ассоциированных белков, иммуногенности, чувствительности к гормоно- и химиотерапии.
Эффективной последующей антиэстрогенной стратегией явилась блокада рецепторов этих гормонов. С этой целью были синтезированы селективные модуляторы рецепторов к эстрогенам (SERM) тамоксифен и торимефен. Назначение тамоксифена в течение пяти лет у пациенток с рецептор-позитивными опухолями в менопаузе позволило сократить частоту рецидивов и возникновения рака контралатеральной молочной железы на 50%, уменьшить смертность на 28%.
Помимо этих препаратов есть и новые, не упомянутые в статье, созданные по тому же принципу — блокировке рецепторов опухоли к гормонам женщины или же подавлению функции яичников. Спросите у нашего консультирующего врача о новых направлениях лечения гормоно-зависимых опухолей груди и какие успехт уже достигнуты в лечении не чувствительных к гормонам опухолей. Мы можем помочь вам — не тяните время, оно не ждет.
источник
Часть опухолей молочной железы состоит из клеток, для которых характерно присутствие рецепторов эстрогенов и других стероидных гормонов, включая прогестоген. Эти рецепторы находятся как в ядре, так и в цитоплазме клеток. Они обнаружены в 65% опухолей, возникающих в период постменопаузы. В то же время лишь 30% опухолей, развивающихся в пременопаузе и связанных с геном BRCA1, обычно не содержат рецепторов эстрогенов и прогестерона (PR).
Однако эти рецепторы присутствуют в опухолях, связанных с геном BRCA2. Гормональная зависимость некоторых опухолей подтверждается клиническими наблюдениями при изменении в организме гормонального фона. В настоящее время показано, что наличие рецепторов эстрогенов (ER) в опухолевых клетках коррелирует с чувствительностью индивидуальной опухоли к гормонам. Это позволяет прогнозировать ее чувствительность к гормональным препаратам, что имеет важное клиническое значение.
Например, пациенткам, у которых обнаружена ER-отрицательная опухоль, можно не удалять яичники. Не совсем ясно, отражает ли статус ER фундаментальные различия между «отрицательным» и «положительным» раком молочной железы, или существует непрерывный переход от опухолей с резко положительной характеристикой ER к опухолям, в которых уровень ER практически не определяется. Современные данные свидетельствуют в пользу второго предположения.
При этом к положительным обычно относят опухоли, значение ER для которых находится выше определенного уровня, обычно составляющего 5 фмоль/мг цитоплазматического белка, или 25 фмоль/мг ядерной ДНК.
Наличие эстрогеновых рецепторов характерно для хорошо дифференцированных опухолей (особенно трубчатого, дольчатого, лобулярного или сосочкового типа), а также для опухолей с микроскопическими признаками эластоза. Согласно клиническим наблюдениям, медленно растущие опухоли в основном являются ER-положительными. Первичная опухоль и ее метастазы обладают близкими значениями ER, хотя от положительных опухолей иногда наблюдаются ER-отрицательные метастазы. Обратная картина встречается редко.
Насколько успешно измерения ER позволяют прогнозировать чувствительность опухолей к гормонам? Лишь 5-7% ER-отрицательных опухолей проявляют чувствительность к гормонам. Напротив, гормональной чувствительностью характеризуются 55% ER-положительных опухолей. Хотя больных с такими опухолями можно лечить гормональными препаратами, уровень ER нельзя считать достаточно надежным показателем.
Однако существует клиническая закономерность, выявленная эмпирически: опухоли с высоким значением ER в 90% случаев являются гормонально зависимыми. Наряду с этим показано, что опухоли с высокими значениями PR, более чем в 80% случаев также чувствительны к гормонам.
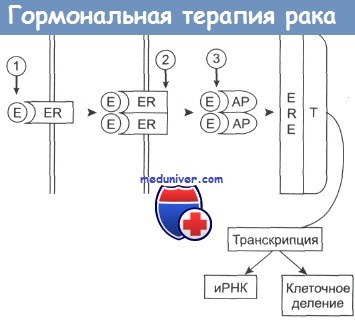
Комплекс приобретает активность (АР) и присоединяется к эстроген-зависимым структурам (ERE) клеточного ядра.
Происходит активация таких белков, участвующих в транскрипции (Т), как РНК-полимераза II, что приводит к синтезу белка и делению клетки.
Гозерелин вызывает снижение уровня эстрогенов в плазме крови (1); фульвестран (2) предотвращает процесс димеризации рецептора и его активацию; тамоксифен (3) связывается с активным комплексом, подавляя его способность инициировать транскрипцию.
источник
Рак молочной железы — это один из самых распространенных видов онкологических заболеваний среди женщин репродуктивного возраста. Примерно в 70-80 % случаях злокачественная опухоль является гормонозависимой. Данный факт вызывает тревогу относительно того, что повышенная подверженность гормону эстроген может способствовать развитию и распространению онкологических образований.
Гормон эстроген обычно ассоциируется с репродуктивными функциями у женщин, однако он играет важную роль в здоровье костной ткани, сердца и кровеносной системы, регулирует эмоциональное состояние и поведение, способствует сжиганию жира и т. д.
Эстроген является жизненно важным гормоном, но его чрезмерное количество в организме может существенно повысить риск развития различных заболеваний, в том числе онкологических.
К группе риска относятся женщины с ранним наступлением первой менструации и поздней менопаузой, забеременевшие первый раз в позднем возрасте, не кормящие грудью. Все они имеют переизбыток данного гормона в организме на протяжении многих лет. У всех этих женщин риск заболеть раком груди значительно выше, чем у остальной части населения женского пола.
Эстроген производится в яичниках на протяжении всего репродуктивного периода, затем, с наступлением менопаузы, источником его секреции становятся жировая ткань и надпочечники. Уменьшить уровень эстрогена можно путем снижения функционирования органов, которые его производят (например, яичников), или блокировки чувствительных к нему рецепторов. По данному принципу построено лечение гормонозависимых опухолей молочной железы, то есть когда опухоль содержит большое количество рецепторов к эстрогену. В таких случаях применяют препараты, препятствующие контакту гормона с данными рецепторами, и таким образом происходит подавление развития новообразования.
Повышению уровня эстрогена могут способствовать прием противозачаточных препаратов, заместительная гормональная терапия (после наступления менопаузы) и лечение бесплодия. Кроме того, гормон может поступать в организм через пищу, чистящие средства и даже косметику — в них могут содержаться молекулы, очень похожие на эстроген, которые выполняют в организме его функции.
В последние годы обнаружен еще один возможный источник повышенного содержания эстрогена, а именно — способ, с помощью которого избыток гормона выводится из организма.
После завершения своей функции гормон распадается и выводится из организма. Основную роль здесь играет печень, в которой происходит его метаболизм. Существует три способа метаболизма эстрогена в организме, при каждом из них образуются разные продукты распада.
Первый способ — OH 2 — является самым безопасным, он связан с низкой эстрогенной активностью и канцерогенным действием.
Два других способа — OH 4 и OH 16 — менее желательны, так как при них происходит доминантное действие эстрогена, что повышает риск развития онкологических заболеваний.
У женщин с диагнозом «рак молочной железы» практически всегда преобладают последние способы переработки эстрогена, что можно наблюдать в анализах мочи. Таким образом, важно, чтобы большей частью метаболизм данного гормона происходил первым способом. Женщины, у которых преобладает первый путь метаболизма эстрогена, имеют на 40% меньший риск заболеть раком молочной железы.
К счастью, во многих случаях изменение питания и образа жизни, а также употребление лекарственных трав и пищевых добавок может значительно повлиять на путь метаболизма эстрогена. По результатам последних исследований, у женщин, употреблявших в течение всего одного месяца соответствующие лекарственные травы и фитовещества, которые были выделены из брокколи, преобладал первый путь вывода эстрогена из организма!
Продукты, богатые пищевыми волокнами, которые находятся в овощах, фруктах, крупах и цельных бобовых. Они способствуют лучшей работе кишечника, который также играет важную роль в выводе эстрогена.
Овощи из семейства крестоцветных, такие как брокколи, капуста и цветная капуста. Кроме пищевых волокон, они содержат индолы — фитовещества, способствующие лучшему распаду эстрогена. Так как они очень чувствительны к высоким температурам, овощи рекомендуется готовить на пару. С целью достижения лучшего клинического эффекта можно использовать индолы в виде пищевых добавок (I3C и DIM), влияние которых на рак молочной железы научно доказано.
Семена свежего молотого льна. Рекомендуется добавлять 1-2 столовых ложек молотых семян льна в воду, йогурт или другие негорячие блюда. В семенах льна содержится омега-3, которая катализирует энзим, ответственный за лучшую переработку эстрогена.
Зерна сои, тофу и соевые продукты также способствуют правильному выводу эстрогена. Ранее считалось, что данные продукты противопоказаны женщинам, страдающим раком молочной железы из-за фитоэстрогенов — растительных эстрогенов, похожих по своей структуре на эстрогены, содержащиеся в организме человека. Результаты многочисленных исследований последних лет показали, что регулярное употребление сои снижает риск рецидива заболеваний. Обратите внимание, что речь идет о сое, а не о соевых переработанных продуктах, таких как шницели, от потребления которых следует воздержаться.
Лекарственные травы. Розмарин, куркум, чертополох, пожитник также полезны для стимуляции правильного метаболизма эстрогена. Их можно использовать при приготовлении пищи, добавлять в чай или готовить травяные растворы. Однако перед их употреблением следует сначала обратиться за консультацией к специалисту, который объяснит, как, в каких количествах и по какой схеме лучше всего использовать данные лекарственные растения в качестве травяных добавок.
Необходимо избегать избыточного употребления сладкого, продуктов, содержащих животные жиры, а также алкоголь в больших количествах. Малоподвижный образ жизни и избыточный вес признаны факторами, способствующими повышению риска развития рака молочной железы, не исключающими его рецидив.
Таким образом, здоровый образ жизни, полноценное, сбалансированное питание и правильно подобранные пищевые добавки могут значительно снизить риск заболеть раком молочной железы.
источник
Согласно современным концепциям, морфологическое и функциональное состояние молочных желез находится в прямой зависимости от стероидных гормонов яичников и пролактина, в меньшей степени — от гормонов щитовидной железы, коры надпочечников и поджелудочной железы.
Об этом свидетельствуют данные о наличии в клетках рецепторов этих гормонов.
Регулирующее влияние вышеперечисленных гормонов зависит от функционального состояния гипоталамо-гипофизарной и гонадной систем.
Эти взаимоотношения настолько сложны, что не всегда удается объяснить причину «поведения» железы в норме и патологии.
Среди органов женской половой системы ведущее положение по эндокринной активности занимают яичники, различные клетки которых являются источником более чем 30 гормонов и биорегуляторов, влияющих на циклическое осуществление женских половых функций.
Внутрисекреторная деятельность яичников состоит в продукции эстрогенов и прогестинов и осуществляется под контролем гипоталамуса и гипофиза. В норме в половозрелом женском организме гонадолиберин стимулирует в гипофизе продукцию гонадотропинов: преимущественно фолликулостимулирующего гормона (ФСГ) при низком уровне эстрогенов, а при высоком — в основном лютеинизирующий гормон (ЛГ).
ФСГ для яичника является стимулятором роста и пролиферации клеток гранупезы и активатором конверсии андрогенов в эстрогены (ароматазная реакция). ЛГ для яичника служит стимулятором андростероидогенеза и способствует формированию желтого тела. Оба гонадотропина через специфические рецепторы семейства G-белков оказывают свое действие на продукцию яичниками ряда других гормонов.
Андростендион — главный овариальный андроген (С-19-стероид). Его собственная андрогенная активность чрезвычайно мала, а сам он преобразуется в эстрогены, в основном яичником, а также жировой тканью и другими органами. В связи с этим необходимо отметить, что в организме здоровых женщин единственным эндогенным источником андрогенов служит кора надпочечников. Физиологическая роль андрогенов в половой системе женщин заключается в активации скорости синтеза белков в матке и яйцеводах.
Эстрогены яичников (С-18-стероиды) в нормальном женском организме синтезируются из андрогенов. Эстрогены представлены образуемым из андростендиона эстроном (Е1) и из тестостерона — эстрадиолом (Е2). Из Е1 и Е2 в печени и жировой ткани может формироваться эстриол (ЕЗ). Биологическая активность Е1/Е2УЕЗ соотносится, примерно, как 1/10/3.
У женщин детородного возраста преобладает Е2, синтезируемый фолликулом и желтым телом. В постменопаузальный период, при отсутствии функционирующих фолликулов, доминирует Е1. который образуют адипоциты и другие экстраовариапьные ткани. Печень — главный орган катаболизма эстрогенов. При ее функциональных нарушениях может развиваться относительная гиперэстрогенемия.
Эстрогены — гормоны-индукторы генетических программ, ответственных за развитие вторичных женских половых признаков, стимуляцию роста матки. Эстрогены также стимулируют пролиферативные процессы в эпителии системы протоков молочных желез путем активации синтеза ДНК.
В связи с этим, гиперастрогенемия является фактором риска для развития миом матки и рака молочной железы. Кроме того, эстрогены стимулируют окостенение метаэпифизарных хрящей и останавливают рост тела в длину у девушек. При нехватке эстрогенов отложение кальция в костях нарушается, что лежит в основе остеопороза у женщин в постменопаузальный период.
Прогестины (С-21-стероиды) в организме женщины представлены прогестероном и 17-гидроксипрогестероном В основном их вырабатывает желтое тело (временная эндокринная железа, формируемая внутри яичника из остатков фолликула после овуляции), где биосинтез прогестерона примерно в 30-40 раз эффективнее, чем в других овариальных структурах.
В норме прогестины осуществляют комплекс изменений, которые нужны для имплантации и гестации: активируют секрецию желез эндометрия, ингибируют сокращения миометрия и др. В молочных железах прогестины стимулируют рост эпителиальных клеток в дольках железы.
Интегральной характеристикой ритмических эндокринных взаимодействий гипоталамуса, гипофиза, яичников и матки служит овариально-менструальный цикл. Ритмичность деятельности яичника, а также клеток-мишеней его гормонов, связана с необходимостью обеспечить оптимальные условия, с одной стороны, для полового акта и оплодотворения яйцеклетки, с другой — для сохранения и развития зиготы.
Циклизм заключается в чередовании фолликулярной фазы (когда преобладает продукция андрогенов в теке яичника и их ароматизация в эстрогены в гранулезе) и лютеальной фазы, когда остатки разорванного при овуляции зрелого фолликула (желтое тело) насыщают организм прогестероном. Эти колебания заставляют эстрогензависимые ткани и органы претерпевать специфические фазовые изменения.
Циклическая деятельность гипоталамо-гипофизарно-овариального аппарата и тканей-мишеней овариальных гормонов продолжается вплоть до возрастного уменьшения гонадотропной и гонадной эндокринной активности (климактерического периода). За всю предстоящую жизнь половозрелой женщины только немногим более 400 яйцеклеток будет использовано в цикле.
Таким образом, если мужчина, при длящемся много десятилетий процессе самообновления сперматогенного эпителия яичек, имеет буквально миллиарды шансов стать отцом, у женщин, даже идеального здоровья, это число шансов ограничено всего лишь сотнями Следует отметить, что большое количество сперматозоидов уравновешивает то обстоятельство, что каждый из них намного более уязвим для неблагоприятных влияний, чем отдельно взятая яйцеклетка.
Поэтому, частота женского и мужского бесплодия, практически, одинакова, несмотря на разительные отличия в количественных результатах ово- и сперматогенеза. В постменопаузальном периоде из-за израсходования фолликулов, продукция овариальных гормонов резко снижается, а аденогипофизарных гонадотропинов — наоборот, значительно возрастает.
Изложение происходящих под влиянием гормонов изменений в контролируемых ими органах-мишенях (молочная железа, матка, яичники) позволит лучше понять основные принципы проведения гормональной терапии при раке этих органов Периодически повторяющиеся колебания активности гипоталамуса, гипофиза и яичников и соответствующие им функционально-морфологические изменения в органах-мишенях в норме сводятся к следующему (рис. 9.28).
Рис. 9.28. Ритмические гормональные и физиологические изменения в яичниках, матке и молочных железах при овариально-менструальном цикле [Уайт А. и соавт. 1981; Пищулин А.А., 1991].
В начале очередного цикла, под влиянием гонадолиберина, усиливаются секреция фолликулостимулирующего гормона и, с некоторым отставанием по фазе, — лютеинизирующего гормона. Под влиянием ФСГ в яичнике группа примордиальных фолликулов (от 3 до 30 за один раз) начинает созревать и расти.
Обычно, из этой группы лишь один проходит стадии первичного, вторичного и третичного (граафов пузырек) фолликула и дает начало зрелой яйцеклетке, которая и выйдет в половые пути женщины в день овуляции, на границе фолликулярной и лютеальной фаз.
В это же время, ЛГ (при участии фолликулостимулирующего гормона) стимулирует в фолликулах синтез андрогенов и их превращение с участием фермента ароматазы в эстрогены. В результате уровень эстрогенов нарастает в течение всей фолликулярной фазы.
Под влиянием эстрогенов эндометрий в матке пролиферирует, утолщается и приобретает прямые железы, содержащие жидкий секрет (пролиферативная фаза развития эндометрия). В молочных железах эстрогены прогрессивно (до окончания цикла) стимулируют пролиферацию эпителиальных клеток протоков.
В самом яичнике эстрогены стимулируют пролиферацию фолликулярных клеток, вследствие чего появляется опережающий в росте все прочие доминантный фолликул, в котором лютеинизирующий гормон стимулирует, помимо андрогенов, продукцию эстрогенов и, особенно, — прогестерона.
В середине цикла (на 11-13 день) граафов пузырек разрывается, нарушая целостность стенки яичника. Яйцеклетка выходит в яйцевод и далее движется к эндометрию Создается возможность ее оплодотворения.
Остаток фолликула превращается в желтое тело. Клетки его, под действием ЛГ и пролактина, синтезируют и выделяют эстрогены и большое количество прогестерона, который инактивирует положительный механизм обратной связи и уровень ФСГ и лютеинизирующего гормона снижается.
В фазе функционирующего желтого тела под влиянием прогестерона и эстрогенов в эндометрии происходит превращение прямых желез в извитые, жидкий секрет трансформируется в густой, начинается его активное выделение (секреторная фаза развития эндометрия).
Продолжаются стимулированные гормонами пролиферативные процессы в молочных железах и достигают они максимума в течение второй половины лютеиновой фазы цикла. Чрезмерная выраженность морфо-функциональных изменений в железах может быть одним из проявлений синдрома предменструального напряжения.
При быстром ингибировании прогестинами и эстрогенами секреции ЛГ, желтое тело, зависящее от его тройного действия, сохраняется лишь недолгое время и инволюцирует, что ведет к стремительному падению концентраций эстрогенов и прогестерона. В отсутствие этих гормонов эндометрий не может больше поддерживаться в секреторной фазе и отторгается.
Следует менструация, которая начинается на фоне быстро снижающегося уровня прогестинов и эстрогенов и знаменует окончание трехфазного цикла, средняя общая продолжительность которого составляет около 28 суток. Сама менструальная фаза цикла длится 3-5 дней.
Активированные пролиферативные процессы в молочных железах также начинают уменьшаться и в период с 6 по 10 сутки от начала менструации железы находятся под наименьшим влиянием эстрогенов и прогестерона. Именно поэтому эти сроки являются оптимальным для физикального и инструментального обследования молочных желез при подозрении на различную патологию и профилактическом самообследовании.
Установлено, что более 150 показателей функционирования женского организма циклически изменяются при осуществлении овариально-менструального цикла. Не удивительно, что так называемый синдром пременструального напряжения, отмечаемый почти у 10% женщин, характеризуется разнообразными проявлениями.
Наиболее типична эмоционально-поведенческая сторона этого симптомокомппекса, выражающаяся в тревожности, раздражительности, эмоциональной лабильности. У очень женственных пациенток с перевесом эстрогенов может быть выраженное нагрубание молочных желез. У женщин с перевесом прогестинов/андрогенов (мальчишеский хабитус) симптомы включают депрессию и боли в животе и пояснице.
По современным представлениям, в основе синдрома лежат особенности гормонального фона в конце лютеальной фазы цикла — пониженная продукция эндогенных опиатов и повышенная — пролактина, вазопрессина, ведущих к метаболические изменениям (тенденция к гипогликемии, задержка натрия и воды и др.).
Прошло уже 100 лет с тех пор. как G. Beatson, хирург из Глазго, впервые опубликовал детальное описание удачного лечения трех больных распространенным раком молочной железы (РМЖ) с помощью овариэктомии. Опираясь на ветеринарный опыт о кастрированных коровах, он интуитивно угадал вероятность атрофии молочных желез (включая опухоль) и у овариэктомированных женщин.
По мере прогресса эндокринологии, открытия механизма регуляции выработки гормонов яичниками, выявления других источников продукции эстрогенов, появились многочисленные методы эндокринотерапии, основанные, однако, на одной идее — эстрогенозависимости РМЖ.
Патогенетическая роль эндогенных эстрогенов в развитии и прогрессировании РМЖ в настоящее время не вызывает сомнений и заключается в обеспечении этапа промоции канцерогенеза (рис. 9.29). Более того, эстрогены по современным представлениям являются обязательным элементом развития рака железы.
Рис. 9.29. Роль эстрогенов в канцерогенезе рака молочной железы.
Имеющиеся данные свидетельствуют, что механизм действия эндогенных эстрогенов на раковую клетку достаточно сложный и не ограничивается прямым влиянием на рецепторы эстрогенов (ER). Помимо этого существуют аутокринные и паракринные механизмы влияния на опухолевый рост.
Рис. 9.30. Механизмы регуляции роста клеток рака молочной железы [Martin P. et al., 1993].
Как видно из рисунка 9.30, под влиянием эстрогенов происходит выделение раковой клеткой ряда факторов роста, способных стимулировать через соответствующие рецепторы собственный рост и функционирование (аутокринные факторы) или рост и функционирование соседних клеток (паракринные факторы).
Среди них наиболее изучены эпидермальный (EGF), трансформирующие — альфа (TGF-) и бета (TGF-) и инсулиноподобные факторы роста (IGF-I и II). При этом установлено, что гормоночувствительные клетки продуцируют эти факторы в меньшем количестве, чем гормонорезистентные.
Помимо эстрогенов определенную роль в реализации эндокринологических опухолевых эффектов могут играть и другие гормоны Например, андрогены способны ингибировать рост опухоли путем непрямого эффекта на окружающие ее ткани.
Достаточно высокая эффективность гормонотерапии при раке молочной железы позволяет отнести эту опухоль к гормонозависимым. При этом у 30-35% больных только с помощью этого метода можно добиться лечебного эффекта.
При огромном разнообразии методов гормонотерапии РМЖ основу их составляют два основных направления:
• прекращение или торможение продукции эстрогенов в организме больной,
• использование препаратов, конкурирующих с эстрогенами за контроль над опухолевой клеткой.
В настоящее время гормонотерапия является одним из основных компонентов комплексного лечения метастатического РМЖ. В таблице 9.13 представлена хронология развития этого метода.
Таблица 9.13. Этапы развития гормонотерапии рака молочной железы [Stein R. et al., 1995].
Механизмы реализации противоопухолевых эффектов гормонов при РМЖ. Принимая во внимание тот факт, что каждый отдельный вид гормонотерапии сопровождается приблизительно одинаковой частотой и продолжительностью объективных лечебных эффектов, было предположено, что в основе этого вида лечения лежит единый механизм подавления уровня эндогенных эстрогенов или устранения их эффекта в отношении клеток рака молочной железы.
Данная гипотеза, на первый взгляд убедительно объясняющая близкую эффективность различных видов гормонотерапии одинаковым механизмом ее реализации, входит в противоречие с некоторыми хорошо известными фактами.
Так, если различные виды гормонотерапии имеют одинаковый механизм действия, то трудно объяснить лечебный эффект препаратов II линии после прогрессирования на I линии, или почему у 20% больных, негативно отреагировавших на гормонотерапию I линии, при смене препарата наблюдается положительный лечебный эффект.
Как в настоящее время считается, реализация противоопухолевого эффекта гормонотерапии при РМЖ осуществляется посредством устранения стимулирующего влияния эстрогенов на опухоль, что приводит гормоночувствительные раковые клетки к переходу в фазу покоя G0 или гибели путем аутофагоцитоза. Возможны и другие механизмы.
Так известно, что эстрогены, как и другие стероидные гормоны, имеют «колоколообразную» кривую доза-эффект. А это означает, что они оказывают стимулирующее действие на пролиферацию клеток в физиологических концентрациях и ингибируют ее — в высоких.
Механизм подавления роста опухолевых клеток высокими дозами эстрогенов полностью не ясен, но предполагается, что в его основе лежит «разрегуляция» синтеза рецепторов эстрогенов. Считается, что аналогичным образом могут действовать андрогены и прогестины, которые также могут оказывать негативное воздействие на синтез ER, что приводит к потере их чувствительности к стимулирующему влиянию эндогенных эстрогенов.
Наряду с антиэстрогенным, некоторые методы гормонотерапии имеют дополнительные механизмы, например, через факторы роста подавляют пролиферацию раковых клеток и этим усиливают антиэстрогенное действие препарата.
Отсутствие эффекта гормонального лечения связано с гормонорезистентностью, причины которой изучены недостаточно. Предполагается, что она может быть вследствие исходного отсутствия рецепторов гормонов (ER-, PgR-), или к утрате рецепторов приводят мутации и селекция опухолевых клонов в процессе опухолевого роста и лечения.
Объясняют гормонорезистентность также гетерогенной природой РМЖ. При этом клоны опухолевых клеток, имеющие одинаковый рецепторный статус и гистологические характеристики, в силу гетерогенности по другим параметрам могут по-разному реагировать на лечение.
Современные возможности эндокринной терапии рака молочной железы достаточно эффективны и могут реализоваться различными способами, которые схематично представлены на рисунке 9.31.
Рис. 9.31. Принципиальная схема различных эндокринных воздействий при раке молочной железы.
Как уже отмечалось, овариэктомия является самым старым методом гормонотерапии, но и до настоящего времени активно используется во всем мире. Овариэктомия эффективна только у больных репродуктивного и пременопаузального периода (32% объективных лечебных эффектов).
Это связано с тем, что основным ее эндокринологическим эффектом является снижение уровня «классических» эндогенных эстрогенов, продуцируемых яичниками. Логичным поэтому представляется отсутствие положительного лечебного эффекта от применения этого метода у женщин в постменопаузе.
После прекращения менструальной функции в течение нескольких лет наблюдается падение уровня эстрогенов, но далее отмечается их медленный рост до тех пор, пока не достигнет уровня, минимального для женщин репродуктивного периода. При этом в постменопаузе изменяется соотношение фракций эстрогенов с преобладанием эстрона над эстрадиолом. Основным местом образования эстрона являются не яичники, которые постепенно атрофируются, а надпочечники и жировая ткань.
Понятно поэтому, что после овариэктомии снижение уровня эндогенных эстрогенов у больных в постменопаузе не наблюдается и попытки выполнения овариэктомии у них неэффективны. Однако также не высока (от 15 до 25%) эффективность овариэктомии и у молодых (менее 35 лет) больных.
Выключение функции яичников может быть произведено также и с помощью лучевой терапии. Основной особенностью лучевой кастрации является отсрочка лечебного эффекта на 2-8 недель, тогда как после хирургического удаления яичников эффект наблюдается практически немедленно.
Поэтому, когда необходимо быстро достичь лечебного эффекта у больных с удовлетворительным общим статусом, но с выраженной клиникой заболевания, целесообразно отдавать предпочтение хирургической кастрации. У больных с незначительными клиническими симптомами или в случае противопоказаний для хирургического лечения, облучение яичников, по-видимому, можно считать методом выбора, так как не требует госпитализации и нет послеоперационных осложнений, в том числе и летальных (2,5-4,5% при овариэктомии).
В тоже время, имеющиеся данные показывают, что при метастатическом РМЖ хирургическая кастрация не эффективнее лучевой, особенно среди больных 35-45 лет, «Выключение» яичников может быть осуществлено и лекарственным способом — агонистами рилизинг-гормона.
Ранее хирургическое удаление надпочечников и гипофиза рассматривалось в качестве гормонотерапии у постмено-паузальных больных РМЖ и было популярно на Западе. Гипофизэктомия выполнялась через транссфеноидальный или через трансфронтальный доступ или путем лучевой аблации (имплантация иттрия-90 или облучение пучком протонов) Адреналэктомия производилась в двух вариантах (удаление обеих надпочечников или удаление правого с пересадкой левого в брюшную полость).
Общий их лечебный эффект мало отличался от результатов других видов гормонотерапии, а побочные эффекты (тошнота, рвота, маскулинизация, задержка жидкости) наблюдались значительно реже, чем при применении стандартной для тех пет аддитивной гормонотерапии эстрогенами и андрогенами.
Однако послеоперационные осложнения, в том числе летальность, были достаточно высокими (5,5% — после адреналэктомий и 4,0% — после транссфеноидальных гипофизэктомий). Кроме того, в ряде случаев наблюдались тяжелые хронические осложнения. Наиболее значимыми были повторяющиеся кризы Аддисоновой болезни после адреналэктомий (у 17% больных).
Гипофизэктомия сопровождалась несахарным диабетом, нарушением обоняния и менингитом. Все перечисленное явилось главной причиной ограниченного применения, а появление новых малотоксичных методов лекарственной гормонотерапии привело к полному отказу от этих видов лечения.
В настоящее время хирургические адренал- и гипофизэктомия представляют исторический интерес, так как аналогичного эффекта удается добиться современными лекарственными препаратами (ингибиторы ароматазы, аналоги LHRH).
До появления современных препаратов эстрогенотерапия у больных в глубокой менопаузе была методом выбора. У больных репродуктивного периода эстрогены неэффективны даже в очень высоких дозах, и их применение нецелесообразно.
Механизм действия фармакологических доз эстрогенов точно неизвестен, но предполагается, что может быть связан с нарушением механизмов регуляции синтеза стероидных рецепторов. При проведении терапии эстрогенами следует учитывать, что у 20-25% больных с положительным лечебным эффектом, в последующем, при отмене препарата из-за прогрессирования процесса, может быть регрессия опухоли (феномен «регрессии на отмену»).
Именно поэтому после отмены эстрогенов по причине прогрессирования рекомендуется перед назначением другого вида лечения сделать перерыв в 1-2 месяца. Эстрогены до настоящего времени не потеряли своего значения при лечении метастатического РМЖ и могут использоваться в качестве терапии IV-V линии.
Антиэстрогены первоначально разрабатывались как противозачаточные средства. Потом обнаружилось, что они способны приводить к регрессу опухоли молочной железы посредством блокады ER. Один из них — тамоксифен — стал препаратом выбора при гормонотерапии метастатического рака молочной железы и основным — при адъювантном лечении операбельного РМЖ. Тамоксифен является, вне всяких сомнений, одним из важнейших достижений в онкологии в XX столетии.
У постменопаузальных больных с метастатическим РМЖ тамоксифен является препаратом выбора для I линии, поскольку он достаточно эффективен как с точки зрения частоты объективных ответов (31%), так и их продолжительности (13-23 месяца), и в целом сопоставим с эффективностью овариэктомии.
Кроме того, положительный лечебный ответ на терапию тамоксифеном позволяет прогнозировать после прогрессирования последующий благоприятный эффект овариэктомии. У пременопауэальных больных сопоставление тамоксифена и овариэктомии не выявило различий ни в частоте положительных лечебных эффектов, ни их продолжительности, ни выживаемости.
А появление агонистов LHRH-рилизинг гормонов (золадекс) отодвинуло тамоксифен у больных репродуктивного периода на второй план. В настоящее время в пременопаузе этот препарат или комбинируется с агонистами LHRH-рилизинг гормонов, или назначается в качестве гормонотерапии второй линии. Как и при эстрогенотерапии, после прекращения приема тамоксифена возможны отдельные случаи регресса опухоли.
О возможности эффекта «отмены» следует помнить у больных РМЖ, особенно а случае выраженного и продолжительного лечебного эффекта тамоксифена. Поэтому после прогрессирования не следует спешить с нялначонием нового вида терапии, особенно токсичного, у бессимптомных или малосимптомных больных. Одним из наиболее перспективных пропаратов группы ашизстрогпнов, изучаемых в настоящей время, является торамифен (фарестон).
Первоначальные исследования по применению прогестинов свидетельствовали об их неоффективности при метастатическом раке молочной железы. Однако после того, как в 70-е годы XX в. были получены новые синтетические препараты этой группы (мегейс, провара) — это мнение изменилось. При их использовании в качестве гормонотерапии I линии частота положительных лечебных эффектов достигают 30%.
Точный механизм противоопухолевого действия этих препаратов при РМЖ неизвестен. При применении прогестинов наблюдается широкий спектр эндокринологических изменений: снижаются и уровни эндогенных эстрогенов, и тканевая конверсия андрогенов в эстрогены, и секреция гонадотропинов (фолликулостимулирующий гормон, ЛГ, АКТГ).
Основным является снижение уровня эстрогенов. Наряду с этим наблюдается также андрогено- и гпюкокортикоидоподобное действие. Сравнительное изучение эффективности провера, мегейса и тамоксифена не выявило преимуществ ни одного из них при одинаковой частоте побочных эффектов.
В связи с лучшей переносимостью тамоксифен остается препаратом выбора для I линии гормонотерапии у больных в постменопаузе. Прогестины должны использоваться в качестве II или III линии гормонотерапии. На этом этапе им отдается предпочтение перед ингибиторами ароматазы, которые обладают аналогичной эффективностью, но значительно хуже переносятся больными.
Андрогены также являются достаточно эффективными препаратами при РМЖ и с 60-х годов XX в. использовались в практической онкологии. В основе механизма действия андрогенов лежит антиэстрогенный эффект. Несмотря на многочисленные усилия, эффективный андрогенный препарат, лишенный маскулинизирующего влияния, так и не удалось синтезировать.
Препараты этой группы следует применять в качестве средств IV-V линии у больных репродуктивного периода после овариэктомии, когда исчерпаны терапевтические возможности современной химио- и гормонотерапии. Терапия андрогенами. как и другие виды гормонотерапии, проводится до начала прогрессирования опухолевого роста, а лечебный эффект оценивается не ранее, чем через 6-8 недель.
В случае лечения андрогенами, как и при эстрогенотерапии, наблюдается характерный феномен на отмену препарата, переставшего оказывать терапевтический эффект.
Как уже указывалось, ключевым механизмом действия гормонотерапии при РМЖ является снижение уровня эндогенных эстрогенов. У постменопаузальных женщин биосинтез эстрогенов осуществляется не в яичниках, а преимущественно в других органах и тканях (жировая ткань, мышцы, печень и надпочечники), где андрогены, связываясь с ферментом ароматазой, превращаются в эстрогены. Таким образом, ароматаза играет ключевую роль в образовании эстрогенов в постменопаузе,
Следовательно, прямое ингибирование ароматазы является основным в механизме действия ингибиторов ароматазы, представленных препаратами нескольких групп.
До последнего времени основным представителем этой группы в клинической практике оставался аминоглютетимид (ориметен, мамомит), который является конкурентным нестероидным неселективным ингибитором ароматазы.
Появление аминоглютетимида, вызывающего лекарственную адреналэктомию, значительно расширило возможности гормонотерапии и позволило отказаться от хирургического удаления надпочечников. Однако большее значение с точки зрения эффективности этого препарата при раке молочной железы имеет ингибирование ароматазы, которое происходит при значительно более низкой концентрации препарата, чем подавление функции надпочечников.
По этой причине отождествление эндокринологического эффекта аминоглютетимида и адреналэктомии не совсем верно. После хирургической адреналэктомии наблюдается снижение уровня, как эстрона. так и андростендиона. Усредненный лечебный эффект аминоглютетимида при метастатическом РМЖ составил 31% при продолжительности 11-14 мес, что сопоставимо с другими видами гормонотерапии.
Эффективность аминоглютетимида и хирургической адреналэктомии или гипофизэктомии практически одинаковы, но оба хирургических метода более «токсичны». Поэтому появление аминоглютетимида практически вытеснило их из клинической практики. У больных в пременопаузе аминоглютетимид неэффективен, предположительно потому, что не может полностью блокировать синтез эстрогенов в яичниках.
Аминоглютетимид рекомендуется в качестве гормонотерапии II-III линии. В последние годы все большее распространение в лечении диссеминированных форм РМЖ получают селективные нестероидные фемара и аримидекс и стероидные («суицидные») инактиваторы ароматазы — форместан и аромазин.
Применение препаратов этой группы при РМЖ основано на подавлении функции гипофиза Так же, как и при других видах гормонотерапии, ключевым в механизме их действия является снижение уровня эндогенных эстрогенов. Стимулированное снижение уровня гонадолиберинов сопровождается падением эстрогенов только у пременопаузальных больных.
В настоящее время несколько агонистов рилизинг-гормонов доступны для практического использования или проходят клинические испытания. Наиболее активно в клинической практике используется зопадекс (гозерелин).
Изучение активности препаратов этой группы у пременопаузальных больных показало, что они являются высокоэффективными при метастатическом раке молочной железы.
Суммарная частота лечебных эффектов составляет в среднем 40% (32-50%), что соответствует эффективности овариэктомии. Лечебный эффект эоладекса мало зависит от уровня рецепторов стероидных гормонов в первичной опухоли. Широкое практическое применение эоладекса в нашей стране пока ограничено высокой стоимостью препарата, который необходимо вводить в течение многих месяцев ежемесячно.
Однако препарат с успехом может использоваться при решении вопроса о целесообразности выполнения хирургической овариэктомии. С этой целью больным выполняются 3-4 инъекции эоладекса с интервалом в 28 дней и при наличии лечебного эффекта или стабилизации процесса хирургическое удаление яичников может оказаться эффективным. В случае неуклонного прогрессирования опухоли от операции следует воздержаться в связи с низкой вероятностью получения лечебного эффекта.
Пролактин играет важную роль в патогенезе РМЖ. Известно, что увеличение уровня пролактина сопровождается ускорением роста опухоли. Как физиологические, так и фармакологические дозы пролактина оказывают стимулирующее влияние на рост клеток РМЖ через рецепторы, которые выявляются в 20-50%.
К препаратам, подавляющим уровень пролактина, относятся леводопа, бромкриптин, даназол. Их использование в монорежиме крайне редко позволяет достигать лечебного эффекта при РМЖ. Вместе с тем, хорошо известно лечебное действие ингибиторов пролактина при болевом синдроме, обусловленном метастатическим поражением костей.
В настоящее время клиническое значение препаратов этой группы весьма ограниченно, однако они могут использоваться у больных с метастазами в кости или в качестве терапии для больных, резистентных к современным методам лечения.
Противоопухолевая активность кортикостероидов при раке молочной железы известна давно. При монотерапии этими препаратами частота объективных эффектов колебалась от 0% до 62%, но реальная противоопухолевая активность кортикостероидов при РМЖ, вероятно, невысока, поэтому практически препараты этой группы используются в основном с паллиативной и симптоматической целью.
Например, при метастазах в головной мозг или легкие для уменьшения неврологической симптоматики и одышки, а также при метастазах в кости с целью уменьшения болевого синдрома.
В последние десятилетия проведены многочисленные исследования с целью поиска факторов, позволяющих прогнозировать чувствительность опухоли к гормонотерапии.
В общем, можно констатировать, что абсолютных тестов гормоночувствительности выявить так и не удалось.
Однако известны косвенные признаки, несомненно, полезные в выборе гормонотерапии:
1. Длительность безрецидивного периода. Интервал между окончанием первичного лечения рака молочной железы и появлением рецидива называется «безрецидивным интервалом (периодом)».
Границей между длительным и коротким безрецидивным интервалом принято считать 2 года. Это искусственно выбранный срок, однако, чем он длительнее, тем выше вероятность ответа на гормонотерапию. Предполагается, что длительность безрецидивного интервала отражает биологические особенности опухоли, и в частности темп роста и степень злокачественности и в какой-то степени эстрогенную зависимость.
Короткий безрецидивный интервал означает высокую агрессивность опухоли и низкую эстрогенную зависимость. Длительный интервал между операцией и клинической манифестацией метастазов свидетельствует об относительно доброкачественном течении рака с сохранением эстрогенной зависимости.
Именно эти больные имеют высокий шанс положительного лечебного эффекта гормонотерапии. Следует учитывать, что больные с безрецидивным интервалом, равным нулю, те. те, у которых одновременно с выявлением первичной опухоли были обнаружены отдаленные метастазы, имеют более высокую вероятность ответа на гормонотерапию, чем пациентки с безрецидивным интервалом менее одного года.
2. Возраст больных до 35 лет традиционно считается важным прогностическим параметром. Объективный лечебный ответ на овариэктомию у женщин моложе 35 лет ниже, чем в старшей возрастной группе с сохраненной менструальной функцией (40-45 лет).
3. Продолжительность менопаузы. Больные пременопаузального периода (45-55 лет) имеют наименьший шанс лечебного ответа на все виды гормонотерапии, включая и аблативную. Частота положительных лечебных эффектов на гормонотерапию нарастает по мере увеличения возраста и «углубления» постменопаузы.
В целом, чем старше больные и продолжительнее менопауза, тем больше вероятность эффективного ответа на терапию тамоксифеном, прогестинами, эстрогенами, андрогенами, аминоглютетимидом. Наиболее гормоночувствительными принято считать женщин 60-70 лет в постменопаузе более 10-15 пет.
При этом, конечно, не имеется в виду гормонотерапия в «репродуктивном» возрасте, когда овариэктомия (хирургическая, лучевая или с помощью золадекса) сопровождается таким же объективным ответом, как и применение тамоксифена или ингибиторов ароматазы в глубокой (5-10 лет) постменопаузе.
4. Локализация метастазов. При висцеральных поражениях (печень, легкие) вероятность положительного лечебного эффекта на гормонотерапию ниже, чем при метастазах в лимфоузлы и мягкие ткани. Однако наличие метастазов во внутренних органах не может быть противопоказанием для гормонотерапии, т.к. имеются описанные случаи полного и частичного регресса метастазов в печень на фоне ее применения.
5. Эффективность предшествующей гормонотерапии является значимым прогностическим фактором гормоночувствительности. Средняя продолжительность положительного лечебного эффекта на гормонотерапию I линии составляет 1-2 года.
Этот показатель мало зависит от вида гормонального лечения. Один из основополагающих принципов лечения гормонами заключается в том, что больные, однажды ответившие на один вид гормонотерапии, имеют значительно больший, чем все остальные, шанс ответа в случае рецидива на другой ее вид.
Правда, продолжительность второго ответа в большинстве случаев бывает короче, но после второго прогрессирования сохраняется вероятность ответа на третью и даже на четвертую линию гормонотерапии, Так, если на первую линию больные с ER+ опухолями отвечали эффективно, то при последующем прогрессировании до 50% больных отвечают и на вторую линию.
Больные, у которых не было ответа на первую пинию, имеют очень невысокий шанс лечебного эффекта от любого другого вида гормонального лечения. Однако отсутствие ответа на первую линию не исключает полностью вероятность положительного эффекта второй и третьей пинии, хотя и снижает ее в 2-3 раза.
Например, при неэффективности тамоксифена аминоглютетимид может дать лечебный эффект не более чем у 22% больных, а в случае позитивного первоначального эффекта тамоксифена — может достигать 63%.
6. Степень гистологической дифференцировки опухоли. Чувствительные к гормонотерапии опухоли характеризуются, как правило, высокой степенью дифференцировки, которая оценивается как высокозначимый признак гормоночувствительности. Больные с объективными ответами на гормонотерапию, имеют, как правило, медленно развивающиеся формы рака, характеризующиеся доброкачественным течением.
7. Рецепторы стероидных гормонов в первичной опухоли. Рецепторы эстрогенов, прогестерона на поверхностной мембране клеток РМЖ являются важнейшим прогностическим параметром гормоночувствительности независимо от вида гормонотерапии. Однако полностью, как это предполагалось, с их помощью решить проблему не удалось.
Уровень ER и PgR является наиболее важным прогностическим фактором не столько с точки зрения предсказания эффективности гормонотерапии, сколько с точки зрения прогнозирования ее неэффективности. В среднем вероятность лечебного эффекта гормонотерапии составляет около 30%. При этом для больных с ER-негативными опухолями вероятность ответа не превышает 10%, а при ER+-опухолях удваивается и обычно колеблется от 50% до 60%.
Оптимальная последовательность различных методов гормонотерапии. В
большинстве случаев имеется небольшая разница в вероятности ответа на различные виды гормонотерапии. Поэтому подбор препаратов должен основываться в первую очередь на их токсичности, методами выбора обычно являются тамоксифен, овариэктомия и прогестины.
Для больных репродуктивного возраста относительная опасность (в смысле осложнений) хирургической или лучевой кастрации и тамоксифена не высока. Для постменопаузапьных женщин в настоящее время препаратом выбора является тамоксифен. Конкуренцию тамоксифену могут составлять прогестины, которые имеют аналогичную эффективность и низкую токсичность.
Для постменопаузальных больных, у которых наблюдался лечебный эффект от применения тамоксифена или прогестинов в качестве препарата III линии могут быть рекомендованы ингибиторы ароматазы. Назначение последних целесообразно также при лечении больных репродуктивного возраста, ранее подвергшихся овариэктомии.
Оптимальная последовательность различных вариантов гормонотерапии представлена в таблице 9.14.
Таблица 9.14. Последовательность применения различных вариантов гормонотерапии у больных местно-распространенным и метастатическим РМЖ.
В целом можно констатировать, что и у больных местно-распространенными, и метастатическими формами РЫЖ с отягощенным прогнозом адекватно выбранный вид эндокринотерапии является чуть пи не единственным нетоксичным методом лечения, приводящим нередко к стойкому лечебному эффекту на месяцы, а иногда и годы.
1. Эндокринная терапия проводится в основном при местно-распространенном и метастатическом раке. В качестве адьювантного лечения при операбельных формах используется антиэстроген тамоксифен.
2. Лечебный эффект гормонотерапии будет приблизительно у 30% больных, а при высоком содержании ER+ — более, чем у 60%. Больные, у которых будет эффект от одной линии гормонотерапии, с высокой вероятностью ответят и на другие ее виды.
3. Эффективность гормонотерапии следует оценивать не ранее, чем через 6-8 недель, а в случае метастазов в кости и печень — через 10-12 недель. Прерывать лечение в более ранние сроки можно только при абсолютной убежденности в прогрессировании процесса.
4. Начало гормонального лечения может сопровождаться обострением симптомов опухолевого процесса уже в первые часы и продолжаться до 1 месяца. Этот синдром называется «Пате» («вспышка»), наблюдается у 3-9% больных во время лечения эстрогенами, тамоксифеном, андрогенами и прогестинами, но никогда не бывает при назначении ингибиторов ароматазы и считается признаком гормоночувствительности. Прекращение аддитивной гормонотерапии (эстрогены, тамоксифен, андрогены) может сопровождаться феноменом «регрессии опухоли на отмену» препарата.
5. В качестве первой пинии в большинстве случаев один вид гормонотерапии по частоте объективных лечебных эффектов и их продолжительности не имеет преимуществ перед другими. Выбор или смена вида гормонотерапии основывается, прежде всего, на ее токсичности.
Исключением являются следующие клинические ситуации:
• овариэктомия эффективна только у женщин с сохраненным менструальным циклом или в течение первого года менопаузы:
• ингибиторы ароматазы и эстрогены эффективны только у больных в постменопаузе;
• аналоги LHRH-гормонов эффективны только у больных репродуктивного возраста;
• ингибиторы ароматазы более эффективны при метастатическом поражении костей.
6. Современные тенденции развития эндокринотерапии РМЖ отражают внедрение более простых, менее агрессивных и токсичных методов: ингибиторы ароматазы заменили адреналэктомию; агонисты рилизинг-гормонов — овариэктомию; антиэстрогены — эстрогены в постменопаузе; прогестины отчасти заменили андрогены.
7. Принципы эндокринотерапии распространенных форм РМЖ не вступают в конфликт с показаниями к полихимиотерапии (ПХТ). Правилом надо считать последовательное использование обеих методов и переходить от одного к другому только при установленном прогрессировании рака. Исключение из этого правила, когда допустимо сочетание гормоно- и химиотерапии, представляют ER-негативные и клинически агрессивные варианты рака.
Они характеризуются коротким (менее года) безрецидивным периодом после радикальной операции, манифестацией на фоне выраженной интоксикации (анемия, похудение) симптомов множественных метастазов и значительным местным распространением.
8. Вопрос о целесообразности альтернирующей гормонотерапии РМЖ путем чередования препаратов в целях предупреждения резистентности к лечению до конца не решен. Не вызывает возражений положение, что последовательное применение эстрогенов и антиэстрогенов должно производиться только после оценки эффекта «отмены», нередко весьма продолжительного.
В целом, считается, что средства I линии (антиэстрогены), II (ингибиторы ароматазы) и III (прогестины) необходимо назначать последовательно, после исчерпанного эффекта предыдущего этапа.
9. Отсутствие у тамоксифена клинически значимой острой и хронической токсичности стало определяющим для использования его в качестве единственного пока средства для длительной (5 лет) адьювантной гормонотерапии в обычных дозах (20 мг в сутки) после сберегательных операций и радикальной мастэктомии.
Адъювантная терапия тамоксифеном назначается больным в менопаузе с метастазами в лимфоузлах и ER+опухолями, что приводит к уменьшению летальных исходов в течение 5 лет почти на 20%. Интересно, что при ER+ и N1,2 опухолях дополнительное применение «стандартной» ПХТ не улучшает результатов, получаемых от одного тамоксифена.
В последние годы адъювантная терапия тамоксифеном проводится также больным в пре- и постменопаузе при ER+ опухолях, но без метастазов в лимфоузлы. Тамоксифен у пациенток этой группы достоверно увеличивает продолжительность периода без рецидивов и метастазов, а также снижает частоту рецидивов после сберегательных операций с последующим облучением.
10. Тамоксифен широко изучается в качестве средства профилактики рака молочной железы у женщин группы высокого риска. Этому способствовали клинические данные о способности адьювантной терапии препаратом предотвращать развитие рака в контрлатеральной железе.
А профилактическое назначение тамоксифена показало, что у женщин с высоким риском частота возникновения инвазивного рака в «тамоксифеновой» группе снизилась на 49%. По совокупности этих материалов в США в 1998 г. разрешено применение тамоксифена для профилактики РМЖ у женщин с высокой вероятностью его возникновения.
Рак молочной железы у мужчин также является гормонозависимой опухолью. Частота выявления рецепторов эстрогенов в опухоли составляет около 87%, андрогенов — 36%, прогестинов — 72%.
Эти цифры несколько выше, чем у женщин, что может свидетельствовать о более высокой гормоночувствительности опухолей у мужчин и очень важной роли гормонотерапии в комплексном лечении местно-распространенных и диссеминированных форм рака.
Считается, что эндокринная терапия рака железы у мужчин должна проводиться по тем же принципам, что и у женщин. Эстрогенная и андрогенная зависимость большинства опухолей предполагает у мужчин орхиэктомию в качестве первого этапа гормонального лечения далеко зашедшего рака молочной железы. Она эффективнее овариэктомии и вызывает регрессию опухоли у 45-68% больных.
Наибольшая частота ремиссий после радикальной мастэктомии регистрируется у больных с длительным безрецидивным и безметастатическим периодом и наличием костных, но не мягкотканных и висцеральных поражений. Следующим этапом после орхиэктомии может быть адреналэктомия (лекарственная или хирургическая).
Однако надо отметить, что любые виды гормонального лечения у мужчин малоэффективны при быстро прогрессирующем раке с метастазами в печень, головной мозг и в легкие (лимфангитические формы), когда интенсивная полихимиотерапия вынужденно оказывается единственно возможным методом лечения.
Угляница К.Н., Луд Н.Г., Угляница Н.К
источник
Молочная железа у женщин является гормонозависимым органом. Основными гормонами, которые влияют на ее работу, считаются прогестерон, эстроген и пролактин. В норме эти вещества всегда присутствуют в организме. Когда развивается РМЖ (рак молочных желез), метод лечения определяет то, сохранились ли в груди рецепторы к гормонам. Если да, то действовать на опухоль, угнетая ее рост, можно соответствующими препаратами.
Гормоны – это биологически активные вещества, которые отвечают за деление клеток, нормализацию других жизненно важных процессов. Практически все процессы жизнедеятельности зависят от нормальной выработки этих веществ.
На поверхности всех клеток организма находятся специальные белки, которые получают «сигналы», они называются рецепторами. Если в крови появляется вещество, которое может вступить во взаимодействие с этими белками на поверхности, начинается их соединение. Такие специальные белки считаются самыми чувствительными частицами в организме.
Значение рецепторов эстрогена, прогестерона и НЕR-2 белка в клетках рака молочной железы, и методы их определения
В кровотоке женского организма все время присутствуют:
- Эстрогены – 3 вида
- Прогестероны – 5 видов
Сколько их содержится в данный момент, зависит от того, какой сейчас период менструального цикла. Эти гормоны взаимодействуют со специальными структурами на поверхности клеток молочных желез.
Развитие онкологии подразумевает рост опухоли, клетки которой мутировали – изменились. Некоторые из них полностью преобразовались, в других же остались рецепторы гормонов. Когда к таким клеткам попадает эстроген и прогестерон, они делятся особенно интенсивно, затем проникают в кровь и лимфу. При онкологии это означает появление метастазов.
Рецепторы прогестерона при раке молочной железы, как и эстрогена, являются основанием для назначения гормональной терапии. Цель этого метода лечения – максимально уменьшить действие гормонов на опухоль, тем самым остановив ее рост и деление патогенных клеток.
Чаще всего гормональная терапия назначается после проведения операции по удалению раковой опухоли. Ее цель заключается в перестраховке, чтобы предотвратить губительное действие раковых клеток, которые могли остаться в организме.
Располагаются эти чувствительные частицы во многих частях тела – жировой ткани, лимфоузлах, молочных железах. Все эти ткани имеют подходящую для жизнедеятельности гормонов структуру. Основными функциями эстрогена и прогестерона являются:
- поддержание гормонального баланса в организме
- нормальная работа репродуктивной системы
- регулирование менструального цикла
- поддерживание в нормальном состоянии кожи, волос (их называют «гормонами красоты»)
- поддержание работы центральной нервной системы
- другие
В таблице ниже приведены допустимые показатели нормы прогестерона и эстрогена в разные периоды менструального цикла женщины:
Чтобы определить количество прогестерона и эстрогена, назначается анализ крови. А чтобы определить наличие рецепторов эстрогена и прогестерона при раке молочной железы, требуется иммуногистохимическое исследование. Для его проведения берут кусочек опухоли, заливают в парафин. Затем в лаборатории происходит изучение взятого материала.
Если иммуногистохимическое исследование подтвердило наличие рецепторов половых гормонов на участке груди, пораженном злокачественными процессами, это означает, что необходимо выбирать средства гормонотерапии. В противном случае рост ракового образования будет увеличиваться, появятся метастазы, затрагивающие другие органы.
Однако положительные данные исследования являются не единственным основанием для прогноза на выздоровление. Если стадия рака вторая и выше, появились метастазы, поражены лимфоузлы, успех терапии уменьшается.
Эстроген-рецепторы относятся к группе ядерных, делятся на две формы: α и β. Рецепторы к нему, как и к прогестерону, играют важную роль в формировании злокачественной опухоли. Они представляют собой белковые структуры, которые размещаются по поверхности новообразования.
При естественном выделении новых половых гормонов происходит их соединение и взаимодействием с рецепторами, которые расположены возле раковой опухоли. Последствием становится интенсивное развитие и прогрессирование роста онкологии. По статистике, рецепторы к половым гормонам встречаются в такой частоте:
- 75% — эстроген-позитивные
- 65% — эстроген-позитивные, восприимчивы также к прогестерону
- 10% — эстроген-позитивные, но абсолютно прогестерон-негативные (эстрогенозависимые)
- 5% — прогестерон-позитивные, но абсолютно эстроген-негативные (прогестеронзависимые)
- 25% — не содержат рецепторы, восприимчивые к гормонам
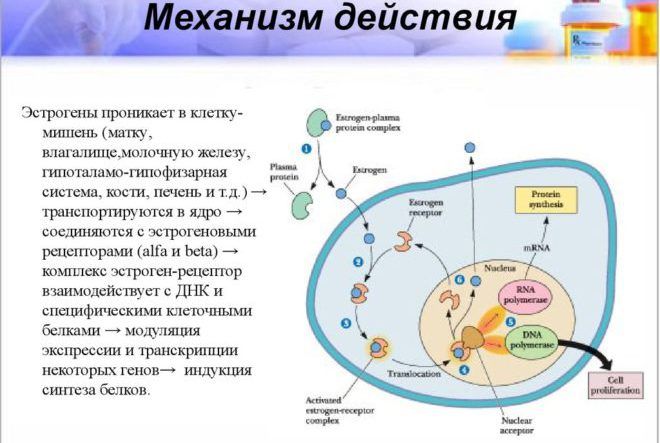
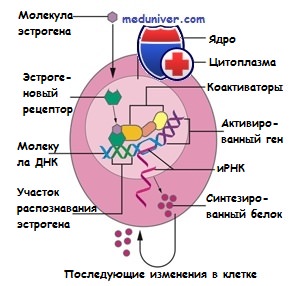
Две формы эстроген-рецептора α и β исследованы по-разному. Функция эстрогена типа β научно полностью не определена. Тип α исследован подробно, относится к группе лиганд-активированных ядерных структур. Принцип действия эстрогена такой:
- проникает в молочную железу и другие ткани
- транспортируется в ядро
- соединяется с эстрогеновыми рецепторами
- взаимодействует с ДНК и клеточными белками
- осуществляет синтез белков
Промотор гена прогестерона содержит в составе частицы, зависимые от эстрогена, поэтому считается, что роль последнего при формировании злокачественных опухолей больше. В связи с этим эстрогенозависимый рак молочной железы встречается чаще, чем прогестеронозависимый. Принцип действия прогестерон-рецепторов аналогичен эстрогеновым. Соединяясь с гормоном, они взаимодействуют, результатом чего оказывается модуляция экспрессии и синтез белков.
Результаты исследований применяются лечащим врачом-онкологом для подбора терапии рака. В основном прогноз на выздоровление положительный, если опухоль оказалась гормонозависимой, определена на ранней стадии, метастазов нет.
Если принимается решение о назначении гормональной терапии, на основании показателей количества рецепторов, определяется ее вид. Выделяют такие основные виды:
- адъювантная – ее продолжительность составляет 5-10 лет, иногда назначается пожизненно
- неоадъювантная – длится 3-6 месяцев, чаще всего применяется перед хирургическим вмешательством
- лечебная – назначается на ранних стадиях онкологии, вместо операции
Чтобы остановить выработку эстрогена и прогестерона и прекратить их соединение с соответствующими рецепторами, назначаются препараты, которые:
- снижают уровень эстрогена
- останавливают взаимодействие с уже имеющимися в организме гормонами
Основными группами таких лекарственных средств являются:
- Модуляторы рецепторов. Изначально применялся Тамоксифен – лекарственный препарат, компоненты которого привязывались к эстрогену, блокируя проникновение к ним самого гормона. Сегодня применяются такие аналоги Тамиксифена, как Ралоксифен, Торемифен.
- Блокаторы рецепторов. Эта группа препаратов направляет свое действие на разрушение рецепторов опухоли. В результате в них не просто не проникает гормон, а они вовсе перестают функционировать. Эффективное средство этой группы – Фаслодекс.
- Ингибиторы ароматазы. Признаны наиболее эффективной группой средств гормонотерапии, которые способствуют не только угнетению рецепторов, но и разрушению раковой опухоли. Одним из наиболее эффективным ингибиторов ароматазы признан Летрозол.
- Прогестины. Обычно назначаются, если препараты предыдущих групп оказались неэффективными. Оказывают мощное действие на выработку гормонов, блокируют рецепторы, но вызывают ряд побочных действий.
Таким образом, определение рецепторов прогестерона и эстрогена является основанием для назначения гормонотерапии. Рак молочной железы – опасное для жизни женщины заболевание, поэтому затягивать с выбором лечения нельзя. После проведения специальных исследований, лечащий врач решает, как будет применяться гормонотерапия – вместо операции или в дополнение к ней.
источник