Рак молочной железы характеризуется образованием опухоли злокачественного характера, которая образовалась в тканях молочной железы. К огромному сожалению в настоящее время довольно часто встречаемая патология. Как показывает статистика, рак молочной железы встречается у каждой 12-ой женщины. При чем, возраст абсолютно разнообразный. Рак регистрируется у женщин в возрасте от 16 до 90 лет.
На сегодняшний день медицина не стоит на месте. Доктора могут диагностировать рак на ранних стадиях, когда новообразование довольно маленького размера. После диагностирования рака молочной железы, врач назначает лечение. Одним из видов лечения является лучевая терапия.
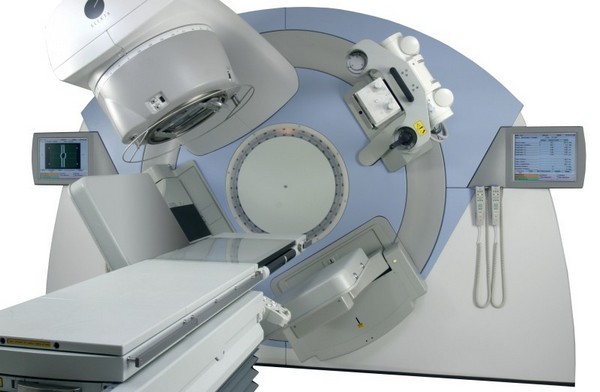
Лучевая терапия, иначе можно увидеть такое название как радиотерапия или радиационная терапия. Лечение данным способом основывается на воздействие рентгеновским бета-излучением, нейтроным излучением, гамма-излучением, которые воздействуют на злокачественные новообразования. Благодаря облучению прекращается активное размножение патологических клеток. Терапия довольно распространена и модернизирована. Это помогло снизить риски появления побочных эффектов. Так, например, для избежания уничтожения здоровых клеток, начали применять внутритканевое излучение. При постановки диагноза рака молочной железы лучевая терапия способствует:
- восстановлению дыхательной функции;
- уменьшению болевого синдрома;
- снижению риска возникновения перелома (в случае метастазирования в костные структуры);
- снижению риска появления кровотечений.
После курса лучевой терапии риск появления матировавших клеток снижается на 55-70%, что позволяет женщине жить полноценной жизнью. Но также не стоит забывать, что после такой терапии имеется ряд побочных эффектов.
Лучевая терапия подразделяется и зависит от цели и области воздействия. Так терапия делится на:
- Радикальную — применяется совместно с сопутствующим лечением. Целью является полное очищение организма от новообразований.
- Паллиативную — данный вид терапии применяется, если существуют метастазы или, если опухоль достигла больших размеров. Целью является остановить или затормозить рост и развития опухоли.
- Симптоматическую — применяется в случае, если опухоль неоперабельная. Цель: уменьшение болевого синдрома, продление жизни пациента.
Также лучевая терапия делится в зависимости от расположение злокачественной опухоли:
- Наружная — источник облучения расположен в специальном приборе.
- Внутренняя — источник облучения с помощью специального катетера вводят непосредственно в опухоль.
Лучевая терапия при раке молочной железы
По многим критериям лучевая терапия абсолютно противопоказана, при таких состояниях, как:
- беременность;
- любой вид сахарного диабета;
- анемия;
- дефицит массы тела;
- заболевание сердечно-сосудистой системы (сердечно-сосудистая недостаточность);
- туберкулез (активная фаза);
- перенесенный ранее инфаркт;
- почечная недостаточность;
- дыхательная недостаточность;
- лихорадка;
- тяжелое состояние женщины;
- системная волчанка (склеродермия).
Перед назначением проводится тщательный осмотр пациентки, который происходит строго на базе стационара. Непосредственно, на этом этапе подготовке, пациентку предупреждают о рисках возникновения осложнений, побочных эффектов. Доктор расспрашивает женщину подробно, чтобы она все ему рассказывала о всех изменениях после курса и во время курса лучевой терапии.
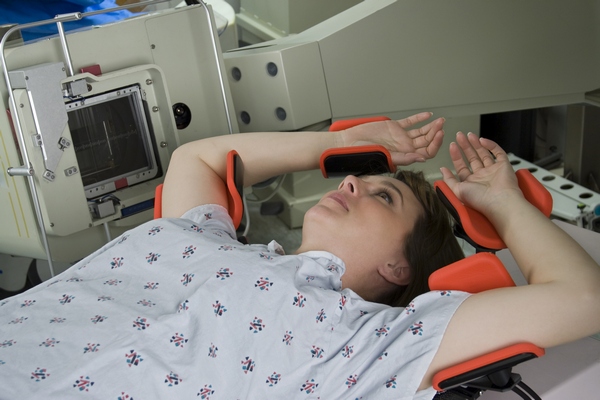
Во время проведения курса женщина лежит на твердой поверхности, тело фиксируется. При этом пациентка лежит на спине, а её рука отведена. Все это необходимо для точного попадания лучей в необходимую зону.
Когда начинается сеанс из комнаты все выходят и женщина остается одна, но связь с доктором не теряется. Общение происходит с помощью специального прибора.
Сама процедура абсолютна безболезненна и довольно короткая по времени.
При назначении операции и сохранении органа назначаются:
- Облучение молочной железы (или фрагмента молочной железы) по методу MammoSite.
- Облучение молочной железы + подключичная область + надключичная область + подмышечная область. Может также назначаться в различных комбинациях.
Так, например, после полного удаление пораженного органа (мастэктомии), лучевое облучение назначается подмышечной области, подключичной области, грудной стенке, надключичной области. Все это определяется по показаниям.
Курс лучевой терапии длиться от трех дней до трех недель.
Для того, чтобы лучевая терапия прошла успешной, врачи рекомендуют придерживаться несложной диеты. Так как правильное питание снижает риск появлений осложнений. Также радиотерапия способна нарушить работу пищеварительной системы, что может спровоцировать запор, рвоту, понос, тошноту.
Врачи рекомендуют начинать диету за две недели до начала курса лучевой терапии.
Диета заключается в полном отказе от:
- жирной пищи;
- жаренной пищи;
- консервации;
- острых специй;
- молочной продукции;
- алкоголя;
- копченостей;
- грибов;
- свежей капусты;
- газированных напитков;
- соленных продуктов.
Рекомендуется в свой рацион включить:
- не менее 2 л воды в день;
- сок яблочный;
- суп на втором бульоне;
- каши;
- зеленый чай, компот, отвар шиповника;
- творог нежирный;
- запеченное мясо, рыбу;
- грецкие орехи;
- зелень;
- мёд;
- яблоки;
- тыкву;
- гранат.
Питание должно быть дробное.
Лучевая терапия ведет за собой огромное количество последствий. Терапия способна воздействовать на:
- мягкие ткани кожи;
- мягкие ткани молочной железы;
- ткани подмышечной области (также грудной стенки);
- на кости части скелета грудной области;
- на легкие;
- на сердечно-сосудистую систему.
Также во время и после лучевой терапии, возможно у женщины могут наблюдаться такие последствия, как:
- отечность одной из рук или подмышечной области;
- может появиться небольшое уплотнение на молочной железе;
- отечность молочной железы;
- небольшое местное раздражение кожи в области облучения;
- высокий риск переломов;
- снижается мышечная сила руки.
Зачастую последствия терапии начинают проявляться через 2-3 недели после курса. Это проявляется в следующих моментах:
- в проявлении ноющей боли в области грудной клетки;
- повышенном чувстве утомляемости;
- изменении цвета кожи на груди (кожные покровы могут: покраснеть, появиться отёк, сухость, волдырь, потемнеть);
- кашле;
- расстройстве стула;
- болевых ощущениях в мышцах;
- нарушениях со стороны ЖКТ;
- алопеции;
- снижении иммунитета;
- нарушении сна.
Обычно данные недомогания начинают пропадать после полного выведения из организма радиоисточников. Это происходит через 6-7 недель после курса лучевой терапии. Но надо помнить, что боль в мышцах может остаться на более длительный срок. Так, например, болевой синдром женщина может ощущать в течении одного года.
Одними из самых распространенных реакций со стороны дыхательной системы являются: кашель, одышка, затрудненное дыхание. Часты инфекционные заболевания, сильная утомляемость. Появление этих признаков и симптомов возможно по истечении двух-трех месяцев после курса лучевой терапии.
Профилактика лучевых поражений легочной области заключается:
- в ингаляции;
- лечебной гимнастике;
- магнитотерапии;
- электрофорезе;
- специальном массаже.
Обычно, как показывает практика, кожные реакции проявляются в виде:
- сильного раздражения;
- зуда;
- жжения;
- сухости кожи;
- изменения цвета;
- появления волдырей.
При появлении кожных реакций необходимо незамедлительно сказать своему лечащему врачу. Так как, если вовремя не начать правильный уход, то заживление может проходить довольно долгое время, что приносит большой дискомфорт.
Женщина во время прохождения курса лучевой терапии, а также после окончании курса, ощущает болевой синдром. При этом болевой синдром проявляется резкими стреляющими точками. Это все происходит в следствии раздражения нервных волокон непосредственно в тканях молочной железы.
При этом врач обычно назначает противовоспалительные средства, которые приносят облегчение. После окончании курса лучевой терапии боли постепенно пропадают.
Иногда в области новообразования наблюдается уплотнение молочной железы. Так, например, мышцы становятся плотными и тугоподвижными. В основном, данное осложнение характерно для мышц, которые соединяют плечо и грудную стенку. Все это происходит в следствие образования рубцов.
Врач для облегчения данной патологии назначает обезболивающие препараты.
Лучевая терапия приводят к большому риску переломов. Это является следствием прямого удара в грудную клетку. При этом переломы заживают сами по себе, но, как показывает практика, данное осложнение встречается довольно редко.
Для того, чтобы уменьшить последствия после лучевой терапии надо:
- исполнять все рекомендации лечащего врача;
- пациент должен вести здоровый образ жизни;
- прогулки на свежем воздухе;
- правильное питание;
- употребление воды не менее 2-х литров;
- не пользоваться крема, дезодоранты, лосьоны;
- полностью исключить посещение саун;
- не делать компрессов, не применять грелок;
- избегать воздействие солнечных лучей в течении года.
Все стандартные последствия после курса лучевой терапии мы описали ранее, но также существуют осложнения, которые необходимо наблюдать у специалиста, а также их лечить. Так как многие осложнения могут нанести огромный вред здоровью, если их не лечить. К ним относятся:
- Лимфодерма — отек одной из верхней конечности. Является следствием терапии, которая непосредственно была направлена на подмышечные лимфоузлы. Также может образоваться после операбельного удаление подмышечных лимфоузлов.
- Хронические боли с парестезиями — при этом наблюдается сильное снижение мышечной силы, практически потеря чувствительности. Все это — следствие дегенерации нервного волокна.
- Пневмонит радиационной природы — следствие сильного облучения, которое возникает в легких. Начинает развиваться после курса облучения через 5-6 месяцев.
- Лучевые незаживающие раны — в основном не несут угрозы для жизни, но являются открытыми воротами для проникновения инфекции, так как считается открытой раной, к тому же доставляют дискомфорт.
После окончании курса лучевой терапии, если не произошло никаких побочных реакций и осложнений, то восстановление организма происходит довольно быстро. Через две недели женщина уже возвращается в свое привычное русло.
Для того, чтобы организм быстрее пришел в строй, необходимо строго придерживаться всех рекомендаций лечащего врача во время терапии.
- контроль динамики метастаз для пациентов со 2, 3, 4- ой стадии заболевания;
- сцинтиграфия скелета для пациентов с метастазами в кость;
- МРТ для контроля динамики опухоли;
- раз в год маммография;
- посещение врача маммолога не реже чем раз в 3 месяца первый год, в последующим — не реже двух раз в год.
источник
Лучевая терапия (ЛТ) может входить в радикальные программы лечения рака молочной железы, а также использоваться для облегчения состояния женщины и замедления роста неоперабельных опухолей.
В таблице ниже указаны средние цены лечения рака молочной железы в ведущих российских центрах лучевой терапии. Ориентируясь на них, вы получите представление о порядке стоимости в различных медицинских учреждениях.
| Центр лучевой терапии | Город | Стоимость лечения | Ускоритель |
|---|---|---|---|
| Медскан +7 499 450-66-76 | Москва | 165 000 — 294 000 руб. | True-Beam |
| Специализированный центр лучевой и химиотерапии, ведущие врачи, со стажировкой за рубежом. | |||
| МИБС +7 812 501-83-10 | Санкт-Петербург | 335 000 руб. | Аппарат True-Beam |
| Одна из лучших клиник России в области радиотерапии. | |||
| Онкологический центр София +7 499 322-26-14 | Москва | 400 000 — 500 000 руб. | Аппарат True-Beam |
| Стационар с полным циклом и набором медицинских услуг для онкологического лечения. | |||
| Европейский медицинский центр (ЕМС) +7 499 490-46-57 | Москва | 1 800 000 — 2 000 000 руб. | Аппарат True-Beam |
| Премиальная частная клиника, работающая по европейским стандартам и ценам. | |||
| Центр томотерапии «Сакнур» +7 843 212-16-33 | Казань | 240 000 руб. | Аппарат Томотерапия |
| Центр томотерапии на базе Республиканского онкологического диспансера. | |||
Окончательная стоимость лучевой терапии при раке молочной железы рассчитывается индивидуально и зависит от типа процедуры, вида опухоли, ее размеров и формы, стадии заболевания. Также учитывается форма, размеры и тип опухолевого узла, распространенность процесса в груди, вид лучевой терапии и другие особенности.
Получить консультацию по лечению
Заполните форму, приложите документы и отправьте заявку. Ее рассмотрят врачи вышеперечисленных центров. После этого каждый центр свяжется с вами для консультации о возможности лечения.
Чтобы сразу получить подробную консультацию ведущих онкологов, загрузите имеющиеся у вас документы: выписки, результаты ПЭТ КТ, МРТ, КТ, онкомаркеры.
Наиболее высока роль лучевой терапии в лечении рака молочной железы на стадиях T1 и T2 при проведении сегментированной мастэктомии (операции с сохранением молочной железы). В этом случае риск рецидива рака снижается с 40 до 10%. Также такие подвиды лучевой терапии, как радиохирургия (Кибер-нож) и гипофракционная ЛТ (TrueBeam) могут служить альтернативой традиционной хирургической операции. Применение интенсивного точно направленного излучения позволяет полностью удалить опухоль, за 1-3 сеанса!
План лечения составляет радиолог-онколог, исходя из характеристик опухолевого поражения, состояния больной и данных клинических исследований. При этом определяются методы и зоны облучения, суммарная доза и количество фракций (сеансов).
При операции с сохранением органа предварительному или послеоперационному облучению может подвергаться:
- молочная железа и/или ее фрагмент (ЛТ по методу MammoSite);
- молочная железа, подключичная, надключичная и подмышечная области (в различных комбинациях).
После тотальной мастэктомии (полного удаления груди) проводят послеоперационное лучевое лечение с облучением грудной стенки, парастернальной, подмышечной и над-подключичной области (по показаниям).
Продолжительность курса составляет от нескольких дней до нескольких недель.
В процессе процедуры пациентка располагается на спине с отведенной рукой, положение которой фиксируется специальными приспособлениями.
Диета включает отказ от острой, жирной и жареной пищи, консервов и специй. В день необходимо выпивать не менее 2-х литров воды и/или сока: это поможет снизить тяжесть и продолжительность симптомов интоксикации.
Побочные эффекты радиотерапии рака груди включают реакции со стороны:
- кожи;
- мягких тканей молочной железы, подмышечной области и грудной стенки;
- костей грудной части скелета;
- легких и сердца.
Во время прохождения курса лечения лучевой терапии при раке молочной железы возможны следующие последствия.
- При сохраненном органе возможно появление небольшой отечности и уплотнения груди, а также раздражение кожи в месте облучения.
- Также не исключены онемение и отеки руки, подмышечной области. Соблюдение рекомендаций врача позволит избавиться от чувства дискомфорта и избежать прогрессирования симптомов.
- В отдаленном периоде после ЛТ возможно появление рубцов в сердце и легких, а также повышенной хрупкости ребер (высокий риск переломов).
Использование современной аппаратуры снижает до минимума риск развития этих осложнений.
При отсутствии проблем после операции и выраженных побочных реакций, уже через 2 недели после окончания курса лучевого лечения женщина может вернуться к нормальному образу жизни.
Восстановление после ЛТ пройдет быстрее, если придерживаться режима, предусматривающего чередование полноценного отдыха со специальными физическими упражнениями.
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.
источник
При назначении лечения рака молочной железы учитываются различные аспекты и критерии, каждый из которых может быть решающим. Одной из процедур комплексного лечения этого заболевания является лучевая терапия. Главная цель — остановить агрессивный рост и размножение раковых клеток, разрушить их. Современное облучающее оборудование позволяет воздействовать на пораженные участки, минимально затрагивая здоровые клетки. Тем не менее последствия лучевой терапии при раке молочной железы имеют место быть.
Побочные эффекты, связанные с облучением, зависят от вида применяемой терапии, длительности процедур, глубины проникновения в ткани, индивидуальных особенностей организма пациента.
Надуманные страхи, слухи о побочных эффектах, связанных с лучевым лечением рака молочной железы, являются причиной отказа от такой терапии женщин старшего возраста. Важно иметь точное представление о последствиях такого лечения, а не опираться на слухи.
Побочные реакции организма не всегда тяжелы, и некоторыми пациентками они переносятся достаточно легко. За счет небольшой дозы ионизированного облучения лучевая болезнь не развивается, следовательно, такие симптомы, как потеря волос и регулярная тошнота, не наблюдаются. Тем не менее развитие последствий возможно как сразу после сеанса и во время проведения курса, так и после его окончания.
Некоторые последствия лучевого облучения при раке молочной железы проявляются в области самой груди и близлежащих тканях. Нормальные клетки через какое-то время способны восстановиться, поэтому такие последствия носят лишь временный характер.
Каждый организм индивидуален и может по-своему реагировать на рак и лучевую терапию, однако существует несколько побочных эффектов, встречающихся у большинства больных женщин. Они носят как местный, так и общий характер, их виды представлены в таблице ниже.
| Побочные явления общего характера | Побочные явления местного характера | Поздние побочные явления |
| · быстрая утомляемость; |
·периодические болевые ощущения в области пораженного участка;
· облучение нарушает работу желудочно-кишечного тракта;
· пониженный аппетит и как следствие — потеря веса.
·возможно потемнение кожного покрова в области молочной железы, с той стороны, где она облучалась;
· дискомфорт и болевые ощущения в области груди (как правило, это острый или тянущий болевой синдром в молочной железе и окружающих ее мышцах.
· повреждение нервов (пациенткой ощущается покалывание, онемение, болевой синдром);
· облучение размягчает кости в той области, где проводилось.
Помимо рассмотренных последствий, также важно уделить внимание возможным осложнениям после лучевой терапии при раке, которые требуют постоянного медицинского наблюдения и в отдельных случаях лечения:
- Лучевые язвы. По истечении длительного периода времени на месте воздействия облучения возможно появление лучевых язв. Они доставляют неудобство и дискомфорт, иногда требуется вмешательство в виде хирургической коррекции.
- Лимфодема. Заболевание связано с отеканием верхней конечности в связи с нарушением лимфообращения.
- Радиационный пневмонит. Патология распространяется на легкие и обусловлена повреждением легочной ткани ионизирующей радиацией.
Реакциями на облучение являются: одышка, затрудненное дыхание, кашель, инфекционные заболевания и как следствие — повышение температуры тела с признаками постоянной усталости. Их проявление возможно по истечении трех месяцев после проведения терапии.
Лечение лучевых поражений в легочной области ограничивается несколькими процедурами:
- магнитотерапией;
- ингаляциями;
- электрофорезом;
- специальным массажем;
- лечебной гимнастикой.
Кожа в облученном месте меняет цвет, у женщины возникают раздражение, зуд, жжение, дискомфорт, пораженная кожа отличается повышенной сухостью.
Лучевое облучение схоже с действием солнечных лучей, поражающих эпидермис и вызывающих ожоги. Появившиеся волдыри на коже вскрываются и кровоточат. Если не обеспечить правильного ухода за ранками, их заживление будет происходить долгое время.
Важно! Сообщайте обо всех изменениях, происходящих с кожными покровами в процессе лучевой терапии, лечащему и наблюдающему специалисту.
Во время лечения и по его окончании женщины с диагнозом «рак молочной железы» могут ощущать стреляющие боли, которые напоминают действие электрошока. Этот же синдром есть у пациенток, перенесшими операцию. Вызвано это отеками и раздражением нервных волокон в тканях молочной железы.
Облегчаются эти симптомы приемом противовоспалительных препаратов. После прохождения курса лучевой терапии болевые ощущения будут постепенно стихать.
Отдельными пациентками отмечаются уплотнения в грудной области, мышцы становятся тугоподвижными и достаточно плотными. Такое характерно для мышцы, соединяющей переднюю грудную стенку и плечо.
Причиной симптома является формирование рубцовой ткани. Облегчить состояние помогут обезболивающие препараты. Как правило, данное побочное явление слабовыраженно.
Радиация негативно отражается на состояние ребер, они становятся более подверженными переломам. Но на самом деле процент таких переломов довольно низкий: не более 1% случаев. Подобная травма происходит в результате прямого удара в грудную клетку. Переломы заживают самостоятельно.
- Палата, в которой находится пациентка, должна часто проветриваться. Больной рекомендовано совершать ежедневные прогулки, при этом выполнять простые упражнения, выбрать которые поможет лечащий врач.
- Особое внимание следует уделить питанию, оно должно быть сбалансированным, полноценным и богатым витаминами. При раке молочной железы в рационе больной присутствуют овощи, фрукты. Пациентка должна выпивать не менее двух литров жидкости в день. Рекомендуется пить зеленый чай, так как его составляющие уменьшают негативные эффекты от излучения.
Современное врачевание достигло больших успехов в области лечения этого заболевания. Специалистами постоянно совершенствуются источники облучения и методики лечения, благодаря чему побочные явления и осложнения минимизируются.
В Белоруси под руководством Артемовой Н. А., Тарутина И. Г. и других авторов была разработана программа гарантии качества лучевой терапии (ГКЛТ). Данная программа носит международный характер, и в нее включены российские врачи.
Основная задача программы — обеспечить оптимальную противорадиационную защиту пациентам, подвергшимся лучевой терапии. Программа ГКЛТ охватывает следующие аспекты:
- подготовку квалифицированных специалистов и усовершенствование знаний, связанных с облучением;
- выполнение постоянного контроля качества используемого диагностического и лечебного оборудования;
- контроль отпуска дозы лекарств больным;
- организационные моменты — распределение обязанностей, процессов, процедур и др.
Учеными разрабатываются специальные средства и препараты, способствующие повышению чувствительности опухоли, создающие неблагоприятные условия для развития рака и защищающие здоровые органы.
Современная аппаратура позволяет дополнительно использовать лазеры различной мощности. Ведутся разработки оригинальных высокоэффективных лекарственных средств для лечения рака молочной железы.
Таким образом, методы лечения патологии не стоят на месте, постоянно ведутся исследования и научные разработки, позволяющие бороться за жизнь человека даже в самых тяжелых ситуациях.
Следите за своим здоровьем и вовремя обращайтесь к врачам. Своевременное обращение к специалистам повышает шансы на успех в лечении рака. Соблюдайте порядок лечения и все рекомендации. Будьте здоровы!
источник
Рак груди – опасная онкопатология, значительно распространенная у женщин. На сегодняшний день состояние проблемы таково, что ее научились диагностировать на самых ранних стадиях, когда опухоль имеет еще величину не более горошины.
Эффективное лечение предполагает сочетание различных методик: операции, введения препаратов, уничтожающих опухолевые клетки, приема гормональных препаратов и тех, что блокируют гормоны, проводящие стимуляцию раковых клеток.
Лучевая терапия при раке молочной железы – давно использующийся, но от этого не ставший менее эффективным, метод борьбы с карциноматозной структурой. Основан он на прекращении размножения активно делящихся клеток (такие характеристики имеют раковые клетки) высокоэнергетическими пучками рентгеновских лучей или других радиоактивных частиц.
К настоящему моменту данный метод лечения максимально усовершенствован, чтобы минимизировать неизбежные при облучении побочные эффекты. Изобретены методики внутритканевого введения источника излучения, что дает возможность здоровым клеткам оставаться облученными в минимальном диаметре от радиоисточника. Кроме того, здоровые структуры умеют хорошо восстанавливаться, чего нельзя сказать о дефектных клетках.
Доказано, что при раке молочной железы лучевая терапия:
p, blockquote 8,0,0,0,0 —>
- уменьшает боли, вызванные сдавливанием нервных окончаний;
- снижает кровоточивость из аномальных сосудов, беспорядочная сеть которых питает опухолевые структуры;
- уменьшает риск возникновения патологического перелома, если произошло метастазирование рака в костные структуры;
- улучшается дыхательная функция;
- если метастазы находятся в позвоночнике, проводимое их облучение частично устраняет сдавливание ими структур спинного мозга или выходящих из него нервов.
Проведенная после резекции злокачественной опухоли, радиотерапия снижает вероятность повторного появления этих мутировавших клеток в 50-67%, что существенно сказывается на качестве жизни. Возникающие же после лучевого лечения побочные эффекты, в большинстве своем, временны: попавшие под облучение и погибшие нормальные клетки довольно быстро восстанавливаются, с ними пропадают и беспокоящие симптомы.
Лучевая терапия рака молочной железы уничтожает новообразование следующим образом:
p, blockquote 12,0,0,0,0 —>
- Радиоактивное излучение – это наподобие лазера, который выпаривает любые ткани, оказавшиеся на его пути. Оно «видит» активно делящиеся клетки и угнетает клеточный центр, дающий команду к делению. Так повреждаются не только раковые, но и «нормальные» для организма клетки, имеющие высокую скорость деления (это костный кроветворный мозг, слизистая оболочка кишечника).
- Лучи способствуют зарастанию большинства сосудов, питающих опухоль: отсутствие питания – гибель для раковых клеток. Из-за данного эффекта отекают и воспаляются здоровые ткани в каком-то (он зависит от вида выбранной лучевой терапии) радиусе вокруг новообразования.
Лучевая терапия в лечении рака молочной железы назначается радиотерапевтом. На основании истории болезни (указанных в ней данных о стадии болезни, гистологическом заключении) и осмотра пациентки он делает заключение, нужно ли облучать опухоль, какой выбрать режим терапии, дозу, периодичность и кратность излучения.
Совместно, лучевой терапевт и хирург-онколог обсуждают: радиоактивными веществами лучше воздействовать на новообразование до операции, после нее или вместо вмешательства (последнее применяется в неоперабельных случаях). Также этот узкий специалист определяет переносимость лучевого лечения, принимает решение об изменении его типа или отмене.
Предоперационная лучевая терапия прописывается в зависимости от нескольких критериев рака молочной железы:
p, blockquote 17,0,0,0,0 —>
- При Педжетовой болезни (карцинома сосково-ареолярного массива), если есть отдаленные (во внутренние органы или кости) или регионарные (в лимфоузлы) метастазы.
- При изъязвленной форме рака: за время проведения облучения язва может или затянуться, или очиститься. Удаление новообразования без лечения радиоактивными лучами сильно повышает риск того, что после операции рана будет постоянно инфицироваться и плохо заживать.
- Если опухоль – инфильтративно-отечная. Оптимальное решение в этом случае: вначале – неоадъювантная химиотерапия, после – радикальная лучевая терапия. Это повышает вероятность, что до операции опухоль сможет более четко очертить свои границы.
- При инфильтративной форме, когда раковая опухоль плотно спаяна с тканями: с сосково-ареолярным комплексом, фасцией (пленкой), покрывающей мышцы, лежащие под железой. Проведенная до операции, лучевая терапия при раке молочной железы может применяться, когда организм еще не «отравлен» продуктами опухолевого распада.
- При маститоподобной карциноме, но только – после химиотерапии.
2. Если груди стали источником нескольких раковых опухолей.
3. Обнаружено более четырёх метастатически-пораженных лимфоузлов.
После удаления рака молочной железы лучевая терапия должна подавить ростовую способность паталогических клеток, которые могли оставаться после оперативного вмешательства. Она чаще всего проводится:
p, blockquote 20,0,0,0,0 —>
- на 3 стадии любой формы рака;
- при болезни Педжета без метастазов;
- в случае узловой формы рака;
- если есть метастазы в подмышечной и подключичной областях;
- когда по гистологическому типу рак относится к тем, которые часто рецидивируют.
Чем больше органов планируется удалить во время операции, тем обширнее должна быть зона обработки радиоактивными лучами, тем длительнее курс лучевой терапии при раке молочной железы.
Читайте подробнее о раке молочной железы, его формах и методах лечения.
Обработке лучами также подвергаются (по показаниям):
p, blockquote 23,0,0,0,0 —>
- только молочная железа;
- лимфоузлы подмышечной ямки;
- лимфоузлы, расположенные над и под ключицей, захватывая ножки мышц, идущих от области за ухом к грудине (кивательная мышца).
При наличии метастазов до или после операции облучению подвергаются области, где они находились или находятся.
Интраоперационный облучатель «Intrabeam® PRS 500»
Эта методика дополнительного уничтожения клеток раковой опухоли непосредственно во время операции стала применяться относительно недавно. Она дает дополнительные гарантии, что те клетки новообразования, которые могли не быть иссечены, «умрут» от облучения. Такая технология лечения за последние 5 лет показала отличные результаты – менее 2% рецидивирования.
Дело в том, что при операции опухоль удаляется под визуальным контролем. «Страхование» от неполного ее резецирования дает только выполняемое во время операции (когда пациентка еще на столе и рана ее не ушита) гистологическое исследование, а оно в нашей стране выполняется крайне редко. При этом доказано, что рецидив рака почти всегда обнаруживается именно в том месте, где подобное образование уже однажды иссекалось.
Интраоперационное облучение показано также для лечения не очень агрессивных (когда рост и метастазирование идут годами) типов карциномы у пожилых пациенток – чтобы после операции обойтись без лучевой терапии, или уменьшить ее продолжительность на несколько недель. Показана она при небольших размерах опухоли, даже если есть 1-2 метастаза в регионарные лимфоузлы. Радионожом также можно удалять подмышечные лимфоузлы, если в них есть отсеянные из карциномы клетки.
Проведение лучевой терапии после химиотерапии рака молочной железы лучше всего позволяет избежать рецидива:
p, blockquote 30,0,0,0,0 —>
- препараты уничтожают скопления раковых клеток;
- облучение побеждает «оставшиеся в живых».
Показания к такой терапии: неоперабельный рак, инфильтративно-отечная форма рака, и отказ пациентки от операции.
Если для химиотерапии применялся Адриамицин, то с момента его последнего введения до применения радиации должен пройти месяц. При использовании других препаратов хватит 2-3 недель.
Лучевая терапия: линейный ускоритель «Elekta Synergy»
Она делится в зависимости от своей цели и может быть:
p, blockquote 34,0,0,0,0 —>
- Радикальной, которая (совместно с другими видами лечения) должна полностью очистить организм от рака.
- Паллиативной, назначаемой при наличии или метастазов, или больших объемов опухоли. В этом случае ни один из методов лечения, ни их сочетание не гарантирует полного избавления от новообразования. Но есть шанс сильно затормозить рост опухоли и распространение от нее метастазов с помощью лучевой терапии.
- Симптоматической. Это подразумевает облучение неоперабельной раковой опухоли для того, чтобы уменьшить боли и немного улучшить состояние.
В зависимости от расположения источника с радиоактивным материалом, лучевая терапия может быть наружной, когда источник расположен в стационарном устройстве и контактной внутренней (брахитерапия), при которой радиоактивное вещество с помощью катетера или баллона вводится в опухоль.
Последнюю используют, преимущественно, для обучения опухоли высокой дозой, чтобы окружающие ткани не пострадали очень сильно. При этом радиоактивный источник или вводят в новообразование на несколько суток, или убирают его через 10-20 минут после введения.
Хоть лучевой терапевт определяет сроки лучевой терапии индивидуально в каждом случае, можно привести некоторые усредненные параметры.
Так, перед операцией проводится короткий интенсивный курс облучения. Это примерно 4,5 недели (в зависимости от запланированной общей дозы и переносимости ее). Далее, через 3 недели, но не позже четвертой, может проводиться операция. Послеоперационная радиотерапия может проводиться через месяц после хирургического вмешательства. Ее длительность – 5 дней в неделю, 5-7 недель.
Последствия лучевой терапии при раке молочной железы обнаруживаются не сразу. Через время в 3-4 недели обычно наблюдаются:
p, blockquote 42,0,0,0,0 —>
- повышенная утомляемость;
- ноющие боли в облучаемой груди;
- изменения кожи груди: ее покраснение, отечность, сухость, зуд. Могут появиться волдыри или отслоение верхнего кожного слоя, как при солнечном ожоге. Кожа на облучаемой груди может потемнеть;
- боли в мышцах, лежащих под грудью;
- кашель;
- понос;
- изменения, связанные с воздействием на костный мозг, который временно перестает вырабатывать новые клетки крови, тогда как старые постепенно гибнут. Это кровоточивость, слабость и бледность, легкая подверженность инфекциям.
Эти последствия у большинства женщин уходят после окончания воздействия радиоисточником в течение полумесяца. Мышечные боли могут длиться до года.
При выполнении лучевой терапии при раке молочной железы могут быть и осложнения, к которым относятся:
p, blockquote 44,0,0,0,0 —>
- Отек подмышечной ямки и руки на облучающейся стороне.
- Радиационное воспаление легких.
- Потеря мышечной силы руки с больной стороны.
- Повреждение сердечной мышцы (повышенный риск отмечается у курящих и тех, кто уже страдает сердечными заболеваниями).
- Лучевые язвы на коже.
Радиотерапия имеет такие противопоказания, как:
p, blockquote 46,0,0,0,0 —>
- системные болезни (системная волчанка, склеродермия, дерматомиозит);
- тяжелый сахарный диабет;
- беременность;
- анемия;
- полученный ранее курс радиотерапии на любой другой зоне тела;
- тяжелая сердечно-сосудистая недостаточность;
- истощение;
- тяжелое состояние больного;
- лихорадочные состояния;
- активная фаза туберкулеза;
- перенесенный инфаркт;
- почечная или дыхательная недостаточности.
Во время, а также год после лучевого лечения женщине нужно больше отдыхать, гулять, получать позитивную информацию. Ей придется уделять повышенное внимание гигиене груди и руки: не купаться в горячей воде, не пользоваться парфюмерными изделиями, перед выходом на улицу использовать солнцезащитные препараты местного назначения.
Во время лучевой терапии при раке молочной железы, питание должно стать полноценным, богатым витаминами. Можно кушать супы на втором рыбном или мясном бульоне, отварные овощи, каши, запеченное или вареное мясо, пить кисели, отвары шиповника, черники, свежих спелых яблок и груш. Белый хлеб – высших сортов, лучше подсушить. Творог – только свежий и нежирный. Если есть анемия, в питание включить грецкие орехи, абрикосы, гранаты, мед, петрушку, кабачки. Белковой пищи – побольше, но она не должна быть жирной (сливочное масло – можно). Во время поноса свежие овощи и фрукты – ограничить. Прием пищи – четырехкратный или более частый.
Также важен объем суточной жидкости – не менее 2 литров. Сюда включают отвары шиповника, свежевыжатые фруктовые соки, морсы, зеленые и фруктовые чаи.
Алкоголь, консервы, маринованные и соленые продукты, а также газировку употреблять нельзя.
p, blockquote 52,0,0,0,0 —> p, blockquote 53,0,0,0,1 —>
источник
Каждый год по статистике этим раком заболевают около 1 млн. человек. И каждая 12 жительница России может быть подвержена этим недугом. На данный момент — это самое распространенная онкология у женского населения.
Чаще данным раком болеют женщины старше 45 лет. Особенно риск велик с наступлением менопаузы. Если вы думаете, что это чисто женское заболевание, то вы будете не правы, и у мужчин оно также встречается. Правда протекает у сильной половины данный недуг, куда более агрессивнее.
Лучевая терапия при раке молочной железы очень эффективный метод. Как показали исследования, раковые клетки очень чувствительный к ионизированному радиационному излучению. Само воздействие происходит локально и только на злокачественное новообразование.
Раковые клетки обычно недоразвитые и имеют более низкую дифференцировку чем обычные здоровые ткани. Из-за чего они более чувствительный к радиационным лучам. При воздействии на уровне ДНК происходит повторная мутация, и раковые клетки погибают.
Сама терапия не основная и используется в комплексе с химиотерапией и после операбельного удаления опухоли, чтобы уничтожить остатки раковых тканей и клеток. Перед процедурой врач-радиолог высчитывает дозу радиации для максимального поражения раковых клеток и минимального воздействия на здоровые ткани.
По локализации
| Разновидность лучевой терапии | Описание |
| Симптоматическое | Часто используют на последних стадиях при сильных болевых ощущениях, когда наркотические обезболивающие противопоказаны. |
| Радикальная | Эффективный метод сильного облучения. |
| Паллиативный | Обширное облучение всего организма, в момент отдаленного метастазирования в другие органы. Применяется, когда невозможно хирургическое вмешательство на последней стадии. |
По этапу проведения
| Тип радиолечения | Описание |
| Перед операцией | Уничтожение опухоли и уменьшения шанса метастазирование. Для придания новообразованию операбельного размера. |
| После операции | Уничтожение оставшихся злокачественных клеточек. |
| Интраоперационная | Проводят при удалении только опухоли, вовремя органосохраняющей операции |
| Самостоятельная | когда лучевая терапия остается основным терапевтическим методов. Проводят при невозможности операбельного вмешательства. |
| Внутритканевое | Часто применяют при узловом новообразовании в груди. |
Также выделяют два основных вида:
- Наружное — воздействие ионным облучением происходит на расстоянии от молочной железы.
- Внутреннее — с помощью катетера в опухоль вводят радиоактивный гранул, который долгое время действует на опухоль, постепенно разрушая ее.
Участки облучения
- Подмышечное, ключичные и остальные пораженные лимфоузлы.
- Пораженного участка с опухолью.
- Региональные лимфоузлы.
- Агрессивность, скорость роста, дифференцировка опухоли.
- Стадия опухоли.
- Поражение лимфатических узлов и прорастание в ближайшие ткани, мышцы или органы.
- Метастазы в отдаленные участки тела.
- Состояние пациентки и ее возраст.
На 1 и 2 стадии, когда опухоль не метастазирует и есть возможность удалить только опухоль, проводят органосохраняющую операцию. После нее уже назначают радиотерапию, чтобы добить оставшиеся очаги. При этом процент выздоровление очень высокий — 90% на 1 стадии, и 70% на 2 стадии.
Лучевая терапия после мастэктомии — отличный способ добить оставшиеся метастазы. На всякий случай идет удаление практически всех ближайших лимфатических узлов и облучение оставшихся региональных. Совместно применяют и химиотерапию.
На 3 стадии, когда идет обширное поражение опухолью ближайших тканей, и метастазы поражают практически все лимфатические узлы, идет облучение как опухоли, так и лимфоузлов до удаления органа. Дополнительно применяют таргетную и гормональную терапию, при гормоназависимом раке молочной железы.
- Гормонотерапия — удаление — радиотерапия — гормонотерапия.
- Химия — таргетное лечение — операция — облучение.
- Удаление — химия — облучение — гормонотерапия.
Облучение может происходить как одним, так и несколькими курсами. Все зависит от состояния больной при облучении.
При удалении опухоли прямо во время операции некоторые участки облучают, чтобы уменьшить риск метастазирования. Остатки раковых клеток под высокой дозой радиации просто выгорают. По статистике данный метод гораздо эффективнее, чем послеоперационная лучевая терапия.
Конечно врачи не отказывают от облучения после операции, но продолжительность курса значительно снижается, что хорошо сказывается на здоровье пациенток более пожилого возраста.
Сильно снижает риск рецидива раковой опухоли. Добивает остатки самого новообразования после удаления. Часто применяют, когда нет возможности удалить опухоль полностью, из-за сильной инвазии в ближайшие ткани и органы. В некоторых случаях облучают для того, чтобы увеличить чувствительность злокачественных клеток к химиотерапии.
При каких условиях назначают лучевую терапию
- Несколько очагов поражения.
- Более 5 пораженных лимфатических узлов.
- Уничтожение остатка опухоли.
- Уменьшения образования.
- Снизить скорость роста и агрессивность рака.
- Отек, нагноение, заеды и сильные боли в груди.
- Щадящая хирургия с сохранением органа.
- Почечная недостаточность.
- Склеродермия.
- Проблемы с легкими.
- Системная волчанка.
- Беременность.
- Дерматомиозит.
- Недавний инфаркт.
- Туберкулез в активной фазе.
- Кахиксия при раке груди.
- Сердечнососудистая недостаточность в тяжелой форме.
Последствия после лучевой терапии не такие серьезные как при химиотерапии, но все равно о них стоит знать.
- Усталость, утомляемость.
- Боли в области проведения облучения.
- Лучевой дерматит.
- Сухость и покраснение на коже.
- Расстройство пищеварения.
- Поносы, запоры.
- Выпадение волос и тошнота — происходит только при очень высоких дозах облучения.
- Потемнение, покраснение и отек в пораженной зоне.
- Лучевая болезнь.
ПРИМЕЧАНИЕ! Не все побочные эффекты появляются, так как обычно они более ярко проявляются у женщин старшего возраста.
- Лимфодема — отекает правая или левая рука.
- Потеря активности и чувствительности кисти.
- Воспаление легких или радиационный пневмонит.
- Язвы, ожоги от облучения.
- Осложнения после лечения удалением опухоли.
ПРИМЕЧАНИЕ! При любых осложнениях необходимо сразу же обратиться к своему лечащему врачу для дополнительной терапии.
Степень осложнений и побочных эффектов зависит от количества курсов, силы облучения возраста пациентки и здоровья в целом. В онкологии после лучевой терапии, обязательно назначается курс восстановления. Для реабилитации после лучевой терапии молочной железы часто назначают фитотерапию, для ускорения восстановления тканей и клеток организма.
- Сбалансированное питание с витаминами и микроэлементами.
- Больше гуляйте.
- Комплекс упражнений, ЛФК.
- Запрещено курить и употреблять алкоголь.
- Нельзя растирать, греть, травмировать, обрабатывать спиртовыми настойками и йодом, пораженное место.
- Употребляйте побольше витаминов в чистом виде.
При карциноме любого органа, повышается интоксикация организма. При лечении больному назначается ряд препаратов, что также нагружает органы, печень, почки и т.д. После лучевой терапии и операции необходимо быстро вернуть баланс веществ в организме, поднять иммунитет и повысить регенеративные способности.
- Восстановить баланс крови.
- Вернуть гемоглобин в норму.
- Вывести токсины и уменьшить интоксикацию.
- Улучшить обмен веществ.
- Дать клеткам все необходимые микроэлементы для деления и регенерации.
- Повысить иммунитет, для борьбы с опухолью РМЖ и остатками раковых клеток.
- Восстановить работу ЖКТ.
Полезная еда
- Ягоды: клубника, смородина, вишня, черешня, клюква, черника, ежевика.
- Грецкие орехи.
- Рис, гречка, геркулес, пшеничная и овсяная каша.
- Фрукты: яблоки, бананы, апельсины.
- Тыква, нежирный сыр, галеты.
- Зелень, лук, чеснок, укроп, петрушка.
- Помидоры.
- Капуста, свекла.
- Зеленый чай, компоты, свежевыжетые соки.
- Увеличьте употребление жидкости.
- Ешьте маленькими порциями 5-6 раз в день.
- Старайтесь есть побольше жидкой пищи, если у вас проблемы с ЖКТ.
Запрещенные продукты
- Алкоголь.
- Сильносоленая, копченая еда.
- Жирное мясо.
- Соление.
- Сладкое, мучное.
- Продукты содержащие: красители, консерванты, канцерогены и т.д.
- Сладкую, газированную покупную воду.
- Пакетированные соки.
- Консервы.
После проведения терапии врач назначает комплексную диагностику, для мониторинга проведенного лечения и ее эффективности.
- Сначала больная сдает полный комплекс анализов: биохимический и общий анализ крови, кал, мочу и тест на онкомаркеры (СА 15-3, РЭА, СА 125, СА 19-9).
- УЗИ, МРТ, КТ — для выяснения наличия повторных очагов и рассмотрение пораженной зоны.
- Маммография назначается каждый 2-3 месяца.
Если болезнь возвращается, и начинается возникновение образования, то назначается повторный полный комплекс диагностических исследований.
источник
Лучевая терапия — это один из основных методов комплексного лечения при раке молочной железы. Простыми словами — это облучение, которое воздействует на раковые клетки с помощью ионизирующего излучения.
Она может проводится в купе с хирургическим вмешательством в течение болезни.
- предоперационную лучевую терапию, целью которой является уничтожение клеток рака за пределами опухоли, которые могут спровоцировать рецидив рака молочной железы;
- послеоперационное облучение, которое проводится для уничтожения в организме оставшихся раковых клеток;
- интраоперационная лучевая терапия, которая проводится при раке груди назначается при проведении органосохраняющих хирургических вмешательств;
- самостоятельная терапия, которая проводится в случаях, когда опухоль имеет неоперабельный характер, а также при выявлении противопоказаний к проведению операции;
- внутритканевое облучение, которое назначается при узловом типе опухоли совместно с таким способом облучения, как самостоятельная лучевая терапия.
Наружная лучевая терапия – проводится наиболее часто. Облучение проводится в стационарных условиях с помощью стационарного рентген-аппарата. Как правило, выполняется 30-40 сеансов с частотой 5 раз в неделю на протяжении 4-6 недель.
Внутренняя лучевая терапия – производится с помощью имплантатов c радиоактивными препаратами. С этими целями в молочную железу через мини-разрезы вводятся небольшие катетеры, содержащие радиоактивный препарат. Разрезы производят таким образом, чтобы получить доступ к пораженной раком ткани молочной железы. Сеанс внутренней лучевой терапии продолжается в течение 5-6 минут, после чего радиофармпрепарат удаляется. Обычно проводится ежедневно в течение 1 недели.
Существует ряд показаний, на основе которых делается назначение на проведение определенного количества курсов лучевой терапии. Среди них можно выделить основные:
- поражение более 4 лимфоузлов;
- в молочных железах наблюдается не один очаг поражения;
- форма рака в молочной железы имей отечный характер, а также наблюдается формирование конгломератных структур.
- метастазы в костной ткани, которые вызывают боль;
- резекция груди радикального типа;
- операция удаления опухоли по органосохраняющей методике;
- необходимость ликвидации осложнений процесса распространения раковых клеток;
- необходимость повышения чувствительности раковых образований в качестве курсов лучевой терапии перед операцией;
- необходимость в удалении остаточных раковых клеток после хирургического вмешательства
Время, когда назначается лучевая терапия зависит от предыдущего лечения терапиями, которое получала пациентка. Лучевая терапия проводится ежедневно в течении 5-6 недель.
- Прием и осмотр пациентки радиологом в амбулаторных условиях;
- повествование о ходе лечения;
- назначение даты начала терапии.
Каждый день радиолог должен осматривать женщину, чтобы отследить появление побочных эффектов. Но женщине также не мешало бы знать о возможных неблагоприятных последствиях лучевой терапии при раке молочной железы, чтобы вовремя сообщить о них врачу или медсестре.
Лучевая терапия не делает женщину радиоактивной, опасной для окружающих. Не стоит ограждаться и замыкаться в себе во время лечения. Общение с семьей и друзьями — не только совершенно безопасно, но и рекомендовано.
- Радиотерапия проводится в специальном изолированном кабинете и вся процедура занимает всего несколько минут.
- Лаборант укладывает пациентку на лечебный стол, чтобы лучи попадали в пораженный очаг; наблюдение пациентки врачом из соседнего кабинета (при этом пациентка может общаться с врачом через домофон, задавать любые, интересующие вопросы);
- завершение процедуры и назначение времени для прохождения следующего сеанса.
- Во время облучения женщина не чувствует никакой боли, но может ощущать некоторый дискомфорт в руке.
Вместе с гибелью раковых клеток, к сожалению, погибают и здоровые нормальные клетки.
Последствия облучения при раке молочной железы, как правило, наблюдаются в области самой железы и тканей, расположенных рядом с ней. Нормальные клетки способны восстанавливаться, но для этого необходимо время, что может занять несколько месяцев. Большинство побочных эффектов носят временный характер, некоторые могут проявиться спустя несколько месяцев или даже лет после окончания лечения. Организм каждой женщины по-разному реагирует на радиотерапию, но некоторые побочные эффекты встречаются практически у каждой пациентки.
Изменения кожи. Кожная реакция может проявится в виде зуда кожи в области молочной железы на 10-14 день после начала лечения. Кожа также может шелушиться, покраснеть, стать болезненной. Даже по окончании лучевой терапии реакции со стороны кожи могут нарастать в течении примерно недели.
Боль или дискомфорт. Боль и дискомфорт в области груди могут продолжаться в течение некоторого времени после окончания лечения.
Усталость. В течение нескольких недель, когда женщина проходит радиотерапию, её тело тратит много энергии, поэтому она чувствует себя более уставшей, чем обычно, особенно если лечение длится долго.
Побочные эффекты, которые появляются после лечения, называются поздними.
Лучевая терапия при раке молочной железы иногда может привести к появлению рубцовой ткани (склерозированию, фиброзу). Если фиброз груди становится выраженным, молочная железа может уменьшиться в размерах и стать твердой.
Тяжелый фиброз может нарушить отток лимфы от руки и вызвать её отек. В такой ситуации необходимо обратиться к специалисту, который занимается этой проблематикой.
Также могут появиться крошечные расширенные кровеносные сосуды под кожей (телеангиэктазии).
источник
Лучевая терапия — важный компонент комплексного лечения локальных рецидивов (ЛР) рака молочной железы (РМЖ), включающего, как правило, хирургический этап, химио-, гормоно-, таргетную терапию.
Вопрос о необходимости и месте лучевого лечения при возникновении ЛР решается индивидуально в зависимости от клинических проявлений рецидивной опухоли (одиночный или множественные очаги, наличие или отсутствие инфильтративного роста и др.) и проведенного ранее лечения.
Для принятия решения об облучении рецидивной опухоли обязательно цитологическое или гистологическое подтверждение диагноза — рецидив РМЖ.
По данным ряда авторов, локальные рецидивы в 80-85% случаев располагаются в зоне первичной опухоли (табл. 18).
Мягкие ткани передней грудной стенки после радикальная мастэктомия (РМЭ) и оставшаяся часть молочной железы после органосохраняющих операций — зоны наибольшего риска рецидива болезни.
Таблица 18. Частота и локализация ЛР рака молочной железы
| Наблюдение, мес | Число больных | Частота рецидивов после органосохраняющих операций, % | ||
| без лучевой терапии | с лучевой терапией | |||
| NSABP B-06, 1984 | 248 | 1137 | 35 | 14 |
| Scotland, 1991 | 68 | 585 | 24 | 6 |
| Ontario, 1989 | 91 | 837 | 35 | 11 |
| Milan III, 1989 | 109 | 567 | 15 | 3 |
| M. Clarke и соавт., 2005 | 60 | 25 000 | 26 | 7 |
| J. Fodor и соавт., 2005 | 120 | 148 (моложе 40 лет) | 23 | 45 |
| РОНЦ им Н.Н. Блохина, 2007 | 69 | 387 | 21,6 | 5,4 |
Проведение послеоперационной терапии не только снижает частоту ЛР, но и улучшает показатели выживаемости.
По данным M.Clarke и соавт., адъювантная лучевая терапия после органосохраняющих операций снизила риск смерти от РМЖ в течение 15 лет на 5,4% (р=0,0002) и повысила показатели общей выживаемости на 5,3% (р=0,005).
Метаанализ 36 рандомизированных исследований (EBCTCG в 2002 и 2005 г.) показал, что у больных ранним раком молочной железы адъювантная лучевая терапия уменьшает частоту локальных рецидивов, улучшает показатели общей 15-летней выживаемости на 20% за счет уменьшения числа умерших больных от прогрессирования заболевания.
При возникновении ЛР в оставшейся части молочной железы после первичного лечения, включающего только органосохраняющую операцию, вариантами лечения могут быть РМЭ или иссечение местного рецидива опухоли с последующим облучением оставшейся части молочной железы и зон лимфооттока с профилактической целью.
По данным различных авторов, показатели 5-летней безрецидивной выживаемости у больных с изолированным ЛР после проведения радикальной мастэктомии колеблются от 60 до 75%, показатели общей выживаемости — от 80 до 85%.
Показаниями к щадящему методу лечения локальных рецидивов (ЛР) рака молочной железы (РМЖ) являются:
• отсутствие поражения регионарных лимфатических узлов,
• неинвазивный характер рецидивной опухоли,
• длительный срок между проведением первичного лечения и возникновением рецидива (более 2 лет),
• размер рецидивной опухоли не более 2 см и возможность ее иссечения с достижением хорошего косметического эффекта.
В исследовании D. McCready и соавт. из Women’s College Hospital (Канада) показано, что в случае только иссечения локальных рецидивов в оставшейся части молочной железы повторные локальные рецидивы возникли у 69% больных, а в случае дополнения операции лучевой терапией — у 11%.
Облучение оставшейся части молочной железы и зон лимфооттока проводится на гамма-терапевтических аппаратах или на низкоэнергетических линейных ускорителях электронов с использованием фотонного пучка энергией 6 МэВ методом классического фракционирования (разовая очаговая доза (РОД) 2 Гр 5 раз в неделю) в суммарной очаговой дозе (СОД) 50 Гр — на оставшуюся часть молочной железы, СОД на зоны регионарного метастазирования обычно составляет 46 Гр. При больших размерах молочных желез более выгодное дозное распределение достигается при использовании энергии 18 МэВ (рис. 20).
Рис. 20. Дозное распределение при облучении молочной железы с тангенциальных полей фотонами 6 МэВ.
Лечение локального рецидива в оставшейся части молочной железы после органосохраняющей операции и последующей лучевой терапии
Стандартом лечения рецидива в данном случае является выполнение мастэктомии.
Некоторые авторы при возникновении ЛР после проведенного ранее органосохраняющего лечения (органосохраняющая операция + лучевая терапия) в некоторых случаях (например, категорический отказ пациентки от выполнения мастэктомии) считают возможным выполнить только иссечение рецидивной опухоли, частота повторного локального рецидивав таких случаях достигает 20-30%.
B.Salvadori и соавт. приводят данные о лечении 191 больной с рецидивным рак молочной железы. РМЭ была выполнена 134 больным, различного объема иссечение опухоли — 57 больным, медиана прослеженности — 73 мес. Показатели актуриальной 5-летней общей и безрецидивной выживаемости достоверно не разичались. Повторные рецидивы возникли у 4% больных после радикальной мастэктомии и у 19% после реэксцизий.
Некоторые авторы дополняют иссечение рецидивной опухоли облучением даже в случаях проведенной ранее лучевой терапии. Но частота возникновения вторых рецидивов у этих больных сопоставима с показателями в группах больных после только иссечения рецидивной опухоли, а вероятность развития серьезных лучевых повреждений очень высока.
M.Deutsch и соавт. приводят результаты лечения 39 больных с ЛР, развившимися после проведенного ранее органосохраняющего лечения (органосохраняющая операция + лучевая терапия) в среднем через 63 мес (16-291 мес).
Лечение заключалось в иссечении рецидива и повторном облучении ложа удаленной опухоли электронным пучком различных энергий в суммарной очаговой дозе 50 Гр за 25 фракций. Авторы отмечают хорошую переносимость повторного курса облучения и отсутствие выраженных лучевых повреждений кожи при медиане наблюдения 51,5 мес. Повторные ЛР были зарегистрированы у 20,6% больных.
Необходимо помнить, что повторное облучение всегда необходимо проводить с большой осторожностью, при отсутствии признаков лучевых повреждений нормальных тканей, с точным учетом величины подведенных ранее доз, не превышая уровень толерантности нормальных тканей (сердце, легкое), с использованием объемного планирования (рис. 21).
Рис. 21. Локальное облучение ложа удаленной опухоли с 4 полей фотонами энергией 6 МэВ.
Частота возникновения локальных рецидивов на передней грудной стенке после радикальной мастэктомии менее 10%. Терапевтическая тактика в таких случаях должна состоять из хирургического удаления рецидивной опухоли с последующим облучением мягких тканей передней грудной стенки (электронами различных энергий, гамма-лучами, фотонным излучением РОД 2 Гр, СОД 50 Гр) и лимфатических коллекторов в суммарной очаговой дозе 44-46 Гр с профилактической целью.
По данным голландских онкологов L. Diepenmaat и соавт., при медиане наблюдения 7,2 года ЛР у больных инвазивным дольковым раком после проведенной РМЭ возникли в 8,7% случаев, при дополнении операции лучевой терапией — в 2,1% (р=0,002).
Как правило, лечение рецидивов в области передней грудной стенки является комплексным, включающим хирургический, лучевой и лекарственный методы. Обнадеживающие результаты лечения 145 больных с ЛР после проведенной ранее радикальной мастэктомии были показаны в исследовании немецких коллег J. Willner и соавт.
Лечение включало хирургическое удаление опухоли у 74%, мегавольтное облучение у 83%, гормональной терапии у 41% и химиотерапии у 12% пациентов, использовались различные комбинации. Местный контроль был достигнут у 86% больных (медиана наблюдения составила 8,9 года).
При возникновении рецидива на грудной стенке в случае проведения ранее лучевой терапии целесообразно хирургическое иссечение рецидива с последующим системным лечением. Облучение послеоперационного рубца нецелесообразно.
Лечение множественных рецидивных очагов в области передней грудной стенки с инфильтративным ростом при невозможности выполнения хирургического этапа лечения
Наиболее рациональным является широкое облучение грудной стенки с использованием классического фракционирования дозы. Суммарная доза определяется предшествующим лечением и остаточной толерантностью нормальных тканей.
Если ранее лучевая терапия не проводилась, то помимо послеоперационного рубца в зону облучения целесообразно включать и зоны регионарного метастазирования (шейно-надподключичную, подмышечную, парастернальную) на стороне поражения с профилактической целью в СОД 46 Гр. Для выравнивания поверхности тела, достижения равномерного дозного распределения используется тканеэквивалентный «болюс».
Одним из вариантов лечения является проведение облучения на фоне использования специальных салфеток с трансдермальным химиопрепаратом 5-фторурацил «Колетекс-5-фтур».
При развитии рецидива в регионарных лимфатических узлах целесообразно проведение комбинированного лечения, которое начинается с лекарственного этапа с последующим обсуждением использования лучевой терапии.
Перед началом любого вида терапии обязательна верификация диагноза, что особенно сложно при локализации процесса в подключичной зоне, в верхнеаксиллярных лимфатических узлах. В таких случаях большую помощь в диагностике оказывает проведение компьютерной томографии (КТ) с внутривенным введением контрастного вещества, магниторезонансная томография (МРТ).
При полной регрессии рецидивной опухоли после завершения лекарственного воздействия возможна тактика «наблюдай и жди», но чаще во втором этапе лечения используется лучевой метод.
Если область рецидива ранее не облучалась, то целесообразно на всю анатомическую область расположения рецидива (например, шейно-надподключичная; подмышечная с включением всех трех уровней аксиллярных лимфатических узлов) подвести методом классического фракционирования (разовая очаговая доза 2 Гр) суммарная очаговая доза 46-50 Гр, затем локально на определяемый рецидив подвести дополнительно 12-16 Гр.
Для точного определения зоны локального облучения целесообразно до начала комбинированного лечения провести «разметку» рецидива под контролем КТ или ультразвуковое исследование (УЗИ) с отметкой проекции пораженных лимфатических узлов на коже и определением глубины их залегания.
Если ранее лучевая терапия не проводилась, то в зону облучения целесообразно включать и переднюю грудную стенку на стороне поражения, РОД 2 Гр, СОД 46-50 Гр, и все лимфоколлекторы с профилактической целью, суммарной очаговой дозе 46 Гр.
Для снижения вероятности возникновения выраженных химиолучевых повреждений кожи, слизистых, сердечной и легочной ткани целесообразно лекарственный и лучевой этапы лечения проводить последовательно, а не одновременно.
Как правило, в объем облучения включаются вся молочная железа и передняя грудная стенка (при этом неизбежно в зону облучения попадает и небольшая часть прилежащего легкого).
Верхняя граница тангенциальных полей при облучении молочной железы должна отступать от пальпируемой ткани молочной железы на 2 см, обычно это уровень второго межреберья, в случае проведения лучевой терапии и на зоны лимфооттока верхней границей является нижний край ключицы; внутренняя — на 1 см кнаружи от срединной линии тела (по латеральному краю парастернального поля, если оно входит в зону облучения); наружная — по средней подмышечной линии или на 2 см кнаружи от пальпируемой ткани молочной железы; нижняя граница — на 2 см ниже маммарной складки; при локализации рецидивной опухоли в нижних квадрантах молочной железы эту границу опускают до 3 см, а при поражении маммарной складки — до 5 см.
Для адекватного включения в зону облучения всей ткани молочной железы и передней грудной стенки следует обращать внимание на положение коллиматора при лечении с тангенциальных полей. Особое внимание уделяется снижению дозы на легкое и сердце при равномерном облучении ткани молочной железы.
При облучении перелней грулной стенки верхней границей является нижний край ключицы, нижняя граница расположена на уровне переходной складки другой молочной железы.
При выборе парастернального поля исходят из того, что одноименные лимфатические узлы находятся вдоль a.mammaria interna, расположенной на 1 см кнаружи от края грудины. Кроме того, известно, что более чем в 80% случаев специфическое поражение выявляется в первых четырех межреберьях.
Вследствие этого парастернальная зона облучения должна охватывать верхние 6 межреберных промежутков; верхней ее границей является нижний край надключичного поля, нижней — мечевидный отросток, медиальной границей поля служит средняя линия тела; ширина парастернального поля составляет, как правило, 5-6 см. При определении СОД на парастернальные лимфатические узлы необходимо учитывать дозу, доставленную от облучения молочной железы или передней грудной стенки.
Границами надподключично-подмышечной зоны облучения являются: верхняя — граница средней и нижней трети сосудистого пучка шеи, нижняя — второе межреберье, медиальная — срединная линия тела, наружная — латеральнее всей аксиллярной области с включением части сосудистого пучка на плече.
В случае необходимости облучения только надподключичной зоны наружная граница поля находится у головки плечевой кости. На рис. 22 представлены границы полей при облучении молочной железы, зон лимфооттока.
Рис. 22. Границы полей при облучении молочной железы, зон лимфооттока.
Перед началом лучевого лечения проводится топометрическая подготовка на рентгеновских симуляторах для уточнения центров и границ облучения и объемов тканей, подлежащих блокированию защитными свинцовыми блоками. Для уточнения размеров и распространения первичной опухоли и регионарных метастазов, а также для изготовления топографо-анатомических срезов с отражением границ легочной ткани, органов средостения выполняется компьютерная томография.
Программа облучения должна выбираться индивидуально для каждой больной с учетом локализации, границ распространения опухолевого процесса и конституциональных особенностей женщины с помощью современных планирующих систем («ROCS», «СADPLAN», «HELAX», «Тонкий луч», «XIO» и др.).
Использование 3D-конформной лучевой терапии оптимизирует лучевое воздействие на грудную стенку и лимфоколлекторы, значительно сокращает лучевую нагрузку на сердце и легочную ткань. Для проведения 3D-конформной лучевой терапии больной выполняется 3D-планирование, на каждом КТ-срезе обозначаются органы риска, лечебные объемы (GTV, CTV, PTV), производятся 3D-реконструкция, расчет лечебных программ с выполнением дозно-объемных гистограмм (рис. 23).
Рис. 23. Пример ЗР-планирования
Проверку правильности размеров, конфигурации и взаимного расположения полей облучения в процессе проведения курса лучевого лечения следует проводить не менее двух-трех раз, используя рентгеновские симуляторы, гаммаграммы на дистанционном лучевом аппарате.
Лучевая терапия рецидивов рака молочной железы требует соблюдения дополнительных условий:
1. Адекватность кожной дозы (в отличие от раннего рака при распространенных и рецидивных опухолях часто имеется вовлечение в опухолевый процесс кожи и подкожной клетчатки). Для выравнивания поверхности тела, достижения равномерного дозного распределения используется тканеэквивалентный болюс.
Он помещается непосредственно на поверхность тела, результатом чего является увеличение дозы в коже и других поверхностных структурах непосредственно под ним. Для изготовления болюса используют парафин, влажную марлю, пластины из пластических полимеров. Клинические наблюдения показывают, что, исходя из толерантности кожи, использование болюса возможно на протяжении 40-60% курса облучения (или ежедневно, или через день).
2. Минимальное подведение дозы на легкое, на ткань другой молочной железы.
3. Точное соблюдение стыковки между нижней границей надподключичной области и верхней границей тангенциальных полей.
4. Предлучевая подготовка, симуляция и облучение проводятся на специальной подставке, позволяющей фиксировать положение тела пациентки (рис. 24).
Рис. 24. Специальное фиксирующее приспособление для проведения лечения больных с заболеванием молочной железы.
Таким образом, рациональное применение лучевой терапии не только способствует улучшению результатов лечения первичных проявлений рака молочной железы, но играет также важную роль в терапии различных клинических вариантов рецидивов заболевания.
И.В. Поддубная, Д.В. Комов, И.В. Колядина, О.П. Трофимова
источник