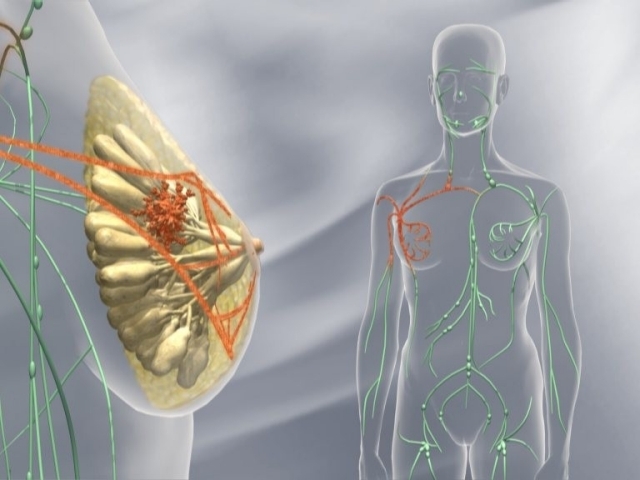
В структуре онкологической заболеваемости среди женского населения рак молочной железы (РМЖ) занимает первое место. Заболеваемость в нашей стране — неравномерная. В Московской области выявлены наиболее высокие показатели, достигающие 20,07 на 100 000 населения, что в 2 раза выше по сравнению со среднероссийскими, составляющими 10,7. В Петербурге среди женщин данная патология также занимает первое место и составляет 17,4% от всех вновь выявленных больных с опухолями. При такой распространенности даже небольшие проценты осложнений являются значительными цифрами. Неизбежно увеличивается и число послеоперационных осложнений. Отмечается неуклонный рост числа больных и увеличение показателей смертности [1].
Это определяет стратегию борьбы с данной патологией, которая ориентирована на сокращение смертности, увеличение безрецидивного периода и улучшения качества жизни пациенток. Основным этапом лечения РМЖ является хирургический метод, особенно при начальных стадиях заболевания [2].
Больные с онкологией всегда относились к группе повышенного риска развития осложнений. Это связано с исходной иммуносупрессией, обусловленной наличием самого опухолевого процесса, и проведением химиолучевого лечения.
Самое большое количество пациенток РМЖ наблюдается в постменопаузу — это самый опасный возрастной период, потому что на этом фоне происходит снижение адаптационных возможностей и устойчивости эндокринной системы женщины. Данные женщины в возрастном интервале 40-60 лет имеют, как правило, не одно хроническое заболевание, а сочетание двух и трех. К часто встречающимся относились заболевания органов кровообращения, имевшие место у 12,3% лиц, артериальная гипертензия – у 50,7%, сахарный диабет – у 9,6% [3].
Маят В.С. и соавт. (1975) считали, что послеоперационное осложнение – это новое патологическое состояние, которое не характерно для нормального течения послеоперационного периода и не является следствием прогрессирования основного заболевания. С тех пор лучшего определения осложнений не найдено. Частота их развития является ключевым параметром при оценке эффективности любой медицинской процедуры [4].
Именно поэтому «последствия» операций очень важно систематизировать, и такие попытки предпринимались издавна.
Уже давно разработаны различные шкалы и прогностические системы в ургентной хирургии: шкала Ренсона, SOFA, APACH и другие. Позднее появились шкалы и для онкологов: MPM forcancer patients, MPM (Mortality Probability Model), EUROSCORE (cardiac surgery), POSSUM (Physiologic and Operative Severity Score for the enumeration of Mortality and Morbidity), SAPS и другие. Главное в них – попытка точной оценки степени тяжести состояния больного, имеющая цифровой эквивалент. В дальнейшем накопленный опыт позволил исследователям переходить к индивидуальному прогнозу, потому что он точнее определяет стратегию и тактику ведения пациента. Он включал в себя и клинические, и биохимические, и цито-гистологические, и прочие особенности патологии и был напрямую зависим от факторов риска, только оценка их значимости оставалась непростой задачей.
P.A. Clavien и соавт. (1992) предложили общую классификацию периоперационных осложнений. Однако в ней оценка последствий хирургических вмешательств остается ограниченной в связи с отсутствием консенсуса об определении осложнений и распределении их по степени тяжести [5].
В 2004 г. эта классификация была пересмотрена D. Dindo и соавт. [6]. Дискуссия на данную тему продолжается до сих пор. Последний пересмотр был произведен в 2010 г., когда появилась «Accordion» — классификация тяжести хирургических осложнений, описанная Porembka M.R. et al. (2010) [7]. Она в значительной степени универсальна для общей, гастроинтестинальной, сердечно-сосудистой, торакальной хирургии, урологии. Но в ней имеются «ограничения» для применения в некоторых «узких» областях хирургии [8]. В таковые попали и некоторые направления онкологии.
Данные больные всегда относились к группе повышенного риска в отношении развития осложнений, например послеоперационной инфекции в связи с исходной иммуно- и миелосупрессией, обусловленной наличием самого опухолевого процесса и проведением химиолучевого лечения [9; 10].
15-35% онкологических больных имеют клинически выраженные, часто очень тяжелые, последствия в виде тромбоэмболических осложнений. При этом пациенты с развившимися тромбоэмболиями имеют смертность в 2-3 раза выше по сравнению с такими же больными, но без тромбозов [11].
Среди них злокачественные новообразования молочной железы составляют самую сложную и значительную часть данной группы: они давно являются ведущей причиной смерти женщин в возрасте от 35 до 54 лет [12; 13].
Это заставило некоторых исследователей [14; 15] провести анализ последствий хирургических вмешательств с учетом возможных факторов риска, в том числе таких, как ожирение, сахарный диабет, курение, предоперационная лучевая терапия. Но вектор анализа постепенно сместился в сторону глубокого изучения самих онкологических изменений в молочной железе и их влияний на организм женщины. Одни [16; 17] обращали внимание на запущенность. Многие другие – на роль возрастных особенностей [18; 19].
Предпосылки развития осложнений после операций на молочной железе следует искать по нескольким направлениям: первое – это особенности самого заболевания, по поводу которого выполняется операция, второе – характер и объем хирургического вмешательства, а третье – общие изменения гомеостаза у данных пациенток.
Радикальная мастэктомия (РМЭ) по J.I. Madden (1965) считается классикой оперативных пособий при РМЖ. Технические особенности такой операции явно предрасполагают к местным осложнениям: их проводят исключительно с одномоментной подключично-подмышечно-подлопаточной лимфаденэктомией. При этом происходит значительное накопление жидкости при отслаивании кожных лоскутов от грудной клетки, что вызывает дискомфорт у пациенток и увеличивает продолжительность пребывания в стационаре в связи с необходимостью выполнять многократные пункции. Развитие рубцового процесса в области подмышечной вены в дальнейшем может привести еще и к развитию отека верхней конечности.
В последние годы все чаще говорят об органосохраняющей хирургии молочной железы. Это стало возможным благодаря развитию теоретических представлений о характере заболевания, совершенствованию методов адъювантного лечения. В настоящее время, помимо лечебных задач, большое значение приобретает достижение оптимального эстетического результата. Такой подход особенно эффективен при ранних стадиях болезни.
Органосохраняющие операции подразделяются на 3 группы. В первую группу входят туморэктомия, лампэктомия, секторальная резекция молочной железы. Вторая группа — это резекция, предусматривающая удаление от 1/8 до 2/3 железы, квадрантэктомия, характеризующаяся удалением 1/4 части железы, гемимаммэктомия, когда удаляется 1/2 железы. Третью группу составила субтотальная резекция, когда удаляется 75-90% ткани железы вместе с подмышечными, подключичными и подлопаточными лимфоузлами [20; 21].
М. Gosset et al. (2016), V. Strnad et al. (2016) [22; 23] выполняли органосохраняющие операции в сочетании с лучевой терапией на ранних стадиях заболевания РМЖ и получили те же показатели общей и безрецидивной выживаемости, что и при выполнении просто РМЭ.
Современные требования к органосохраняющим операциям заключаются не только в сохранении органа, но еще и в получении хорошего косметического эффекта. А такие результаты получаются путем внедрения пластического компонента в стандартные технологии органосохраняющих операций. В настоящее время для восстановления молочной железы используются различные методы с использованием кожно-мышечных, кожно-подкожных, мышечных лоскутов, экспандеров/имплантатов и их комбинаций. Тем не менее реконструктивно-пластические операции аутотканями могут сопровождаться большим числом осложнений (капсулярные контрактуры, лимфорея, серомы, воспалительные процессы (20-29%)), требующих повторных оперативных вмешательств [24].
Реконструкция молочной железы проводится как одномоментно, так и в отсроченном периоде. Оптимальные сроки проведения отсроченной реконструктивно-пластической операции — 6-12 месяцев после РМЭ при условии завершения адъювантной терапии [25]. Лучевая терапия увеличивает риск развития послеоперационных осложнений у больных, которым была выполнена отсроченная реконструктивно-пластическая операция, особенно с установкой имплантатов. Нельзя не отметить, что риск хирургических осложнений при отсроченных реконструктивно-пластических операциях, выполняемых после РМЭ через 6-12 месяцев, ниже, чем при РМЭ с одномоментной реконструкцией [26].
А.Д. Закиряходжаев и соавт. (2015), проанализировали результаты лечения 31 пациентки после РМЭ. Отсроченные реконструктивно-пластические операции с использованием TRAM-лоскута (поперечный кожно-мышечный лоскут передней брюшной стенки на основе прямой мышцы живота) были выполнены 22 пациенткам, в 10 случаях дополнительно устанавливался эндопротез для придания необходимого объема сформированной молочной железе. Осложнения отмечались у 8 (25,8%) больных. Наибольшее количество осложнений наблюдалось при реконструкции молочной железы TRAM-лоскутом: 6 (27,3%) случаев из 22. Самым грозным осложнением был окклюзивный тромбоз нижней надчревной артерии перемещенного TRAM-лоскута с развитием его краевого некроза. Краевые некрозы перемещенного TRAM-лоскута отмечались у 4 больных, в 1 случае был зафиксирован диастаз краев раны на передней брюшной стенке при реконструкции, у 1 больной — гематома послеоперационной раны, и у 1 пациентки — инфицирование ложа эндопротеза [27].
К.П. Лактионов и соавт. (2006) проанализировали результаты лечения у 271 больной РМЖ, которым были выполнены реконструктивно-пластические операции поперечным ректоабдоминальным лоскутом после радикального лечения. В структуре осложнений I этапа пластики молочной железы доля отторжений трансплантата составила 2,9%, краевой некроз перемещенного поперечного ректоабдоминального лоскута отмечался в 4,4% наблюдений, в 3,3% наблюдений произошло расхождение краев раны на передней брюшной стенке. Неблагоприятные исходы, вплоть до некроза кожи, смещения импланта, и капсулярной контрактуры, наблюдались до 14% пациентов [28].
По данным ряда авторов [29; 30], у 30-48% больных после РМЭ развиваются различные местные осложнения в виде лимфореи, расхождений швов, некроза кожных лоскутов, гематомы, раневой инфекции. Частота таких образований колеблется в очень широком диапазоне: от 3 до 85%. Серома или лимфоцеле являются самыми ранними и распространенными осложнениями после РМЭ. Лимфорея в среднем продолжается до 8-14 дней, но у ряда больных сохраняется значительно дольше — 30-60 дней.
Скопление жидкости в ране после РМЭ приводит к инфицированию раны, частота которого колеблется от 1 до 26%, некрозу кожи — у 0,5%, расхождению краев раны у 0,3% пациентов, нагноению раны — в 1,9% случаев, и даже общим осложнениям в виде септицемии [31].
Позднее обильная лимфорея приводит к грубому и хаотичному разрастанию рубцовой соединительной ткани в областях лимфаденэктомии и участках отсепарованных кожных лоскутов, что способствует развитию «постмастэктомического» синдрома [32].
Для профилактики местных послеоперационных осложнений: лимфореи и сером, широко использовали дренажи, стеганый шов. Некоторые авторы для этих целей вводили клей на раневую поверхность, считали, что гармонический скальпель может снизить число сером, интраоперационную кровопотерю и раневые осложнения. Однако все это не решило проблему, поскольку не было прогностических тестов, позволяющих заранее формировать тактические действия по предупреждению нежелательных последствий хирургического вмешательства [33].
Профилактика некроза кожи после тотальной мастэктомии и немедленной реконструкции молочной железы с экспандерами также имеет большое значение, так как может привести к инфицированию раны и повторному оперативному вмешательству [34].
Эти послеоперационные осложнения ведут к отсрочке адъювантной терапии. Проведенная в предоперационном периоде лучевая или полихимиотерапия еще более ухудшают течение раневого процесса, и процент осложнений увеличивается еще в 2-3 раза [35].
У 13-58% оперированных больных РМЖ наблюдались отеки верхних конечностей [36]. Причины их возникновения опять же связаны с обязательной широкой подмышечной лимфодиссекцией [37]. При этом у пациенток возникает боль в поврежденном плече и руке, ограничение движений, снижение мышечной силы и функциональных возможностей верхней конечности. Прогрессирование лимфатического отека усиливает эти симптомы [38].
Такие осложнения, как некроз краев раны, лимфэдема верхней конечности, длительное заживление раны, контрактура верхней конечности, инфекционные осложнения, развиваются, как правило, на фоне сером послеоперационной раны [39].
Общие осложнения иногда называют «трагическими или катастрофичными случайностями», как правило, возникают на неблагоприятном фоне сопутствующих заболеваний и возрастных изменений. Они связаны с тромбогеморрагическим синдромом не в молочной железе, а в других органах и системах.
Тромбоэмболические осложнения наблюдаются у 1-8% больных РМЖ. Риск развития ТЭЛА у лиц с местно-распространенным процессом в молочной железе еще выше, он составляет 4,5%, а в случае его генерализации — 17,5% [40].
Патогенетические механизмы, обусловливающие тромботическое осложнение у больных со злокачественными новообразованиями, включают комплекс взаимодействия опухоли, больного и системы гемостаза.
Тромбофилии, ведущие к инфаркту миокарда, тромбоэмболиям легочной артерии, инсультам и т.д., – очень серьезная, хотя и редко встречающаяся проблема при хирургическом лечении РМЖ. Нарушения в системе гемостаза у онкологических больных, в том числе и при РМЖ, усугубляются в условиях химиотерапии, что создает реальные предпосылки для развития тромботических и геморрагических осложнений на дальнейших этапах специального лечения [41].
У женщин с РМЖ в 3-4 раза увеличен риск венозной тромбоэмболии по сравнению с женщинами аналогичного возраста без рака. Частота возникновения венозных тромбозов при РМЖ составляет 2-8% [42].
Тромбоз, как правило, поражает нижние конечности, однако у пациентов, перенесших РМЭ с лимфодиссекцией, тромбоэмболические осложнения в верхних конечностях также являются частыми [43].
Таким образом, возникновение местных осложнений РМЭ в основном связывают с объемом операции и лимфодиссекции, которые сопровождаются выраженной диффузной кровоточивостью и лимфореей, а общих – с тромбофилией, возникающей на фоне возраста и сопутствующих заболеваний. Причины и механизмы их развития изучены недостаточно, не систематизированы и описаны фрагментарно.
Резюмируя, можно сказать, что характерная черта РМЖ — это гетерогенность. Поэтому и возникают трудности систематизации осложнений после хирургического лечения. Два фактора развития РМЖ и они же — факторы развития послеоперационных осложнений совпадают и имеют высокую прогностическую значимость: возраст (постменопаузальный период), а также сопутствующие заболевания.
источник
В процессе проведения лечения в организм больной вводятся препараты-цитостатики. Эти токсичные вещества способны уничтожать раковые клетки, то есть препятствовать дальнейшему развитию злокачественных опухолей и образованию метастазов. Действие каждого препарата имеет специфические особенности. В некоторых случаях при раке груди приходится использовать их в различных сочетаниях, проводить лечение по определенным схемам, для того чтобы эффективность химиотерапии была максимальной.
При раке груди химиотерапия может быть назначена в качестве самостоятельного лечения, а также в совокупности с применением хирургических методик и радиоактивного облучения.
Цитостатические препараты выпускаются в различных лекарственных формах. Их принимают в виде таблеток или вводят в организм с помощью инъекций (чаще внутривенных).
Эффективность лечения значительно выше, если его начинают проводить на ранней стадии заболевания. Действенность химиотерапии зависит также от вида опухоли и ее чувствительности к лекарственным препаратам подобного типа.
Гормональная терапия применяется в комплексе с операционными действиями, используя химиотерапию, лучевую терапию. Она назначается в следующих случаях:
- во избежание рецидива;
- при прогнозировании опухоли груди;
- для уменьшения опасности перерастания в инвазивную форму;
- возможности развития метастазов;
- при уплотнениях после хирургии;
- при росте опухоли, если раковые клетки не увеличиваются;
- образование, которое не подвластно химиотерапии.
Лечение рака груди с применением гормонотерапии дает возможность решить не одну задачу, к каждой нужен индивидуальный препарат. Выбирая способ воздействия, рассматриваются факторы:
- стадия развития болезни;
- жизненный период пациента – пременопауза либо постменопауза;
- переносимость медикаментов;
- гормональный статус образования;
- прежние способы терапии;
- параллельные диагнозы, ухудшающие прогнозы
Операция при раке молочной железы
Осуществление операции возможно только после тщательного обследования и учета состояния здоровья пациентки. Перед операцией хирургу должна быть предоставлена полная история заболевания, включая следующее моменты:
- Характеристика предыдущих заболеваний.
- Наличие аллергии любого рода.
- Все предыдущее госпитализации и операции пациента.
- Перечень хронических болезней, которыми пациентка страдает сейчас или страдала в прошлом.
- Перечень препаратов, как рецептурного, так и безрецептурного вида, включая пищевые добавки.
Врач также должен получить информацию от других медицинских специалистов, в частности обследований: маммография, биопсия, КТ, ПЭТ, МРТ, а в случае, если возраст пациента более 40 лет, то также и ЭКГ. Дополнительно может потребоваться рентген. Это касается женщин старше 60 лет, а также тех, кто страдает от сахарного диабета, высокого артериального давления, повышенного количества жира в крови и тех, кто курит.
Механизм возникновения рака до сих пор окончательно не изучен. Факторов, способных подтолкнуть к его развитию, существует множество: экология, неправильное питание, иммунные нарушения, вирусы, наследственность… Раковое образование возникает на определенном участке молочной железы, где клетки начинают мутировать, стремительно разрастаясь и вытесняя здоровых собратьев.
В крови женщины всегда присутствуют такие гормоны, как эстрогены (5 видов) и прогестероны (3 видов). В зависимости от фазы цикла их уровень колеблется, а с наступлением менопаузы заметно падает в связи с физиологическими особенностями. Определенные клетки в организме связаны с этими гормонами специальными рецепторами, позволяющими им проникать внутрь клетки.
Больше всего рецепторов содержат клетки в жировой ткани, яичниках и молочных железах. Если клетки в раковом образовании видоизменились не полностью, они сохраняют эти рецепторы. Гормоны, взаимодействуя с мутировавшими клетками, заставляют их усиленно делиться, приводя к разрастанию опухоли и появлению метастаз.
В случае, если у женщины обнаружена именно такая опухоль, гормональная терапия позволяет предотвратить действие гормонов на раковое образование — а значит, лишить раковые клетки возможности делиться. В зависимости от нюансов конкретного случая выбирается свой метод гормональной терапии: в одной ситуации может потребоваться подавление выработки гормонов самих организмов, другие методы позволяют блокировать рецепторы. Но как определяется статус опухоли — является ли она гормонозависимой?
Этот способ лечения применяется только в том случае, если опухоль является чувствительной к половым гормонам. Для определения зависимости новообразования от тех или иных веществ проводится иммуногистохимическое исследование образцов, забранных при биопсии.
Гормональное лечение рака молочной железы может проводиться как до, так и после операции. В последнем случае введение препаратов способствует гибели оставшихся раковых клеток и предотвращает их распространение в организме. Гормонотерапия, проведенная до операции, способствует уменьшению размеров опухоли и препятствует образованию метастазов.
Если рак груди обнаруживается на той стадии, когда выполнение хирургического вмешательства становится невозможным, препараты используются для продления жизни пациентки.
Подтипы перечислены по степени нарастания агрессивности. Трижды негативный тип имеет самый неблагоприятный прогноз выживаемости.
Женская грудь – орган с гормональной зависимостью. Ее клетки растут и делятся под влиянием эстрогенов, прогестеронов, пролактина. Причем у каждого своя функция. Рак молочных желез возникает после мутации клеток в определенном участке. Они быстрыми темпами видоизменяются и способностью быстрого деления вытесняют нормальные клетки.
На вопрос «Почему существует такое явление?» однозначного ответа нет. Часть ученых ищет причину в вирусах, другие склоняются к наличию генов, третьи обращают внимание на паразитов, существующих в продуктах жизнедеятельности, которые находятся в организме.
Гормональные средства при РМЖ будут уничтожать опухоль, если в видоизмененных клетках остались окончания к половым гормонам. Гормонотерапия при раке молочной железы есть именно таким воздействием.
Лечебные средства имеют вещества, способны действовать блокирующим методом. Тогда опухоль теряет возможность в развитии. Лекарства входят в состав комплексного лечения:
- при хирургическом вмешательстве;
- химиотерапии;
- лучевой терапии.
Не следует путать гормонотерапию с заместительной гормонотерапией. Первая уничтожает раковые клетки. В организме повышается эстроген. Препараты, которые назначаются при лечении, разрушают процесс синтеза гормонов с белковыми молекулами, тем самым блокируя рост новообразований.
Вторая применяется для пополнения женского организма синтетическими гормонами. Они замещают исчезнувшие после лечения опухоли груди.
- адъювантную – она применяется в профилактических целях. Основная задача лечения заключается в недопустимости развития рецидива после операции, химиотерапии, облучении;
- неадъювантную – используется в операционном периоде, когда обнаружена опухоль третей стадии, имеющая метастазы, лимфоузлы. Зачастую пациентки во время проведения данной терапии состоят в постменопаузе.
- лечебную – под ее воздействие попадают неоперабельные пациентки. Выполняется для удаления очага новообразования.
Заблаговременно говорить об эффективности того или иного способа лечения опухоли очень сложно. Для любого метода характерны конкретные показания к использованию. Опухоль с высокой чувствительностью лучше поддается лечению способом гормональной терапии, нежели химиотерапией. В противном случае больший результат дает химиотерапия.
Для гормонотерапии не характерны существенные побочные эффекты. Больные чувствуют себя более умеренно. Лечение может выполняться в амбулатории. Новообразование, имея высокую чувствительность, может регрессировать, отдаленные метастазы также попадают под такое действие. В некоторых случаях гормонотерапия позволяет добиться полного выздоровления, и продлевает жизнь пациентам.
Данные варианты при проведении гормонотерапии рака груди в Израиле применялись более часто в прошлом, сейчас – достаточно редко.
Мегестролацетат (Megace ®) – аналогичный прогестерону препарат, который назначают в качестве гормонального лечения распространенного рака груди, как правило, у женщин, чей организм не отвечает на лечение другими гормональными средствами. Его главным побочным действием является увеличение веса, и иногда мегестролацетат назначают в более высоких дозах, чтобы обратить вспять потерю веса у пациенток с поздними стадиями рака.
Андрогены (мужские гормоны) в редких случаях рассматривают в качестве лечения после гормонотерапии другими препаратами распространенного рака груди. Иногда это лечение достаточно эффективно, но может вызвать развитие мужских признаков: увеличение волос на теле и низкий голос.
Проведение химиотерапии показано в следующих случаях:
- существует вероятность возникновения рецидивов болезни после хирургического удаления злокачественной опухоли груди;
- обнаружены вновь возникшие раковые клетки;
- требуется предотвратить образование метастазов;
- гистологический анализ показал наличие злокачественных клеток в лимфоузлах;
- необходимо приостановить развитие раковой опухоли перед проведением операции по ее удалению при раке 1 и 2 степени, уменьшение размеров опухоли позволяет снизить объем хирургического вмешательства и сохранить как можно больше здоровой ткани груди;
- существует возможность уменьшить размеры опухоли на последних стадиях рака груди, сделать ее операбельной.
Необходимость назначения цитостатиков определяет лечащий врач-онколог. При этом он учитывает стадию развития болезни, возраст больной, характер гормонального фона в ее организме, размеры, расположение и скорость роста опухоли, состояние других органов. Врач сопоставляет эффективность проведения такого лечения и степень тяжести возможных осложнений.
Химиотерапию при раке молочной железы не назначают, если опухоль является гормонально зависимой. Подобные новообразования встречаются у молодых женщин в результате гиперэстрогении. В такой ситуации химиотерапия противопоказана, так как она абсолютно неэффективна. Требуется, прежде всего, провести медикаментозное или хирургическое лечение пациентки для подавления функции яичников, снижения выработки эстрогенов и ослабления их воздействия на организм.
Перед определением состояния опухоли необходимо проведение пункции с последующим взятием материала и биопсией. Проведение лабораторного анализа позволит установить наличие гормоночувствительных рецепторов в опухоли, а также выяснить, на какие именно гормоны — эстроген, прогестерон или оба сразу — откликаются видоизмененные клетки.
Исследование материала, взятого при биопсии, позволяет не только выявить наличие и количество чувствительных к гормонам рецепторов, но и оценить эффективность гормональной терапии. Так, при положительном результате, указывающем на наличие рецепторов и к эстрогену, и прогестерону, эффективность оценивается в 70%.
Еще один важный момент — гормональная терапия при раке молочной железы назначается только при определенных условиях:
- Если у женщины обнаружен патологический процесс в тканях груди, и при этом у нее есть наследственная предрасположенность к раку — то есть, злокачественные образования наблюдались у кого-то из близких родственников.
- Большой размер опухоли: гормональная терапия в таком случае позволит немного уменьшить ее размеры, что значительно облегчит последующее хирургическое удаление образования.
- На 0 стадии рака обычно назначается гормонотерапия.
- Раковые клетки стремительно разрастаются, угрожая перейти на близлежащие ткани, нервные окончания и сосуды.
- Наличие метастаз.
- После завершения химио- и лучевой терапии или операции по удалению опухоли, в качестве профилактики рецидива.
Опухоль должна хорошо визуализироваться на снимках, выполненных с помощью компьютерного томографа или рентгеновского аппарата. Особое внимание уделяется пациенткам, у которых опухоль обнаружена в нескольких местах одновременно, например, в разных долях 1 железы. В этом случае 1 из радикальных операций считается приоритетной.
Если после проведенной лампэктомии повторно возникает опухоль, то рекомендуется радикальная мастэктомия. Радикальное вмешательство рекомендуется женщинам, у которых имеются противопоказания к проведению сопутствующего лампэктомии курса химиотерапии.
Это связано с тем, что после удаления опухолевого очага часто происходит значительная деформация молочной железы с изменением ее объема. Для многих женщин это является неприемлемым с косметической точки зрения.
В некоторых случаях мастэктомия, независимо от варианта, сочетается с лучевой терапией. Это необходимо при поражении метастазами большого количества лимфатических узлов, при большом размере опухоли (более 5 см в диаметре). При наличии множественных раковых очагов в железистой ткани в послеоперационном периоде проводится курс лучевой терапии.
Специальным исследованием в лаборатории удаленного материала по краям иссеченной ткани иногда обнаруживают раковые клетки. Это является показанием к послеоперационной лучевой терапии.
Гормонотерапия при раке молочной железы используется при неинвазивной форме, когда заболевание переходит в инвазивную. Таким образом, предупреждается повторное развитие болезни. Перед хирургическим вмешательством используется, чтобы уменьшить опухоль и остановить распространение метастазов. С ее помощью доктор обнаруживает пораженные клетки.
Необходимо определить подходит ли вид лечения пациенту. При этом определяется чувствительность патологического образования к гормонам. Она устанавливается при помощи иммуногистохимического исследования клеток. Для анализа выполняется биопсия.
Лаборатория выдает заключение с расшифровкой:
- «ER / PR » – конфигурация обозначает, что существуют рецепторы эстрогенов и прогестеронов. При таком расположении шансы в борьбе с опухолью составляют 70%;
- «ER / PR-» либо «ER-/ PR » – имеется только один рецептор. Прогноз успеха равняется к 33%;
- при заключении «гормональный статус неизвестен» значит, что при доставке клеточный материал был поврежден. Аналогичный диагноз ставится при нехватке клеток, чтобы провести иммуногистохимическую реакцию;
- диагноз «гормонно-негативная» говорит о малом количестве рецепторов, находящихся в новообразовании. Это случается в 25%.
Последние два случая не попадают под гормонотерапию, потому что процент эффективности очень низкий.
Цитостатические препараты воздействуют на раковые клетки, прекращая их жизнедеятельность и деление. Имеет этот метод и один существенный побочный эффект: уничтожение клеток иммунной системы. Поэтому цитостатики рекомендуется вводить в сочетании с препаратом невласта.
Химиотерапия при раке груди может предшествовать операции, она способствует уменьшению злокачественного новообразования в размерах. Благодаря этому радикальная мастэктомия может быть заменена лампэктомией с последующим облучением. Но такой способ лечения оказывается эффективным не при любом типе рака.
Алкилирующие средства действуют подобно радиации, они разрушают белковые соединения, отвечающие за процессы деления. Препарат вводится перорально или внутривенно.
Антиметаболиты встраиваются в обменные процессы раковых клеток, вызывая их гибель. К этой группе относятся Гемзар и 5-фторурацил. Химиотерапевтические антибиотики кардинально отличаются от тех, что используются при лечении бактериальных инфекций. Их эффективность объясняется замедлением процессов деления генов.
Таксаны препятствуют нормальному течению реструктурирования микротрубочек, из-за чего деление раковых клеток становится невозможным.
Показания к проведению курса химиотерапии при раке молочной железы зависят от множества факторов. В первую очередь, от чувствительности злокачественного новообразования к цитостатикам, скорости его роста, степени поражения лимфатической системы.
Врач должен принимать во внимание возраст и общее состояние организма женщины, функционирование яичников. Химиопрепараты при раке молочной железы могут применяться совместно с гормонами, если опухоль считается гормонально активной.
Это способствует снижению риска рецидива и метастазирования злокачественного новообразования в будущем. Гормональная терапия показана всем женщинам, вошедшим в период постменопаузы. Комбинированные схемы лечения могут применяться независимо от состояния репродуктивной системы.
Как и любое лечение, химиотерапия имеет ряд противопоказаний. В основном они связаны с неэффективностью проведения процедуры или возможностью обойтись другими, более безопасными методами.
Например, если у пациентки гормональная форма рака молочных желез, необходимо попробовать лечением гормонами. К побочным эффектам относятся:
- Проблемы с пищеварением: тошнота, рвота, снижение аппетита.
- Появление синяков, кровоподтеков, анемия.
- Снижение иммунитета, возрастает риск заражения вирусными инфекциями, повышение температуры.
- Выпадение волос вплоть до полного облысения.
- Изменения в работе эндокринной системы.
- Сбой в менструальном цикле.
- Повышенная утомляемость, вялость, чувство усталости.
Совет врача: прерывать курс химиотерапии из-за появления подобных побочных эффектов нельзя: через некоторое время организм сможет адаптироваться, а отмена приведет к ускоренному росту клеток.
Для облегчения состояния пациентки врач может выписать прием витаминов и антибиотиков для повышения иммунитета. Лечение рака молочной железы продвинулось далеко вперед: сегодня существуют довольно эффективные способы справиться с заболеванием, которые получили огромное число положительных отзывов.
Химиопрепаратами или химиотерапевтическими агентами называют лекарства на основе токсинов, ядов. Они губительно действуют на клетки опухоли. Химиотерапия при раке молочной железы может осуществляться до или после операции либо являться лечебной, профилактической, все зависит от проявлений опухоли, ее роста, стадии рака.
Противоопухолевые лекарства принимаются как перорально в форме таблеток, капсул, так и внутривенно в виде капельниц. Активные действующие вещества вводятся в кровоток, по нему разносятся к раковым клеткам. Еще один вариант, как делают химиотерапию при онкологии – препарат вводится в специфические участки организма, такие как спинномозговая жидкость или напрямую в артерии больного органа. С помощью этой процедуры достигается максимальная концентрация лекарства в нужном месте.
Пероральный прием химиопрепарата – самый простой метод, но его эффективность ниже, отсутствует уверенность, что при приеме каждой дозы всасывается одно и то же количество лекарственного вещества. В этом отношении инъекции и капельницы имеют большее преимущество при лечении рака. Курс введения препарата – от одного до нескольких дней, между циклами лечения делается перерыв в 1-4 недели, определение длительности приема зависит от схемы, назначенной врачом. Общее число курсов – 4-8.
Иногда низкие дозы вводятся непрерывно с помощью небольшого переносного насоса. Он крепится к поясу или размещается в сумке, и подает лекарство в организм неделями или даже месяцами. Подготовка больного раком к лечению «химией» может занять определенное время, некоторые препараты требуют «премедикации», приема лекарств, ослабляющих побочные эффекты активного химиотерапевтического агента.
Лечение агрессивными, токсичными препаратами — это большая нагрузка на весь организм. Неправильный рацион усугубит это состояние. Питание при химиотерапии рака груди важно подбирать так, чтобы оно помогало укреплять защитные силы организма пациентки, снабжало здоровые ткани нужными питательными веществами. Правильное меню может облегчить побочные эффекты лечения. Диетическое питание можно разделить на два варианта:
- диета во время лечения рака;
- диета в промежутках между циклами химиотерапии.
Питание во время лечения рака должно предотвратить и облегчить такие проявления как:
- диспепсические расстройства;
- потеря аппетита;
- тошнота.
Диета между курсами призвана:
- повысить стойкость организма;
- помочь накопить силы на дальнейшие курсы терапии и борьбы с раком молочной железы.
Принципы организации питания для больных во время химиотерапии:
- не соблюдать диеты для похудения, калорий должно употребляться столько, чтобы покрывались энергетические затраты;
- соблюдать режим питания, это поможет предупредить потерю аппетита, отказаться от перекусов, есть в определенное время;
- питаться разнообразно, свежей пищей;
- еда должна быть легко усваиваемой: без жирных блюд, соли, перца, консервов, полуфабрикатов и прочих вредностей;
- сахар заменить медом, раковые опухоли питаются сахарами;
- пить не менее двух литров воды в день (можно компот, бульон, чай с молоком), зеленый чай лучше исключить, он нивелирует свойства химиопрепаратов;
- не употреблять алкоголь.
Диета после лечения рака должна быть направлена на восстановление организма, правильное питание входит в комплекс мер профилактики рецидива, и его необходимо основывать на следующих принципах:
- рассчитывать количество калорий, если лишний вес присутствует, можно от него избавляться;
- делать упор на крупы, растительные продукты;
- добавлять в блюда клетчатку и отруби;
- использовать растительные масла;
- употреблять богатые кальцием продукты;
- ограничить сахар, соль, консервы, красное мясо.
При лечении рака груди возможность проведения подобной терапии, сложность методики и длительность применения цитостатиков зависит, в первую очередь, от стадии развития опухоли в молочной железе и чувствительности раковых клеток к воздействию таких препаратов.
Существуют несколько видов лечения.
Адъювантная (дополнительная или профилактическая). Ее назначают после оперативного удаления опухоли. С помощью препаратов уничтожаются раковые клетки, которые могли остаться в организме и дать начало развитию нового злокачественного процесса. Она проводится по усмотрению врача даже в том случае, когда после операции исчезают все проявления болезни.
Примечание: К сожалению, хирургическое удаление опухоли не защищает от рецидивов. После частичного удаления груди на том же месте в некогда здоровых тканях может образоваться новая опухоль (местный рецидив). После полного удаления груди и ближайших тканей рак может поразить кожу или грудную стенку. Возможно образование отдаленных метастатических опухолей (особенно у женщин моложе 35 лет).
Неоадъювантная. Химиотерапию при раке молочной железы назначают перед проведением операции. Нередко таким путем добиваются уменьшения размеров четко локализованной опухоли. Это дает возможность сохранить большую часть молочной железы при последующем оперативном вмешательстве. Во время лечения изучается чувствительность опухоли к различным цитостатическим препаратам.
Лечебная. Ее проводят в том случае, когда при раке груди у больной обнаруживаются метастазы в других органах (при генерализованном раке). Проведение курсов химиотерапии позволяет предотвратить дальнейшее распространение метастатических опухолей, улучшить качество и продолжительность жизни пациентки.
Индукционная. Она назначается при невозможности удалить опухоль из-за ее слишком больших размеров и отсутствия четких границ между здоровыми и пораженными тканями молочной железы. Опухоли, чувствительные к воздействию цитостатиков, после лечения уменьшаются в размерах, иногда появляется возможность их удалить.
При раке груди используются препараты нескольких групп, отличающиеся различным механизмом действия. Их выбор зависит от целей проведения химиотерапии. Количество курсов лечения определяется в зависимости от стадии развития рака, чувствительности опухоли к препаратам, индивидуальной реакции организма пациентки.
Алкилирующие цитостатики (например, циклофосфан, дипин, цисплатин). Подобно радиоактивным лучам они разрушают белок, участвующий в формировании раковых клеток.
Антиметаболиты (5-фторурацил, гемзар) разрушают ДНК клеток раковой опухоли.
Противораковые антибиотики (не имеют ничего общего с обычными противомикробными средствами). Они препятствуют делению клеток опухоли и ее росту. К таким препаратам относятся андимицин, брунеомицин, рубомицин, адриабластин.
Таксаны (паклитаксел, доцетаксел). Их назначают для восстановления способности клеток к нормальному делению и устранения возможности прогрессирования рака.
Назначенные врачом таблетки пациентка принимает строго по схеме в домашних условиях. Внутривенное введение препаратов производится в больнице. Раствор вводится через катетер, который затем удаляется, после чего пациентка отправляется домой.
Госпитализируется больная только в том случае, если для облегчения ее состояния при лечении рака необходимо вводить противорвотные средства внутривенно, так как их употребление в виде таблеток из-за неукротимой рвоты физически невозможно. Могут быть назначены успокаивающие средства и транквилизаторы для облегчения психологического состояния пациентки. Они помогают избавить ее от страха перед проведением следующей процедуры.
Полный курс лечения при раке может состоять из нескольких циклов в зависимости от тяжести заболевания и целей химиотерапии (их может быть 2, 4 и больше). Вопрос об общей продолжительности лечения решается врачом-онкологом. Терапия проводится в течение нескольких недель или месяцев. Между циклами делается перерыв.
Дополнение: Например, при раке груди 2, 3 стадии курс лечения состоит из 4-6 циклов. Используется схема ЦМФ, ЦАФ, ТАЦ. При этом выживаемость больных составляет 81-87%. При раке 4 степени химиотерапия дает возможность затормозить рост опухоли в молочной железе примерно у четверти больных, облегчить их состояние, увеличить срок жизни, значительно улучшить ее качество.
Для того чтобы облегчить состояние женщины во время проведения химиотерапии, назначаются противорвотные средства (дексаметазон, церукал, гастросил). Большое значение придается защите печени, которая в этот период работает с небывалой нагрузкой (используются такие гепатопротекторы, как карсил, эссенциале). Для устранения кровоточивости десен применяются растворы антисептиков (гексорал, хлоргексидин) для полоскания рта.
После проведения химиотерапии одной из первых задач является восполнение нехватки в организме витаминов и необходимых минеральных элементов. Для устранения анемии проводится лечение препаратами железа (космофер, феринжект, феррлецит). Назначается прием витаминов группы В, обезболивающих средств.
Назначаются препараты для укрепления иммунитета (иммунал, имупрет). При серьезных нарушениях состава крови, развитии таких осложнений, как токсический гепатит, сердечно-сосудистые заболевания (инфаркт миокарда, инсульт), восстановительное лечение проводится в стационаре. Пациентка госпитализируется также при токсическом поражении почек, когда необходимо проведение гемодиализа для очистки крови.
Стационарное наблюдение и лечение требуется также при возникновении психических расстройств (тяжелой депрессии, анорексии, суицидальных наклонностей). При этом с больной проводят беседы опытные психологи, психиатры. Назначается лечение психотропными препаратами, которые невозможно купить в обычной аптеке.
В некоторых случаях (например, при нарушениях состава крови) необходимо проведение многократных переливаний, обеспечение особой стерильности в помещении, где пребывает пациентка. Это возможно осуществить только в клинических условиях.
Правильно подобранное меню довольно важно при восстановлении организма, истощенного химиотерапией и операцией. Врач поможет подобрать подходящую диету и назначит дополнительно витаминный комплекс.
В основном рекомендуется придерживаться принципов здорового питания:
- Необходимо питаться 5-6 раз в день небольшими порциями и пить достаточно воды – нельзя отказываться от еды, даже если нет аппетита.
- Блюда должны быть как можно более здоровыми: необходимо ограничить жареную, жирную и острую пищу, полностью исключить фастфуд, сладости и другие неполезные блюда.
- Питание при раке должно быть легким, с большим количеством белка и витаминов.
Лекарственные средства для химиотерапии при раке груди делятся на четыре группы:
- Алкилирующие препараты для химиотерапии: разрушают белок, который контролирует развитие генов клеток опухоли. Самые известные препараты группы – Циклофосфамид или Циклофосфан.
- Антиметаболиты: встраиваются в генетическую структуру раковой клетки, «обманывая» ее. Когда клетка начинает делиться, антиметаболиты вызывают ее гибель, фактически самоуничтожение. К таким лекарствам относятся 5-фторурацил (5-ФУ) и Гемзар.
- Антибиотики: не путать с традиционными, обычными антимикробными. Противораковые антибиотики замедляют деление генов раковых клеток, пример – Адриамицин.
- Таксаны: агенты, влияющие на микротрубочки, к этому классу препаратов относятся Паклитаксел и Доцетаксел. Микротрубочки –это белковые структуры внутри клетки, образующие ее «скелет». Таксаны мешают процессу их функционирования, это не дает раковым клеткам делиться.
Химиотерапия опухолей молочной железы подразделяется на:
Цвет определяет раствор препарата, который будет применяться при лечении в зависимости от показаний. Такие лекарства как Доксорубицин и Эпирубицин (антибиотики) образуют раствор красного цвета, что и дает название терапии. Красная химиотерапия отличается самым жестким токсическим влиянием на весь организм, остальные действуют мягче. После красной терапии часто применяют желтую или белую, при системном подходе достигается всестороннее воздействие на опухоль.
Перед тем как назначить проведение химиотерапии при раке молочной железы, врач рассказывает пациентке о целесообразности применения и возможностях данного метода лечения, предупреждает, какие могут быть последствия, если его не провести. При этом женщину обязательно информируют об осложнениях в ходе лечения. Она предупреждается о существовании серьезных побочных действий, которые имеются у столь токсичных препаратов.
Непосредственно перед началом проведения химиотерапии изучается общее состояние здоровья.
Для этого делается коагулограмма (анализ на свертываемость), проводится общий анализ крови, биохимический анализ на креатинин (по его уровню судят о работе почек). Измеряется артериальное давление, частота пульса, температура.
Химиотерапевтические препараты не обладают избирательным действием. Они разрушают не только злокачественные клетки, но и здоровые. Вынужденное использование сильных токсинов при лечении рака груди сопровождается побочными эффектами, которые возникают из-за повреждения клеток жизненно важных органов (почек, сердца, печени, кровеносных сосудов, костного мозга и других).
Наиболее известными последствиями химиотерапии при раке груди являются тошнота и рвота, облысение, ухудшение состава крови (анемия), появление синяков, кровоточивость десен, носовые кровотечения (из-за истончения сосудистых стенок). Чувствуется постоянная усталость, слабость.
Многие пациенты страдают от расстройства пищеварения (появляются запоры или диарея). У молодых женщин нередко возникают менструальные нарушения. Может произойти ослабление функции яичников, что приводит к исчезновению менструаций. Снижение иммунитета приводит к повышенной восприимчивости к различным инфекциям (например, возбудителям пневмонии, столбняка).
Могут проявиться нарушения в работе поджелудочной и щитовидной желез, печени, мочевого пузыря, симптомы почечной недостаточности. Возможно появление болей в боку, спине. Ухудшается состояние зубов, возникает оскомина.
Интенсивность проявления неприятных побочных действий при химиотерапевтическом лечении рака неодинакова у различных женщин, зависит от индивидуальной чувствительности организма, состояния нервной системы, стадии заболевания молочной железы. Тошнота и рвота возникают в результате воздействия токсинов на слизистые оболочки желудка и кишечника. Чаще всего подобный симптом появляется у молодых женщин, а также у тех, кто привык к курению и употреблению алкоголя.
Перечисленные побочные эффекты являются кратковременными, они обычно исчезают после прекращения приема препаратов. Как правило, их возникновению способствует наличие предпосылок (хронических заболеваний почек, кишечника, желудка, обостряющихся из-за проведения «химии»).
Более стойкими и отдаленными последствиями могут стать:
- Возникновение остеопороза из-за нарушения структуры костной ткани после химиотерапевтического лечения от рака. При своевременном диагностировании этого состояния проводится лечение для устранения ломкости костей.
- Нарушение работы нервной системы, приводящее к возникновению депрессии, чувства страха. Может произойти также повреждение нервов верхних и нижних конечностей, что приводит к мышечной слабости, возникновению болей в руках и ногах (нейропатии).
- Ухудшение памяти, ослабление внимания, появление проблем с психикой (склонности к суициду).
- Обострение сердечных заболеваний (вплоть до возникновения инфаркта).
- Возникновение лейкемии в результате поражения костного мозга, формирования злокачественных клеток, изменения структуры элементов крови.
Последствием химиотерапии может быть бесплодие женщины.
Необходимо употреблять в пищу нежирное вареное мясо, яйца в виде омлета, молочные продукты, сливочное масло, рыбу. Для восполнения дефицита калия, витаминов и белков нужно включать в рацион бобовые продукты, орехи, сухофрукты.
Употребление свежих или тушеных овощей, а также фруктов и ягод способствует укреплению защитных сил организма, ликвидации авитаминоза, улучшению работы кишечника. Чтобы быстрее освободить организм от токсинов, устранить обезвоживание, необходимо употреблять не менее 1.5-2 л жидкости в день (чистую воду, травяные чаи, компоты, свежевыжатые соки).
Исключить из рациона следует острую, кислую, пряную и слишком сладкую пищу. Необходимо отказаться от кофе, крепкого чая, какао, алкоголя, газированных напитков, копченостей, консервированной и жареной пищи, а также сладких мучных изделий.
Рекомендуется питаться 5-6 раз в день малыми порциями.
Так как в каждом случае требуется индивидуальный подбор лекарств и разный эффект от их приема, все гормональные препараты различаются по принципу своего воздействия. В любом случае, каждый препарат обладает рядом побочных эффектов, которые также учитываются при подборе способа гормонотерапии. Механизм действия гормональных препаратов можно разделить на два направления:
- Снижение уровня эстрогенов в организме.
- Блокировка соединения женских гормонов с рецепторами раковых клеток.
Одним из самых популярных и известных препаратов, который является модулятором эстрогеновых рецепторов, является «Тамоксифен». Принцип его действия основан на том, что связываясь с рецепторами в раковых клетках, он попросту блокирует их, не позволяя гормону попасть внутрь. Препарат не назначается дольше, чем на 5 лет, в связи с наличием большого ряда побочных эффектов:
- его прием может вызывать тошноту, рвоту, расстройство желудка
- проявляется депрессивное состояние, головные боли
- проблемы с печенью, вплоть до развития гепатита
- увеличение риска тромбозов
Аналогичными по составу и принципу действия являются препараты «Ралоксифен» и «Торемифен» — они действуют мягче, не создавая риска возникновения заболеваний печени.
Такие препараты, как «Фаслодекс» и «Фулвестрант» имеют несколько иной принцип действия. При их приеме происходит не просто блокировка, а подавление, вплоть до разрушения эстрогеновых рецепторов в клетках. Применяется внутримышечно, в виде инъекций. Среди побочных действий могут наблюдаться:
- проблемы с пищеварительной системой
- аллергические реакции
- боли в спине
- риск вероятности кровотечений
Как и в предыдущем случае, повышается риск развития тромбоэмболии.
«Летрозол» и «Анастразол» — препараты, относящиеся к так называемым ингибиторам ароматазы. Их обычно назначают пациенткам, находящимся в постменопаузе, когда эстрогены начинают формироваться не в яичниках, а в жировой ткани, печени и надпочечниках из мужских гормонов. Такое гормональное «преобразование» возможно благодаря наличию особого фермента — ароматазы.
При неэффективности лечения с помощью этих трех групп препаратов пациентке для проведения гормональной терапии могут быть назначены прогестины. Препараты снижают секрецию гормонов гипофиза, которые стимулируют выработку эстрогенов и андрогенов в печени.
Лечение может иметь адъювантный, неоадъювантный или паллиативный характер. В первом случае препараты, блокирующие выработку половых гормонов, вводятся после операции. Второй тип терапии осуществляется перед хирургическим вмешательством, в основном, на 3 стадии рака, когда имеются метастазы в лимфатической системе. Паллиативная терапия применяется при неоперабельных опухолях, она приостанавливает деление раковых клеток, увеличивая продолжительность жизни.
Если прием препаратов сопровождается появлением серьезных побочных эффектов, медикаментозное лечение может быть заменено хирургической или лучевой овариоэктомией. Количество половых гормонов в организме резко снижается, что препятствует росту злокачественного новообразования. После удаления яичников используются не блокаторы, а гормональные препараты.
Наиболее распространенными химиотерапевтическими препаратами для лечения начальных стадий рака молочной железы являются антрациклины, угнетающие грамположительные бактерии и обладающие противоопухолевой активностью (Доксорубицин гидрохлорид (Адриамицин), Epirubicin (Эпирубицин)), и таксаны (паклитаксел /Таксол ®, Доцетаксел/Таксотер ®). Их могут назначать в сочетании с такими лекарственными средствами, как Циклофосфамид (Cytoxan ®), Фторурацил (5-ФУ).
Некоторые из наиболее распространенных схем химиотерапии рака молочной железы:
- CAF (или FAC): Циклофосфамид, Доксорубицин (Адриамицин), 5-ФУ.
- TAC: Доцетаксел/Таксотер, Доксорубицин (Адриамицин) и Циклофосфамид.
- AC → Т: Доксорубицин (Адриамицин) и Циклофосфамид с последующим введением Таксола (Паклитаксела) или Таксотера (Доцетаксела).
- FEC: → Т: 5-ФУ, Эпирубицин и Циклофосфамид с последующим введением Таксотера (Доцетаксела) или Таксола (Паклитаксела)
- TC: Таксотер (Доцетаксел) и Циклофосфамид.
- TCH: Таксотер (Доцетаксел), Карбоплатин, и Герцептин (трастузумаб)
В меньшей степени используемые схемы химиотерапии рака молочай железы:
- CMF: Циклофосфамид (Cytoxan ®), Метотрексат* (Methotrexate*) и Фторурацил (5-ФУ).
- → CMF: Доксорубицин (Адриамицин), а затем схема CMF.
- ЕС: Epirubicin (Эпирубицин) и Циклофосфамид (Cytoxan ®)
- AC: Доксорубицин (Адриамицин), Циклофосфамид (Cytoxan ®).
Другие химиопрепараты, полезные при лечении женщин с раком груди:
- Платиновые агенты (Цисплатин, Царбоплатин).
- Винорелбин (Navelbine ®)
- Капецитабин (Кселода ®)
- Липосомальный доксорубицин (Doxil ®).
- Гемцитабин (Гемзар ®).
- Митоксантрон.
- Иксабепилон (Ixempra ®).
- ABRAXANE(Абраксан)
- Eribulin (Halaven ®)
Врачи проводят химиотерапию циклами, период лечения сменяется периодом покоя, чтобы дать организму возможность восстановиться от последствий приема лекарственных средств. Терапия начинается с первого дня каждого цикла, но график меняется в зависимости от используемых препаратов. Например, некоторые из них дают только в первый день цикла, другие – каждый день в течение 14 дней и т.д. Циклы чаще всего длятся 2 или 3 недели, но меняются в зависимости от конкретного лекарства или их комбинации.
Адъювантую и неоадьювантную химиотерапию в основном проводят в течение 3-6 месяцев, зависит от используемых медикаментозных средств. Лечение может длиться дольше при распространенном раке молочной железы, его период обусловлен действенностью и побочными эффектами.
Используется два направления, по которым осуществляется терапия: с учетом менструального цикла и без него.
При выборе схемы лечения онкологом обращается внимание на достижение конечного результата, чего именно нужно достигнуть:
- чтобы гормоны эстрогена уменьшили выработку;
- снизить количество эстрогена в крови;
- блокировать рецепторы опухоли.
Проведя необходимое исследование, назначается лечебная схема. Эффективность препаратов, используемых в разные жизненные периоды, имеет отличие. При менструальном цикле – пременопаузе – применяется следующая схема. Если у пациентки наблюдается ранняя стадия, назначают «Тамоксифен». Он может приниматься до пяти лет. В случае наступления менопаузы яичники могут подлежать удалению. На этом этапе принимаются ингибиторы ароматазы.
Во время наступления менопаузы использование гормональной терапии в частых случаях дает результат излечения. Первым делом больной делают операцию, далее лечебный процесс продолжается приемом химиотерапии либо облучением. По окончании первого этапа лечения назначаются ингибиторы ароматазы – «Фемару», прием длится пять лет. Если возникает рецидив, применяется средство «Фазлодекс».
При назначении гормонотерапии женщина должна быть готовой к длительному периоду лечения. Если рак молочной железы имеет гормональную зависимость, современная методика лечения вселяет надежду на полное выздоровление. Заметно уменьшается допустимость возникновения рецидивов новообразования. Основным правилом есть выполнение указаний доктора.
Более подробно о питании при химиотерапии в другой нашей статье.
Диарея – еще одно неприятное последствие лечения, связанное с раздражением стенок кишечника. С ней также помогает справиться специальная диета. Питаться рекомендуется небольшими порциями 5-6 раз в день. При появлении болевых ощущений следует обратиться к врачу.
Препараты по-разному воздействуют на волосы:
- они могут истончиться;
- выпасть полностью;
- остаться в прежнем состоянии.
После завершения курса лечения шевелюра, как правило, начинает расти снова. Важен правильный уход за волосами в период лечения: не рекомендуется использовать краски и агрессивные моющие средства.
Анемия – частый спутник химиотерапии. Справиться с ней помогают специальные лекарственные препараты, стимулирующие восстановление костного мозга. Помимо медикаментозной поддержки организма потребуется изменение режима дня: женщина должна избегать чрезмерных физических нагрузок и как можно больше отдыхать.
В случае, если была частично или полностью удаленная молочная железа, у женщин может возникать ощущение дисбаланса. В свою очередь это вызывает неприятные осушения и боли в спине и шеи.
После операции в некоторых местах также может появляться неприятное ощущение натянутой кожи. Чаще всего это чувствуется в области над местом разреза, при этом также может ощущаться некоторая скованность мышц в этой области. В большинстве случае подобные неприятные ощущения проходит сами собой по истечению определенного периода.
В случае, если были повреждены нервы, пациентка может испытывать онемение на коже грудной клетки, а также покалывание на предплечье или в районе мышечных впадин. Обычно подобное проходит спустя несколько месяцев, однако в некоторых случаях такие ощущения сохраняются на всю жизнь.
При удалении лимфатических узлов возможно замедление процесса оттока лимфы, что приводит к отеку рук. Проявляться подобное может непосредственно после операции или же спустя месяцы и годы после нее.
Для снижения риска рецидивов рекомендуется придерживаться диеты. Принципами которой являются:
- пищу нужно варить и тушить, жарение категорически запрещается;
- сахар, соления, животные жиры необходимо ограничить в рационе;
- из меню исключить газированные и спиртные напитки, кофе, консервирующие напитки, сою, пищевые добавки, фастфуд.
При заболевании вес пациентки и калорийность пищи должны соответствовать. Диетологами рекомендуется добавление в блюда чеснока и лука. Питание пополнить нежирным мясом птицы. Выпивать много чистой воды.
А также необходимо употреблять полезную пищу:
- фрукты;
- морепродукты;
- крупы;
- растительные жиры;
- морскую рыбу;
- молочные продукты;
- бобовые, овощи.
Заметив малейшие признаки болезни, консультация специалиста необходима.
источник