Рак груди – онкологическое заболевание, которое при своевременной диагностике и грамотном лечении поддается полному выздоровлению. Однако рак груди очень коварен, его трудно диагностировать на первых стадиях, что существенно усложняет лечение заболевания. Чтобы обнаружить недуг своевременно, важно знать его симптомы.
Среди основных причин образования рака молочных желез можно выделить следующие:
- Плохая экология;
- Отказ от кормления грудью;
- Аборты;
- Вредные привычки (курение, алкоголь, наркотики);
- Различные травмы груди;
- Ожирение;
- Воспалительные заболевания матки и яичников;
- Гипертония;
- Атеросклероз;
- Заболевания печени;
- Гипотиреоз;
- Наследственность.
Симптомы рака груди у женщин вполне очевидны. Изменение во внешнем виде бюста должно Вас насторожить в первую очередь. Первым делом следует обратить внимание на наличие трещинок, ссадин и ранок. Это свидетельствует о нарушении целостности кожного покрова. Позже трещинки могут перейти в язвенные очаги поражения сосков и всего покрова кожи.
Не редко меняются очертания молочных желез: если вместе уплотнений образовалась ровная поверхность, стоит обратиться к врачу. Грудь может принять приплюснутую форму, стать вытянутой. Кроме того Вы можете начать испытывать некий дискомфорт, а в некоторых случаях даже боль.
Выделения из соска с примесями. В самом начале заболевания выделения могут быть незначительными, но с развитием опухоли они становятся обильнее. По характеру и цвету, выделения могут быть прозрачными, с примесями крови и гноя. Некоторым приходится использовать специальные прокладки для груди. Так что, если увидите на бюстгальтере какие-либо выделения, немедленно обратитесь к маммологу.
Часто меняется структура груди: сосок может шелушиться, изменить форму, стать втянутым и т.п. Может наблюдаться деформация всей молочной железы. В месте уплотнения при поднятии рук вверх женщина может наблюдать появление ямочек.
В запущенной стадии рака грудь начинает отекать, появляются покраснения. Кожные покровы становятся морщинистыми и начитают напоминать целлюлит.
Наличие опухолевидного образования в молочной железе, которое имеет существенное отличие от окружающей ткани или увеличение лимфоузлов в районе груди и подмышечных впадин тоже должны Вас насторожить.
Любые изменения молочных желез должны стать поводом обратиться к врачу, особенно после 30 лет.
Существует 4 стадии рака молочных железы, каждая из которых подразделяется на А и В.
Первая стадия. Опухоль в диаметре не превышает более 2-х см, не захватывает лимфатические узлы. Раковые клетки во время этой стадии не затрагивают окружающие клетки. Метастазирование не наблюдается.
Вторая стадия. При раке стадии 2А размер опухоли может варьироваться от 2 до 5 см. Лимфатические узлы могут быть не поражены или достигнуть опухоли не более 2-х см с метастазами, но не более чем в 4-х лимфатических узлах. Стадия 2В характеризуется появлением метастазов в подмышечных лимфатических узлах.
Третья стадия. Во время стадии 3А опухоль не превышает 5-ти см в диаметре, прорастает в лимфатические узлы. Могут наблюдаться выделения из соска, его изменения, а также отечность молочных желез. Стадия 3В характеризуется наличием множества метастазов в подмышечных лимфоузлах или метастазами в надключичных узлах.
Четвертая стадия. Размер опухоли может быть различным, при этом поражая всю молочную железу и др. органы и ткани.
Рак молочной железы, выявленный на ранней стадии, намного легче поддается лечению, имеет благоприятный прогноз и даже позволяет сохранить грудь. Вы можете проводить самообследование, осмотр и ощупывание груди и подмышечных впадин на 6 – 12 день менструального цикла. При обнаружении каких-либо уплотнений или изменений немедленно обратитесь к врачу.
Кроме того, к первичным методам диагностики рака относят:
- Маммография – использование рентгенологического метода, который позволяет дать высокие диагностические показатели.
- Дуктография – в протоки молочных желез вводят контрастное вещество, которое показывает наличие раковых клеток.
- УЗИ – обычное ультразвуковое исследование, которое необходимо ежегодно проводить женщинам после 35 лет.
- Пункционная биопсия – анализ и исследование взятой ткани, с помощью которого можно достоверно говорить о наличие или отсутствие раковых клеток в молочной железе.
- Хирургическое лечение. Оно занимает лидирующую позицию при лечении рака в груди. К нему относится мастэктомия и радикальная секторальная резекция молочной железы. Первая предполагает удаление малой (иногда большой) грудной мышцы, которая поражена раком. Иногда удаляют лимфатические узлы, которые находятся поблизости опухоли.
- Вторая позволяет сохранить полочную железу, т. к. удаляется только часть грудных мышц, которые поражены опухолью. После радикальной секторальной резекции есть возможность возникновения рецидивов, поэтому после выполнения такой операции врачи часто назначают лучевую терапию.
- Лучевая терапия. Она применяется для предотвращения рецидивов в послеоперационный период, снижая степень активности злокачественной опухоли.
- Химиотерапия – направлена на блокирования распространение метастазов опухоли молочной железы. Во многих случаях она помогает снизить стадию рака молочной железы, улучшает результат операции и способствует осуществлению контроля за симптомами рака.
- Гормонотерапия. Врачи назначают необходимые гормональные препараты, которые помогают улучшить состояние пациента, а в некоторых случаях, полностью избавиться от рака молочной железы.
- Иммунотерапия позволяет повысить защитные силы организма. Для нее используют различные иммуномодуляторы.
Читайте также:
Рак молочной железы – это злокачественная опухоль,возникающая из ткани молочной железы, характеризующаяся довольно агрессивным ростом и способностью к активному метастазированию. Эта болезнь считается одной из самых распространенных заболеваний у женщин. Уровень появления недуга растет пугающими темпами. Шансы на успешное лечение повышаются при диагностировании на ранней стадии, поэтому не игнорируйте посещение врачей, если увидите в своей груди даже малейшие изменения!
Читайте другие интересные рубрики
источник
Злокачественные опухоли репродуктивной системы, сочетающиеся с беременностью, по статистике встречаются редко. Тем не менее, в последние годы онкологам приходится решать нелегкую задачу лечения беременных пациенток, у которых выявлены новообразования шейки матки, яичников, молочной железы. Что следует знать женщине, столкнувшейся с такой проблемой?
Анастасия Пароконная
Врач-хирург, онколог-маммолог, врач высшей категории, канд. мед. наук,Российский онкологическийнаучный центр им. Н.Н. Блохина РАМН
По вариантам строения различают свыше 30 видов опухолей молочной железы но подавляющее большинство из них являются доброкачественными и не угрожаю здоровью. Однако злокачественные, ветре чающиеся гораздо реже, ежегодно пополняют печальную статистику.
Злокачественная опухоль — это особа форма роста тканей, новообразование, обладающее определенными специфически ми свойствами, в частности способностью к безудержному, неконтролируемому организмом росту. Рак — это злокачественна опухоль, исходящая (произрастающая из клеток эпителиальной ткани (слизисты оболочек, кожи).
Новообразование развивается в молочных железах в основном в двух структура: дольках, вырабатывающих молоко, и протоках железы. Реже опухоль развивается в жировой, соединительной ткани, кровеносных и лимфатических сосудах молочных желез.
Рак молочной железы является наиболее распространенной формой злокачественных опухолей у женщин в нашей стране и вторым по частоте онкологическим заболеванием (после рака шейки матки), которое встречается у беременных. По статистике, рискует заболеть раком молочной железы на протяжении жизни каждая 10— 11-я женщина.
Несмотря на то, что вероятность заболеть раком молочной железы увеличивается с возрастом (8 из 10 злокачественных опухолей молочной железы диагностируются у женщин старше 50 лет), тем не м нее с каждым годом растет число женщин заболевающих раком в более молодом возрасте. Вместе с тем в последние годы вдвое увеличилось количество женщин беременеющих в более позднем возрасте.
На сегодняшний день частота заболевания раком молочной железы составляет 1 случай на 3000 беременных женщин.
При современном развитии медицины онкологический диагноз уже не приравнивает к приговору. Тем не менее, на фоне существующей беременности диагностировать опухоль в молочной железе весьма затруднительно.
«Перестройка» молочных желез наблюдается на самых ранних этапах развития беременности. При сроке 6—10 дней женщины не отмечают каких-либо значимых неординарных ощущений. Но при сроке беременности 4-6 недель приблизительно у 43% женщин появляется ощущение увеличения объема, напряжения, тяжести, нагрубания, повышенной чувствительности в области соска. Отмечается выраженное развитие железистой ткани. Таким образом, изменение консистенции, рост, набухание молочных желез осложняют осмотр и маскируют уже развивающуюся опухоль.
Если у женщины с регулярным менструальным циклом возможно повторное исследование молочных желез в начальный период следующего цикла, когда все применяемые диагностические методики становятся более достоверными, то при беременности регулярного цикла не существует, и гормональное влияние с каждым днем только увеличивает разрастание тканей.
В клинической практике в последние годы все чаще встречаются так называемые «стертые формы» воспалительных поражений молочной железы. Они характеризуются слабой выраженностью типичных клинических проявлений. Так, например, гнойный мастит (гнойное воспаление молочной железы) может протекать с нормальной или немного повышенной температурой, без озноба, без выраженных изменений картины крови, с незначительными воспалительными проявлениями в области молочной железы. Как следствие этого, 30% беременных пациенток при наличии рака молочной железы ошибочно ставится диагноз «мастит». К моменту постановки правильного диагноза заболевание нередко находится в неоперабельной стадии. Со дня появления первых симптомов до начала лечения у беременной женщины проходит гораздо больше времени, чем в обычной ситуации.
У кого вероятность заболеть выше?
До сих пор ученые не знают ответа на вопрос: что же вызывает рак молочной железы? Нам известны некоторые факторы риска, наличие которых увеличивает шансы заболеть раком. Такой фактор риска как, например, курение, можно контролировать. Другие, связанные с возрастом и наследственностью, не зависят от нас. При этом наличие одного или нескольких факторов риска в совокупности не значит, что человек непременно заболеет раком.
Принято считать, что развитие рака молочной железы определяется комплексом факторов, связанных с особенностями женского организма, традициями и привычками, генетической предрасположенностью, а также факторов, связанных с производственными условиями и внешними воздействиями окружающей среды.
Причины возникновения злокачественной опухоли в молочной железе, будучи достаточно разнообразными, имеют общий признак: они так или иначе связаны с поступлением и воздействием гормонов-эстрогенов, вырабатываемых в яичниках, надпочечниках и при определенных условиях—в жировой ткани.
Факторы риска, связанные с репродуктивной системой организма:
- Раннее начало менструаций (до 12 лет).
- Нерегулярный менструальный цикл.
- Отсутствие беременностей и родов (риск рака снижается на 7% с каждыми родами).
- Поздняя первая беременность и поздние первые роды. Так, у женщин, имеющих первые роды в возрасте старше 30 лет, риск заболеть раком в 2—3 раза выше, чем у рожавших до 20 лет.
- Продолжительность лактации (грудного вскармливания) менее 1 месяца. Отсутствие лактации сопровождается повышением риска возникновения рака молочной железы в 1,5 раза.
Научные исследования последних лет подтвердили ранее высказываемое предположение наследственной предрасположенности к раку молочной железы.
В 1994 и 1996 годах в хромосомах человека были идентифицированы гены BRCA1 и BRCA2. В 5—10% наблюдений случаи рака молочной железы связаны с наличием мутаций (изменений) именно этих генов, что объясняет семейные случаи заболевания.
Вдвое возрастает риск заболеть раком молочной железы, если у женщины есть кровные родственники (мать, сестра, тетя, дочь), имевшие или имеющие это заболевание.
Факторы риска, связанные с заболеванием молочных желез и других органов:
- Наличие мастопатии (доброкачественного заболевания молочных желез) и других доброкачественных опухолей молочных желез. Риск возникновения рака в данном случае повышается в 2,3 раза.
- Перенесенные травмы молочной железы, пролеченные безоперационно лактационные маститы (воспаления молочной железы).
- Перенесенные онкогинекологические заболевания, такие, как рак эндометрия (внутренней оболочки матки), рак яичников, повышают риск развития рака молочной железы в 2 раза.
Факторы риска внешней среды и питания:
- Курение (особенно если оно началось в подростковом возрасте) является фактором риска возникновения рака любой локализации.
- Употребление алкоголя в больших количествах сопровождается повышением риска развития рака молочной железы, предположительно в связи с увеличением содержания эстрогенов в организме.
- Избыточный вес и преобладание жира в пищевом рационе.
- Низкая физическая активность. Установлено, что на 42% снижается риск развития рака молочной железы у женщин, совершающих часовые прогулки от 5 до 8 раз в неделю.
- Ионизирующая радиация в качестве фактора риска имеет наибольшую опасность в возрасте до 30 лет (особенно в период от 15 до 18 лет). Это одна из причин предпочтительного использования ультразвукового, а не рентгенологического метода исследования молочных желез у молодых женщин.
- Проводится ряд исследований, изучающих влияние контрацептивных препаратов на рост заболеваемости раком молочной железы. Высказываются обоснованные предположения о высоком риске, связанном с их приемом.
Этим вопросом задается любая женщина, обнаружившая у себя какое-либо «неблагополучие» в молочной железе. Увеличение размеров желез, потемнение ареолы и соска, видимая венозная «сеточка» на груди, появление стрий (растяжек) на коже, небольшая тянущая болезненность — еще не повод бежать к онкологу. Однако вспомните, когда последний раз гинеколог из женской консультации проводил вам осмотр молочных желез? А ультразвуковое исследование груди вам делать приходилось? Если с ответом вы затрудняетесь, то план действий следующий.
Самообследование:
- Осмотрите ваше белье, особенно в тех местах, которое соприкасалось с сосками, и убедитесь в отсутствии каких-нибудь темных, бурых пятен. Выделения из сосков при беременности закономерны, особенно на поздних сроках. Однако цвет их желтовато-молочный.
- Осмотрите соски и ареолу и убедитесь, что на них нет втяжения, шелушения, покраснения, высыпания, изъязвления или других изменений.
- Встаньте перед зеркалом, поднимите руки и заложите их за голову, обратите внимание на форму молочных желез. Посмотрите, нет ли деформированного участка, втяжения или выпуклости. Не отечна ли кожа? В случае отека она приобретает вид «лимонной корочки».
- Следующий обычно рекомендуемый этап — пальпация (ощупывание) — эффективна и несет информацию о состоянии железы на начальных сроках беременности. Грубые патологические нарушения в молочной железе и большие опухоли можно самостоятельно определить методом пальпации в более поздние сроки. Тем не менее ощупывайте молочные железы круговыми движениями по спирали или по сегментам от соска к периферии, определяя участки большей и меньшей плотности.
- Прощупайте области подмышечных впадин. Нет ли увеличенных лимфатических узлов? Хотя при наступлении беременности небольшое, чаще — двустороннее увеличение их возможно.
- Если вы заметили какие-либо изменения в молочных железах, отправляйтесь прежде всего к наблюдающему вас гинекологу.
На приеме у врача акушера-гинеколога
Учитывая малый опыт знакомства участковых гинекологов с этой патологией (только 15% из них встречали в своей практике злокачественные опухоли молочных желез у беременных), квалифицированный врач для исключения заболеваний молочных желез ориентируется не только на «врачебную интуицию», но и использует в повседневной практике методы объективной диагностики. Наиболее доступным и безопасным, а главное достоверным является метод ультразвукового исследования.
Если женская консультация не оснащена кабинетом УЗИ, подобным оборудованием располагает любой районный онкологический диспансер. На первом этапе ультразвуковой метод поможет определить, есть ли патология в молочной железе, диагностировать наличие или отсутствие кист, опухолей. Как правило, на этом этапе врач женской консультации, диагностировав опухоль, направляет пациентку в онкологическое учреждение.
На приеме у врача-онколога
Опасаться врачей-онкологов не стоит. Современная отечественная медицина дает возможность любой пациентке получить консультацию не только у хирурга, но и врача, который имеет специализацию «онколог» и умеет распознавать и лечить именно опухолевые заболевания. Онкологическая служба сегодня располагает целым набором диагностических методов, начиная микроскопическим исследованием клеток, полученных из опухоли, и кончая сложными современными технологиями. Однако при беременности спектр инструментальных методов диагностики рака ограничен в связи с возможным нанесением вреда плоду.
Традиционный метод маммографии (использование рентгеновского излучения) считается самым распространенным для определения болезни в молочной железе. Маммография, включающая передний и боковой стандартные рентгеновские снимки, воздействует на плод в радиационной дозе только 0,004—0,005 Грей при том, что повреждающей дозой для плода считается 0,1 Грей. Необходимо только помнить, что этот методу беременных женщин не является достоверным из-за физиологических изменений, происходящих в молочной железе, и несет «правильную» информацию о болезни лишь в 25% случаев.
Магнитно-резонансная томография (МРТ) (использование радиоволн и электромагнитного поля) на сегодняшний день активно применяется в клинической практике у беременных. Метод МРТ дает возможность получить качественное изображение молочной железы в любой плоскости.
МРТ не несет радиоактивного компонента, поэтому считается, что проводить это исследование можно неоднократно. Этот высокоинформативный метод выполняется сравнительно недолго и занимает 10 — 20 минут. Достоинством МРТ является возможность визуализировать опухоль даже в протезированной молочной железе.
Вещество, входящее в состав контрастных препаратов, которые вводятся пациентке при МРТ, в экспериментах на животных не продемонстрировало ни эмбриотоксического (токсически воздействующего на плод), ни тератогенного (вызывающего пороки развития) действия диагностических доз. Тем не менее, необходимо знать, что контрастные препараты не следует вводить беременным женщинам, особенно в первом триместре, если только это не диктуется очевидной необходимостью.
При подозрении на опухоль врач может предложить выполнить пункцию молочной железы. Врач пунктирует, т.е. с помощью шприца «отсасывает» некоторое количество материала — ткани молочной железы из места предполагаемой опухоли. Лаборатория дает заключение и по характеру полученных клеток делает выводы: злокачественное заболевание или нет, имеются ли воспалительные изменения в ткани молочной железы. К сожалению, на фоне существующей беременности достоверность цитологического исследования снижается, так как при изменениях в ткани молочной железы, характерных для беременности, цитологическое заключение может быть не совсем корректным.
Метод биопсии подразумевает получение тканевого материала для гистологического исследования с помощью небольшой операции. Для исследования и постановки диагноза достаточно небольшого участка молочной железы с опухолью, представляющего собой цилиндр ткани 2—3×10 мм. Получить такое количество материала в современной онкологической клинике возможно с помощью специальных аспирационных «биопсийных игл». Процедура почти безболезненна и не требует ни внутривенного, ни общего наркоза; она совершенно не противопоказана беременным пациенткам.
Таким образом, лишь совокупность различных методов, проведенных на высоком профессиональном уровне в специализированном онкологическом учреждении, позволит поставить правильный диагноз беременной женщине.
Как лечиться?
Но как быть, если врач все же выявил изменения в молочной железе? Характер этих изменений может быть различным и, соответственно, потребуются различные лечебные процедуры.
Так, воспаление в железе может быть действительно началом мастита, что подтвердит отсутствие четкого опухолевого узла при УЗИ. В этом случае лечение назначается консервативное, антибактериальное. Оно проводится по назначениям и под контролем врача женской консультации.
Обнаружение кисты в молочной железе не требует дополнительных исследований, кроме УЗИ. Исключение составляет киста с неоднородными «включениями» в ее полости. В этом случае для уточнения диагноза проводится пункция с цитологическим исследованием. Кистозные образования являются доброкачественными и не требуют срочных лечебных мероприятий.
Если же установлено наличие доброкачественной опухоли — фиброаденомы, подтвержденное цитологическим исследованием и характерной картиной при УЗИ, то необходим «динамический контроль» за опухолью в течение всей беременности. Встречаются случаи малигнизации (озлокачествления) доброкачественных опухолей во время беременности. Судить о том, «переродилась» ли фиброаденома в злокачественную опухоль либо рак возник изначально, затруднительно. Достоверным является тот факт, что доброкачественные опухоли во время беременности имеют тенденцию к быстрому росту. Желательно выполнять УЗИ молочных желез каждые 3 месяца для оценки характера и скорости роста фиброаденомы.
Известие о диагнозе «рак» может стать настоящей трагедией для самой женщины и ее родных. И первый вопрос, который возникает у будущей мамы: «Неужели я потеряю ребенка?» Ответом на него является научно доказанный факт, что аборт не влияет на исход и развитие рака молочной железы у пациентки.
«Может ли заболеть раком мой ребенок?» — часто спрашивают женщины с подобным диагнозом. Ответ один: нет, раковые клетки не передаются от матери к плоду. Плод не страдает от болезни матери. Единственное, что может действительно навредить ребенку, — это тот комплекс лечебных процедур, который будет вынужден назначить онколог при диагностике «запущенной» стадии рака. Вот почему ранняя диагностика опухолей молочной железы так важна у беременных женщин.
Выбор лечебной тактики у пациенток с раком молочной железы на фоне беременности осуществляется индивидуально с участием онколога, акушера и родственников больной.
Если болезнь диагностирована на ранних стадиях (стадия I и II — когда опухоль небольшая, нет метастазов — разрастаний опухоли в других органах) и женщина хочет сохранить ребенка, то врач может рекомендовать выполнить операцию на молочной железе. Оперативное вмешательство безопасно для плода во время любого триместра. Учитывая, что в современной онкологии у беременных выполняются большие по объему операции с одномоментным удалением и реконструкцией сразу нескольких внутренних органов, опасаться операции по удалению опухоли в молочной железе не стоит.
Если же обнаружен рак молочной железы более «распространенный» (стадия III и IV — опухоль большая, имеет отдаленные метастазы), то лечение потребует использования не только оперативного метода, но и лучевой и химиотерапии. Химиотерапия при раке возможна у беременных начиная со второго триместра. Определен целый ряд химиопрепаратов в онкологии, которые относительно безопасны для плода. Применение лучевой терапии во время беременности противопоказано, так как плод в результате получения критической дозы облучения может погибнуть либо ребенок родится с пороками развития и врожденными уродствами.
При «распространенных стадиях» рака молочной железы, если диагноз ставится в начале (первом—втором триместрах) беременности, сохранять беременность нецелесообразно, так как надо помнить о предстоящем тяжелом и длительном лечении. Во время третьего триместра, если женщина с III и IV стадиями рака хочет сохранить ребенка, возможна отсрочка в лечении до раннего родоразрешения (начиная с 32 недель). Однако в этом случае все меры направлены на сохранение и защиту только ребенка, а мать начинает лечение после родов. При любом решении после родов женщина получает все лечебные процедуры в объеме, который не отличается от такового у небеременных пациенток с аналогичным диагнозом и стадией.
Помните: только ранняя диагностика рака поможет сохранить жизнь вам и вашему ребенку!
Как обезопасить себя и ребенка?
Если вы планируете беременность:
1. Проведите самообследование молочных желез.
2. Сделайте УЗИ молочных желез и при необходимости — маммографию.
3. Поинтересуйтесь, нет ли среди ваших родных (со стороны матери и отца) людей, болеющих или болевших раком любой локализации. Если среди «кровных» родственников были случаи рака молочной железы, обратитесь к врачам-генетикам (в генетическую консультацию) и проведите необходимые анализы для определения возможных мутаций генов BRCA1, BRCA2. В случае выявления мутации этих генов нужно быть особенно внимательной ко всем изменениям молочных желез, ежегодно проходить профилактическое обследование. При существующей патологии молочных желез (фиброзно-кистозная болезнь, кисты, фиброаденома) проконсультируйтесь у онколога-маммолога.
- Проведите самообследование.
- В начале беременности сделайте УЗИ молочных желез.
- При выявлении доброкачественной патологии молочных желез (фиброаденома) проконсультируйтесь у онколога-маммолога. Проводите контрольные УЗИ 1 раз в 2-3 месяца.
- При любых подозрениях на наличие опухоли в молочной железе настаивайте на врачебном осмотре!
источник
Раком молочной железы называют онкологическое заболевание, во время которого образуется опухоль злокачественного характера. Она образуется из ткани молочной железы. Опухоль активно развивается и осуществляет метастазирование в прочие системы и органы, поражая, в том числе, и лимфатические узлы.
Рак молочных желёз может быть нескольких видов. По форме роста разделяют:
- узловую патологию, которая чаще всего встречается у представительниц женского пола;
- диффузную форму, при которой опухоль не обладает чёткими границами.
Также рак молочной железы может иметь несколько стадий: 1, 2, 3 и 4-ую. Наиболее тяжёлой считается 4-ая стадия, при которой, помимо опухоли, возникают метастазы, распространяющиеся в различные органы тела.
Причины, из-за которых возникает данный вид онкологического заболевания, отличаются. Развиться рак может вследствие нескольких провоцирующих факторов, в частности:
- гормональный дисбаланс;
- раннее начало месячных;
- приём гормональных контрацептивов до первой беременности;
- отсутствие грудного вскармливания;
- употребление вредных продуктов, в которых содержится много жиров животного происхождения;
- доброкачественные патологии молочных желез, например, киста, мастопатия;
- большой вес;
- плохая экологическая обстановка;
- наличие мастита в анамнезе.
На наличие заболевание у беременной могут оказывать следующие симптомы:
- наличие уплотнений и узелков в молочной железе;
- изменённая форма груди;
- возникновение болевых ощущений и чувства тяжести в молочной железе;
- втяжение соска и выделения из него.
При наличии метастазирования у пациентки проявляется кашель, боли, которые возникают в костях, головные боли, судороги и желтуха. К числу специфических признаков заболевания относится плохой аппетит, анемия, потеря веса.
Период вынашивания малыша является провоцирующим фактором для развития опухоли и быстрого метастазирования в остальные органы. Заболевание негативно влияет также и на плод: происходит так называемая опухолевая интоксикация, в результате чего возникает кислородное голодание плода.
Диагностика рака молочной железы у будущих мам осуществляется несколькими способами. Сначала, в ходе визуального осмотра, маммолог проводит пальпацию молочных желёз и определяет наличие опухоли. После этого проводится УЗИ, определяются онкомаркеры – вещества, выделяющие наличие опухоли в крови. Также проводится биопсия опухоли для исследования её структуры, осуществляется УЗИ лимфоузлов, рентген грудной клетки, позволяющие выявить наличие метастаз. После диагностики осуществляется консультация у онколога, который принимает решение о дальнейших действиях.
Беременность является провоцирующим фактором для развития опухоли и начала её метастазирования в другие системы и органы. Опасна опухоль и для плода: из-за неё возникает кислородное голодание, и питательные вещества к ребёнку поступают в недостаточном количестве.
Если онкологическое заболевание обнаруживается несвоевременно, опухоль увеличивается в размере и прорастает в соседние органы. Также опухоль может начать кровоточить, иногда в ней и близлежащих тканях развивается воспаление. При метастазировании опухоли происходят нарушения в работе поражённых систем и органов.
После хирургического лечения также возникают различные осложнения. В области раны, которая появилась после операции, может возникнуть воспалительный процесс. Также последствиями операции являются лимфорея и лимфатический отёк руки. После химиотерапии и лучевой терапии наблюдается выпадение волос, тошнота, слабость. Рак молочной железы может рецидивировать. При тяжёлой стадии заболевания не исключён летальный исход.
Будущая мама должна регулярно проводить самообследование молочных желез, пальпируя их и проверяя на наличие опухолей и узелков. Если беременная обнаружила у себя в молочной железе уплотнения непонятного характера, следует безотлагательно обратиться к врачу. Заниматься самолечением или ждать, что данное состояние пройдет самостоятельно, ни в коем случае нельзя. Следует проконсультироваться с доктором и пройти диагностику.
Лечение рака молочной железы у беременных осуществляется несколькими способами, в частности:
- оперативное вмешательство, при котором удаляется опухоль, а также лимфоузлы в подмышечной впадине с поражённой стороны;
- хирургический метод, при котором удаляется молочная железа, а также рёбра, мышцы, а также сосуды. Такую операцию проводят в том случае, если опухоль широко распространилась и проросла в другие органы;
- хирургический метод, при котором удаляется молочная железа, а также лимфоузлы в подмышечной впадине с поражённой стороны.
Также для удаления опухолевых клеток применяется химио- и лучевая терапия, а также гормональное лечение, которые останавливают восприимчивость опухоли к гормонам. Чаще всего беременной делают аборт или искусственно вызывают роды. Решение о досрочных родах и необходимости проведения аборта принимает врач, только после этого приступают к терапии заболевания.
Существуют определённые профилактические мероприятия, позволяющие вовремя обнаружить или предупредить рак молочной железы у беременной. К ним относятся:
- периодическое самообследование молочной железы;
- обязательное лечение доброкачественных патологий груди;
- посещение гинеколога в соответствии с графиком для беременных и обязательная постановка на учёт до конца первого триместра беременности;
- грамотное планирование беременности, включающее в себя выявление различных патологий до того, как наступит зачатие.
Также рак молочной железы поможет предупредить отказ от курения и алкоголя, грудное вскармливание ребёнка и соблюдение принципов здорового образа жизни. Регулярный спорт, сбалансированное питание, прогулки на свежем воздухе – всё это также помогает предупредить онкологические заболевания.
источник
В современной литературе рак молочной жележы (РМЖ), возникший на фоне беременности, лактации либо в течение первого года после завершения беременности, обозначают термином «РМЖ, ассоциированный с беременностью».
Carcinoma mamma.
КОД ПО МКБ-10
C50 Злокачественное новообразование молочной железы.
В зависимости от анатомической локализации опухоли заболеванию присваивают статистический шифр.
· C50.0 Соска и ареолы.
· C50.1 Центральной части молочной железы.
· C50.2 Верхневнутреннего квадранта молочной железы.
· C50.3 Нижневнутреннего квадранта молочной железы.
· C50.4 Верхненаружного квадранта молочной железы.
· C50.5 Нижненаружного квадранта молочной железы.
· C50.6 Подмышечной задней части молочной железы.
Ежегодно в мире выявляют более 1 млн новых случаев РМЖ, прогнозируя рост числа заболевших к 2010 г. до 1,5 млн.
В России РМЖ занимает первое место по частоте среди всех злокачественных новообразований у женщин. Ежегодно регистрируют более 46 тыс. новых случаев РМЖ. Примерно 1 из 10 женщин на протяжении жизни заболевает РМЖ.
Смертность равна половине заболеваемости РМЖ. В 2002 г. в России от РМЖ умерли 22,1 тыс. женщин, что составило 16,7% среди злокачественных новообразований. Среди всех злокачественных новообразований, выявляемых при беременности, РМЖ занимает второе место по частоте после РШМ. На 3000 беременностей приходится 1 случай РМЖ. Около 3% всех наблюдений РМЖ диагностируют во время беременности. До 7,3% женщин моложе 45 лет, страдающих этим заболеванием, — беременные или кормящие.
Классификация РМЖ, ассоциированного с беременностью, не отличается от таковой у небеременных и основана на клинических проявлениях заболевания. В её основу положены восемь признаков: анатомическая локализация и размер опухоли, объём метастатического поражения лимфатических узлов, наличие отдалённых метастазов, стадия развития опухоли (как вариант комбинации её размера и объёма метастатического поражения), а также клеточный тип, гистопатологический уровень дифференцировки и тип экспрессируемых рецепторов клеток опухоли.
Клиническая классификация первичной опухоли и регионарных лимфатических узлов (Международный противораковый союз, 6-е издание. Перевод и редакция проф. Н.Н. Блинова).
Оценка размеров первичной опухоли (T):
·T0 — нет признаков первичной опухоли;
·TX — оценка первичной опухоли невозможна;
·Tis — карцинома in situ; внутрипротоковая карцинома, дольковая карцинома in situ или поражение соска (болезнь Педжета);
·T1 — опухоль 2 cм или менее в наибольшем измерении;
·T1mic — микроинвазия; опухоль 0,1 см или менее 1 см в наибольшем измерении;
·T1а — опухоль более 0,1 см, но менее 0,5 см в наибольшем измерении;
·T1b — опухоль более 0,5 см, но менее 1 см в наибольшем измерении;
·T1c — опухоль более 1 см, но менее 2 см в наибольшем измерении;
·T2 — опухоль более 2 см, но менее 5 см в наибольшем измерении;
·T3 — опухоль более 5 см в наибольшем измерении;
·T4 — опухоль любого размера, прорастающая грудную стенку и кожу;
·T4а — прорастание грудной стенки;
·T4b — отёк (включая симптом «лимонной» корки) или изъязвление кожи молочной железы;
·T4с — сочетание T4а и T4b;
·T4d — воспалительный РМЖ.
Поражение регионарных лимфатических узлов (N): NX (если лимфатические узлы нельзя исследовать по какойлибо причине), N0 (регионарные лимфатические узлы не пальпируются), N1 (метастазы в ипсилатеральные подмышечные лимфатические узлы, при этом последние подвижны), N2 (метастазы в ипсилатеральные подмышечные лимфатические узлы, которые неподвижно фиксированы друг с другом или с окружающими тканями), N3 (метастазы в надключичные и подключичные лимфатические узлы на стороне поражения, метастазы в окологрудинные лимфатические узлы на стороне поражения).
Отдалённые метастазы (М): MX (наличие отдалённых метастазов оценить невозможно), M0 (отсутствие метастазов), М1 (есть отдалённые метастазы; уточнение их локализации в конкретном органе — лёгком, костях, печени, мозге и т.д.).
Стадии РМЖ:
· 0 (ТisN0M0);
· I (Т1N0M0);
· IIA (T1N1M0,T2N0M0);
· IIB (T2N1M0,T3N0M0);
· IIIA (T1N2M0,T2N2M0,T3N1M0,T3N2M0);
· IIIB (T4N0M0,T4N1M0,T4N2M0);
· IIIC (любая Т N3M0);
· IV (любая Т любая N M1).
На заболеваемость РМЖ оказывает влияние ряд факторов.
· Факторы риска развития РМЖ, связанные с репродуктивной функцией.
— Раннее менархе, поздняя менопауза.
— Нерегулярный менструальный цикл.
— Отсутствие беременностей и родов (риск рака снижается на 7% с каждыми родами).
— Поздняя первая беременность и поздние первые роды. У женщин, имевших поздние первые роды (в возрасте старше 30 лет) или не имевших родов вообще, риск заболеть РМЖ в 2–3 раза выше, чем у родивших до 20 лет.
Каждые последующие роды в возрасте до 30 лет сопровождаются дальнейшим снижением риска развития РМЖ. Риск возникновения РМЖ в возрасте до 40 лет в 5,3 раза выше у женщин, родивших в возрасте старше 30 лет по сравнению с родившими до 20 лет.
— Продолжительность лактации менее 1 мес. Отсутствие лактации сопровождается увеличением риска возникновения РМЖ в 1,5 раза. Прослеживается обратная зависимость между общей длительностью лактаций и риском развития РМЖ.
· Наследственные факторы. В 5–10% наблюдений РМЖ связан с мутацией генов BRCA1 и BRCA2, что объясняет семейные случаи заболевания. Риск развития РМЖ у женщин-носителей мутантных генов чрезвычайно высок и составляет 80–95% на протяжении всей жизни. Рожавшие женщиныносители данных мутаций существенно чаще (в 1,71 раза) заболевают РМЖ в возрасте до 40 лет, чем нерожавшие. Ранний возраст первых родов в этой группе не снижает риск развития рака.
·Факторы риска, связанные с заболеваниями молочных желёз и других органов.
— Наличие пролиферативной формы фиброзно-кистозной болезни и различных доброкачественных опухолей молочных желёз (риск возникновения рака увеличивается в 2,3 раза).
— Травмы молочной железы, неоперированные лактационные маститы.
· Генитальные факторы риска.
— Рак эндометрия, рак яичников повышают риск развития РМЖ в 2 раза.
— Некомпенсированное влияние эстрогенов также повышает риск РМЖ. Для женщин, у которых естественная менопауза наступила в возрасте до 45 лет, риск развития РМЖ снижается вдвое по сравнению с теми, у кого менструации продолжаются после 54 лет. Показано достоверное снижение риска возникновения рака у женщин с хирургической кастрацией до 40 лет на 47% по сравнению с группой женщин с естественной менопаузой в 45–54 года, причём наименьшее число опухолей обнаружено при искусственной менопаузе до 35 лет.
— Приём синтетических прогестинов повышают риск развития РМЖ.
· Факторы внешней среды.
— Факторы риска внешней среды и питания (курение, алкоголь, избыточный вес).
— Ионизирующая радиация. В качестве фактора риска имеет наибольшую опасность в возрасте до 30 лет (в период от пременархе до 18 лет). Это одна из причин предпочтительного использования УЗИ, а не рентгенологического метода исследования молочных желёз у молодых женщин.
Этиологические факторы, влияющие на возникновение РМЖ на фоне сущест-вующей беременности, предположительно, не отличаются от таковых в группе небеременных пациенток.
Регуляция нормального функционирования молочной железы происходит под влиянием комплексного взаимодействия между различными гормонами.
Гормональное влияние на развитие РМЖ хорошо известно. Эстрогены и прогестерон могут выполнять роль стимуляторов роста опухоли во время беременности, если злокачественная трансформация уже произошла. Это осуществляется в результате индукции синтеза факторов роста, которые стимулируют пролиферацию эпителиальных клеток молочной железы и тормозят апоптоз (транскрипция фактора роста эндотелия сосудов индуцируется эстрогенами, что может привести к патологической неоваскуляризации); стимуляции клеточного роста за счёт отрицательной обратной связи, согласно которой эстрогены нивелируют эффекты ингибирующих факторов роста.
Известен эффект эстрогенов, вызывающих ускорение роста числа микрометастазов, — стимуляция так называемых спящих метастазов. Прогестерон также поддерживает циклическую пролиферацию молочных желёз в течение беременности, стимулируя рост эпителия. В зависимости от продолжительности воздействия прогестерон может потенциально видоизменять ответ как нормальных, так и раковых клеток молочной железы на различных уровнях.
Гипертрофия, набухание молочных желёз, изменение консистенции, усиленная васкуляризация, а также ряд возможных осложнений (мастит, галактоцеле) затрудняют осмотр и маскируют развивающуюся опухоль во время беременности и лактации.
Наиболее характерной жалобой у 95% больных бывает определение болезненных неоформленных опухолевидных масс в ткани молочной железы, часто сопровождающихся дискомфортом в области соска (болезненность, покалывание, отёчность); изменение состояния всей молочной железы в виде асимметричного набухания и уплотнения; одностороннее увеличение лимфатических узлов. Втяжение соска, наличие кожных симптомов (например, «симптом площадки»), как правило, не отмечают.
Нередко в анамнезе у заболевших раком на фоне беременности есть пролиферативная форма фиброзно-кистозной болезни, а также различные доброкачественные опухоли молочных желёз. В 45–50% случаев пациентки, ранее имевшие беременность, перенесли лечение по поводу лактационного мастита. Нередко пациентки отмечают случаи РМЖ в своей семье. При сборе анамнеза женщины указывают на длительный период наблюдения опухоли. В 82% случаев пациентки самостоятельно выявляют опухоль в I триместре. Треть заболевших на фоне беременности при первом выявлении опухоли не обращаются за врачебной помощью, а при подозрении на злокачественный процесс в 25% случаев отказываются от диагностических мероприятий. С момента появления первых симптомов до
установления диагноза врачом у беременной женщины проходит гораздо больше времени, чем в обычной ситуации (15 и 4 мес соответственно). Поздняя диагностика РМЖ в период беременности приводит к отсрочке начала лечения в среднем на 2–3,5 мес. Установлено, что 1 мес задержки в лечении увеличивает риск метастазирования в подмышечные лимфатические узлы на 0,9%, а задержка в лечении на 6 мес — на 5,1%. По этой причине к моменту установления правильного диагноза заболевание нередко находится в неоперабельной стадии.
Физиологическая гипертрофия (средний вес молочных желёз, равный приблизительно 200 г, удваивается во время беременности до 400 г), изменение консистенции, отёк, усиленная васкуляризация затрудняют осмотр. Стандартное пальпаторное исследование малоэффективно и в большинстве случаев, особенно на поздних сроках гестации, не позволяет дифференцировать опухоль.
Клинический и биохимический анализы крови больных с РМЖ, ассоциированном с беременностью, не отличаются от таковых у здоровых беременных. Изменение биохимических показателей крови, косвенно указывающих на возможное метастазирование РМЖ в кости или в печень, при беременности не характерно. Так, активность ЩФ при беременности физиологически может увеличиваться от 2 до 4 раз; АЛТ, АСТ, лактатдегидрогеназа обычно находятся на уровне, соответствующем сроку беременности. Уровень половых гормонов и пролактина у больных с РМЖ также соответствует срокам беременности.
Рентгенологическое исследование (маммография) ассоциируется с негативным влиянием на плод. Тем не менее, при адекватном экранировании и защите плода в ряде случаев этот метод диагностики можно проводить. Так, рентгенография в передней и боковой проекции воздействует на плод в дозе только 0,4–0,5 мрад (0,004–0,005 Гр) при доказанной повреждающей дозе, равной 0,05–0,1 Гр. Однако маммография при беременности существенного диагностического значения не имеет и в 25% случаев даёт ложноотрицательную картину — тень опухоли сливается с гипертрофированной железистой тканью (рис. 50-1, см. цв. вклейку). Если удалось визуализировать участок уплотнения (симптом затемнения) в двух проекциях, можно говорить об объёмном процессе. Высокоинтенсивное затемнение неправильной формы, нечёткость контура, наличие микрокальцинатов не позволяют исключить злокачественный процесс. Однако в большинстве случаев чётко определить размеры и структуру опухоли весьма затруднительно.
Рис. 50-1. Рентгенограмма молочной железы в прямой проекции. Рак молочной железы. Беременность 24 нед.
Опухоль чётко не определяется.
УЗИ (ультрасонография) — метод, наиболее рекомендуемый для диагностики рака у беременных и кормящих женщин. С помощью стандартного УЗИ возможно выполнить цветовую и энергетическую допплерографию, количественную оценку скорости кровотока в визуализируемых сосудах. В 97% случаев метод УЗИ позволяет провести дифференциальную диагностику кистозных образований с солидными (рис. 50-2, см. цв. вклейку). При сонографии РМЖ представляет собой гипоэхогенное образование (тёмносерые оттенки на экране), неправильной формы без чётких контуров, неоднородной структуры, с гиперваскуляризацией
Рис. 50-2. Сонограмма молочной железы. Пациентка, 23 года. Беременность 11 нед. Фиброаденома.
МРТ можно применять во время беременности, так как данный метод не несёт радиоактивного компонента. Тем не менее, контрастный препарат гадобутрол не рекомендуется использовать при беременности за исключением случаев крайней необходимости. В настоящее время в России МРТ молочных желёз исследуют и используют в диагностике случаев, неоднозначно интерпретируемых при маммографии и УЗИ. Оценка количественной характеристики динамического накопления контрастного вещества (интенсивное), а также качественные характеристики выявленного патологического процесса (нечёткие, тяжистые контуры) позволяют дифференцировать злокачественный процесс.
Цитологическое и гистологическое исследования пунктатов и биоптатов молочной железы — наиболее достоверные методы диагностики. Результат цитологического исследования у беременных во многом зависит от опыта работы цитолога с аналогичными случаями.
Эксцизионную биопсию, выполняемую под местной анестезией, считают «золотым стандартом» при любой неясной патологии в молочной железе. При завершённой беременности для снижения риска развития лактационного свища рекомендуют прекратить лактацию приблизительно за неделю до проведения манипуляции (каберголин). После выполнения биопсии назначают холодовое воздействие на молочные железы и их тугое бинтование. Техника «Cor- биопсии» образований в молочной железе высокоспецифична и высокочувствительна (рис. 50-3, см. цв. вклейку)
Морфологу, выполняющему исследование удалённого препарата, необходимо сообщить о наличии беременности у пациентки. «Сor-биопсия» позволяет не только получить достаточное количество материала для верификации диагноза, но и выполнить целый набор иммуногистохимических исследований для определения прогноза и тактики лечения пациентки (рецепторный статус опухоли, экспрессия гена Her2-neu, Ki-67 и т.д.). РМЖ у беременных имеет то же гистологическое строение, что и в группе небеременных. От 70 до 90% опухолей соответствует инфильтративному протоковому РМЖ. У беременных чаще наблюдают опухоль больших размеров с выраженным внутрипротоковым компонентом, метастатически изменённые регионарные лимфатические узлы, распространение раковых эмболов по лимфатическим щелям. Как правило у беременных, больных РМЖ, определяют эстроген и прогестеронотрицательные опухоли.
Рис.50-3. Аппарат-игла для проведения «Cor-биопсии».
Выявление отдаленных метастазов в печени без риска для плода может быть произведено с помощью УЗИ и МРТ.
Радиоизотопное исследование костей скелета для выявления метастазов выполняют чрезвычайно редко, поскольку данный метод исследования несёт 0,00194 Гр лучевой нагрузки на плод.
Программа скрининга подразумевает маммографическое и физикальное исследования, а также самообследование женщиной молочных желёз. У беременных наиболее рациональными, доступными и информативными методами скрининга считают самообследование молочных желёз и УЗИ. Схема ультразвукового скрининга при беременности, регламентированная приказом №457 МЗ РФ «О совершенствовании пренатальной диагностики в профилактике наследственных и врождённых заболеваний у детей» включает три обязательных исследования в 10–14, 20–24 и 32– 34 нед беременности, позволяющие своевременно диагностировать ВПР. Считают рациональным одномоментно выполнять и контрольные УЗИ молочных желёз.
Дифференциальную диагностику РМЖ у беременных и кормящих женщин следует проводить с маститом, фиброаденомой, листовидной опухолью молочной железы, галактоцеле, липомой, лимфомой, гамартомой, саркомой, туберкулёзом. Постановка диагноза «лактационный мастит» при наличии злокачественной опухоли в молочной железе — типичная ошибка в клинической практике. Кроме совпадения сроков проявления истинного лактационного мастита и РМЖ не редкостью бывает и совпадение клинической картины (рис. 50-4, 50-5, см. цв. вклейку).
Рис. 50-4. Пациентка, 21 год. Беременность 16 нед. Рак молочной железы (отёчно-инфильтративная форма).
Рис. 50-5. Пациентка, 25 лет. Беременность 24 нед. Мастит.
В последние годы всё чаще наблюдают стёртые формы воспалительных поражений молочной железы, характеризующиеся, если не полным отсутствием, то, по крайней мере, слабой выраженностью типичных клинических проявлений. Так, гнойный мастит может протекать с нормальной или субфебрильной температурой, без озноба, без выраженных изменений картины крови, при вялой воспалительной реакции. В клинике возрастает число случаев необоснованного и неадекватного применения лечебных физиотерапевтических процедур, которые стимулируют диссеминацию злокачественного процесса и приводят к быстрой инвазии в окружающие ткани, образуя так называемые острые, или диффузно-инфильтративные, формы рака.
При обнаружении опухоли и при её цитологической верификации необходимо коллегиальное обсуждение полученных диагностических данных с участием онколога и акушера. В крупных медицинских центрах на этапе постановки диагноза возможно привлечение медицинского генетика.
В диагнозе указывают локализацию опухоли (правая/левая молочная железа) и соответствие стадии по классификации ТNM. Необходимо указать наличие беременности и срок гестации в неделях.
Рак правой молочной железы T2N0M0 (IIА стадия). Беременность 23–24 нед.
Целью лечения больного с онкологическим заболеванием считают не только достижение максимально выраженного клинического эффекта, но и увеличение продолжительности и улучшение качества жизни. Определение лечебной тактики зависит прежде всего от стадии заболевания, а не от срока беременности. В том случае, когда больная отказывается от медицинской помощи и приоритетом для неё и её семьи представляется защита плода, лечение откладывают до момента родов. Как правило, прогноз у больных, выбравших этот вариант, крайне неблагоприятен.
Второй вариант подразумевает немедленное завершение беременности и проведение лечения в объёме, адекватном стадии опухолевого процесса. Дальнейшее лечение не отличается от такового у небеременных.
Третий вариант, который всё чаще применяют в мировой практике последние 20 лет — проведение лечения без прерывания беременности. При этом можно проводить как оперативные вмешательства, так и лекарственную терапию.
Лечение РМЖ подразумевает комплексный подход, включающий оперативное вмешательство, лекарственное лечение и лучевую терапию. Несмотря на то что лучевую терапию достаточно часто применяют в обычной онкологической практике, для беременных она противопоказана. Тератогенные свойства лучевой терапии, а также угроза развития онкологической патологии у ребёнка, в том числе лейкоза, заставляют воздерживаться от её применения на протяжении всей беременности. При проведении стандартного курса в суммарной дозе, равной 5000 рад (50 Гр), плод получает лучевую нагрузку в пределах от 3,9–15 рад (0,039–0,15 Гр) в I триместре и 200 рад (2 Гр) — к концу беременности. Пороговой повреждающей дозой для плода в I и II триместрах беременности считают 10 рад (0,1 Гр). Доза от 10–15 рад приводит к дефектам развития, нарушениям ЦНС, доза 50–200 рад — к задержке развития, а доза от 100–250 рад — к уродствам.
Спорными вопросами бывают безопасность и возможные побочные эффекты противоопухолевых препаратов в период беременности. Наибольший риск развития уродств у плода возникает при проведении химиотерапии в I триместре беременности — частота ВПР составляет 10–20%, возрастает частота спонтанных абортов.
Химиотерапия, проводимая во II и III триместрах беременности, также может приводить к преждевременным родам и таким осложнениям, как миелосупрессия у матери и плода, кровотечение и инфекционные заболевания, задержка роста, малая масса тела плода, рождение его мёртвым. Отдалённые результаты проведения химиотерапии во время беременности неизвестны. Решение о проведении химиотерапии возможно лишь после разъяснительной беседы с беременной и её семьёй.
В случае полной информированности больной о всех возможных осложнениях и при решении немедленно начать лечение, сохранив плод, во II и III триместрах беременности возможно назначение неоадъювантной полихимиотерапии (доксорубицин, циклофосфамид).
На современном этапе нет отдалённых данных о судьбе и здоровье детей, родившихся у женщин, подвергшихся специфическому лекарственному лечению.
Одним из наиболее действенных методов терапии РМЖ считают гормональное лечение. Однако антиэстрогенное средство тамоксифен оказывает тератогенное действие и противопоказан при беременности.
Оперативное лечение считают основным методом при РМЖ. На начальных стадиях заболевания возможно выполнение оперативного вмешательства в качестве первого этапа лечения. Радикальная мастэктомия или органосохраняющая операция, а также сопровождающее анестезиологическое пособие, не опасны для плода и, как правило, не приводят к самопроизвольному аборту. Радикальная маст-эктомия с сохранением обеих грудных мышц — наиболее рациональный хирургический объём при начальных (I, II) стадиях РМЖ в I триместре, когда больная хочет сохранить беременность. Больные, перенёсшие мастэктомию, не нуждаются в лучевой терапии. Органосохраняющие операции при сохранении беременности нежелательны, так как требуют дополнительной лучевой терапии, а её можно проводить только после завершения беременности. Необходимость выполнения аксиллярной диссекции во всех случаях определяется высокой частотой метастазов в регионарные лимфатические узлы.
При отказе больной от полного удаления молочной железы, при начальных сроках беременности органосохраняющая операция может быть дополнена полихимиотерапией, начиная со II триместра, и лучевой терапией после раннего родоразрешения.
Если диагноз поставлен в конце II триместра или позже, вариантом выбора считают радикальную резекцию с последующей дистанционной лучевой терапией после завершения беременности.
Метод лечения у больных РМЖ, ассоциированным с беременностью, определяют индивидуально с учётом срока беременности и данных о распространённости опухоли предпочтительно консилиумом с привлечением хирурга, акушера, химиотерапевта, радиолога, психолога.
Госпитализация в онкологический стационар показана в случае согласия больной на тот или иной вид лечения. При госпитализации необходимо заключение акушера о сроке беременности, объективная инструментальная оценка жизнеспособности плода, наличия или отсутствия его патологии. Акушер предоставляет заключение о противопоказании к тому или иному виду планируемого лечения.
Оценка эффективности лечения. Лечебный эффект от неоадъювантной химиотерапии определяется на основании сравнения размеров опухоли до лечения и после, наличия отека, гиперемии. Если контроль осуществляется на фоне существующей беременности, необходимо подобрать безопасные для плода методы. После окончания лечения контрольное исследование, включающее, осмотр, маммографию, рентген легких, УЗИ органов брюшной полости, радиоизотопное исследование костей, проводится через 6 месяцев. Последующее обследование — через 1 год.
При местнораспространённом РМЖ (стадии IIIA, IIIB, IIIC), при отёчноинфильтративных формах рака и при IV стадии рака, если необходимо проведение химиотерапии и больная согласна на прерывание беременности, в качестве первого этапа лечения рекомендуют прерывание беременности, причём на любом сроке (с 22–27 недель — «очень ранние» преждевременные роды). При постановке диагноза в III триместре и при решении пролонгировать беременность возможны ранние преждевременные роды в сроке 34 недель.
Профилактика основана на программах формирования здорового образа жизни и устранении факторов риска развития рака. Помимо повышения информированности женщин репродуктивного возраста о возможной злокачественной патологии молочных желёз на фоне беременности необходимо внедрять методы самообследования, а главное — инструментальное исследование молочных желёз в рамках прегравидарной подготовки. Основные профилактические меры должны быть направлены на выявление болезни на максимально ранних сроках.
Необходимо включить УЗИ молочных желёз в план наблюдения беременной либо на этапе планирования, либо в I триместре беременности.
Необходимо информировать женщин о том, что опухолевые клетки не метастазируют в ткани плода; женщина, болеющая раком, должна прекратить лактацию, что связано с необходимостью немедленно начать лечение и принимать различные лекарственные препараты. Ошибочно предположение, что будущий ребёнок женского пола непременно заболеет РМЖ, если у болеющей матери обнаружены мутации генов BRCA1 и BRCA2.
Следует объяснить, что последующая беременность не ухудшает прогноз у больных с ранней стадией РМЖ. Вопрос о беременности после проведённого лечения при сохранённой репродуктивной функции следует решать с осторожностью. Необходимо учитывать стадию заболевания, наличие или отсутствие неблагоприятных факторов прогноза. Минимальным интервалом от момента завершения лечения до планирования последующей беременности считают интервал 2–3 года.
После окончания лечения женщина должна находиться под длительным наблюдением онколога. Срок первого контрольного осмотра — через 6 мес от момента проведения лечения. Затем рекомендована явка через год.
При сравнении в рамках одинаковых стадий и возрастных групп выживаемость беременных, больных РМЖ, ассоциированным с беременностью, не отличается от таковой в группе небеременных. Тем не менее, РМЖ, ассоциированный с беременностью, имеет худший прогноз, чем в целом РМЖ, что обусловлено большей распространённостью болезни на момент постановки диагноза.
Примерные сроки нетрудоспособности
Ориентировочные сроки временной нетрудоспособности при злокачественных новообразованиях молочной железы (класс II по МКБ-10) I стадии составляют 50–75 дней, II–III стадии — 80–115 дней. Вопрос об установлении инвалидности решают после завершения оплачиваемого отпуска по беременности и родам.
источник
У женщины во время беременности может развиться или внезапно обнаружиться рак груди. Пятнадцать лет назад у врачей не было никаких сомнений: будущую мать отправляли на аборт по медицинским показаниям. Сейчас современная медицина доказала, что женщина может проходить лечение от онкологии даже во время беременности и после этого родить здорового ребенка. Об этом рассказали эксперты благотворительной программы «Женское здоровье» на круглом столе «Рак груди и репродуктивное здоровье женщины».
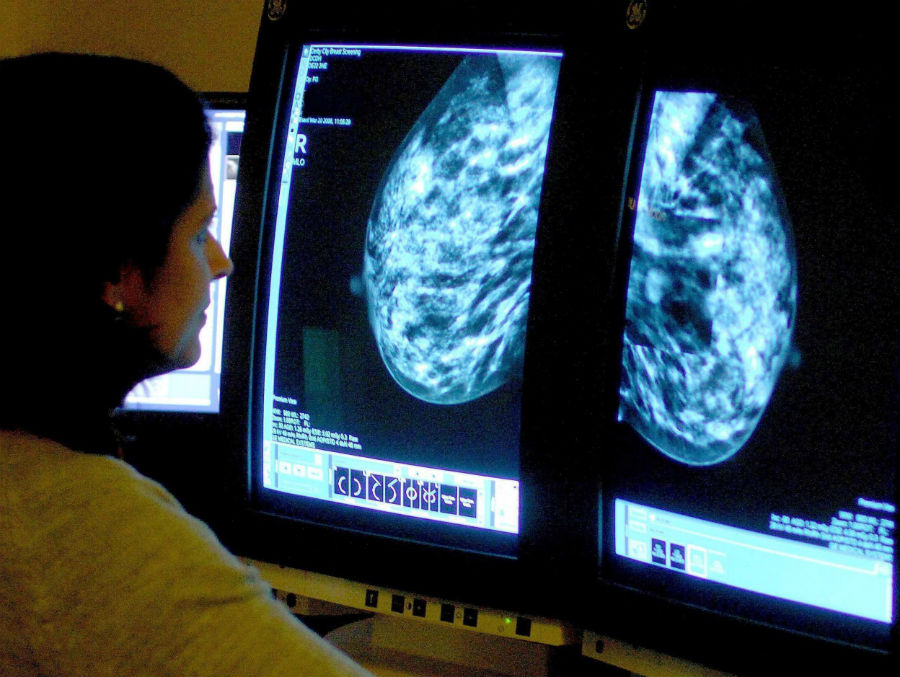
Регулярные обследования позволяют выявить рак молочной железы (РМЖ) на ранней стадии, еще до появления симптомов — и до 98% женщин выздоравливают, если его выявили вовремя и правильно лечили. Каждой женщине важно знать, относится ли она к группе высокого или среднего риска, поскольку от этого зависит, как часто она должна проходить профилактические обследования.
Женщина относится к группе высокого риска, если ее ближайшие родственники, мама или бабушка, перенесли рак груди или другие онкологические заболевания репродуктивной сферы, особенно в молодом возрасте. В этом случае врач-маммолог составит индивидуальную программу после 20 лет. Если женщина относится к группе среднего риска и ее ничего не беспокоит: нет никаких изменений в молочных железах, жалоб или симптомов, — до 40 лет нет необходимости проходить специальные обследования. Однако, как подчеркивают специалисты, при любых изменениях по сравнению с нормой следует не откладывая обращаться к врачу — гинекологу или онкологу-маммологу.
Стоит ли во время планирования беременности проходить дополнительный скрининг на рак молочной железы «для перестраховки»? Есть случаи, когда это действительно имеет смысл, но чаще всего, если пациентка регулярно проходит осмотр в положенное время, это лишнее, говорит химиотерапевт Клиники амбулаторной онкологии и гематологии Александр Аболмасов.
«Вероятность [развития рака молочной железы] существует даже после обследования. Ни у какого метода исследования нет 100%-ной гарантии: мы можем сделать исследование, которое увидит маленькое образование, но никогда не сможем сделать исследование, которое увидит клетку, десять клеток, сто клеток. Везде есть пороговая разрешающая способность, поэтому такие риски существуют», — отмечает эксперт.
Исследования показали, что беременность снижает риск развития гормонозависимого рака молочной железы. Ранние роды (до 20 лет) снижают риск возникновения РМЖ на 50%, а каждая последующая беременность — еще на 11%. Однако этот механизм срабатывает с несколькими оговорками. Во-первых, снижение риска касается только гормонозависимых видов рака, при других типах опухолей риски развития рака такие же, как без предшествующей беременности. Во-вторых, риск развития рака снижается в долгосрочной перспективе, спустя 10—15 лет после беременности. Первое время после беременности и родов риск развития рака молочной железы, наоборот, повышается — незначительно, но статистически достоверно, рассказывает Александр Аболмасов.
«Возникает закономерный вопрос, чего же тогда больше: пользы — оттого что риск когда-то потом снизится, или вреда — оттого что сейчас риск повышается? Ученые пришли к выводу, что пользы все-таки больше и эта закономерность работает тем сильнее, чем раньше наступают роды».
В России нет статистики, у скольких беременных нашли рак молочной железы, однако если ориентироваться на европейские данные, то в среднем одна из ста тысяч беременностей сопровождается раком, говорит руководитель программы «Онкология и репродукция» в центре онкологии имени Н. Н. Блохина Анастасия Пароконная. По ее наблюдениям, средний возраст заболевшей — 33-34 года, причем это может быть как первая, так и вторая, третья или даже пятая беременность у женщины.
В 2009 году российские врачи впервые провели лечение беременной женщины с раком молочной железы, и она родила здорового ребенка. Сейчас женщина, у которой обнаружили рак во время беременности, может получить лечение и сохранить ребенка, утверждают эксперты.
Лечение беременной пациентки зависит от стадии заболевания и сроков беременности. Если до родов осталось около трех недель, то ее сначала отправляют к акушерам на родоразрешение. Если же беременность на раннем сроке, а опухоль уже довольно большая, то врач, вероятнее всего, предложит ей прервать беременность. Однако чаще всего женщина узнает о раке молочной железы в середине беременности, на 23-24-й неделе, когда аборт делать уже поздно, а до родов еще далеко.
В таком случае беременность женщины должна идти под контролем ряда специалистов: акушера-гинеколога, онколога-хирурга, онколога-химиотерапевта, психолога и генетика. Беременность накладывает на врачей ограничения в диагностике (например, нельзя сделать компьютерную томографию), но в остальном схема лечения беременной женщины будет такой же, как и без нее.
В зависимости от триместра врачи могут применять разные типы лечения. Хирургия возможна в любом триместре, начиная с первого, а со второго триместра уже может проводиться химиотерапия.
Пятнадцать лет назад никто не был готов к раку во время беременности, рассказывает главврач Национального научного центра акушерства, гинекологии и перинатологии имени академика В. И. Кулакова Роман Шмаков. «Онкологи говорили пациентке: “Прервите беременность или родите — и мы начнем заниматься лечением”. Акушеры говорили: “Это онкологическое заболевание и мы наблюдать вас не будем”. Что происходило? Пациентка брала на себя ответственность за свою жизнь и за жизнь своего ребенка, при этом не получая лечения. Естественно, у нее были хуже результаты», — объясняет главврач.
Данные зарубежных онкологов показывают, что при адекватном лечении прогноз выживаемости у беременной с раком молочной железы такой же, как у небеременной. Прерывать беременность при этом не обязательно (за исключением довольно редких показаний) — более того, по наблюдениям Шмакова, аборт хуже влияет на прогноз лечения онкозаболевания.
По действующему закону Минздрава, злокачественные новообразования, требующие проведения химиотерапии, входят в перечень медицинских показаний для аборта. Анастасия Пароконная рассказала, что у российских врачей есть опыт лечения беременных пациенток с помощью химиотерапии, и сегодня ни у одной из 60 женщин не отмечено грубого порока развития плода. Осложнения у детей были связаны с ранними родами — раньше, чтобы скорее приступить к лечению, пациентку отправляли на родоразрешение с 34-й недели и дети рождались недоношенными. Сейчас врачи при адекватном лечении проводят роды не ранее 36-37-й недели.
«Тот опыт, который мы сегодня имеем, показывает, что этот вариант лечения достаточно безопасен, если его грамотно проводить с согласия пациентки, — добавила эксперт. — Мы с нашими коллегами работаем над тем, чтобы внести поправки в приказ Минздрава, который действует сегодня».
По словам главврача Романа Шмакова, если пациентка вылечилась от рака молочной железы, она может забеременеть через два года после окончания лечения, если не было рецидива. Как показывают некоторые исследования, беременность после излеченного рака позитивно сказывается на прогнозе выживаемости.
«Может быть, это восприятие самой пациентки, — предполагает врач. — Пациентке, которая столкнулась с диагнозом “рак”, как никому нужна эта беременность. Это как свет в конце туннеля после бесконечного лечения, химиотерапии, лучевой терапии. Реализация фертильной функции — это один из показателей качества жизни пациентки, и это очень важно».
Раньше женщины, которые принимали гормонотерапию при РМЖ, прерывали лечение на свой страх и риск, чтобы забеременеть и родить ребенка. Сейчас онкологи поняли, что не получится совладать с женщинами, которые очень хотят детей и сами отказываются от гормонотерапии, поэтому надо им только помогать, говорит Анастасия Пароконная. Центр онкологии имени Н. Н. Блохина принимает участие в международном исследовании, которое позволяет женщинам сделать перерыв в гормонотерапии после 1,5—2,5 лет приема на время, достаточное для беременности и родов. Это проходит в рамках исследований, к какому результату приведет прерванная терапия, пока никто не знает, отмечает эксперт.
Некоторые виды лечения рака — химио-, таргетная и лучевая терапия — влияют на состояние яичника пациентки, говорит заведующая отделением новых медицинских технологий в Медицинском радиологическом научном центре имени А. Ф. Цыба Марина Киселева. До 70% пациенток, перенесших химиотерапию, оказываются бесплодны, а лучевая терапия на малый таз приводит к полной стерилизации.
Согласно приказу Минздрава № 107н, онколог, консультируя больную репродуктивного возраста, обязан предупредить ее о том, что лечение может привести к бесплодию, и предложить сделать криоконсервацию тканей яичника, яйцеклеток или эмбрионов, чтобы впоследствии та могла родить ребенка.
Однако на практике это может быть не так: во время круглого стола пациентка пожаловалась, что сразу говорила врачу, что хочет родить ребенка после выздоровления, но о том, что у нее была возможность сделать криоконсервацию тканей, ей сказали лишь после восьмой химиотерапии.
Эксперты признают: нужно образовывать врачей, чтобы пациентки получали адекватную помощь не только в федеральных центрах, но и в регионах. Сейчас в регионах врачам проще отказать в помощи беременной с раком молочной железы или отправить ее на аборт, говорит Анастасия Пароконная. Объединенные федеральные центры онкологии разрабатывают единые рекомендации по лечению рака груди у беременных.
источник