Гормонотерапию при раке молочной железы должен подбирать врач-онколог. Ее вид и продолжительность полностью зависят от стадии и формы заболевания, скорости его прогрессирования и от множества других факторов, которые учитываются индивидуально.
Злокачественные новообразования в молочной железе относятся к гормонозависимым, поэтому при этом заболевании практически всегда назначают медикаментозное лечение.
Гормональная терапия не может полностью заменить хирургическое вмешательство, но является его эффективным дополнением и обычно применяется после операции. Это метод лечения, при котором применяют гормональные и антигормональные препараты.
Гормонотерапия при раке молочной железы используется при неинвазивных его формах для перехода заболевания в инвазивную форму. Она также помогает предупредить вторичное развитие болезни. Перед операцией терапия применяется для уменьшения новообразования и остановки распространения метастазов. Она помогает врачу обнаружить пораженные ткани.
Показаниями к применению гормональных препаратов являются:
- ранее проведенное удаление раковой опухоли;
- необходимость остановить рост инвазивной опухоли;
- предупреждение рецидивов заболевания;
- необходимость остановить метастазирование;
- опухоль слишком большая, и нужно уменьшить ее размеры.
Без гормонотерапии не могут обойтись также те, кто находится в группе риска из-за наследственной предрасположенности к раку груди.
Препараты, применяемые для лечения рака, делятся на две основные группы:
- снижающие уровень эстрогена;
- останавливающие процесс слияния гормонов и рецепторов клеток опухоли.
Выделяют несколько видов гормонотерапии в зависимости от того, когда и зачем она проводится, наличия или отсутствия менопаузы и сопутствующих заболеваний, таких как остеопороз, тромбоз и артрит:
- Адъювантная — это профилактическая терапия, предназначение которой состоит в том, чтобы не дать развиться рецидиву. Обычно ее проводят после основной.
- Неоадъювантная — терапия, проводимая перед хирургическим вмешательством, в частности при обнаружении опухоли 3 стадии с метастазами, достигшими лимфоузлов.
- Лечебная — этот вид гормональной терапии проводится в том случае, если имеются противопоказания к операции.
Для того чтобы остановить рост гормонозависимой опухоли, иногда наряду с приемом химических препаратов требуется удалить яичники, которые ответственны за выработку эстрогена.
Гормональное лечение при раке груди осуществляется по двум основным направлениям:
- терапия, учитывающая менструальный цикл;
- терапия, не учитывающая цикл.
Онколог выбирает схему лечения в зависимости от того, какого эффекта нужно достичь:
- снижение эстрогена в крови;
- уменьшение выработки гормона эстрогена;
- блокирование рецепторов опухоли.
После проведенного обследования назначают одну из следующих лечебных схем:
- Терапия при помощи избирательных модуляторов эстрогеновых рецепторов, которая попросту отключает их. Вещества, содержащиеся в таких препаратах, выборочно воздействуют на клетки. Они действуют примерно так же, как и эстрогены. К таким препаратам относится тамоксифен.
- Препараты, замедляющие производство ароматазы. Они уменьшают производство эстрогена, применяются после наступления менопаузы. К ним относятся анасторозол, летрозол, экземестан.
- Блокирование и уничтожение рецепторов эстрогена проводят при помощи фулвестранта и фазлодекса.
Эстрогеновые рецепторы локализуются на клетках опухоли. Они притягивают эстрогены, провоцируя дальнейшее развитие опухоли. На основе заключения врача об их уровне определяется схема лечения.
Универсальные методы лечения предполагают применение прогестинов и антиэстрогенов. К последним относится такой популярный препарат, как тамоксифен. Обычно назначают прием по 10 мг 1-2 раза в сутки. При необходимости дозу повышают до 40 мг. Длительность курса лечения составляет от пары месяцев до нескольких лет. Прием прекращают через 30–60 дней после достижения стойкого улучшения. Далее необходим перерыв. Повторный курс обычно прописывают спустя 2 месяца.
Если было вмешательство с целью удаления молочной железы, то для нормализации гормонального фона прописывают 20 мг тамоксифена в сутки.
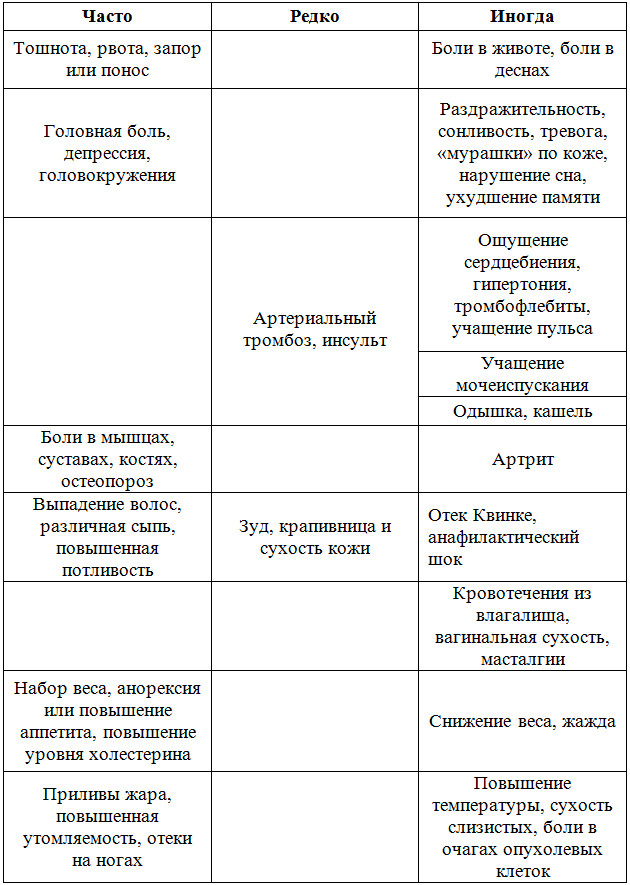
Побочное действие препарата сводится к таким явлениям:
- со стороны ЖКТ — тошнота, расстройство желудка, рвота, отказ от еды;
- реже возникают жировые отложения в печени и даже гепатит;
- головные боли;
- депрессивное состояние;
При продолжительном применении может повыситься уровень эстрогена в организме. Это увеличивает риск распространения опухолевого образования в другие органы. Возможно развитие осложнения в виде тромбоэмболии. Препарат токсичен и часто ухудшает состояние печени, может спровоцировать развитие катаракты. Поэтому длительное лечение им не применяют.
Принцип его действия схож с тамоксифеном. Торемифен тормозит производство эстрогена и обычно прописывается после наступления менопаузы. Ежедневная доза составляет 60–240 мг. Лечебный курс длится несколько лет.
Среди побочных эффектов можно выделить:
- головокружение;
- увеличение внутриглазного давления и, как следствие, появление катаракты;
- уменьшение количества тромбоцитов;
- инфаркт миокарда;
Торемифен выделяет токсины, воздействующие на печень. А при одновременном его употреблении с препаратами, ухудшающими вывод кальция, возможно развитие гиперкальцемии.
Препарат относится к группе избирательных модуляторов эстрогеновых рецепторов. Его часто назначают при раке в период менопаузы, чтобы не допустить развития остеопороза. Он регулирует уровень кальция, уменьшая его выведение с мочой.
Ралоксифен принимают на протяжении длительного времени по 60 мг в день. Параллельно рекомендуется употреблять препараты кальция.
Побочными эффектами приема Ралоксифена являются:
- судороги в области икр;
- отечность;
- тромбоэмболия;
- жар.
При появлении кровотечения нужно срочно обратиться за помощью и обследоваться.
Действие Фулвестранта основано на принципе подавления эстрогеновых рецепторов. Лечение им проводится раз в месяц, вводится по 250 мг препарата.
В период терапии могут наблюдаться:
- тошнота,
- ухудшение аппетита;
- расстройство пищеварения;
- увеличивается вероятность развития инфекций мочеполовой системы;
- выделения из грудных желез;
Действие препарата Фазлодекс основывается на том же активном веществе, что и у Фулвестранта. Наблюдается выраженный антиэстрогеновый эффект. Препарат прописывают внутримышечно по 250 мг 1 раз в месяц.
Летрозол подавляет выработку эстрогенов, выборочно тормозит производство ароматазы. Применяется по 2,5 мг 1 раз в день на протяжении примерно 5 лет.
Прием лекарственного средства прекращают, если возникли признаки рецидива заболевания. Если же болезнь находится на последней стадии и наблюдается метастазирование, то препарат принимают в течение всего периода роста опухоли.
Анастрозол — это антагонист эстрогенов, который так же, как и Летрозол, выборочно подавляет выработку фермента надпочечников ароматазы. Он применяется в терапии начальных стадий гормонозависимых опухолей в период постменопаузы.
Показан прием 1 мг вещества в сутки за 1 час до еды либо через пару часов после. Длительность курса полностью зависит от тяжести заболевания. Прием средства нельзя сочетать с одновременным употреблением других гормональных препаратов.
Список побочных эффектов анастрозола довольно внушительный:
- уменьшение плотности костной ткани;
- сильные головокружения;
- депрессии;
- продолжительные головные боли;
- сонливость;
- аллергические реакции;
- отказ от еды;
- рвота;
Анастрозол запрещено принимать в одно время с тамоксифеном.
Средство, относящееся к антагонистам эстрогенов, применяют с целью лечения и профилактики. Препарат принимают по 25 мг в день после еды. Длительность курса рассчитывается индивидуально и зависит от того, когда заболевание вновь начнет прогрессировать.
Побочные действия препарата выражаются в повышенной утомляемости, бессоннице, ухудшении аппетита, головокружениях, усиленном выпадении волос, головных болях, депрессивных состояниях. Возможны рвота, нарушение стула, аллергии, появление отеков, усиленное потоотделение.
Как и у любого вида лечения, у гормонотерапии есть свои последствия. Самыми распространенными являются:
- увеличение массы тела;
- повышенная потливость, жар;
- отеки;
- раннее наступление менопаузы;
- сухость слизистых влагалища;
- депрессия, угнетенное состояние.
Побочные действия у гормонотерапии менее выражены, чем у химиотерапии, но все же они есть. Так, часто используемый препарат Тамоксифен увеличивает риск тромбообразования, инсульта, провоцирует рак матки и бесплодие.
Прием некоторых лекарств, уменьшающих производство эстрогенов, может привести к развитию заболеваний ЖКТ, остеопорозу, повышению уровня холестерина и тромбозу. К таковым относят ингибиторы ароматазы, назначаемые после наступления менопаузы.
Эффективность лечения гормонозависимого рака достаточно высока. Если в клетках опухоли найдены и эстрогеновые, и прогестероновые рецепторы, то эффект от лечения будет достигать 70%. Если же выявлены рецепторы только одного типа, то эффективность такой терапии составит лишь 33%. При прочих видах опухолей результативность может быть около 10%.
источник
Злокачественные опухоли, формирующиеся на органах, продуцирующие гормоны, также способны их синтезировать. При этом назначается не только оперативное вмешательство по удалению образования. Используется и гормональная терапия с целью нормализации уровня веществ и работы пораженного органа.
Гормоны синтезируются эндокринной, поджелудочной железой и другими органами. Они необходимы для контроля над определенными процессами в организме. Но в случае ракового поражения органов количество веществ изменяется, что приводит к различным нарушениям.
Гормональная терапия основана на применении гормонов или их синтетических аналогов с целью восполнения недостаточного их количества.
Злокачественные новообразования, поражающие органы, синтезирующие гормоны, также зависимы от них. Замедлить процесс распространения образования и уменьшить его размер становится возможным с помощью блокировки процесса выработки гормонов или прекращение их влияния на опухоль.
Необходимость использования гормонотерапии при раке определяется с помощью специальных тестов. Для этого проводится забор клеток с поверхности образования. Анализ позволяет определить количество и тип рецепторов, расположенных на поверхности новообразования.
Гормональная терапия может использоваться на ранних стадиях развития онкопатологии и на поздних. Но только в том случае, если образование чувствительно к изменению уровня гормональных веществ.
Гормонотерапия может осуществляться несколькими способами. Метод подбирается с учетом особенностей течения заболевания.
Операция направлена на пораженную железу, которая синтезирует определенные гормоны. В зависимости от типа заболевания осуществляется резекция яичников, яичек, гипофиза, надпочечников.
Но хирургическое вмешательство используется в редких случаях, так как направлена на резекцию органов, участвующих в процессе деторождения. Чаще всего специалисты используют лекарственные препараты.
Гормональная терапия при раке может проводиться с помощью облучения. С помощью методики осуществляется облучение органа с целью снижения количества выработки гормональных веществ.
Лучевая терапия часто применяется при отсутствии возможности провести оперативное вмешательство по определенным причинам. Но после облучения могут возникать побочные эффекты в виде нарушения работы органа, выпадении волос, слабости.
При раке на ранних стадиях часто используют лекарственные препараты. Методика проводится различными методами.
Назначается при поражении эндокринной железы. Пациентам назначаются лекарственные средства, содержащие определенный гормон или его синтетический аналог.
Прием лекарственных средств продолжается на протяжении всей жизни больного. Специалист подбирает дозировку в соответствии с весом и режим приема, максимально приближенный к физиологической норме.
Методика используется при необходимости активизировать работу пораженного органа и выработку гормонов.
Продолжительность терапии устанавливается лечащим врачом. Лечение проходит курсами. Пациенту следует регулярно сдавать кровь на анализ с целью контроля за уровнем гормонов.
Также носит название тормозящей или антигормональной. Пациенту назначаются препараты, блокирующие выработку гормонов при чрезмерной активности органа или злокачественного новообразования.
Используется антагонист гормона. Именно он замедляет функционирование железы.
Методика используется в комплексе с лучевой терапией и после оперативного вмешательства. В качестве самостоятельного способа лечения не используется, так как малоэффективно.
Гормонотерапия не всегда назначается при новообразованиях злокачественного характера. Прием показан в случаях, когда опухоль синтезирует вещества или становится причиной замедления процесса.
Применение лекарственных гормональных средств показано при раке грудной железы, простаты, яичников, меланоме, матки, надпочечников. Препараты назначают при лимфоме, лейкозе и после хирургического вмешательства, направленного на удаление рака эндокринной железы.
Показанием к назначению является последняя стадия развития онкопатологии, когда новообразование является неоперабельным.
Лекарственные средства подбирает лечащий врач в индивидуальном порядке. Также в соответствии с установленным заболеванием определяется схема приема.
Гормоны при раке не всегда могут быть использованы. Таблетки не применяются, если новообразование локализуется в подслизистом слое и быстро разрастается.
источник
Молочная железа – гормонально-зависимый орган: на рост и деление ее клеток оказывают влияние эстрогены, прогестерон и пролактин, причем каждый это делает по-разному. Рак груди – это участок, в котором клетки мутировали, то есть видоизменились (и чем сильнее, тем более злокачественна опухоль), приобрели способность быстро делиться, вытесняя нормальные клетки.
Причины такого явления до сих пор до конца не изучены. Одни ученые считают «виновниками» вирусы, другие – наличием определенных генов, третьи – продуктами жизнедеятельности живущих в организме паразитов. Тем не менее, если в таких мутировавших клетках сохранились рецепторы к половым гормонам, воздействие на них гормональными средствами будет уничтожать раковую опухоль. Такое воздействие является гормонотерапией при раке молочной железы.
Лекарства, используемые с терапевтической целью – это не гормоны, но вещества, блокирующие их действие на опухоль, таким образом не дающие ей расти. Они не используются сами по себе, но эффективны в сочетании с хирургическим удалением ракового новообразования, лучевой терапией и химиотерапией.
Лекарства, блокирующие гормональные рецепторы, дают хорошие результаты не исключительно в терапии маммарной карциномы, но и эффективно предупреждают развитие рецидивов и метастазов данной злокачественного образования.
Гормонотерапия, в случае рака груди, и заместительная гормонотерапия после лечения рака молочной железы – абсолютно разные понятия. В первом случае опухолевые клетки уничтожаются препаратами, включающимися в процесс синтеза половых гормонов, в результате чего выключается стимулирующее действие эстрогенов на рост опухоли. Заместительная же гормонотерапия после лечения патологии – это введение в организм женщины синтетических гормонов, которые будут замещать те, которые исчезли в результате лечения раковой опухоли (особенно если для подавления роста образования было применено хирургическое удаление яичников).
У женщины в крови постоянно имеются гормоны:
p, blockquote 9,0,0,0,0 —>
- 5 видов эстрогенов;
- 3 вида прогестеронов.
Их уровень различен в разные дни цикла, а при климаксе объем данных гормонов значительно снижается, так как яичники – основной «производитель» этих веществ – «отключается» по физиологическим причинам, остаются только эстрогены, синтезируемые надпочечниками и жировой тканью.
Женские гормоны связываются как «ключ с замком» со специальными структурами, рецепторами, на поверхности нужных клеток. «Замок» отворяется, пуская гормон внутрь, а дальше он вступает в реакцию с ядром клетки, и так регулирует ее размножение, рост и гибель. Максимальное число рецепторов находится в жировой ткани, яичниках и молочной железе.
Раковая опухоль, появляясь в молочной железе, строится из клеток, которые должны были быть нормальными, но видоизменились в процессе деления и не были уничтожены иммунной системой. Многие из них трансформировались не полностью, и рецепторы к эстрогенам и прогестеронам в них сохранились. Попадая к таким клеткам, обычные женские гормоны вызывают их усиленное деление с последующим попаданием в лимфу и кровь (метастазирование).
Таким образом, если у женщины обнаружен рак груди, и эта опухоль имеет рецепторы к половым гормонам (что чаще всего наблюдается после менопаузы), у врачей появляется дополнительный путь воздействия на нее: отключив механизм доставки гормона к опухолевым клеткам, подавить ее рост. Это не химиотерапия и не облучение злокачественного новообразования, которое может воздействовать только на делящуюся клетку. Здесь – другой путь: отключить возможность делиться у всех раковых клеток.
Гормональная терапия при раке молочной железы показана в том случае, если патологическое образование будет чувствительно к гормонам. Для определения чувствительности проводится иммуногистохимическое исследование клеток биопсийного материала, взятого у пациентки при биопсии. По результатам исследования в 65-75% паталогические клетки чувствительны как к эстрогенам, так и к прогестеронам, в 10% — только к прогестеронам.
Понять, что здесь нужна гормональная терапия, можно по заключению, выданному иммуногистохимической лабораторией:
p, blockquote 17,0,0,0,0 —>
- если написано «ER+/ PR +», это значит, что есть и эстрогеновые, и прогестероновые рецепторы, и назначенное гормональное лечение рака молочной железы располагает 70% шансом победить опухоль;
- «ER+/ PR -» или «ER-/ PR+», то есть наличие только одного типа рецепторов прогнозирует успех только в 33% случаев;
- когда написано, что «гормональный статус не известен», это означает, что на пути от забора клеточного материала из опухоли до лаборатории произошло его повреждение, нарушение правил транспортировки или хранения. Такие же слова лаборант напишет, если клеток слишком мало для проведения с ними иммуногистохимических реакций;
- заключение «гормоно-негативная» (оно обычно бывает в 25% случаев) означает, что в раковой опухоли рецепторов слишком мало.
В последних двух случаях гормонотерапия не проводится, так как ее прогнозируемая эффективность крайне низкая.
Обнаружение эстроген- или прогестин-позитивности в раковой опухоли – означает, что после ее хирургического удаления, чтобы возможно оставшиеся раковые клетки перестали делиться и через время отмерли, нужно применить гормонотерапию. Также подобное лечение можно применить и до вмешательства – чтобы снизить размер патологии и профилактировать ее метастазирования. Если злокачественное новообразование груди обнаружено на той стадии, когда операцию провести уже нельзя, гормонотерапия нужна для продления жизни пациентам.
Данный вид лечения используется при эстроген-положительных раках молочной железы в случаях:
p, blockquote 21,0,0,0,0 —>
- если у близких родственников отмечались злокачественные образования груди, а теперь и у женщины самой выявлен дефектный рост клеток органа;
- большие размеры опухоли;
- 0 стадия рака;
- рак имеет тенденцию к прорастанию в соседние ткани, нервы и сосуды;
- имеются метастазы;
- после лечения химио или лучевой терапией, а также после оперативного вмешательства – для профилактики рецидива.
Узнайте больше о раке молочной железы, его видах и методах лечения, перейдя по ссылке.
В зависимости от целей назначения, гормонотерапия может быть:
p, blockquote 25,0,0,0,0 —>
- Адъювантной. Она применяется по окончании операции, для профилактирования рецидива и метастазирования.
- Неоадъювантной. Проводится перед операцией, в основном, при 3 фазе рака и когда есть метастазы в лимфоузлы. Большинство пациенток, которым проводят такую терапию, находится в постменопаузе.
- Лечебной. Она применяется у неоперабельных пациенток, чтобы, остановив рост новообразования, продлить жизнь.
Препараты подбираются в зависимости от нескольких факторов:
p, blockquote 26,0,0,0,0 —>
- стадии раковой опухоли;
- того, находится женщина в менопаузе или нет;
- есть ли сопутствующие заболевания, которые усугубятся при снижении уровня (или блокаде) эстрогенов: остеопороз, артрит, тромбоз.
Сколько будет длиться гормонотерапия, зависит от вида выбранного препарата, его эффективности и переносимости.
Если блокаторы действия эстрогенов и прогестинов вызывают значительные побочные эффекты, в некоторых случаях может проводиться удаление яичников – хирургическое или лучевое. Это останавливает рост ракового новообразования за счет уменьшения выработки половых гормонов. После резекции яичников – для предупреждения рецидива рака молочной железы – назначаются уже не блокаторы эстрогенов или прогестеронов, а гормоны:
p, blockquote 28,0,0,0,0 —>
- андрогены (мужские гормоны) – чтобы гипофиз не стимулировал появление новых фолликулов в несуществующих уже яичниках;
- кортикостероиды (дексаметазон, преднизолон) – для выключения выработки эстрогенов надпочечниками;
- эстрогены – чтобы выключить функцию яичников и подавить выделение гипофизом тех веществ, которые направлены на стимуляцию яичников;
- эстрогены совместно с кортикостероидами нужны для угнетения надпочечниковой и гипофизарной стимуляции яичников, которые уже удалены.
По механизму действия, лекарства подразделяются на:
p, blockquote 31,0,0,0,0 —>
- Снижающие уровень в организме эстрогена.
- Останавливающие соединение женских гормонов с рецепторами клеток опухоли.
Модуляторы рецепторов к эстрогенам
До 2005 года гормонотерапию проводили только модулятором эстрогеновых рецепторов – Тамоксифеном. Этот препарат прочно связывается с рецепторами к эстрогену, не давая гормону попасть к ним. Он очень хорошо изучен, и именно этим объясняются описанные побочные эффекты гормонотерапии при раке молочной железы. Получается, другие антиэстрогеновые средства могут переноситься не лучше, просто они еще не так глубоко исследованы.
Другие препараты этой группы – Ралоксифен и Торемифен. Они также широко используются, к тому же не повышают риска формирования рака печени или карциномы эндометрия, как Тамоксифен.
Блокаторы эстрогеновых рецепторов
Препараты данной группы, например, Фаслодекс, разрушает эстррогеновые рецепторы опухоли.
Ингибиторы ароматазы
В основном, в постменопаузе, эстрогены образуются в жировой, мышечной, печеночной и надпочечниковой тканях из мужских гормонов. Происходят эти реакции под действием фермента ароматазы. Соответственно, если этот фермент «отключить», андрогены прекратят трансформироваться в эстрогены, а рак груди перестанет получать стимуляцию расти и делиться.
Эти средства сейчас признаны наиболее эффективными для лечения рака молочной железы на любых стадиях. К тому же, у них меньше побочных симптомов, чем у блокаторов эстрогенов.
Препаратом этой группы последнего поколения является Летрозол. Он связывается с геном одной из субъединиц ароматазы, которая превращает андрогенов в эстрогены, также ингибируя синтез эстрогенов в тканях.
Если препараты первых трех групп неэффективны, для проведения гормонотерапии назначаются прогестины. Они уменьшают секрецию тех гормонов гипофиза, которые «командуют» выработкой андрогенов и эстрогенов. Также прогестагены блокируют превращение эстрогенов из андрогенов внутри печеночной ткани.
Данные препараты обладают побочными эффектами: повышение давления, синдром Кушинга, кровотечения из влагалища.
Можно отметить такие основные последствия гормонотерапии при раке молочной железы:
p, blockquote 46,0,0,0,0 —> p, blockquote 47,0,0,0,1 —>
Несмотря на возможные осложнения, назначенное лечение принимать обязательно – оно продлевает жизнь.
источник
Рак молочной железы – это групповое название злокачественных новообразований, имеющих эпителиальное происхождение. Его доля составляет 20,8% от всей опухолевой патологии женщин. Средний возраст возникновения патологического процесса – 61 год. Среди всех случаев смерти женщин 17% – по причине рака груди. Пятилетняя выживаемость составляет 59,8%.
Учёные пришли к выводу о гормональной зависимости этого вида новообразований, так как заметили повышенную вероятность появления опухоли у женщин с нарушенной функцией яичников. Настороженность вызывают:
- Ранние выкидыши.
- Привычное невынашивание беременности.
- Случаи замершей беременности.
- Синдром поликистоза яичников.
- Миоматозные узлы в матке.
- Нарушения менструального цикла (анте- и постпонирующие циклы, аменорея).
- Случаи заболевания у матери, сестёр и других родственниц по женской линии.
Генетический фактор отвечает за предрасположенность к злокачественному процессу, а нарушение работы половых желёз становится пусковым механизмом и способствует быстрому росту и распространению опухолевых клеток.
Показания к срочному проведению обследования:
- Уплотнение в молочной железе.
- Боль в груди.
- Увеличение подмышечных и подключичных лимфоузлов.
Повышение показателей выживаемости пациенток связано с улучшением качества диагностики, позволяющей определять опухоли диаметром до 1 сантиметра, и тем, что была изобретена гормонотерапия при раке молочной железы.
Для достижения длительной ремиссии необходим комплекс лечебных мероприятий: операция по удалению узла, химиотерапия и радиотерапия.
До синтеза лекарств для снижения уровня эстрогенов проводилась хирургическая антигормональная терапия – удаление яичников. Также положительный эффект оказывали лучевое поражение придатков, удаление надпочечников и физическое разрушение гипофиза.
Как альтернатива удалению желёз, изобретены препараты, оказывающие аналогичное воздействие на гормональный фон: антиэстрогены, андрогены, антагонисты прогестинов и ингибиторы ароматазы – фермента, отвечающего за синтез женских гормонов.
Гормонотерапия оказывает выраженный положительный эффект в 40% клинических случаев, что делает её обязательным компонентом курса противораковой терапии.
Показания для проведения гормонотерапии:
- Гистологически верифицированный рак.
- Чувствительность клеток опухоли к эстрогену и прогестерону.
- Риск появления или доказанные отдалённые метастазы.
- Период после резекции опухоли, лучевой и химиотерапии.
- Неоперабельные опухоли.
- Генетическая предрасположенность к раку груди.
- Наличие факторов риска рака (поликистоз яичников, миома матки, эндометриоз, нарушение функций надпочечников).
- Непереносимость компонентов лекарств.
- Гормонорезистентная опухоль.
- Другие злокачественные новообразования: карциномы, меланомы.
- Острые и хронические гепатиты.
- Цирроз печени.
- Флебит и тромбофлебит.
- Беременность.
- Грудное вскармливание.
Прежде чем назначить лечение, берётся часть опухоли для определения чувствительности её клеток к гормонам. Этот анализ можно сделать до операции или после удаления узла.
Результаты этого исследования бывают четырёх видов. Степени гормональной чувствительности опухолей:
- ER(+)/ PR(+). Найдены рецепторы к эстрогену и прогестерону. Абсолютное показание для назначения гормональной терапии с прогнозом 80% эффективности.
- ER(+)/ PR (-) ER(-)/ PR(+). Клетка опухоли чувствительна к одному типу гормонов. Терапия показана, и вероятность успеха лечения 30-40%.
- ER(-)/ PR (-). Рецепторы к эстрогену и прогестерону не найдены или в малом количестве. Гормональные препараты не назначаются.
- Неизвестный гормональный статус – следствие нарушения методики исследования. Требуется повторный забор материала.
После проведения обследования женщины врач определяет тактику терапии в зависимости от стадии онкологического процесса, чувствительности клеток к гормонам, состояния организма женщины. Главные факторы в плане выбора схемы лечения:
- Наступила либо нет менопауза.
- Возможно ли хирургическое лечение.
- Есть ли сопутствующие заболевания.
- Наличие аллергии, непереносимости групп или отдельных препаратов.
Вид предоперационного лечения, проводится для уменьшения объёма вмешательства, предупреждения метастазирования в регионарные лимфатические узлы. При наличии отдалённых метастазов способствует их разрушению.
- Чувствительность опухоли к эстрогену и прогестерону.
- Первично операбельная форма рака.
- Наличие метастазов в регионарных лимфоузлах.
Продолжительность курса приёма препаратов: от 3 до 6 месяцев.
Положительные эффекты: возможность сохранения молочной железы, увеличение периода ремиссии. Это показания к отмене системной полихимиотерапии.
Проводится как вспомогательный этап после операции, лучевой терапии или химиотерапии. Она помогает снизить вероятность рецидива и появления отдалённых метастазов.
- Молодой возраст, до наступления менопаузы.
- Высокая чувствительность опухолевых клеток к эстрогенам.
В этих случаях применяются препараты, угнетающие продукцию эстрогена в яичниках. Длительность курса гормонотерапии составляет 5-10 дней.
У женщин в постменопаузальный период препаратами выбора становятся ингибиторы ароматазы. Они оказывают ряд дополнительных положительных эффектов – снижается вероятность рака матки, снижается риск тромбообразования.
Побочные эффекты: декальцинация костной ткани, остеопороз, что приводят к болям в суставах и риску переломов.
Паллиативная, или поддерживающая, терапия, направленная не на достижение ремиссии, а на улучшение качества жизни.
- Неоперабельная опухоль или невозможность проведения операции из-за аллергии на наркоз, сопутствующих заболеваний.
- Размер опухолевого узла больше 4 см.
Включает гормональное лечение и при слабом эффекте препаратов лучевую кастрацию.
Длительность лечения: курсами пожизненно.
Положительные эффекты: уменьшение размера первичной опухоли и метастазов, увеличение продолжительности жизни.
В зависимости от того, вышла ли пациентка из детородного возраста, планируется ли беременность и роды, различают две линии лечения:
- Зависимая от менструального цикла – применяется к женщинам фертильного возраста, не приводит к наступлению лекарственного климакса.
- Не учитывающая циклы – считается более универсальной, проводится с применением антиэстрогенов и прогестинов. Возможна в пре- и постменопаузе.
Злокачественное новообразование невозможно устранить только при помощи гормонов, нужен системный подход. Их применяют в сочетании с оперативным лечением или химиотерапией.
Женщинам, находящимся в репродуктивном возрасте, с функционирующими яичниками и регулярными циклами назначается лечение по схеме:
- Длительный приём модуляторов рецепторов к эстрогену, чтобы сдерживать рост опухоли без удаления половых желёз и снижения уровня гормонов.
- Удаление яичников. После операции наступает искусственная менопауза.
- Назначение ингибиторов ароматазы.
Пациенткам в возрасте постменопаузы, когда функция яичников угнетена по естественным причинам и не планируются беременность и роды, схему изменяют:
- Удаление яичников.
- Лучевая или химиотерапия – метод выбирают в зависимости от строения ткани опухоли и производится врачом-онкологом.
- Назначают ингибиторы ароматазы на длительный срок.
- При рецидивах злокачественного процесса назначают антиэстрогеновые препараты.
Рост атипичной ткани в молочной железе напрямую зависит от содержания эстрогена в крови и как сильно он воздействует на опухоль. Чтобы снизить эти показатели, есть два способа:
- Уменьшить синтез гормона в организме.
- Заблокировать рецепторы клеток.
Ароматаза – это фермент, благодаря которому синтезируется эстроген. Он содержится в жировой и мышечной тканях, клетках печени и надпочечников. Препараты группы ингибиторов оказывают системное действие, так как приводят к снижению уровня эстрогена в крови.
Эти таблетки показаны пациенткам в период постменопаузы. Не назначаются женщинам с сохраненной функцией яичников, так как приводят к повышению продукции ими половых гормонов.
- Аримидекс. Препарат для адъювантной терапии раннего и метастазирующего рака груди. Курс лечения 2-5 лет. Побочные эффекты: приливы, боли в суставах, сухость слизистой влагалища, тошнота, жидкий стул, головные боли, повышение уровня холестерина, остеопороз. Противопоказан при беременности и кормлении грудью, наличии тяжёлых заболеваний почек и печени, приёме тамоксифена.
- Фемара. Показана для лечения рака ранней и поздней стадии, как компонент продленной терапии после операции или курса тамоксифена. Осложнения – симптомы медикаментозного климакса: слабость, приливы, тахикардия, тошнота и рвота. Со стороны нервной системы: головные боли, тревожность, депрессии. Во время курса необходим контроль количества лейкоцитов – есть риск снижения этого показателя. Рекомендованы периодические осмотры у окулиста из-за возможного поражения сетчатки глаз. Может вызывать понижение количества лейкоцитов в крови. Из-за системного снижения уровня эстрогена возможен остеопороз с болями в костях и суставах, выпадение волос, тромбофлебит. Противопоказана при беременности и кормлении.
- Аромазин. Лекарство помогает уменьшить риск рецидива рака груди. Применяется при неэффективности других видов гормонотерапии. Побочные эффекты: тошнота, выраженная потеря веса, слабость, бессонница, головокружение, приливы, потливость, боли в костях, суставах и мышцах. Противопоказания такие же, как у остальных препаратов этой группы.
Действующее вещество связывается с рецепторами к женским гормонам на поверхности опухолевых клеток и разрушает их. При его применении также уменьшается количество рецепторов к прогестерону. После этого размножение злокачественных клеток прекращается.
- Фарестон. Таблетированный препарат на основе торемифена. Может применяться при наличии метастазов в период после менопаузы. При его назначении наблюдается дополнительный положительный эффект: снижение риска развития атеросклероза. Побочные эффекты: кровотечения из полости матки, слабость, головокружение, усиление потоотделения. Нельзя назначать женщинам, у которых выявлена гиперплазия и полипы эндометрия, так как есть вероятность развития рака матки. Не показан при тяжёлых заболеваниях печени, аритмиях, сердечной недостаточности, заболеваниях паращитовидных желёз – его действие усугубит симптомы заболеваний.
- Фазлодекс. Действующим веществом является фулвестрант. Показан для лечения рака молочной железы тяжёлой степени. Может применяться как после завершения курса антиэстрогенов, так и одновременно с ними. Препарат выпускается в виде раствора для внутримышечных уколов. Побочные эффекты: боли в месте укола, кожная сыпь, тошнота, рвота, потеря веса и слабость, приливы, повышение свертываемости крови. При длительном приёме растёт вероятность цистита, уретрита. Противопоказан при беременности и кормлении, острых нефритах, гепатитах, циррозе печени.
Эту группу препаратов также называют антиэстрогенами. Они блокируют рецепторы на поверхности опухолевых клеток, но не разрушают их, поэтому оказывают обратимое действие.
Тамоксифен. Также выпускается под торговым названием Нольвадекс. Приём этих таблеток показан для лечения рака молочной железы на любой стадии, в период менопаузы. Имеет дополнительный терапевтический эффект при новообразованиях почек, яичников и простаты. Курс лечения длится от 2 до 4 лет. Побочные эффекты: помимо общих для снижения уровня эстрогена тошноты, тромбофлебитов и повышения свертываемости, повреждает клетки печени и эндометрия. При длительном приёме может развиться жировая дистрофия печени, гиперплазия эндометрия с кровотечениями.
Противопоказано применение, если больная имеет болезни вен, печени и эндометрия. Не допускается одновременно с эстрогенсодержащими препаратами, так как их действие нивелируется.
Приём любых лекарственных препаратов связан с рисками. После рака молочной железы они считаются допустимыми, поскольку терапевтический эффект превышает возможные вредные последствия лечения.
После применения гормональных препаратов и наступления менопаузы женщины отмечают ряд отрицательных эффектов:
- Повышение массы тела.
- Отёчность.
- Изменение роста волос: избыточное оволосение или алопеция.
- Высыпания по типу акне.
- Нарушение терморегуляции (приливы).
- Сильное потоотделение и неприятный запах пота.
- Тошнота.
- Сухость и жжение во влагалище.
- Вагинальные кровотечения.
- Подтекание мочи.
- Расстройства сна.
- Эмоциональная нестабильность и понижение настроения вплоть до депрессивных состояний.
Последнее может быть не связано с лечением, а быть следствием других побочных действий. При возникновении новых жалоб и изменении состояния требуется обращение к врачу, исследование крови на гормоны и корректировка лечения.
источник
Гормональная терапия является эффективным методом лечения гормональнозависимых опухолей молочной железы. Иногда ее называют антиэстрогеновой терапией, так как она направлена на предотвращение воздействия эстрогена на онкологические клетки.
В Москве на онкологических болезнях (в том числе и на раке молочной железы) специализируются врачи Юсуповской больницы. Это одно из лучших учреждений по оснащенности, высококвалифицированным врачам, ценовой политике, качеству оказываемых услуг и сервису, в котором процент положительного исхода лечения один из самых высоких в стране.
В большинстве случаев гормональная терапия оказывает эффективное действие, так как 75% всех опухолей, расположенных в молочных железах, имеют гормонзависимую природу. В зависимости от общего состояния пациентки, стадии заболевания, характера течения, распространенности, менопаузального статуса доктор подбирает оптимальную схему лечения. Ее нужно строго придерживаться, ведь только так можно достичь положительного результата.
Показаниями к назначению гормональной терапии являются:
- снижение вероятности возникновения рака у женщин, которые не страдают этим заболеванием, но находятся в зоне высокого риска;
- снижение риска рецидивов при неинвазивном раке;
- снижение вероятности рецидива или появления новых опухолей после оперативного вмешательства, химиотерапии и лучевой терапии;
- уменьшение размеров опухоли при инвазивном раке;
- метастатический рак.
Гормонотерапию часто называют «страховкой» после применения других методов лечения рака, так как операция, лучевая терапия и химиотерапия не могут дать 100% гарантию, что пациентка не заболеет вновь. Препараты гормонотерапии оказывают влияние на весь организм, подавляя действие эстрогена, и назначаются только в случаях гормонозависимых опухолей.
В Юсуповской больнице применяется только лучшее диагностическое оборудование от производителей с мировым именем, полный перечень лекарственных препаратов (антибиотики, химиопрепараты, гормональные таблетки и инъекции).
- адъювантная (профилактическая);
- неоадъювантная;
- лечебная.
Применяется как дополнительная терапия после оперативного вмешательства, химического облучения и лучевой терапии с целью профилактики рецидивов. Обычно такая терапия длится от 5 до 10 лет, при этом доктор назначает препараты ингибиторов ароматазы или тамоксифен.
Неоадъювантная терапия представляет собой комплексное лечение перед проведением оперативного вмешательства или лучевой терапией. Она применяется в следующих случаях:
- для уменьшения размеров опухоли и ее метастазов;
- для уменьшения объема хирургического вмешательства;
- для увеличения безрецидивной и общей выживаемости;
- для определения чувствительности опухоли к цитостатикам;
- для оценки новых способов лечения.
Такая терапия длится от 3 до 6 месяцев, хотя при положительном результате лечение продлевается.
Назначается пациенткам с неоперабельным раком и при генерализации. Также лечебную терапию назначают молодым женщинам с метастазами в печень или легкие, а также в период ремиссии.
Выбор лечения рака молочной железы зависит от многих факторов, среди которых:
- гормональный статус обнаруженной опухоли;
- менопаузальный статус женщины;
- стадия заболевания;
- применяемые ранее способы лечения;
- наличие сопутствующих соматических болезней;
- риск развития рецидива.
После применения неоадъювантной терапии у 80% пациенток опухоль уменьшается в размерах, а у 15% — отмечена полная морфологическая ремиссия.
Все виды терапии применяются в Юсуповской больнице. Врач, учитывая состояние пациентки, природу опухоли и стадию заболевания, подберет оптимальную схему лечения, которая поможет в эффективном лечении.
Гормонотерапию при раке молочной железы подбирают в зависимости от того, сохранен ли у женщины менструальный цикл. Так, пациенткам в пременопаузе (менструальный цикл постоянный) назначают:
- тамоксифен сроком на 5 лет (на ранних стадиях заболевания);
- операцию по удалению яичников;
- после удаления яичников или подавления их функции с помощью медикаментов назначают ингибиторы ароматазы.
Женщинам в период менопаузы (пациентка находится в климактерическом или постклимактерическом состоянии):
- назначают ингибиторы ароматазы после хирургического вмешательства, химической и лучевой терапии;
- если пациентка до менопаузы принимала тамоксифен, то его заменяют ингибиторами ароматазы;
- если женщина принимала тамоксифен на протяжении последних 5 лет, то его заменяют фемарой;
- если при лечении тамоксифеном была выявлена новая опухоль или рецидив, то вместо него назначают ингибиторы ароматазы;
- если в период приема ингибитора ароматазы выявлен рецидив, то его заменяют на тамоксифен, фаслодекс или назначают другой ингибитор ароматазы.
Опухоли по своей природе могут быть доброкачественными и злокачественными. Если опухоль доброкачественная, при этом существует риск ее перехода в рак, то единственным препаратом, который назначается таким пациенткам, является тамоксифен. Также он применяется при обнаружении протоковой карциномы in situ.
Женщинам с HER2-позитивным раком предпочтительнее назначать ингибиторы ароматазы. Также они назначаются, если тамоксифен оказался нерезультативным.
Относится к группе антиэстрогенов и препятствует соединению эстрогенов с раковыми клетками, что, соответственно, не дает последним увеличиваться. Его назначают женщинам на ранних стадиях заболевания и в период предменопаузы.
Одно из торговых названий этого препарата – Тамоксифен-Нолвадекс (в таблетках). У некоторых пациенток при их приеме отмечается сухость влагалища или, наоборот, чрезмерные выделения, усиленное потоотделение, покраснение кожи, увеличение веса.
Эти препараты блокируют выработку эстрогенов в организме женщины и назначаются пациенткам уже после наступления менопаузы. Как показывает практика, многим женщинам удалось преодолеть рак молочной железы благодаря приему одного из этой группы препаратов (аримидекс, фемара, аромазин). Каждый препарат назначается в определенных случаях:
- аримидекс – на ранних стадиях заболевания сразу после удаления опухоли;
- аромазин – на ранних стадиях рака тем женщинам, которые ранее несколько лет принимали тамоксифен;
- фемара – на ранних стадиях болезни после оперативного вмешательства пациенткам, которые принимали тамоксифен 5 и более лет.
У большинства женщин прием этих препаратов не вызывает никаких негативных симптомов, но некоторые отмечают тошноту, сухость во влагалище и боль в суставах. Также длительный прием ингибиторов ароматазы может стать причиной хрупкости костей, поэтому вместе с данными препаратами параллельно назначают кальций и витамин Д.
Этот препарат является аналогом природного ЛГРГ и применяется для подавления работы гипофиза. Он снижает количество гормонов, которые вырабатывают эстрогены, но при прекращении его приема гипофиз начинает работать в усиленном режиме. Поэтому врачи после нескольких месяцев приема золадекса рекомендуют операцию по удалению яичников (овариоэктомию) хирургическим способом или путем облучения.
Побочное действие препарата заключается в снижении полового влечения, покраснении, сильном потоотделении, головных болях, перепадах настроения. Золадекс вводят внутримышечно в нижнюю часть брюшной стенки 1 раз в месяц.
Несмотря не огромную пользу, гормонотерапия имеет ряд негативных последствий. Примерно половина женщин, которым назначается гормонотерапия при раке молочной железы, отмечают:
- увеличение массы тела;
- потливость;
- отечность;
- сухость влагалища;
- преждевременное наступление менопаузы;
- перепады настроения, депрессия.
Широко используемый препарат тамоксифен может стать причиной образования тромбов, рака матки и бесплодия. Препараты, которые направлены на снижение уровня эстрогенов (ингибиторы ароматазы), в некоторых случаях приводят к остеопорозу, повышению холестерина, заболеваниям ЖКТ. При появлении вышеперечисленных симптомов следует немедленно обратиться к доктору. Он сможет подобрать другие оптимальные лекарства.
С момента обнаружения опухоли в молочной железе женщине нужно пересмотреть свой рацион. Правильно подобранная диета позволит значительно улучшить общее самочувствие и снизить риск дальнейшего развития заболевания.
Питание при раке должно быть максимально сбалансированным, с большим количеством витаминов и микроэлементов. Кушать необходимо часто, но маленькими порциями, при этом придерживаться принципа раздельного питания.
Врачи Юсуповской больницы считают, что питание при гормонотерапии рака молочной железы должно быть именно таким:
- употреблять много ярко окрашенных овощей и фруктов (морковь, тыква, томаты, капуста, клюква, чеснок) и злаков (коричневый рис, пророщенная пшеница, отруби);
- калорийность рациона должна зависеть от веса пациентки: женщинам с лишним весом с помощью диеты нужно попытаться избавиться от лишних килограммов;
- уменьшить количество животных жиров в рационе и увеличить количество растительных;
- употреблять пищу, богатую кальцием и витамином Д;
- отказаться от продуктов, в состав которых входят фитоэстрогены;
- полностью исключить копченую, жареную, соленую, острую пищу и продукты с консервантами;
- ограничить количество сахара (в том числе и напитков с его содержанием);
- полностью отказаться от алкоголя, курения и наркотических средств;
- как можно меньше кушать красное мясо;
- обязательно добавить в рацион морскую рыбу, морепродукты, морскую капусту;
- ежедневно употреблять 1-2 порции молочных продуктов;
- пить как можно больше сырой воды (не менее 2-2,5 л в день), зеленого чая и отваров из травяных сборов.
В Юсуповской больнице есть все необходимое оборудование для диагностики и лечения заболевания, а при выявлении образования в молочной железе в лаборатории можно сделать анализ на определение его природы.
Важно заметить, что каждая женщина в возрасте после 35 лет должна раз в год посещать маммолога чтобы исключить вероятность патологических образований в груди. Это можно сделать в Юсуповской больнице, которая находится по адресу: 117186, г. Москва, ул. Нагорная, д.17, корп.6, предварительно записавшись на прием.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Гормонотерапию для лечения раковых опухолей молочной железы применяют уже более века. Еще в конце XIX века были опубликованы первые результаты лечения пациентов с раком молочной железы методом овариэктомии (удаление яичников), которые показали хорошую эффективность.
После онкологи предложили различные методы гормонотерапии: лучевую кастрацию, прием андрогенов, удаление надпочечников, хирургическое разрушение гипофиза, прием антиэстрогенов, антипрогестинов, ингибиторов ароматазы.
Со временем были разработаны эффективные методы гормонотерапии – лучевой, хирургической, лекарственной.
На сегодняшний день гормонотерапия является неотъемлемой частью комплексной терапии на любой стадии рака груди.
Выделяют два направления данного вида лечения рака груди: прекращение (торможение) выработки эстрогенов и прием антиэстрогенных препаратов.
Лечение выбирает специалист, с учетом различных факторов – возраст и состояние пациентки, стадия заболевания, сопутствующие болезни. Операция по удалению яичников назначается только женщинам с сохраненной менструальной функцией или при ранней менопаузе, в постменопаузе эффективны препараты снижающие уровень эстрогена, в репродуктивном возрасте используют релизинг-гормоны
Опухоли молочной железы относят к гормонозависимым, но только у примерно 40% пациентов наблюдается положительный эффект от гормонотерапии,.
Стоит отметить, что некоторые препараты могут заменить оперативное лечение, к примеру, прием ингибиторов ароматазы позволяет избежать удаления надпочечников, релизинг-гормоны – удаление яичников.

Как и любое другое лечение, гормонотерапия рака молочной железы имеет последствия, среди которых можно выделить увеличение веса, отечности, ранняя менопауза, повышенная потливость, сухость влагалища.
Кроме того, некоторые пациентки отмечают на фоне лечения угнетение настроения, развитие депрессии.
Некоторые препараты, обладают тяжелыми побочными эффектами, например, широко используемый тамоксифен увеличивает риск образования тромбов, может привести к раку матки, бесплодию.
Препараты, снижающие выработку эстрогенов (ингибиторы ароматазы), которые назначаются в период постменопаузы, провоцируют остеопороз, увеличивают риск образования тромбов, болезней ЖКТ, повышают уровень холестерина.
Эффективность лечения при гормонозависимых опухолях довольно высокая. Если в раковых клетках выявлены и прогестероновые и эстрогеновые рецепторы, то гормонотерапия будет эффективна на 70%, если выявлен только один тип рецепторов – на 33%.
При других типах опухоли эффективность гормонотерапии при раке груди достигает всего 10%.
Гормонотерапия рака молочной железы достаточно эффективный метод терапии гормонозависимых опухолей груди. Такой метод также называют антиэстрогеновым и основной целью такого лечения является предотвращение воздействия женского гормона на раковые клетки.
Гормонотерапия при раке молочной железы показана женщинам при неинвазивных формах рака (для предупреждения повторного развития заболевания либо перехода в инвазивный раковый процесс), после операции, лучевой или химиотерапии для уменьшения вероятности рецидива, при больших опухолях (перед оперативным лечением терапия позволяет уменьшить новообразование и помогает хирургу выявить патологические ткани), при метастазах (гормонотерапия позволяет остановить дальнейшее метастазирование), а также при генетической предрасположенности.
Гормонотерапия при раке молочной железы сегодня происходит по двум направлениям: лечение с учетом менструального цикла и вне зависимости от него.
При универсальных методах гормонотерапии не зависящих от менструального цикла используют антиэстрогены и прогестины.
Самым распространенным и исследованным, уже длительное время применяемом онкологами, является антиэстрогеновое средство – тамоксифен. При длительном приеме препарат может увеличить уровень эстрогена в крови, повышает риск развития гормонозависимой опухоли в других органах, также клинически доказана вероятность развития тромбоэмболических осложнений и токсическое действие на печень.
Сегодня в большинстве случаев тамоксифен назначается не дольше, чем на 5 лет.
Не менее популярными препаратами из этой группы являются торемифен, ралоксифен.
Отдельно сказать стоит о фулвестранте, которому современная гормонотерапия рака груди отводит особое место. Препарат разрушает эстрогеновые рецепторы опухоли, поэтому ряд специалистов относят его к «истинным антагонистам».
Стандартно онкологи назначают гормонотерапию по одной из трех основных схем, которые отличаются принципом действия – уменьшение в крови уровня эстрогена, блокировка эстрогеновых рецепторов, снижение синтеза эстрогена.
После обследования может быть назначено следующее лечение:
- избирательные модуляторы эстрогеновых рецепторов – терапия направлена на отключение эстрогеновых рецепторов (химические вещества оказывают избирательное действие на клетки, оказывая подобное эстрогенам действие), основным препаратом этого направления является тамоксифен.
- препараты, ингибирующие аромотазу – используют в период постменопаузы, снижают производство эстрогена. В практике онкологов используется летрозол, анасторозол, экземестан.
- блокировка и разрушение эстрогеновых рецепторов (Фулвестрант, Фаслодекс).
Эстрогеновые рецепторы находятся на раковых клетках и притягивают эстрогены, которые способствуют дальнейшему росту опухоли. В зависимости от их уровня лаборатория делает заключение о гормонозависимости опухоли, после этого, врач определяет схему лечения выбрать.
Противоопухолевый препарат Тамоксифен оказывает антиэстрогеновое действие. После приема тамоксифен связывается с эстрогенными рецепторами в органах, подверженных развитию гормонозависимых опухолей и тормозит рост раковых клеток (в случае если развитие опухоли вызвано ß- 17- эстрогенами).
Назначается мужчинам и женщинам (преимущественно в период менопаузы) с раком груди, при раке яичников, эндометрия, почек, предстательной железы, после операций для корректировки гормонального фона.
Дозировка устанавливается индивидуально, с учетом состояния пациента.
При раковой опухоли молочной железы обычно назначается по 10мг 1-2 раза в сутки. При необходимости специалист может повысить дозировку до 30 – 40 мг в сутки.
Тамоксифен необходимо принимать длительно (от 2 месяцев до 3 лет) под наблюдением врача. Курс лечения определяется индивидуально (обычно препарат прекращают принимать через 1-2 месяца после регрессии).
Повторный курс проводят после 2-х месячного перерыва.
После удаления молочной железы для коррекции уровня гормонов назначают 20мг в сутки.
Прием препарата может вызвать тошноту, рвоту, расстройство пищеварения, отсутствие аппетита, в отдельных случаях приводит к чрезмерному накоплению жира в печени, гепатиту. Возможны депрессии, головные боли, отечность, аллергические реакции, боли в костях, повышение температуры. Длительный прием может спровоцировать поражение сетчатки, катаракту, патологии роговицы.
У женщин может вызвать разрастание эндометрия, кровотечения, подавление менструаций, у мужчин – импотенцию.
Торемифен по принципу действия близок к тамоксифену, препарат препятствует выработке эстрогена в организме. Назначается в период постменопаузы, от 60 до 240 мг каждый день в течение нескольких лет.
На фоне лечения могут возникнуть негативные реакции организма, в частности, головокружение, повышение внутриглазного давления и развитие катаракты, инфаркт миокарда, острую закупорку кровеносных сосудов, снижение уровня тромбоцитов, аллергические реакции, увеличение ткани эндометрия, тромбоз, чувство жара, повышенная потливость.
Торемифен оказывает токсическое действие на печень.
Одновременный прием с препаратами, снижающими выведение кальция с мочой, повышает риск гиперкальцемии.
Нельзя одновременно принимать Торемифен с препаратами, удлиняющими интервал QT.
Во время приема рифампицина, фенобарбитала, дексаметазона, фенитоина и других индукторов CYP3A4 может потребоваться увеличение дозировки Торемифена.
Лечение должно проводиться под контролем врача.
Ралоксифен избирательный модулятор эстрогеновых рецепторов. Назначается при раковых опухолях молочной железы в период менопаузы для предупреждения развития остеопороза (снижение плотности и нарушение структуры костей).
Препарат нормализует уровень кальция, снижая его выведение из организма почками.
Ралоксифен необходимо принимать длительное время (по 60мг в сутки), обычно в пожилом возрасте дозировка не корректируется.
На фоне лечения могут появиться судороги икроножных мышц, тромбоэмболия, отеки, ощущение жара в теле. При возникновении маточного кровотечения необходимо обратиться к лечащему врачу и пройти дополнительное обследование.
Во время лечения необходимо принимать кальций.
Противораковый препарат Фулвестрант также подавляет эстрогенные рецепторы. Препарат блокирует действие эстрогенов, при этом эстрогеноподобная активность не наблюдается.
Данных о возможном влиянии на эндометрий, эндотелий в период постменопаузы, костную ткань нет.
В онкологии используется для лечения раковых опухолей груди в виде инъекций, рекомендуемая доза 250мг 1р в месяц.
Во время лечения могут появиться тошнота, расстройство стула, потеря аппетита, тромбоэмболия, аллергические реакции, отечность, боли в спине, выделения из сосков, повышается риск развития инфекций мочевыводящих путей, кровотечений.
Фаслодекс включает то же действующее вещество, что Фулвестрант, обладает антиэстрогеновым действием.
Назначается при распространенном раке груди в период постменопаузы.
Используют препарат в виде инъекций (внутримышечно) раз в месяц по 250мг.
При средневыраженных нарушениях функции печени корректировки дозы не требуется.
Безопасность препарата при нарушении работы почек не проверялась.
Летрозол подавляет синтез эстрогенов, обладает антиэстрогеновым действием, избирательно ингибирует аромотазу.
Стандартно назначается 2,5мг в сутки в течение 5 лет. Препарат нужно принимать ежедневно, независимо от приема пищи.
Летрозол нужно прекратить в случае, если проявляются первые симптомы прогрессирования заболевания.
На последних стадиях, при метастазировании прием препарат показан пока наблюдается рост опухоли.
При печеночной недостаточности и пожилым пациентам корректировка дозы не требуется.
Данные об одновременном приеме с другими противораковыми препаратами отсутствуют.
Следует с осторожностью назначать Летрозол с препаратами, которые метаболизируются изоферментами CYP2A6 и CYP2C19.
Анастрозол относится к антагонистам эстрогенов, избирательно подавляет ароматазу.
Показан для лечения начальных стадий гормонозависимых опухолей молочной железы в постменопаузе, а также после лечения тамоксифеном.
Препарат нужно принимать за 1ч до приема пищи (или через 2-3 часа после).
Обычна назначается по 1 мг в сутки, длительность лечения определяется индивидуально с учетом тяжести и формы заболевания.
Нельзя принимать одновременно с Анастрозолом препараты, содержащие гормоны.
На фоне лечения снижается плотность костей.
Данных об эффективности комплексного лечения (Анастрозол + химиотерапия) нет.
Прием препарата может спровоцировать сильные головокружения, продолжающиеся головные боли, сонливость, депрессии, отсутствие аппетита, рвоту, сухость во рту, аллергию, бронхит, ринит, фарингит, боли в груди, спине, повышенное потоотделение, снижение подвижности суставов, отечность, облысение, увеличение веса.
Одновременный прием томоксифена и анастрозола противопоказан.
Экзместан показан для лечения и профилактики рака или злокачественных образований в молочной железе, относится к антагонистам эстрогенов.
Принимают Экзместан после еды по 25мг в день, длительность приема – до повторного прогрессирования опухоли.
Не рекомендуется назначать препарат женщинам в пременопаузным эндокринным статусом, поскольку нет данных об эффективности и безопасности лечения у этой группы пациентов. При нарушениях работы печени корректировка дозы не требуется.
Назначают Экзместан после определения постменопаузного статуса пациентки.
На фоне лечения может появиться быстрая утомляемость, головокружения, головные боли, нарушение сна, депрессии, рвота, отсутствие аппетита, расстройства стула, аллергии, повышенная потливость, облысение, отечность.
Препараты, содержащие эстрогены подавляют терапевтическое действие Экзместана.
У мужчин также имеются молочные железы, которые в некоторой степени отличаются от женских, но в них также может развиться злокачественная опухоль.
источник