Классификация рака молочной железы осуществляется ВОЗ по системе TNM, на основании которой определяется стадия рака молочной железы 1, 2, 3 или 4 стадии. Также для постановки диагноза и выбора тактики лечения используются классификации по МКБ 10, по гистологии, скорости роста опухоли, определения группы риска для операции.
С50 Злокачественное заболевание молочной железы.
С50.0 Сосок и ареола.
С50.1 Центральная часть молочной железы.
С50.2 Верхневнутренний квадрант.
С50.3 Нижневнутренний квадрант.
С50.4 Верхненаружный квадрант.
С50.5 Нижненаружный квадрант.
С50.6 Подмышечная область.
С50.8 Распространение более чем на одну из вышеуказанных зон.
С50.9 Локализация неуточнённая.
D05.0 Дольковая карцинома in situ.
D05.1 Внутрипротоковая карцинома in situ.
На данный момент используют гистологическую классификацию ВОЗ от 1984 года.
• внутрипротоковый (интраканаликулярный) рак in situ;
• дольковый (лобулярный) рак in situ.
• другие формы (папиллярный, плоскоклеточный, ювенильный, веретеноклеточный, псевдосаркоматозный и др.).
Наиболее часто диагностирующиеся гистологические формы рака — это: плоскоклеточный рак;
болезнь Педжета (разновидность особая плоскоклеточного рака в зоне соска железы); аденокарцинома (железистая опухоль). Наиболее благоприятный прогноз по течению и лечению имеют: рак тубулярный, слизистый, медуллярный и аденокистозный.
Если паталогический процесс не распространяется за пределы одного протока или дольки, то рак называют неинфильтрирующим. Если опухоль распространяется на лежащие вокруг дольки, то его называют инфильтрирующим. Инфильтрирующий рак является наиболее чаще выявляемой формой (протоковая форма 50-70% случаев и дольковая форма — в 20%).
Более подробно о лечение и прогнозе рака молочной железы читайте на нашем сайте.
Скорость роста опухоли молочной железы определяется с помощью лучевых методов диагностики, скорость роста рака дает понять насколько злокачественный процесс.
— Быстро растущий рак (общая масса опухолевых клеток становится в 2 раза больше за 3 месяца).
— Средняя скорость роста (увеличение массы вдвое происходит в течение года).
— Медленно растущий (увеличение опухоли в 2 раза происходит более чем за год).
Т — определение первичного опухолевого узла.
Тх – недостаточно данных для оценки первичной опухоли.
То – первичная опухоль не определяется.
Tis (DCIS) – преинвазивная карцинома (протоковый рак in situ).
Tis (LCIS) – неинфильтрирующая внутрипротоковая или дольковая карцинома (дольковый рак in situ).
Tis (Paget’s) – рак Педжета соска молочной железы при отсутствии опухоли в молочной железе.
Т1 – Опухоль ≤ 2см в наибольшем измерении.
Т1mic — микроинвазивный рак (≤ 0,1 см в наибольшем измерении).
Т4 – опухоль любого размера с прямым распространением на кожу или грудную стенку (фасции, мышцы, кости).
— Т4a: опухоль прорастает в грудную стенку, но не врастает в грудные мышцы;
— Т4b: опухоль с изъязвлением кожи и/или отёком (включая симптом апельсиновой корки) и/или метастазы в коже одноимённой молочной железы;
— Т4d: Первично-отёчная форма рака, воспалительный рак молочной железы (без первичного очага).
Оценивают локализацию поражённых регионарных лимфатических узлов и распространённость опухолевого процесса при помощи пальпации, УЗИ, КТ, МРТ, ПЭТ) и патологоанатомически (по результатам гистологического исследования лимфатических узлов после операции).
Nx – недостаточно данных для оценки состояния регионарных лимфатических узлов.
No – нет признаков метастатического поражения регионарных лимфатических узлов.
N1 – метастазы в смещаемых подмышечных лимфатических узлах или лимфатическом узле на стороне поражения.
N2 – метастазы в подмышечных лимфатических узлах, фиксированных друг с другом, на стороне поражения, или клинически определяемые (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при отсутствии клинически определяемых метастазов в подмышечных лимфатических узлах:
— N2a – метастазы в подмышечных лимфатических узлах на стороне поражения, фиксированных друг к другу, или другим структурам (кожа, грудная стенка)
— N2b – метастазы, определяемые только клинически (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии), во внутренних лимфатических узлах молочной железы при отсутствии клинически определяемых метастазов в подмышечных лимфатических узлах на стороне поражения;
N3 – метастазы в подключичных лимфатических узлах на стороне поражения с/без метастазов в подмышечных лимфатических узлах, или клинически определяемые метастазы (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) во внутренних лимфатических узлах молочной железы на стороне поражения при наличии метастазов в подмышечных лимфатических узлах или метастазы в надключичных лимфатических узлах на стороне поражения с/без метастазов в подмышечных или внутренних лимфатических узлах молочной железы:
— N3a: метастазы в подключичных лимфатических узлах на стороне поражения;
— N3b: метастазы во внутренних лимфатических узлах молочной железы на стороне поражения;
— N3c: метастазы в надключичных лимфатических узлах на стороне поражения.
рNx – недостаточно данных для оценки состояния регионарных лимфатических узлов (узлы удалены ранее, или не удалены для патологоанатомического исследования).
рNo – нет гистологических признаков поражения метастазами регионарных лимфатических узлов, на изолированные опухолевые клетки дополнительных исследований не проводилось.
При наличии в регионарных лимфатических узлах только изолированных опухолевых клеток – данный случай классифицируется как No. Единичные опухолевые клетки в виде небольших скоплений (не более 0,2 мм в наибольшем измерении) обычно диагностируется иммуногистохимически или молекулярными методами. Изолированные опухолевые клетки, как правило, не проявляют метастатическую активность (пролиферация или стромальная реакция)
рNo(I-): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; отрицательные результаты иммуногистохимического исследования.
рNo(I+): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; положительные результаты ИГХ при отсутствии скоплений опухолевых клеток более 0,2 мм в наибольшем измерении по данным ИГХ
рNo(mol-): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; отрицательные результаты молекулярных методов исследования.
рNo(mol+): нет гистологических признаков поражения метастазами регионарных лимфатических узлов; положительные результаты молекулярных методов исследования.
рN1 – метастазы в 1 – 3 подмышечных лимфатических узлах на стороне поражения и/или во внутренних лимфатических узлах молочной железы на стороне поражения с микроскопическими метастазами, определяемые при иссечении сторожевого лимфатического узла, но не выявленные клинически (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии):
— рN1mi: микрометастазы (> 0,2 мм, но 2 мм;
— N2b – клинически определяемые метастазы (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии), во внутренних лимфатических узлах молочной железы на стороне поражения, при отсутствии метастазов в подмышечных лимфатических узлах.
рN3 – метастазы в 10 и более подмышечных лимфатических узлах на стороне поражения; или метастазы в подключичных лимфатических узлах на стороне поражения; или клинически определяемые (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при наличии одного и более поражённого метастазами подмышечных лимфатических узлов; или поражении более 3 подмышечных лимфатических узлов с клинически негативными, но микроскопически доказанными метастазами во внутренних лимфатических узлах молочной железы; или метастазы в надключичных узлах на стороне поражения:
— рN3a: метастазы в 10 и более подмышечных лимфатических узлах, один из которых > 2 мм или метастазы в подключичных лимфатических узлах на стороне поражения;
— рN3b: клинически определяемые (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии) метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при наличии одного и более поражённого метастазами подмышечных лимфатических узлов; или поражении более 3 подмышечных лимфатических узлов и внутренних лимфатических узлов с клинически негативными (при осмотре, УЗИ, КТ, МРТ, ПЭТ, но не при лимфосцинтиграфии), но микроскопически доказанными метастазами во внутренних лимфатических узлах молочной железы при стенцинальной биопсии;
— рN3c: метастазы в надключичных лимфатических узлах на стороне поражения.
Мх – недостаточно данных для оценки наличия отдаленных метастазов
Мо – нет признаков отдаленных метастазов.
М1 – имеются отдаленные метастазы, в том числе поражение кожи за пределами железы, в надключичных лимфатических узлах.
На основании системы TNM определяют стадии рака молочной железы. В зависимости от стадии выбирают тактику лечения. Стадии рака молочной железы представлены в таблице.
источник
Рак груди – патология, заболеваемость которой с каждым годом только увеличивается. Сегодня врачи-онкологи многие усилия направляют на профилактику и лечение этого заболевания.
В подборе оптимальной терапии призваны помогать различные классификации, которые позволяют более точно оценить структуру опухоли и ее особенности. В результате появляется возможность подобрать оптимальные средства, способные воздействовать на те или иные раковые клетки.
Подробно о признаках рака МЖ у женщин, причинах, стадиях, диагностике, профилактике и прогнозе читайте в этой статье.
Рассмотрим, какая классификация рака молочной железы используется врачами сегодня и какие виды рака МЖ существуют.
В клинике для практикующих врачей большое значение имеет классификация опухоли груди на несколько степеней. Благодаря их оценке, доктор предполагает, как дальше будет развиваться болезнь, и какое лечение подобрать.
- 0 стадия характеризуется минимальными поражениями окружающих тканей и поддающуюся терапии в 98%;
- I стадия сопровождается обнаружением малого образования диаметром до 2 см, которое не дало метастаз и поддается терапевтическому воздействию в 96% случаев;
- II стадия, для которой обычен размер опухоли от 2 см до 5 см, причем стадия может сопровождаться поражением лимфоузлов или протекать без него, поддается лечению в 90% случаев;
- III стадию разделяют на три подстадии, каждая из которых характеризуется количеством пораженных лимфатических узлов и их удаленностью от первоначального злокачественного очага. В зависимости от подстадии выживаемость будет сильно колебаться от 11% до 70%.
- IV стадия, при которой вовлекается в процесс не только грудь, но и другие органы. Излечение возможно только в 10% случаев.
Дополнительно в клинике используют TNM классификацию, в которой T – это описание первичной опухоли, N – степень поражения региональных лимфоузлов, а M – наличие метастаз.
Отметки в карте с T0 по T4 соответствуют стадиям, а дополнительно в TNM выделяют пояснения:
DCIS — протоковый рак молочной железы;
LCIS – дольковое поражение;
Paget – поражение соска и околососковой зоны.
Отметка H по TNM может выглядеть в карте, как:
NX – нельзя оценить состояние лимфоузлов;
N0-N3 – стадийность поражения по мере усугубления.
Метастазы, обозначаемые буквой M c индексом X свидетельствуют по TNM, что данных для оценки нет. Если индекс меняется на 1, то метастазы отсутствуют, а если на 2, то присутствуют.
Макроскопическое строение – это картина, которую может увидеть врач при визуальном осмотре опухоли, чаще всего не используя специальные методики типа окрашивания ткани и изучения ее под микроскопом.
Опухоль груди макроскопически разделяется чаще всего на две патологии: узловую и диффузную, но врачами сегодня выделяется дополнительно ряд редко встречающихся заболеваний.
Онкология узлового типа относится к наиболее часто диагностируемым формам болезни. Характерной чертой узловой формы рака молочной железы является образование небольших, плотных по структуре участков некротизированной ткани, которые при пальпации определяются, как бугристые, узелковые.
Чаще всего образование затрагивает железистые структуры, а потому говорят, что развился железистый рак молочной железы.
Образование не обязательно должно быть округлой формы, вполне возможно появление у него боковых наростов. Поскольку патологические клетки очень глубоко пронизывают ткани пораженной железы, то при визуальном осмотре, если попросить женщину поднять руки, можно отметить с пораженной стороны:
- образование небольшого углубления;
- формирование кожистых складок, которые отсутствуют со здоровой стороны;
- иногда обнаруживаются выделения из сосков.
Кожные покровы в месте, где образовался узловой рак, меняют цвет на желто-серый или бурый. Сама кожа напоминает по структуре апельсиновую корку, теряет гладкость и упругость. По мере прогрессирования, грудь увеличивается в размерах, на коже образуются болезненные язвы.
Онкология диффузного типа встречается несколько реже, но характеризуется худшим прогнозом, так как быстрее прогрессирует и дает метастазы. При этом виде болезни поражается не один участок, а вся железа в целом, отмечается ее отечность, изменение структуры кожных покровов.
Диффузный вид болезни принято разделять на три основных типа:
1.Воспалительный рак молочной железы
Встречается редко и чаще всего является следствием неверно подобранного лечения. Образование маститоподобных или рожистых опухолей сопровождается выраженным воспалительным синдромом.
Отмечается отечность, повышение температуры тела, покраснение кожи, болезненность. Поэтому известен также, как отечно-инфильтративная форма по некоторым классификациям.
Если развилось рожистое воспаление, раковые клетки обнаруживаются также в лимфатических сосудах.
2. Инфильтративный или инфильтрирующий рак
Раковые клетки распространяются по всей груди, вовлекая в патологический процесс ближайшие лимфатические узлы. При пальпации обнаруживается плотный участок (инфильтрат), при прощупывании которого пациентка может жаловаться на болевые ощущения.
Разновидность диффузной патологии, которая в медицинской практике встречается очень редко. Характеризуется образованием множества инфильтративных очагов, которые имеют тенденцию к слиянию.
Грудь по мере развития патологии уменьшается в размере, кожа над ней становится плотной, не поддается даже минимальному сдвиганию в сторону, появляются яркие пигментные пятна. Этот тип новообразования часто затрагивает не только саму грудь, но и соседние органы и ткани. Пораженными оказываются грудная клетка, диафрагма.
Онкология соска или, как еще называют, болезнь Педжета – разновидность онкологии груди, которая нечасто встречается в медицине, но все же выделена в отдельную категорию из-за своих морфологических особенностей. Болезнь характеризуется медленным развитием и диагностируется всего у 3% женщин с подозрениями на РМЖ.
В первую очередь при этом заболевании поражается сосок или околососковая зона. В области формирования опухоли можно отметить образование корочки, появление изъязвлений на кожном покрове. По мере прогрессирования заболевания патологические клетки распространяются вглубь молочной железы.
Помимо трех основных типов патологии врачи дополнительно выделяют редкие формы заболевания или, как их еще называют обобщенно, инфильтративный рак молочной железы неспецифического типа, который диагностируется не так часто.
К ним относят следующие типы:
- тройной рак негативного типа , отличающийся способностью к быстрому распространению и крайней устойчивостью к лечению, чем и объясняется его название;
- медуллярный рак молочной железы – еще одна редкая форма, характеризующаяся крайне быстрым ростом и плохим прогнозом для терапии;
- филлодии , характеризующиеся образованием чаще всего доброкачественных новообразований из соединительнотканных элементов, входящих в состав желез;
- ангиосаркома , характеризуется выраженной злокачественностью и большой склонностью к метастазированию. Развивается из раковых клеток одной из оболочек сосудов, и в основном в случае с грудной железой, является осложнением при неправильно выбранном лечении;
- папиллярный рак молочной железы является разновидностью инфильтративного и встречается нечасто, характеризуется образованием специфических сосочковых структур;
- карцинома (крайне злокачественная форма), называемая также «слизистый рак» или «коллоидный», названная так из-за того, что новообразование представлено в основном слизистым компонентом, в котором расположены части опухоли;
- скиррозный рак представляет собой поражение стромы органа и невостребованных фиброзных компонентов.
Неспецифический тип патологии выделять необходимо, чтобы правильно выставлять пациенткам диагноз, составлять план лечения и прогноз. Почти все редкие формы могут быть как внутрипротоковые, так и дольковые.
Гистологическое строение опухоли – еще один важный показатель, на который обращают внимание врачи, присваивая новообразованию ту или иную классификацию. Под гистологией понимают клеточное строение, данные о котором получают с помощью исследования небольшого участка ткани под микроскопом.
Гистологическая классификация рака груди выглядит так:
1. Неинфильтрирующий (неинвазивный рак молочной железы)
Характерен, в основном, для начальной степени, часто имеет название «рака на месте». Обнаруживается, обычно, после того, как у пациентки будет удалено доброкачественное новообразование.
Делится на внутридольковый и внутрипротоковый. В соответствии с названиями, каждый из них поражает свою зону.
2. Инфильтрирующий (инвазивный)
Характеризуется способностью раковых клеток затрагивать ближайшие органы и ткани. ВОЗ выделяет около 10 разновидностей этого типа, для каждого из которых характерно поражение какой-то одной зоны.
инфильтрирующий дольковый рак МЖ
Отдельно выделяют инфильтрирующий дольковый рак и инвазивный протоковый рак, как и в случае с неинвазивным типом патологии. В этой группе, в связи с более благоприятным течением, также отдельно выделяют тубулярный рак молочной железы.
Гистологическая классификация опухолей подразумевает разделение на высокодифференцированный и низкодифференцированный рак. В первом случае прогноз выживаемости гораздо выше.
Патогенез – это механизм развития болезни. В зависимости от этого, рак груди также можно классифицировать на несколько разновидностей. В основном, это гормонозависимый рак молочной железы.
Пациентки привыкли, что виной всему обычно эстроген, но не только этот гормон может участвовать в патогенезе. Выделение по гормональным предпосылкам необходимо, чтобы обнаружить причину заболевания и включить в структуру лечения воздействие непосредственно на нее. Большинство гормонозависимых патологий – это инвазивный дольковый рак по гистологическому строению, но могут встречаться и исключения.
По патогенезу выделяют следующие виды рака груди:
1. Гипотириоидный вид
Является, так называемым «молодым раком», так как диагностируется в основном у женщин в возрастном промежутке от 15 до 35 лет. Эстроген роли не играет. В группе риска оказываются представительницы прекрасного пола, страдающие от ожирения, патологических изменений в яичниках или щитовидной железе.
Часто сопровождается снижением выработки гормонов щитовидки. Эта разновидность инвазивного рака развивается стремительно, метастазирует в соседние органы и ткани, а прогноз при его обнаружении характеризуется, как неблагоприятный.
2. Яичниковый вид
Еще один гормонозависимый вид рака, развивающийся на фоне недостаточного функционирования яичников. Столкнуться с ним женщины могут после родов, из-за образования кист на яичниках, при начале половой жизни. Болезнь стремительно развивается и прогноз неблагоприятный.
3. Гипертензионно-надпочечниковый вид
Диагностируется у дам, чей возраст превышает отметку возрастной группы — 48-65 лет. Эстроген не участвует в патогенезе. В опасности представительницы прекрасного пола, у которых уровень кортизола повышен, имеется лишний вес, гипертония. Признаки быстрого старения также усугубляют ситуацию. Как и в предыдущем виде, быстрое развитие и неблагоприятный прогноз.
4. Рак во время беременности и лактации
Злокачественный, характеризуется, как агрессивный, с неблагоприятным прогнозом. Является реакцией организма на сильные гормональные изменения. Эстроген задействован.
Раку молочной железы по МКБ-10 присвоен код C50.
Выделяют подтипы от C50.0 до C50.9 в зависимости от локализации пораженной части. Это могут быть верхние, нижние или боковые квадраты, соски и ареолы, центральная или подмышечная части.
РМЖ – заболевание, представляющее серьезную угрозу для жизни и здоровья пациенток. Сегодня, к сожалению, отсутствует способ застраховаться от этой патологии на 100%, а потому столкнуться с ней может любая представительница прекрасного пола, независимо от возраста.
Чтобы минимально обезопасить себя от заболевания, нужно знать о патологии как можно больше, включая виды рака, классификацию по ТНМ и характерные изменения в организме. Ведь своевременное обращение к врачу при появлении негативных симптомов может спасти жизнь!
Профилактика рака молочных желез
источник
Гистологическая структура опухоли занимает одно из центральных мест среди морфологических факторов прогноза, определяющих течение заболевания и выбор лечебной тактики. Необходимость стандартизации лечебных мероприятий, а также учета и сравнения результатов лечения, вызвала практическую необходимость разработки морфологических классификаций опухолей молочной железы.
Существуют многочисленные гистологические классификации опухолей молочной железы. В отечественной практике общепринятым является использование Гистологической классификации опухолей молочной железы, разработанной Всемирной Организацией Здравоохранения (ВОЗ).
- Первое издание этой классификации было опубликовано одним из первых, еще в 1969 г.
- Второе издание, исправленное и дополненное, вышло в 1984 г.
- В 2003 г. было представлено третье издание этой классификации, подвергнутое серьезной переработке.
В основе выделенных форм рака молочной железы и предраковых процессов лежат теперь не только особенности гистологического строения, но и генетические изменения в опухолевых клетках, их иммуногистохимические характеристики, некоторые особенности биологического поведения опухолей. Эта классификация отличается новым построением рубрик и группировкой нозологических форм.
1. Инфильтрирующий протоковый рак, без других уточнений (ЕДУ).
- Рак смешанного типа.
- Плеоморфный рак.
- Рак с гигантскими клетками типа остеокластов.
- Рак со структурами хорионкарциномы.
- Рак с участками меланомы.
2. Инфильтрирующий дольковый рак.
4. Инфильтрирующий криброзный рак.
6. Муцинозный рак и другие опухоли, богатые муцином.
- Слизистый рак.
- Цистаденокарцинома и цилиндроклеточная
- муцинозная карцинома.
- Перстневидноклеточный рак.
7. Нейроэндокринные опухоли.
- Солидный нейроэндокринный рак.
- Атипический карциноид.
- Мелкоклеточный/овсяноклеточный рак.
- Крупноклеточный нейроэндокринный рак.
8. Инфильтрирующий папиллярный рак.
9. Инфильтрирующий микропапиллярный рак.
- Чисто эпителиальные метапластические раки.
- Плоскоклеточный рак.
- Аденокариинома с веретеноклеточноп метаплазией.
- Железисто-плоскоклеточный рак.
- Мукоэпидермоидный рак
- Смешанный эпителиальный/мезенхимальный метапластический рак.
15. Аденоидно-кистозный рак.
17. Гликогенсодержащий светлоклеточный рак.
21. Внутрипротоковые пролиферации (неоплазии).
- Простая протоковая гиперплазия.
- «Вялая » эпителиальная атипия.
- Атипическая протоковая гиперплазия.
- Протоковый рак in situ.
23. Внутрипротоковые папиллярные неоплазии.
- Центральная папиллома.
- Периферическая папиллома.
- Внутрипротоковый папиллярный рак.
- Внутрикистозный папиллярный рак.
24. Доброкачественные эпителиальные пролиферативные нарушения.
- Аденоз, включая варианты: склерозируюший аденоз, протоковый аденоз, микрогландулярный аденоз, аденомиоэпителиалъный аденоз.
- Радиальный рубец/комплекс склеротических изменений.
- Аденомы: тубулярная аденома, лактируюшая аденома, апокринная аденома, плеоморфная аденома, протоковая аденома.
- Гемангиома.
- Ангиоматоз.
- Гемангиоперицитома.
- Псевдоангиоматозная стромальная гиперплазия.
- Миофибробластома.
- Воспалительная миофибробластная опухоль.
- Липома.
- Ангиолипома.
- Зернистоклеточная опухоль (опухоль Абрикосова).
- Нейрофиброма.
- Шваннома.
- А нгиосаркома.
- Липосаркома.
- Рабдомиосаркома.
- Остеогенная саркома.
- Лейомиома.
- Лейомиосаркома.
- Фиброаденома.
- Филоидная опухоль.
- Доброкачественная.
- Пограничная.
- Злокачественная.
- Перидуктальная стромальная саркома низкой степени злокачественности.
- Гамартомы молочной железы.
- Диффузная крупноклеточная В-клеточная лимфома.
- Лимфома Беркитта.
- Экстранодальная В-клеточная лимфома маргинальной зоны (MALT-muna).
- Фолликулярная лимфома.
В классификацию включены эпителиальные опухоли молочной железы, миоэпителиальные нарушения, мезенхимальные и фиброэпителиальные опухоли, опухоли соска, злокачественные лимфомы молочной железы, метастатические опухоли, опухоли мужской грудной железы.
Эпителиальные опухоли, в свою очередь, подразделяются на инфильтрирующие раки, предраковые изменения, включающие дольковые и протоковые неоплазии, внутрипротоковые папиллярные нарушения и доброкачественные эпителиальные пролиферативные нарушения.
«Гистологическая классификация опухолей молочной железы» и другие статьи из раздела Заболевания молочных желез
источник
I. Эпителиальные опухоли:
1) интрадуктальная папиллома;
3) аденома: а) тубулярная, б) лактирующая,
II. Смешанные соединительнотканные и эпителиальные опухоли:
1) фиброаденома: а) периканаликулярная (околопротоковая), б) интраканаликулярная (внутрипротоковая): простой тип, клеточная внутрипротоковая;
2) филлоидная опухоль (кистозная карцинома филлоидная).
IV. Неклассифицируемые опухоли.
V. Дисплазии молочной железы (фиброзно-кистозное заболевание).
VI. Опухолеподобные процессы:
1) воспалительные псевдоопухоли;
Наиболее часто встречающейся доброкачественной эпителиальной опухолью молочной железы является фиброаденома. Эта опухоль обнаруживается чаще в возрасте 15-35 лет, обычно в виде одиночных узлов, хотя могут быть и множественные. Опухоли могут располагаться в одной молочной железе или поражать обе, часто сочетаясь с мастопатией.
Фиброаденома состоит из пролиферирующих эпителиальных компонентов и соединительной ткани. Гистологически выделяют несколько форм фиброаденомы. В интракаяаликулярных опухолях преобладают разрастания соединительной ткани, среди которых располагаются сдавленные протоки в виде эпителиальных ветвистых тяжей. Периканаликулярные фиброаденомы гистологически представлены параллельным разрастанием соединительной ткани и эпителия, который образует железистые трубочки. При этом выявляются расширенные протоки и кисты, как при мастопатии. Филлоидные (или листовидные) фиброаденомы на разрезе имеют слоистое строение, напоминая листы сложенной книги. При их гистологическом исследовании выявляются разрастания соединительной ткани, богатой клеточными элементами, железистые ходы и кисты, выстланные пролиферирующим эпителием, участки интраканаликулярных и периканаликулярных фиброаденом.
В тех случаях, когда фиброаденомы бедны стромой, в их структуре преобладают разрастания железистого эпителия. Такие опухоли называют аденомами. Для них характерны менее четкие контуры, консистенция их мягче, чем фиброаденом.
Клиника и диагностика. Клинически фиброаденомы определяются как плотно-эластические округлые образования с четкими контурами, одиночные или множественные, располагающиеся в одной или поражающие обе молочных железы. Размеры их могут быть различными — от микроскопических узелков до опухолей больших размеров, меняющих форму железы, при этом они хорошо видны в виде опухолевого узла. В некоторых случаях, что более характерно для филлоидных фиброаденом, опухоль может занимать практически всю молочную железу. Пальпация фиброаденом безболезненная. Опухоль свободно перемещается в ткани железы, не исчезает при пальпации больной в положении лежа (положительный симптом Кенига). Кожа над опухолью не изменена. Реже фиброаденомы имеют крупнобугристую поверхность. Темп роста опухоли медленный, но иногда (филлоидные фиброаденомы) они могут быстро увеличиваться в размерах.
Диагноз фиброаденомы устанавливают, как правило, в результате клинического обследования больной. Однако для подтверждения диагноза обязательным является проведение рентгенологического бесконтрастного исследования — маммографии. На маммограмме опухоль выявляется в виде округлой плотной тени с четкими контурами. Обязательно также морфологическое подтверждения диагноза — гистологическое или цитологическое исследование материала, получаемого при пункционной биопсии новообразования. В некоторых случаях для исключения диагноза кисты молочной железы показано проведение ультразвукового исследования.
Дифференциальный диагноз фиброаденом проводится, прежде всего, со злокачественными опухолями молочных желез, а также с другими доброкачественными опухолями, узловой формой мастопатии, хроническими неспецифическими воспалительными процессами, со специфическими поражениями молочных желез (туберкулез, сифилис). Еще реже приходится дифференцировать фиброаденомы от грибковых (актиномикоз) или паразитарных (эхинококкоз) поражений.
Лечение.Все пациентки с фиброаденомами, как, впрочем, и со всеми другими узловыми образованиями молочных желез, должны направляться в специализированные хирургические стационары для дообследования и оперативного лечения. Хирургическое лечение должно заключаться в проведении секторальной резекции пораженного участка молочной железы в пределах неизмененных тканей со срочным гистологическим интраоперационным исследованием препарата. Не следует выполнять вылущивание (энуклеацию) опухоли, так как это может привести к усилению процессов пролиферации в тканях, прилежащих к опухоли. При больших размерах опухоли (филлоидной фиброаденомы), превышающих 8-10 см в диаметре, может потребоваться проведение простой мастэктомии. Результаты лечения больных с фиброаденомами после проведения адекватного хирургического вмешательства хорошие. Обычно фиброаденомы редко малигнизируются — всего в 1-1,5%случаев. Чаще возможно перерождение филлоидных опухолей. Для них характерно также местное рецидивирование опухоли, в связи с чем пациентки, перенесшие оперативные вмешательства, должны находиться в последующем под динамическим наблюдением специалиста..
6. 2. Пупочные грыжи. Клиника. Диагностика. Дифференциальный диагноз. Методы операций. Особенности лечения пупочных грыж в детском возрасте.
Пупочные и околопупочные грыжи. Пупочными и околопупочными называют такие грыжи, при которых грыжевыми воротами являются дефекты брюшной стенки в области пупка. По происхождению, анатомическим и клиническим признакам, принято различать: 1) эмбриональные пупочные грыжи; 2) пупочные грыжи у детей; 3) пупочные грыжи у взрослых.
Эмбриональные пупочные грыжи относятся к врожденным порокам развития, являясь следствием задержки формирования передней брюшной стенки плода. Грыжевой мешок при этом представляет собой амниотическую оболочку пуповины с покрывающей ее изнутри недоразвитой внутренней оболочкой (предшественницей брюшины).
Пупочные грыжи у детей являются дефектом развития передней брюшной стенки. Возникают они в первые месяцы жизни, чаще у девочек. Расширению пупочного кольца и образованию грыжи способствуют все факторы, вызывающие резкое повышение внутрибрюшного давления. Грыжи у детей обычно небольших размеров.
Пупочные грыжи у взрослых. Пупочные грыжи у взрос лых составляют 3-5% от всех наружных грыж живота. Они возникают преимущественно у женщин старше 40 лет, особенно у многорожав ших и страдающих ожирением. У тучных пациенток образование и постепенное увеличение околопупочных грыж часто сочетается возникновением отвислого живота.
Величина грыжи может быть самой различной — от нескольких сантиметров в диаметре до гигантских. Следует помнить об одной особенности грыж этой локализации: даже при очень больших грыжах грыжевые ворота обычно небольшие и редко достигают более 10 см в диаметре. Это облегчает пластику грыжевых ворот, но вместе с тем предрасполагает к возникновению таких осложнений, как каловые завалы, хроническая непроходимость кишечника, ущемление грыжи.
Диагностика. Небольшие пупочные грыжи могут протекать бессимптомно. При больших грыжах возникают болевые ощущения в области пупка, которые усиливаются после еды и физической нагрузки, появляется запор. Диагностика пупочных грыж несложна и обычно не представляет затруднений. И только при невправимых грыжах небольших размеров существуют определенные трудности в постановке диагноза.
Лечение. Лечение пупочных грыж оперативное. У детей возможно самоизлечение в период 3-6 лет. Если в течение этого срока заращения пупочного кольца не произошло им также показано хирургическое лечение.
При операциях по поводу околопупочных грыж больших размеров необходимо помнить, что быстрое перемещение содержимого грыжевого мешка в брюшную полость может вызвать расстройства дыхания и сердечнососудистой деятельности вследствие значительного повышения внутрибрюшного давления. Таким больным необходима специальная подготовка к операции в виде постепенных нагрузок, связанных с увеличением внутрибрюшного давления (бинтование живота и т.д.).
Основными операциями, которые применяют для лечения пупочных и околопупочных грыж, являются аутопластические методы Лексера, Сапежко и Мейо.
Способ Лексера. Применяется этот способ в основном у детей при небольших грыжах. После удаления грыжевого мешка дефект в апоневрозе ушивается кисетным швом.
Способ Сапежко. Разрез над грыжевым выпячиванием продольный. Грыжевые ворота рассекают вверх и вниз до мест, где белая линия живота суживается и выглядит неизмененной. Брюшину отслаивают ножницами на 2-4 см от задней поверхности влагалища одной из прямых мышц. Затем края рассеченного апоневроза накладывают один на другой и сшивают, создавая дупликатуру из мышечно-апоневротических лоскутов шириной 2-4 см.
Способ Мейо. Двумя поперечными разрезами иссекают кожу вместе с пупком (об удалении пупка больного следует поставить в известность заранее). После иссечения грыжевого мешка грыжевые ворота расширяют в поперечном направлении до внутренних краев прямых мышц живота. Нижний лоскут апоневроза несколькими П-образными швами подшивают под верхний. Край верхнего лоскута затем фиксируется узловыми швами к нижнему в виде дупликатуры
7.
3. Рак правой и левой половины ободочной кишки. Особенности клиники. Диагностика. Особенности хирургического лечения при непроходимости одной из половин толстой кишки. Паллиативные и радикальные операции. Виды расширенной лимфаденэктомии.
Начальные проявления рака правой половины толстой кишки характеризуются в основном болями без выраженных нарушений пассажа содержимого. Значительно чаще и сравнительно раньше, чем при раках левой половины толстой кишки, развиваются симптомы кишечного дискомфорта, потеря аппетита, ощущение тяжести и распираний в правой половине живота, резкое и громкое урчание в кишках через 3—4 часа после еды. В дальнейшем присоединяются метеоризм, пустая отрыжка, тошнота, очень редко рвота. Сравнительно рано выявляются нарушения общего состояния больных в виде недомогания, быстрой утомляемости, бледности и малокровия без видимой потери крови с испражнениями, повышения температуры.
При локализации рака в правой половине толстой кишки развитие признаков кишечной непроходимости наступает сравнительно поздно. Рак слепой кишки отличается выраженной наклонностью к изъязвлению, а богатое бактериями и их токсинами, продуктами распада опухоли жидко-кашицеобразное содержимое, постоянно омывая изъязвленную поверхность опухоли, легко всасывается.
Этим обстоятельством при данной локализации рака толстой кишки объясняется преобладание в клинической картине явлений общей интоксикации над нарушениями пассажа кишечного содержимого. Различают три типа рака правой половины толстой кишки:
1) диспепсический тип, при котором преобладают диспепсические жалобы, запор и боли в животе;
2) анемический тип (без видимой потери крови с испражнениями) и
3) тип, при котором опухоль обнаруживается случайно при хорошем самочувствии больного.
Хотя для рака правой половины толстой кишки типичных признаков нет, все же приблизительно у 75% больных удается при более детальном расспросе констатировать, что еще до обращения к врачу наблюдались неприятные ощущения — вздутие, полнота и распирание в правой половине живота, объединяемые понятием «кишечного дискомфорта». К этим жалобам у 50% больных присоединялись: периодическое ухудшение аппетита, отрыжка, урчание, реже тошнота, срыгивание, рвота, тенденция к запору, часто тупые боли в животе, особенно вокруг пупка и в правом нижнем квадранте. При раке правой половины толстой кишки боли беспокоят больных в 3 раза чаще, нежели при его локализации в левой половине; коликообразные боли в виде периодических болевых схваток могут обусловливаться постепенным развитием кишечной непроходимости. 25% больных предъявляли жалобы на общую прогрессирующую слабость, 50% отмечали потерю веса задолго до выявления у них рака толстой кишки. Выраженная тенденция к запору отмечалась у 25% больных, значительно реже, чем у больных с левосторонней локализацией рака. Часто отмечался понос, нередко чередовавшийся с запором; кишечные кровотечения в виде стула темно-бурой окраски, реже дегтеобразного, встречаются лишь у 20% больных, особенно при поражении поперечно-ободочной кишки, при этом кровь оказывается смешанной с жидкими пли кашицеобразными испражнениями.
При раке слепой и поперечноободочной кишки на первый план могут выступать симптомы, связанные с анемией, выраженная бледность кожных покровов при относительно хорошем состоянии питания больного и пр. Наконец, в 5—14% раковая опухоль обнаруживается случайно самим больным или врачом при отсутствии выраженных предшествующих симптомов заболевания кишечника.
Для рака левой половины толстой кишки в отличие от правостороннего поражения характерны более длительный бессимптомный период болезни, менее выраженный и реже встречающийся болевой синдром.
Чем позже выявляется раковая опухоль, тем чаще наблюдается частичная и полная кишечная непроходимость, развивающаяся при левосторонней локализации опухоли в 84%.
Запор наблюдается лишь у 50%-60% больных, он медленно прогрессирует, резко обостряется при недостаточном опорожнении кишечника и уменьшается или временно прекращается после клизмы или приема слабительных. От 10 до 20% больных отмечают чередование поноса и запора, иногда понос развивается вследствие длительных приемов слабительных или в виде ложного, или «запорного», поноса.
Приблизительно у 25% больных раком левой половины толстой кишки наблюдается примесь крови к испражнениям, чаще на поверхности оформленных каловых масс; при дефекации кровь выделяется до появления кала в отличие от геморроидальных кровотечений, при которых выделение крови следует после дефекации. Обильное выделение крови с испражнениями более характерно для рака, локализующегося в нисходящей или сигмовидной кишке.
Около 1/3 больных раком левой половины толстой кишки отмечали потерю в весе, которую следует относить к сравнительно поздним признакам.
Правосторонняя гемиколэктомия предполагает удаление слепой кишки с червеобразным отростком и восходящей ободочной кишки, печеночного изгиба ободочной кишки и проксимальной трети поперечной ободочной кишки, 10-20 см терминального отдела подвздошной кишки, а также регионарных лимфатических узлов. При локализации опухоли в слепой и восходящей кишке перевязывают и пересекают подвздошно-ободочные, правые ободочные и правую ветвь средней ободочной артерии. Ствол средней ободочной артерии необходимо пересекать при локализации опухоли в печеночном изгибе и поперечной ободочной кишке.
В качестве хирургического доступа используют срединную или параректальную лапаротомию. После вскрытия брюшной полости петли тонкой кишки перемещают в ее левую половину и отгораживают пеленкой. Мобилизацию правой половины ободочной кишки начинают с илеоцекального угла, захватывая 10- 20 см подвздошной кишкипой, восходящей и части поперечно-ободочной кишки и дистального отдела подвздошной кишки. Затем отделяют слепую и восходящую кишку с параколической клетчаткой от околопочечной клетчатки. Крючком отводят правую реберную дугу и печень кверху и кнаружи. По частям перевязывают и пересекают пече — ночно-ободочную связку. Далее пересекают большой сальник и желудочно-ободочную связку, начиная от намеченного места резекции ободочной кишки и продолжая в проксимальном направлении. После этого терминальный отдел подвздошной кишки и правая половина ободочной становятся подвижными и выводятся в рану. Следующим этапом операции является рассечение внутреннего листка брюшины от намеченного места пересечения подвздошной кишки по направлению к ее корню и далее к месту пересечения поперечной ободочной кишки. Мобилизованную кишку резецируют, пересекая вначале подвздошную кишку. Удаляют правую половину ободочной кишки с частью подвздошной.
Следующий этап операции — формирование соустья между тонкой и поперечной ободочной кишками — проводят с применением многочисленных методик наложения илеотрансверзоанастомоза, который может быть по типу «конец в конец», «бок в бок» или «конец тонкой в бок толстой», наложенный анти — или изоперистальтически. В зависимости от способа формирования межкишечного анастомоза обрабатывают концы подвздошной и поперечной ободочной кишки, освобождая их от брыжейки на протяжении 1—2—3 см.
8. 1. Рак молочной железы. Классификация. Клиника. Диагностика. Дифференциальный диагноз. Виды операций.
Рак молочной железы (РМЖ) — злокачественная эпителиальная опухоль, развивающаяся в паренхиме или выводных протоках молочной железы. Среди всех онкологических заболеваний у женщин РМЖ прочно занимает ведущее место, и число заболеваний неуклонно увеличивается из года в год. Наиболее часто опухоль выявляется у женщин в возрасте 45-60 лет, однако в настоящее время заболевание поражает и женщин как более старшего, так и молодого (30-40 лет) возраста.
В настоящее время практически общепринятой является международная классификация TNM (шестое издание, 2002), учитывающая характер самой опухоли (критерий Т), состояние регионарных лимфоузлов (критерий N) и наличие или отсутствие отдаленных метастазов (критерий М).
Для характеристики самой первичной опухоли (Т) используются следующие градации:
Тх — недостаточно данных для оценки первичной опухоли; То — первичная опухоль не определяется;
Tis — преинвазивная карцинома (Carcinoma in situ), сюда же относится внутрипротоковая опухоль in situ, дольковая опухоль in situ и рак Педжета без наличия опухолевого узла (если при раке Педжета определяется опухолевый узел, опухоль классифицируется по его размерам);
Т1 — опухоль до 2 см в наибольшем измерении (Tlmic — микроинвазия, до 0,1 см в наибольшем измерении):
Т1а — до 0,5 см в наибольшем измерении,
T1b — до 1 см в наибольшем измерении,
T1c — до 2 см в наибольшем измерении;
Т2 — опухоль до 5 см в наибольшем измерении;
ТЗ — опухоль более 5 см в наибольшем измерении;
Т4 — опухоль любого размера с прямым распространением на грудную стенку или кожу:
Т4а — распространение на грудную стенку, т. е. прорастание в ребра, межреберные мышцы, переднюю зубчатую мышцу, но не считая грудных мышц,
Т4b — отек, включая лимонную корочку, или изъязвление кожи молочной железы, или сателлиты в коже молочной железы,
Т4с — признаки, перечисленные в 4а и 4b, T4 — воспалительная форма рака.
Критерий N характеризует регионарные лимфоузлы. Для молочной железы регионарными лимфатическими узлами являются следующие.
1. Подмышечные (на стороне поражения) — интерпекторальные (узлы Роттера) а лимфатические узлы по ходу аксиллярной вены и ее притоков, подразделяющиеся на следующие уровни:
1) уровень I — нижние подмышечные — расположены латерально по отношению к боковой границе малой грудной мышцы;
2) уровень II — средние подмышечные — расположены между медиальным и латеральным краем малой грудной мышцы, а также интерпекторальные лимфатические узлы (узлы Роттера);
3) уровень III — апикальные подмышечные — расположены медиально по отношению к медиальному краю малой грудной мышцы, исключая подключичные.
2. Подключичные на стороне поражения.
3. Внутренние лимфатические узлы молочной железы (располагаются в эндоторакальной фасции на стороне поражения и межреберных пространствах вдоль края грудины).
4. Надключичные на стороне поражения.
Любые другие лимфатические узлы, пораженные метастазами, включая шейные или контралатеральные внутренние лимфатические узлы молочной железы, обозначаются как отдаленные метастазы Nl.
Состояние упомянутых лимфатических узлов при раке молочной железы определяются следующим образом.
Nx — недостаточно данных для оценки состояния регионарных лимфатических узлов;
No — нет признаков поражения регионарных лимфатических узлов;
N1 — метастазы в смещаемых лимфатических(ом) узлах(е) на стороне поражения;
N2 — метастазы в подмышечных лимфатических узлах, фиксированных друг с другом, или клинически определяемые (при физикальном осмотре или с помощью методов визуализации) метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при отсутствии клинически определяемых метастазов в подмышечных лимфатических узлах:
N2a — метастазы в подмышечных лимфатических узлах, фиксированных друг к другу или к другим структурам;
N2b — метастазы определяемые только клинически во внутренних лимфатических узлах молочной железы при отсутствии клинически определяемых метастазов в подмышечных лимфатических узлах.
N3 — метастазы в подключичных лимфатических узлах с/или без метастазов в подмышечных лимфатических узлах или клинически определяемые метастазы во внутренних лимфатических узлах молочной железы на стороне поражения при наличии метастазов в подмышечных лимфатических узлах; или метастазы в подключичных лимфоузлах на стороне поражения с/или без метастазов в подмышечных или внутренних лимфатических узлах молочной железы:
N3a — метастазы в подключичных лимфатических узлах;
N3b — метастазы во внутренних лимфатических узлах молочной железы на стороне поражения;
N3c — метастазы в подключичных лимфоузлах.
Отдаленные метастазы характеризуются критерием М:
Мх — недостаточно данных для определения отдаленных метастазов;
Мо — нет признаков отдаленных метастазов;
Ml — имеются отдаленные метастазы.
Критерий Ml может быть дополнен в зависимости от локализации отдаленных метастазов (легкие, печень, головной мозг, костный мозг, плевра, брюшина, надпочечник, почка, лимфатические узлы и др.). Обязательным также является указание патогистологической характеристики (рТ) и степени гистопатологической дифференцировки (критерий G), что осуществляется уже в послеоперационном периоде по всему препарату.
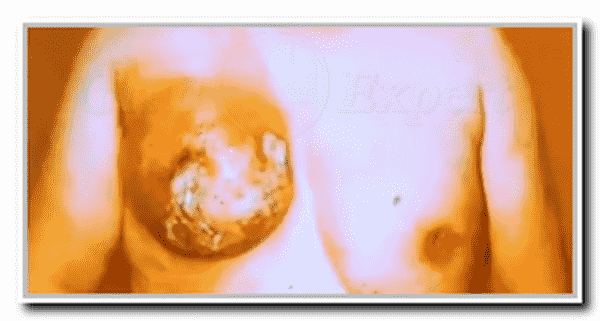
Клиника и диагностика. Основной жалобой больных с раком молочной железы является наличие безболезненной, плотной опухоли в молочной железе с неровными контурами. Это клинические признаки наиболее часто встречающейся формы РМЖ — узловой. Для опухоли характерно отсутствие четких границ уплотнения, постепенный переход в окружающую паренхиму железы, хрящевая плотность при отсутствии болезненности. Для небольших опухолей в железистом теле характерен симптом «морщинистой кожи», обусловленный укорочением связок Купера, вовлеченных в бластоматозный процесс. При центральной локализации опухолевого узла возможно сужение ареолы, втяжение соска, отклонение его в сторону опухолевого узла. Симптом Кенига отчетливо положителен: опухоль не исчезает при надавливании в горизонтальном положении больной. При более выраженной опухолевой инфильтрации при обследовании больной выявляются признаки нарушения лимфообращения в подареолярном сплетении: симптом умбиликации, площадки, может отмечаться отек ареолы. При опухолевом поражении лимфатических сосудов с отеком кожи может отмечаться симптом «апельсиновой корки», что свидетельствует о далеко зашедшем процессе. При скиррозной форме опухоли отмечается уменьшение («сморщивание») железы в размерах по мере роста опухоли.
Диффузные формы рака протекают более злокачественно. По клиническим проявлениям выделяют отечно-инфильтративную, маститоподобную, рожеподобную, панцирную формы. Отечно-инфильтративная и маститоподобная формы встречаются чаще у более молодых пациенток, особенно часто в период беременности и лактации, и быстро прогрессируют. При этих формах отмечается раннее метастазирование в регионарные лимфоузлы. Панцирная форма РМЖ встречается чаще у пожилых пациенток, растет довольно медленно, но прогноз при ней неблагоприятен.
Своеобразно протекает рак Педжета — опухоль с преимущественным поражением соска молочной железы, встречается чаще у женщин 45-70 лет. Для этой формы РМЖ характерно образование чешуек и бляшек, а также появление изъязвлений на соске, мокнущих экзематозных изменений, сочетающихся с зудом, неприятными ощущениями и неопределенными болями в области соска. По мере прогрессирования опухоли сосок постепенно утолщается, деформируется, втягивается и может совершенно исчезнуть. К этому времени обычно в железистом теле появляется плотный опухолевый узел. Иногда такой узел является единственным проявлением заболевания (узловая форма рака Педжета). По мере роста опухоли отмечается метастатическое поражение регионарных лимфатических узлов: к моменту обращения к врачу у 20-50% больных женщин выявляются метастазы в регионарных лимфоузлах. Поражение опухолью лимфоузлов приводит к сдавлению сосудов и нервов в подмышечной области с развитием слоновости верхней конечности, развитием стойкого болевого синдрома. Блокада лимфоузлов метастазами приводит к извращению лимфооттока от железы, что в свою очередь обусловливает распространение метастазов в лимфоузлы и кожу противоположной молочной железы.
Отдаленные метастазы при обычном течении заболевания появляются через 2-3 года после установления диагноза. Наиболее часто метастазами поражаются кости, легкие, плевра, печень, головной мозг, что проявляется соответствующими клиническими симптомами. Однако в некоторых случаях признаки генерализации опухолевого процесса могут появляться как в более ранние сроки, так и через 15-20 лет после удаления первичной опухоли.
Диагноз основывается на данных объективного обследования — выявление опухолевого узла в железе или обнаружение других характерных изменений покрывающей железу кожи или соска. Большое значение имеет тщательный сбор анамнеза с выяснением факторов риска развития опухоли. Обязательным является проведение безконтрастного рентгенологического исследования молочных желез — маммографии. Рентгенологически опухоль имеет вид округлой тени овальной или неправильной лучистой формы с неровными бугристыми контурами. Весьма характерно наличие в самой опухоли или окружающих ее тканях мелких множественных кальцинатов, которые в некоторых случаях могут быть единственными признаками рака. В комплекс диагностических исследований обязательно включается компьютерная томография или магнитно-резонансное исследование с целью выявления возможных метастатических очагов в органах-мишенях, УЗИ органов брюшной полости, сканирование костей скелета с радиоактивными изотопами (технеций). Обязательным в настоящее время является определение рецепторов стероидных гормонов (эстрогена и прогестерона) в опухоли для планирования комплексного лечения больных.
Дифференциальный диагноз рака молочной железы из-за многоликости заболевания необходимо проводить практически со всеми заболеваниями молочной железы, используя все необходимые методы исследований. Наиболее часто РМЖ приходится диффенцировать с доброкачественными опухолями молочной железы, узловыми формами мастопатии, воспалительными заболеваниями, специфическими процессами (туберкулез, сифилис), грибковыми поражениями (актиномикоз) и паразитарными заболеваниями (эхинококкоз).
Наиболее часто выполняемой операцией в настоящее время является мастэктомия по Пейти-Дайсену, при которой для сохранения функции верхней конечности большая грудная мышца не удаляется. При прорастании опухоли в большую грудную мышцу должна выполняться мастэктомия по Холстеду-Майеру, при которой данная мышца включается в блок удаляемых тканей.
Менее травматичной является мастэктомия по Маддену, при которой удаляются вместе с молочной железой клетчатка подмышечной, подлопаточной и доступных отделов подключичной области, при сохранении грудных мышц. Обязательным условием ее выполнения является отсутствие признаков поражения регионарных лимфатических узлов.
В последние годы все большее число сторонников приобретают органосохраняющие оперативные вмешательства — радикальная резекция молочной железы, квадрантэктомия или гемимастэктомия с лимфаденэктомией. Такие операции могут быть выполнены у пациенток, у которых опухоль не превышает 3 см в наибольшем измерении (по данным маммографии), при узловом типе опухоли, при отсутствии прорастания в кожу и в подлежащие ткани, при отсутствии признаков мультицентрического роста и при отсутствии регионарных и отдаленных метастазов.
9. 2. Диастаз прямых мышц живота. Определение понятия. Клиника. Диагностика. Дифференциальный диагноз. Лечение.
Расхождение прямых мышц живота развивается преимущественно в верхнем отделе белой линии, которая от мечевидного отростка до пупка имеет наибольшую ширину по сравнению с участком ее ниже пупка. Благоприятствуют расхождению прямых мышц живота врожденная слабость брюшной стенки, растяжение и истончение белой линии в связи с перенапряжением ее. Особо выделяются диастазы, развивающиеся одновременно с грыжами белой линии и большими пупочными, а также после операций, проведенных с рассечением белой линии в продольном направлении как выше пупка, так и ниже. Размеры выпячивания при диастазе и края его хорошо определяются при осмотре больного в положении лежа. Приподнятие головы и туловища сопровождается характерным для диастаза выпячиванием, которое обычно не сопровождается болевыми ощущениями. При ощупывании хорошо определяются края влагалищ прямых мышц. При значительном расхождении прямых мышц живота одновременно наблюдаются и функциональные изменения всей брюшной стенки с ослаблением брюшного пресса, атрофическими процессами в мышцах, истончением апоневрозов.
Нарушение внутрибрюшного равновесия сопровождается опущением органов брюшной полости, в связи с чем при значительном расхождении прямых мышц выявляется клиника спланхоптоза. Ширина расхождения прямых мышц больше выражена на середине расстояния между мечевидным отростком и пупком.
В основном больные жалуются на боли в животе, диспепсические явления, ощущение тяжести в животе, метеоризм, запоры, затрудненную ходьбу.
По данным Б. А. Баркова (1958), обследовавшего 81 больную с так называемыми чистыми диастазами без сопутствующих грыж белой линии, 54 больные предъявляли жалобы на отрыжку, изжогу, тошноту, рвоту, ощущения тяжести в животе, метеоризм, запоры. При рентгенологическом обследовании 150 больных с диастазами прямых мышц живота было обнаружено, что у 84,7 % желудок располагался на уровне гребешковой линии и ниже. Понижение кислотности желудочного сока наблюдалось у 56,2 % больных.
В связи с отсутствием типичных грыжевых ворот при расхождении прямых мышц ущемления органов брюшной полости не наблюдается.
Показания к операции по поводу расхождения прямых мышц должны ставиться весьма ограниченно после всестороннего обследования больного и перспективной оценки ближайших и отдаленных результатов операции. Из операций, проводящихся без вскрытия влагалища прямых мышц, анатомически обоснована методика А. В. Мартынова. Эллипсовидным разрезом иссекают избыток кожи. Апоневроз наружной косой мышцы обнажают в обе стороны. На всем протяжении диастаза рассекают апоневроз на 1 см от края влагалища левой прямой мышцы живота и вскрывают брюшную полость. Образуются два неодинаковых брюшинно-апоневротических лоскута; края их захватывают несколькими зажимами, оттягивают в стороны. Края влагалищ прямых мышц выступают; начиная сверху, на края влагалищ накладывают ряд швов. Таким образом, прямые мышцы сближают до соприкосновения без вскрытия их влагалищ. Свободный край апоневроза у влагалища правой прямой мышцы накладывают спереди и пришивают на всем протяжении разреза к апоневрозу влагалища левой прямой мышцы
При диастазе прямых мышц применима операция Н. И. Напалкова без вскрытия брюшины со сшиванием в два этажа рассеченных краев влагалища прямых мышц живота . Целесообразно в некоторых случаях при диастазе применить метод наложения швов по Кунцу (1962), при котором тесно сближаются края растянутой белой линии и натяжение после операции распределяется равномерно .
10. 3. Дивертикулы ободочной кишки. Клиника. Диагностика. Дифференциальный диагноз. Осложнения. Лечение.
Дивертикулы ободочной кишки могут быть истинными и ложными. Истинный дивертикул представляет собой грыжеподобное выпячивание всех слоев стенки кишки размером от нескольких миллиметров до нескольких сантиметров. Истинные дивертикулы встречаются редко; они являются врожденными. При ложных дивертикулах через дефект в мышечной оболочке кишки выпячивается только слизистый и подслизистый слои, покрытые снаружи серозной оболочкой. Дивертикулы бывают одиночными (дивертикул) и множественными (дивертикулез).
Обычно дивертикулезом называют множественные ложные дивертикулы. Дивертикулез встречается более чем у 50% лиц старше 40 лет. С возрастом заболеваемость возрастает. У женщин дивертикулез встречается с такой же частотой, как у мужчин. Заболеваемость дивертикулезом в XX столетии значительно возросла. По данным аутопсии, в 1910 г. дивертикулез был обнаружен у 5%, а в 1970 — уже у 40%. Это объясняется, с одной стороны, лучшим распознаванием дивертикулеза, с другой — изменением условий жизни и питания. У жителей Европы и США дивертикулез локализуется в левой половине толстой кишки, а у жителей Азии — в правой. Следовательно, возникновение дивертикулеза связано не только с характером питания, но и с другими факторами.
Этиология и патогенез. Врожденные дивертикулы развиваются вследствие нарушений, возникающих в период эмбрионального развития. Ложные дивертикулы (дивертикулез) являются приобретенными. Причиной их появления могут быть многие факторы: бедная клетчаткой и шлаками пища, вызывающая запоры и повышение давления в толстой кишке, особенно в сигме и нисходящем отделе; наличие отверстий в местах, где сосуды проникают в стенки кишки; воспалительные процессы в кишке, ослабляющие ее стенку; возраст, гиподинамия, механический фактор. Недостаток растительной, богатой клетчаткой пищи является наиболее важным фактором, оказывающим влияние на перистальтическую активность толстой кишки, находящуюся под контролем миогенных, нервных и гормональных воздействий. Моторная функция толстой кишки — сложный процесс, предназначенный для продвижения фекалий в дистальном направлении, всасывания воды, электролитов и ряда других компонентов пищи.
У пациентов с дивертикулезом наблюдается избыточная сократительная способность мышечной оболочки на пищевые и гормональные воздействия, способствующая повышению давления в просвете кишки, особенно в нисходящем отделе и сигме. Усиленные сокращения приводят к гипертрофии мышечной оболочки кишки. Продвижение фекалий осуществляется координированными сегментарными сокращениями, которые разделяют просвет толстой кишки на камеры. Сокращение камеры вызывает повышение давления в ней, способствующее проталкиванию содержимого в следующую открытую, свободную камеру. После опорожнения давление в камере сни-жается. Аналогичный процесс происходит в следующей камере данного сегмента кишки. Таким образом, один конец камеры остается открытым, поэтому фекалии продвигаются в дистальном направлении. Если дистальный конец камеры оказывается временно закрытым в связи с нарушением моторики кишки, то давление в камере понижается за счет перемещения содержимого в проксимальном направлении. Если некоторые камеры в данном сегменте оказываются закрытыми с об
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
источник