Метастазы при раке молочной железы развиваются уже на 2 стадии заболевания. Скорость их распространения велика, поэтому без должного лечения они быстро поражают другие органы и ткани организма.
Карцинома молочной железы – это патологическое изменение железистых тканей органа. РМЖ стоит на 2 месте после онкопатологии дыхательной системы в человеческой популяции. Чаще всего встречается у женщин, но и мужчины не застрахованы от новообразований в молочной железе.
На начальных стадиях – 1 и 2 – патология протекает без явных симптомов. Обнаруживают узел случайно при самостоятельном обследовании или во время УЗИ или маммографии.
На 3 и 4 стадиях, кроме изменения в груди, наблюдаются:
- уплотнения в подмышечной области. Это значит, что уже появились метастазы в лимфоузлы;
- сосок втягивается из-за прорастания тканей новообразования в кожу;
- грудь может изменить форму, цвет и структура кожных покровов меняется. Кожный очаг вторичной опухоли может выглядеть как складка, язва, морщина.
Лечить онкопатологии в молочных железах следует в обязательном порядке. Так как от этого зависит качество и сама жизнь женщины.
Лечение этого заболевания зависит от вида карциномы, стадии заболевания, возраста пациентки и дал ли рак молочной железы метастазы или нет и в какие органы.
Методы терапии рака груди:
- Хирургическое вмешательство – стандарт лечения. Выполняются как органосохраняющие, так и радикальные операции с удалением ближайших лимфатических узлов и мышц.
- Радиотерапия – для снижения вероятности рецидива заболевания и подавления метастазирования.
- Химиотерапия – может быть использована вместо хирургического вмешательства для подавления роста клеток опухоли.
- Иммунотерапия – дополнительный метод лечения, стимулирует собственные защитные силы для борьбы с новообразованием.
Часть мутировавших клеток отрываются от материнского новообразования и начинают движение по телу человека. Развивается вторичная опухоль. Клетки этого очага не отличаются от тканей первичной карциномы.
Метастазирование рака молочной железы проходит 2 способами:
- лимфогенный – по лимфатической системе;
- гематогенный – с током крови по крупным сосудам.
Таким образом, злокачественные клетки попадают в печень, легкие, опорно-двигательную систему, головной мозг.
Метастазы рака молочной железы можно выявить уже на начальных стадиях заболевания. Но в этом случае собственных иммунных клеток достаточно для предотвращения роста мутировавших клеток и появления новых новообразований. При длительном лечении агрессивных видов карциномы, истощении резервов организма наблюдается рост и быстрое распространение раковых клеток в различные органы и системы.
Метастазы рака молочной железы в зависимости от пути распространения обнаруживают в следующих органах:
- По току лимфы – в лимфоузлы при раке груди – передние и окологрудинные, подмышечные, надключичные, подключичные.
- С током крови по крупным сосудам – обнаруживаются метастазы в легких, печени, почках, позвоночнике, костях, головном мозге.
При разрастании островка мутировавших клеток до опухоли появляются характерные симптомы поражения той или иной системы организма.
При появлении новообразования в губчатых костях наблюдается следующая симптоматика:
- болевой синдром в позвоночнике, крупных суставах;
- боль стабильно нарастает в течение нескольких недель;
- при повреждении позвоночника – онемение конечностей из-за корешкового эффекта;
- повышение хрупкости костей, частные переломы;
- сдавливание нервных узлов. При этом может наблюдаться нарушение физиологической функции кишечника, мочевого пузыря, может развиться недержание фекальных масс и урины.
Рак молочной железы с метастазами в легкие имеет характерные признаки:
- кашель – длительный и не купируемый;
- может наблюдаться отхождение мокроты, но встречается и случаи непродуктивного сухого кашля;
- боль в груди;
- слабость и стремительная потеря массы тела;
- в плевральной полости начинает скапливаться жидкость;
- отдышка. Вначале после физических нагрузок. Когда легочный узел начинает прогрессировать, этот симптом беспокоит пациенток и в состоянии покоя.
Раковый процесс с локализацией в головном мозге имеет неврологическую симптоматику:
- головные боли;
- двоение в глазах;
- слабость в конечностях;
- нарушение сознания;
- выпадение полей зрения;
- судороги.
Наличие онкопроцесса в печени сопровождается такой симптоматикой:
- боли и вздутие живота;
- тяжесть после еды и вне приема пищи;
- с развитием процесса – нарушение оттока желчи, желтуха, резкая потеря массы тела.
Хирургическое вмешательство не является 100% гарантией излечения. Метастазирующий очаг может выпустить патогенные клетки еще до резекции новообразования. Кроме этого, метастазы при этом виде рака могут длительное время – годы и даже десятилетия – находиться в спящем состоянии. И при стечении неблагоприятных обстоятельств начать расти и делиться.
Диагностические мероприятия заключаются в следующем:
- анализ крови на онкомаркеры карциномы молочной железы – CEA, CA 15–3, CA 27–29;
- cцинтиграфия костной системы, так как площадь поиска велика;
- рентген прицельно подозрительных участков;
- УЗИ брюшины;
- МРТ, КТ органов и систем, в которых возникла подозрительная симптоматика;
- забор клеток для биопсии обнаруженного вторичного новообразования.
- ПЭТ-КТ – исследование с радиоактивным контрастным веществом.
В зависимости от результатов обследования избирается соответственное лечение.
Лечение вторичных очагов опухоли зависит от общего состояния пациентки, тяжести процесса, локации метастазов и их количества.
Условно лечебные процессы делят на 3 группы:
- Прицельное локальное лечение – направлено на подавление, уничтожение злокачественного узла.
- Системное лечение – направлено на уничтожение мутировавших клеток, которые предположительно покинули вторичное новообразование.
- Паллиативная помощь и адекватное обезболивание.
Местное лечение включает в себя хирургическое вмешательство, там, где это возможно, курс стероидных препаратов, лучевую и химиотерапию. При метастазах в легких проводят пунктирование для удаления жидкости из плевральной полости, в головном мозге – показано шунтирование, в печени – частичная резекция органа.
Общесистемные методики – это использование агрессивных препаратов химиотерапии, облучение вторичных очагов опухоли. Назначают иммуностимулирующие лекарственные средства. Гормональные средства показаны при локации метастаза в позвоночнике. Уничтожать вторичные очаги опухоли следует максимально быстро, поэтому приходится применять агрессивное лечение комплексно.
При множественных метастазах в разных органах – на коже, в печение, костной системе – показана массивная радиотерапия и использование агрессивных лекарственных средств. Хирургическое вмешательство в этом случае не проводится.
Паллиативная терапия направлена на обезболивание и обеспечение пожизненной медикаментозной помощи.
Наличие отдаленных и ближайших метастазов не является приговором. Существует ряд условий, при которых шансы на выздоровление высоки:
- если метастазами не поражены мозг, легкие или печень;
- очаги вторичной опухоли обнаружены не более чем в 3 органах;
- ткани новообразования чувствительны к стероидным препаратам;
- опухоли отвечают на воздействие радиотерапии или лечение агрессивными препаратами химиотерапии;
- если существует резерв методов лечения.
При этом виде рака используется пятилетний период выживаемости. При нулевой и первой стадиях онкопатологии при должном лечении выживают 100% пациенток.
Вторая стадия с незначительными метастазами – размер материнской опухоли не более 20 мм с вторичными очагами только в подмышечных лимфоузлах, либо большого размера – 50 мм, но без вторичных новообразований – выживают 93% пациенток.
Третья стадия – обширные размеры и метастазы в подмышечных, загрудинных лимфатических узлах – 73% женщин с диагнозом карцинома молочной железы.
Четвертая стадия – обширное метастазирование, вторичные новообразования в различных органах и системах – шансы прожить еще 5 лет только у 20% женщин.
В странах Европы и США при должной терапии удается продлить срок жизни на 7–12 лет пациенткам с диагнозом рак груди с метастазами.
Самообследование, регулярный профилактический осмотр у гинеколога, УЗИ или маммография после 40 лет и, даже если будет выявлены новообразования в молочной железе, то на ранней стадии. Онкопатология молочных желез – это не приговор. Это трудная борьба, но шансы победить рак высоки.
источник
Аргументы ЗА необходимость более совершенных прогностических факторов при РМЖ без поражения лимфатических узлов.
К. Томссен и Ф. Енике
European Journal of Cancer 36 (2000) 293-306
Аргументы в пользу того, что нужны / См. также Аргументы против
1. Введение
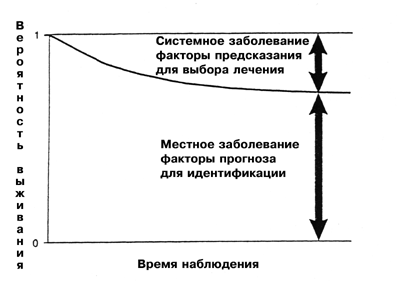
Рак молочной железы характеризуется диссеминацией раковых клеток гематогенным путем уже на ранних стадиях заболевания. Поэтому помимо местного лечения (хирургическая операция и ренгенотерапия), больным проводится системная химиотерапия и/или эндокринная терапия. За последние 40 лет реальная польза от системного адъювантного лечения в плане улучшения показателей выживания без признаков заболевания и общего выживания была подтверждена многочисленными рандомизированными испытаниями [1, 2]. Однако, так как рак молочной железы является гетерогенным заболеванием, вопрос о том, целесообразно ли назначать адъювантную химиотерапию всем больным или только больным с высоким риском развития системного заболевания при первом выявлении, остается открытым.
2. На каком этапе мы находимся?
Согласно рекомендациям, разработанным в 1998 г. на Сент-Галленской конференции по адъювантной терапии при раке молочной железы, адъювантная терапия должна проводиться почти всем больным, как с негативными, так и с позитивными лимфатическими узлами [3, 4]. Эти рекомендации основаны на недавних разработках EBCTG (Early Breast Cancer Trialists Group), в соответствии с которыми адъювантная терапия дает преимущество почти у всех больных [1, 2]. Для большей части больных рекомендуется назначать вместе адъювантную химиотерапию и тамоксифен.
Эти общие лечебные рекомендации являются предметом спора, особенно в том, что касается рака молочной железы на ранних стадиях (с негативными лимфатическими узлами). Существует четыре гипотезы, на которых основываются рекомендации Сент-Галленской конференции.
2.1. Первая гипотеза: адъювантная терапия улучшает показатели выживания без признаков заболевания и общего выживания у больных раком молочной железы с негативными лимфатическими узлами
Исследования по адъювантной терапии, которые позволили прийти к этому заключению, а также соответствующий мета-анализ, были предназначены для того, чтобы на основании показателей выживания без признаков заболевания и общего выживания ответить на вопрос: проводить или не проводить адъювантную терапию. Высокая статистическая достоверность гарантировалась за счет огромного числа больных. Фактически, согласно результатам этих испытаний, адъювантная терапия, проводимая больным раком молочной железы на ранних стадиях (с негативными лимфатическими узлами) улучшает такие показатели, как выживание без признаков заболевания и общее выживание [1, 2].
Возражение: Результаты по больным высокого риска с ранними стадиями рака молочной железы (негативные лимфатические узлы) не должны распространяться на больных группы низкого риска.
В свете результатов мета-анализа, указывающих на значительную пользу от адъювантной терапии, исходный уровень риска для больных без лечения (выживание без признаков заболевания у больных до 50 лет составляет 58%, а после 50 лет — 59,9%) кажется довольно неблагоприятным. Можно ожидать, что адъювантная терапия окажется полезной и при более высоком риске. Однако, эти наблюдения предполагают наличие селективных эффектов:
- Больные раком молочной железы с негативными лимфатическими узлами, наблюдавшиеся в период с 1970 по 1990 гг., по своим характеристикам возможно будут отличаться от тех, которым диагноз ставится в настоящее время или будет поставлен в следующие десятилетия. Для этого имеются следующие причины:
- Все возрастающий охват программ скрининга увеличивает процент раннего выявления заболевания при небольших размерах опухоли и низком риске рецидивирования.
- Благодаря увеличению продолжительности жизни, также увеличится процент больных после менопаузы. Эффективность адъювантной терапии у таких больных вероятно будет более низкой.
- Критерии включения больных во многие исследования, на которых базируется мета-анализ, были сформулированы таким образом, чтобы набрать в испытание только больных с неблагоприятным прогнозом (отрицательный статус по рецепторам, более крупные опухоли). Так как эффект от лечения выше при рецептор-негативных формах, чем рецептор-позитивных, можно было ожидать, что лечение принесет определенную пользу.
В заключение следует сказать, что поскольку нельзя просто переносить результаты, полученные при лечении больных из группы высокого риска на больных с низким уровнем риска, эффективность адъювантной терапии у больных с отрицательным статусом по рецепторам пока остается недоказанной.
2.2. Вторая гипотеза: каждый отдельный больной получает пользу от адъювантной терапии.
Учитывая результаты исследований, был сделан вывод, что исходя из среднестатистического снижения риска рецидивирования у всей группы больных можно говорить об индивидуальном снижении риска для каждого больного в отдельности, допуская при этом, что рак молочной железы на ранних стадиях (без вовлечения лимфатических узлов) является единообразным заболеванием.
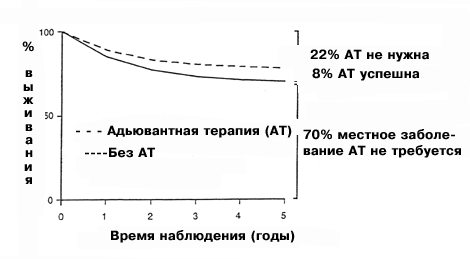
Возражение: Семьдесят процентов больных раком молочной железы и негативными лимфатическими узлами излечивается исключительно хирургическими методами и поэтому не нуждается в адъювантной терапии.
Рак молочной железы – гетерогенное заболевание. На ранних стадиях заболевания с негативными лимфатическими узлами более 70% больных излечивается при использовании одной местной терапии и никогда не дадут рецидива. В идеале только 30% с негативными лимфатическими узлами должны получать адъювантную терапию. Поэтому не представляется разумным следовать унифицированным рекомендациям, скорее необходимо дифференцировать между больными с локализованным заболеванием и между больными со скрытым распространенным (системным) заболеванием при первичном выявлении. Это соображение было признано общим правилом на Сент-Галленской конференции: больным с очень маленькими, высокодифференцированными опухолями (G1) и положительным статусом по рецепторам стероидных гормонов, адъювантную химиотерапию можно не проводить. Однако, эти больные составляют лишь 10% от всех больных раком молочной железы с негативными лимфатическими узлами. Таким образом, на Сент-Галленской конференции не была достигнута цель определения адъювантной терапии, адаптированной для каждой степени риска. Поэтому необходимо улучшить методы выявления больных с очень низким риском рецидивирования, не нуждающихся в адъювантной терапии
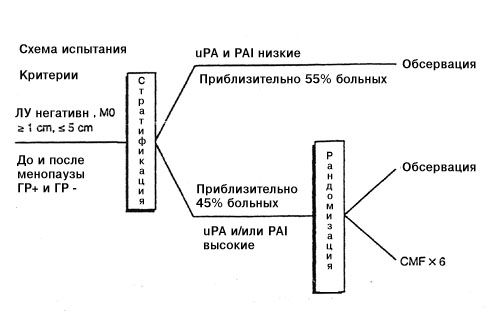
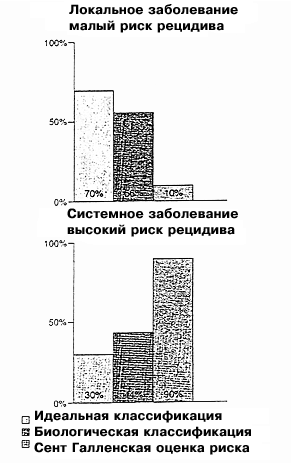 | Рис. 1 Сравнение классификаций риска: левые столбики показывают реальную ситуацию (более 70% больных раком молочной железы с негативными лимфоузлами излечиваются только хирургическим путем, только у 30% будет рецидив), правые столбики: Сент-Галленская классификация (только 10% или менее больных с негативными лимфоузлами относятся к группе излечимых). Средний столбик показывает классификацию риска на основании новых прогностических факторов uPA и PAI-1: высокий процент (56%) больных оказывается в группе с очень низким риском рецидивирования (“излечимые”); больным этой группы назначать адъювантную терапию не следует. 2.3. Третья гипотеза: традиционные прогностические факторы (размер опухоли, степень ее злокачественности и чувствительность к стероидным гормонам) дают достаточную информацию для прогнозирования Комиссия в Сент-Галлене пыталась оценить риск рецидивирования рака молочной железы с негативными лимфатическими узлами, используя для этого традиционные прогностические факторы, такие как размер опухоли, степень ее злокачественности и чувствительность к стероидам. Были сформированы следующие группы риска – группа минимального риска, группа среднего риска, группа высокого риска при положительном статусе по гормональным рецепторам и группа высокого риска при отрицательном статусе. Для каждой из этих групп были разработаны рекомендации по адъювантному лечению, в большинстве случаев рекомендована химиотерапия плюс тамоксифен. Возражение: Такие традиционные факторы, как размер опухоли, степень злокачественности и чувствительность к стероидным гормонам, не позволяют адекватно оценить риск при раке молочной железы на ранних стадиях заболевания (негативные лимфатические узлы). Чтобы дифференцировать больных с высоким и низким риском рецидивирования необходимы более эффективные прогностические факторы. Традиционные прогностические факторы (размер опухоли, гистологическая характеристика и статус по рецепторам к стероидным гормонам) являются неотъемлемой частью Сент-Галленской классификации степени риска, хотя ни один из этих показателей в отдельности не имеет большой прогностической значимости [5-7]. Размер опухоли коррелирует с вовлеченностью лимфоузлов и, следовательно, является прогностически значимым. Но, как это было показано в ходе ряда исследований по раку молочной железы с негативными лимфатическими узлами, прогностическое значение размера опухоли не доказано. Это можно объяснить тем, что большие опухоли, но без поражения подмышечных лимфатических узлов, могут иметь локальный рост и, следовательно, лучший прогноз [5]. Что же касается гистологической классификации, то ее прогностическая значимость для клинической практики не поддается однозначной оценке. Во-первых, учитывая значительную вариабельность наблюдений, трудно получить четкий результат. Во-вторых, большинство опухолей классифицируются как промежуточные формы (G2), и только 10% из них определены как хорошо дифференцированные (G1), с отличным прогнозом. Следовательно, безапелляционное использование данного вида классификации для оценки риска при раке молочной железы с негативными лимфоузлами также недопустимо [6]. Что же касается чувствительности опухоли к стероидным гормонам, то прогностическая значимость этого фактора была продемонстрирована многими авторами. Однако критический анализ этих данных показывает, что они были получены в ходе испытаний с коротким сроком наблюдения. После более длительных сроков наблюдения прогностическое значение чувствительности к стероидным гормонам становится менее заметным, так что больные с положительным статусом будут иметь почти такой же прогноз, как и рецептор-негативные. Более того, даже эти традиционные прогностические факторы требуют стандартизованной оценки, гарантии качества и контроля качества для получения надежных гистопатологических и биохимических данных. На сегодняшний день программы обеспечения качества этих параметров выполнены только частично. 2.4. Четвертая гипотеза: Чем выше риск, тем агрессивнее терапия Другая проблема, над которой работала Сент-Галленская группа, заключается в выборе типа адъювантного лечения; предполагается, что эффективность лечения зависит от степени риска рецидива. Согласно выработанным рекомендациям, больные с низким риском рецидива не нуждаются в терапии или в приеме только тамоксифена; больные со средней или высокой степенью риска нуждаются в более интенсивной адъювантной терапии (химиотерапия + тамоксифен). Возражение: Риск рецидивирования не является прогностическим фактором в отношении чувствительности к терапии. Эффективность лечения зависит от биологии каждой отдельной опухоли. Для назначения подходящей адъювантной терапии при индивидуализированном лечении необходимы прогностические факторы, основанные на биологии опухоли. Значение этого положения было продемонстрировано в ходе следующего наблюдения: адъювантная терапия тамоксифеном при раке молочной железы оказывается полезной только для больных с опухолями негативными по с-erb B-2. У больных с гиперэкспрессией с-erb B-2 тамоксифен оказывал даже неблагоприятное действие [10]. По всей видимости, эффективность адъювантной химиотерапии также зависит от статуса по с-erb B-2: у больных с с-erb B-2-негативными опухолями не наблюдается более высокий уровень выживаемости, когда они получают антрациклины вместо CMF, тогда как у больных с с-erbB-2-позитивными опухолями антрациклины могут оказаться более эффективными, чем CMF [11]. Таким образом, резистентность к лечению возможно определяется биологией опухоли, и это необходимо учитывать при выборе адъювантной терапии. 2.5. Вывод Сент-Галленской конференции 1998 г. по адъювантной терапии при раке молочной железы Изложенные гипотезы привели к созданию хорошо известных рекомендаций и единому выводу о том, что почти все больные нуждаются в комбинированном лечении (химиотерапия плюс тамоксифен). Однако не было определено, в каких случаях назначать CMF, а в каких более предпочтительной является химиотерапия на основе антрациклина. Видимо, эти рекомендациии были даны на основании минимального консенсуса. Главный вопрос так и остается неразрешенным: а нужны ли нам улучшенные прогностические факторы при раке молочной железы без поражения лимфатических узлов (т.е. на ранних стадиях болезни). 3. Да, нам действительно нужны более совершенные прогностические факторы! Это ставит нас перед вопросом, может ли существовать единая форма лечения для столь разнородного заболевания. Тенденция к такой стратегии все больше и больше входит в практику [12]. Это началось в 1988 г., когда согласительная комиссия Национального института рака рекомендовала адъювантную терапию для рака молочной железы без поражения лимфоузлов, констатировав, что больные с уровнем смертности 30% (после 10-летнего наблюдения) должны получать адъювантную терапию. В 1995 г. на Сент-Галленской конференции это правило было распространено на группу больных, в которой смертность в течение 10 лет составляла более 10%. На согласительной конференции 1998 г. большинством специалистов была признана целесообразность распространить лечение даже на пациентов с низким риском (рецидив опухоли в течение 10 лет у 10%). Было отмечено, что адъювантная терапия оказывается полезной только для 8% больных раком молочной железы с негативными лимфатическими узлами. У таких больных частота рецидивирования составляет 30%. Большинство больных (70%) излечивается исключительно хирургическим путем, и поэтому назначенная им химиотерапия не является необходимой. Из-за резистентности к химиотерапии у 22% всех больных с негативными лимфоузлами такая химиотерапия будет напрасной. Действительно, стоит ли напрасно подвергать химиотерапии 92 больных, чтобы улучшить прогноз всего лишь у восьми?
|