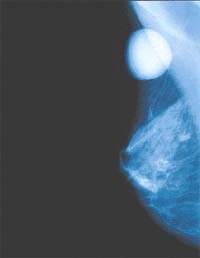
Рак молочной железы – онкологическое заболевание, наиболее часто встречающееся у женщин старше 60 лет. Ежегодно в Росси регистрируется 50 тысяч новых случаев рака молочной железы. Наиболее часто на начальных стадиях рак молочной железы протекает бессимптомно, поэтому развивается незаметно.
Молочная железа – гормонзависимый орган. В течение жизни она подвергается регулярным гормональным атакам: во время менструального цикла, беременности, лактации. Дополнительными предрасполагающими факторами к возникновению рака молочной железы относятся прием контрацептивов, аборты, выкидыши, резкие изменения веса, стрессы и депрессии. Наступление климакса сопровождается полной гормональной перестройкой организма:
- функция яичников затухает;
- происходит замещение железистой ткани молочной железы на жировую.
И все это сопровождается изменением структуры и объема груди.
Обязательно нужно пройти профилактический осмотр маммолога в нашем медицинском центре, если вы:
- переживаете климакс;
- никогда не рожали;
- делали аборты или у вас были выкидыши;
- принимали или принимаете оральные контрацептивы.
В период климакса ваша грудь испытывает колоссальную гормональную нагрузку, поэтому нуждается в тщательном и регулярном обследовании.
Чем старше женщина, тем больше риск возникновения рака молочной железы. У женщин старше 60 лет рак молочной железы выявляется в 400 раз чаще, чем у молодых 20-ти летних девушек. Основной причиной возникновения рака молочной железы является перенасыщенность организма эстрогенами – женскими половыми гормонами, которая происходит во время климакса. Именно поэтому после менопаузы наступает период наибольшей вероятности развития опухолевых заболеваний.
Факторы риска возникновения рака груди:
- пожилой возраст (старше 60 лет);
- наследственность (выявление онкологических заболеваний в семье);
- отсутствие родов или первые роды после 30 лет;
- позднее наступление менопаузы (после 55-летнего возраста);
- фиброзно-кистозная мастопатия молочных желез;
- болезни гинекологических органов;
- травмы груди;
- проживание в зоне повышенной радиоактивности;
- частые стрессы и депрессии.
Если вы уже достигли менопаузы, посетите врача-маммолога в клинике «Витамед», чтобы исключить рак молочной железы. Вовремя выявленная патология позволит нам наиболее эффективно провести лечение и сохранить здоровье, а нередко и саму жизнь!
Согласитесь, в нашей стране женщины преклонного возраста редко посещают гинеколога, а тем более маммолога, не проходят профилактических врачебных осмотров, поэтому рак у них зачастую выявляют случайно и на поздних стадиях. У пожилых пациенток течение болезни осложняется общим состоянием здоровья и наличием хронических заболеваний, поэтому процент смертности растет вместе с возрастом. Кроме того, больных этой категории лечат более щадящими методами, что тоже влияет на результат. У женщин 65-74 лет рецидив возникает в 7% случаев, старше 75 у каждой третьей пациентки.
Симптомы заболевания:
- втянутость соска и кровянистые выделения из него;
- уплотнение в молочной железе с нечеткими краями;
- отечность груди;
- увеличение лимфоузлов в подмышечных впадинах;
- раздражение, шелушение кожи молочных желез, эффект апельсиновой корки.
Если вы заметили у себя один или несколько из этих симптомов, немедленно звоните в нашу клинику! Залог успешного лечения рака – обнаружение болезни на ранних стадиях и незамедлительное лечение. Рак молочной железы – не приговор, но промедления не терпит. Выявление рака на начальной стадии на 70 % повышает шансы на полное излечение. Поэтому женщинам, особенно пожилого возраста, необходимо два раза в год посещать узких специалистов, чтобы предупредить возможное развитие болезни.
В медицинском центре «Витамед» вы получите консультацию онколога-маммолога, кандидата медицинских наук. После внимательного осмотра при необходимости вам будет назначено диагностическое обследование для контроля состояния молочных желез и выявления возможных отклонений. Помните, что раковое заболевание на начальных стадиях незаметно, но именно в этот момент лучше всего поддается излечению. Звоните нам прямо сейчас!
источник
Рак молочной железы (РМЖ) занимает первое место среди заболеваемости онкологией у женщин, а также первое место в структуре смертности. Поэтому, своевременная диагностика и последующее лечение имеют важнейшее значение. Каждую девушку, которой был поставлен такой диагноз, волнует один вопрос: «Сколько живут с раком груди?» На этот вопрос можно ответить, зная особенности течения злокачественного процесса и его основные характеристики.
Факторы риска возникновения новообразований в груди:
- Образ жизни. При неправильном питании, рваном ритме жизни ослабевают защитные силы организма, снижается иммунитет и распознавание измененных, перерожденных клеток нарушается. Прием алкоголя увеличивает риск развития заболевания в 1,6 раз. Незначительно повышает вероятность развития недуга прием оральных контрацептивов (в 1,2 раза).
- Лишний вес. В жировых клетках происходит выработка эстрогена, который отрицательно сказывается на железистой ткани.
- Репродуктивные. Гормональные сдвиги, связанные с дисфункцией яичников, надпочечников, щитовидной железы увеличивают риск развития онкологии. В эту же группу риска относятся пациентки с нарушениями менструального цикла, отсутствие родов и грудного вскармливания, наступление менопаузы после 60 лет (риск повышается в 1,5 раза), воспалительные заболевания матки и яичников. По статистике, отсутствие родов увеличивает риск в 2 раза.
- Пролиферативные изменения в ткани грудных желез (увеличение, разрастание). Доброкачественные заболевания, такие мастопатия или фиброаденома, способны спровоцировать изменение клеток ткани молочной железы.
- Травмы груди в анамнезе. На месте травмы может сформироваться рубец, который может стать причиной перерождения клеток.
- Возраст. В группе риска женщины в возрасте от 40 до 60 лет. Климактерические изменения в организме, гормональные перестройки оказывают непосредственное влияние на железистую ткань.
В лечении любых онкологических новообразований важную роль играет время. Этот фактор может продлить жизнь на долгие годы. Для ранней диагностики важно уделять здоровью пристальное внимание. Женщина должна проводить самообследование, путем которого можно выявить уплотнения в груди на ранних этапах. При этом, пропальпировать можно и доброкачественное образование. Насколько лучше выявить мастопатию, которая легко лечится, чем испугаться и пропустить злокачественное образование. Также, в программу диспансеризации женщин старше 40 лет входит обязательная маммография и УЗИ.
В клинической практике используется тройной диагностический тест: клинический осмотр, маммография и пункционная биопсия с цитологией.
Во время клинического осмотра определяется наличие пальпируемого образования, кожные симптомы (отек, покраснение, симптом «лимонной корки»), устанавливается локализация и размеры первичной опухоли. Оцениваются лимфатические узлы, которые относятся к регионарным: подключичные, надключичные, аксиллярные, загрудинные. В эти узлы метастазируют клетки из опухолевого очага.
Маммография, выполненная в нескольких проекциях, помогает в диагностике и локализации очага поражения на ранних этапах и подобрать соответствующую схему лечения, например, химиотерапию.
Существуют и дополнительные исследования. Рентгенография костей скелета, КТ и МРТ органов грудной и брюшной полости. ПЭТ-сканирование. Эти методы позволяют выявить метастазы и распространение процесса на соседние органы.
Прогноз при раке молочной железы индивидуален в каждом случае. Он формируется, исходя из многих факторов. В основном, это зависит от этапа развития новообразования. Этапы заболевания выделяют по нескольким параметрам: размер очага, поражение регионарных лимфатических узлов и наличие метастаз.
Стадия 0 – внутрипротоковая карцинома, рак in situ.
1 стадия – очаг небольшого размера. Метастазов в лимфатические узлы не наблюдается.
2 стадия делится на А и В. Размер образования составляет 2-5 см. Стадии различаются между собой состоянием лимфоузлов. Рак груди 2 степени может никак себя не проявлять.
- 3А – местно-распространенный злокачественный процесс, является операбельным. Размер опухоли более 5 см, лимфоузлы пальпируемы и фиксируемые.
- 3В – неоперабельный, поскольку невозможно полностью удалить опухолевые клетки. Опухоль любого размера, распространяется на кожу или грудную стенку.
- 3С – на этой 3 стадии выявляются метастазы в вышеописанные лимфатические узлы.
4 стадия рака – прорастание опухоли в грудную стенку и отдаленные метастазы.
На прогноз жизни оказывают влияние и такие факторы как возраст, менструальная функция, гормоночувствительность опухоли, степень злокачественности. Чем моложе женщина, тем хуже прогноз. Поэтому девушкам в возрасте до 35 лет стоит внимательнее относиться к своему здоровью. Если заболевание возникло во время менопаузы, то течение будет более благоприятным. Гормонозависимая опухоль имеет благоприятное течение, легче поддается лечению.
Также, наилучший прогноз имеет рак молочной железы, локализованный в наружных областях железы. Они легче выявляются, даже путем самообследования. Лечение их также более эффективно, потому что локализация способствует полному хирургическому удалению. Неблагоприятный прогноз наблюдается при опухоли центральных и внутренних участков груди, они более подвержены риску метастазирования.
Выживаемость при раке молочной железы больше всего зависит от этапа развития болезни. У женщин, у которых выявлен предрак, выживаемость составляет 98%. Такой прогноз считается крайне благоприятным. При злокачественном образовании на первой стадии выживаемость составляет 96% при условии своевременно начатого лечения. Выживаемость при раке молочной железы 2 стадии составляет около 80% случаев. Крайне резко снижается уровень при раке груди 3 стадии, до 50%. А четвертая стадия рака характеризуется 90% смертности.
Сколько живут с раком молочной железы зависит от формы заболевания. При инфильтративных формах онкологии прогноз неблагоприятный и выявляется он чаще у молодых дам. Крайне неблагоприятные формы – воспалительные (маститоподобная или «панцирная»). К сожалению, прожить с ними возможно не более четырех лет.
Сколько живут при раке молочной железы? Если рак молочной железы 2 степени, то продолжительность жизни более 10 лет в 60% случаев. Когда рассчитывают прогноз на предстоящие 10 лет, учитывают наличие и количество метастаз в костях и лимфоузлах. Если при раке груди отсутствуют метастазы, то смертность составит 15-20%. При увеличении их количества и вовлечении в процесс лимфатических узлов, процент выживаемости будет снижаться.
Если обнаруживается рак молочной железы 3 степени, продолжительность жизни может составить и более 10 лет в случае комплексного лечения. Если борьба начата на ранних этапах и включает в себя хирургическое лечение, химиотерапию, лучевую терапию, то есть неплохие шансы на стойкую ремиссию заболевания при третьей стадии.
Рак молочной железы 4 степени имеет самый высокий процент смертности из-за тяжести состояния пациентов. Опухолевые клетки распространяются по организму, образуются метастазы и поражаются другие органы. На этом этапе помочь прожить еще несколько лет может только мощная комплексная терапия, включающая в себя и химиотерапию, и облучение, и оперативное вмешательство.
Пациентки, прошедшие лечение от рака молочной железы и достигшие стойкой ремиссии, не могут считаться до конца здоровыми. После рака за женским здоровьем нужно будет следить в два раза тщательнее. Есть огромное число женщин, проживающих счастливую жизнь, несмотря на такое испытание.
источник
24.03.2009 12:22 При ранней диагностики рака груди, заболевание успешно лечится в 98% случаев. Современные ученые продолжают делать впечатляющие открытия как в области диагностики, так и в области терапии рака молочной железы. Однако для пожилых женщин рак груди представляет более серьезную угрозу, чем для женщин молодого и среднего возраста. Особенно это касается проблем с выявлением рака на ранних этапах развития опухоли. И эта проблема не будет решена, пока пожилые женщины не будут строго придерживаться рекомендаций медицинских специалистов и в обязательном порядке проходить ежегодное рекомендуемое обследование. Последние исследования свидетельствуют, что именно из-за отказа от ежегодного обследования у пожилых пациенток настолько низкий процент ранней диагностики рака груди.
По оценкам Национального института рака (США) ежегодно рак груди диагностируется у 225 тысяч американок, около 40 тысяч пациенток погибает каждый год. Среди погибших большое количество пожилых пациенток.
Невозможно переоценить важность раннего выявления рака груди. Ранняя диагностика позволяет добиться практически стопроцентного излечения заболевания. Однако добиться от женщин регулярного прохождения маммографии пока не представляется возможным, около 70% пациенток пожилого возраста не проходили обследование в течение нескольких лет до диагностики рака.
Риск развития рака груди повышается при следующих факторах:
— в подростковом возрасте пациентка страдала от ожирения;
— женщина не рожала детей или рожала старше 38-летнего возраста;
— длительное применение оральных контрацептивов;
— увеличение массы тела в пожилом возрасте;
— позднее наступление менопаузы (после 50-летнего возраста);
— операции по увеличению груди.
Также фактором риска принято считать повышение эстрогена в крови женщины, а также влияние комбинации эстрогена и прогестерона на ткани молочной железы.
Вторичные факторы — это прежде всего курение, ожирение, употребление алкоголя, неправильное питание и стресс — также оказывают сильнейшее негативное влияние.
Наследственность может значительно повышать риск развития рака груди (около 10% всех случаев).
Восемьдесят процентов всех случаев рака молочной железы диагностируется у женщин старше 50 лет, около 60 процентов приходится на женщин старше 65 лет. Вероятность заболевания раком груди растет после 50-летнего возраста с каждым годом. Средний возраст пациенток, у которых диагностируют рак груди — это 62 года. Что касается женщин старше 70-ти лет, ситуация по диагностике крайне сложная. После 70-ти лет женщины вообще не посещают маммографию. Такое халатное отношение к диагностике резко повышает летальность в возрастной группе от 70-ти лет. Нельзя снимать вину в этой проблеме с медиков, так как отсутствует механизм ведения информационно-разъяснительной работы о необходимости регулярного прохождения маммографии с пожилыми женщинами. Если бы удалось наладить нормальный контакт по этому вопросу, скорее всего ситуация изменилась бы в лучшую сторону.
После того, как у пациентки обнаруживается опухоль, проводится консилиум из нескольких медицинских специалистов (включая хирурга) для выбора метода лечения. Метод лечения рака груди зависит от стадии развития злокачественного процесса, возраста и общего состояния пациентки. Существует четыре традиционных метода лечения рака:
При условии ранней диагностики рака груди у пожилой пациентки, лечение начинается с проведения хирургической операции и дальнейшей химиотерапии и лучевой терапии. Однако в данный метод могут быть внесены некоторые изменения, например химиотерапия может быть начата до проведения операции, чтобы подавить злокачественные клетки. Читать подробнее о лечении рака груди
источник
Это статья открытого доступа, распространяемая в соответствии с лицензией Creative Commons Attribution License (), которая допускает неограниченное использование, распространение и воспроизведение на любом носителе при условии, что оригинальная работа была правильно указана.
Экономически эффективное лечение рака в развивающихся странах остается сложным. В пожилых людях с возможной ограниченной продолжительностью жизни следует тщательно учитывать расходы на здравоохранение, связанные со стандартными режимами лечения. Мы представляем результаты консервативного лечения рака молочной железы у пожилых людей в среде с ограниченными ресурсами.
Пациенты в возрасте 70 лет и старше с ранним раком молочной железы лечились опухолевым иссечением или простой мастэктомией и адъювантом тамоксифена. Были отобраны записи пациентов, представляющих Группу груди в период с января 1990 года по декабрь 2004 года, и были проанализированы демографические, клинические, патологические и онкологические данные. Статистика выживания рассчитывалась с использованием метода таблицы жизни.
Было выявлено 483 пациента старше 70 лет. В соответствии с консервативным протоколом управлялось сто восемьдесят восемь пациентов. Сорок один имел простую мастэктомию и 147 удаление опухоли. Их средний возраст составлял 77,3 года. Среднее последующее наблюдение составляет 62 месяца. Тридцать один пациент (16,4%) не соответствовал применению тамоксифена. Стадия TNM составляла 0 у 4 пациентов, у 42 — у II, у 116 — у 116, у III — у 26 пациентов. Не было 30-дневной смертности. Кумулятивная частота локального рецидива составила 3,3% через 5 и 10 лет. Кумулятивная частота регионального рецидива составила 3,3% через 5 лет и 4,5% в 10 лет. Кумулятивная частота отдаленного рецидива составляла 6,2% через 5 лет и 12,2% через 10 лет. Совокупная общая, заболеваемость и безрецидивная выживаемость в течение 10 лет составляли 59%, 88% и 81% соответственно.
Ограниченная хирургия и тамоксифен обеспечивают превосходный контроль над раком молочной железы у пожилых людей в среде с ограниченными ресурсами. Лучевая терапия и подмышечная диссекция и могут быть безопасно опущены, что снижает использование ресурсов здравоохранения.
Лечение рака молочной железы у пожилых людей противоречиво [1-6]. Ожидаемая продолжительность жизни пожилых пациентов в развивающихся странах может быть меньше, чем в развитых странах [7], и следует тщательно рассмотреть расходы на здравоохранение, связанные со стандартными режимами лечения.
Некоторые авторы из развитых стран рекомендуют менее агрессивные варианты у пожилых людей [2,8,9], тогда как другие выступают за стандартное лечение для всех пациентов независимо от возраста [3,5,9].
С возрастом заболеваемость хорошо дифференцированными видами рака и особыми гистопатологическими подтипами, связанными с благоприятным прогнозом, увеличивается [8]. Потенциал локального рецидива уменьшается с возрастом [10-12].
Из-за этих факторов и повышенной смертности от сопутствующих заболеваний может быть возможным избежать заболеваемости, связанной с подмышечной диссекцией и лучевой терапией у пожилых людей, не увеличивая риск локального и регионального рецидива и выживания [10,12-16].
Мы представляем здесь обновление предварительной проверки консервативного лечения рака молочной железы у пожилых людей в среде с ограниченными ресурсами [17] с упором на взаимосвязь патологических данных с формами локального и отдаленного отказа. Насколько нам известно, это единственные данные о результатах рака молочной железы в аналогичных обстоятельствах.
У пациентов в возрасте 70 лет и старше было выполнено удаление опухоли или простая мастэктомия для небольших грудей и адъювантного тамоксифена для положительных опухолей рецептора эстрогена. Пациенты с положительными T3 и T4b рецепторами эстрогеновых расстройств рассматриваются для неоадъювантного тамоксифена в попытке уменьшить опухоль перед операцией. Ни лучевая терапия, ни подмышечная диссекция не предлагаются, даже у пациентов с N1-статусом.
Были проанализированы записи 483 женщин в возрасте 70 лет и старше на момент постановки диагноза, которые были представлены Группе груди в период с января 1990 года по декабрь 2004 года. Записи пациентов, которые лечились с ограниченной хирургией и тамоксифеном, были проанализированы для переменных, суммированных в таблице 1. Данные были собраны из предполагаемой базы данных рака молочной железы.
Клиническая постановка проводилась в соответствии с шестой редакцией Международного классификационного совета Союза по борьбе с раком / Американского совместного комитета по раку TNM [18]. Резекция всей валовой опухоли проводилась у всех пациентов. Опухоли были проанализированы на патологические переменные, приведенные в таблице 1. Из-за ограничений на ресурсы, гормональный рецептор и статус c-erb B2 не были определены в нашем учреждении до марта 2004 года. Следовательно, эти переменные известны только у нескольких пожилых пациентов с ранней грудью рак.
Наблюдение за телефоном проводилось для всех пациентов, которых не видели в больнице в течение предыдущих 6 месяцев. Умершие пациенты классифицировались как умершие от болезни или умершие от других причин, основанные на информации от врача первичной медико-санитарной помощи, опекунов или членов семьи. Статистика выживания рассчитывалась с использованием метода таблицы жизни [19].
Из 3681 пациента с диагнозом рака молочной железы в больнице Тигерберга 483 пациентам было старше 70 лет. Двести тридцать три опухоли (48%) считались слишком продвинутыми для протокола. Из них восемь имели стадию IIA-заболевания, 20 имели стадийное заболевание IIB, а 22 имели стадию IIIA-заболевания, 75 имели стадию IIIB-заболевания, а 108 пациентов были представлены со стадией IV заболевания. Из 125 пациентов со стадией II и III заболевания 85 были исключены из-за громоздкой подмышечной болезни, требующей полного подмышечного вскрытия и 40 из-за передового характера их повреждений молочной железы, требующих лучевой терапии для местного контроля. Тридцать пять пациентов (7,2%) считались слишком хрупкими для любой операции. В девяти (1,9%) пациентах были выбраны другие варианты лечения: у одного пациента были осязаемые подмышечные узлы и получил полный подмышечный клиренс, поскольку из-за крайне плохих социально-экономических условий соблюдение регулярного режима наблюдения было невозможным. Четыре пациента были частично обработаны в другом месте до направления в наш центр. У одного пациента было послеоперационное излучение для многоцентровой опухоли. Один пациент просил модифицированную радикальную мастэктомию. У двух пациентов были плоскоклеточные карциномы и они были исключены из исследования. У четырнадцати пациентов была либо послеоперационная лучевая терапия (2 пациента), либо модифицированная радикальная мастэктомия в рамках международных многоцентровых испытаний. Четыре пациента отказались от операции. Сто восемьдесят восемь пациентов лечились согласно протоколу. Сорок один имел простую мастэктомию (SM) и 147 опухолевые выделения (TE).
Возраст варьировался от 70 до 95 лет. Средний возраст составил 77,3 года. Сопутствующие сопутствующие заболевания были распространены со средним уровнем заболеваемости 1,4 пациента на одного пациента. Таблица 2 и 3 отражают эти сопутствующие заболевания.
Число пациентов с сопутствующими заболеваниями
Количество сопутствующих заболеваний на одного пациента
Клиническая TNM-классификация опухолей отражена в Таблицах 4 и 5.
Двадцать один пациент (14%), получавший терапию ТЭ и десять пациентов (24%), получавших SM, имели небольшие подвижные узлы.
Типы опухолей Всемирной организации здравоохранения отражены в таблице 6 [20]. У всех пациентов была достигнута полная маржа без опухолей. У 126 пациентов гистопатологические поля были более 3 мм. У 38 пациентов маржи составляли менее 3 мм, а у 24 пациентов показатели резекции были связаны с опухолью при микроскопическом исследовании; дальнейшие резекции не проводились для достижения свободных от опухоли полей. Средний размер опухоли у пациентов с ТЕ был 22,2 мм (диапазон: 570 мм) и 47,25 мм для тех, у кого была простая мастэктомия (диапазон: 10-150 мм).
Тип опухоли Всемирной организации здравоохранения [20]
Сто опухолей (53%) не было на месте. Тридцать четыре опухоли имели обширную карциному протоков in situ, 24 в группе TE и десять в группе SM. Лимфососудистая инфильтрация была обнаружена у 16 (9%) опухолей. Не было 30-дневной смертности.
Среднее наблюдение за всей группой составляет 62 месяца (от 4 до 166 месяцев). Пять из них живут с признаками заболевания на 43, 62, 75, 95 и 128 месяцев соответственно. Двадцать пациентов умерли от рака молочной железы, 93 живы без признаков заболевания, а 53 умерли от других заболеваний. Из 188 пациентов 17 были потеряны для наблюдения. Тридцать один пациент (16,4%) не соответствовал применению тамоксифена.
Ни у одного из пациентов, у которых были СМ и 6 пациентов с ТЭ, не было местного повторения. У четырех из этих пациентов болезнь контролировалась с последующим местным иссечением через 7, 23, 27 и 50 месяцев после первоначального лечения. Двое из этих пациентов умерли от интеркуррентных заболеваний. Они были без болезней во время смерти. Остальные два пациента живы и здоровы без признаков заболевания через 55 и 62 месяца после первоначального лечения. Местное рецидивирование одного пациента контролировалось лучевой терапией через 8 месяцев после первоначального лечения. Пациент жив без признаков заболевания через 43 месяца. У одного пациента были параллельные региональные метастазы, и он был обработан мастэктомией с подмышечной вскрытием через 55 месяцев. Этот пациент продолжал развивать отдаленные метастазы через 86 месяцев и умер от рака молочной железы через 166 месяцев.
Все 6 пациентов имели инфильтрацию проточной карциномы. У 3 пациентов показатели резекции были четкими. В 2 они были маргинальными, и в 1 были задействованы поля. Пациент с вовлеченной маржой развил рецидив через 8 месяцев после начальной операции и обсуждается выше. Ни у одного из пациентов с локальным рецидивом опухоли имели обширный компонент in situ.
Пациент, который также развивал региональные и отдаленные метастазы, имел проникающую проточную карциному 2-го уровня с лимфоваскулярной инфильтрацией. Ни у кого из пациентов с локальным рецидивом не было опухолей с инфильтрацией лимфомы. Средний размер опухоли 6 опухолей составлял 14,8 мм (диапазон 10 мм-20 мм)
Ни один из пациентов, которые не соответствовали применению тамоксифена, развивал локальный рецидив.
Кумулятивная частота локального рецидива составляет 3,3% через 5 и 10 лет. Локальная скорость управления отражена на рисунке 1.
Локальная скорость управления.
Региональный рецидив развился у одного пациента, у которого был СМ через 47 месяцев. Ее рецидив контролировался подмышечным вскрытием. Она разработала отдаленные метастазы и умерла через 67 месяцев после первоначального диагноза рака молочной железы. Восемь пациентов, у которых было иссечение опухоли, развивали региональный рецидив в 4, 19, 23, 35, 45, 55, 64 и 112 месяцах соответственно. У 6 пациентов рецидив контролировался подмышечным расслоением. Два из этих пациентов продолжали развивать отдаленные метастазы. У одного был региональный рецидив через 35 месяцев и отдаленные метастазы через 96 месяцев и вскоре он умер. Другой пациент уже обсуждался. Один пациент отказался от подмышечной диссекции, когда у нее появился региональный рецидив через 23 месяца. Она умерла от интеркурентной болезни через 75 месяцев. Один пациент считался слишком хрупким для любого вмешательства, когда у нее развился региональный рецидив в 112 месяцев и умер от интеркурентной болезни через 7 месяцев. Остальные 4 живы без признаков болезни. Кумулятивная частота регионального рецидива составляет 3,3% через 5 лет и 4,5% в 10 лет. Региональный контрольный показатель отражен на рисунке 2. Ни один из пациентов с пальпируемыми узлами на момент постановки диагноза не нуждался в подмышечной диссекции для регионального контроля в ходе их наблюдения. У двух пациентов, у которых была ТЕ и была локальная рецидива, не соблюдалось использование тамоксифена.
Дистальные метастазы развились у 16 пациентов с ТЭ (10,8%) и у 5 пациентов с СМ (12,2%), то есть в 21 группе. Один пациент развил метастазы в кости через 83 месяца и все еще жив с болезнью через 95 месяцев после первоначального диагноза; 20 умерли от метастатического рака молочной железы. Кумулятивная частота отдаленного рецидива составляет 6,2% через 5 лет и 12,2% в 10 лет. Дальнейшая скорость управления отражена на рисунке 3.
Из пациентов, у которых развился отдаленный рецидив, 15 имели инфильтрацию протоковой карциномы, у трех были папиллярная карцинома, у двух — муцинозная карцинома, у одного — пролекарственная дольковая карцинома. У пациентов с инфильтрацией протоковой карциномы три были опухолями 1-го класса, десять имели опухоли 2-го класса, а у двух были опухоли 3-го класса. Один пациент, у которого развился отдаленный рецидив, не соответствовал применению тамоксифена.
Кумулятивная общая выживаемость, выживаемость, связанная с конкретными заболеваниями и безрецидивная выживаемость, отражены на рисунках 4-6.
В развитых странах более трети всех случаев рака молочной железы приходится на женщин старше 70 лет [1,2,4]. В докладе из Южной Африки очевидно, что заболевание наблюдается в более раннем возрасте у негров (в среднем 49 лет) и цветных (в среднем 53 года), чем у белых (в среднем 60 лет). В этой серии 15% цветных пациентов, 5% пациентов с черным и 30% белых пациентов старше 70 лет на презентации [21]. Население, которое мы обслуживаем, преимущественно окрашено.
Рак молочной железы у пожилых людей является более ленивым заболеванием, чем у молодых женщин [1,4,16]. В анализе гистопатологических данных в 1869 году после менопаузальных женщин с раком молочной железы в развитой стране Фишер и др. Продемонстрировали более благоприятные признаки с возрастом. Эти особенности включают менее сосудистую инвазию и лимфоплазматическую стромальную реакцию. У пожилой женщины также есть более высокая частота положительных опухолей с рецепторами гормонов (85% положительных рецепторов эстрогена против 67% у более молодых пациентов). Пятьдесят восемь процентов (по сравнению с 50%) были диагностированы с отрицательной болезнью узла, хотя 20% имели опухоли> 5 см (против 13% из тех, кто моложе 65). Частота опухолей 3-го класса также уменьшалась с возрастом [8]. Эти результаты сопоставимы с низкими показателями распространенности лимфоваскулярной инвазии (9%) и 3-го класса (9%) в нашей серии. В серии из 572 образцов мастэктомии женщин всех возрастов из Пакистана аналогичные патологические особенности были обнаружены, как в западной серии неэкранированных популяций [22].
Потенциал локального рецидива уменьшается с возрастом [10-12], эффект усиливается тамоксифеном [23]. Добавление облучения к частичной мастэктомии у более молодых пациентов снижает частоту ипсилатерального рецидива, не влияя на выживание [24-27].
В большой итальянской серии, оценивающей сохранение груди у женщин всех возрастов, лучевая терапия не улучшала местные контрольные показатели у пациентов старше 65 лет [12]. Результаты трех исследований, оценивающих роль лучевой терапии при раннем раке молочной железы у пожилых людей, приведены в таблице 7. Эти результаты сопоставимы с нашими данными.
Частота рецидивов и выживаемости с упущением лучевой терапии.
L + T: Lumpectomy и Tamoxifen. L + T + R: лумпэктомия, тамоксифен и полное облучение груди
Q: Четырехэктомия. A: подмышечный клиренс R: полное облучение груди C; CMF. Т: Тамоксифен
Даже в развитых странах пожилые женщины часто не получают лучевую терапию: у женщин старше 60 лет, которые лечились от рака молочной железы стадии I или II с сегментарной мастэктомией, только 39,2% были направлены на послеоперационную лучевую терапию, тогда как 82% подобных пациентов менее 60 лет были упоминается. У пожилых пациентов, получивших лучевую терапию, осложнения были минимальными. Значительная польза от облучения в достижении местного и регионального контроля. Данные даже предположили, что послеоперационное облучение может быть более полезным при распространении на пожилых пациентов после сегментарной мастэктомии, чем среди молодых женщин. Эти результаты контрастируют с большинством других серий, оценивающих лучевую терапию у пожилых людей, и эти различия трудно объяснить. Однако не проводился анализ факторов, отличных от возраста (т. Е. Сопутствующих заболеваний, статуса рецепторов и использования тамоксифена) в качестве причин для направления на лучевую терапию. Значительное число пациентов, не предназначенных для лучевой терапии, также имели опухоли с неизвестным статусом кратности резекции [9].
У наших пациентов кумулятивная частота локального рецидива составляет 3,3% через 5 и 10 лет. Он сравнивает благоприятные данные о местных показателях рецидива у более молодых пациентов, получающих излучение после удаления опухоли [27-32]. Это демонстрирует ценность выбора подходящего пациента. Резекция инфильтрированных подмышечных узлов не влияет на выживаемость, но обеспечивает прогностическую информацию для планирования послеоперационной терапии. Еще одна роль для подмышечной диссекции — это региональный контроль [13,14,27,33,34].
Martelli et al., [13] сообщили о 321 пожилых пациентах с оперативным раком молочной железы и клинически не пальпируемых подмышечных узлах, рандомизированных для хирургического вмешательства (S + AD) или без подмышечной вскрытии (S). Все пациенты получали тамоксифен. Не было выявлено существенных различий в общей смертности от рака молочной железы или кумулятивной заболеваемости грудных детей между этими двумя группами. Авторы пришли к выводу, что пожилые пациенты с небольшими опухолями без клинической подмышечной активности могут быть удовлетворительно обработаны консервативной хирургией и тамоксифеном.
У 20% пациентов, у которых была подмышечная диссекция, была метастатическая инфильтрация узлом. Тем не менее, только 1,8% пациентов, у которых было иссечение опухоли, потребовали отсроченной подмышечной диссекции для клинически открытого подмышечного заболевания. Эти данные свидетельствуют о том, что подавляющее большинство микроскопических подмышечных узловых метастазов клинически не имеет значения.
У наших пациентов прогностическая информация, полученная подмышечным вскрытием, не изменила бы управление. Из-за ограничений ресурсов до марта 2004 года пациенты получали тамоксифен независимо от статуса рецептора гормонов и не предлагали химиотерапии. В нашей серии 16,4% пациентов имели осязаемые подмышечные узлы. Разумеется, узлы были микроскопически задействованы во многих других случаях. Однако кумулятивная частота регионального рецидива сравнима с наблюдаемой Martelli et al., [13], упомянутой выше. Тот факт, что ни один из пациентов с ощутимыми узлами не нуждался в подмышечной диссекции для регионального контроля, также подтверждает эффективность тамоксифена в контроле над этими узлами.
Адъювантная терапия тамоксифеном существенно улучшает выживаемость женщин с положительными опухолями рецептора эстрогена [35]. Тамоксифен значительно снизил скорость отказа лечения на локальных и отдаленных участках, второй рак молочной железы и частоту рецидива опухоли после лумпэктомии и облучения молочной железы [36,37]. Тамоксифен также оценивался как единственное лечение рака молочной железы у пожилых людей, и более ранние исследования показали, что только тамоксифен является достаточным лечением [38-40]. Однако недавний метаанализ показывает, что выживаемость рака молочной железы и выживаемость без прогрессирования хуже у женщин, получавших только тамоксифен [41-45]. Мы поддерживаем идею о том, что тамоксифен сам по себе является неадекватной терапией, которую следует зарезервировать для очень слабых пациентов.
Соответствие применению тамоксифена не оценивалось ни в одной из вышеупомянутых серий. Одной из причин низкой скорости лечения в целом у наших пациентов может быть использование адъювантного тамоксифена и высокий уровень долгосрочного соблюдения его применения.
Использование тамоксифена у пациентов с неизвестными или отрицательными рецепторами гормонов является спорным, поскольку оно может подвергать пациентов побочным эффектам препарата без какой-либо клинической пользы [35]. Вероятность появления опухолей у пожилых людей, являющихся положительными на рецепторы эстрогена, составила 85% [8]. Стоимость определения гормональных рецепторов в нашем учреждении примерно в десять раз превышает стоимость тамоксифена на один месяц. Поэтому можно утверждать, что нецелесообразно определять статус рецептора с учетом выделения 15% пациентов, которые не получат тамоксифена. Несмотря на свои неблагоприятные последствия, тамоксифен хорошо переносится у пожилых людей и может оказать благоприятное влияние на уровень липидов в крови и минеральную плотность костей [4,8,42-44,46,47].
К 2010 году большинство из примерно 1,5 миллионов ежегодных новых случаев рака молочной железы будут диагностированы у женщин в странах с ограниченными ресурсами [48]. Проблемы лечения этих пациентов несколько.
Адъювантная системная и лучевая терапия становятся все более дорогостоящими, и необходимо тщательное рассмотрение экономической эффективности.
Дальнейшая продолжительность жизни южноафриканских женщин в возрасте от 70 до 74 лет составляет 10,4 года, женщин — от 75 до 79 лет — 8 лет, а для 80-48 лет — 5,9 года против США — 14,8 года, 11,2 года и 8,5 лет соответственно [7 ]. Это показывает, что даже в развивающейся стране у пожилых женщин может быть значительная дальнейшая продолжительность жизни, и следует тщательно рассмотреть варианты лечения, чтобы не ставить под угрозу локальный или дистанционный контроль заболеваний.
По сравнению с лечением раннего рака молочной железы лечение прогрессирующего рака молочной железы является более ресурсоемким и имеет более низкие результаты. Это подчеркивает потенциальную выгоду раннего обнаружения и диагностики, особенно в странах с ограниченными ресурсами [49].
В исследовании, посвященном изучению рака молочной железы и шейки матки среди южноафриканских женщин, почти пятая часть женщин не слышала об этих раках, и почти половина не знали о методе самоанализа груди. Более низкие уровни осведомленности были также обнаружены у женщин старшего возраста и сельских районов [50]. В нашем исследовании 48,2% пациентов представили слишком развитую болезнь для консервативного лечения, продемонстрировав необходимость раннего выявления рака молочной железы в развивающихся странах.
В стране с ограниченными ресурсами ограниченная хирургия и тамоксифен обеспечивают превосходный контроль над раком молочной железы у пожилых людей, сравнимый с результатами, полученными в условиях ограниченного ресурса.
Автор (ы) заявляют, что у них нет конкурирующих интересов.
LJW собрал данные, выполнил статистический анализ и составил рукопись. JPA задумала исследование и участвовала в его разработке и координации. JDO собрал некоторые данные и выполнил некоторый статистический анализ. Все авторы прочитали и утвердили окончательную рукопись.
источник
Наибольшая заболеваемость раком молочной железы отмечается среди женщин 50 — 60 лет, причем 30 — 45% заболевших находятся в возрасте 60 лет и старше Рак молочной железы (РМЖ) занимает одно из первых мест в заболеваемости населения злокачественны
 |
Наибольшая заболеваемость раком молочной железы отмечается среди женщин 50 — 60 лет, причем 30 — 45% заболевших находятся в возрасте 60 лет и старше
Рак молочной железы (РМЖ) занимает одно из первых мест в заболеваемости населения злокачественными опухолями. Пик этой патологии приходится на 50 —60 лет, но 30 — 45% пациенток, заболевших этой формой рака, находятся в возрасте 60 лет и старше. При определении тактики лечения заболевания приходится ориентироваться не только на достижение наилучших результатов выживания, но и на оценку риска применения того или иного метода лечения.
В зависимости от степени распространенности РМЖ проводят хирургическое, лучевое или химиотерапевтическое лечение, а также комбинации этих методов. В последнее время все больший удельный вес приобретает химиотерапия в качестве метода общего воздействия на организм. Рекомендации по лечению рака молочной железы у пожилых противоречивы — от максимально радикального подхода до сугубо сдержанного.
 |
Статистические данные, приводимые многими авторами, свидетельствуют о том, что при отсутствии метастазов в регионарные лимфоузлы отдаленные результаты лечения не зависят от объема оперативного вмешательства. Анализ 5-летней выживаемости пожилых больных в зависимости от объема оперативного вмешательства показал, что после радикальных операций 5 лет жили 56%, после мастэктомии с подмышечной лимфаденэктомией — 46%, простой мастэктомии — 60%, а среди неоперированных больных данный показатель составил 45%.
Статистической разницы между этими показателями нет. При наличии метастазов (Т1 — 3 N1 М0 ) выживаемость после радикальной мастэктомии (по Patey или Halsted) составляет 56%, а среди неоперированных больных — 45%.
Все это заставляет врачей очень строго относиться к определению тактики лечения, в первую очередь хирургического.
На выбор предстоящего лечения влияет и отношение к нему больной. Пожилые пациентки, как правило, настороженно воспринимают возможность радикального хирургического вмешательства и часто от него воздерживаются, отдавая предпочтение органосохраняющим операциям в комбинации с лучевым и химиогормональным методами.
| При отсутствии метастазов в региональных лимфоузлах отдаленные результаты не зависят от объема оперативного вмешательства |
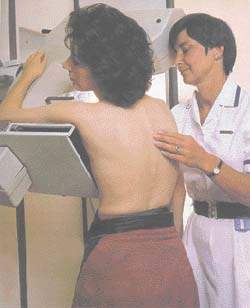
Задачей врача-онколога на догоспитальном этапе является возможно более раннее выявление опухолевой патологии с использованием доступных методов обследования — пальпаторного осмотра, маммографии, ультразвукового исследования. Правильно ориентировать больного в плане предстоящего лечения, рассказать о возможных осложнениях — это задача онкологов специализированных учреждений. Рекомендации должны быть основаны на объективной оценке риска операции и знании этих осложнений с учетом функциональных особенностей организма пациента.
В доступной нам литературе мы не нашли сообщений, касающихся хирургических осложнений у больных РМЖ пожилого возраста.
Нами было прослежено течение послеоперационного периода у 206 женщин, страдавших РМЖ, у 112 из которых была выполнена радикальная мастэктомия по Patey, а у 94 — по Halsted. Среди указанных больных 64 имели возраст старше 60 лет (табл. 1).
Как видно из табл. 1, на долю пожилых больных пришелся 31% от общего числа пациентов. Практически все они имели сопутствующую патологию, выраженность которой, однако, была не настолько велика, чтобы отказаться от операции. Среди сопутствующих заболеваний чаще всего отмечались: ИБС, гипертоническая болезнь, хронические воспалительные процессы в легких и бронхах.
Послеоперационный период считался осложненным, если наблюдались обильная лимфорея, некрозы кожи, нагноения раны, осложнения со стороны терапевтического статуса, потребовавшие лечения (табл. 2).
У больных старше 60 лет среднее значение послеоперационных койко-дней составило 21 день. Средние показатели лимфореи: незначительная —28%, умеренная — 26%, обильная — 45%. Некроз кожи у всей группы больных встретился в 24% наблюдений.
читель-
ная
нная
ная
читель-
ный
нный
ный
итель-
ное
нное
ное
Оценивая изложенные результаты, следует отметить тенденцию к увеличению лимфореи с возрастом. Если у больных 60—65 лет обильная лимфорея отмечена в 42% случаев, то у больных 66—70 лет — в 62%. У больных в возрасте 71—75 лет обильная лимфорея встретилась в 25% наблюдений, но частота умеренной лимфореи возросла до 42% (для сравнения: частота умеренной лимфореи в возрасте 60—65 лет составила 25%, в возрасте 66—70 лет — 18%). Некоторое снижение частоты появления обильной лимфореи в возрасте 71 — 75 лет можно объяснить тем фактом, что практически всем этим больным выполняли операцию по Patey, а не по Halsted. Из пяти больных старше 75 лет у троих наблюдалась обильная лимфорея.
Частота некрозов кожи также увеличивалась с возрастом: 9% у пациентов 60 — 65 лет, 37% в 66 — 70 лет и 25% в 71 — 75 лет. У двоих из больных старше 75 лет были некрозы кожи. В появлении этих осложнений, безусловно, большую роль играет степень поражения сосудов атеросклеротическим процессом и ангиопатия, связанная с сахарным диабетом. Квалификация хирурга, выполняющего операцию, также немаловажна. Для сравнения в табл. 3 приведены данные по таким же осложнениям у больных моложе 60 лет.
Среднее значение послеоперационных койко-дней у больных моложе 60 лет составило 15 дней.
 |
Сравнивая данные, приведенные в табл. 2 и 3, можно отметить следующее: пациенты старше 60 лет находились в стационаре после операции примерно на 6 дней больше, чем больные моложе 60 лет, что связано с более выраженной лимфореей. Некроз кожи также чаще встречался у больных старше 60 лет, по сравнению с более молодыми пациентами (24% и 5% соответственно). Частота возникновения инфекционных осложнений существенно не различалась, так как это осложнение скорее связано с соблюдением асептики и антисептики при выполнении операции и послеоперационных хирургических процедур. Это можно объяснить и частым назначением антибактериальных препаратов, препятствующих развитию нагноений. Отметим, что 17% пожилых пациентов страдали ожирением, а 7,8% сахарным диабетом. Практически у всех больных с данной патологией мы отмечали обильную лимфорею, некроз кожи, в отдаленном периоде — выраженный отек руки.
Учитывая большую частоту послеоперационных осложнений у больных старше 60 лет, требуется более дифференцированно подходить к отбору больных на операцию — с точки зрения не только хирурга, но и анестезиолога-реаниматолога. Все больные данной группы должны осматриваться анестезиологом на догоспитальном этапе, в поликлинике диспансера. При этом нужно оценивать функциональные возможности организма, назначать дополнительные консультации специалистов (эндокринолога, терапевта, невропатолога).
Мы считаем, что таким больным необходимо проводить более поверхностное обезболивание (отказаться от опиатов, снизить дозы нейролептиков). Учитывая возрастную чувствительность к наркотическим веществам и снижение обменных процессов в послеоперационном периоде, мы применяем с целью обезболивания ненаркотические анальгетики (трамал). Для профилактики тромбозов и пневмоний большое внимание уделяем ранней активизации больных (на фоне адекватной инфузионной терапии, включающей переливание свежезамороженной плазмы, альбумина, протеина). При травматичных операциях, сопровождающихся кровопотерей более 400 мл, проводим переливание эритроцитарной массы. Учитывая большую частоту возникновения кожных некрозов, используем в инфузионной терапии препараты, улучшающие микроциркуляцию (реополиглюкин, трентал).
Из 64 наблюдавшихся больных старше 60 лет в послеоперационном периоде только у 2 пациенток имели место нарушения сердечного ритма, потребовавшие медикаментозного лечения, а у 1 больной возникла тяжелая субэндокардиальная ишемия миокарда. Послеоперационных пневмоний, тромбоэмболий не отмечено. Таким образом, частота терапевтических осложнений составила 4,7%.
Проведенные нами исследования позволили сделать следующие выводы:
источник
Согласно данным Всемирной организации здравоохранении, в год во всём мире рак молочной железы регистрируют более чем у полутора миллионов женщин. Он «обнаглел и помолодел»: заболевание выявляется всё чаще у подростков и юных женщин. Более 41000 пациенток ежегодно погибают от злокачественных опухолей этого органа. 10% из них умирает в течение первого года после постановки первичного диагноза.
Статистика заболеваемости раком молочной железы в РФ вовсе удручающая: около 50000 новых случаев заболевания маммологи выявляют в течение одного года. Динамику роста заболеваемости раком молочной железы по годам можно оценить исходя из данных, представленных на графике №1.
График №1. Динамика заболеваемости раком молочной железы
Диагноз рак молочной железы» в РФ ставят женщинам, средний возраст которых 59,1 год. В сельской местности заболеваемость раком этой локализации на 29,5% ниже, чем у жителей крупных городов. Этот факт объясняется влиянием экологических факторов, разницей в доступности и уровне медицинской помощи. Заболеваемость раком молочной железы разная в городах с миллионом населения. Это отражено на таблице №1.
Таблица №1. Уровень заболеваемости раком молочной железы в некоторых городах РФ
Не добавляют оптимизма и показатели выживаемости пациенток, страдающих раком молочной железы. Смертность от заболевания растёт с каждым годом. Так, абсолютные цифры смертности от рака груди выглядят таким образом: в 2000 году умерло от этой патологии 21176 женщин, в 2009 – 23516, а в 2010 году – 23281. Их средний возраст – 64 года. Этот показатель в разных городах РФ выглядит таким образом: в Санкт-Петербурге – 22,77, в городе Москва – 19,64, в Омске 16,52, в Нижнем Новгороде – 15,78, а в Уфе – 15,41.
Согласно данным Американского Общества борьбы с раком, инвазивный рак молочной железы, прогноз которого не добавляет оптимизма, выявляют у каждой восьмой женщины. Первым симптомом заболевания в 65% случаев является уплотнение, которое пациентка находит в молочной железе. В 32% женщин могут появиться выделения из соска. Болезненные ощущения появляются у 57% женщин. Если рак развивается на фоне мастопатии, то 98% пациенток отмечают стремительный рост новообразования и изменение характера поверхности уза: он становится плотным и бугристым.
Выживаемость при раке молочной железы зависит, прежде всего, от стадии заболевания. Когда ставят диагноз «рак молочной железы, 1 стадия», прогноз очень оптимистичный. На этой стадии заболевания новообразование не превышает двух сантиметров в диаметре. Нет метастазов в подмышечные и окологрудные лимфоузлы. В течение пяти лет выживает от 70% до 94% пациенток.
Во второй стадии заболевания размеры опухоли находятся в пределах от двух до пяти сантиметров в диаметре. На этой стадии раковые клетки присутствуют в 4-5 лимфатических узлах. Когда выявляют рак молочной железы 2 стадии, прогноз несколько хуже: показатель пятилетней составляет от 51% до 79%.
При третьей стадии рака молочной железы выживаемость ещё меньше. В течение пяти лет выживает от 10% до 50% женщин. Это связано с тем, что размеры опухоли значительно больше (узел имеет диаметр около 5 сантиметров), раковые клетки распространяются к основанию органа.
При четвёртой стадии рака молочной железы размеры опухоли не имеют значения. У пациенток находят отдалённые метастазы в печень, лёгкие, кости и головной мозг. Прогноз пятилетней выживаемости не утешительный, он не более 11%. Показатель десятилетней выживаемости демонстрирует таблица №2.
Таблица №2. Показатель десятилетней выживаемости пациенток, у которых выявлен рак молочной железы
Рассмотрим показатели выживаемости после оперативного лечения рака молочной железы. Пятилетняя выживаемость пациенток, оперированных по поводу рака молочной железы, составляет 85 %, десятилетняя– 72%. При проведении комбинированного лечения пятилетняя выживаемость снижается до 82%, а десятилетняя – до 66%.
Выживаемость пациенток, страдающих раком молочной железы, увеличивается в случае осуществления локального контроля над новообразованием. Это подтверждают результаты исследования причин смертности от рака молочной железы, умерших на протяжении одного года в США. Так, рецидив или прогрессирование рака наступило у 5000 пациенток, что составляет от 10% до 51%. Диссеминация опухоли диагностирована у 80000 женщин (15-64%). От сочетания рецидива заболевания с диссеминацией раковых клеток умерло 60000 человек, или 25%.
Таким образом, сам собой напрашивается вывод, что в 50% случаях смертность наступила из-за того, что лечение первичного очага в молочной железе было не достаточно эффективным. У ряда пациенток раковая опухоль продолжала увеличиваться в размерах. Есть все основания предполагать, что причиной диссеминации стал недостаточный контроль над первичной опухолью. Это означает, что 50% пациенток, страдающих раком молочной железы, погибают по причине отсутствия или же недостаточностью локального контроля. Ясно, что локальные рецидивы опухоли отрицательно влияют на выживаемость пациенток.
Ограниченное местное облучение первичного очага рака в молочной железе повысило показатель пятилетней выживаемости на 18% и на 5% снизило показатель смертности этой категории онкологических больных. Программа лечения рака молочной железы предписывает необходимость облучения пациенток, у которых после радикальной мастэктомии выявлены метастазы более чем в 4 лимфатических узлах. Рассмотрим результаты наблюдения 1500 женщин в США, которым выполнили подмышечную лимфодиссекцию одновременно с радикальным оперативным вмешательством. 50% из них провели облучение только железы, а 50% пациенткам облучали подмышечные и надключичные лимфатические узлы.
Результаты оказались ошеломляющими: в случае выявления метастазов более чем в 4 лимфатических узлах при проведении дополнительного облучения областей регионарного метастазирования рецидивы рака в подмышечной впадине не наблюдались вовсе, а в надключичной ямке они обнаружились всего лишь в 2% случаях.
При применении разных методов лечения рака молочной железы отмечаются неодинаковые результаты. Так, при комплексном лечении рака молочной железы, предполагающем применение в послеоперационном периоде гормонального лечения или же химиотерапии, показатель пятилетней выживаемости равен 86%, а десятилетней – 68%.
Таблица №3. Показатели выживаемости пациенток, страдающих раком молочной железы, при разных стандартах проводимого лечения
Показатель 5-летней выживаемости (%)
Показатель 10-летней выживаемости
Наиболее распространённым методом оперативного лечения рака молочной железы является резекция молочной железы. Эта операция относится к числу радикальных вмешательств. После такого радикального оперативного метода лечения рака молочной железы показатель пятилетней выживаемости приближается к 98%. Всего лишь у 2% женщин после операции развиваются рецидивы рака.
В Израиле провели исследование, в котором принимало участие 117 женщин, имеющих диагноз «рак молочной железы 1 стадии», прогноз которого зависит от метода лечения. Радикальную резекцию молочной железы выполнили 62,4% пациенткам. У шестнадцати из них были обнаружены единичные метастазы в лимфоузлы. Радикальную мастэктомию с сохранением большой грудной мышцы произвели 36,7 % пациенток.
У шести пациенток после операции были обнаружены единичные метастазы рака в подмышечных лимфоузлах. Показатель пятилетней выживаемости у первой группы составил 92,6%, а семилетней был на уровне 91%. После радикальной мастэктомии в течение пяти лет выжили 87,9% женщин, а в течение семи лет – 76%.
Местный рецидив заболевания возник в 8,2% женщин, которым была выполнена радикальная резекция органа, а после радикальной мастэктомии с сохранением большой грудной мышцы заболевание рецидивировало в 2,2% случаях. Прогноз развития метастазов почти одинаков в обеих группах исследуемых женщин: после резекции молочной железы метастазы развились в 10,9 случаях, а после мастэктомии – в 13,6%.
В современных онкологических клиниках мира радикальной мастэктомии предпочитают иную оперативную методику – модифицированную радикальную мастэктомию. Во время этой операции производят удаление всей ткань молочной железы, но при этом сохраняют большую грудную мышцу. После такого оперативного вмешательства нет необходимости в дополнительной имплантации лоскута кожи. Прогноз выживаемости после модифицированной радикальной мастэктомии находится на том же уровне, что и радикальной операции, выполненной в стандартном варианте. Более лёгкой становится последующая пластика молочной железы.
Это оперативное вмешательство отличается от предыдущих методик тем, что или по ходу операции производят иссечение лимфатических узлов, или же посредством аксиллярного доступа. Проводится их гистологическое исследование и определяется тактика дальнейшего лечения пациентки. При таком походе на 48% снижается частота осложнений. Если же в лимфатических узлах не выявляют раковых клеток, то прогноз становится более чем оптимистичным. Проведенный анализ показал, что у этих женщин общая выживаемость превысила 81%, а десятилетняя – 72%. При наличии метастазов в лимфатических узлах показатель выживаемости был несколько иным: он соответствовал 41% и 25% .
Для того чтобы провести корректный анализ, пациенток разделили на три группы: у первой группы узлы были отрицательными, у второй метастазы находили в 1-3 лимфоузлах, а в третьей – более чем в четырёх. В последней группе выживаемость без зарегистрированных рецидивов составила 14%, а общая выживаемость – 25%. Это позволяет сделать вывод, что прогноз выживаемости пациенток, страдающих раком груди, находится в прямой зависимости от своевременности обращения к специалисту.
Многим людям пожжет показаться странной такая постановка вопроса, но мужчины тоже страдают раком молочной железы. Он менее распространён и встречается в 100 раз реже, чем аналогичная патология у женщин. Злокачественное новообразование в молочных железах мужчин выявляется, как правило, после 55 лет, но ему подвержены и более молодые представители сильного пола. Особенность «мужского» рака молочной железы является то, что мужчины не подозревают о его существовании и в 46% случаях обращаются в запущенных стадиях болезни.
Такая ситуация возникает вследствие слабой обознанности пациентов и низкой онкологической настороженности врачей. Так, в 20% случаях первичного обращения мужчин по поводу опухоли грудной железы неверно трактуется характер заболевания. Диагноз «рак молочной железы» у мужчин выставляется на основании данных осмотра, пальпации, рентгенографии, исследования на атипичные клетки выделений из соска и мазка-отпечатка с поверхности язвы, по поводу которой обращается 21% мужчин. В 99% случаев применение такого комплекса обследования позволяет повысить выявляемость онкопатологии молочных желез у мужской половины населения.
В 100% случаях рака молочной железы мужчинам показано оперативное вмешательство. После операции требуется адъювантная терапия гормональными препаратами. Лечение гормонами в 36% случаях позволяет добиться устойчивой ремиссии в течение 1,5 года. Химиотерапия позволяет достичь 70% пятилетней выживаемости. Однако при генерализации процесса и перехода заболевания в четвёртую стадию показатель пятилетней выживаемости понижается до 47%.
Рак молочной железы вы являют как у женщин, так и у мужчин. Выявляемость заболевания зависит как от онкологической настороженности пациентов, та и от грамотности врача. При выявлении опухоли на начальной стадии в случае адекватного лечения новообразования прогноз выживаемости очень хороший.
источник
