Тревожный диагноз – рак молочной железы становится для молодой женщины крахом всех надежд. Современные методики лечения этого заболевания, особенно при ранней диагностике, дают обнадеживающие результаты. Удаление яичников помогает справиться с болезнью, предупредить рецидивы появления опухоли.
Половой гормон эстроген, который вырабатывают яичники, в женском организме играет особую роль. Он помогает обмену веществ, участвует в работе клеток, способствует вынашиванию ребенка. Есть одна особенность – когда в молочной железе появляется опухоль, эстроген вызывает бурный рост раковых клеток. Это случается, когда повышено количество гормона в организме. Такая разновидность рака молочной железы считается гормонозависимой. Задача онкологии – остановка развития опухоли путем снижения выработки эстрогена.
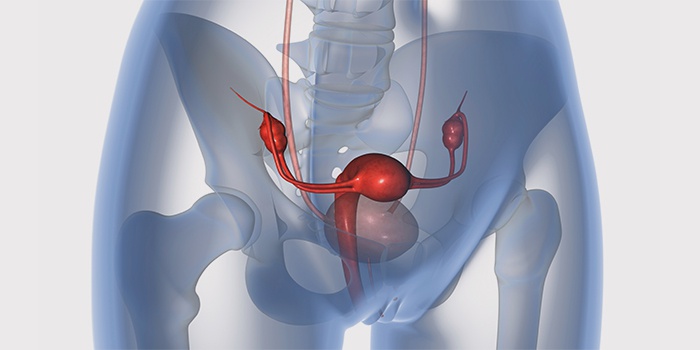
Овариоэктомия – операция по удалению яичников – помогает устранить источник выработки эстрогена. Цель хирургического вмешательства – остановить процесс роста злокачественной опухоли. Исследования подтвердили – лечение при раке молочной железы таким приемом особо эффективно, когда есть противопоказания к химиотерапии, применению гормональных лекарственных препаратов. В некоторых ситуациях показано удаление матки и яичников, что приводит к бесплодию.
К сожалению, резкая остановка выработки эстрогена, вызванная удалением яичников при раке груди, приводит к осложнениям для женского организма. Служит причиной снижения качества жизни. Внезапно наступает климакс с его последствиями:
- слабостью;
- приливами;
- подавлением сексуального влечения;
- разрушением костной ткани – остеопорозом;
- увеличением массы тела;
- головокружением;
- сердцебиением;
- головными болями;
- повышением давления;
- быстрой утомляемостью.
Лечение рака груди овариоэктомией проводят пациенткам до начала менопаузы. Если есть возможность, удаление яичника не делают нерожавшим женщинам. При таком положении используют лекарственное отключение функции образования эстрогена, чтобы со временем работа органа восстановилась. Удаление яичников при раке молочной железы гормонозависимой формы дает хороший прогноз к излечению. Показаниями к удалению становятся:
- 4 стадия рака;
- профилактика возникновения рецидивов;
- мутации генов BRCA;
- риск развития метастазов;
- наследственность.
Удаление яичников у женщин не проводиться, когда пациентки находятся в возрасте постменопаузы. Во время климакса, когда овуляция прекращается, эстроген перестает вырабатываться, и смысла в операции нет. Гормонотерапия при таких обстоятельствах осуществляется медикаментозным способом. Специальные лекарства – ингибиторы ароматазы – помогают уменьшить уровень эстрогена в крови. Это приводит к излечению рака.
Основная задача, стоящая перед онкологами при гормонозависимом раке груди, – блокировать или уничтожить выработку гормона эстрогена. При этом развитии событий раковые клетки прекратят свой рост. Решение будет зависеть от возраста пациентки, степени развития заболевания, гормонального статуса опухоли. Лечение рака груди, или карциномы, ставящее целью остановить воздействие эстрогена, предполагает использование нескольких методов. Сюда относят:
- оперативное вмешательство;
- выключение функции яичников.
Чтобы определить гормональный статус новообразования, проводят специальный анализ. С его помощью выясняется, есть ли в опухоли особые вещества – рецепторы, которые вступают в контакт с гормонами и начинают бурный рост раковых клеток. Определяется кто явился провокатором этого процесса – прогестерон или эстроген. Это влияет на выбор методики. Самый благоприятный исход при раке молочных желез, когда обнаружена активность обоих гормонов.
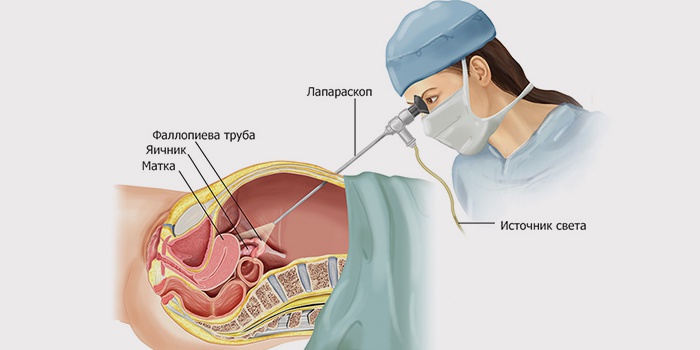
Современный способ проведения операции – лапароскопия. Для удаления яичников по такой методике делаются маленькие разрезы. Через них вводятся камера и инструменты. На экране монитора хирург наблюдает за ходом операции. Орган удаляется по частям и выводится через небольшое отверстие в брюшной стенке. При этом методе возможно использование местной анестезии, а швы остаются незаметными.
Один из хирургических методов – лапаротомическое удаление яичников. Операция производится путем разрезания передней стенки брюшной полости. При этом методе, особенно если надрез тканей выполнен вертикально, хирург имеет хороший доступ к органу. Есть возможность перевязать сосуды, чтобы избежать кровотечения. При операции используется общий наркоз, остается шрам.
Меры, направленные на выключение деятельности яичников при раке груди, кроме удаления, подразумевают использование других способов. Исключительно важно это для женщин в детородном возрасте, не имеющих потомства. Есть возможность на время отключить выработку гормона эстрогена, чтобы затем восстановить ее. Существуют два метода подавления функции:
- лучевая терапия;
- использование медикаментозных препаратов.
Применение лучевой терапии помогает без хирургического вмешательства остановить выработку гормона при помощи облучения яичников. К сожалению, при этом возможно повреждение тканей соседних органов. Использование лекарственных средств для провоцирования искусственного климакса – прерывания выработки эстрогена – более гуманный метод. Методика легко переносится, но требует длительного приема дорогостоящих препаратов.
Вместо хирургической операции, современная онкология предлагает использовать при раке груди гормонотерапию. Назначение лекарственных препаратов находится в зависимости от репродуктивного возраста женщины. Медикаменты решают разные задачи:
- селективные модуляторы способствуют блокированию выработки эстрогена;
- ингибиторы ароматазы уменьшают его содержание в крови;
- особые гормоны прекращают работу яичников.
Селективные модуляторы эффективны, когда у женщины еще не наступила менопауза. Препараты воздействуют на зараженные участки молочной железы очень избирательно. Клетки перестают получать эстроген, провоцирующий их энергичный рост. Процесс замедляется и полностью останавливается. Основной медикамент для воздействия – Тамоксифен, выпускается в таблетках, требует длительного приема.
В период постменопаузы лечение онкологического заболевания груди производят ингибиторами ароматазы. Эти медицинские средства способствуют понижению уровня эстрогена в крови. Применение на этом жизненном этапе ингибиторов ароматазы дает положительные результаты, помогает справиться с заболеванием. Хотя есть и неприятный побочный эффект – повышение хрупкости костей. Среди известных препаратов:
Отдельно стоит применение медикаментов, которые подавляют функцию яичников – искусственно вызывают климакс. Они назначаются, когда не эффективны селективные модуляторы. Препараты Золадекс, Бусерелин, применяемые в виде инъекций раз в четыре недели, прерывают связь гипофиза с яичниками. После отмены лекарства функции восстанавливаются. Еще одно средство – Фаслодекс – радикально уничтожает эстрогенные рецепторы.
Современный вид терапии, заменяющий удаление яичников – таргетное лечение. Применение препаратов исключает рост и увеличение количества раковых клеток, действуя на них точечно. При этом соседние ткани не задеваются. Таргетные препараты помогают остановить развитие раковых процессов. Их применение является профилактикой развития заболевания, при этом мала вероятность интоксикации организма. Увеличивается продолжительность жизни пациенток, больных раком груди. Популярные в онкологии препараты:
источник
Каждый тип онкологического заболевания имеет свои стадии развития, которые определяют степень сложности заболевания и на основе этих данных разрабатываются методы лечения и профилактики. Рак груди имеет также несколько стадий развития. После диагностирования и выявления на наличие раковых клеток, обязательно определяют стадию их развития и разделяются они по такой схеме:
0 стадия — самая ранняя (неинвазивный рак), когда опухоль находится в области протоковой и лобулярной карциномы молочной железы и не имеет признаков метастазирования.
1 стадия — инвазивный рак, поражение соседних тканей раковыми клетками, но лимфатические узлы не поражены. Размеры опухоли достигают не более 2 см.
2 стадия А — 1) размеры остаются не более 2 см, происходит поражение лимфатических узлов; 2) размер опухоли достигает до 5 см, лимфатические узлы остаются не пораженными; 3) в молочной железе раковые клетки не выявлены, лимфоузлы затронуты.
В — размеры опухоли более 5 см и лимфоузлы не поражены или выявляется небольшая опухоль до 5 см, затронуты лимфатические узлы.
3 стадия А — опухоль самых разных размеров и поражены подмышечные лимфатические узлы.
В — имея самые различные размеры, опухоль поражает грудную стенку и внутренние ее лимфоузлы.
С — последующая стадия после В, опухоль увеличивается еще больше и распространяется на другие органы.
4 стадия — последняя и самая серьезная, когда злокачественная опухоль увеличивается на столько, что воздействует на весь организм, при этом происходит метастазирование в самые отдаленные органы, кости и лимфатические узлы.
К ранним стадиям заболевания относят первые две, третью и четвертую стадии причисляют к поздним и, практически, не излечимым. Доброкачественные новообразования также могут перерасти в злокачественные и за их развитием надо постоянно наблюдать, чтобы не пропустить момент перерождения. Стадии развития рака груди и яичников 3 стадия онкологического заболевания Доброкачественными новообразованиями считаются:
— филлоидная фиброаденома, ее очень легко выявить — это небольшой подвижный шарик, он может быть самых различных размеров от 2 мм до 5 см. Самостоятельное обследование груди пальцами может быть не очень эффективным, так что надо 2 раза в год, женщинам после 35 лет, обследоваться у маммолога, после 40 — каждый год.
Рак яичников разделяется на стадии, при этом учитываются размеры опухоли и степень ее распространения на другие органы, и лимфатическую систему. Рак яичников выявляется на различных участках органа и поэтому он разделяется на три вида:
— Распространенная форма рака, когда раковые клетки образуются на поверхности яичника, она составляет 90% всех заболеваний данного вида.
— Злокачественная опухоль возникает в опорной ткани яичника, которая находится глубже и составляет до 8% заболеваний данного вида — это стромально-клеточная опухоль.
— Повреждение раком яйцеклеток, которые вырабатываются яичником. Такое заболевание составляет 5% всех случаев заболеваний.
Стадия 1 (Т1) — карцинома в пределах одного или двух яичников.
(Т1а) — злокачественная опухоль в одном яичнике и на его поверхности нет
опухоли.
(Т1b)- опухоль находится в обоих яичниках, овариальная капсула не разорвана и на
поверхности яичников нет опухолей.
(Т1с) — раковые клетки находятся в одном или двух яичниках, произошел разрыв
овариальной капсулы, на их поверхности может быть опухоль или раковые
клетки распространились в брюшную полость.
Стадия 2 (Т2) — опухоль в одном или двух яичниках и метастазы выявляются в области
таза или проникают в матку.
(Т2а) — раковые клетки распространились в матку или фаллопиеву трубу,
в брюшной полости раковых клеток нет.
(Т2b) — метастазирование раковых клеток в другие ткани (область таза) без
выявления их в брюшной полости.
(Т2с) — раковые клетки обнаружены в брюшной полости и в других тканях
малого таза.
Стадия 3 (Т3) — опухоль в одном или двух яичниках, раковые клетки вне области таза.
(Т3а) — перитонеальный метастаз.
(Т3b) — злокачественная опухоль в обоих яичниках и размер ее достигает 2 см.
(Т3с) — опухоль более 2 см и новообразования могут проникать в лимфатические
узлы в брюшную полость.
Поражения лимфатических узлов определяются такими стадиями:
NX — лимфоузлы не подлежат определению в области первичной опухоли.
N0 — раковые клетки не распространились на лимфоузлы в области первичной
опухоли.
N1 — рак поразил лимфатические узлы в области первичной опухоли.
Стадия метастазирования:
МХ — метастазы не подлежат определению
М0 — нет отдаленных метастаз
М1- присутствуют метастазы на других органах.
источник
Смертность от рака яичников стоит на 8-м месте среди причин смертности женщин от онкологических заболеваний. Из-за отсутствия свойственных только этому заболеванию симптомов, рак яичников до сих пор диагностируют довольно поздно. Что может современная медицина, с ее генетическими исследованиями и новыми препаратами, а что зависит от самих женщин, рассказывает Светлана Викторовна Хохлова, д.м.н., старший научный сотрудник отделения химиотерапии РОНЦ им. Н.Н. Блохина.
Почему большинство случаев рака яичников у женщин приходится на возраст после 50 лет? Как связан рак яичников с отсутствием беременности и грудного вскармливания? С раком груди?
На сегодняшний день выделяют несколько факторов, которые повышают риск развития рака яичников: гормональный, генетический, алиментарные факторы, к которым относится экология и питание, и социальные факторы.
Многочисленные эпидемиологические исследования показывают влияние гормональных факторов в группах пациенток, у которых либо раньше начиналась менструация, либо поздно наступала менопауза.
Прямой связи с гормональными нарушениями в организме в этих исследованиях не наблюдалось. Однако установлено, что повышенное количество эстрогенов, во-первых, участвует в развитии рака молочной железы, а во-вторых, может повысить риск развития рака яичников.
Эти гормональные нарушения связаны, в основном, с процессами овуляции. При выходе яйцеклетки из яичника в каждом менструальном цикле происходит незначительное повреждение коркового слоя яичника. Эти повреждения эпителия накапливаются и могут приводить к перерождению эпителия в рак, поэтому женщины в возрасте после 40 лет и попадают в группу риска. Также приводить к перерождению ткани в рак могут воспалительные процессы, кисты яичников, эндометриоз.
Напротив, беременность и грудное вскармливание уменьшают количество овуляций в жизни женщины, с чем и связано предположение, что материнство снижает риск развития онкологии. Это подтверждает статистика: установлено, что в странах с низкой рождаемостью (а это, как правило, развитые страны) рак яичников встречается чаще. В развивающихся странах с высокой рождаемостью риск развития рака яичников намного ниже.
Сейчас проверяются гипотезы о том, насколько повышают риск развития рака препараты, стимулирующие работу яичников, например, эстрогены. В то же время, имеются данные, что контрацептивы с эстрогенами и прогестинами уменьшают риск развития данного заболевания.
Что такое гены BRCA и как они связаны с раком яичников и раком груди? Надо ли носителям мутировавших генов на всякий случай удалять яичники, как Анджелина Джоли удалила грудь?
Наиболее важным фактором развития рака яичников последние годы считают генетический. Всевозможные повреждения ДНК происходят в организме каждую секунду и могут приводить к развитию опухоли. Однако выявлены определенные гены-супрессоры, которые блокируют опухолевый рост. К таким генам, которые участвуют в восстановлении ДНК и сдерживают развитие опухолевого процесса, как раз и относятся BRCA1 и BRCA2.
Если же в этих генах имеются мутации, то механизм, который восстанавливает поврежденные ДНК, не работает, количество мутаций в ДНК накапливается и развивается злокачественная опухоль. По имеющейся статистике, к 70 годам у 44% носителей мутированного гена развивается злокачественная опухоль яичников. А частота мутации гена BRCA среди больных раком яичников превышает 15%.
Генетические мутации BRCA1/2 наследуемы и часто встречаются в семьях, где кто-то болел или болеет раковым заболеванием. Не обязательно раком яичников или молочной железы — сейчас уже есть данные, что меланома, рак поджелудочной железы и ряд других опухолевых заболеваний в семьях также влияют на предрасположенность к развитию рака яичников. Поэтому члены таких семей должны быть на особом учете и проходить обследования.
Что касается таких решительных мер, как профилактическое удаление яичников и молочных желез, то исследования действительно показывают значительное снижение риска развития опухоли в этих случаях. Однако в нашей стране юридически данные виды операции не разрешены.
Какие есть способы ранней диагностики рака яичников? Диагностируется ли он на УЗИ?
К сожалению, скрининг для рака яичников не показал свою значимость. Ни УЗИ, ни определенные маркеры не показывают на ранних этапах данную патологию. С помощью ультразвукового исследования можно увидеть кисты, опухолевые изменения, и если есть подозрения на злокачественную опухоль, то пациентку обязательно нужно направить к онкологу и сделать анализ крови на маркер CA125.
Так что на сегодняшний день раннюю диагностику ракового заболевания может обеспечить онконастороженность самих женщин.
Действительно ли симптомы рака яичников могут напоминать расстройство желудка? Если женщина пойдет с болью в животе к гастроэнтерологу, он заподозрит неладное?
Рак яичников имеет имплантационный характер прогрессирования: метастазирование идет по серозной оболочке кишечника, желудка, печени, также появляется жидкость в брюшной полости. Поэтому часто пациентка жалуется на расстройство желудка, боли в эпигастральной области, в правом подреберье. Такие симптомы, как увеличение живота и запоры, появляются уже на 3-4-й стадии рака.
Проблема своевременной постановки диагноза заключается в отсутствии уникальных симптомов. Даже в Москве, где медицина на достаточно высоком уровне, с момента появления у женщины жалоб до первого визита к онкологу проходит от 4 месяцев до полутора лет. Все это время она может проходить обследования по месту жительства у терапевта, но правильный диагноз установлен не будет. 80% пациенток попадают к онкологу уже на 3-4-й стадии рака яичников. Единственный путь, который может изменить скорбную ситуацию — это информирование и обучение медицинских работников первичного звена.
Если опухоль обнаружена, то операция обязательна? Существуют ли варианты лекарственной терапии?
Да, основным методом лечения рака яичников является, конечно, оперативное: удаление первичной опухоли, большого сальника, всех видимых опухолевых изменений в брюшной полости.
Вне зависимости от стадии заболевания после операции пациенты проходят химиотерапию. Обойтись без химиотерапии можно только на очень ранней стадии, но из-за сложности обнаружения заболевания таких случаев мало. Часто во время операции оказывается, что стадия рака гораздо больше, чем предполагалось по данным обследования.
За многие годы большое количество всевозможных таргетных (или целевых) препаратов изучалось при раке яичников, но на сегодня из этой группы только один препарат зарегистрирован для лечения данной патологии.
С увеличением наших познаний в биологии рака ученые обнаружили, что в опухолевых клетках с мутацией гена BRCA ряд механизмов восстановления ДНК выключены. Для пациенток — носителей данных мутаций разработали препараты, которые блокируют другие механизмы восстановления ДНК, ДНК не восстанавливается, и опухолевая клетка погибает.
Это так называемые PARP-ингибиторы. Практическое применения этих препаратов показало преимущество использования их в поддерживающем режиме у пациенток с рецидивом рака яичников с мутацией гена BRCA1/2, у которых удалось достичь полного или частичного ответа на химиотерапию с применением препаратов платины. Такие препараты выводят лечение пациенток, страдающих раком яичников, на качественно новый уровень и улучшают их выживаемость.
Иммунотерапия — новое модное на сегодня направление, которое при раке яичников только изучается. Иммунная система человека очень сложная, и, к примеру, сейчас уже установлено, что рак «прячется» от иммунного ответа организма. В последние годы активно изучается группа препаратов — ингибиторов контрольных точек (checkpoint-ингибиторы), которые делают опухоль «видимой» для собственной иммунной системы, и уже сам организм человека подключается к уничтожению рака. Ингибиторы контрольных точек уже зарегистрированы в лечении меланомы и рака легкого, и нам остается лишь держать руку на пульсе современных медицинских исследований и ожидать выхода новых инновационных препаратов.
Можно ли сформулировать порядок действий для профилактики рака яичников — в каком возрасте какие обследования проходить женщине?
Профилактика рака яичников связана с уже упомянутыми факторами риска: правильное питание, своевременное лечение воспалительных процессов, обследование и лечение кист, лечение эндометриоза и других предраковых заболеваний.
Те, у кого выявлена генетическая мутация, встают на учет к генетику и проходят специальную скрининговую диагностику с раннего возраста. Мутация BRCA1/2 может проявляться и в виде рака молочной железы, и виде рака яичников, поэтому женщины группы риска должны проходить осмотр у гинеколога и маммолога регулярно с 25 лет. С 25-30 лет раз в год необходимо делать МРТ молочных желез и маммографию, с 35 лет — УЗИ яичников, малого таза и брюшной полости, а также анализ крови на определение маркера CA125.
Главным помощником женщины может быть ее собственная информированность и онконастороженность. Рекомендую каждой женщине после 30-35 лет регулярно проходить осмотр у гинеколога и проверять молочные железы.
источник
В онкологии для обозначения хирургического удаления яичников употребляется именно такой термин — «ovaria» яичник по-латыни, а греческое «ektome» означает вырезание. В других специальностях нередко ему предпочитают полностью греческий термин «оофорэктомия», но в онкологии его почему-то не пытались привить. Иногда овариоэктомию обозначают как «кастрация», но этот термин имеет мужскую «окраску» и используется только в разговорной речи.
Овариоэктомия является элементом гормональной терапии рака молочной железы (РМЖ). Половые гормоны в немалой мере считают виновниками развития рака молочной железы, возможно, это справедливо, но они далеко не одиноки в инициации злокачественного перерождения ткани железы. Во всяком случае, гормональная терапия заняла прочное место в терапии опухоли, содержащей рецепторы к эстрогенам и прогестерону. Рецепторы заносят в раковую клетку биологический стимулятор – циркулирующий в крови половой гормон эстроген.
Цель гормональной терапии исключительно антигормональная, а именно, предотвратить попадание в раковую клетку гормона, необходимого для её жизнедеятельности. В отсутствии биологического «топлива» невозможно деление клетки, что автоматически приводит её к смерти. При достаточно высоком содержании таких чувствительных к гормонам клеток в опухоли, она может приостановиться в росте или даже погибнуть.
У женщин, переживших свою последнюю менструацию, называемую «менопауза», снижается продукция половых гормонов, но происходит это постепенно в течение нескольких лет. Считается, что по истечении пятилетки после менопаузы уровень половых гормонов достаточно низкий, но парадокс природы в том, что именно у женщин этого гормонального периода чаще отмечаются реагирующие на гормоны опухоли молочной железы, чем у гормонально активных женщин репродуктивного возраста.
Половые гормоны синтезируются в яичниках и жировой ткани, у молодых женщин в яичниках их производится больше, чем в жировой клетчатке. У пожилых, наоборот, в яичниках почти ничего не продуцируется, за синтез гормонов отвечает только жировая ткань. Поэтому удаление яичников – овариоэктомия, как элемент гормонального воздействия, — подходит только для молодых менструирующих женщин.
Принципиально выключение яичников из системы синтеза гормонов достижимо несколькими способами: хирургическим удалением, облучением или лекарственным отключением. Оптимальный метод прекращения продукции яичниками гормонов так и не определили, подход к проблеме сугубо индивидуальный. Операция и облучение выключают функцию яичников необратимо, тогда как специальные лекарства — только на время их использования.
Вариант длительной лекарственной кастрации кажется пациенткам самым удобным: инъекция препарата раз в месяц или квартал. С онкологической позиции временное воздействие не удовлетворяет цели терапии, потому как высокая вероятность возврата рака молочной железы требует многолетнего антигормонального воздействия. Стандартный режим гормональной терапии 5 лет, и это совсем не предел, потому что рецидив рака может потребовать продолжения лечения, но уже другим антигормональным препаратом.
Выключать яичники из гормональной цепочки у молодых женщин целесообразно надолго, а правильнее навсегда.
Овариоэктомия гормонально зависимого рака молочной железы применяется при адъювантной – профилактической терапии и распространённом метастатическом процессе. Естественно, что женщина должна быть менструирующей или без месячных, но с определенным уровнем половых гормонов крови. Во время химиотерапии происходит подавление яичников, что манифестируется отсутствием менструации – аменореей, но это временно, через некоторое время после завершения химиотерапии яичники восстанавливают свою работу.
При профилактическом лечении РМЖ овариоэктомия не должна дополнять системное лечение, под которым подразумевается любое применение противоопухолевых лекарств: химиотерапия и гормонотерапия. Сегодня овариоэктомия рекомендуется как совершенно самостоятельное профилактическое лечение, когда имеются противопоказания к химиотерапии или приёму тамоксифена. Но есть исключения, когда овариоэктомия в адъювантном режиме обязательна, это использование ингибиторов ароматазы, в ином варианте эти таблетки у менструирующих женщин применять запрещено.
И ещё одно исключение — это профилактическое лечение рака молочной железы у женщин моложе 40 лет. Как правило, течение болезни в этом возрасте более агрессивно, поэтому используется максимальная блокада производства эстрогенов. Ещё недавно совместное применение овариоэктомии и тамоксифена в адъювантном режиме было стандартным для всех пациенток репродуктивного возраста, иногда присовокупляли ещё и приём преднизолона, но в настоящее время такой режим гормонального воздействия «со всех сторон» не считается оправданным.
При распространённом раке или метастатической стадии менструирующим женщинам с гормональными рецепторами в опухоли овариоэктомия может рекомендоваться параллельно с гормональной терапией антиэстрогеном – тамоксифеном. Почему при профилактике такой вариант не считается полезным, а при метастазировании входит в стандарт? Профилактическая терапия нацелена на оставшиеся после радикального лечения клетки опухоли, их мало или вовсе нет, метастазирование требует мобилизации всех терапевтических ресурсов.
Во-вторых, двойное гормональное воздействие оправдано при высоком уровне гормональных рецепторов в клетках опухоли, особенно при метастазах в кости и мягкие ткани, менее целесообразно при опухолевом поражении внутренних органов. Овариоэктомия совершенно обязательна при приёме ингибиторов ароматазы, стимулирующих яичники. Опять же в эту категорию не входят женщины, менопауза у которых состоялась более 5 лет назад.
Сегодня удаление яичников проводится двумя способами: классическим с разрезом передней брюшной стенки и высокотехнологичным с применением эндоскопической техники. Второй способ предпочтительнее, потому что минимальная операционная травма гарантирует быстрое восстановление и краткое время госпитализации. Но при наличии спаек в брюшной полости после другой операции или воспалительном процессе в малом тазу эндоскопическая операция невозможна.
Овариоэктомия может выполняться сразу же по выявлении рака молочной железы, одномоментно с удалением молочной железы, но так происходит очень нечасто. Как правило, удаление яичников откладывают на «потом», после завершения профилактической химиотерапии, на что уходит почти полгода. Когда через полгода ставится вопрос об удалении яичников, то хирурги стараются найти повод для отказа, потому что рака уже нет и возможно полное излечение, а неожиданности во время операции или после могут быть, особенно, после химиотерапии. Тем более что есть альтернатива в виде приёма тамоксифена, пусть с куда более серьёзными токсическими проявлениями.
При метастазировании овариоэктомию хирурги также стараются отложить: «сначала посмотрим, какая будет реакция опухолевых узлов на лечение». Тогда как операция до начала противоопухолевого лечения пройдёт много лучше и с меньшей вероятностью осложнений, чем после химиотерапии, да и само гормональное лечение начнётся сразу же после удаления яичников – практически на операционном столе. После нескольких циклов химиотерапии на передний план выйдут осложнения лечения, на фоне которых хирургическое воздействие не всегда возможно.
Всё следует делать правильно и вовремя, и овариоэктомия не исключение. Как и когда её выполнить с наименьшими потерями для пациентки, отлично известно онкологам Европейской клиники.
источник
Метастатический рак яичников – злокачественное новообразование яичника, возникшее в результате распространения клеток первичной опухоли, расположенной в другом органе. На начальных стадиях протекает бессимптомно. При крупных метастазах появляются боли, ощущение давления, затруднение мочеиспускания, запоры и увеличение размеров живота. При пальпации выявляется объемное образование. Возможны нарушения менструального цикла. Диагноз устанавливается с учетом анамнеза, клинических проявлений и результатов дополнительных исследований. Лечение – хирургическое вмешательство, химиотерапия, гормонотерапия, радиотерапия.
Метастатический рак яичников – вторичная опухоль яичника, возникшая в результате гематогенного, лимфогенного либо имплантационного распространения злокачественных клеток из другого органа. Составляет 5-6% от общего количества злокачественных новообразований яичника. Ранее считался достаточно редким заболеванием, в настоящее время отмечается увеличение количества случаев данной патологии. Пик заболеваемости приходится на возраст 45-60 лет.
Чаще всего метастатический рак яичников выявляется при онкологических заболеваниях желудочно-кишечного тракта и половых органов, раке молочной железы и злокачественной лимфоме. Характерно более быстрое прогрессирование по сравнению с первичным раком яичника. Вторичные новообразования достигают значительных размеров и рано осложняются диссеминацией по брюшине, что утяжеляет прогноз и делает невозможным использование радикальных методов лечения. Диагностику и лечение осуществляют специалисты в области онкологии и гинекологии.
От 30 до 40% от общего количества вторичных поражений яичников составляют опухоли Крукенберга. Чаще всего такие новообразования возникают при раке желудка, реже наблюдается метастазирование злокачественных опухолей толстой кишки и желчных протоков. При колоректальном раке, наряду с опухолями Крукенберга, могут обнаруживаться метастазы других типов (неслизеобразующие). Некрукенберговские вторичные новообразования могут выявляться при раке мочевого пузыря и раке шейки матки.
Одной из самых частых причин метастазов в яичники является рак молочной железы. При аутопсии метастатический рак яичников выявляется у 24% пациентов, умерших от злокачественных опухолей молочной железы, причем, в 80% случаев наблюдается двухстороннее поражение. При исследовании образцов тканей внутренних половых органов, удаленных в процессе комплексного лечения рака молочной железы, вторичные очаги в яичниках обнаруживаются у 23-30% пациентов, двухстороннее поражение определяется в 60% случаев.
Злокачественные опухоли фаллопиевых труб осложняются метастатическим раком яичников у 13% больных. Причиной поражения обычно становится местный агрессивный рост первичного новообразования, хотя возможны и другие способы распространения. При раке тела матки метастатическое поражение яичников выявляется у 5% больных, при раке шейки матки – у 1% больных. Возможно прорастание или распространение в результате диссеминации. Вероятно также поражение яичников в результате метастазирования при гемобластозах. В частности, диагноз «метастатический рак яичников» выставляется 5% пациентов с лимфогранулематозом.
Метастатические новообразования яичников представляют собой овальные узлы желтоватого, серо-белого или белесого цвета размером от 2 до 20 см. Некрукенберговские опухоли неслизеобразующие, обычно плотные, солидного строения, соединяются с яичником хорошо определяемой ножкой. Опухоли Крукенберга состоят из перстневидных клеток, обладающих выраженной способностью к образованию слизи. Двусторонние поражения яичников преобладают над односторонними. Иногда метастатический рак яичников ошибочно принимают за первичное новообразование из-за отсутствия клинических проявлений первичной опухоли.
На ранних стадиях заболевание протекает бессимптомно. У некоторых пациенток выявляются общие признаки онкологического заболевания: потеря аппетита, снижение массы тела, немотивированная слабость, раздражительность, быстрая утомляемость и повышение температуры тела. Иногда наблюдаются нарушения менструального цикла. При увеличении размера метастаза в яичнике появляются боли, ощущение давления или распирания в нижней части живота. При сдавлении мочевого пузыря отмечаются расстройства мочеиспускания, при сдавлении прямой кишки – запоры.
Возникает асцит. При разрыве или перекруте ножки опухоли внезапно появляются симптомы «острого живота»: тошнота, рвота, резкие интенсивные боли, тахикардия, коллапс. При разрыве слизеобразующего метастатического рака яичников слизь изливается в брюшную полость. Излитие слизи из инфицированного новообразования влечет за собой развитие перитонита. На поздних стадиях наблюдается выраженная общая слабость, снижение веса вплоть до кахексии и признаки кишечной непроходимости.
Диагноз выставляют на основании анамнеза (наличие первичного онкологического процесса в другом органе), жалоб, результатов общего и гинекологического осмотра и данных дополнительных исследований. Признаками, позволяющими заподозрить метастатический рак яичников, являются наличие плотного опухолевидного образования с бугристой поверхностью в области яичника, быстрое увеличение размеров опухоли, двустороннее поражение, асцит, обнаружение множественных узлов в области брюшины малого таза при проведении гинекологического осмотра и ректального исследования.
Пациенток с подозрением на метастатический рак яичников направляют на УЗИ органов малого таза с ЦДК. Назначают лапароскопию с биопсией и последующим гистологическим исследованием. Для дифференцировки первичного и метастатического рака яичников (при отсутствии уже установленного диагноза онкологического заболевания) либо для выявления метастазов в других органах проводят маммографию, выполняют КТ, МРТ и УЗИ брюшной полости, УЗИ молочной железы и щитовидной железы, назначают рентгенографию грудной клетки, гастроскопию, колоноскопию, рентгенографию или сцинтиграфию костей скелета и другие исследования. План обследования может различаться в зависимости от имеющейся симптоматики.
Тактика лечения определяется с учетом локализации и типа первичной опухоли, наличия очагов в других органах, общего состояния пациентки с метастатическим раком яичников и некоторых других факторов. Обычно используется комбинированная терапия, которая может включать в себя химиотерапию, радиотерапию, хирургическое вмешательство, иммунотерапию и гормонотерапию. Сочетания различных консервативных и оперативных методик подбираются индивидуально.
При наличии показаний для радикального хирургического вмешательства осуществляют пангистерэктомию (удаление матки с аднексэктомией) лапаротомным доступом. В ходе операции внутренние половые органы удаляют вместе с большим сальником, поскольку метастатический рак яичников часто сопровождается диссеминацией по брюшной полости. Даже если метастазы в области брюшины не определяются визуально из-за своего малого размера, они могут обнаруживаться в процессе последующего гистологического исследования. При необходимости одновременно выполняют аденэктомию пораженных лимфатических узлов. Если объемное хирургическое вмешательство противопоказано из-за ожирения или сопутствующих тяжелых заболеваний, выполняют влагалищную пангистерэктомию.
При невозможности провести радикальное удаление метастатического рака яичников осуществляют иссечение основного конгломерата. При генерализации онкологического процесса (наличии метастазов в различных органах) операцию производят только по жизненным показаниям. Обязательным этапом оперативного вмешательства является ревизия органов брюшной полости. Химиотерапию при метастатическом раке яичников применяют как в пред-, так и в послеоперационном периоде. Радиотерапию назначают реже, обычно – в сочетании с химиотерапией. Гормональные средства подбирают индивидуально.
Прогноз в большинстве случаев неблагоприятный. На ранних стадиях метастатический рак яичников протекает бессимптомно, поэтому опухоль часто диагностируют только на этапе поражения органов брюшной полости, образования неоперабельных конгломератов, множественного метастазирования в различные органы и т. д. Причиной гибели больной может стать раковая кахексия, кишечная непроходимость, асцит либо нарушения функций различных органов, обусловленные ростом первичной опухоли или отдаленных метастазов. Всем пациенткам, получавшим лечение по поводу метастатического рака яичников, показаны регулярные осмотры и исследования крови на онкомаркеры в течение 5 лет после окончания терапии.
Метастазы при раке молочной железы распространяются как гематогенным, так и лимфогенным путем. Они появляются уже на ранних стадиях заболевания, однако иммунная система оказывается способной к их быстрому уничтожению. При дальнейшем развитии патологического процесса или выраженном иммунодефиците эти механизмы дают сбой.
Для агрессивных форм рака характерно раннее активное метастазирование. Способность злокачественной опухоли к распространению определяется типом ее клеток. Гистологический анализ тканей, полученных путем биопсии или хирургического вмешательства, позволяет определить агрессивность имеющегося у женщины типа рака на ранней стадии.
Выявленные при КТ или сцинтиграфии метастазы рака молочной железы свидетельствуют о появлении вторичных очагов в других органах и тканях:
Раковые клетки могут обнаруживаться как при первичном возникновении опухоли в груди, так и при ее рецидиве.
При таком заболевании, как рак молочной железы, метастазы способны к длительному существованию в скрытом состоянии, поэтому они могут обнаруживаться даже 5-10 лет после удаления первичной опухоли. Способствует их активизации воздействие провоцирующих факторов.
Метастазирование рака молочной железы может происходить практически во все органы и ткани. Как правило, подобное наблюдается на 3-4 стадии заболевания, однако агрессивные опухоли начинают распространяться намного раньше. В первую очередь под удар попадают близлежащие лимфоузлы и ткани. Раковые клетки могут распространяться с током крови и лимфы.
Гематогенные метастазы чаще всего обнаруживаются в легких, печени, костном мозге, длинных костях и почках. Лимфогенные поражают как регионарные, так и отдаленные лимфатические узлы.
При наличии метастазов в костях пациентка жалуется на сильные боли в позвоночнике, тазобедренных, коленных и голеностопных суставах. Ткани становятся хрупкими, что является причиной получения патологических переломов. Конечности утрачивают чувствительность, нередко наблюдаются параличи и парезы.
При переломе лечение проводится с помощью фиксирующих аппаратов и облучения пораженных раковыми клетками областей. Самостоятельное заживление при наличии раковых клеток невозможно. Дополнительно назначается препарат Зомета, повышающий плотность костных тканей.
Подобное лечение обладает рядом побочных эффектов, наиболее опасными среди которых являются:
- разрушение нижней челюсти; нарушение функций печени и почек.
Гиперкальцемия – повышение количество кальция в крови служит характерным признаком метастазирования РМЖ в кости. Ее причиной может стать как жизнедеятельность опухоли, так и последствия агрессивных способов лечения. Это состояние считается опасным для жизни, поэтому терапевтические мероприятия должны начинаться как можно раньше.
Проникающие в позвоночник метастазы сдавливают спинной мозг и нервные окончания. Пациентка испытывает слабость в ногах, боли в пораженных позвонках невозможно купировать с помощью ненаркотических анальгетиков.
Поражение нижних отделов позвоночника способствует нарушению функций мочевого пузыря и кишечника, основными признаками такого состояния являются:
При проникновении метастазов в головной мозг развивается выраженный болевой синдром и слабость в конечностях, наблюдается снижение остроты зрения, двоение в глазах. Возможно нарушение интеллектуальной деятельности и возникновение эпилептических приступов. Достаточно часто метастазы рака грудной железы обнаруживаются в печени, легких и плевре.
При поражении дыхательной системы появляется мучительный сухой кашель, боли за грудиной. Пациентка теряет аппетит, ее организм истощается. Метастазы в печени приводят к развитию механической желтухи, основными симптомами которой являются:
- нарушение пищеварения; желтый цвет кожных покровов; повышение уровня билирубина в крови.
Сдавливание полой вены приводит к развитию такого осложнения, как асцит.
Появление раковых клеток в плевральной полости способствует развитию одышки и болей за грудиной. Нередко наблюдается гидроторакс – скопление жидкости в грудной клетке. Первая помощь заключается в откачивании экссудата с помощью шприца или гибкой трубки, подключенной к аспиратору.
Введение талька или антисептика способствует зарастанию плевральной полости, что предотвращает повторное накопление жидкости.
Таким образом, опухоль в молочной железе может распространяться далеко за ее пределы, поражая все органы и системы. При обследовании может выявляться несколько вторичных очагов. Способ лечения подбирается индивидуально, реабилитация подразумевает восстановление функций иммунной системы, которая подвергается разрушительному воздействию цитостатиков и радиации.
Если метастазы обнаружились в одном органе, вероятно, они имеются и в других. При этом очаг поражения может обладать настолько маленькими размерами, что женщина не будет испытывать никаких неприятных ощущений. Диагностика метастазов выполняется после гистологического исследования тканей молочной железы либо одновременно с ним.
Наиболее распространенным способом выявления метастазов является анализ крови на онкомаркеры. Поиск вторичных очагов в костях осуществляется методом сцинтиграфии, которая при наличии подозрительных образований дополняется рентгенологическим исследованием.
Для обнаружения метастазов в брюшной полости используется УЗИ. МРТ и КТ позволяют выявить раковые клетки в костном и головном мозге, органах дыхания.
Существует 3 способа лечения поздних стадий рака молочной железы: локальный, системный и паллиативный. В первом случае проводится уничтожение вторичных очагов поражения, во втором – устраняются отдельные раковые клетки, перемещающиеся по кровеносной и лимфатической системам.
Паллиативная терапия направлена на снятие симптомов заболевания и продление жизни пациентки. Общее лечение подразумевает применение цитостатиков и гормональных препаратов. Результаты появляются не сразу, а метастазы необходимо уничтожить как можно быстрее. Помогает в этом облучение пораженных областей. Обязательным является назначение обезболивающих и общеукрепляющих средств.
Появление метастазов в печени значительно ухудшает прогноз на выздоровление. В большинстве случае наличие вторичных очагов поражения в этом органе означает неминуемый летальный исход. Современные хирургические вмешательства позволяют удалить одиночные метастазы и продлить жизнь пациентки на несколько лет.
С этой целью может быть назначена резекция печени с абдоминальным доступом, лапароскопическая радиочастотная абляция и плазмохирургическая операция. При наличии множественных метастазов хирургические вмешательства не проводят.
Лечение дает положительные результаты при отсутствии метастазов в отдаленных органах. Поражение легких, печени и головного мозга делает заболевание неизлечимым. Наименее благоприятным прогноз является при повреждении более 3 органов и систем.
Выздоровление возможно при чувствительных к гормонам типах рака, реакции опухоли на химиотерапию. Шанс на продление жизни дает применение таргентной терапии.
Правильное лечение способно продлить жизнь пациентки с метастазирующим раком молочной железы на 3-5 лет и обеспечить достаточно высокое ее качество. Сколько проживет женщина с 3-4 стадией заболевания, точно определить невозможно.
Все зависит от вида злокачественной опухоли, общего состояния организма, количества пораженных органов. Некоторые проживают более 10 лет с момента постановки диагноза, иногда же продолжительность жизни снижается до 1 года.
источник
Раковые опухоли груди развиваются из железистой ткани органа. Согласно статистике, каждая двадцатая женщина в мире сталкивается с этим заболеванием. Чаще оно диагностируется после 50 лет и наступления менопаузы. Предлагаем узнать, как протекает рак молочной железы 3 степени и можно ли его вылечить.
Код по системе МКБ-10: С50 Злокачественное новообразование молочной железы.
Истинные причины онкологических заболеваний до сих пор не установлены. Но ученым удалось выявить группу основных предрасполагающих факторов, которые могут способствовать развитию рака груди. Перечислим их:
- Возраст. Чем старше женщина, тем выше у нее риск заболеть раком груди, поэтому ежегодно обследоваться у маммолога следует с 35 лет.
- Наследственность. Злокачественные опухоли молочной железы, матки и яичников чаще выявляются у женщин, чьи кровные родственницы страдали любыми из перечисленных патологий, ситуация может повторяться в разных поколениях, онкологи называют это «семейным раком».
- Болезни молочной железы — мастопатия, фиброаденома, острый мастит и прочие состояния, провоцирующие воспалительные процессы в тканях груди.
- Поздние роды (после 30 лет) или их отсутствие (бесплодие).
- Раннее начало месячных — до 12 лет.
- Отсутствие половой жизни на протяжении длительного времени.
- Злоупотребление спиртными напитками и табачная зависимость.
- Миома матки в сочетании с эндометриозом.
- Гипотиреоз.
- Сахарный диабет.
- Ожирение.
- Заместительная эстроген-терапия в период климакса.
- Позднее начало менопаузы — после 55 лет.
- Радиационное облучение организма.
- Травмы молочной железы.
Наиболее высокая вероятность развития рака молочной железы появляется после 55 лет, и с каждым годом она только усиливается. Если болезнь встречалась в семейном анамнезе (у матери, кровной сестры, бабушки), риск этот увеличивается в несколько раз. При этом факт патологии у более дальних родственниц, например, двоюродной или троюродной сестры, тети, на наследственность влияет незначительно.
У 5 % женщин с раком груди наблюдаются мутации двух генов — BRCA1 или BRCA2. Если у родственниц женщины наблюдалась такая аномалия, то в 50 % случаев она возникнет и у нее. При мутации BRCA1 повышена вероятность развития рака груди и яичников. Если в семье случаи рака молочной железы не встречались, скрининг на мутации не делается, так как вероятность нарушения генной информации минимальна. Мутация гена BRCA2 наблюдается и у мужчин, в такой ситуации у них также повышена вероятность развития рака молочной железы.
Также в группу риска по заболеванию входят женщины после мастэктомии, проведенной на противоположной груди — вероятность рецидива опухоли составляет около 1 %. Раннее наступление менструации, поздние беременности и роды, многократные аборты и менопауза после 55 лет тоже повышают риск онкологии молочной железы. По мнению врачей, риск заболеть у женщин, которые впервые забеременели после 30 лет, значительно выше, чем у пациенток с бесплодием.
Если у женщин в анамнезе отмечены доброкачественные опухоли молочной железы, в частности, кистозно-фиброзные изменения, и для подтверждения диагноза была выполнена биопсия, это, хоть и ненамного, но также увеличивает риск развития инвазивного рака органа.
Питание также играет отдельную роль в развитии патологии. Пациентки, страдающие алиментарным ожирением, в период менопаузы входят в группу риска по онкологии груди и яичников, однако нет точной информации, что соблюдение конкретной диеты и похудение снизить вероятность развития недуга. У женщин с сохраненным менструальным циклом, которые страдают ожирением, этот риск ниже.
Наиболее высокую предрасположенность к онкологическому поражению груди, кроме неблагополучной наследственности, имеют женщины, которые длительное время применяли оральные контрацептивы — не менее 10 лет.
Рак груди 3 стадии не заметить довольно сложно. Если 1 и 2 степени заболевания отличаются практически бессимптомным течением, то на 3-й клинические проявления характеризуются яркой симптоматикой. По этой причине немаловажное значение в первичной диагностике опухолей груди принадлежит самообследованию.
Основные симптомы заболевания:
- Появление подкожных плотных узелков с неровными краями, плотно спаянных с кожей и соседними тканями.
- Изменение формы и размера молочной железы, гиперемия и отечность органа.
- Патологическое втягивание соска, изъязвления ареолы вокруг него.
- Формирование над опухолью утолщения в виде «лимонной корки».
- Выделения из сосков от мутного до кровянистого цвета.
- Болезненные ощущения в грудине, нарушение подвижности железы. Возникают при инфильтративном прорастании опухоли в грудную стенку.
- Увеличение регионарных лимфоузлов, которые можно прощупать самостоятельно в виде шара или шишки. Кожа над ними становится отечной и воспаленной.
Системные признаки при 3 стадии рака груди имеют неспецифический характер, то есть они могут быть симптомами и других заболеваний. К ним относятся:
- повышение температуры тела;
- слабость, утомляемость;
- плохой аппетит;
- похудение.
Достоверные причины, оказывающие влияние на скорость роста злокачественного новообразования, до сих пор не выявлены. Но существует ряд патологических состояний, которые могут провоцировать ускоренное развитие заболевания:
- пребывание пациентки в зоне радиационной активности;
- курение;
- употребление высококалорийной пищи;
- преобладание в рационе продуктов, содержащих химические усилители вкуса, цвета и запаха.
Проблемы с функционированием надпочечников, щитовидной железы и яичников также косвенно влияют на скорость прогрессирования онкологического процесса в тканях груди. Согласно статистике, при быстром распространении опухоли на 3-й стадии патологии человек может прожить не более 1 года.
Рак молочной железы классифицируется в соответствии с ВОЗ по системе TNM, на основании которой определяется стадия заболевания, подбирается оптимальная схема лечения и составляется прогноз выживаемости. Рассмотрим в следующей таблице, как она выглядит для карциномы груди 3 степени.
| Символы | Что обозначают |
|---|---|
| Т1 | Первичная опухоль менее 2 см при наибольшем измерении |
| Т2 | Новообразование 2,1–5 см |
| Т3 | Злокачественный очаг более 5 см |
| Т4 | Опухоль любого размера, распространяющаяся на кожные покровы и органы грудной клетки — легкие, мышцы и пр. |
| N0 | Нет данных о поражении регионарных лимфоузлов |
| N1 | Наблюдаются единичные метастазы в подмышечных лимфоузлах со стороны пораженной молочной железы |
| N2 | Множественные метастазы в подмышечных лимфоузлах на стороне поражения |
| N3 | Метастазы в подмышечных, надключичных, подключичных и внутренних лимфоузлах на стороне поражения |
| M0 | Отдаленные метастазы отсутствуют |
В соответствии с данными, приведенными в таблице, 3 стадия рака молочной железы может быть обозначены следующими символами:
- IIIA – T1-T3 N1 M0;
- IIIB – T4 N0–N2 M0;
- IIIC – T любая N3 M0.
Согласно классификации TNM, существует три варианта развития опухоли груди на 3 стадии. Перечислим их:
- 3А — новообразование в тканях молочной железы не превышает 5 см в диаметре и не выходит за пределы органа. В подмышечной области поражено 1–3 лимфоузла, которые постепенно срастаются с окружающими тканями.
- 3В — опухоль может увеличиться до 10 см, распространяясь на кожу и кости грудной клетки. Характерными симптомами этой стадии становится появление локального отека железы и воспалительных изменений на коже, сопровождающихся гиперемией и нагноением ран. В большинстве случаев поражено множество регионарных лимфоузлов. Стадия 3В отличается быстрым прогрессированием и высокой степенью злокачественности.
- 3С — опухолевый очаг может быть любых размеров, множественные метастазы наблюдаются в лимфоузлах шеи, подмышечной и надключичной области, под ключицами и в грудной клетке, отдаленные метастазы отсутствуют.
Рак груди 3 степени характеризуется увеличением опухоли и поражением лимфатической системы, при этом лимфоузлы оказываются спаяны друг с другом и соседними тканями. У женщины наблюдаются серозные или сукровичные выделения из соска, который меняет форму на этой стадии. Еще одним отличительным симптомом на данном этапе опухолевого процесса становится изменение внешнего вида кожных покровов груди.
Раковые опухоли молочной железы делятся на несколько видов — перечислим их.
Неинвазивный рак — новообразование развивается и прогрессирует исключительно в пределах эпителиальной ткани. В свою очередь, оно делится на две формы:
- Протоковая. Формируется и растет внутри млечного протока и не покидает его границы.
- Дольковая. Появляется внутри дольки груди.
Инвазивный рак — распространяется глубоко в ткани органа и дает метастазы регионарного и отдаленного типа. Делится на несколько форм:
- Дольковая. Опухоль, как правило, поражает обе молочные железы. Она появляется из клеток и долек, уплотняющих прилегающие ткани без образования узлов. При этой форме заболевания отсутствуют выделения из сосков.
- Протоковая. Атипичные клетки, развивавшиеся внутри млечного протока, начинают распространяться по тканям железы с лимфой и кровью на область соска. В результате меняется его внешний вид и форма, появляются выделения по типу сукровицы.
- Тубулярная. Опухоль имеет однослойную структуру, окруженную хорошо развитой фиброзной стромой. Клетки миоэпителия отсутствуют.
- Медуллярная. Новообразование встречается редко, характеризуется стремительным прогрессированием заболевания.
- Слизистая (коллоидная). Опухоль имеет дольчатое строение, наполненное обилием сине-зеленой слизистой массы, и округлую форму;
- Апокриновая. Новообразование состоит из клеток с высоким процентом цитоплазмы, поэтому часто данную патологию путают с раковым поражением потовых желез.
Неспецифический рак — редкая форма заболевания с невыраженной морфологией. Низкая дифференцировка клеток вызывает сложности с определением его природы у патоморфолога. Вызывает три степени поражения лимфатической системы:
- 1 степень — злокачественный процесс диагностируется только в подмышечных лимфоузлах.
- 2 степень — атипичные изменения обнаруживаются в 5–9 лимфоузлах.
- 3 степень — патология переходит на все виды лимфоузлов, расположенных в непосредственной близости от молочной железы.
Специфический рак груди бывает нескольких видов:
- Рак Педжета — онкологическое заболевание, которое характеризуется появлением опухолевого очага на самом соске или окружающей его ареоле.
- Воспалительный. Патологический процесс характеризуется поражением всей молочной железы, сопровождаясь локальным повышением температуры тела, отечностью и изменением цвета кожи. Нередко его путают с острым маститом, но разница между этими заболеваниями очевидна — если в первом случае женщине помогает курс антибактериальной терапии, то при онкологии антибиотики будут бесполезны и не улучшат ситуацию.
- Трижды негативный рак. Практически отсутствует чувствительность опухоли к гормональным лекарственным препаратам из-за того, что в ней нет рецепторов к герцептину (HER 2 neu), прогестерону (PR) и эстрогену (ER).
- Атипично-медуллярный. Опухоль мягкой консистенции, которая склонна к быстрому росту и высокому риску метастазирования.
- Папиллярный. Онкологический процесс с низкой степенью злокачественности. Как правило, поражает просвет млечных протоков молочной железы.
Злокачественный процесс в обеих молочных железах встречается в 0,8–19,6 % клинических случаев. Такой разброс в цифрах обусловлен разностью трактовок первичной опухоли груди и различными диагностическими подходами в выявлении двусторонней первично-множественной карциномы. Известно о трех типах двустороннего поражения молочных желез:
- Синхронный рак. Речь идет или об одновременном формировании онкологического процесса в обеих железах, или о поражении второго органа в течение 3–12 месяцев после первого, диагностируется в 0,1–2 %.
- Метахронный рак. Интервал между появлением злокачественных изменений в обеих железах составляет от 2 до 29 лет, встречается в 1–59,6 %;
- Метастатический рак. Поражение второй железы происходит в течение 5 лет после радикального лечения первой, выявляется в 9,9 %.
Перечислим основные методы обследования, которые могут подтвердить или опровергнуть наличие у женщины рака молочной железы 3 степени:
- Осмотр, пальпация. Проводится оценка груди на внешний вид, изменение формы и цвета, присутствие бугорков и изъязвлений, наличие факта «лимонной корки», плотность и консистенцию тканей.
- Маммография. Выявляет опухоли от 2 см, а также кальцинаты, косвенно указывающие на злокачественные изменения в тканях органа. Метод небезопасен на 100 % относительно женского здоровья, так как рентгеновские лучи относятся к мутагенным факторам.
- КТ. Как и предыдущий способ диагностики, основан на локальном рентгеновском воздействии. В отличие от маммографии, компьютерная томография позволяет рассмотреть снимок молочной железы без наслоения изображения. Благодаря этому методу становится ясно, операбелен ли злокачественный процесс.
- МРТ. Метод, основанный на получении объемного 3D-изображения, которое дает возможность изучить состояние груди, оценить размеры и степень распространения опухоли, ее структурное строение и наличие метастазов. В отличие от маммографии и КТ, магнитно-резонансная томография безопасна и может проводиться неограниченное количество раз, сколько требуется для постановки диагноза и дальнейшего наблюдения женщины.
- Дуктография. Метод основан на использовании контрастного вещества, которое вводится непосредственно в млечные протоки на фоне маммографии. Способ наиболее информативен при появлении выделений из сосков, то есть при подозрении на протоковую форму онкологического заболевания.
- УЗИ молочных желез. Простой и достаточно информативный способ, позволяющий рассмотреть уплотнения в тканях исследуемого органа. Под контролем УЗИ проводится биопсия измененных тканей.
- Тест на онкомаркеры — специфические белки, присутствующие в организме человека вследствие прогрессирования злокачественных опухолей и некоторых других заболеваний. При раке молочной железы новообразование выделяет в системный кровоток антигены СА 15-3, РЭА, ТПА, ПК-М2.
- Цитологический анализ. Кусочек биологического материала, взятый из опухоли, оценивается на степень злокачественности и дифференцировку тканей под микроскопом. Метод эффективен почти в 96 % случаев.
Разрастание опухоли на 3-й стадии рака молочной железы приводит к появлению метастазов в соседних тканях и регионарных лимфоузлах. Первоначально поражается подмышечная область тела, а также участки возле лопаток и ключиц. Затем новые очаги диагностируются в зоне шеи и второй молочной железы. В некоторых случаях метастазы обнаруживаются раньше первичной опухоли. На 4-й стадии злокачественные клетки уже циркулируют по всему телу кровотоком, поражая кости, пищеварительный тракт, мочеполовую систему и прочие органы.
При наличии регионарных метастазов прогноз при подтвержденной 3 стадии рака молочной железы значительно ухудшается. В зависимости от распространенности злокачественного процесса и степени дифференцировки опухоли стадия может быть уже неоперабельной, как правило, на этапе 3С.
При 3 стадии заболевания борьба с патологией основывается на двух подходах:
- Комплексная терапия с проведением хирургического лечения. Как правило, помимо операции, применяются такие методы, как химио- и таргетная терапия. Их задача уменьшить размеры опухоли и уничтожить раковые клетки в организме.
- Комплексная терапия, не предполагающая хирургического лечения. В этом случае применяются гормоно- и химиотерапия, лучевая терапия.
Если размеры и степень распространения злокачественного очага в тканях молочной железы значительно превышают варианты нормы, радикальное оперативное лечение исключено.
Операция. При диагностировании 3 стадии рака груди специалисты решают вопрос о возможности проведения оперативного лечения. Оно рекомендовано лишь в том случае, если рост опухолевого очага удалось взять под контроль с помощью препаратов химио- и гормонотерапии. В таких клинических ситуациях выполняется мастэктомия — радикальное хирургическое вмешательство, в процессе которого удаляют молочную железу и лимфоузлы, при необходимости грудные мышцы.
Мастэктомия на 3 стадии заболевания может быть проведена в соответствии со следующими хирургическими вмешательствами:
- По Холстеду — предполагается иссечение молочной железы, подмышечной и подлопаточной жировой клетчатки.
- По Урбану — удалению подлежат перечисленные выше анатомические структуры, а также парастернальные лимфоузлы при условии, что в них диагностированы метастатические очаги.
- По Пейти-Дайсону — еще один вид радикальный мастэктомии, при которой удаляются подмышечная и подлопаточная клетчатка, грудная железа вместе с мышцами.
- По Маддену — одномоментная резекция молочной железы, мышц, окружающей жировой клетчатки, регионарных лимфоузлов.
Оперативное вмешательство, как правило, выполняется в несколько последовательных этапов — перечислим их:
- Резекция молочной железы.
- Иссечение жировой клетчатки с лимфоузлами.
- Установка дренажной системы для сбора и выведения остаточного количества крови и жидкости из операционного поля.
- Наложение шовного материала на рану.
Восстановить утраченную форму груди можно будет с помощью пластического хирурга, но только после окончания лучевой терапии и периода реабилитации. После операции важно следить за состоянием пациентки, поскольку существует высокий риск развития серьезных осложнений — от отеков и лимфостаза до нарушения подвижности женщины.
Лучевая терапия. Метод может использоваться вместо операции, если у женщины имеются противопоказания к хирургическому лечению, в комбинации с химиотерапией и гормональным лечением. Также он назначается до и после оперативного вмешательства с целью уменьшения размеров опухолевого очага и уничтожения раковых клеток в организме.
В среднем курс лучевой терапии длится от 5 до 7 недель. В сутки предполагается проведение одной процедуры, каждая длится всего несколько минут при наличии опухоли с метастазами.
Прервать курс лучевой терапии можно лишь на несколько дней при условии, что человек плохо переносит этот вид лечения, например на его кожных покровах выражена бурная симптоматика. Под влиянием радиации разрушаются не только клетки опухоли, но и здоровые ткани, поэтому после окончания лечения пациентке предстоит длительное восстановление.
Метод успешен, но только в качестве паллиативной или вспомогательной терапии, для поддержания качества жизни больной и увеличения продолжительности ее жизни.
Химиотерапия и гормонотерапия. Химиотерапия и гормонотерапия входят в обязательный комплекс при лечении рака груди 3 стадии. Они дополняют радикальное и улучшают результаты лучевого лечения, но если использовать их самостоятельно, без проведения операции, эффект будет слабым.
Химиотерапия заключается в приеме противоопухолевых лекарственных средств, направленных на замедление роста и деления злокачественных клеток. Длительность и интенсивность курса лечения зависят от стадии онкологического процесса и вида новообразования. Медикаменты могут вводиться в организм внутривенно либо перорально в форме таблеток. Курс химиотерапии основан на цикличном применении. Метод сопровождается множеством побочных эффектов.
Гормональная терапия при 3 стадии рака груди обычно проводится до операции с целью уменьшения размеров опухолевого образования — метод блокирует рецепторы карциномы, чувствительные к гормонам. В некоторых клинических случаях с ее помощью удается уменьшить даже довольно крупные опухолевые очаги.
Гормональная терапия, как и химиотерапия, выполняется инъекционным или пероральным путем. Курс лечения, как правило, рассчитан на длительное время — от нескольких месяцев до нескольких лет. Эффективность метода усиливает сопутствующая химиотерапия, что позволяет добиться двойного результата — остановить и блокировать рост опухоли, уничтожить имеющиеся в организме новообразования.
Таргетная терапия. Метод, основанный на осуществлении внутриклеточных процессов в опухоли, которые блокируют дальнейшее развитие и функционирование раковой клетки. Если сравнивать таргетное лечение с химиотерапией, то в первом случае воздействие оказывается исключительно на злокачественные элементы, а химиопрепараты агрессивны в отношении как атипичных, так и здоровых клеточных структур. Кроме того, таргетная терапия имеет значительно меньше побочных эффектов.
Если у женщины позитивная опухоль-HER-2, ей показан прием Герцептина в комплексе с химиотерапией. Если лечение планируется до оперативного вмешательства, пациентке назначается препарат Перьета. После окончания лечения Герцептин рекомендуется принимать еще несколько лет.
Народная терапия. Рецепты народной медицины использовать как при ранних, так и при запущенных формах онкологического поражения груди не следует, только если врач сам не назначил таких рекомендаций. Самостоятельное использование подобных средств в домашних условиях может привести к ухудшению течения заболевания и другим непредвиденным осложнениям.
Народная медицина не имеет научной и доказательной базы в онкологии. Иногда ее рецепты действительно назначаются пациентам, но под руководством лечащего врача для достижения определенных целей.
Пациентки, получившие лечение по поводу рака молочной железы 3 степени, нуждаются в реабилитации, то есть комплексе психологических, медицинских и прочих мероприятий, направленных на максимально возможное восстановление здоровья женщины для повышения качества ее жизни.
Программа реабилитации разрабатывается индивидуально для каждой пациентки с учетом ее возрастных особенностей и общего состояния, объема перенесенного хирургического вмешательства и консервативного лечения, наличия осложнений. В формировании реабилитационной схемы принимают участие такие специалисты, как онколог, радиолог, химиотерапевт, психолог, диетолог и физиотерапевт.
Обширные оперативные вмешательства, химиолучевая терапия, медикаментозное лечение приводят к выраженным соматическим и психологическим проблемам. Поэтому обязательными компонентами реабилитационной программы должны стать профилактика и устранение возможных послеоперационных осложнений, снятие депрессивного синдрома, выполнение реконструктивно-пластических операций, поддерживающая терапия.
Выбор методов реабилитации требует индивидуального подхода не только в сочетании с имеющейся клинической ситуацией, но и с учетом желаний самой пациентки.
Спустя какое-то время — полгода или несколько лет — может возникнуть повторный рост опухоли. Раковые клетки, когда-то оставшиеся в организме после лечения, могут начать бурный рост на месте прежнего новообразования или в отдаленных тканях. Причины рецидива:
- нерадикально проведенное лечение;
- агрессивная форма карциномы;
- поздние стадии заболевания;
- поражение лимфатической системы.
На 3 стадии рака молочной железы риск рецидива равен почти 100 %. Это значит, что новая опухоль может появиться в любой момент, но обычно он наступает в первые 5 лет после проведенного лечения по поводу первичного новообразования.
Дети. Рак груди у детей и подростков выявляется крайне редко, поэтому статистики выживаемости в этой возрастной группе не ведется. Несмотря на это, злокачественные опухоли молочной железы могут диагностироваться и в младенческом возрасте, и в период интенсивного полового созревания. Причиной патологии может стать неблагоприятная наследственность по онкологическим заболеваниям, травмы груди, стрессовые факторы.
Характерные симптомы рака груди у ребенка на 3 стадии:
- Появление в тканях молочной железы плотного узла, который несложно прощупать с помощью пальпации.
- Покраснение, локальная отечность органа, его асимметрия по сравнению со второй грудью.
- Выделения из сосков.
- Зуд, шелушение кожи, очаги изъязвления на ареолах соска.
- Повышение температуры тела.
- Общая слабость, потеря веса.
Отсрочка своевременного лечения существенно сокращает шансы выживаемости. Любые подозрительные симптомы, связанные с состоянием молочной железы у ребенка, нельзя игнорировать. Важно незамедлительно обратиться к врачу и пройти необходимый курс лечения, зависящий от особенностей клинической картины заболевания и общего здоровья пациентки.
Беременные. Проблема рака груди и беременности чаще касается женщин, которые поздно решили обрести счастье материнства — в период с 30 до 55 лет. У более молодых будущих мам этот диагноз встречается значительно реже.
При принятии решения о тактике лечения специалист в индивидуальном порядке определяет, какие варианты онкологической помощи будут максимально результативными для пациентки. Обязательно берутся во внимание возможные риски для развития плода.
На выбор схемы лечения влияют следующие факторы:
- стадия рака;
- тип, локализация и размер опухоли;
- срок беременности;
- пожелания будущей матери.
Если заболевание диагностировано в первой половине беременности, преимущественно в первые 12 недель, специалисты рекомендуют сделать аборт. Связано это с тем, что лечение на 3 стадии рака молочной железы откладывать нельзя, а его методы могут нанести непоправимый ущерб закладке и развитию органов эмбриона.
В случае постановки диагноза на поздних сроках беременности врачи могут отложить терапию до рождения малыша либо использовать щадящие методы лечения: паллиативное, реже радикальное хирургическое вмешательство, химиотерапию.
Делать прогноз во время беременности пациенткам с запущенным онкологическим заболеванием крайне сложно. Предугадать, как она будет протекать и чем закончится, практически нереально. Известны благополучные случаи, завершившиеся рождением здорового ребенка, но не меньше и печальной статистики, связанной с внутриутробной гибелью плода и летальным исходом самой матери. Но, как бы ни складывалась ситуация, важно придерживаться мнения лечащего врача и ни в коем случае не заниматься самолечением.
Кормящие. Лактация и злокачественная опухоль молочной железы 3 стадии — вещи совершенно несовместимые. Если у женщины диагностировано заболевание после родов, ей нужно немедленно прервать грудное вскармливание по двум важным причинам:
- Выработка молока провоцирует прилив крови к груди, что, в свою очередь, ускоряет раковый процесс и прогрессирование болезни.
- В материнское молоко попадают метаболиты сильнодействующих лекарственных средств и лучевой терапии, поэтому предлагать его малышу по крайней мере небезопасно.
Отказ от грудного вскармливания важно совместить с немедленным обращением к специалисту и началом лечения, если женщина не сделала этого раньше. Принципы терапии в этом случае не будут иметь значимых различий с лечением других пациенток.
Пожилые. Рак молочной железы у пациенток преклонного возраста на сегодняшний день остается распространенным онкологическим заболеванием. Причины патологии могут быть разными, но чаще всего речь идет о гормональных изменениях, связанных со становлением менопаузы, доброкачественных опухолях груди и яичников, стрессовых факторах и многолетних пагубных привычках.
Клинические признаки заболевания в пожилом возрасте не имеют отличий от других групп пациенток. Тактика лечения будет зависеть от особенностей течения патологии, типа опухоли, общего состояния здоровья и наличия противопоказаний к радикальным мерам терапии. Чаще онкологическая помощь сводится к паллиативным поддерживающим мероприятиям, направленным на повышение качества и продолжительности жизни пациентки.
Предлагаем узнать, как проводится борьба с местно-распространенным раком молочной железы 3 степени в разных странах.
Лечение рака груди 3 степени в отечественных онкологических клиниках проводится в несколько последовательных этапов:
- Индукционный. Предоперационная подготовка.
- Местный. Радикальная мастэктомия, лучевая терапия.
- Адъювантный. Химиотерапия, гормональная и таргетная терапия.
По мнению отечественных онкологов, предоперационное проведение химиолучевой и гормональной терапии обеспечивает лучший прогноз и продолжительность жизни при раке груди 3 степени. Оптимальным подходом в лечении становится многокомпонентная схема, состоящая из химиолучевой терапии + оперативного вмешательства + химио- и гормонотерапии.
Пациенткам с признанным неоперабельным заболеванием по показаниям, например, абсцедировании опухоли или кровотечении, выполняются паллиативные операции, направленные на частичное удаление пораженных тканей молочной железы. По возможности такое вмешательство должно нести признаки радикальной мастэктомии при условии отсутствия отдаленных очагов метастазирования. Поскольку не исключено, что от подобной операции прогноз 5-летней выживаемости значительно улучшится.
Стоимость комплексного лечения рака груди в России начинается от 300 тысяч рублей. Приведем некоторые цены на диагностические и терапевтические услуги на примере московской клиники «Медис».
| Название услуги | Стоимость, рубли |
|---|---|
| Консультация онколога, маммолога, хирурга | 3000 |
| Лабораторные анализы, включая онкомаркеры | 6000 |
| УЗИ, маммография | 5000 |
| Биопсия и проведение гистологии | 8000 – 15 000 |
| Мастэктомия | От 180 000 |
| Мастэктомия с одновременной реконструкцией груди | До 720 000 |
| Химиотерапия | От 10 000 за процедуру |
В какие клиники можно обратиться?
- Клиника «Медис», г. Москва. Диагностика и лечение рака молочной железы в стенах онкологического центра проходит в соответствии с международными протоколами. Стратегия терапии подбирается с учетом индивидуального подхода в каждом клиническом случае. В клинике работают высококвалифицированные врачи не только из России, но и из Израиля.
- НМИЦ онкологии им. Н.Н. Петрова, г. Санкт-Петербург. Хирургическое отделение клиники специализируется на проведении стандартного и высокотехнологичного лечения пациенток с онкологическим поражением молочной железы любой степени тяжести. Все виды терапии проводятся в условиях одного стационара.
Рассмотрим отзывы к перечисленным клиникам.
Лечение рака груди на любой стадии заболевания следует доверить тому медицинскому учреждению, которое имеет достаточный опыт в терапии патологии и соответствующую специализацию. Именно такие клиники функционируют в Германии — ежегодно в этой стране проводятся сотни операций при злокачественных опухолях молочной железы и более тысячи курсов химиолучевой терапии.
Немецкие врачи применяют методики, признанные в мировой медицине: оперативное лечение, химиотерапию, лучевую и таргетную терапию, гормональное и иммунное лечение. Германия — это страна, где эти методики не только используются, но и разрабатываются и производятся. Это касается препаратов химиотерапии, таргетной терапии и других подходов и средств. Немецкие производители гарантируют высокое качество своей фармацевтической продукции и отсутствие подделок. В каждом клиническом случае схема онкологической помощи подбирается индивидуально, что позволяет улучшить прогнозы выживаемости в зависимости от стадии заболевания.
Стоимость лечения тоже будет индивидуальной. Рассмотрим примерные цены в следующей таблице.
| Название услуги | Стоимость, € |
|---|---|
| Консультация онколога | 700 |
| ПЭТ-КТ | 3000 |
| Радикальная мастэктомия | 8500 |
| Модифицированная расширенная мастэктомия | 9800 |
| Гамма-нож | До 1700 за сеанс |
| Лучевая терапия | 11 000 – 15 000 |
| Таргетная терапия | От 900 |
| Химиотерапия | От 3500 |
В какие клиники можно обратиться?
- Клиника «Нордвест», г. Франкфурт-на-Майне. Показатели 5-летней выживаемости среди пациенток данной клиники равны 80–85 %. В клинике доступны все виды онкологической помощи, необходимые при злокачественном поражении молочной железы, в том числе реабилитационного и паллиативного характера.
- Университетская клиника г. Золинген. Лечение рака груди проводится по международным протоколам на любой стадии заболевания. Клиника оснащена современным оборудованием, в том числе инновационного типа, управляют которым квалифицированные специалисты. После окончания курса терапии проводится реабилитация и последующее наблюдение пациентки в течение ближайших нескольких лет.
Рассмотрим отзывы к перечисленным клиникам.
Лечение рака груди 3 стадии в клиниках Израиля проводится по нескольким протоколам, которые подбираются индивидуально в зависимости от особенностей клинического случая. Перечислим их:
- Химиотерапия — есть положительная динамика — операция — радиотерапия — консервативная терапия.
- Химиотерапия — нет эффекта — радиотерапия — операция — консервативная терапия.
- Гормонотерапия при позитивных рецепторах стероидных гормонов.
Операции, проводимые при 3 стадии рака груди: мастэктомия по Маддену, по Пейти, по Холстеду с пластическим закрытием раневого дефекта кожи.
Послеоперационная радиотерапия заключается в целенаправленном облучении мягких тканей грудины, подмышечной, шейной, над- и подключичной, парастернальной областей.
Химиотерапия назначается после предварительно проведенной биопсии и оценки тканей злокачественного очага на наличие чувствительных рецепторов к гормонам. Эффективность противоопухолевой терапии рассматривается через 2–3 курса — при положительной динамике первичное новообразование и регионарные метастазы должны уменьшится не менее чем на 30 % от начальной площади распространения.
Гормонотерапия назначается на срок 5 и более лет. При наличии противопоказаний к химиотерапии гормональное лечение становится самостоятельным методом борьбы с онкологией.
При неэффективности перечисленных методов может быть показана таргетная и иммунная терапия. Израильские специалисты подбирают схему лечения в индивидуальном порядке с учетом особенностей заболевания и его прогностическими данными.
Среди инновационных методов в Израиле следует отметить внутриоперационное облучение INTRABEAM. Воздействие на операционную зону осуществляется в ходе оперативного вмешательства. Методика может заменить многочисленные сеансы послеоперационной радиотерапии.
Рассмотрим приблизительные цены на диагностику и лечение в следующей таблице на примере клиники «Ассута».
| Название услуги | Стоимость, $ |
|---|---|
| Консультация онколога | 500–700 |
| Анализы, включая онкомаркеры | 600 |
| Биопсия с гистологическим исследованием | 1100 |
| Мастэктомия | От 4770 |
| Одностороннее восстановление груди | 7100 |
| Химиотерапия (курс) | 1470 |
| Таргетная иммунотерапия (курс) | От 3000 |
| Лучевая терапия | От 4900 |
В какие клиники можно обратиться?
- Клиника «Ассута», г. Тель-Авив. Считается самым оснащенным онкологическим центром по стране. В нем доступны все виды лечения рака молочной железы, в том числе и инновационные методики.
- Медицинский центр «Рамбам», г. Хайфа. Клиника получила сертификат Европейского общества медицинской онкологии (ESMO), подтверждающий эффективность консервативного лечения рака и оказываемой паллиативной помощи.
Рассмотрим отзывы к перечисленным медицинским центрам.
Чаще всего пациентки с 3 стадией рака молочной железы сталкиваются с симптомами кахексии — стремительного падения веса до критических показателей. Состояние сопровождается отсутствием аппетита и выраженной слабостью, что вызвано раковой интоксикацией организма и вынужденным постоянным приемом медикаментозных средств, побочные эффекты которых — отсутствие аппетита, мышечная слабость и депрессия.
Уже на 3 стадии заболевания кахексия может стать причиной гибели женщины. Чтобы этого не случилось, врачи предпринимают попытки удалить максимально возможное количество измененных онкологией тканей из организма, наладить питание, в том числе парентеральное, назначить поддерживающую терапию.
Также ухудшает самочувствие и общее состояние пациентки развитие следующих осложнений, возникающих после операции или без нее:
- лимфорея;
- болевой синдром;
- лимфостаз — отек, спровоцированный скоплением лимфы;
- нагноение послеоперационной раны;
- нарушение амплитуды движения плечевого сустава;
- нарушение осанки.
Перечисленные последствия не обязательно возникают у каждой женщины, особенно если пациентка выполняет рекомендации врача. А вот такие осложнения, как метастазы и рецидивы опухоли, предупредить довольно сложно — на 3-й стадии заболевания они появляются чаще всего, значительно ухудшая прогноз выживаемости.
Инвалидом признается человек, который в частичном или полном объеме лишился трудоспособности по причине заболевания. В этом случае он имеет право на льготное обеспечение со стороны государства. Женщина, столкнувшаяся с предпоследней стадией рака груди, нуждается в сложнейшем и длительном лечении без возможности выхода на работу, поэтому после того, как больничный лист заканчивается, ей рекомендуется пройти медико-социальную экспертизу (МСЭ) по месту жительства для определения группы инвалидности.
Комиссией оценивается состояние здоровья и клинический прогноз пациентки: есть ли у нее шансы на полное излечение и насколько нарушено функционирование жизненно важных систем в организме. Если прогноз сомнителен или отрицателен, этого факта достаточно для назначения группы. Также МСЭ может продлить срок больничного листа, если в этом есть необходимость.
Рак груди на 3 стадии связан со значительными ограничениями жизнедеятельности больной. Многие женщины не способны далее трудиться в прежних условиях, некоторым нужна посторонняя помощь. Чаще всего на этом этапе назначается II группа инвалидности, показаниями к которой становятся:
- сомнительный и неблагоприятный прогноз выживаемости;
- III стадия онкологического заболевания;
- радикальное лечение рака на фоне неудовлетворительной переносимости лучевой и химиотерапии;
- воспалительные формы злокачественного процесса;
- необходимость проведения гормональной терапии;
- рецидив патологии, метастазирование регионарного типа.
I группу инвалидности присваивают пациенткам, которые не могут самостоятельно за собой ухаживать. В этом случае речь может идти об ухудшении состояния неоперабельных больных и генерализации онкологического процесса, несмотря на проведенное лечение.
Если у женщины удалены обе молочные железы, группа инвалидности им назначается на бессрочный период.
При раке молочной железы 3 степени говорить о высоких шансах на благоприятный прогноз и продолжительность жизни сложно. На прогностические данные оказывают влияние следующие факторы:
- Агрессивный характер опухоли.
- Время обнаружения рецидива заболевания.
- Степень распространения злокачественного процесса.
- Количество пораженных лимфоузлов — если раком затронуто 4 и более узла, прогноз снижается минимум на 15 %.
- Воспалительные явления в зоне роста опухоли.
- Психологический настрой пациентки.
- Особенности питания и наличие вредных привычек у женщины.
По данным ВОЗ, общая 5-летняя выживаемость среди пациенток с 3 стадией рака груди составляет не менее 30 %, при этом на прогноз влияет степень злокачественного процесса:
- стадия 3А — можно продлить жизнь женщины на 60–80 %;
- стадия 3В — 20–40 %;
- стадия 3С — не более 10 %.
Таким образом, с каждым подпунктом развития заболевания шансы на продолжительную ремиссию резко падают, поэтому не следует игнорировать посещение онколога после выписки из стационара для раннего выявления возможных осложнений и рецидивов онкологии. Без операции и комплексного лечения продолжительность жизни пациентки составит не более 1 года.
При раке молочной железы 3 стадии питание должно быть дробным, не реже 5 раз в сутки малыми порциями. Подобный принцип в соблюдении диеты позволит разгрузить ослабленный организм, предотвратить переедание и справиться с ожирением, если этот фактор риска присутствовал в анамнезе женщины. Меню важно составить из продуктов натурального происхождения, без химических добавок.
- овощи и фрукты;
- ягоды с высоким содержанием витамина С;
- морская рыба — скумбрия, треска, тилапия и пр.;
- грецкие орехи;
- семя льна;
- растительное масло;
- постное мясо;
- крупы;
- кисломолочная продукция;
- зеленый чай.
Перечисленные продукты нужно подвергать минимальной тепловой обработке, но при этом недопустимо готовить из них блюда с помощью жарки, копчения и использования маринадов. Пища должна быть приготовлена на пару или путем запекания в измельченном виде. Так как после химиолучевой терапии у многих больных отсутствует аппетит, можно дополнить блюдо зеленью, медом и прочими разрешенными ингредиентами по усмотрению пациентки.
Не все продукты можно употреблять при онкологическом заболевании. Многие из привычных каждому человеку блюд несут ненужную канцерогенную нагрузку на организм, при лечении рака питаться ими недопустимо.
- жирное мясо;
- жирная молочная продукция;
- маргарин, майонез, плавленый сыр;
- наваристые бульоны;
- консервы, полуфабрикаты;
- слишком острые, соленые или сладкие блюда;
- кондитерские изделия, выпечка;
- домашние заготовки с добавлением уксуса;
- кофе, шоколад;
- грибы;
- спиртные напитки.
Чтобы предупредить злокачественные опухоли молочной железы и снизить вероятность рецидивов, ежегодного посещения онколога после проведенного лечения недостаточно. Необходимо соблюдать следующие рекомендации:
- Вести здоровый образ жизни — поддерживать массу тела, избегать стрессов, проводить время на свежем воздухе, правильно питаться, избегать абортов.
- Регулярно делать самообследование молочных желез — до развития заболевания и после него (на оставшейся груди) процедуру следует выполнять начиная с 25-летнего возраста на 3–5 день менструального цикла. Метод заключается в оценке формы и внешнего вида молочных желез перед зеркалом и в профиль с последующим прощупыванием тканей органа с целью поиска возможных уплотнений и изменений. Левую грудь важно пальпировать правой рукой и наоборот.
Профилактика нужно всем женщинам, достигшим половой зрелости, вне зависимости от возраста. После перенесенной болезни рекомендуется не пропускать посещения онколога — только так можно своевременно обнаружить рецидив заболевания и вылечить его.
Безусловно, рак груди при диагностированной 3 стадии считается более серьезной фазой заболевания, чем предыдущие две стадии. Но это еще не означает, что шансов нет совсем. Методы онкологической помощи на этом этапе нельзя назвать щадящими, но все же они определенно могут дать положительный результат и продлить жизнь женщине.
Благодарим Вас за то, что уделили свое время для прохождения опроса. Нам важно мнение каждого.
источник