Рентген молочных желез (маммография) позволяет определить рак на ранних стадиях. Исследование позволяет спасти жизнь человеку при своевременном обнаружении злокачественной опухоли.
Несмотря на радиационное облучение пациента, существующее при выполнении исследования, пользы от него больше.
Маммография применяется в медицине для скринингового обследования женщин после 40 лет с целью раннего выявление рака молочных желез.
Рентгенологические признаки рака железы (молочной):
- Затемнение от опухолевого узла.
- Интенсивные тени микрокальцинатов.
- Деформация сосудистого рисунка.
- Перестройка тканей железы.
- Втяжение соска.
- Подтягивание патологической тени к грудной стенке.
- Наличие увеличенных лимфатических узлов.
Фото маммограмм: снимок а – железистая ткань частично замещена жировой; б – полностью отсутствует железистая ткань у женщины в менопаузе
Первые рентген-признаки злокачественного образования в железе – очаговые скопления кальцинатов (отложение солей кальция). Для определения данного симптома рентгенолог должен обладать достаточной квалификацией.
У женщин часто обнаруживаются мелкие кальцинаты в железистой ткани при маммографии, но не всегда они свидетельствуют о раковом перерождении ткани.
Данные признаки позволяют предположить рак «in cito», поэтому согласно рекомендациям Американского онкологического общества женщинам после 40 лет обязательно проходить рентген-обследование один раз в 2 года.
Маммография позволяет определить не только рак, она показывает следующую патологию:
- узловая мастопатия;
- воспалительные изменения;
- абсцессы;
- изменение хода молочных протоков;
- склеротические возрастные изменения железистой ткани.
Диагностическое рентген-обследование желез молочных у женщин показывает признаки доброкачественных узлов, которые могут с течением времени трансформироваться в злокачественные образования.
Что может быть на рентгене при внешнем увеличении груди:
- Четкое изменение железистой структуры – при воспалении.
- Локализованная деформация – рак «на месте».
- Нарушение хода сосудов – мастопатия или опухоль. Диагноз станет известен после получения результатов микроскопического исследования клеток, взятых с патологического участка иглой.
- Диффузные микрокальцинаты – воспаление.
- Ограниченное скопление солей кальция – рак железы.
Протокол описания рентген-исследования железы включает 3 варианта формирования заключения врача-рентгенолога:
- На маммограмме не выявлено нарушений структуры.
- Структура железистой ткани на большой протяженности без изменений, но выявлены участки деформации. Рекомендовано: контрольный рентген через 4-6 месяцев.
- Обнаружены деформированные участки ткани или очаговое скопление солей кальция – назначается биопсия (взятие иглой участка ткани для гистологического исследования).
При отсутствии рентген-признаков рака на маммограмме нельзя полностью исключать его отсутствие. Согласно мнению известных рентгенологов, злокачественную опухоль можно обнаружить на снимке, когда она имеет размеры от 1 до 1,5 см.
При использовании цифрового рентгена желез у женщин повышается достоверность исследования, так как оборудование способно выявить опухоли до 0,8 см в диаметре.
На снимках желез врач-рентгенолог отмечает 3 группы признаков:
- первичные – тени патологического узла;
- вторичные – затемнения, отражающие патологический процесс вокруг первичного источника;
- косвенные – рентгенологические симптомы запущенного процесса, свидетельствующие о распространении патологии на большую часть железы.
Рак молочной железы на рентгене чаще всего выявляется по первичным и вторичным признакам. Патологическое опухолевое затемнение и деформация железистой ткани вокруг него четко прослеживается на рентгенограмме. Вышеописанные признаки появляются, когда раковый узел больше 10 мм.
Вторичные признаки злокачественной опухоли на маммограмме:
- раковый лимфангит (воспаление лимфатических сосудов);
- реактивное воспаление;
- атрофия и преобразование железистой ткани;
- компрессия органа злокачественным узлом.
Фото: контрастированные кисты
Наиболее часто рак локализуется в верхнем наружном квадранте. Это область доступна для пальцевого исследования, поэтому на маммографию женщин отправляют при обнаружении уплотнения ткани именно в данной области.
Остальные формы болезни невозможно диагностировать при осмотре, поэтому Минздрав обязал женщин после 40 лет обязательно проходить скрининговую рентгенографию.
О злокачественности первичного узла на маммограмме свидетельствуют следующие рентгеновские симптомы:
- тень опухолевого образования;
- дополнительная тень в проекции подкожной жировой клетчатки;
- размеры кальцинатов менее 1 мм;
- неправильная, лучистая, амебовидная или овальная форма тени;
- неровные, нечеткие, полициклические контуры затемнения;
- мелкие кальцинаты в виде зернышек соли.
Кальцинаты могут быть разных размеров, поэтому определение «микрокальцинаты» требует пояснения.
Согласно Линденбратену, под микрокальцинатами следует понимать отложения солей кальция менее 1 мм в диаметре. Илькевич под ними понимает кальцинаты менее 0,5 мм.
Отложения солей кальция могут быть 5 форм:
- дуговидные, круглые и овальные;
- пылевидные;
- точечные;
- древовидные, червеобразные.
Каждый из вышеперечисленных видов может быть при патологии, поэтому отнести их к определенному виду патологии затруднительно.
Исследование является достаточно перспективным и обладает неплохим потенциалом для развития. Правда, следует заметить, что его применение ограничено низкой подготовкой персонала и слабой квалификацией маммологов. Отечественной литературы, которая качественно освещает данную тематику, не много, поэтому ориентироваться врачам при работе приходится на собственный практический опыт.
Рентгенография желез является ранним способом диагностика рака. Не следует отказываться от скринингового обследования, так как оно может спасти вам жизнь!
источник
Маммография — наиболее точная методика раннего выявления РМЖ. Тем не менее в 5—15 % случаев она может давать ложноотрицательные результаты при наличии пальпируемых образований. Показания к пункции пальпируемых образований различаются в зависимости от врача и учреждения.
Мы одобряем широкое использование пункции, описанное ранее в этой статья. Пункция идеальна для оценки множественных или повторно возникающих образований молочной железы, она позволяет избежать обезображивающих шрамов после повторных открытых биопсий.
Требуемое оборудование есть в большинстве врачебных кабинетов. Когда при множественных или повторных образованиях молочной железы используется диагностическая триада — физикальное исследование, пункция и маммография, потребность в открытой биопсии возникает редко.
В любом случае пункция или открытая биопсия должны выполняться при наличии клинических признаков злокачественного новообразования, независимо от того, подтверждают ли их данные маммографии или нет. Некоторые разновидности РМЖ, особенно медуллярный рак, при маммографии выглядят хорошо отграниченными и имитируют кисты или фиброаденомы.
Однако гораздо чаще пальпируемая злокачественная опухоль имеет классические рентгенографические признаки: неправильная форма, выросты в виде шипов, наличие или отсутствие микрокальцификатов.
Система описания маммографических изображений молочной железы (ACR Breast Imaging Reporting and Data System, BI-RADS) — результат совместных усилий ACR, NCI, Centers for Disease Control and Prevention, FDA, American Medical Association, American College of Surgeons и College of American Pathologists.
Эта система — инструмент, гарантирующий качественную оценку изображений, предназначенный для стандартизации описаний маммографии, уменьшения разногласий в интерпретации изображений и облегчения наблюдения за больной. Не существует исследования или группы исследований, которые могли бы однозначно отвергнуть наличие у женщины РМЖ, однако маммография стала полезным диагностическим инструментом. В выдержке из руководства BI-RADS приводятся рекомендации по системе описания результатов маммографии.
Эта система ясная и четкая и должна применяться врачами, которые занимаются лечением заболеваний молочной железы, в целях унификации результатов обследования.
Все больший процент злокачественных заболеваний впервые обнаруживается при маммографии и требует гистологического подтверждения. Маммографические категории 4 и 5 требуют гистологического исследования. В материале, полученном при эксцизионной биопсии, при скрининге злокачественных новообразований часто выявляется доброкачественная патология.
По сообщениям некоторых авторов, прогностическая ценность положительного результата составляет 10—40 %. В исследовании Brown и соавт. (данные 50 кабинетов маммографии) было показано, что средняя частота проведения биопсий при выявлении маммографических изменений составляет 21 %. Поскольку ежегодно выполняется 500 000—1 000 000 эксицизионных биопсий молочной железы, это соответствует 300 000—900 000 биопсий доброкачественных новообразований.
Пункция для проведения цитологического исследования, особенно в Европе, заменила эксцизионную биопсию в оценке маммографических изменений. Эта методика по некоторым причинам в США используется не так часто. Очевидно, что для оценки полученного материала необходима квалификация цитолога. Хотя сообщения о чувствительности и специфичности этой методики указывают на высокие результаты, частота взятия недостаточно информативных образцов колеблется от 2 до 36 %.
Во многих случаях окончательный диагноз поставить невозможно, т. к. цитологическое исследование не позволяет разграничить инвазивный рак и CIS.
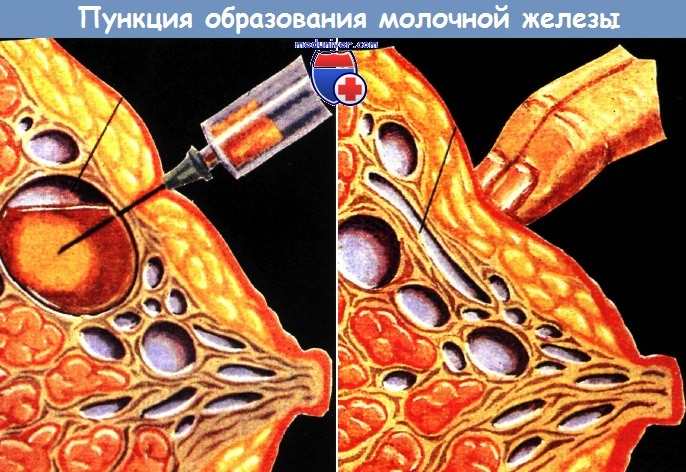
Образование зажимают между пальцами, иглу проводят через него 4-5 раз, воздух с полученным материалом выдавливают из шприца на стекло;
из полученного материала приготовляют мазки и фиксируют.
— Вернуться в оглавление раздела «Онкология»
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
В статье представлены данные о современных методах неинвазивной лучевой диагностики рака молочной железы
Для цитирования. Гажонова В.Е., Ефремова М.П., Дорохова Е.А. Современные методы неинвазивной лучевой диагностики рака молочной железы // РМЖ. 2016. No 5. С. 321–324.
Введение
Рак молочной железы (РМЖ) сохраняет лидирующие позиции среди онкологических заболеваний у женщин в РФ. Заболеваемость РМЖ на сегодняшний день составляет 20,4% от общей онкологической заболеваемости женского населения в стране. Темпы роста заболеваемости РМЖ, по данным российской статистики, составляют 4−7% в год, по данным общемировой статистики − 1−2% [1−3].
Принимая во внимание высокую социальную значимость РМЖ в современном обществе, необходимо все усовершенствования преинвазивных и малоинвазивных методов диагностики поставить на службу своевременного обнаружения РМЖ, т. к. прогноз и исход заболевания напрямую зависят от стадии процесса.
Ионизирующие методы неинвазивной лучевой диагностики
Рентгеновская маммография (РМГ)
На сегодняшний день остается «золотым стандартом» лучевой диагностики, поскольку это быстрый, недорогой, легковоспроизводимый, объективный, оператор-независимый метод [4], который уже много лет позиционируется в российском и зарубежном здравоохранении как скрининговый. Ежегодный маммографический скрининг обычно выполняется пациенткам с 35−40 лет. Применение РМГ в качестве скринингового привело к значимому снижению смертности от РМЖ [5, 6].
Основными рентгенологическими признаками РМЖ традиционно считают узловые образования с неровными контурами, скопления микрокальцинатов, наличие тяжистой перестройки стромальных компонентов железистой ткани. В случае когда РМЖ представлен солидным образованием, точность маммографической диагностики не вызывает сомнений, малые размеры опухоли требуют дополнительных методов обследования.
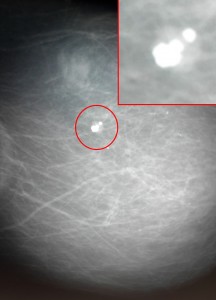
Зачастую единственным рентгенологическим признаком, позволяющим заподозрить РМЖ, является скопление микрокальцинатов, морфологическим субстратом которых принято считать обызвествления в некротизированных участках опухоли. Обнаружение микрокальцинатов при отсутствии объемного образования всегда подозрительно на рак. Однако этот признак не патогномоничен, поскольку при некоторых гистологических формах РМЖ, например дольковой карциноме, составляющей 5−15% от всех гистологических форм РМЖ, микрокальцинаты не встречаются. С другой стороны, микрокальцинаты могут иметь место при таких доброкачественных процессах, как склерозирующий аденоз, плазмоцитарный мастит, некоторые фиброаденомы.
Несмотря на очевидные достоинства, метод РМГ имеет ряд ограничений в определенных клинических ситуациях и у определенной группы пациенток [7]. Некоторые гистологические формы РМЖ являются трудновизуализируемыми для маммографии, по этой причине в рентгенологической терминологии даже присутствует понятие рентген-негативного, или оккультного РМЖ. Общепринятая чувствительность маммографии составляет 77−95%, специфичность − 94−97% [4].
РМГ традиционно применяется при скрининге женщин после 40 лет, при уточнении диагноза у женщин до 40 лет, когда объемное образование выявлено на УЗИ, после осмотра маммолога или самостоятельной пальпации. Метод не пригоден для беременных и кормящих.
Известно, что не менее 40% женщин европеоидной расы после 40 лет имеют рентгенологически плотный тип строения молочных желез, что может легко маскировать проявления РМЖ в виде плюс-ткани на маммограммах. Показатели диагностической эффективности РМГ при обследовании женщин с рентгенологически плотным типом строения молочных желез снижаются до 40%.
По этой причине дальнейшие изыскания в области развития альтернативных методов рентгеновской визуализации были направлены на повышение чувствительности метода при выраженном железистом фоне, что привело к появлению метода цифрового рентгенологического томосинтеза [8]. Данный метод известен с 2008 г. и в настоящее время широко используется в США и ЕС.
Рентгеновский томосинтез (РТ)
Это особый тип маммографии, при котором создается трехмерное изображение молочной железы. Рентгеновское излучение сканирует молочную железу под разными углами, информация в цифровом виде передается на компьютер с построением 3D-изображения. Исследователь получает возможность оценить внутреннюю архитектонику тканей молочной железы, наличие микрокальцинатов, плюс-тканей, асимметричных структур в различных анатомических плоскостях в результате лишь одного сканирования. Доза рентгеновского излучения при томосинтезе со стандартным количеством сканирующих проекций сопоставима с дозой при обычной маммографии.
Диагностическая эффективность томосинтеза достигает высокого уровня. По данным Рафферти (2007), при сравнении томосинтеза со скрининговой РМГ в двух проекциях установлено, что в 89% случаев радиологи сочли томосинтез более эффективным в отношении определения объема образования и нарушения архитектоники, в 88% случаев визуализация микрокальцинатов также улучшилась.
По данным Теертстра и соавт. (2010), чувствительность цифрового томосинтеза груди (digital breast tomosynthesis (DBT)) при выявлении РМЖ составила 93%, специфичность − 84%, в 3% случаев результат был ложноотрицательным, а в 7% случаев – ложноположительным.
Потенциал использования РТ достаточно широк − от скрининга до уточняющего метода диагностического поиска. Показаниями к применению РТ служат необходимость дифференциальной диагностики объемных образований РМЖ, выявленных другим методом, а также динамическое наблюдение пациенток на этапах неоадъювантной химиотерапии.
Методика цифрового томосинтеза с ограниченным углом сканирования в последнее время все чаще используется для скрининга за рубежом [9].
Так как цифровой томосинтез является высокотехнологичной и довольно дорогой методикой, мы считаем его применение более целесообразным в качестве дополнительного, уточняющего метода, т. е. в спорных клинических случаях, на этапе перед проведением биопсии.
Рентгеновская компьютерная томография
Говоря об ионизирующих неинвазивных лучевых диагностических методах, стоит упомянуть о рентгеновской компьютерной томографии (РКТ). На современном этапе для выполнения РКТ используют методику динамического спиралевидного мультисрезового сканирования. Чувствительность и специфичность данной методики составляют 98% и 84% соответственно [4]. Особенно оправданно применение РКТ для дифференциальной диагностики отечной формы РМЖ и для оценки метастатического поражения аксиллярных лимфоузлов.
По причине того, что РКТ плохо отображает архитектонику молочной железы, ранняя диагностика форм РМЖ, проявляющихся в виде тяжистой перестройки стромальных структур, трудноосуществима.
Метод РКТ преимущественно применяется в качестве дополнительного в силу высокой стоимости, высокой лучевой нагрузки, имеющихся ограничений со стороны пациентки (клаустрофобия, невозможность применения контраста), сложности визуализации малых форм РМЖ. Словом, РКТ целесообразно применять у пациенток с объемными образованиями диаметром >1 см, которые с высокой долей вероятности являются РМЖ по результатам предыдущего исследования.
Позитронно-эмиссионная томография
В качестве первичной диагностики РМЖ и для определения распространенности процесса в последнее время применяют метод позитронно-эмиссионной томографии (ПЭТ). Метод основан на применении Tc-99m, который преимущественно накапливается в тканях, пораженных неопластическим процессом, вследствие различий со здоровыми тканями в величинах митохондриальных и мембранных клеточных потенциалов, а также вследствие особенностей неоваскуляризации [10]. По данным Ханцерлиогулари и соавт., чувствительность, специфичность, положительный прогностический и негативный прогностический результаты в первичной диагностике РМЖ составили соответственно 77, 50, 77 и 22%. Относительно невысокая специфичность ПЭТ сцинтиграфии объясняется тем, что повышенное накопление Tc-99m тканями может иметь место в т. ч. и при воспалительных, инфекционных и доброкачественных процессах, таких как фиброаденомы, протоковые аденомы. Адлер и соавт. в своем исследовании показали зависимость дифференцировки (Grade) опухоли от величины накопления Tc-99m [4]. Медленнорастущие и хорошо дифференцированные опухоли, такие как протоковая и дольковая карциномы или carcinoma in situ, показывают низкие значения накопления препарата [11, 12], что может приводить к ложноотрицательным результатам, т. е. для метода ПЭТ сцинтиграфии диагностика малых размеров опухоли составляет определенные трудности. По данным ряда исследователей, процент ложноотрицательных результатов колеблется в пределах 10–20%, что статистически сопоставимо с данными УЗИ и РМГ (Hancerliogullari O. et al.). Чувствительность ПЭТ для диагностики метастатического поражения подмышечных лимфоузлов достаточно высока (до 90%), хотя ложноотрицательные результаты могут иметь место при диагностике лимфоузлов диаметром Литература
источник
Существуют две группы лучевых исследований молочной железы: проверочные и диагностические. К первым относится периодическая маммография здоровых женщин в целях выявления скрыто протекающих заболеваний, в первую очередь рака. Образно говоря, это «маммография здоровых женщин, которые хотят оставаться здоровыми». В с е м женщинам, у которых нет признаков заболевания молочной железы, рекомендуется в возрасте 40 лет провести клинико-маммографическое исследование («базисные маммограммы»). Повторные клинико-маммографические осмотры нужно выполнять с интервалом 2 года, если женщина не входит в группу высокого риска заболеть раком молочной железы. Массовые проверочные обследования женского населения с применением маммографии (маммографический скрининг) обеспечивают снижение смертности от рака молочной железы на 30-50 % и значительное снижение частоты выполнения мастэктомий.
Диагностическую маммографию проводят пациентам, у которых на основании клинических данных заподозрено поражение молочной железы. Показания к данному исследованию разнообразны: прощупываемые уплотнения, выделения из соска, мастодиния, осложнения после протезирования молочной железы и т.д. Главной задачей лучевой диагностики является обнаружение рака молочной железы, особенно в той стадии, когда он не определяется ни больной при самообследовании, ни врачом при осмотре и пальпации молочной железы, т.е. непальпируемого рака.
Рак молочной железы — хроническое и медленно развивающееся заболевание. Опухоль исходит из эпителия молочных протоков или железистых долек. Соответственно различают два основных типа рака: протоковый и дольковый. Трансформация эпителия стереотипна: норма — гиперплазия — атипия — рак. До формирования опухоли диаметром 1 мм проходит в среднем 6 лет, а до величины 1 см — еще 6-10 лет.
В зависимости от стадии морфогенеза опухоли выделяют неинвазивный (неинфильтрирующий) протоковый рак (его часто обозначают термином «интрадуктальный рак in situ», или, сокращенно, DCIS) и инвазивный (инфильтрирующий) протоковый рак. Точно так же дольковый рак делят на неинвазивный (неинфильтрирующий рак in situ, или LCIS) и инвазивный (инфильтрирующий).
Главным признаком опухоли на маммограммах и томограммах является изображение опухолевого узла. От окружающих тканей опухоль отличается повышенной плотностью. Форма узла различна. Иногда это форма круга или овала, причем с какой-то стороны от него отходит дополнительный выступ в виде протуберанца. Еще типичнее звездчатая фигура, образованная плотным центральным ядром неправильной конфигурации, от которого в окружающую ткань тянутся постепенно суживающиеся тяжи.
Вторым по важности признаком рака является микрокальцинация. Этим термином обозначают мельчайшие скопления известковых солей в зоне новообразования. Они напоминают песчинки, рассеянные на ограниченном участке или образующие скопления. Форма микрокальцинатов при раке многообразна в отличие от более правильной формы обызвествленных кист или отложений извести в дисгормональных пролифератах или стенках артерий. Для ракового узла характерны зазубренные или мелковолнистые очертания, изменения структуры окружающей ткани. К более поздним симптомам относятся втянутость и утолщение кожи, деформация соска.
Для того чтобы хирург мог найти непальпируемое образование на операционном столе, лучевой диагност подводит к нему иглу. Через иглу вводят специальную металлическую нить с гарпунообразным приспособлением на конце. Затем иглу удаляют, а нить оставляют, для того чтобы хирург по ней ориентировался.
На сонограммах опухоль определяется как очаговое образование с неровными очертаниями и неоднородной структурой Если преобладают железистые элементы, то эхогенность опухоли невысокая, и, наоборот, при преобладании стромы она повышена. КТ и МРТ не могут быть использованы для массовых проверочных исследований, поэтому для выявления непальпируемых раковых образований их пока не применяют. Однако в принципе опухолевые образования дают демонстративное изображение на томограммах.
Маммография показана всем женщинам с дисгормональной гиперплазией ткани железы (мастопатия). Маммограммы позволяют уточнить форму поражения, распространенность и выраженность процесса, наличие злокачественного перерождения. Повторные снимки отражают динамику болезни, связанную с циклическими изменениями в организме женщины и лечебными мероприятиями. При аденозе на маммограммах определяются множественные округлые и нерезко очерченные очаги уплотнения. Фиброзная форма мастопатии выражается в том, что тень железистой части становится интенсивной и почти однородной. На этом фоне могут выделяться отдельные более грубые тяжи, иногда видны отложения извести по ходу молочных протоков. Если поражены преимущественно протоки, то при галактографии могут определяться деформации и расширения мелких протоков, кистевидные полости по их ходу или кистозные расширения концевых отделов этих протоков.
Мелкокистозная перестройка, как правило, происходит в обеих молочных железах. Более крупные кисты дают округлые и овальные тени разной величины — от 0,5 до 3-4 см с четкими ровными дугообразными контурами. Многокамерная киста имеет полициклические очертания. Тень кисты всегда однородна, отложений извести в ней нет. Рентгенолог производит пункцию кисты, аспирацию ее содержимого и вводит в нее воздух или склерозирующий состав. Наиболее демонстративна киста на сонограммах.
Очень важно проследить за полным опорожнением кисты при пункции и установить отсутствие в ней внутрикистозных разрастаний (папилломы или рака). При давлении датчиком на кисту ее форма изменяется.
Смешанные формы мастопатии обусловливают пеструю рентгенологическую картину: вместо резко обозначенной тени железистого треугольника с трабекулами, радиально расходящимися от основания железы к ареоле, выявляется перестройка структуры железы с множественными участками затемнения и просветления разной формы и величины. Эту картину образно именуют «лунным рельефом».
Из доброкачественных образований молочной железы наиболее часто наблюдается фиброаденома. Она дает на маммограммах округлую, овальную или, реже, дольчатую тень с ровными, иногда слегка фестончатыми контурами. Тень фиброаденомы интенсивная и однородная, если в ней нет отложений извести. Обызвествления могут располагаться как в центре, так и по периферии узла и имеют вид крупных глыбок. На сонограммах выявляется неоднородность структуры фиброаденомы при ее общей пониженной эхогенности. Сонограммы позволяют сразу отличить фиброаденому от кисты, что не так просто сделать по маммограммам.
Диагностику мастита осуществляют на основании клинических данных, но сонография оказывается ценным вспомогательным методом. В начальном периоде мастита определяется затушеванность обычного рисунка железы. В железистой части появляются эхонегативные включения размером 0,3-0,5 см, часто располагающиеся группами. Если на этом фоне возникает участок разрежения, то это указывает на деструкцию и развитие гнойного мастита. Сформированный абсцесс дает картину эхонегативного образования.
Своевременное распознавание и лечение заболеваний молочных желез основывается на продуманной тактике обследования. В связи с высокой частотой этих заболеваний считаем необходимым привести типовые схемы диагностического процесса.

источник
ЧТО ТАКОЕ МАММОГРАФИЯ?
Маммография – рентгеновский метод исследования молочных желез, основанный на способности различных типов живых тканей пропускать рентгеновские лучи в разной степени. При этом нормальные и патологически измененные ткани молочной железы дают разное изображение на рентгенограмме (в нашем случае она называется маммограммой), что позволяет врачу обнаружить различные заболевания.
Маммографическое исследование производится при помощи специального аппарата – маммографа. Пациентка помещает молочную железу на специальный столик под рентгеновскую трубку. После этого лаборант дает ток, трубка генерирует рентгеновские лучи, которые проходят через ткани и засвечивают рентгеновскую пленку, либо воздействуют на цифровые детекторы в более современных аппаратах. Затем изображение либо оцифровывается и выводится на экран компьютера, либо распечатывается в «аналоговом» виде на пленке. В дальнейшем эти изображения анализирует врач-рентгенолог и выдает по ним заключение.
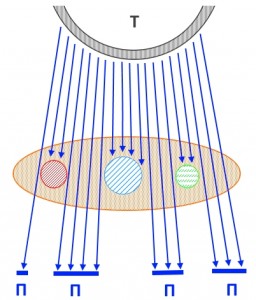
На рисунке – схема прохождения рентгеновских лучей через молочную железу (отмечена светло-коричневым цветом). Буквой Т отмечена рентгеновская трубка, П – участки пленки, подвергшиеся воздействию излучения. Таким образом, объемные образования (условно отмеченные кругами красного, синего и зеленого цветов) не пропускают (или пропускают в гораздо меньшей степени, чем жир) излучение, создавая эффект тени на рентгеновском снимке.
ЧТО ПОКАЗЫВАЕТ МАММОГРАФИЯ?
Молочная железа неоднородна по структуре, плотной соединительной ткани, жидкости и жировой ткани, а также включений кальция и металлов. Жировая ткань задерживает рентгеновские лучи в гораздо меньшей степени по сравнению с соединительной тканью, а жидкость (вода) непроницаема для рентгеновского излучения в еще большей степени. Кальцинаты непроницаемы для рентгеновского излучения практически на 100%. Таким образом, на маммограммах можно увидеть кисты, опухоли, кальцинаты в структуре молочной железы – говоря научным языком, оценить ее архитектонику.
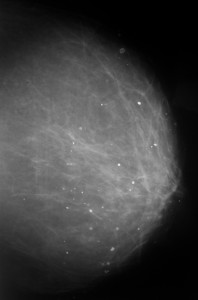
Пример маммограммы. Красной стрелкой отмечена тень неправильной формы (в виде «яйца», с ровными краями, четкими контурами, имеющая однородную структуру, плотная. Можно предположить, что данная тень обусловлена каким-либо жидкостным образованием – кистой. Однако нельзя полностью исключать также иное (мягкотканное, солидное) образование.
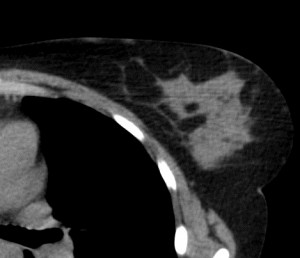
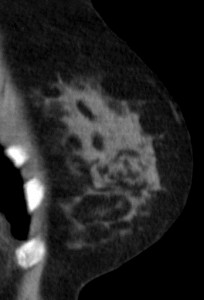
Для сравнения. На изображениях – КТ молочных желез. Посмотрите, насколько изображения отличаются от таковых на классических маммограммах.
КОГДА НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография может быть диагностической и выполняться с целью подтверждения уже установленного диагноза для оценки, например, размеров опухолевого узла, темпов его роста в сравнении с ранее выполненными снимками, а также профилактической – скрининговой. Профилактические исследования проводятся всем женщинам старше 40 лет, благодаря им возможно раннее выявление рака.
Диагностическую маммографию может порекомендовать врач УЗИ, гинеколог, хирург, онколог, маммолог – с целью уточнения природы изменений, выявленных им при мануальном исследовании, либо с помощью ультразвукового исследования. Маммограммы с диагностической целью делаются женщинам и мужчинам (!) независимо от возраста, главное – наличие объективных показаний, например, пальпируемого образования в молочной железе.
Профилактическую маммографию необходимо проходить всем женщинам, начиная с 40 лет, т. к. в этот период начинается изменение гормонального баланса, связанное с инволютивными процессами в яичниках. Кроме того, после 40 лет информативность рентгеновских снимков молочных желез гораздо выше, т. к. фиброзно-железистая ткань у женщин старшего возраста развита в меньшей степени, объемные образования не маскируются соединительной тканью, вследствие чего их лучше видно на рентгеновских изображениях.
Слева — маммография после 60 лет, справа — у молодой женщины. Сравните изображения молочных желез на рентгеновских снимках. Если слева преобладает жировая ткань, и железа «прозрачна» для рентгеновских лучей, хорошо видны множественные плотные включения – кальцинаты, то слева из-за преобладания фиброзно-железистой ткани не видно практически ничего – высок риск пропустить опухоль.
КАК ЧАСТО НУЖНО ДЕЛАТЬ МАММОГРАФИЮ?
Маммография с профилактической целью выполняется 1 раз в год. Если при этом выявлено какое-либо объемное образование в молочной железе, возникает необходимость оценки изменений размеров и структуры данного образования в динамике за определенный период времени – как правило, через 3, 4 или 6 месяцев. При этом врач-рентгенолог может порекомендовать повторный снимок через обозначенный выше срок – с целью убедиться, что образование не меняет свой размер, структуру и форму. При наличии изменений можно заподозрить злокачественную опухоль.
Для маммографии, выполняемой с диагностической целью, периодичности исследований не существует. Можно делать столько снимков, сколько необходимо для того, чтобы прийти к какому-либо однозначному мнению – консенсусу между рентгенологом и маммологом-клиницистом. На практике это означает, что выполняется 4 снимка в стандартных проекциях, а также при необходимости – снимки в дополнительных проекциях (прицельные).
НА КАКОЙ ДЕНЬ ДЕЛАЕТСЯ МАММОГРАФИЯ
Важным является вопрос, на какой день после месячных делать маммографию. По рекомендациям Международного общества маммологов это исследование лучше выполнять в начале менструального цикла до овуляции – на 5-15 день цикла. В это время создаются лучшие условия для визуализации изменений (железы не такие плотные, и все объемные образования визуализируются лучше).
КАК ДЕЛАЕТСЯ МАММОГРАФИЯ?
Маммографическое исследование выполняется в двух проекциях для каждой железы. Вначале выполняются снимки в прямой краниокаудальной проекции. При этом молочная железа помещается на столик аппарата и прижимается сверху специальным устройством. Степень давления может быть высокой – это причина множественных жалоб пациенток на болезненное исследование. Обычно при этом требуется находиться в положении стоя, но для ослабленных женщин предусмотрены специальные сиденья – они нужны для того, чтобы пациентка не получила травму при внезапной потере сознания во время исследования.
Затем лаборант выполняет рентгеновский снимок одной либо обеих желез и приступает к исследованию во второй стандартной – медиолатеральной косой проекции. При этом руку пациентке необходимо согнуть в локте и поднять кверху, обхватив шею. Это необходимо для того, чтобы мягкие ткани конечности не создавали дополнительных теней на изображении.
Иногда врач-рентгенолог назначает снимки в дополнительных проекциях, если видит на полученных изображениях сомнительные изменения. В некоторых случаях необходимо пальпаторное исследование железы и подмышечной области – с целью локализации выявленного на снимке образования, оценки степени увеличения и структуры лимфатических узлов в подмышечной области.
КАК ПОДГОТОВИТЬСЯ К МАММОГРАФИИ?
Для маммографии не требуется специальная подготовка. Необходимо подойти к назначенному времени к рентгеновскому кабинету, при себе иметь сменную обувь, направление, полотенце либо простыню. После приглашения в кабинет необходимо назвать свои паспортные данные лаборанту – для внесения в базу данных. Затем нужно снять верхнюю одежду, обнажив молочные железы, подойти к маммографу и выполнять все указания лаборанта. Разумеется, нужно соблюдать правила гигиены и приходить на исследование, предварительно помывшись – уважайте персонал рентгеновского кабинета.
ВРЕДНА ЛИ МАММОГРАФИЯ?
Маммография – исследование, связанное с облучением молочных желез. Так как объем тканей, подвергающихся облучению, невелик, общее воздействие на организм минимально. В среднем, доза, полученная при одном маммографическом исследовании, составляет 0,03-0,1 мЗв, что схоже с лучевой нагрузкой при флюорографии. Доза зависит от следующих моментов: тип аппарата (у пленочных аппаратов доза выше, у современных цифровых — ниже), объем облученных тканей (чем больше объем – тем выше доза). В целом, маммография относится к исследованиям, сопровождающимся низкой лучевой нагрузкой – в отличие от КТ и некоторых других рентгеновских методов диагностики. Поэтому ответ на вопрос, сколько раз можно делать маммографию, может быть только один — столько, сколько понадобится для точной постановки диагноза. При этом врач, назначающий исследование, должен по возможности стремиться избегать дополнительной лучевой нагрузки и, в случае аналогичной информативности, предпочесть другие, неионизирующие, методы диагностики (УЗИ, МРТ молочных желез).
ОПИСАНИЕ МАММОГРАФИИ И ШКАЛА Bi-RADS
Сегодня при оценке молочных желез применяется классификация – шкала Bi-RADS. Что означает Bi-RADS? Согласно этой шкале, врач-рентгенолог при описании рентгенограмм выставляет определенную категорию изменений.
Если никаких патологических изменений не выявлено, рентгенолог пишет в заключении: Bi-RADS 1. Это означает норму.
Также могут быть выявлены изменения, не относящиеся к абсолютной норме, но допустимые, например, большие единичные кальцинаты, обызвествления стенок сосудов, распространенный фиброз, локальные участки фиброза, возрастная инволюция желез и преобладание в структуре железы жировой ткани. В таком случае рентгенолог может написать Bi-RADS 2. Это означает, что здесь также не о чем беспокоиться.
Так выглядят молочные железы пожилой женщины в норме. На изображении представлена медиолатеральная косая проекция – одна из стандартных. Желтыми стрелками отмечены тени грудных мышц. Обратите внимание, что преобладающая ткань – жировая, видны также множественные включения соединительной ткани в виде «тяжей». Железистой ткани практически не видно. Это является вариантом нормы для женщин старше 45 лет, находящихся в менопаузе и не принимающих гормональные средства.
Если выявлены какие-либо подозрительные изменения, которые врач не может считать стопроцентно доброкачественными, врач сделает заключение о категории Bi-RADS 3 , и порекомендует УЗИ, консультацию другого специалиста (маммолога, онколога, хирурга) либо повторную маммографию через 3-6 месяцев. Например, отличить простую кисту от фиброаденомы либо от раковой опухоли можно, но иногда это затруднительно. В этом случае результат маммографии считается сомнительным.
Фиброаденома на маммографии, требующая динамического наблюдения. Видно объемное образование в молочной железе, имеющее неоднородную структуру за счет включения кальция (молочно-белого цвета). Обычно так выглядят организованные фиброаденомы, и у врача-рентгенолога велик соблазн сделать уверенное заключение о доброкачественных изменениях. Однако, это неправильно. При выявлении подобных образований необходимо выставлять категорию Bi-RADS 3 и назначать дополнительно УЗИ либо контроль через 6 месяцев. Это поможет отличить фиброаденому от рака.
Если рентгенолог склоняется к мнению, что выявленные им изменения, скорее всего, обусловлены раком, он выставляет категорию Bi-RADS 4. Это означает, что, скорее всего, речь идет о злокачественной опухоли – чтобы точно удостовериться в ее природе, врач должен назначить биопсию и гистологическое исследование.
Если в заключении написано Bi-RADS 5 , это неблагоприятный результат – врач не сомневается в том, что выявленное им образование действительно злокачественная опухоль. После исследования необходимо решать вопрос о верификации опухоли и о способах лечения.
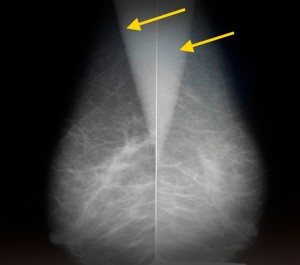
На маммограммах выявлено злокачественное новообразование в левой молочной железе. Оно имеет большие размеры – не менее 2 см в поперечнике, неправильную форму, «лучистые» края за счет опухолевого лимфангиита. Кроме образования, отмеченного красной стрелкой, имеет место еще один важный признак злокачественности – втяжение соска (синяя стрелка). В данном случае пациентке нужна биопсия для верификации опухоли, КТ грудной клетки с целью выявления метастазов в легкие и прорастания опухоли в грудную стенку, при их отсутствии – оперативное лечение (мастэктомия) с последующей химиотерапией, лучевой терапией.
Категория Bi-RADS 6 означает, что заболевание уже идентифицировано ранее, а пациентка обратилась с целью контроля.
Если в заключении написано Bi-RADS 0 , это означает, что данных недостаточно, чтобы определиться с заключением. Необходимо предоставить архив изображений либо выполнить исследование повторно.
Стандарт Bi-RADS на сегодняшний день является основным в мире. В России также все большее число маммологов переходит на классификацию Bi-RADS.
Если Вам выдали заключение по маммографии без указания категории по Bi-RADS, вы всегда можете получить Второе мнение по снимкам и получить квалифицированное описание по современным стандартам.
Результат может быть получен через несколько минут после исследования, а может – через несколько суток. Все зависит от загруженности врача. В то же время прослеживается следующая тенденция: в частных клиниках результат готовится быстрее.
При этом нужно понимать, что чем больше времени у врача на подготовку результата, тем более тщательный анализ маммограмм он может провести. Соответственно, и риск сделать ошибку становится меньше.
ВТОРОЕ МНЕНИЕ ПО МАММОГРАФИИ
Сегодня все чаще применяются консультации по системе Второго мнения (second opinion) — пересмотр результатов маммографии в специализированных центрах. Такая расшифровка маммографии является экспертной, ведь проводящий ее рентгенолог имеет большой опыт в диагностике рака молочной железы. Это бывает полезно при сомнительных или противоречивых результатах исследования. Встречаются случаи, когда сам пациент сомневается в выводах врача и хочет перепроверить заключение.
В России существует Национальная телерадиологическая сеть (НТРС) — служба консультаций рентгенологов, куда стекаются все спорные случаи из клиник разных городов России. Любой человек, прошедший маммографию, может перепроверить ее результаты, отправив снимки с диска для описания через сайт НТРС. Консультация осуществляется обычно в течение суток. По истечении этого времени пациент получает на почту официальное заключение с подписью врача.
Василий Вишняков, врач-радиолог
источник
Проводя осмотр груди только при помощи рук, Вы НЕ можете чувствовать себя уверенно!
Маммография
На настоящее время рак груди всё ещё является самым частым заболеванием у женщин. Вследствие этого заболевания по-прежнему умирает примерно 20.000 пациенток в год. Многие из них могли бы получить шанс на выздоровление, если бы рак груди удалось своевременно обнаружить.
Ранняя диагностика важна, поскольку шансы на лечение и выздоровление тем больше, чем меньше по размеру опухоль на момент её обнаружения. Определяемая на ощупь опухоль, как правило, уже имеет размер примерно 2-3 см.
Целью ранней диагностики является обнаружение рака груди уже на том этапе, когда опухоль еще маленького размера и не прощупывается.
Женщины не должны дожидаться того момента, когда самостоятельно обнаружат у себя в груди уплотнение. Поскольку в настоящее время существуют многочисленные методы диагностики, позволяющие выявить рак груди и даже его первоначальные признаки — причём еще до того момента, когда уплотнение будет прощупываться и вследствие этого превратится в представляющее угрозу для жизни заболевание. К ним относятся цифровая маммография, сонография и МРТ (магнитно-резонансная томография).
Однако: несмотря на прогресс в области медицины, методами ранней диагностики заболевания в Германии все еще пользуются неохотно. Согласно положениям проведения ранней диагностики рака, женщинам в возрасте до 50 по-прежнему рекомендуется лишь самостоятельный осмотр груди путем прощупывания и визит с той же целью к гинекологу. И это несмотря на то, что известно, что когда в груди прощупывается уплотнение, заболевание уже прогрессирует. Тем самым прощупывание груди в действительности является не способом ранней диагностики заболевания, а скорее «поздним его обнаружением».
Рак груди не всегда является таковым.
Причиной возникновения данного заболевания в большинстве случаев (примерно 80 процентов) являются клетки, которые изнутри обволакивают млечные протоки. Здесь они проходят фазу, во время которой окончательно закрепляются в млечных протоках, стенки которых их «инкапсулируют». На этом этапе опухолевые клетки еще не распространяются по организму. Эта фаза называется «in-situ-стадия», первая стадия рака груди, то есть «ductales Carcinoma in-situ» или сокращенно «DCIS». Во время данной фазы рак всегда и во всех случаях излечим. Поскольку на этом этапе не происходит образования уплотнений, а изменения происходят только в клетках, признаки заболевания на ощупь определить практически невозможно. Изменённые подобным образом клетки долей молочной железы (примерно у 20 процентов женщин) не обязательно перерастают в рак груди, тем не менее, их называют «Carcinoma lobulare in-situ» или сокращенно „CLIS“.
Через некоторое время эти клетки из млечных протоков проникают в ткани грудной железы. Этот процесс называется « инвазивный рак». Эта опухоль («настоящий» рак груди) также поддается лечению, до тех пор, пока она находится только в груди. Но когда рак через кровеносные пути распространяется по всему организму и метастазы опухоли проникают в жизненно важные органы, излечить его больше невозможно. Во всяком случае, он может перейти в хроническую стадию или, в худшем случае, быстро привести к летальному исходу. Поэтому целью ранней диагностики рака груди является обнаружение заболевания, когда оно еще не распространилась по всему организму. Или еще лучше, определить заболевание прежде чем оно может стать опасным – а именно на первой стадии (DCIS).
Обнаружение рака груди на ранней стадии означает увеличение шансов на выздоровление!
Рак груди излечим, если его своевременно обнаружить. Тем самым ранняя диагностика заболевания означает:
- Обнаружить заболевание до образования прощупываемого уплотнения в молочной железе.
- Своевременно диагностировать заболевание, чтобы предотвратить его переход в агрессивную опухоль на ранней стадии процесса.
- Нельзя путем ощупывания молочной железы определить заболевание на начальной стадии, поскольку не каждый вид рака груди влечет за собой образование уплотнений. Это означает, что осмотр груди путем прощупывания является самым грубым методом обнаружения рака и позволяет обнаружить лишь те опухоли, которые прощупываются (как правило, уплотнения размером от 2 см.)
- Ультразвуковое исследование молочных желез также не способно выявить рак груди на начальной стадии.
Маммография позволяет выявить заболевание на ранней стадии (DCIS), поскольку в некоторых случаях (примерно в 30 процентах) на рентгеновском снимке видны незначительные следы (так называемые «микрокальцификаты»). Такие микрообызвествления возникают в основном при наличии медленно развивающихся опухолей млечных протоков, в то время как быстро развивающиеся DCIS-опухоли редко сопровождаются микроотложениями. Эти стадии быстрого развития (примерно в 70 процентах случаев) чаще обнаруживаются при помощи магнитно-резонансной томографии молочной железы. Около двух третей случаев заболевания во время маммографии не обнаруживаются, поскольку на маммограмме микрообызвествления не видны.
Кроме того, одна лишь маммография для диагностики рака на его ранней стадии подходит не всем женщинам. Когда ткань грудной железы еще очень плотная, более крупные опухоли также могут не обнаружиться. Причина: Ткань грудной железы на маммографии белого цвета, так же как и сам рак груди. Только после того, как ткань грудной железы купируется и замещается жировой клетчаткой, достоверность маммографии возрастает. У некоторых женщин это происходит с возрастом, у некоторых, напротив, никогда. Таким образом, для каждой женщины существует свой уровень точности диагностики рака груди посредством маммографии, он зависит от «плотности» ткани грудной железы.
Сонография (ультразвуковое исследование молочных желез) — это важное дополнение к маммографии специально для женщин с еще полностью развитой тканью грудной железы. Посредством УЗИ врач может «заглянуть» в плотную ткань грудной железы и обнаружить рак тогда, когда это невозможно сделать при помощи маммографии. Кроме того, таким образом можно обнаружить доброкачественные кисты. На УЗИ видны также изменения в ткани грудной железы и образования, похожие на рак, которые невозможно обнаружить путем ощупывания. Однако только УЗИ или так называемая «3D-сонография» не предназначены для ранней диагностики заболевания. Причина: посредством УЗИ невозможно точно диагностировать рак на начальной стадии. УЗИ является важным дополнением маммографии – особенно когда обследование проводит опытный специалист. Но оно не может заменить маммографию.
Магнитно-резонансная томография на основе ядерного магнитного резонанса (МРТ)
МРТ, как и УЗИ, является методом обследования без использования рентгеновского излучения. Однако в отличи от УЗИ, МРТ способна диагностировать рак на его ранней стадии. Особо сильная диагностическая сторона МРТ проявляется в том, что она выявляет биологически агрессивные виды рака на ранней стадии на основании увеличившегося кровотока – специально на тех начальных стадиях, которые «спешат» образовать микроотложения, по которым их можно обнаружить на маммографии. На таких стадиях рака, как и при наличии агрессивных инвазивных карцином, являющихся их следствием, маммография так же «слепа», как и при обследовании молочных желез с плотной тканью железы. Тем не менее, для МРТ действует то же правило: метод является наиболее убедительным лишь тогда, когда техника, методика и особенно опыт врача находятся на соответствующем уровне.
Каждый метод имеет свои границы – поэтому речь идет о правильном комбинировании!
Это означает, что ни одна техника обследования (маммография, сонография или МРТ), использующаяся без дополнительных методов, не может выявить все виды рака на его ранней стадии. Каждый отдельный метод имеет свое предназначение в процессе диагностики рака груди, поэтому важно правильно их комбинировать. Какая комбинация является целесообразной для Вас, зависит в значительной степени от Вашего возраста, особенностей строения ткани Вашей грудной железы, плотности Вашей молочной железы, Вашего личного профиля риска и Вашей индивидуальной потребности в надежной диагностики.
- Маммографию всем женщинам следует принципиально считать основой ранней диагностики заболевания, она также способствует обнаружению рака груди на ранних стадиях.
- Сонография дополняет маммографию там, где не достаточно проведения одного лишь рентгеновского исследования.
- Проведение МРТ молочных желе имеет смысл, если в Вашей семье уж были случаи раковых заболеваний груди и/или яичников. Кроме того МРТ также является самым точным способом диагностики заболевания у женщин с плотной тканью грудной железы. Она надежнее всего при выявлении биологически агрессивных опухолей рака на ранних стадиях. Она надежнее всего определяет наличие рака груди и клеток с биологически агрессивным потенциалом.
Комбинирование различных методов диагностики повышает уровень обнаружения заболевания по сравнению с использованием только какого-либо отдельного метода.
Рак груди не всегда является таковым – поэтому маммография-скрининг подходит не каждой женщине.
Все молочные железы различны. Поэтому рак груди у каждой женщины проявляется по-разному. Недорогие стандартные методы, такие как маммография-скрининг, не могут послужить заменой индивидуального метода ранней диагностики рака груди, которыми Вы, как женщина, должны воспользоваться. Поскольку для того, чтобы метод диагностики соответствовал Вашим индивидуальным факторам риска и потребности в профилактике, необходим многоступенчатый, четкий процесс проведения диагностики, который, после консультации у опытного специалиста, позволит комбинировать различные методы обследования для того, чтобы поставить точный диагноз. Поэтому маммография-скриниг, о котором идет речь, является лишь первым этапом диагностики.
В рамках проведения маммографии-скрининга делаются два рентгеновских снимка каждой молочной железы, без предварительного медицинского осмотра или установления Вашего индивидуального профиля риска заболевания, которые затем оцениваются двумя специалистами. Заключение врачей сообщаются через несколько дней. Если в графе «диагноз» написано «маммографическое исследование без патологии» — это означает, что маммография никаких выраженных изменений не выявила. Поскольку маммография не может выявить все виды рака груди, эта фраза не обязательно означает, что Ваши молочные железы здоровы. Кроме того, Вам вообще не удастся узнать, возможно ли в Ваших молочных железах обнаружить заболевании на раннем этапе только посредством маммографии.
Кстати: В 75% случаев рак молочной железы обнаруживается не посредством маммографии-скрининга.
Маммография-скрининг проводится исключительно у женщин в возрасте от 50 до 69 лет. Хотя среди представительниц данной возрастной группы рак груди уже не так распространен. Этой болезнью страдают все чаще женщины в возрасте до 50 лет и у них часто встречаются агрессивные и быстро растущие опухоли. Для женщин данной возрастной группы, равно как и для тех, кто старше 69 лет ранняя диагностика заболевания не возможна при использовании метода с визуальными результатами. Но если наличие опухоли было обнаружено слишком поздно, например, потому что женщина обнаружила их посредством самоосмотра прощупыванием, то шансы на выздоровление сокращаются.
Женщины нуждаются в индивидуальном методе обнаружения рака груди на раннем этапе.
Комитет индивидуальной диагностики рака груди (AIM e. V.) – это объединение врачей, пациенток с раком груди, а так же женщин, у которых данное заболевание отсутствует, которые хотят поддержать ассоциацию индивидуальной ранней диагностике рака груди. Целью АИМ является обеспечение в Германии индивидуализированной и ориентированной на факторы риска ранней диагностики рака груди путем использования всех методов с визуальными результатами на сегодняшний день и в будущем.
Врачи, сотрудники АИМ, хотят предоставить женщинам всех возрастных категорий возможность выявления рака на ранней стадии и дальнейшее лечение заболевания, используя диагностику, отвечающую наивысшему международному стандарту качества. При этом главными является способ диагностики молочной железы, учитывающий индивидуальный профиль риска каждой женщины, а также персональная врачебная консультация относительно возможностей профилактики и способов лечения заболевания. Потому что только таким способом, в отличие от стандартной и анонимной процедуры проведения скрининга, можно добиться оптимального результата для каждой женщины.
МРТ молочных желез: Ассоциация индивидуальной диагностики молочных желез (AiM) разрабатывает сертификат качества
МРТ молочных желез как стандартный метод для раннего распознавания рака груди – да или нет? Ответ на этот вопрос теперь доказан посредством проведений многочисленных научных исследований, в том числе Кристианой К. Куль и Венди Берг достаточно и убедительно: Благодаря техническому и методическому прогрессу магнитно-резонансная томография молочных желез относится сегодня к самым информативным методам в диагностике рака груди.
Критики, которые в настоящее время отказываются от использования МРТ молочных желез, все еще приводят часто ошибочные положительные и отрицательные заключения как «бесспорный аргумент». При этом упускается следующее: согласно опыту профессора Уве Фишера и профессора Кристианы Куль, председателей ассоциации для индивидуальной диагностики молочных желез, проблемой является не сам метод исследования, причина ошибочного заключения скорее в недостатке личной квалификации, а также отсутствие необходимого технического оборудования во врачебных практиках и клиниках. Следствием этого являются значительные различия по качеству при исследовании и оценке МРТ молочных желез.
Сертификат качества МРТ молочных желез, который был разработан ассоциацией индивидуальной диагностики молочных желез (AiM) под руководством профессора Уве Фишера и профессора Кристианы Куль, должен способствовать обеспечения качества МР — томографической диагностики рака груди по всей Германии. В августе 2010 года отделом технического контроля по радиационной защите диагностический центр лечения заболеваний молочных желез в Геттингене был признан первым центром по AiM стандарту уровня 2 (экспертный уровень). Клиника радиологии Рейнско-Вестфальского технического университета города Ахен (RWTH) также вскоре получит сертификат первого университетского центра «на уровне эксперта».
Выдача сертификата происходит на 2 различных уровнях: „ МРТ молочных желез на высоком уровне“ и „ МРТ молочных желез на уровне эксперта“. Врачебные практики и клиники, которые приобретают данный сертификат, должны удостоверить наличие определенного оборудования, кроме того, минимальное количество исследований (для высокого уровня — это не менее 250 диагностических МРТ молочных желез в год, для уровня эксперта 500 диагностических исследований МР молочных желез и больше 100 МР-контролируемых вмешательств). Получение сертификата, по мнению профессора Фишера, значительно повысит стимул врачей-диагностов в области заболеваний молочной железы к обновлению оборудования и повышению качества оценки. „Кроме того, данный сертификат предусматривает транспарентность между врачами и нуждающимися в лечении женщинами“, говорит профессор Фишер. „Это среднесрочно приведет к тому, что исследования с подтвержденной экспертизой сфокусируются на коллегах с сертификатом экспертов и что количество исследователей с высокой экспертизой долгосрочно возрастет “.
Рак молочной железы является наиболее распространенным злокачественным заболеванием женщин на Западе. В течение своей жизни одна из девяти женщин — по последним данным из Нидерландов даже одна из восьми женщин — заболевает раком молочной железы. В Германии каждый год около 56 000 женщин ставят диагноз
«рак молочной железы». Доля карциномы молочной железы у женщин составляет 38 процентов новых случаев заболеваний раком. Среди женщин в возрасте от 40 до 50 лет карцинома молочной железы является наиболее распространенным онкологическим заболеванием. В Германии ежегодно умирает почти 18 тысяч пациенток с подтверждённым диагнозом рак молочной железы. По сравнению со странами ЕС, Германия находится в середине рейтинга смертности от рака молочной железы, а также новых случаев онкологических заболеваний. В последнее время, вероятно, как следствие регресса замещения гормонов, в соответствии с тенденцией заболеваемость раком молочной железы снижается. Тем не менее, возраст заболевших при первичном диагнозе продолжает снижаться.
Раннее выявление болезни как рациональная медицинская стратегия
Прогноз рака молочной железы во многом зависит от размера опухоли, агрессивности опухоли и стадии заболевания. Если речь идёт о сроке установления диагноза и болезнь ограничивается грудью (без поражения лимфатических узлов и отдалённых метастазов), то в настоящее время примерно в 97 процентах случаев срок выживания составляет 10 лет. Если рак уже распространился на подмышечные лимфатические узлы, в этом случае 10-летний прогноз снижается до уровня менее 80 процентов. При наличии отдаленных метастазов процент выживаемости резко снижается до уровня ниже 30 процентов. Задача диагностики рака молочной железы заключается в выявлении заболевания на ранней, по возможности ограниченной только молочной железой стадии.
Методы исследования в диагностике молочной железы
Для этой цели, наряду с осмотром и пальпацией, доступны методы медицинской визуализации, такие как маммография, УЗИ молочной железы и МРТ молочной железы. Если во время диагностики обнаружены какие-либо отклонения, тогда есть возможность проведения чрескожного гистологического анализа в виде пункционной или вакуумной биопсии.
В клиническое исследование, наряду со сбором анамнестических данных, входит осмотр и пальпация обоих грудей. Во время осмотра можно обнаружить стяжение кожи и втягивание сосков или воспалительные изменения, которые могут указать на злокачественность. Во время пальпации стоит обратить внимание на плотностьи образования узлов. Согласно данным исследований, конечно, нет гарантий того, что можно достичь снижения уровня смертности среди женщин возрастной группы от 40 до 69 лет с помощью самообследования. Это также подчёркивает осуществление актуальной директивы S3: „Самообследование груди, даже при регулярном применении и тренировке, будучи единственным методом, не в состоянии снизить уровень смертности от рака груди». Однако женщины, которые регулярно себя обследуют, ведут более здоровый образ жизни проявляют лучшую „осведомлённость о состоянии своей груди». Именно поэтому медицинские профессиональные объединения продолжают рекомендовать самостоятельно осматривать грудь, хотя пальпаторное исследование фактически не позволяет обнаружить заболевание на ранней стадии.
Рентгеновская маммография в настоящее время используется как основной метод медицинской визуализации для ранних выявлений карциномы молочной железы. Областями маммографии являются определение микрокальцификатов и обнаружение поражений участков жировой ткани, обусловленных опухолями. Содержательность рентгеновской маммографии, однако, значительно варьируется в зависимости от плотности ткани в груди. В настоящее время различают четыре типа плотности в маммограмме, в зависимости от соответствующей доли жировой и железистой ткани (Тип АКР I-IV; АКР = Американский колледж радиологии). У женщин с низкой плотностью ткани (преобладает липоматозная ткань, тип плотности АКР I) маммография достигла высокой степени достоверности при обнаружении рака молочной железы. У женщин с инволюционно развитой грудью (тип плотности АКР 3 и 4) снижается чувствительность маммографии до ниже 40 процентов. Из-за этих резких ограничений женщинам с негомогенной плотной или чрезвычайно плотной структурой паренхимы на маммограмме (АКР III, АКР IV) для диагностики рекомендуется использовать второй тип медицинской визуализации (например, УЗИ, МРТ молочной железы).
В настоящее время для исследования женской груди всё больше используют цифровые технологии. При этом необходимо различать между «оцифрованной» маммографией и настоящей цифровой полноценной маммографией. Если первому виду по сравнению с обычной („плёночной») маммографией сопутствует более высокая доза облучения (!), то дозу облучения при широкопольной маммографии можно уменьшить по сравнению с обычной диагностикой — при значительно более высокой диагностической достоверности.
Маммография, как правило, проводиться в виде так называемой двухплоскостной маммографии. При этом исследование изображает две стандартных плоскости – с косой медиолатеральной траекторией лучей (КМЛ) и с краниокаудальной траекторией лучей (КК). Критерии хорошей системной настройки и бездефектного качества изображения охватывают так называемую четырехступенчатую систему PGMI(PGMI = отлично, хорошо, умеренно, недостаточно), или трёхступенчатую систему, которую используют в Германии.
Описание результатов маммографического исследования осуществляется согласно так называемому » BI-RADS Лексикону» Американского колледжа радиологии (BI-RADS = система интерпретации и протоколирования визуализации молочной железы). При этом определяют и описывают 3 основные результата исследования: очаги/уплотнения, кальцификацию и нарушение архитектоники.
После анализа изображения и описания результатов исследования обязательной является категоризация рентгеновской маммографии. Описание категорий заключений по системе BI-RADS может происходить поэтапно 0, 1, 2, 3, 4, 5 или 6, с дополнительными подразделениями категории 4 в подгруппы 4A, 4B и 4C. В BI-RADS категоризации выражается, какая существует вероятность злокачественного поражения. Кроме этого из распределения по категориям BI-RADS следуют рекомендации о том, как действовать дальше.
УЗИ груди (сонография молочной железы)
УЗИ молочной железы наряду с маммографией является наиболее широко распространённым методом медицинской визуализации в диагностике молочной железы. Метод биологически безопасный. Звуковые волны, которые посылают в ткани молочной железы и чьи эхо-сигналы получают, приводят к визуализации интрамаммарных структур. Решающими факторами являются механические свойства ткани, такие как плотность и скорость звука, которые особенно отличаются в жировой ткани, соединительной ткани и в кальцификатах. Если эти компоненты проявляются близко друг к другу, как в неоднородной железистой ткани, тогда увеличивается эхогенность. Поскольку в опухолях обычно преобладает только одна составляющая ткань, то изображаются «тёмные пятна» и поэтому в светлой среде железы они, как правило, лучше очерчены, чем при маммографии. Другие возможности возникают при динамическом анализе с проверкой эластичности и подвижности пространства (с точки зрения ультразвукового исследования). Благодаря технологии, позволяющей рассматривать изображения в разрезе, можно лучше определять глубоко расположенные структуры и процессы, происходящие на периферии. Дополнительную информацию можно получить с помощью допплерсонографии через оценку степени васкуляризации изменений. При проведении УЗИ ограничевающе сказывается плохая пространственная разрешающая способность на микрокальцификаты, которые до сих пор изображают область маммографии.
Из-за индивидуального и ручного управления ультразвуковым датчиком, этот метод плохо стандартизирован. УЗИ молочной железы, следовательно, определяется наряду с качеством оборудования, в решающей степени от мастерства и опыта исследователя. Время исследования зависит от размера груди, оценочной способности ткани и количества зависимых результатов исследований. Как правило, эта процедура длится от 3 до 5 минут с каждой стороны, но в сложных случаях длительность может возрастать до более 15 минут.
Пригодными для УЗИ молочной железы являются только линейные датчики, обладающие высокой разрешающей способностью и со средней частотой в ≥ 7 МГц. При слишком высокой частоте оценочная способность может снова ухудшиться. Хотя при несущей частоте > 13 МГц высокого разрешения в поверхностной области, однако, более глубокие слои ткани с помощью такого датчика будут недостаточно отображены. В общем, высокие частоты необходимо скорректировать для исследования необходимой глубины проникновения. Широкополосные трансдюсеры, которые охватывают широкий диапазон частот, являются наилучшим решением этой проблемы. Недостатком трансдюсеров с высокой разрешающей способностью является ограниченная ширина поля изображения (обычно 3,8 см). Современные приборы, однако, имеют в своём распоряжении электронный трапециевидный сканер, который позволяет установить ширину поля изображения > 5 см. в глубину при обследовании большой груди.
К области применения УЗИ груди относятся:
- первичная диагностика бессимптомных молодых женщин,
- принципиальное использования для диагностики симптоматических женщин
- пункции, которые проводятся под контролем ультразвука, и
- полная диагностика женщин с плотной структурой ткани во время маммографии.
Основными целями ультразвука являются обнаружение и, в частности, характеристика изменений молочной железы, при подозрении на карциному молочной железы. Для этого существует целый ряд дифференциально-диагностических критериев оценки, которые были подробно описаны в лексиконе BI-RADS и Немецким обществом ультразвука в медицине (DEGUM).
На основе категоризации рентгенно-маммографических результатов исследования оценивают УЗИ в соответствии с семиуровневой системой BI-RADS (ультразвуковая система-BIRADS. 0, 1, 2, 3, 4, 5 и 6). Результаты, вытекающие из соответствующего упорядочивания идентичны результатам маммографии.
МРТ молочной железы (магнитно-резонансная томография груди)
Рентгеновская маммография и УЗИ молочной железы позволяют получить изображение интрамаммарных структур ткани посредством особенностей ткани поглощения рентгеновских лучей или отражением ультразвуковых волн. В отличие от этого во время проведения магнитно-резонансной томографии (МРТ) выявления злокачественных опухолей молочной железы происходить за счёт отображения повышенной васкуляризации.
Данные за последние 10 лет ясно показывает, что МРТ груди является наиболее чувствительным методом для выявления рака молочной железы – как для протоковых форм опухоли (DCIS), так и для инвазивного рака.
Отличные результаты МРТ груди возможно достичь только при наличии высокого технического и методологического качества и высокого профессионализма врача. Следует отметить, что на сегодняшний день нет никакой гарантии качества магнитно-резонансных исследований, и что в настоящее время актуальные применимые преимущества ассоциации врачей далеко уже не отражают современные методы исследования.
Анализ МРТ молочной железы учитывает морфологические критерии и те, которые касаются усиления контраста. Обычная схема оценивания описывает в аномальных результатах исследований, в том числе и критерии формы, разграничение, распределение, а также начальный и послеследующий сигналы после подачи контрастного вещества. В результатах исследований МРТ принципиальное различие между фокусом ( Использование МР-маммографии всегда целесообразно, когда другие методы исследования предоставляют нечёткие результаты или указывают на ограничения. Это, как правило, происходит в рамках долечебной подготовки в случае обнаружения рака молочной железы, и даже как при обнаруженной на УЗИ или маммограмме инвазивной карциноме, так и у женщин с микрокальцификатами, у которых подозревают протоковую карциному in situ, или, например, если рак подтверждён вакуумной биопсией, контролируемой маммограммой. Это важно, поскольку протоковый рак in situ (DCIS) часто сопровождается неполными кальцификатами, так что истинные масштабы во время проведения маммографии можно недооценить.
Так как МРТ может непосредственно определить протоковый рак in situ (то есть обнаружение протокового рака in situ не зависит от наличия или отсутствия кальцификатов), это позволяет предоставить более точные фактические результаты исследования. МРТ применяется также для усиления наблюдения после оперативного вмешательства с сохранением груди, для обнаружения первичных опухолей в ситуации неустановленной первичной локализации опухоли или для мониторинга пациенток во время предварительной химиотерапии. В принципе, МРТ молочной железы может быть направлена на решение диагностических проблемных случаев (например, при наличии нескольких неоднозначных результатов исследований у пациенток с маммографией груди высокой плотности).
МР-маммография имеет особенно высокое значение для раннего обнаружения. Особенно часто полезна МРТ при обследовании женщин с высоким риском развития рака молочной железы. К ним относятся женщины с обнаруженной патогенной мутацией в гене рака молочной железы или женщины, в чьих семьях были частые случаи рака груди или рака яичников (например, 2 или более заболевших в одной линии, особенно при возрасте заболевания Биопсия (метод чрескожной биопсии)
Результаты исследования с категорией 4 или 5 по системе BIRADS следует уточнить, прежде всего, чрескожной биопсией и проверить гистологическим анализом. Соответствующие результаты исследования не должны, как правило, приводить к такому роду неадекватной первичной терапии (например, операции). Существует два метода чрескожной амбулаторной биопсии. К первому методу относится пункционная биопсия, с помощью которой с высокой скоростью можно взять от трёх до пяти проб ткани. Этот метод предпочтительно применяется при вмешательстве, контролируемом ультразвуком. Ко второму методу относится вакуумная биопсия, с помощью которой берутся кусочки ткани в форме цилиндров в среднем 20-ти калиберные. Вакуумный метод используют обычно для стереотаксического исследования микрокальцификатов с помощью МР-контролируемой биопсии. Пункцию с помощью тонкой иглы используют для взятия проб симптоматической кисты или ярко выраженных подмышечных лимфатических узлов.
Биопсию необходимо проводить под контролем определенного метода медицинской визуализации, который показывает наиболее ярко выраженные состояния, следует учесть, что вмешательства, контролируемые ультразвуком легче в обращении, чем стереотаксическая биопсия. МР-биопсия требует высоких затрат и применима только тогда, когда другие исследования не могут чётко показать соответствующие взаимосвязи.
Состояния, требующие оперативного вмешательства, которые являются срытыми, необходимо отметить для хирурга до операции. Это касается в первую очередь ярко выраженных микрокальцификатов, но и также непальпируемых нарушений архитектоники и очагов. Как правило, такие локализации отмечают с помощью тонкой проволоки, которую располагают на месте предполагаемого удаления или в области характерных целевых точек. Маркировку ещё производят с помощью введения скоб или завитков. Перед операцией, особенно при наличии микрокальцификатов, требуется изготовить образцы, необходимые для освидетельствования полного удаления и, возможного проведения повторного удаления.
Концепции раннего выявления рака молочной железы
Для раннего выявления рака молочной железы многие общества специалистов рекомендуют регулярное использование рентгеновской маммографии, начиная с 40 лет, поскольку, таким образом, существует возможность увеличения выживаемости среди обследованных женщин. Интервал между обследованиями в данных составляет, как правило, от одного до двух лет.
Классический маммографический скрининг является всеохватывающим массовым обследованием, например, в Германии женщин в возрасте от 50 до 69 лет, даже при отсутствии симптомов каждые два года приглашают пройти рентгеновскую маммографию. Клиническое исследование, УЗИ и МРТ как первоочередные мероприятия не используется. Оценка маммографии происходит дважды через определённый промежуток времени. Процент повторных обращений (процент женщин, проходящих повторное исследование) при нечётких результатах исследования по европейским директивам не должен превышать 7 процентов (позже 5 процентов). При повторном направлении женщин с неоднозначными результатами исследования, ответственный за них врач определяет, как действовать дальше.
Опыт работы с программами маммографического скрининга в других (включая Великобританию, Канаду, Нидерланды, Норвегию) достигает более 30 лет. В странах, в которых до введения скрининга не было соответствующей инфраструктуры маммографии (например, в Великобритании), было доказано, что уровень смертности снизился до 30 процентов с помощью повсеместной концепции приглашения на исследование. Германия предлагает для сравнения другие условия, так как уже более чем 30 лет существует так называемый серый скрининг, с участвующими около 30 процентами женщин. В Германии до сих пор не было данных о потенциальном снижении смертности благодаря маммографическому скринингу. Данные из других стран также показывают, что, в частности, малые формы опухоли можно обнаружить при проведении скрининга во время массового исследования. Разумеется, в совокупности всех концепций скрининга фиксируются интервальные карциномы в порядке 25-35 процентов.
Концепции для индивидуального и риско-адаптированного раннего выявления рака молочной железы в отличие от скрининговых программ ориентируются не на данные адресного стола (критерий отбора и приглашения женщин – дата рождения), а на конкретные профили риска и индивидуальные обстоятельства женщин. Это включает в себя индивидуальное обнаружение потенциально повышенного риска развития рака молочной железы (например, семейное предрасположение, патогенные мутации в гене рака молочной железы, пограничные поражения, подтвержденные гистологическим анализом, плотность ткани на маммографии в постменопаузе), а также индивидуальное применение методов диагностической визуализации, в зависимости от конкретной плотности ткани на маммографии.
Неопубликованные данные показывают, что, используя индивидуальные и риско-адаптированные концепции, возможно увеличить процент выявления рака груди с 6 промилле до более 10 промилле. Одновременно с этим возможно сократить количество незамеченных карцином до менее 2 процентов. Следует отметить, что такие современные концепции приводят у к увеличению затрат по сравнению с классическим маммографическим скринингом, из-за комбинированного использования различных методов исследования (маммографии, УЗИ, МРТ).
Критики данного метода раннего выявления заболевания заявляют, что УЗИ и МРТ не рекомендуется проводить для раннего обнаружения у женщин без повышенного риска развития рака молочной железы. Потому что не было выявлено никаких данных из проспективных выборочных исследований, которые показывали бы, что дополнительное использование этих методов приводит к сокращению смертности от рака груди, по сравнению с ранними выявлениями исключительно с помощью маммографии.
Кроме этого, необходимо отметить следующее:
Раннее обнаружение посредствам маммографии является одним из наиболее изученных мер профилактики в современной медицине. Её эффективность в условиях сокращения смертности на основе проспективных рандомизированных исследований достаточно хорошо доказана. Просто потому, что это так, нет необходимости повторять для каждого дополнительного метода диагностики молочной железы весь процесс, — но мы можем и должны опираться на то, что было создано исключительно для раннего маммографического обнаружения.
Эффект снижения смертности благодаря дополнительным немаммографическим методам раннего выявления можно спрогнозировать на основе известных эффектов снижения смертности благодаря маммографии и на основании сведений о разнице частоты выявления рака с помощью маммографии и комбинированных методов раннего выявления. Короче говоря, пользу от дополнительных методов раннего выявления можно расценивать с достаточной безопасностью также и в отношении снижения смертности в соответствии с принципами доказательной медицины.
В концепции раннего выявления рака молочной железы у женщин повышенной группы риска (например, обнаруженная патогенная мутация генов рака молочной железы BRCA1 или BRCA2 или женщины с риском выявления гетерозиготы ≥ 20 процентов, или с риск заболевания в течении жизни ≥ 30 процентов при неинформативном генетическом тесте) начинают проводить самообследования, проходить пальпаторное исследование у врача, УЗИ и МР-маммографию начиная с возраста 25 лет или за пять лет до достижения возраста самого раннего заболевания в семье. С 30 лет рекомендуют дополнительно проходить маммографию.
Разъяснение диагноза пациенток с симптомами
При наличии симптома, указывающего на рак молочной железы, необходимо обязательно пройти маммографию (так называемую лечебную маммографию), если пациентка достигла определенного возраста (около 40 лет). Первичным методом диагностики молодых женщин является УЗИ молочной железы.
К признанным показаниям (так называемым оправданным показаниям) для такой лечебной маммографии относятся в соответствии с ориентационной медицинской помощью:
- повышенная семейная предрасположенность
(1 опухоль молочной железы среди родственников первой или второй степени родства, 2 опухоли молочной железы среди родственников третей и четвёртой степени родства, рак яичников среди родственников первой степени родства)
- Прощупываемые узлы, неоднозначные результаты пальпационного исследования, позитивный результат УЗИ
- Односторонняя мастодиния
- Определённый, гистологическим анализом риск поражений (например, атипичная внутрипроточная гиперплазия, радиальные рубцы, дольковый рак in situ)
- Выделения из соска
- Состояние после операции по удалению рака молочной железы
- Воспалительные изменения, мастит, абсцесс
- Нововыявленные изменения соска или кожи
Если есть хотя бы один из вышеперечисленных признаков, рекомендуется пройти обследование, которое с максимально возможной достоверностью исключит или всё же подтвердит наличие злокачественного диагноза.
Такую уточняющую диагностику нельзя проводить в соответствии с правовыми положениями в скрининг-центрах, которые предназначены для ранних выявлений заболевания у здоровых женщин, потому что там могут предложить только один метод исследования — мамограмму.
Диагностика рака молочной железы методом визуализации
В рамках контроля после заболевания раком молочной железы проводят диагностику с помощью визуализации женщинам, которые проходили лечение с сохранением груди, два раза в год в течение трех лет оперированной груди, и один раз в год противоположной груди. По истечению трех лет, для обеих грудей рекомендуется годовой интервал. Регулярные проведения МРТ для последующего наблюдения не предусмотрены, если МРТ проводится до операции, и было произведено частичное удаление, тогда в течение первых трех лет нет необходимости проводить МРТ. Потом после проведения маммографии принимается индивидуальное решение о необходимости дополнительного МР-исследования для последующего наблюдения.
Основной проблемой в диспансерном обслуживании больных на стадии выздоровления является повышенный риск образования рака молочной железы (это означает, что увеличивается риск рецидива ипсилатерально, а также повышается риск нового заболевания контралатерально) из-за ухудшенной маммографической и ультразвуковой точности. Операция и более того лучевая терапия приводит к образованию рубцов и других сопутствующих изменений (например, кальцификации, некроза подкожной жировой клетчатки), которые могут как имитировать рецидив рака молочной железы, так и скрыть его и следовательно сталь причиной как ложно положительного, так и ложно отрицательного диагноза. Поэтому этих женщин необходимо направлять на дополнительное обследование МРТ.
После мастэктомии рекомендуют проводить диагностику методом визуализации противоположной груди, прооперированную грудь проверяют клиническим обследованием и УЗИ.
Систематический поиск отдаленных метастазов в настоящее время не рекомендуется — но, вероятно, такое рассуждение связано со стоимостью. Регулярное наблюдение посредством использования УЗИ брюшной полости, при необходимости КТ также целесообразны для раннего распознавания метастазов в граничащих органах, и все более целесообразным, учитывая разработанные в последние годы все более и более целенаправленные методы терапии, которые при раннем метастазировании, обеспечивают эффективное лечение. К ним относится ряд новых системных методов химиотерапии, а также локальные методы лечения, такие как разрушение метастазов печени или легких с помощью радиочастот, трансартериальная радиоэмболизация метастазов в печени.
источник