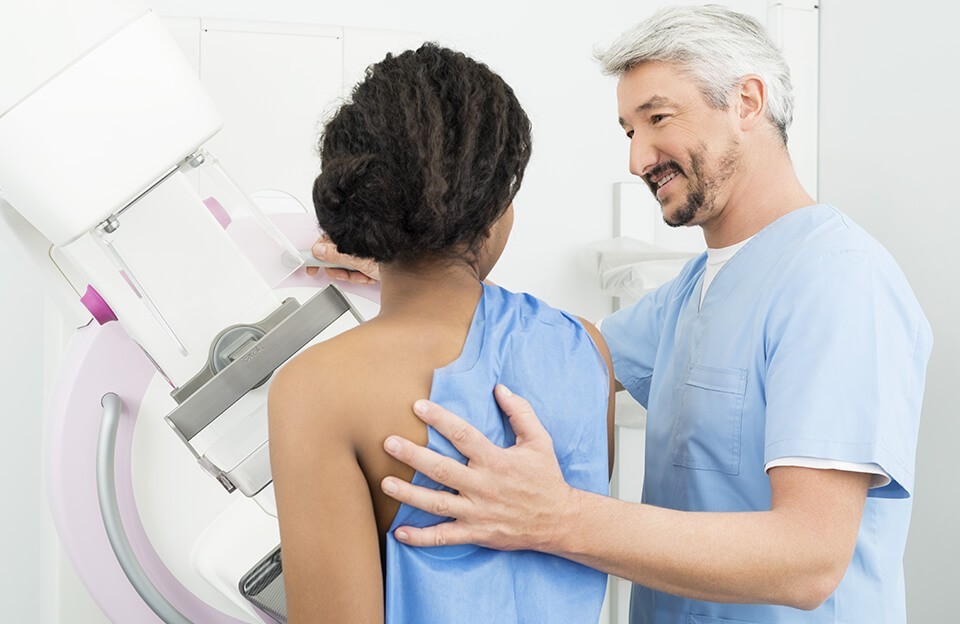
— массовое периодическое обследование здорового населения с целью выявления скрыто протекающего онкологического заболевания. Цель скрининга – выявление рака молочной железы на ранних (I, IIA) стадиях, когда лечение позволяет достичь стойкого выздоровления у 90–95% больныхСкрининг рака молочной железы заключается в регулярном маммографическом обследовании (обычно 1 раз в 2-3 года) у женщин 50-70 лет. При выявлении подозрительных изменений в молочной железе после этого исследования выполняется биопсия или удаление части железы. Единственный метод ранней диагностики на сегодня – маммография. При наличии в семейном анамнезе рака молочной железы маммографию рекомендуют проводить ежегодно с возраста 35 лет. Всем остальным женщинам в возрасте 35–36 лет выполняют первичную маммографию (с целью зарегистрировать структуру ткани желёз). Регулярно проводить маммографию рекомендуют всем женщинам начиная с 40 лет. С 40 до 49 лет маммографию проводят один раз в 2 года (если врач не рекомендует чаще). С 50 лет маммографию проводят ежегодно. Верхняя возрастная граница для прекращения маммографического скрининга не определена (женщины старше 75 лет должны индивидуально принимать решение о скрининговой маммографии).
У каких женщин скрининг рака молочной железы не проводится?
Если у женщины нет наследственной предрасположенности к раку молочной железы (наличие нескольких кровных родственников с ранним развитием рака молочной железы и яичников), то нецелесообразно проводить скрининг в возрасте до 50 лет. Это связано с тем, что опухоли в этом возрасте встречаются редко, а молочная железа имеет структуру, затрудняющую диагностику рака. У очень пожилых женщин (старше 70 лет) скрининг также не проводится, поскольку в этом возрасте очень часто выявляются так называемы «клинически незначимые» опухоли, т.е. опухоли, которые не приносят вреда в течение жизни женщины
Самообследование молочной железы
Ежемесячное самообследование молочных желёз рекомендуют проводить всем женщинам начиная с 20 лет. Цель самообследования – повышение внимания женщин к состоянию груди и своевременному обращению к врачу при выявлении патологических изменений в молочных железах.
Проводить самообследование лучше всего в один и тот же день менструального цикла, так как в течение этого периода в структуре молочной железы и ее размерах происходят изменения. Наиболее подходящее время для этой процедуры – 5 – 6-й день от начала менструации, когда молочная железа находится в расслабленном состоянии. Во время менопаузы данную процедуру необходимо проводить в один и тот же день каждого календарного месяца. Это мероприятие женщина должна проводить ежемесячно, но не чаще, иначе изменения всякий раз могут быть слишком незначительными, чтобы их можно было заметили. Процедура самообследования состоит из шести этапов, однако при правильном и последовательном выполнении она занимает немного времени.
• Первый этап — осмотр белья. Одним из признаков того, что в молочной железе происходят изменения могут быть выделения из соска. Незначительные выделения из соска могут остаться незамеченными на его поверхности, но оставлять следы на бюстгальтере.необходимо тщательно его осмотреть: нет ли на нем следов выделения из соска в виде кровянистых, бурых, зеленоватых или желтоватых пятен, корочек.
• Второй этап — общий вид молочных желез. Необходимо раздеться до пояса и встать перед зеркалом. Затем свободно опустить руки. Осмотрите в зеркале каждую молочную железу. не отмечаются ли какие-то изменения их величины, формы и контуров (учтите, что иногда одна железа может быть немного больше другой, это нормально). Обязательно обратить внимание на симметричность обеих молочных желез: расположены ли они на одном уровне, равномерно ли они перемещаются при поднятии и заведении рук за голову, наклонах туловища, поворотах налево и направо. Обратите внимание, не отмечается ли фиксация или смещение одной из молочных желез в сторону. После этого поднимите руки вверх перед зеркалом и еще раз осмотрите по очереди каждую молочную железу, обращая внимание на то, смещаются ли они кверху, книзу или в стороны. Обратите внимание на возможные изменение формы желез с образованием возвышений, западаний, втягивания кожи или области соска. Посмотрите, не появляются ли при этих действиях из соска капели жидкости.
• Третий этап — состояние кожи. На этом этапе проверяется состояние кожи, покрывающей молочные железы. Необходимо проверить эластичность кожи, как хорошо она собирается в складку. Обратите внимание на изменения цвета кожи, наличие покраснения всей ее поверхности или отдельных участков, нет ли на ней опрелости, сыпи, изменений в виде «лимонной корки». Прощупайте кожу на предмет ее уплотнений, набухания, наличия ямочек или бугорков на ее поверхности, втянутости, язвочек или сморщенности кожи. При этом брать ткань молочной железы в складку между пальцами не следует, так как из-за ее дольчатого строения у женщины может создаться ошибочное впечатление наличия в ее толще опухолевого уплотнения. Молочные железы рекомендуется прощупывать стоя поверхностью ладони с сомкнутыми пальцами.
• Четвертый этап — ощупывание молочных желез в положении стоя.. Если женщина проводит это обследование в комнате, рекомендуется использовать крем или лосьон. Обследование левой молочной железы проводится при этом правой рукой, а правой – левой рукой. Ощупывание проводится подушечками пальцев, а не их кончиками. Для этого сомкните три или четыре пальца. Затем начните ощупывание круговыми проникающими движениями. Большой палец в таком ощупывании не участвует. При больших размерах молочной железы ее надо поддерживать противоположной рукой. Сначала проводится так называемое поверхностное прощупывание, при этом подушечки пальцев не проникают в толщу молочной железы. Это дает возможность выявить небольшие неглубокие образования, расположенные непосредственно под кожей. После этого проводится глубокое ощупывание, когда подушечки пальцев последовательно постепенно достигают ребер. Такое ощупывание необходимо проводить от ключицы до нижнего края ребер и от грудины до подмышечной линии, включая и область подмышек, где можно обнаружить увеличенные лимфоузлы.
• Пятый этап — ощупывание молочных желез в положении лежа. Данный этап является наиболее важной частью самообследования молочных желез, потому что только этим способом можно хорошо прощупать все их ткани. Ощупывание проводится лежа на твердой, плоской поверхности. Под обследуемую железу можно подложить какой-нибудь валик или жесткую подушечку. Руку следует вытянуть вдоль туловища или завести за голову. На этом этапе имеются два метода ощупывания:
o Метод квадратов:когда вся поверхность передней грудной стенки от ключицы до реберного края и молочная железа мысленно делятся на небольшие квадраты. Ощупывание молочных желез проводится последовательно в каждом квадрате сверху вниз.
o Метод спирали: когда прощупывание молочной железы проводится по спирали, начиная от подмышки и доходя до соска. Подушечками пальцев совершаются круговые движения, перемещаясь в направлении соска.
• Шестой этап — обследование соска молочной железы. Проводя осмотр сосков необходимо определить не изменены ли их форма и цвет, нет ли в их области втянутости, мокнутий, изъязвлений или трещин. Необходимо прощупать сосок и область под соском, так как в этой области может быть опухоль.\В конце самообследования необходимо осторожно взять сосок большим и указательным пальцами и надавить на него, обращая внимание на то, имеются ли из него выделения и их характер, если они есть.
источник
Под «скринингом» в медицине подразумевается стратегия обследования определенной категории людей. Основная цель — выявить наличие ранее недиагностированной болезни у бессимптомных лиц (признаки и симптомы этого заболевания у человека отсутствуют). Скрининг рака молочной железы — обследование здоровых женщин без жалоб, цель которого — попытаться диагностировать это заболевание на ранних стадиях ракового процесса. Обследование данного вида рака в начале развития болезни увеличивает шансы женщины на полное выздоровление, позволяет ей получить менее агрессивное лечение.
Для диагностики бессимптомного рака молочной железы применяются следующие скрининговые тесты:
- самостоятельное обследование груди;
- клиническое исследование груди;
- маммографический скрининг рака молочной железы;
- генетический скрининг;
- скрининговая УЗИ диагностика;
- МРТ скрининг груди.
Три первые скрининговые стратегии исследования рака груди чаще всего используются в мировой практике.
Самостоятельный осмотр грудей женщинам необходимо начинать с двадцатилетнего возраста. Лучшее время для ежемесячных обследований груди – 7 — 10 день после начала менструации, период, когда ткани молочной железы наименее плотные. Если у женщины прекратились менструации, она может выбрать дату своих ежемесячных проверок груди и постоянно ее придерживаться. Например, взять за правило обследовать свои железы каждый первый день месяца.
Более подробную информацию, как проверить молочные железы самостоятельно, даст врач при прохождении осмотра.
Клинический осмотр грудей — проверка молочных желез врачом или другим медицинским персоналом (медсестрой, акушером). Рекомендуется ее регулярно проходить всем женщинам, но особенно тем, кто старше 40 лет. Во время этого обследования специально подготовленный медицинский работник проводит визуальный осмотр и пальпацию (путем ощупывания) грудных желез с целью выявления в них патологии. Если врач не находит ничего подозрительного, женщина может быть направлена на прохождение дальнейших исследований (например, маммографии / УЗИ / биопсии), или ей рекомендуется наблюдение (регулярный осмотр у врача-маммолога).
Рекомендуем прочесть статью о роли клинических исследований в лечении рака молочной железы. Из нее вы узнаете о проведении клинических исследований, их фазах, о том, кто и по каким параметрам отбирается для участия, для чего они нужны больной.
Маммография — рентгенологическое исследование молочной железы, которое способно выявить рак небольших размеров. Во время маммографии грудь в течение нескольких секунд слегка сплющивается между двумя пластинами рентгеновского аппарата. Это необходимо, чтобы получить хорошее изображение. Полученные рентген-снимки молочных желез передаются рентгенологу — врачу, который их анализирует, проверяет на наличие аномалий в тканях.
Женщинам в возрасте 40 – 49 лет рекомендуется проходить маммографию ежегодно, а старше 50 лет — один раз в 2 года.
В зависимости от возраста женщины, существуют следующие рекомендации по скринингу рака молочной железы:
20 — 39 лет
50 лет и старше
** Один раз в два года, если врач не дает других рекомендаций.
Узнав о том, как проверить грудь на рак, перед женщиной встают и многие другие вопросы. Найти на них ответы лучше до посещения врача. Это поможет преодолеть страх и выбрать правильный настрой.
На данный момент маммография является наиболее надежным способом диагностики рака молочной железы. С ее помощью можно обнаружить опухоль, которая не пальпируется (невозможно при ощупывании груди найти новообразование). Такое раннее обнаружение может значительно повысить шансы на полное выздоровление.
Во время процедуры грудь сжимается между двумя пластинами, что позволяет получить качественное рентген — изображение тканей железы. У некоторых женщин это может вызвать дискомфорт или даже болезненность, но неудобства временные и длятся несколько секунд.
Нет, маммография является безопасной процедурой. Во время ее проведения используются очень низкие дозы радиации. Польза раннего выявления рака (шанс спасти свою жизнь) намного превышает риски, связанные с рентген-излучением, полученном при этом исследовании. Кроме того, сжатие груди в течение нескольких секунд не причиняет ей никакого вреда.
Маммография на данный момент является лучшим способом обнаружения ранних стадий рака груди, способна выявить опухоль, которая на ощупь не определяется. Тем не менее, небольшой процент (10%) случаев рака исследование не способно определить. Это связано с некоторыми особенностями рака:
- локализацией (расположением) опухоли в той части груди, где ее трудно определить (сканировать) с помощью аппарата;
- опухоль по плотности не отличается от нормальных тканей.
Хотя польза данного вида исследования в обнаружении опухоли не вызывает сомнений, тем не менее, она не может наверняка определить, является ли эта опухоль злокачественной или доброкачественной. Чтобы это выяснить, необходима биопсия — удаление подозрительного участка ткани молочной железы, выявленного при обследовании.
Если у женщины груди чувствительны, то маммографию лучше отложить на месяц, когда они станут менее болезненны. Необходимо избегать прохождения этой процедуры перед месячными (неделя перед началом месячного цикла).
Маммография, как правило, не показана женщинам до 40 лет, у которых ткань молочных желез более плотная, что затрудняет интерпретацию полученных снимков. Им рекомендуется прохождение ультразвукового исследования, при котором используются высокочастотные звуковые волны.
Есть небольшие рекомендации, которые стоит соблюдать перед обследованием:
- не нужно пользоваться дезодорантом, духами или кремом в подмышечной впадине и в области груди, также следует не надевать любые украшения;
- одежда выше и ниже пояса должна сниматься отдельно, то есть вместо платья лучше надеть костюм;
- ограничений в диете или в количестве потребляемой жидкости нет.
Цена колеблется в пределах 1500–9000 рублей. В стоимость услуги входит:
- рентген изображения молочных желез в двух проекциях (4 рентгенологических снимка),
- их интерпретация (описание врача рентгенолога).
Есть возможность выполнить маммографию в одном месте, а заказать расшифровку в другом, где специалисты более квалифицированны.
Необходимо уяснить, что существует скрининговая и диагностическая маммографии. Задача первой — выявить у бессимптомной женщины рак молочной железы на ранних стадиях. Вторая необходима, чтобы уточнить характер уже выявленных аномалий в груди. Ограничений в выборе рентген установки, на которой необходимо проходить скрининговую маммографию, не существует. Качество снимков на разных маммографических аппаратах практически не отличается, соответственно, их информативность одинакова. Поэтому на вопрос, где можно пройти скрининговую маммографию, можно ответить: в любом лечебном учреждении, где есть маммографический рентген-аппарат.
Существует несколько ключевых положений, связанных с раком молочной железы, которые могут повлиять на решение женщины участвовать в скрининге этой патологии:
- Примерно у 90% женщин рак молочной железы диагностируется в возрасте 40 лет и старше. При этом, если он выявляется на более ранних стадиях, шансы на полное излечение значительно выше, чем на поздних.
- Считается, что каждая десятая женщина, достигшая возраста 80 лет, в течение своей жизни столкнется с раком молочной железы.
- Национальные исследовательские институты рака многих стран рекомендуют проходить клиническое обследование груди ежегодно женщинам, начиная с 40 лет, в возрасте от 20 до 30 лет — каждые три года. С 40 лет всем женщинам рекомендуется раз в год делать маммографию.
- Существует множество факторов риска рака молочной железы, которые можно обсудить с доктором. Наличие этих факторов у женщины — один из аргументов в пользу необходимости прохождения скрининга.
- Женщина с высоким риском развития рака молочной железы должны обсудить с врачом план своего скрининга. Например, женщинам, которые имеют семейную историю рака груди, следует обговорить с доктором необходимость прохождения генетического теста. Обнаружение с помощью этого теста определенных мутаций в генах BRCA1 или BRCA2 дает повод для более пристального наблюдения за молочными железами.
Берегите себя, обследуйтесь самостоятельно и, в случае выявления хоть малейших подозрений, проходите полноценную диагностику. Не ждите, пока станет поздно.
источник
Скрининг рака молочной железы заключается в регулярном маммографическом обследовании (обычно 1 раз в 2-3 года) у женщин 50-70 лет. При выявлении подозрительных изменений в молочной железе после этого исследования выполняется биопсия или удаление части железы.
Маммография – вид рентгенологического исследования, при котором выполняется рентгеновский снимок молочных желез в двух проекциях на специальном аппарате – маммографе. Маммография позволяет выявить очень маленькие опухоли молочной железы – до 0,5 см. и даже меньше. Подозрительные на опухоль участки обычно выглядят как затемнения.
Если у женщины нет наследственной предрасположенности к раку молочной железы (наличие нескольких кровных родственников с ранним развитием рака молочной железы и яичников), то нецелесообразно проводить скрининг в возрасте до 50 лет.
Это связано с тем, что опухоли в этом возрасте встречаются редко, а молочная железа имеет структуру, затрудняющую диагностику рака. У очень пожилых женщин (старше 70 лет) скрининг также не проводится, поскольку в этом возрасте очень часто выявляются так называемые «клинически незначимые» опухоли, т.е. опухоли, которые не приносят вреда в течение жизни женщины.
Большинство женщин обращаются к врачу по поводу новообразований молочной железы после того, как самостоятельно нащупают опухоль в железе. Одно время предполагалось, что если научить женщин регулярно проводить самообследование молочных желез, это поможет раньше выявлять рак молочной железы.
Впоследствии было установлено, что эти мероприятия не приводят к желаемому результату – снижению смертности от рака молочной железы.
Более точным методом является обследование молочной железы врачом с помощью пальпации (ощупывания), однако это также не позволяет выявить опухоль на ранних стадиях и предотвратить смерть от рака.
Были попытки использовать ультразвуковое исследование (УЗИ) для раннего выявления рака, однако этот метод оказался не таким надежным, как маммография.
Из новых методов выявления рака молочной железы на ранних стадиях в последнее время перспективной считается магнитно-резонансная томография (МРТ), однако в связи с высокой стоимостью и малой доступностью оборудования этот метод пока мало распространен.
Таким образом, в настоящее время маммография – основной скрининговый метод раннего выявления рака молочной железы.
Во многих исследованиях при использовании маммографического скрининга показано снижение смертности от рака молочной железы на 20-30 %.
Поскольку такие результаты были получены не во всех исследованиях, ряд специалистов считает, что польза от скрининга рака молочной железы может быть существенно меньше. Несмотря на продолжающиеся дебаты среди ученых, большинство из них считает, что скрининг рака молочной железы приносит больше пользы, чем вреда.
Как и у любого скрининга, недостатками скрининга рака молочной железы являются выявление «незначимых» раков, которые в отсутствие скрининга никогда бы не были выявлены (а значит и пролечены). Кроме того, ложно-положительные результаты маммографии могут приводить к «ненужным» дополнительным обследованиям.
Если у Вас нет наследственной предрасположенности к раку молочной железы, и Вы заинтересованы в профилактических обследованиях, Вам рекомендуется проходить маммографию 1 раз в 2 года, начиная с 50 лет до 65-70 лет.
Если у вас имеется несколько кровных родственников, заболевших раком молочной железы или яичников в молодом возрасте, Вам может быть необходимо более тщательное обследование.
Республиканский научно-практический центр онкологии и медицинской радиологии им. Н.Н.Александрова
Республика Беларусь, Минский район, агрогородок Лесной
Для граждан Республики Беларусь:
oncobel@omr.by
+375 (17) 389-99-00
+375 (17) 389-99-10
Для иностранных граждан:
info@omr.by
+375 (17) 389-96-03
+375 (17) 389-97-01
- Главная
- Новости и события
- Новости
- Статьи
- Год малой родины
- Фотогалерея
- 3D-тур
- Пациентам
- Диагностика
- Лечение
- Для граждан Республики Беларусь
- Порядок оказания платных медицинских услуг гражданам Республики Беларусь
- Как попасть на лечение в центр
- Контакты
- Скрининговые мероприятия
- Для иностранных граждан
- Порядок оказания платных медицинских услуг иностранным гражданам
- Услуги для иностранных граждан
- Контакты
- Подать заявку
- Как попасть на лечение в Центр
- График работы
- Популярные вопросы
- Правила подготовки к диагностическому исследованию
- Платные услуги
- Для граждан Республики Беларусь
- Для иностранных граждан
- Для граждан государств-участников СНГ с видом на жительство Республики Беларусь
- Специалистам
- Ученый совет
- Совет по защите диссертаций
- Кандидатские диссертации
- Докторские диссертации
- Совет молодых ученых
- Белорусское общество онкологов (БОО)
- Онкологический журнал
- Обучение и стажировка
- Интернатура
- Клиническая ординатура
- Аспирантура
- Докторантура
- Стажировка на рабочем месте
- Клинические испытания
- Скрининг
- Инструкции по применению
- Образовательный центр
- О нас
- Перечень образовательных программ
- Сроки и порядок обучения
- Проживание
- Подать заявку
- Новости
- Отзывы
- О нас
- История
- О Центре
- Cтруктура
- Директор
- Заместители директора
- Режим работы
- Вакансии
- Контакты
© 2019 ГУ «Республиканский научно-практический центр онкологии и медицинской радиологии им. Н.Н. Александрова»
Дата последнего обновления информации на сайте 14.06.2019
источник
На сегодняшний день рак груди занимает первые позиции среди злокачественных женских заболеваний. Это заболевание возникает в тканях молочной железы и характеризуется очень агрессивным ростом и активной способностью к метастазированию. Статистические данные просто шокируют, так как ежегодно врачи диагностируют около 1,5 миллионов случаев рака в мире, при этом 20% всех женских смертей «обязаны» именно этому коварному заболеванию. Поэтому столь настоятельно Минздрав РФ рекомендует каждой женщине уделять самое пристальное внимание своему здоровью. Особенно жителям мегаполисов и крупных индустриальных районов, так как плохая экология — одна из распространённых причин развития рака. Так же, к факторам риска относят:
- злокачественные образования в семейном анамнезе женщины (особенно, выявление рака у бабушки или матери);
- ранее (до 11 лет) или позднее (после 15 лет) наступление менструаций;
- поздние первые роды;
- гормональные нарушения;
- отказ от лактации;
- возраст более 50 лет.
Так же в зоне риска — женщины с гипертонической болезнью, сахарным диабетом, атеросклерозом и многими другими заболеваниями, которым в самую первую очередь необходимо проходить диагностику молочной железы. Ведь, чем тщательнее и комплекснее будет обследование, так больше шансов обнаружить опухоль на ранней стадии — а значит, выше вероятность успешного и менее травматичного лечения.
Наиболее распространённый современный метод диагностики молочной железы — скрининговые обследования:
Но важно учитывать, что скрининговые методы проводят, как правило, без каких-либо явных симптомов заболевания и их основная цель — именно ранняя диагностика злокачественных образований в молочных железах.
Являясь одним из основных безболезненных, неинвазивных и информативных методов диагностики, маммография позволяет «просмотреть» молочные железы с помощью рентгеновских лучей. Диагностическая точность маммографа (специального рентгеновского аппарата) соответствует 90%, позволяя визуализировать любые образования, даже меньше 1 см в диаметре.
Но, как и любой другой метод, маммография не лишена недостатков, среди которых:
• некоторое снижение информативности маммографии у пациенток в возрасте до 40 лет (так как в молодом возрасте грудь имеет более высокую плотность тканей). Именно поэтому, маммография рекомендована женщинам от 40 лет;
• не применяется для женщин, имеющих силиконовые имплантаты;
• из-за незначительного радиоактивного излучения маммография не проводится при беременности и лактации.
Ультразвуковой метод диагностического исследования — совершенно безболезненный и безопасный метод, который позволяет выявить заболевания, сопровождающиеся уплотнениями и новообразованиями в тканях молочной железы с помощью ультразвуковых волн. Благодаря быстроте, надёжности, а так же сохранению целостности кожного покрова и отсутствию любых побочных явлений (будь то введение медицинских препаратов или излучение), УЗИ прочно вошло в медицинскую практику. А получаемые в результате обследования разные проекции молочной железы позволяют хорошо просматривать кисты, дисплазии молочных желез, доброкачественные и злокачественные опухоли.
Кроме этого, благодаря УЗИ можно дифференцировать кистозные и другие образования, что не под силу рентгенограммам. А вот визуализировать мелкие кальцинаты всё-таки проще на маммографе.
Статистика доказывает, что каждая четвёртая женщина могла бы спасти свою жизнь, если бы не пренебрегала ранней диагностикой заболеваний молочной железы, что включает в себя:
- ежемесячное самообследование (визуальный осмотр, пальпирование);
- для женщин от 20 до 39 лет — 2 раза в год ультразвуковое обследование;
- для женщин от 40 до 50 лет — ежегодное обследование на аппарате УЗИ или маммографе;
- и старше 50 лет — 1-2 раза в год маммографическое обследование.
Как маммографию, так и УЗИ врачи рекомендуют проходить в определённые дни менструального цикла (при гормональной терапии или в период менопаузы проведение скрининга возможно в любой день цикла). Наиболее предпочтительным временем для скринингового обследования считаются с 5 по 14 день цикла.
источник
Здоровье – важнейшая составляющая активного долголетия и плодотворной жизни каждого сознательного человека. Одним из главных и неоспоримых достижений современного отечественного здравоохранения профилактика.
В Российской Федерации ежегодно регистрирует более 500 тысяч новых случаев рака. К сожалению, более 60 % из них диагностируют на поздних стадиях. Это связано с тем, что жители страны недостаточно информировано о наличии бесплатных скрининговых программ.
Скрининг – это массовое проведение специализированных инструментальных и лабораторных методов исследования людям, которые входят в группу риска по определенным онкологическим заболеваниям и у которых пока нет никаких симптомов. Диагностические мероприятия разработаны так, чтобы исключить наиболее часто встречающиеся опухоли определенных локализаций и нозологий.
Кто входит в группы риска:
- курильщики со стажем более 10 лет и пассивные курильщики со стажем более 20 лет. Особенно подвержены пассивному курению дети;
- люди, злоупотребляющие алкоголем;
- люди, страдающие ожирением и ведущие малоподвижный образ жизни;
- пациенты с хроническим вирусным и бактериальным носительством;
- пациенты с хроническими воспалительными заболеваниями;
- люди, проживающие в неблагоприятных экологических условиях;
- люди, у кровных родственников которых были онкологические заболевания;
- те, кто занят в профессиях, связанных с воздействием канцерогенных веществ и радиации;
- люди, испытывающие хронический стресс и дефицит сна;
- пациенты с иммунодефицитом;
- люди, в чьем геноме есть мутации, ассоциированный с раком.
Хочу акцентировать ваше внимание на том, что общий анализ крови, биохимический анализ, а особенно анализ крови на онкомаркеры, не являются скрининговыми методами диагностики рака. Необходимо отличать скрининг от ранней диагностики.
Ранняя диагностика – это выявление заболеваний у лиц, которые сами обратились за медицинской помощью после появления у них жалоб и симптомов онкологического заболевания. Скрининговые программы проводятся с учетом их целесообразности для тех форм рака, которые являются важной проблемой здравоохранения страны или региона, ввиду высокой заболеваемости и смертности от них. Осуществляются они не по собственному желанию пациента, а по рекомендации медицинского персонала. Регулярные медицинские обследования позволяют вовремя начать комплексную профилактику онкологических заболеваний, а при их выявлении своевременно с ними бороться.
Основные скрининговые методы:
- врачебный опрос (анкетирование) и осмотр;
- лабораторные анализы (исследование тканей, мочи, крови, кала);
- методы медицинской инструментальной визуализации (обследования, которые позволяют получить картинку внутренних органов);
- генетические исследования, направленные на выявления мутаций, которые могут приводить к развитию опухолей.
Цель обследования:
- находить опухоль раньше, чем появятся какие-либо симптомы;
- обнаруживать те виды рака, которые хорошо поддаются терапии при диагностике на ранней стадии;
- снижать смертность от рака.
Женщины в возрасте до 40 лет проходят ультразвуковое исследование молочных желез и региональных лимфоузлов 1 раз в год. После 40 лет плотность ткани молочной железы увеличивается и методом выбора является маммография. При наличии у кровных родственников рака молочной железы или яичников целесообразно выполнить генетический анализ на BRCA1 и BRCA2.
Во время скрининга выполняется сразу несколько тестирований. Чаще всего для постановки точного диагноза медики исследуют мазок с шейки матки по Папаниколау. Кроме того, существует несколько дополнительных скрининг тестов – VIA, VILI, HPV.
Одной из причин возникновения патологии является ВПЧ. Однако вирус папилломы может поражать даже девственниц и совсем молодых девушек. Такие исследования подтверждают, что заболевание передается не только половым путем, а значит, скрининг необходимо делать всем представительницам прекрасного пола.
Американские гинекологи рекомендуют сдавать мазок на скрининг рака шейки матки один раз в год. Процедуру должны проходить пациентки, достигшие 18-летнего возраста. Если первые 2 исследования прошли успешно и ВПЧ обнаружено не было, периодичность проведения обследования можно сократить до 1 раза в 2 года.
В качестве скринингового обследования у мужчин со стажем курения более 20 лет в возрастной группе от 55 до 74 лет применяют низкодозную компьютерную томографию.
Для диагностики опухолей, расположенных в верхних и нижних отделах желудочно-кишечного тракта, применяются эндоскопические методы исследования, такие как гастроскопия и колоноскопия. В желудке большинство форм рака развиваются на фоне предраковых заболеваний, наиболее распространенное из них это – атрофический гастрит с кишечной метаплазией.
В толстой кишке около 80% опухолей развиваются из аденоматозных полипов, которые растут не менее 2-3х лет до того периода, когда они превращаются в злокачественную опухоль. Скрининговые эндоскопические исследования органов желудочно-кишечного тракта выполняются после 50 лет.
Для скрининга рака печени при высоком риске его развития применяется определение альфа-фетопротеина в крови совместно с ультразвуковым исследованием.
Назначается анализ крови на ПСА (простат-специфический антиген) совместно с тщательным пальцевым исследованием.
Для скрининга опухолей кожи у лиц с высоким риском рака используется регулярный осмотр у дерматолога с обязательной дерматоскопией. Изменения формы и цвета родинок, появление новых образований или изъязвлений на коже – повод обратиться к врачу.
Нашли опечатку? Выделите фрагмент текста и нажмите Ctrl+Enter.
источник
Женщинам в возрасте 40-75 лет рекомендуется регулярно проводить обследования молочных желез с целью своевременного выявления доброкачественных и злокачественных новообразований. Скрининговая маммография позволяет диагностировать рак молочной железы на самом раннем этапе, когда болезнь еще протекает бессимптомно и не проявляется внешне.
Исследования с целью наиболее раннего диагностирования возможных заболеваний и их осложнений называются скринингом. К скрининговому исследованию рака молочных желез относят:
- маммографическая диагностика рака молочной железы
- клинические обследования молочных желез
- тщательная самодиагностика
Самодиагностика состояния молочных желез доступна любой женщине. Следует учитывать, что лишь правильный алгоритм выполняемых действий может считаться эффективным способом диагностики и давать достоверные результаты.
Самостоятельный осмотр молочных желез следует проводить через одну-две недели после начала менструаций. Делать это необходимо в один и тот же день цикла в течение нескольких месяцев. Это поможет составить достоверное мнение о типичной структуре тканей в данный период. Появление уплотнений, узлов, а также выделений из сосков является поводом обращения к врачу (маммологу, гинекологу, эндокринологу).
Многочисленные исследования показали значительный рост эффективности выявления онкологических заболеваний молочных желез при сочетании скрининговых методов диагностики с клиническими методами обследования. Врач, проводящий осмотр, может сделать выводы о состоянии здоровья пациентки, основываясь на данных, полученных при внешнем осмотре, пальпации, а также аппаратных методах исследований: УЗИ, маммография, МРТ, биопсии.
Крупнейшие медицинские центры и учреждения здравоохранения рекомендуют скрининг рака молочной железы большинству женщин старше 40 лет и не достигших 75-летнего возраста. Для пациенток, имеющих наследственную предрасположенность к возникновению рака груди, первую маммографию следует провести в возрасте 33-35 лет. Маммографические исследования рекомендуется осуществлять 1 раз в 2-2,5 года (при отсутствии особых указаний врача).
Около 90% изменений в тканях не злокачественны и не свидетельствуют о возникновении раковых новообразований. Однако 10% диагностированных изменений носят признаки ранних стадий онкологических заболеваний.
Подобный метод исследования позволяет выявить наличие опухоли в тканях на самом раннем этапе, когда она еще не может быть пальпирована или обнаружена иными способами диагностики.
Своевременная скрининговая маммография позволяет снизить смертность от РМЖ на 25-30% у женщин в возрасте 50-70 лет.
Алгоритм проведения процедуры не отличается от программы проведения иных рентгенологических исследований и характеризуется типичными рекомендациями:
- на шее и в области декольте не должно находиться украшений
- при выполнении процедуры положение тела должно быть максимально статично
- беременные и кормящие грудью пациентки обязаны сообщить о своем состоянии врачу-рентгенологу
Скрининговые исследования также необходимы после установления наличия злокачественного новообразования. Рак молочной железы — один из наиболее метастазирующих видов онкологических заболеваний. Перспектива возникновения метастаз в костях в данном случае особенно высока. Проведение скрининга костей при раке молочной железы позволяет диагностировать появление метастаз на 8-11 месяцев раньше, чем возникнут болевые ощущения, связанные с их появлением.
Новообразования на ранних стадиях, возникающие в тканях молочных желез, сложно определить с помощью клинических методов или самообследования. Появление симптомов, а также возможность обнаружить опухоль с помощью пальпации, характерны для поздних стадий онкологических заболеваний. Они труднее поддаются лечению и имеют больше рисков осложнений и нежелательных последствий в виде возникновения метастаз.
Женщинам с такой болезнью, как мастопатия молочной железы, следует тщательно следить за состоянием молочных желез. Характерные для подобного заболевания узелки и уплотнения склонны к перерождению. Могут приобретать свойство злокачественных.
Основное противоречие маммографических скрининговых обследований состоит в том, что их достоинство — гиперчувствительность – одновременно является и их существенным недостатком. Ткани молочных желез у женщин старше 70 лет обладают меньшей плотностью, чем у женщин молодого и среднего возраста. При проведении маммографии протокол рентгенологической диагностики молочных желез у пожилых женщин часто фиксирует ложноположительные, и ложноотрицательные результаты. Неточность полученных данных ведет к назначению излишних дополнительных исследований (биопсий, УЗИ, МРТ). Как следствие, влечет увеличение материальных затрат на проведение обследований.
Ряд рандомизированных исследований, проводимых в течение нескольких десятков лет, продемонстрировал сомнительную эффективность маммографии в точности выявления рмж. Зачастую скрининг-тест определял наличие опухолей, неопасных для жизни пациенток. Но не устанавливал факт наличия злокачественных новообразований.
Опыт исследований показал, что среди 2000 тысяч обследуемых женщин на 1 случай успешной маммографической диагностики и, как следствие, спасенной жизни, приходится 10 случаев ложноположительных заключений с последующим, по сути ненужным, лечением.
Некоторые научные публикации доказывают ложную необходимость дополнительной онкодиагностики. В случае с женщинами старше 75 лет она превышает положительный эффект от проведения скрининговой рентгеномаммографии. Ряд других научных источников и исследований не устанавливают связи с возрастом пациенток. Они декларируют идентичность достоверности результатов скрининга в различных возрастных группах. Таким образом, недостаточность аналитических данных о положительных и отрицательных эффектах маммографии молочных желез ведет к отсутствию требований об обязательности подобного скрининга для женщин старше 75 лет. Решение о проведении подобной диагностики в данном случае принимает сама женщина, основываясь на данных самообследования и результатах клинических испытаний.
Маммографический скрининг онкологических заболеваний молочной железы абсолютно противопоказан беременным, а также женщинам, имеющим подозрения о наличии беременности. Лучи рентгена могут крайне негативно сказаться на состоянии плода. Кроме того, облучение противопоказано в период грудного вскармливания.
Не рекомендована маммографическая диагностика женщинам, имеющим повреждения кожи груди и сосков.
Рентгеномаммография противопоказана в течение полугода после проведения аборта. Женщинам, имеющим грудные импланты, а также импланты в сопредельных груди областях, проведение подобной процедуры также не рекомендовано.
Маммография, как основной метод исследования, не назначается пациенткам моложе 35 лет. Плотность тканей молочных желез моложе 35 лет крайне высока. Это существенно влияет на результативность маммографии, снижая ее информативность и достоверность. Исследования молочных желез можно проводить с помощью аппаратов УЗИ.
Уровень развития современной медицины и фарминдустрии позволяет значительно снизить смертность от рака молочной железы. Однако, правильная стратегия лекарственной и химической терапии возможна лишь при достоверной идентификации новообразований в тканях молочной железы.
Получить необходимую информацию о состоянии женской груди позволяют методы скрининговой диагностики. При всех описанных ранее недостатках рентгеномаммография остается единственным скрининг-методом с доказанной эффективностью в виде снижения количества смертельных случаев. Более того, изменения способов проведения маммографических обследований в соответствии с достижениями научно-технического прогресса выводят подобный вид скрининга рмж на качественно новый уровень.
источник
Под скринингом понимают комплекс мероприятий, направленных на определение групп пациенток, у которых данное заболевание наиболее вероятно. Отбор больных в группы проводят методом анкетирования населения или беседы с врачом.
Цель скрининга – выявление рака молочной железы на ранних (I, IIA) стадиях, когда лечение позволяет достичь стойкого выздоровления у 90–95% больных. По результатам опроса, в группу риска попадает около 20% женщин. Однако количество женщин, имеющих факторы риска, составляет только 30% от числа заболевших раком молочной железы.
Таким образом, отсутствие факторов риска не может исключить возможность развития злокачественного новообразования.
Единственный метод ранней диагностики на сегодня – маммография. Во многих западных странах маммографическое обследование женщин проводят уже длительное время. Анализ 7 крупных рандомизированных исследований показал, что благодаря скринингу смертность от рака молочной железы снижается на 24% [21]. В настоящее время в большинстве стран маммография является обязательным методом обследования женщин.
При наличии в семейном анамнезе рака молочной железы маммографию рекомендуют проводить ежегодно с возраста 35 лет. Всем остальным женщинам в возрасте 35–36 лет выполняют первичную маммографию (с целью зарегистрировать структуру ткани желёз). Регулярно проводить маммографию рекомендуют всем женщинам начиная с 40 лет. С 40 до 49 лет маммографию проводят один раз в 2 года (если врач не рекомендует чаще). С 50 лет маммографию проводят ежегодно. Верхняя возрастная граница для прекращения маммографического скрининга не определена (женщины старше 75 лет должны индивидуально принимать решение о скрининговой маммографии).
Выявление доклинической стадии рака молочной железы позволяет уменьшить летальность на 20–30%А [23], проводить органосохраняющее лечение большему количеству больных, снижает инвалидизацию и затраты на лечение. При проведении тотального маммографического скрининга может быть выявлено 77–95% всех случаев рака, которые были бы диагностированы на протяжении следующего года.

Результат маммографического скрининга зависит от уровня заболеваемости в регионе и ожидаемой продолжительности жизни женщин. При наличии изменений в железе применяют все возможные диагностические методы для верификации диагноза. Изменения на маммограммах, не являющиеся признаками рака, также требуют дополнительного исследования и вызывают беспокойство у женщин: примерно 10% скрининговых маммограмм расценивают как патологические и служат поводом к назначению УЗИ, тонкоигольной аспирационной биопсии (ТАБ), трепано- или хирургической биопсии. На 8 биопсий (среди 40–49-летних) в среднем выявляют 1 инвазивный рак и 1 рак in situ. В то же время сплошное маммографическое обследование всех женщин – дорогостоящее мероприятие, и на сегодняшний день в России проводить его не представляется возможным. Нужно учитывать также, что маммография, проводимая с интервалом 12–24 мес, не может выявить рак на ранней стадии у 25% больных, а проведение маммографии с интервалом 6 мес нереально по экономическим соображениям. Один из 4 инвазивных раков в возрасте 40–49 лет не диагностируют при маммографии (у женщин в возрасте 50–59 лет этот показатель составляет 1 из 10).
При невозможности проведения маммографии допускается клинический осмотр онкологом, значение которого возрастает при рентгенотрицательном раке молочной железы.
Один из способов ранней диагностики рака молочной железы – повышение онкологической настороженности медицинских работников общей лечебной сети и населения.
Ограничения метода. Диагностика опухоли затруднена при высокой плотности ткани железы, обусловленной преобладанием железистого мастопатийного компонента. При маммографии выявляют также трудноинтерпретируемые изменения ткани, которые с целью исключения рака требуют дальнейшего исследования, включая биопсию и хирургическое вмешательство, повторных визитов к врачу.
Ежемесячное самообследование молочных желёз рекомендуют проводить всем женщинам начиная с 20 лет. Эффективность самообследования молочных желёз для ранней диагностики рака и снижения смертности не установлена. В России более 80% опухолей молочной железы женщины обнаруживают самостоятельно.
Цель самообследования – повышение внимания женщин к состоянию груди и своевременному обращению к врачу при выявлении патологических изменений в молочных железах. Необходимо информировать пациентку, что большинство находок при самообследовании не является злокачественной опухолью.
источник
Рак – онкологическое заболевание, которое начинается с мутации соматических клеток, которые выходят из-под контроля организма и начинают быстро делиться. В органе образуется злокачественная опухоль, которая прорастает в окружающие ткани и метастазирует. Для раннего выявления рака врачи Юсуповской больницы проводят онкологический скрининг.
Клиника онкологии оснащена современным оборудованием ведущих фирм Европы и США. Исследование проводят опытные врачи функциональной диагностики, сомнологи, рентгенологи. В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории. Наиболее сложные исследования пациенты проходят в клиниках-партнёрах.
Профилактическое обследование пациентов без каких-либо симптомов получило название скрининга онкологических заболеваний. В отличие от скрининга, раннее выявление онкологических заболеваний – это диагностика рака у пациента, который обратился к врачу с какими-либо жалобами. Скрининг онкологических заболеваний в России наиболее эффективен в отношении рака лёгкого, шейки матки, молочной железы, толстого кишечника и предстательной железы.
Скрининг на рак шейки матки – это тестирование всех женщин из группы риска развития злокачественного новообразования, у большинства из которых симптомы заболевания не проявляются. Скрининг заключается во взятии мазка для цитологического исследования на наличие атипичных клеток, который позволяет выявить предраковые состояния. В России его называют мазком на онкоцитологию. Гинеколог во время безболезненной процедуры производит с помощью шпателя или щётки забор проб клеток с шейки матки. Эти клетки отправляют в лабораторию, где исследуют под микроскопом на наличие атипии. Рекомендуется проходить скрининговое исследование всем женщинам через год после начала половой жизни.
Для прохождения скрининга пациентке необходимо прийти на приём к гинекологу в дни, когда у них нет месячных. За 2 дня до взятия мазка следует избегать местного влагалищного лечения и секса. Скрининг рака шейки матки обязателен для женщин 25 до 65 лет. При нормальных результатах мазка из шейки матки по Папаниколау онкологический скрининг надо проходить через 1-3 года.
В Юсуповской больнице проводят скрининг рака шейки матки. Жидкостная цитология относится к стандартизированным технологиям приготовления цитологического препарата. Её гинекологи используют в качестве «золотого стандарта» для диагностики внутриэпителиальных новообразований со слизистой оболочки цервикального канала и влагалищной части шейки матки.
Заболеваемость раком лёгкого одна из самых высоких в мире. 90% людей, у которых выявлена онкологическая патология лёгких, курильщики. У 10% пациентов причинами заболевания является отягощённая наследственность, воздействие радиоактивного излучения, вредных веществ (никеля, мышьяка, родона, ряда химических препаратов и строительных материалов). У курильщика со стажем 30 лет риск возникновения рака лёгких в 2 раза выше, чем у некурящего человека. Лицам, имеющим стаж курения более 20 лет, врачи Юсуповской больницы рекомендуют ежегодно проходить скрининговое обследование.
Программа скрининга на рак лёгких включает в себя:
- консультацию онколога;
- определение уровня онкомаркеров;
- анализы крови;
- компьютерную томографию лёгких;
- заключительный приём онколога.
При выявлении рака на ранней стадии развития патологического процесса успешное лечение.
Рак молочной железы относится к визуальным формам злокачественных новообразований. При выявлении бессимптомной онкологической патологии онкологи Юсуповской больницы применяют инновационные методы лечения, которые позволяют не удалять грудь и вылечить пациентку от заболевания. Скрининг рака молочной железы заключается в регулярном маммографическом обследовании. Женщинам в возрасте 50-70 лет маммографию следует проходить 1 раз в 2-3 года. При выявлении подозрительных изменений в молочной железе после рентгенологического исследования маммологии выполняют биопсию с целью уточнения диагноза. Маммография позволяет выявить маленькие опухоли молочной железы – до 0,5 см в диаметре.
Женщинам до 50 лет с неосложнённой наследственной предрасположенностью скрининг рака молочной железы в России не производится. Скрининг нецелесообразно проводить пациенткам старше 70 лет, поскольку в этом возрасте очень часто диагностируются опухоли, которые не приносят вреда в течение жизни женщины. Женщинам необходимо регулярно проводить самообследование молочных желез. Это помогает быстрее выявлять патологию.
В порядке скрининга в онкологии выполняют ультразвуковое исследование молочных желез. Это менее надёжный метод диагностики рака молочной железы, чем маммография. Перспективным методом исследования, позволяющим выявить злокачественные опухоли в молочных железах на ранней стадии развития болезни, является магнитно-резонансная томография. Её выполняют для дифференциальной диагностики объёмных образований.
Скрининг костей при раке молочной железы включает рентгенологические методы исследования и остеосцинтиграфию. Сцинтиграфия – это современный метод диагностики, в основе которого лежит регистрация накопления и распределения радиофармацевтического препарата в костях при помощи гамма-камеры. В Юсуповской больнице с помощью этого метода исследования выявляют метастазы рака молочной железы в кости.
Рак толстой кишки чаще встречается у людей старше 50 лет. В группу риска развития рака кишечника входят:
- люди, чьи родственники болели полипами кишечника, раком прямой или толстой кишки;
- больные воспалительными заболеваниями кишечника;
- лица с отягощённой наследственностью, у которых ближайшие родственники болели семейным аденоматозным полипозом, наследственным неполипозным раком толстой кишки.
Онкологи Юсуповской больницы рекомендуют пройти скрининг рака толстой кишки пациентам, которых беспокоит боль в прямой кишке или животе, выявившим кровь в кале или необоснованное снижение массы тела.
Врачи клиники онкологии проводят скрининговое обследование на рак кишечника с помощью высокочувствительного анализа кала на скрытую кровь, колоноскопии или ректороманоскопии. Для домашнего использования можно приобрести экспресс-тест на комплекс гемоглобин-гаптоглобин.
Для скрининга рака толстой кишки колоноскопия является незаменимым методом исследования. Во время гибкой ректороманоскопии врач помещает в прямую кишку пациента осветительную трубку и производит осмотр слизистой оболочки прямой и сигмовидной кишки. С помощью колоноскопии врач проводит осмотр кишечника и выполняет биопсию подозрительных участков кишечника.
Для скрининга рака предстательной железы онкологи регулярно измеряют уровень простат-специфического антигена в крови у мужчин от 50 до 65-70 лет. При повышении этого онкомаркера выше 4 нг/мл урологи производят систематическую биопсию предстательной железы под контролем трансректального ультразвукового исследования. Кусочки такни, которые исследуют при биопсии, исследуют под микроскопом на предмет выявления признаков злокачественного новообразования простаты.
Скрининг рака предстательной железы не проводят у молодых мужчин до 40 лет, поскольку злокачественные опухоли простаты в таком возрасте практически не встречается. В возрасте от 40 до 50 лет рак простаты чаще выявляется у лиц с наследственной предрасположенностью. Мужчинам этого возраста проводят скрининговое обследование только при наличии рака предстательной железы у их ближайшего родственника. У мужчин с тяжёлыми неизлечимыми заболеваниями, у которых невелика вероятность продолжительности жизни более 10 лет и пожилых мужчин скрининг может принести больше вреда, чем пользы.
Простат-специфический антиген (ПСА)– это опухолевый маркер рака предстательной железы. Он представляет собой белок, который вырабатывается исключительно в простате. В кровь попадает большее количество ПСА. Это онкологи используют для раннего выявления злокачественных опухолей предстательной железы.
Трансректальное ультразвуковое исследование предстательной железы не позволяет выявить маленькую опухоль. Для дифференциальной диагностики рака простаты врачи Юсуповской больницы используют магнитно-резонансную томографию. Она позволяет также выявить метастазы злокачественного новообразования в кости таза и определить степень прорастания в близко расположенные органы.
Магнитно-резонансная томография – это полноценная диагностика всего человеческого тела без нанесения малейшего ущерба или риска для здоровья пациентов. Магнитно-резонансный томограф работает без рентгеновского излучения. В работе аппарата используется принцип активизации ядер протонов водорода, которые наиболее распространены в теле человека, под воздействием искусственного магнитного поля. Протоны водорода присутствуют во всех тканях человека. Основным преимуществом магнитно-резонансной томографии является высочайшая чувствительность метода к разнице строения мягких тканей. В результате получаются послойные снимки человеческого тела толщиной несколько микрон.
Юсуповская больница оснащена современными томографами, которые способны провести онкологический скрининг всего тела за одно исследование. Метод безопасный, быстрый, позволяет получить большой объём информации. Врачи клиники онкологии повышают диагностический потенциал магнитно-резонансной томографии предварительным введением некоторых контрастных веществ.
Онкологический скрининг МРТ всего тела делают для выявления бессимптомных форм рака головного мозга, лёгких, органов брюшной полости и малого таза. Исследование информативно при подозрении на рак мягких тканей и костей скелета. МРТ-скрининг позволяет выявить рак любой локализации в начальной стадии заболевания.
Позвонив по телефону Юсуповской больницы, запишитесь на приём к онкологу и пройдите онкологический скрининг. Цена зависит от стоимости методов исследования, которые входят в программу обследования пациентов. Относитесь ответственно к своему здоровью. При выявлении злокачественных новообразований, не проявляющихся клиническими симптомами, шансы на выздоровление увеличиваются во много раз.
источник
Скрининг рака – это поиск злокачественного новообразования у человека, не имеющего никаких симптомов опухоли. Такие тесты в ряде случаев помогают обнаружить заболевания на ранней стадии, когда многие виды рака можно полностью вылечить. Появление у пациента жалоб может говорить о росте и распространении злокачественного новообразования, а, следовательно, – и об ухудшении прогноза для больного. Скрининговые исследования позволяют снизить смертность от рака.
- врачебный опрос (анкетирование) и осмотр
- лабораторные анализы (исследование тканей, мочи, крови, кала)
- методы медицинской визуализации (обследования, которые позволяют получить картинку внутренних органов)
- генетические исследования, направленные на выявления мутаций, которые могут приводить к развитию опухолей
Не всегда скрининг помогает выявить рак на ранних стадиях, и у многих тестов есть вероятность каких-либо осложнений. Важно знать, во-первых, есть ли у исследования доказанная эффективность в снижении смертности от рака, а во-вторых, осознавать возможные риски при его проведении.
Например, в качестве скрининга рака толстой кишки проводят колоноскопию или сигмоидоскопию, но это серьезные и неприятные для пациента медицинские исследования, при которых, в частности, возможны повреждение слизистой оболочки кишечника и кровотечение.
При скрининге иногда получают ложноположительный результат, т.е. тест показывает, что рак есть, а после проведения дополнительных исследований опухоль не обнаруживают. При этом для подробного обследования назначают медицинские процедуры, которые приводят к вполне объяснимым переживаниям со стороны человека и его близких, нередко дорого стоят и сами по себе могут вызывать осложнения.
Возможен и ложноотрицательный результат, т.е. показатель теста нормальный, а между тем рак есть. При этом люди часто откладывают подробное обследование, даже при появлении симптомов.
В некоторых случаев обнаружение рака в результате скрининга не продлевает и не улучшает жизнь обследованного. Есть виды раков, которые крайне редко угрожают жизни пациента или почти не сопровождаются какими-то жалобами. Но если рак нашли в результате теста, его начинают лечить. Нет возможности установить точно — продлевает ли начатая в таких случаях терапия жизнь пациента или нет. Зато известно о повышенном количестве самоубийств среди подростков и взрослых в течение первого года после постановки онкологического диагноза. Да и при лечении рака вероятно развитие тяжелых побочных эффектов и серьезных психологических проблем. Так что в определенных случаях постановка точного диагноза и проводимое лечение не повышают вероятность излечения.
Принимать решение об участии в скрининговой программе лучше после анализа подробной информации как о самих тестах, так и о том, что их результат даст конкретному человеку. И нужно сопоставлять предполагаемую пользу от ранней диагностики опухоли и потенциальные риски гипердиагностики и перелечивания.
- Находить опухоль раньше, чем появятся какие-либо симптомы
- Обнаруживать те виды рака, которые хорошо поддаются терапии при диагностике на ранней стадии
- Не давать ложноположительные и ложноотрицательные результаты
- Снижать смертность от рака.
Скрининговые исследования не диагностируют рак. Если результат теста не соответствует норме, то проводят дополнительные обследования, вплоть до биопсии для точного диагноза.
Некоторые скрининговые тесты предназначены для выявления у человека факторов риска определенных видов рака. Их наличие не означает, что опухоль обязательно вырастет, как и отсутствие не говорит о том, что онкологической патологии не будет.
Есть исследования только для тех людей, у которых есть факторы риска рака:
- диагноз злокачественного новообразования в прошлом
- диагноз онкологической патологии у двух или более кровных родственников
- определенные генные мутации, связанные с раком.
Для групп риска скрининговые исследования проводят чаще или начинают их проводить в более раннем возрасте. Одна из задач — выявление новых групп риска по различным видам патологии.
Национальные программы скрининговых исследований различаются в зависимости от уровня развития медицины и экономических возможностей, а также данных по заболеваемости и смертности. Тесты меняются со временем, поскольку новые методы имеют более высокую эффективность.
(по данным National Cancer Institute, США)
Колоноскопия, сигмоидоскопия и высокочувствительные методы обнаружения крови в кале — для рака толстой кишки. При проведении колоноскопии и сигмоидоскопии врач имеет возможность обнаружить полипы кишечника и удалить их до того, как они переродятся в раковую опухоль. Обычно проведение в качестве скрининга эндоскопических исследований кишечника рекомендуется в возрасте от 50 до 70 лет.
Низкодозированную спиральную томографию легких применяют в качестве скринингового обследования у тяжелых курильщиков в возрасте от 55 до 74 лет.
Маммографию проводят у женщин в возрасте от 40 до 74 лет для раннего выявления рака молочной железы. Метод существенно снижает смертность от этого заболевания, особенно в группе старше 50 лет.
Пап-тест и анализы на вирус папилломы человека снижают заболеваемость раком шейки матки, так как обнаруживают атипичные клетки до развития опухоли. Смертность от этой патологии неуклонно снижается. Эти исследования рекомендуют проводить регулярно, начиная с 21 года и до 64 лет.
Определение альфа-фетопротеина в крови совместно с УЗИ печени применяют в качестве скрининга рака печени при высоком риске его развития.
МРТ молочных желез используют при мутациях в генах BRCA1 или BRCA2. У этой группы очень высок риск рака груди и некоторых других злокачественных новообразований.
Определение онкомаркера CA-125 в крови часто делают вместе с трансвагинальным УЗИ женских половых органов для раннего обнаружения рака яичников, особенно при повышенном риске этого заболевания.
Самообследование молочных желез и врачебный осмотр груди не снижают смертность от рака молочной железы. Конечно, при обнаружении образования в молочной железе необходимо полное обследование для постановки диагноза.
Анализ крови на маркер ПСА совместно с пальцевым ректальным исследованием предстательной железы позволяет обнаружить опухоль простаты на ранней стадии.
Регулярно проводить осмотр кожи часто рекомендуют людям с высоким риском рака кожи. Хотя такое самообследование не снижает смертность от злокачественных новообразований кожи и приводит иногда к гипердиагностике, изменения формы и цвета родинок, появление новых или изъязвлений на коже — повод обратиться к врачу.
Трансвагинальное УЗИ позволяет получить изображение яичников и матки, что важно для женщин с повышенным риском рака яичника (с мутацией BRCA1 или BRCA2 ) или рака эндометрия (с синдромом Линча).
Раннее выявление злокачественных опухолей очень важно для снижения смертности, а при выявлении предрака — и заболеваемости.
источник