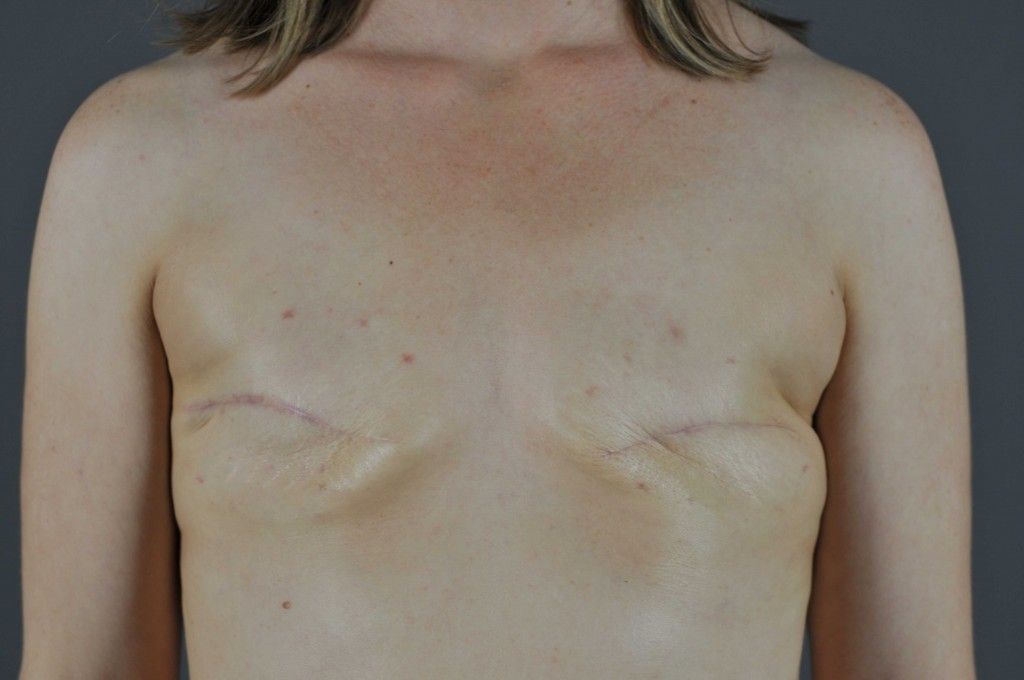
Рак молочной железы – одно из наиболее распространенных онкологическое заболеваний у женщин. В структуре онкологических заболеваний у женщин в нашей стране рак груди занимает лидирующее место. Каждая 8-я женщина в России в течении жизни заболеет раком молочной железы. В возрасте от 45 до 55 лет рак груди является основной причиной смерти у женщин в нашей стране.
В лечении рака молочной железы традиционно используются:
- Радикальное хирургическое лечение
- Лучевая терапия
- Химиотерапия
В последние два десятилетия им на смену пришли новые методы, базирующиеся на достижениях иммунологии и генетики – иммунотерапия и генотерапия.
При применении классических методов лечения происходит неспецифическое воздействие как на раковые клетки, так и на окружающие их здоровые ткани организма. Для хирургиеского лечения даже принят за основу принцип «иссечения в пределах здоровых тканей», однако, и он не гарантирует от того, что часть раковых клеток с током межклеточной жидкости и лимфы не оказалась в окружающих тканях. При лучевой терапии жесткое рентгеноское излучение на пути к опухоли проходит сквозь кожу, клетчатку, мышцы, легкие, в дополнение к первичному опухолевому очагу. При химиотерапии препараты обладают в большинстве своем цитотоксическим действием, угнетая возможность размножения и восстановления быстроделящихся клеток, а также нарушая функции и вызывая частичную гибель клеток печени, почек, сердца.
Несмотря на наличие побочных эффектов, грамотно и своевременно проведенная комбинированная терапия, включаяющая резекцию первичного очага опухоли, подавление периферических очагов с помощью препаратов химиотерапии и лучевой терапии, а также гормонотерапия для профилактики рецидивов и отдаленных метастазов, позволяет улучшить прогноз 5-летней выживаемости больных до 85-90%.
Последние два десятилетия привели к прорыву в области лечения рака молочной железы – в клиническую практику вошли препараты точечного воздействия на измененные раковые клетки. Они получили название «таргетных» — или препаратов цели (англ.target). Как синоним используется термины “молекулярная таргетная терапия” и „иммунная таргет-терапия“. Таргетная терапия вызывает только гибель опухолевых клеток, практически не оказывая неблагоприятного воздействия на остальные ткани организма, и, как следствие, практически не вызывает побочных эффектов.
Таргетные препараты могут применяться как самостоятельно, так и в сочетании с другими методами лечения болезни рак груди. при этом они используются и с профилактическими и с лечебными целями, включая пациенток с распространенными, метастатическими формами болезни.
Таргетные препараты воздействуют на молекулярные структуры – наружные и внутриклеточные рецепторы, белки, которые продуцирует клетки опухоли, а также разрастающиеся вокруг опухоли кровеносные сосуды. Эти «мишени» очень функционирования опухолевых клеток, и их поражение приводит к гибели клеток опухоли. С 1990 года уже зарегистрировано около 15 таргетных препаратов.
Таргетная терапия в большинстве случаев переносится существенно лучше, чем препараты химиотерапии и гормонотерапии. Типичные для химиотерапии побочные эффекты (снижение числа форменных элементов крови, мукозиды, алопеция и др.) возникают только у 4% больных. Но, как и другим препаратам, средствам таргетной терапии свойственны некоторые побочные эффекты. К наиболее частым побочными действиям относятся озноб или лихорадка, но они без труда купируются противовоспалительными нестероидными препаратами, а рецидив возникает у менее 3% больных. Хотя бы один нежелательный симптом развивается у 84% пациентов, из них лишь 14% сталкиваются с тяжелым осложнением. Среди наиболее значимых осложнений можно назвать нарушение функции сердца. Поэтому назначать средства таргетной терапии может только врач после тщательного обследования состояния здоровья пациента.
Препараты таргетной терапии могут использоваться как самостоятельно, так и в комплексе с традиционными способами лечения злокачественных новообразований. Под действием препаратов на определенные молекулы рост и деление раковых клеток блокируется. Некоторые препараты могут не только остановить рост опухолевых клеток, но и запустить процесс их уничтожения. Сочетание этих препаратов с другими методами лечения дают возможность уменьшить лучевую нагрузку или дозу химиотерапии. Очень важно знать, что все препараты таргетной терапии могут быть использованы у всех пациенток. Обязательным является проведения тестов на определение рецепторной чувствительности – иммуногистохимического исследования кусочков ткани опухоли, полученного во время биопсии или при проведении хирургического лечения. С помощью иммуногистохимии уточняется количество эстрогеновых, прогестероновых и HER-2-рецепторов на клетках опухолевых тканей.
Наиболее часто при лечении рака груди используются несколько классов таргетных препаратов, в том числе блокирующие рецептор человеческого эпидермального фактора роста–2 и тормозящих рост кровеносных сосудов около опухоли, воздействующих на клеточные рецепторы эстрогена, ингибирующие один ключевых ферментов система эстрогенов — ароматазу, а также угнетающие PARP – белок.
Препаратами таргетной терапии, впервые внедренными в клиническую практику, стали вещества, избирательно блокирующие рецепторы эстрогенов на поверхности опухолевых клеток. К ним относят тамоксифен, торемифен (Фарестон), фулвестрант (Фазлодекс). В отличие от собственных гормонов, которые обратимо связываются с рецептором и активируют в опухолевых клетках процессы роста и размножения, селективные блокаторы связываются с рецепторами эстрогенов необратимо, что значительно снижает уровень эстроген-рецепторов в клетке и в конечном итоге вызывает ее гибель. К этим препаратам чувствительны опухоли с большим количеством эстрогеновых рецепторов — ER–позитивные опухоли.
Таргетные препараты другого класса, к которым также чувствительны ER–позитивные опухоли, представлены “ингибиторами ароматазы” — экземестаном (Аромазин), летрозолом (Фемара), анастрозолом (Аримидекс). Ароматаза — основной фермент, участвующий в выработке эстрогенов. Снижение активности ароматазы резко снижает уровень синтеза эстрогенов и подавляет жизнедеятельность опухолевых клеток, которым необходим эстроген как естественный стимулятор роста. Применение ингибиторов ароматазы ограничено женщинами, находящими в менопаузе, поскольку в функционирующих яичниках количество ароматазы таково, что его невозможно подавить лекарственными препаратами.
Селективные блокаторы ростовых факторов включают бевацизумаб (Авастин), панитумумаб (Вектибикс), цетуксимаб (Эрбитукс), трастузумаб (Герцептин). Бевацизумаб является блокатором ангиогенеза — фактора роста сосудов, применение которого позволяет затормозить развитие сосудистой сети вокруг опухолевых клеток и тем самым замедлить рост опухоли. Панитумумаб и цетуксимаб блокируют на опухоли рецепторы к эпидермальному фактору роста и тормозят прогрессирование опухоли.
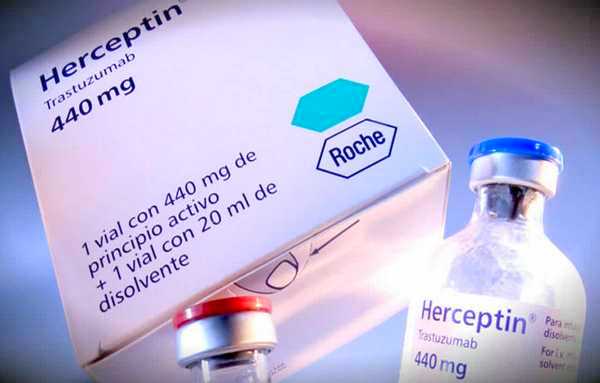
Мишенью для трастузумаба (герцептина) является рецептор человеческого эпидермального фактора роста (англ. human epidermal growth factor receptor, сокращенно — Her-2). Уникальной особенностью Her-2 опосредование большинства сигналов активаторов роста, передающихся к опухолевым клеткам. По сравнению с другими таргетными препаратами трастузумаб имеет существенно большую эффективность в отношении подавления (супрессии) опухолевых клеток. Кроме того, трастузумаб стимулирует иммунную систему к атаке на клетки, имеющие высокую концентрацию Her-2.
Перспективными препаратами таргетной терапии являются ингибиторы (блокаторы) PARP–белка, которые принимают участие в восстановления поврежденной ДНК, которая очень активная в опухолевых клетках. Блокада PARP–белка включает программу “клеточной смерти” (апоптоз). Основными препаратами данной группы являются Олапариб, Инипариб, Велипариб. Блокаторы PARP–белка применяются в тех случаях, когда клетки опухоли не имеют основных рецепторов – эпидермального фактора роста Her-2, эстроген-рецептора ЕR, прогестеронового рецептора PR — “три-негативные опухоли”.
Таргетная терапия рака молочной железы может использоваться как с профилактической целью при возможном рецидиве заболевания, так и для контролирования распространения метастазов. Применение этих инновационных препаратов настолько эффективно, что пациент может жить долгие годы с онкологическим заболеванием, при этом качество его жизни весьма удовлетворительно. По прогнозам специалистов, молекулярная терапия – это начало пути. И, возможно, настанет время, когда можно будет говорить о полной излечимости злокачественных образований даже на поздних стадиях.
Из препаратов таргетной терапии наибольшее распространение в мире получает трастузумаб (герцептин), поэтому рассмотрим его применение наиболее детально.
Трастузумаб применяется в лечении HER-2-позитивного рака груди на 2, 3-й и 4-й стадиях. HER-2-позитивными является примерно 20-25% всех опухолей. Чаще всего они характеризуются быстрым, прогрессивным течением. Герцептин эффективен при лечении как метастатических форм рака, так и ранних форм рака молочной железы. Особенно эффективен герцептин при метастазах рака груди, которые продуцируют избыточные количества HER2-белка. Герцептин применяется изолированно и в сочетании с химиотерапией, применяясь одновременно или последовательно. Совместно с герцептином, как правило, используются такие химиопрепараты, как 5-фтроурацил, таксотер, таксол, навелбин, кселода, гемзар. В отличие от препаратов химиотерапии, которая проводится определенным числом курсов, герцептин может приниматься в течение неопределенного времени, особенно при метастатических формах рака молочной железы.
Действие герцептина на клетки опухоли приводит к следующему:
— уменьшению размеров метастатических очагов и уничтожение недиагностирующихся одиночных опухолевых клеток, распространившихся за пределы собственно молочной железы.
— снижению риска рецидива рака молочной железы после хирургического лечения.
Важно: герцептин применяется строго внутривенно капельно. При этом первая доза герцептина вводится в течение 90 мин. а вторая и последующие – не менее 30 мин. Как правило, герцептин назначается один раз в 1 – 3 недели.
Герцептин в отличие от обычных химиопрепаратов практически не обладает побочными эффектами: препарат не вызывает нарушений со стороны желудочно-кишечного тракта и не подавляет иммунную систему. В редких случаях герцептин вызывает симптомы, характерные при простуде.
Для того чтобы определить лучший план лечения рака груди, необходима комплексная диагностика.
источник
Злокачественная онкология многими воспринимается как приговор, однако в современной медицине постоянно разрабатываются новые методики лечения даже самых сложных заболеваний – таких как рак. В данной статье поговорим об одном из современнейших методов, используемых в его лечении – таргетной терапии, ее применимости, препаратах и стоимости в России и Израиле.
Как и любое новое средство, методика отличается высокой ценой – стоимость препаратов от 15 тысяч рублей за флакон, один курс лечения в израильских клиниках стоит от нескольких тысяч долларов долларов. Более подробно цены рассмотрим в конце статьи.
Данное понятие образовано от английского слова «target» что переводится как «цель». Таргетной терапией называют новейшую разработку, используемую для подавления злокачественных раковых опухолей в онкологии. Слово «таргетная» означает целевое воздействие только на клетки рака, без нанесения вреда здоровым структурам вокруг и здоровью в целом, что исключает негативные последствия как, например, при химиотерапии или лучевом воздействии.
Такой комплекс лечебных мер показал свою действенность и хорошие отзывы при онкологии почек, легких, молочных желез, меланомы или рака кожи. К сожалению, степень воздействия на другие опухолевые патологии не отличается высокой эффективностью и применение такого способа неоправданно. Линейка препаратов, объединенных под названием «таргетная терапия» состоит из ряда лекарственных средств, отличающихся ценой и силой воздействия на разны формы онкологии.
Используя таргетную терапию можно добиться быстрого уничтожения раковых структур. Она родилась после долго изучения процесса развития клеток рака. В результате были получены препараты, точечно воздействующие на центры, обеспечивающие патологический клеточный рост.
На сегодняшний день таргетным называют самостоятельный метод терапии, применяемый как отдельно, так и в комплексе с другими.
Показаниями для целевого воздействия является:
- Пребывание больного в тяжелом состоянии, когда хирургическое вмешательство или химиотерапия способны сильно ухудшить его положение.
- С целью «разбавления» опасных для здоровых тканей видов терапии.
- Высокий шансы образования метастаз или рецидива удаленной онкологии.
- Агрессивность рака и быстрый рост объема новообразования.
При разработке лекарственных средств они создаются таким образом, чтобы подавлять ДНК и систему рецепторов новообразования. Ввиду этого, оно перестает увеличиваться в размерах, тормозится внутренний прогресс и способность к формированию метастазов.
Благодаря замедлению метастазирования удается значительно улучшить прогноз лечения и срок жизни пациентов, так как главный риск при раке это размножение образования по всему организму.
Мишенями таргетных препаратов выступают:
- Наборы генов, отвечающие за деление и размножение.
- Микроструктуры, контролирующие процессы апотоза или гибели клетки.
- Рецепторы, воспринимающие гормональные вещества в окнкоклетках, что характерно для онкологии молочной железы.
- Сети сосудов, поддерживающие жизнеспособность новообразований.
Обычно таргетное лечение направлено на регресс опухолевого роста и появления метастаз. Благодаря блокировке процесса клеточного деления и остановке кровоснабжения с помощью таргетных препаратов нарушается нормальное развитие опухоли, что постепенно оборачивается ее естественным отмиранием.
Несомненное преимущество это целевое воздействие, которым обладает таргетная терапия. «Интеллектуальные» активные вещества препаратов «понимают» какая клеточная ткань здоровая, а какая раковая, и разрушительно действуют только на последнюю.
Целенаправленность дает возможность угнетать развитие злокачественной онкологии легочной системы, почек, груди у женщин естественным путем и без побочных эффектов и последствий.
Главные преимущества
- Препараты имеют форму таблеток
- Минимальные побочные последствия в сочетании с легкой переносимостью
- Высокая эффективность
- Возможность сочетания с другими методами лечения без опасения противопоказаний
Таргетные лекарственные средства имеют форму таблеток, что позволяет их принимать в домашних условиях, не посещая стационар или больницу, как это нужно делать, например, при химиотерапии.
При отсутствии симптомов болезни пациент на протяжении терапии никак не страдает от получаемых лекарств, не падает его работоспособность, что отмечается в отзывах пациентов.
Еще одна важная положительная черта это разграничение препаратов для разных целей. Таргетная терапия при раке может ставить своей целью замедление метастазирования, разрушение иммунных клеточных связей, изоляцию раковых клеток и т.д. Для любой задачи существует свой препарат, который можно быстро включать или выключать из тактики лечения
Минусы таргетной терапии
- Высокая цена, когда стоимость каждого курса начинается от нескольких тысяч долларов.
- Необходимость глубокого молекулярного и генетического обследования для подбора максимально действенного средства.
- Ограниченное воздействие при раке легкого, почек, молочной железы у женщин, меланоме кожи.
На сегодняшний день уже созданы десятки лекарственных средств, относимых к таргетным, которыми успешно лечится рак дыхательной системы, молочной железы, почек, меланома и некоторые другие онкологии. Перечислим наиболее популярные и востребованные препараты:
- Авастин. Служит для разрушения сосудистой питательной сети, что делает невозможным поддержание жизни опухоли. Показал высокий эффект при почечной, легочной и молочножелезистой патологии. Является одним из самых доступных по цене при стоимости за флакон от 15 000 рублей.
- Герцептин. Останавливает опухолевое развитие, воздействуя на факторы данного процесса. Применяется в основном при лечении женщин при новообразованиях в груди, улучшая прогноз на 30-45%, что ведет в большей выживаемости.
- Сорафениб. За счет подавления прогрессирования ракового образования, уходят тяжелые болевые симптомы, и улучшается самочувствие больного.
- Тарцева (Эрлотиниб) эффективен при поражении пищевода, почек, легкого.
Хорошей новостью является быстрое развитие индустрии. Каждый год арсенал таргетной терапии пополняется новыми препаратами, расширяющими диапазон лечимых заболеваний, чем создаются предпосылки для снижения ее стоимости.
Рассмотрим подробнее некоторые аспекты и особенности при терапии разных видов рака с помощью таргетного метода.
Онкология груди это опасное женское заболевание. Новейшие исследования позволили получить лекарственные средства, блокирующие эстрогеновые рецепторы, что понижает агрессивность опухоли и ее возможности по формированию метастаз.
Терапию ведут препаратами:
- Торемифеном
- Тамоксифеном
- Фарестоном
- Фазлодексом
- Фулвестрантом
Указанные средства имеют разную стоимость, но у них у всех одна функция – не дать эстрогену соединиться с клетками злокачественной онкологии, из-за чего происходит ее разрастание и миграция.
Следующий этап терапии молочножелезистого рака подразумевает прием медикаментов другого класса, цель которых торможение выработки ароматаза, как называют фермент, принимающий участие в производстве эстрогена. Для этого назначают прием Экземестана, Анастрозола, Аромазина и т.д.
Прием препаратов обоих классов снижает уровень эстрогена, благодаря чему подавляется жизнедеятельность клеток рака.
Улучшает прогноз лечения пребывание женщины в фазе после климакса, когда функционал яичников заметно снижен и секрецию ароматазы заблокировать проще.
При почечной онкологии также существуют эффективные средства таргетной терапии, задача которых не допустить появления сосудистых элементов, ведущих к метастазированию. Лечение ведут следующими таргетными препаратами:
Подобрать конкретное средство может только лечащий онколог. Несмотря на «таргетность» при терапии почки есть некоторые побочные действия, к примеру, рвота, повышение артериального давления выше нормы, дерматит, расстройство кишечника. Однако по сравнению с введением химикатов такие симптомы это сущий пустяк.
Легочную онкологию сложно обнаружить на ранней стадии из-за слабых симптомов и признаков. Статистика утверждает, что три четверти заболевавших на момент постановки диагноза неоперабельные. Для таких людей таргетная терапия это один из немногих шансов приостановить развитие патологического процесса и дать шанс на улучшение прогноза и существующие отзывы это подтверждают.
Механизм действия активных веществ подразумевает остановку прогрессирования роста новообразования с помощью разрушения цепи биологических и химических реакций в нем. Для этого подходят препараты, относящиеся к трем классам:
- Ферментным блокаторам
- Специфическим иммуноглобулинам
- Блокировщикам сосудистого разрастания
Приведем несколько отзывов пациентов, прошедших курс таргетного лечения.
Алена: Рак почек 3 стадии для меня был просто шоком. Слава Богу денежные запасы позволяли лечиться заграницей и я была направлена в израильскую клинику, где мне была проведена таргетная терапия. К тому времени уже было метастазирования, однако вторичные опухоли начали уменьшаться и перестали образовываться новые очаги. В данный момент лечение продолжается, прогноз врачей стал лучше, и я надеюсь на хороший исход.
Светлана: Узнала о таргетной терапии, когда понадобилось проводить химиотерапию. Цена ее гораздо выше, но я решила попробовать, так как очень боюсь побочных действие химического лечения. В данный момент наблюдается ремиссия у метастаз, онкологи успокаивают, что рак перешел из агрессивного течения в спокойное. Пока лечусь и надеюсь на лучшее.
Стоимость такого лечения не маленькая, особенно на фоне доходов россиян, белорусов, украинцев и т.д. И это сильный ограничитель почему таргетная терапия не получает широкого распространения в этих странах.
Приведем цены на лекарственные таргетные препараты (стоимость одного флакона):
- Авастин – от 15000 руб.
- Герцептин – 32 и более тысяч руб.
- Иматиниб – от 35 тысяч руб.
- Тарцева – от 68 тысяч руб.
Если говорить о стоимости 1 кура таргетной терапии в клиниках, то при лечении в Израиле нужно обладать минимум пятью тысячами долларов. В настоящее время в Москве появляются медицинские учреждения, оказывающие подобные же услуги по цене в 4000 долл.
Автор: редактор сайта, дата 25 февраля 2018
источник
Лечение рака молочной железы заключается в удалении массива злокачественных клеток, которая могла быть до этого уменьшена в размерах с помощью лучевой терапии или специальных препаратов (химиотерапия и гормонотерапия), с последующей профилактикой рассевания злокачественных клеток по кровеносному или лимфатическому руслу.
К сожалению, как химиотерапия, так и облучение различными изотопами, необходимые для профилактики рецидивирования и метастазирования карциномы, являются токсичными для организма методами. Улучшить их переносимость можно, если дополнять лечение препаратами, не действующими на здоровые клетки. На это рассчитана появившаяся не так давно методика – таргетная терапия рака молочной железы.
К 90-м годам двадцатого века ученые открыли и изучили большинство ключевых механизмов, регулирующих деление и выживаемость раковых клеток. Стало известно, что на их поверхности имеются особые рецепторы, сигнал от которых «включает» специфические ферменты и химические вещества, и таким образом карцинома постоянно растет, обходит иммунную защиту и может метастазировать.
Структур подобного строения в здоровых клетках нет. То есть, если организовать «адресную доставку» конкретно к опухолевым составляющим, можно остановить прогрессирование карциномы. Именно в этом и состоит суть таргетной терапии («таргет» в переводе с английского означает «мишень»).
Подобный вид лечения рака молочной железы является особым подвидом медикаментозной терапии, и может применяться как вместе с препаратами для «классической» химиотерапии, так и без них. Таргетная терапия не предполагает отказ от лучевой терапии или операции.
Большинство препаратов, применяемых для таргет-лечения, не уничтожают клетки карциномы молочной железы. Они подавляют механизмы, благодаря которым:
p, blockquote 9,0,0,0,0 —>
- или отдается команда к их делению;
- или ранее блокировалась их дифференцировка, из-за чего опухоль была менее дифференцированной, то есть – более быстро делящейся и злокачественной.
Препараты для таргетной терапии при раке молочной железы позволяют длительно сдерживать рост опухоли или уменьшить массу находящихся в ней клеток. Такой перевод рака из крайне агрессивного и непредсказуемого состояния в хоть и злокачественное, но вялотекущее заболевание, является целью не худшей, чем полное излечение.
Агенты таргет-терапии, одобренные для лечения маммарной карциномы, разделяют на три больших группы:
p, blockquote 12,0,0,0,0 —>
- Средства, направленные на определенные «таргеты»-мишени. Это, например, антиэстрогены или анти-HER2-средства: Герцептин, Лапатиниб.
- Препараты, которые должны ухудшить условия существования опухоли. Это, к примеру, антиангиогенные средства (ангиогенез – это развитие новых сосудов, в частности, внутри опухоли).
- Лекарства, подавляющие передачу сигнала внутри массы раковых клеток. Большинство таргет-агентов еще проходят фазы клинических исследований.
Большинство данных препаратов относятся к классу моноклональных антител. Это молекулы, идентичные тем, которые образуются при вторжении в организм чужеродного агента.
Применение подобного лечения:
p, blockquote 16,0,0,0,0 —>
- оптимально на ранних стадиях патологии, но также приносит хорошие результаты таргетная терапия, проводимая при раке молочной железы с метастазами;
- возможно, когда противопоказана химиотерапия;
- позволяет избежать коррекции уровня гемоглобина;
- обладает минимальными побочными действиями;
- в сочетании со стандартными видами терапии санкционирует значительное снижение риска появления подобной же опухоли после ее удаления и облучения ложа;
- увеличивает процент выживаемости.
HER2 расшифровывается как рецептор 2 типа к молекуле под названием «человеческий ростовой эпидермальный фактор». Особенностью такого рецептора (вещество белковой структуры, расположенное на опухолевых клетках) является способность распознавать большинство сигналов от молекул-активаторов роста. Когда подобных рецепторов появляется много (это наблюдается в около 30% случаев рака молочной железы), это значительно ухудшает выживаемость и чаще вызывает рецидивы, если применять только стандартные терапевтические методы.
Выходом является применение блокаторов HER2- фактора. Основным из них является трастузумаб (Герцептин). Такие лекарственные средства, заблокировав сигналы рака к делению, останавливают его прогрессию.
Механизмы, по которым работает этот препарат, остаются неизвестными. Можно только предположить, что опухолевые клетки гибнут из-за того, что средство действует подобно антителу.
Таргетная терапия рака молочной железы Герцептином эффективна и при метастатическом раке, и при большом количестве HER2- рецепторов. Препарат дает лучшие результаты при использовании у ранее нелеченных больных – 35%, тогда как эффективность его применения у женщин, получавших до этого химиотерапию – 15% (данные приведены для монотерапии). Он может быть использован как самостоятельно, так и в комбинации с другими препаратами.
Для терапии рака груди Герцептин используется уже много лет. Полученные за это время данные свидетельствуют, что он требует длительного применения: до достижения ремиссии онкопатологии его применяют в комбинации с 1-2 цитостатиками (препаратами для химиотерапии), позже женщины должны получать трастузумаб в виде монотерапии. Даже если на фоне применения Герцептина неоперированный рак прогрессирует, отменять препарат не стоит, так как он повышает выживаемость: получавшие его женщины при прогрессировании прожили (в среднем) еще 20,1 месяцев, тогда как те, кому его отменили – всего 13,4 месяца.
Герцептин эффективен для лечения HER2-позитивного рака на любых его стадиях. Он увеличивает выживаемость при этом крайне агрессивном опухолевом процессе на 40%.
Применение трастузумаба после радикальной операции, когда признаков метастазов нет, но возможные микрометастазы уничтожить нужно, одобрено FDA с 2006 года. Наилучший эффект его достигается, если он применяется совместно с таксан-содержащей терапией. Сейчас ведутся исследования, какая продолжительность применения данного препарата для таргетной терапии оптимальнее: 9 недель, 6 месяцев или год.
Герцептин эффективен и перед проведением радикального вмешательства и радиотерапии для сокращения объема операции. До его введения в неоадъювантную терапию ремиссия достигала 23-34%, а в случае HER2-позитивного рака – 10-15%. С применением трастузумаба частота достижения лечебной морфологической ремиссии составила 43-54%.
p, blockquote 27,0,0,0,0 —>
- уменьшает размеры метастазов;
- позволяет сохранять достаточное качество жизни при неоперабельной опухоли;
- уничтожает те единичные опухолевые клетки, которые успели распространиться за пределы груди;
- не ингибирует иммунные силы организма;
- вдвое снижает вероятность развития рецидива после удаления опухоли;
- интактен для желудочно-кишечного тракта;
- только изредка может гриппоподобные симптомы;
- с большой осторожностью применяется у женщин с заболеваниями сердца.
К сожалению, некоторые типы маммарных карцином могут быть резистентны к Герцептину изначально, или эта нечувствительность может выработаться в процессе лечения. Это объясняется или появлением других путей, по которым опухоль начинает обмениваться сигналами, или изменением HER2-рецепторов, на которые действует препарат. В случае резистентности эффективным является дополнение таргетной терапии Лапатинибом. Это молекула, которая блокирует сразу несколько путей стимуляции клетки рака, помогает преодолеть резистентность к трастузумабу (это было доказано).
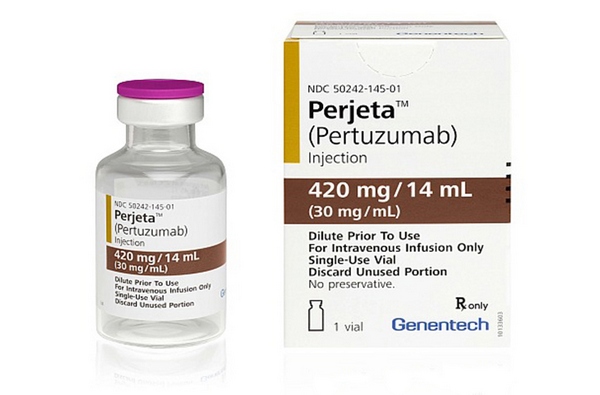
Это новый блокатор HER2-рецепторов, блокирующий несколько путей передачи сигналов роста, проходящих через эти рецепторы. Доказано, что пертузумаб может быть применен в случае неэффективности приема Герцептина, но оптимальный результат достигается при одновременном применении этих двух средств. К тому же, такая терапия хорошо переносится, не производит токсичного действия на сердце.
Это средство представляет собой смесь Герцептина с производным другого препарата – Мэйтензина. Оно совмещает анти-HER2-воздействие и одновременную доставку токсичного для раковой клетки вещества непосредственно к ней.
Плюсом таргетной терапии Trastuzumab-DM1 является его эффективность в монотерапии, без препаратов для классической химиотерапии, что улучшает переносимость.
В настоящее время сравнивается эффективность этого средства с комбинациями других таргетных препаратов, применяемых в случае, когда при мспользовании Герцептина наблюдается прогрессирование рака.
Еще в 1971 году было доказано, что сосуды, образующиеся внутри опухоли и обеспечивающие ее питание, стимулируют ее рост и обеспечивают метастазирование, прорастание в соседние ткани. Получается, что образуется «порочный круг»: новые сосуды вызывают опухолевый рост, а это, в свою очередь, приводит к появлению новых сосудов.
Во время изучения этого феномена найдена молекула, выделяемая внутренней оболочкой этих «новых сосудов». Она названа VEGF – эндотелиальный ростовой фактор. После данного открытия учеными было начато изобретение препаратов, блокирующих VEGF, тем более, что этот фактор, в отличие от HER2, имеется практически в любом типе маммарного рака.
Анти-VEGF-терапия на сегодняшний день доказала свою эффективность, но она меньше, чем у Герцептина и подобных лекарств. Используется, в основном, препарат Бевацизумаб, являющийся моноклональным антителом. Уже через полгода применения Бевацизумаба плотность сосудов в опухоли значительно уменьшается, но после его отмены уже с третьей недели отмечается повторное усиление неоангиогенеза. В результате, сделаны выводы о необходимости более длительного применения подобной терапии.
Исследования анти-VEGF-препаратов продолжаются.
Не каждый рак груди имеет HER- и VEGF-рецепторы. Выделяют также крайне агрессивные типы карциномы. Это:
p, blockquote 41,0,0,0,0 —>
- трижды негативный рак – нечувствительный к Герцептину, эстрогенам и прогестеронам, встречающийся в 10-20% случаев;
- BRCA1-ассоцированный тип, отличающийся высокой степенью злокачественности при отсутствии рецепторов к эстрогенам, прогестерону.
Пока на эти виды карцином действуют только препараты для классической химиотерапии, но ведутся разработки ингибиторов PARP (полиАТФ-рибозно-полимеразные). Сама PARP восстанавливает разрывы цепочек ДНК в опухолевых клетках, что позволяет раку развиваться дальше. Если ее заблокировать, разрывы генома не восстанавливаются, возникает генетическая нестабильность карциномы, и она гибнет.
На данный момент анти-PARP-препарат Инипариб проходит клинические испытания, но первые их результаты обнадеживают: уменьшилась скорость прогрессирования высокозлокачественных карином, увеличилась выживаемость.
Таким образом, таргетная терапии в лечении рака молочной железы – это та «соломинка», которая позволяет поддерживать лучшее качество жизни как женщин с метастатическими опухолями, так и излечить неинвазивный рак железы, обнаруженный на ранних стадиях.
p, blockquote 44,0,0,0,0 —> p, blockquote 45,0,0,0,1 —>
Исследования, проводимые в этой области, позволяют рассчитывать, что вскоре женщины с высокозлокачественными типами данной опухоли также смогут надеяться на увеличение продолжительности жизни и улучшение ее качества. На сегодняшний день трудность заключается в недостаточности достоверных онкобиомаркеров, которые бы позволили изобрести новые виды агентов для таргетной терапии.
источник
Одна из самых распространенных болезней среди женщин — онкология молочной железы. В России, примерно, каждая 7 барышня в своей жизни сталкивается с этим заболеванием.
Существует три типа традиционного лечения этого заболевания:
- хирургическое вмешательство
- лучевое воздействие
- химиотерапия
При лечении одним из классических методов происходит воздействие не только на раковые клетки, но и на здоровую ткань:
- В случае операции, в основном, удаляют только пораженный участок. В некоторых случаях проводится мастэктомия — хирургическая операция, при которой молочную железу удаляют полностью.
- При лучевом способе лечения помимо очага заболевания рентгеновское излучение проходит через кожу, мышцы, легкие.
- При химиотерапии пресекается размножение злокачественных клеток, но приводит к частичной гибели клеток печени, сердца.
Если вовремя обнаружить онкологию груди и начать лечение, в 80% — 90% случаев есть надежда на благополучное избавление от рака. Таргетная терапия при раке молочной железы точечно воздействует на очаги возникновения заболевания – об этом подробнее.
Медицина не стоит на месте и уверенно шагает вперед. На протяжении последних лет двадцати начали лечение именно препаратами точечного воздействия. Данные препараты вызывают остановку развития образования, а затем и гибель раковых клеток, не задевая здоровые ткани. Не имеют значительных побочных явлений.
Таргетные препараты можно принимать отдельно, либо в комплексе. Когда есть необходимость прибегнуть к таргетной терапии:
- при последних стадиях рака
- когда пациентка находится в тяжелом состоянии
- если операция может ухудшить положение пациентки
- при высоком риске возникновения метастаз
- если выявлен быстрый рост и размножение раковых клеток
Медикаменты направленного воздействия будут эффективны против рака, если не помогает химиотерапия. В таком случае это самый лучший способ в борьбе с раком груди. Лекарство атакуют только зараженные клетки, не принося вреда здоровым клеткам. Если данное лечение сочетать с химиотерапией, повышается вероятность успеха в процессе лечения. В частности, таргетные препараты действенны в случае запущенного рака.
- оптимально при ранних стадиях развития опухоли, либо при наличии немногочисленных метастаз
- рекомендована в случаях, когда противопоказана химиотерапия
- не нарушает уровень гемоглобина
- самые минимальные побочные действия
- при сочетании с другими видами и способами лечения значительно снижает вероятность метастаз
- во много раз повышается процент выживаемости пациентки
Таргетная терапия при РМЖ во многом положительно влияет на будущее восстановление организма от болезни.
Осложнения, конечно, бывают при любых способах лечения, даже при таком щадящем, как таргетная терапия. Преимущество таргетной терапии в том, что она легче переносится пациентками. В отличие от иных видов воздействия на рак молочной железы, при данном курсе не будет потери (частичной или полной) волос, нарушения кроветворения, как это происходит при химиотерапии.
Самым серьезным нежелательным последствием таргетной терапии может быть нарушение сердечно-сосудистой системы. Поэтому перед этим способом лечения необходимо пройти обследование, которое позволит сделать соответствующее заключение врача кардиолога. Оно потребуется при назначении курса лечения.
Лекарственные препараты создаются таким образом, чтобы подавлять негативное отклонение ДНК и, чтобы был эффект «застывания» появления новых образований заболевания.
Данные лекарства блокируют опухоль, что не дает возможности увеличиться очагу, и напрочь тормозит проявление новых метастаз.
В медицине все лекарственные средства назначаются в соответствии со сложностью заболевания, а также с индивидуальной реакцией организма на те, или иные составляющие препаратов. Как работают препараты таргетной терапии:
- контролируют набор генов, которые делятся и могут привести к размножению раковых клеток
- осуществляют контроль апоптоза или гибель клеток
- блокируют гормоны в онкологических клетках
- закрывают доступ к здоровым органам, для избежания новообразований
Конечно, данные препараты могут распознать здоровые и больные клетки. Действие медикаментов направлено на уничтожение уже существующих и вновь зарождающихся раковых клеток, без вреда для здоровой ткани.
Преимущества таргетной терапии:
- препараты выпускаются в виде таблеток
- вызывают минимальные побочные воздействия
- имеют повышенную эффективность
- терапия сочетается с другими методами лечения
- таргетные лекарства можно принимать на дому, без обязательной госпитализации
- от приема препаратов женщина не теряет работоспособность, чувствует себя хорошо
- данная терапия может применяться для замедления роста метастаз, а может окончательно истребить остатки пораженных клеток
- самая высокая цена среди всех способов лечения, цена одного курса около трех тысяч долларов
- необходимо обследование генетиков для подбора правильного средства
- ограниченно воздействует на рак легкого, почек, меланому кожи
В настоящее время, создано множество препаратов для борьбы с раком груди у женщин. Можно выявить несколько сценариев борьбы с раком таргетными препаратами:
- Некоторые из медикаментов изменяют белковый состав, вследствие чего рак погибает.
- Злокачественные опухоли увеличиваются или метастазируют в другие органы. Данные препараты блокируют распространение.
- Существуют препараты, которые вводят в больные клетки, уничтожая их полностью.
Герцептин в качестве препарата достаточно эффективен для лечения, так называемого, позитивного рака на любых его стадиях развития. Если все же рак прогрессирует, не стоит отменять курс лечения этим препаратом, он повышает выживаемость здоровых клеток для борьбы с зараженными. Лекарство можно применять само по себе, а можно в комплексе с другими способами борьбы с раком груди.
Какое влияние оказывает Герцептин:
- уменьшает величину метастаз
- продлевает пациентке жизнь, если опухоль оказывается неоперабельной
- уничтожает всевозможные единичные злокачественные клетки, которые выходят даже за пределы самой груди
- не влияет на иммунные силы женщины
- в два раза снижает вероятность рецидива после процедуры по удалению онкологических клеток
- не оказывает пагубного влияния на желудочно-кишечный тракт
- осторожность необходима пациенткам с нарушением сердечно-сосудистой системы
Назначают, если Герцептина оказался неэффективен, либо в комплексе двух препаратов. Комплекс двух препаратов не влияет на работу сердца. Оказывает те же действия на организм, что и Герцептин.
Авастит — один из наиболее эффективных медикаментов. Механизм действия лекарства способствует уменьшению раковых опухолей. Это приводит чаще всего к гибели рака груди. Назначается при раке груди, почек, легких.
Таргетные препараты при раке молочных желез способствуют излечиваю недуга у женщин. Отзывов о каждом из них, а также о самой терапии очень много. Можно ознакомиться с каждым. Проходить курс лечения можно только под присмотром врача.
источник
Инновационная технология лечения злокачественных опухолей — таргетная терапия — возникла почти полвека назад, когда ещё не было термина «таргетная», не было понимания противоопухолевого механизма действия и даже не совсем ясно представляли молекулярные характеристики рака, через которые реализуется лечебный эффект лекарств.
Первыми проводниками таргетной терапии в онкологии, буквально «удара по конкретной цели», стали гормональные препараты, успешно убивавшие клетки рака молочной железы. Четверть века назад стали понимать подоплёку механизмов противоопухолевого действия, но не сами механизмы, и полтора десятилетия назад появился термин «таргетная терапия».
Сегодня поиск лекарственных средств идёт целенаправленно и в клинической практике уже используются три варианта таргетного воздействия:
- Действие на определённые клеточные мишени, в числе которых рецепторы половых гормонов, гены и внутриклеточные ферменты;
- Повреждение обеспечивающих нормальную жизнедеятельность раковой опухоли внеклеточных структур, например, питающих опухоль сосудов;
- Выключение передачи внутриклеточных биохимических сигналов, которые позволяют раку жить и размножаться, в цепочке биохимических реакций — сигнального пути.
Таргетная терапия входит в лекарственное противоопухолевое лечение, но постепенно отделяется от понятия химиотерапии, поскольку механизм действия иной, но результат общий — уничтожение рака. Лекарства эти применяются только вместе с цитостатиками и усиливают их эффективность.
Нельзя утверждать, что препараты таргетной терапии не дают осложнений, потому что не повреждают здоровые клетки, воздействуя только злокачественные. Действительно, в нормальных клетках нет генов, на которые они влияют, и концентрация «целевого продукта» выше, тем не менее клеточную биохимию они нарушают, отчего развиваются своеобразные побочные эффекты.
Можно выделить следующие преимущества таргетных препаратов:
- Они могут быть эффективны против рака, который слабо отвечает на химиотерапию. Если химиопрепараты перестают помогать, и раковые клетки обладают определенными молекулярно-генетическими свойствами, таргетная терапия становится основным видом лечения.
- Таргетные препараты не атакуют, как химиопрепараты, все быстро делящиеся клетки без разбора. У них есть конкретная «мишень». Они действуют более прицельно, поэтому вызывают меньше побочных эффектов.
- Таргетные препараты, будучи добавлены к курсу химиотерапии, могут существенно повысить эффективность лечения.
- Зачастую таргетные препараты помогают лечить запущенный рак как временно хроническое заболевание, подарить пациенту недели, месяцы, а иногда и годы жизни.
В настоящее время существует довольно много разных таргетных препаратов. Одни уже давно внедрены в клиническую практику, другие недавно закончили или все еще проходят испытания. В зависимости от эффектов, их можно разделить, на несколько групп:
- В каждой клетке человека работают так называемые сигнальные пути — каскады химических реакций, итогом которых является то или иное событие. Таргетные препараты могут блокировать звенья в сигнальных путях, отвечающих за размножение клеток.
- Некоторые препараты изменяют важные белки таким образом, что клетка погибает.
- Злокачественная опухоль активно растет и распространяется по организму, поэтому ей нужно много кислорода и питательных веществ. Раковые клетки выделяют вещества, которые стимулируют ангиогенез — рост новых сосудов. Существуют таргетные препараты, которые могут их заблокировать.
- Воздействуя на некоторые молекулы, можно активировать иммунитет, заставить его распознавать и убивать раковые клетки.
- Есть таргетные препараты, которые вводят в раковые клетки токсины (при этом не затрагивая здоровые клетки), уничтожающие их.
Для того чтобы разобраться, будет ли эффективна таргетная терапия у конкретного пациента, необходимо провести молекулярно-генетический анализ клеток опухоли. Это поможет понять, есть ли в раковых клетках «мишень», против которой направлен тот или иной таргетный препарат. Зачастую врач назначает таргетную терапию при метастазах, при раке IV стадии, если другие препараты оказались неэффективны, если, несмотря на лечение, опухоль продолжает расти и распространяться по организму.
Рак молочной железы первым подвергся таргетной терапии в виде антигормонального препарата тамоксифена из группы антиэстрогенов. Внутри ядра клетки молочной железы находится гормональный рецептор, который соединяется с циркулирующими в крови половыми гормонами. Образовавшийся в результате слияния комплекс «рецептор+гормон» даёт импульс для дальнейшей клеточной жизнедеятельности: росту, размножению, изменению функций, то есть несёт в себе программу дальнейшей жизни (см. клинические исследования).
Гормональные препараты, созданные для лечения рака молочной железы, весьма похожи на настоящие гормоны, но несут в себе не программу жизни рака, а программу его смерти, и гормональный рецептор активно выбирает не родной гормон, а лекарство. Сегодня наряду с тамоксифеном используются антиэстрогены торемифен (фарестон) и фульвестрант (фазлодекс).
Вторую группу таргетных гормональных средств составляют ингибиторы фермента ароматазы, превращающего один вид полового гормона в другой. Ароматаза находится в жировой клетчатке и синтезируется яичниками, выключение её с помощью лекарственного препарата нарушает синтез гормона, в котором нуждаются раковые клетки.
Чувствительность к химиотерапии можно предсказать по наличию специфического гена HER-2/neu — гена множественной лекарственной резистентности. Обнаружение этого гена говорит о том, что опухоль может не реагировать на присутствие лекарства-убийцы.
Раковая клетка пытается избежать гибели несколькими способами, одновременно включая механизмы:
- быстрого выведения химиопрепаратов в межклеточное пространство;
- обезвреживая цитостатик специальными белками;
- быстро восстанавливая повреждения;
- изменяя мишень для препарата, предлагая ему похожий белок, не имеющий принципиального значения для дальнейшей жизнедеятельности;
- изменяя роль ключевых генов, контролирующих клеточный апоптоз (гибель), которые больше не могут запустить фатальные изменения.
Найден ключевой ген рака молочной железы, получивший название HER 2, и заставляющий рецепторы на клеточной поверхности избыточно активно захватывать факторы клеточного роста, что приводит к неуправляемому делению. В некоторых случаях ген амплифицируется, то есть образует в ДНК не одну, а целый пучок генетических копий.
Блокирует ген HER 2 препарат герцептин (трастузамаб). Сам по себе герцептин не убивает рак, а «снимает» с него устойчивость к лекарствам, поэтому применяется вместе с химиопрепаратами. Замечена связь герцептина с иммунными защитниками, при большой концентрации в раке Т-лимфоцитов активность герцептина снижается.
Помогает работе герцептина ещё один таргетный препарат перьета (пертузумаб) — белок, синтезируемый иммунными клетками, или моноклональное антитело. Перьета на поверхности раковой клетки соединяется с определённом рецептором, не позволяя фактору роста проникнуть внутрь и активировать ген HER2. Перьета вводится вместе с герцептином и химиопрепаратом доцетакселом.
Аналогично герцептину работает лапатиниб (тайверб), применяемый во второй очереди после герцептина с перьетой.
Таргетные препараты при немелкоклеточном раке легкого могут применяться в сочетании с химиопрепаратами или самостоятельно. Применяются препараты, которые блокируют ангиогенез (рамицирумаб, бевацизумаб), мутантные белки, заставляющие раковые клетки размножаться: EGFR (афатиниб, эрлотиниб, гефитиниб), ALK (бригатиниб, алектиниб, церитиниб, кризотиниб), BRAF (траметиниб, дабрафениб).
Исследования показывают, что примерно в половине всех меланом клетки имеют мутацию в гене BRAF. Из-за этого в них образуется одноименный мутантный белок, и они быстро размножаются. В таких случаях эффективны таргетные препараты из группы ингибиторов BRAF: дабрафениб, вемурафениб.
В тандеме с геном BRAF работает ген MEK. Если в нем обнаружена мутация, врач может назначить ингибиторы MEK: кобиметиниб и траметиниб.
Некоторые меланомы (на участках кожи, на которые постоянно воздействуют солнечные лучи, на ладонях и подошвах, слизистых оболочках, под ногтями) имеют мутацию в гене C-KIT. При этом могут помочь препараты иматиниб и нилотиниб.
На поздних стадиях рака поджелудочной железы некоторым пациентам назначают химиотерапию в сочетании с эрлотинибом, таргетным препаратом, который блокирует рецептор эпидермального фактора роста (EGRF).
При раке толстой и прямой кишки применяются три группы таргетных препаратов:
- Ингибиторы фактор роста эндотелия сосудов (VEGF), белка, который вырабатывается раковыми клетками и стимулирует ангиогенез: рамуцирумаб, бевацизумаб.
- Ингибиторы рецепторов эпидермального фактора роста, которые находятся на поверхности раковых клеток и, находясь в активном состоянии, заставляют их размножаться: панитумумаб, цетуксимаб.
- Ингибиторы киназы — белка-фермента, который выполняет разные функции, в том числе стимулирует клеточный рост: регорафениб.
Примерно в 1 из 5 случаев в клетках злокачественных опухолей желудка содержится повышенное количество белка HER2/neu (или только HER2), который стимулирует их размножение. В таких случаях применяют таргетный препарат трастузумаб (Герцептин). Также при раке желудка применяют ингибитор ангиогенеза рамуцирумаб (Цирамза).
- Таргетные препараты, которые блокируют ангиогенез: бевацизумаб.
- Таргетные препараты, которые блокируют белки-тирозинкиназы: сорафениб, сунитиниб, пазопаниб, акситиниб, кабозантиниб, ленватиниб.
- Таргетные препараты, которые блокируют белок mTOR: темсиролимус, эверолимус.
Я нашла клинику по принципу применения таргетной терапии. Искала тщательно и выяснила, что у Европейской клиники самый большой опыт её применения для лечения меланомы. Меня приняли очень быстро, подтвердили диагноз и по гистологическому исследованию назначили дабрафениб, так как есть браф-мутация. Сейчас прохожу второй курс. Побочные эффекты есть, но не такие, как при обычной химии. Судя по динамике, всё хорошо, и вполне можно ожидать хорошего исхода. Доктору Пылёву доверяю полностью. Считаю, что с клиникой и врачами мне очень повезло.
Стоимость 1 курса таргетной терапии — от 150 тыс. руб.
В Европейской клинике не ограничиваются химиотерапией, а при всех известных злокачественных заболеваниях используют весь спектр противоопухолевых средств, в том числе и инновационную таргетную терапию. Специальные программы помогают лучшей переносимости лечения и улучшению результатов противоопухолевой терапии.
источник
Таргетная терапия (от английского слова the target – мишень) – системная терапия направленная против опухоли, отдаленных микрометастазов или метастазов. Некоторые авторы называют ее иммунотерапией или биологической терапией рака.
Таргетная терапия основана на действии моноклональных антител, которые специфически связываются с особыми рецепторами на поверхности раковой клетки. Эти антитела аналогичны обычным человеческим антителам, которые в продуцируют B-лимфоциты. Однако B-лимфоциты не продуцируют антитела против молекулярных рецепторов расположенных на раковой клетке. Препараты моноклональных антител (monoclonal antibody – MAB) являются сверх-высокотехнологичными современными лекарствами.
Таргетная терапия может применяться как в комплексном радикальном лечении рака груди (адъювантный режим), так и в лечении метастатической болезни (лечебный режим)
Опухоль – заболевание генетического аппарата клетки. Как правило, для проявления злокачественных свойств, в геноме клетки должно случиться минимум 4 структурных поломки. Существуют как общие изменения в генах, провоцирующие появление опухоли, так и индивидуальные, характерные только для определенных видов опухолей. Для рака груди характера следующая «поломка»: установлено, что у женщин, страдающих раком молочной железы, может произойти активация гена HER2, из-за чего на поверхности опухолевых клеток увеличивается количество рецепторов HER2. Подобное явление было замечено разными исследователями у 15–30% больных раком молочной железы.
В норме рецепторов HER2/neu на поверхности эпителиальной клетки около 20 тыс. На клетках рака молочной железы их количество может увеличиваться в 100 и более раз (это явление называется гиперэкспрессией). В случае гиперэкспрессии рецепторы HER2 на мембране нарушают нормальный клеточный цикл и вынуждают клетки бесконтрольно делиться.
Все специалисты, занимающиеся проблемой рака молочной железы, отмечают необходимость определения уровня рецепторов HER2/neu в опухоли для прогноза течения заболевания и эффективности химиотерапии. Важность этого теста обусловлена и тем, что при всех других благоприятных условиях, таких как небольшой размер опухоли, отсутствие метастазов в лимфатические узлы, чувствительность опухоли к гормональному лечению, гиперэкспрессия HER2/neu делает прогноз менее благоприятным. И это является сигналом к еще более внимательному подходу в выборе терапии.
В настоящее время широко применяется в клинической практике препарат, обладающий способностью блокировать отрицательное влияние гиперэкспрессии HER2/neu – герцептин (трастузумаб). Он представляет собой моноклональное антитело, которое специфически связывается с рецептором HER2/neu на поверхности раковой клетки и блокирует его.
Ведутся активные исследования целой группы таких лекарств. Многие ученые полагают, что за этими средствами будущее онкологии.

Существует множество методик определения как активности гена, несущего информацию о рецепторе HER2/neu, так и количества самих рецепторов на поверхности клетки.
Основной – иммуногистохимический метод, техника которого заключается в специфическом окрашивании клеточной стенки с гиперэкспрессией HER2/neu. Преимущества этого метода – простота выполнения и невысокая стоимость, а также возможность проведения исследования даже через несколько лет после операции. Операционный материал фиксируется в формалине и может длительное время сохраняться в парафиновых блоках для последующих исследований. Оборотная сторона этого метода – возможные ошибки, так как метод субъективный и требует наличия опытного персонала, выполняющего не менее 300 подобных исследований в год.
Второй метод, также признанный стандартным, — это так называемый метод FISH-гибридизации, показывающий количество генов в ядре опухолевой клетки, участвующих в производстве рецептора HER2/neu. Если происходит увеличение этих генов (явление, называемое амплификация), то вероятность гиперэкспрессии очень высока. Преимущества метода – очень высокая чувствительность и меньшая зависимость от квалификации персонала. Отрицательная сторона – дороговизна и необходимость наличия сложного оборудования.
По вышеназванным причинам первый метод является основным, а второй используется для принятия решения в спорных случаях.
Сегодня необходимость определения статуса HER2/neu не подлежит сомнению.
источник
Данная технология лечения рака относительно новая, ей не более 50 лет. В перевод с английского название можно истолковать как «удар по конкретной цели», то есть действие на пораженные клетки, минуя здоровые.
Этот вид терапии воздействует исключительно на пораженные клетки, минуя здоровые, вернее действие таргетной терапии в онокологии направлено непосредственно на специфические молекулы в организме, из-за которых растут и размножаются раковые клетки.
Кроме того, таргетные препараты перекрывают доступ кислорода к опухолевым тканям, что так же мешает дальнейшей жизнеспособности пораженных клеток. Благодаря этому способу лечения перестает расти не только сама опухоль, но пресекается и распространение метастазов.
На сегодняшний день существуют вариации лечения раковых опухолей при помощи таргетной терапии:
- Нарушение работы структур, поддерживающих опухолевые клетки жизнеспособными;
- Действие только на пораженные клетки, включая рецепторы, гены и различные внутриклеточные ферменты;
- Уничтожение сигнального пути для раковых клеток, что мешает их жизни и размножению.
Данный способ лечения может применяться как самостоятельно, так и в комплексе с химиотерапией для увеличения шансов на благоприятный прогноз. Таргетная терапия менее токсична, чем химическая или лучевая, но все же имеет свои побочные эффекты.
Таргетная терапия (название своё получила от английского «target» – «цель») — один из видов лечения злокачественных опухолей, получивший особенно мощное развитие в первых десятилетиях 21-го века.
Большинство таргетных препаратов не обладают способностью убивать раковые клетки, они только замедляют их рост. Полного излечения они не дают.
Большим преимуществом таргетных препаратов является то, что выпускаются они в основном в виде таблеток, которые пациент может принимать дома. Больше нет необходимости длительного лечения в стационаре, трудной и обессиливающей реабилитации – ведь таргетные препараты не оказывают влияния на функционирование здоровых клеток, поэтому они практически не имеют побочных эффектов, и таргетная терапия проходит незаметно для пациента.
Методы воздействия таргетной терапии на опухоли различной локализации несколько отличаются. Так, например, при раке молочной железы вводятся таргетные гормоны, несущие программу уничтожения раковых клеток, либо ведется терапия, убивающая гормоны, необходимые для разрастания и распространения опухоли.
При немелкоклеточном раке легкого пациенту вводятся средства, воздействующие на белки, необходимые для размножения пораженных клеток. То же самое происходит и при меланоме. Сначала выявляются типы мутации белков, а затем вводятся вещества, которые будут уничтожать такие белки.
В итоге у опухоли не остается ресурсов для жизнедеятельности, и ее развитие приостанавливается, а у пациента наступает стадия ремиссии.
К числу «мишеней», которые могут поражать таргетные препараты, можно отнести следующие:
- Мутировавшие гены, благодаря которым злокачественные клетки могут расти и делиться;
- Молекулы, несущие информацию о запрограммированной гибели клеток;
- Рецепторы к различным гормонам, находящиеся на поверхности злокачественных клеток (при опухоли груди);
- Рецепторы, отвечающие за развитие системы сосудов, необходимой для жизнедеятельности опухоли.
По химическому составу таргетные препараты можно разделит на два вида: малые молекулы и антитела.
Малые молекулы создаются синтетическим путем в лабораторных условиях. Они могут попадать внутрь пораженной клетки и там по необходимости воздействовать на бели, ДНК или РНК. Эти средства стоят дешевле, чем препараты, относящиеся к классу антител.
Антитела – это белки, которые получаются вследствие развития иммунитета у животных (в основном мышей) к отдельным видам злокачественных заболеваний. Для того, чтобы человечески организм не отторгал такой белок, с ним проводят различные генетические модификации.
До сих пор точные причины возникновения рака поджелудочной железы неизвестны. Установлены лишь некоторые факторы, повышающие вероятность развития заболевания:
- курение
- сахарный диабет в течение длительного времени
- хронический панкреатит (воспаление поджелудочной железы)
- язвенная болезнь желудка
- уже имеющийся рак поджелудочной железы у кровных родственников
- генетические синдромы (мутация гена BRCA2, синдром Линча, семейная
атипичная множественная меланома) - ожирение.
Список медикаментов, которые используются для лечения онкологии в отечественных клиниках, не так широк, как того хотелось бы.
- «Zomera» используется для лечения метастазирования в костные ткани при любом типе исходной опухоли;
- «Авастин» — с успехом применяют для терапии рака железистой ткани груди, почки и толстой кишки;
- «Glivek» назначается для борьбы с опухолями желудка, кишечного-выводящего тракта, хроническим миелолейкозом, суперфициальной меланомой, светлоклеточным раком почки;
- «Femara» — препарат химиотерапии для лечения новообразований в молочных железах и грудине;
- «Sandostatin» — таргетная терапия меланомы, карциомы, некоторых форм акромегалии, мелкоклеточного рака легких.
Любой высокоточный препарат должен быть назначен в строгой дозировке, в соответствии с необходимой курсовой длительностью лечения. Принцип воздействия таргетных лекарств основан на фиксированном запоминании защитными силами организма информации и здоровом геноме пациента.
Именно такой подход наиболее оправдан в качестве профилактических, диагностических и лечебных мер в онкологии. Комплексная терапия, которая совмещает таргетные средства с другими путями воздействия на опухоль, позволяет больным пережить пятилетний период, без летального исхода.
Используя комбинированное лечение, онкологи справляются с такими заболеваниями, как рак желудка, молочной железы, матки, колоректальной области, кости, печени, легких, почки, поджелудочной, щитовидной и предстательной железы. А также с базалиомами, нейроэндокринными образованиями, лейкозами, меланомами и лимфомами.
Таргетная терапия используется как в комплексе с химиотерапевтическим лечением, так и самостоятельно, против тех видов опухолей, в клетках которых обнаружен белок «мишень», на который смогут воздействовать таргетные вещества. К таким видам опухолей можно отнести следующие:
- Меланома;
- Колоректальный рак;
- Метастатический рак легкого;
- Плоскоклеточные разновидности злокачественных опухолей;
- Рак желудка и поджелудочной железы;
- Развитие злокачественной опухоли груди;
- Рак почек.
И это далеко не полный список, ведь данный метод терапии достаточно новый и специалисты до сих пор продолжают исследования, а также ведут наблюдения по поводу эффективности сочетаний таргетных препаратов между собой, а так же со стандартными химиотерапевтическими средствами.
Препараты для таргетной терапии при раке молочной железы позволяют длительно сдерживать рост опухоли или уменьшить массу находящихся в ней клеток. Такой перевод рака из крайне агрессивного и непредсказуемого состояния в хоть и злокачественное, но вялотекущее заболевание, является целью не худшей, чем полное излечение.
Агенты таргет-терапии, одобренные для лечения маммарной карциномы, разделяют на три больших группы:
- Средства, направленные на определенные «таргеты»-мишени. Это, например, антиэстрогены или анти-HER2-средства: Герцептин, Лапатиниб.
- Препараты, которые должны ухудшить условия существования опухоли. Это, к примеру, антиангиогенные средства (ангиогенез – это развитие новых сосудов, в частности, внутри опухоли).
- Лекарства, подавляющие передачу сигнала внутри массы раковых клеток. Большинство таргет-агентов еще проходят фазы клинических исследований.
Большинство данных препаратов относятся к классу моноклональных антител. Это молекулы, идентичные тем, которые образуются при вторжении в организм чужеродного агента.
Выделяют два основных вида:
- Аденокарцинома (экзокринный рак) составляет большую часть всех случаев злокачественных новообразований поджелудочной железы.
- Эндокринный рак растет из нейроэндокринных (гормонопродуцирующих) клеток, его еще называют раком островковых клеток или нейроэндокринной опухолью.
В МКБ-10 рак поджелудочной железы имеет код С25, с дополнительными кодами младшего уровня, устанавливаемыми в зависимости от локализации в разных отделах (например С25.0 — рак головки ПЖЖ, С25.1 — рак тела ПЖЖ); отдельный код есть у рака ПЖЖ, выходящего за границы одной локализации.
Куда метастазирует рак поджелудочной железы?
Для этой злокачественной опухоли характерно быстрое распространение на близлежащие области. ПЖЖ окружена сразу несколькими важными структурами брюшной полости, что делает распространение раковых клеток быстрым. Опухоль даже на ранних стадиях часто прорастает в печень, желчный пузырь, кишечник, брюшину.
Стадии заболевания устанавливают для выбора оптимальной тактики лечения.
- 1 стадия. Рак ограничен пределами поджелудочной железы и может быть
полностью удален хирургическим путем. Размер опухоли не превышает 2 см. - 2 стадия. Опухоль поражает близлежащие органы и лимфатические узлы, но все
еще может быть полностью удалена хирургическим путем. - 3 стадия. Опухоль прорастает в крупные кровеносные сосуды вокруг нее и затрагивает лимфатические узлы, и ее удаление при операции возможно не во всех случаях.
- 4 стадия. Есть метастазы в органы брюшной полости, брюшину. Хирургическим способом опухоль удалить невозможно.
Симптомы зависят от места расположения очага раковых клеток и от степени вовлеченности ткани железы.
На ранних стадиях рак себя никак не проявляет, затем пациент может заметить:
- желтуху
- потемнение мочи и осветление кала
- боль в верхней или средней трети живота и спины
- потерю аппетита
- снижение веса без видимых причин
- общую слабость, утомляемость
- склонность к тромбообразованию.
При появлении нескольких подобных симптомов лучше сразу обратиться к врачу.
При раке поджелудочной железы с метастазами в печень отмечают также чувство переполнения желудка после еды (даже если было съедено небольшое количество пищи), зуд кожи, боль в правом подреберье.
Современные клиники Израиля уделяют огромное внимание этапу диагностики раковых новообразований поджелудочной. Определить вид заболевания и все его особенности помогает сверхточная аппаратура и применение уникальных методик исследования. Комплексное обследование пациента включает следующие методики:
- Осмотр и консультация врача;
- Лабораторные исследования;
- УЗИ (в том числе эндоскопическое УЗИ);
- Компьютерная томография;
- МРТ;
- Биопсия;
- Лапароскопия.
При необходимости врач имеет возможность назначить дополнительные тесты и обследования. И только после получения достоверных данных назначается курс лечения рака поджелудочной железы. Консультационный центр Tlv.
Инструментальные обследования могут включать:
- ультразвуковое исследование органов брюшной полости
- компьютерную томографию (КТ)
- магнитно-резонансную томографию (МРТ)
- позитронно-эмиссионную томографию (ПЭТ). Это более точный и современный метод, который позволяет обнаружить очаги поражения малого размера.
Показывает ли УЗИ поджелудочной железы признаки рака? Так как поджелудочная железа
прикрыта тонким кишечником, печенью с желчным пузырем, селезенкой, орган
достаточно сложно визуализировать и признаки опухоли видны не всегда. Также на
УЗИ не видны образования маленького размера. Поэтому при подозрении на
злокачественное образование врач может назначить: - Эндолюминальную эндоскопическую сонографию. При этом методе ультразвуковой датчик вводят в кишечник для получения более детальных снимков железы.
- Эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ), при которой специальный краситель вводят в протоки желчного пузыря и поджелудочной железы, а затем делают рентгеновские снимки, на которых можно обнаружить опухоль.
- Лапароскопию — введение в брюшную полость оптической системы для осмотра внутренних органов.
- Цитологию перитонеальной жидкости, когда исследуют образец выпота в брюшной полости.
Для окончательного диагноза часто делают биопсию поджелудочной железы с последующим изучением полученного фрагмента под микроскопом.
Наличие в крови онкомаркера CA 19-9 в настоящее время не считают достоверным диагностическим признаком, но изменение его уровня может указывать на эффективность проводимого лечения. Биохимический анализ крови позволяет выявить повышение или снижение уровня билирубина.
После прохождения необходимых обследований врач прописывает индивидуальную программу лечения каждому пациенту. Для борьбы с онкологией поджелудочной железы внедряются самые современные методики лечения и прогрессивное медицинское оборудование.
- Хирургическое лечение.
- Химиотерапия.
- Радиотерапия.
Курс лечения будет зависеть от стадии рака поджелудочной железы, размера опухоли, ее местоположения и прочих характеристик. Также принимается во внимание возраст пациента, его физическое здоровье и т.д.
- Хирургическое лечение раковых опухолей, локализующихся в поджелудочной железе, считается самым эффективным. Чаще всего применяется операция Уиппла (подразумевает удаление головки железы). Обязательное условие проведения операции – хорошее здоровье и средняя возрастная категория. В случае, когда данная операция невозможна, проводится хирургическое лечение, которое облегчает симптомы болезни.
Химиотерапия обычно применяется до или после оперативного вмешательства. До операции противораковые медикаменты позволяют существенно уменьшить размер злокачественной опухоли в поджелудочной железе. После операции лекарства применяются для того, чтоб уничтожить клетки рака, оставшиеся в организме. Также химиотерапия применяется для борьбы с метастазами . При необходимости, противораковые препараты используется в комплексе с лучевой терапией.
Таргетная терапия иногда применяется при данном диагнозе. Задействуют препараты, направленные на определенные молекулы (белки), расположенные на поверхности злокачественных клеток. Эти молекулы передают сигналы клеткам, запуская их рост и деление.
Таргетная терапия может быть рекомендована в качестве первичного лечения распространенного и рецидивного рака поджелудочной железы. Ее часто назначают вместе с цитостатическими средствами.
В процессе планирования таргетной терапии – выбора препаратов, доз и графика – принимаются во внимание особенности организма каждого пациента. Кроме того, могут быть рекомендованы иные виды терапии рака поджелудочной железы.
Слово «таргет» переводится с английского как «мишень». А суть самого способа – точечно атаковать опухоль, сделав клетки новообразования уязвимыми и ослабленными. Главный принцип работы таргетных препаратов: получение антител к выявленному типу рака, генетическое запоминание болезни и выявление белковых связей, ответственных за репликацию и прогресс развития опухоли.
Такой подход нельзя рассматривать в рамках иммунотерапии, поскольку все препараты с такими характеристиками разительно отличаются от вакцин, направленных на усиление противоопухолевого иммунитета. При вакцинации ответ дают только злокачественные опухоли в легких формах I и II стадии, а химиотерапия позволяет воздействовать на метастазирующие образования III и IV фазы.
Таргетная терапия основана на достижениях молекулярной биохимии и генетики, ученые уже установили принципы, которые являются основополагающими при образовании, росте и прогрессировании раковой опухоли.
Высокоагрессивные заболевания, к которым, без сомнения, относятся все типы рака – должны излечиваться не на симптомном, а на генетическом уровне. Агрессивность рака можно успешно снизить, если научить человеческий организм вырабатывать рекомбинантные антитела, блокирующие опасный и мутирующий ген. Именно в этом и состоит суть воздействия таргетных средств.
Эти препараты менее токсичны, чем классические средства, которые использует химиотерапия. Поэтому могут применяться в тех случаях, когда крайне истощенному раком больному остальные лекарственные средства противопоказаны.
Отсутствие негативных последствий позволит избежать лишней нагрузки в виде сопутствующих стимулирующих воздействий. А также от лечения, направленного на повышение и поддерживание стабильного уровня гемоглобина.
Самолечение подобными препаратами недопустимо! Средства таргетной терапии должны назначаться специалистом подконтрольно, а в ходе курса пациент обязан несколько раз пройти дополнительные обследования, помогающие адаптировать дозу основного действующего вещества.
Основная задача лечения — это полное удаление всех раковых клеток в железе и окружающих тканях. Если это невозможно, то нужно предотвратить рост опухоли, ее распространение и тем самым уменьшить симптомы. Выбор метода зависит от стадии заболевания и состояния пациента.
- Операция Уиппла: убирают головку поджелудочной железы, фрагмент желудка, желчный пузырь, желчные протоки и участок тонкого кишечника. Оставшейся части поджелудочной железы достаточно для производства инсулина и пищеварительных ферментов.
- Тотальная панкреатэктомия с резекцией всей железы, участков желудка, тонкой кишки, общего желчного протока, селезенки, желчного пузыря и регионарных лимфоузлов.
- Дистальная резекция, когда удаляют тело и хвост ПЖЖ, селезенку.
- Регионарная терапия, с введением лекарства непосредственно в железу.
- Системная терапия с введением препаратов, убивающих раковые клетки в мышцу или вену. Применяемые препараты: гемцитабин, паклитаксел, 5-фторурацил, иринотекан, оксалиплатин, капецитабин, цисплатин, доцетаксел.
Используют два вида лучевой терапии:
- Внутренняя терапия, когда радиоактивное вещество доставляется в ткань опухоли с помощью катетеров или игл.
- Лечение с помощью внешнего излучения, генерируемого специальными установками.
Синтезированные вещества, например, ниволумаб, ипилимумаб, пембролизумаб, демцизумаб стимулируют собственную иммунную систему бороться с раковыми клетками. Большая часть этих препаратов только проходят клинические испытания для лечения рака ПЖЖ.
После хирургической операции необходимо адекватно обезболить пациента, наладить работу желудочно-кишечного тракта, так как любая операция на органах брюшной полости вызывает временное нарушение функции кишечника.
Это означает, что нужно соблюдать диету (следовательно, есть ограничения в приеме пищи). В раннем послеоперационном периоде сначала разрешают немного пить, затем постепенно переходят на полужидкую пищу..
Постепенно больному начинает больше двигаться и заниматься физкультурой не менее 30 минут в день.
Как правило, после удаления опухоли проводят 6-месячный курс химиотерапии. Хороший контакт с врачом, точное следование плану лечения необходимы для успешного восстановления после операции. Очень важно своевременно получить психологическую поддержку.
Нет никаких научных данных об эффективности нетрадиционных методов при раке ПЖЖ.
То, что некоторые противоопухолевые препараты синтезированы из растений (например, доцетаксел получают из Тиса ягодного (Táxus baccáta), не говорит о возможности лечения травами. В лекарственных средствах содержание растительных компонентов стандартизировано, что позволяет рассчитать правильную дозировку и минимизировать побочные эффекты.
Информация носит справочный характер, не предназначена для самостоятельной диагностики и лечения. Имеются противопоказания. Необходима консультация специалиста.
Онкологические заболевания являются одной из самых серьезных проблем современной медицины. Среди женщин особенно часто распространена опухоль молочной железы. Это заболевание подразумевает формирование в груди очага раковых клеток, которые начинают активно делиться, формируя злокачественные новообразования. Чаще всего патологические образования в молочных железах относятся к типу «карциномы».
Карциномы формируются в участках организма, где есть эпителиальная ткань. Новообразования могут располагаться в молочных протоках, в отделах, образующих молоко, а также в участках, где отсутствует железистая ткань. Карциномы со временем могут распространяться по всему организму в виде развившихся метастазов.
Рак груди – не только женская проблема. Есть случаи данного заболевания и у мужчин, однако, мужчины редко подозревают у себя эту болезнь и часто обращаются за помощью слишком поздно.
Поскольку рак груди провоцируют различные факторы, то это заболевание распространяется все больше. Несмотря на усилия врачей и ученых, лечение рака молочной железы все еще является трудным делом.
Удастся ли вылечить карциному – зависит от многих обстоятельств. На это влияют индивидуальные особенности организма пациентки, течение заболевания, но самым основным аспектом является стадия развития рака.
На начальных стадиях удается достаточно успешно лечить данную патологию, но этого нельзя сказать о запущенных случаях. На последней стадии болезни врачам приходится бороться за продление жизни больного, а вот возможности полного излечения почти нет.
Поэтому так важно своевременно обнаружить болезнь, чтобы лечение рака груди было успешным.
Лечение рака молочной железы проводится с помощью разных методов. Обычно эти методы используют в сочетании друг с другом, в зависимости от картины болезни. Основные методы лечения рака молочной железы таковы:
- Оперативный метод.
- Химиотерапия.
- Радиотерапия.
- Гормонотерапия.
- Таргетная терапия.
Каждый из способов лечения карцином имеет свои особенности, и прежде чем остановить выбор на одном из них, врач должен провести полную диагностику и удостовериться в его целесообразности.
Онкологическая клиника в Москве ¦ РАК МОЛОЧНОЙ ЖЕЛЕЗЫ ¦ Лечение рака молочной железы таргетной терапией
ERBB2 (HER2 или HER2/neu) -это мутировавший ген, который способствует росту злокачественной опухоли. Он является представителем семейства рецепторов эпидермального фактора роста. Данный ген контролирует и стимулирует рост белка, расположенного на поверхности клеток молочной железы.
Каждая здоровая клетка содержит 2 копии гена HER2. Иногда в ее составе находится избыточное количество гена, поэтому организм вырабатывает слишком много белка HER2. Такое состояние называется гиперэкспрессией HER2.
Трастузумаб специально разработан для связывания дополнительных белков HER2 и остановки роста опухоли у женщин с HER2-положительным раком молочной железы. Препарат также способствует стимуляции работы иммунитета. Его назначают внутривенно или в виде подкожной инъекции. Могут применять в следующих случаях:
- В комбинации с цитостатиками в качестве адъювантного лечения после операции у женщин с высокой степенью риска метастатической опухоли. Его дают в одно время с химиотерапией или после нее. Лечение может быть продолжено в течение года после завершения химиотерапии.
- Используется в качестве монотерапии метастатической опухоли. Прием осуществляется, пока болезнь прогрессирует.
Лечение данным препаратом таргетной терапии при раке молочной железы проводится амбулаторно, как правило, три раза в неделю. Первое вливание занимает 90 минут, последующие дозы порядка 30. Если это инъекции, то от 2 до 5 минут. В течение 2 часов (при первой дозе – 6) пациентка пребывает в клинике.
Если проводиться лечение первичного рака, то трастузумаб принимается на протяжении года, если вторичного, то пока будет держать заболевание под контролем.
К распространенным побочным эффектам относят диарею, тошноту, гриппоподобные симптомы, к реже встречаемым – рвоту, одышку, головную боль, головокружение, проблемы с сердцем.
Пертузумаб (Perjeta ®) — еще один препарат, нацеленный на белки HER2. Применяется с трастузумабом и таксанами (доцетаксел) при терапии метастатического HER2-положительного рака груди, а также местно-распространенного, когда опухоль проникла в ткани и лимфатические узлы под грудину, вокруг груди и шеи – не возможности удалить ее хирургическим путем.
Его могут назначать пациенткам, которые не получили до этого терапию против белков HER2 или цитостатического лечения. Прием трастузумаба и пертузумаба может продолжаться до тех пор, пока держит под контролем заболевание.
Вводиться внутривенно, как правило, в руку или ногу. Лечение данным средством таргетной терапии при раке молочной железы осуществляется амбулаторно на протяжении 3-х недель. Обычно процесс занимает от 30 до 60 минут или дольше, если дается с другими препаратами.
Среди потенциальных нежелательных последствий приема пертузумаба отмечают утрату аппетита, диарею, тошноту, сыпь на коже, воспаления в полости рта, усталость, фебрильную нейтропению (критическое снижение нейтрофилов), анемию, затрудненное дыхание, сухость или зуд кожи, истончение или выпадение волос.
Трастузумаб эмтанзин (Trastuzumab emtansine) состоит из трастузумаба и эмтанзина (DM1), не так давно разработанных противораковых лекарств. Медикамент вводят внутривенно. Показанием является HER2-положительный РМЖ с метастазами при отсутствии предварительного лечения трастузумабом или таксанами, отдельно или в комплексе.
Lapatinib (Tykerb) – один из группы противоопухолевых препаратов, называемых ингибиторами тирозинкиназы, останавливающий рост и деление клеток. Lapatinib известен как двойной ингибитор киназы, потому что нацелен против HER2 и HER1 рецепторов. Он работает внутри раковых клеток, блокируя сигналы для их роста.
Препарат назначается только пациенткам с высоким уровнем HER2. Согласно статистике, рак молочной железы с HER2-положительным статусом встречается лишь у 20% больных РМЖ.
Его принимают перорально, за час до еды или через час после нее. Лапатиниб может предписываться в комбинации со следующими лекарственными средствами для лечения метастатической опухоли с HER2-положительным статусом:
- Капецитабином (Кселодой) при неэффективности трастузумаба или других видов цитостатиков.
- Летрозолом (Femara) – данная схема назначается пациенткам в период постменопаузы при эстроген-положительной распространенной опухоли с HER2-положительным статусом. Это препарат гормональной терапии.
Поскольку Lapatinib воздействует только на раковые клетки, побочных эффектов меньше, чем после химиотерапии. Их количество увеличивается, если подключают гормональную терапию или лечение цитостатиками.
Лучевая терапия использует лучи высокой энергии или их частицы, чтобы разрушить опухолевые клетки. В некоторых случаях радиотерапию применяют в лечении рака поджелудочной железы в Израиле, однако реже, чем оперативное вмешательство или лечение цитостатическими средствами.
Облучение могут назначить в тот же период времени, что и химиотерапию – иначе этот метод именуют химиолучевой терапией. Некоторые цитостатики повышают эффективность радиотерапии.
Лучевую терапию при раке поджелудочной железы рекомендуют в следующих ситуациях:
- В качестве базового метода, часто в виде химиолучевой терапии при опухолях местно-распространенного характера.
- Для устранения патологических сегментов, которые остались после оперативного вмешательства или лечения цитостатиками, а также для снижения вероятности возврата заболевания.
- Чтобы ослабить боль и уменьшить симптомы метастатического рака (за счет уменьшения опухоли снижается давление, вызывающее боль). Паллиативная радиотерапия дается в меньших дозах. Обычно назначают короткие курсы лечения, реже вызывающие побочные эффекты.
- В качестве химиолучевой терапии перед хирургическим вмешательством, чтобы уменьшить объем опухоли.
Радиотерапия тщательно планируется с целью обеспечить максимально эффективный результат. Процессом планирования занимается радиационный онколог, это занимает несколько визитов.
Данное заболевание обычно лечат с помощью дистанционного или внешнего облучения. Ускоритель направляет излучение через кожный покров к опухоли и некоторым тканям, окружающим ее. Терапия предполагает ежедневные процедуры, занимающие 10-15 минут, на протяжении пяти – шести недель.
Этот метод обычно рекомендуют при опухолях поджелудочной железы местно-распространенного характера. В большинстве случаев применяют 5-фторурацил ( 5-фу).
Лучевая терапия рака поджелудочной железы может вызвать определенные негативные последствия, такие как усталость, диарею, рвоту. Обычно эти симптомы имеют среднюю степень выраженности и зависят от длительности и дозы лечения.
Во-первых, химические препараты регулируют рост раковых клеток. При направленном воздействии на пораженные клетки, эти лекарства разрушают сложные процессы на биохимическом уровне. Происходит подконтрольная регуляция жизненного цикла клетки, благодаря угнетению ее основных функций. Таким образом, таргетные средства блокируют деление раковой клетки.
Во-вторых, препараты снижают способность новообразования развиваться и поражать новые области. Для полноценного роста опухоли необходим постоянный приток крови, и для этих целей образование, в ходе своего роста, формирует целый ряд видоизмененных кровеносных сосудов, таким образом, снабжая себя необходимым объемом крови.
Вещества, входящие в состав улучшенной химиотерапии, препятствуют созданию таких сосудов. Отличные результаты при лечении различного типа рака почки и легких по этому принципу — показали препараты «Талидомид» и «Авастин».
В-третьих, такая химиотерапия напрямую воздействует на регуляторные процессы в иммунной системе человека. Они помогают нашему иммунитету своевременно распознать клетки рака, которые, как известно, продуцируются из ранее здоровых, привычных системе, макрофагов.
Таргетные средства подстегивают защитные функции и обозначают чуждые органам и тканям образования, благодаря чему иммунная система может заметить опасность на ранних сроках заболевания. В данном случае химиотерапия выступает своего рода прививкой, когда больному намеренно вводят малые дозы мертвых или ослабленных раковых клеток.
Иммунитет реагирует на эту вакцинацию и воспринимает опухоль, например, рак легких, как чужеродное вторжение. А значит, учится различать здоровые состояния клеток от мутировавших под воздействием рака.
Высокоэффективность таргетных препаратов признана онкологами с мировым именем. Специализированные клиники успешно лечат при помощи химиотерапии рак легких, молочных желез, различные типы меланомы, яичников, простаты, кишечника, печени и почки.
Каждое из лекарств этого направления постоянно находится в стадии улучшения, что позволяет воздействовать на рак согласно не только его типу и форме, но и стадии. Исследования в этом направлении финансируются из многочисленных институтских фондов, потому что экспериментальные средства дают большой процент выживаемости даже в случае рецидива.
У данного способа лечения есть свои преимущества и недостатки. К плюсам таргетных препаратов можно отнести следующие:
- Повышают эффективность при использовании совместно с химиотерапевтическим лечением;
- Практически не задевают своим воздействием здоровые клетки, что снижает количество негативных эффектов;
- Работают даже при запущенных формах рака, увеличивая срок жизни на месяцы, недели, а иногда и годы;
- Форма выпуска большинства средств – таблетки, что позволяет не травмировать дополнительно организм пациента;
- Действуют даже на те злокачественные клетки, которые нечувствительны или мало чувствительны к химическим препаратам.
| Наименование услуги | Стоимость |
| Консультация врача-химиотерапевта | Цена: 5 150 рублей |
| Проведение интратекальной химиотерапии | Цена: 15 450 рублей |
| МРТ головного мозга | Цена от 8 900 рублей |
| Химиотерапия | Цена от 50 000 рублей |
| Комплексная программа ухода за онкологическими больными и ХОСПИС | Цена от 9 690 рублей в сутки |
| Программа онкодиагностики желудочно-кишечного тракта | Цена от 30 900 рублей |
| Программа онкодиагностики легких | Цена от 10 250 рублей |
| Программа онкодиагностики мочевыделительной системы | Цена от 15 500 рублей |
| Программа онкодиагностики «женское здоровье» | Цена от 15 100 рублей |
| Программа онкодиагностики «мужское здоровье» | Цена от 10 150 рублей |
Для проведения таргетной терапии используются различные препараты в зависимости от строения и локализации опухоли.
Использование данного препарата увеличивает выживаемости практически вполовину, а также снижает вероятность рецидивов. Наиболее эффективно применение препарата в комплексе с химиотерапией.
Применяется при лечении злокачественных опухолей желудочно-кишечного тракта, а также для борьбы с хроническим миелолейкозом.
Данный препарат используется при лечении Неходжкинских лимфом.
Наиболее часто назначается при лечении метастатических и обширных опухолей молочной железы, особенно, если пациент до этого уже получал химиотерапевтическое лечение. Кроме того, препарат может использоваться для лечения опухолей мозга с метастазами.
В основном используется в комплексе с химиотерапевтическим лечением, значительно повышая его эффективность. Особенно при опухолях легких, почек, молочной железы, толстой кишки и головного мозга.
Данное лекарство мешает разрастаться сосудам, которые необходимы для существования злокачественной опухоли. Таким образом, рак перестает расти, а со временем и вовсе переходит в стадию ремиссии.
Применяется для борьбы с раком почек. Благодаря данному препарату опухоль перестает расти, а общее самочувствие пациента улучшается.
В основном применяется при злокачественных опухолях легких, если стандартная химиотерапия не подействовала. Препарат устраняет такие симптомы, как боль в груди, кашель и одышка. Кроме того, его применение значительно снижает темпы разрастания опухоли, благотворно отражается на самочувствии пациентов и увеличивает продолжительность жизни.
Данное лекарство также вполне успешно используется при лечении меланомы, рака почек с метастазами, опухолях печени, поджелудочной железы, пищевода и не только.
В большинстве случаев способствует уменьшению опухоли. Чаще всего используется при лечении женщин, больных раком легких, которые до этого не курили. Нередко применяется в комплексе с другими препаратами для химиотерапии.
Пока на эти виды карцином действуют только препараты для классической химиотерапии, но ведутся разработки ингибиторов PARP (полиАТФ-рибозно-полимеразные). Сама PARP восстанавливает разрывы цепочек ДНК в опухолевых клетках, что позволяет раку развиваться дальше.
На данный момент анти-PARP-препарат Инипариб проходит клинические испытания, но первые их результаты обнадеживают: уменьшилась скорость прогрессирования высокозлокачественных карином, увеличилась выживаемость.
Таким образом, таргетная терапии в лечении рака молочной железы – это та «соломинка», которая позволяет поддерживать лучшее качество жизни как женщин с метастатическими опухолями, так и излечить неинвазивный рак железы, обнаруженный на ранних стадиях.
Исследования, проводимые в этой области, позволяют рассчитывать, что вскоре женщины с высокозлокачественными типами данной опухоли также смогут надеяться на увеличение продолжительности жизни и улучшение ее качества.
- рецепторы к эпидермальному фактору роста;
- рецепторы к фактору роста сосудов;
- сигнальные белки клеток;
- молекулы, регулирующие апоптоз (прим.: апоптоз — генетически запрограммированная гибель клетки «от старости»);
- гены, отвечающие за рост и развитие раковых клеток;
- выключение ряда генов опухолевой клетки.
Также все препараты можно разделить на две большие группы: малые молекулы и антитела.
Антитела, в силу своего большого молекулярного веса, не могут проникнуть через мембрану опухолевой клетки, поэтому они взаимодействуют в основном с рецепторами на мембранах.
Малые молекулы, за счёт своего маленького веса, могут проникать внутрь клетки и обладают широким спектром мишеней. Также они способны проникать через гематоэнцефаличекий барьер, в нервную ткань, что даёт возможность лечить метастазы в ней.
Тирозинкиназы – специфические ферменты, одни из главных звеньев в цепи передачи внутриклеточного сигнала. Они бывают двух видов: рецепторные и внутриклеточные. Рецепторные имеют часть, которая находится на мембране клетки, внутриклеточные – нет.
К ингибиторам относятся, например, Акситиниб (злокачественные новообразования почки), Гефитиниб (местнораспространённый немелкоклеточный рак лёгкого), Иматиниб (хронический миелоидный лейкоз), Тарметиниб (злокачественная меланома кожи) и т.д.
Так как тирозинкиназы работают не только в опухолевых, но и в нормальных клетках – препараты не лишены токсических побочных эффектов.
Ярким примером является Винтафолид – низкомолекулярный конъюгат, тропный к рецепторам фолиевой кислоты.
Фолаты необходимы для процессов транскрипции ДНК. Так как в опухолевой клетке деление ДНК проходит активно, она экспрессирует (синтезирует и выводит из цитоплазмы на поверхность) на своей мембране много рецепторов к фолатам, чтобы захватить как можно больше вещества.
Винтафолид связывается с рецептором к фолиевой кислоте, захватывается клеткой путём эндоцитоза (прим.: эндоцитоз — процесс захвата клеткой молекул из внешней среды с помощью пузырьков — везикул) и дальше начинает действовать уже внутри клетки, останавливая её рост и вызывая апоптоз.
Целью молекулы являются быстрорастущие клетки рака яичника, немелкоклеточного рака лёгкого, молочной железы, толстого кишечника и почек.
На данном этапе проводятся клинические испытания при лечении рака яичников у женщин, результаты которых успешны.
- примером таких киназ служат киназа BRAF, которая является участником сигнального пути Ras-Raf-MAPK, контролирующего клеточную пролиферацию, дифференцировку и апоптоз. В злокачественных опухолях часто обнаруживаются мутации гена BRAF-киназ, например, в случае метастатического колоректального рака, меланомы или папиллярного рака щитовидной железы.
Примером препарата может быть Вемурафениб, вызывающий апоптоз клеток меланомы. Он активен только против клеток, линия которых имеет мутацию в опредёленном гене.
Но, к сожалению, клетки злокачественных новообразований могут приспосабливаться и мутировать, формируя обходные пути для получения энергии, выживания и роста опухоли.
Препараты моноклональных антител чаще всего получены рекомбинантным способом и представляют собой антитела, вырабатываемые клонами одной плазматической клетки. Препараты, например, Ритуксимаб (используется в лечении неходжскинской лимфомы), Ипилимумаб (лечение меланомы), Трастузумаб (рак молочной железы) успешно применяются в клинической практике.
Протеинкиназа, относящаяся к семейству белков эпидермального фактора роста. Все белки семейства состоят из трёх частей – внеклеточной, внутримембранной и внутриклеточной. Мишенью таргетных препаратов является внеклеточная его часть.
Повышается экспрессия этого белка на клетках рака молочной железы. Также этот белок могут производить в большом количестве клетки рака яичников, желудка, матки.Взаимодействие молекулы с этим рецептором запускает каскад внутриклеточных реакций, дающий клетке энергию для синтеза своего белка и размножения.
Препараты, например, Герцептин, направлены на блокаду этого белка на мембране опухолевой клетки, что ведет к её энергетическому голоданию и гибели.
Герцептин или Трастузумаб, представляет собой порошок для приготовления растворов, содержащий рекомбинантные антитела, которые взаимодействуют с внеклеточной частью рецептора HER2. Опухолевые клетки производят слишком много таких рецепторов, Герцептин направлен на их блокирование и торможение роста злокачественных клеток. Используется при лечении рака молочной железы.
Это также моноклональные антитела, блокирующие рецептор HER2. Он действует немного по-другому – блокирует передачу внутриклеточного сигнала к росту клетки. Опухолевая клетка не получает энергии и питательных веществ, останавливается в росте и развитии и подвергается разрушению.
Трастузумаб эмтазин – международное непатентованное название препарата. Его молекула состоит из двух частей: одна – трастузумаб – описана выше. Другая – производное ингибитора полимеризации тубулина DM1, вызывает остановку деления опухолевой клетки и её гибель.
Этот препарат за счёт своего сложного строения более специфичен (прим.: специфичность — свойство белковых молекул или иных веществ взаимодействовать только друг с другом). Компонент DM1 работает только в тех клетках, с которыми связался Трастузумаб, то есть, в клетках опухоли. Здоровые клетки в гораздо меньшей степени подвергаются цитостатическому эффекту.
К сожалению, как химиотерапия, так и облучение различными изотопами, необходимые для профилактики рецидивирования и метастазирования карциномы, являются токсичными для организма методами. Улучшить их переносимость можно, если дополнять лечение препаратами, не действующими на здоровые клетки. На это рассчитана появившаяся не так давно методика – таргетная терапия рака молочной железы.
К 90-м годам двадцатого века ученые открыли и изучили большинство ключевых механизмов, регулирующих деление и выживаемость раковых клеток. Стало известно, что на их поверхности имеются особые рецепторы, сигнал от которых «включает» специфические ферменты и химические вещества, и таким образом карцинома постоянно растет, обходит иммунную защиту и может метастазировать.
- остановка роста злокачественного новообразования, переход заболевания в хроническую стадию. Рост новообразования замедляется, и пациент может прожить ещё несколько лет или десятки лет без снижения качества жизни;
- тяжёлое состояние пациента, делающее невозможным применение стандартных схем лечения с помощью химиопрепаратов и лучевой терапии;
- снижение агрессивности лучевой терапии и химиотерапии при комбинированном лечении. Применение таргетных препаратов при некоторых локализациях злокачественных новообразований позволяет уменьшить лучевую нагрузку на пациента.
Подобный вид лечения рака молочной железы является особым подвидом медикаментозной терапии, и может применяться как вместе с препаратами для «классической» химиотерапии, так и без них. Таргетная терапия не предполагает отказ от лучевой терапии или операции.
Большинство препаратов, применяемых для таргет-лечения, не уничтожают клетки карциномы молочной железы. Они подавляют механизмы, благодаря которым:
- или отдается команда к их делению;
- или ранее блокировалась их дифференцировка, из-за чего опухоль была менее дифференцированной, то есть – более быстро делящейся и злокачественной.
Решение о том, можно ли в каждом конкретном случае заболевания использовать таргетные препараты принимает специалист. Это зависит от строения клеток опухоли, ее локализации, общего состояния пациента и ряда других факторов.
В основном лечение таргетными веществами назначается в следующих случаях:
- Когда в лечении нуждается пациент пожилого возраста или находящийся в тяжелом состоянии. То есть, в таких ситуациях, когда лечение при помощи химиотерапии противопоказано;
- При необходимости стабилизировать процесс развития злокачественной опухоли и трансформировать его из активного в хронический;
- Для профилактики рецидивов рака, а так же, чтобы остановить распространение метастазов;
- Параллельно с лучевой или химиотерапией, чтобы снизить нагрузку от этих, более токсичных для организма, методов лечения.
Для того, чтобы выяснить целесообразность использования таргетной терапии, проводится молекулярно-генетический анализ злокачественных клеток. Это необходимо, для того, чтобы выяснить, есть ли в клетках то, что может быть целью для применения терапии.
Чаще всего данный метод лечения назначается, если химиотерапия не помогла (то есть рост опухоли так и не остановился), при наличии большого количества метастазов или при 4 стадии развития ракового заболевания.
Противопоказания для таргетной терапии похожи на те, которые выдвигаются для химиотерапевтического лечения, с той лишь разницей, что в данном случае вреда пациенту будет нанесено меньше, поэтому таргетная терапия и является хорошим выходом для ослабленных больных.
Таргетная, как и химиотерапия не применяется в следующих случаях:
- Периоды беременности и лактации;
- Детский возраст, вплоть до 18 лет, так как безопасность и эффективность таргетной терапии при применении для детей до сих пор не доказана;
- Повышенная чувствительность к различным компонентам таргетных препаратов.
- Желтуха возникает, когда опухоль блокирует желчные протоки и пигмент билирубин, содержащийся в желчи, всасывается в кровь в большом количестве. При этом происходит окрашивание кожи, белков глаз в желтый цвет. Моча становится темной, а кал, наоборот, — светлым. Болей в животе при желтухе обычно нет. Для ее устранения проводят стентирование, т.е. помещение в проток пластиковой или металлической трубки, по которой желчь выводится в кишечник. Иногда вместо стента при операции формируют новый проток для отхождения желчи в кишечник.
- Боли при раке поджелудочной железы возникают из-за поражения опухолью нервных окончаний. Для купирования боли применяют обезболивающие препараты, иногда может помочь лучевая терапия; в тяжелых случаях проводят блокаду нервов чревного сплетения.
- Тонкокишечная непроходимость возникает, когда опухоль врастает или сдавливает снаружи кишку (и, следовательно, движение пищи по ней нарушается или полностью останавливается). В этих случаях в тонкую кишку вставляют стент, препятствующий ее блоку или
проводят операцию, при которой формируют обходной путь для пищевой массы, соединяя желудок с участком кишки, расположенным ниже опухоли. - Потеря веса связана с недостаточной выработкой панкреатического сока, нарушением всасывания питательных веществ, а также с тошнотой, рвотой. В этом случае может помочь дробное питание малыми порциями, прием ферментов.
- Рецидив рака поджелудочной железы.
Шансы на выздоровление зависят от:
- расположения опухоли и возможности ее полного удаления
- степени прорастания атипичных клеток в близлежащие органы
- наличия отдаленных метастазов
- общего состояния здоровья.
Экзокринный рак плохо лечится, прогноз пятилетней выживаемости составляет 6%.
Продолжительность жизни при раке поджелудочной железы 4 стадии зависит от устойчивости опухоли к химиотерапии и облучению. В этом случае проводят лечение, улучшающие качество жизни, которое может включать:
- обезболивание
- хирургическую или лучевую билиарную декомпрессию
- нормализацию моторики желудка
- психологическую помощь.
Пациентам достаточно сложно поддерживать вес, так как аппетит снижен от болезни и от препаратов для ее лечения, а недостаток пищеварительных ферментов нарушает переваривание пищи. Кроме того, раковые клетки вырабатывают вещества, разрушающие мышечную и жировую ткань, что может привести к истощению. Диета подразумевает:
- Отказ от жареной, жирной пищи. В качестве источника жиров можно использовать растительное масло (оливковое, рапсовое, арахисовое) масло, орехи и авокадо;
- Дробный прием пищи до 6-8 раз в день;
- Употребление не менее 2 порций фруктов или овощей в день.
Рекомендуют выпивать не менее 6 стаканов жидкости в день.
источник