Александр Поддубный работает маммологом уже 20 лет. Сегодня он является заведующим маммологическим кабинетом в Республиканском клиническом медицинском центре Управления делами президента и консультирует в частном медицинском центре «Кравира». Начинал в Минском областном роддоме.
Он переехал в Беларусь из Волынской области Украины, когда служил в армии. Здесь и поступил в мединститут. И если в 1990-х годах Александр Александрович, работая акушером-гинекологом, не хотел идти учиться на маммолога, то сегодня он именно тот врач, к которому талоны разбирают за считанные минуты.
Маммолог Александр Поддубный рассказал TUT.BY о том, как не пропустить рак молочной железы на начальной стадии и что к нему приводит.
— Сейчас много информации о том, что женщина должна регулярно осматривать грудь. Действительно ли самообследование помогает что-то выявить? Я в это не очень верю, если честно…
— Раньше это было очень распространено, и все призывали женщин обязательно ежемесячно обследовать молочную железу, потому что это помогает выявить рак на начальной стадии. Но, как оказалось, самообследование именно в диагностике начальных форм рака не помогает.
Если грудь большая, то минимально, что женщина может выявить сама — опухоль уже на второй стадии, а чаще на третьей. Доказано, что самообследование груди, даже при регулярном применении и тренировке, будучи единственным методом, не в состоянии снизить уровень смертности от рака груди.
В Москве проводили исследование: предложили акушерам-гинекологам с десятилетним стажем найти раковую опухоль в муляже молочной железы. Из семи опухолей находили максимум четыре, три опухоли пропускались. Так это врачи с десятилетним стажем! Представляете, если свою грудь осматривает женщина, которая не умеет это делать? Она вроде бы пощупала, посмотрела — и ей кажется, что все в порядке.
— То есть это можно и не делать?
— Нет, это не делать нельзя. Сейчас объясню почему. Бывают оккультные формы рака молочной железы. Это такая форма рака, которая никак себя не проявляет при прощупывании, и как правило, при ней выявляют уже метастазы (распространение опухолевых клеток из места возникновения опухоли в другие отделы и органы организма человека. — Прим. TUT.BY) в других органах.
Но есть и межинтервальные раки. Допустим, пациентка пришла сегодня здоровая, мы, как это и следует сделать, порекомендовали пройти обследование снова через год. А оказалось, что у нее очень агрессивный рак: он вырос за этот год, но при диагностике во время первого приема его выявить было невозможно.
Александр Поддубный работает маммологом уже 20 лет. Он консультирует в Республиканском клиническом медицинском центре Управления делами президента и в частном медицинском центре «Кравира»
Принято считать, что опухоль удваивается в размерах за 110−400 и более дней. Однако если это высокоагрессивный рак, он растет быстрее. За год, пока пациентка придет к врачу, у нее уже будет вторая или третья стадия. И вот вы сами, регулярно осматривая грудь дома, сможете что-то нащупать и прийти к врачу раньше.
Поэтому не надо думать, что женщина себя пощупала — и к доктору можно не идти. Самообследование груди должно дисциплинировать: «Я себя смотрю, у меня все хорошо, но это должен подтвердить врач».
Мы, врачи, не только руками осматриваем молочные железы, но и делаем молодым женщинам УЗИ, а пациенткам после 50 лет — маммографию. Мы стремимся найти опухоль как можно раньше, еще до того, как вы у себя что-то прощупаете. Тогда эффект от лечения будет очень хорошим.
— Вы сказали про 110−400 дней, за которые опухоль удваивается. За столько дней она может от одной стадии дорасти до другой?
— Нет, речь идет про увеличение опухоли в два раза. Женщина говорит: «Три месяца назад была у доктора — ничего не нашел, а сегодня уже вторая стадия! Как быстро опухоль выросла!» Но вряд ли она выросла так быстро. Просто на каком-то этапе ее не диагностировали. Ведь от момента возникновения опухоли до момента ее диагностики может пройти от 5 до 15 лет, в среднем считается 8,5 года.
— Почему тогда эту опухоль не нашли раньше?
— Возможно, были низкие диагностические возможности, фактор аппаратуры тоже надо учитывать. И еще есть момент — отсутствие онконастороженности. Недавно у меня была пациентка, 32 года, и, наверное, в ее случае как раз эта онконастороженность и была упущена. Там площадь поражения у девочки по рентген-маммографии 8 см.
— Так это много!
— Но там нулевая стадия рака по данным биопсии. И эта опухоль почему-то как опухоль не прощупывается, на УЗИ — неузловое образование, что нехарактерно для рака. Тем не менее никто не мог предположить, что у 32-летней девушки такая вот структура может оказаться раком.
— Насколько УЗИ — чувствительный метод при диагностике рака молочной железы?
— Сегодня практически везде стоят очень хорошие УЗИ-аппараты с высокоспецифическими характеристиками датчиков. В современных аппаратах есть функция эластометрии, которая помогает определить плотность груди. Еще Гиппократ, когда щупал, говорил: «Это мягкое, а это плотное». Плотное — это значит, что там что-то плохо.
Когда мы на УЗИ видим в ткани какие-то изменения, то берем пункцию и по ее результатам можем диагностировать, например, или атипию клеток, или предраковую опухоль. Самая маленькая раковая опухоль, которую мы находили, — 3 мм.
— Маммографию делают женщинам только с 50 лет?
— Во время скрининга, когда мы проверяем женщин, считающих себя здоровыми, маммографию делают с 50 лет раз в два года. Но при этом еще раз в год надо делать УЗИ. 5% раков — рентгенотрицательные, и аппарат их пропустит. Внутрикистозные раки рентген видит как кисту, а вот УЗИ-аппарат распознает внутрикистозные разрастания, что может свидетельствовать о наличии злокачественного процесса.
— А что делать женщинам, которым 35−40 лет?
— Если у родных женщины были рак молочной железы, кишечника, яичников или эндометрия, то у нее выше риск развития рака молочной железы. Может быть выявлен наследственный ген BRCA 1 и BRCA 2. Если он есть, то риск развития рака увеличивается до 70−85%. Таким женщинам надо на 10 лет раньше, то есть с 40 лет, проводить маммографию.
У меня была пациентка, у которой бабушка, мама и ее родные сестры до 40 лет уже погибли от рака молочной железы. У этой женщины тоже был ген BRCA 2, он довольно агрессивный, поэтому этой пациентке мы вообще с 30 лет начали делать маммограмму.
Большое подспорье в ситуации, когда у женщины рентгенплотная грудь, — МРТ. Его выполняют с контрастированием. И эффективность этого метода при выявлении высоко агрессивного рака на ранних стадиях очень высокая. Женщинам с такой грудью мы рекомендуем делать МРТ каждый год.
— Киста может перерасти в рак?
— Есть исследование о том, что макрокисты от 2 см и более до 45-летнего возраста увеличивают риск возникновения рака груди в 5,9 раза. После 45 лет эта угроза уходит.
Если это микрокисты размером 1−1,5 см то мы назначаем консервативное лечение. В этом случае важно выявить причину возникновения кисты. Если киста от 1,5 см, то делаем пункционную биопсию под УЗИ-контролем, ее полностью убираем, а содержимое отправляем на цитологическое исследование. Сама биопсия также является лечением, так как во время процедуры стенки кисты спадаются, как правило, там она уже не возникает. Иногда мы вводим специальное вещество и склерозируем стенки кисты.
— А если киста меньше 1,5 см?
— Если у женщины есть гинекологические проблемы, лечение идет с гинекологическим упором. Если заболевание щитовидной железы и печени, то в первую очередь устраняем эти причины.
Но если есть подозрения, и мы видим на УЗИ, что у кисты неровные контуры, она атипичная, нас смущает ее внутреннее содержимое и что-то не так с оболочкой, тоже делаем пункционную биопсию. Мы в последнее время ведем довольно агрессивную диагностическую политику: в чем-то сомневаешься — все равно делаешь биопсию. Ведь нас так и учили: прежде чем начинаешь лечить, на 100% должен быть уверен, что это не раковый процесс.
— Это только маммологов так учат?
— Нет, нас всех в институте так учили. Когда начинаешь лечить любую болезнь — исключи рак. Онконастороженность должна быть во всем абсолютно.
— Были ли случаи, когда вы брали пункцию из небольшой кисты — и это был рак?
— У меня была пациентка со множественными кистами, ей чуть больше 40 лет. Она долго наблюдалась, периодически мы ей убирали кисты. Во время одного из последних визитов делал пункцию, ввожу шприц, а жидкость не набирается. Создали вакуум — и в шприц пошла какая-то масса. Мы сразу подумали, что здесь что-то не то. Пришел результат анализа — внутрикистозный рак. Благо, что у женщины процесс был маленький, и первая стадия рака. Ей сделали двустороннюю мастэктомию (удаление молочной железы. — Прим. TUT.BY), сейчас она под наблюдением, но абсолютно здоровая женщина.
Был еще один случай у женщины уже в возрасте. Киста была красивая и большая — около 4 см. Никаких изменений в ней не было, да и подозрений тоже, но когда пропунктировал — там внутри была не жидкость, а взвесь. И тоже оказался рак.
— Мастопатия — это болезнь? Некоторые уважаемые медики говорят, что этот диагноз ставят налево и направо, а на самом деле это того не стоит…
— Учитывая, что в Международной классификации болезней есть такой диагноз, то это все-таки болезнь. Хотя я с немецкими коллегами разговаривал, и они рассказывают, что в Германии есть земли, где мастопатия у 85−90% женщин. И они уже начинают думать: болезнь ли это?
Да, это болезнь. Есть простая мастопатия, как в народе говорят. При ней нет ни атипии, ни пролифераций (повышения количества железистых клеточных компонентов. — Прим. TUT.BY). Она к риску развития рака молочной железы не приводит.
Но если мастопатия идет с пролиферацией и атипичными клетками, то такой риск увеличивается.
В любом случае мастопатию надо лечить. Она приносит женщинам дискомфорт, особенно когда возникают боли, уплотнения. Если молочная железа чуть напряжена перед месячными — это не патология. Но если женщина приходит и говорит, что за две недели до месячных у нее грудь разрывается, ей неудобно, и все мысли только о том, что болит, это ненормальное состояние. Проблему надо устранять: есть гормональные, седативные и витаминные препараты, которые хорошо справляются с этой ситуацией.
— Очень маленькие кисты вы все равно лечите?
— Если в груди одиночная киста 2 мм, у женщины нет никаких жалоб и ее не беспокоит боль, стабильный менструационный цикл, то такие кисты не трогаем и только наблюдаем. Но, как правило, одну-две кисты в груди мы видим крайне редко, их может быть и 50, и 70 в одной молочной железе.
Ко мне как-то пришла пациентка с пышной грудью, а там все было в кистах. Во время пункции было удалено 150 кубиков жидкости!
— Какая разница между фиброаденомой и кистой?
— Фиброаденома — это доброкачественная опухоль.
— Она может стать злокачественной?
— Израильские ученые провели небольшое исследование и пришли к выводу, что в 0,022% случаев идет перерождение фиброаденомы в рак. Кто-то еще пишет, что этот риск от 1 до 5%. Но в своей практике я таких случаев видел очень мало. Иногда просто рак маскируется под фиброаденому.
Когда я читаю лекции, то показываю врачам снимок типичной фиброаденомы. У нее ровный контур, однородная структура, горизонтальная ориентация, она смещаема… Визуально нет никаких проблем. Женщине с этой фиброаденомой был 31 год, она через год после кормления грудью пришла на контроль к врачам, где собственно эту фиброаденому и увидели. У нас не было сомнений, что все в порядке.
Пациентка оказалась исполнительная и по рекомендации ровно через три месяца снова пришла на прием. И если при первом осмотре эта фиброаденома была 8 мм на 4 мм, то на втором — уже 16 мм. Она так увеличилась в размерах за три месяца! Когда мы пропунктировали — получили рак. Благо, это была начальная стадия.
Женщине делали резекцию (удаление части молочной железы. — Прим. TUT.BY). Сегодня уже нет таких, как раньше, калечащих операций. Во многих случаях нам сегодня помогает пластическая хирургия и органосохраняющие операции. При этом не всегда женщина готова к тому, чтобы удалить грудь. К тому же в ретроспективных исследованиях показано, что расширение объема операции при ранних формах рака молочной железы не приводит к улучшению выживаемости пациентов.
— Фиброаденому обязательно нужно удалять?
— Нет. Фиброаденомы мы удаляем как правило в том случае, если их размер превышает 2 см. Если они меньше, то делаем пункционную биопсию и наблюдаем опухоль в динамике. Если она не растет и биопсия хорошая, то разрешаем даже планировать беременность.
— Я знаю, что если женщина планирует беременность, то врачи просят удалить фиброаденому…
— Потому что врач думает, что она будет расти. А вдруг не будет расти?
— И что делать женщине?
— Рожать. Если фиброаденома будет 18−19 мм, я скажу ее удалить, потому что все около 2 см уже удаляется. А если она меньше по размерам и не растет в динамике, то есть через три, шесть месяцев и год наблюдения, женщина может планировать беременность. Во время беременности я рекомендую женщинам, проходя УЗИ плода в назначенные сроки, делать и УЗИ молочной железы, затем его повторить после родов через три месяца, в период лактации.
Фиброаденомы у беременных женщин и после родов могут незначительно увеличиваться, потому что они имеют полости и тоже могут вырабатывать молоко, в них тоже могут быть молочные кисты. Ничего страшного в этом нет. Мы такие фиброаденомы наблюдаем даже, когда пациентка идет на ЭКО. И, тьфу-тьфу-тьфу, у нас не было таких случаев, что мы бегом их удаляли, потому что они начали расти.
— А если быстро не удалили и женщина забеременела, что может быть?
— Это может мешать при кормлении, надо следить, чтобы фиброаденомы не перекрывали проток. И все.
— Но если после пункции фиброаденомы у беременной вы понимаете, что это злокачественная опухоль?
— Тогда уже надо лечить. Не обязательно отказываться от беременности. Есть разные тактики: можно во время беременности проводить лечение, можно выждать, когда беременность пройдет, иногда прерывают беременность. Но если женщина скажет, что она продолжает беременность, то будем лечить во время беременности.
— Какие рекомендации вы даете женщинам, которые приходят на прием?
— Бывает, что у женщины вся грудь в кистах и консервативное лечение не дает эффекта. Порой доходит до того, что приходится полностью удалять молочную железу из-за постоянных рецидивов. Если женщина не замужем, мало рожала, она директор фирмы и живет в постоянных нервотрепках — это все играет отрицательную роль. Ей скажешь: не нервничайте, не злоупотреблять кофе, черным чаем, шоколадом. Но это мы в пустоту говорим. Что значит сегодня не нервничать?
Если ты пришел в магазин, с кем-то поспорил — и, пожалуйста, уже понервничал. А это состояние всегда к чему-нибудь да приведет. Если не к развитию дисгормональных заболеваний, то во время стресса может быть гипертонический криз, инсульты, инфаркты…
Поэтому надо держать себя в руках и больше улыбаться. Я как-то иду по улице с улыбкой на лице, ко мне подходит женщина и с агрессией спрашивает: «А почему вы улыбаетесь?» Я был шокирован и не знал даже, что ответить. Говорю: «Настроение у меня хорошее». Она отвечает: «Странно». Я еще подумал, что, действительно, странно. Все ходят озлобленные, а я хожу и улыбаюсь. Посмотрите, по улице ведь мало ходит улыбающихся людей.
— Во сколько лет и что должна делать женщина, чтобы вовремя выявить рак молочной железы?
— Женщинам с 20 до 30 лет раз в три года надо ходить к маммологу и делать УЗИ. При этом лучше, если УЗИ будет делать именно маммолог.
Раковая опухоль очень коварна. Она не всегда такая, как описано в учебнике. Она может быть не опухолью, а каким-то участком. Нет заболевания молочной железы, под которое не замаскировался бы рак.
После 30 лет осмотр маммолога и УЗИ должны быть ежегодно, а после 50 лет раз в два года надо обязательно делать еще и маммограмму. Тем, у кого наследственные раки, ее начинают делать раньше.
У меня есть пациентка, слава богу, у нее сейчас все хорошо. У нее в 25 или 26 лет возник рак молочной железы, там опухоль была чуть не третьей стадии, а на маммограмме вообще ничего не было видно. Но когда уже сделали спектральную маммограмму, это специальная функция к маммографу, опухоль увидели.
— По какой причине возникает рак молочной железы?
— Нет явной причины, их много. Влияет и злоупотребление алкоголем. Были исследования, что 10 граммов любого алкоголя ежедневно на протяжении 7,5 года увеличивают риск рака груди до 6%. Плюс речь идет и о раках глотки, желудка, печени и поджелудочной железы.
Влияние курения на развитие рака молочной железы неоднозначно. Сегодня нет конкретных данных, что оно приводит к раку груди. Но к другим ракам приводит. Я имею ввиду раки желудка, гортани, легких…
Наследственных раков 5−10%. Все остальное — это спорадические (случайные. — Прим. TUT.BY) раки.
Ранние роды снижают риск развития рака молочной железы минимум в три раза. Но при этом женщина должна родить до 25 лет.
Когда разговариваю с пациентками, то вижу, что часто они сами себя программируют на болезнь. Хорошо помню женщину, которой поставил рак молочной железы впервые в своей жизни, я тогда только выучился. На УЗИ ее молочная железа у меня всегда вызывала вопросы и она мне постоянно говорила: «Сан Саныч, смотри очень внимательно, у меня есть рак». Да, так и вышло. У нее был очень высокоагрессивный рак третьей стадии, ей было около 40 лет и потом она прожила еще шесть лет.
Многие женщины обижены сами на себя или на кого-то. Иногда диву даешься, когда на откровенные разговоры выходишь. Говорят, что мама сестре отписала дачу, и она маму не может простить, или муж оставил, и она не может его простить. Бывает, что женщина посвятила себя мужу и семье, к 45 годам начинает из-за этого себя съедать и у нее может возникнуть рак.
— Это тоже дает толчок к раку?
— Как часто к вам приходят на прием молодые девушки?
— В последнее время все больше. Самая молодая пациентка — 22 года. У нее первая стадия рака молочной железы, через три года после постановки диагноза был рецидив, отправили на полное удаление молочной железы.
Благо, что мы выявляем такое на ранних стадиях. Сегодня диагностика действительно хорошая, потому что удается выявить рак в доклинических, ранних формах, на нулевой и первой стадии. Третью и четвертую стадию крайне редко диагностируют, это может быть у женщин, которые пять-шесть лет не были у доктора.
— С чем связано, что сейчас стало больше молодых пациенток?
— Трудно сказать. Но я думаю, что влияют экология и темп жизни.
— Как вы морально переживаете момент, когда говорите женщине, что у нее рак?
— Тяжело. Всегда тяжело. Пациент — это уже близкий человек. Некоторые приходят, чтобы я снял диагноз. Один, второй, третий врач написали, что рак, а она приходит и просит посмотреть. Тогда я говорю: «Не ищите себе того человека, который скажет, что у вас нет рака. Вы тогда погибнете. Вам поставили правильный диагноз и нужно начинать лечиться».
— Но вы же понимаете, что все, кто едет в онкологическую клинику, едут с надеждой, что их диагноз не подтвердится…
— Я понимаю психологию человека и как тяжело с этим смириться. Многие приходят с вопросом «За что?». Говорят: «Я такая хорошая, а у меня соседка плохая, и почему у нее все хорошо».
Я всегда прошу не говорить: «За что?», а задавать себе вопрос: «Почему? Для чего?». Болезнь — это почему, а не за что. Когда человек начинает осознавать, почему с ним это произошло, быстрее выздоравливает.
— Были ли в вашей практике истории, когда вы понимали, что шансы не очень большие, но происходило чудо?
— Нет. Но бывает, когда раковый процесс идет медленно. Я наблюдал женщину с четвертой стадией рака после курса химиотерапии. У нее были отдаленные метастазы в костях, но она себя при этом неплохо чувствовала. Она приезжала раз в полгода на контроль, и я знал, что там финал, потому что уже не брались лечить. Но она была в приподнятом настроении и с четвертой стадией прожила еще как минимум три года.
У меня сейчас есть пациентка, которой 90 лет. У нее вторая стадия рака и много сопутствующих патологий. Ее нельзя оперировать. Мы прописали эндокринную терапию и объяснили дочке, что пациентка не от онкологического заболевания умрет. У нее выраженная сердечная недостаточность. Если мы ее на операционный стол возьмем, то со стола не снимем. Там много противопоказаний.
Она при этом себя неплохо чувствует, говорит, что немножко побаливает. У нее раковый процесс стабилизировался и стоит на месте.
— Мужчины к вам на прием часто приходят?
— Да. Много тех, кто занимается культуризмом и принимает добавки, которые способствуют развитию гинекомастии, то есть росту молочной железы. На фоне гинекомастии может развиться рак.
У меня есть пациент с раком молочной железы. Он знает, что 1% раков молочной железы — это рак у мужчин. И всегда, когда ко мне приходит, говорит: «Сан Саныч, пришел 1%». Ему молочную железу полностью удалили, он сейчас под наблюдением и неплохо себя чувствует.
— Как влияет на развитие рака молочной железы прием оральных контрацептивов?
— До первых родов не рекомендую их принимать, потом — можете.
Есть доказательная база, что семь лет принимать гормонозаместительную терапию безопасно, потом риск развития рака увеличивается. Но если гормонозаместительную терапию отменить, то через два года после этого риск сравняется с теми женщинами, которые ее никогда не принимали.
Но здесь вопрос качества жизни выходит на первый план. Если я вижу, что качество жизни у пациентки никакое, и у нее нет противопоказаний для принятия гормонозаместительной терапии, я ей ее назначаю и не боюсь этого. Но я обо всем предупреждаю пациентку, и она все равно сама принимает решение.
— Как за последние пять лет изменилась диагностика рака молочной железы?
— Все очень продвинулось. Сегодня маммографы стали более доступны, появились цифровые технологии. У нас был случай, когда мы нашли раковую опухоль по четырем микрокальцинатам (солевым отложениям в молочной железе. — Прим. TUT.BY), увидев их на маммограмме. Это мелкие точки разной формы и величины. Но по ним мы понимаем, что, скорее всего, начался раковый процесс. И в итоге там была опухоль до 5 мм, женщину пролечили, и она здорова.
Раньше при пленочных маммографах у нас таких возможностей не было.
— На ваш взгляд, как лечат рак молочной железы в Беларуси?
— На достойном уровне. Сегодня наши схемы лечения соответствуют мировым стандартам. Так же лечат и в Израиле, и в Германии.
— Что вы поняли о жизни за столько лет работы?
— Надо радоваться каждому дню. Здесь вспоминаешь слова из Библии: не думай о завтрашнем дне, он знает, каким ему быть, живи сегодняшним днем. Почему? Многие приходят с планами на завтра, а болезнь — хлобысь — и все планы ломает.
Еще надо быть добрее к людям и к себе. Я всегда говорю: «Делай пациенту все так, как будто ты можешь завтра оказаться на его месте».
— А как вы пришли в профессию?
— Я был акушером-гинекологом в Минском областном роддоме, и главврач Владимир Леонтьевич Селява в 1998 году вызвал меня к себе и говорит: «Пойдешь учиться на маммолога». Я говорю: «Не пойду». Гинекологи смотреть грудь всегда боялись, малейшие уплотнения — бегом к онкологам. Хотя гинеколог должен заниматься молочной железой — это часть репродуктивной системы.
И вот меня уговорили и отправили на учебу. Первым моим учителем была Ида Пахомовна Роговцева, она меня всему и научила. Когда я после учебы начал практиковать, сказал ей, что буду часто к ней направлять пациенток, потому что буду сомневаться. Она тогда сказала: «Первую тысячу посмотришь — и поймешь, что у женщины есть грудь. Дальше уже будет легче». Так оно и было.
Раньше УЗИ-аппараты были слабенькие, это не то, что сейчас, когда на приеме все видишь, и все определяли руками. Я поражался, как Ида Пахомовна руками может такое находить. А потом понял, что все приходит с опытом.
источник
«Результаты УЗИ молочных желез выявили образование, подозрительное на онкологию», «результаты маммографии не позволяют однозначно исключить наличие злокачественного образования», «биопсия показала наличие раковых изменений в молочной железе и требуется расширенное обследование». Это лишь немногие из самых страшных слов, которые женщина может услышать от своего врача.
Молочные железы состоят из трех основных типов тканей — жировой, соединительной и железистой. Раком молочной железы (РМЖ) называют злокачественные опухоли, развивающиеся именно из клеток железистой ткани. Вопреки расхожему мнению, РМЖ заболевают как женщины, так и мужчины, однако у женщин он встречается примерно в 100 раз чаще.
Рак груди развивается так же, как и любая другая злокачественная опухоль в организме. Одна или несколько клеток железистой ткани в результате произошедшей в них мутации начинают аномально быстро делиться. Из них образуется опухоль, способная прорастать в соседние ткани и создавать вторичные опухолевые очаги — метастазы.
Мутации, которые приводят к РМЖ, бывают наследственными и приобретенными.
Распространенными наследственными генетическими причинами рака молочной железы становятся мутации в генах BRCA1 и BRCA2. Носительницы мутации BRCA1 имеют риск заболеть раком молочной железы 55–65%, а носительницы BRCA2 — 45%. Такие генетические дефекты передаются по наследству от родителей детям, они становятся причиной рака молочной железы примерно в 15% случаев.
Намного чаще опухоль возникает из-за приобретенных мутаций: они возникают в клетках молочной железы и не передаются по наследству. Например, в 20% случаев увеличено количество копий гена, кодирующего HER2 — белок-рецептор, который находится на поверхности клеток и стимулирует их размножение.
«Молекулярно-генетический портрет» опухоли имеет важное значение при выборе оптимального лечения.
Чаще всего опухоли молочных желёз развиваются из клеток молочных протоков — в этом случае врачи говорят о протоковом раке молочной железы или протоковой карциноме. Довольно часто злокачественные опухоли вырастают из клеток долек молочной железы, этот тип рака называют инвазивной лобулярной карциномой (инвазивный рак молочной железы). Стоит отметить, что рост опухоли возможен и из других клеток железистой ткани.
К сожалению, полной информации о причинах возникновения рака молочной железы у ученых пока нет. Существует список факторов риска, влияющих на вероятность появления опухоли, однако у некоторых болезнь диагностируют при отсутствии этих факторов, другие же остаются здоровыми при наличии сразу многих из них. Тем не менее, ученые все же связывают развитие рака груди с определенными обстоятельствами, наиболее часто предваряющими его появление. К ним относятся:
- Возраст. Большинство случаев РМЖ приходятся на женщин в возрасте 55 лет и старше.
- Наследственность. Если РМЖ диагностирован у кого-то из близких родственников, риск повышается вдвое.
- Рак молочной железы в анамнезе.
- Повышенная плотность ткани молочной железы по результатам маммографии.
- Некоторые доброкачественные новообразования в молочной железе.
- Раннее начало менструаций — до 12 лет.
- Поздняя менопауза — после 55 лет.
- Отсутствие детей или поздние (после 35 лет) первые роды.
- Воздействие радиации, например, в ходе лучевой терапии, проводимой для лечения другого типа рака.
- Курение и злоупотребление алкоголем. Если женщина ежедневно потребляет 28–42 г этилового спирта, ее риски повышаются на 20%.
- Лишний вес и низкая физическая активность.
- Использование гормональных препаратов: оральные контрацептивы, заместительная гормональная терапия в постменопаузе.
- Травмы молочных желез.
- Сахарный диабет.
- Работа по графику с ночными сменами.
Довольно часто на ранних стадиях рак молочной железы протекает бессимптомно. Но в ряде случаев признаки, указывающие на наличие заболевания, все же есть, и их можно заметить.
В первую очередь, к симптомам, которые должны насторожить, относят уплотнения в молочных железах, рядом с ними или в подмышечной впадине. В 9 случаях из 10 уплотнения бывают доброкачественными, однако установить это наверняка можно только на осмотре у маммолога.
К симптомам рака молочной железы относят:
- Отвердение кожи
- Участок втяжения кожи
- Эрозия кожи
- Покраснение кожи
- Выделения из соска
- Деформация молочной железы по типу ряби
- Припухлость кожи
- Увеличенные в размерах вены
- Втяжение соска
- Нарушение симметрии молочных желез
- Симптом лимонной корки
- Пальпируемый узел внутри молочной железы.
При появлении указанных симптомов, а также любых других изменений в молочных железах (например, необычных или болезненных ощущений) нужно немедленно проконсультироваться с маммологом.
В Европейской клинике ведёт консультативный приём и выполняет операции известный российский хирург-маммолог, доктор медицинских наук Сергей Михайлович Портной (автор более 300 печатных работ, член правления Российского общества онкомаммологов, автор трех патентов на изобретения).
Сергей Михайлович выполняет весь объем оперативных вмешательств на молочной железе, включая органосохраняющие и реконструктивные пластические операции.
Самостоятельно проверять грудь на наличие узелков или каких-либо других изменений стоит раз в месяц, по окончании менструации. Домашнюю диагностику удобнее всего проводить, принимая ванну или находясь под душем. О любых изменениях, которые удалось обнаружить, стоит как можно быстрее рассказать врачу.
Порядок проведения самообследования молочных желез:
- Разденьтесь выше пояса и встаньте перед зеркалом.
- Поднимите руки вверх и заведите их за голову. Внимательно осмотрите грудь. Повернитесь правым, левым боком.
- Ощупайте молочные железы в положении стоя сложенными указательным, средним и безымянным пальцем. Начинайте с верхней наружной части груди и двигайтесь по часовой стрелке.
- Сожмите сосок двумя пальцами. Проверьте, выделяется ли из него что-нибудь.
- Снова ощупайте молочные железы — теперь в положении лежа.
70% случаев рака молочной железы выявляются пациентами самостоятельно в результате самообследования груди.
О роли биопсии в диагностике рака молочной железы рассказывает врач Европейской клиники Портной С.М.:
Для подтверждения или исключения диагноза в первую очередь проводится мануальное обследование груди. Затем, при наличии подозрений или в качестве скрининговой процедуры, может быть назначена маммография, рентгенологическое исследование молочных желез. Как правило, женщинам до 35 лет ее выполнение не рекомендуется, в молодости ткань молочных желез особенно чувствительна к радиоактивному облучению.
Ультразвуковое исследование (УЗИ) молочных желез позволяет оценить структуру их ткани и отличить, например, опухоль от кисты, наполненной жидкостью.
Если результаты маммографии или УЗИ указывают на наличие новообразований в молочной железе, врач, как правило, назначает биопсию, лабораторное исследование образца тканей из молочной железы. Биопсия позволяет выяснить, является ли опухоль злокачественной, а также определить ее тип и стадию. Кроме того, исследование биопсийного материала дает ответ на вопрос, является ли опухоль гормонозависимой, что также влияет на схему лечения.
При необходимости могут использоваться и другие диагностические методы, например, магнитно-резонансная томография (МРТ).
После постановки диагноза основной задачей лечащего врача является определение стадии онкологического заболевания, то есть размера опухоли, ее расположения, наличия метастазов и агрессивности. От этих факторов зависит прогноз лечения и подбор оптимальных методов терапии. Как правило, для уточнения стадии проводятся анализы крови, маммография другой молочной железы, сканирование костей, а также компьютерная или позитронно-эмиссионная томография. В некоторых случаях определить стадию опухоли можно только при проведении операции.
Стратегия лечения рака молочной железы зависит от многих факторов — типа рака, стадии, чувствительности клеток опухоли к гормонам, а также общего состояния здоровья пациентки.
Основной метод лечения рака груди — хирургическая операция. Если болезнь удалось диагностировать на ранней стадии, хирург может выполнить лампэктомию, удаление тканей опухоли и небольшой части окружающей ее здоровой ткани. При более крупных опухолях молочная железа удаляется целиком (такая операция называется мастэктомией), равно как и ближайшие к ней лимфатические узлы. Если по оценке врача риск развития рака во второй молочной железе достаточно высок, пациентке может быть рекомендовано удаление обеих молочных желез сразу.
Чтобы разобраться, распространились ли раковые клетки в лимфатические узлы, и определиться с объемом хирургического вмешательства, может быть проведена сентинель-биопсия, или биопсия сторожевого лимфоузла. Во время операции в опухоль вводят радиофармпрепарат или флуоресцентный краситель — это помогает визуализировать лимфоузел, который первым принимает лимфу от ткани молочной железы. Его удаляют и проводят гистологическое исследование. Если в сторожевом лимфоузле не обнаруживают опухолевых клеток, можно ограничиться удалением очага в молочной железе. В противном случае показано иссечение регионарных лимфоузлов.
Лучевую терапию (то есть воздействие на опухоль ионизирующим излучением) при раке молочной железы, как правило, используют после проведения хирургической операции. Терапия проводится с целью уничтожения раковых клеток, которые могли остаться в организме.
Химиотерапия, то есть использование препаратов, убивающих раковые клетки, может проводиться после операции по удалению опухоли, как и лучевая терапия. В некоторых случаях химиотерапию проводят до оперативного лечения для того, чтобы уменьшить размер слишком крупной для удаления опухоли.
В Европейской клинике для лечения рака молочной железы применяются наиболее современные, оригинальные европейские и американские химиопрепараты. У нас есть возможность составить «молекулярный отпечаток» опухоли, подобрать на основании его анализа наиболее эффективные и безопасные комбинации лекарств.
Для лечения рака молочной железы, чувствительного к гормонам, используют гормональную терапию — к ней относится несколько разных методов, останавливающих выработку гормонов в организме или блокирующих их поступление к опухоли. Гормональная терапия позволяет снизить вероятность рецидива опухоли, а также, в случае выявления неоперабельной опухоли, помогает контролировать ее рост.
Для лечения рака молочной железы применяют также таргетную терапию — препараты, поступающие непосредственно к тканям опухоли и минимально воздействующие на здоровые клетки организма. Таргетную терапию используют либо отдельно, либо в комбинации с другими методами лечения — в зависимости от того, какая схема лучше всего подойдет пациенту.
Если рак молочной железы диагностирован на ранних стадиях (0-I), пятилетняя выживаемость приближается к 100%. То есть, можно сказать, что удается вылечить практически всех женщин. Далее, в зависимости от стадии, прогноз относительно пятилетней выживаемости ухудшается:
- На II стадии — 93%.
- На III стадии — 72%.
- На IV стадии — 22%.
Совокупность имеющихся в арсенале онкологов методов лечения рака молочной железы позволяет в большинстве случаев добиться ремиссии заболевания или, как минимум, продлить жизнь с сохранением ее качества. Однако следует помнить, что эффективность лечения в целом напрямую зависит от того, было ли лечение начато своевременно, то есть на ранних стадиях заболевания.
Максимальная эффективность противоопухолевого лечения достигается только в том случае, если оно проводится в соответствии с международными протоколами, при этом учитываются индивидуальные особенности каждого пациента. Именно так назначают лечение онкологи Европейской клиники.
источник
Главные заблуждения о заболевании, в которых лучше разобраться
Сегодня во всем мире завершается ежегодный месяц борьбы против рака молочной железы, главная цель которого — дать людям как можно больше информации. Вместе с онкологом и исполнительным директором Фонда профилактики рака Ильей Фоминцевым мы составили список самых распространенных заблуждений и фактов о болезни, которые важно знать каждому.
Илья фоминцев
врач-онколог, исполнительный директор Фонда профилактики рака
Неправда. Если бы это было возможно на 100 %, все бы так и делали. Но никаких секретных знаний нет, а жаль.
Конечно, существуют методы, которые значительно снижают риск умереть от рака молочной железы, но все они не гарантируют этого на 100 %. К этим методам в большей степени относится вторичная профилактика — раннее выявление рака груди в группах риска. Однако есть факторы, которые снижают риск заболеть раком груди и на которые в какой-то степени женщина может влиять.
Неправда. К сожалению, все имеют некий относительно небольшой базовый риск заболеть раком груди, который повышается с приобретением факторов риска. Суммарно кумулятивный (то есть абсолютный — Прим. ред.) риск заболеть раком груди в течение жизни для женщин в России в возрасте от 0 до 75 лет составляет приблизительно 5,66 %. То есть из 100 женщин в течение жизни заболевают примерно 5,7. Иными словами, в РФ заболевает примерно каждая 17-я женщина (если не брать в расчет женщин старше 75 лет).
Одним из самых важных факторов риска является возраст, который, ясное дело, постоянно увеличивается у всех. Однако действительно верным будет утверждение «чем больше факторов риска есть у женщины, тем выше вероятность заболеть раком». Женщины из групп риска болеют гораздо чаще и забирают на себя большую часть общей заболеваемости.
Правда. После 45 лет риск рака молочной железы значительно выше. Например, в 2015 году в РФ раком молочной железы заболела 66 621 женщина. Из них только 7 673 (примерно 11 %) заболели в возрасте до 45 лет и только 425 (0,6 %) женщин заболели в возрасте до 30 лет.
А теперь подумайте, что и зачем делает молодая девушка, которая обследует молочные железы при помощи УЗИ? Вероятность, что именно эта девушка окажется одной из тех самых 425 на примерно 80 миллионов, у которой рак груди возникнет в этом году, крайне мала. Если учесть еще и низкую чувствительность УЗИ к раку, вероятность найти его еще меньше.
А вот вероятность, что доктор найдет кисту или фиброаденому, которая не требует лечения, но которую, тем не менее, скорее всего, будут агрессивно лечить, очень даже немаленькая. Задумайтесь — нужно ли это делать?
Неправда. Фиброаденомы не являются предраком молочной железы. Несмотря на это, по всей стране продолжается эпидемия удаления мелких фиброаденом, которые ничем не мешают женщине. С нашими проектами мы объехали всю страну — от Сахалина до Калининграда, — и везде встречали на консультациях изрубцованных запуганных раком девушек, у которых зачем-то удаляли все фиброаденомы, какие только видели на УЗИ. В действительности единственными показаниями к удалению фиброаденомы является быстрый ее рост или желание самой женщины ее удалить.
Неправда. УЗИ молочных желез вообще не должно применяться для поиска бессимптомного рака молочной железы. Его можно применять для дифференциальной диагностики, но не для поиска бессимптомного рака: для этого у УЗИ молочной железы слишком низкая специфичность и чувствительность к раку.
Это правда. Хоть и незначительно, но снижает. Так, например можно сказать, что каждый год кормления снижает риск приблизительно на 7 %, а каждые роды примерно на 9 % — все эти «скидки» суммируются.
Так, например, женщина, которая дважды рожала и кормила грудью суммарно три года, может рассчитывать на относительное снижение риска примерно на
40 %. Однако надо понимать, что относительный риск — это не абсолютный.
В пересчете на абсолютный риск эта «скидка» выглядит уже не так весело. Например, по данным 2015 года снижение риска составит около 2,3 %, поскольку и сам риск заболеть раком груди в течение жизни всего примерно 5,7 %.
Кроме того, эти цифры уже не будут актуальны для тех, у кого есть онкогенные мутации.
Неправда. Они вообще ни на что не влияют, даже на форму груди. Неправильно подобранный бюстгальтер может немного натереть кожу — пожалуй, на этом все. В реальности они имеют только декоративную функцию, как и любая другая одежда.
Неправда. Аборты никак не влияют на риск рака молочной железы. Однако вот отсутствие беременностей и родов в течение жизни действительно повышает риск рака груди. Это связано с количеством менструальных циклов: чем их больше, тем выше риск, и наоборот. Соответственно, поскольку каждая беременность и роды выключают эту машинку как минимум на девять-десять месяцев, это понятным образом сокращает риск рака груди.
Неправда. Вернее, не совсем правда.
Далеко не для всех женщин раннее выявление является панацеей. Кому-то это помогает прожить дольше, кому-то действительно помогает де-факто излечиться от рака, а кому-то вовсе никак не помогает. Эти самые группы «кому-то» неплохо изучены в последнее время, и критерии отбора на скрининг рака молочной железы значительно уточнены.
К сожалению, в последние годы (особенно в России) возможности раннего выявления рака груди с помощью маммографии были переоценены. Однако это не отменяет того факта, что для довольно широких групп женщин регулярная маммография может принести значительную пользу. Мы (Фонд профилактики рака. — Прим. ред.), подробно изучив исследования и международную практику, рекомендуем женщинам рентгеновскую маммографию с 50 лет ежегодно, если нет других факторов риска, кроме возраста. До этого возраста решение о профилактической маммографии сомнительно и должно приниматься совместно доктором и пациенткой исходя из конкретных обстоятельств и анамнеза.
Неправда. Травмы никак не связаны с риском рака груди, однако часто женщины связывают эти два факта. Травмировать грудь очень легко, и это довольно часто происходит. Травма груди — штука болезненная, и женщины хорошо о ней помнят, поэтому, когда спустя время возникают клинические признаки рака, женщины говорят себе: «Ага! Я знаю, кто виноват!» Но это неправда. Рак груди до момента клинического проявления развивается очень медленно, более десяти лет. И уж, конечно, возникновение симптомов рака никак не связано с недавней травмой.
Неправда. На эту тему было проведено множество исследований, но связь курения и рака груди не была доказана. Это не отменяет значимого влияния курения на риск развития других раков — рака легкого, рака желудка, рака ЛОР-органов.
Не совсем, но правда. Регулярное употребление заметных доз алкоголя действительно увеличивает риск рака груди, и это доказано крупными исследованиями. Нельзя при этом сказать, что алкоголь вызывает рак груди, — это будет слишком сильное утверждение.
Правда. Во всяком случае, профилактическую маммографию беременным женщинам действительно делать нецелесообразно. Пользы от такого профилактического обследования будет гораздо меньше, чем вреда. Однако если маммография беременной нужна в процессе лечения рака, то этот вопрос можно решить индивидуально, оценив все вероятности вреда и пользы. Если это действительно необходимо для лечения рака или его исключения, то беременным можно делать маммографию.
Скорее правда. Если, конечно, речь идет о доказанном очень высоком риске рака при онкогенной мутации — например, мутации в генах BRCA1/2.
В реальности это, конечно, всегда индивидуальное решение женщины, и тут сложно дать ответ в стиле «верно или нет». Однако если определяется онкогенная мутация, которая достоверно повышает абсолютный кумулятивный риск рака груди до 85 %. Я часто спрашиваю на лекциях женщин — что бы вы сделали, зная, что при такой мутации 85 из 100 заболевают агрессивным раком груди? Примерно треть отвечает, что предпочли бы удаление молочных желез с реконструкцией имплантами; соответственно, две трети уже не так уверены в таком решении. Трудно сказать, кто из них прав: это их жизнь.
Неправда. Сейчас уже все реже и реже для лечения рака груди применяется мастэктомия (полное удаление груди с регионарными лимфоузлами). Более того, в большинстве крупных городов мастэктомии составляют абсолютное меньшинство среди всех хирургических вмешательств при раке груди. Это связано с новым пониманием биологии опухоли. После многих исследований стало окончательно ясно, что рак груди — изначально системное заболевание и, конечно, совершенно не имеет смысл локально удалять большие объемы.
Это не улучшает отдаленных результатов, но приводит к увеличению частоты послеоперационных проблем. Поэтому сейчас роль хирургии при раке молочной железы скорее диагностическая, чем лечебная, и объемы удаляемых тканей уменьшаются в соответствии с улучшением понимания биологии рака. На данный момент чаще всего применяется удаление сектора молочной железы с опухолью и подмышечная лимфаденэктомия (удаление части подмышечных лимфоузлов). Молочная железа при этом сохраняется.
Более того: например, в петербуржском НИИ онкологии имени Н. Н. Петрова на потоке применяется технология «сигнальных лимфоузлов» — лимфаденэктомия делается только в том случае, когда в особым образом выявляемом «сигнальном лимфоузле» есть изменения. Если же никаких изменений нет, удаляется и вовсе только опухоль с небольшим захватом окружающей ткани, и более ничего.
Неправда. Рак молочной железы, хоть и значительно реже, но бывает также и у мужчин. Кстати, рак груди у мужчины — это обоснованное подозрение на мутацию в генах BRCA1/2. Если у вашего близкого родственника-мужчины был рак груди, то имеет смысл получить консультацию медицинского генетика, для того чтобы пройти генетическое тестирование.
Неправда. С одной стороны, действительно, длительный прием оральных контрацептивов в анамнезе лишь очень незначительно (около 10 %) повышает относительный риск рака груди. Причем исследователи случайно обнаружили, что, скорее всего, повышение риска связано с конкретным компонентом трехфазных контрацептивов — левоноргестрелом.
Гораздо важнее то, что оральные контрацептивы при длительном приеме значительно повышают риск рака шейки матки у тех, кто заражен вирусом папилломы человека.
Однако те же оральные контрацептивы не менее значительно снижают риск рака яичников и рака матки. Поэтому решение о начале и продолжении приема контрацептивов необходимо принимать индивидуально с доктором. Доктор должен оценить риски всех перечисленных заболеваний и принять решение вместе с вами исходя из ваших приоритетов.
Неправда. Мастопатия в подавляющем большинстве случаев постановки этого диагноза — не только не предраковое, но и вовсе не заболевание. То, что наши узисты и маммологи по всей стране привыкли называть «диффузной мастопатией», — вариант нормы, который, как правило, не требует никакого вмешательства, если предменструальные боли не слишком выражены. Кстати, такого диагноза, как мастопатия, нет даже в МКБ (Международной классификации болезней). Так что можете сэкономить пару тысяч рублей на применении препаратов для лечения заболевания, которого нет. Да-да, такое в российской медицине бывает, и это далеко не единственный пример.
Неправда. Самообследование груди не снижает риск смерти от рака. Это было доказано в крупных рандомизированных исследованиях, которые (и вот это редкость!) в том числе проводились и в нашей стране.
Неправда. Импланты не оказывают никакого влияния на риск развития рака груди. Это проверено в очень многих исследованиях. Единственная проблема, которая возникает после установки имплантов для увеличения груди, — это то, что импланты мешают делать адекватную маммографию: они загораживают ткань, и это может помешать скринингу рака.
Неправда. Размер груди не оказывает никакого влияния на риск заболеть раком. Однако небольшой размер груди облегчает скрининг рака: вероятность пропустить рак в большой молочной железе выше.
А вот зато операция по уменьшению молочной железы снижает риск рака примерно пропорционально доле удаленных тканей. Объяснение тут вполне понятное: удаляя ткань железы, пластические хирурги также удаляют и потенциально опасные участки, которые в ней присутствуют. Это снижает риск. Любопытно, что, вопреки распространенным убеждениям, количество операций по уменьшению молочной железы вполне сравнимо с количеством операций по ее увеличению. Это довольно популярная процедура.
Неправда. Загар топлес, как и вообще любой загар, никоим образом не влияет на риск рака молочной железы. Ультрафиолетовое излучение не достигает ткани молочной железы совершенно, а нагрев поверхностных тканей (кожи и поверхностной подкожной клетчатки) в процессе загара не оказывает влияния на риск.
К сожалению, этим мифом до сих пор пугают многих женщин даже врачи. Бог знает, зачем они это делают, ведь так несложно об этом почитать. Ровно то же самое относится и к загару в солярии со стикини. К раку молочной железы это не имеет ни малейшего отношения, однако от ультрафиолетового ожога кожи сосков это действительно может спасти.
Неправда. Типы питания не оказывают сколь-либо значительного влияния на риск рака груди. Это может быть с рядом оговорок справедливо для других видов рака, но не для рака груди.
источник
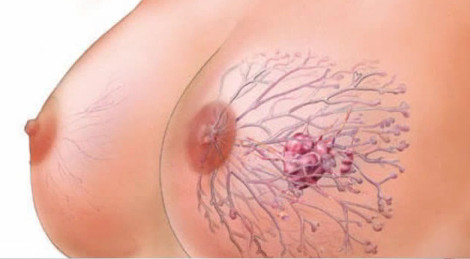
Многочисленные наблюдения установили, что в молочных железах замужних, но не рожавших или прерывавших беременность женщин, а также имеющих некоторые отклонения от нормальной деятельности половых органов, нередко возникают различные болезненные процессы, многие из которых сопровождаются развитием опухолеподобных уплотнений. Нередко в молочной железе возникают также доброкачественные опухоли — фибромы, кисты и др. Некоторые из них, будучи вначале совершенно невинными, после многих лет существования претерпевают злокачественное превращение и переходят в настоящий рак. Разобраться в каждом отдельном случае и определить характер имеющейся опухоли может только опытный врач-специалист.
Само слово «рак молочной железы» для большинства звучит как приговор. В этот период очень важно понять, что очень многое зависит от тебя. Это не пустые слова. Ни один врач не может вылечить больного, который не борется за свою жизнь. Современная онкологическая наука располагает большим арсеналом высокоэффективных препаратов, совершенствуются методики хирургических вмешательств, огромный вклад в процесс познания биологических особенностей опухолевого процесса привносят данные молекулярной биологии. Существующие сейчас возможности диагностики позволяют выявлять заболевание на начальных этапах. Современная хирургия делает возможным сохранение молочной железы или ее реконструкции с помощью пластических операций. Прогресс лекарственной терапии привел к созданию и широкому внедрению
препаратов, непосредственно действующих на биологические мишени. Милые женщины, поверьте, после постановки диагноза жизнь не заканчивается, а просто переходит к новому этапу. Самое главное не замыкаться в себе и не «уходить» в заболевание. Женщина может и должна полноценно жить, невзирая на болезнь.
• Точная причина болезни неизвестна, но вероятность возникновения рака груди связана со следующими факторами:
• Возраст. Риск возникновения рака груди возрастает с возрастом. Наиболее часто он развивается после 50 лет.
• Наследственные факторы. Примерно у 10 процентов женщин, страдающих раком груди, в семье были случаи заболевания этой болезнью. Женщины, у которых родственники по крайней мере второго порядка имели диагноз рака груди в возрасте до 50 лет или рака яичников в любом возрасте, могут унаследовать один-два гена, которые увеличивают риск их заболевания как раком груди, так и яичников.
• Рождение детей в позднем возрасте или отсутствие детей. Женщины, у которых нет детей, у которых первый ребенок родился в возрасте за 30 лет или которые никогда не кормили грудью, более подвержены раку груди.
• Раннее наступление менструаций (до 11 лет).
• Позднее наступление менопаузы (непрохождение менопаузы в возрасте слегка за 50 лет).
• Доброкачественные кисты или опухоли в груди.
• Пища с большим содержанием животного жира.
• Умеренное или сильное употребление алкоголя (более трех раз в день).
• Возможно, токсины в окружающей среде.
• Длительное (более 5 лет) использование заместительной гормональной терапии (сочетание эстрогена и прогестина).
• Длительное нахождение под светом по ночам (например, при посменной работе).
Рак молочной железы – «многоликая патология», но чаще всего либо сама пациентка, либо специалист обращает внимание на плотное ограниченно подвижное образование. При пальпации можно нащупать увеличенные подмышечные лимфатические узлы. Узловая форма рака – самая распространенная. Именно ее сопровождают кожные симптомы – втяжение, деформация, морщинистость.
Иногда женщина жалуется на кровянистые выделения из соска.Однако в некоторых случаях опухоль не формируется. Процесс диффузно распространяется по ткани молочной железы, не образуя узлов. В подобных клинических случаях наблюдается отек кожи железы, гиперемия, повышается температура. Такие клинические варианты рака
молочной железы называются диффузными или воспалительными.
Схожесть симптомов воспаления и «специфического процесса» иногда приводит к постановке ошибочных диагнозов и, как следствие, назначению неверного лечения.
Своеобразными симптомами отличается рак Педжета – редкая клиническая форма, на долю которой приходится не более 4% случаев.
Начало заболевания очень похоже на экземоподобные изменения на соске или ареоле, часто сопровождающиеся зудом. При посещении дерматолога назначаются мази, содержащие кортикостероиды и способствующие эпителизации компоненты. После их использования возможно даже улучшение состояния, однако вскоре процесс продолжает
развиваться, захватывая большую часть ареолы, может появиться узловое образование в различных отделах молочной железы. В этом случае уже нет сомнения в недоброкачественности процесса, и женщину направляют на полноценное обследование.
• Обычно безболезненное вздутие или опухоль в груди или под мышкой (чаще в верхней или наружной части груди).
• Изменение внешнего вида кожи груди, уплощение, вдавливание, покраснение или шелушение груди.
• Изменение соска, включая вдавливание, ощущение зуда или жжения, темные или кровянистые выделения.
• Изменение размера или асимметричное развитие груди.
• Боль или дискомфорт в груди при выраженном развитии болезни.
Чаще всего рак молочной железы начинается в виде небольшого узелка или ограниченного уплотнения, возникающего в толще железы и нередко долгое время остающегося незамеченным самой больной. Большей частью случайно, при мытье или одевании, женщина обнаруживает у себя в груди плотное образование с вишню или лесной орех величиной, с нерезкими границами, подвижное, безболезненное, иногда со слегка втянутой над ним кожей.
Реже рак молочной железы начинается без ясно ощутимого опухолевого узла, а в виде разлитого уплотнения, распространяющегося во все стороны, вызывающего отек и покраснение кожи.
Еще реже болезнь начинается с кровянистых выделений из соска или экземы его, с последующим образованием опухолевого узла в толще железы.
Возникнув в той или иной форме, раковая опухоль то быстро, то медленно, но неуклонно увеличивается в размерах, оставаясь безболезненной и ничем себя не проявляя, кроме узловатого затвердения в груди. Между тем, опухолевый процесс постепенно распространяется, что чаще всего выражается незначительным втягиванием кожи над опухолью.
Но дело не ограничивается лишь местным разрастанием ткани. Уже очень скоро, особенно у более молодых женщин, опухолевые клетки проникают в лимфатические пути и с током лимфы уносятся дальше, оседая в близлежащих лимфатических железах (подмышкой, над ключицей). При наличии благоприятных условий из них вырастают дочерние опухолевые узлы — метастазы, что проявляется припуханием и уплотнением желез, совершенно безболезненным. Обычно к этому времени наличие рака можно обнаружить даже при осмотре, в виде шаровидного выпячивания, чаще кнаружи и кверху от соска, или сморщенного и втянутого участка кожи, соответственно глубжележащей опухоли.
Такое постепенное и безболезненное развитие болезни без резко выраженных внешних признаков усыпляет бдительность больных, которые не торопятся обратиться к врачу, выжидая самопроизвольного исчезновения опухоли. Однако этого не происходит, опухоль увеличивается в размерах, спаивается с кожей и изъязвляется; в то же время идет развитие новых метастатических узлов на шее, подмышкой другой стороны и в других местах. Прорыв опухоли в кровяное русло приводит к появлению множественных опухолей в легких, печени, костях и других органах и, таким образом, весь организм оказывается пораженным болезнью.
Поэтому особенно важно обнаружить опухоль своевременно, в первом периоде ее существования, т. е. тогда, когда она еще целиком помещается в толще железы и не выходит за ее пределы, не дает метастазов подмышкой.
Правильно проведенное радикальное лечение в этих случаях обеспечивает выздоровление.
• Наличие бугорка в груди может быть выявлено путем обследования или маммографии.
Маммография – метод визуализации, использующий рентгеновские лучи. Лучевая нагрузка при маммографии незначительна, а диагностическая точность велика — 80-95%. Поэтому «вредным» это исследование назвать нельзя. С помощью маммографии удается не просто увидеть уплотнение, но и определить его локализацию, понять «взаимоотношение» уплотнения со здоровой тканью. Так, при росте опухоли в сторону центрального отдела молочной железы (соска и ареолы), органосохранная операция (радикальная резекция) не всегда показана. Маленькие, не достигшие 1см (в наибольшем измерении) узлы можно диагностировать только на маммограммах. Это же касается скопления солей кальция или микрокальцинатов, зачастую являющихся признаком самой ранней (преинвазивной) стадии рака.
Для выявления располагающихся внутри протока образований с клиникой серозных или кровянистых выделений из соска, необходимым методом диагностики является рентгенологическое исследование с введением контрастного вещества – дуктография.
Казалось бы – идеальное исследование. Тем не менее, маммография имеет свои недостатки, которые нельзя игнорировать. У женщин до 30 лет «информативность» маммографии снижается из-за плотной структуры ткани. Это не касается пациенток с силиконовыми имплантами. Нельзя не учитывать дискомфорт во время процедуры, связанный со сдавливанием железы
• Необходима биопсия бугорка, чтобы определить, присутствуют ли в нем раковые клетки. Из бугорка с помощью иглы берется ткань или жидкость; образец ткани может быть также взят во время небольшой операции.
Так как в самых ранних стадиях болезни при помощи обычных методов исследования — осмотра и ощупывания — не всегда удается поставить точный диагноз, а выжидание может быть опасным и привести к распространению процесса, то нередко приходится прибегать к пробной операции удаления опухоли и выяснению ее характера с помощью микроскопического исследования. Такое срочное исследование может быть произведено в течение нескольких минут, и хирург узнает результаты его еще в операционной. Благодаря этому удается без проволочки произвести нужное вмешательство, если опухоль оказывается раковой, и, с другой стороны, избежать больших операций там, где доброкачественный характер опухоли делает их излишними.
• Могут быть выполнены ультразвуковое обследование, термография или компьютерная томография.
Ультразвуковое исследование (УЗИ) также дает максимум информации. Этот метод основан на получении изображения при помощи высокочастотных звуковых колебаний. Наибольшей информативностью УЗИ обладает для обследования молодых (до 35 лет) женщин. С возрастом, в силу инволюции (жировое перерождение) ткани, информа-
тивность снижается.
УЗИ более четко позволяет дифференцировать кисты и солидные образования, весьма схожие при маммографии, а также внутрикистозные разрастания. Цветное допплеровское картирование – метод, визуализирующий патологические сосуды, всегда сопровождающие опухолевый рост. Ультразвуковое исследование позволяет одновременно с визуализацией проводить диагностическую тонкоигольную биопсию небольших или глубоко расположенных образований с их последующей маркировкой. И, наконец, УЗИ дает представления о состоянии регионарных лимфатических узлов (гиперплазия, специфическое поражение).
Несмотря на все достоинства, УЗИ не может заменить маммографию, которая дает возможность «увидеть» мелкие кальцификаты, иными словами, детализировать исследование.
Метод магнитно-резонансной томографии (МРТ) основан на использовании отраженных сигналов магнитного поля. Преобразованные компьютером в цифровое изображение ткани любого органа, в том числе и молочной железы, хорошо видны на экране. Часто при выполнении МРТ применяют контрастные вещества, внутривенное введение
которых с последующим избирательным накоплением позволяет увидеть обычно невизуалиризуемые ткани. Показаниями к назначению МРТ в комплексном обследовании пациенток с патологией молочных желез обычно служат:
– уточнение результатов маммографии и УЗИ у молодых (до 35 лет) женщин;
– оценка состояния имплантов в протезированной железе;
– прорастание опухолью структур грудной стенки;
– диагностика рецидива рака в оперированной (сохранная операция + лучевая терапия) молочной железе.
Во всех остальных ситуациях метод может применяться, но значительных преимуществ перед маммографией и УЗИ он не имеет.
Данные гисто- или цитологического исследования – необходимая и решающая составляющая диагноза «рак». Пациентам, у которых на первом этапе планируется операция, обычно достаточным выполнить тонкоигольную или стереотаксическую биопсию. Если опухоль определяется хорошо, биопсия выполняется «под контролем пальца». При глубоком расположении образования используется ультразвуковой метод. Определить злокачественная опухоль или нет до операции чрезвычайно важно.
Во-первых, это связано с возможностью медицинского учреждения в выполнении срочного интраоперационного исследования. Если такой возможности нет, ответ морфолога будет получен минимум через 7-10 дней.
При диагнозе «рак» такая операция не может считаться радикальной.
Во-вторых, это влияет на продолжительность операции, что при определенных сопутствующих заболеваниях неблагоприятно.
Для больных, у которых на первом этапе планируется консервативное лечение, морфологическое исследование просто необходимо. С одной стороны, лечить рак без гистологически подтвержденного диагноза юридически неправомочно, с другой –результаты биопсии позволяют сделать правильные прогнозы.
Чаще всего в этих целях используют кор-биопсию, иногда трепан-биопсию. Оба варианта выполняются амбулаторно, под местной анестезией.
• Для удаления опухоли необходима операция. Больной должна быть оказана необходимая хирургическая помощь при биопсии или при последующей операции. В зависимости от того, насколько развилась болезнь, может быть удален только бугорок или опухоль, или вся грудь (мастэктомия). При каждой операции могут быть удалены соседние лимфатические узлы. Если опухоль захватила мышечную ткань под грудью, может быть произведено удаление груди и расположенной ниже мышечной ткани (радикальная мастэктомия).
Решающими факторами для подобного хирургического вмешательства являются стадия опухолевого процесса и локализация новообразования в молочной железе. Возраст женщины значения не имеет. В объем удаляемых тканей включается сектор ткани молочной железы с опухолью и все уровни лимфатических узлов. Во время операции проводится срочное исследование удаленного сектора. Если морфолог по краю находит опухолевые клетки – нужна расширенная операция. Бывают ситуации, когда врач даже не обсуждает вопрос об объеме операции. Это означает, что у конкретной больной имеются абсолютные противопоказания для сохранения молочной железы. Современные
противопоказания к выполнению радикальной резекции – следующие:
– расположение опухоли в подсосковой (центральной) части молочной железы;
– несколько опухолей, расположенных в разных отделах молочной железы;
– отечная и воспалительная (например, маститоподобная) формы опухолевого процесса;
– ожидаемый плохой косметический результат (очень маленький размер железы).
• После операции может потребоваться лучевая терапия, чтобы предотвратить дальнейшее распространение рака, особенно если были задеты лимфатические узлы.
Весьма вероятно, что в оставшейся части ткани молочной железы могут быть микроопухоли, зона микрокальцинатов, из которых в последующем снова разовьется злокачественное образование. Подобное сомнение иногда приводит к отказу пациентки от данной операции. В связи с этим встает вопрос: не является ли радикальная мастэктомия,
при которой удаляется вся ткань молочной железы, правильной и радикальной операцией? Мы готовы согласиться с этим утверждением, если после органосохранной операции не предлагается лучевая терапия на оставшуюся часть молочной железы, иногда с включением в поле облучения зон регионарного лимфооттока.
В данном случае лучевая терапия решает основную задачу –профилактика возникновения местного рецидива заболевания.
Причем ее применение необходимо даже при пальпаторно неопределяемых до операции образованиях. В отсутствии послеоперационного облучения число пациенток, у которых может развиться рецидив в рубце, увеличивается в два и более раза.
Современные методики облучения, индивидуальный расчет полей облучения для каждой пациентки позволяют почти полностью избежать постлучевых изменений. Как правило, каждой женщине даются рекомендации по уходу за кожей во время проведения лечения, контролю показателей крови. Современные препараты местного использования в виде мазей: актовегиновая, метилурациловая, солкосерил-гель, бальзам «Спасатель», пантенол, димексид весьма эффективны. Обычно больная наблюдается у лечащего врача-хирурга и лучевого специалиста, которые совместно подбирают необходимое лечение. Благодаря этому значительных деформаций сохраненной молочной железы лучевая терапия не вызывает.
Существует еще один вариант, когда облучение молочной железы зон регионарного лимфооттока является компонентом лечебной программы – индукционная терапия местнораспространенного рака.
В этом случае задача лучевой терапии – сокращение объема первичной опухоли для последующего выполнения хирургического этапа.
• До и после операции может потребоваться химиотерапия, чтобы предотвратить дальнейшее распространение рака. Такое лечение обычно длится от шести месяцев до года.
Химиотерапия – основной и эффективный вариант лекарственного лечения злокачественных опухолей.
В результате воздействия химиотерапии на опухолевую ткань, размеры первичного образования (а также возможно имеющихся метастазов) сокращаются и помимо
этого идет активная профилактика развития метастазов.
При раке молочной железы химиотерапия может проводиться до операции в целях уменьшения размера опухоли и воздействия на регионарные лимфоузлы. В процессе этого реализуется так называемый непосредственный эффект лечения, свидетельствующий о:
– адекватности и эффективности выбранной схемы;
– чувствительности опухоли;
– достижении операбельного состояния.
Обычно используют несколько (в среднем 4-6) циклов химиотерапии.
Необходимость назначения химиотерапии после операции диктуется результатами гистологического исследования удаленной опухоли и лимфатических узлов. Помимо этого, исследуется содержание рецепторов к эстрогенам и прогестерону, а также HER-2/neu статус (в зависимости от особенности опухоли подбирают лечение в послеоперационном периоде). Основной задачей в этом случае является профилактика возникновения отдаленных метастазов (профилактика метастатической болезни). При необходимости проведения химиотерапии стандартом считается 4-6 курсов с интервалом в 3-4 недели.
В ряде случаев химиотерапия назначается как до, так и после операции. В этой ситуации лечащий врач подробно разъясняет женщине необходимость подобной комбинации. Химиотерапия может использоваться как основной метод лечения без операции, когда опухолевый процесс уже распространенный и есть отдаленные метастазы.
Современные схемы химиотерапии обычно включают в себя препараты либо разнонаправленного действия, либо взаимно усиливающие друг друга. Наиболее эффективные из них антрациклины (адриамицин, адриабластин, доксорубицин, фармарубицин и т.д.) и таксаны (Таксотер®, паклитаксел).
В настоящее время Таксотер® – один из наиболее эффективных химиотерапевтических препаратов, применяемых для лечения рака молочной железы.
В зависимости от особенностей рака молочной железы и состояния пациента выбирают тот или иной режим назначения Таксотера®.
Таксотер® можно назначать как с антрациклинами (одновременно или последовательно), так и в комбинированной химиотерапии без антрациклинов, в монорежиме (самостоятельно), а также использовать в комплексе с трастузумабом при гиперэкспрессии HER-2/neu.
Как известно, при использовании любых медицинских препаратов, могут возникать нежелательные явления и химиотерапия не является исключением. Наиболее распространенные – тошнота, рвота. Это связано с тем, что противоопухолевые агенты повреждают не только опухолевые, но и нормальные клетки желудочно-кишечного тракта. У некоторых начинается обезвоживание, анорексия. В этом случае интервал между курсами необходимо увеличить, либо полностью отказаться от этого метода лечения. Однако есть больные, у которых подобные эффекты вообще не возникают.
Существует ряд рекомендаций, позволяющих не только уменьшить, но иногда и полностью избежать побочных эффектов. Необходимо учитывать, что у некоторых больных, помимо истинной (острой или отсроченной), тошнота и рвота носят психогенный характер и начинаются только от одного вида процедурного кабинета или разведенного препарата.
Современная противорвотная терапия предлагает широкий спектр препаратов, благодаря которым у 90% больных эти явления можно предупредить заранее. Наиболее часто применяются: навобан, зофран, китрил, эменд.
Помимо этого, пациентке должны дать практические рекомендации о режиме питания при проведении химиотерапии:
– есть чаще, маленькими порциями;
– исключить приторно-сладкие и острые блюда, отдавая предпочтение продуктам с кислым и слегка соленым вкусом;
– не следует употреблять тяжелую, трудно перевариваемую пищу, на 2-3 дня перейти на легкую, но с достаточным количеством калорий.
В интервалах между курсами химиотерапии можно применять гепатопротекторы (гептрал, эссенциале, карсил и т.д.), способствующие восстановлению печеночной паренхимы.
Многих пациенток волнует выпадение или потеря волос (алопеция) – один из наиболее частых побочных эффектов. Как скоро он начинается и прекращается, зависит от конкретной ситуации. Обычно в течение года волосы полностью восстанавливаются, а иногда становятся даже лучше.
Чрезвычайно важно при проведении химиотерапии контролировать показатели крови, в частности, лейкоциты.
Исследование проводится в динамике, обязательно перед каждым следующим введением. При резком падении лейкоцитов (ниже 2,5 тыс.) свободный интервал может быть продлен, либо лечение включает поддержку колониестимулирующими факторами. Считается, что способствуют этому грецкие орехи, печень, красная икра, красное сухое вино,
гранаты и их сок. Специальной диеты, которая увеличивает количество лейкоцитов, нет. В любом случае каждая конкретная ситуация должна обсуждаться с лечащим врачом
• После операции опухолей с положительной реакцией на эстроген может потребоваться гормонотерапия.
Эндокринотерапия, как метод лечения, насчитывает более чем столетнюю историю. Впервые овариэктомию (удаление яичников) выполнил Г. Беатсон у пациенток с запущенным раком молочной железы. В результате из 10-ти прооперированных, в 3-х случаях полностью исчезли все проявления болезни. Позже были открыты основные стероидные гормоны и описаны их взаимоотношения в женском организме между собой и тканями-мишенями.
Этот опыт не стал достоянием истории. Овариэктомия – наиболее частый способ эндокринной терапии для женщин, относящихся к репродуктивному возрасту. Альтернативой хирургическому вмешательству сейчас стало использование агонистов рилизинг-гормонов (золадекс) в комбинации с антиэтрогенами.
В 70-е годы прошлого века на поверхности опухолевой клетки были обнаружены гормональные рецепторы. Именно благодаря им клетка способна воспринимать гормональную стимуляцию, отвечая на нее специфическим действием (деление, созревание и т.д.) Для «женского» рака молочной железы очень важен положительный статус опухоли по рецепторам к эстрогенам и прогестерону (РЭ+, РП+). Только при наличии рецепторов имеет смысл использовать эндокринотерапию. Рецепторопозитивностью отличаются около 2/3 опухолей молочных желез, поэтому в этой группе гормонотерапия – один из самых эффективных вариантов лечения.
Следует отметить, что в разных возрастных группах применяются несколько различные методы эндокринотерапии, поскольку пути образования гормонов у менопаузальных больных и пациенток с сохранной менструальной функцией неодинаковы.
Долгое время «золотым стандартом» независимо от возраста были антиэстрогенные препараты, широкое применение которых началось с 70-х годов прошлого века. Основным механизмом их действия является конкурентное связывание рецепторов эстрогенов с блокадой возможных сигналов, что приводило к снятию эстрогенной стимуляции клеточной пролиферации. Наиболее широко и часто использовался тамоксифен и его аналоги (зитазониум, нольвадекс, торемифен). Эти лекарственные препараты до сих пор остаются
основными в гормонотерапии пациенток репродуктивного возраста.
При сохранной менструальной функции циркулирующие эстрогены активно продуцируются яичниками. Стимуляция их осуществляется гормонами центрального звена (фолликулостимулирующим, лютеинизирующим). Поэтому, помимо связывания рецептора, необходимо добиться максимального снижения уровня циркулирующих женских
гормонов. Для этого сейчас используют: хирургическое удаление яичников (овариэктомия), лучевое воздействие на их ткань, или так называемую «химическую кастрацию». Последняя осуществляется введением препаратов, тормозящих выработку «центральных» гормонов –фолликулостимулирующего и лютеинизирующего. После процедуры
наблюдается резкое снижение функциональной активности яичников, уровень циркулирующих эстрогенов приближается, по абсолютным значениям, к менопаузальному состоянию. Привлекательность данного способа овариэктомии состоит в его обратимости, т.е. при отмене препарата восстанавливается менструальный цикл и репродуктивный статус женщины. Комбинация золадекса и тамоксифена – наиболее часто используемый вариант эндокринотерапии, который позволяет на 50% снизить вероятность повторного заболевания и на 25% – показатель смертности от рака молочной железы.
Продолжительность приема тамоксифена в дозе 20 мг/сут. – не менее 5 лет.
Естественно, что любую женщину, которой рекомендована эндокринотерапия, будет волновать вопрос: какие наиболее частые побочные эффекты могут возникнуть в процессе лечения?
В отношении золадекса к наиболее частым побочным эффектам относят: приливы, изменение настроения (кастрационный синдром), сухость слизистой влагалища. Тамоксифен индуцирует развитие атипической гиперплазии эндометрия, сопровождающейся дисфункциональными маточными кровотечениями, вплоть до карциномы эндометрия.
В этом случае препарат отменяется!
Принимая гормональную терапию, женщина должна не реже одного раза в полгода консультироваться у гинеколога и регулярно проводить ультразвуковое исследование органов малого таза, помимо стандартного обследования.
Говоря об антиэстрогенах, в XXI веке нельзя не сказать несколько слов о перспективе этого класса соединений, что прежде всего связано с фазлодексом (ICI 182, 780. Fulvestrant).
Препарат, в отличие от тамоксифена, не обладает теми побочными эффектами, которые иногда приводят к отмене последнего. Фазлодекс не просто блокирует, он полностью разрушает эстрогеновые рецепторы, а это ведет к остановке пролиферации. В экспериментальных исследованиях было показано, что фульвестрант тормозит развитие не
только опухолей молочной железы, устойчивых к действию тамоксифена, но и опухолей тела матки.
Фазлодекс в целом хорошо переносится. Побочные эффекты регистрируются редко (менее 1%). Приблизительно у 5% больных отмечены боли в суставах, нарушения в системе свертывания крови и местные (препарат вводится инъекционно) реакции. Несколько чаще регистрировались желудочно-кишечные расстройства, приливы (около 20%).
Ожидаемое повышение риска сосудистых реакций и остеопороза не отмечено, именно поэтому препарат особенно рекомендуется группе менопаузальных больных.
Сочетание хорошей переносимости и выраженной эффективности способствует все более широкому внедрению фульвестранта в клиническую практику, особенно при прогрессировании на фоне предшествующего лечения.
Последнее время проводятся исследования применения фазлодекса вместо тамоксифена совместно с золадексом в качестве послеоперационного лечения молодых больных с рецепторопозитивными опухолями.
Скорее всего, все имеющиеся положительные качества в самом ближайшем будущем сделают фульвестрант «золотым стандартом» эндокринотерапии XXI века, каким в XX веке был тамоксифен.
У женщин в период менопаузы источником эстрогенов являются не яичники, а надпочечники и жировая ткань. В этих органах под действием ароматазы (ключевой фермент реакции ароматизации) продуцируются эстрогены. Поэтому сейчас назначение антиэстрогенов при рецепторопозитивном раке молочной железы у женщин менопаузального возраста считается менее правильным, чем использование ингибиторов ароматазы. Классическими представителями этой группы являются фемара (летрозол) и аримидекс (анастрозол).
Ингибиторы ароматазы не должны назначаться молодым женщинам, поскольку снижение продукции эстрогенов, в частности, в жировой ткани, неминуемо приведет к их увеличению в функционирующих яичниках (эффект обратной связи).
Многочисленные исследования показали: применение ингибиторов ароматазы достоверно снижает риск возникновения рецидива заболевания и на 12% риск смертности.
Частота возникновения контрлатерального рака молочной железы при использовании анастрозола приблизительно в 4 раза ниже, чем при применении тамоксифена.
Препараты этой группы практически лишены тех побочных эффектов и осложнений, которые развиваются при приеме тамоксифена: не отмечается патологии эндометрия, системы коагуляции (свертывания крови), а также кастрационный синдром.
Ингибиторы ароматазы сейчас используются в качестве послеоперационного лечения при непереносимости или прогрессировании на фоне антиэстрогенов, а также до хирургического этапа при неоперабельных опухолях.
Современная эндокринотерапия – наиболее щадящий и эффективный метод лекарственной терапии для больных раком молочной железы с гормонально чувствительной опухолью.
Оказывая выраженный противоопухолевый эффект, гормонотерапия сохраняет хороший уровень качества жизни, не вызывает характерных для химиотерапии побочных эффектов – тошноту, рвоту, выпадение волос, анемию и лейкопению (снижение количества лейкоцитов.)
• Женщины, у которых удалена часть груди или вся грудь, могут воспользоваться пластической хирургией. Пластическая операция может быть произведена во время операции по удалению груди или позже.
Современные экзопротезы учитывают все анатомо-топографические особенности проведенной операции. В комплект, который предлагается женщине, включено эстетическое белье, топы, купальники.
Все это делает дефект практически незаметным.
Опытные консультанты подбирают для каждой женщины подходящий именно ей по форме, цвету, размеру и весу экзопротез. Правильно подобранный протез должен отвечать не только эстетическим задачам, но и являться лечебно-профилактическим средством, обеспечивающим наиболее быструю послеоперационную адаптацию и заживление
тканей. Такой протез предупреждает нарушение осанки, искривление позвоночника, опущение плеч и т.д.
Основные правила выбора экзопротеза:
1. масса протеза должна максимально соответствовать массе другой молочной железы;
2. размер экзопротеза подбирается по чашечке бюстгалтера;
3. экзопротез должен максимально компенсировать возникший после мастэктомии дефект;
4. во время примерки женщине лучше не брать протез в руки. Если ей все же любопытно, то необходимо сразу разъяснить, что его тяжесть только видимая. На самом деле молочная железа весит ровно столько же;
5. форма экзопротеза должна соответствовать форме молочной железы.
Современные протезы разнообразны по форме – овальные, треугольные, каплевидные. Они весьма сходны по своим свойствам с женской грудью. Экзопротезы имеют мягкую и нежную структуру, быстро принимают температуру тела.
В последних моделях экзопротезов предусмотрена система фиксации непосредственно к поверхности грудной клетки. Протез лучше облегает, с большей точностью корректирует дефекты. Тем не менее, носить его более 12 час. в день не рекомендуется.
Помимо этого, современные экзопротезы разрабатываются еще и с учетом их функциональных задач. Послеоперационные протезы –легкие, не мешающие заживлению раны. Их можно носить практически сразу после удаления дренажа.
Облегченные – при большой молочной железе, при лимфатическом отеке на стороне операции. Эти протезы особенно удобны в жаркую погоду.
Специальные протезы, предназначенные для занятий плаванием и посещений физкультурного зала.
Экзопротезы не доставляют женщине много хлопот в гигиеническом плане. Их рекомендуется ежедневно мыть в теплой воде с мылом, после чего вытирать мягким полотенцем. Ночью хранят в специальной упаковке, чтобы форма оставалась неизменной. После посещения бассейна, где вода может быть хлорированной или морской, нужно тщательно вымыть протез. По возможности его необходимо оберегать от булавок и длинных ногтей, поскольку возможна травма протеза.
И все же у части женщин полноценная психологическая реабилитация возможна лишь после выполнения реконструктивно-пластической операции.
В зависимости от того, какой «материал» используется в пластической операции, методики бывают:
1. Использующие только силиконовый материал – экспандер-протез.
2. Использующие комбинацию силиконового материала и собственные ткани – торако-дорзальный лоскут (донорская зона- широчайшая мышца спины) и силиконовый эндопротез;
В основном используются силиконовые протезы.
3. Реконструкция собственными тканями – различные виды кожно-мышечных лоскутов.
Без сомнения, каждая из методик может сопровождаться послеоперационными осложнениями. Об этом больную также предупреждают.
Наиболее частые из них: образование вокруг импланта фиброзной (констрикторной) капсулы, отторжение протеза, кожный некроз.
Завершающий, окончательный этап любой реконструкции – создание сосково-ареолярного комплекса, относящийся к вторичным реконструктивным процедурам. Выполнение его также в значительной степени решается больной, равно как и методика восстановления.
Таким образом, восстановление утраченной в процессе лечения молочной железы – вовсе не заоблачная перспектива, а вполне реальный шаг, сделать который под силу многим женщинам.
1. Размер опухоли в молочной железе.
2. Количество пораженных метастазами регионарных лимфатических узлов.
Принципиально важным является:
• их отсутствие;
• метастазы в 1-3-х лимфатических узлах;
• метастазы в 4-х и более лимфатических узлах.
Качество жизни, ее продолжительность, проводимое лечение – все находится в прямой зависимости. Чем меньше диаметр опухоли, тем больше продолжительность жизни. Чем меньше лимфатических узлов поражено, тем менее агрессивной будет терапия.
3. Рецепторы к стероидным гормонам в опухоли.
Женские половые гормоны (эстрогены и прогестерон) могут стимулировать рост и развитие опухолевой популяции. Однако это происходит далеко не со всеми опухолями. Для осуществления данного эффекта необходимо, чтобы на поверхности опухолевой клетки находился «замочек» или воспринимающий гормональную стимуляцию аппарат – рецептор к соответствующему гормону. Такие рецепторы находятся практически в 2/3 опухолей молочных желез. Определяют их биохимическим или иммуногистохимическим способом. Последний –наиболее предпочтителен. Причем материалом может служить как ткань опухоли, так и «готовые послеоперационные(парафиновые) блоки». В процессе изучения рецепторопозитивных опухолей выяснили, что они обычно высокодифференцированы и хорошо реагируют на один из вариантов лекарственного лечения –эндокринотерапию. Гормональные препараты, применяемые в этом случае, способны блокировать соответствующие рецепторы, делая невозможной их связь с циркулирующими гормонами.
4. Рецептор эпидермального фактора роста HER2.
Около 30% женщин, страдающих раком молочной железы, имеют HER2- положительные опухоли. Помимо гормонов, на поведение клеток в организме влияют еще и так называемые ростовые факторы.
Имеющийся на поверхности клеток HER2-рецептор определяет ее реакцию на ростовые факторы. Причем экспрессируется он любой клеткой, но в разных количествах. В некоторых опухолях его так много, что это приводит к ускорению и без того быстрого деления и пролиферации. Сейчас HER2-рецептор можно определить тремя методами:
– иммуногистохимически;
– флюоресцентной in situ гибридизацией;
– хромогенной гибридизацией in situ
Считается, что HER2-положительные опухоли – особая форма рака, отличающаяся неблагоприятным прогнозом, требующая более агрессивного лечения. В этих случаях обязательно применение таргетной терапии, или терапии мишеней. Применение моноклональных антител –блокаторов HER2-рецептора у таких больных значительно интенсифицирует системное лекарственное лечение и увеличивает безрецидивный интервал.
Одним из основных препаратов этой группы является герцептин (трастузумаб). Препарат блокирует HER2-рецептор, снижает способность клеток к активной пролиферации, повышает чувствительность к химиотерапии. Он применяется во всех случаях установленной гиперэкспрессии или амплификации HER-2/neu (т.е. при HER2-позитивных
опухолях). Современная наука активно развивает это направление.
Сейчас уже есть лекарственные формы блокаторов HER1 и HER2 – лапатиниб, а также VEGF(фактор роста опухолевых сосудов) – авастин (бевацизумаб). На фоне приема авастина прекращается опухолевый ангиогенез, т.е. опухоль не получает питательные вещества и погибает.
В последние годы начато совместное применение герцептина и авастина, результатом которого является разнонаправленное воздействие на опухолевую ткань, приводящее к большей эффективности лечебной программы.
• Очень мелкие опухоли, которые невозможно почувствовать, можно определить с помощью маммографии. Женщины в возрасте более 50 лет должны проходить маммографию ежегодно, а женщины в возрасте от 40 до 50 лет должны обсудить с врачом свои факторы риска, чтобы определить, когда следует начинать делать маммографию.
• Обследование должно проводиться радиологом, специализирующимся в области маммографии, или в маммологическом центре.
• Женщины должны ежегодно проходить обследование груди у врача.
• Женщины должны ежемесячно обследовать грудь (лучше всего через два-три дня после менструаций). Ткань груди обычно немного бугристая и неровная, поэтому важно привыкнуть к нормальному контуру и текстуре груди. Тогда легче будет определить изменения текстуры и внешнего вида.
• Регулярные упражнения и поддержание нормального веса могут снизить риск возникновения рака груди после менопаузы.
• Женщины, у которых велик риск возникновения рака груди, могут прибегнуть к химической профилактике болезни, принимая тамоксифен в течение пяти лет. Решение о принятии тамоксифена должно быть принято после обсуждения риска заболевания и перспектив лечения с врачом.
• Женщины, у которых в семье есть случаи заболевания раком груди, могут пройти генетический тест на наличие генов рака груди. Женщины с положительным результатом теста должны находиться под усиленным наблюдением с целью выявления как рака груди, так и рака яичников, или рассмотреть возможность превентивного удаления грудей или яичников.
• Обратитесь к врачу, если вы обнаружили бугорок в любом месте груди или под мышкой. Большинство бугорков не являются канцерогенными, но необходима биопсия, чтобы поставить окончательный диагноз.
• Свяжитесь с врачом, если вы заметили любые изменения размера, формы или внешнего вида груди, или если у вас есть какие-либо выделения из соска.
источник

