Геморрагическая киста яичника – патология, которая опасна своими осложнениями. Среди множества гинекологических болезней киста яичника является одним из самых загадочных образований. Возникнув, она может самостоятельно исчезнуть или же разорваться. Последний процесс носит название киста с кровоизлиянием или геморрагическая киста.
Киста яичника – это доброкачественное образование, которое формируется на поверхности половой железы. Внутри она заполнена кровянистой жидкостью или сгустками крови.
Киста яичника с дальнейшим кровоизлиянием имеет свои особенности:
- гинекологи наиболее часто диагностируют данную патологию у женщин, находящихся в детородном возрасте и у девушек в период установления менструального цикла;
- рассматривается в качестве разновидности функциональной кисты. Может быть в качестве осложнения, которое возникает при развитии на яичнике кисты желтого тела и фолликулярной кисты. Образуется как следствие цикличной деятельности яичников;
- данная доброкачественная опухоль никогда не перерождается в злокачественную форму;
- это аваскулярное образование, которое не имеет артерий и вен. Как следствие, не имеет кровоснабжения;
- при разрыве кисты яичника кровь переходит в область брюшины и половую железу. Это свидетельствует о возникновении осложнения и опасности;
- возникает во втором периоде месячного цикла. Происходит в момент, когда внутри желтого тела яичника или фолликула происходит кровоизлияние:
- способна к самостоятельному рассасыванию.
Как правило, в 97% случаев киста односторонняя. Однако если доминантный фолликул созрел в двух яичниках, образуется двустороннее поражение. Поскольку правый яичник анатомически ближе к крупным сосудам, правосторонняя киста диагностируется в большинстве случаев. Возникновение левосторонней патологии по симптомам и лечению аналогично правосторонней форме.
При появлении геморрагической патологии у пациентки возникает характерная симптоматика:
- нарушение менструального цикла, обильная менструация. В период между месячными кровотечениями появляются мажущие выделения темно-коричневого цвета;
- в период с 11 по 23 день после месячных внезапно появляются выраженные тянущие болевые ощущения сбоку или внизу живота. Характерна иррадиация боли в ногу или задний проход;
- ложные позывы на опорожнение кишечника и частое мочеиспускание;
- жжение в области живота;
- тяжесть в надлобковой области.
Эти симптомы кисты характерны патологической реакции.
Геморрагическая киста опасна тем, что она ведет к осложнениям. Они угрожают жизни пациентке. В первую очередь, возможна перфорация капсулы. Что приведет к покиданию экссудата полости кисты. Может произойти перекручивание ножки узла, которая связывает ее с половой железой. Массивное кровотечение, которое возникает наиболее часто, может привести к летальному исходу больной.
Подобные состояния требуют незамедлительного оперативного вмешательства. В противном случае, может возникнуть перитонит и заражение крови, что в дальнейшем приведет к шоковому состоянию и летальному исходу.
По исследованиям, наиболее часто данные осложнения провоцируют тяжелые физические нагрузки. В особенности это касается девочек. Потому что ножки у кисты длиннее, чем у взрослой женщины. В связи с этим, требуется внимательно отнестись к жалобам ребенка на боли внизу живота.
Перечисленные выше осложнения характеризуются появлением следующих симптомов:
- холодный пот;
- боль нарастает быстро, пациентка не может принять позу тела, которая способна облегчить болевые ощущения;
- падение АД. Потемнение в глазах, возможны обмороки;
- учащенное сердцебиение;
- повышение температуры;
- возбуждение, сменяющееся заторможенностью;
- рвота.
Причины, по которым образуется данная патология, до конца медицине неизвестны. Исследователи считают, что большая роль в данном случае отводится изменению гормонального фона в случаях эндокринных заболеваний.
Среди возможных факторов провоцирующих кисты, гинекологи выделяют:
- тяжелая физическая нагрузка;
- изменения в работе эндокринных органов;
- длительное воздействие стрессового фактора;
- воспалительные реакции и инфекционные агенты в репродуктивной системе больной;
- чрезмерная масса тела или, наоборот, недостаток веса;
- яичниковая артерия недостаточно кровоснабжает яичник;
- начало менструаций до 12 лет;
- наследственная предрасположенность;
- внематочная беременность, аборты.
Прием противозачаточных лекарственных средств экстренного действия и стимуляторов процесса овуляции является наиболее частой причиной нарушения функции репродуктивных органов.
Своевременная диагностика при менструальном цикле поможет избежать операции. В современной гинекологии для выявления геморрагических узлов применяют следующие методы диагностики:
- осмотр гинеколога. При пальпации нижней части живота специалист выявляет напряженность брюшной стенки. Увеличение объема половой железы. При осмотре врачом пациентка будет чувствовать боль;
- УЗИ. Помогает определить плотность и размер содержимого кисты. Если имеется свежая кровь, структура не будет отражать ультразвук. Эхогенность свидетельствует о высокой плотности. Это говорит о наличие в кисте свернувшихся кровяных сгустков;
- МРТ. Метод, который предназначен для определения вида патологического образования и степени кровоизлияния;
- лапароскопия. Применяется редко, зачастую ведет к оперативному вмешательству.
При диагнозе кисты, выявленной в ходе диагностических мероприятий, лечащий врач определит метод лечения.
Методы лечения доброкачественно новообразования подразделяются на 2 группы: медикаментозный и хирургический. Способ определяется специалистом, который учитывает размер и плотность геморрагического узла. Он определяет, насколько выражены симптомы и возможность возникновения опасных для жизни осложнений.
Если патологическое состояние протекает без выраженной симптоматики и опасность возникновения осложнений стремится к нулю, тогда гинеколог делает выбор в пользу медикаментозной терапии гормональными препаратами. В связи с этим могут быть назначены:
- дюфастон. Назначается лишь в случаях, когда киста вызвана изменением гормонального фона;
- противозачаточные средства, комбинированного типа действия, например, Жанин. Эффективен в лечении кисты небольшого размера. Способствует уменьшению в размерах узла и предотвращает возврат патологического состояния. Благодаря данным лекарственным средствам, яичники выполняют минимальный объем функций.
Во время проведения терапии пациентка должна постоянно наблюдаться у специалиста и проходить УЗИ, чтобы отслеживать возникающие изменения.
При выявлении воспалительной реакции пациентке назначаются противовоспалительные и противомикробные лекарственные средства. В данном случае женщине необходима помощь. Обязательно проконсультируйтесь с врачом.
Оперативное вмешательство представлено в следующих случаях:
- произошло осложнение патологического состояния;
- кистозное образование выявлено у больного в возрасте до 15 лет. Из-за анатомических и физиологических особенностей большой риск развития осложнений;
- если медикаментозная терапия привела к увеличению узла более чем на 10 см.
Основные виды хирургических операций:
- лапаротомия. Проводится при возникновении осложнений, выявлении злокачественных новообразований в матке. При геморрагическом узле большого размера;
- лапароскопия. Щадящий метод оперативного вмешательства, в связи малым доступом. Назначается при кистах малого размера и при отсутствии осложнений.
При выборе метода операции, специалисты нацелены на то, чтобы сохранить как можно больший объем здоровой ткани яичника. Наиболее часто хирурги при проведении оперативного вмешательства выбирают цистэктомию. Это операция, при которой кисту полностью удаляют из яичника. Чтобы избежать кровоизлияния в полость брюшины, капсулу узла не вскрывают. Также не затрагивается сам яичник. После операции он сохраняет свои функции, что позволяет женщине забеременеть.
Если произошло нагноение или кровоизлияние, врач вырезает вместе с узлом пораженные участки на яичнике. В редких случаях придатки при кровотечении удаляются полностью. Если была удалена только одна половая железа, детородная способность сохраняется.
При любых хирургических вмешательствах на яичнике после завершения операции берется биопсия, необходимая для гистологического исследования. Благодаря ей можно исключить развитие раковых клеток в пораженном органе.
После операции пациентка должна становится на учет к лечащему врачу. Это необходимо для наблюдения за состоянием и исключения рецидива патологического состояния.
Если геморрагическое образование в яичнике появилось в период вынашивания женщиной ребенка, тогда врач действует, исходя из размеров кисты. При малых размерах она ничем не помешает нормальному протеканию беременности.
В случае возникновения осложнений необходима срочная операция. Современная медицина позволяет удалить доброкачественное образование, не рискуя при этом жизнью плода или матери. Со временем состояние пациентки стабилизируется. Прогноз для дальнейшего вынашивания ребенка – благоприятный.
После лапароскопии планировать беременность можно только спустя 4 месяца после операции и спустя полгода после лапаротомии. Это необходимо для того чтобы полностью восстановился весь организм и овариальные ткани. Швы полностью должны зажить.
Для современной медицины киста яичника является патологическим состоянием. Его можно вылечить, если пациентка вовремя обратиться к врачу. Оперативное вмешательство, как правило, происходит щадящим методом. Это позволяет в дальнейшем женщине забеременеть и успешно выносить плод.
источник
Геморрагическая киста – это полость, заполненная кровью. Это не отдельная патология, и даже в Международной классификации болезней ей не выделяется особый код. Образование с геморрагическим содержимым возникает на фоне длительно существующей лютеиновой или фолликулярной кисты и является закономерным этапом их развития. Симптоматика будет соответствовать заболеванию, на фоне которого появилась заполненная кровью полость.
Геморрагическая киста яичника отличается доброкачественным течением. Как и все функциональные процессы, она склонна к самопроизвольному регрессу. Образование практически никогда не озлокачествляется и требует лечения только при упорном росте и развитии осложнений. Выбор метода терапии будет определяться размером очага, наличием сопутствующей патологии и иными факторами. Разберемся, почему возникает геморрагическое образование, как его распознать и что делать при его обнаружении.
Образование, заполненное кровью, появляется на фоне такой патологии:
- Киста желтого тела – возникает из нерегрессировавшей временной железы. Синтезирует прогестерон, который определяет особую клиническую симптоматику болезни. Нередко выявляется на ранних сроках беременности. Чаще обнаруживается у женщин репродуктивного возраста с установившимся менструальным циклом;
- Фолликулярная киста – образуется из нелопнувшего в свой срок фолликула. Препятствует зачатию ребенка. Довольно часто выявляется у девочек-подростков и женщин с нерегулярным менструальным циклом.
Геморрагическая киста яичника образуется на фоне фолликулярной кисты или кисты желтого тела.
Фолликулярные и лютеиновые кисты называются функциональными (временными). Они редко существуют более 3 месяцев и обычно рассасываются самостоятельно после первой же прошедшей менструации. Случается, что такие образования продолжают расти. Они теряют чувствительность к гормонам, закономерно увеличиваются в размерах, достигают величины 5-10 см и более. На определенном этапе развития полость может заполниться кровью, и появится геморрагическая киста яичника.
На начальных этапах своего развития функциональные полости заполнены прозрачным содержимым. В отличие от истинных опухолей придатков такие образования растут не за счет деления клеток, а в результате увеличения объема жидкости. Стенка полости растягивается, и новообразование растет, раздвигая органы таза и приводя к появлению характерной симптоматики.
Фолликулярная киста яичника растет быстрее и порой достигает величины 10-15 см. Лютеиновое образование редко бывает более 8 см в диаметре.
В первые месяцы своего существования функциональные кисты чувствительны к действию гормонов и могут быстро регрессировать.
Гормональная терапия сразу после появления функциональных кист часто дает положительные результаты в лечении патологии.
Со временем эта способность теряется, и дальше образования растут практически автономно. Возникают незначительные кровоизлияния, которые приводят к наполнению полости кровью. Так возникают геморрагические образования – характерный признак длительно существующей функциональной кисты.
Точные причины появления полости, заполненной кровью, не известны. Выделяют несколько факторов риска развития патологии:
- Травмы живота. Резкий удар или падение могут привести к кровоизлиянию и заполнению полости геморрагическим содержимым;
- Тяжелая физическая нагрузка;
- Резкие движения и прыжки;
- Бурная интимная близость;
- Гормональные перестройки (во время беременности, в преклимактерическом периоде).
Есть мнение, что на правом яичнике функциональные геморрагические кисты возникают несколько чаще, чем на левом. Действительно, справа овуляция происходит в 60% случаев, и значит, здесь выше вероятность развития патологии. Достоверных статистических данных по этому вопросу не предоставлено, и все вышесказанное – результат многолетних наблюдений практикующих врачей.
Нарушение менструального цикла – первый признак функциональной кисты яичника.
Появление проблем с месячными — один из основных симптомов развития функциональной кисты яичника.
И фолликулярные, и лютеиновые геморрагические образования дают о себе знать такими симптомами:
- Задержка менструации – от нескольких дней до одного месяца;
- Удлинение месячных и увеличение их объема. После длительной задержки происходит значительное отторжение наросшего эндометрия, и менструация может пройти как полноценное маточное кровотечение;
- Ациклические кровянистые выделения вне менструации (в середине цикла или ближе к его окончанию).
Патология желтого тела имеет свои характерные симптомы:
- Увеличение, нагрубание и чувствительность молочных желез;
- Незначительная тошнота, возможна рвота;
- Извращение вкуса, пристрастие к непривычной пище;
- Непереносимость резких запахов;
- Эмоциональная лабильность.
Подобные симптомы схожи с сомнительными признаками беременности, и этому есть объяснение. Лютеиновая киста является полноценной железой. Она вырабатывает прогестерон – гормон, который влияет на течение беременности. Прогестерон отвечает за подготовку женщины к вынашиванию плода – стимулирует рост слизистого слоя матки, увеличивает долю железистой ткани в груди. Не удивительно, что симптомы патологии желтого тела и беременности схожи, и без специального обследования отличить одно состояние от другого довольно сложно.
Рост полости и заполнение ее кровью приводит к появлению иных признаков:
- Тянущая, давящая или ноющая боль в паховой области слева или справа;
- Чувство тяжести и распирания внизу живота;
- Увеличение живота в размерах;
- Учащение мочеиспускания. Моча может отходить часто, но малыми порциями;
- Длительные запоры.
Одним из признаков геморрагической кисты яичника является затруднение опорожнения кишечника.
Боль возникает при увеличении полости до 4-5 см, сдавление органов таза – при больших образованиях (более 8-10 см). Такого размера геморрагические кисты встречаются редко. Обычно капсула лопается раньше, и содержимое полости изливается наружу. При развитии подобных осложнений требуется срочное хирургическое вмешательство.
Геморрагическая киста – фолликулярная или по типу желтого тела – склонна к развитию осложнений, опасных для жизни и здоровья:
Разрыв капсулы – самое частое осложнение геморрагической кисты яичника. Спровоцировать его может физическая нагрузка, травма живота, половой акт. Лютеиновые образования нередко лопаются во время беременности.
- Резкая боль внизу живота на стороне поражения;
- Выраженное напряжение мышц брюшной стенки;
- Сильная тошнота, возможна рвота, не приносящая облегчения;
Тошнота, рвота – одни из признаков разрыва капсулы геморрагической кисты яичника.
- Задержка мочеиспускания, стула и газов;
- Бледность кожных покровов и слизистых оболочек;
- Учащенное дыхание и пульс;
- Снижение артериального давления;
- Умеренные кровянистые выделения из половых путей. Наружное кровотечение необильное и быстро прекращается после стихания болей.
Разрыву капсулы и кровоизлиянию в яичник предшествует появление гематомы, которая вызывает постепенное усиление болей в паховой области. Растяжение капсулы приводит к ее надрыву. Даже небольшое повреждение может привести к обильному кровотечению. Чаще всего разрыв капсулы случается в середине цикла или во вторую фазу – в то время, когда идет максимальное кровоснабжение образования.
Подтвердить разрыв капсулы с кровоизлиянием поможет УЗИ. Пораженный яичник нормальных размеров или слегка увеличен. Отмечается гипоэхогенное образование в придатках – лопнувшая геморрагическая киста. При кровотечении определяется свободная жидкость в позадиматочном пространстве.
Точный диагноз выставляется после лапароскопии. Это самый информативный метод, позволяющий не только однозначно выявить патологию, но и сразу же провести лечение.
Диагностическая лапароскопия – наиболее информативный способ определения патологии.
При лапароскопии в пользу разрыва капсулы и кровоизлияния говорят такие симптомы:
- Выявление в полости таза крови, в том числе со сгустками;
- Нормальные размеры матки и придатков;
- Яичник багрового цвета за счет кровоизлияния;
- Разрыв по краю яичника – 1-1,5 см. Область повреждения или обильно кровоточит, или прикрыта сгустками крови.
- Обеспечить женщине полный покой и помочь занять удобное положение;
- Положить лед или бутылку с водой на низ живота (предварительно обернуть в мягкую ткань) ;
- Вызывать скорую помощь.
Не рекомендуется принимать обезболивающие препараты до приезда врача: это затрудняет диагностику заболевания.
Лопнувшая геморрагическая киста грозит развитием перитонита – воспаления брюшины. Такое состояние нередко заканчивается летальным исходом. Лечение только хирургическое. Консервативная терапия не проводится.
Киста яичника с кровью внутри может перекрутиться только в том случае, если она соединена с яичником длинной тонкой ножкой. Образования на широком ложе не перекручиваются. Такое осложнение может спровоцировать любая физическая нагрузка: бег, прыжки, резкие повороты, поднятие тяжестей. Нередко перекрут ножки случается после полового акта или проведенной операции на брюшной полости.
- Сильная схваткообразная боль внизу живота;
- Тошнота и рвота;
- Резкая болезненность и напряжение мышц передней брюшной стенки.
Перекрут ножки кисты нарушает кровоснабжение яичника, и развивается его некроз. Без лечения орган погибнет, и сохранить его не удастся. В дальнейшем патологический процесс может перейти на брюшину с развитием перитонита и сепсиса.
Первая помощь при перекруте ножки не отличается от таковой при разрыве капсулы. Женщине нужно обеспечить покой и как можно скорее госпитализировать в гинекологический стационар. Лечение только хирургическое.
Перекрут ножки кисты опасен развитием некроза яичника.
Выявить патологию можно после полного обследования:
- Гинекологический осмотр малоинформативен и не позволяет отличить геморрагическую кисту от других опухолей яичника. При бимануальном исследовании врач может только определить увеличение придатков и прощупать округлое подвижное эластическое образование;
- Анализ крови на онкомаркеры назначается при всех опухолях яичников. Повышение CA-125 и CA-19 говорит в пользу злокачественной опухоли. При геморрагической кисте эти показатели остаются в пределах нормы;
- ХГЧ. Определение хорионического гонадотропина имеет значение в диагностике геморрагической кисты желтого тела. При патологии яичника ХГЧ не выявляется, при беременности – повышается;
- Ультразвуковое исследование. При УЗИ геморрагическое образование однокамерное, гипоэхогенное, содержит множественные включения (кровь, тяжи фибрина);
- Уточнить диагноз помогает допплерометрия. При геморрагических образованиях кровоток вокруг полости отсутствует;
- Магнитно-резонансная томография проводится в спорных случаях, когда есть подозрения на малигнизацию. На МРТ кровяные полости отличаются высокой интенсивностью сигнала на T1 W сканах и низкой – на T2 W;
- Лапароскопия позволяет визуально оценить кисту и состояние яичника, при необходимости сразу же провести удаление;
- Гистологическое исследование выполняется после операции. Дает возможность установить окончательный диагноз и определить тип образования.
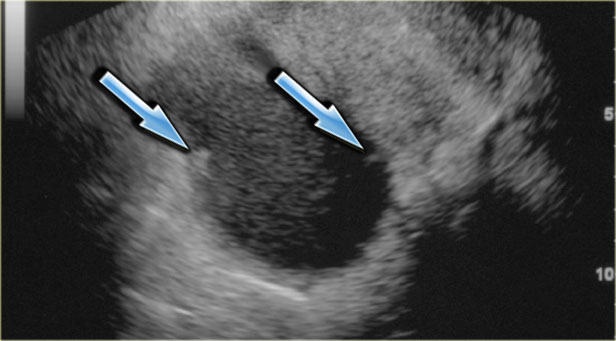
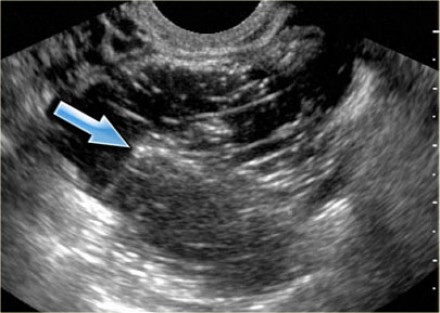
При УЗИ на снимке определяется округлая гипоэхогенная полость с включениями. На фото ниже представлена геморрагическая киста яичника:
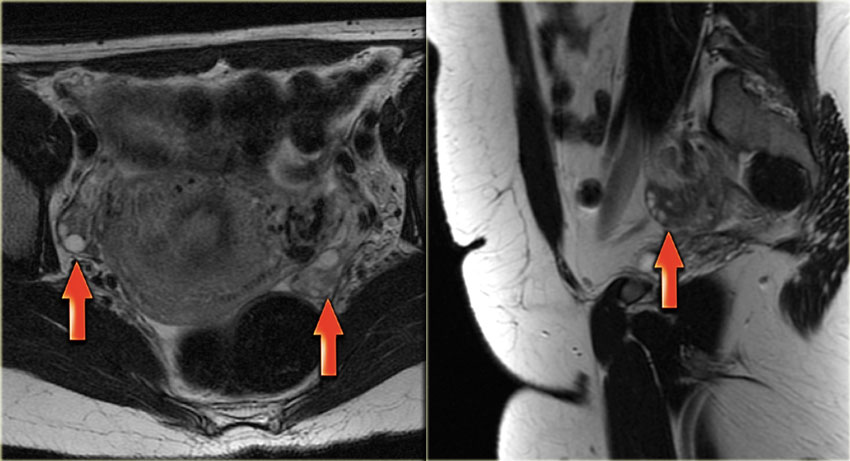
При проведении МРТ (фото ниже) в режиме T1 W видна киста с гиперинтенсивным сигналом (за счет скопления крови):
Кровяное образование возникает на фоне функциональной кисты яичника и склонно к самопроизвольному регрессу. Допускается наблюдение в течение 3 месяцев. За этот период полость должна рассосаться. Процесс происходит совершенно безболезненно, и оценить динамику можно только при проведении УЗИ. Контрольное исследование назначается через 3 месяца после очередной менструации.
Геморрагическое содержимое появляется спустя некоторое время ее существования, и наблюдательная тактика не всегда оправдана. Если врач предполагает, что патология возникла не в ближайшем цикле, он может сразу предложить хирургическое лечение.
При кровяных образованиях яичника допускается применение медикаментов. Курс лечения длится 3 месяца. Принимаются препараты по следующей схеме:
- Комбинированные оральные контрацептивы в режиме 21+7 или 24+4;
- Гестагены с 5-го про 25-й день менструального цикла.
Если киста за указанный срок рассасывается, можно обойтись без операции. Но если образование продолжает расти, отказываться от хирургического лечения не следует. С ростом кровяной полости существенно увеличивается риск развития осложнений.
Удаленная геморрагическая киста в разрезе.
Большие новообразования склонны к внезапному разрыву, и предупредить такой исход довольно сложно. Лучше избавиться от патологии до развития осложнений и сохранить репродуктивный орган. При разрыве капсулы или перекруте ножки объем операции увеличивается, и зачастую врачу приходится убирать весь яичник.
Показания для хирургического лечения:
- Отсутствие эффекта от консервативной терапии в течение 3 месяцев;
- Неясный диагноз: подозрение на злокачественную опухоль;
- Перекрут ножки образования или разрыв капсулы;
- Планирование беременности с помощью ЭКО;
- Выявление патологии в менопаузу.
Варианты хирургического вмешательства:
- Цистэктомия – вылущивание кисты. Проводится только в том случае, если в яичнике осталась здоровая ткань;
- Клиновидная резекция яичника – иссечение образования вместе с частью органа;
- Овариоэктомия – удаление яичника вместе с кистой. Практикуется тогда, когда интактной ткани в органе не осталось, и сохранить его не получится.
При обширном поражении может потребоваться удаление яичника вместе с маточной трубой.
Операции при геморрагических кистах проводятся лапароскопическим доступом. Малоинвазивное вмешательство позволяет быстрее восстановиться после лечения и реже дает осложнения. Лапаротомия показана при больших образованиях и выраженном спаечном процессе в брюшной полости. При подозрении на рак яичника также проводится полостная операция.
Полостная операция рекомендована при озлокачествлении кисты яичника.
После удаления кисты женщина остается в стационаре 3-7 дней, далее направляется на прием к участковому гинекологу. Контрольное УЗИ проводится три раза: через 1, 3 и 6 месяцев. При отсутствии осложнений рекомендуется посещать врача каждые полгода.
Прогноз при геморрагической кисте благоприятный. Даже если образование не поддается консервативной терапии, его удаление позволяет полностью избавиться от проблемы. При своевременном обращении к врачу можно убрать только кисту, сохранив яичник. В запущенных случаях оставить орган удается не всегда.
Рецидив геморрагической полости возможен. Если факторы, провоцирующие рост, не исключены, образование может возникнуть вновь в том же или другом яичнике.
Малигнизация кровяной кисты яичника практически не случается. Фолликулярные образования в принципе не склонны к озлокачествлению: в их структуре нет тканей, способных переродиться в рак. Лютеиновые по умолчанию считаются доброкачественными: вероятность их малигнизации не доказана.
Возможность зачатия ребенка определяется типом кисты:
- Фолликулярное геморрагическое образование подавляет овуляцию, и вероятность наступления беременности крайне низка. Зачатие ребенка случается при созревании яйцеклетки в другом яичнике;
- Киста желтого тела не препятствует наступлению беременности.
При кисте желтого тела вероятность зачать ребенка не исключается.
Во время гестации патологические полости ведут себя по-разному. Они могут и регрессировать, и продолжать расти. При увеличении кисты в размерах повышается риск развития осложнений: перекрута или разрыва образования.
Консервативное лечение во время беременности не проводится. Показано наблюдение и ультразвуковой контроль на сроке 12-14 недель. В большинстве случаев происходит спонтанный регресс очага до 20-й недели беременности.
Оперативное лечение проводится при быстром росте образования и развитии осложнений. Киста удаляется путем лапароскопии. После операции показана сохраняющая терапия, наблюдение за состоянием плода. При своевременно оказанной помощи весьма высоки шансы выносить и родить ребенка в срок.
Геморрагическая киста яичника – это та патология, от которой довольно просто избавиться на начальных стадиях ее развития. При своевременном обращении к врачу можно избежать развития осложнений и сохранить репродуктивное здоровье.
источник
Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
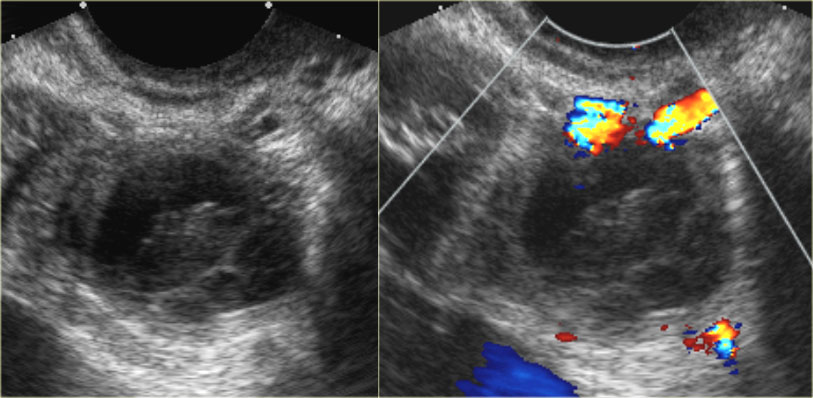
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
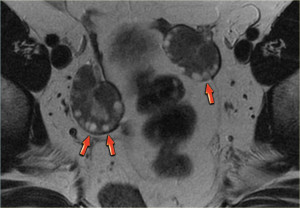
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
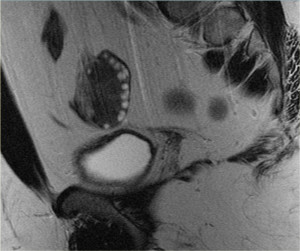
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
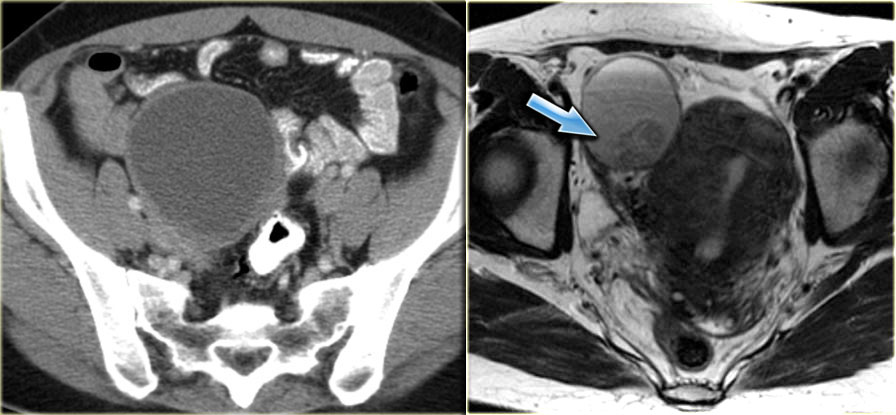
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник