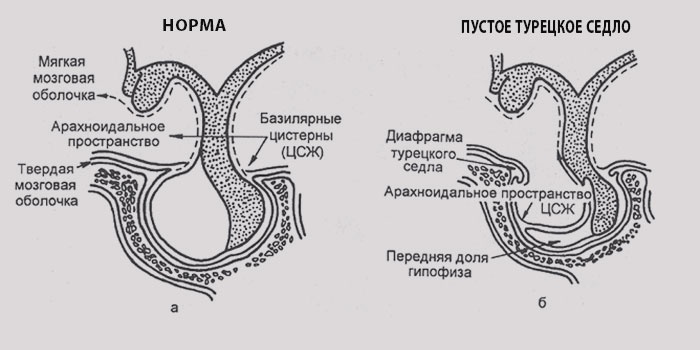
Термин «турецкое седло» в отношении головного мозга звучит, на первый взгляд, несколько странно. Происходит это название от внешнего сходства, связанного с анатомией черепа, и обозначает полость в ямке клиновидной кости. Она располагается в височной области, отделена диафрагмой и своей формой действительно отдаленно напоминает приспособление для верховой езды.

Сдавление происходит в случаях, если возникает внутричерепная гипертензия, т.е. повышение давления внутри черепной коробки. В результате гипофиз оказывается буквально расплющенным по задней стенке турецкого седла. Роль этой железы внутренней секреции состоит в выделении гормонов: гормона роста, гормонов щитовидной железы, надпочечников, половых гормонов и т.д. Гипофиз не может полноценно выполнять свою функцию.
Наиболее часто СПТС диагностируется у женщин после 35 лет, особенно часто – у многодетных матерей, а также женщин, длительно принимавших гормональные таблетки.
СПТС может быть врожденным (первичным) или приобретенным (вторичным). Наследственная предрасположенность является дополнительным фактором риска.
На формирование синдрома пустого турецкого седла оказывают влияние три группы причин:
- Врожденные патологии.
- Приобретенные патологии:
- внутренние процессы в организме;
- внешние воздействия на организм.
Врожденные патологии развиваются у плода еще во внутриутробном периоде, во время беременности матери.
Внутренние процессы в организме могут быть обусловлены:
- Гормональной перестройкой организма при беременности, в подростковом возрасте, в период менопаузы;
- внешним вмешательством, нарушающим гормональный баланс (прерывание беременности, прием гормональных препаратов, хирургические операции по удалению яичников и т.п.);
- болезнями сердца и сосудов (артериальная гипертензия, кровоизлияние в мозг, сердечная недостаточность и т.п.);
- новообразованиями в головном мозге (киста гипофиза, опухоль головного мозга);
- воспалительными процессами в организме, вирусными заболеваниями, нейроинфекциями;
- длительным приемом антибиотиков;
- заболеваниями аутоиммунного характера;
- набором лишнего веса, ожирением.
Внешние факторы, способные спровоцировать синдром турецкого седла:
- Хирургические операции, связанные с лечением заболеваний гипофиза.
- Черепно-мозговые травмы.
- Лечение онкологии методом химиотерапии или облучения.
Заболевание проявляет себя целым «букетом» симптомов, которые подразделяются на три основные группы: эндокринные, неврологические и офтальмологические. Часто наблюдается смешанная симптоматика, когда неврологические нарушения сопровождаются увеличением щитовидной железы либо сочетаются с нарушением зрения.
Чаще всего синдром пустого турецкого седла дает о себе знать постоянными недомоганиями. Рассмотрим каждую группу симптомов подробнее.
Офтальмологические симптомы – это различные нарушения зрения. У больных может «двоиться» в глазах, выпадать часть поля зрения, периодически затуманиваться видимое ими «изображение», мелькать черные точки или искры перед глазами (это явление называется фотопсия). При движении глазных яблок могут возникать боли, вплоть до мигреней, слезиться глаза. Наблюдается также временное потемнение в глазах, отек конъюнктивы глаза.
При синдроме пустого турецкого седла человек становится нервозным, раздражительным, чувствует угнетенность, беспричинный страх. И на то есть причины. У больного часто появляются головные боли без различимой локализации, интенсивность которых может быть различной. Периодически недуг проявляется коликами в животе, судорогами в мышцах, перепадами артериального давления. Озноб, учащенное сердцебиение, одышка, полуобморочное состояние, температура 37-37,5 С – все это не добавляет человеку хорошего самочувствия.
При СПТС гипофиз деформируется и начинает вырабатывать избыточное количество гормонов. В свою очередь, избыток гормонов приводит к нарушению гормонального баланса в организме. Это проявляется в виде проблем с метаболизмом, прекращению менструаций и других нарушениях половой функции, асимметрии частей тела, признаков гипотиреоза (увеличения щитовидной железы). Может развиться несахарная форма диабета.
Почувствовав у себя симптомы заболевания, следует обратиться к своему врачу-терапевту. Если превалирует характер симптомов одного из трех вышеописанных видов, есть смысл сразу направиться к узким специалистам: офтальмологу, неврологу или эндокринологу.
Поскольку у болезни нет четких однозначных признаков, ее клиническая картина достаточно размыта, диагностика затруднена. СПТС можно легко спутать с другими заболеваниями. Отличить одно от другого и поставить верный диагноз способен только специалист.
Самый точный диагностический метод – это магнитно-резонансная томография (МРТ), с помощью которой выявляется состояние диафрагмы турецкого седла. Второй наиболее информативный метод – компьютерная томография (КТ). Оба способа обследования позволяют установить изменение формы и размеров гипофиза, что является краеугольным камнем в дифференциации заболевания. Нередко больному, обратившемуся с жалобами на недомогания, КТ и МРТ назначаются с подозрением на другие патологии в организме, но в процессе обследования выявляется синдром турецкого седла. Но бывают случаи, когда у человека обнаруживают несахарный диабет, ухудшение зрения в сочетании с увеличенной щитовидкой – в этих случаях компьютерное обследование головного мозга назначается целенаправленно.
Также проводится рентгенологическое обследование области турецкого седла. Кроме того, врач назначит анализ крови с полным исследованием гормонов.
Методы лечения зависят от характера болезни (первичного либо вторичного), а также от выраженности и вида симптоматики. Чаще всего хирургического вмешательства не требуется, но иногда оно необходимо для предотвращения последствий.
При врожденном синдроме турецкого седла часто не назначается никакого лечения, кроме симптоматического. Пациент остается на учете у доктора, ему рекомендуется диета, умеренные физические нагрузки и периодическое посещение поликлиники для контроля состояния. Скачки АД, головные боли, нарушения менструального цикла и другие симптомы снимаются медикаментозными средствами по назначению врача.
Если СПТС имеет вторичный (т.е. приобретенный) характер, чаще всего имеет место эндокринная патология, и больному требуется гормональная терапия.
К операционному вмешательству врачи прибегают редко. Обычно это случаи, когда деформация гипофиза оказывает настолько разрушительное воздействие на органы зрения, что не дать больному ослепнуть может лишь мастерство хирурга. С помощью пластики производится восстановление задней стенки турецкого седла для уменьшения нагрузки на гипофиз.
Порой образованию СПТС сопутствует опухоль гипофиза или находящегося рядом отдела мозга. Во время операции опухоль удаляется.
Отдельного лечения для внутричерепной гипертензии не существует. Давление внутри черепа нормализуется само собой после устранения причин, которые его вызвали (опухоль, отек и т.д.).
Невылеченный синдром турецкого седла может привести к проникновению в полость седла мягких оболочек мозга. Это положение опасно тем, что возможно негативное влияние на многие системы организма.

При усилении сдавления гипофиза эта важная железа внутренней секреции не сможет правильно вырабатывать гормоны. Последствия могут коснуться работы половых органов, патологий, связанных с делением клеток и ростом. Страдает общее состояние организма, его сопротивляемость всем заболеваниям из-за ослабления иммунитета.

При первичном (врожденном) синдроме пустого турецкого седла осложнения обычно наблюдаются у трети пациентов. Около 70% из них не ощущают заболевания, а часто даже не подозревают о нем. При вторичном синдроме проявления более явные. Если человек чувствует постоянные недомогания, лучше посетить доктора, чтобы найти их причину и своевременно провести полноценное лечение.
Если выполнять все рекомендации врачей, прогноз обычно хороший. Однако как нет одинакового проявления болезни, одинакового лечения, так не бывает и однозначного прогноза. Некоторым больным придётся регулярно принимать лекарственные препараты для купирования симптомов.
Самое главное для человека с нарушениями в области турецкого седла – это здоровые привычки, достаточный сон, исключение из рациона копченостей, другой нездоровой пищи. Рекомендуются регулярные физические нагрузки, однако важно чувство меры: нельзя доводить организм до переутомления.
Если у близких родственников были случаи подобного заболевания, стоит посетить врача, пройти обследование. С другой стороны, хотя нужно относиться к своему здоровью внимательно, но и жить в постоянном страхе перед болезнью тоже нельзя. Ведь, согласно статистике, первичный синдром диагностируется не так уж редко – у 10% новорожденных, при этом он мешает жить не более, чем 3% больных.
источник
Турецкое седло в головном мозге служит местом расположения гипофиза. Эта железа отвечает за выработку гормонов. При синдроме пустого седла происходит уменьшение этого участка в размерах, что негативно отражается на работе всего организма, ликвор и гипоталамус начинают сдавливать гипофиз.
Расположение гипофиза в центральной части жизненно важного органа. Место, в котором находится железа, называют гипофизарной ямкой. Твердая оболочка обеспечивает гипофизу защиту от других участков мозга. Она называется диафрагмой турецкого седла. Она не позволяет сдавливать гипофиз.
Над железой наблюдается перекрещивание зрительных нервов и проводящих путей. Рядом с защитной оболочкой находятся артерии и вены, которые обеспечивают питание всего головного мозга.
Турецкое седло можно назвать защитным углублением, которое оберегает гипофиз от повреждений и не дает ликвору и гипоталамусу давить на него.
Любые патологические процессы в гипофизе приводят к изменению и турецкого седла. Если в железе растет доброкачественное образование, то увеличивается и защитная оболочка. При опухолевых процессах на его стенках откладываются соли, происходит повышение давления в ямке и утолщение дна.
Когда под влиянием воспалительных заболеваний наблюдается снижение полостной пневматизации костных структур. Окостенение клиновидной кости вызывает уменьшение гипофизарной ямки в размере. Негативное влияние на защитную оболочку могут оказывать недостаточный или избыточный уровень гормонов, злокачественные и доброкачественные процессы.
Пустое турецкое седло в головном мозге является патологией, сопровождающейся истончением ее стенок и нарушением основной функции по защите гипофиза от давления. Гипофизарная ямка не пустеет, но на рентгеновском снимке его почти не видно, поэтому болезнь и получила такое название. Происходит растекание железы по дну ямки, из-за чего этот участок мозга не может выполнять свои функции по выработке гормонов. Вместо железы в этом участке располагается гипоталамус, оболочки мозга, субарахноидальная жидкость.
Наблюдается полная атрофия или частичное продавливание диафрагмы.
Если работа турецкого седла на нормальном уровне, это обеспечивает деятельность гипофиза. Он вырабатывает достаточное количество гормонов, что обеспечивает человеку нормальные рост и вес в соответствии с возрастом. Женщин не возникает нарушений менструального цикла, состояние потенции мужчины и полового влечения не отклоняется от норм.
Синдром турецкого седла представляет серьезную опасность для всего организма. Этот орган находится в клиновой кости черепа и обладает соответствующей формой. Участок должен заполняться гипофизом, тогда работа организма не нарушается.
При наличии патологических процессов происходит уменьшение формы образования и снижение количества гипофиза. Таким образом, происходит формирование пустого седла.
Патологический процесс развивается в сопровождении вторичных и первичных проявлений. Ее причина кроется в нарушении работы гипофиза и гипоталамуса. Болезнь может возникать также во время лечения болезней этих участков головного мозга. При этом наблюдается поступление тканей мозговой оболочки в полость новообразования. Под влиянием возникшего давления происходит оседание гипофиза на дно ямки или тесное прижатие его к стенкам. Когда количество гипофиза уменьшается, в пустом пространстве накапливается ликвор.
Это состояние может стать следствием прерывания беременности. В таких ситуациях диагностируют гиперплазию железы. Шансы на развитие патологии повышаются в связи с:
- употреблением противозачаточных, содержащих гормонов;
- очень частыми беременностями;
- увеличением давления, которое возникает в процессе развития легочной или сердечной недостаточности;
- черепно-мозговыми травмами;
- опухолевыми процессами в головном мозге;
- некрозами новообразований;
- образованием кистозных полостей в гипофизе или рядом с ним;
- оперативными вмешательствами;
- врожденными нарушениями диафрагмы.
Развитие пустого турецкого седла и нарушение функций головного мозга происходит:
- если резко меняется давления спинномозговой жидкости;
- при наличии кровоизлияний в гипофизарной области;
- в процессе лечения патологий эндокринной системы;
- если гипофиз и гипоталамус были подвержены облучению;
- вследствие образования опухолей в области гипофиза, а также при гиперплазии.
Все эти состояния требуют диагностики и лечения.
Патологический процесс в турецком седле сопровождается различной клинической картины. Но во многих случаях о проблеме не подозревают и обнаруживают ее в ходе детального обследования. Существует несколько групп симптомов, которые наблюдаются при данном заболевании. Проявления могут быть:
- Неврологическими. С развитием заболевания больного начинают беспокоить головные боли, имеющие разную силу и продолжительность. Также резко меняются показатели давления в артериях. Человек страдает от одышки и приступов озноба. Беспокоят болезненные ощущения в конечностях и области живота, место расположения которой обнаружить не удается. Часто пациента сопровождают эмоциональные расстройства.
- Эндокринными. Периодически возникают приступы рвоты, колебания веса, нарушения половых функций. Человек страдает от симптомов несахарного диабета. Такая клиническая картина связана с тем, что гипофиз продуцирует гормоны в избыточном количестве.
- Офтальмологическими. При этом нарушаются поля зрения. Иногда отекает глазное дно, наблюдается появление ретробульбарных болей, которые сопровождаются повышенным слезотечением.
Развитие такой симптоматики связано с нарушениями общих мозговых функции. Если зрительный нерв будет подвергаться чрезмерному натяжению, то больной может полностью потерять зрение.
В ходе первичного осмотра обнаружить нарушение нельзя. Определяют подобные патологические обследования с помощью:
- Лабораторных исследований. Для этого берут кровь на анализ. Это позволяет выявить, какое количество гормонов в ней содержится. Повышение или понижение уровня говорит о развитии патологических процессов в головном мозге. При проблеме пустого седла анализ крови может показать и нормальное содержание гипофизарных гормонов, поэтому одного этого исследования не достаточно для постановки диагноза.
- Разных видов лучевой диагностики. Чаще всего назначают рентген турецкого седла и черепа, с помощью которого определяют индекс турецкого седла. Также могут прибегать к компьютерной томографии головы. На снимке можно получить изображения конкретного участка черепа и увидеть любые патологические изменения в нем. Обычно делают рентгеновские снимки боковой проекции головы. Такое расположение дает более подробную информацию об изменениях в череп. С помощью компьютерной томографии получают полное представление о системных и структурных заболеваниях головного мозга на любой стадии развития. На снимке можно увидеть, что в гипофизарной ямке находится ликвор, гипофиз уменьшен в размере, изменена его форма или он приплюснут к стенке ямки.
- МРТ. Сеанс на магнитном томографе назначают, чтобы подробно исследовать все особенности патологии. В этом случае четко визуализируются структуры и любые патологические изменения.
Врач может рекомендовать комплексную диагностику с использованием сразу нескольких методик для получения более полной картины состояния головного мозга, а в частности, гипофиза.
Терапевтические методики назначают в зависимости от основной причины болезни. Обычно лечение заключается в устранении основного заболевания. Для облегчения состояния больного проводят симптоматическое лечение.
Проблему устраняют двумя способами:
- Медикаментозным. Назначают препараты в соответствии с эндокринными нарушениями, обезболивающую терапию и устранение симптомов вегетативных дисфункций.
- Хирургическим. Если провисает зрительный перекрест в диафрагму турецкого седла, сдавливаются зрительные нервы, через тонкое дно новообразования просачивается спинномозговая жидкость, назначают оперативное вмешательство с выполнением транссфеноидальной фиксации хиазмы или тампонады турецкого седла.
Терапевтические меры не принимают, если магнитно-резонансная томография показала, что синдром пустого седла является феноменом. Отдельно, если они имеются, могут провести лечение нарушений в эндокринной системе, проблем со зрением и неврологической симптоматики.
Существует профилактика, соблюдая которую можно избежать развития синдрома турецкого седла и связанных с этим нарушений. Для этого необходимо:
- Избегать нежелательной беременности.
- Принимать современные средства гормональной контрацепции или предохраняться барьерными способами.
- Избегать черепно-мозговых травм.
- Своевременно проводить лечение патологий инфекционного и воспалительного характера. Соблюдать все предписания врача.
При таком диагнозе может наблюдаться разный прогноз. Если патологические изменения в турецком седле есть, но клинических проявлений патологии больно не ощущает, то можно рассчитывать на благоприятный исход.
Если значительно нарушился гормональный баланс, успешно пройдет лечение или нет, зависит от правильности подобранной терапии.
Развитие синдрома пустого турецкого седла наблюдают у десяти процентов жителей Земли. Очень часто она протекает без малейших проявлений, и обнаружить ее удается только после гибели больного. Также диагноз могут поставить в ходе планового обследования.
Определенная часть больных ощущают разноплановую и вариабельную клиническую картину. Все это негативно отражается на общем состоянии организма и качестве жизни пациента.
Стандартным методом обследования считают магнитно-резонансную томографию. Другие методики не предоставляют такой подробной информации о состоянии головного мозга человека.
Вариант устранения проблемы подбирают с учетом особенностей течения болезни. Сначала могут подобрать медикаментозное лечение, а при отсутствии эффекта от него обращаются к оперативному вмешательству.
Прогноз может быть неоднозначным. Некоторым удается прожить долгую жизнь, так и не узнав об имеющихся нарушениях, а другие страдают от существенного дискомфорта и должна постоянно употреблять назначенные врачом медикаменты.
источник
Турецкое седло — ответвление клиновидной кости, выполняющее ряд жизненно важных функций. Расположено ниже гипоталамуса совместно с венозным синусом и сонными артериями, от работы которых зависит нормальное снабжение мозга кровью. Выделяется синдром пустого турецкого седла, при котором орган отсутствует вовсе либо сформирован без диафрагмы. При наличии данной патологии возможно развитие ряда нейроэндокринных нарушений.
Возможны первичные и вторичные нарушения. В первом случае патология образуется без явных предрасполагающих факторов. Вторичный синдром развивается при заболевании гипофиза, гипоталамуса, так как нарушения могут проявиться по причине неправильно скорректированного лечения.
Причиной, которая приводит к заболеванию, является неполное развитие или отсутствие диафрагмы турецкого седла. В этом случае есть риск размещения других участков мозга ближе к турецкому седлу, что вызывает ряд нарушений.
При наличии выраженных нарушений гипофиз увеличивается в вертикальном направлении, плотно прилегает к стенкам и нижней части седла.
В медицинской практике диагностировано достаточно большое количество факторов, которые провоцируют появление патологии:
- Повышенное давление. Возникает при недостаточности жизненно важных органов, развитии опухоли, возможной компрессии турецкого седла в мозге. Также риск образования данного нарушения увеличивается при наличии серьезных травм, гипертензии.
- Увеличение гипофиза в размерах. Обычно подобные нарушения возникают, если человек употребляет чрезмерное количество контрацептивов или использует их на протяжении долгого времени.
- Эндокринные перестройки. Обычно подобные отклонения встречаются в подростковом возрасте, при беременности, а также необдуманном или резком ее прерывании.
- Опухоли, локализующиеся в мозге, которые характеризуются формированием некротизированного участка. Проведение операции на конкретной области более одного раза увеличивает риск развития синдрома пустого турецкого седла.
При проведении диагностических мероприятий, выявлении причины, которая спровоцировала развитие патологии, медики определяют тип синдрома. Данный аспект очень важен, так как конкретные виды синдрома формируются в результате действия нескольких факторов. Первичный синдром возникает при неправильном развитии, атонии стенок турецкого седла в нижней части.
Первичный синдром провоцируется такими негативными факторами:
- При недостаточности деятельности сердца и легких повышается давление, что приводит к возникновению остеопороза турецкого седла.
- Гиперплазия гипофиза, от чего часто развивается масса эндокринных нарушений.
- Образование областей, наполненных жидкостью. Возможно некротизирование части гипофиза, появление опухоли.
Вторичный синдром отличается от первичного. Болезнь возникает по причине обострения нарушений гипоталамо-гипофизарного типа. Вторичный синдром возникает при образовании различных болезней, которые имеют отношение к функционированию гипофиза. Также нередко данная патология возникает при хирургических вмешательствах, в случае неудачной операции или при наличии серьезных противопоказаний.
Признаки, указывающие на развитие данной патологии, различны. Врачи берут комплекс анализов у пациента, чтобы определить степень патологии, а также разновидность отклонения. На внешнем виде и поведении человека отражаются гормональные нарушения, патологии в деятельности гипофиза.
В большинстве случаев синдром пустого турецкого седла проявляется такими симптомами:
- Головные боли, которые возникают по определенным дням недели или в конкретное время;
- Двоение изображения в глазах;
- Невозможность четко увидеть картину происходящего, прочитать мелкий текст;
- Пациенты указывают на образование тумана перед глазами;
- Одышка и приступообразные боли;
- Головокружение;
- Частое повышение температуры;
- Сильная слабость, повышенная утомляемость;
- Невозможность выполнять привычную загрузку, заниматься физическими упражнениями;
- Болевой синдром в грудной клетке;
- Повышение давления;
- Сухость кожи;
- Неправильный состав ногтей.
Часто при синдроме турецкого седла люди обращаются к офтальмологам. На приеме диагностируют такие нарушения:
- Диплопия;
- Нарушение полей зрения;
- Болевой синдром при попытке посмотреть в стороны, сопровождающийся выделением слез, мигренозными расстройствами;
- Появление черных точек;
- Туман перед глазами;
- Отечные явления.
Если у пациента диагностируется пустое турецкое седло, при оценке состояния больного врачи ориентируются на такие признаки:
- Повышение температуры тела до субфебрильной, в некоторых случаях она не спадает без приема соответствующих медикаментов;
- Тахикардия, одышка, другие сердечные нарушения;
- Возможен озноб в конечностях, падение в обморок;
- Повышенная утомляемость сочетается с тревожными расстройствами, эмоциональной подавленностью, раздражительностью;
- Головные боли, при которых пациент не может выявить их точную локализацию;
- Судороги, проявляющиеся внезапно, без видимых причин;
- Скачки давления.
При продукции чрезмерного количества гипофизарных гормонов появляются такие отклонения:
- Нерегулярные менструации;
- Гиперплазия щитовидной железы;
- Проявление симптомов акромегалии;
- Несахарный диабет;
- Патологии, связанные с обменными процессами.
Обычно пациенты обращаются за медицинской помощью только при ярких проявлениях негативной симптоматики. При патологиях зрения направляются к офтальмологу, а при нарушении гормонального фона к эндокринологу. В первую очередь врачи соответствующего профиля назначают ряд необходимых анализов, с помощью которых можно определить причину отклонения. Чтобы подтвердить диагноз пустого турецкого седла, необходимо пройти МРТ. Иногда врачи предполагают наличие данного синдрома при анализе состояния крови, так как у пациента меняется гормональный фон по причине нарушений, происходящих в гипофизе.
Рентген черепа при подозрении на пустое турецкое седло проводится не всегда, так как не гарантирует получения яркой картины нарушения для последующей постановки диагноза. Если назначается данное диагностическое исследование, часто врачи подозревают наличие последствий травм, затяжных синуситов, при этом выявляют образование свободного пространства в месте расположения турецкого седла. МРТ проводится для уточнения диагноза.
Является наиболее точным методом для постановки диагноза. Полученные снимки характеризуются отличным качеством, помогают с точностью определить состояние клеток мозга, просмотреть мелкие повреждения. Если врач не может точно определить локализацию патологии, назначается МРТ с введением контрастного вещества. В этом случае во время проведения процедуры внутривенно вводится специальный раствор, позволяющий в высоком качестве увидеть состояние органов и клеток. Участок, где локализуется пустое турецкое седло, будет ярко подсвечиваться.
Ряд лечебных мероприятий назначается в зависимости от причины, которая спровоцировала развитие патологии. Во многих случаях особое внимание уделяется лечению основного заболевания, дополнительно купируются симптоматические проявления пустого турецкого седла. Обычно врач использует медикаментозную терапию, однако в случае отсутствия эффективности применяются хирургические методы. Народные средства для лечения данного заболевания не используются.
Если пустое турецкое седло обнаруживается при диагностике другой патологии, специального лечения не проводят. Когда данный синдром не отражается на общем состоянии пациента, не провоцирует появления неприятных ощущений, нет необходимости в его устранении. Желательно регулярно проходить обследование у врача, чтобы своевременно заметить возможное ухудшение состояния.
В других ситуациях применяют такие методы:
- При нарушениях выработки гормонов необходимо пройти ряд дополнительных исследований для выявления недостаточности определенных веществ. На основании полученных данных назначается специальная терапия, целью которой является искусственная поставка недостающих гормонов. Используются как внутривенные инъекции, так и прием препаратов внутрь.
- Если наблюдаются астенические нарушения, проблемы на вегетативном уровне, целью лечения является устранение негативной симптоматики. Медики подбирают для конкретных пациентов наиболее подходящие успокоительные препараты, обезболивающие, а также назначают комплексную терапию для понижения артериального давления, устранения риска его неконтролируемого поднятия.
Операция проводится при обнаружении попадания спинно-мозговой жидкости в полость носа. Такое нарушение может образоваться при уменьшении толщины нижней части турецкого седла. Аналогичный способ лечения применяется при атонии зрительного перекрестка, компрессии зрительных нервов, из-за чего возникают изменения поля зрения. Когда процедура будет окончена, для пациента выписывается индивидуальный курс терапии, также в течение долгого времени необходимо принимать гормональные препараты.
Хирургическое вмешательство выполняется одним из следующих способов:
- Через лобную кость. Используется в крайнем случае, если опухоль достигла чрезмерного объема. Является одним из наиболее опасных методов.
- Через нос. Более популярный вид хирургического вмешательства. Доступ в область турецкого седла получается за счет разреза носовой перегородки.
Часто осложнения при отказе от устранения симптомов патологии переходят в хроническую форму. Наиболее распространенными последствиями являются:
- Нарушение функционирования щитовидной железы, из-за чего наблюдается сильное снижение иммунитета, возможна потеря репродуктивной функции.
- Урологические расстройства, приводящие к появлению микроинсульта, частым головным болям.
- Среди физиологических признаков выделяется снижение зрения, иногда наступает слепота.
Турецкое седло выполняет массу важных функций в организме. Если данное образование отсутствует или имеет неправильную форму, развивается ряд негативных симптомов. Лечение направлено на купирование острых признаков заболевания. Хирургическое вмешательство используется при ухудшении состояния больного.
Если следить за своим здоровьем, своевременно обращать внимание на возникающие нарушения, можно избежать неприятных последствий синдрома пустого турецкого седла.
источник
Структура человеческого мозга очень сложная, каждый из отделов выполняет важную функцию. Развитие патологий в этом жизненно важном органе влечет за собой резкое ухудшение самочувствия. Одно из таких заболеваний – синдром турецкого седла.
Это название болезнь имеет из-за своей формы, выглядит она как углубление в клиновидной кости со своеобразной спинкой похожей на седло. Располагается эта область под гипоталамусом, с двух сторон от нее проходят зрительные нервы. Через это место идут сонные артерии к основанию коробки и тут же находится венозный синус. Здесь образуется артериальный бассейн, который является основным источником крови для обоих полушарий мозга. Гипофиз растекается по стенкам полости турецкого седла, если происходит выпячивание головного мозга из-за нарушения одной из функций:
- неврологической;
- нейроэндокринной;
- нейроофтальмологической.
Турецкое седло в головном мозге может быть первичным и вторичным. Первый вариант заболевания возникает внезапно без явных и видимых причин. Вторичное пустое седло становится следствием болезни гипофиза, гипоталамуса или результатом их лечения. Причиной болезни в большинстве случаев является недоразвитая диафрагма турецкого седла. Под действием внутренних факторов мягкие мозговые оболочки могут распространяться в его полость.
В таких условиях формируется вертикальный размер гипофиза, происходит прижимание его ко дну и стенкам седла. Медики выделяют несколько факторов, которые могут стать причиной и значительно повышают риск развития заболевания, к примеру:
- Повышенное внутричерепное давление. При легочной или сердечной недостаточности, опухолях, черепно-мозговых травмах, артериальной гипертензии увеличивается риск развития патологии в головном мозге.
- Гиперплазия гипофиза и его ножки. Проявляется это, как правило, при длительном приеме оральных контрацептивов. У девушек это состояние может быть вызвано частыми беременностями.
- Эндокринная перестройка провоцирует транзиторную гиперплазию гипофиза. Наблюдается это в пубертатном возрасте, во время беременности или при ее прерывании.
- Опухоли головного мозга, их некроз. Частые операции, которые проводятся на одних и тех же участках или близлежащих, приводят к увеличению риска развития синдрома.
При диагностике и установлении первопричины обязательно специалисты определяют, к какому типу относится синдром – первичному или вторичному. Это важно, потому что развиваются они по разным причинам, к примеру, первичный синдром турецкого седла. В этом случае происходит недоразвитие, ослабление стенок этой области снизу. Развивается такое состояние стремительно под воздействием следующих факторов:
- при легочной или сердечной недостаточности повышается, кровяное, внутричерепное давление, что может вызывать остеопороз турецкого седла;
- увеличение размера гипофиза, который является координатором всех эндокринных процессов организма;
- появление полостей с жидкостью, что приводит к гибели, опухоли гипофиза.
Вторичный синдром турецкого седла выглядит чуть иначе. В этом случае развитие заболевания обусловлено наличием патологий гипоталамо-гипофизарного характера. Относятся к ним все болезни, который локализуются на участках мозга, где располагается гипофиз. Еще одним фактором развития вторичного типа могут стать нейрохирургические вмешательства, которые проводятся на участках головного мозга, где расположена патология.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Арахноидальная киста — это наполненная жидкостью полость, стенки которой выстланы клетками арахноидальной оболочки. Располагаются такие образования между поверхностью мозга и арахноидальной оболочкой.
Арахноидальная киста может быть врождённой или приобретённой. Последние возникают как результат тяжёлых заболеваний, таких как воспаление оболочек головного и спинного мозга, болезнь Марфана, врождённое полное или частичное отсутствие мозолистого тела, а также после хирургических вмешательств. Стенки таких кист покрывают паутинные рубцы.
По статистике, такие опухоли чаще образуются у лиц мужского пола. Обычно они располагаются в пределах ликворных пространств, содержащих многочисленные арахноидальные оболочки, и увеличивают их в объёме. Наиболее часто арахноидальные кисты располагаются в части внутреннего основания черепа, образованной клиновидной и височными костями, снаружи от височных долей.
Арахноидальная киста головного мозга представляет собой полое округлое образование, наполненное жидкостью, стенки которого состоят из паутинных клеток. Формируется такое образование между мозговыми оболочками и при давлении ликвора, содержащегося внутри опухоли, на какой-либо участок мозга может вызывать такие симптомы, как головокружение, головная боль, звон в ушах и др. Чем больше размеры кисты, тем выраженнее признаки заболевания, вплоть до развития таких серьёзных нарушений, как ухудшение слуха и зрения, функций речи и памяти, судороги и др.
Спровоцировать рост опухоли могут воспалительные процессы, мозговые травмы, а также увеличение количества жидкости в кисте. Диагностировать заболевание и определить размеры и место локализации опухоли позволяет метод магнитно-резонансной, а также компьютерной томографии.

Арахноидальная киста может быть врождённой патологией или же развиваться в результате травм и тяжёлых заболеваний. Причины арахноидальной кисты вторичного происхождения могут быть связаны с воспалением оболочек спинного и головного мозга, агенезией сплетения нервных волокон головного мозга, объединяющих правое и левое полушария (мозолистое тело), наследственным аутосомно-доминантным заболеванием соединительной ткани (болезнь Марфана), хирургическими вмешательствами.
Основные причины роста таких образований могут заключаться в увеличении давления внутриполостной жидкости, в развитии воспаления оболочек мозга, а также могут быть связаны с травматизацией, например, при сотрясении мозга.

Симптомы арахноидальной кисты, а также степень их выраженности зависят от места расположения и размеров новообразования. Как правило, симптоматика заболевания проявляется в возрасте до двадцати лет, также подобного рода опухоли могут существовать без проявления каких-либо симптомов.
К основным симптомам образования арахноидальной кисты относятся боли в голове, чувство тошноты, рвотные реакции, нарушение координации движений, частичный паралич половины тела, галлюцинации, приступы судорог, расстройства психики.
Существует несколько типов кист, способных формироваться в головном мозге. К основным из них относятся ретроцеребеллярная, арахноидальная киста. При образовании подобного рода опухоли жидкость накапливается между слоями мозговых оболочек, в то время как при развитии ретроцеребеллярной кисты она образуется внутри головного мозга.
Арахноидальная киста локализуется на поверхности головного мозга, ретроцеребеллярная – в его пространстве. Как правило, арахноидальная киста возникает как результат воспалительных процессов в мозговых оболочках, кровоизлияний и травмирования мозга.
Ретроцеребеллярная киста локализуется на уже поражённом участке головного мозга. Для предотвращения поражения всего головного мозга крайне важно вовремя выявить причины, приведшие к отмиранию его участка. В основном это недостаточность мозгового кровоснабжения, воспалительные процессы головного мозга, а также внутричерепные оперативные вмешательства.
Арахноидальная киста височной доли слева может протекать бессимптомно или проявляться в виде таких признаков как:
- головная боль
- ощущение пульсирования и сдавливания в голове
- возникновение шумов в левом ухе, не сопровождающееся нарушениями слуха
- ухудшение слуха
- тошнота
- рвотные реакции
- возникновение судорог
- проблемы с координацией движений
- частичный паралич
- онемение различных участков тела
- галлюцинации
- нарушения психики
- обмороки

Арахноидальная киста позвоночника представляет собой шаровидную полость с жидким содержимым, стенки которой выстилают паутинные клетки. Арахноидальная киста позвоночника относится к доброкачественным образованиям, способным приводить к возникновению болевых ощущений внизу спины.
На этапе формирования заболевание протекает бессимптомно. Первые признаки возникают, как правило, в возрасте до двадцати лет. Так как арахноидальные кисты позвоночника отличаются по размерам и месту расположения, зачастую необходимо проведение дифференциальной диагностики, чтобы полностью убедиться в наличии кисты. В некоторых случаях опухоли имеют сходство с симптомами грыжи межпозвонкового диска.

Арахноидальная киста задней черепной ямки по результатам эхографии схожа с кистой, образующейся при аномалии развития мозжечка и находящихся вокруг него ликворных пространств. Мозжечок занимает почти всю заднюю черепную ямку. При проведении дифференциальной диагностики анализируется строение мозжечка и при дефекте его червя арахноидальная киста задней черепной ямки исключается.

Киста арахноидальная и киста мозжечка различаются между собой структурой и местом локализации.
Киста мозжечка относится к опухолям, образующимся внутри головного мозга и представляет собой скопление жидкости на месте поражённого участка мозга. Для предупреждения дальнейшего поражения мозга обязательно должны быть выявлены причины такой патологии. Наиболее часто внутримозговые кисты возникают в результате нарушений кровообращения мозга, инсультов, травм, воспалительных процессов, а также оперативных вмешательств внутри черепа.
В отличие от внутримозговой кистозной опухоли, арахноидальная киста всегда локализуется на поверхности мозга, в районе его оболочек.

Периневральная арахноидальная киста локализуется в спинномозговом канале и характеризуется скоплением жидкости в районе корешка спинного мозга.
Чаще всего периневральная киста размещается в области поясницы и крестца. К основным причинам появления таких образований относятся воспалительные процессы, а также травмы. Отмечаются также случаи спонтанного возникновения периневральных кист.
Кистозное образование размером до полутора сантиметров может не сопровождаться никакими симптомами и её обнаружение возможно только при проведении профилактического обследования. При увеличении объёмов опухоли оказывает давление на корешок спинного мозга, в районе которого она локализована. При этом возникают такие симптомы, как болевые ощущения в области поясницы и крестца, нижних конечностях, чувство ползания мурашек, а также нарушения в работе органов таза и мочевой системы.
Дифференциальная диагностика при подозрении на образование периневральной кисты может быть проведена с такими заболеваниями, как кишечная колика, аппендицит, воспаление придатков матки, остеохондроз.
Наиболее точно диагностировать периневральную кисту позволяют такие методы исследования, как компьютерная и магнитно-резонансная томография. При проведении рентгенологического обследования такие опухоли не определяются.
Лечение периневральной кисты небольших размеров может быть консервативным (не требующим хирургического вмешательства). Операция показана при тяжёлом течении заболевания, оказывающем негативное влияние на функционирование каких-либо органов. Однако следует отметить, что при проведении оперативного вмешательства существуют такие риски, как травмирование спинного мозга, образование спаек, развитие постоперационного менингита и повторное возникновение опухоли. Целесообразность проведения операции определяется лечащим врачом на основании общего обследования и сопутствующих симптомов.
Арахноидальная киста сильвиевой щели классифицируется по ряду характерных признаков и может быть нескольких типов:
- небольших размеров, как правило, двухсторонние, сообщающиеся с субарахноидальным пространством
- прямоугольной формы, сообщающиеся с субарахноидальным пространством частично
- поражающие всю сильвиеву щель, не сообщающиеся с субарахноидальным пространством
Симптомы кисты сильвиевой щели включают в себя повышение внутричерепного давления, выпирание черепных костей, эпилептические припадки, гидроцефалию вследствие сжатия желудочков мозга, зрительные нарушения.

Арахноидальная ликворная киста образуется в оболочке головного мозга и представляет собой округлую полость, наполненную жидким содержимым (ликвором). По статистике, такие новообразования чаще обнаруживают у лиц мужского пола. Диагностируют заболевание, как правило, во взрослом возрасте, так как в более ранний период симптоматика недостаточно выражена.
Арахноидальная ликворная киста может быть врождённой или приобретённой. Врождённая форма данной нозологии формируется в результате нарушений в период эмбриогении (зародышевого развития). Предположительной причиной возникновения такого образования является травмирование плода в процессе развития мозговых оболочек. Такое образование может быть обнаружено при проведении ультразвукового исследования.
Приобретённая арахноидальная ликворная киста является результатом воспалительного процесса в оболочках мозга, травмирования или кровоизлияния в мозг.

Арахноидальная киста теменной области представляет собой доброкачественное объемное новообразование, имеющее полость, заполненную жидкостью наподобие цереброспинальной. Подобного рода опухоли может быть следствием развития воспалительных процессов головного мозга, а также травм. Последствием такого новообразования при несвоевременном лечении могут стать серьёзные нарушения умственных функций, памяти, речи, а также органов слуха и зрения.
В зависимости от показаний арахноидальная киста теменной области может быть удалена эндоскопическим методом или хирургическим путём. Как правило, показаниями к удалению такого образования является стремительный рост и увеличение размеров опухоли, развитие выраженной симптоматики, давление новообразования на мозговые участки.
Диагностирование арахноидальной кисты теменной области проводится при помощи методов компьютерной или МР-томографии.

Конвекситальная арахноидальная киста образуется на поверхности больших полушарий мозга и представляет собой полое округлое образование с жидким содержимым, стенки которого состоят из клеток арахноидальной оболочки.
При маленьких размерах кисты и отсутствии выраженной симптоматики лечение в большинстве случаев не проводят. Однако при увеличении количества внутриполостной жидкости опухоль может оказывать давление на мозговые участки, вызывая тем самым ряд характерных симптомов, таких как: головные боли и головокружения, рвота и тошнота, галлюцинации, шум или звон в ушах, нарушений различных функций организма и др.
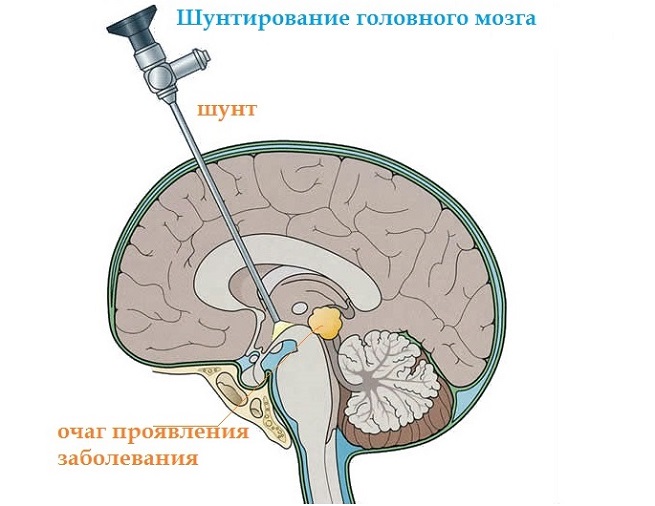
В таких случаях опухоль может быть удалена хирургическим или эндоскопическим способом, а также методом шунтирования.

Турецкое седло расположено в проекции клиновидной черепной кости и представляет собой небольшое углубление, по виду напоминающее седло.
Арахноидальная киста турецкого седла представляет собой опухолевидное образование, имеющее полость, состоящую из клеток арахноидальной оболочки, и жидкое содержимое. Диагностировать такую патологию можно при помощи методов компьютерной или МР-томографии. Лечение назначается исходя из размеров и прогрессирования новообразования и может быть проведено при помощи эндоскопических или хирургических способов, а также методом шунтирования.

Арахноидальная киста поясничного отдела образуется в просвете позвоночного канала и может оказывать давление на нервные окончания спинного мозга, провоцируя тем самым развитие болевого синдрома. В большинстве случаев такие образования обнаруживаются случайно при проведении обследования поясничного отдела позвоночника.
Привести к развитию арахноидальной кисты поясничного отдела может остеохондроз, воспалительные процессы поясничного отдела позвоночника, в результате которых происходит расширение корешка нервных окончаний спинного мозга и его наполнение ликворным веществом.
Спровоцировать подобного рода опухоли может также травмирование этой области. В некоторых случаях возникновение таких образований не имеет чётко определяемых причин.

Арахноидальная киста крестцового отдела наполнена спинномозговой жидкостью, а её стенки выстланы клетками паутинно й оболочки.
Подобного рода опухоль может являться врождённым образованием. При небольших размерах опухоли симптоматика, как правило, не выражена. При увеличении размеров опухоли может оказывать давление на нервные окончания, выходящие из спинного мозга, и вызывать умеренные или сильно выраженные болевые ощущения.
При этом боль может ощущаться как в процессе двигательной активности, так и в состоянии покоя, например, во время пребывания в положении сидя. Боль может иррадиировать в ягодицы, поясничный отдел, ощущаться в животе и сопровождаться нарушениями стула и мочеиспускания. В нижних конечностях может возникать чувство ползания мурашек, ослабление мышц.

Врождённая арахноидальная киста (истинная, или первичная) возникает в период зародышевого развития и может быть спровоцирована травмами или какими-либо аномалиями развития. Предположительно, возникновение первичных арахноидальных кист связано с нарушением процесса формирования паутинной оболочки или подпаутинного пространства в эмбриогенезе. Точные причины развития врождённых арахноидальных кист до конца не исследованы. Врождённая арахноидальная киста может сочетаться с более тяжёлой патологией ЦНС. Её обнаружение может быть случайным при проведении диагностики других заболеваний, так как такие кисты могут существовать бессимптомно. Однако с прогрессированием опухоли симптоматика становится достаточно выраженной, возникают головные боли, шум или звон в ушах, судороги, могут отмечаться нарушения слуха и зрения, а также другие серьёзные симптомы, требующие безотлагательного вмешательства врача.

Арахноидальная киста у детей может быть образована вследствие воспалительных процессов, перенесённых ещё во внутриутробный период. Также причиной появления такого новообразования может быть травмирование в процессе родов, нарушения в развитии плода в период формирования зародыша, заболевание менингитом.
Опухоль требует постоянного наблюдения врача. При стремительном прогрессировании и выраженной симптоматике заболевания может быть принято решение об удалении опухоли. Диагностировать арахноидальную кисту позволяет метод ультразвукового исследования.

Арахноидальная киста у новорождённого может быть результатом перенесённого менингита или других воспалительных процессов, а также травмирования головного мозга. Причины возникновения могут быть связаны также с врождённой патологией.
Для диагностирования арахноидальной кисты у новорождённых используется метод ультразвукового исследования. Так как подобного рода опухоль не рассасывается самостоятельно, требуется постоянное наблюдение врача. Принятие решения о целесообразности хирургического вмешательства зависит от таких факторов, как прогрессирование опухоли и степень выраженности симптоматики заболевания.

При образовании арахноидальной кисты больному следует находиться под наблюдением врача и контролировать ход развития заболевания. Несомненно, у пациентов с таким диагнозом возникает вопрос: «Чем опасна киста арахноидальная?».
В первую очередь, следует отметить, что при отсутствии своевременного лечения и стремительном прогрессировании образования внутри опухоли может продолжать накапливаться жидкость, оказывающая давление на участки мозга. Как результат, усиливаются симптомы заболевания, развиваются различные нарушения зрительных, слуховых органов, а также функций памяти и речи.
В случае разрыва арахноидальной кисты, а также при тяжёлых формах заболевания, отсутствии надлежащего лечения последствия могут привести к смерти больного.
Последствия арахноидальной кисты при несвоевременном лечении заболевания могут приводить к накапливанию жидкости внутри новообразования и увеличению давления на мозговые участки. В результате этого усиливается симптоматика заболевания, могут возникать различные серьёзные нарушения зрительных, слуховых, речевых функций, памяти. При разрыве арахноидальной кисты, а также при запущенной стадии заболевания последствия могут быть необратимы, включая летальный исход.

Диагностика арахноидальной кисты осуществляется при использовании методов магнитно-резонансной или компьютерной томографии. В редких случаях, при поражении задней черепной ямки или образовании срединных супраселлярных кист, может быть проведено рентгенологическое исследование после введения контрастирующего вещества в субарахноидальные цистерны или желудочки мозга.

Лечение арахноидальной кисты при отсутствии симптомов и прогрессирования заболевания, как правило, не проводится. Пациент должен находиться под наблюдением врача с целью своевременного выявления неблагоприятного течения болезни.
При стремительном увеличении размеров опухоли, появлении выраженной симптоматики заболевания может быть назначено хирургическое лечение.
Методы, используемые для удаления новообразования, включают в себя радикальные хирургические вмешательства, при которых проводится трепанация черепа и последующее удаление опухоли. Следует отметить, что при использовании данного метода лечения арахноидальной кисты существует риск травматизации.
Удаление опухоли может быть осуществлено методом шунтирования, при котором с помощью дренажной трубки обеспечивается отток её содержимого. При использовании данного метода существует вероятность инфицирования.
Эндоскопическое удаление проводится путём прокалывания новообразования и откачивания внутриполостной жидкости. Травматизация при использовании такого метода минимальна, однако при некоторых типах образований он не применяется.
Удаление арахноидальной кисты может быть проведено при помощи следующих методов:
- Шунтирование – обеспечение оттока её содержимого в щелевидное пространство между твёрдой и паутинной оболочками мозга.
- Метод фенестрации, при котором опухоль иссекается путём трепанации черепа.
- Дренаж путём откачивания содержимого при помощи иглы.
Профилактика арахноидальной кисты может состоять в раннем диагностировании и своевременном лечении воспалительных процессов головного мозга, различных инфекций и черепно-мозговых травм.
Прогноз арахноидальной кисты при своевременном выявлении новообразования и квалифицированном лечении является благоприятным. Основные риски при образовании подобного рода опухоли связаны с увеличением её размеров и возрастанием давления на участки мозга, а также с возможностью разрыва опухоли. Прогноз заболевания в таких случаях может включать в себя развитие довольно серьёзных осложнений, которые могут приводить к нарушению различных функций – памяти, речи, слуха, зрения. При запущенной форме заболевания арахноидальная киста головного мозга может привести к развитию гидроцефалии, грыжи мозга или к летальному исходу.

источник
В головном мозге человека могут образовываться злокачественные и доброкачественные новообразования. К доброкачественным относят такой вид новообразования, как арахноидальная киста (в некоторых источниках — арахноидальная ликворная киста). О причинах, симптомах и лечении данного недуга подробно расскажем в данной статье.
Итак, что это такое ликворная киста головного мозга? Это шаровидное новообразование, которое заполнено спинномозговой жидкостью (ликвором), собственно по этой причине болезнь и получило такое название.
Арахноидальная она по той причине, что располагается в арахноидальной оболочке головного мозга. В том месте, где новообразование формируется оболочка имеет утолщение и разделяется на два лепестка, а жидкость накапливается в щели между этими двумя лепестками.
Локализация кисты различна, она может находиться в ямке над турецким седлом либо около области мостомозжечкового угла.
По распространенности данный недуг не является редким, так как от него страдает примерно 3–4% населения земного шара. Однако, ввиду малого объема новообразования многие даже не догадываются о наличии проблемы.
Данной болезни больше подвержены представители мужского пола, чем женщины.
Более того, от данного недуга страдают не только взрослые, но и дети. Развитие подобной кисты у ребенка происходит по тому же сценарию, что и у взрослого человека.
Самое опасное в данном недуге, то что он может длительное время не давать о себе знать и обнаруживают его совершенно случайно, во время планового осмотра или при диагностике другого заболевания.
Классификация недуга имеет несколько разделений. В частности, по месту расположения кисты, различают:
- Арахноидальная киста головного мозга.
- Ретроцеребеллярная ликворная арахноидальная киста головного мозга.
Основное отличие в том, что арахноидальная ретроцеребеллярная киста головного мозга располагается в глубине головного мозга, тогда как обычная на его поверхности.
Основные отличительные особенности данных кист в следующем:
- Обычная, развивается на поверхности, а ретроцеребеллярная внутри мозга в месте гибели серого вещества.
- При ретроцеребеллярном типе недуга головной мозг может разрушаться даже без хирургического вмешательства, несмотря на то, что киста относится к доброкачественному новообразованию.
По происхождению кисты делятся, на:
Первичная ликворная киста головного мозга в большинстве случаев является врожденной. Вторичный вариант может развиться из-за внешнего воздействия (травмы, инфекционные заболевания, внутричерепных кровотечений и т. п.)
Простая ликворная киста имеет такую структуру внутри, которая позволяет жидкости свободно перемещаться. Сложная же включает в состав не только клетки арахноидальной оболочки, но и сторонние ткани и элементы.
Прогрессирующие кисты находятся в процессе роста и постоянно увеличиваются в размерах, тогда как замершие не прогрессируют.
Именно клиническая картина имеет максимальное значение при выборе тактики лечения данного недуга.
Что касается локализации, существует несколько вариантов образования кисты, в том числе киста:
- задней черепной ямки;
- правой или левой височной доли (в зависимости от того, где располагается киста — слева или справа симптоматика отличается);
- межполушарная (располагается в щели между полушариями головного мозга);
- лобной или теменной части;
- мозжечковой (может располагаться как на самом мозжечке, так и на прилегающих к нему отделах);
- шишковидной железы.
В любом случае киста, сформированная внутри головы, неважно в каком отделе, является серьезным нарушением и требует немедленного лечения. Постепенное разрастание кисты влечет за собой надавливание на тот или иной участок головного мозга, что в свою очередь, приводит к формированию неврологических симптомов различной степени тяжести и интенсивности.
Причины возникновения арохноидальной кисты головного мозга различаются на два типа:
- аномалии во время беременности (врожденный тип недуга);
- злоупотребление лекарственными или иными химическими препаратами;
- ведение нездорового образа жизни, что приводит к накоплению в организме вредных веществ;
- облучение радиацией.
Вторичный тип недуга может быть вызван:
- менингит;
- агинезия мозолистого тела;
- травмы головы;
- оперативное вмешательство;
- воспалительные процессы в головном мозге;
- повышение давления цереброспинальной жидкости;
- инсульт;
- краснуха;
- герпес;
- арахноидит;
- энцефалит;
- кровоизлияния в мозг.
Помимо того, кисту может вызвать злоупотребление наркотическими или алкогольными средствами.
Что касается беременных девушек, банальное посещение ими бани или сауны во время беременности может спровоцировать данный недуг, ровно как и частые приемы горячих ванн.
Первичный тип недуга дает о себе знать уже в детском возрасте, так как формироваться такая киста начинает еще на этапе развития плода. В случае с детским типом болезни он вызывает задержку в развитии, зрительные нарушения или психические проблемы у маленького пациента.
Сложности с диагностированием в большинстве случаев происходят у взрослых, а что говорить про грудничков. Малыш, даже если он и чувствует какие-то отклонения не в состоянии сообщить об этом родителям.
Вторичный вариант болезни также может развиться у новорожденного (или подростка), но это скорее исключение, чем правило.
Причины формирования вторично типа ликворной арахноидальной кисты больше подходят для взрослого периода жизни.
Тем не менее симптоматика в двух случаях примерно одинаковая и может отличаться лишь интенсивностью проявления. К общим симптомам относят:
- увеличение внутричерепного давления;
- головная боль;
- тошнота;
- рвота;
- повышенная утомляемость;
- патологическая сонливость;
- припадочные состояния;
- судорожные приступы.
С увеличением массы и объема кисты указанная симптоматика усиливается и к ней могут добавляться, следующие признаки:
- неустойчивая походка;
- снижение слуха;
- галлюцинации;
- гемипарезы;
- чувство тяжести в голове;
- «внутреннее» давление на глазные яблоки (приводит к снижению зрения, двоению в глазах, формированию «темных пятен»);
- вестибулярная атаксия;
- дизартрия;
- потеря сознания.
Опасность представляет не столько сама киста, ведь в большинстве случаев ее наличие никак не влияет на самочувствие больного, а ее разрыв. В случае разрыва происходит выплеск ликвора в головной мозг, что влечёт за собой смерть пациента.
Стоит понимать, что наличие заболевания, которое могло спровоцировать арахноидальную кисту обладает собственной симптоматикой, и часто эти симптомы совпадают, что и вызывает сложность с диагностикой.
В большинстве случаев арахноидальная киста напоминает опухоль головного мозга, гематому или абсцесс, а значит поставить диагноз на основании опроса пациента не получится.
Врач-невролог будет использовать весь комплекс диагностических процедур для выявления патологии и назначения верного лечения.
Так, комплексная диагностика в себя включает:
- электроэнцефалография;
- реоэнцефалография;
- эхо-энцефалография;
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ).
Основной анализ, при определении данного недуга — МРТ. Только с его помощью можно поставить диагноз. Так как в случае с другими вариантами исследований можно лишь распознать наличие опухолевого процесса, а узнать природу данного процесса позволяет лишь МРТ.
Лечение арахноидальной ликворной кисты головного мозга, как правило, может проводиться двумя способами:
- медикаментозная терапия (консервативный метод лечения);
- оперативное вмешательство.
В том случае, если киста не увеличивается в размерах и не беспокоит пациента возможно избежать хирургического вмешательства. Однако, это не означает, что больной не должен обращаться к врачу, скорее наоборот, он обязан находиться у него под наблюдением и регулярно проходить диагностические мероприятия. Более того, существует базовый набор медикаментозных лекарств, которые врач назначит пациенту, даже если у него нет клинических проявлений недуга, к ним относят:
- противовирусные препараты;
- иммуностимулирующие лекарства;
- медикаменты, стимулирующие рассасывание спаек;
- лекарственные средства, провоцирующие улучшение кровоснабжения.
В случае если киста растет, а симптоматика постепенно усиливается показано хирургическое вмешательство.
Существует три варианта проведения операции:
- Эндоскопический способ.
- Шунтирование.
- Иссечение кисты.
Наиболее предпочтительный способ — эндоскопический. Данный способ предполагает удаление содержимого кисты через небольшое отверстие (фрезевое отверстие) в черепе, диаметр которого может быть от нескольких миллиметров до 1,5–2 сантиметров. После удаления содержимого, создается специальное отверстие, соединяющее кисту с желудочком или субарахноидальным пространством, для исключения повторного ее наполнения.
Шунтирование подразумевает под собой введение в кисту специального шунта, через который весь ликвор, скопившийся в ней оттекает в брюшную полость, где всасывается. Главный недостаток эго приема, риск засорения шунта.
Иссечение (удаление) кисты наиболее травмоопасный и редко применяющийся способ. Дело в том, что при удалении кисты очень высок риск повреждения прилегающих к ней мозговых областей, что в свою очередь, приведет к проблемам неврологического характера.
Прогноз для данного недуга, несмотря на его серьезность, весьма оптимистичен и жизнь после перенесенной операции вполне нормальная. При наличии своевременного лечения пациент восстанавливается полностью. Естественно, если лечения нет или оно некачественное, возможно, возникновение определенных последствий, а в особо запущенных случаях и даже летальный итог.
В норме же больной восстанавливается в течение нескольких недель.
Что касается профилактических мер, то именно, направленных на снижение риска развития кисты, не существует. Однако, имеются общие рекомендации, которые будут способствовать не только снижению риска образования арахноидальной кисты, но и других опухолей, в том числе:
- противопоказание для будущих мам все вредные привычки (особенно курение), так как они могут провоцировать кислородное голодание плода, а это не есть хорошо;
- здоровое питание;
- соблюдение режима труда и отдыха;
- избегание стрессовых ситуаций;
- поддерживать в норме уровень холестерина;
- контроль артериального давления (верхнего и нижнего);
- своевременное и качественное лечение любых воспалительных процессов в организме;
- регулярный профилактический осмотр у врача.
Что касается последствий для дальнейшей жизни, то они могут быть в случае неконтролируемого течения заболевания, в том числе:
- Неврологические проблемы (потеря чувствительности, проблемы с внутренними органами на уровне нервной системы).
- Эпилепсия и судорожные припадки.
Итак, арахноидальная киста серьезное и непредсказуемое заболевание, лечение или наблюдение, за которым должно производится только под контролем специалиста. Не усугубляйте свое положение, лечитесь правильно и у врачей!
источник