Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
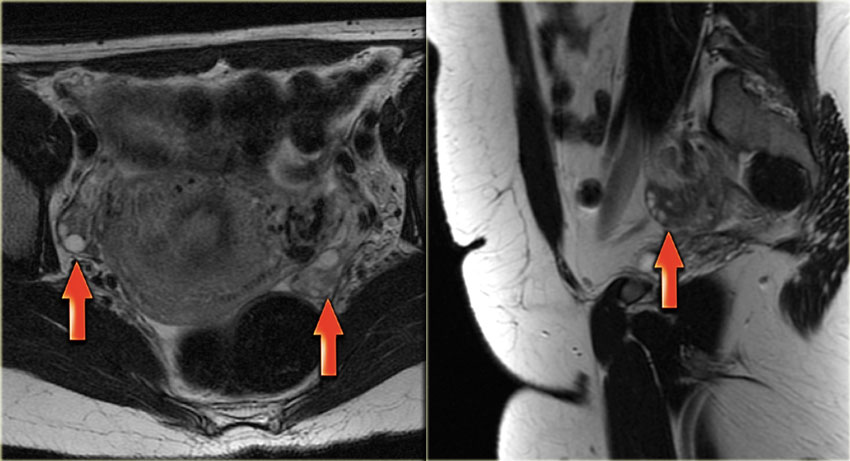
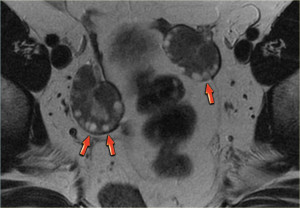
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
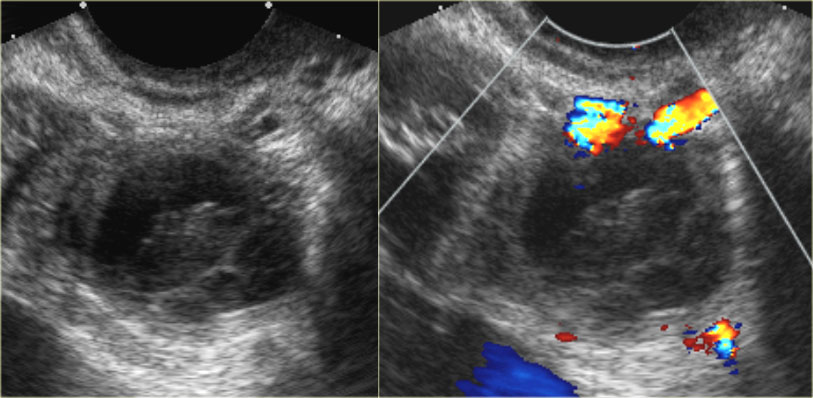
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
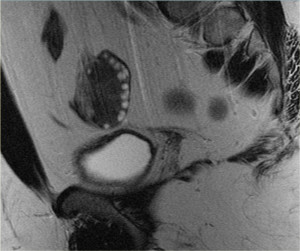
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
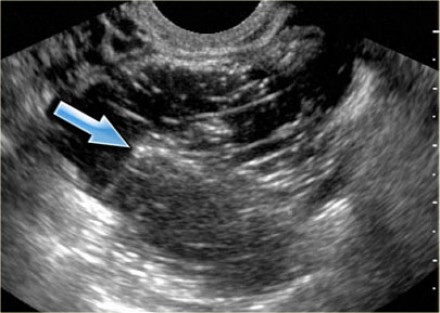
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
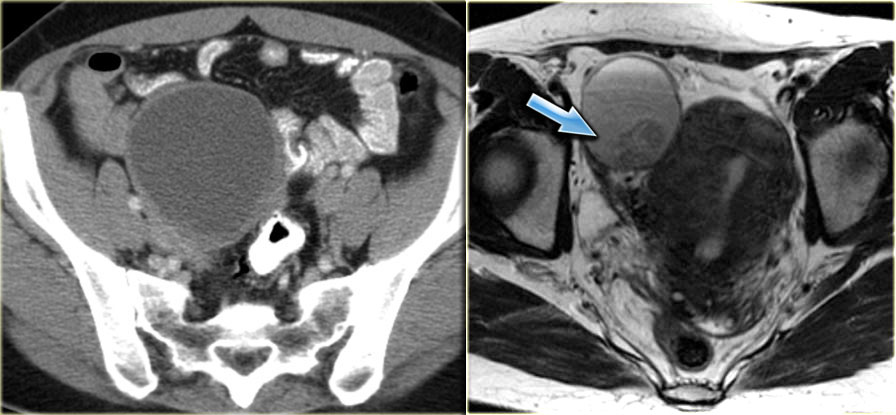
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
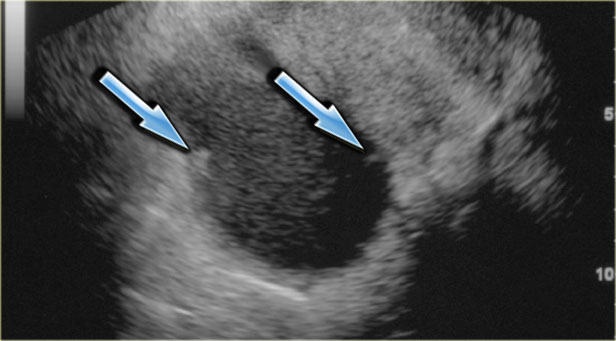
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник
Гладкостенная серозная киста яичника (гладкостенная цилеоэпителиальная кистома) составляет 11% от всех опухолей яичников и 45% — от числа всех цистаденом (Бычков В.И. и др., 1969; Серов В.Н., Кудрявцева Л.И., 2002).
Поданным Н.Д.Селезневой и Б.И.Железнова (1982), возраст больных с этими опухолями колебался от 15 лет до 71 года (в основном от 30 до 50 лет) и составил в среднем 42,4 года.
В большинстве случаев опухоль односторонняя, двухсторонняя локализация отмечена только в 6, 7% наблюдений (Петрова Е.Н., ФриновскийB.C., 1962).
Макроскопически — поверхность опухоли гладкая. Форма ее круглая или овальная. Чаще опухоль однокамерная, реже — она имеет двухили многокамерное строение. Величина цистаденом различна: от нескольких миллиметров до 30 см в диаметре. Очень больших размеров они достигают лишь в отдельных случаях (в единичных наблюдениях их содержимое составляет 20 л). Обычно содержимое опухоли представлено прозрачной серозной жидкостью соломенного цвета, в которой могут быть обнаружены мелкие мерцающие кристаллы (Селезнева Н.Д., Железное Б.И., 1982).
При микроскопическом исследовании установлено, что выстилающий стенку опухоли эпителий однорядный, чаше кубический, реже цилиндрический. Эпителий на отдельных участках стенки может терять реснички и уплощаться, а местами на большом протяжении — отсутствовать. В некоторых наблюдениях эпителий подвергается атрофии и слущиванию. В подобных случаях морфологически гладкостенные серозные кисты яичников бывает трудно отличить от функциональных кист и муцинозных цистаденом (Петрова Е.Н., Фриновский B.C., 1962; Бычков В.И. и др., 1969; Селезнева Н.Д., Железное Б.И., 1982).
В большинстве случаев какая-либо симптоматика при гладкостенных серозных кист яичников отсутствует. Иногда больные обращаются к врачу после того, как сами замечают увеличение живота или прощупают опухоль. В ряде случаев могут отмечаться боли внизу живота, пояснице или крестце. При больших кистах яичников иногда наблюдаются запоры и учащенное мочеиспускание (Петрова Е.Н., Фринов-ский B.C., 1962; Бычков В.И. и др., 1969). Асцит при гладкостенных серозных кистах яичников наблюдается только при очень больших размерах опухоли. По данным В.И.Бычкова и соавт. (1969), он встретился в 1,4%, Н.Д.Селезневой, Б.И.Железнова (1982) — в 1,6% наблюдений. Малигнизация (озлокачествление) опухоли отмечается в 1,4% случаев (Бычков В.И. и др., 1969).
Данные литературы (Стрижаков А.Н., Давыдов А.И., 1994; Гус А.И., 1996; Зыкин Б.И. и др., 1997; Полякова Ю.В., 1999; и др.) свидетельствуют, что гладкостенные серозные кисты яичников на сканограммах изображаются как полностью анэхогенные жидкостные образования с гладкой внутренней поверхностью. Приблизительно в 20% опухолей определялись перегородки. Толщина их капсулы и перегородок составляла около 1 мм.
Проведенные эхографические исследования показали, что в подавляющем большинстве случаев гладкостенные кисты яичников бывают односторонними. Двухсторонняя их локализация отмечена только в 5,2% наблюдений. Величина опухоли колебалась в широких пределах. Минимальный размер опухоли в наших наблюдениях составил 0,4 см в диаметре и максимальный — 32 см. Однако в подавляющем большинстве наблюдений (82%) их величина колебалась от 5 до 16 см.
Форма опухоли небольших размеров в основном круглая, больших — чаще овальная. Небольших размеров кисты яичников (до 6 см в диаметре) обычно располагались сзади и сбоку от матки. Значительных размеров опухоли при отсутствии спаечного процесса, как правило, локализовались выше дна матки.
Толщина стенки образования обычно составляет около 0,1 см. Внутренняя их поверхность была ровная, гладкая. В 0,9% наблюдений определялся кальциноз стенки опухоли. На сканограммах это проявлялось локальным утолщением стенки и повышением ее эхогенности. В 22,4% опухолей определялись перегородки. В основном они были единичными, реже — множественными.
В большинстве случаев внутреннее содержимое гладкостенных цистаденом — однородное и анэхогенное. Однако приблизительно в 1/3 наблюдений внутри цистаденом определялась взвесь. Характерной особенностью взвеси при гладкостенных киста яичниках являлось ее смещение при перкуссии образования. В основном взвесь была низкоэхогенной и мелкодисперсной. Однако в остальных случаях выявлялась гиперэхогенная взвесь. В единичных наблюдениях гиперэхогенная взвесь, осевшая на заднюю стенку кисты яичников, могла создавать впечатление наличия пристеночных папиллярных новообразований. В подобных случаях следует рекомендовать пациентке лечь на некоторое время на живот, а затем быстро повернуться на спину. При наличии взвеси проведенное сразу после поворота женщины на спину повторное исследование может зафиксировать ее медленное смещение от передней по направлению к задней стенке образования. Проведение указанной процедуры обычно способствует правильной оценке внутреннего содержимого образования.
Папиллярная серозная киста яичника (папиллярная кистома) наблюдается реже гладкостенных серозных цистаденом. По данным Е.Н.Петровой и В.С.Фриновского (1962), они составили 7, 8% от всех опухолей яичников и 34,8% — от числа всех цистаденом.
По результатам исследований Н.Д.Селезневой и Б.И.Железнова (1982), возраст больных с этой опухолью колебался от 15 до 74 лет (в среднем 43,6 года).
Величина папиллярных серозных цистаденом в целом меньше гладкостенных и, по данным В.И.Бычкова и соавт. (1969), колебалась от 1,4 до 20 см в диаметре. Однокамерные образования имели место в 61,1% наблюдений, двухкамерные — в 9% и многокамерные — в 29,9%. Чаше опухоль была односторонней; двустороннее ее расположение констатировано в 32% случаев.
Содержимое папиллярных цистаденом в отличие от гладкостенных нередко вязкое, мутное, иногда гноевидное, что, по мнению В.И.Бычкова и соавт. (1969), может быть объяснено явлениями дистрофии и распада некоторых сосочков.
Основной особенностью этих цистаденом является наличие папиллярных разрастаний. Они располагаются неравномерно на стенках отдельных камер и могут возникать не в каждой из них. Своим видом папиллярные разрастания напоминают цветную капусту или коралловые кустики. Множественные очень мелкие папиллы придают поверхности стенки бархатный вид. В некоторых опухолях папиллярные разрастания в более мелких камерах выполняют всю ее полость, создавая видимость солидного участка. Папиллы в основном мягкие, нежные. Однако на тех участках, где происходит отложение извести, они очень плотные, твердые. В ряде случаев папиллы могут прорастать на наружную поверхность опухоли и обсеменять париетальную брюшину и соседние органы. Такой рост папилл, по данным Е.Н.Петровой и В.С.Фриновского (1962), имел место в 20% наблюдений, диссеминация сосочков по брюшине констатирована в 0,8% случаев (Бычков В.И. и др., 1969). Диссеминация сосочков по брюшине, по мнению Н.Д.Селезневой и Б.И.Железнова (1982), не свидетельствует о злокачественности папиллярных цистаденом. Они рассасываются после удаления основной опухоли и даже после пробной лапароскопии.
При микроскопическом исследовании установлено, что папиллы древовидно разветвляются; их форма в основном удлиненная. Они имеют соединительнотканную основу, состоящую из рыхлой ткани с проходящими в ней капиллярами. Более короткие сосочки обладают толстой соединительнотканной основой. Эпителиальный покров сосочков одноядерный и характеризуется большим сходством с трубным эпителием. Так же, как и в трубном эпителии, в эпителии, покрывающем папиллы, различают четыре основных вида клеток: реснитчатые (мерцательные), секреторные, вставочные (штифтиковые) и интраэпителиальные пузырчатые (базальные). Некоторые папиллярные кисты яичников отличаются очень богатым ветвлением тонких сосочков, почти лишенных соединительнотканной основы, покрытых местами многоядерным, нередко атипичным эпителием. Такие пролиферирующие папиллярные кисты яичников часто рассматриваются как особенно склонные к переходу в рак (Петрова Е.Н., 1962; Селезнева Н.Д., Железное Б.И., 1982).
Клиническое течение папиллярных цистаденом, особенно на ранних стадиях заболевания, часто бессимптомное. Основные клинические проявления заболевания: боли в животе, увеличение размеров живота, дизурические явления. Довольно часто при папиллярных киста яичниках отмечался асцит. При этом обращает на себя внимание, что при двусторонних опухолях он встречался приблизительно в 5 раз чаще, чем при односторонних: соответственно 28,5 и 5,6% (Селезнева Н.Д., Железное Б.И., 1982). Одним из наиболее серьезных осложнений папиллярной кисты яичников является ее способность перехода в рак. По сводным данным Е.Н.Петровой, В.С.Фриновского (1962); Н.Д.Селезневой, Б.И.Железнова (1982), частота их малигнизации может достигать 50%.
В настоящее время эхография является ведущим методом в диагностике папиллярных цистаденом. По данным
А.Н.Стрижакова и А.И.Давыдова (1994), папиллярные кисты яичников на сканограммах изображаются в виде одноили многокамерных образований округлой формы с плотной капсулой и многослойными пристеночными уплотнениями, отображающими сосочковые разрастания. Величина опухолей колебалась от 7,5 до 13 см. В ряде случаев внутри папиллярных цистаденом визуализировалась мелкодисперсная эхопозитивная взвесь. В.И.Зыкин и соавт. (1997) считают, что для папиллярных цистаденом характерны наличие сосочковых разрастаний и многокамерность. Папиллярные разрастания на эхограмах выявляются в виде пристеночных структур различных размеров повышенной эхогенности. Перегородки, как правило, единичные и имеют вид тонких эхогенных линейных структур.
В наших наблюдениях папиллярные кисты яичников в основном определялись круглой, реже овальной формы образования. Их размеры колебались от 1,8 до 12 см в диаметре. Однако в основном они составляли 3,5-7 см в диаметре. В подавляющем большинстве случаев опухоли были односторонними, двусторонняя их локализация отмечена только в 6% наблюдений. В основном папиллярные кисты яичников располагались сбоку от матки. Локализация их позади матки или над ней отмечена в меньшем числе наблюдений.
В подавляющем большинстве случаев опухоль была однокамерной, двухкамерность образования отмечена в 15,2% наблюдений. Толщина стенок и перегородок опухоли колебалась от 1 до 2 мм. В единичных случаях отмечался кальциноз стенки опухоли, что проявлялось на сканограммах выраженным повышением ее эхогенности. В большинстве наблюдений (80,2%) в полости опухоли определялось различное количество мелкодисперсной взвеси, которая смещалась при перкуссии образования.
Наиболее характерным признаком папиллярных серозных цистаденом является наличие на ее внутренней поверхности плотных пристеночных разрастаний. В основном разрастания были множественными; единичные папиллярные разрастания констатированы только в 1/4 наблюдений. Величина папиллярных разрастаний колебалась от 0,2 до 1,7 см. В основном форма разрастаний была круглой. Однако если они плотно примыкали друг к другу, то внутренняя поверхность опухоли становилась как бы бахромчатой. Одной из основных особенностей папиллярных разрастаний являлось губчатость их внутреннего строения. Исчезновение губчатости, что наблюдалось при небольших размерах образования, свидетельствовало об их склерозе или кальцинозе.
Наш опыт применения эхографии показывает, что папиллярные серозные кисты яичников необходимо прежде всего дифференцировать со зрелыми тератомами, гидросальпинксом и раком яичника.
Основные различия зрелых тератом и серозных папиллярных цистаденом состоят в том, что при тератомах плотный пристеночный компонент (дермоидный бугорок) имеет более высокую эхогенность и является единичным, в то время как при киста яичниках папиллярные разрастания чаще бывают множественными.
Выполненные нами исследования показывают, что плотные пристеночные компоненты в ряде случаев встречаются при гидросальпинксе. Они представляют собой складки трубы. Однако при этом следует иметь в виду, что складки выявляются в основном только при небольшом гидросальпинксе (до 3 см в диаметре) и их высота не превышает 0,5-0,7 см. К тому же необходимо учитывать, что если гидросальпинкс в большинстве случаев имеет удлиненную или овальную форму, то при киста яичниках она либо круглая, либо умеренно овальная.
Нередко при применении эхографии могут возникать определенные трудности при дифференциации папиллярных серозных цистаденом и рака яичников. При этом следует иметь в виду, что если в опухоли определяется только один плотный компонент, то круглая его форма в основном наблюдается при папиллярной цистаденоме и удлиненная — при раке яичников. При наличии множественных пристеночных разрастаний ровность внутренней поверхности образования чаще свидетельствует о раке яичника и ее бахромчатость — о доброкачественном процессе. Наряду с этим следует иметь в виду, что если при папиллярной цистаденоме толщина патологических разрастаний обычно не превышает 2 см, то при раке яичников она может достигать значительно больших размеров.
Поверхностная серозная папиллома (поверхностный папилломатоз, энвертирующая папиллярная кистома) — редкая опухоль яичника.
Согласно гистологической классификации ВОЗ (1977), поверхностная папиллома относится к группе эпителиальных серозных новообразований яичника. Источником опухоли является поверхностный эпителий яичников, происходящий из целомического эпителия половых складок эмбриона. Существует две гипотезы, объясняющие происхождение поверхностных папиллом. Согласно одной из них, эта опухоль возникает из папиллярной серозной кисты яичников вследствие разрыва ее капсулы с последующим выворотом стенки образования. В результате этого папиллярные разрастания смещаются на поверхность яичника. Другая гипотеза рассматривает поверхностную серозную папиллому как самостоятельную первичную опухоль. По мнению М.Ф.Глазунова (1961), каждая из этих гипотез имеет право на существование.
Макроскопически опухоль напоминает цветную капусту и имеет папиллярное строение. В патологический процесс может вовлекаться либо вся поверхность яичника, либо какая-то его часть. В отдельных случаях на разрезе опухоли могут быть обнаружены мелкие кистозные полости, заполненные папиллярными разрастаниями. Гистологически поверхностная серозная папиллома яичника схожа с папиллярной серозной цистаденомой.
По данным Н.Д.Селезневой и Б.И.Железнова (1982), при поверхностной папилломе значительно чаще, чем при папиллярной цистаденоме, встречается двустороннее поражение яичников, отмечаются боли, наблюдается асцит.
Следует отметить, что в ряде случаев эпителиальный компонент серозной поверхностной папилломы яичника может подвергаться озлокачествлению. Если это происходит, то в патологический процесс вовлекается брюшина малого таза. Несмотря на то что размеры серозной поверхностной папиллярной карциномы могут не превышать 5 см в диаметре, возможно раннее появление отдаленных метастазов (Fox H., 1976).
Проведенные нами исследования позволили выделить два варианта эхографического изображения поверхностной се розной папилломы яичника. При первом варианте на сканограммах отмечается локальное увеличение расстояния от фолликулярного аппарата до наружной поверхности яичника до 0,5 см и более, в то время как на других участках оно остается нормальным и составляет 0,3—0,4 см. Наряду с этим обращает на себя внимание также несколько большая губчатость тканей в зоне утолщения по сравнению с другими участками яичника. При втором варианте поверхностная серозная папиллома на сканограммах определяется как различных размеров опухолевое образование губчатой структуры средней эхогенности и высокой проводимости. Одной из характерных особенностей данной опухоли является то, что она непосредственно примыкает к одному из яичников, в то время как сами яичники в своем эхографическом изображении остаются нормальными.
Муцинозная киста яичника (муцинозная кистома, муцинозная кистаденома) — довольно часто встречающаяся опухоль яичника. По данным Н.Д.Селезневой и Б.И.Железнова (1982), она составляет 14,7% по отношению ко всем опухолям яичников.
Возраст больных с муцинозной цистаденомой в основном колеблется от 21 года до 60 лет, составляя в среднем 42,5 года. Чаще опухоль односторонняя; двусторонняя локализация отмечена только в 5,1% наблюдений. Опухоль часто бывает больших размеров — 15-30 см, изредка достигая в диаметре 50 см (Селезнева Н.Д., Железнов Б.И., 1982).
Муцинозные кисты яичников почти всегда многокамерные. Однокамерность наблюдается в 7,3-10,9% случаев. Наружная и внутренняя поверхность стенок гладкая. Стенки большей частью тонкие, но местами их толщина может достигать 5-10 мм. Камеры выполнены сиропообразным, тягучим (прозрачным или мутным) желеобразным содержимым, представляющим собой муцин. При наличии многих камер содержимое их может быть относительно серозным (Петрова Е.Н., Фриновский B.C., 1962).
Весьма характерным для муцинозных цистаденом является их способность к образованию слизи (муцина), которую раньше относили к гликопротеинам. Согласно современным представлениям, слизь содержит гликопротеины и гетерогликаны.
Выстилающий стенку кисты яичников эпителий одноядерный, высокий цилиндрический, с базальнорасположенным ядром и имеет сходство с эпителием цервикального канала. Иногда в муцинозных киста яичниках обнаруживается кубический или уплощенный эпителий.
Папиллярные разрастания в муцинозных киста яичниках наблюдаются редко. Частота их возникновения колеблется от 0,4 до 15%. В основном они наблюдаются в постменопаузе.
При небольших размерах опухоли она обычно клинически ничем себя не проявляет. При значительных ее размерах отмечается увеличение живота. В ряде случаев могут отмечаться боли внизу живота, запоры, дизурические явления.
Озлокачествление опухоли наблюдается у 7,6% больных (Селезнева Н.Д., Железнов Б.И., 1982).
Проведенные нами исследования показали, что небольшие муцинозные кисты яичников (до 6 см в диаметре) в основном располагаются сбоку и сзади от матки, а больших размеров образования (свыше 7 см) — выше ее дна. Толщина капсулы опухоли составляла 1-2 мм. В большинстве опухолей имелись множественные перегородки толщиной 1-2 мм. Часто перегородки были множественными и нередко располагались на каких-то отдельных участках кистозной полости. В ряде случаев множественные перегородки формировали образование наподобие пчелиных сот. В отдельных наблюдениях при компактном расположении перегородок создавалось ложное впечатление их утолщения или даже наличия плотного компонента.
Одной из наиболее характерных признаков муцинозной кисты яичников является наличие в ее полости средней или высокой эхогенности несмещаемой мелкодисперсной взвеси. Однако следует иметь в виду, что взвесь выявляется только в относительно больших образованиях, диаметр которых превышает 6 см. Аналогичное явление отмечается и при многокамерных киста яичниках — взвесь определяется только в больших камерах, в то время как небольшие остаются полностью однородными и анэхогенными.
Следует отметить, что в единичных случаях взвесь при муцинозных киста яичниках располагается не диффузно, а собирается как бы в виде гиперэхогенного комка, в связи с чем может создаваться ложное впечатление наличия в кистозной полости плотного образования. Для уточнения характера этого образования необходимо произвести перкуссию опухоли. Фрагментация этого образования после перкуссии опухоли будет указывать на наличие муцинозной кисты яичников.
В отдельных наблюдениях при больших размерах муцинозной кисты яичников может наблюдаться асцит.
Наш опыт применения эхографии свидетельствует, что муцинозные кисты яичников следует дифференцировать с эндометриоидными кистами, зрелыми тератомами и серозными киста яичниками.
При дифференциации эндометриоидных кист и муцинозных цистаденом необходимо иметь в виду, что первые из двух указанных образований, как правило, располагаются позади дна матки, а вторые часто локализуются выше ее дна; величина эндометриоидных кист обычно не превышает в диаметре 9 см, тогда как муцинозные кисты яичников могут иметь значительно большие размеры; в случае эндометриоидных кист мелкодисперсная взвесь в них определяется независимо от размеров образования, в то время как при муцинозных киста яичниках она выявляется только в тех случаях, когда диаметр опухоли превышает 6 см.
Обращает на себя внимание то, что в единичных случаях взвесь при зрелых тератомах и муцинозных киста яичниках может казаться практически полностью идентичной. Чтобы установить различие этой взвеси, мы рекомендуем просмотреть ее при большом увеличении работы прибора. При этом можно обратить внимание на то, что если при зрелых тератомах взвесь может иметь треугольную форму (акустический феномен «хвоста кометы»), то при муцинозных киста яичниках ее форма будет либо круглой, либо прямоугольной.
Наибольшие трудности, как показали наши исследования, представляет дифференциация серозных и муцинозных цистаденом. Наиболее характерными признаками муцинозных цистаденом является наличие в кистозной полости множественных перегородок и несмещаемой мелкодисперсной взвеси, а в случае серозных цистаденом — папиллярных разрастаний. Однако в связи с тем, что первые два из указанных признаков наблюдаются обычно при относительно больших опухолях, а последний встречается приблизительно только в 1/3 наблюдений, то правильная нозологическая диагностика отдельных видов цистаденом является относительно небольшой.
Данные об информативности эхографии в диагностике цистаденом немногочисленны. А.Н.Стрижаков и А.И.Давыдов (1994) установили, что правильный диагноз серозных цистаденом при ультразвуковом сканировании составил 65% и муцинозных — 80%. Существенно лучшие результаты (95,6%) в выявлении цистаденом были получены Ю.В.Поляковой (1999), а возможность дифференциации серозных и муцинозных цистаденом, по ее данным, составила 87%.
Использование предложенных нами критериев позволило правильно поставить диагноз цистаденом в 95,1% наблюдений. В то же время точность дифференциации серозных и муцинозных цистаденом оказалась существенно ниже и составила 68%. Последнее, с нашей точки зрения, было обусловлено тем, что при обследовании небольших цистаденом в них отсутствуют специфические акустические признаки, характерные для отдельных видов данной опухоли.
Чрезвычайно важным является выбор тактики ведения и лечения больных с киста яичниками яичников. В связи с тем что рак яичников в подавляющем большинстве случаев (в 80-85%) является вторичным и возникает на фоне доброкачественных образований (в основном серозных и муцинозных цистаденом), то подавляющее большинство исследователей высказываются за безотлагательное их удаление. Однако следует иметь в виду, что многие из таких больных бывают пожилого или старческого возраста и имеют тяжелые соматические заболевания, в связи с чем оперативное вмешательство у них часто бывает связано с повышенным риском.
Многолетние скрининговые исследования, проведенные В.Н.Демидовым и С.П.Красиковой (1990), показали, что если образование имеет небольшие размеры (до 7 см в диаметре), четкие и ровные контуры, полностью однородную и анэхогенную внутреннюю структуру, то возможно динамическое наблюдение. Обязательному удалению, по мнению этих авторов, подлежат образования яичников, имеющие солидное, солидно-кистозное строение, множественные перегородки, фрагментарные их утолщения, плотные пристеночные компоненты, нечеткие и неровные контуры, а также содержащие несмещаемую мелкодисперсную взвесь или в случае быстрого и внезапного их увеличения. Помимо этого следует обращать внимание на показатели онкомаркеров, а также скорость роста патологического образования.
Проведенные нами ранее исследования (Демидов В.Н., Красикова СП., 1990) показали, что скорость роста серозных цистаденом колебалась от 0 до 1,4 см/год и муцинозных — от 0 до 2,1 см в год, составляя в среднем соответственно 0,55 и 1,02 см в год.
Представленные данные свидетельствуют о том, что в ряде случаев кисты яичников вообще прекращают расти. Последнее обусловлено тем, что в некоторых случаях эпителий этих опухолей подвергается атрофии и слущиванию (Бычков В.И. и др., 1969), в связи с чем кисты яичников морфологически превращаются как бы в простые серозные кисты.
При обнаружении у пожилой женщины гладкостенного жидкостного образования повторное ультразвуковое исследование следует произвести через 2 мес. При этом, если скорость роста серозной или муцинозной кисты яичников не превышает средних значений, характерных для данного патологического образования, то можно воздержаться от хирургического лечения. Последующие исследования, с нашей точки зрения, следует проводить 1 раз в полгода.
Папиллярные кисты яичников подлежат обязательному хирургическому лечению в связи с их высокой потенциальной опасностью злокачественного перерождения. Однако у некоторых тяжелых соматических больных риск неблагоприятных последствий операции может быть выше этой гипотетической потенциальной опасности. В подобных случаях при выборе тактики ведения больных следует ориентироваться на показатели онкомаркеров, скорость роста образования, а также наличие или отсутствие кровотока в плотном компоненте опухоли. Так, по на ши м данным (Липатенкова Ю.И., Демидов
В.Н., Адамян Л.В., 1999), отсутствие при допплерографии кровотока в плотном компоненте опухоли в 75,6% свидетельствовало о доброкачественном характере образования.
В настоящее время вопрос о методе лечения гладкостенных цистаденом остается дискуссионным. Данные литературы, суммированные М.В.Медведевым и Н.А.Алтынником (1997), свидетельствуют, что многие авторы считают возможным производить их пункционную биопсию. Однако опыт нашей работы указывает на нецелесообразность проведения данной хирургической процедуры. Это обусловлено тем, что, вопервых, жидкостное содержимое вновь быстро накапливается; во-вторых, при наличии муцинозных цистаденом в случае попадания их содержимого в брюшную полость нельзя исключить возможности возникновения миксомы брюшины; втретьих, при спадении кистозной полости ликвидируются благоприятные условия для наблюдения за появлением папиллярных разрастаний, которые, как известно, обладают высокой потенциальной способностью к злокачественному перерождению.
В последнее время в гинекологии широкое распространение получила хирургическая лапароскопия как менее травматичный метод хирургического лечения. Мы считаем, что небольшие кисты яичников должны удаляться с помощью данной процедуры, в то время как при значительных размерах указанных образований предпочтение следует отдавать лапаротомии.
Таким образом, представленные нами данные свидетельствуют о том, что эхография является ценным методом, использование которого позволяет не только с большой точностью поставить диагноз цистаденом яичника, но и опреде лить наиболее рациональную тактику ведения и лечения больных.
Псевдомиксома брюшины (ложный слизневик) — редко встречающееся заболевание. В большинстве случаев псевдомиксома брюшины наблюдается у пожилых женщин — старше 50 лет. Н.Д.Селезнева и Б.И.Железнов (1982) наблюдали псевдомиксому брюшины у 15 больных. У 13 она возникла после разрыва капсулы муцинозной кисты яичников, у 1 после ее пункции и у 1 — после оперативного удаления опухоли.
Характерных клинических признаков, на основании которых можно было бы поставить диагноз псевдомиксомы брюшины, нет. В значительном числе случаев больные обращаются к врачу в связи с быстрым увеличением размера живота. Живот принимает шарообразную форму, которая сохраняется при изменении положения тела больной. При перкуссии отмечается притупление звука по всему животу. Это объясняется тем, что желатинообразные массы при пседомиксоме не переливаются, как при асците. Иногда при пальпации живота прослушивается характерный «коллоидный треск» или «хруст» (Петербургский Ф.Е., 1958; Селезнева Н.Д., Железнов Б.И., 1982).
Больные при псевдомиксоме брюшины жалуются на потерю аппетита, метеоризм, диспепсические явления. Затем появляются отеки и развивается кахексия. СОЭ повышается до 40-60 мм/час, возникает моноцитоз, увеличивается число палочкоядерных нейтрофилов, развивается лимфопения. Больные умирают при явлениях сердечно-сосудистой недостаточности вследствие нарастающей интоксикации.
Отсутствие характерных симптомов заболевания приводит к тому, что псевдомиксома брюшины до операции почти никогда не диагностируется. Из наблюдавшихся Н.Д.Селезневой и Б.И.Железновым (1982) 15 больных псевдомиксома была заподозрена до операции только у одной после пункции передней брюшной стенки. У остальных больных ставили диагноз цирроза печени и опухоли яичника.
При псевдомиксоме брюшины показана немедленная радикальная операция с удалением внутренних половых органов, резекцией сальника и пристеночной брюшины с имплантами, а также освобождение брюшной полости от студенистых масс. После операции показано длительное наблюдение за больной, а в случае возникновения рецидива — повторное оперативное вмешательство.
Прогноз жизни при псевдомиксоме брюшины часто неблагоприятный. Так, Н.Д.Селезнева и Б.И.Железнов (1982) указывают, что из 13 больных, выписанных из клиники после операции (2 умерло в послеоперационном периоде), 9 умерло вследствие прогрессирования заболевания и 4 выздоровели (срок наблюдения 9-11 лет).
Проведенные нами исследования свидетельствуют, что применение эхографии в значительном числе случаев может способствовать правильной диагностике псевдомиксомы брюшины.
При проведении эхографии следует иметь в виду, что псевдомиксома брюшины возникает в двух случаях: 1) после хирургического удаления муцинозной кисты яичников и 2) при спонтанном разрыве стенки одной из камер опухоли.
Проведенные нами исследования позволили выделить 3 варианта эхографического изображения псевдомиксомы брюшины. При первом варианте псевдомиксома представляет собой чаще неправильной формы однокамерное жидкостное образование, содержащее различное количество несмещаемой мелкодисперсной взвеси. При втором варианте в полости образования определяются единичные или множественные перегородки; его содержимое также представлено несмещаемой мелкодисперсной взвесью. При третьем варианте вся брюшная полость заполнена жидким содержимым, т.е. на сканограммах отмечается картина, аналогичная той, которая наблюдается при асците. Основное отличие двух этих патологических состояний состоит в том, что если при асците при перкуссии живота отмечается выраженное смещение кишечника, то при псевдомиксоме в связи с высокой вязкостью содержимого брюшной полости этого не наблюдается. Единственный способ лечения данной патологии — хирургический.
Таким образом, представленные нами данные свидетельствуют о том, что применение эхографии может способствовать существенному повышению точности диагностики псевдомиксомы брюшины.
источник